Кардиомиопатия
Под общим названием «кардиомиопатии» объединён целый ряд заболеваний. Роднит их одно: у человека, так или иначе, поражается сердечная мышца – миокард. При этом соседние системы и органы остаются здоровыми. Все кардиомиопатии – это достаточно загадочные патологии: попытки установить их причины, как правило, безуспешны. Эти заболевания никак не связаны ни с коронарной недостаточностью, ни с воспалениями, ни с новообразованиями.
Содержание
Классификация
К какому же виду кардиомиопатии отнести то или иное поражение миокарда? Хотя причина этой группы патологий не ясна, их процесс пронаблюдать вполне возможно. На этой основе и строится классификация.
Исходя из механизма развития болезни, медики выделяют такие виды сердечной миопатии:
- дилатационную;
- рестриктивную;
- гипертрофическую;
- не поддающуюся классификации (сюда входят ишемическая, гипертоническая и ряд других видов кардиомиопатии).
Самостоятельно определить, к какому виду кардиомиопатии относится заболевание, невозможно. Точный диагноз может поставить только врач.
Дилатационная кардиомиопатия
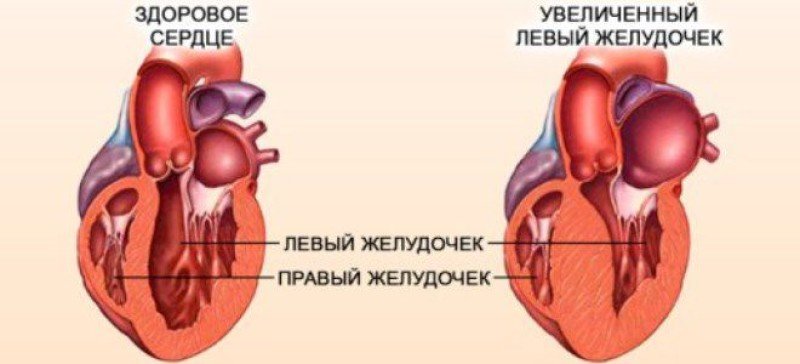
Этот вид сердечной миопатии диагностируется в 60% случаев. Характерная черта – сердечные стенки сильно растянуты (так называемый «синдром огромного сердца»). Одновременно наступают перебои в работе желудочков, чаще всего – левого. Сердцу становится труднее сокращаться из-за утолщённых камер. Оно начинает выбрасывать меньше крови, в результате в желудочках скапливаются её остатки.
В детском возрасте это заболевание – редкость. Согласно международной статистике, в группе повышенного риска – мужчины возрастом до 50 лет.
Симптомы
Для этого вида заболевания миокарда характерны:
- синдром сердечной недостаточности;
- сбивающийся ритм сердцебиения;
- частая усталость, головокружение;
- одышка даже при незначительных физических усилиях;
- суховатый кашель и признаки удушья;
- при застойных явлениях – сдавливающее ощущение под правым ребром, отекание ног.
Диагностика
Поскольку дилатационная кардиомиопатия – заболевание достаточно коварное, диагностировать его довольно сложно. Если даже медикам, вооружённым техникой 21 века, это не всегда под силу, что говорить о самодиагностике – она совершенно неэффективна.
Чаще всего доктора идут путём исключения иных болезней с похожими симптомами. И всё же, есть бесспорные признаки именно этого заболевания.
Об этом виде кардиомиопатии доктору скажут:
-
(учащённый ритм, при котором сердце бьётся «галопом»);
- аномальное растяжение стенок сердца;
- шумы митрального клапана;
- характерные хрипы в нижних лёгочных отделах;
- увеличенная печень пациента.
Обратите внимание: данные признаки рассматриваются в совокупности, а не по отдельности. Не стоит пугаться, заподозрив у себя тахикардию – обратитесь в специализированную клинику. Вполне возможно, что ваши опасения напрасны.
Технически диагностировать заболевание помогают несколько методик – ЭКГ, эхокардиография, МРТ, рентгенография. Электрокардиограмма позволяет установить, что левое предсердие и желудочек увеличены и перегружены. Эхокардиография – эффективное средство анализа нарушений сердечного ритма. Если до этой диагностики у врачей могут быть сомнения в причинах сердечной недостаточности, то после неё логически исключаются другие заболевания.
В свою очередь, рентген позволяет определить размеры сердца и понять, нет ли у пациента патологий лёгких. Что же касается магнитно-резонансной диагностики, то она помогает докторам оценить, насколько правильно сокращается сердечная мышца.
Лечение
Первое, что пропишет врач при дилатационной кардиомиопатии – это постельный режим. Что касается диеты – вам порекомендуют блюда с минимальным количеством соли. Ограничить себя придётся и в приёме жидкости. Кроме того, лечащий врач пропишет медикаменты, способные понизить кровяное давление. Если имеет место серьёзное нарушение сердечного ритма – в рецепте также будут значиться так называемые кардиопротекторы («кардио» – сердце, «протектор» – защитник). Ещё одна группа препаратов, помогающая справиться с заболеванием, – пролонгированные нитраты. Эти лекарства быстро понизят приток крови к правой части сердца, и пациент почувствует облегчение.
Гипертрофическая кардиомиопатия
При этом заболевании сердечная мышца теряет способность работать «как насос» – то есть, нормально сокращаться и расслабляться. Поскольку сердце выталкивает недостаточное количество крови, кровообращение нарушается. А из-за неполного расслабления в само сердце тоже поступает меньше крови, чем это положено в норме. Отсюда – учащение сердечного ритма.
Симптомы
Многие признаки этого заболевания похожи на симптомы вегето-сосудистой дистонии.
Причинами для беспокойства должны стать:
- частые головокружения;
- обморочные состояния, кратковременная потеря сознания; ;
- сбои дыхания;
- болезненные ощущения за грудиной.
Диагностика
Врач будет склонен поставить этот диагноз, если:
- наблюдается снижение вместительности желудочков;
- миокард утолщён до полутора и более сантиметров;
- нарушен кровоток.
Ещё один повод насторожиться – если электрокардиограмма пациента показывает, что левый желудочек и левое предсердие увеличены. Кроме того, на миокарде просматриваются рубцы – образования, не обладающие способностью сокращаться.
Ещё больше информации даёт эхокардиография.
Она с точностью позволяет определить:
- чрезмерное сокращение левого желудочка и уменьшение его объёма;
- аномальную активность створок митрального клапана;
- увеличение полости левого предсердия, а также межжелудочковой перегородки.
Всё это – поводы бить тревогу и немедленно приступать к лечению.
Один из видов течения этой болезни – бессимптомный. На первый взгляд, он хорош тем, что не приносит беспокойств. Однако, с другой стороны – обнаружить заболевание в этом случае гораздо сложнее, и есть риск запустить его.
Лечение
Какую тактику выберет врач – зависит от возраста пациента и характера хода болезни. Но в любом случае задачей медиков будет восстановить нормальную функцию левого желудочка. Как правило, доктора действуют от обратного – лечат симптомы. Пациенту прописывают средства от аритмии – например, b-адреноблокаторы. Благодаря им сердце вновь будет успевать расслабиться прежде чем вытолкнуть кровь, а её поступление станет более полноценным.
Обратите внимание: принимать препараты, восстанавливающие сердечный ритм, нельзя при атеросклерозе, низком артериальном давлении, бронхиальной астме.
Алкогольная кардиомиопатия
Этот тип кардиомиопатии развивается под влиянием этилового спирта на клетки сердечной мышцы. Это происходит вследствие долгого употребления спиртных напитков любого вида.
Симптомы
Первые настораживающие «звоночки» – это бессонницы, сбои сердечного ритма и головные боли. Далее болезнь проявляется как частая одышка при малых физических усилиях.
Кроме того, к признакам именно этого вида кардиомиопатии относятся:
- ноющие боли в левой верхней части груди, не проходящие долгое время;
- учащённое и неглубокое дыхание (ощущение, что «никак не можешь надышаться»);
- постоянные сбои пульса и сердечного ритма, которые больной описывает как периодическое «замирание» сердца;
- частые головокружения;
- увеличение печени в размерах;
- отекание ног в вечернее время (а по мере прогрессирования болезни – отекание всего тела);
- покраснение кожи лица и дрожание рук;
- быстрая возбудимость нервной системы, резкие суетливые движения.
Диагностика
Определению алкогольной кардиомиопатии, как правило, мешают два обстоятельства. Во-первых, её признаки вполне могут сопровождать и другие заболевания сердца и сосудов. Во-вторых, зачастую больные скрывают факт постоянного приёма алкоголя – это тоже затрудняет диагностику.
В целом, диагноз ставится на основании:
- результатов эхокардиограммы – они помогают установить диастолическую и систолическую недостаточность;
- результатов рентгенограммы – они позволяют врачам убедиться в расширении сердечных камер, выявить застои в лёгких;
- результатов ЭКГ – эти данные свидетельствуют об увеличении сердечной мышцы и фиксируют нарушения сердечного ритма. В некоторых случаях электрокардиограмма делается во время упражнений на беговой дорожке – это даёт более объективные данные о работе сердца.
Лечение
Первое и главное условие – прекращение приёма алкоголя. Пациенту разъясняют, что интоксикации в его случае губительны.
Кроме того, для стимуляции обмена веществ и синтеза белка в сердечной мышце ему назначают:
- препараты, снижающие аритмию и помогающие тканям дышать;
- медикаменты, провоцирующие синтез белка, вывод токсинов и насыщение клеток кислородом;
- поливитаминный комплекс для улучшения энергетического обмена;
- лекарственные препараты, уменьшающие отёчность.
Вмешиваться хирургически при этом виде кардиомиопатии врачи не склонны – это касается только экстренных ситуаций. Что касается диеты и режима больного – ему рекомендуют больше находиться на свежем воздухе и принимать пищу, богатую белками, витаминами и калием.
Ишемическая кардиомиопатия
Ишемическую кардиомиопатию считают разновидностью дилатационной. При ней наступает острая недостаточность кислорода, при этом полости сердца увеличиваются, а их стенки – утолщаются. Как правило, это касается левой области сердца.
Симптомы
Эта болезнь достаточно коварна – на первых порах она может протекать бессимптомно.
Однако по мере её развития проявятся:
- сбои сердечного ритма;
- ощущение давящей тяжести в области груди;
- быстрая утомляемость;
- учащённый, сбивчивый пульс;
- головокружения и обморочные состояния;
- приступы «влажного» кашля;
- отекание ног, а порой и всего тела;
- нарушения сна;
- ожирение той или иной степени.
Обратите внимание: обнаружив у себя один или даже несколько признаков ишемической кардиомиопатии, не стоит паниковать. Расскажите о них врачу – он рассмотрит симптомы в совокупности и назначит ряд исследований для стопроцентной уверенности в диагнозе.
Диагностика
Предположить развитие ишемической кардиомиопатии врач может во время обычного осмотра и прощупывания области сердца.
Заподозрив неладное, доктор, скорее всего, направит пациента в кабинет рентгенографии. Результаты помогут выявить кардиомегалию – увеличение сердца в размерах. Далее вспомогательными диагностическими методами станут эхокардиография и ЭКГ: первый точно определит размеры полостей и толщину их стенок, второй – уточнит расположение поражённых участков. Все эти исследования доступны как в государственных, так и в частных клиниках.
Лечение
Это заболевание лечится поэтапно. Прежде всего, пациенту рекомендуют нормализовать режим дня – обеспечить себе полноценную дневную активность и ночной отдых. Категорически запрещается употребление алкоголя, ограничивается приём солёной пищи и жидкости.
Второй шаг – больному прописывают ряд медикаментов, направленных на:
- купирование приступов;
- лечение атеросклероза;
- коррекцию сердечной недостаточности;
- профилактику осложнений болезни.
Наконец, третий уровень лечения ишемической кардиомиопатии – хирургическое вмешательство. К этому радикальному способу обращаются в тех случаях, когда классическая терапия не даёт видимых результатов и жизнь пациента находится под угрозой.
Среди хирургических методов:
- установка стента – специальной сеточки, которая не даёт просвету сосуда сужаться;
- шунтирование – прокладывание «обходного пути» вокруг суженного коронарного сосуда;
- установка кардиостимулятора;
- в самых тяжёлых случаях – трансплантация сердца.
Дисметаболическая кардиомиопатия
Это поражение сердечной мышцы провоцируется нарушениями обмена веществ, нередко – на фоне длительного приёма токсичных веществ. При дисметаболической кардиомиопатии наступает дистрофия сердечной мышцы, камеры сердца растягиваются, а толщина их стенок растёт.
Симптомы
На первых порах заболевание протекает без симптомов. Медики могут выявить его разве что случайно, в ходе ЭКГ-диагностики. Что уж говорить о самостоятельных попытках диагностировать эту болезнь – они ни к чему не приведут. Дело в том, что симптомы дисметаболической кардиомиопатии схожи с признаками других сердечных заболеваний.
- ускоренный ритм сердцебиения;
- одышка, порой переходящая в приступы удушья;
- нарушение ночного отдыха;
- снижение давления;
- отечность ног, особенно под вечер;
- загрудинные боли;
- чувство слабости, упадка сил, склонность к кратковременной потере сознания.
Обратите внимание: поначалу дисметаболическая кардиомиопатия никак не заявляет о себе. Её первые симптомы могут проявиться лишь через 2-3 года.
Диагностика
Даже самый опытный врач не поставит этот диагноз исходя из жалоб пациента. Для этого нужны более веские основания.
- общее и биохимическое исследование крови;
- общее исследование мочи;
- ЭКГ, оценивающая, насколько хорошо сердце справляется со своими функциями;
- рентгенография грудной полости, показывающая размеры всех отделов сердца;
- эхокардиография, оценивающая состояние сердечных полостей, сосудов, клапанов;
- коронарография, определяющая проходимость сосудов.
Лечение
Чаще всего больному назначают препараты, богатые калием, магнием и витаминами группы B. Эти медикаменты «окружают» болезнь, действуя на несколько её звеньев одновременно. Кроме того, доктора стараются зайти «с другой стороны» – вылечить видимые симптомы. Для этого они назначают препараты от аритмии и успокоительные средства.
У вас дома уже есть проверенные седативные таблетки или лекарства от аритмии? Не стоит действовать по принципу «сам себе доктор»: это лишь часть лечения. Комплексную терапию может назначить только врач, который видит общую картину состояния пациента. Помимо результатов анализов на выбор препаратов повлияет возраст больного, перенесённые им заболевания, а также аллергические реакции организма.
Рестриктивная кардиомиопатия
Одна из самых редких разновидностей сердечных миопатий, при которой нарушается наполняемость камер сердца. Один или оба желудочка твердеют и теряют способность расслабляться, что мешает нормальным сердечным сокращениям. Чаще всего рестриктивная кардиомиопатия развивается на фоне хронических заболеваний.
Симптомы
Проявления этой миопатии схожи с признаками других болезней сердца.
Среди наиболее ярких симптомов:
- болезненные ощущения в области груди;
- нарушения артериального давления; , тахикардия;
- отекание ног;
- дрожание рук;
- повышенная тревожность, склонность беспокоиться по мелочам;
- чувство, что вас «бросает в холодный пот».
Диагностика
Опытный врач обязательно побеседует с пациентом на предмет наследственности. Не было ли подобных случаев у близких родственников? Каковы были их симптомы и диагнозы? Затем доктор назначит исследование крови на целый ряд показателей: уровень гемоглобина, свёртываемость, онкомаркеры.
Далее проводится ряд современных диагностик:
- эхокардиография;
- фонокардиография;
- ЭКГ (проводится в течение суток для полноты картины);
- обзорный рентген;
- МРТ сердца.
Если даже этот комплекс методик не даёт чёткой картины состояния пациента, назначается эндомиокардиальная биопсия – исследование тканей сердечной мышцы и соединительных тканей. Биопсия может сопровождаться катетеризацией – измерением давления в предсердиях и камерах.
Лечение
Рестриктивная кардиомиопатия лечится двумя путями – медикаментозно и хирургически. Современная медицина располагает целым рядом эффективных препаратов, останавливающих ход заболевания:
- гликозиды, улучшающие насосную функцию сердца;
- диуретики, снижающие венозный и лёгочный застой;
- средства против аритмии.
Подбор препаратов всегда индивидуален, но есть и общие рекомендации для пациентов любого возраста и пола: срочно снизить физическую нагрузку, уменьшить потребление соли, категорически отказаться от вредных привычек. Употребление копчёного, жареного, мучного, а также алкоголя и табака – всё это должно остаться в прошлом. При этом «зелёный свет» даётся пешим прогулкам на свежем воздухе для насыщения крови кислородом, введению в рацион свежих овощей, сухофруктов, зелени.
Кстати говоря, последние рекомендации справедливы для всех видов сердечной миопатии. Уделяйте внимание режиму дня и питанию – это лучшая профилактика, которая поможет справиться с заболеванием на ранней стадии или вовсе предотвратить его!
Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных
Кардиомиопатия: особенности протекания, лечения болезни. Прогноз выживаемости больных

Диагноз кардиомиопатия подтверждается у пациента, когда мышцы его сердца подвергаются патологическим изменениям – дистрофическим и склеротическим. Особенности, позволяющие точно диагностировать заболевание и перейти к его терапии, – отсутствие других пороков сердца и его сосудов, воспалительных и опухолевых процессов, имеющих ишемический генез. Кардиомиопатия может быть нескольких видов, каждый из которых определяют изменения миокарда — функциональные и анатомические. Патология развивается при наличии первичных или вторичных причин. Заболевание требует медикаментозной терапии, иногда хирургического вмешательства. Лечение сопровождается щадящим режимом.
Виды патологии
Кардиомиопатия – это сердечная патология, которая имеет классификацию. В зависимости от причины, запустившей процесс изменения ткани миокарда, выделяют её первичную и вторичную формы. Болезнь подразделяется на несколько видов, определяющим фактором, позволяющим её классифицировать, является один из 4-х основных типов поражения сердечной мышцы:
-
, при которой наблюдается расширение сердечных камер, нарушение сократительной функции сердца; — характерно изменение стенок левого сердечного желудочка, их утолщение, при её развитии полости желудочка не расширяются;
- рестриктивная кардиомиопатия – стенки сердечных желудочков практически утрачивают способность растягиваться, затрудняется попадание крови в левую сердечную камеру, предсердия испытывают увеличенную нагрузку;
- аритмогенная правожелудочковая кардиомиопатия – диагностируется редко, возникает из-за замены клеток миокарда фиброзной или жировой тканью, сопровождается изменением ритма сокращений желудочка.
Причины возникновения
Специалисты, проводящие исследования природы кардиомиопатии, в настоящее время не могут утвердить полный, исчерпывающий список причин, вызывающих патологической изменение ткани сердечной мышцы. Наиболее вероятными считают:
- генетические нарушения, при которых клетки кардиомиоцитов неправильно формируются, что приводит к дефекту мышечных волокон сердца и их неправильному функционированию;
- интоксикация тканей органа, возникающая при воздействии ядохимикатов, алкогольных напитков, наркотиков, лекарственных препаратов (в большинстве случаев ими выступают противоопухолевые средства);
- заражение вирусами, прогрессирование заболеваний, вызванных ими (герпес, грипп, вирус Коксаки, цитомегаловирус);
- изменение гормонального баланса в организме;
- снижение иммунной защиты;
- перенесенные миокардиты;
- ишемическая и гипертоническая болезни сердца;
- аутоиммунные патологии, развивающиеся у больного;
- нарушения, связанные с балансом электролитов;
- фиброз миокарда;
- амилоидоз;
- заболевания нейромышечного характера;
- болезни накопления.
Симптомы
В зависимости от того какой из видов кардиомиопатии развивается у больного, проявление симптомы будет иметь некоторые особенности.
Дилатационная форма патологии сопровождается признаками:
- регулярное повышение значений артериального давления;
- больной испытывает упадок сил, сильно утомляется даже при незначительной физической активности;
- движения сопровождаются выраженной одышкой;
- кожные покровы становятся бледными;
- кончики пальцев рук приобретают синюшность;
- нижние конечности заметно отекают.
Такие симптомы возникают и сохраняются по причине нарастания сердечной недостаточности у больного – камеры органа расширяются, при этом утрачивается способность мышц сокращаться. Такое состояние становится смертельно опасным, требует регулярного лечения.
Развитие гипертрофической кардиомиопатии врач может заподозрить, если у пациента проявляются симптомы, связанные с постепенным прогрессированием сердечной недостаточности:
- нарушение сердечного ритма;
- устойчивая бледность кожи;
- человек отмечает, что у него возникает постоянная слабость;
- наблюдается одышка;
- наличие боли в груди;
- могут наблюдаться нарушения сознания.
Если больной будет игнорировать признаки, не пройдет диагностические исследования и не получит качественного лечения – велика вероятность его внезапной смерти.
Другая форма патологии – рестриктивная, сопровождается функциональными нарушениями:
- сопровождение любого физического действия выраженной одышкой;
- появление отеков.
Аритмогенная кардиомиопатия может быть заподозрена у пациента в случаях, если он испытывает нарушения сердечного ритма, часто это значительное учащение сердцебиения при увеличении физической нагрузки.
Диагностика
Симптомы – боли в области грудины и за ней, сильная утомляемость, головная боль, одышка, возникающий по ночам кашель, отеки, тяжесть в ногах могут вызвать подозрение на развитие кардиомиопатии. При первичном осмотре больного врач:
- выявляет признаки, сопровождающие сердечную недостаточность;
- обращает внимание на наличие синюшного оттенка кожных покровов, увеличение размеров вен, находящихся в области шеи;
- выслушивает тон сердца при помощи стетоскопа;
- проводит пальпацию и перкуссию области грудной клетки и сердца.
Для подтверждения диагноза пациенту необходимо комплексное обследование организма. Его проводят с помощью инструментальной диагностики:
- электрокардиография – в результате исследования врач получает данные о наличии гипертрофии стенок желудочков сердца, его предсердий;
- суточный ЭКГ-мониторинг;
- ультразвуковое исследование методом ЭХО-кардиография с дуплексным сканированием, которое позволяет оценить состояние органа, особенности кровотока;
- рентгенографическое обследование сердца с ангиографией (используется рентгенографическое оборудование и контрастное вещество, которым заполняют сердечные артерии) при котором врач видит достоверную картину, позволяющую оценить размеры сердца, состояние сосудов, кровоток;
- магниторезонансная и компьютерная томография – высокоинформативный метод используется для оценки состояния и выявления патологических изменений сердца, позволяющий увидеть особенности его строения;
- биопсия сердечной ткани — исследование позволяет точно определить вид и степень поражения сердечной ткани.
Комплексный подход предполагает проведение сразу нескольких исследований для выявления признаков кардиомиопатии сердца. Выбор конкретного метода зависит от наличия оборудования в клинике, наличия очереди для поведения диагностики, так как во многих случаях требуется оперативная информация для подтверждения диагноза для пациента.
Лечение

При сердечной недостаточности кардиомиопатия – это состояние, требующее наблюдения в медицинском учреждении, назначения качественного лечения. Исходя из того, что кардиомиопатия нередко имеет неизвестную этиологию, к терапии подходят комплексно. Основными методами борьбы с патологией после подтверждения диагноза являются:
- медикаментозное лечение;
- хирургическое вмешательство;
- переход пациента на особый рацион питания, исключение из его жизни сильных нагрузок – физических и эмоциональных.
Выбор медикаментозного лечения зависит от вида кардиомиопатии, диагностированной у больного, особенностей его состояния. Для терапии назначают:
- ингибиторы АПФ — необходимо пожизненное употребление лекарств этой группы;
- мочегонные средства для снижения отечности в тканях, легких;
- бета-блокаторы, способствующие регуляции частоты сердцебиений;
- нитраты для снижения артериального давления, снижения нагрузки на сердце и его потребности в кислороде;
- сердечные гликозиды в целях регуляции сократительной способности мышечной ткани;
- средства и витамины, которые улучшают питание сердечных клеток;
- антикоагулянты (при выявлении повышенной свертываемости крови, предрасположенности к образованию тромбов).
Если медикаментозное лечение кардиомиопатии нерезультативно, состояние пациента стабильно ухудшается, врачи принимают решение о проведении хирургического лечения. Применимы методы:
- желудочковая септальная миэктомия;
- 2-камерная электрокардиостимуляция;
- пересадка сердца от донора.
Последующая жизнь больного должна проходить в особом режиме. В медицинском учреждении ему рекомендуют ответственно относиться к физическим нагрузкам, исключить:
- тяжелый и умеренный физический труд;
- интенсивные занятия спортом;
- нервные перенапряжения.
Если пациент до постановки диагноза имел вредные привычки – курил или регулярно употреблял алкоголь, отказ от них может существенно улучшить прогноз. Следует пересмотреть рацион питания. Здоровое меню при кардиомиопатии предполагает:
- употребление диетического мяса и рыбы;
- преобладание овощей и фруктов в меню;
- отказ от соли и жирных блюд.
Прогноз
При подтверждении кардиомиопатии прогноз часто зависит от того, как быстро обратился больной за медицинской помощью и начал лечение. Медицинская статистика обладает данными о пятилетней выживаемости пациентов с указанным диагнозом:
- при гипертрофической форме патологии – составляет от 60% до 70%;
- менее 40% при рестриктивной и дилатационной формах;
- после операции по пересадки сердца, длительность жизни составляет более 10 лет для 30-50% больных.
Кардиомиопатия – опасная патология, требующая скорейшего обращения за медицинской помощью. Игнорирование симптомов часто приводит к неожиданному летальному исходу.
Кардиомиопатия
Кардиомиопатия – первичное поражение сердечной мышцы, не связанное с воспалительным, опухолевым, ишемическим генезом, типичными проявлениями которого служат кардиомегалия, прогрессирующая сердечная недостаточность и аритмии. Различают дилатационную, гипертрофическую, рестриктивную и аритмогенную кардиомиопатии. В рамках диагностики кардиомиопатии проводится ЭКГ, ЭхоКГ, рентгенография грудной клетки, МРТ и МСК сердца. При кардиомиопатиях назначается щадящий режим, медикаментозная терапия (диуретики, сердечные гликозиды, противоаритмические препараты, антикоагулянты и антиагреганты); по показаниям проводится кардиохирургическое вмешательство.
МКБ-10

Общие сведения
Определение «кардиомиопатии» является собирательным для группы идиопатических (неизвестного происхождения) заболеваний миокарда, в основе развития которых лежат дистрофические и склеротические процессы в сердечных клетках – кардиомиоцитах. При кардиомиопатиях всегда страдает функция желудочков сердца.
Поражения миокарда при ИБС, гипертонической болезни, васкулитах, симптоматических артериальных гипертензиях, диффузных болезнях соединительной ткани, миокардитах, миокардиодистрофии и других патологических состояниях (токсических, лекарственных, алкогольных воздействиях) являются вторичными и рассматриваются как специфические вторичные кардиомиопатии, вызванные основным заболеванием.

Причины
Этиология первичных кардиомиопатий на сегодняшний день до конца не изучена. Среди вероятных причин, вызывающих развитие кардиомиопатий, называют:
- вирусные инфекции, вызываемые вирусами Коксаки, простого герпеса, гриппа и др.;
- наследственную предрасположенность (генетически наследуемый дефект, обусловливающий неправильное формирование и функционирование мышечных волокон при гипертрофической кардиомиопатии);
- перенесенные миокардиты;
- поражение кардиомиоцитов токсинами и аллергенами;
- нарушения эндокринной регуляции (губительное воздействие на кардиомиоциты соматотропного гормона и катехоламинов);
- нарушения иммунной регуляции.
Классификация
По анатомическим и функциональным изменениям миокарда различают несколько типов кардиомиопатий:
- дилатационную(или застойную);
- гипертрофическую: асимметричную и симметричную; обструктивную и необструктивную;
- рестриктивную: облитерирующую и диффузную;
- аритмогенную правожелудочковую;
- кардиомиопатию такоцубо.
Дилатационная (застойная) кардиомиопатия
Симптомы
Дилатационная кардиомиопатия (ДКМП) характеризуется существенным расширением всех полостей сердца, явлениями гипертрофии и снижения сократительной способности миокарда. Признаки дилатационной кардиомиопатии проявляют себя уже в молодом возрасте – в 30-35 лет. В этиологии ДКМП предположительно играют роль инфекционные и токсические воздействия, обменные, гормональные, аутоиммунные нарушения, в 10-20% случаев кардиомиопатия носит семейный характер.
Выраженность гемодинамических расстройств при дилатационной кардиомиопатии обусловлена степенью снижения сократимости и насосной функции миокарда. Это вызывает повышение давления сначала в левых, а затем в правых полостях сердца. Клинически дилатационная кардиомиопатия проявляется признаками левожелудочковой недостаточности (одышкой, цианозом, приступами сердечной астмы и отека легкого), правожелудочковой недостаточности (акроцианозом, болями и увеличением печени, асцитом, отеками, набуханием вен шеи), сердечными болями, некупирующимися нитроглицерином, сердцебиением.
Диагностика
Объективно отмечается деформация грудной клетки (сердечный горб); кардиомегалия с расширением границ влево, вправо и вверх; выслушивается глухость сердечных тонов на верхушке, систолический шум (при относительной недостаточности митрального или трикуспидального клапана), ритм галопа. При дилатационной кардиомиопатии выявляются гипотония и тяжелые формы аритмий (пароксизмальная тахикардия, экстрасистолия, мерцательная аритмия, блокады).
При электрокардиографическом исследовании фиксируются гипертрофия преимущественно левого желудочка, нарушения сердечной проводимости и ритма. ЭхоКГ показывает диффузное поражение миокарда, резкую дилатацию полостей сердца и ее преобладание над гипертрофией, интактность сердечных клапанов, диастолическую дисфункцию левого желудочка. Рентгенологически при дилатационной кардиомиопатии определяется расширение границ сердца.
Гипертрофическая кардиомиопатия
Характеристика
Гипертрофическую кардиомиопатию (ГКМП) характеризует ограниченное или диффузное утолщение (гипертрофия) миокарда и уменьшение камер желудочков (преимущественно левого). ГКМП является наследственной патологией с аутосомно-доминантным типом наследования, чаще развивается у мужчин разного возраста.
При гипертрофической форме кардиомиопатии наблюдается симметричная или асимметричная гипертрофия мышечного слоя желудочка. Асимметричная гипертрофия характеризуется преобладающим утолщением межжелудочковой перегородки, симметричная ГКМП – равномерным утолщением стенок желудочка.
По признаку наличия обструкции желудочков различают 2 формы гипертрофической кардиомиопатии – обструктивную и необструктивную. При обструктивной кардиомиопатии (субаортальном стенозе) нарушается отток крови из полости левого желудочка, при необструктивной ГКМП стенозирование путей оттока отсутствует.
Симптомы
Специфическими проявлениями гипертрофической кардиомиопатии служат симптомы аортального стеноза: кардиалгия, приступы головокружения, слабость, обмороки, сердцебиение, одышка, бледность. В более поздние сроки присоединяются явления застойной сердечной недостаточности.
Диагностика
Перкуссионно определяется увеличение сердца (больше влево), аускультативно – глухие тоны сердца, систолические шумы в III-IV межреберье и в области верхушки, аритмии. Определяется смещение сердечного толчка вниз и влево, малый и замедленный пульс на периферии. Изменения на ЭКГ при гипертрофической кардиомиопатии выражаются в гипертрофии миокарда преимущественно левых отделов сердца, инверсии зубца Т, регистрации патологического зубца Q.
Из неинвазивных диагностических методик при ГКМП наиболее информативна эхокардиография, которая выявляет уменьшение размеров полостей сердца, утолщение и плохую подвижность межжелудочковой перегородки (при обструктивной кардиомиопатии), снижение сократительной деятельности миокарда, аномальный систолический пролапс створки митрального клапана.
Рестриктивная кардиомиопатия
Характеристика
Рестриктивная кардиомиопатия (РКМП) – редко встречающееся поражение миокарда, протекающее обычно с заинтересованностью эндокарда (фиброзированием), неадекватным диастолическим расслаблением желудочков и нарушением сердечной гемодинамики при сохраненной сократительной способности миокарда и отсутствии его выраженной гипертрофии.
В развитии РКМП большая роль отводится выраженной эозинофилии, оказывающей токсическое действие на кардиомиоциты. При рестриктивной кардиомиопатии происходит утолщение эндокарда и инфильтративные, некротические, фиброзные изменения в миокарде. Развитие РКМП проходит 3 стадии:
- I стадия — некротическая – характеризуется выраженной эозинофильной инфильтрацией миокарда и развитием коронарита и миокардита;
- II стадия — тромботическая – проявляется гипертрофией эндокарда, пристеночными фибринозными наложениями в полостях сердца, сосудистым тромбозом миокарда;
- III стадия — фибротическая – характеризуется распространенным интрамуральным фиброзом миокарда и неспецифическим облитерирующим эндартериитом венечных артерий.
Симптомы
Рестриктивная кардиомиопатия может протекать по двум типам: облитерирующему (с фиброзированием и облитерацией полости желудочка) и диффузному (без облитерации). При рестриктивной кардиомиопатии отмечаются явления тяжелой, быстро прогрессирующей застойной недостаточности кровообращения: выраженная одышка, слабость при незначительных физических усилиях, нарастающие отеки, асцит, гепатомегалия, набухание вен шеи.
Диагностика
В размерах сердце обычно не увеличено, при аускультации выслушивается ритм галопа. На ЭКГ регистрируются мерцание предсердий, желудочковые аритмии, может определяться снижение ST-сегмента с инверсией зубца Т. Рентгенологически отмечаются явления венозного застоя в легких, несколько увеличенные или неизмененные размеры сердца. Эхоскопическая картина отражает недостаточность трикуспидального и митрального клапанов, уменьшение размеров облитерированной полости желудочка, нарушение насосной и диастолической функции сердца. В крови отмечается эозинофилия.
Аритмогенная правожелудочковая кардиомиопатия
Характеристика
Развитие аритмогенной кардиомиопатии правого желудочка (АКПЖ) характеризует прогрессирующее замещение кардиомиоцитов правого желудочка фиброзной или жировой тканью, сопровождающееся различными нарушениями желудочкового ритма, в т. ч. фибрилляцией желудочков. Заболевание редкое и малоизученное, в качестве возможных этиологических факторов называют наследственность, апоптоз, вирусные и химические агенты.
Симптомы
Аритмогенная кардиомиопатия может развиваться уже в подростковом или юношеском периоде и проявляется сердцебиением, пароксизмальной тахикардией, головокружением или обмороками. В дальнейшем опасно развитие жизнеугрожающих видов аритмий: желудочковой экстрасистолии или тахикардии, эпизодов фибрилляции желудочков, предсердных тахиаритмий, мерцания или трепетания предсердий.
Диагностика
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
Осложнения
При всех видах кардиомиопатий прогрессирует сердечная недостаточность, возможно развитие артериальных и легочных тромбоэмболий, нарушений проводимости сердца, тяжелых аритмий (мерцательной аритмии, желудочковой экстрасистолии, пароксизмальной тахикардии), синдрома внезапной сердечной смерти.
Диагностика
При диагностике кардиомиопатий учитывают клиническую картину заболевания и данные дополнительных инструментальных методов. На ЭКГ обычно фиксируются признаки гипертрофии миокарда, различные формы нарушений ритма и проводимости, изменения ST-сегмента желудочкового комплекса. При рентгенографии легких можно выявить дилатацию, гипертрофию миокарда, застойные явления в легких.
Особенно информативны при кардиомиопатиях данные ЭхоКГ, определяющие дисфункцию и гипертрофию миокарда, ее выраженность и ведущий патофизиологический механизм (диастолическая или систолическая недостаточность). По показаниям возможно проведение инвазивного обследования – вентрикулографии. Современными методами визуализации всех отделов сердца являются МРТ сердца и МСКТ. Зондирование полостей сердца позволяет произвести забор кардиобиоптатов из полостей сердца для морфологического исследования.

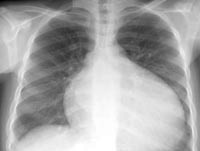
КТ органов грудной клетки. Выраженное расширение сердца (преимущественно левые отделы) у пациента с кардиомиопатией.
Лечение кардиомиопатий
Специфическая терапия кардиомиопатий отсутствует, поэтому все лечебные мероприятия имеют целью предотвращение несовместимых с жизнью осложнений. Лечение кардиомиопатий в стабильной фазе амбулаторное, при участии кардиолога; периодическая плановая госпитализация в отделение кардиологии показана пациентам с тяжелой сердечной недостаточностью, экстренная – в случаях развития некупируемых пароксизмов тахикардии, желудочковой экстрасистолии, мерцательной аритмии, тромбоэмболий, отека легких.
Пациентам с кардиомиопатиями необходимо изменение образа жизни:
- снижение физической активности
- соблюдение диеты с ограниченным потреблением животных жиров и соли
- исключение вредных окружающих факторов и привычек.
Эти мероприятия существенно снижают нагрузку на сердечную мышцу и замедляют прогрессирование сердечной недостаточности.
При кардиомиопатиях целесообразно назначение медикаментозной терапии:
- диуретиков для уменьшения легочного и системного венозного застоя
- сердечных гликозидов при нарушениях сократимости и насосной функции миокарда
- противоаритмических препаратов для коррекции сердечного ритма
- антикоагулянтов и антиагрегантов для предотвращения тромбоэмболических осложнений.
В исключительно тяжелых случаях проводят хирургическое лечение кардиомиопатий: септальную миотомию (резекцию гипертрофированного участка межжелудочковой перегородки) с протезированием митрального клапана либо трансплантацию сердца.
Прогноз
В отношении прогноза течение кардиомиопатий крайне неблагоприятно: сердечная недостаточность неуклонно прогрессирует, велика вероятность аритмических, тромбоэмболических осложнений и внезапной смерти. После диагностики дилатационной кардиомиопатии 5-летняя выживаемость составляет 30%. При планомерном лечении возможна стабилизация состояния на неопределенный срок. Наблюдаются случаи, превышающие 10-летнюю выживаемость пациентов, после проведения операций трансплантации сердца.
Хирургическое лечение субаортального стеноза при гипертрофической кардиомиопатии хотя и дает несомненный положительный результат, но сопряжено с высоким риском гибели пациента во время или вскоре после операции (умирает каждый 6-ой прооперированный). Женщинам, больным кардиомиопатиями, следует воздержаться от беременности ввиду высокой вероятности материнской смертности. Меры по специфической профилактике кардиомиопатий не разработаны.
Кардиомиопатии
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
Термин кардиомиопатия (КМП) – собирательное название для множества заболеваний миокарда, связанных с нарушением его структуры и функции, не связанных с артериальной гипертонией, нарушением кровоснабжения и заболеваниями клапанов.
Чаще всего кардиомиопатия проявляется патологическим утолщением сердечной мышцы (гипертрофическая кардиомиопатия) или расширением сердечных камер (дилатационная кардиомиопатия) из-за генетических мутаций или других причин.
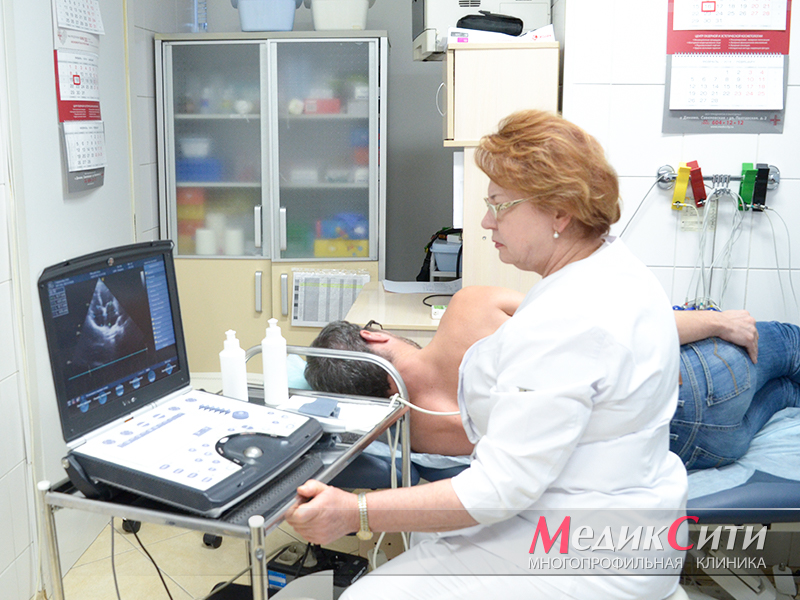
Узи сердца при кардиомиопатии
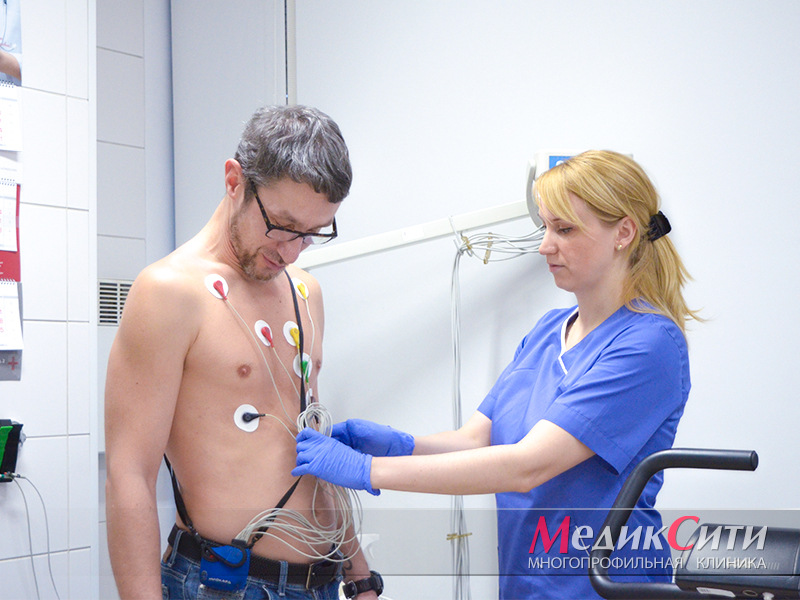
Холтер при кардиомиопатии
Диагностика при кардиомиопатии
Классификации кардиомиопатий
Классификация кардиомиопатий по происхождению
По происхождению различают первичную (заболевания миокарда неясного генеза) и вторичную кардиомиопатию (причина поражения миокарда известна или связана с заболеваниями других органов).
Причины первичной кардиомиопатии:
- Генетические нарушения;
- вирусные инфекции (Коксаки и др.);
- замещение сердечной мышцы соединительной или жировой тканью.
Причины вторичной кардиомиопатии:
-
(тиреотоксикоз, сахарный диабет);
- интоксикации (токсическая, алкогольная и др.);
- стресс (кардиомиопатия такоцубо).
Классификация кардиомиопатии по клиническим признакам (основные формы):
Дилатационная кардиомиопатия – наиболее тяжелая и распространенная. При этом заболевании имеет место кардиомегалия – значительное увеличение полостей миокарда. В результате сердце теряет способность полноценно перекачивать кровь. Дилатационная КМП неизбежно приводит к развитию сердечной недостаточности.
Перипартальная (послеродовая) кардиомиопатия – одна из разновидностей дилатационной кардиомиопатии. Как ни парадоксально, развитие у женщины сердечной недостаточности и характерных для нее симптомов – практически основной признак перипартальной формы. Среди других распространенных вариантов – алкогольная.
Гипертрофическая кардиомиопатия (ГКМП) – одна из главных причин внезапной смерти у молодых, физически активных людей (спортсменов, военнослужащих). Эта кардиомиопатия связана с утолщением миокарда (гипертрофия сердечной мышцы). Рост толщины стенки опережает развитие сосудов и как следствие-нарушается кровоснабжение мышцы сердца, также страдает наполнение желудочков кровью.
ГКМП чаще встречается у мужчин.
Обструктивная кардиомиопатия (субаортальный подклапанный стеноз) -разновидность гипертрофической кардиомиопатии, при которой ограничен кровоток, проходящий в аорту из левого желудочка, локально утолщенной межжелудочковой перегородкой.
Рестриктивная кардимиопатия – редкая патология, при которой ухудшаются эластичные свойства сердечных стенок. Миокард теряет способность к растяжению и расслаблению, что нарушает его способность наполняться кровью. Итогом становится застой крови в венах и нехватка ее в артериях. Вероятная причина этого – аномальное разрастание соединительной ткани.
Аритмогенная правожелудочковая кардиомиопатия (болезнь Фонтана) – сопровождающаяся жизнеугрожающими аритмиями.
Аритмогенная КМП может стать причиной желудочковой аритмии у детей и молодых людей с внешне неизмененным сердцем, а также у более взрослых пациентов. Исходом этого заболевания часто является внезапная смерть, особенно в молодом возрасте.
Кардиомиопатия такоцубо (синдром разбитого сердца) – весьма редкое заболевание, при котором развивается внезапное преходящее снижение сократимости миокарда. Форма левого желудочка из-за патологического расширения внешне уподобляется такоцубо – ловушке для осьминогов в Японии (именно в этой стране данный синдром был обнаружен и описан).
КМП такоцубо является причиной острой сердечной недостаточности. Чаще выявляется у женщин в постменопаузе, развивается на фоне тяжелого психоэмоционального потрясения. На ЭКГ может маскироваться под инфаркт миокарда.
Кардиомиопатии
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кардиомиопатия: причины появления, симптомы, диагностика и способы лечения.
Определение
Кардиомиопатии (КМП) – группа гетерогенных (разнородных) заболеваний, характеризующихся патологией сердечной мышцы с ее структурными и/или функциональными нарушениями, не обусловленными ишемической болезнью сердца, гипертензией, клапанными пороками и врожденными заболеваниями.

Причины появления кардиомиопатий
Считается, что кардиомиопатия возникает как результат совокупности различных факторов: генетических (мутации генов), аутоиммунного воспаления (при некоторых бактериальных и вирусных заболеваниях), поражениях органов при генерализованном (полиорганном) заболевании.
Классификация кардиомиопатий
Согласно классификации Всемирной организации здравоохранения, кардиомиопатии делятся на идиопатические, специфические и неклассифицируемые болезни миокарда.
- дилатационная;
- гипертрофическая (обструктивная или необструктивная);
- рестриктивная;
- аритмогенная дисплазия правого желудочка;
- перипортальная (послеродовая).
- инфекционные;
- метаболические:
- эндокринные (при гипо- и гипертиреозе, микседеме, акромегалии, феохромоцитоме, сахарном диабете, ожирении),
- при болезнях накопления (амилоидозе, гемохроматозе, саркоидозе, лейкозе, мукополисахаридозе, гликогенозе, липидозе),
- при дефиците микроэлементов, питательных веществ и электролитном дисбалансе;
- одышка при физической нагрузке (у некоторых больных в покое и в ночные часы), обусловленная венозным застоем крови в легких из-за диастолической дисфункции увеличенного левого желудочка сердца;
- кардиалгии, связанные с несоответствием коронарного кровотока весу миокарда;
- головокружения и синкопальные (обморочные) состояния; у детей они отмечаются при физической нагрузке и эмоциональном стрессе;
- учащенное сердцебиение из-за нарушений ритма сердца;
- быстрая утомляемость.
- Одышки при нагрузке
- Боли в груди
- Сердцебиения
- Головокружения
- Потери сознания
- Усталости
- Легочной эмболии или инсульта
- В наиболее тяжелых случаях внезапной смерти
Клинические проявления варьируют от бессимптомных форм до тяжелых нарушений в работе сердца – вплоть до внезапной смерти, которая чаще всего регистрируется в детском или юношеском возрасте во время физической нагрузки или сразу после нее.
Пациентов беспокоят следующие симптомы:
Рестриктивная кардиомиопатия
При заболевании стенки желудочков становятся жесткими, нерастяжимыми (не обязательно утолщенными), что препятствует нормальному заполнению сердца кровью между ударами.
Симптоматика определяется тяжестью сердечной недостаточности, и длительное время заболевание может протекать бессимптомно. Пациентов беспокоят слабость, повышенная утомляемость, одышка даже при незначительной физической нагрузке, кашель, который может усиливаться в положении лежа, отеки, увеличение живота, у детей отставание в физическом развитии.
Аритмогенная кардиомиопатия правого желудочка
Заболевание характеризуется прогрессирующим замещением клеток сердца правого желудочка жировой или фиброзно-жировой тканью, приводящим к атрофии и истончению стенки желудочка, его дилатации.
Длительное время аритмогенная кардиомиопатия протекает бессимптомно, хотя органическое повреждение, лежащее в основе заболевания, медленно прогрессирует. Клинические признаки заболевания (сердцебиение, пароксизмальная тахикардия, головокружение и/или обмороки) обычно появляются в подростковом возрасте. Ведущими клиническими проявлениями являются жизнеугрожающие аритмии и внезапная остановка кровообращения, которая наступает во время физических нагрузок или напряженной спортивной активности.
Ишемическая кардиомиопатия
Заболевание обусловлено диффузными морфофункциональными нарушениями, развивающимися в результате хронической и эпизодов острой ишемии миокарда.
К развитию ишемической кардиомиопатии может привести обширный инфаркт миокарда или многочисленные мелкоочаговые инфаркты.
В типичных случаях клиническая картина включает стенокардию напряжения, кардиомегалию (увеличение сердца), хроническую сердечную недостаточность (причем у части больных отсутствуют клинические и ЭКГ-признаки стенокардии).
Симптомы идентичны проявлениям сердечной недостаточности у больных с дилатационной кардиомиопатией.
Гипертензивная кардиомиопатия
Заболевание развивается на фоне неконтролируемого повышенного артериального давления в течение долгого времени.
Интенсивность симптомов зависит от степени тяжести заболевания и характера его течения. К самым частым жалобам пациентов можно отнести боль и ощущение сдавленности в груди, одышку, кашель, отсутствие аппетита, периферические отеки.
Метаболическая кардиомиопатия
Метаболическая кардиомиопатия — невоспалительное поражение миокарда, в основе которого лежит нарушение обмена веществ, приводящее к дистрофии миокарда и недостаточной сократительной функций сердца.
Клинические проявления многообразны и не являются специфичными, причем начальная стадия заболевания может протекать вовсе без симптомов, но со временем при отсутствии должного лечения развивается тяжелая сердечная недостаточность.
Воспалительная кардиомиопатия
Заболевание представляет собой сочетание миокардита и дисфункции миокарда. Пациенты жалуются на боль в груди, нередко иррадиирующую в левую руку, приступы учащенного сердцебиения, одышку при физической нагрузке, а затем и в покое, периферические отеки, быструю утомляемость.
Диагностика кардиомиопатии
Диагностика кардиомиопатии строится на сборе анамнеза и лабораторных и инструментальных обследованиях больного. Основной диагностический критерий кардиомиопатии – наличие дисфункции миокарда, выявляемой при ультразвуковом обследовании сердца.
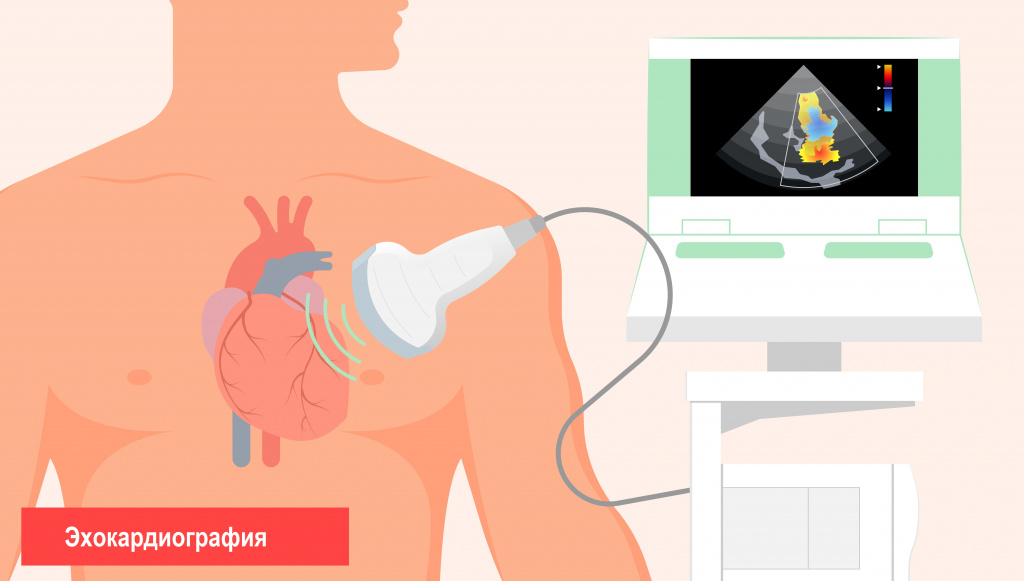
Кроме того, назначают следующие исследования:
-
Общий анализ крови.
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.
Кардиомиопатия


Кардиомиопатия является заболеванием, которое изменяет структуру мышечной ткани сердца, и делает его слабее, в связи с чем сердце менее эффективно перекачивает кровь и не справляется с функциональными обязанностями.
Симптомы могут появиться внезапно в виде потери сознания, или как боль в груди (стенокардия), необъяснимая одышка или учащенное сердцебиение (сердцебиение или аритмия).
Виды кардиомиотомии
Кардиомиопатии могут быть:
– Первичные – нет конкретной причины возникновения
– Вторичные – причины могут быть идентифицированы, такие как гипертония (высокое кровяное давление), болезни клапанов сердца, заболевания артерий или врожденные пороки сердца, а также другие заболевания, влияющие на состояние сердца. Употребление алкоголя и наркотиков также может привести к развитию кардиомиопатии.
Существуют три основных вида кардиомиопатии или болезни сердечной мышцы:
– гипертрофическая кардиомиопатия – наиболее частая причина внезапной и неожиданной смерти людей в возрасте до 30 лет
– дилатационная кардиомиопатия – наиболее распространенный тип кардиомиопатии
– ограничительная кардиомиопатия – наименее распространенный тип, как правило, у пожилых людей
Симптомы кардиомиопатии
Симптомы зависят от типа кардиомиопатии, могут возникать в любом возрасте, и проявляться в виде:
Гипертрофическая кардиомиопатия
Сердечная мышца утолщается значительно, часто асимметрично. В большинстве случаев заболевание является наследственным, как результат генных аномалий.
Различают обструктивную и необструктивную формы гипертрофической кардиомиопатии. При гипертрофической обструктивной кардиомиопатии мышечная масса левого желудочка и межжелудочковой перегородки становится больше, чем она должна быть. Это приводит к сужению просвета камер сердца и частичной обструкции кровотока.
Изменение мышечной структуры «левого сердца» может привести к функциональным изменениям митрального клапана (разделяет левое предсердие и левый желудочек), Патология иногда наблюдается на внутриутробном этапе развития плода и может быть причиной мертворождения, или может развиться в младенчестве. Но, чаще всего, она развивается в детстве или раннем взрослом возрасте. При другой форме заболевания, необструктивной гипертрофической кардиомиопатии, увеличенные мышцы не препятствует кровотоку.
Симптомы гипертрофической кардиомиопатии включают одышку при физической нагрузке, головокружение, обмороки и стенокардии (признаками стенокардии является боль или дискомфорт в груди, что обусловлено снижением кровоснабжения сердечной мышцы). Препятствие току крови из левого желудочка увеличивает нагрузку на миокард желудочка. У некоторых пациентов отмечаются аритмии, что может привести к внезапному коллапсу и смерти.
Лечение направлено на контроль симптомов и предотвращение осложнений, таких как внезапный коллапс. Хирургическое лечение применяется при необходимости коррекции работы митрального клапана или, например для лечения аритмии с целью предотвращения внезапной смерти. Наследственный характер заболевания требует тщательного обследования и наблюдения за другими членами семьи.
Дилатационная кардиомиопатия
Расширенная или застойная кардиомиопатия является более распространенным вариантом заболевания и возникает за счет расширения и растяжения полости сердца, что ослабляет сердечную мышцу и нарушает ее функцию, также нарушается работа клапанного аппарата сердца.
Клинически это проявляется одышкой, как результат накопления жидкости в легких (левосторонняя недостаточность). Проявлением правосторонней недостаточности является скопление жидкости в тканях и органах тела (ноги, лодыжки, брюшная полость). Отмечаются нарушения ритма. Причина заболевания неизвестна во многих случаях, иногда может быть вызвано вирусной инфекцией, аутоиммунными заболеваниями, такими как ревматоидный артрит; чрезмерное употребление алкоголя или в результате беременности – пери-послеродовая кардиомиопатия.
Одышка, учащенное сердцебиение, усталость, опухшие лодыжки и стенокардии являются общими симптомами. В силу замедления тока крови отмечается склонность к тромбообразованию.
Лечение должно включать противосвертывающую терапию для профилактики эмболии, и медикаменты для предотвращения аритмии. Необходимо проведение комплексного обследования с цель выявления возможной причины заболевания. Проведение этиологической терапии. Хирургическое лечение – пересадка сердца.
Ограничительная кардиомиопатия
Ограничительная кардиомиопатия является наименее распространенной формой и развивается, когда сердечная мышца желудочков является чрезмерно «жесткой», что уменьшает объем камер сердца и приводит к сердечной недостаточности. Усталость, одышка и отеки ног и рук являются признаками этой патологии.
Аритмогенная кардиомиопатия
При этой форме кардиомиопатии, сердечная мышца заменяется фиброзной рубцовой и жировой тканью. Это может быть следствием инфаркта миокарда, чаще всего с локализацией в правом желудочке.