Кольпит: симптомы и лечение
Кольпит (вагинит) — распространенная болезнь женской половой сферы. Поэтому, что это такое у женщин, необходимо знать каждой представительнице прекрасного пола. Пройти обследование и получить консультацию можно в нашей клинике «Лейб-Медик».
Это инфекционное гинекологическое заболевание, характеризующееся воспалением слизистой влагалища. Причин болезни можно выделить несколько — вирусы, бактерии, а также грибки. В зависимости от возбудителя кольпит подразделяется на несколько разновидностей:
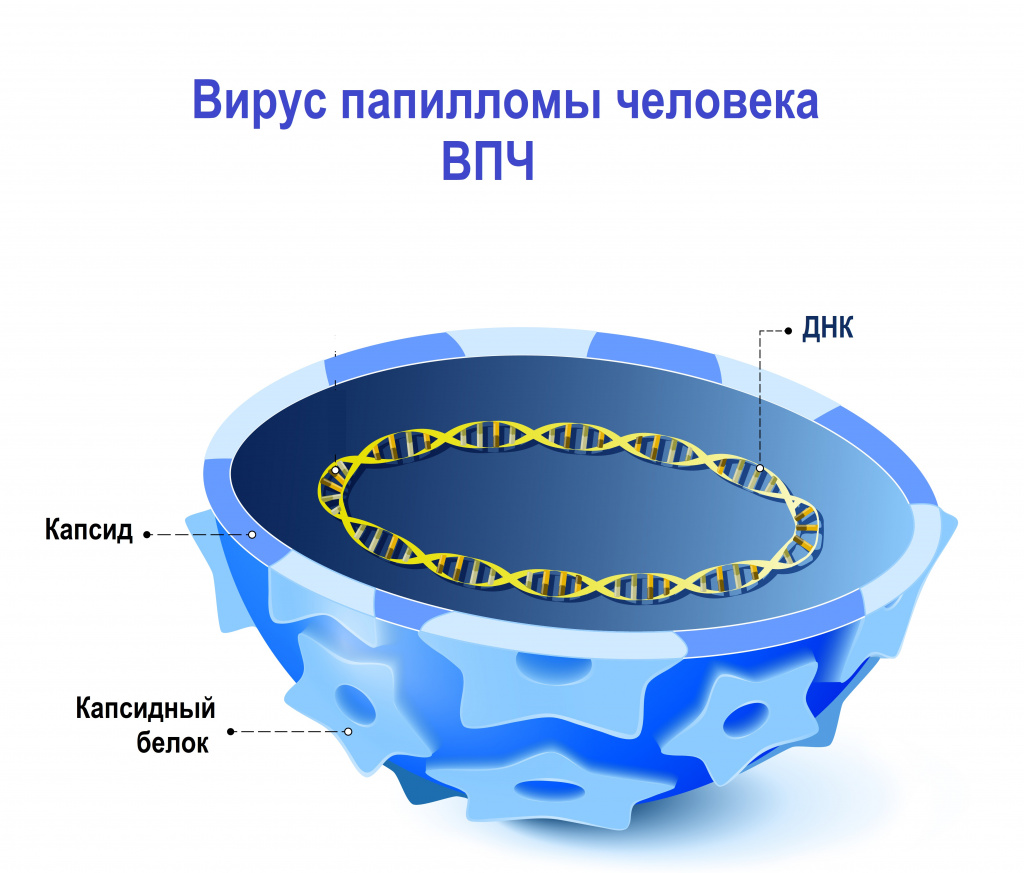
Вирусный (возбудители — вирусы, проникшие на слизистую влагалища: ВПЧ, герпес и т.п.).
Бактериальный (возбудители — болезнетворные бактерии, такие как стафилококки или стрептококки).
Грибковый, по-иному — молочница или кандидоз (возбудители — грибы типа Candida albicans).
Учитывая такое обилие инфекционных агентов, во время осмотра в гинекологии на влагалище врач обращает пристальное внимание. Проводится тщательный осмотр с помощью зеркала, особенно если есть специфические симптомы.
Причины возникновения вагинита
Кольпит — болезнь женщин детородного возраста. Провоцирующими причинами могут быть:
длительный курс антибиотиков;
несоблюдение правил личной гигиены;
вирусы, внедрившиеся в слизистую оболочку влагалища.
Болезнь может развиваться быстро (с появлением характерной симптоматики) или первое время не давать о себе знать. Поэтому так важно посещать гинеколога с профилактической целью.
Виды заболевания
Воспаление слизистой влагалища имеет множество разновидностей, поэтому классификация болезни весьма разнообразна.
По распространению процесса кольпит бывает:
Острый. Отличается остротой патологического процесса и яркой выраженностью симптоматики.
Хронический. Возникает, если не лечить острый вагинит. Отличается периодическими обострениями со смазанной картиной.
Вагинальный воспалительный процесс также бывает:
Атопический (аллергический). Возникает как реакция на воздействие аллергена.
Специфический (бактериальный). Формируется под влиянием патогенной флоры — золотистого стафилококка, кишечной палочки и т.д. Наиболее тяжелые — гонорейный и трихомонадный.
Неспецифический, вызванный условно-патогенными микроорганизмами, постоянно находящимися в организме и активизирующимися при негативных условиях. Например, при снижении иммунитета часто развивается кандидозный вагинит.
К неспецифическому процессу также относится атрофический кольпит (сенильный), который появляется при дефиците эстрогенов. Чаще всего это кольпит старческий, возникающий после 60 лет у женщин менопаузального периода. В репродуктивном возрасте он бывает при нарушении деятельности эндокринной системы.
Если у женщины в климаксе обнаружен вагинит возрастной, лечение предполагает устранение вызвавшего его фактора — заместительную терапию. Остальные формы болезни нуждаются в более тщательном противоинфекционном лечении.
Симптомы кольпита
Кольпит обладает целым рядом симптомов, по которым можно диагностировать это заболевание. Самыми распространенными среди них являются зуд в паховой области, неприятные болевые ощущения внизу живота, а также нетипичные выделения из половых путей. Поскольку у каждой болезни есть две формы протекания — хроническая и острая — стоит рассмотреть симптоматику заболевания в каждой из этих форм.
Для кольпита в острой форме характерно серьезное воспаление влагалища, мучительный зуд в промежности, тянущие ощущения внизу живота и частые позывы в туалет. Грибковый кольпит также проявляется болью, зудом и творожистыми выделениями на внешних половых органах.
Для хронического кольпита характерно небольшое воспаление с зеленовато-желтыми выделениями. Стоит отметить, что хронический кольпит распространен среди женщин в период менопаузы, потому что с возрастом функция яичников постепенно начинает угасать, слизистая влагалища становится более сухой, что открывает пути для внедрения в нее патогенных микроорганизмов.
Другие симптомы кольпита:
боль внизу живота;
налет на стенках влагалища;
отечность наружных половых органов.
Если своевременно не начать лечение, поврежденная слизистая оболочка может покрыться эрозиями, а затем язвами. Это приносит значительные страдания женщине. Боль растет, появляются выделения с кровью.
Диагностика вагинита
Врач ставит диагноз, исходя из результатов гинекологического осмотра, кольпоскопии и лабораторных анализов. После опроса пациентки гинеколог осматривает влагалище и шейку матки при помощи зеркал.
Он, как правило, обнаруживает покраснение и отек слизистой влагалища за счет усиления кровотока. Слизистая чаще всего кровоточит от контакта с инструментом, а на задней части свода влагалища обнаруживается значительное скопление гнойных выделений.
Во время гинекологического осмотра врач берет материал на анализ состояния среды во влагалище, а также на бактериологические показатели, чтобы выявить возбудителя. При проведении кольпоскопии с помощью специального оптического аппарата изучается состояние шейки матки и влагалища. По результатам исследований и анализов ставится диагноз и прописывается лечение.
Кольпит при беременности
Воспаление влагалища при вынашивании ребенка — нередкая патология, при которой на фоне изменения гормонального фона создаются идеальные условия для размножения микроорганизмов.
Процесс во время беременности обычно острый, так как условно-патогенная и патогенная микрофлоры развиваются очень активно на фоне снижения защитных механизмов. Причина:
Иммунитет беременной угнетается для вынашивания ребенка.
Изменение кислотности влагалища с кислотного на щелочное.
Развитию заболевания способствуют:
ношение синтетического белья;
хроническая эндокринная патология;
инфекции, передающиеся половым путем.
Заболевание характеризуется обильными выделениями, особенно если вагинит трихомонадный. Их продуцируют железы, активизирующиеся для выведения токсинов. Выделения раздражают наружные половые органы, и кольпит сопровождается воспалением вульвы и значительным зудом.
Правда, симптоматика есть далеко не всегда. Болезнь может выявить гинеколог во время регулярного осмотра беременной на фоне кажущегося благополучия. Несмотря на отсутствие боли и воспаления, отказываться от лечения не стоит.
Кольпит: симптомы и лечение у беременных
У беременных вагинит протекает с более интенсивными болями, чем у небеременных. Это тупые, ноющие болевые ощущения, которые очень пугают женщину. Они сходны с теми, что бывают при угрозе выкидыша.
Также высока вероятность инфицирования мочевого пузыря и почек, а также других органов малого таза. Это может стать большой угрозой для плода. Поэтому необходимо сразу же обращаться на прием к ведущему беременность специалисту, чтобы исключить последствия для ребенка.
Врач порекомендует лечение, которое не навредит малышу и поможет восстановить женское здоровье. Особенно это важно непосредственно перед родами. Санация половых путей — лучшая профилактика осложнений после родов, а также заражения ребенка.
Диагностика болезни включает в себя проведение анализов на ЗППП, взятие мазков, осмотр влагалища. Лечение длится 7-10 дней. Врач подберет щадящие препараты, чтобы не навредить.
Кольпит у мужчин
Учитывая, что вагинит — воспаление влагалища, а у мужчин его нет, кольпита у мужского пола не бывает. Однако это не значит, что мужчина 100-процентно защищен от проблем. Инфекция от больной женщины передается во время незащищенного полового акта или при пользовании общими гигиеническими средствами.
Особенно быстро передается трихомонадный и гонорейный инфекционный процесс. При этом возникает двухуровневая опасность:
Мужчина становится носителем и заражает своих половых партнерш.
У него происходит воспаление уретры с возможным развитием цистита (мочевой пузырь) и пиелонефрита (почки).
Внимание. Учитывая, что в случае кольпита мужчина является носителем, лечиться паре нужно одновременно.
Симптомы воспалительного процесса у мужчин сходны с вагинитом у женщин — жжение, зуд, учащенное затрудненное мочеиспускание, гнойные выделения из уретры, боли внизу живота.
Ввиду анатомических особенностей (большая длина мочевыделительного канала) у мужчин инфекция может иметь менее ярко выраженную клиническую картину. Из вышеперечисленных симптомов может встречаться 2-3, и лишь в тяжелых случаях присутствует весь комплекс.
Если болезнь не лечить, она трансформируется в хроническую форму. Это чревато появлением простатита и последующими проблемами с потенцией и репродуктивной функцией.
Диагностика инфекции у мужчины предполагает осмотр, анализ мочи и мазка выделений, ПЦР-тесты. Лечение — в зависимости от инфекционного агента (антибиотики, противовирусные и противогрибковые препараты).
Кольпит: лечение и профилактика
Выбирая, чем лечить кольпит, врач всегда учитывает возраст пациентки, характер течения болезни, результаты анализов и возможные аллергические реакции. Так как кольпит провоцируется нарушением микрофлоры влагалища, в первую очередь назначается лечение для устранения дисбаланса. Обычно это препараты для местного применения.
Если результаты анализов показывают, что возбудителями болезни стали болезнетворные бактерии, врач может назначить терапию антибиотиками, проводящуюся по результатам посева на чувствительность микроорганизмов к лекарствам. В дополнение к этому назначаются специальные антисептические средства для подмывания и спринцевания, а также свечи.
Обязательным условием успешного лечения является соблюдения диеты, направленной на восстановление микрофлоры влагалища. Для этого рекомендуют принимать в пищу кисломолочные продукты: творог, ряженку, кефир, йогурт, а также продукты, богатые витаминами А и Е, — капуста брокколи, шпинат, чернослив, морская капуста. В то же время нужно отказаться от соленых, острых, жирных блюд, а также от алкоголя и курения, поскольку все это негативно влияет на течение болезни.
Внимание. Не рекомендуем пользоваться народными средствами. Лечебный процесс должен строго контролироваться врачом. Хорошие результаты дает физиотерапия.
Часто гинеколог для лечения кольпита назначает комбинированные препараты, которые устраняют зуд и одновременно уничтожают патогенную микрофлору. Эти лекарства выпускаются в разнообразных формах — крема, таблетки, свечи, капсулы, растворы, однако выбор средства остается за врачом.
Профилактика кольпита
Для исключения рецидивов кольпита врачи рекомендуют придерживаться здорового образа жизни, соблюдать правила личной гигиены, которые заключаются в следующем:
Два раза в день омывать половые органы средствами, не содержащими агрессивных отдушек и аллергенов.
Носить белье из натуральных материалов (предпочтительнее, из хлопка).
Не вытирать насухо половые органы после подмывания, чтобы дополнительно не сушить слизистую оболочку.
Регулярно менять полотенца для интимной гигиены.
Использовать надежные средства контрацепции.
Осложнения кольпита
При неправильном диагностировании или недостаточно качественном лечении течение кольпита может осложняться другими патологическими процессами. Этому способствуют многие факторы — недостаточная гигиена, наличие эндокринной и сопутствующей мочеполовой патологии.
Учитывая большую распространенность болезни, проблема осложнений стоит очень остро. Наиболее опасные последствия:
Инфицирование органов мочеполовой сферы. По восходящему пути инфекция, быстро размножающаяся во влагалище, может проникать в уретру, а оттуда — в мочевой пузырь и почки, а также в матку и придатки.
Нарушение репродуктивного цикла. Дисменорея встречается чаще, чем полное отсутствие месячных (аменорея), однако и это патологическое состояние может привести ко многим проблемам — бесплодию, невынашиванию беременности, развитию внематочной.
Спайки. Воспалительные процессы в органах малого таза приводят к развитию спаечного процесса. Он сопровождается болью и повышает частоту внематочных у женщин с кольпитами.
Абсцессы. Гнойные процессы во влагалище чреваты развитием сильной интоксикации, сепсиса, некроза тканей, а также появления фистул — сообщающихся свищей между влагалищем и кишечником.
Наиболее частым осложнением острого кольпита является хронизация процесса. Это трудноизлечимая, особенно — при трихомонадной инфекции, форма болезни. В этом случае вероятность появления вышеперечисленных осложнений возрастает.
Рекомендации для быстрого восстановления
Чтобы восстановиться после воспалительного процесса в органах репродуктивной системы, необходимо следовать нескольким правилам:
Поддерживать гигиену. На время стоит отложить средства для интимной гигиены и пользоваться назначенными врачом. Это поможет быстрее устранить зуд, вызванный воспалением вульвы.
Следовать врачебным рекомендациям. Применение прописанных лекарств, включая влагалищные свечи и таблетки, поможет побороть инфекцию и восстановить иммунитет.
Витаминотерапия. Укрепление здоровья положительно сказывается на профилактике вагинита.
Санаторно-курортное лечение. Положительно влияет на состояние женской репродуктивной сферы.
Восстановление длится обычно 7-10 дней, причем острота симптоматики снижается достаточно быстро. Зуд и жжение проходят, становится легче.
Лечение кольпита в «Лейб-Медик»
Чтобы пролечить кольпит, обращайтесь в нашу клинику «Лейб-Медик». Наши врачи — лучшие специалисты в Москве. Лечение существенно улучшает качество жизни. Мы уберем беспокоящие и неприятные симптомы, поможем вернуть спокойствие и уверенность в себе.
У нас вы сможете пройти диагностику на современном оборудовании. Ваш лечащий врач проинформирует обо всех аспектах обследования и лечения заболевания, расскажет о возможных осложнениях и даст прогноз.
Запишитесь на прием на удобное для вас время и приходите к нам в клинику. Мы гарантируем 100% контроль над женским здоровьем!
Как просто нас найти:
От метро Нахимовский проспект (5 минут пешком)
Из метро Нахимовский проспект выход на Азовскую улицу, далее через 250-300 метров поверните налево на Сивашскую улицу, далее через 40-50 метров поверните направо во двор.
От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
От детской поликлиники и родильного дома в Зюзино необходимо выйти на Азовскую улицу, далее повернуть на болотниковскую улицу и не доходя наркологической клинической больницы N17 повернуть налево во двор.
От метро Нагорная (15 минут)
От метро Нагорная до нашего медицинского центра можно добраться за 15 минут, проехав 1 остановку на метро.
От метро Варшавская (19 минут пешком)
От метро Варшавская удобно добраться на троллейбусе 52 и 8 от остановки “Болотниковская улица, 1” до остановки Москворецкий рынок, далее 550 метров пешком
От метро Каховская (19 минут пешком)
От метро Каховская необходимо выйти на Чонгарский бульвар, проследовать по Азовской улице, повернуть направо на Болотниковскую улицу, далее через 40-50 метров (за домом номер 20 повернут наалево во двор)
От метро Чертановская район Чертаново ( 20 минут)
Из района Чертаново до нашего медицинского центра можно добраться от Метро Чертановская за 20 минут или пешком за 35-40 минут.
От метро Профсоюзная (25 минут)
Выход из метро Профсоюзная на Профсоюзную улицу. Далее от Нахимовского проспекта с остановки “Метро Профсоюзная” проехать 7 остановок до остановки “Метро Нахимовский проспект”. Далее по Азовской улице 7 минут пешком.
От метро Калужская (30 минут)
От метро Калужская можно добраться на 72 троллейбусе за 30 минут. Выход из метро на Профсоюзную улицу, от остановки “Метро Калужская” проследовать до остановки “Чонгарский бульвар”, далее 7 минут пешком по Симферопольскому бульвару
От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
С Севастопольского проспекта повергуть на Болотниковскую улицу, не доходя наркологической клинической больницы N17 100 метров, повернуть во двор налево.
От метро Новые Черемушки (40 минут)
Выход из метро Новые Черемушки на ул. Грибальди, далее на остановке на Профсоюзной улице “Метро Новые черемушки” на троллейбусе N60 проследовать до остановки Чонгарский бульвар, далее 7 минут пешковм по Симферопольскому бульвару
Кольпит при беременности
Кольпит чаще развивается у женщин в период вынашивания ребенка. Заболевание диагностируется в 75-80% случаев. Вероятность развития воспаления не зависит от срока беременности. Высокий риск заражения сохраняется в течение всего периода вынашивания плода. Наибольшую опасность для будущего ребенка несет заболевание, возникшее в третий триместр беременности.
Кольпит в период вынашивания ребенка из-за ослабленного иммунитета протекает значительно тяжелее, поэтому представляет угрозу для нормального развития плода.
Токсины, выделяемые патогенными и условно-патогенными микроорганизмами, вызывают воспаление, которое охватывает матку и родовые пути. Ребёнок может получить «плохую» болезнь не только в утробе матери, но и при родоразрешении. Последствия инфекционного заражения проявляются аллергией, энцефалопатией, а у самой женщины – эндометритом, вторичным бесплодием.
Причины кольпита при беременности
Инфекция легко проникает в организм матери, все иммунные механизмы которого направлены на поддержание жизни и развития плода. Из-за перестройки гормонального фона во влагалище образуется щелочная среда, благоприятная для размножения и колонизации бактерий.
Предрасполагающие факторы к развитию инфекционного вагинита у будущих мам:
- раннее начало половой жизни (14-16 лет);
- хронические ИППП;
- беспорядочные сексуальные связи;
- травмы слизистой влагалища (в результате грубого секса, медицинских процедур, хирургического лечения);
- длительная антибиотикотерапия.
Если женщина ведёт здоровый образ жизни, живёт с одним партнёром, соблюдает интимную гигиену, планово проходит осмотры у гинеколога, то риск развития кольпита в период беременности минимальный.
Любой дискомфорт во влагалище, неприятные ощущения во время полового акта, выделения должны стать поводом для комплексной диагностики.
Что входит в обследование при кольпите во время беременности
Симптомы кольпита у беременных
Симптомы кольпита отличаются в зависимости от вида возбудителя и стадии заболевания. При острой форме клинические проявления инфекции ярко выражены, в хронической – скрыты, ощущаются только в периоды рецидивов.
| Вид заболевания | Вид возбудителя | Симптомы |
|---|---|---|
| Неспецифический кольпит | ||
| Кандидоз (молочница) | Грибок Кандида | Творожистые белые выделения, нестерпимый зуд, покраснение половых органов |
| Бактериальный | Гарднерелла, кишечная палочка, протей | Слизистые выделения с неприятным запахом, боль внизу живота |
| Вирусный | Герпес, ВПЧ | Пенные, дурно пахнущие выделения, очаги эрозии или «бородавки» на слизистой влагалища |
| Cпецифический кольпит | ||
| Гонорея | Гонококки | Выделения с гноем, дискомфорт и боль в области влагалища, боль при половом акте |
| Хламидиоз | Хламидии | Густые выделения молочного цвета, жжение во влагалище |
| Трихомониаз | Трихомонада | Выделения с запахом тухлой рыбы, жжение и боль при мочеиспускании |
Проблема в том, что кольпит при беременности вызывает не один, а сразу несколько инфекционных агентов. При исследовании мазка из влагалища выявляется ассоциация микроорганизмов, при этом в некоторых из них, например, в грибах Кандида, могут латентно существовать более опасные, патогенные бактерии – уреаплазмы и микоплазмы. На раннем сроке такая форма вагинита очень опасна для ребёнка: скрытые инфекции могут вызвать выкидыш, повлиять на формирование нервной системы.
Клиника в зависимости от формы кольпита
В острой форме перечисленные симптомы заметны на протяжении долгого времени, самостоятельно не проходят. Помимо выделений с неприятным запахом, беременная испытывает дискомфорт при ходьбе, постоянные жжение и зуд не только во влагалище, но и в области внутренней поверхности бёдер, на ягодицах.
При хроническом течении кольпита клинические признаки размыты, но даже при лёгкой простуде может возникнуть рецидив. Инфекция даёт о себе знать покраснением половых органов, скудными желтоватыми выделениями.
Методы лечения кольпита у будущих мам
Лечение болезни при беременности представляет определённую сложность. Основной метод уничтожения инфекционных агентов – антибиотикотерапия. Большая часть антибактериальных препаратов оказывают побочное действие на плод. Длительный приём антибиотиков провоцирует привыкание патогенных микроорганизмов и дальнейшее распространение инфекции.
При выборе тактики лечения первостепенная задача врача – не навредить ребёнку, поэтому подбирается максимально безопасное сочетание лекарственных средств. Если заболевание протекает в лёгкой форме, то ограничиваются местными процедурами и препаратами. Можно делать вагинальные ванночки с лекарственными травами (ромашкой, корой дуба, календулой), ставить на ночь свечи, например, Тержинан.
Системная терапия
При острой форме проводится системная терапия, направленная не только на уничтожение чужеродной микрофлоры, но и на нормализацию защитной среды влагалища, устранение болевого синдрома, снятие дискомфорта, связанного с воспалением половых органов.
Стандартный курс при беременности назначается только со 2 триместра и включает в себя несколько видов препаратов:
- противогрибковые (при молочнице) – Нистатин, Пимафуцин;
- противопротозойные (при трихомониазе, хламидиозе) – Метронидазол (местно);
- антибактериальные (при неспецифическом кольпите) – Эритромицин;
- для восстановления микрофлоры кишечника – Бифидобак, Линекс.
Сочетание лекарственных средств, дозировку и продолжительность подбирает врач. При этом курс лечения кольпита должны пройти оба партнёра. Для восстановления естественной микрофлоры беременным полезно употреблять кисломолочные продукты, есть бруснику, кислые ягоды.
Подробнее о лечении кольпита во время беременности
Последствия для ребенка
Кольпит – одно из самых распространённых гинекологических заболеваний, но его проявления часто воспринимаются как норма. Хроническая инфекция половых органов представляет угрозу для будущего ребёнка, так как патогенные микроорганизмы способны маскироваться под клетки крови и распространяться по всему организму.
На фоне заболевания повышается риск невынашивания беременности, плод плохо развивается из-за нарушения питания и недостатка кислорода.
Профилактика кольпита во время беременности
Чтобы предупредить кольпит, женщинам, планирующим беременности и после зачатия, рекомендуется регулярно посещать гинеколога и сдавать анализы на бактериальные инфекции. Защищённый секс, выполнение рекомендаций врача по питанию и образу жизни, тщательная гигиена половых органов – меры, которые помогут избежать состояний, опасных для жизни будущего ребёнка.
Вопросы пациентов
Есть намерение поставить ВМС. Однако слышала, что внутриматочные спирали могут вызывать воспаление, кольпит. Это правда? Может заменить спираль другими противозачаточными средствами?
Добрый день, Галина! В числе прочих провоцирующих развитие кольпита факторов – противозачаточные средства различного принципа действия. Действительно, ВМС и другие средства предотвращения беременности способны вызывать нарушения в балансе физиологической микрофлоры и создавать очаги воспаления, что неминуемо сопровождается заселением патогенных микробов. Чаще всего противозачаточные средства провоцируют кольпит у женщин, еще не рожавших детей. Хотя и для тех, кто уже стал матерью, спирали, и прочие местные контрацептивы могут представлять риск появления кольпита. Рекомендуем проконсультироваться у наших специалистов!
Часто стала проявляться «молочница», или как говорят врачи – «кольпит». Хотелось бы избавиться от этого недуга раз и навсегда. Есть ли какие-то эффективные препараты?
Добрый день! Эффективное лечение кольпита возможно только комплексными методами, предполагающими устранение причин воспаления, уничтожение патогенной микрофлоры, восстановление структуры тканей влагалища. С этими целями применяются антибиотики, противовоспалительные препараты, противогрибковые средства. Также необходимо этиотропное и гормональное лечение, восстановление баланса активной физиологической микрофлоры. Рекомендуются такие препараты, как Тержинан, Полижинакс, Нистатин, Клотримазол в свечах, Метронидазол, Ацикловир, Бонафтон.
Кольпит: все о воспалении влагалища у женщин и девочек

Одна из самых распространенных причин обращения к гинекологу — кольпит. Кольпит или вагинит — это воспаление слизистой влагалища и вульвы. Заболевание может иметь инфекционное и неинфекционное происхождение и обнаруживается у девочек и женщин в любом возрасте.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Мазок — 350 руб. Консультация по результатам диагностики (по желанию) — 500 руб.
Причины кольпита
Если у малышей и подростков главная причина заболевания — факторы неинфекционного характера, то у взрослых женщин пусковой механизм кольпита — патогенные микроорганизмы, попавшие на слизистую оболочку влагалища, например, после незащищённого полового акта.

Но нельзя утверждать, что кольпит бывает только у женщин, вступающих в сексуальные отношения с мужчиной без презерватива, который защищает от вирусов, грибков и инфекций. Основная причина кольпита — это изменение состава влагалищной микрофлоры, где в норме должны преобладать молочнокислые микроорганизмы, защищающие от проникновения болезнетворных бактерий.
Флора может изменить биологический состав под влиянием следующих факторов:
- стресс и депрессия (они провоцируют снижение иммунитета);
- эндокринные нарушения (проблемы со щитовидкой, надпочечниками);
- неправильно подобранные антибиотики (или долгий курс лечения) — антибиотики уничтожают все без разбора;
- изменения в рационе питания (во время отдыха в экзотической стране);
- инфекции (стафилококки, пневмококки), ЗППП ( ИППП ), генитальный герпес, ВПЧ;
- травмы слизистой поверхности влагалища (во время гинекологического осмотра , использования секс-игрушек);
- смена климата (поездка зимой в жаркие страны);
- несоблюдение норм гигиены;
- беспорядочные половые контакты;
- менопауза;
- дисфункция яичников.
Какими бы ни были причины кольпита, заболевание причиняет массу неудобств женщине и дает серьезные осложнения, поэтому требует обязательного лечения.
Симптомы кольпита
Каждая вторая женщина, пришедшая на приём к гинекологу, сталкивалась хоть раз в жизни с проявлением кольпита. Для него характерны следующие симптомы:
- во влагалище ощущается жжение и зуд, жжение может быть и при мочеиспускании;
- возникают легкий или нестерпимый зуд; характеризуются гнойными вкраплениями, творожистой консистенцией;
- во время полового акта ощущается трение, жжение и боль в половых органах ;
- мочеиспускание проходит болезненно; .
Присутствовать могут все признаки кольпита одновременно или 2-3 симптома. Все зависит от степени развития заболевания.
При осмотре в гинекологическом кресле при кольпите врач отмечает следующее:
- гиперемию — покраснение из-за наполненности кровью слизистых поверхностей;
- отёк стенок влагалища;
- петехии — мелкая сыпь в виде точечных кровоизлияний;
- пигментация (изменение цвета) эпителиального (кожного) покрова;
- естественный уровень кислотности 3.8-4.2 рН увеличен до 6.
Иногда кольпит в лёгкой форме проходит сам собой в течение нескольких дней. Многие женщины не придают значения болезненным ощущениям во влагалище, жжению при мочеиспускании. Тем более, для кольпита не характерна высокая температура, даже в острой форме. В этом кроется опасность болезни — она легко перерастает в хроническую форму, создавая благоприятные условия для заражения патогенной микрофлорой и развитием серьёзного воспаления внутренних женских органов.

Виды кольпита
В зависимости от характера проявления и типа возбудителя кольпит делится на виды:
По интенсивности протекания: острый, подострый, хронический. В остром периоде кольпит может дать максимум проявлений — именно в этот период нужно немедленно обратиться к хорошему гинекологу . При хроническом кольпите симптомы смазаны и обостряются на короткое время.
Согласно типу возбудителя:
- Специфический . Он вызван патогенными возбудителями, которые не могут находиться на стенках влагалища здоровой женщины. Как раз этот тип кольпита возникает при заражении от полового партнера.
- Неспецифический . Его провоцируют условно-патогенные микроорганизмы, существующие в количестве не более 10% в организме здоровой женщины. Под влиянием неблагоприятных факторов (ослабление иммунитета, стресс) условно-патогенные бактерии становятся болезнетворными, провоцируя воспаление стенок влагалища.
Относительно возраста пациентки:
- Детский . Он сочетается в детском возрасте с вульвитом (воспалением наружных половых губ), и характерен для девочек младше 10 лет, которые часто болеют респираторно-вирусными инфекциями и принимают антибиотики. Все это сказывается на иммунитете, что и приводит к кольпиту.
- Репродуктивного возраста . Нередко возникает по причине неграмотной личной гигиены, когда бактерии из желудочно-кишечного тракта попадают на стенки влагалища. Это возможно при неправильном подмывании, длительном ношении прокладок, анальном сексе. Также кольпиту способствуют ежедневные прокладки с различными ароматами, синтетические колготки и агрессивные средства гигиены.
- В климактерическом периоде . У женщин в климаксе падает выработка гормона эстрадиола, который поддерживает оптимальный уровень кислотности 3.8-4.2 рН. Толщина стенок слизистой становится тоньше, молочнокислые бактерии уступают место болезнетворной флоре.
Возбудители кольпита
Специфический кольпит возникает на фоне заражения ИППП, один из симптомов которых — воспаление влагалищной стенки. Основные возбудители — гонококки, трихомонады , хламидии , бледная трепонема (возбудитель сифилиса), палочка Коха, микоплазма и уреаплазма . Не редкость, когда обнаруживается сразу несколько видов патогенных бактерий — сложное инфицирование половой системы , гарантированно приводящее к бесплодию.
К неспицифическим возбудителям кольпита относят условно-патогенную микрофлору, которая в обязательном порядке присутствует и у здоровой женщины. Граница между нормой и опасным содержанием в составе микрофлоры условных патогенов — 10% по отношению к «хорошим» бактериям.
Условные патогены моментально становятся опасными возбудителями под влиянием следующих факторов:
- Несоблюдение норм гигиены (особенно это характерно для девочек, которые из оздоровительных лагерей нередко приезжают с кольпитом);
- Ношение синтетического нижнего белья, облегающих брюк и леггинсов, не допускающего воздух к половым органам. Сырость, тепло и отсутствие кислорода — идеальная среда для развития кольпита;
- Пользование ежедневными прокладками (они имеют различные ароматизаторы, которые на самом деле агрессивно воздействуют на микрофлору и перекрывают доступ кислорода);
- Занесение кокков из анального отверстия во влагалище;
- Стресс, которые ослабевает естественные защитные силы организма, длительное лечение антибиотиками, частые простуды и ОРВИ, отравление продуктами питания, поносы, диеты, провоцирующие нехватку витаминов и клетчатки; , ослабляющие всю систему и резко меняющие гормональный фон;
- Сахарный диабет — при этом заболевании меняется метаболизм в клетках, снижается иммунитет, изменяется кислотность слизистых.
У зрелых женщин, достигших климакса, нередко встречается атрофический кольпит, вызванный возрастным истончением слизистой поверхности. Во время интимной близости у них не выделяется смазка, вследствие чего половой акт становится болезненным. Помочь ситуации сможет только гормонозамещающая терапия .
Чем опасен кольпит
Сам по себе кольпит не опасен, хотя доставляет массу неприятных ощущений, гораздо опаснее его осложнения, приводящие к серьёзным проблемам со здоровьем. Многие женщины ждут, что болезнь пройдёт сам собой, отказываясь от лечения, в итоге кольпит становится хроническим.
Среди возможных последствий кольпита следует выделить:
- Хроническая форма заболевания опасна рецидивами, которые значительно ухудшают качество жизни женщины. Постоянное жжение, боль при половом акте, молочница и другие сюрпризы становятся серьезной помехой в личной жизни.
- Кольпит при недостаточном лечении переходит в цистит и уретрит, эрозию шейки матки , эндометрит (воспаление верхнего слоя матки).
- Хронические кольпиты специфического характера приводят к женскому бесплодию или внематочной беременности .
- У маленьких девочек возникают синехии (сращивание половых губ).
- На стенках влагалища появляются ранки, через которые в организм попадает инфекция.
- Невозможность проводить операции на половых органах. При инфицировании, если не отложить операцию, возможно даже заражение крови.
Диагностика кольпита
Диагностика заключается в двух видах обследования:
- Визуальный осмотр . Врач осматривает наружные половые органы, исследует влагалище, определяет вид выделений. Также с помощью зеркал, расширителя и кольпоскопа исследуется внутренняя поверхность влагалища. Проводится взятие мазков на микрофлору .
- Лабораторно-клиническое исследование мазков. Под микроскопом проводится изучение микрофлоры с целью выявления болезнетворных бактерий, грибков и вирусов. Бактериологический посев помогает определить чувствительность микрофлоры к антибиотикам. Дополнительно берётся мазок на цитологию .
- Если есть подозрение на более серьёзное заболевание, пациент сдаёт анализ крови на RW, ВИЧ, а также посев на гонококк. В случае обнаружения ИППП женщина проходит кольпоскопию .
Как лечится кольпит
Лечение специфического и неспецифического кольпита отличается. При неспецифическом кольпите в первую очередь устраняют причины, провоцирующие болезнь. Женщине рекомендуют носить бельё из натуральных тканей, отказаться от спринцевания, принимать иммуностимуляторы. Когда причина кольпита будет установлена, устраняется сама болезнетворная микрофлора, провоцирующая воспаление. Для этого используются влагалищные антисептики Мирамистин, Диоксидин, Нитрофурал.
Кольпит при беременности

Для многих женщин материнство – долгожданное и радостное событие, а 9 месяцев беременности подготовка к нему. И каждая из беременных женщин всеми силами старается быть здоровой, чтобы никоим образом не навредить будущему ребенку. Здоровый образ жизни, полезные продукты, размеренная половая жизнь – все это составляющие правильной беременности.
Но что делать, если женщина чувствует и наблюдает изменения, которые возникли в ее интимном здоровье? Не нужно думать, что это само пройдет, обращайтесь к специалисту! К таким частым недомоганиям в интимном плане относится кольпит при беременности, которым, в частности, болеет более 70% женщин в положении.
Кольпит, или еще одно название, которое ранее употреблялось, вагинит, является заболевание, провоцирующее воспалительный процесс, затрагивающий слизистые влагалища и шейку матки. Само по себе заболевание несложное, как и лечение. Но кольпит при беременности может быть опасен для плода, и лечить его нужно обязательно.
Вагинит может возникнуть на фоне:
- банального переохлаждения гениталий;
- стресса;
- дисбаланса флоры;
- из-за гормональной перестройки организма;
- попадания бактерий, таких как Candida, так называемый кандидозный или дрожжевой кольпит;
- нечистого инструментария;
- механических повреждений;
- отсутствие соблюдения интимной гигиены;
- аллергические реакции и эндокринные нарушения;
- лекарственные антибактериальные препараты.
Кроме этого, женщина должна знать, что назначенные врачом спринцевания также могут привести к вагиниту.
Симптоматика заболевания может проявляться по-разному. Но есть общие симптоматические проявления, свойственные многим женщинам в положении.
Кольпит при беременности может проявляться:
- общее недомогание;
- резкое изменение температуры, возникающее внезапно;
- неприятное ощущение ноющих болей низа живота;
- зуд в вагине;
- чувство жжения на половых губах и преддверии влагалища;
- отдельно стоит обратить внимание на выделения из влагалища. Наличие белей – нормальное явление для женщины, но если их количество увеличивается, и появляется неприятный запах с изменением цвета белей, то это повод немедленно обратиться к гинекологу и сдать анализы. Это позволит определить, имеет ли место кольпит во время беременности, или это другое более серьезное заболевание, такое как вагиноз, трихомоноз, кандидоз и пр.
Вагинит по своей этиологии разделяется на несколько разновидностей, но основное разделение – специфический и неспецифический. Специфический вагинит возникает при внесении во влагалище патогенных бактерий. Это может случиться при незащищенном сексе, отсутствии интимной гигиены, механических вмешательствах. Неспецифический кольпит появляется при изменении микрофлоры влагалища из-за гормональных изменений, эндокринных нарушений и пр.
Чаще всего у беременных женщин встречается дрожжевой (кандидозный) кольпит, так как бактерии кандиды присутствуют в микрофлоре. Другие виды кольпита, такие как синильный, эмфизематозный, трихомонадный возникают намного реже.
Как определить заболевание? Пока не существует более надежного определения болезни, как бактериологическое исследование. Придя на прием к гинекологу, женщина получает направление на анализы, сдает их, а врач точно определяет диагноз.
Бактериологические исследования состоят в следующем:
- сдача мазка из влагалища на микрофлору;
- посев выделений определит инфекционный возбудитель, и его устойчивость к антибиотикам;
- ПРЦ-анализ даст возможность определить половые инфекции.
Почему это необходимо сделать? Потому что только гинеколог, зная все составляющие болезни, чтобы назначить лечение кольпита при беременности, и не нанести вред плоду.
Учитывая индивидуальные особенности беременной женщины, гинеколог назначает медикаментозное лечение, но в не осложненных случаях он может рекомендовать и лечение, к которому прибегали наши бабушки и мамы, с применением растительных отваров.
Как правило, врач назначает:
- физиотерапевтические процедуры;
- соблюдение диеты;
- негорячие ванны, содержащие кислую среду;
- лекарственные препараты, в том числе и антибиотики.
Однако следует заметить, что именно прием лекарственных препаратов осложнен воздействием на плод. Поэтому, исходя из формы и вида кольпита, гинеколог назначает препараты, которые не могут негативно повлиять на будущего ребенка. Кроме того, современная фармацевтическая промышленность предлагает разнообразные мази и гели, которые губительно действуют на патогенную микрофлору, и не вызывают негативных побочных явлений для будущего ребенка.
Сохранение здоровья плода при лечении вагинита – главная цель, которую ставит перед собой врач, назначая лекарственные препараты. Какие это лекарства? Спросите у своего доктора! Только он сможет их назвать, учитывая общее состояние здоровья беременной.
Арсенал средств народной медицины может и не столь разнообразен, но он достаточно эффективен. Ромашка, календула, мать-и-мачеха, мед – не весь список средств, которые применяются для лечения вагинита. Из трав делаются отвары, которыми с осторожностью проводят спринцевания, аппликации из меда снимут жжение и зуд. Но прежде, чем применять то или иное народное средство, необходимо проконсультироваться с лечащим доктором, и только на основе его рекомендаций, применять их.
И запомните самое главное – самолечение – тупик, который сможет перевести болезнь в хроническое состояние, что в свою очередь приводит к более длительному и дорогостоящему лечению. Кроме того, принимая препараты, которые посоветовали знакомые и подруги, можно в значительной степени навредить здоровью плода, так как антибиотики и антигрибковые лекарственные средства весьма токсичны, и не всем подходят. Не стоит откладывать посещение доктора, если женщина заметила отклонения в своем состоянии.
Что происходит с плодом при не излеченном кольпите? Надеясь на русский авось, некоторые женщины пренебрегают лечением вагинита. Это безответственно и неправильно! Самое опасное, что может ее ожидать – инфицирование ребенка в утробе, которое при рождении малыша сможет проявиться такими патологиями, как пиодермия, пневмония, а также с высоким риском появления ребенка с умственной отсталостью и низким иммунитетом. Почему умственная отсталость? Такая патология возникает на почве плацентарной недостаточности, обусловленная вторжением патогенных бактерий в плаценту, с ярко выраженной иммунной реакцией, и снижает ее функциональность. Соответственно, плод ограничен в получении кислорода и других питательных веществ. Недостаточность кислорода приводит к недоразвитию клеток мозга, и ребенок рождается уже с патологией, как ни прискорбно это констатировать.
Но кроме заболеваний у плода, сама женщина сможет получить «букет» заболеваний, которые переходят в хроническую форму. Это болезни внутренних половых органов, мочевого пузыря, почек. Не излеченный кольпит у беременной женщины может привести к значительному разрыву тканей при родах, вызвать обильные кровотечения. Поэтому, если уж диагноз установлен – обязательно пройдите курс лечения!
Профилактика заболевания начинается еще с планирования беременности. То есть необходимо сдать все анализы, чтобы убедиться, что «чаша сия» миновала вас. Желательно еще до беременности заняться укреплением иммунитета, вести здоровый образ жизни, превентивно пройти курс приема витаминов. Если есть хронические заболевания – постарайтесь от них избавиться. Непосредственно уже в положении, необходимо помнить, что интимная гигиена должна стоять на первом месте. Исключить пользование чужими полотенцами и вещами, а нижнее белье выбирать из натуральных тканей. Для профилактики гормональных изменений в организме, способных вызвать кольпит, нужно проконсультироваться у врача, какие препараты могут помочь в этом. Исключив сомнительные половые контакты – еще один путь профилактики болезни.
Лечение кольпита при беременности
К сожалению, кольпит и беременность — совместимые понятия, и даже больше: при вынашивании ребенка вероятность появления этого заболевания возрастает. Оно представляет собой воспаление оболочки влагалища в результате размножения патогенной или условно-патогенной микрофлоры. А повышение уровня некоторых гормонов, происходящее в организме будущей мамы, приводят к изменениям микрофлоры слизистых оболочек половых путей и осложнению течения болезни.
Причины кольпита у беременных
Период беременности является фактором риска развития кольпита по двум причинам:
Временное снижение защитных механизмов. Иммунитет беременной в определенной степени угнетается, чтобы защитить плод. Это необходимо для того, чтобы организм матери не воспринял ребенка «враждебно». В связи с этим могут обостряться хронические воспаления и развиваться острые;
Изменение кислотности слизистой влагалища. В отсутствие беременности среда кислая, что позволяет защитить ее от бесконтрольного размножения патогенной флоры. Кольпит при беременности может быть обусловлен перестройкой и снижением кислотности среды, она становится щелочной. Это — благоприятная почва для размножения возбудителей воспаления.
Также выделяют некоторые факторы, которые могут быть причиной или увеличить вероятность появления заболевания у беременной:
Длительная антибактериальная терапия;
Предпочтение нижнему белью из синтетических тканей;
Нарушения рациона питания;
Аллергические реакции на средства гигиены, стиральный порошок, ткани белья и пр.;
Повреждение слизистой (в результате спринцевания, полового акта, медицинского осмотра или процедур);
Хронические заболевания эндокринной системы;
Невнимание к гигиеническим процедурам.
Симптомы заболевания
В результате размножения и жизнедеятельности болезнетворные микроорганизмы выделяют много токсинов. Для их выведения железы половых органов начинают работать активнее, что приводит к появлению обильных выделений (их цвет определяется конкретным возбудителем, он может быть зеленоватым, желтоватым). Они раздражают наружные половые органы, поэтому кольпит или вагинит сопровождается воспалением вульвы.
К другим симптомам относят:
Раздражение, отек, покраснение половых органов;
Боль в нижней части живота;
Сильный зуд, жжение, усиливающиеся при ходьбе, мочеиспускании;
Болезненность мочеиспускания и частые позывы;
Появление беловатого, желтоватого налета на стенках влагалища.
При отсутствии лечения отечная и рыхлая слизистая оболочка может начать изъязвляться (появляются небольшие эрозии), что приводит к появлению дополнительных признаков: кровяных сгустков, нарастании болевых ощущений.
В редких случаях симптомов может не наблюдаться вовсе, а кольпит выявляет специалист на плановом приеме по беременности. Отказываться от лечения в таком случае не стоит.
Почему важно обратиться к врачу
Отличием течения кольпита при беременности являются более интенсивные боли внизу живота, которые носят тянущий, ноющий характер. Их легко спутать с теми, которые появляются при угрозе прерывания беременности. Для того, чтобы исключить риски, необходимо как можно скорее обратиться к врачу-гинекологу.
Существуют риски поражения уретры и почек, инфицирования органов малого таза, что представляет прямую угрозу для плода. Если кольпит наблюдается в третьем триместре беременности, важно санировать половые пути перед родами, чтобы инфекция не передалась ребенку. Отечные ткани имеют больший риск разрыва, что чревато осложнением родов. Наличие инфекции осложнит и восстановительный период.
Диагностика кольпита у беременных
Подтвердить кольпит врач может после проведения осмотра оболочки влагалища с помощью зеркал и опроса беременной. Обязательным инструментом диагностики выступает забор мазков для лабораторного исследования из влагалища и шейки матки. Такой анализ позволяет установить тип возбудителя воспаления и правильно подобрать терапию.
В некоторых случаях целесообразно убедиться в отсутствии ИППП: взять мазки на бактериальный посев. Анализ позволяет определить возбудитель и его чувствительность к антибиотикам.
Важно убедиться в том, что заболевание не сказалось на состоянии плода. Для этого проводится УЗИ: с его помощью врач может убедиться в отсутствии угрозы прерывания беременности, задержки развития ребенка, плацентарной недостаточности. Кольпоскопия проводится по показаниям, например, при постоянно рецидивирующем кольпите, появлении структурных изменений слизистой оболочки или соответствующих рисках.
Лечение кольпита при беременности
Тактика лечения кольпита при беременности зависит от срока беременности, индивидуальных особенностей пациентки, ее состояния, наличия или отсутствия сопутствующих заболеваний и патологий. Без внимания оставить заболевание нельзя, поэтому врач подберет щадящие способы терапии, которые не оказывают вреда для плода.
Лечение включает в себя системное и местное воздействие на возбудителя заболевания. В зависимости от того, какие микроорганизмы спровоцировали воспалительный процесс во влагалище, могут применяться:
Противовирусные лекарства системного действия.
Местные средства также широко применяются для лечения при беременности в составе комплексной терапии, это безопасно для плода. Кроме того, в некоторых случаях целесообразно назначение только местной терапии. Дополнением к основному курсу лечения могут служить витаминно-минеральные комплексы, общеукрепляющие средства, разрешенные к применению у беременных пациенток. Также следует соблюдать рекомендации специалиста — отказаться от половых контактов, лечиться одновременно с половым партнером, если это необходимо.
От спринцевания многие специалисты рекомендуют отказаться, лучше отдать предпочтение орошению наружных половых органов назначенными врачом средствами. Допускаются теплые ванночки с растворами.
Как правило, курс терапии занимает от 7 до 14 дней. После обязателен контроль: врач-гинеколог сообщит дату осмотра и повторного забора мазков для оценки эффективности лечения.
Обратитесь в клинику «Семейный доктор», чтобы пройти обследование и лечение кольпита: опытные специалисты, современное диагностическое оборудование, возможность сдать все необходимые анализы в одном месте.
Консультации и приемы гинеколога в клинике проводятся по предварительной записи. Мы работаем в выходные и праздничные дни. Запись на прием по телефону контакт-центра +7 (495) 775 75 66 , через форму онлайн-записи и в регистратуре клиники.
Кольпит: диагностика и лечение

Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
- Запись опубликована: 03.10.2019
- Время чтения: 1 mins read
Острый и хронический вагинит (кольпит ) – воспалительные процессы во влагалище, вызванные инфекционными и неинфекционными факторами. Заболевание очень распространено – в течение жизни с ним встречается практически каждая женщина.
Согласно Международной классификации болезней МКБ-10, острая форма заболевания имеет код N76, а хроническая – N76.1. Возрастному атрофическому типу болезни присвоен код по МКБ-10 N95.2.
Причины и типы кольпитов
- Инфицирование ЗППП. При заражении половыми инфекциями возникает один из специфических вагинальных кольпитов – гонококковый, трихомонадный, хламидийный, сифилитический, микоплазменный, уреаплазменный. Такая форма болезни в гинекологии называется специфической.
- Поражение слизистой половых путей возбудителем туберкулеза. Этот тип кольпита также относится к специфическим.
- Разрастание условно-патогенной микрофлоры, которое может развиться после приёма антибиотиков и некоторых других препаратов, а также при снижении иммунитета.
В последнем случае бактерии, обычно существующие в половых путях в небольшом количестве, многократно увеличивают численность, приводя к развитию неспецифического кольпита:
- бактериального , вызванного микробами гарднереллой, стафилококком, стрептококком, кишечной и синегнойной палочкой;
- кандидозного (дрожжевого) , возникающего из-за поражения слизистой оболочки грибками молочницы.
Встречаются смешанные формы болезни, вызываемые несколькими микроорганизмами. Если при этом присутствует один из возбудителей половой инфекции, такой кольпит считается специфическим.
Все бактериальные варианты болезни делятся на две категории:
- Первичные, при которых микроорганизмы сразу начинают размножаться в половых путях.
- Вторичные, вызванные распространением инфекции снизу со стороны вульвы или сверху со стороны матки и придатков.
Существуют и неинфекционные кольпиты :
- Эндокринный, вызванный нарушением обмена веществ. Заболевание возникает на фоне ожирения, сахарного диабета, снижения функции яичников. Воспалительный процесс может развиться при длительном использовании лекарств, содержащих гормоны.
- Аллергический, вызванный реакцией на препараты, вводимые в половые пути, смазку презервативов, компоненты гигиенических тампонов.
- Химический и механический, возникающие на фоне спринцеваний и других процедур.
- Атрофический , развивающийся из-за возрастных изменений слизистой половых путей. Эта форма заболевания встречается у женщин в предклимактерическом и климактерическом возрастном периоде – после 50-60 лет. Гормональные сбои могут привести к возникновению недуга и в более раннем возрасте.
Классификация кольпитов
- Острые, длящиеся менее месяца и характеризующиеся явными воспалительными симптомами.
- Подострые, продолжающиеся около 3 месяцев, не имеющие столь выраженных признаков воспаления.
- Хронические, длящиеся более полугода.
- Скрытые и вялотекущие, которые могут протекать практически бессимптомно.
- Рецидивирующие, характеризующиеся чередованием периодов обострения, когда у женщины имеются острые симптомы болезни, и ремиссий, при которых заболевание себя не проявляет.
- Послеродовые, возникающие в послеродовом периоде.
- Послеабортные, развивающиеся после прерывания беременности.
- Послеоперационные, являющиеся осложнением гинекологических операций.
- Катаральные, сопровождающиеся воспалением слизистой, которая становится красной и отечной.
- Зернистые, при которых на воспаленной отечной слизистой образуются утолщения в виде сосочков. Заболевание возникает как осложнение катарального кольпита.
- Серозные, при которых на слизистой половых путей появляется беловатый налет.
- Гнойные, сопровождающиеся гнойными выделениями. Часто возникают при половых инфекциях.
- Гангренозные, при которых происходит омертвение тканей. Развиваются на фоне тяжелых инфекций и повреждений слизистой химическими веществами. Очень часто заканчиваются появлением рубцов и сужением влагалища.
- Газообразующие – редкая форма заболевания, вызванная микробами, выделяющими газ. На слизистой возникают желтоватые пузырьки, наполненные газообразным содержимым.
Развитие болезни провоцируют:
- Нарушение правил гигиены, способствующие проникновению микроорганизмов в половые пути.
- Злоупотребление гигиеническими процедурами. Особенно опасны чрезмерные бесконтрольные спринцевания, губящие здоровую микрофлору.
- Старые травмы промежности, заросшие с образованием грубых рубцов.
- Снижение иммунитета.
- Нарушение микрофлоры. У здоровой женщины развитию кольпита препятствует здоровая флора – палочки Дедерлейна, выделяющие перекись водорода и убивающие болезнетворных микробов. При длительном употреблении антибиотиков, гормональных препаратов и некоторых сопутствующих заболеваниях эти микроорганизмы погибают. В результате возникает дисбиоз (дисбактериоз) влагалища, сопровождающийся воспалением его тканей.
- Пожилой возраст. С годами у женщин снижается выработка гормона эстрогена и ухудшается иммунитет. Это способствует развитию болезни.
- Нарушение анатомии половых органов – опущение матки и влагалища.
Симптомы кольпита

Симптомы кольпита
У женщины, страдающей этим заболеванием, отмечаются признаки воспаления половых путей – дискомфорт, зуд и жжение. Возникают обильные слизистые, гнойные, кровянистые выделения, которые могут иметь неприятный запах.
Раздражение такими выделениями приводит к воспалению вульвы – вульвиту. Появляются дискомфортные ощущения в области наружных половых органов, усиливающиеся при сидении, перегреве, ношении синтетического белья.
Наблюдается боль при интимной близости, вызванная воспалением слизистой. При остро выраженном кольпите могут появляться кровянистые выделения после половых контактов.
При распространении инфекции вверх по половым путям к симптомам добавляется боль в нижней части живота.
Переход воспаления на мочеиспускательный канал и мочевой пузырь приводит к возникновению уретрита и цистита. У женщины появляются резь во время мочеиспускания, учащённые позывы в туалет, примеси крови и гноя в урине.
Кольпит при беременности
Заболевание вызывает серьезную угрозу при вынашивании. Микробы, проникнув в матку, приводят к внутриутробному заражению плода и выкидышу. Инфекции могут нарушить закладку органов и тканей будущего ребёнка, вызвав врождённые аномалии развития.
На последнем триместре беременности кольпит приводит к инфекционно-токсическому шоку. Это состояние вызывается отравлением организма ядами и токсинами, вырабатываемыми болезнетворными микроорганизмами. Такое осложнение крайне опасно для мамы и малыша.
Микробы, провоцирующие кольпит, могут заражать малыша в родах, поражая кожу, слизистые и глаза. Чтобы не допустить таких последствий при кольпите, вызванном наиболее опасными ЗППП, родоразрешение проводится с помощью кесарева сечения.
Из-за опасности этой болезни от нее желательно избавиться до зачатия. Для лечения кольпита, возникшего в период беременности, применяются препараты, не оказывающие отрицательного влияния на развитие ребенка.

Лечение кольпита
Диагностика
Заболевание выявляется при гинекологическом осмотре. Врач видит воспалённую слизистую половых путей, которая может быть покрыта язвочками, мелкими кровоизлияниями и пленками. При хронической форме болезни симптомы могут быть слабовыраженными или вообще отсутствовать.
Для детального осмотра шейки матки, которая часто поражается вместе со слизистой влагалища, назначается кольпоскопия. Во время процедуры могут обнаружиться воспаление шейки – цервицит, эрозии шейки матки и другие патологии.
Для выяснения причины кольпита берутся мазки на флору, в которых выявляются микроорганизмы, вызывающие воспалительный процесс. Исследуются образцы, взятые из цервикального канала шейки матки, влагалища и уретры. Проводится исследование чувствительности выявленных микроорганизмов к антибактериальным средствам. Это обследование показывает, какие лекарства можно назначить больной при кольпите.
Наиболее полную информацию обо всей патогенной флоре можно получить, сдав анализ Фемофлор. Этот метод выявляет даже микроорганизмы, которые невозможно или сложно обнаружить с помощью обычного мазка.
Для исключения воспалительных процессов в малом тазу проводится УЗИ матки, показывающее воспаление матки, придатков, мочевого пузыря.
При подозрении на кольпит, вызванный гормональными проблемами, сдаётся кровь на гормоны.
Только после полноценной диагностики врач сможет определить, как вылечить кольпит у пациентки.
Лечение кольпита
Для лечения болезни применяются общие и местные методы. Лечебные процедуры подбираются исходя из типа болезни и наличия сопутствующих недугов.
Для борьбы с патогенной флорой назначаются антибактериальные препараты, подобранные по результатам анализа на чувствительность флоры. При трихомонадном, гонорейном, хламидийном и других кольпитах , вызванных ЗППП, показаны антимикробные и противотрихомонадные препараты в свечах , вагинальных таблетках, эмульсиях, растворах. При обнаружении половых инфекций нужно лечиться обоим партнерам.
Для улучшения состояния организма показаны общеукрепляющие и иммуностимулирующие препараты.
Для лечения атрофического кольпита назначают местные препараты в свечах , гелях, мазях. Эффективны средства, содержащие гормоны эстрогены и гормоноподобные растительные вещества – фитоэстрогены. Их применение убирает зуд, сухость, жжение слизистой.
Препараты, нормализующие гормональный фон, могут назначаться и внутрь. Это лечение не только устранит проявления возрастного кольпита, но и избавит от симптомов климакса.
На время лечения исключаются острые и пряные блюда, а также алкоголь. До исчезновения симптомов можно отказаться от интимных контактов. После окончания лечения проводится повторное обследование со взятием анализов, позволяющее убедиться в избавлении от заболевания.
Можно ли вылечить кольпит в домашних условиях
Всё зависит от типа заболевания и его тяжести. Легкую форму кольпита, вызванную раздражением или другими неинфекционными причинами, можно лечить вагинальными тампонами с рыбьим жиром или облепиховым маслом. Масляные аппликации широко используются при народном лечении атрофического кольпита.
Помогают спринцевания настоем ромашки, чистотела, зверобоя, календулы. Воспаление неплохо снимает слабый содовый раствор. Положительный эффект дает отвар сушеницы болотной. Траву также измельчают, смешивая со сливочным маслом и мёдом и вводя в половые пути.
От кольпита , вызванного болезнетворными микроорганизмами, избавиться в домашних условиях народными методами не удастся. На фоне самолечения у женщины возникнут тяжелые последствия – воспаление слизистой матки (эндометрит), яичников и придатков (аднексит). Воспалительный процесс может перейти на уретру, мочевой пузырь и почки.
Поэтому при подозрении на это заболевание нужно лечиться у врача после предварительного обследования. Только так можно избавиться от болезни и не нанести вред организму.
В Университетской клинике помогут выявить причины кольпита и провести лечение максимально эффективным способом. Здесь имеется необходимое диагностическое оборудование и работают врачи-гинекологи, владеющие передовыми лечебными технологиями.