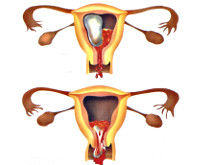
Угроза выкидыша
Сегодня врач акушер-гинеколог Родильного дома на Фурштатской, кандидат медицинских наук — Кропанева Виктория Валерьевна — расскажет нам про угрозу выкидыша и ответит на частые вопросы по данной теме.
— Виктория Валерьевна, что же такое угроза выкидыша?
Прерывание беременности в сроке от зачатия до 22 недель называется самопроизвольным абортом (выкидышем), а в сроки 28 — 37 недель беременности — преждевременными родами. Прерывание ее в сроки от 22 до 28 недель относят к очень ранним преждевременным родам. Угрозу прерывания беременности является одной из основных проблем акушерства. По данным мировой статистики самопроизвольные выкидыши происходят в 15 — 20% случаев желанных беременностей. Наибольшая частота, до 80%, угрожающего выкидыша встречается в первом триместре беременности (с момента зачатия до 14 недели беременности).
— А каковы причины? Почему это может произойти?
Причины, которые могут привести к угрозе выкидыша, весьма разнообразны, однако бывают случаи, когда не удается установить истинную природу возникновения этой патологии.
К примеру, на самых ранних сроках причинами самопроизвольного аборта чаще всего являются пороки развития эмбриона, хромосомные аномалии.
На любом сроке беременности причиной угрозы выкидыша могут быть соматическая патология будущей мамы: заболевания щитовидной железы, сахарный диабет и другие эндокринопатии; гипертоническая болезнь, заболевания почек, наличие очагов хронической инфекции и т.д. Мы всегда акцентируем внимание женщины на том, что заботиться о своем здоровье нужно еще до планирования беременности. Ведь наличие гинекологической патологии — нарушение менструального цикла, аномалия развития или миома матки, эндометриоз, хроническая урогенитальная инфекция, а также многие другие проблемы женской половой сферы также могут спровоцировать угрозу прерывания беременности.
К угрозе прерывания беременности могут привести и многие другие, как медицинские, так и социальные факторы:
- применение лекарственных средств без учета наличия и срока беременности,
- острая вирусная инфекция,
- стрессы, вредные привычки (курение, алкоголь, наркотики).
— Какие симптомы сопровождают угрозу выкидыша? Каковы первые признаки?
При самопроизвольном прерывании беременности характерно появление сокращений матки, приводящих к отслойке плодного яйца и изгнание его из полости матки.
Наиболее часто первое проявление угрозы выкидыша — это появление чувства тяжести в нижних отделах живота, ноющих болей с тенденцией к нарастанию и иногда носящих схваткообразный характер.
Следующий важный признак — это появление кровянистых выделений из половых путей. Они могут сочетаться вместе с болевым синдромом, но могут появиться и на фоне «полного благополучия», при отсутствии боли. Кровянистые выделения могут быть скудными, мажущими, коричневатого цвета (свернувшаяся кровь), умеренными и обильными, яркими.
— Что делать женщине, если она обнаружила вышеперечисленные симптомы?
При появлении этих клинических симптомов, вне зависимости их выраженности, необходимо срочно обратиться к врачу.
Если есть возможность то лучше вызвать «Скорую помощь».
В специализированном стационаре будут проведены клинико-лабораторные обследования и осмотр, что позволит провести правильную оценку степени тяжести угрозы. После чего назначат курс адекватной терапии: антибактериальной (при ее необходимости), гормональной, гемостатической, магнезиальной или какой — либо другой.
После купирования признаков угрозы и подтверждения данных о полноценном прогрессировании беременности, дальнейшее наблюдение и поддерживающая терапия, если в этом есть необходимость, проводится уже в амбулаторных условиях.
Решение вопроса о физических нагрузках, посещение бассейна, дальних поездках, половой жизни в каждом случае решается строго индивидуально. Это зависит от тех причин, которые привели к угрозе выкидыша. Если это предлежание плаценты или истмико-цервикальная недостаточность, или такая угроза, которая требует не только длительного консервативного, но и хирургического лечения, то ограничительный режим может быть продлен до 37 недель беременности.
— А как решают данную проблему в вашем роддоме? Есть ли специализированный стационар?
Наши акушеры-гинекологи стараются сохранить беременность всегда, особенно, если эта беременность является желанной и запланированной. Поэтому необходимо вовремя определить симптомы нарушения течения беременности и начать лечение.
В «Роддоме на Фурштатской» разработан ряд программ, направленных на сохранение беременности, начиная с самых ранних сроков.
Наш Центр коррекции патологии беременности (профессиональное название — отделение патологии беременных) обладает новейшим диагностическим оборудованием и высококвалифицированным опытным персоналом, а также всеми необходимыми средствами, которые позволяют выносить и родить здорового ребенка.
— Как попасть в ваш стационар?
Центр коррекции патологии беременности примет вас на сохранение беременности при наличии договора на дородовое наблюдение или роды в нашем родильном доме.
В нашей Частной женской консультации есть программы ведения беременности с разных сроков. Пациентки всегда имеют возможность связаться со своим врачом и обсудить все вопросы, связанные с их красивым положением.
Другие статьи
Беременность и роды после 35
Желание осуществить мечту материнства будет до тех пор, пока существует мир. Женщина 21 века стоит на одной ступени с мужчиной в достижении карьерного роста. Лишь достигнув полного совершенства в деловой сфере, большинство пар задумываются о рождении ребенка.
Бифидо и лактофлора в гинекологии
Для чего нужен приём препаратов содержащих бифидо и лактобактерии в гинекологии? Ответ можно дать коротким предложением: для восстановления микрофлоры полового канала после лечения воспалительных заболеваний и дисбактериоза.
Советы эксперта: все о визите к гинекологу
Как правило, все мы хотим от врача любой специальности одного и того же: аккуратного подробного осмотра, грамотного подхода к диагностике и лечению заболевания, доступного объяснения ситуации, информации о методах профилактики проблем со здоровьем. Особое значение эти моменты приобретают у такого врача как акушер-гинеколог.
Беременность подростков
Пациенткам от 10 до 17 лет все медицинские услуги предоставляются — бесплатно.
Запись на консультацию, по телефону: +7(812) 644-57-57.
Для любой несовершеннолетней девушки беременность в подростковом возрасте оборачивается сильным стрессом. Страдает не только ее физическое здоровье, серьезная перестройка происходит на психологическом уровне. Организм подростка 11-17 лет еще не до конца сформировался, чтобы перенести дополнительную нагрузку без последствий.
Причины ранней подростковой беременности
В обществе поддерживается мнение, что молоденькие девушки рано беременеют в силу своей распущенности, отсутствия трезвого мышления. Это ошибочное предположение. Проявлять в такой ситуации агрессию, демонстрировать пренебрежительное отношение к подросткам, столкнувшимся с проблемой, не стоит. Беременность в раннем возрасте может стать следствием ряда ситуаций.
- Половое воспитание. В вопросах воспитания не допускается формальный подход. Когда дело касается вопросов половой зрелости, то здесь нужно быть особенно аккуратными. Зачастую родители стесняются затрагивать эту тему, не могут выделить достаточно времени, чтобы поговорить с дочерью о сексуальных отношениях, рассказать об опасных заболеваниях, передающихся половым путем, объяснить, как необходимо предохраняться от нежелательной беременности. Если родители и решаются поговорить со своим ребенком, то, как правило, все заканчивается одним разговором. На самом деле половое воспитание должно быть непрерывным. Важную роль здесь играет доверие между родителями и дочерью, взрослые должны доступно, без давления объяснить физиологические и психологические проблемы ранней беременности, без стеснения и упреков ответить на вопросы ребенка, даже если они покажутся неудобными. Порой девушки вступают в сексуальные отношения слишком рано именно потому, что испытывают недостаток родительского внимания, хотят ощутить собственную нужность, почувствовать любовь и заботу, которую они не получают от родителей.
- Сексуальное раскрепощение общества. Сегодня контент из серии 18+ доступен практически каждому подростку. В обществе отсутствует запрет на демонстрацию сексуальности, это постоянно подпитывается рекламой, тема секса муссируется в киноиндустрии, об этом пишут блогеры, снимаются передачи на телевидении и т.п. Попытки родителей огранить доступ к такой информации путем установки специализированных компьютерных программ малоэффективны, поскольку назойливые рекламные сообщения и ссылки на контент сомнительного содержания проникают повсюду.
- Пренебрежение правилами безопасности. Вопросы контрацепции – это не та тема, которой подростки интересуются в первую очередь, начиная половую жизнь. Да, молодые люди знают о том, что необходимо предохраняться, однако в силу возраста стесняются пользоваться элементарными контрацептивами, не умеют достаточных навыков в этом вопросе, а порой и вовсе забывают позаботиться о своей безопасности и безопасности партнера.
- Незрелость в отношениях. Одна из частых причин раннего начала половой жизни – это стремление девушки удержать любимого человека. Подобные отношения нездоровые, однако только так девушка может чувствовать себя любимой, ощущать желанной. Нередко подростки стесняются предложить партнеру контрацептивы, что в результате может обернуться незапланированной беременностью.
Существуют и более страшные причины раннего вступления в половую жизнь, связанные с насилием, принуждением к сексуальным отношениям. Также есть масса примеров, когда девушки занимаются сексом, испытывая любовь к партнеру, и пара, узнав о беременности, искренне радуется этому событию.
В любом случае, что бы ни стало причиной беременности, девушке необходимо чувствовать поддержку со стороны близких. Важно, чтобы она могла открыто рассказать о своей ситуации, не услышав от взрослых упреков, оскорблений. Родители должны понимать, что эмоциям в этом вопросе не место, и что девушке, оказавшейся в подобной ситуации, гораздо страшнее, чем взрослым, уже состоявшимся в жизни людям.
Признаки беременности у несовершеннолетних
Первый опыт интимных отношений или незащищенный половой акт – это один из важных поводов обратиться к гинекологу. Но девушки в силу обстоятельств не идут на этот шаг, они боятся осуждения взрослых, не желают слушать нотации врачей, которые порой грубо общаются с юными пациентами. Когда девушка доверяет своей маме и поддерживает с ней тесный контакт, в такой ситуации гораздо проще рассказать обо всем близкому человеку, отправиться с ним на прием к врачу, будучи уверенной, что тебя никто не даст в обиду.
Если поход к врачу откладывается, то установить факт беременности помогут специальные медицинские тесты. Они продаются в любой аптеке, в крупных супермаркетах их можно найти в отделах интимной гигиены.
Также существуют объективные признаки, по которым можно определить наличие беременности:
- отсутствие менструации (в определенных случаях метод неинформативен, поскольку для многих подростков характерны нарушения менструального цикла);
- обострение вкусовых ощущений и обоняния (из-за этого часто возникает тошнота);
- повышение чувствительности, уплотнение молочных желез;
- увеличение объемов живота;
- рвотные позывы, чаще всего возникающие по утрам;
- чрезмерная усталость, чувство слабости, сонливость;
- частые позывы к мочеиспусканию;
- перепады настроения, состояния, близкие к истерике.
Особенности течения подростковой беременности
У взрослой женщины течение беременности отличается от подростка, организм которой не до конца сформировался.
К особенностям беременности в раннем возрасте относят:
- Высокая вероятность осложнений в процессе вынашивания плода, из-за чего девушку должны наблюдать сразу несколько специалистов.
- Более внимательное ведение беременности, поскольку гинекологу нужно не просто наблюдать за пациенткой, а планировать ее диету, подбирать специализированные препараты для здорового развития малыша.
- Возможные проблемы с грудным вскармливанием, которые возникают из-за незрелости организма девушки.
- Высокая вероятность преждевременных родов, из-за чего мам-подростков направляют в роддом гораздо раньше обычного – не позже 36 недели беременности.
- В случае сохранения беременности подростку дополнительно рекомендуют посещать психолога. Задача специалиста – помочь девушке адаптироваться, принять новую для нее роль мамы, чтобы не допустить с ее стороны паники и нервных срывов.
Диагностика ранней беременности подростков
Обычно подростковую беременность диагностируют на поздних сроках. Это связано с тем, что до 55 % девушек даже не подозревают о своем деликатном положении, либо намеренно скрывают этот факт. В результате, на консультацию к акушеру-гинекологу подростки приходят уже на поздних сроках, а до 11 % беременных и вовсе не становятся на учет.
Диагностика подростковой беременности ничем не отличается от процедур, регламентированных для взрослых женщин. Чтобы подтвердить данное состояние, девочкам при отсутствии менструации назначают:
- Гинекологический осмотр. На кресле врач пальпирует матку для определения ее размеров, определяет размягчение перешейка, оценивает подвижность шейки. При помощи зеркал гинеколог оценивает состояние слизистой, выявляет признаки возможных инфекций.
- Ультразвуковое исследование. Является наиболее информативным и достоверным способом установления беременности. В процессе УЗИ врач определяет наличие плодного яйца в матке, оценивает состояние плаценты, оболочки. Скрининг на разных сроках беременности дает возможность наблюдать за беременностью в динамике, а благодаря фетометрии изучают развитие плода.
- Дополнительные анализы. Чтобы обезопасить будущую маму и малыша, важно исключить возможность развития воспаления и инфекции. С этой целью дополнительно берут на исследование мазок из влагалища, материал для бакпосева, проводят диагностику методами ПЦР, TORCH, РИФ, ИФА.
Что делать: сохранить или прервать беременность?
Окончательное решение необходимо принимать только после того, как девушку осмотрит гинеколог. Специалист оценит состояние здоровья подростка, проанализирует развитие беременности, ее срок.
Ни физиологически, ни морально юные девушки не готовы к родам и материнству. И независимо от того, какое решение будет принято, редко удается избежать последствий.
Решаясь на прерывание беременности, следует помнить о нескольких моментах:
- аборт – это серьезная психологическая травма;
- вероятны трудности с последующим зачатием, вплоть до бесплодия;
- нарушается гормональный фон;
- падает иммунитет, происходит дестабилизация эндокринной системы;
- возрастает риск прокола матки вследствие ее недоразвитости;
- существует риск развития серьезных воспалений;
- есть вероятность неполного удаления плодного яйца;
- сбивается менструальный цикл.
Сохранив беременность, девушка может столкнуться со следующими проблемами:
- изменение привычного образа и ритма жизни;
- необходимость заботиться о малыше, к чему девушка морально не готова;
- психологический дискомфорт, вызванный осуждением со стороны других людей;
- недостаток средств, поскольку не все родители имеют возможность помогать, некоторые вовсе отказывают в помощи;
- отсутствие материнских чувств к ребенку из-за эмоциональной незрелости девушки.
Российское законодательство устанавливает для 15-летних подростков право выбора, потому они самостоятельно могут принять решение о сохранении или прекращении беременности.
Особенности ведения беременности у несовершеннолетних
Определив наличие беременности, точно установив ее срок, врачу следует проконсультировать пациентку и ее родителей об особенностях ведения беременности и методах родоразрешения. С учетом различных факторов и на основании пожеланий будущей мамы возможны следующие варианты:
- Вынашивание плода и естественные роды. Ведение беременности у подростков предусматривает выполнение тех же протоколов и рекомендаций, которые применяются в отношении взрослых пациенток. Практически 90 % девочек имеют все шансы родить естественным путем. Только в 10 % случаев у подростков наблюдается серьезное сужение таза и несоответствие его размеров головке младенца, что может стать причиной преждевременных родов.
- Вынашивание плода и последующее кесарево сечение. Юный возраст пациентки не следует принимать в качестве показания к операции кесарева сечения, решение о таком вмешательстве должно быть основано на объективных фактах и в каждом случае принимается индивидуально. Как и у взрослых женщин, подросткам проводят кесарево сечение только в том случае, если у них имеются нарушения родовой деятельности, которые невозможно скорректировать консервативным путем, имеются признаки гипоксии плода, либо таз роженицы слишком узкий.
В процессе наблюдения за беременной пациенткой задачей акушера-гинеколога является не только оценка состояния здоровья будущей мамы и ее малыша, но и оказание влияние на общий стиль жизни. Важно рассказать подростку о значении правильного, сбалансированного питания, подобрать для девушки подходящую диету и мотивировать ее на соблюдение режима питания. Отдельно обсуждается вопрос о неуместности в данном состоянии алкоголя, наркотиков, курения. Также нужно затронуть гигиену интимной жизни, рассказать о необходимости профилактики половых инфекций, психологически подготовить юную пациентку к предстоящим родам.
Для уменьшения риска осложнений беременных подростков рекомендуется госпитализировать в акушерские отделения на 37-39 неделе беременности. Прогноз по родам у большинства девушек раннего возраста благоприятный. Учитывая возраст и физиологические особенности организма, продолжительность беременности у девушек в среднем составляет 37,9 недели, это немного короче, чем у взрослых женщин.
Профилактика беременности в раннем возрасте
Разговаривать с подростками о способах контрацепции, рассказывать им о половых инфекциях, возможных последствиях незащищенного секса важно и нужно. Однако в силу возраста молодые люди ветрено относятся к этой теме, они живут настоящим, не задумываются о будущем, потому часто не придают важности подобным вопросам.
Гораздо большего удастся добиться, если родители или другие взрослые в семье смогут выстроить доверительные отношения с ребенком. Подросток должен ощущать поддержку со стороны, ему важно знать, что в любой ситуации ему есть, к кому обратиться и с кем посоветоваться. Именно понимание, ненавязчивое участие в жизни девочки становится главным фактором, способным уберечь ее от незапланированной беременности.
Ответы на часто задаваемые вопросы
1. Какие ранние симптомы беременности?
Самый первый признак – отсутствие ежемесячной менструации. Если она не началась вовремя, задержка более недели и у подростка был незащищенный половой акт, то можно предположить, что наступила беременность.
2. Всегда ли отсутствие менструации у несовершеннолетней девушки свидетельствует о беременности?
Нет. Сбой цикла может происходить по разным причинам, среди которых как гестация, так и стресс, неправильное питание, гормональный сбой и различные патологии половой системы. Точный диагноз может поставить только врач.
3. Кажется я беременна. Как мне это проверить?
Самый простой способ – это купить в аптеке несколько экспресс тестов и сделать их. Если результат везде 2 полоски, то стоит сдать кровь и окончательно убедится в положительном результате.
4. Я несовершеннолетний подросток. И текст показал, что я беременна. Что мне делать?
Обязательно расскажи все маме или другому близкому родственнику. Если по каким-то причинам ты этого сделать не можешь, то позвони на наш телефон доверия +7 (812) 251-00-33. Мы подскажем как быть дальше. Но если тебе нет 16 лет, то в любом случае на прием к гинекологу тебе придется прийти или с мамой или с другим законным опекуном. Именно врач поставит окончательный диагноз и проконсультирует о всех нюансах родов в подростковом возрасте или же аборте.
САНКТ-ПЕТЕРБУРГСКОЕ ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ УЧРЕЖДЕНИЕ ЗДРАВООХРАНЕНИЯ “ГОРОДСКОЙ ЦЕНТР ОХРАНЫ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ ПОДРОСТКОВ “ЮВЕНТА”
Как прервать беременность безопасно и без осложнений
Бывает такое, когда беременность оказывается незапланированной и нежелательной. И женщина начинает искать безопасный способ прервать беременность.
Начнем с того, что ни одна прерванная беременность не проходит бесследно для организма. И если есть возможность оставить ребенка, то аборт лучше не делать, какими бы способами он не проводился.
Существует несколько видов аборта:
• Хирургический
• Вакуумный
• Медикаментозный
Первые два вида аборта проводятся в специализированном учреждении, под местным или общим наркозом. К тому же, эти методы травмоопасны, так как для их проведения используются специальные инструменты, расширяющие шейку матки. Остановимся на последнем варианте. И так, медицинский или как его еще называют, фармацевтический аборт.
Медикаментозный аборт проводится при установленной маточной беременности до 49 дня аменореи (примерно до 1,5 месяца беременности). Чем меньше срок, тем легче проходит процедура.
Для начала, нужно посетить гинеколога, сдать анализы и сделать ультразвуковое исследование. После подтверждения наличия беременности в полости матки, врач может предложить подходящий именно вам способ аборта. Хочется добавить, что нерожавшим девушкам вообще не рекомендуется прерывать первую беременность. Это чревато бесплодием и серьезными осложнениями даже при таком щадящем методе.
Чем производят фармацевтический аборт?
Чаще всего, для проведения медикаментозного аборта используется сочетание двух препаратов. Это мифепристон и мизопростол. Остановимся подробней на каждом из них.
1. Мифепристон. Таблетка содержит 200 мг активного вещества мифепристон. Он блокирует действие прогестерона, повышает чувствительность миометрия к простагландинам.
2. Мизопростол. Таблетка содержит 0,2 мг мизопростола. Это синтетический аналог натурального простагландина Е1. Расслабляет шейку матки, что приводит к искусственному выкидышу.
Оба препарата назначаются врачом, дозировка подбирается индивидуально для каждой женщины. Стандартно используется 200 мг (1 таблетка) мифепристона и 0,6 мг (3 таблетки) мизопростола.
Как происходит фармацевтический аборт?
Понадобится несколько посещений врача гинеколога.
1. Во время первого посещения, сдаются анализы, и проходится узи.
2. Во время второго посещения, врач дает первую таблетку, которую необходимо принять сразу. Лучше, если все будет приниматься на голодный желудок, так препарат подействует быстрее и эффективнее. После того, как был принят мифепристон, необходимо некоторое время находиться под присмотром врача, чтобы незамедлительно выявить аллергическую реакцию и возможные побочные эффекты. Спустя час – два, если все нормально, вас отпустят домой. В норме, не будет никаких ощущений, и вроде как ничего не происходит. Так и должно быть, не стоит беспокоиться.
3. Через сутки надо прийти к гинекологу за остальными таблетками. Их лучше положить под язык до рассасывания. После этого можно пойти домой и ждать результата.
Примерно через час – два после мизопростола должны начаться кровянистые выделения, которые будут усиливаться с течением времени. В норме, у рожавших женщин все проходит как обычные месячные, только более сильные, со сгустками. Болезненности нет, может слегка тянуть живот. Кровотечение продолжается около недели, во время которого должно выйти плодное яйцо. Оно довольно заметно, и отличается от остальных сгустков. Через несколько дней необходимо пройти повторное узи, чтоб удостовериться, что плод вышел, и аборт прошел успешно. В противном случае, если плодное яйцо не вышло, либо что-то осталось, возможны серьезные осложнения. Такие, как продолжающая развиваться беременность, и различные инфекции, которые могут закончиться операционным столом. В лучшем случае, женщина направляется на выскабливание полости матки. Если все прошло как надо, то ничего не потребуется, никаких осложнений не будет, и репродуктивная функция восстанавливается в течение месяца.
Подводя итоги, скажем, что мифепристон и мизопростол – эффективный и безопасный способ прерывания беременности на маленьком сроке. Он действует и проходит без последствий в 96% случаев, и легче переносится как физически, так и психологически.
14 способов не забеременеть: Гид по контрацепции
Барьерные контрацептивы механически предотвращают встречу яйцеклетки и сперматозоида и блокируют проникновение спермы в шеечную слизь.

Презерватив
Презерватив — изделие, сделанное либо из латекса, либо из полиизопрена, либо из силикона, либо из полиуретана, иногда, даже из кожи ягненка. Выглядит как эластичный чехол, один конец которого закрыт. Презерватив защищает от передачи ВИЧ-инфекции, герпеса, гонореи, сифилиса и многих других заболеваний, передающихся половым путем.
Стоит учесть, что презервативы теряют прочность и могут порваться при контакте с лубрикантами на масляной основе, в таком случае, лучше использовать водные или силиконовые средства.
Индекс Перля: 5 — 10

Фемидом
Фемидом — это женский презерватив, защищающий от заболеваний, передающихся половым путем, и беременности. Вводится внутрь влагалища. Выглядит как цилиндр, сделанный из синтетического материала (эластичной пленки), с одним закрытым концом и двумя плотными эластичными кольцами. Благодаря такой форме, он надежно фиксируется внутри. Фемидом могут использовать женщины, у которых есть аллергия на латекс, так как он изготовлен из полиуретана.
Побочные эффекты: могут возникать дискомфортные ощущения, возможны зуд, раздражения, иногда, даже боли.
Индекс Перля (показывающий эффективность метода контрацепции: чем ниже показатель, тем надежней метод контрацепции) составляет: 5 — 25
Лилия Фаррахова (врач гинеколог-эндокринолог клиники профессора Юцковской, кандидат медицинских наук): “Фемидом позволяет женщине полностью контролировать процесс предохранения от нежелательной беременности и заболеваний, передающихся половым путем. К сожалению, в России купить фемидомы в аптеке почти невозможно”.

Диафрагма
по теме

Профилактика
Гид по безопасному сексу
Диафрагма выглядит как упругий купол, который помещается во влагалище, закрывая шейку матки и препятствуя проникновению спермы в канал шейки матки. Диафрагма бывает разных размеров, именно из-за этого до покупки нужно проконсультироваться со специалистом. Установить диафрагму можно заранее, не обязательно непосредственно перед половым контактом. После контакта она должна оставаться внутри минимум 6 часов, потом ее нужно вытащить и промыть. К плюсам можно отнести то, что диафрагма не ощущается обоими партнерами.
Этот метод контрацепции не могут использовать женщины, у которых наблюдаются аномалии в строении половых органов, так как это затрудняет процесс установки. Женщины с аллергией на латекс тоже вынуждены отказаться от использования диафрагмы.
Побочные эффекты: при несоблюдении правил гигиены, могут быть учащены случаи вагинитов — группа заболеваний, сопровождающихся воспалительными процессами в слизистой оболочке влагалища. Латекс и спермициды могут вызвать побочные эффекты или нарушение микрофлоры влагалища.
Индекс Перля: 6 — 20
Дарья Рахманинова (руководитель проекта по половому просвещению «Неудобный разговор, научный сотрудник ИБХ РАН): “Плюсы диафрагмы, в первую очередь в том, что это подходит всем: кормящим, подросткам, рожавшим и нет. Плюс одну диафрагму можно использовать достаточно долго. Ни один, ни второй партнер не чувствует ее наличия. К сожалению, у нее невысокая эффективность, вероятность наступления беременности около 12%. Минус в том, что приобрести ее можно не в каждой аптеке”.

Маточный колпачок
Противозачаточный колпачок надевается на шейку матки для предотвращения попадания сперматозоидов в маточные трубы. Колпачок — это многоразовое изделие из латекса, сделанное в форме шапочки. Такая форма позволяет плотно прикрепиться к шейке. Изделие вводится внутрь за шесть часов до полового акта, после контакта колпачок должен оставаться внутри также на протяжении еще шести часов. Он никак не влияет на организм женщины и не изменяет ощущения во время секса.
по теме

Профилактика
Рак шейки матки: Что нужно знать?
Перед тем, как начать использовать данный метод контрацепции, нужно обратиться к врачу за консультацией. Придется сходить к специалисту дважды: первый раз, чтобы выбрать колпачок, второй раз, чтобы правильно его расположить.
Побочные эффекты: аллергические реакции на латекс, бактерии, неприятных запах из-за скопления слизи.
Индекс Перля: 9 — 20
Юлия Оводова (Врач-гинеколог Московского областного центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями): “При использовании маточного колпачка, как и влагалищной диафрагмы — контрацептивный эффект достигает 80-85%. Главным минусом обоих способов является то, что они не защищают от инфекций, передающихся половым путем, также они не подходят для применения ВИЧ-положительным женщинам”.
Гормональная контрацепция
Принцип действия гормональной контрацепции заключается в том, что гормоны изменяют качество слизи, которая покрывает шейку матки.
Некомбинированные таблетки или мини-пили
Мини-пили — это препараты, содержащие в себе минимальную дозу гормона прогестина (женские половые гормоны, которые вырабатываются в матке, обеспечивая возможность наступления беременности).
по теме
Профилактика
Странная правда о таблетках
Их принимают в одно и тоже время каждый день. Нужно учитывать, что если опоздать с приемом, то эффективность препарата снизится. Необходимо тщательно следовать инструкции, вложенной в упаковку таблеток. Важно помнить, что когда переходите с одной пачки таблеток на другую — не нужно делать перерывов.
Мини-пили не подходят женщинам, страдающим болезнями сердца или печени.
Побочные эффекты: могут возникнуть проблемы с кожей, увеличиться чувствительность молочных желез, также может прекратиться менструация или снизиться ее регулярность.
Индекс Перля: 0,5 — 3
Лилия Фаррахова: “Мини-пили могут рекомендоваться во время лактации, а также курящим женщинам старшего возраста. Эффективность данных средств — 95%. Таблетки не защищают от заболеваний, передающихся половым путем”.
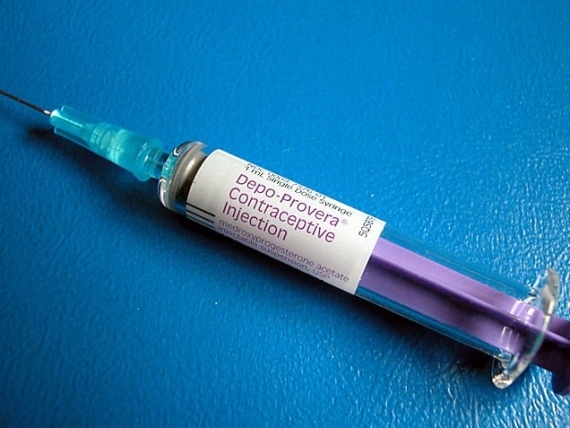
Гормональные инъекции
Гормональные инъекции содержат в себе гормон прогестаген. Именно этот гормон, за счет постоянного проникновения в кровь, останавливает производство яйцеклеток. Помимо этого, прогестаген повышает вязкость слизи, которую вырабатывает шейка матки, и сперматозоиды не могут проникнуть внутрь.
Препарат вводят внутримышечно: в ягодицу или в предплечье. Действует он от 8 до 13 недель, в зависимости от типа инъекции. Этот метод подходит кормящим женщинам, а также тем, кто не может использовать средства, содержащие эстрогены.
Побочные эффекты: увеличение веса, головные боли, перепады настроения, болезненные ощущения в груди, менструация может стать нерегулярной или долгой, или же совсем прекратиться.
Индекс Перля: 0,3 — 1,4
Юлия Оводова: “Гормоносодержащие методы контрацепции, бесспорно, требуют дополнительного использования барьерных методов контрацепции у ВИЧ-положительных людей. Кроме того, требуется коррекция их дозы или дозы препаратов АРВТ, так как они влияют на биодоступность друг друга. Инъекция не защищает от инфекций, передаваемых половым путем”.
Лилия Фаррахова: “Контрацептивные инъекции — это метод гормональной контрацепции, который содержит вещество, аналогичное естественному гормону прогестерону, который вырабатывают яичники женщины. Наиболее популярная разновидность противозачаточных инъекций — препарат Депо-Провера, который защищает от нежелательной беременности в течение 12 недель. Другой препарат Нористерат — предотвращает беременность в течение 8 недель. Оба вида противозачаточных инъекций относятся к высокоэффективным обратимым методам контрацепции с продолжительным действием. Эффективность использования противозачаточных инъекций выше 99%”.
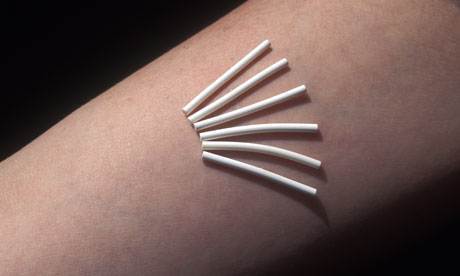
Контрацептивный имплант
Долгосрочный гормональный контрацептив устанавливается на три года. Имплант состоит из вещества — этоногестрела, который попадает в кровоток в течение трех лет.
Контрацептивный имплант могут использовать женщины всех возрастов, как рожавшие, так и нет. Кормящие женщины тоже могут поставить имплант, так как препарат проникает в грудное молоко в низких, безвредных для ребенка дозах.
по теме

Профилактика
Что наука говорит о половом воспитании?
Устанавливается имплант исключительно специалистами: подобием шприца вводится подкожно в область между локтем и подмышкой, с помощью специального аппарата — имплантат устанавливается на место. Постановка проходит под местным обезболиванием. После установки возможно появление синяка.
Побочные эффекты: могут возникнуть мажущие (необильные) кровянистые выделения, у 50% женщин эти выделения уйдут к концу первого года применения.
Препараты, сочетание импланта с которыми нежелательно: противосудорожные препараты (фенитоин, карбамазепин, барбитураты, примидон, топирамат, окскарбазепин), рифампицин, рифабутин (антибиотики; применяются, главным образом, для лечения туберкулеза).
Индекс Перля: 0,5 — 1,5
Лилия Фаррахова: “Норплант — импланты, которые вживляются под кожу и выделяют активное гормональное вещество — гестаген (левоноргестрел). Однократного введения Норпланта достаточно для обеспечения противозачаточного эффекта в течение 3-5 лет. Обладает высокой контрацептивной эффективностью — 99% (близка к эффекту женской стерилизации). Можно применять при грудном вскармливании (не влияет на количество и качество материнского молока. Минусом является нарушение менструального цикла”.
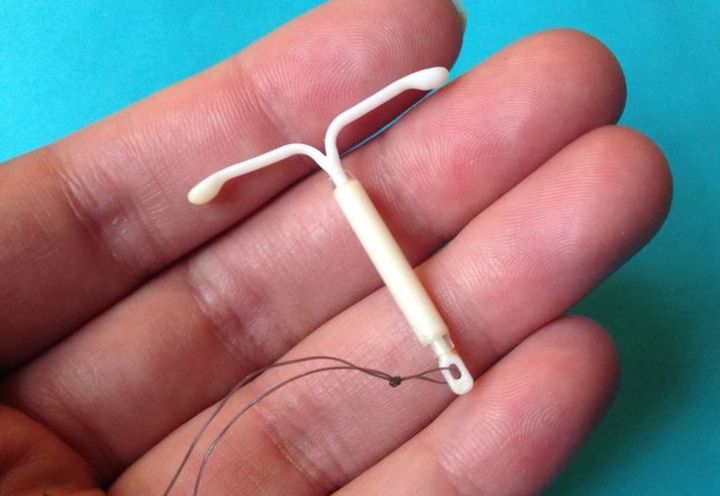
Спираль Мирена
Спиралью Мирена могут пользоваться женщины всех возрастов, ограничений, по каким бы то ни было критериям — нет. Приобрести ее можно в аптеке, только по рецепту.
Спираль имеет Т-образную форму, именно благодаря ей, она надежно фиксируется в матке. На одном из краев спирали установлена нить, которая с легкостью позволяет извлечь ее. В центре спирали заключен гормон-левоноргестрел (гестаген), именно он и обладает защитными свойствами. Левоноргестрел обладает высоким контрацептивным эффектом, оказывает благоприятное влияние на менструальную функцию — менструации становятся скудными, безболезненными, предупреждает развитие гиперплазии эндометрия. Длительность применения — 5 лет.
Установка спирали обязательно должна проводиться квалифицированным специалистом — врачом. До установки спирали нужно пройти обследование: осмотр на кресле, анализ на ИППП, а также пройти ПАП-тест. В следующий раз стоит посетить врача через 9-12 недель после установки, далее можно ходить к врачу раз в год. Врач объяснит, что спираль не защищает от ИППП, а также, во время секса с новым/непостоянным партнером желательно использовать презерватив.
Побочные эффекты: у многих пациенток развивается склонность к метроррагии (кровотечение из женских половых органов), в результате чего им приходится отказываться от этого вида контрацепции. Также возможно увеличение частоты рецидивов бактериального вагиноза и вульвовагинального кандидоза.
Индекс Перля: 0,1 — 0,5
Дарья Рахманинова: “У половины пациенток к концу первого года использования спирали наблюдается аменорея (полное отсутствие менструаций), но это не вредит здоровью. Плюс, достаточно часто отмечаются нерегулярные мажущие кровянистые выделения. Предсказать появление этих выделений или избавиться от них практически невозможно — приходится извлекать спираль”.
«Вынужденная потеря»: зачем прерывать беременность на поздних сроках и как это делают в Красноярске
Беременность и ожидание ребенка — это всегда волнительно, а появление малыша приносит счастье и радость в дом. Но порой на пути стоит череда тяжелых испытаний. Современная медицина еще в утробе выявляет у плода нарушения и патологии, несовместимые с жизнью или не дающие возможность его нормального существования. Тогда ставится вопрос о прерывании беременности. Раньше отказаться от рождения больного ребенка можно было только до 22 недели беременности, сейчас же ее прерывают и на более поздних сроках. Через что проходит женщина, решившаяся на эту процедуру, и почему для врачей это не менее тяжелое испытание — читайте в материале Newslab.
«Как гром среди ясного неба»
«Мы считали пальчики на ручках и ножках, видели, как бьется сердечко. Потом наступила небольшая пауза, и врач попросил нас сходить погулять, чтобы малыш перевернулся, и он мог закончить исследование. Когда мы вернулись, в кабинете врачей было уже двое. Теперь они вместе пристально смотрели в монитор и пытались что-то разглядеть. Я понимала, что есть какие-то проблемы.
И вдруг как гром среди ясного неба прозвучала фраза: „Не удается увидеть мочевой пузырь у малыша. Есть какое-то образование, но что это, слишком тяжело понять“», — историй с подобным началом сотни.
Для многих женщин стать матерью — заветная мечта. В большинстве случаев беременность завершается благополучно — рождением здорового ребенка. Но иногда семьи получают неутешительный прогноз еще на этапе первых УЗИ и анализов. Узнать, что у ребенка серьезные заболевания, всегда тяжело, особенно если со здоровьем у отца и матери все в порядке и нет никаких предпосылок для страшных диагнозов.
Куда идти, что делать, какие решения принимать? Это только первые вопросы, которые возникают у беременных, получивших нехороший прогноз.
В обществе не принято обсуждать данную тему. В наше время, когда все еще не решен вопрос о том, считается ли аборт убийством, тема с прерыванием беременности на поздних сроках, когда неродившийся ребенок — не просто эмбрион, а уже похож на полноценного младенца, болезненна даже для врачебного сообщества.
«Ошибки быть не может»
Воспоминания матерей, переживших потерю ребенка (с форума благотворительного фонда «Свет в руках»): «После 12 недель никто не сделает прерывание беременности без специального консилиума врачей и четко установленного диагноза. Стоит ли говорить, что никто из врачей не поговорил с нами нормально, никто не объяснил четкую последовательность действий, сроки, риски, что вообще значит „прерывание беременности“ и т.д.?»
Генетические отклонения выявляются на этапе скринингов беременной, всего их три. Скрининг — это комплекс исследований, позволяющий получить максимально полную информацию о здоровье плода. Если на обследовании у врача ультразвуковой диагностики появляются сомнения, пациентку направляют в Медико-генетический Центр.

«Конечно, больше всего мы настроены на раннюю диагностику, а именно — на выявление каких-то отклонений на сроке до 12 недель, реже — до 21-22 недель. Но иногда бывают случаи, когда обнаружить отклонения можно только во второй половине срока: обычно это происходит либо когда женщина поздно поступает на учет и до этого никогда не проходила обследований, либо когда патология поздно себя проявляет. Тогда уже принимают решение о более подробном обследовании и о возможном прерывании такой беременности», — рассказала главный врач медико-генетического центра Татьяна Елизарьева.
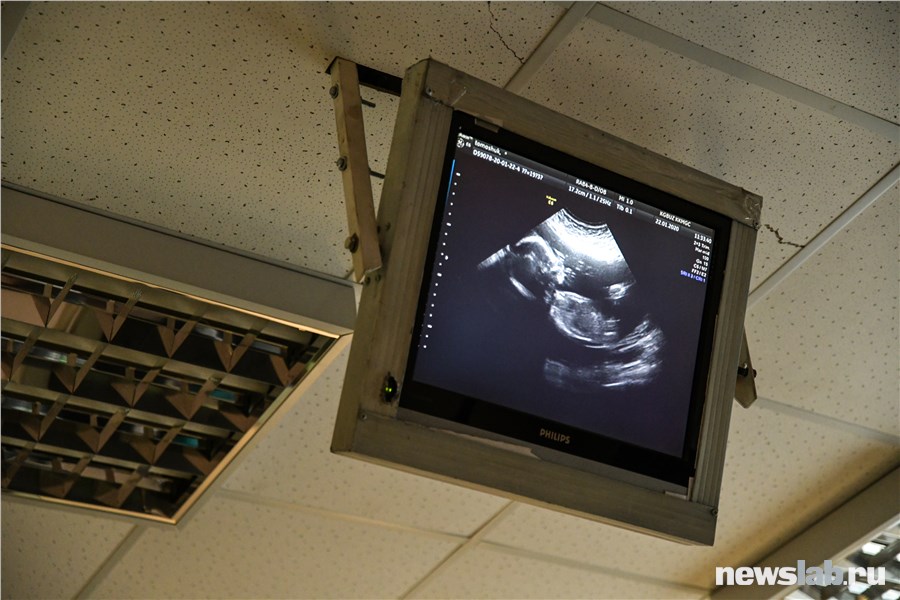
Медико-генетический центр Красноярска наблюдает пациенток со всего Красноярского края. В случае, если на скрининге у врача появились сомнения на счет здоровья ребенка, беременную направляют на более детальное обследование
Если женщина прошла все обследования, и диагноз подтвердился, ее приглашают на врачебную комиссию генетического центра. Прийти на нее можно как одной, так и с мужем или членами семьи, обычно пациентку спрашивают, как ей удобно. В комиссию входят несколько специалистов: УЗИ-диагност, неонатолог, акушер- гинеколог, врач, специализирующийся на определенной патологии (кардиохирург, нейрохирург, детский хирург и др.). Там женщине подробно рассказывают о том, что происходит, что за патология есть у ребенка, поддается ли она лечению и каково это лечение.

«Важно дать женщине понять, с чем она сталкивается, и предложить все возможные варианты. Если это хромосомные нарушения и интеллектуальный дефицит у плода, например, синдром Дауна, мы поясняем, что ребенок может родиться и при отсутствии каких-то физических недостатков даже сможет развиваться — сидеть, возможно, писать и рисовать, немного общаться. Но мы также даем понять, что такой ребенок никогда не сможет самостоятельно жить, особенно после ухода родителей или других опекунов, такой ребенок требует довольно больших финансовых затрат, к которым готова не каждая семья, такой ребенок всегда будет требовать больше внимания и сил, и за каждый его шаг в развитии родителям придется бороться. Все это нужно, чтобы семьи понимали, на что они идут и в том, и в другом случае. В любой ситуации мы как врачи обязаны уважать их выбор», — подчеркивает Татьяна Елизарьева.
После врачебного консилиума у любой пары есть время подумать и принять взвешенное решение. Врачи отмечают, что на сегодняшний день оборудование и техника медико-генетического центра исключает даже саму возможность постановки неправильного диагноза. Кроме того, в каждом случае результаты анализов обрабатывает несколько врачей, каждый дает заключение и рекомендации по беременности.
«Это вынужденная мера»
До 22 недель прервать беременность можно, в том числе медикаментозным методом. Процедуру проводят в красноярском роддоме № 4.
«Медицинскими показаниями к прерыванию беременности с 12 до 22 недели являются аномалии развития плода несовместимые с жизнью, которые не поддаются хирургической коррекции— рассказала главный врач роддомом № 4 Людмила Попова.

Это анализ хромосом. У здорового человека все хромосомы парные, на снимке под номером 21 три хромосомы вместо двух. Так выглядит синдром Дауна
По словам врачей, женщина может выбрать — прервать ей беременность или доносить. Но зачастую матери не до конца отдают отчет, на что обрекают себя и свою семью, рожая детей с серьезнейшими патологиями или нежизнеспособных.
Воспоминания матерей, переживших потерю ребенка с форума благотворительного фонда «Свет в руках»): «Диагноз был страшным, врачи сказали, что детки с такими патологиями рождаются мёртвыми или умирают в младенчестве. Понимая, что потерять малышку, долгожданную дочурку, после её рождения будет просто смертельным для меня, я согласилась на аборт по медицинским показаниям. Честно говоря, до сих пор не понимаю, правильно ли я поступила, и виню себя, что пошла на поводу у родственников и врачей, согласившись на этот аборт».
«Пережить это очень тяжело. Ходить 9 месяцев и знать, что ребенок может на первый-второй день уйти из жизни. Что сложнее: ходить и знать, что будет так, или прервать беременность еще в середине? Обычно женщины соглашаются с мнением врачей, но иногда все же принимают решение оставить ребенка», — рассказывает Людмила Попова.
В целом же чаще всего до 22 недели женщины соглашаются и идут на прерывание беременности.
«Это ведь не просто аборт по желанию женщины, это вынужденная мера. Потому что потом поддерживать жизнь этих детей — это колоссальная нагрузка. Бывает, что матери потом отказываются от них, так как не могут справиться, отдают в „Дома инвалидов“ и тогда заботу об этих детях берет на себя государство», — подытожила Людмила Попова.
«После 22 недель — это уже полноценные роды»
До 2019 года в Красноярском крае не прерывали беременность на поздних сроках (после 22 недель беременности) по показаниям со стороны плода (несовместимые с жизнью врожденные пороки развития, которые по каким то причинам не были выявлены ранее). У женщин был только один выход — рожать ребенка с патологией . И лишь в конце 2018 года был утвержден клинический протокол Минздрава РФ «Искусственное прерывание беременности на поздних сроках по медицинским показаниям при наличии аномалий развития плода», на основании которого в Красноярском краевом клиническом центре охраны материнства и детства внедрена данная медицинская технология.
Процедура прерывания беременности на поздних сроках одинакова во всей России: внутриутробно плоду вводят обезболивающее лекарство, после этого проводят элиминацию (остановку сердечной деятельности) плода, и вызывают родовую деятельность. Процедуру выполняют врач ультразвуковой диагностики, врач-анестезиолог, медсестра-анестезистка и лаборант.
«Как и любая манипуляция, процедура прерывания имеет определенные риски, связанные как с использованием медицинских препаратов, так и с проведением операции. Может развиться кровотечение, могут быть негативные последствия от препаратов — побочные действия, аллергия. Любое вмешательство в организм женщины даже на современном этапе развития медицины — это всегда риски для здоровья, которые могут привести к полному лишению репродуктивной функции. Многие пары принимают решение пролонгировать беременность, надеясь на чудо, на ошибку диагностики», — говорит заведующий консультативной поликлиникой Краевого клинического центра охраны материнства и детства Павел Бауров.

Заведующий консультативной поликлиникой Краевого клинического центра охраны материнства и детства Павел Бауров
Женщины, отказывающиеся прервать беременность в случае медицинских показаний, причинами чаще всего называют личные убеждения — как свои, так и своих семей. В случае, когда принимается решение оставить нежизнеспособного ребенка, пациентка продолжает наблюдаться в консультации.
Как пережить невозможное
Прерывание беременности на поздних сроках-тяжелая психологическая травма. После самой процедуры каждую женщину ждет процесс реабилитации, с ней обязательно работает психолог. Сейчас такие специалисты есть при каждой женской консультации. Психолог Центра охраны материнства и детства беседует с пациенткой до процедуры и после нее.
«У женщины в такой ситуации очень много тяжелых переживаний. И одно из самых тяжелых, которое появляется в такие моменты — это чувство вины. В голове у мамы часто возникают мысли: „Я как мать могла позволить это сделать?“, даже если ситуация совершенно безнадежная. Отпечаток накладывает и момент выбора — женщина все-таки сама решает, прерывать ей беременность или сохранять. Вина, как правило, бывает иррациональной, не соответствующей реальной ситуации», — отмечает психолог.
Воспоминания матерей, переживших потерю ребенка (с форума благотворительного фонда «Свет в руках»):«Прошло уже два года. И да, мы все-таки родили ребенка, прекрасную доченьку. Но не было и дня, чтобы я не вспоминала свою первую дочку. Я просыпаюсь среди ночи и вспоминаю те дни. Я храню эти воспоминания как единственное, что осталось от моего ребенка».
Прерывание по медицинским показаниям — это точно такая же антенатальная потеря (ситуация, когда ребенок погибает во время беременности— прим.ред.). Женщина теряет малыша на большом сроке, при том, что с конца первого триместра она уже воспринимает его как человека, взаимодействует с ним, внутренне общается.
Психолог никак не влияет на выбор женщины — такова профессиональная позиция. Он помогает осознавать некоторые вещи, оказывает психологическую поддержку. Иногда сама ситуация может быть полностью безнадежной, когда выносится диагноз о патологии, не совместимой с жизнью, но даже это не всегда влияет на окончательный выбор пары. Психолог помогает развеять какие-то сомнения, снять напряжение и хотя бы немного облегчить момент страдания.
После прерывания женщина проходит процесс горевания, как после любой другой утраты. Если адаптация нарушается на слишком долгое время и человек не может жить полноценной жизнью, то психологи говорят о патологическом горевании , которое требует уже более серьезного лечения. Очень важно, чтобы пережить кризис помогало и окружение женщины.
«Нас, наше общество, к сожалению, никто не учил сочувствию, и обычно люди чувствуют дискомфорт рядом с теми, кто перенес утрату. Как правило, родственники женщины думают, что самое главное — это чтобы она перестала переживать. Отсюда начинаются все эти советы: „хватит плакать“, „живи дальше“, „соберись“ и так далее. А женщине это не надо, ей надо прожить свое горе, выплакать слезы, ей нужно выговориться», — рассказывает психолог Светлана Чурсина.
На реабилитацию обычно уходят месяцы, но даже когда женщина вернулась к обычной жизни, в ее памяти этот тяжелый момент останется навсегда, стереть его невозможно. Периодически со слезами она все равно будет вспоминать своего не родившегося малыша.

Часто пациентки ставят вопрос: «А что делать с ребенком? Что с ним будет после того, как я его рожу?».
«Врач не может настаивать, но все же лучше, если вы посмотрите на малыша, попрощаетесь с ним. Лучше сохранить какие-то его вещи, связанные с беременностью, снимки УЗИ и прочее. Во-первых, мозг устроен таким образом, что пока не увидит — не поверит, что это окончательно, поэтому подсознательно он не даст вам покоя, всегда будут сомнения: „А что, если он был бы жив, а если он был бы здоров?“. Во-вторых, спустя какое-то время женщины, которые не смогли посмотреть на ребенка и попрощаться, могут сожалеть об этом. Все-таки со временем это воспринимается как утрата и гибель близкого человека, поэтому не стоит совсем обезличивать малыша. Но в любом случае выбор за самой женщиной. Можно предлагать, но ни в коем случае не настаивать», — советует Светлана Чурсина.
В Центре охраны материнства и детства женщина получает 1-2 консультации, после этого врачи рекомендуют ей (в случае необходимости) обратиться к психологу в женской консультации, либо же посетить бесплатные группы поддержки. В России с матерями, перенесшими перинатальную утрату, работает благотворительный фонд «Свет в руках». По горячей линии фонда можно получить консультацию и узнать все условия работы.
Родным, близким и коллегам психологи советуют отталкиваться от желаний женщины — не стоит навязывать помощь, настаивать на разговорах, если она этого не хочет. «Время лечит» — один из главных принципов восстановления, поэтому главное — дать женщине это время.
Как говорят врачи, в вопросе прерывания беременности нет правильных или неправильных решений, есть только такие, с которыми семья сможет жить дальше. Задача медиков — поддержать жизнь и здоровье как матери, так и ее ребенка любой ценой. Жизнь и качество жизни зависит только от той семьи, где столкнулись с проблемой. Предугадать возможные риски на 100 % невозможно, и нужно помнить, что от этого не застрахована ни одна семья. На сегодня в Красноярском крае есть все необходимое медицинское сопровождение для беременных с патологиями будущего малыша и для тех, кто решил прервать беременность. Надеемся, что такая помощь потребуется как можно меньшему количеству семей.
Валя Котляр специально для интернет-газеты Newslab.
Фотографии Алины Ковригиной.
Аборты — виды и особенности

Медицинский аборт представляет собой искусственное прерывание беременности, которое проводится после консультации гинеколога. В МКБ-10 ему присвоен код О04.
Содержание
Разновидности абортов
Прерывание беременности выполняется разными способами, выбор которых зависит от срока, состояния организма женщины, наличия показаний и противопоказаний.
Как правило, аборты бывают медикаментозными, хирургическими, вакуум-аспирацией или солевыми. При выборе способа гинеколог, в первую очередь, ориентируется на срок беременности:
- До 6 недель — медикаментозный.
- До 7 недель — вакуумный.
- До 12 недель — хирургический.
При сроке от 12 до 22 недель по медицинским показаниям проводится мини-кесарево (хирургический). Эта процедура достаточно опасна для здоровья женщины из-за высокой вероятности развития спаек и рубцов, инфицирования тканей.
Гинекологи клиники «Радуга» предлагают пациентам квалифицированную помощь с искусственным прерыванием беременности.
Цены на услуги гинеколога
* Представленные на сайте цены не являются публичной офертой! Точная стоимость лечения определяется на приеме у врача. Цены на услуги ведущих специалистов медицинского центра “Радуга” могут отличаться от указанной на сайте стоимости.
Медикаментозный аборт
Безопасная процедура, при которой женщина принимает специальные препараты, в состав которых входят антигестагены. Под их воздействием организм перестаёт вырабатывать гормон прогестерон. Из-за этого плодное яйцо прекращает развитие и погибает, после чего организм выводит его естественным путем. Препараты инициируют естественный «выкидыш».
Проводится в течение 6 недель после окончания месячных.
Медикаментозный аборт выполняется как по медицинским (риск инвалидности или смерти женщины) или социальным причинам (асоциальный образ жизни и так далее), так и по личным пожеланиям пациентки.
Перед назначением процедуры женщина должна пройти лабораторную диагностику и инструментальные обследования: сдать анализы и сделать УЗИ.

Медикаментозный аборт проводится в амбулаторных условиях. Для этого гинеколог предоставляет пациентке специальные препараты, которые она принимает под наблюдением. В течение 2-4 часов она должна оставаться под наблюдением врача. При успешном проведении процедуры начинается менструальное кровотечение. Могут наблюдаться неприятные ощущения, похожие на ощущения при начале месячных. Восстановление после медикаментозного аборта длится 5-7 дней.
Проведение аборта до 4 недель развития плода имеет эффективность 100%, на более позднем сроке — 96%.
Такой вид аборта не проводится при наличии воспалительных процессов или новообразований различного характера, при внематочной беременности, ЗППП. Проблемы с функцией надпочечников или других органов эндокринной системы, а также аллергия на компоненты препаратов тоже являются противопоказаниями.
Врач акушер-гинеколог, врач УЗИ (УЗД)


Вакуумный аборт
Врач аккуратно убирает содержимое плодного яйца с помощью специального аспиратора, по принципу действия похожего на насос. Процедура достаточно безопасна, отсутствует механические воздействия на слизистую оболочку матки, в том числе шейки матки.
Проводится в течение 5-7 недель с момента последней менструации.
Показаниями для проведения вакуумного аборта является невозможность проведения медикаментозной процедуры, остановка развития плода и наличие образований различного характера на половых органах.
Перед процедурой врач проводит гинекологический осмотр пациентки и назначает лабораторные анализы и УЗИ для выявления противопоказаний для выполнения вакуум-аспирации.
При отсутствии противопоказаний врач делает местный наркоз и аккуратно вводит в маточную полость специальный зонд, через который плодное яйцо покидает матку. Может наблюдаться небольшой дискомфорт, похожий на ощущения во время месячных. Восстановление занимает до 10 дней.
Проведение вакуумного аборта при ранней стадии эмбриогенеза имеет эффективность 98%.
Вакуум-аспирация нельзя делать при кровотечении из матки или при наличии незаживающих рубцов на слизистой оболочке.
Хирургическое прерывание

Хирургический аборт проводится при расширении матки с дальнейшим выскабливанием стенок матки, при помощи полостных операций, например в виде малого кесарева сечения, дилатации с эвакуацией плода и с применением других подобных методик.
Выбор разновидности хирургического аборта зависит от срока беременности пациентки, наличии противопоказаний к использованию конкретных видов.
Инструментальный кюретаж проводится при сроке не больше 12 недель.
Мини-кесарево сечение проводится при сроке от 12 до 22 недель (строго по медицинским показаниям).
При подготовке к хирургическому прерыванию беременности врач должен убедиться в отсутствии противопоказаний, для чего назначает сдачу анализов крови и анализов мочи, направляет пациентку на УЗИ. Дополнительно проводится консультация у психотерапевта и психолога.
Выбор конкретного способа эвакуации плода зависит от выбранной методики. Например, при выборе кюретажа врач использует общий наркоз, после чего расширяет шейку матки для более удобного доступа к содержимому. Специальной кюреткой происходит удаление плода.
При мини-кесаревом сечении доступ к плоду происходит через разрез в нижней части живота. При этом выполняется иссечение маточной стенки. После удаления содержимого матки, врач зашивает разрезы.
Важно помнить, что хирургический аборт является опасной для здоровья женщины процедурой, даже при выполнении не позднее 12 недели беременности. На протяжении 7-14 дней пациентка может испытывать боль в оперируемой зоне, могут наблюдаться кровотечения.
Проведение хирургического аборта имеет эффективность 99-100%.
Гинекологи не выполняют операцию при протекающих в организме женщины гнойных процессах, при выявлении острых инфекций или воспалений органов мочеполовой системы. Противопоказанием является предыдущий аборт, с момента проведения которого не прошло полгода.
Солевой аборт

Во время солевого аборта гинеколог меняет околоплодную жидкость на концентрат гидрохлорида натрия, в результате чего плод погибает. Процедура требует полноценного гинекологического осмотра, в дальнейшем проводится консультация психолога. Из-за низкой эффективности и высокого риска осложнений проводится достаточно редко.
Проводится после 10 недель с момента последней менструации, на поздних сроках беременности.
Солевой аборт проводится при наличии пороков развития плода или при невозможности проведения хирургического аборта. Для этого гинеколог с помощью аспиратора вводит в плодное яйцо гидрохлорид натрия, провоцирующий гибель эмбриона от ожогов и обезвоживания в течение двух суток. Затем врач инициирует схватки, для вывода плодного яйца из организма женщины. Последний этап может причинить неприятные ощущения.
Проведение солевого аборта имеет достаточно низкую эффективность — 65-85%.

Процедура не проводится женщинам в нестабильном психо-эмоциональном состоянии — это ключевое противопоказание.
После введения концентрата женщина может столкнуться с осложнениями, к которым относится ожоги слизистой оболочки матки, отравление организма матери, рождение живого ребенка, который погибает через пару дней.
Осложнения и побочные эффекты после аборта
Любое искусственное прерывание имеет свой побочный эффект или осложнения. Какие-то из них полностью проходят довольно быстро, другие фоново всегда присутствуют в жизни женщины, проявляясь только через несколько лет.
Как правило, сразу после прерывания может наблюдаться гормональный дисбаланс, который постепенно выравнивается. Этот процесс может длиться полгода-год даже у полностью здоровых пациенток.
После аборта в организме остаются проблемы с выработкой прогестерона, эстрогена и других важных гормонов. Это приводит к осложнению процесса зачатия ребенка и его последующего вынашивания. На этом этапе будет полезна консультация врача и сдача анализа на гормоны. Дисбаланс гормонов негативно сказывается на психическом и эмоциональном состоянии женщины. Может образоваться лишний вес.
У многих пациенток, вдобавок к нестабильному эмоциональному состоянию, добавляются психические нарушения, вызванные страхом перед общественным мнением. В сочетании с дисбалансом гормонов, это приводит к развитию депрессивных состояний.
Если и физиологические последствия, например маточное кровотечение. Не стоит бояться, это нормальный побочный эффект, который проходит в течение двух недель. Он развивается из-за появления раны на месте прикрепления плодного яйца.
Важно следить за видом выделений — при появлении сгустков или гноя, а также при сопутствующей сильной боли или полном отсутствии кровотечения необходимо сразу обратиться к врачу.
Информация представлена в ознакомительных целях! При наличии вопросов мы рекомендуем записаться на консультацию гинеколога.
Можно доверять! Данная статья проверена врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.