Лопаются вены при капельнице
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье. Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит. Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.

Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены. Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции. Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.). В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности. В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков. Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Профилактические меры
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
Как снизить холестерин
С повышенным холестерином могут столкнуться многие люди, от мала до велика. Холестерин не щадит никого, поэтому будьте внимательны к своему организму, если вы заметили хотя бы один признак, то пора бить тревогу.
Среди признаков повышенного холестерина выделяют следующие симптомы: появляется светло-серый ободок у роговицы глаза, под кожей век образуются узелки желтоватого цвета, возникает боль в сердце, слабость в ногах, появляются бляшки в сосудах.
О простейшем способе снижения холестерина читайте здесь…
Как восстанавливаются вены после капельниц: полезные процедуры

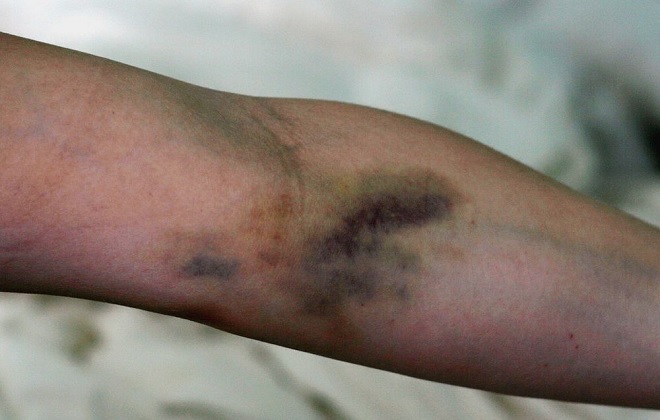
После проведения курса медикаментозной терапии с капельным введением фармакологических растворов человек нередко сталкивается с неприятностями. На местах введения иглы появляются гематомы и шишки, часто вены уходят в глубину тканей.
Необходимо помнить, что при малейшем намеке на воспалительный процесс с повышением температуры и покраснением кожи следует немедленно обратиться к хирургу либо флебологу. Патология способна принять гнойный характер с некротическими осложнениями, требующими немедленного хирургического вмешательства.
Гематомы, как правило, исчезают достаточно быстро, однако уплотнения в виде шишек могут оставаться продолжительное время. При этом человек ощущает неприятную пульсацию в месте укола и боль. Впрочем, подобная симптоматика может полностью отсутствовать. Вены словно деревенеют, становятся похожими на натянутые струны с множественными шишками.
Причины, по которым возникают данные признаки, достаточно разнообразны. Это может быть некачественно приготовленный раствор. При неверной пропорции лекарственный препарат способен просто «сжечь» кровеносный сосуд. Возможно, что во время инъекции пациент неправильно держал руку, в результате чего раствор попал под кожу, вызвав уплотнение.
Шишки и гематомы могут появиться при использовании игл старого образца. Чтобы избежать похожих осложнений, желательно применять для инъекций современные, более тонкие иглы. Иногда после продолжительного капельного лечения у человека развивается постинъекционный флебит, воспалительный процесс, затрагивающий стенки сосуда. Дифференцируют воспаление внешней и внутренней оболочки. Особенно опасен эндофлебит, поражающий внутренние поверхности сосуда. Вполне вероятно и возникновение тромбоза вен, с образованием в пространстве сосудов сгустков крови, закупоривающих просвет.
Прежде всего, нужно провести диагностирование с применением цветового дуплексного сканирования, чтобы определить степень повреждения вены. Флебит или тромбоз требуют тщательного лечения с назначением фармакологических препаратов, подбором которых должен заниматься профессиональный врач. Чаще всего, назначают Лиотон, Тексомен, Детралекс и мази с содержанием гепарина.
Избавиться от шишек, характерных уплотнений и гематом намного проще. Вены восстанавливаются при использовании йодной сетки, которая наносится на поверхность кожи в месте инъекций. Рисовать сетку рекомендует несколько раз на протяжении дня. Можно прикладывать к шишке на всю ночь листья свежей белокочанной капусты, предварительно отбив их до появления сока.
Хороший положительный эффект получают при использовании медовой лепешки. Для ее приготовления смешивают по столовой ложке таких ингредиентов, как натуральный мед и сливочное масло. В массу также вбивают яичный желток и немного муки. Полученное тесто прикладывают к месту поражения в качестве компресса. Согревающие компрессы готовят из раствора Димексида, разводя препарат теплой водой. На 4-е части воды берут 1-у часть Димексида. Перед наложением компресса кожу следует смазать детским кремом.
Уплотнение вен, образование шишек и гематом может сопровождаться покраснением поверхности кожи и повышением температуры. В этом случае необходимо проконсультироваться с флебологом, узким специалистом, занимающимся лечением сосудов кровеносной системы.
Длительное введение капельниц способно вызвать дискомфорт и спровоцировать развитие достаточно серьезных патологий. Поэтому важно соблюдать все меры предосторожности при проведении инъекций как медицинским персоналом, так и самим пациентом.



Читайте также:
Совершение внутривенной инъекции – достаточно непростой процесс, требующий профессиональной подготовки, однако научиться делать такие уколы…
8 сувениров, которые из Вены везут всеВену без преувеличений можно назвать бабушкой Европы. Один из…
Какой рост вес у София Вергара?София Вергара родилась 10 июля 1972 г. в городе БарранкильяСофия…
Тема: Как спасти вены?
Опции темы
Отображение
- Линейный вид
- Комбинированный вид
- Древовидный вид
Как спасти вены?
Есть ли у кого-то такая проблема, что от многочисленных капельниц вены истончились, стали твердыми и очень ломкими? Мне невозможно взять кровь из вены, с трудом делаю капельницу (хоть и раз в 2 месяца -ремикейд). половину раз вена вздувается и лопается как только пережимают руку, в остальных 50 % случаев – синяк на пол руки, но хоть игла в вене.
Я спросила у врача, есть ли какое-то средство для укрепления и улучшения вен? Он говорит, что вряд ли, нужно ждать. Вены сами потихоньку восстановятся.
но, возможно, кто-то знает какие-то способы (мази, примочки из трав?)? Эта ситуация меня не на шутку тревожит. Ведь случись что-нибудь, мне просто некуда будет ставить капельницу
Троксевазин малоэффективен, но можно попробовать.
Иногда капельницу в ногу могут поставить. Врачи найдут, куда капать. Сама видела такое, меня пока эта участь миновала.
Хуже всего, что страдаем мы и те, кому поручается нам брать кровь или внутривенные уколы вводить. От меня обычно половина медперсонала отказывается. А когда-то были шикарные вены. Вот, обиделись – и ушли.
А никак не спасти :о) такова наша участь.
У меня на кистях ещё теплятся. На локтевом сгибе – уже давно забыла о них.
А так – много узлов образовалось, даже в тех местах, в которые не ставили, а по которым просто шло лекарство. Болят, стоит иголке побывать в них.
Но уверена, до конца жизни что-нибудь останется.
Один раз пила Антистакс, чтобы укрепить вены. Пробовала мазать Венитаном, но на долго тяму не хватало.
Ещё говорят, что катетеры очень способствуют к узлам. А я наоборот, всегда прошу их ставить, когда предстоят длительные капельницы и потом просто молюсь на вены, чтобы как можно на дольше хватило.. Обычно хватает дня на три :о) но ничего, прорвёмся
Христин, венки всегда можно найти.. и на ногах тоже.. а кататер – выход, когда подряд пойдут несколько капельниц. перематываешь руку и забываешь о том, что прокол уже есть.. до следующего дня..
зы. тоже вены стали болеть после забора крови.. раньше такого не было. Но пока хорошо видны.
Мазать после церковной мазью, добавив предварительно в нее индийское порошковое мумие и сок молодых еловых почек.
Проверено на себе многократно
Ни как. Они сами со временем чуть-чуть получше становятся. А уж откуда взять и куда прокапать всегда найдут. В крайнем случае подключичный катетер поставят (у меня однажды чуть до него дело не дошло).
Вены хорошо укрепляет контрастный душ и баня! Эти процедуры вводят их в тонус и укрепляют стенки!
а что это такое и где его взять? 
Церковная мазь продается в церкви, собственно это пчелиный воск с оливковым маслом, можно сделать самому – воска навалом в специализированных магазинах типа медок, индийское мумие должно быть в аптеках – оно вотличае от алтайского порошкообразное, в капсулах, капсулку ломаете и вперед, ну с почками сложнее, их надо собирать весной и давить с ступе, он такой чутка смолянистый, можно купить в аптеке сухие еловые почки , перемолоть их и добавить как порошок ( я так думаю)
Мазь прекрасно снимает гематомы вокруг проколов, намного ускоряет регенирацию, укрепляет стенки сосудов на поверхности ( в которые мы и колем), короче небо и земля, я без нее капельниц и не делаю, а раз то хоть в год я и ставлю курс из 20 капельниц.
У брата моего был чирий, пардон, глубокий, в сантиметр, гнойный – положили повязку на ночь – утром не чирия, ни гематомы с опухолью, ни гноя, он весь в повязке, а рану стянуло аж во внутрь.
Лена тоже права но это скорее профилактические мероприятия.
Вещь.
А я заметил, что главное не куда ставят, а кто ставит. Помню лежал в реанимации и мне какой-то молодой доктор пытался набрать кровь из вены, так исколол всю вену на руке, пришел анестезиолог, который был на моей операции, и с ходу набрал кровь, только прокомментировав, что здесь просто чуть крученая вена.
Varikoz
Ещё один сайт на WordPress
Почему вены лопаются при капельнице
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье. Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит. Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
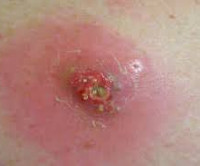
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены. Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции. Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов

Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.). В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности. В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы

При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков. Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Профилактические меры
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
Как снизить холестерин
С повышенным холестерином могут столкнуться многие люди, от мала до велика. Холестерин не щадит никого, поэтому будьте внимательны к своему организму, если вы заметили хотя бы один признак, то пора бить тревогу.
Среди признаков повышенного холестерина выделяют следующие симптомы: появляется светло-серый ободок у роговицы глаза, под кожей век образуются узелки желтоватого цвета, возникает боль в сердце, слабость в ногах, появляются бляшки в сосудах.
О простейшем способе снижения холестерина читайте здесь…
Что делать, если лопнула вена

Разрыв вены может возникнуть в результате наличия варикозного расширения сосудов, поднятия тяжестей или по причине статической нагрузки. В зависимости от размера капилляра, части тела, где он находится, а также обширности разрыва образуются небольшие синяки либо же объемные гематомы с обильным подкожным кровоизлиянием. Если лопнула вена, то необходимо обязательно обраться к врачу.

Патологическое состояние стенок сосудов, которые обеспечивают кровеносное снабжение, в 90% случаев свидетельствует о запущенной форме варикозного расширения вен и сопутствующих заболеваний сердечно-сосудистой системы. Возрастает риск развития осложнений, тромбофлебита и появления мигрирующих тромбов, способных заблокировать циркуляцию крови в крупных магистральных сосудах, а также вызвать смерть больного.
Почему лопаются сосуды
Если внезапно на ноге, руке или любой другой части тела лопнула вена, то можно говорить о влиянии следующих негативных факторов:
- недостаток питательных веществ, а именно витаминов K, C, P;
- гормональный дисбаланс в организме;
- нарушение местного кровообращения;
- венозная недостаточность;
- длительная или интенсивная компрессионная нагрузка (поднятие тяжестей, спринтерский бег, прыжки, приземление с большой высоты);
- механическая травма сосуда (удар, оперативное вмешательство);
- обморожение конечности;
- варикоз.
После того как у человека произошел разрыв вены, он поступает на прием к врачу с характерными признаками болезни. Доктор проводит обследование пациента и как можно быстрее устанавливает причину возникшей патологии. Это необходимо для выявления провоцирующих условий и организации эффективной терапии.
Характерные симптомы
Признаки повреждения выражаются в таких проявлениях:
- на том месте, где произошел разрыв вены, образуется обширная гематома фиолетового цвета или небольшой отек синюшного оттенка;
- появляется резкая боль в момент разрыва и ноющая после начала кровотечения;
- присутствует легкое покалывание кожи;
- участок тела в окружности поврежденного сосуда становится бледным.

Локализация разрыва
- Вены на лице обычно не лопаются, но могут опухать. К примеру, сосуд на виске вздувается по причине стрессового напряжения, скачка давления или тяжелой нагрузки. Однако если явление сопровождается головными болями и тошнотой, можно говорить об ишемии мозга и предрасположенности к инсульту.
- Если повреждение получил глаз , и имеются следы затекания крови в белки, орган необходимо закрыть и воздействовать на него холодным компрессом.
- При возникновении шишки на указательном, среднем, мизинце или другом пальце руки, рекомендуется снизить двигательную активность поврежденной области и зафиксировать ее.
- Если вена лопнула на запястье , то кисть плохо сгибается, снижается трудоспособность. По возможности нужно обеспечить этой части руки покой.
- При повреждении сосуда на члене у мужчин возникает локальная боль, которая продолжается на протяжении 1-3 суток. На пенисе формируется опухоль или припухлость по ходу пораженной вены, при нажатии на которую болевой синдром переходит в стадию обострения. Мужчине следует обратиться к врачу и пройти обследование. До этого нужно отказаться от интимной жизни, чтобы не усугублять состояние органа.
Что делать
После того как вена на нижней конечности, руке либо голове лопнула, очень важно как можно быстрее оказать человеку первую помощь. При этом она должна быть квалифицированная, чтобы минимизировать риск развития осложнений.
В зависимости от типа повреждения венозных стенок рекомендуется принимать определенные меры.
Если кровотечение внутреннее
При подкожном кровоизлиянии потребуется выполнить нижеперечисленные пункты:
- Увязать область повреждения эластичным бинтом или любой другой плотной тканью.
- Сверху на гематому приложить холодный компресс.
- Конечность зафиксировать в приподнятом положении, уложить под нее подушку или валик из одежды.
- В течение 15 минут контролировать состояние гематомы, чтобы она не увеличивалась.
В случае продолжения подкожного кровоизлияния необходимо вызвать скорую помощь.
Если кровотечение открытое
Возникновение кровоизлияния открытого типа характерно для лопнувших венозных стенок, полученных в результате механического повреждения или недавно перенесенной операции.
В таких случаях необходимо действовать следующим образом:
- Наложить жгут на конечность выше раневого образования (расстояние 10 см.).
- Зафиксировать время наложения давящей повязки
- Придавить вену пальцами рук или марлевой тканью (лучше использовать стерильный бинт).
- Вызвать скорую помощь, сообщив по телефону, что наблюдается открытое кровотечение.
До приезда медиков конечность должна быть поднята вверх, перетянута жгутом, ремнем или отрезом ткани, чтобы минимизировать кровопотери.

Первая помощь
При обнаружении факта, указывающего на то, что вена на голове, половых органах или туловище лопнула, больной должен получить следующую помощь:
- На участок кожи, где находится лопнувшая вена, приложить холодную тканевую повязку.
- Набрать в полиэтиленовый пакет лед и зафиксировать сверху на гематоме.
- Уложить человека в горизонтальное положение, обеспечив полный покой.
- Часть тела, где происходит венозное кровотечение, должна находиться в приподнятом состоянии.
Лопнувшие сосуды при беременности
В период вынашивания плода нагрузка на организм женщины возрастает в 2-3 раза.
Сердечно-сосудистая система вынуждена работать в условиях жизнеобеспечения матери и развивающегося ребенка.
Причины патологии
Лопнуть стенки венозных сосудов при беременности могут под воздействием следующих факторов:
- длительное пребывание на ногах;
- дисбаланс женских половых гормонов;
- большой вес ребенка, который не соответствует триместру развития;
- избыточный объем околоплодных вод;
- генетическая предрасположенность, когда стенки сосудов слишком тонкие;
- нехватка витаминов и минералов.
Стрессы, психоэмоциональные перегрузки, плохое качество питания и наличие вредных привычек также способны спровоцировать причины, из-за которых может произойти разрыв вены во время беременности.
Чем помочь
Беременным женщинам оказывается первая медицинская помощь с соблюдением тех же правил, которые были перечислены выше.
Категорически запрещается давать будущей матери какие-либо лекарственные препараты. Подбор медикаментозного лечения выполняется врачом-терапевтом после предварительной консультации с акушером-гинекологом, у которого женщина состоит на учете.

К кому обратиться для лечения
Гематома, образовавшаяся в результате кровоизлияния, не требует специального лечения, применяются методы терапии с использованием наружных средств, указанных выше. Если кровь свернулась и возник синяк, то на протяжении 10-15 дней необходимо носить специальные чулки компрессионного действия либо увязывать поврежденную часть тела эластичным бинтом.
В случае продолжительного выделения венозной крови в подкожный слой доктор подбирает лекарственные препараты, которые стимулируют повышенную выработку тромбоцитов. Могут назначаться таблетированные медикаменты или проводиться внутримышечное введение лекарств.
В особо тяжелых случаях, когда из-за лопнувшей вены было получено обширное повреждение сосудистых стенок либо патология развилась под воздействием варикоза, может потребоваться хирургическое вмешательство. В ходе оперативных манипуляций вена полностью удаляется или перевязывается. Процедура называется флебэктомия.
Последствия несвоевременного обращения к врачу
Любое заболевание, которое своевременно не было пролечено с помощью лекарственных препаратов или физиотерапевтических процедур, в будущем может спровоцировать развитие осложнений. Когда при лопнувшей вене человек несвоевременно обратился к врачу, не исключается возникновение следующих последствий:
- воспаление поврежденной вены (флебит);
- образование тромбов;
- длительный период восстановления конечности;
- нарушение местного кровообращения;
- отрыв уже сформировавшихся тромбов, которые могут заблокировать поток крови и вызвать смерть.

Профилактические мероприятия
Чтобы минимизировать вероятность возникновения патологий при лопнувшей вене, необходимо заранее побеспокоиться о мерах ежедневной профилактики, которые укрепят стенки сосудов, сделают их более прочными и эластичными. Заключаются они в определенных действиях, которые должен выполнять человек, желающий сохранить здоровье вен:
- не поднимать предметы тяжелее 8 кг.;
- отказаться от спиртных напитков, табакокурения, приема наркотических средств;
- 1 раз в год проводить забор крови на концентрацию тромбоцитов и биохимический состав в целом;
- проводить общий анализ крови с определением коагулограммы и биохимии (по показаниям);
- перед сном обязательно принимать душ с водой комнатной температуры, чтобы улучшалось кровообращение и тонизировались сосуды;
- не пить оральных контрацептивов и анаболических стероидов;
- при длительном нахождении в положении сидя обязательно с интервалом в 1 час на 10 минут поднимать ноги вверх, чтобы обеспечивался отток венозной крови;
- заниматься активными видами спорта (бег, плавание, езда на велосипеде, спортивная ходьба).
Эти простые методы профилактики позволят избежать разрыва вен, а также укрепят все отделы сердечно-сосудистой системы.
Диета и образ жизни
Чтобы не лопались вены на коленках, ступнях, руках и других частях тела, необходимо позаботиться о качестве питания. Диета человека, уделяющего внимание профилактике разрыва сосудов, выглядит следующим образом:
| Запрещенные продукты | Рекомендованная пища |
|---|---|
| Бекон, баранина, все жирные сорта мяса и рыбы | Куриная грудка, мясо кролика, индейки, нутрии |
| Полуфабрикаты и фастфуд | Чай из шиповника с добавлением дольки лимона |
| Кондитерские и хлебобулочные изделия из белой пшеничной муки | Свежие фрукты, овощи все виды зелени |
| Газированные напитки | Кисломолочные продукты |
| Спиртное | Мед, который является альтернативой сахару |
| Блюда с высокой концентрацией сахара | Хлеб из ржаной муки |
| Соленая, маринованная, копченая пища | Злаковые крупы |
| Крепкий чай, кофе | Макароны, изготовленные из твердых сортов пшеницы |
Фитотерапия
Кроме соблюдения норм диетического питания, рекомендуется включать в свой рацион следующие отвары на основе целебных растений:
- Донник лекарственный . К 6 г растения добавить 300 мл кипятка, настоять в тепле 2 часа. Принимать по четверти стакана трижды в день через 15 минут после приема пищи.
- Горец почечуйный . 5 г растения кипятить 2 минуты в 300 мл воды, затем дать настояться в тепле 1,5 часа. Принимать по четверти стакана за пол часа до еды трижды в день.
- Лесной орех (лещина) . Стандартный отвар листьев дерева в концентрации 10 г на 300 мл воды использовать по трети стакана от 3 до 4 раз в день перед едой.
Эти народные средства отлично подходят не только в качестве профилактики разрыва венозных сосудов, но также используются для предотвращения развития варикозной болезни, тромбофлебита. Их будет полезно принимать людям, чей род деятельности не предусматривает высокой активности.
Лопнуть вена может при внешнем воздействии, сопутствующих заболеваниях сердечно-сосудистой системы, неправильно организованном питании и образе жизни. Чтобы избежать патологий данного типа, необходимо заранее заботиться о состоянии своего здоровья и не допускать влияния негативных факторов на сосуды.
Опухла рука после капельницы: что делать и стоит ли звать врача?
Назначение капельницы при алкогольной интоксикации является делом вполне обычным, так как капельные инъекции действуют гораздо быстрее препаратов, поступающих через уколы или таблетки. Этот способ позволяет вводить в организм большое количество жидкости на протяжении длительного времени, а также регулировать скорость её подачи.

С помощью капельниц из крови выводятся токсины, восполняется водно-солевой баланс. Достаточно безобидная процедура иногда имеет неприятные последствия в виде отёка руки, один вид которого способен напугать пациента.
Причины отечностей
Неприятная реакция организма на капельницу имеет несколько причин, зависящих как от профессионализма медработников, так и от физиологических особенностей больного. Даже по скорости развития отёка в месте введения иглы опытный врач может быстро определить причины его возникновения и сразу же оказать помощь.
Попадание мимо вены
Наиболее часто отёчность вызывается попаданием вводимого препарата в мягкие ткани. Случается, что игла проходит вену насквозь или не попадает в неё совсем, тогда вместо крови лекарство проникает в периферийные ткани, провоцируя мгновенный отёк. Рука опухает буквально на глазах, увеличиваясь в два-три раза, возникают болевые ощущения, жжение, онемение конечности.
С одной стороны, виной может быть неопытность медработника: для того, чтобы найти вену и точно попасть в неё, требуются определённые навыки. Однако бывает, что от природы или от постоянных инъекций вены пациента плохо прощупываются, тогда введение капельницы становится настоящим испытанием для всех участников процедуры. Отёки в случае попадания лекарства под кожу устраняются достаточно быстро и не представляют серьёзной угрозы.
Абсцесс
Гораздо хуже дела обстоят с абсцессами, возникающими в результате нарушения элементарных правил асептики. Поводом для образования гнойной полости под кожей способна послужить любая мелочь: плохая обработка кожных покровов в месте введения иглы, недостаточная стерильность расходных материалов, несоблюдение санитарно-противоэпидемиологического режима в процедурном кабинете.
Подкожное воспаление протекает не так стремительно, как отёк, поэтому обнаружится оно не раньше, чем спустя несколько часов после внутривенной инъекции. Симптомами абсцесса служат покраснение и опухоль руки в области укола, сопровождаемые болями, а также повышением температуры тела. Воспалительный процесс угрожает серьёзными осложнениями, поэтому при первых признаках необходимо в срочном порядке обратиться к хирургу.
Аллергия
При применении капельницы отёк руки может быть вызван также аллергией на используемые для инъекции лекарственные средства. Внешне аллергическая реакция проявляется в виде точечных покраснений наподобие «крапивницы» или напряжением и зудом тканей, как при отёке Квинке. Первые симптомы появляются уже через полчаса и усиливаются по нарастающей, что само по себе является тревожным «звоночком».
Чаще всего аллергии наблюдаются при введении некоторых видов антибиотиков, анальгетиков, сульфаниламидных препаратов. Обычно пациенты предупреждают врачей о противопоказаниях по известным им лекарствам, но бывают ситуации, когда больной оказывается не в курсе индивидуальной непереносимости конкретного препарата.
Другие причины появления уплотнений, гематом и шишек
Мы уже разобрались, что все достаточно просто: введение иглы в вену само по себе является травмой. К этой травме могут присовокупиться другие:
- При повреждении кровеносного сосуда иглой кровь попадает в межклеточное пространство. Там она загустевает и меняет цвет, образуя гематомы, которые обычно сами рассасываются.
- Когда ставят капельницу, например, от алкоголя, достаточно часто ткани вокруг вены травмируются. Из-за этого образуются рубцы, из которых кровь протекает в ткани. В этом случае образовываются шишки.
- Разрыв тканей вокруг вены ведёт к попаданию лекарства под кожу, из-за чего образуются уплотнения.
- Плохая свертываемость крови становится причиной серьёзных кровоизлияний.
- Если игла слишком длинная, она может проколоть вену насквозь. Этот тоже ведёт к появлению гематом и уплотнений.
- При неаккуратной или неправильной постановке иглы может быть повреждена стенка вены.
Если возникают болезненные ощущения и отек во время установки капельницы, нужно сразу обратиться к медсестре. Были случаи, когда пациенты просто терпели боль, что заканчивалось весьма плачевно.
Выезд оплачивается отдельно – 300 рублей
Звоните в любое время суток:
Возможные осложнения
Если не придать отеку руки после капельницы значения и не сообщить о болезненных ощущениях врачу, безобидная гематома может перерасти в серьезную патологию.
- Флебит возникает в том случае, когда стенка сосуда воспаляется из-за повреждения иглой или действия лекарства. Причиной флебита может стать аллергическая реакция на препарат. Симптомы патологии: кожа краснеет и температура на поврежденном участке повышается; по линии вены появляются полосы красного цвета, рука сильно болит и опухает. Заболевание лечится амбулаторным путем.
- Тромбофлебитом называется закупорка сосуда тромбом. Причиной патологии также является повреждение или попадание инфекции в вену. Рука отекает, место введения иглы уплотняется, кожа краснеет и повышается температура. Особо опасен отрыв тромба, поэтому важно незамедлительно обратиться к врачу при первых симптомах.
- Тромбоэмболией называют закупорку вены тромбом, при которой нарушается кровоток. Симптомы следующие: образование гнойной шишки, сильный отек руки, пульсирующая боль, повышение температуры. Лечится заболевание мазями и антибиотиками, которые провоцируют вскрытие шишки.
- Флегмона является гнойным воспалением, которое появляется в результате неправильного ввода иглы в вену, в результате чего лекарство попадает в жировую прослойку. Очаг заболевания не ограничен, оно распространяется по тканям. Симптомы: интоксикация, сильнейшие боли и отек, сильное повышение температуры. Сначала инфильтрат твердый на ощупь, но постепенно размягчается. Эта болезнь требует экстренного хирургического вмешательства и приёма антибиотиков.
При появлении таких симптомов, как повышение температуры, резкая пульсирующая боль и гнойные образования, необходимо сразу обратиться к врачу. При самолечении возможно развитие одной из описанных патологий.
Как лечить
Перед тем, как заниматься лечением, нужно убедиться, что шишка или уплотнения после капельницы не имеет признаков гнойного заражения. Помните, если у вас поднялась температура, наблюдается сильная отечность и пульсирующая боль, заниматься самолечением ни в коем случае нельзя! Необходимо сразу позвать врача, иначе последствия будут очень печальными.
Если же мы имеем дело точно не с абсцессом, то справиться с отеком можно самостоятельно. Во-первых, если отек появился вследствие неправильной установки иглы и попадания лекарства в мягкие ткани, нужно позвать медсестру. Она переставит иглу и даст некоторые рекомендации по борьбе с отечностью. Помочь могут как медикаментозные, так и народные средства.
Медикаментозное лечение
Для терапии обычно применяют мази, в составе которых есть гепарин и/или троксерутин: мазь Вишневского, Кетанов, Метирулацил, Гепариновая мазь, Димексид. Наносят мази каждый час.
Есть у этих препаратов противопоказания:
- язвено-некротические кожные процессы;
- повышенная проницаемость сосудов;
- с осторожностью нужно использовать мази людям с пониженной свертываемостью крови.
Димексид используют для компресса. Для этого смешайте препарат с водкой 1:1, а затем разведите смесь дистиллированной водой 1:4. Шишку нужно смазать жирным кремом (можно детским), чтобы избежать ожога. Ватку или марлю смочить в растворе, приложить к опухшему месту и накрыть пленкой. Оставить повязку на 7-8 часов.
Из лекарственных препаратов для борьбы с отечностью используют также Детралекс, Магнезию для компресса. Никогда не пренебрегайте йодной сеткой – это хоть и простое, но проверенное и эффективное средство. Сеточку из йода необходимо наносить на поврежденный участок кожи 1-2 раза в день, через приблизительно равные временные промежутки. Обязательно убедитесь, что у вас нет аллергии на йод.
Народные средства
Народная медицина богата на способы борьбы с отечностью после капельницы от запоя в Москве. В основном используют компрессы, самые популярные из которых мы сейчас разберем:
- Спиртовой. Компресс готовится из воды и спирта, которые смешивают в равных пропорциях. Чтобы предотвратить ожог кожи, её нужно смазать жирным кремом и только после этого накладывать повязку. Смачиваем в растворе кусочек ваты, ткани или ватный диск, прикладываем к уплотнению. Сверху накрываем пленкой или полиэтиленовым пакетом, укладываем ещё один слой ваты и перевязываем бинтом. Не снимать повязку в течение 5-6 часов.
- Компресс из листьев лопуха или капусты. Берём лист капусты или лопуха и мнём его в руках до тех пор, пока он не увлажнится. Затем накладываем на припухлость и перебинтовываем. Менять листья нужно по мере их высыхания.
- Из алоэ. Алоэ – растение, известное своим противовоспалительным действием, поэтому компресс из него поможет быстро снять отек. Лист растения необходимо промыть, разрезать вдоль на две части, мякоть измельчить. Получившуюся кашицу приложите к больному участку кожи и зафиксируйте бинтом. Повязку можно оставить на ночь.
- Овощные компрессы. Возьмите картофелину, огурец или морковь, натрите их на тёрке. Заверните кашицу в марлю и держите на воспаленном участке до высыхания компресса.
- Медовые лепёшки. Мед помогает уплотнению после капельницы быстро рассосаться. Для приготовления лепёшки возьмите 1 столовую ложку меда и смешайте её с небольшим количеством муки. Приложить лепёшку можно также на ночь.
Если отечность руки сопровождается абсцессом, немедленно обращайтесь к врачу. Самостоятельное лечение может привести к еще большим проблемам. Врач же назначит курс терапии или вскроет «шишку», чтобы вычистить из неё гной.
Как предотвратить появление отека
Конечно, не допустить отечность куда лучше, чем потом с ней бороться. Вот несколько рекомендаций по профилактике отека руки после капельницы:
- Во время установки капельницы нужно максимально расслабиться, потому что напряженные мышцы легче повредить.
- Чтобы препарат не попал в мягкие ткани, лекарство нужно вводить медленно, плавно.
- Чтобы быстрее остановить кровотечение, держите ватку со спиртом после процедуры не менее 10 минут.
- Следите за стерильностью иглы и кожи, особенно это касается капельницы на дому.
- Есть врачи с «легкой рукой», именно к ним желательно попасть на процедуру. Такой врач введет иглу правильно и практически безболезненно, что снизит риск появления отечности. Можно вызвать такого профессионала на дом.
Заключение
Самое главное что нужно сделать при появлении отека руки после капельницы при алкогольной интоксикации на дому – успокоиться. Появление отечности, уплотнения или гематомы далеко не всегда является признаком серьезных патологий. Нередко с проблемой можно справиться самостоятельно.
Но и игнорировать боль и сильный отек нельзя: всегда лучше вызвать врача на дом. Он выявит причину болезни и пропишет курс лечения и средства для снятия отека. Это будет эффективнее самостоятельных попыток избавиться от неприятных симптомов.
Что делать, если лопнула вена на ноге
Разрыв сосудов распространённое явление при варикозе, в результате чего появляются некрасивые синяки. Размер гематом может разниться в зависимости от интенсивности кровоизлияния, однако в любом случае это повод обратиться ко врачу. Итак, почему лопаются сосуды на ногах и чем это чревато?
Чем опасен варикоз
Это заболевание развивается на фоне нарушения кровообращения в ногах. Из-за неправильной работы венозных клапанов, которые должны направлять кровоток обратно к сердцу, кровь застаивается. В результате происходит повышение давления в сосудах ног, стенки постепенно истончаются и рано или поздно рвутся.

Разрыв вен приводит к:
- сепсису;
- гангрене;
- тромбозу;
- трофическим язвам;
- открытому кровотечению.
 При этом при открытом кровотечении боль может не ощущаться, так что человек порой замечает травму, когда кровь уже натечёт в обувь. Основными признаками варикоза являются:
При этом при открытом кровотечении боль может не ощущаться, так что человек порой замечает травму, когда кровь уже натечёт в обувь. Основными признаками варикоза являются:
Чаще всего с варикозом сталкиваются женщины по причине гормональных изменений в организме с возрастом или в период беременности. По этим причинам женщинам особенно важно следить за здоровьем ног и периодически проходить осмотр у специалиста.
Что ещё приводит к варикозу:
- работа «на ногах»;
- слишком узкая одежда;
- высокие каблуки;
- алкоголизм;
- генетика;
- ожирение;
- недостаток витамина С;
- травмы;
- обморожение.
При обнаружении симптомов варикоза необходимо обратиться к врачу-флебологу и начать лечение на ранней стадии.
Лопнула вена на ноге – что делать?
Что бывает, если лопнула вена на ноге можно видеть на фото ниже, что делать в такой ситуации? Вне зависимости от того, открытое кровотечение или закрытое, пока пострадавший находится в вертикальном положении, кровь остановить практически невозможно.
Лучше всего уложить человека на спину, также важно избегать резких движений ногой. Дальнейшие действия зависят от степени повреждения.
Если кровотечение внутреннее
 При разрыве мелких сосудов нет необходимости в оказании срочной первой помощи и госпитализации. Если небольшой сосуд лопнул на ноге, синяк не заставит себя долго ждать.
При разрыве мелких сосудов нет необходимости в оказании срочной первой помощи и госпитализации. Если небольшой сосуд лопнул на ноге, синяк не заставит себя долго ждать.
Часто он сопровождается болезненными ощущениями при прикосновении и небольшим отёком.
В большинстве случаев достаточно приложить к травмированному месту холод и использовать специальные мази, ускоряющие заживление синяков.
Намного опаснее, если произошёл разрыв артерии или вены, это грозит значительной потерей крови и летальным исходом при отсутствии врачебной помощи. Основные симптомы сильного внутреннего кровотечения:
- кровоподтёк больших размеров;
- бледность кожи;
- слабость;
- сухость во рту;
- головокружение;
- боль в ноге.
Что делать:
- Уложить пострадавшего в горизонтальное положение.
- Наложить жгут выше травмы.
- На место гематомы можно положить лёд (не более чем на 15 минут).
- Отвезти пострадавшего в больницу или вызвать скорую.
Важно! Травмированная нога должна быть выше уровня тела.
Если кровотечение открытое
 В первую очередь необходимо остановить кровь, сделав перевязку. Отлично, если под рукой есть бинты, но в крайней ситуации можно использовать любую чистую ткань вплоть до рубашки, футболки, шарфа и пр. Как правильно накладывать повязку:
В первую очередь необходимо остановить кровь, сделав перевязку. Отлично, если под рукой есть бинты, но в крайней ситуации можно использовать любую чистую ткань вплоть до рубашки, футболки, шарфа и пр. Как правильно накладывать повязку:
- Наложить на рану чистую салфетку или платок.
- Приложить сверху плотный валик из бинта или имеющейся под рукой материи.
- Зафиксировать валик обычным или эластичным бинтом.
Если ситуация совсем экстренная и дело происходит на улице или за городом, можно использовать ремни, шарфы, шейные платки и пр. По возможности пострадавший должен находиться в горизонтальном положении.
Если повреждена вена или артерия, действовать нужно быстро:
- Зафиксировать ногу выше уровня тела.
- Наложить жгут.
- Сделать перевязку.
- Вызвать врача.
Если есть возможность, на место разрыва можно положить холод — лёд или хотя бы бутылку с холодной водой. Любое промедление при артериальном или венозном кровотечении может стоить пострадавшему жизни.
Как лечить
 При травмах или болезнях сосудов необходимо обратиться к флебологу.
При травмах или болезнях сосудов необходимо обратиться к флебологу.
Чаще всего для лечения травмированных вен назначается операция, после которой проводят терапию, направленную на укрепление сосудов.
Операции в случае лопнувшей вены избежать невозможно. Такое лечение в первую очередь необходимо для удаления повреждённого участка вены.
На самых ранних этапах, когда варикоз проявляется только в сосудистых звёздочках и небольших синяках на ногах, используется склеро- и фототерапия. Такие услуги оказывают косметологические салоны, но для собственного же спокойствия лучше всего пройти лечение в профессиональной медклинике.
Одним из новейших методов удаления сосудистых звёздочек является элос коагуляция. При этом повреждённые капилляры удаляются с помощью лазера и электрического тока высокой частоты. Процедура болезненна, имеет противопоказания, но достаточно действенна.
Лопнувшие сосуды при беременности
 При беременности лопаются сосуды на ногах минимум у трети женщин. При этом все последующие беременности только повышают риски до 80%.
При беременности лопаются сосуды на ногах минимум у трети женщин. При этом все последующие беременности только повышают риски до 80%.
Высок риск получить разрыв сосудов в ногах и у тех женщин, кто изначально предрасположен к варикозу из-за наследственности.
Если же первые признаки заболевания появились ещё до беременности, можно быть уверенным практически на 100%, что в «интересный период» варикоз только обострится.
В лучшем случае на ногах появится сосудистая сетка, если повреждены капилляры и мелкие сосуды. «Паутинка» не приносит физических неудобств и не ощущается над кожей, а её удаление в большинстве случаев является чисто косметической процедурой.
Хуже, когда из-за варикоза начинают расширяться вены. Они не только становятся явно видны под кожей, но и проступают над ней. Чтобы избежать этого во время беременности рекомендуется носить компрессионные чулки или хотя бы использовать эластичные бинты.
Важно! Компрессионные чулки необходимо подбирать только с учётом рекомендаций врача.
Профилактика варикоза
Варикоз проще предотвратить, чем лечить тяжёлые последствия в виде кровотечений или тромбоза.
Профилактика полезна не только для женщин, планирующих в скором времени беременность, но и для всех, чья работа преимущественно на ногах.

Что делать:
- Носить компрессионные чулки или колготки, надевать их нужно утром в положении лёжа. Флеболог не только даст совет по подбору изделия, но и научит их правильно надевать и носить.
- Можно использовать эластичные бинты, однако они требуют определённой сноровки и не всегда удобны.
- Нельзя допускать, чтобы одежда пережимала вены на ногах, особенно это касается узких джинсов или сапог с высоким голенищем не по размеру. Также важно следить, чтобы резинки у нижнего белья не были слишком тугими.
- Не стоит носить высокие шпильки. Для повседневной носки лучше выбирать обувь на небольшом каблучке (не выше 5 см).
- При сидячей работе нужно периодически делать перерыв, чтобы немного пройтись или хотя бы сделать небольшую разминку для ног. Упражнений существует масса — перекатывания с пятки на носок, приседания, махи ногами, круговые движения ступнями, сгибание коленей и пр.
- Спать лучше на правом боку для улучшения кровотока.
- Нельзя, чтобы кровь застаивалась в ногах, поза при сидении должна быть удобной и расслабленной. Нельзя допускать онемения в конечностях, поэтому лучше не сидеть, скрестив ноги.
- Если работа требует постоянно находиться в положении стоя или много ходить, важно выбрать удобную обувь. Также нельзя слишком долго находиться в одном положении.
- Важно следить за весом, чтобы он не превышал норму. Правильное питание и умеренные физические нагрузки позволят держать себя в форме.
- Необходимо регулярно проверяться у врача, особенно это касается женщин.
Заключение
Итак, чтобы избежать появления варикоза, необходимо поддерживать себя в форме, не допускать нарушения кровообращения в ногах и периодически посещать флеболога. Чем раньше обнаружена болезнь, тем быстрее и проще её лечить.
Если же на ноге лопнул сосуд и кровотечение слишком сильное, важно как можно скорее обратиться к врачу.