Какие операции делают при разных видах плоскостопия у взрослых
Основная задача лечения плоскостопия – это нормализация свода стопы. При I степени заболевания это можно сделать без хирургического вмешательства. Зачастую исправить ситуацию удается с помощью коррекции образа жизни и ношения ортопедической обуви. Однако плоскостопие II-III степени можно вылечить лишь с помощью операции.
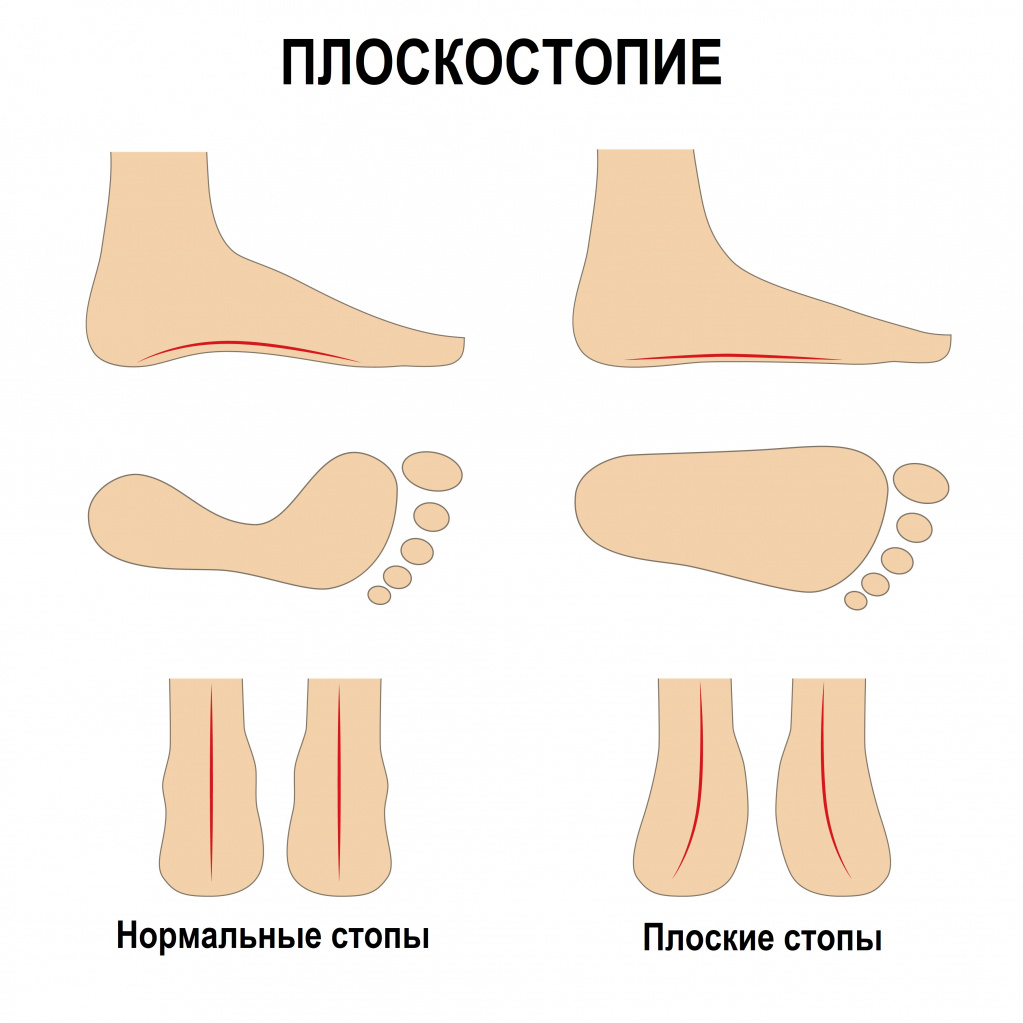
В ортопедии выделяют продольный и поперечный своды стопы. Первые располагаются вдоль ступни и поддерживаются мышечно-связочным аппаратом. Основную роль в укреплении этих сводов играет длинная подошвенная связка. Именно ее пластику чаще всего выполняют в случае развития продольного плоскостопия.
Рентген плоской стопы.
Любопытно! По статистике, Hallux Valgus разной степени выявляют у 100% пациентов с поперечным плоскостопием. Во время хирургического вмешательства врачам приходится одновременно устранять обе патологии.
Показания и цели хирургического лечения
Плоскостопие – это серьезное ортопедическое заболевание, ведущее к прогрессивному нарушению функций стопы. Оно вызывает сильные боли и трудности при ходьбе, доставляющие человеку немало страданий. Операция помогает устранить болезненные симптомы и вернуть ступням приятный внешний вид.
Основные принципы оперативного лечения плоскостопия:
- Дифференцированный подход, учет степени деформации и вариабельности анатомо-функционального строения стопы.
- Устранение всех компонентов плоскостопия и исключение их повторного появления в будущем.
- Прочное соединение костных структур с целью ранней активизации пациентов и восстановления подвижности пальцев.
- Обязательно сохранение всех точек опоры (пяточная кость, головки I и V плюсневой кости) при лечении разных видов плоскостопия.
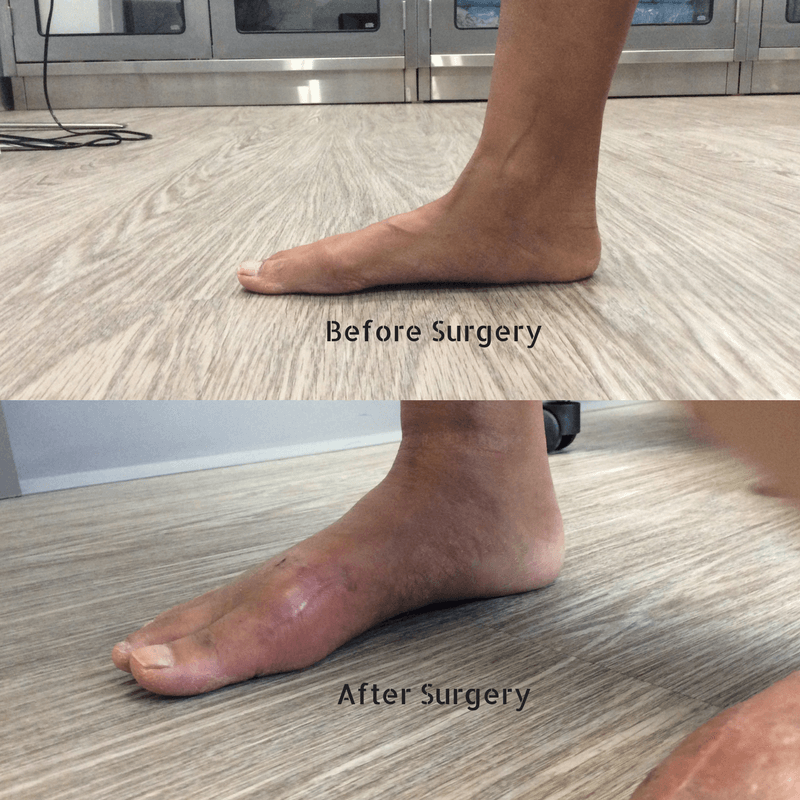
Фото до и после операции.
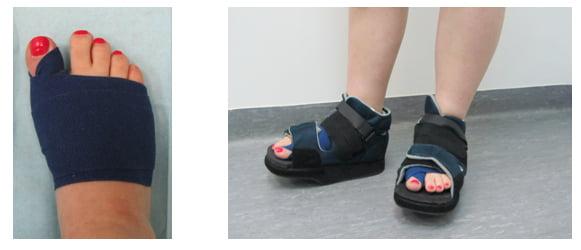
Отметим, что после операций на ступнях пациент не нуждается в ношении гипса и ходьбе с костылями. Уже на следующий день он может свободно вставать с постели, предварительно надев специальную обувь. В туфлях Барука больному необходимо ходить на протяжении нескольких недель после хирургического вмешательства.
Факт! Операция при плоскостопии позволяет быстро восстановить функции стопы. В большинстве случаев пациенты возвращаются к привычному образу жизни уже спустя 3 месяца.
Хирургические вмешательства при продольном плоскостопии
Когда возникает необходимость коррекции продольного плоскостопия, врачи делают операции на внутренней и/или задней части стопы. При слабовыраженной деформации они выполняют пластику связок и сухожилий. В более тяжелых случаях им приходится делать операции на костях предплюсны.
Таблица 1. Особенности разных видов хирургических вмешательств.
| Операция | Цель и особенности проведения | Показания |
| Пластика длинной подошвенной связки | Суть операции заключается в укорочении и укреплении связки, удерживающей продольный свод. Основная цель пластики – устранить связочный компонент плоскостопия. | Операция показана лицам с ослабленным мышечно-связочным аппаратом стопы. В большинстве случаев ее делают вместе с артродезом подтаранного сустава. |
| Подтаранный артродез | Помогает исправить патологическое положение костей стопы. В ходе артродеза врачи устанавливают больному специальный титановый имплант. Все манипуляции они выполняют через разрез размером 1,5-2 см. После нормализации функций стопы имплант удаляют. Как правило, это происходит через несколько лет. | Подтаранный артродез наиболее эффективен в возрасте 10-20 лет, когда стопы продолжают расти. Операция позволяет исправить плоскостопие I-II степени. При более тяжелых деформациях ее дополняют пластикой сухожилий и связок.
Факт! Лицам старше 30 лет артродез делать не рекомендуется из-за риска развития стойкого болевого синдрома. |
| Артродезирование | Суть артродезирования заключается в обездвиживании некоторых костей предплюсны. Врачи могут соединять между собой пяточную, таранную, ладъевидную кости. С этой целью они используют специальные винты. Подобная манипуляция позволяет укрепить свод стопы и убрать костный компонент плоскостопия. | С помощью артродезирования можно исправить продольную деформацию любой тяжести. В сложных ситуациях артродез комбинируют с остеотомией пяточной кости. |
| Остеотомия пяточной кости | Во время операции хирург распиливает пяточную кость. Образовавшиеся костные фрагменты он устанавливает в нужном положении и соединяет с помощью титановых винтов. Таким образом врач корректирует взаиморасположение суставов стопы и создает нормальный свод. | Медиализирующую остеотомию рекомендуется использовать для борьбы с плоско-вальгусной деформацией стопы. Методика больше подходит для лиц старшего возраста. У детей и подростков ее практически не используют. |
| Комбинированные операции | При их выполнении хирурги сочетают сразу несколько различных методик. Комбинированные хирургические вмешательства позволяют добиться более выраженных и стойких результатов. | Показаны при тяжелом осложненном плоскостопии. Они необходимы практически всем пациентам, у которых был выявлен Hallux Valgus. |
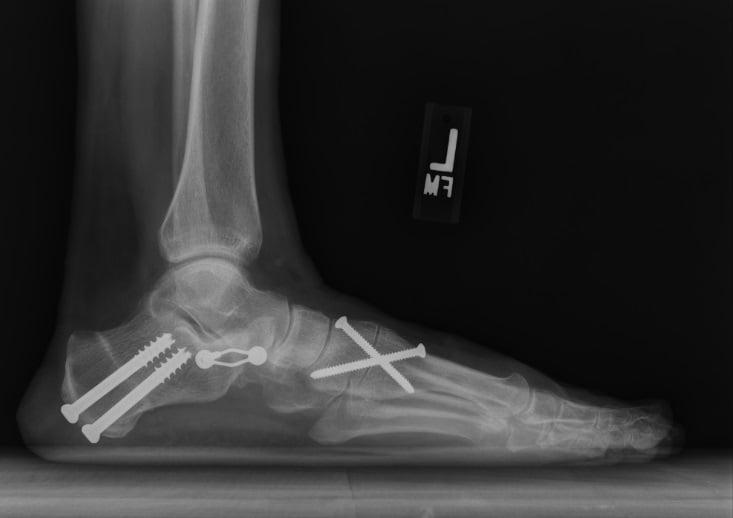
Медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом.
Не так давно ученые провели исследование и выяснили, какие методики наиболее эффективны в лечении продольного плоскостопия. Лучшим методом коррекции оказалась медиализирующая остеотомия пяточной кости в сочетании с таранно-ладъевидным артродезом. Она дает хороший клинический результат и редко приводит к осложнениям. В отличие от подтаранного артродеза, после такого лечения больному не требуется повторное хирургическое вмешательство.
Любопытно! О слабости связочного аппарата говорит появление так называемого «эластичного плоскостопия». Для патологии характерно уплощение свода стопы при ходьбе. В состоянии покоя ступни приобретают нормальный вид.
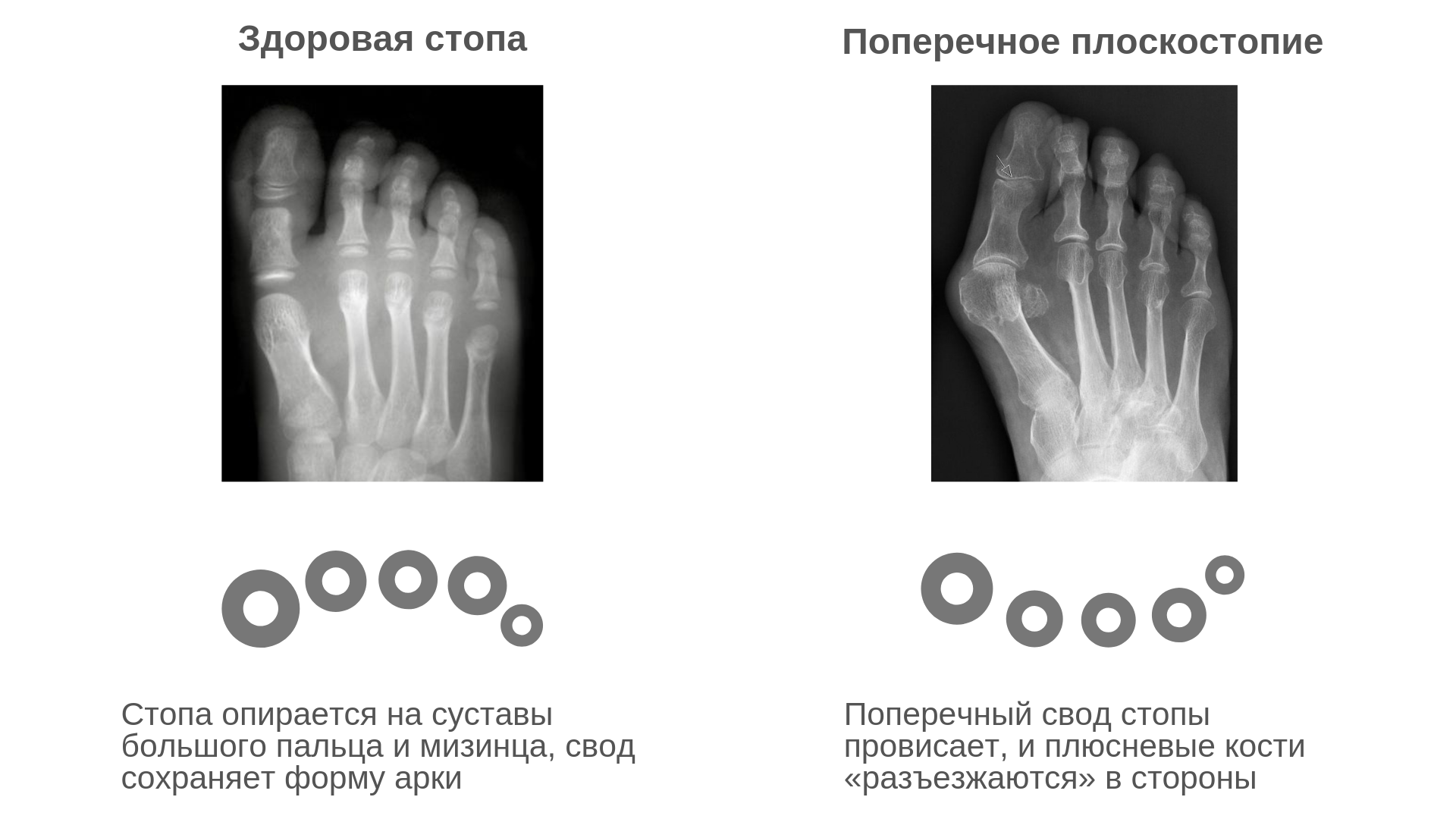
Операции при поперечном плоскостопии
При данной патологии врачи выполняют хирургические вмешательства на переднем отделе стопы. Чаще всего они выполняют остеотомию (Chevron или Scarf) I плюсневой кости. При необходимости они дополняют ее пластикой мышц, связок, сухожилий. Подобная операция позволяет исправить не только поперечную, но и вальгусную деформацию стопы.
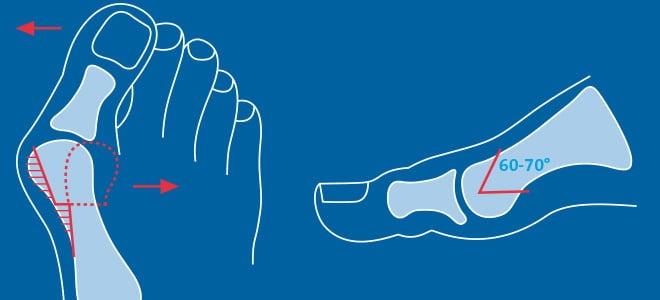
Довольно часто врачи обнаруживают у пациентов экзостозы (костные наросты) и молоткообразную деформацию II-V пальцев. Первые они удаляют методом Шеде, вторые исправляют с помощью резекции или остеотомии. Таким образом больным с поперечным плоскостопием одновременно могут выполнять сразу несколько хирургических вмешательств. Подобный подход позволяет качественно исправить имеющиеся дефекты.
Лечение комбинированного плоскостопия
Поперечно-продольное плоскостопие – это наиболее тяжелая форма заболевания. У человека деформируются сразу оба свода, а стопа становится абсолютно плоской. Лечить патологию довольно тяжело.
Цели операций при комбинированном плоскостопии:
- восстановление сводов стопы;
- надежная неподвижная фиксация костей;
- исправление деформаций I пальца;
- удаление экзостозов;
- коррекция молоткообразной деформации.
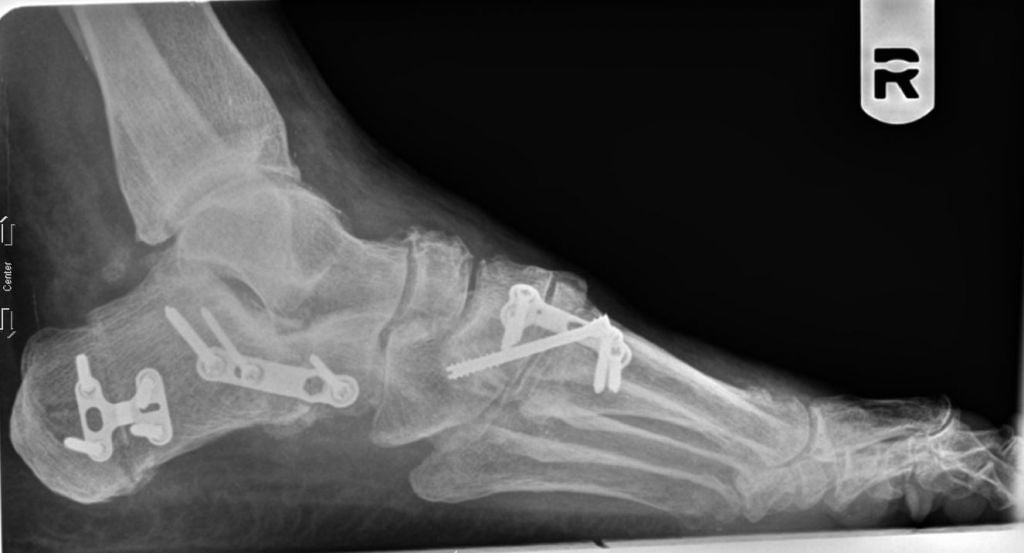
Операция продольно-поперечной деформации.
При поперечно-продольном плоскостопии человеку делают сразу несколько вмешательств. Например, больному одновременно выполняют операцию Шеде, остеотомию Scarf и артродезирование некоторых суставов плюсны. Как правило, врачи стараются сделать все за одно хирургическое вмешательство.
Восстановительный период после таких операций длится дольше, чем в остальных случаях. К счастью, пациентам не требуется гипс или костыли. В худшем случае им придется походить с фиксирующими спицами, которые снимут вместе со швами уже через 2 недели.
Факт! При тяжелом продольном плоскостопии человеку требуется пластика сухожилий задних большеберцовых мышц и краевая подкожная тенотомия ахиллова сухожилия. После такого хирургического вмешательства больному накладывают гипс, а ходить разрешают только с костылями.
Сколько стоит операция
В России цены на хирургическое лечение плоскостопия начинаются с 30 000 рублей. Отметим, что в сумму не включена стоимость предоперационного обследования, анестезии, расходных материалов и имплантов. Если же в ходе операции врачи делают сразу несколько манипуляций – лечение обойдется еще дороже. К примеру, минимальная стоимость SCARF-остеотомии в комбинации с подтаранным артродезом – 35 000 рублей.
Если посчитать, в сумме лечение за границей стоит ненамного дороже, чем в России. В Чехии за операцию и реабилитацию вы заплатите евро. В Германии – от 7 тысяч евро, в Израиле от 7 тысяч долларов (без реабилитации!). Так что если вы хотите оперироваться в Европе – поезжайте в Чехию.
Операция на плоскостопие: зачем нужна, как проводится и вероятные осложнения

Плоскостопие – это термин, используемый для описания очень небольшой или отсутствующей арки стопы. При этом стопа перестает амортизировать нагрузку и эту роль берут на себя голеностопный, коленный и тазобедренный суставы, а также дополнительная нагрузка ложится на позвоночник. Из-за этого суставы быстрее изнашиваются.
Существуют разные стадии плоскостопия. Бывает, что человек годами живет с этим заболеванием, и оно не причиняет никакого дискомфорта. Однако, когда плоскостопие вызывает боль в ногах, это может привести к значительному ежедневному дискомфорту и ограничению активности.
Существует гибкий (эластичный) и жесткий виды плоскостопия. При гибком плоскостопии арка появляется, когда на ногу не переносится вес тела. Напротив, жесткая плоская нога «застревает» в плоском положении независимо от того, есть ли давление на ногу или нет.
Степень плоскостопия не всегда коррелирует со степенью симптомов. Пациенты могут жаловаться на боль в области ступни и на боли в пятке. Могут возникнуть судороги мышц в голени. Многие пациенты чувствуют болевые ощущения при физической активности, например, ходьбе или беге. Раздражение от обуви может вызвать покраснение и отек стопы.
Когда не избежать хирургического вмешательства
Операция на плоскостопие (реконструкция стопы) проводятся для облегчения боли и восстановления функции стопы у взрослых и детей, у которых арка ноги практически отсутствует, а консервативные методы лечения не дали результата. Проблемы с аркой ноги могут быть вызваны деформацией, повреждением сухожилия, которое поддерживает арку или артритом в суставах вокруг пятки.
При продольном плоскостопии
В стопе человека имеется два основных свода – продольный и поперечный. При продольной деформации стопы она становится длиннее, при поперечной – шире, так как возрастает расстояние между костями плюсны, но при этом короче. Есть и комбинированное продольно-поперечное плоскостопие, когда с поверхностью контактирует поверхность и поперечного и продольного сводов стопы.
Операция на плоскостопие рекомендована лишь при высокой степени продольного плоскостопия (2-3 степень). При первой степени продольного плоскостопия больному достаточно носить ортопедические стельки.
При поперечном плоскостопии
При поперечном уплощении стопы операция на плоскостопие рекомендована для коррекции отклоненного первого пальца внутрь (патология, известная как вальгусная деформация), образовании костных наростов и шишек на большом пальце, препятствующих ходьбе, при продолжительном бурсите и смещении костей плюсны.
Особенности операции при плоскостопии

Целью хирургической коррекции плоскостопия является выравнивание стопы. Это способствует нормальной амортизации при ходьбе и давлению при стоянии.
Хирургия для лечения плоскостопия разделяется на три вида: на мягких тканях (связках и сухожилиях), на костях (остеотомия или пересечение одной, или нескольких плюсневых костей) и объединение костей, чтобы они срослись в нормальном положении.
В зависимости от тяжести плоскостопия, особенности строения стопы и возраста человека зависит тип операции. В большинстве случаев выполняется комбинация процедур.
При гибком плоскостопии хирургическая операция направлена на поддержание движения стопы и воссоздании арки. Обычно операция включает восстановление работы сухожилий, находящихся вдоль внутренней части стопы. Это позволяет укрепить основное сухожилие, которое поднимает арку.
Когда деформация костей слишком значительна, хирург физически перестраивает арку.
При жестком плоскостопии операция фокусируется на восстановлении формы стопы.
Самые распространенные операции на плоскостопие включают в себя:
- Коррекцию заднего большеберцового сухожилия, которое проходит под аркой стопы. Оно часто растягивается и теряет свою функцию у больных с такой патологией как плоскостопие. Иногда это сухожилие требует удаления, если оно было разорвано. В этом случае другие сухожилия могут быть перенаправлены, чтобы поддержать арку.
- Плоскостопие часто связано с натягом ахиллова сухожилия. Это может быть вылечено путем процедуры удлинения (растягивания мышечных волокон).
- При тяжелой стадии жесткого плоскостопия или артрите стопы требуется слияние одного или нескольких суставов стопы. Эта процедура называется «двойной или тройной артродез» в зависимости от количества суставов, которые требуется объединить.
- Операция под названием экзостозэктомия выполняется при вальгусной деформации первого пальца (шишке на ноге). В большинстве случаев достаточно устранения доброкачественного костно-хрящевого нароста (экзостоза) и воспаленной сумки плюснефалангового сустава. Такая операция на плоскостопие выполняется под местным наркозом. В более тяжелых случаях требуется уменьшить угол между 1 и 2 плюсневыми костями за счет искусственного перелома дистального или проксимального отдела первой плюсневой кости и смещения его наружу.
- Подтаранный артроэрез выполняется в случае вальгусной деформации заднего отдела стопы. Хирург делает небольшой разрез по наружной поверхности стопы, и вкручивает титановый имплантат, который расклинивает подтаранный синус. Благодаря этому таранная кость не смещается по отношению к пяточной.
- Методика Эванса. Используется при гибком плоскостопии и предполагает проведение остеотомии пяточной кости проксимальнее пяточно-кубовидного сустава на полтора сантиметра. Для удлинения пяточной кости с латеральной стороны вводят односантиметровый имплант между фрагментами кости.
Стоимость операции на плоскостопие зависит от тяжести заболевания и составляет от 60 до 100 тысяч рублей, не считая цены микровинтов и имплантов.
Восстановление после операции по исправлению плоскостопия
.jpg)
Сразу после операции на плоскостопие прооперированная нога будет в гипсе по колено, в ней будут ощущаться онемение и боль.
Пациенту будут назначены обезболивающие средства. В течение первых нескольких недель нужно в лежачем положении приподнимать ногу выше уровня сердца, чтобы уменьшить опухоль.
Передвигаться следует только в случае крайней необходимости, например, для посещения туалета или принятия душа. Нельзя переносить вес на оперированную ногу. Также нельзя мочить гипс.
Следует избегать курения и приема противовоспалительных препаратов, так как это может задержать или даже предотвратить сращивание костей.
Первичное заживление занимает около двух недель.
Спустя этот отрезок времени врач проверит рану, проведет физическую диагностику и рентгенодиагностику и сделает новую гипсовую повязку. В это время придется передвигаться на костылях.
Спустя шесть недель будет назначена новая рентгенография и гипс будет удален. Больному будет предоставлена стелька или бандаж (поддержка), чтобы носить вместе с обувью. В это время также придется пользоваться костылями.
Через три месяца нужно будет явиться на очередное медицинское обследование. Можно будет передвигаться без костылей, но с ортопедическими стельками и удобной обувью (не на каблуках).
Через шесть месяцев нога полностью заживет. В это время уже отпадет необходимость использовать ортопедические стельки.
Если в послеоперационный период рана становится красной, опухшей или причиняет боль, следует связаться с лечащим врачом, чтобы исключить инфекционное заболевание.
К работе можно вернуться спустя три недели после операции на плоскостопие. Но если она включает в себя физическую активность, может потребоваться до 12 недель реабилитации.
Большинство людей в состоянии вернуться к нормальной жизни и заниматься спортом спустя шесть месяцев после операции. Врач-ортопед может посоветовать носить ортопедические стельки, чтобы помочь поддержать свод стопы в нормальном состоянии, особенно во время спортивных мероприятий.
Осложнения после операций
Осложнений после операции на плоскостопие не так много, однако их не следует полностью исключать.
Вот что может произойти после операции:
- Инфекционное заболевание. Риск инфицирования составляет около 1%, и его, как правило, можно эффективно лечить с помощью антибиотиков.
- Повреждение нерва вблизи участка разреза. Постоянное повреждение встречается редко (около 5%), но, если один или несколько пальцев остаются онемевшими после операции, это может быть признаком того, что поврежден нерв.
- Повторное возникновение симптомов плоскостопия. Это необычное осложнение, так как симптомы крайне редко возникают после хирургической коррекции плоскостопия, но, если оно все же случится, может потребоваться повторная операция или долгосрочное ношение ортопедических стелек.
- Тромбоз глубоких вен. Для снижения риска данного осложнения врач может назначить пациенту лекарства, разжижающие кровь, после операции. Случаи образования сгустков крови в глубоких венах на ногах составляют менее 3% случаев всех послеоперационных осложнений.
Плоскостопие у взрослых
Заболевания
Операции и манипуляции
Истории пациентов
Плоскостопие у взрослых
Недостаточность (или дисфункция) сухожилия задней большеберцовой мышцы – самая частая причина приобретённого плоскостопия у взрослой популяции. Наиболее распространена у женщин, часто возникает на шестой декаде жизни. Факторами риска являются быстрый набор веса, ожирение, занятия спортом, серопозитивные артропатии, серонегативная спондилоартропатия. В редких случаях причиной дисфункции сухожилия задней большеберцовой мышцы может стать острая травма.
Патофизиология недостаточности сухожилия задней большеберцовой мышцы.
Выделить какой то один фактор, приводящий к дисфункции сухожилия задней большеберцовой мышцы не представляется возможным, в 20% случаев пациенты указывают на острую травму в анамнезе. Дегенерация сухожилия происходит в плохо кровоснабжаемой области дистальнее внутренней лодыжки. Начинается как теносиновит, но в итоге приводит к тендинозу сухожилия с болезненным, удлинённым и утолщённым сухожилием.
Далее происходит последовательная дегенерация структур поддерживающих продольный свод стопы – переднемедиальной пяточно-ладьевидной связки, подошвенной фасции, подошвенных связок. Происходит подошвенно-внутренняя миграция головки таранной кости, с уплощением продольного свода стопы. В более поздних стадиях возникает ригидная костная деформация.
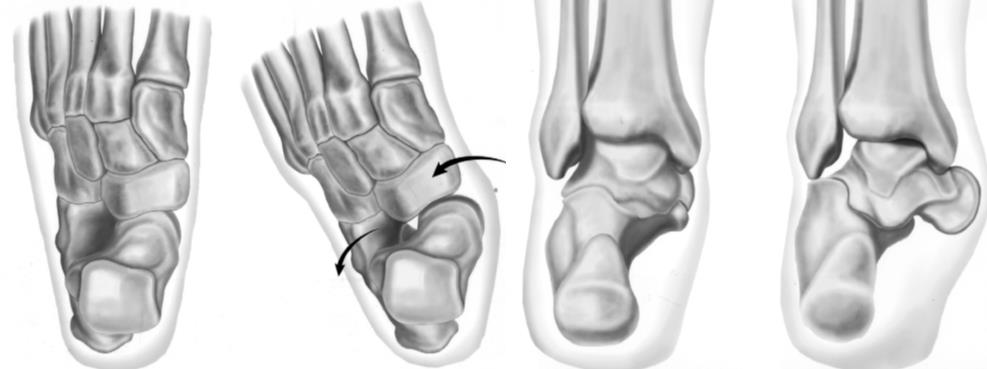
Патоанатомия недостаточности сухожилия задней большеберцовой мышцы.
Задняя большеберцовая мышца берёт начало от задней поверхности малоберцовой кости, большеберцовой кости, и межкостной мембраны. Иннервируется задним большеберцовым нервом. Её сухожилие проходит кзади от внутренней лодыжки, и делится на три пучка:
Передний пучок прикрепляется к бугристости ладьевидной кости и к первой клиновидной кости.
Средний пучок прикрепляется ко второй и третьей клиновидным костям.
Задний пучок прикрепляется к передней поверхности Sustentaculum tali.
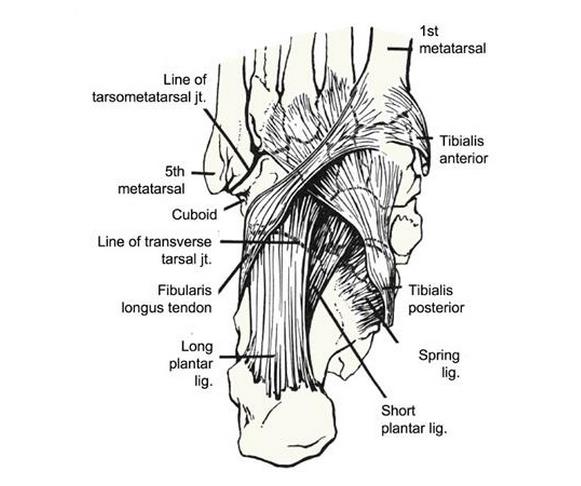
Кровоснабжение сухожилия происходит из бассейна задней большеберцовой артерии. Наиболее бедно кровоснабжается участок между внутренней лодыжкой и ладьевидной костью.
Основная функция заднего большеберцового сухожилия – инверсия заднего отдела стопы, аддукция и супинация переднего отдела стопы. Основным антагонистом задней большеберцовой мышцы выступает короткая малоберцовая мышца.
Когда задняя большеберцовая мышца напряжена она блокирует поперечные суставы предплюсны, обеспечивая жёсткий рычаг для толчковой фазы ходьбы.
Классификация недостаточности сухожилия задней большеберцовой мышцы.
Деформация отсутствует. Теносиновит.
Может встать на мыске одной ноги
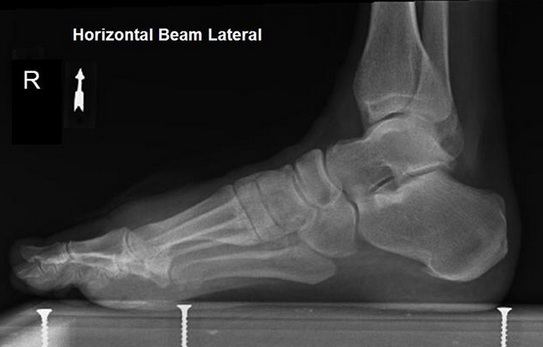
Динамическое плоскостопие заднего отдела стопы, нормальный передний отдел стопы.
При вставании на мыске одной ноги появляется лёгкая подтаранная боль
Коллапс продольного свода стопы
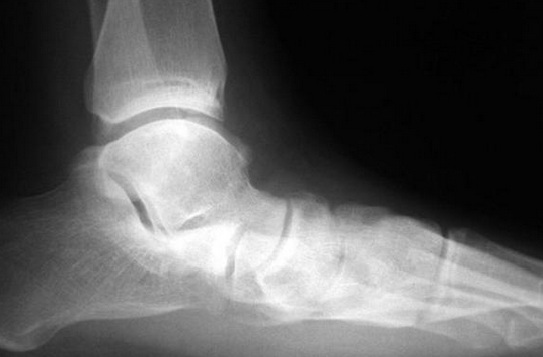
Динамическое плоскостопие заднего отдела стопы, отведение переднего отдела стопа ( симптом «слишком много пальцев», >40% дефекта покрытия ладьевидной костью суставной поверхности таранной кости)
При вставании на мыске одной ноги появляется лёгкая подтаранная боль
Коллапс продольного свода стопы.
Ригидное плоскостопие. Ригидное отведение переднего отдела стопы.
Ригидная вальгусная деформация заднего отдела стопы.
При вставании на мыске одной ноги появляется выраженая подтаранная боль
Коллапс продольного свода стопы, подтаранный артрит.
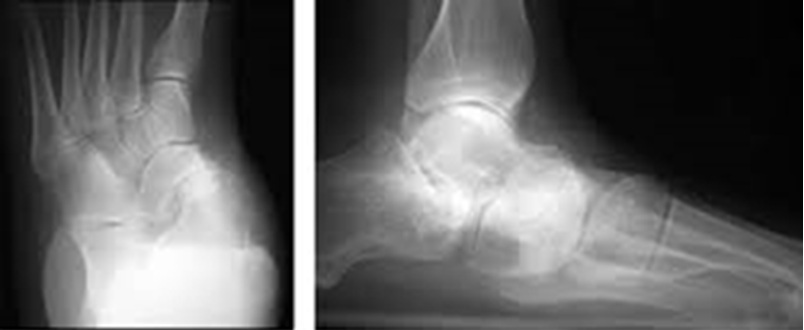
Ригидное плоскостопие. Ригидное отведение переднего отдела стопы.
Ригидная вальгусная деформация заднего отдела стопы. Компрометация дельтовидной связки.
При вставании на мыске одной ноги появляется выраженая подтаранная боль, боль в голеностопном суставе.
Коллапс продольного свода стопы, подтаранный артрит.
Хронический подвывих в голеностопном суставе.
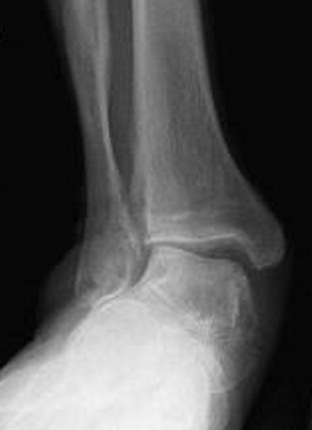
Симптомы недостаточности сухожилия задней большеберцовой мышцы.
Боль по внутренней поверхности голеностопного сустава.
Прогрессивная потеря свода стопы.
На поздних стадиях присоединяется боль по наружной поверхности голеностопного сустава из-за малоберцового импиджмента.
При клиническом осмотре определяется плоская стопа за счёт коллапса внутреннего продольного свода.
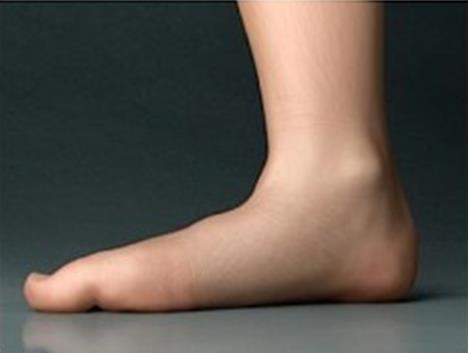
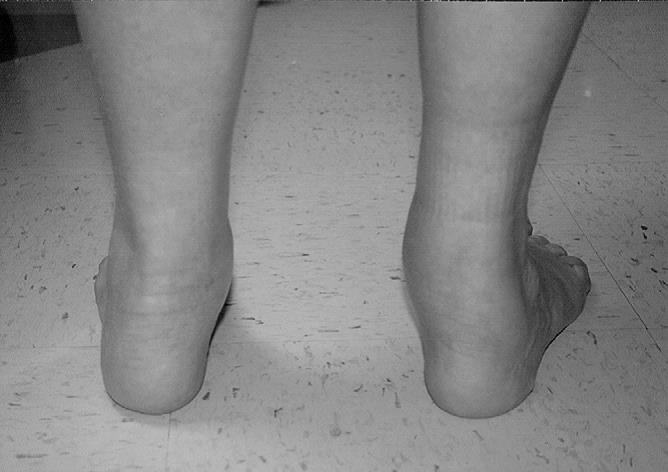
Определяется вальгусная деформация заднего отдела стопы – динамическое на 2 стадии, ригидное на 3-4.
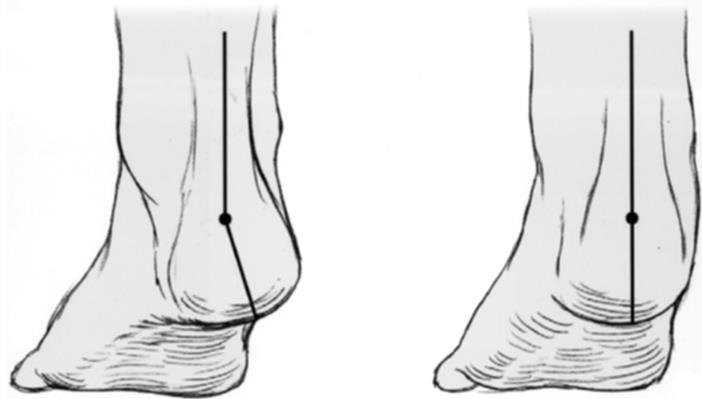
На ранних стадиях отмечается отсутствие нормальное инверсии пяточной кости при вставании на мыски.
На 2 Б стадии присоединяется деформация переднего отдела стопы, он смещается кнаружи, приводя к появлению симптома названного «слишком много пальцев».
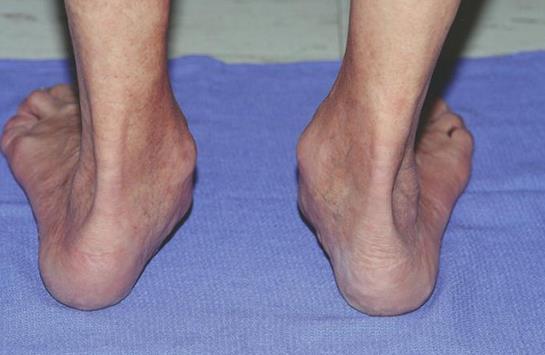
На этой стадии определяется недостаточное покрытие головки таранной кости ладьевидной костью, за счёт смещения первой кнутри. При этом определяется боль за верхушкой внутреней лодыжки. Начиная со второй стадии пациенты часто не могут выполнить тест подъёма на мысок одной ноги из-за боли в подтаранном синусе. Начиная с 3 стадии деформация стопы становится ригидной, то есть не исчезает и в отсутствие нагрузки.
Инструментальные методы исследования в диагностике недостаточности сухожилия задней большеберцовой мышцы.
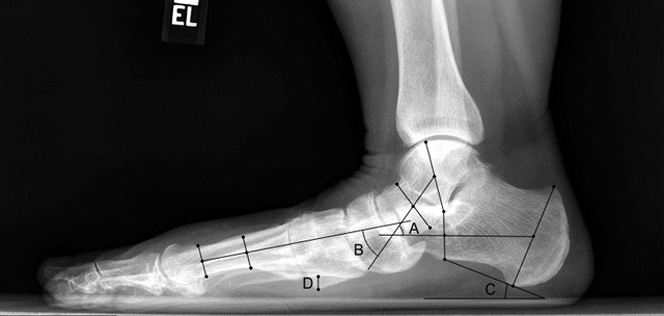
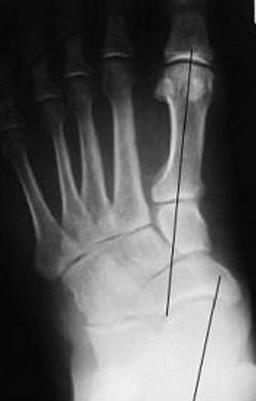
В первую очередь показано выполнение рентгенографии с нагрузкой в прямой и боковой проекции. При этом в прямой проекции выявляется неполное покрытие суставной поверхности головки таранной кости ладьевидной костью, увеличенный угол между таранной костью и первой плюсневой костью (угол Simmon), что встречается со 2 А стадии.
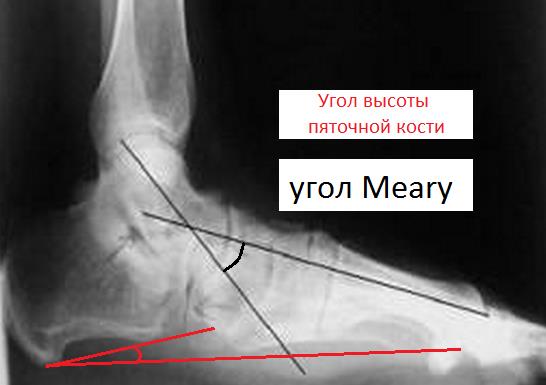
На боковых рентгенограммах определяется увеличенный таранно-плюсневый угол (угол Meary >4° свидетельствует о плоской стопе). Также снижается угол высоты пяточной кости (в норме 17-32°).
На 3-4 стадиях определяются признаки подтаранного артрита, на 4 стадии появляется картина подвывиха таранной кости в голеностопном суставе.
В случаях трудностей в дифференциальной диагностике показано выполнение МРТ голеностопного сустава, на котором можно выявить как изменения собственно сухожилия, так и степень остеохондральных повреждений.
Дифференциальная диагностика недостаточности сухожилия задней большеберцовой мышцы.
Следует учитывать, что дифференциальная диагностика данного заболевания довольно сложна и обширна и включает целый ряд как редких так и распространённых заболеваний стопы и голеностопнго сустава. К ним относятся: артрит внутренней лодыжки, нестабильность голеностопного сустава с повреждением дельтовидной связки, стресс преломы медиальной лодыжки или таранной кости, рассекающий остеохондрит медиальной части купола тараной кости, синдром тарсального туннеля, Тарсальные коалиции в группе молодых пациентов, подтаранный артрит, артит суставов медиальной колонны стопы, симптомная добавочная ладьевидная кость, стресс перелом или отрывной перелом медиального полюса ладьевидной кости, разрыв или тендиноз сухожилий длинного сгибателя большого пальца или длинного сгибателя пальцев стопы, разрыв сухожилия передней большеберцовой мышцы, кристаллический или аутоиммунный артрит суставов стопы, хроническое повреждение в суставе Лисфранка, недостаточность связки Spring.
Лечение недостаточности сухожилия задней большеберцовой мышцы.
Консервативное лечение.
На 1-2 стадии заболевания лечение в основном консервативное. Показано наложение короткой циркулярной гипсовой повязки на голеностоп в положении приведения переднего отдела и варуса заднего отдела стопы на срок 3-4 мес, с последующим постояным ношением индивидуальных стелек. Стельки должны быть с жёстким задником корректирующим вальгусную деформацию заднего отдела стопы за счёт подкладки по внутреней поверхности пятки и с жёсткой поддержкой внутреннего продольного свода стопы. Для этих целей отлично подойдут стельки системы UCBL.

В группе пациентов 2/3/4 стадии, которым оперативное лечение противопоказано, возможно использовать полужёсткие ортезы на голеностопный сустав одновременно с использованием вышеописанных стелек. Для данной цели хорошо подходит ортез типа AFO.

Хирургическое лечение.
Оперативное лечение складывается из восстановления связочных стабилизаторов и коррекции приобретённой плосковальгусной деформации за счёт тройного или четверного артродеза с удлинением латеральной колонны.
1 стадия заболевания – когда патологический процесс локализован в основном именно в области сухожилия задней большеберцовой мышцы, хирургическое лечение заключается в тенолизе сухожилия- удалении дегенеративно-изменённых тканей сухожилия, теносиновектомии – иссечении грануляциооных тканей из области синовиальной оболочки сухожилия. При этом желательно оставить проксимальную порцию сухожилия (не доходя 1 см до участка расположенного ниже уровня внутреней лодыжки) нетронутой, так как это может привести к последующим болезненным его вывихам. После операции показана иммобилизация в короткой циркулярной гипсовой повязке на 3 недели, с последующей иммобилизацией в ортезе типа AFO ещё на 3 недели. Ношение индивидуальных стелек рекомендовано пожизненно, но никак не менее 3 мес с окончания иммобилизации.
2 стадия, характеризующаяся удлинением сухожилия и появлением гибкой деформации требует более серьёзного подхода. На этой стадии интраоперационно часто обнаруживается отрыв от дистального места прикрепления, а само сухожилие сильно утолщается, причём это утолщение часто распространяется выше внутренней лодыжки. Помимо иссечения дегенеративно-изменённых тканей необходимо произвести укорачивающую пластику сухожилия, ушивание дефекта места прикрепления сухожилия с одновременным выполнением пластики суставной капсулы таранно-ладьевидного сустава. В ряде ситуаций, когда вовлечена значительная часть сухожилия может потребоваться пересадка сухожилия мышцы сгибающей пальцы, пересадка сухожилия мышцы сгибающей большой палец не показала улучшения результатов.
При значительно выраженной плоско-вальгусной деформации уже на этой стадии показано выполнение медиализирующей остеотомии пяточной кости (http://www.youtube.com/watch?v=btrx-XSzmnE) иили удлиняющая остеотомия латерального луча (http://www.youtube.com/watch?v=JEL-_tIBkeo). При сопутствующем укорочении ахиллова сухожилия или конкурирующей эквинусной деформации может также потребоваться его удлинение. При выраженной наружной деформации переднего отдела стопы может потребоваться артродез медиального луча стопы (предплюсне-плюсневого сустава, клиновидно-ладьевидного сустава). При внутренней деформации переднего отдела используется клиновидноя остеотомия по методу Cotton.
Результат лечения 2А стадии недостаточности сухожилия задней большеберцовой мышцы.
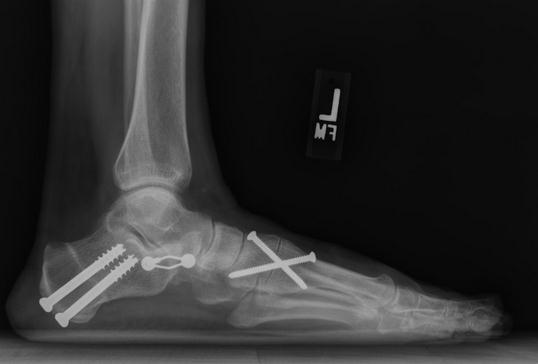
На 3 стадии в связи с выраженным поражением подтаранного и таранно-ладьевидного суставов показано выполнение тройного артродеза (пяточная кость, таранная кость, ладьевидная кость).
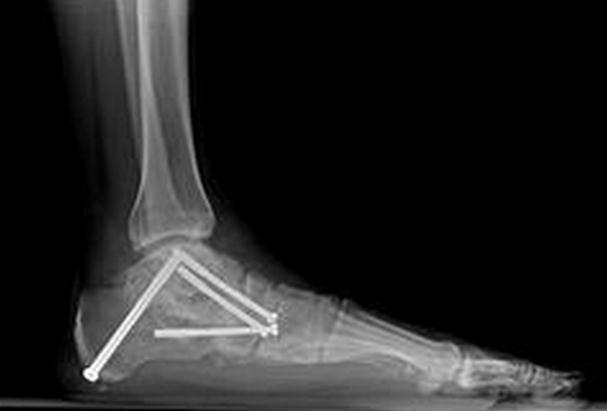
На последней стадии заболевания, когда в патологический процесс вовлекается голеностопный сустав, с ригидной плоско-вальгусной деформацией заднего отдела стопы – показан большеберцово-таранно-пяточный артродез, который может быть выполнен с использованием компрессирующей пластины, штифтов различного дизайна, винтов или аппарата Илизарова.
Как исправить плоскостопие хирургическим методом?
Операция на плоскостопие проводится крайне редко. Но если вмешательство рекомендует врач, не нужно его бояться. Медицинские технологии и преимущественно малоинвазивные способы операций позволяют осуществить весь комплекс хирургических действий быстро и с минимальным воздействием на организм человека.

Когда необходимо хирургическое вмешательство
Деформация ступней, выпирающий большой палец, обнаруженные на обследовании, еще не повод готовиться к операции. Чаще встречаются случаи, когда помочь в силах простая ортопедическая обувь, физиотерапия, ЛФК и другие консервативные меры, особенно у детей или подростков. У взрослых и пожилых людей вероятность того, что понадобится оперативное лечение плоскостопия выше в силу следующих причин:
- лишний вес, создающий дополнительную нагрузку;
- слабое мышечное соединение, надрывы связок;
- артрозы, перенесенный рахит и другие заболевания, причиной которых может быть трудовая деятельность.
 Назначают операцию на 2–4 стадии. Диагностированная 2 стадия редко сопряжена с подобными методами лечения. Врач берет во внимание не только степень уплощения ноги, но и наличие болевых синдромов, опухания и эстетичный вид. Оперативно можно повлиять при поперечном (выпирание косточки, большого пальца), при продольном (изменения нормального расположения стопы и пятки), а также комбинированном видах плоскостопия.
Назначают операцию на 2–4 стадии. Диагностированная 2 стадия редко сопряжена с подобными методами лечения. Врач берет во внимание не только степень уплощения ноги, но и наличие болевых синдромов, опухания и эстетичный вид. Оперативно можно повлиять при поперечном (выпирание косточки, большого пальца), при продольном (изменения нормального расположения стопы и пятки), а также комбинированном видах плоскостопия.
К оперативному вмешательству прибегают при угрозе инвалидизации пациента, высокой степени болевого синдрома.
Проведение операции
Существует несколько методик оперативного лечения. Их выбор зависит от состояния человека, особенностей течения заболевания и возраста. Среди главных методов лечения продольного плоскостопия:
- Подтаранный артроэрез. При нем имплант из титана помещают в подтаранный синус стопы, произведя разрезы в 2 см. Это меняет положение костей ступни, уменьшает деформации продольных сводов и способствует исчезновению проблемы.
- Проводят пластику сухожилий внутренней части ступни в сочетании с внесуставным артродезом подтаранного сочленения по методу Грайса для лечения продольного плоскостопия.

Оба метода применяют одновременно на обеих ногах. Время операции не превышает получаса. Такие способы эффективней всего действуют на пациентов от 10 до 20 лет, когда ступни в фазе роста. Молодые люди могут практически сразу ходить без костылей и посторонней помощи.
Более сложные операции по исправлению плоскостопия проводят при сильных плосковальгусных деформациях стоп, которые потребуют не только внедрения импланта, но и выполнения дополнительных мероприятий:
- пластики сухожилий задних большеберцовых мышц;
- краевой подкожной тенотомии ахиллова сухожилия.
 Впоследствии требуется более длительный этап реабилитации, обездвиживание (иммобилизация) гипсовой лонгетой. Выполняют операцию на обеих ногах, но с периодичностью не менее года. Повторное вмешательство понадобится для удаления импланта (подросткам к 18 годам, взрослым — через полтора года). Но результат того стоит. Нога принимает нужное положение, исчезают боль и дискомфорт при движении.
Впоследствии требуется более длительный этап реабилитации, обездвиживание (иммобилизация) гипсовой лонгетой. Выполняют операцию на обеих ногах, но с периодичностью не менее года. Повторное вмешательство понадобится для удаления импланта (подросткам к 18 годам, взрослым — через полтора года). Но результат того стоит. Нога принимает нужное положение, исчезают боль и дискомфорт при движении.
Поперечное плоскостопие лечат двумя группами методик:
- Корректирование мягких тканей. Воздействию подвергаются связки и сухожилия.
- Удаление косточек переднего либо среднего отдела стопы. Проводят остеотомию одной-трех плюсневых костей, после чего их фиксируют для сращивания в нормальном положении.
Эти методики предполагают относительно быстрое восстановление. Практически все операции проводятся в день осмотра, а выписка — вечером либо на следующий день. Перевязки проходят через каждые 5 дней в амбулаторном режиме, а швы удаляют через 12 дней.
Восстановительный период
Рекомендации по восстановлению после хирургического вмешательства зависят от типа заболевания и его сложности, а также от проведенных оперативных мероприятий. Большинство пациентов могут самостоятельно ходить уже через несколько часов. Но если был наложен гипс, его следует носить полтора месяца, не снимая, а для передвижений использовать костыли.

При поперечном плоскостопии пациентам рекомендуют носить сандалии Барука в течение 6 недель, а затем использовать индивидуальные ортопедические стельки.
К активным видам спорта человек может вернуться за несколько месяцев, предварительно проконсультировавшись у своего лечащего врача. А до этого следует уменьшить нагрузку на ноги.
Возможные осложнения
Как и любое оперативное вмешательство, лечение плоскостопия хирургическими методами может дать осложнения:

- рецидив при корректирующих способах воздействия, когда невозможно полное устранение причин заболевания;
- воспаления в костной ткани (в том числе и гнойные);
- уменьшение чувствительности тканей в оперированной зоне;
- кровотечения.
Эстетические проблемы, такие как визуальная непривлекательность ноги, натоптыши от непривычного положения, также могут вызывать дискомфорт.
Стоимость процедуры
Проведение оперативного вмешательства — это возможность вернуть нормальную форму стопы, устранить боль, выпирание пальца ноги. Эффективность методик сделала их востребованными.
Цена начинается от 30 000 рублей и зависит от нескольких факторов:
- общего состояния больного (применение того или иного вида анестезии);
- возраста пациента (риски у пожилых людей выше, поэтому предполагается присутствие врачей других специальностей и наличие аппаратуры);
- степени заболевания, его течения (срочность при сильных болевых ощущениях, высокой вероятности, что человек станет инвалидом);
- стоимости материалов (некоторые методики требуют применения дорогих, но и более качественных препаратов и имплантов);
- квалификации врача.
Практически все медицинские учреждения берут во внимание финансовое положение пациента и могут предложить несколько вариантов методик для разных патологий.
Операция на плоскостопие
Разработано множество консервативных методов лечения плоскостопия, неприятного и сложного заболевания. Случается, без операции плоскостопие излечить не удастся. Если больному врачи сообщили, что возможно справиться только при помощи операции, постарайтесь принять решение как должное, помогая сознанию быстрее настроиться на дальнейшее лечение.
Главные моменты
Операционное лечение взрослых и детей выполняется без труда – абсолютных ограничений в указанной области нет. Известны примеры лечения плоскостопия у людей в 70 лет и старше, причём операции на плоскостопие заканчиваются успешно. Сейчас доступны перечисленные варианты анестезии:
Возможно проконсультироваться с анестезиологом, контролирующим процесс обезболивания и подбирающим нужный состав препарата. Операция на поперечном плоскостопии не должна закончиться нервным потрясением для пациента, для впечатлительных людей найдутся специальные решения.
Оперирование при плоскостопии
Оперативное лечение плоскостопия выполняют у взрослых и детей, от возраста технология лечения не зависит, но связана со степенью и типом заболевания. В интернете найдутся фотографии и небольшие видеоролики, демонстрирующие проведение операции. С точностью до мельчайшего движения возможно узнать, что проделывают хирурги со стопами взрослых или ножками малышей, что позволит не переживать за процедуру операционного вмешательства.

Методы лечения плоскостопия различны, даже поперечное плоскостопие, сложнейшее из трёх видов заболевания, не имеет шансов устоять против умелого хирурга. Операция по лечению поперечного плоскостопия у детей выполняется с помощью последних разработанных методик.
Восстановление положения стопы микровинтами
Для лечения потребуются лишь малотравматические разрезы скромных размеров. Если операция стандартная, врач позаботится закрепить кости больного в правильном положении, используются микровинты. Пугаться не стоит – человек не ощутит нахождение приспособлений в стопах. Винты не побеспокоят, не позволяя стопе вновь вернуться в неправильное положение. У детей необходимость вернуть стопе идеальное положение считается приоритетной. Для лечения используются особые процедуры, называемые остеотомиями. Новейшие методики позволили полностью избавиться от гипсовой иммобилизации у детей и взрослых. Микровинты невероятно прочны, фиксируют стопу даже прочнее, чем собственные силы организма.
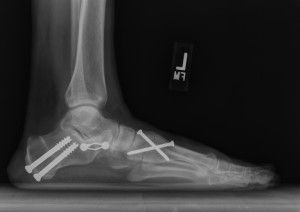
Подтаранный артроэрез
Примером действенной операции считается подтаранный артроэрез. Операция заключается в том, что при помощи особого миниразреза длиной до 2 сантиметров в подтаранный синус стопы хирург внедрит специальный титановый имплант. Материал невероятно прочный и долговечный. После правильной установки импланта больной не ощутит дискомфорта, стопа придёт в предназначенное природой положение. Импланты необходимы, чтобы исправить продольные своды стопы, плоскостопие покинет пациента окончательно. Раньше подобную операцию невозможно было представить, но сейчас процедура стала реальностью, которой легко воспользоваться. Операция длится 30 мин, побыть в клинике потребуется сутки.
У процедуры насчитывается масса плюсов, включая возможность операции для детей и взрослых. Полная процедура длится полчаса. Не потребуются гипс или костыли. Хирурги, выполнявшие операцию, разработают специальные ортопедические стельки, фиксирующие результат.
Для качественных результатов лечения требуется лишь вовремя обратиться за помощью к профессионалам.
Исправление деформаций пальцев
Хирургическое вмешательство предполагает исправление деформации пальцев без разреза кожных покровов. Хирург выполнит небольшие, практические незаметные проколы, которые выполняются при помощи тончайших боров разной формы. После упомянутого способа не требуются ежедневные перевязки. Европейские медицинские центры уже давно применяют методику, продолжающую набирать популярность по миру.
Восстановление после операции
При оперировании взрослых и детей не требуется долгий и сложный процесс восстановления. Если говорить о восстановлении положения стопы при помощи микровинтов, в течение суток выполняются:
- обследование;
- подготовка к операции;
- оперирование;
- выписка.
Лечение имплантами
В случае с исправлением ситуации при помощи удаления «косточек» не требуются даже перевязки. Распространение получили операции, восстанавливающие стопу при помощи имплантов. Процедура длится 10-15 мин. Неизменно действенной её назвать нельзя, вмешательство идеально подходит для пациентов молодых – исключительно до 25 лет, когда компенсировать деформацию возможно результативно.
Операция применяется и после 25 лет, как этап лечения, для первичной реконструкции стопы. В рамках указанной операции производится удлинение пяточного сухожилия, реконструируется передний отдел стопы. Современные импланты продолжают совершенствоваться, они надёжны и легко фиксируют стопу в нужном положении. Поперечное плоскостопие не относится к заболеваниям, быстро излечимым при помощи имплантов. Если у больного поперечное плоскостопие, лечение имплантами станет только частью процедуры.
Итоги
Хирургическое исправление плоскостопия возможно, болезнь не нужно игнорировать. Разрез, через который хирург будет воздействовать на кости, будет небольшим. Боль при заживлении раны не грозит, возможно использовать саморассасывающиеся нити для наложения швов – технология продумана, комфортна для клиента.
Продольно-поперечное плоскостопие: Ход операции, послеоперационный период, стоимость лечения
Продольно-поперечное плоскостопие – это деформация стопы, во время которой наблюдается разворот пяточной кости наружу и снижение продольного свода стопы. Наиболее часто встречающимися причинами продольнло-поперечного плоскостопия являются лишний вес, неправильная обувь и недостаточная подвижность. Ускорить развитие патологии могут и травмы сухожилия задней большеберцовой мышцы. Кроме того, у женщин среднего возраста продольно-поперечное плоскостопие встречается в три раза чаще чем у мужчин. Следующими признаками продольно-поперечного плоскостопия, прежде всего под нагрузкой, являются боли и отечность внутреннего края стопы и медиальной лодыжки. На начальной стадии заболевания помогают специальные ортопедические стельки и регулярные занятия гимнастикой для стоп. Таким образом, укрепляется связочный аппарат в ступне. В случае неэффективности консервативных методов лечения, ортопедический медицинский центр Геленк Клиника в Германии предлагает целый ряд оперативных методик. Точный объем оперативного вмешательства хирург определяет вместе с пациентом после клинического и диагностического обследования. Вам могут быть предложены такие операции как остеотомия (репозиция кости) или трансплантация задней большеберцовой мышцы.
Продольно-поперечное плоскостопие: кому подходит хирургическое лечение?
Метод оперативного лечения продольно-поперечного плоскостопия зависит от стадии недуга. Показания для хирургического лечения должны быть сделаны довольно сдержанно, так как данная болезнь может лечиться консервативно. По причине динамичной ситуации в своде стопы хорошего результата можно достичь при помощи регулярных тренировок и специальных упражнений, направленных на развитие мышц.
Хирургическое лечение продольно-поперечного плоскостопия рекомендуется лишь в том случае, если пациент испытывает сильную боль в течение более длительного периода времени, а также если данная патология оказывает негативное влияние на качество жизни больного. Хронические воспаления сухожилий либо разрывы сухожилия задней большеберцовой мышцы делают операцию неизбежной. Оперировать придётся и при спазмированных деформациях заднего отдела стопы, сопровождающихся артрозом голеностопных суставов.
Что происходит перед операцией?
Перед операцией врачи Геленк Клиники проводят комплексное клиническое обследование. Одним из главных диагностических признаков продольно-поперечного плоскостопия является отклонение переднего отдела стопы в сторону, вследствие измененного продольного свода стопы, в результате чего становятся видны почти все пальцы, если смотреть на стопу сзади. Медики называют данный феномен Too-many-Toes-Sign. У пациентов без патологий стопы все пальцы направлены вперед. Рентген в положении “стоя” отчетливо показывает деформацию кости и может подтвердить опасения врача.
Еще одним показателем комбинированного плоскостопия является тест под названием Single-Heel-Rise-Sign, дающий представление о состоянии задней большеберцовой мышцы. Для этого врач наблюдает за положением стопы, находясь сзади, пациент в это время стоит. Травмы большеберцовой мышцы вероятны при отклонении оси голеностопного сустава внутрь. МРТ (магнитно-резонансная томография) является дополнительным методом диагностики Tibialis-posterior. Для того, чтобы проанализировать степень нагрузки на стопу в положении “стоя” и во время ходьбы, рекомендуется подометрическое исследование.
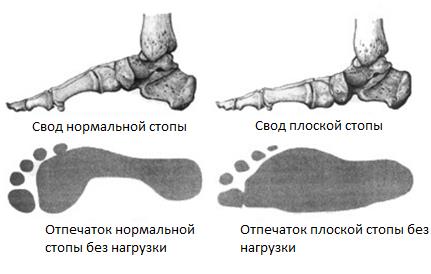
![]() Продольно-поперечное плоскостопие: Измерение размеров и состояния стопы (подометрия). Искажения продольного свода стопы устанавливаются посредством подометрии: Давление (область, обозначенная красным цветом) распределяется более равномерно, чем у здорового человека. При нормальном состоянии продольного свода стопы нагрузка оказывается только на пяточную область и подушечки пальцев ног. Таким образом, при продольно-поперечном плоскостопии свод стопы свод стопы уплощается.
Продольно-поперечное плоскостопие: Измерение размеров и состояния стопы (подометрия). Искажения продольного свода стопы устанавливаются посредством подометрии: Давление (область, обозначенная красным цветом) распределяется более равномерно, чем у здорового человека. При нормальном состоянии продольного свода стопы нагрузка оказывается только на пяточную область и подушечки пальцев ног. Таким образом, при продольно-поперечном плоскостопии свод стопы свод стопы уплощается.
Как проходит операция продольно-поперечного плоскостопия в Геленк Клинике ?
Хирургическое лечение продольно-поперечного плоскостопия при воспалении сухожилия задней большеберцовой мышцы
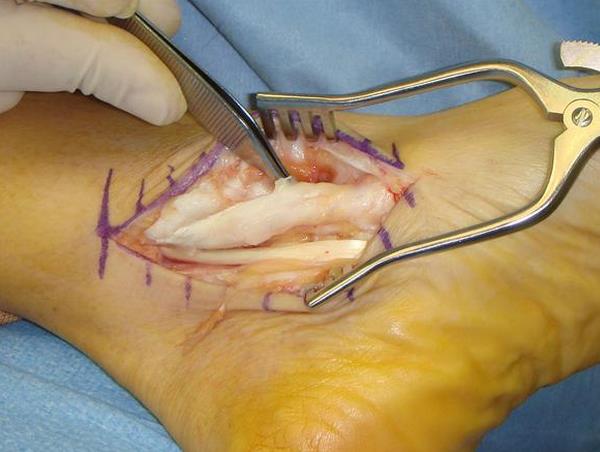
Метод проведения операции продольно-поперечного плоскостопия зависит от исходной причины заболевания. Вслучае легкого воспаления сухожилия задней большеберцовой мышцы удаляют лишь воспаленную соединительную ткань, находящуюся вокруг него (синовэктомия). При необходимости, сухожилие задней большеберцовой мышцы может быть укорочено и повторно зашито.
На прогрессирующей стадии разрушения сухожилия либо при его разрыве, врачи используют аутогенный трансплантат. Главным условием успеха трансплантации является здоровое состояние задней большеберцовой мышцы (Musculus tibialis). Пересаживаемая ткань (трансплантат) забирается с области стопы. Близлежащее длинное сухожилие сгибателей пальцев ног (сухожилие длинного сгибателя пальцев или Musculus flexor digitorum longus) хорошо подходит для данной операции. Ограничение подвижности пациента по причине смещения сухожилия почти незаметно – немного уменьшиться может только подвижность пальцев стопы. Нередко, напряжение мышц при смещении сухожилия может быть связано с дополнительными вмешательствами, поддерживающими состояние костей.
![]() Изображение продольно-поперечного плолскостопия при ослабленном сухожилии задней большеберцовой мышцы (желтый цвет). Это сухожилие отвечает за нормальное состояние продольного свода стопы. Рис. справа: прооперированное продольно-поперечное плоскостопие. Подтянутое сухожилие задней большеберцовой мышцы и аутогенный костный трансплантат снова выпрямляют продольный свод стопы. © joint-surgeon
Изображение продольно-поперечного плолскостопия при ослабленном сухожилии задней большеберцовой мышцы (желтый цвет). Это сухожилие отвечает за нормальное состояние продольного свода стопы. Рис. справа: прооперированное продольно-поперечное плоскостопие. Подтянутое сухожилие задней большеберцовой мышцы и аутогенный костный трансплантат снова выпрямляют продольный свод стопы. © joint-surgeon
Остеотомия пяточной кости
Если причной развития продольно-поперечного плолскостопия являются повреждения пяточной кости, хирурги Геленк Клиники в Германии проводят операцию по смещению (корригирующая остеотомия). Отклонение пяточной кости вовнутрь изменяет направление ахиллова сухожилия, что способствует полному выпрямлению стопы.
Дугая методика коррекции продольно-поперечного плолскостопия – это имплантация в пяточную кость специального костного клина, который удерживает желаемую коррекцию в правильном положении. Данная вставка зачастую берется из гребеня подвздошной кости (методика Хинтермана или операция Эванса).
Артродез (создание неподвижности) таранной кости
Если продолжительные неправильные нагрузки стали причиной болезненного артроза голеностопных суставов у пожилилых пациентов, и если эта боль связана с деформацией сухожилий, восстановить исходную здоровую функцию суставов поможет зачастую только такая методика как артродез. В некоторых случаях рекомендуется тройной артродез. Во время такой операции проводится обездвиживание всех суставных сочленения таранной кости: назад/вниз к пяточной кости, вперед к ладьевидной кости, а также соединение между пяточной и кубовидной костью.
Кто проводит операцию продольно-поперечного плоскостопия?
Очень важным элементом для сотрудников ортопедического медицинского центра Геленк Клиник в Германии является тесная связь между врачами и пациентами. Это значит, что Ваш лечащий врач будет заботиться о Вас начиная со дня составления анамнеза до самой операции продольно-поперечного плоскостопия. Ваш специалист в области ортопедии будет оказывать Вам надлежащую помощь и в течение послеоперационного периода. Таким образом у Вас будет контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. На территории Геленк Клиник (Gelenk-Klinik) в г. Гундельфинген в Германии работает Центр хирургии стопы и голрностопного сустава, который отличается своими высокими стандартами качества, а также долголетним опытом лечения продольно-поперечного плоскостопия. Экспертами в области хирургии стопы и голеностопного сустава являются Д-р Томас Шнайдер и д-р Мартин Ринио .
Какова вероятностъ успеха?
Только правильное определение источника заболевания делает хирургическое лечение продольно-поперечного плоскостопия успешным, а результат вмешательства продолжительным. Возможность выполнения прежних нагрузок зависит от методики операции: например, при костных репозициях Вам придеться довольно долго ждать пока Вы сможете использовать стопу в полном объеме. Именно поэтому, врачи Геленк Клиники хорошо взвешивают все “за” и “против” каждого хирургического метода. Операция сухожилия задней большеберцовой мышцы является многообещающей, если повреждение еще не вызвало артроз голеностопных суставов. Таким образом, если деформировання область стопы еще мягкая и ортопедические стельки не принесли желаемого результата, хирургия либо реконструкция сухожилия задней большеберцовой мышцы может снова стабилизировать продольный свод стопы.
Какой вид анестезии получает пациент во время хирургического лечения продольно-поперечного плоскостопия ?
Как правило операция продольно-поперечного плоскостопия проходит под общим наркозом. Иногда для того, чтобы избежать последствий полного наркоза, хирурги проводят вмешательство и под спинальной анестезией, являющейся разновидностью местной анестезии. Во время данной процедуры анестетик вводят в позвоночный канал поясничного отдела позвоночника. Это позволяет пациенту находится при полном сознании. Хирурги ортопедической клиники Геленк Клиник в г. Фрайбург обладают долголетним опытом проведения хирургического лечения продольно-поперечного плоскостопия как под общим так и под местным наркозом. Какой вид анестезии является наиболее подходящим в Вашем отдельном случае определяют перед самой операцией, учитывая при этом все показатели.
Послеоперационный уход, реабилитация и вспомогательные средства после операции продольно-поперечного плоскостопия
В первые дни после вмешательства на прооперированную стопу накладывается эластичная компрессионная повязка. Спустя несколько дней Вам выдают специальный ортопедический сапог, который позволяет осуществлят частичную нагрузку (до 20-ти кг.) на стопу. Кроме того, Вы получаете локтевые костыли, которые обеспечивают максимальный комфорт при передвижении. На протяжении данного периода неизбежной является профилактика тромбоза такими препаратами как гепарин или эноксапарин. Кроме того, до полного выздоровления мы рекомендуем носить компрессионные чулки.
На что нужно обратить внимание после операции?
Сразу после операции продольно-поперечного плоскостопия стопу необходимо держать в приподнятом положении, чтобы максмальо снять нагрузку. Специальный ортопедический сапог уменьшает нагрузки на стопу в течение первых шести недель после хирургического вмешательства. Во избежание инфекций врач выпишет Вам антибиотики. Через 4-8 недель необходимо пройти рентгеновское обследование. После заживления раны Вы сможете снова работать, однако в положение “сидя”. Оказавать полную нагрузку на стопу можно будет через 6 недель. Если в силу профессиональной деятельности Вам приходится много ходить или стоять, постарайтесь вернуться на работу только через 8 недель. Лечебная гимнастика, а также упражнения, направленные на восстановление подвижности противодействуют потере мышечной массы и способствуют восстановлению физиологических параметров ходьбы.
- Стационарное лечение: 3 дня
- Пребывание в клинике: 10-14 дней
- Когда возможен обратный полет: спустя 12 дней
- Когда рекомендуется возвращение домой: через 2 недели
- Когда можно принять душ: через 12 дней
- Как долго нужно находиться на больничном: 6 недель (завит от сферы деятельности)
- Когда рекомендуют снимать швы: через 10 дней
- Когда разрешается снова сесть за руль: спустя 6 недель
- Легкая спортивная нагрузка возможна: через 3-6 месяцев
- Продолжительные тренировки разрешаются: через 9 месяцев
Будут ли ощущаться боли после операции продольно поперечного плоскостопия?
Каждое хирургическое вмешательство связано с определенными болевыми ощущениями. Как правило мы стараемся свести боль после оперативного лечения продольно поперечного плоскостопия минимуму. Как правило, перед операцией анестезиолог проводит медикаментозную блокаду, обезболивающую стопу примерно на 30 часов. После этого самая сильная болевая волна уже позади и лечение продольно поперечного плоскостопия можно проводить уже при помощи обычных препаратов. Мы сделаем все возможное, чтобы освободить пациента от боли.
Условия размещения в Геленк Клинике
Как правило, во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. Так же, Вы можете пользоваться мини-баром и сейфом. Кроме того, в каждой палате имеется телевизор. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции продольно-поперечного плоскостопия мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре после хирургического лечения продольно-поперечного плоскостопия составляет три дня. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах ходьбы от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
Сколько стоит хирургическое лечение продольно-поперечного плоскостопия?
Кроме стоимости самого хирургического лечения лечение продольно-поперечного плоскостопия подразумевает и диагностику, приемы врачей, а также дополнительные ресурсы как например ортопедическикй сапог. Таким образом, сумма может составлять от 1.500 до 2000 евро. Если после пребывания в Геленк Клинике Вам потребуется физиотерапевтическое лечение, мы с удовольствием поможем Вам и составим предварительную смету расходов.
Информацию касательно стоимости проживания в отеле а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самой клиники..
Как записаться на прием и на саму операцию иностранному пациенту
Для того, чтобы оценить состояние голеностопного сустава необходимо предоставить результаты визуализационной диагностики – рентгеновские снимки, а также МРТ. Таким образом, врач получает информацию о положнении кости, а также о состоянии сухожилия задней большеберцовой мышцы. После того, как Вы отправите эти документы заполнив форму для обратной связи на нашем сайте, Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на хирургическое лечение продольно-поперечного плоскостопия в течение 1-2 рабочих дней.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением артроза коленного сустава к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно.Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.