Диклофенак
Вспомогательные вещества: пропиленгликоль, маннитол (манит), бензиловый спирт, натрия метабисульфит, натрия гидроксида (натра едкого) 1 М раствор, вода для инъекций.
Описание
Фармакотерапевтическая группа
Код АТХ
Фармакологические свойства
Фармакодинамика
Диклофенак обладает противовоспалительным, обезболивающим и жаропонижающим действием. Неизбирательно угнетая циклооксигеназу 1 и 2, нарушает метаболизм арахидоновой кислоты, уменьшает количество простагландинов в очаге воспаления. При ревматических заболеваниях противовоспалительное и анальгезирующее действие диклофенака способствует значительному уменьшению выраженности боли, утренней скованности, припухлости суставов, что улучшает функциональное состояние сустава. При травмах, в послеоперационном периоде диклофенак уменьшает болевые ощущения воспалительный отёк.
Фармакокинетика
Время достижения максимальной концентрации при внутримышечном применении в дозе 75 мг — 15-30 мин, величина максимальной концентрации — 1,9-4,8 (в среднем 2,7) мкг/мл. Спустя 3 ч после введения плазменная концентрация составляет в среднем 10 % от максимальной.
Связь с белками плазмы — более 99 % (большая часть связывается с альбуминами). Метаболизм происходит в результате многократного или однократного гидроксилирования и конъюгирования с глюкуроновой кислотой. В метаболизме препарата принимает участие ферментная система Р450 CYP2C9. Фармакологическая активность метаболитов ниже, чем диклофенака.
Системный клиренс составляет 350 мл/мин, объём распределения — 550 мл/кг. Период полувыведения из плазмы – 2 ч. 65 % введённой дозы выводится в виде метаболитов почками; менее 1 % выводится в неизменённом виде, остальная часть дозы выводится в виде метаболитов с желчью.
У больных с выраженной почечной недостаточностью (клиренс креатинина менее 10 мл/мин) увеличивается выведение метаболитов с желчью, при этом увеличения их концентрации в крови не наблюдается.
У больных с хроническим гепатитом или компрессированным циррозом печени фармакокинетические параметры диклофенака не изменяются. Диклофенак проникает в грудное молоко.
Показания
Для кратковременного симптоматического лечения болей различного генеза умеренной интенсивности:
– заболевания опорно-двигательного аппарата (ревматоидный артрит, псориатический) ювенильный хронический артрит, анкилозирующий спондилоартрит; подагрический артрит, ревматическое поражение мягких тканей, остеоартроз периферических суставов и позвоночника (в том числе с радикулярным синдромом);
– люмбаго, ишиас, невралгия;
– альгодисменорея, воспалительные процессы органов малого таза, в том числе аднексит;
– посттравматический болевой синдром, сопровождающийся воспалением;
Противопоказания
Гиперчувствительность (в том числе к др. НПВП или вспомогательным компонентам), эрозивно-язвенные поражения желудочно-кишечного тракта (в фазе обострения), кровотечения из желудочно-кишечного тракта, воспалительные заболевания кишечника в фазе обострения (неспецифический язвенный колит,, болезнь Крона), тяжёлая печёночная недостаточность; или заболевания печени в острый период, тяжёлая почечная недостаточность (клиренс креатинина менее 30 мл/мин), прогрессирующие заболевания почек, гиперкалиемия; бронхообструкция, ринит, крапивница спровоцированные приёмом ацетилсалициловой кислоты или др. НПВП (в том числе в анамнезе); нарушения кроветворения, нарушения гемостаза (в том числе гемофилия), беременность, детский возраст (до 18 лет), период лактации, период после проведения аортокоронарного шунтирования.
С осторожностью
Анемия, бронхиальная астма, цереброваскулярные заболевания, ишемическая болезнь сердца, застойная сердечная недостаточность, артериальная гипертензия, заболевания периферических артерий, отёчный синдром, печёночная или почечная недостаточность, дислипидемия/гиперлипидемия, сахарный диабет, курение, воспалительные заболевания кишечника, состояние после обширных хирургических вмешательств, индуцируемая порфирия, пожилой возраст, дивертикулит, системные заболевания соединительной ткани, клиренс креатинина менее 60 мл/мин, эрозивно-язвенные заболевания желудочно-кишечного тракта вне обострения.
Анамнестические данные о развитии язвенного заболевания желудочно-кишечного тракта, наличие инфекции Helicobacter pylori, длительное использование НПВП, частое употребление алкоголя, тяжёлые соматические заболевания.
Одновременная терапия антикоагулянтами (например, варфарин), антиагрегантами (например, ацетилсалициловая кислота, клопидогрел), пероральными глюкокортикостероидами (например, преднизолон), селективными ингибиторами обратного захвата серотонина (например, циталопрам, флуоксетин, пароксетин, сертралин).
Способ применения и дозы
Вводится глубоко внутримышечно. Разовая доза для взрослых — 75 мг (1 ампула). При необходимости возможно повторное введение, но не ранее, чем через 12 часов. Длительность использования не более 2 дней, при необходимости далее переходят на пероралъное, либо ректальное применение диклофенака.
Побочное действие
чаще 1 % — абдоминальные боли, ощущение вздутия живота, диарея, нарушения пищеварения, тошнота, запор, метеоризм, повышение активности “печёночных” ферментов, пептическая язва с возможными осложнениями (кровотечение, перфорация), желудочно-кишечное кровотечение;
реже 1 % — рвота, желтуха, мелена, появление крови в кале, поражение пищевода, афтозный стоматит, сухость рта и слизистых оболочек, гепатит (возможно фульминантное течение), некроз печени, цирроз, гепаторенальный синдром, анорексия, панкреатит, холецистопанкреатит, колит, гастрит, проктит, нарушение функции печени, глоссит, диафрагмоподобные стиктуры кишечника (неспецифический геморрагический колит, обострение язвенного колита или болезни Крона).
чаще 1 % — головная боль, головокружение;
реже 1 % — нарушение сна, сонливость, депрессия, раздражительность, асептический менингит (чаще у больных системной красной волчанкой и другими системными заболеваниями соединительной ткани), судороги, слабость, дезориентация, кошмарные сновидения, ощущение страха, нарушение чувствительности, в том числе парестезии, расстройства памяти, тремор, тревога, цереброваскулярные нарушения, психические нарушения.
чаще 1 % — шум в ушах;
реже 1 % — нечеткость зрения, диплопия, нарушение вкуса, обратимое или необратимое снижение слуха, скотома. Кожные покровы:
чаще 1 % — кожный зуд, кожная сыпь;
реже 1 % — алопеция, крапивница, экзема, токсический дерматит, многоформная экссудативная эритема, в том числе синдром Стивенса-Джонсона, токсический эпидермальный некролиз (синдром Лайелла), повышенная фоточувствительность, мелкоточечные кровоизлияния.
чаще 1 % — задержка жидкости;
реже 1 % — нефротический синдром, протеинурия, олигурия, гематурия, интерстициальный нефрит, папиллярный некроз, острая почечная недостаточность, азотемия.
Органы кроветворения и иммунная система:
реже 1 % — анемия (в том числе гемолитическая и апластическая анемии), лейкопения; тромбоцитопения, эозинофилия, агранулоцитоз, тромбоцитопеническая пурпура, ухудшение течения инфекционных процессов (развитие некротизирующего фасциита, пневмонии).
реже 1 % — кашель, бронхоспазм, отёк гортани, пневмония.
реже 1 % — повышение артериального давления; застойная сердечная недостаточность, экстрасистол и я, боль в грудной клетке, сердцебиение, инфаркт миокарда.
реже 1 % — анафилактоидные реакции, анафилактический шок (обычно развивается стремительно), отёк губ и языка, аллергический васкулит.
Местные реакции при внутримышечном введении:
жжение, инфильтрат, асептический некроз, некроз жировой ткани.
Передозировка
Симптомы: рвота, кровотечение из желудочного-кишечного тракта, диарея, головокружение, головная боль, шум в ушах, судороги, одышка, помутнение сознания, при значительной передозировке — острая почечная недостаточность, гепатотоксическое действие.
Лечение: симптоматическая терапия, направленная на устранение повышения артериального давления, нарушения функции почек, судорог, раздражения желудочно-кишечного тракта, угнетения дыхания.
Форсированный диурез, гемодиализ малоэффективны (в связи со значительной связью с белками и интенсивным метаболизмом).
Взаимодействие с другими лекарственными средствами
Повышает концентрацию в плазме дигоксина, метотрексата, препаратов лития и циклоспорина.
Снижает эффект диуретиков, на фоне калийсберегающих диуретиков усиливается риск гиперкалиемии; на фоне анти коагулянтов, тромболитических средств (алтеплаза, стрептокиназа, урокиназа) — риск кровотечений (чаще из желудочно-кишечного тракта). Уменьшает эффекты гипотензивных и снотворных средств.
Увеличивает вероятность возникновения побочных эффектов других нестероидных противовоспалительных препаратов и глюкокортикостероидных средств (кровотечения в желудочно-кишечном тракте), токсичность метотрексата и нефротоксичность) циклоспорина.
Ацетилсалициловая кислота снижает концентрацию диклофенака в крови. Одновременное использование с парацетамолом повышает риск развития нефротоксических эффектов диклофенака. Уменьшает эффект гипогликемических средств.
Цефамандол, цефоперазон, цефотетан, вальпроевая кислота и пликамицин увеличивают частоту развития гипопротромбинемии.
Циклоспорин и препараты золота повышают влияние диклофенака на синтез простагландинов в почках, что повышает нефротоксичность.
Одновременное назначение с этанолом, колхицином, кортикотропином, селективными ингибиторами обратного захвата серотонина и препаратами зверобоя повышает риск развития кровотечений в желудочно-кишечном тракте.
Дикпофенак усиливает действие препаратов, вызывающих фотосенсибилизацию. Препараты, блокирующие канальцевую секрецию, повышают концентрацию в плазме диклофенака, тем самым повышая его токсичность.
Антибактериальные лекарственные средства из группы хинолона — риск развития судорог!
Особые указания
Пациентам, использующим препарат, необходимо воздерживаться от видов деятельности, требующих повышенного внимания и быстрых психических и двигательных реакций, употребления алкоголя.
Для снижения риска развития нежелательных явлений со стороны желудочно-кишечного тракта следует использовать минимально эффективную дозу минимально возможным коротким курсом.
Форма выпуска
Раствор для внутримышечного введения 25 мг/мл.
Раствор для внутримышечного введения 25 мг/мл в ампулах по 3 мл. По 10 ампул с инструкцией по применению и ножом ампульным или скарификатором при! необходимости в пачке или коробке из картона.
По 5 или 10 ампул в контурной ячейковой упаковке. По 1 или 2 контурные ячейковые упаковки в пачке из картона с инструкцией по применению, ножом или скарификатором, ампульным при необходимости.
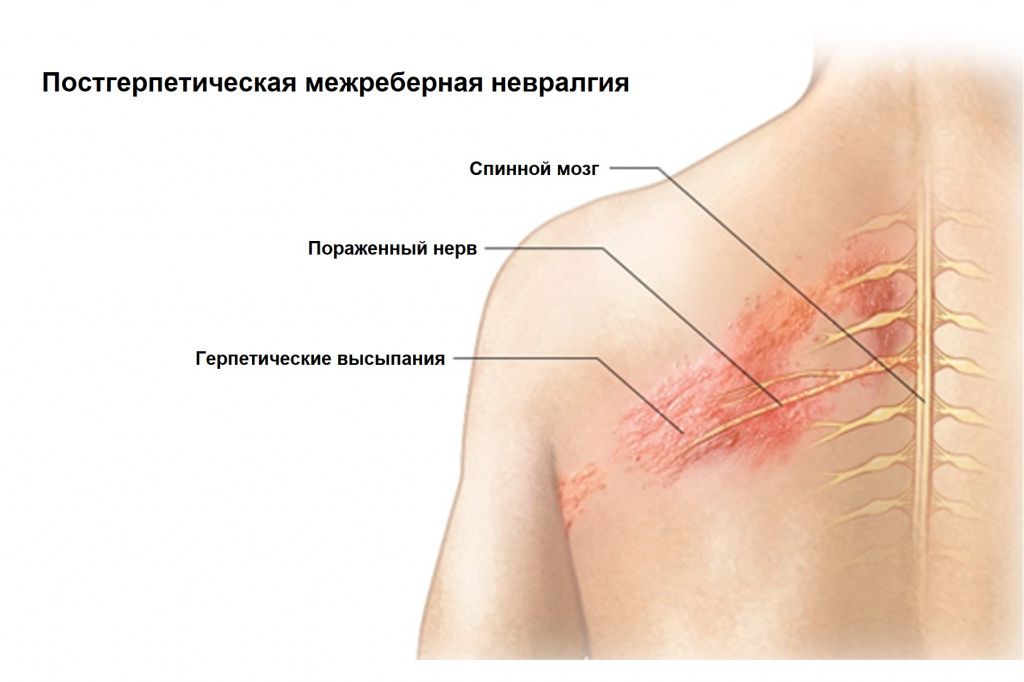
Лечение межреберной невралгии
Межреберная невралгия – это форма нейропатической боли, которая возникает в результате повреждения или дисфункции одного или нескольких нервов периферической или центральной нервной системы. При межреберной невралгии происходит воздействие на нервы, проходящие между ребрами, и это состояние встречается у 3-22 процентов пациентов, которые обращаются к врачам по поводу болей. Распространенность среди населения в целом составляет около 15%.
Повреждение межреберных нервов может произойти из-за множества заболеваний и состояний. Воздействие на нервы может привести к эпизодическим приступам острой боли, которые часто ощущаются как разрывающие или грызущие ощущения, которые опоясывают грудную клетку. Боль может усиливаться после внезапных движений, таких как смех или кашель. Лечение межреберной невралгии, как правило, является компетенцией врача-невролога и чаще всего используются консервативные методы купирования болевого синдрома.
Причины и факторы риска межреберной невралгии
Повреждение нервов или дисфункция межреберных нервов могут возникать из-за инфекции, воспаления, прямой травмы или даже некоторых заболеваний легких или грудной клетки. Одной из наиболее распространенных причин межреберной невралгии являются травмы, вызванные хирургическим вмешательствами на грудной клетке, так как при оперативном доступе к органам грудной клетки так или иначе повреждаются ребра и , возможно, повреждение межреберных нервов.
Различные причины межреберной невралгии включают:
- Реберная инфекция или остеомиелит
- Опоясывающий лишай
- Дегенерация нервов
- Воспаление нерва или группы нервов (неврит)
- Беременность, из-за расширения грудной клетки
- Разрыв или растяжение мышц в грудной клетке, плечах, спине или руке
- Прямое повреждение грудной клетки или ребер
- Компрессия межреберного нерва
- Хирургическое вмешательство на органах, костях и тканях в грудной полости
- Опухоли в грудной клетке и брюшной полости (могут оказывать давление на межреберные нервы)
Факторы риска, которые могут привести к развитию межреберной невралгии, включают:
- Инфекция (ветряная оспа)
- Отсутствие вакцинации от ветряной оспы, особенно после 60 лет
- Занятия такими видами спорта, как футбол, может увеличить риск травмы грудной клетки и ребер.
- Другие виды деятельности, которые могут привести к травме грудной клетки могут способствовать риску развития межреберной невралгии
- Плохие навыки вождения, которые могут привести к травме грудной клетки
Симптомы межреберной невралгии
Симптомы межреберной невралгии, в первую очередь, характеризуются наличием острой спазмоподобной боли, которая часто ощущается как полоса, опоясывающая спину и грудную клетку. Боль может быть локализоваться на одной стороне грудной клетки или охватывать полностью грудную клетку. Однако, в некоторых случаях, межреберная невралгия может проявляться постоянной тупой болью. Боль обычно усиливается с напряжением, во время таких действий, как подъем тяжелых предметов, скручивание туловища, кашель, чихание или смех.
Дополнительные симптомы, которые могут также проявляться при межреберной невралгии:
- Боль в руке, плече или спине
- Ограниченная мобильность плеч или спины
- Покалывание
- Онемение
- Боль в животе
- Потеря аппетита
- Лихорадка
Процесс дыхания связан с движением грудной клетки, что может усиливать боль при межреберной невралгии и привести к проблемам с дыханием и затруднению дыхания. Кроме того, болевой синдром в грудной клетке может быть обусловлен более серьезными причинами, чем межреберная невралгия.
Если боли сопровождаются чувством нехватки воздуха или сдавления в грудной клетке, то в таком случае необходимо обязательно исключить возможный сердечный приступ или другие серьезные заболевания и обратиться за неотложной медицинской помощью.
Дополнительные серьезные симптомы могут включать:
- Боль, с иррадиацией в левую руку, плечо и спину
- Постоянный кашель с выделением желтовато-зеленой мокроты
- Увеличение частоты сердечных сокращений
- Внезапная путаница в голове, головокружение или потеря сознания
- Паралич мышц
- Сильная боль в животе
Диагностика межреберной невралгии
Физическое обследование является важной частью диагностики межреберной невралгии, когда появляются межреберные боли. Осмотр часто включает в себя оценку области боли и наличия болезненности позвонков и паравертебральных структур. Также проводится оценка движений, при которых возникает боль, что нередко позволяет определить возможный источник болевых проявлений.
Также будет оцениваться боль, вызванная давлением от обычной пальпации в разных областях вокруг грудной области. Подробное неврологическое обследование также должно проводиться для определения причины боли.
Для того чтобы исключить какие-либо серьезные патологические причины межреберной невралгии, необходимо проведение других медицинских обследований. Это поможет диагностировать такие причины, как заболевания легких или сердечнососудистые заболевания. Для верификации клинического диагноза могут быть проведены дополнительные обследования.
Дополнительные диагностические тесты могут включать:
- Лабораторные исследования
- ЭКНГ
- Эхо-КГ
- Рентгенограмма грудной клетки
- КТ / МРТ
- Ультразвук
- ЭНМГ
Лечение межреберной невралгии
Лечение межреберной невралгии должно проводиться в зависимости от основного заболевания
При наличии болей в межреберье, пациенту необходимо обязательно обратиться за квалифицированной медицинской помощью, чтобы не пропустить скрытое заболевание, которое может представлять опасность для здоровья.
Этапы лечения
1. Первой терапевтической стадией является купирование болевого симптома, и для этого необходимо соблюдать определенные правила, в том числе постельный режим. Поверхность, на которой лежит пациент, должна быть достаточно твердой, мягкие матрасы исключены. В качестве анестетика назначают нестероидные противовоспалительные препараты НПВП (мовалис, кетотефен, целебрекс и т.д.) и обезболивающие препараты (включая опиаты) при интенсивной боли. Применение препаратов может быть как парентеральным, так и в виде приема таблеток или использования суппозиторий.
2. Фиксация тела обеспечивается специальным корсетом или перевязкой с эластичными материалами. Иммобилизация не должна быть длительной, чтобы исключить гипотрофию мышц .
3. В область локализации боли можно прикладывать сухие теплые компрессы, но прогревание должно назначаться только врачом, чтобы избежать развития сопутствующих гнойных патологий;
4. Витаминотерапия, витамины группы B. Прекрасным результатом обладает такой препарат как мильгамма, сочетание трех мощных витаминов: тиамин (B1) – нейротропное, энергоснабжающее, метаболизирующее вещество, пиридоксин (B6) – участвует транспорт аминокислот и в регуляции белкового обмена, цианокобаламин (B12) – антианемический агент, регулятор углеводно-жирового обмена. Также в состав препарата входит анестетик местного действия – лидокаин.
5. Уменьшение мышечного спазма обеспечивается с помощью лекарств – миорелаксантов (сирдалуд, молдон, мидокалм).
6. Если болевой синдром интенсивный и необходимо быстро купировать болевой синдром, то возможно использование блокады с использованием местных анестетиков (лидокаина или новокаина) .
7. Если межреберная невралгия имеет хроническое течение, в дополнение к НПВП – нестероидным противовоспалительным препаратам, могут быть назначены препараты глюкокортикостероиды. Можно подключить вспомогательные вещества, содержащие глюкозамин, но такие препараты не имеют прямого терапевтического эффекта, скорее они необходимы для реабилитационного периода. Более выраженный эффект достигается локальными применениями местного анестетика с водным раствором димексида.
8. После острого периода лечение межреберной невралгии включает использование физиопроцедур .
9. В домашних условиях необходимо регулярно проводить упражнения из комплекса лечебной физкультуры (рекомендованных врачом ЛФК), проводить массаж и теплые ванны с морской солью, отваром коры ивы, содержащей ацетилсалициловую кислоту.
Методы лечения:
- Медикаменты. Из медикаментозных препаратов используются в/м инъекции противовоспалительных препаратов, мазей, гелей и витамины группы В и миорелаксанты. Для снижения боли при лечении межреберной невралгии используются ибупрофен, кетопрофен, диклофенак, мовалис ибупрофен и др. В период купирования острого болевого синдрома при межреберной невралгии любая физическая активность исключается. Антидепрессанты: считаются полезными для уменьшения хронической боли.
- Эпидуральные инъекции: проводятся в области нервного корешка для того, чтобы уменьшить болевые проявления.
- Селективная радиочастотная (криогенная) абляция: рекомендуется пациентам, у которых часто повторяются эпизоды межреберной невралгии и включают в себя разрушение определенной части нерва, вызывающего симптоматику.
- Межреберная блокада нерва: использование местного анестетика или кортикостероида в область локализации нерва, ответственного за боль. Иглоукалывание (введение специальных игл в биологически активные точки) уменьшает избыточную болевую импульсацию в нервах, и этот метод часто и успешно используется в лечении межреберной невралгии;
Лечение межреберной невралгии, как правило, это длительный процесс, который, ни в коем случае, не может быть остановлен при первых признаках снижения симптоматики. Более того, правильнее проводить хорошую профилактику межреберной невралгии, так как развитие повторных эпизодов межреберных болей может привести к развитию хронического процесса.
При наличии у человека симптомов , сходных с межреберной невралгией, необходимо как можно скорее обратиться к врачу, который сможет провести дифференциальный диагноз , исключить сердечные заболевания и назначить своевременное, адекватное лечение.
Профилактика
Межреберная невралгия встречается не очень часто и ее можно и нужно предотвратить. Правила довольно просты:
- Не переохлаждаться и правильно координировать нагрузки на позвоночный столб;
- При наличии основного соматического заболевания необходимо его полноценное лечение, до стойкой ремиссии;
- Следить за позой и поддерживать достаточную физическую активность с помощью гимнастики;
- При необходимости провести вакцинацию от ветряной оспы;
- Придерживаться разумной диеты.
Для профилактических целей рекомендуется выполнять простые упражнения.
Диагноз межреберная невралгия, обязательно должен быть выставлен только врачом, который сможет провести дифференциальный диагноз и определить план лечения. В острых стадиях заболевания пациенту может быть рекомендован постельный режим ,в течение двух или трех дней . Чтобы предотвратить переход болезни в хроническую форму, необходимо свести к минимуму физическое напряжение, отказаться от вредных привычек, попытаться избежать стрессов.
Межреберная невралгия: симптомы и причины. Лечение межреберной невралгии: новые препараты
Межреберная невралгия – одна из самых частых причин боли в грудной клетке. В большинстве случаев межреберная невралгия наблюдается у людей пожилого и среднего возраста. У детей этот недуг практически не встречается.
Симптомы межреберной невралгии
По своей природе межреберная невралгия – это:
- раздражение, ущемление или воспаление нервных окончаний в межреберном пространстве;
- либо ущемление корешков грудных спинномозговых нервов около позвоночного столба.
В основном боль при межреберной невралгии локализована в межреберном пространстве, но возможна иррадиация болей по ходу ущемленного нерва – в поясницу, в спину, под лопатку. Могут наблюдаться спастические сокращения мышц, покраснение или побледнение кожи, потеря чувствительности кожи в зоне пораженного нерва. Боль при межреберной невралгии очень сильная, жгучая, постоянная, без приступов
Межреберная невралгия – уточняем диагноз

Межреберную невралгию иногда путают с сердечными болями. Хотя различить их не так уж и сложно.
При межреберной невралгии боль усиливается при глубоком вдохе или выдохе, или любом другом движении туловища, в том числе при кашле или чихании, при физической нагрузке. Порой больно даже не может глубоко вдохнуть – появляются приступы жгучей боли по ходу межреберных промежутков (боль может ощущаться лишь на одной стороне грудной клетки).
Сердечная боль при стенокардии не изменяется при глубоком вдохе или выдохе, от перемены положения или движения в грудной клетке; как правило, снимается нитроглицерином; может сопровождаться нарушением ритмичности пульса, падением или повышением артериального давления.
При межреберной невралгии боль может усиливаться при пальпации – можно прощупать направление боли по ходу нерва. Ноющие или приступообразные боли, распространяясь по ходу ствола нерва или его ветвей, могут сопровождаться и другими неприятными ощущениями – жжением, покалыванием, онемением. Кстати, поэтому межреберная невралгия может отзываться болями не только в области сердца, но и под лопаткой, в спине, пояснице (их иногда можно спутать с почечными болями).
Важно дифференцировать приступ межреберной невралгии и инфаркт миокарда, который также может вызывать сильную боль, не снимающуюся нитроглицерином. Поэтому при внезапном приступе боли в области сердца нужно обязательно вызвать скорую помощь и сделать электрокардиограмму, так как при инфаркте нужна срочная медицинская помощь.
Причины межреберной невралгии
Существует много причин, которые могут вызвать межреберную невралгию, но, по сути, боль вызывается либо защемлением корешка спинномозгового нерва в грудном отделе позвоночника, либо ущемлением или раздражением межреберных нервов в межреберном пространстве.
Защемление корешков чаще всего вызвано различными проявлениями остеохондроза, но возможны и другие причины (спондилит, болезнь Бехтерева и другие).
Однако чаще приступы возникают в результате раздражения нерва из-за ущемления его межреберными мышцами из-за воспаления или мышечного спазма.
Причиной спазма и, соответственно, приступа невралгии, могут быть психический стресс, травматические воздействия, излишняя физическая нагрузка без необходимой подготовки. Спазм и воспаления межреберных мышц могут быть вызваны переохлаждением, перенесенной инфекцией. Иногда межреберная невралгия возникает при заболеваниях легких.
Приступ межреберной невралгии может возникнуть при отравлении, при изменениях в позвоночнике, обусловленных гормональными нарушениями у женщин в менопаузе. Причиной невралгии могут быть аллергические заболевания, заболевании нервной системы (рассеянный склероз, полирадикулоневрит). Возможно развитие межреберной невралгии при аневризме аорты, заболеваниях внутренних органов, после перенесенной герпетической инфекции.
Также причиной невралгии могут быть микротравматизации при постоянном физическом напряжении (например, при подъеме тяжести), особенно в сочетании с переохлаждением.
К развитию заболевания может привести злоупотребление алкоголем (из-за токсического воздействия алкоголя на нервную систему), а также сахарный диабет и недостаток в организме витаминов группы В (наблюдается при язве желудка и двенадцатиперстной кишки, гастритах, гепатитах, колитах) – из-за нарушения обмена веществ в нервной ткани.
Следует отметить, что симптомы, напоминающие межреберную невралгию, возможны из-за избыточного тонуса (спазма) одной или нескольких мышц спины. В этом случае характерно нарастание болевых ощущений при растяжении пострадавшей мышцы (наклон вперед, движение плечом или лопаткой).
Что такое межреберная невралгия? В чем ее причины? Как лечить межреберную невралгию?
О причинах и симптомах межреберной невралгии и о новых методах лечения рассказывает к.м.н. Е.Л. Шахраманова, врач консультативно-поликлинического отделения НИИ ревматологии.
Лечение межреберной невралгии

Лечение межреберной невралгии обычно состоит из двух этапов. Сначала необходимо снять болевые ощущения, которые сопровождаю межреберную невралгию, затем необходимо лечить заболевание, вызвавшего травму нерва.
В первую неделю заболевания лучше соблюдать постельный режим в течение 1-3 дней, причем лежать желательно на твердой поверхности, лучше всего подложить под матрац щит. Для снятия болей назначают обезболивающие препараты, обычно из группы НПВС, которые не только снимают боль, но и обладают противовоспалительным действием. Кроме того, назначают миорелаксанты – для снятия мышечных спазмов, успокаивающие средства. Рекомендованы витамины группы В (В1, В6, В12) – они способствуют восстановлению поврежденные нервных структур. Во время приступов помогает легкое, сухое тепло.

После снятия острой симптоматики необходимо провести диагностику и определить причину, вызвавшую приступ межреберной невралгии. Если это какое либо общее заболевание (инфекционное, простудное, аллергическое, сахарный диабет, заболевание нервной системы, депрессия) – необходимо лечить именно его.
Если же межреберная невралгия вызвана заболеванием позвоночника, то есть имеет вертеброгенную природу, рекомендуется комплекcное лечение позвоночника. Для восстановления правильного физиологического положения грудного и шейного отдела позвоночного столба при заболевании межреберной невралгией проводятся курсы лечебного массажа, мануальной терапии, лечебной физкультуры.
Хороший эффект при вертеброгенной межреберной невралгии дают физиотерапия, иглоукалывание, лазеротерапия. Чтобы заболевание не перешло в хроническую форму с частыми приступами, нужно уменьшить физические нагрузки, не злоупотреблять алкоголем, избегать по возможности стрессовых ситуаций.

В первую неделю заболевания лучше соблюдать постельный режим в течение 1-3 дней, причем лежать желательно на твердой поверхности, лучше всего подложить под матрас щит. Во время приступов помогает легкое, сухое тепло.
Для снятия болей принимают обезболивающие и успокаивающие средства. Хороший эффект при межреберной невралгии дают физиотерапия, иглоукалывание, лазеротерапия. Желательно принимать витамины группы В (В1, В6, В12). Чтобы заболевание не перешло в хроническую форму с частыми приступами, нужно уменьшить физические нагрузки, не злоупотреблять алкоголем, избегать по возможности стрессовых ситуаций.
Для восстановления правильного физиологического положения грудного и шейного отдела позвоночного столба при заболевании межреберной невралгией проводятся курсы лечебного массажа, мануальной терапии, лечебной физкультуры.
Если консервативное лечение не помогает, то проводится хирургическое лечение (например, остеохондроза или грыжи диска, которые вызывают приступы межреберной невралгии ).
Лечение межреберной невралгии новым препаратом – лечебным пластырем НАНОПЛАСТ форте
При терапевтическом лечении межреберной невралгии применяются различные средства, такие как НПВС, анальгетики и др. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения межреберной невралгии. В этом может помочь препарат нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
При лечении межреберной невралгии лечебный пластырь НАНОПЛАСТ форте высоко эффективен, позволяет снять боль и воспаление, улучшить кровообращение в пораженном участке, позволяет снизить дозу обезболивающих и противовоспалительных средств.
При межреберной невралгии лечебный пластырь НАНОПЛАСТ форте наносят на межреберную область (избегая области сердца) или в проекцию выхода спинномозговых нервов, как правило ущемленных на фоне остеохондроза справа или слева от позвоночника в грудном отделе – в зависимости от локализации боли. Возможно одновременное использование пластыря в межреберной области (где локализована боль) и в месте проекции соответствующего нерва в грудном отделе позвоночника. Обычно рекомендуется использовать пластырь с утра на 12 часов, но возможно применять его и на ночь. Продолжительность курсового лечения межреберной невралгии лечебным пластырем – от 9 дней.
Высокая эффективность, уникальность состава, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении межреберной невралгии.

Межреберная невралгия – другие материалы по теме

Протрузия

Шейная радикулопатия

Лечение остеохондроза

Остеохондроз грудного отдела

Ревматизм суставов

Ушиб

Диета при остеохондрозе

Защемление седалищного нерва
Межреберная невралгия: симптомы и лечение

Ощущение стреляющей боли между ребрами сбоку вызовет опасение у любого человека. В первую очередь под подозрение попадает сердце. Но такое заболевание, как межреберная невралгия, имеет схожую локализацию. Чтобы правильно диагностировать патологию, важно знать ее причины и симптомы. Что входит в комплекс лечения и профилактики, читайте далее.
Что такое межреберная невралгия
Межреберная невралгия (по-научному – торакалгия) – патология, при которой сдавливаются и раздражаются корешки или вся протяженность нервов, расположенных между ребрами. Человек испытывает сильную боль в грудине. Очень часто пациенты думают, что эта боль сердечная, так как дискомфорт ощущается именно в области сердца.
Люди среднего возраста и пожилые страдают заболеванием чаще по причине дегенеративных изменений в организме, затрагивающих и нервные волокна. Также проявлениям межреберной невралгии способствуют опухоли и воспаления периферических нервных стволов. Женщины в период вынашивания ребенка также могут столкнуться с характерными симптомами. Это вызвано расширением грудной клетки и брюшных мышц.
Факторами развития патологии выступают:
Травмы позвоночника, ребер.
Атеросклероз и гипертония.
Заболевания позвоночника (остеохондроз, сколиоз, грыжи, протрузии дисков, артрит, остеопороз, болезнь Бехтерева, опухоли в грудном отделе).
Болезни желудочно-кишечного тракта (панкреатит, язва).
Недостаток минералов и витаминов в рационе.
Длительный и сильный кашель.
Воспаление или избыточная напряженность мышц спины.
Отравления ядами, лекарствами или токсинами микробов.
Травмирование нервов, расположенных в грудном отделе.
Врожденные пороки развития и травмы позвоночника, слабый иммунитет, болезни сердечно-сосудистой системы и вредные привычки создают предпосылки для развития межреберной невралгии.
В подавляющем большинстве случаев болезнь возникает как следствие раздражения или защемления нерва межреберными мышцами.
В таком состоянии к нервным окончаниям поступает большое количество импульсов, появляется нехватка кислорода, и как итог – сильные болевые ощущения.
Симптомы и диагностика межреберной невралгии
Заподозрить заболевание можно в первую очередь при наличии:
Напряжения мышц спины.
Болевые ощущения могут быть приступообразными, мучительными, напоминать боль в сердце, отдавать в лопатку или эпигастральную область. При кашле, чихании или поворотах туловища усиливаются. Человек вынужден принимать такое положение тела, чтобы облегчить свое состояние. Длительность состояния – 4-7 дней.
Некоторые участки кожи в области грудной клетки могут потерять чувствительность или наоборот отдавать болью при прикосновении.
Дополнительные симптомы межреберной невралгии:
Резкие колебания артериального давления.
Боли в поясничном отделе позвоночника.
Главное в диагностике межреберной невралгии – дифференцировать ее симптомы от угрожающей жизни боли в сердце. Основные отличия:
Сердечная боль снимается таблетками Нитроглицерин.
Боль в сердце отдает в левое плечо или руку, человек ощущает аритмию.
При заболеваниях сердца боль кратковременная, ощущение не изменяется при глубоком вдохе.
Боли при невралгии усиливаются при прощупывании межреберных промежутков, во время наклона или поворота тела, Нитроглицерин не помогает, а облегчение приносит тепло и обезболивающие.
В некоторых случаях важно исключить пневмонию, плеврит и язву желудка.
Врач ставит диагноз, основываясь на жалобы пациента и аккуратное прощупывание ребер с промежутками между ними. В сложных случаях показано обследование, например:
Компьютерная томография или МРТ всего позвоночного столба.
Рентгенография позвоночника и органов грудной клетки.
УЗИ сердца и электрокардиограмма при жалобах на боль слева (чтобы исключить болезнь сердца).
Электронейрография при подозрении на травму нерва.
Гастроскопия с целью исключений патологий ЖКТ.
Дополнительно назначается общий анализ крови и мочи, чтобы иметь представление о состоянии здоровья пациента, наличии/отсутствии инфекционного процесса, работе почек.
Как лечить межреберную невралгию
Лечением патологии занимаются неврологи, а в некоторых случаях еще и нейрохирурги.
Главная цель – устранить основное заболевание, которое привело к защемлению нерва и воспалительному процессу.
На начальной стадии межреберной невралгии лечение включает:
Соблюдение постельного режима минимум два дня. Поверхность, на которой будет лежать больной, должна быть твердой. Можно подложить щит под матрас.
Исключение физических нагрузок, стрессов, алкоголя.
Сухое тепло на область грудной клетки, чтобы облегчить боль. Подойдет платок из шерсти, подогретое полотенце или теплый компресс.
Использование мазей с согревающим и противовоспалительным эффектом (Диклофенак, Вольтарен, Финалгон).
Горчичники или перцовый пластырь в зоне около позвоночника, исключая сам позвоночный столб.
Прием нестероидных противовоспалительных средств – Ибупрофена, Мовалиса, Парацетамола, Диклофенака, Мелоксикама или Нимесила.
Прием успокоительных средств (Персен, Новопассит) и витаминов группы В.
Применение миореклаксантов для снятия мышечного спазма – Мидокалма, Баклофена.
Если в процессе диагностики выявлено объемное образование, сдавливающее нервные корешки и вызывающее боль, необходимо хирургическое вмешательство.
При неэффективности стандартных средств с анальгезирующим действием показана новокаиновая блокада, в некоторых случаях совместно с кортикостероидами.
Когда острая стадия минует, можно приступать к реабилитации, которая включает:
Массаж, лечебную физкультуру, занятия в бассейне.
Лечение грязями, аппликации парафина.
Радоновые или сероводородные ванны.
Чтобы в дальнейшем избежать рецидивов межреберной невралгии, важно укреплять мышцы спины, избегать переохлаждений, принимать витаминно-минеральные комплексы и вести здоровый образ жизни.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Межреберная невралгия
Межреберная невралгия – одна из самых частых причин боли в грудной клетке. Она возникает на фоне поражения нервов, проходящих между ребрами, или мышечных спазмов. Состояние требует незамедлительного обращения к специалисту. Он поможет не только устранить болевые ощущения, но и исключить иные причины их появления, например, инфаркт миокарда.

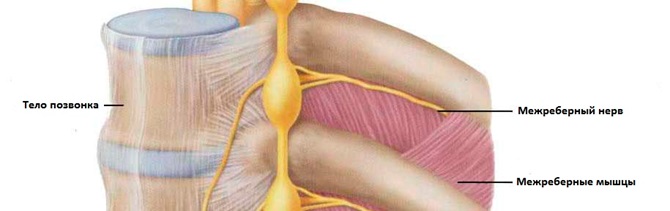
Общая информация
В организме человека имеется 12 пар межреберных нервов. Они берут начало от корешков грудного отдела спинного мозга и охватывают всю грудную клетку, примыкая к брюшине, мышцам, коже и молочным железам. Отдельные волокна каждого нерва отвечают за чувствительность тканей, двигательную функцию и регуляцию работы всех структур. Соответственно, повреждение или воспалительный процесс в каком-либо участке может отдавать боль в самые разные части тела.
Ощущения могут имитировать заболевания внутренних органов: инфаркт миокарда, стенокардию, панкреатит, гастрит, холецистит и т.п. В некоторых случаях точно определить природу боли может только врач после полноценного обследования. Именно поэтому важно при возникновении болей в грудной клетке своевременно обратиться за помощью.
Формы
Специальной классификации заболевания не существует. Выделяют несколько отдельных форм в зависимости от механизма возникновения:
- корешковая: связана с раздражением корешков спинного мозга в месте их выхода из позвоночного столба;
- рефлекторная: связана с перенапряжением мышечных волокон в месте прохождения нерва.
Имеется также классификация невралгии в зависимости от:
- причины: первичная (связана с повреждением или воспалением самого нерва) и вторичная (обусловлена другими заболеваниями);
- локализации: односторонняя и двусторонняя;
- течения болезни: острая и хроническая.
Причины
В список основных причин межреберной невралгии входит:
- дегенеративно-дистрофические заболевания позвоночника: остеохондроз, артроз, грыжи и протрузии дисков и т.п.;
- неравномерная или чрезмерная нагрузка на позвоночник и мышцы спины (на фоне ношения тяжестей, нарушений осанки и т.п.);
- деформации позвоночного столба (в первую очередь, сколиоз);
- заболевания нервной системы, в частности, рассеянный склероз;
- инфекционные поражения: туберкулез, опоясывающий лишай, грипп;
- травмы позвоночника и грудной клетки, хирургические вмешательства в этой области;
- опухоли в области ребер, грудины, позвоночного столба;
- прием некоторых лекарственных препаратов;
- повышенная нагрузка на дыхательные мышцы и мускулатуру брюшного пресса;
- увеличение внутрибрюшного давления, в том числе на фоне беременности.
Кроме того, межреберная невралгия может возникать вторично на фоне других заболеваний, например, плеврита, патологии пищеварительной системы, заболеваний почек, тиреотоксикоза, иммунодефицитных состояний. Подростки в период активного роста скелета также могут испытывать сходную симптоматику.
Симптомы
Основной симптом межреберной невралгии – сильная боль в грудной клетке по ходу нерва. Как правило, она возникает резко и напоминает удар электрическим током, постепенно распространяющийся по ребрам. Характер ощущений может быть разным: стреляющим, пульсирующим, постоянным, жгучим или тупым.
Глубокое дыхание, повороты головы или корпуса, наклоны, нажатия или просто прикосновения к грудной клетке вызывают выраженное усиление боли. Кроме того, характерными признаками невралгии являются:
- сохранение болевых ощущений в ночное время;
- возможность определить эпицентр боли;
- покраснение или побледнение кожи в зоне поражения;
- ощущение покалывания, ползанья мурашек или, наоборот, онемение по ходу пострадавшего нерва;
- небольшие подергивания мышц в зоне поражения.
Как правило, при приступе невралгии, человек старается лежать или сидеть неподвижно в той позе, в которой боль становится чуть меньше.
Если причиной болевого синдрома стал опоясывающий лишай, на коже по ходу пораженного нерва последовательно появляется сначала покраснение, затем многочисленные пузырьки, которые прорываются, образуя корочки. После выздоровления в этой зоне некоторое время сохраняется повышенная пигментация.
Отличия от инфаркта миокарда
Боль в груди, особенно слева, может быть следствием не только межреберной невралгии, но и более серьезных проблем. Наиболее опасным является инфаркт миокарда. Это состояние требует экстренного обращения за медицинской помощью. Характерными отличиями болевых ощущений являются:
- возникновение на фоне физической, реже психоэмоциональной нагрузки;
- распространение на левую руку, плечо, левую половину шеи и нижней челюсти;
- отсутствие изменений при повороте корпуса, наклонах, нажатии на больную область;
- снижение интенсивности при приеме нитроглицерина и его аналогов.
Инфаркт часто сопровождается холодным, липким потом, бледностью кожи, головокружением, страхом смерти.
Важно помнить, что не всегда признаки сердечно-сосудистой катастрофы и межреберной невралгии так кардинально различаются. Точный диагноз может быть поставлен только врачом.
Диагностика
Межреберная невралгия вне зависимости от выраженности болевого синдрома и его локализации, требует полноценной диагностики. Отличить ее от других патологий помогут следующие обследования:
- опрос и сбор анамнеза: выявление характера ощущений, условий их возникновения, длительности приступа, сопутствующих заболеваний;
- осмотр и пальпация: врач оценивает внешний вид кожных покровов, проверяет реакцию на движения, нажатия, повороты, наклоны, оценивает выраженность рефлексов;
- лабораторная диагностика: общий и биохимический анализ крови, общий анализ мочи: позволяет выявить признаки поражения сердечной мышцы (тесты на тропонины, КФК), воспаление, почечную патологию, заболевания желудочно-кишечного тракта и т.п.; точный набор анализов зависит от локализации очага боли;
- ЭКГ, УЗИ сердца: позволяют выявить или исключить сердечно-сосудистую патологию;
- рентген, КТ или МРТ грудного отдела позвоночника: помогает выявить остеохондроз, остеопороз, опухоли, грыжи и протрузии межпозвоночных дисков и т.п.;
- рентген органов грудной клетки: позволяет оценить состояние легочной ткани, выявить признаки опухолей;
- УЗИ почек, органов брюшной полости (исключает соответствующую патологию);
- ФГДС для исключения патологии пищевода, желудка, двенадцатиперстной кишки;
- миелография, контрастная дискография, электроспондилография для оценки состояния позвоночника, межпозвоночных дисков, спинного мозга и его корешков.
При необходимости назначаются консультации узких специалистов, дополнительные обследования.
Лечение
Межреберная невралгия требует комплексного и нередко длительного лечения, включающего в себя медикаментозное воздействие, физиотерапию, массаж и т.п.
Медикаментозная терапия
В острой фазе заболевания терапия направлена на купирование болевого синдрома и улучшение состояния пациента. В зависимости от конкретной клинической ситуации назначаются:
- нестероидные противовоспалительные препараты (НПВС): средства на основе диклофенака, нимесулида, ибупрофена мелоксикама и их производных; используются в таблетированной, инъекционной и местной (кремы, мази, пластыри) форме;
- анальгетики: анальгин и средства на его основе; как и НПВС, снимают болевой синдром;
- миорелаксанты для устранения мышечного спазма: мидокалм и т.п.;
- витамины группы: мильгамма, нейромультивит и т.п.; необходимы для восстановления нормальной работы нервных волокон;
- седативные средства для уменьшения психоэмоциональной составляющей боли и улучшения сна.
При необходимости дополнительно могут быть назначены:
- противосудорожные средства: тормозят прохождение болевых импульсов;
- антидепрессанты для снятия напряжения;
- антигистаминные и диуретики: снимают отечность тканей, особенно актуальны при защемлении нервных корешков;
- противовирусные препараты при опоясывающем лишае;
- глюкокортикостероиды при стойком болевом синдроме и тяжелом воспалении, не снимающимся более мягкими средствами.
Физиотерапия и лечебная физкультура
Физиотерапевтические процедуры назначаются после стихания острого болевого синдрома. Ускорить выздоровление помогают:
- УВЧ;
- рефлексотерапия;
- магнитотерапия;
- электрофорез;
- лазерное лечение;
- парафиновые аппликации;
- грязелечение.
Эти процедуры способствуют улучшению кровообращения и обмена веществ в пораженной области и ускоряют регенерацию нервной ткани.
Упражнения лечебной физкультуры назначаются после полного выздоровления. Основная цель гимнастики – разгрузка мышц спины. Комплекс разрабатывается индивидуально. Первые занятия должны проходить под наблюдением специалиста, в дальнейшем допускаются домашние упражнения.
Другие методы лечения
Поскольку очень часто причиной межреберной невралгии является патология позвоночника и спинного мозга, в качестве дополнительных методов воздействия очень часто используются:
- иглоукалывание;
- мануальная терапия;
- лечебный массаж, в том числе с использованием согревающих средств;
- массаж Шиацу (точечный);
- остеопатия;
- подводное вытяжение и другие методики.
Как и все лечебные процедуры, эти методики используются только в условиях клиники и проводятся специалистами с медицинским образованием и соответствующим сертификатом.
Осложнения
Осложнения межреберной невралгии возникают довольно редко, однако в тяжелых случаях без соответствующего лечения пациент может столкнуться со следующими проблемами:
- сильный спазм дыхательной мускулатуры, ограничивающий вдох и выдох;
- невозможность встать с кровати из-за значительного усиления боли;
- чрезмерно выраженный болевой синдром, не снимающийся обычными анальгетиками и НПВС;
- нарушения сердечного ритма из-за мышечных спазмов и патологии нервов;
- снижение подвижности ног.
Кроме того, осложнения могут быть спровоцированы попытками лечиться вне клиники. Абсцессы и флегмоны после иглоукалывания, параличи и снижение чувствительности после мануальной терапии – это далеко не полный список проблем. Именно поэтому не стоит лечить межреберную невралгию как самостоятельно, так и с помощью сомнительных специалистов.
Профилактика
Профилактика межреберной невралгии – это, в основном, общие мероприятия, направленные на укрепление мышечного каркаса и оздоровление организма. Неврологи рекомендуют:
- вести активный образ жизни, заниматься спортом на любительском уровне;
- минимизировать переохлаждения и простудные заболевания;
- следить за своей осанкой;
- избегать поднятия тяжестей;
- поддерживать высокий уровень иммунитета;
- сбалансировано питаться, при необходимости дополнительно принимать витамины, особенно группы В;
- своевременно лечить хронические заболевания;
- избегать стрессов, полноценно отдыхать и обеспечивать себе минимум 8 часов ночного сна каждые сутки.
Выполнение этих простых правил существенно снизит риск развития межреберной невралгии.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда придут на помощь пациентам с межреберной невралгией. Мы предлагаем каждому клиенту:
- полноценное обследование с консультациями узких специалистов для точной постановки диагноза;
- индивидуальный подбор схемы лечения;
- услуги квалифицированного мануального терапевта;
- собственный кабинет ЛФК для максимально эффективных и безопасных занятий;
- современные методы физиотерапии;
- лечебный массаж;
- медикаментозные блокады при выраженном болевом синдроме.
Регулярное наблюдение невролога после стихания острого периода заболевания поможет предотвратить повторные приступы.
Преимущества клиники
В отделении неврологии клиники «Энергия здоровья» каждого пациента ждут специалисты самого высокого уровня и современное оборудование для диагностики и лечения заболеваний. Мы придерживаемся комплексного подхода к терапии и используем не только лекарственные препараты, но и физиотерапию, ЛФК и массаж.
Лечение назначается только после тщательного обследования и контролируется специалистом до полного выздоровления пациентов. Адекватные цены, удобное расположение, собственная парковка – мы делаем все для удобства клиентов.
Если межреберная невралгия мешает жить, ходить и двигаться, не откладывайте лечение в долгий ящик. Записывайтесь в клинику «Энергия здоровья» и избавьтесь от боли.
Невралгия
Невралгия — сильная боль, обусловленная раздражением нерва и распространяющаяся по иннервируемой им анатомической области. Такие боли носят определенный характер, приступообразный, «отстреливающий», нередко сопровождаются нарушениями чувствительности и парестезиями (ощущениями «жжения», «покалывания» и т.д.).
В связи с тем, что невралгии плохо поддаются коррекции при помощи стандартных обезболивающих средств, они оказывают значительное влияние на привычный распорядок жизни, снижают социальную и физическую активность человека, а при хроническом тяжелом течении могут влиять на поведение пациента, изменяя черты характера.
Причины

Причинами невралгии являются самые разнообразные состояния и заболевания, которые приводят к раздражению нервных волокон. Боли развиваются при поражении различных отделов нервной системы, контролирующих болевые (и другие) ощущения: при травмах, под воздействием внешних факторов (переохлаждение), при инфекционных заболеваниях (опоясывающий герпес), эндокринных патологиях (сахарный диабет), дегенеративно-дистрофических заболеваниях (остеоартроз/остеохондроз), а также при компрессии корешков нервов при вхождении их в ствол мозга. Невралгия наблюдается при хронических заболеваниях нервной системы (рассеянный склероз), а также возникает после перенесенных острых состояний (инсульт).
Симптомы невралгии
Боли, связанные с повреждением нервов, характеризуются как стреляющие, жгучие, прокалывающие.
При невралгиях ощущения носят односторонний характер (невралгия тройничного нерва, межреберная невралгия и пр.)
Боли приступообразные, жесткие, всегда имеющие направленность (от одного участка в другой). Внезапная боль заставляет пациента застыть в одном положении и оставаться в нем до уменьшения болевых ощущений (от нескольких секунд до минут).
Нарушения тактильной, тепловой и других видов чувствительности по ходу пораженного нерва: сильная боль может возникнуть при малейшем прикосновении, «мурашки» и неприятные ощущения на коже без каких-либо воздействий и пр.
Мышечная слабость в области пораженного нерва (при нейропатии лицевого нерва).
Спазмы и болевые тики (при невралгии тройничного нерва).
Классификация
По происхождению: первичная (идиопатическая) и вторичная (симптоматическая).

Диагностика
С невралгиями пациент может обратиться сначала к терапевту, врачу общей практики, ЛОР-врачу, но точный диагноз ставит невролог после неврологического осмотра и дополнительных исследований.
Проводятся общие анализы (общий анализ крови и мочи, анализ на глюкозу крови), а также используются специальные методы при конкретных невралгиях (МРТ, рентгенография, анализы на инфекции, электронейромиография, люмбальная пункция и другие).
Лечение невралгии
Медикаментозная терапия
В лечении невралгий практически не применяются стандартные обезболивающие средства (НПВС и ненаркотические анальгетики, спазмолитики), так как механизм формирования болевых ощущений при этих патологиях другой и связан с повреждением нервов. Именно поэтому необходимо избегать самолечения при невралгиях, поскольку неконтролируемое применение обезболивающих может привести к развитию тахифилаксии (привыканию и снижению эффекта от препаратов).
Применяются препараты других групп, в зависимости от вида невралгии:
- глюкокортикоиды, обладающие выраженным противовоспалительным эффектом;
- противосудорожные средства, обезболивающий эффект которых связан со снижением выделения медиаторов боли и замедлением передачи нервных импульсов;
- антидепрессанты, эффективные при невралгиях в силу уменьшения концентрации некоторых биологически активных веществ в нервной системе;
- препараты других групп.
Все перечисленные средства являются строго рецептурными и рекомендованы к применению только по назначению врача.
Аппликации с местными анестетиками в виде пластырей, блокады с анестетиками дают хороший обезболивающий эффект.
Нелекарственные методы: физиотерапия

Физиотерапевтические методики, особенно применяемые комплексно, позволяют уменьшить частоту и выраженность болевых приступов, оказывают обезболивающий, сосудорасширяющий, противовоспалительный эффекты в зоне пораженного нерва.
Некоторые процедуры показаны при острых болях, другие рекомендованы в межприступном периоде в качестве профилактических мер.
- Обезболивающего эффекта удается добиться при проведении следующих физиопроцедур:
- ИК-облучение на болевую зону;
- УВЧ-терапия;
- ультрафонофорез с гидрокортизоном, обезболивающими препаратами;
- электрофорез с местными анестетиками;
- диадинамические токи;
- лазеропунктура (точечное использование лазера на болевые точки).
- массаж, проводимый по специальной методике;
- рефлексотерапия;
- парафинотерапия и грязевая терапия на соответствующие зоны;
- общие ванны (радоновые, минеральные).
Положительные эффекты электростимуляции объясняются снижением чувствительности периферических болевых рецепторов, улучшением кровоснабжения мышечной и нервной ткани, усилением обменных и трофических (доставка питательных веществ) процессов в тканях в области воздействия, увеличением энергетического потенциала нервной ткани и ее проводимости.
При невралгиях рекомендованы длительные курсы физиотерапии, в сочетании с другими методиками воздействия. Хорошего эффекта удается достичь в условиях профилакториев, стационаров, санаториев.
Лечебная физкультура и методы реабилитации

При помощи методик лечебной физкультуры возможно улучшение состояния нервной и мышечной ткани, восстановление мышечного тонуса и частично — функций поврежденных нервов. Во время физических упражнений усиливается обмен веществ, улучшается дыхание и кровоснабжение тканей, нормализуется сопротивляемость организма к негативным влияниям внешних факторов. ЛФК и другие методы реабилитации при невралгиях обязательно включаются в схему восстановления (в период вне обострений). Установлено, что особенно эффективен комплекс методов ЛФК в сочетании с электростимуляцией.
Профилактика
При первичных невралгиях рекомендуется определить факторы, провоцирующие болевые приступы: это может быть переохлаждение, физическая нагрузка, нервно-эмоциональное перенапряжение. В ряде случаев удается предотвратить развитие болей.
При вторичных невралгиях, при наличии хронических заболеваний, необходимы своевременное лечение и контроль основной патологии.
Во всех случаях врачом рекомендуется комплекс лекарственных и немедикаментозных мер по профилактике болевых приступов.