Какие анализы нужно сдавать мужчине при планировании беременности
Ответственные будущие родители занимаются планированием беременности вместе. Проходить обследование, сдавать анализы, консультироваться у врачей – это не только женское дело. Чтобы семья пополнилась здоровым ребенком, мужчинам тоже нужно позаботиться о своем здоровье. Поэтому врачи советуют приходить на первую консультацию обоим партнерам. Далее женщины будут обследоваться и наблюдаться гинекологом, мужчины – урологом или андрологом.
Будущий отец обязан участвовать в планировании беременности, если хочет получить здоровое потомство. Результаты анализов позволят оценить состояние репродуктивной системы супругов. При обнаружении отклонений врачи смогут провести своевременную коррекцию, чтобы избежать возможных осложнений при беременности и рождения нездоровых детей.
Уролог – андролог, к.м.н.
Стаж работы 19 лет.
Статья проверена медицинским директором, врачом акушер-гинекологом высшей квалификационной категории Тяпкиной Мариной Анатольевной.
- Когда нужно начинать готовиться к оплодотворению
- Обследование для обоих партнеров
- Диагностика для мужчин
- Рекомендации для мужчин при планировании беременности
- Нет времени читать?
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Когда нужно начинать готовиться к оплодотворению?
Зачастую зачатие наступает спонтанно. В таких случаях мужчинам все равно нужно сдать ряд анализов. Самое главное выявить риски наследственных проблем по мужской линии. Если они имеются, то партнеры должны проконсультироваться у генетика, пройти генетический скрининг.
Если говорить об ответственном подходе к планированию семьи, то для мужчин подготовка к предполагаемому зачатию начинается минимум за 3 месяца . Такой срок выбран не случайно. Это связано с созреванием сперматозоидов, полный цикл которого составляет примерно трехмесячный период. Если за это время мужской организм подвергался негативному воздействию, то это отразится в анализе спермограммы.
Обследование для обоих партнеров
При подготовке к беременности сдают следующие анализы:
- исследование мочи — показывает степень функционирования почек. По наличию белка, лейкоцитов, гноя, эритроцитов в моче выявляют воспаление в мочеполовой сфере, гематурию;
- группа и резус-фактор — несовместимость родителей по крови приводит во время гестации к резус-конфликту, если этот показатель у ребенка не такой, как у матери. Это может плохо повлиять на саму беременность и на здоровье новорожденного. Проблема проявляется гемолитической желтухой. Состояние не опасно для жизни, если врачи знают об этом факте и могут вовремя провести коррекцию;
- анализ крови общий — позволяет выявить инфекционные процессы, анемию;
- биохимия крови — дает представление о работе внутренних органов;
- анализ на глюкозу — при повышенных или слишком низких значениях глюкозы проводится повторное исследование. Если оно также показало плохие результаты, то требуется проконсультироваться у эндокринолога;
- кровь на гепатит С, RV, ВИЧ, ТОРЧ-инфекции. Такие патологии, как краснуха, токсоплазмоз, цитомегаловирус, другие могут быть жизнеугрожающими для плода и матери;
- ФЛГ — показывает отсутствие очагов туберкулеза в легких. При подозрениях на патологию пациента направляют к фтизиатру. Туберкулез – высококонтагиозное инфекционное заболевание. Вынашивать и рожать с такой болезнью опасно. Даже если больна не беременная, а мужчина, который находится рядом с ней, то это представляет большую опасность. В этом случае требуется госпитализация, специальные анализы, продолжительное лечение. Только после выздоровления можно планировать продолжение рода;
- ЭКГ — показывает состояние сердечной деятельности.
Подготовка к анализам минимальная. Накануне вечером нельзя есть после 19:00, пить спиртное. Приходят в лабораторию, где проводится забор венозной крови, натощак. Мочу на анализ нужно принести с собой. Требуется собрать в стерильный контейнер не менее 50 мл. утренней мочи, желательно среднюю порцию. Если в общих анализах были обнаружены отклонения от нормы, то назначается дополнительная диагностика. Комплекс обследования подбирается в зависимости от выявленных нарушений.
Диагностика для мужчин
Если стандартные анализы нормальные, зачатие произошло успешно, то беременной супруге остается наблюдаться у гинеколога на протяжении гестационного срока. Но далеко не всегда получается забеременеть. В этом случае требуется проведение углубленных анализов. Их обязательно проходит и мужчина, поскольку почти в половине случаев причиной бесплодия служит мужской фактор. Чаще всего проблема заключается в нарушении сперматогенеза.
Мужчине при планировании беременности нужно сдать такие анализы:
- ПЦР-тест — берется уретральный мазок на наличие возбудителей, вызывающих ЗППП. При незапущенных формах ИППП достаточно устранить инфекцию для восстановления фертильности.
- Спермограмма — анализ спермы назначается при подозрениях на бесплодие. Он позволяет определить тип бесплодия, назначить лечение. В ходе диагностики оценивается качество гамет, их количество. Сдается анализ путем мастурбации в специально отведенном кабинете клиники. Сперму нужно собрать в маркированную емкость, сразу передать лаборанту .
- MAR-тест – морфология сперматозоидов по Крюгеру. Оценивается форма, размеры, целостность половых клеток. Анализ показывает такие аномалии, как отсутствие хвоста сперматозоида, двойная головка, удлиненная или укороченная форма сперматозоида. С такими отклонениями естественное зачатие маловероятно. Паре могут предложить экстракорпоральное оплодотворение или ЭКО с ИКСИ. Эти процедуры ВРТ дают высокие шансы на беременность, если женщина здорова.
- ТРУЗИ — сонография предстательной железы. Ультразвуковое исследование покажет простатит, новообразования. Например, аденома может вызвать механическую обструкцию семявыносящих путей. Удаление образования позволит нормализовать проход спермы по половым путям.
- Анализ жидкости предстательной железы — микроскопическое исследование секрета простаты позволяет обнаружить воспаление, оценить функцию железы.
- Анализ крови на гормоны — мужчина сдает материал для определения фолликулостимулирующего, лютеотропного гормонов, пролактина, андрогенов, гормоны щитовидной железы. Особенно важен показатель тестостерона. У женщин уровень гонадотропинов и гонадостероидов зависит от менструального цикла. Поэтому для анализа им назначается конкретный день.
От мужчин не требуется соблюдения строгих сроков. Они могут сдавать анализ в любой календарный день. Перед анализом 3-4 дня нельзя заниматься сексом, нужно избегать стрессов. По приходу в лабораторию следует отдохнуть, успокоиться. Стабильность гормонального фона зависит от эмоционального состояния. Взятие анализа при беспокойстве может дать недостоверные результаты. Есть такой тип бесплодия, как гормональный. Эти гормоны влияют на сперматогенез. Вовремя проведенная гормонотерапия поможет исправить ситуацию.
При планировании беременности обследование мужчин необходимо для:
- определения пригодности семенной жидкости для оплодотворения яйцеклетки;
- обнаружения возбудителей инфекций в репродуктивных и других органах;
- выявления генетических рисков при отягощенном анамнезе, а также для 40-летних и более.
Список анализов определяется для каждого конкретного случая.

Нормальные результаты спермограммы
![]()
Основные характеристики при анализе эякулята
Рекомендации для мужчин при планировании беременности
На сперматозоиды губительно действует никотин, наркотические средства, яды, которые образуются в организме при употреблении спиртосодержащих напитков. От этих веществ гаметы либо погибают, либо мутируют. Поэтому для повышения шансов на успешное зачатие нужно отказаться от вредных привычек. Даже если сперматозоидов с поврежденным ДНК оплодотворит яйцеклетку, то либо произойдет самопроизвольный аборт, либо родится больной ребенок.
Мнение врача
Стрессовый фактор играет одну из ключевых ролей в нарушении созревания сперматозоидов. Хронический стресс приводит к расстройству гормонального фона. В результате продуцируется недостаточно гормонов для образования зрелых спермиев. Анализ на гормоны позволит выявить тип нарушений. Тогда назначают стимулирующие секрецию гормонов и успокаивающие препараты.
Врач уролог – андролог
- Будущий отец может принимать лекарства в связи с хронической патологией.
Также во время подготовки к планированию возможно вирусное или бактериальное заражение. Тогда мужчине придется принимать антибиотики и другие препараты. Врач должен знать, какие принимаются медикаменты, могут ли они отрицательно сказаться на сперматогенезе. Даже некоторые БАДы могут повредить. В некоторых случаях после сдачи анализов врачи рекомендуют отложить на время попытки стать родителями. - Следует исключить термическое воздействие на мошонку.
Отказаться от посещения саун, бань, принятия горячих ванн. У мошонки температура ниже, чем общая в организме. Это позволяет сперматогенезу проходить нормально. При повышении температурного режима половые клетки гибнут или мутируют. - Мужчинам нежелательно носить тесное белье, из синтетических материалов.
Половые органы должны находиться в комфортных условиях. Сдавливание мошонки тесным бельем способствует ухудшению сперматогенеза. Одежда должна быть свободная, легкая, из натуральных тканей. Также органы перегреваются при длительном сидении за рулем. Поэтому время пребывания в автомобиле нужно ограничить. - Снижению фертильности способствует гиподинамия.
При малоактивном образе жизни ухудшается микроциркуляция в органах малого таза. Из-за плохого кровоснабжения сперматозоиды не созревают, снижается из двигательная способность. К подобным последствиям может привести нерегулярный секс. При редкой интимной близости у мужчин застаивается не только кровь в малом тазу, но и сперма. А для здорового созревания гамет семенная жидкость должна регулярно обновляться. Частый секс тоже не рекомендуется. В этом случае сперма не будет успевать обновляться. Оптимальная частота – 2-4 раза в неделю. - Негативно на сперматогенез влияют высокие дозы радиации, токсины, физические и умственные переутомления.
Если в трехмесячный период было облучение или интоксикация, то уролог скажет, какие анализы нужно сдать. - Для планирования беременности важно уделять внимание питанию.
Рацион должен быть полноценный, разнообразный, богатый витаминами. Авитаминоз и недостаток микроэлементов ухудшает репродуктивное здоровье. Так, при дефиците цинка нормальный сперматогенез не происходит. Поэтому в перечень анализов для мужчин может входить биохимический тест на определение значимых микроэлементов. При выявлении их дефицита андролог назначит поливитаминный комплекс, содержащий недостающие элементы в нужных количествах. Также врач порекомендует продукты с содержанием неорганических элементов.
Обследование надо проходить обоим супругам. Анализы позволят выяснить состояние здоровья, забеременеть, родить здорового ребенка.
- Кузьмина Т.Е., Пашков В.М., Клиндухов И.А. Прегравидарная подготовка. Современные концепции // Вопросы гинекологии, акушерства и перинатологии. 2015. Т. 14. №5. С. 3–9 [Kuz’mina T.E., Pashkov V.M., Klinduhov I.A. Pregravidarnaja podgotovka. Sovremennye koncepcii // Voprosy ginekologii, akusherstva i perinatologii. 2015.
- Божедомов В.А., Липатова Н.А., Спориш Е.А. и др. Роль структурных нарушений хроматина и ДНК сперматозоидов в развитии бесплодия // Андрология и генитальная хирургия. – 2012. – № 3.
- Калинина C.Н., Фесенко В.Н., Кореньков Д.Г., Волкова М.В. Диагностика и лечение репродуктивных нарушений у мужчин после перенесенных заболеваний, передаваемых половым путем // Андрология и генитальная хирургия. – 2017.
- Радзинский В.Е., Пустотина О.А. Планирование семьи в XXI веке. М.: ГЭОТАР-Медиа, 2015. .
У вас есть вопросы? Проконсультируйтесь с нашими опытными врачами и эмбриологами.
Половые гормоны и зачатие – на что обратить внимание

Если супружеская пара длительное время не может зачать ребенка, не исключено, что виноват дисбаланс гормонов. Эти активные вещества участвуют в наступлении овуляции, делают возможным оплодотворение, обеспечивают закрепление эмбриона в стенке матки.
Исследование на гормоны необходимо провести, если зачатие не наступило на протяжении 12 месяцев, хотя пара не предохранялась. Основания для сдачи анализов — это:
- отклонения, обнаруженные при УЗИ щитовидной железы;
- нерегулярный месячный цикл;
- указания на переизбыток андрогенов (ожирение, чрезмерное оволосение, угревая сыпь);
- возраст женщины свыше 35 лет;
- наличие в анамнезе выкидыша или замирания плода.
Какие гормоны влияют на зачатие?
- Фолликулостимулирующий гормон. Без него невозможны рост и созревание фолликулов, выработка эстрогенов, нормальный ход процессов овуляции.
- Лютеинизирующий гормон. Работает в комплексе с ФСГ. Отвечает за процессы роста фолликулов, овуляции, образования желтотелой железы.
- Пролактин. Это основной женский гормон, крайне важный для зачатия. Он влияет на выработку ФСГ, регулирует количество эстрогенов и гормонов щитовидки.
- Эстрадиол. Несет ответственность за месячный цикл и созревание яйцеклетки, подготавливает слизистую оболочку к внедрению эмбриона.
- Тестостерон. Обеспечивает развитие фолликулов.
- Прогестерон. Благодаря ему происходит прикрепление оплодотворенной яйцеклетки к внутренней стенке матки.
Норма гормонов для зачатия
Уровень ФСГ определяется фазой цикла. Его нормальные значения:
- 3,4-12,6 мМЕ/мл (фолликулярная),
- 4,6-21,6 мМЕ/мл (овуляторная);
- 1,6-7,8 мМЕ/мл (лютеиновая).
При переизбытке фолликулостимулирующего гормона возникает подозрение на нарушение функций гипофиза, дисфункцию половых желез, почечную недостаточность, эндометриодную кисту яичников. Дефицит ФСГ — свидетельство поликистоза яичников, гипофизарной или гипоталамусной гипофункции, а также беременности.
Норма ЛГ также меняется в соответствии с периодом цикла:
- 3,5-12,4 мМЕ/мл (фолликулярная фаза);
- 4,6-21,4 мМЕ/мл (овуляторная);
- 1,7-7,6 мМЕ/мл (лютеиновая).
В норме баланс ФСГ/ЛГ должен составлять 1,5-2, иначе медики подозревают аменорею, почечную либо гипофизарную недостаточность, гипотиреоз.
Уровень содержания пролактина — 4-23 нг/мл. Если его содержание превышает эти значения, у женщины нарушается менструальный цикл, наступает гормональное бесплодие. Низкие показатели говорят о гипофизарной патологии.
Нормальное содержание эстрадиола составляет:
- 12,5-165 пг/мл (фолликулярный период);
- 85,8-498 пг/мл (овуляторный);
- 43,8-211 пг/мл (лютеиновый).
Дефицит свидетельствует о неудовлетворительном состоянии плаценты и возможности выкидыша. Повышенная концентрация может сигнализировать о существовании кист или опухолей придатков.
В первой половине цикла нормальный уровень тестостерона — 0,45-3,16 пг/мл, а после овуляции он не должен превышать 0,46-2-47 пг/мл. Если этот компонент повышен, нарушаются овуляторные процессы, возможно прерывание беременности.
Обычные показатели прогестерона — 0,8-3,1 нг/мл при овуляции и 1,7-26 нг/мл до и после нее. Пониженное содержание говорит о дисфункции желтотелой железы, отсутствии овуляции, хроническом воспалении придатков.Избыток прогестерона заставляет заподозрить беременность, неправильное формирование плаценты, кисту желтого тела, болезни почек и надпочечников.
Сдать анализы на гормоны, от которых зависит зачатие, можно в медицинском центре «Поликлиника+1». Мы обеспечиваем комфортную обстановку, отправляем биоматериал в лучшие лаборатории. Наши специалисты точно расшифруют результаты анализов и проведут необходимое лечение.

Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники “Поликлиника+1”, дерматовенерологом, урологом, микологом
Исследование уровня гормонов при планировании беременности

Одним из направлений диагностики, от результатов которого зависит не только успешное зачатие, но и течение беременности, а также здоровье будущего ребёнка, является анализ на уровень гормонов при планировании беременности.
Причины, по которым изучают гормоны при планировании беременности
Для пациентов исследование уровня гормонов кажется весьма трудоемкой процедурой, которая требует специальной подготовки и определённых ограничений привычного режима. Изменение уровня гормонов как в мужском, так и в женском организме всегда приводят к проблемам с зачатием и вынашиванием беременности, а в некоторых случаях к врождённым аномалиям развития плода или заболеваниям.
Гормоны – это биохимические вещества, которые обеспечивают нормальное функционирование всех органов и систем. При планировании беременности имеют значение те гормоны, которые обеспечивают бесперебойную работу репродуктивных органов. Они отражаются на фертильности, или детородной функции. Для того чтобы произошло успешное зачатие, имеет значение не только уровень гормонов, но и их соотношение.
Отклонение от нормальной концентрации гормонов чревато такими проблемами:
- нарушением роста, физиологического и психологического развития;
- изменениями обмена веществ в организме;
- нарушением функции репродуктивных органов.
Какие причины вызывают потребность в исследовании уровня гормонов? Его определяют в таких ситуациях:
- при нарушении менструального цикла;
- в случае эректильной дисфункции и снижении либидо;
- при мужском или женском бесплодии;
- если имеется невынашивание беременности;
- когда у женщины подозревают наличие гинекологических заболеваний (СПКЯ, дермальная или фолликулярная киста яичников, миома матки, эндометриоз);
- заболевания с нарушением функции щитовидной железы;
- патология почек;
- гирсунтизм;
- избыточная масса тела и ожирение;
- фиброзно-кистозная мастопатия;
- злокачественные и доброкачественные новообразования;
- инфантилизм и задержка роста;
- иные нарушения функции органов эндокринной системы.
Все они могут быть причиной бесплодия или невынашивания беременности. Когда задают вопрос, какие гормоны сдают при планировании беременности, можно ответить: в зависимости от имеющихся нарушений работы эндокринных органов. Никогда не исследуют весь спектр гормонов. Врач определяет потребность в определении концентрации некоторых из нижеперечисленных гормонов:
- гонадотропные гормоны: фолликулостимулирующий и лютеинизирующий гормоны и пролактин;
- половые гормоны – тестостерон, прогестерон, эстриол и эстадиол;
- тиреоидные гормоны: Т3 и Т4,а также антитела к тиреоглобулину и тиреопероксидазе;
- гормоны гипофиза – адренокортикотроный, тиреотропный и соматотропный гормон;
- гормоны надпочечников – кортизол и альдостерон.
Подготовка к исследованию уровня гормонов при планировании беременности
Для исследования в качестве биологического материала используется венозная кровь, забор которой производят, как правило, из локтевой вены. Лучше сдавать кровь в утренние часы, натощак. Накануне исследования следует придерживаться определённых правил:
- со времени ужина до забора крови должно пройти не менее восьми часов;
- в течение предыдущих суток пациентам не рекомендуют употреблять спиртные напитки, кофе и резкие специи, курить сигареты, совершать половые акты, подвергаться физическим и эмоциональным нагрузкам;
- по согласованию с лечащим врачом необходимо на время прекратить приём лекарственных препаратов, особенно оральных контрацептивов, а если это по каким-то причинам невозможно сделать, то оповестить о данной ситуации.
Поскольку концентрация половых гормонов в организме женщины определяется фазой цикла, то для максимальной достоверности результатов исследования следует сдавать кровь на анализы в определённые дни:
- гонадотропные гормоны ФСГ, ЛГ, пролактин – с третьего по пятый день цикла;
- тестостерон (у женщин) – с восьмого по десятый день цикла;
- прогестерон и эстрадиол сдают на двадцать первый или двадцать второй день цикла, а в идеале – через семь дней после предполагаемой овуляции.
Мужчины могут сдавать кровь для исследования уровня гормонов в любой день месяца.
Какие гормоны сдают при планировании беременности женщины
Важным критерием, который учитывают при планировании беременности, является уровень гормонов в крови женщины. Он регулируется и у мужчин, и у женщин гипофизо-гипоталамической системой, которая влияет на сперматогенез у мужчин и овогенез у женщин. Если нарушено хоть одно звено процесса, то шансы забеременеть становятся меньше. У мужчины нарушается процесс сперматогенеза и морфология сперматозоидов, а также развивается эректильная дисфункция и снижается либидо. У женщин нарушается менструальный цикл, наступает ановуляция, появляются признаки эстрогенной недостаточности: угревая сыпь, огрубение голоса, оволосение в непривычных местах.
Многие гормоны определяют при планировании беременности. Какие же конкретно? Лютеинизирующий гормон (ЛГ) вырабатывается гипофизом. Он способствует созреванию яйцеклетке в фолликуле, вызывает полноценную овуляцию, а также качественную секрецию эстрогенов и способствует образованию здорового жёлтого тела, стимулирует образование прогестерона в женском организме. У мужчин ЛГ повышает уровень проницаемости семенных канальцев для тестостерона и своевременному созреванию сперматозоидов. Важно знать не только референтные значения ЛГ, соотношение ЛГ и ФСГ (фолликулостимулирующего гормона). Нормой считается:
- перед менструальным циклом соотношение ЛГ и ФСГ должно быть равно единице;
- через год после того, как началась первая менструация, оно должно находиться в пределах 1–1,5;
- через два года после этого и вплоть до менопаузы соотношение равно 1,5–2.
Мужчина может сдать этот анализ в любой день, а женщина – с третьего по восьмой или с девятого по двадцать первый день менструации.
Фолликулостимулирующий гормон (ФСГ) вызывает на рост фолликулов в яичниках и образование эстрогена, способствует росту эндометрия. Он провоцирует овуляцию. У мужчин же ФСГ увеличивает концентрацию тестостерона в крови.
Норма уровня ФСГ у женщин в зависимости от фазы менструации такова:
- в фолликулярной фазе от 2,8 до 11,3 мЕд/л;
- в овуляторной фазе от 5,8 до 21 мЕд/л;
- в лютеиновой же фазе в пределах 1,2–9 мЕд/л.
У мужчин норма фолликулостимулирующего гормона находится в диапазоне от 1,37 мЕд/л до 13,58 мЕд/л.
Когда врач будет решать, какие нужны мужчине и женщине анализы при планировании беременности, он направит на определение уровня пролактина в крови. У женщин пролактин определяет овуляцию, а у мужчин регулирует сперматогенез.
Референтные значения пролактина в крови таковы:
- в фолликулярной фазе от 4,5 до 33 нг/мл;
- в овуляторном периоде – от 63 до 49 нг/мл;
- в лютеиновом – от 4,9до 40 нг/мл.
У мужчин в норме уровень пролактина находится в диапазоне от 27 нг/мл до 17 нг/мл.
Эстрадиол необходим для развития эндометрия и подготовки её к беременности. Он также активно участвует в развитии яйцеклетки и осуществляет регуляцию менструальной функции. Его норма у женщин находится в пределах:
- в фолликулярной фазе от 18,9 до 246,7 пг/мл;
- в овуляторной фазе от 22,4 до 256 пг/мл;
- в лютеиновой фазе от 35,5 до 570,8 пг/мл.
Если его уровень определяют у мужчин, то нормальным значением считается предел от 11,6 пг/мл до 41,2 пг/мл.
Когда врач во время первого посещения семейной парой репродуктивного центра будет объяснять, какие гормоны при планировании беременности следует исследовать, на первом месте будет прогестерон. Именно от него зависит процесс оплодотворения и дальнейшее развитие беременности. Прогестерон готовит эндометрий для имплантации эмбриона, а также создаёт благоприятные условия для успешного вынашивания плода. Его синтез происходит как в яичниках, так и надпочечниках, поэтому прогестерон считают и мужским, и женским гормоном. В результате при планировании беременности уровень прогестерона должен быть в таких пределах:
- в фолликулярной фазе от 0,3 до 1,0 нмоль/л;
- в лютеиновой фазе от 3,8 до 50,6 нмоль/л.
У мужчины же его значение должно быть равно 0,318 нмоль/л.
Тестостерон не только отвечает за созревание полноценных сперматозоидов, но и поддерживает у мужчин эрекцию. У женщин он влияет на развитие в яичниках фолликулов. Норма тестостерона у женщин находится в пределах от 0,45 до 3,75 нмоль/л, а у мужчин – от 5,76 нмоль/л до 28,14 нмоль/л.
ДЭА-сульфат также относится к гормонам, определение уровня которого также необходимо при планировании беременности. У женщин его норма равна 80–560 мкг/дл, а у мужчин – от 35 мкг/дл до 430мкг/дл. ДГА-S продуцируется также в коре надпочечников. Он необходим мужчинам для развития вторичных половых признаков. Норма ДЭА-сульфата у женщин от 2,5 до11,6 мкмоль/сутки, а у мужчин – от 7,9 мкмоль/сутки до 20,9 мкмоль/сутки. К анализам на содержание гормонов в крови, которые надо сдать перед планированием беременности, также относится определение уровня тироксина общего и свободного (ТТГ), кортизола и 17-кетостероидов.
Какие гормоны сдают при планировании беременности мужчины
Для того чтобы определить фертильность мужчины, необходимо исследовать не только уровень гормонов, но и анализировать их соотношение. К сожалению, довольно часто оценивают гормональный статус мужчины при планировании беременности только по уровню тестостерона и гипофизарных гормонов.
При этом чаще всего оценивают, попали ли полученные результаты в пределы референтных значений. В организме человека не существует ни чисто женских, ни мужских гормонов. Все они присутствуют в организме человека любого пола. Способность к оплодотворению мужчины зависит не столько от их концентрации, сколько от соотношения между собой.
Для того чтобы понять, какие анализы уровня гормонов у мужчины необходимы, надо уяснить этапы и соподчинение продукции этих биохимических соединений. В подкорковых структурах головного мозга продуцируются специфические пептиды, которые оказывают регуляторное воздействие на «главные» эндокринные железы. Ими являются гипофиз и эпифиз. Они расположены в черепной коробке, в непосредственном контакте с веществом головного мозга. Эти две железы влияют на клетки яичка как напрямую, так и опосредовано, через другие железы (щитовидку, надпочечники и поджелудочную железу). В железистых клетках яичка в ответ синтезируются мужские половые гормоны (активные формы тестостерона). По принципу обратной связи они регулируют работу гипофиза и эпифиза. Также в яичках происходит выработка пептидов, которые регулируют работу главных желез.
Гипофиз производит лютеинизирующий гормон, который определяет работу яичка. Иногда у мальчиков продуцируется недостаточное количество этого гормона, в результате чего яички к периоду полового созревания не достигают нужного объёма. При планировании беременности определение уровня лютеинизирующего гормона является обязательным исследованием. При проблемах со сперматогенезом мужчине вводят именно его.
Второй гормон, уровень которого определяют у мужчины, когда производится планирование беременности – это фолликулостимулирующий гормон (ФСГ). Его экспрессия происходит в гипоталамусе. Клинически неблагоприятным признаком является увеличение концентрации ФСГ. Если у мужчины имеется повышенный уровень фолликулостимулирующего гормона и маленький объём яичек, то это показание к тому, чтобы пройти обследование у генетика и выполнить следующий анализ– кариотипирование.
Третьим гормоном, уровень которого важен мужчине при планировании беременности – пролактин. Если выявится изменение его концентрации, то далее следует исследовать количество микроглобулинов в крови. Четвёртым гормоном, от концентрации которого зависит сперматогенез, является тестостерон. Но, поскольку это прогормон, а активная его форма – дегидротестостерол, то определение в крови уровня общего тестостерона не имеет клинического смысла.
Следующим гормоном, который необходимо определять у мужчин во время планирования беременности, является эстрадиол. Он тормозит сперматогенез на стадиях созревания спермиев, а на зрелые сперматозоиды не действует. Повышение уровня эстрадиола – это клинически неблагоприятный признак.
Ингибин В представляет особый интерес, когда планируется беременность, поскольку у мужчин его концентрация в крови напрямую коррелирует с объёмом яичек, активностью сперматогенеза, количеством и качеством сперматозоидов. Нельзя не уделить внимание гормону андростендиону. У мужчин и женщин он продуцируется в коре надпочечников, а значит, является кортикостероидом. Его уровень снижается при гипогонадизме. Если у мужчины, который планирует стать отцом, имеются проблемы с качеством и количеством спермы, то у него в перечень анализов, которые необходимо сдать при планировании беременности, относятся исследование уровня тиреоидных гормонов, инсулин и регуляторных факторов иммунной системы.
При планировании беременности нет необходимости исследовать уровень всех гормонов. Какие анализы нужно сдать конкретному пациенту, решает врач.
Гормональное бесплодие – помогут только гормоны?
Женское бесплодие – это неспособность женщины к зачатию в репродуктивном возрасте, при этом до 15% причин связаны с редкими или вовсе отсутствующими овуляциями. О бесплодии говорят в том случае, если в течение 1 года регулярной половой жизни беременность не наступает. Это правило справедливо для женщин моложе 35 лет. Если партнерша старше 35 лет, то на самостоятельные попытки зачатия отводится не более полугода. Затем надо искать причины и действовать, т.к. с каждым годом овариальный резерв (количество фолликулов в яичниках) неуклонно снижается. Обследоваться начинает как женщина, так и мужчина.

Признаки гормонального бесплодия у женщин
Отсутствие овуляции не всегда имеет какие-то специфические проявления. У одних женщин эта форма гормонального бесплодия приводит к задержкам менструации или их длительному отсутствию, а у других – никак не отражается на менструальном цикле, то есть клинические симптомы отсутствуют.
Поставить правильный диагноз помогает ультразвуковая фолликулометрия, когда во второй фазе не определяется желтое тело, и гормональные тесты (низкий уровень прогестерона на 19-21-й день цикла). Это типичные признаки гормональных сбоев.
Помимо этого заподозрить эндокринную проблему бесплодия стоит в следующих случаях:
- избыточная масса тела и ожирение или, наоборот, дефицит веса;
- нерегулярный менструальный цикл;
- рост волос в нетипичных местах;
- чрезмерное выпадение волос, их ломкость и сухость кожи (могут быть признаками гипотиреоза);
- ранее (до 45 лет) прекращение менструаций у матери, бабушки или старшей сестры (может указывать на генетически предопределенный низкий овариальный резерв у женщин близкой степени родства).
Однако лечение проводится только после установки диагноза гормонального бесплодия и выявления конкретной причины, вызвавшей сбой в женском организме.
Причины гормонального бесплодия
Механизм овуляции у женщины достаточно сложный и состоит из нескольких фаз:
-
Процесс выбора доминантного фолликула. Так, в начале менструального цикла в яичниках начинают активно развиваться около 10-20 примордиальных фолликулов. Вскоре основная их часть подвергнется обратному развитию, и только 1 (реже 2-3) продолжат развиваться дальше. Именно этот фолликул (ы) и называется доминантным.
Если менструальный цикл у женщины является ановуляторным, то имеются сбои на любом из этих этапов – либо нарушен процесс выбора доминантного фолликула, либо страдает процесс роста и развития, либо нарушено отделение яйценосного бугорка и т.д.. В результате в яичнике сохраняется множество маленьких фолликулов, которые выделяют мужские половые гормоны и при этом практически не синтезирует женские, в первую очередь эстрадиол. Зачастую эти патологические изменения происходят на клеточном уровне и связаны с разбалансировкой систем регуляции. На этапе обследования важно выяснить, какой механизм страдает, и какова наиболее вероятная причина, чтобы проводить целенаправленное лечение гормонального бесплодия.
Предрасполагают к сбою овуляции следующие факторы:
- недостаточная масса тела;
- психо-эмоциональные стрессы и потрясения;
- чрезмерные физические нагрузки;
- малая продолжительность ночного сна (менее 8 часов);
- воспалительные заболевания;
- травматические повреждения головного мозга;
- инфекции, которые могут поражать высшие центры регуляции менструального цикла;
- повышенный уровень пролактина функционального или органического происхождения;
- заболевания надпочечников и щитовидной железы;
- синдром поликистоза яичников;
- искусственные прерывания беременности;
- послеродовые осложнения, в первую очередь обильные кровотечения;
- истощение фолликулярного аппарата, которое развивается с возрастом;
- хронические заболевания внутренних органов;
- эндометриоз с нарушением процесса овуляции;
- прием нестероидных противовоспалительных препаратов в повышенных дозах.
У некоторых женщин может быть сочетание нескольких причин. Такие формы гормонального бесплодия требуют более сложного лечения.
Лечение гормонального бесплодия у женщин
Цель терапии гормонального (ановуляторного) бесплодия состоит в том, чтобы индуцировать рост фолликула и подобрать оптимальные сроки для зачатия. Целенаправленно действующий препарат подбирает гинеколог на основании установленного диагноза, уровня эстрогенов в крови и причины выявленных расстройств.

Гормональная терапия при бесплодии
Стимуляционная терапия может приводить к росту большого числа фолликулов и тем самым повышать вероятность многоплодной беременности, особенно в первые 1-2 цикла ее приема. Иногда, даже несмотря на правильное применение схем стимуляции овуляции с использованием самых современных препаратов, так и не удается добиться желаемого результата. Это еще раз доказывает, что механизм овуляции достаточно сложный и многогранный, и зачастую нарушения развиваются на уровне клетки или ее рецепторного аппарата, что практически невозможно выявить объективными методами диагностики, даже самыми передовыми. В результате для женщины остается единственный шанс лечения гормонального бесплодия – программа ЭКО. Но и здесь бывают неудачи, скорее всего, связанные с отсутствием коррекции исходного состояния фолликулов и продолжающимся действием невыявленных функциональных причин.
Тонкие клеточные и молекулярные механизмы регуляции менструального цикла могут легко выйти из строя под влиянием стресса, вредных привычек, несбалансированного питания, плохой экологической обстановки, малоподвижного образа жизни, недосыпания и еще ряда причинных факторов, которые практически постоянно присутствуют в жизни современной женщины. Да, и возраст вносит свои коррективы, снижая с каждым годом шансы на успешное зачатие.
Методы аллопатической медицины широко применяются в лечении эндокринного бесплодия у женщин. С помощью фармакологических препаратов гинекологи «пытаются» заставить яйцеклетку созреть, выйти из фолликула и оплодотвориться. Но не всегда эти процессы могут быть осуществлены так, как задумано. Даже при комплексной поэтапной терапии и правильно поставленном диагнозе эффективность стимуляции овуляции составляет 60-70%. Все это в очередной раз подчеркивает, что до сих пор неизвестны детали всех этапов успешного фолликуло- и овогенеза.
Препараты при гормональном бесплодии
Многие нарушения начинают развиваться на уровне молекул и клеточного взаимодействия. Поэтому парадигма лечения гормонального бесплодия может быть дополнена нутрицевтической медициной, в рамках которой отдельно выделяется система биорегуляции. Это научное направление, которое изучает молекулярные и клеточные механизмы, позволяющие восстанавливать физиологические функции организма с помощью введения комплексов органоспецифичных белков (при гормональном бесплодии они должны действовать на уровне яичников).
Наш организм на 20% состоит из белков, многие из которых специфичны для определенных органов и отвечают за определенные функции. Оказывается, белки-биорегуляторы делают наш организм единой системой. Когда развивается белковый дефицит, происходит разбалансировка в работе всех систем организма (где-то более явная, где-то менее явная), и репродуктивная – не исключение. Со временем этом может стать причиной гормонального бесплодия.
Еще больший толчок к изучению механизмов биорегуляции дало открытие Нобелевского призера Гюнтера Блобела. Ученый в 1999 году сделал сенсационное научно-обоснованное заявление о том, что белки имеют собственные сигналы, управляющие транспортом и собственной локализацией в клетке. Этот транспортный код зашифрован непосредственно в белковой молекуле. Когда нарушается процесс саморегуляции, клетки становятся особенно уязвимыми перед воздействием неблагоприятных факторов, которые с легкостью их повреждают. В сочетании с расстроенными процессами самовосстановления это создает фон для развития сначала функциональных расстройств, а затем органических. Поэтому чтобы защитить органы от повреждения естественным образом, важно восстановить систему собственной биорегуляции и тем самым убрать невидимую невооруженным глазом причину гормонального бесплодия.
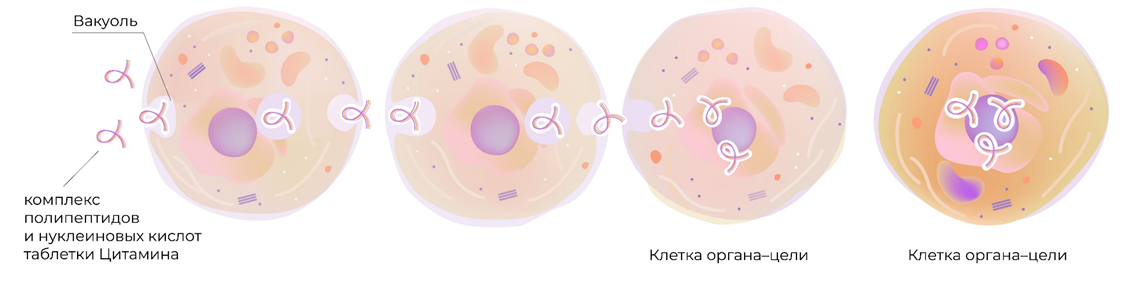
Все развитые страны мира занимаются разработкой биорегуляторных пептидов (цитаминов), которые представляют собой оптимальное белковое «меню» для определенных органов. Российские ученые разработали уникальное средство для поддержания сбалансированной работы яичников на должном уровне. Это Овариамин, который содержит пептиды, нуклеиновые кислоты, витамины и минералы. Такая терапия помогает в устранении причин гормональных расстройств.
Овариамин проявляет «адресность» воздействия, действуя точно в цель. Благодаря процессам трансцитоза, таблетки, принятые внутрь, достигают яичников в неизменном виде. Трансцитоз состоит из 2 этапов. При эндоцитозе клеточная мембрана углубляется внутрь клетки с образованием пузырька, в котором и содержится комплекс биорегуляторных пептидов. Не изменяя своей химической формулы и пространственной ориентации, вещество достигает противоположного полюса клетки. Пузырек сливается с мембраной и комплекс полезных соединений поступает во внеклеточное пространство, то есть реализуется процесс экзоцитоза. Так один механизм поэтапно сменяет другой, пока поступившие биорегуляторы в составе Овариамина не достигнут цели – яичников.

Средство рекомендуется в рамках комплексной терапии гормонального бесплодия у женщин для повышения шансов успешного зачатия, как в программах ЭКО, так и в естественном цикле.
- натуральный состав, представленный комплексами природного происхождения, содержащими пептиды, нуклеиновые кислоты, микроэлементы и витамины;
- высокая безопасность – отсутствие вреда для организма подтверждено серией исследований и выданы соответствующие свидетельства о регистрации;
- результативность – эффективность в восстановлении работы яичников подтверждена Решением Экспертов Института Питания РАМН.
Овариамин помогает защитить яичники от повреждения и позволяет улучшить процессы выбора, роста и созревания фолликулов, создавая оптимальные условия для овуляции. Рекомендуется применять как на этапе подготовки к ЭКО, так и для повышения шансов естественного зачатия. Применяется в составе комплексного лечения гормонального бесплодия.
– Вернуться в оглавление раздела “Гинекология”
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Половые гормоны

Репродуктивная функция у обоих полов полностью контролируется и регулируется гормонами. Основные половые гормоны разделены на два класса – эстрогены (женские) и андрогены (мужские). И у мужчин, и у женщин присутствуют оба вида гормонов, но в совершенно разных количествах. Так, например, суточная выработка мужского гормона тестостерона у мужчин в 20-30 раз больше чем у большинства женщин. В свою очередь, женский половой гормон эстрадиол, в небольших количествах есть и у мужчин. У женщин, кроме двух основных классов гормонов присутствует ещё один класс: гестагены, главный представитель этого класса – прогестерон. У мужчин половые гормоны образуются в ткани семенников, у женщин они синтезируются яичниками, кроме того, независимо от пола, небольшое количество гормонов вырабатывается в коре надпочечников. Считается, что эстрогены в большей степени отвечают за память, а андрогены – за познавательные функции, настроение, половое влечение. Избыток и, наоборот, дефицит гормонов одинаково неблагоприятно сказываются на здоровье. Так, дефицит и переизбыток тестостерона препятствуют созреванию яйцеклетки.
Прогестерон – основная функция состоит в подготовке организма женщины к беременности. Он необходим для поддержания беременности и тонуса гладкой мускулатуры матки. Предотвращает избыточное разрастание слизистой матки и оказывает влияние на ткань молочных желез (стимулирует рост и развитие железистой ткани молочных желез, способствует подготовке их к лактации).
Каждый месяц эстроген заставляет внутренний выстилающий слой матки – эндометрий – расти и обновляться, в то время как лютеинизирующий гормон (ЛГ) способствует высвобождению яйцеклетки в одном из яичников. На месте высвободившейся яйцеклетки образуется так называемое жёлтое тело, которое вырабатывает прогестерон. Прогестерон вместе с гормоном, выделяемым надпочечниками, останавливает рост эндометрия и подготавливает матку к возможной имплантации оплодотворенной яйцеклетки. Если оплодотворения не происходит, желтое тело исчезает, уровень прогестерона падает и наступает менструальное кровотечение. Если же оплодотворенная яйцеклетка прикрепляется к стенке матки, желтое тело продолжает производить прогестерон. Через несколько недель плацента берет на себя функцию желтого тела по выработке прогестерона, являясь основным источником этого гормона во время беременности.
Анализ используется для выявления причин бесплодия, диагностики внематочной или патологической беременности, контроля за состоянием плода и плаценты во время беременности и чтобы определить, была ли у пациентки овуляция.
Тестостерон – основной мужской половой гормон, отвечающий за формирование вторичных половых признаков и половую функцию. Его синтез стимулируется и контролируется лютеинизирующим гормоном (ЛГ), вырабатываемым гипофизом. Уровень тестостерона подвержен значительным колебаниям в течение суток, своего пика он достигает между 4 и 8 часами утра, а минимум приходится на вечерние часы (между 16:00 и 20:00).

Кроме того, его концентрация возрастает после физических нагрузок и уменьшается с возрастом. В особенно большом количестве он вырабатывается у подростков в период полового созревания. У мужчин тестостерон синтезируется яичками и надпочечниками, а у женщин – надпочечниками и в небольшом количестве яичниками.
Тестостерон способствует развитию вторичных половых признаков, таких как увеличение полового члена, рост волос на теле, развитие мышечной массы и низкий голос. У взрослых мужчин он регулирует сексуальные инстинкты и поддержание мышечной массы. Тестостерон также присутствует в организме женщины, хотя и в меньшей концентрации. От него зависят либидо (сексуальное влечение), способность к оргазмам, уровень инсулина, стройная фигура, развитие мышечной массы, костная ткань. Тестостерон отвечает за активность и переносимость эмоциональных нагрузок. В постменопаузу, когда исчезнут эстрогены и гестагены, именно тестостерон будет еще некоторое время поддерживать плотность костной ткани, сердечно-сосудистую систему и поможет легче переносить климактерический синдром.
Анализ назначается при мужском и женском бесплодии или пониженном половом влечении, замедленном либо преждевременном половом созревании у мальчиков и эректильной дисфункции у мужчин, при болезнях гипоталамуса, гипофиза, опухолях яичек.
Лютеинизирующий гормон (ЛГ) – гормон передней доли гипофиза, отвечает за бесперебойную работу всей системы половых желез, равно как и за выработку мужских и женских половых гормонов – прогестерона и тестостерона. У женщин ЛГ воздействует на клетки оболочки яичника и жёлтое тело, стимулирует овуляцию и активирует в клетках яичников синтез эстрогенов и прогестерона, у мужчин – на клетки семенников, активируя в них синтез тестостерона, благодаря чему, в частности, происходит созревание сперматозоидов.
Анализ проводится для диагностики бесплодия и оценки функционального состояния репродуктивной системы.
ФСГ (фолликулостимулирующий гормон) регулирует выработку половых гормонов, но сам не является таковым, поскольку вырабатывается не половыми железами, а гипофизом. В организме ФСГ регулирует деятельность половых желез: способствует образованию и созреванию половых клеток (яйцеклеток и сперматозоидов), влияет на синтез женских половых гормонов (эстрогенов).
У женщин ФСГ влияет на формирование фолликула . Достижение максимального уровня ФСГ приводит к овуляции . У мужчин ФСГ стимулирует рост семявыносящих канальцев , увеличивает уровень тестостерона в крови, тем самым обеспечивая процесс созревания сперматозоидов и либидо . У мужчин ФСГ стимулирует рост семявыносящих канальцев , увеличивает уровень тестостерона в крови, тем самым обеспечивая процесс созревания сперматозоидов и либидо .
Определение уровня фолликулостимулирующего гормона (ФСГ) проводится для оценки функции гипофиза, репродуктивной функции (как женщин, так и мужчин), а так же при нарушениях полового созревания у детей и подростков. Анализ назначается для определения причин нарушения менструального цикла различного генеза, диагностика дисфункциональных маточных кровотечений, дифференциальная диагностика центральных и периферических форм заболеваний женской половой системы, контроля эффективности гормонотерапии.
Пролактин – один из гормонов, синтезируемых гипофизом – железой контролирующей метаболизм, а также процессы роста и развития организма. Пролактин необходим для нормального развития молочных желез и обеспечения лактации – он увеличивает выработку молозива, способствует его созреванию и превращению в зрелое молоко. Он также стимулирует рост и развитие молочных желез, увеличение числа долек и протоков в них. Также он контролирует секрецию прогестерона и тормозит выработку фолликулостимулирующего гормона (ФЛГ), обеспечивая нормальный менструальный цикл, тормозя овуляцию и наступление новой беременности. В норме этот физиологический механизм предотвращает беременность следующим ребенком в период кормления грудью предыдущего и может предотвращать менструации в период кормления. В крови мужчин и небеременных женщин пролактин, обычно, присутствует в малых количествах. В повседневной жизни пролактин повышается во время сна, физической нагрузки и полового акта. Но у мужчин чрезмерное повышение его уровня способно нарушать половую функцию угнетая созревание сперматозоидов в яичках и вызывая бесплодие.
Анализ используется для диагностики бесплодия и нарушения половой функции, исследования функции гипофиза, выяснения причины галактореи (выделения молока или молозива вне связи с процессом кормления ребёнка), головных болей и ухудшения зрения.
Хорионический гонадотропин человека (ХГЧ) – это гормон, который вырабатывается в плодной оболочке человеческого эмбриона. ХГЧ является важным показателем развития беременности и её отклонений. Его производят клетки хориона (оболочки зародыша) сразу после его прикрепления к стенке матки (это происходит лишь через несколько дней после оплодотворения). Зародыш на этом этапе беременности представляет собой заполненный жидкостью микроскопический пузырёк, стенки которого состоят из быстро размножающихся клеток. Из одной части этих клеток и развивается будущий ребёнок (эмбриобласт), в то время как из клеток, находящихся снаружи зародыша, образуется трофобласт – та часть плодного яйца, с помощью которого оно прикрепляется к стенке матки. В дальнейшем из трофобласта образуется хорион.

Хорион выполняет функцию питания зародыша, являясь посредником между организмом матери и ребенка. Кроме того, он вырабатывает хорионический гонадотропин, который, с одной стороны, влияет на формирование ребенка, с другой – специфическим образом воздействует на организм матери, обеспечивая благополучное протекание беременности. Появление этого гормона в организме будущей матери на начальной стадии беременности и объясняет важность теста для ранней диагностики беременности.
Хорионический гонадотропин стимулирует секреторную функцию жёлтого тела яичников, которое должно продуцировать гормон прогестерон, поддерживающий нормальное состояние внутренней оболочки стенки матки – эндометрия. Эндометрий обеспечивает надёжное прикрепление плодного яйца к организму матери и его питание всеми необходимыми веществами. Благодаря достаточному количеству хорионического гонадотропина жёлтое тело, в норме существующее лишь около 2 недель в течение каждого менструального цикла, при успешном зачатии не подвергается рассасыванию и остаётся функционально активным в течение всего срока беременности. Причём именно у беременных под влиянием хорионического гонадотропина оно производит очень большие количества прогестерона. Кроме того, ХГЧ стимулирует продукцию эстрогенов и слабых андрогенов клетками яичников и способствует развитию функциональной активности самого хориона, а в дальнейшем и плаценты, которая образуется в результате созревания и разрастания хориональной ткани, улучшая её собственное питание и увеличивая количество ворсин хориона.
Таким образом, роль хорионического гонадотропина заключается в специфическом и многостороннем воздействии на организм женщины и плода в целях успешного протекания беременности.
На основании анализа на хорионический гонадотропин определяется присутствие в организме женщины хорионической ткани, а значит, и беременность. Анализ используется, в том числе, для диагностики многоплодной, внематочной и неразвивающейся беременности, выявления задержек в развитии плода, угрозы самопроизвольного аборта, недостаточности функции плаценты. Может назначаться, как часть комплексного обследования по выявлению пороков развития плода, а также для контроля за эффективностью искусственного аборта.
Свободный В-ХГЧ – Бета-субъединица хорионического гонадотропина человека – одна из составляющих молекулы специфического гормона – хорионического гонадотропина, образующегося в оболочке человеческого эмбриона. При отсутствии беременности результат теста на бета-ХГЧ будет отрицательным. Обнаружение бета-ХГЧ позволяет предположить, что после оплодотворения прошло уже как минимум 5-6 дней.
Анализ проводят в целях ранней диагностики беременности (3–5-дневной задержки менструации), выявления её осложнений и диагностики заболеваний, связанных с нарушением секреции ХГЧ.
Эстрадиол — пожалуй, основной и один из наиболее активных женских половых гормонов группы эстрогенов. Относится к типично женским гормонам, поскольку, в женском организме в значительном количестве, вырабатывается яичниками, реализуя большое количество физиологических функций. У мужчин эстрадиол тоже вырабатывается, но в очень малом количестве, и имеет скорее вспомогательные функции.
В женском организме эстрадиол играет исключительно важную роль в регуляции менструального цикла и функционировании всей половой системы. В детском и пубертатном периодах, гормон отвечает за рост и развитие всех органов, относящиеся к репродуктивной сфере. Под его влиянием происходят циклические изменения в тканях половых органов, а также формирование вторичных женских половых признаков (рост молочных желез, оволосение лобка и подмышек и т.д.). У взрослых женщин эстрадиол стимулирует течение первой фазы менструального цикла, вызывает рост и пролиферацию (активное деление клеток) эндометрия, таким образом, подготавливая его к внедрению плодного яйца, и наступлению беременности. Во время беременности эстрадиол усиливает обмен веществ во всех тканях организма. По мере развития беременности он начинает вырабатываться плацентой всё в большем и большем количестве, обеспечивая т.о. повышенные потребности в скорости обмена веществ и кровотоке у женщины. В мужском организме эстрадиол участвует в формировании спермы, т.е. необходим для зачатия. Но, всё же, для мужчин его роль не настолько значительна, как для женщин.
Определение уровня эстрадиола у женщин фертильного возраста проводится при диагностике большого числа заболеваний и состояний, таких как бесплодие, нарушения менструального цикла, отсутствие овуляций, поликистозе и опухолях яичников и т.п, а также для оценка функций плаценты на ранних сроках беременности и мониторинга при экстракорпоральном оплодотворении. Используется при диагностике и лечении остеопороза. У мужчин анализ проводится при низком качестве спермы и бесплодии, заболеваниях надпочечников и печени.
Андростендион – основной стероидный гормон, является промежуточным продуктом и основой для образования тестостерона и эстрона. Синтезируется, у мужчин и женщин, корой надпочечников и половыми железами. У обоих полов, уровень андростендиона имеет выраженные колебания, как в течении суток (максимум в утренние часы), так и с возрастом (увеличивается, примерно, с 7-и, и плавно снижается после 30 лет). У женщин показатель также зависит от фазы менструального цикла (максимум в середине) и значительно возрастает при беременности. Определение уровня андростендиона используется для оценки синтеза андрогенов (избытка секреции мужских гормонов) и диагностики различных нарушений функционирования половой и эндокринной систем.
Цены на исследования можно узнать в разделе “Прейскурант” клинической лаборатории. Кровь на исследования принимается ежедневно (кроме воскресенья) с 7 до 11 часов. Строго натощак .
Гормоны- причины бесплодия?
Наши современницы все чаще отодвигают сроки первой беременности, предпочитая вначале сделать карьеру. И к тому моменту, когда они наконец-то решают родить (после тридцати лет), в организме накапливается большой негативный «багаж» и будущих мам ждут разные неприятные сюрпризы. Догадываясь об этом, они задаются вопросами: а смогу ли я вообще забеременеть, выносить ребенка, в порядке ли у меня гормональный фон? Кандидат медицинских наук гинеколог-эндокринолог ассоциации «Здоровое поколение» Наталья Александровна НАЗАРОВА считает, что ответить на большинство вопросов можно без дорогостоящих обследований, и предлагает своеобразный тест. Он также поможет понять, нужна ли лично вам специальная терапия при подготовке к беременности.
Наши современницы все чаще отодвигают сроки первой беременности, предпочитая вначале сделать карьеру. И к тому моменту, когда они наконец-то решают родить (после тридцати лет), в организме накапливается большой негативный «багаж» и будущих мам ждут разные неприятные сюрпризы. Догадываясь об этом, они задаются вопросами: а смогу ли я вообще забеременеть, выносить ребенка, в порядке ли у меня гормональный фон? Кандидат медицинских наук гинеколог-эндокринолог ассоциации «Здоровое поколение» Наталья Александровна НАЗАРОВА считает, что ответить на большинство вопросов можно без дорогостоящих обследований, и предлагает своеобразный тест. Он также поможет понять, нужна ли лично вам специальная терапия при подготовке к беременности.
Первое, на что стоит обратить внимание, — это ваше психологическое состояние. Объясню почему. Центральная нервная система напрямую воздействует на эндокринную, которая в свою очередь отвечает за выработку специальных стимулирующих гормонов ЛГ и ФСГ. Вот от них-то и зависит созревание яичников. Что представляют из себя последние? Эдакое сборище фолликул, Каждой женщине природа дает их Когда они начинают работать, происходит половое созревание, а когда заканчивают, наступает менопауза. Именно в этот промежуток времени женщина может забеременеть. Так вот, поскольку весь процесс запускает нервная система, нельзя не учитывать психологическое состояние женщины. А оно, увы, зачастую выглядит не лучшим образом. Ведь современная женщина много работает (порой и руководит), часами проводит у компьютера. Добавьте к этому различные стрессы. А с возрастанием нагрузки на нервную систему растет риск гормональных нарушений. И, прежде всего, страдает репродуктивная функция — процесс созревания фолликул, то есть самой подготовки к беременности. Так уж устроен женский организм: в случае каких-либо неполадок первое, что дает сбой, — яичники. Заметьте, нечто похожее происходит в природе. При неблагоприятных внешних условиях (к примеру, нехватке пищи) самки многих животных либо не беременеют, либо рожают малочисленное потомство. Иначе они не выживут.
Если женщина решила забеременеть, по крайней мере за полгода до зачатия следует максимально снизить психологическую нагрузку на организм. Меньше работать, больше отдыхать. Важно хорошо высыпаться (восемь часов в сутки). Без полноценного сна не могут нормально функционировать яичники. И если вы страдаете бессонницей, это сигнал нарушения их работы. Можно принимать успокоительные настои: пить на ночь валерьянку, боярышник.
Если считаете, что ритм вашей жизни слишком активен, замедлите его. А вот резко начинать заниматься спортом, худеть не надо. Тем самым вы создаете стрессовую ситуацию для организма, и он отреагирует блокадой яичников. Но это не значит, что нужно забыть о ежедневной зарядке. Хорошо выполнять различные дыхательные упражнения.
Без боли и задержек
Легко определить, есть или нет у женщины гормональные нарушения, по менструации. Нормальный цикл не короче 20 и не длиннее 35 дней. При этом важна регулярность: колебания между длительностью циклов допускаются в пределах двух-трех дней (все, что больше, считается задержкой). Продолжительность менструации — от двух до семи дней. К сожалению, практика показывает, что многие плохо ориентируются в собственном организме. Болезненные менструации, задержки воспринимают как абсолютно нормальное явление. Это не так! Вообще менструация не должна означать для женщины недельное выпадение из жизни, когда из-за плохого самочувствия она не может ни работать, ни полноценно отдыхать. Упадок сил, головокружения, резкое повышение или понижение артериального давления, отечность, вздутие живота в это время почти однозначно говорят о гормональных нарушениях. А если задержки случаются часто, вам точно не обойтись без консультации гинеколога. Принято выделять в менструальном цикле две фазы. Во время первой фазы менструального цикла яичники вырабатывают женские половые гормоны (эстрогены), растет и созревает фолликул, который содержит в себе яйцеклетку. Это может сопровождаться незначительными болями в низу живота, небольшими кровянистыми выделениями. Во второй фазе происходит разрыв фолликула, яйцеклетка готова к оплодотворению. Вырабатывается уже другой гормон — прогестерон, вызывающий изменения в матке и способствующий возникновению и развитию беременности. В это время увеличивается количество влагалищной слизи.
И все-таки, что, если женщина сомневается, нормальный или нет у нее цикл? Померяйте базальную температуру: утром, не вставая с постели, поместите градусник в задний проход на три минуты. Ни один врач не скажет точно, какая должна быть температура: все индивидуально, зависит от работы кишечника, от того, в какое время происходит измерение. Главное, чтобы перед менструацией температура снижалась, а в середине цикла, на момент овуляции, повышалась в общей сложности не менее, чем на пять градусов (приблизительно 37’С — 37,2’С), и держалась на таком уровне примерно десять дней.
Если у вас все происходит именно так, значит, менструальный цикл в полном порядке. В случае, если температура не повышается, знайте: ваш менструальный цикл на данное время к зачатию не приспособлен. Еще один момент. Раз в год у женщины может быть ановуляторный цикл (без созревания яйцеклетки). Организм позволяет себе отдохнуть в течение месяца. Поэтому, если померили температуру и выяснили, что она не поднимается, это еще не означает, что вы бесплодны. Проведите тест в следующем месяце. Бейте тревогу только после того, как убедитесь, что изменений температуры нет несколько циклов.
Гормональные проблемы на лицо
Проблемы с гормонами всегда отражаются на внешности. Обратите внимание на свой вес. Когда Вы начали полнеть или худеть, было ли это связано с заболеваниями, стрессами? Имейте в виду, что избыточная жировая ткань, так же как дефицит массы тела, снижает функцию яичников. Рассмотрите свою кожу. Повышенная сальность, угревая сыпь, скорее всего, указывают на избыточное выделение мужских половых гормонов при дисфункции яичников. О6 этом же говорит чрезмерное оволосенение. Как ни странно, растяжки на коже у нерожавших женщин — очевидный признак гормональных нарушений. Молочные железы называют мишенью для половых гормонов. Грудь должна быть нормально развита, не иметь никаких уплотнений. В период менструации из сосков ничего не должно выделяться. Грудь в это время может набухать, быть чувствительной, но не болеть. Чрезмерное нагрубание и болезненность — признаки недостатка прогестерона.
Прогестерон не зря называют гормоном материнства. Обычно именно из-за его нехватки женщина либо вовсе не может забеременеть, либо ее оплодотворенная клетка не удерживается в матке больше, чем на два-три дня. Причем проблемы с этим гормоном могут никак не сказаться на менструальном цикле: он будет нормальным. Порой единственное, что говорит о недостатке прогестерона, — отсутствие изменений базальной температуры. Поднять уровень прогестерона можно с помощью витаминотерапии. Основную роль здесь играет витамин Б. Он не стимулирует выработку прогестерона, но улучшает его восприятие организмом. Конечно, можно употреблять больше продуктов, содержащих витамин Е, но его требуется не менее 400 мг в сутки. Так что купите в аптеке «токоферол ацетат» и начинайте его пить на день менструального цикла в течение 10 — 14 дней. Проследите за тем, чтобы питание было белковым, больше ешьте мяса, злаков, рыбы, сои. Отсутствие или недостаток в организме белка существенно влияют на выработку гормонов. Мало его — мало и прогестерона.
Солнце, воздух и массаж
Женщине, готовящейся забеременеть, нужна дозированная физическая нагрузка. Упражнения лучше выполнять на свежем воздухе. Вообще нужно стараться как можно больше времени проводить на улице, а лучше — в лесу или парке. Ежедневные прогулки способствуют нормализации эндокринной системы, точно так же, как и контрастные ножные ванны. Избавиться от проблем с гормонами поможет массаж воротниковой зоны — растирание, разминание, постукивание (не затрагивая позвоночник и без насилия), — который стимулирует функцию яичников.
После тридцати лет у женщины заметно снижается функциональная активность яичников. Не исключено, что без искусственного повышения (с применением лекарств) уровня прогестерона женщина уже не забеременеет. Потому не нужно бояться обращаться к врачу. Вероятно, вам достаточно будет пройти курс физиотерапии, сероводородных ванн или электрофореза. Но назначить все это может лишь доктор. Остается пожелать вам удачи и напомнить, что самое благоприятное время для зачатия — три дня до и три после овуляции.






