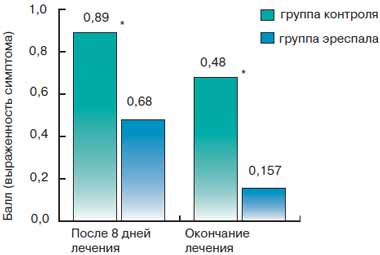
Лечение бронхиальной астмы
В России астма встречается у 6,9 % взрослых и у 10 % детей и подростков 1 . Какими симптомами сопровождается бронхиальная астма (БА) и можно ли вылечить болезнь, читайте в статье.
Бронхиальная астма (БА) — мультифакторное заболевание, для которого характерно наличие хронического воспаления в дыхательных путях, респираторных симптомов (свистящих хрипов, одышки, кашля, заложенности в груди), варьирующих по времени и интенсивности и проявляющихся совместно с нарушением проходимости дыхательных путей 1 .
Причины астмы
В настоящее время выделяют внутренние и внешние причины развития бронхиальной астмы 1 .
К внутренним факторам относятся:
- Наследственные факторы
Так, риск развития БА у ребенка в 2,6 раз выше, если астмой страдает мать ребенка, в 2,5 раза выше, если болеет отец, и в 6,7 раз выше, если болеют оба родителя. К наследственным факторам относится предрасположенность к атопии, то есть к развитию аллергических реакций. Если у родителей есть признаки атопии, то риск развития БА у ребенка возрастает в 2-3 раза 1,2 . Также имеет значение предрасположенность к бронхиальной гиперреактивности. Под ней понимают развитие выраженного бронхоспазма в ответ на те раздражители, которые у большинства здоровых лиц никакой ответной реакции со стороны бронхов не вызывают 1,3 . - Пол
Астма в детском возрасте чаще выявляется у мальчиков, а в подростковом и взрослом — у девушек и женщин 1 . - Ожирение
Результаты исследований показывают, что ожирение почти в 2 раза увеличивает риск развития астмы у мужчин и женщин. Кроме того, избыточный вес может способствовать более тяжелому течению процесса и ухудшает возможность контроля над болезнью 1,4 .
Внешние факторы развития бронхиальной астмы:
- Аллергены: домашняя пыль, аллергены домашних животных, тараканов, клещей и грибков, пыльца растений 1 .
- Инфекционные патогены: вирусные, бактериальные и грибковые инфекции играют существенную роль как в развитии БА, так и в активности заболевания 1,5 .
- Профессиональные факторы: мучная и зерновая пыль, животные аллергены, альдегиды, металлы, клеи, смолы и другие вещества, присутствующие на рабочем месте 1 .
- Аэрополлютанты: озон, оксиды серы, азотистые соединения, продукты сгорания бензина, дизельного топлива, табачный дым (активное и пассивное курение) 1 .
- Диета: увеличенное потребление продуктов, полученных в результате технологической обработки высокой степени, повышенное поступление в организм омега-6 полиненасыщенной жирной кислоты, сниженное потребление — антиоксидантов (в виде фруктов и овощей) и омега-3 полиненасыщенной жирной кислоты (в составе жирных сортов рыбы) 1 .
Симптомы
Характерными признаками БА являются рецидивирующие свистящие хрипы, одышка, эпизоды затрудненного дыхания, ощущение заложенности в груди и кашель. Симптомы изменчивы по длительности и выраженности, часто ухудшаются ночью либо рано утром 1 . Проявление или усиление симптомов могут спровоцировать респираторные вирусные заболевания, физические упражнения и эмоциональные нагрузки, воздействие аллергенов, перепады температуры, контакт с неспецифическими раздражающими веществами, прием некоторых лекарственных средств (ацетилсалициловой кислоты, бета-адреноблокаторов) 1,6 .
К внешним признакам бронхиальной астмы относятся расширение грудной клетки, втяжение нижней части грудной клетки при дыхании, удлинение фазы выдоха, кашель и прочие 1,6,7 . Заболевание может сопровождаться аллергическим насморком (ринитом), атопическим дерматитом. Из-за венозного застоя вследствие нарушения носового дыхания под глазами могут появляться темные круги — «аллергические тени». Также при БА на спинке носа может наблюдаться поперечная складка. В стадии ремиссии патологическая симптоматика может отсутствовать 6 .
Методики и виды лечения бронхиальной астмы
Целями терапии астмы в настоящий момент являются 1 :
- Достижение контроля над симптоматикой БА и его поддержание на протяжении длительного времени.
- Снижение риска развития возможных обострений заболевания, необратимой бронхиальной обструкции, побочных эффектов принимаемых лекарств.
Перед тем как начать лечить бронхиальную астму, врач оценивает у каждого пациента степень контроля над заболеванием, риск возможных обострений, ответ на терапию — если больной уже ее получал 1 .
Различные подходы, используемые в терапии
бронхиальной астмы
Ступенчатая лекарственная терапия
Любая ступень включает альтернативные друг другу варианты терапии, которые могут применяться для поддерживающего лечения астмы. Первоначальный выбор ступени зависит от интенсивности симптомов. Переход на ступень вверх положен при утрате контроля над болезнью или если есть предрасполагающие к обострению факторы. Если стабильный контроль достигнут и сохранен в течение 3 месяцев и дольше, показано снижение объема лечения 1 .
Неотложная терапия
При острых приступах бронхоспазма используются препараты неотложной помощи 8 . Для купирования симптомов астмы медикаменты можно принимать пероральным, парентеральным путем или вводить ингаляционно в дыхательные пути с помощью ингалятора или небулайзера 6 .
Аллерген-специфическая иммунотерапия (АСИТ)
С ее помощью лечится астма у взрослых, детей старше 5 лет и подростков в том случае, когда установлена ведущая роль аллергии в возникновении болезни. Применяется у пациентов с легкой и средней степенью тяжести течения БА в том случае, если достигнут контроль над болезнью с помощью фармакотерапии. В настоящее время используются два метода АСИТ: с подкожным и подъязычным введением аллергена 1 .
Дыхание по методу Бутейко 1
Терапия представляет собой дыхательную гимнастику и направлена на контроль гипервентиляции. Показана как вспомогательное средство пациентам с повышенным уровнем восприятия симптомов астмы и необоснованно часто использующим бронхорасширяющие средства короткого действия.
Контролируемая кислородотерапия 1
Применяется в тяжелых случаях на госпитальном этапе у пациентов при обострении бронхиальной астмы — с целью поддержать насыщение крови кислородом на уровне 93-95 %. Кислород подается в небольших дозах через носовые канюли со скоростью 1-4 литра в минуту. Пациентам с тяжелым обострением астмы, не отвечающим на стандартные препараты, дополнительно может быть рекомендована терапия гелиоксом. Газовая смесь гелия и кислорода называется гелиокс. У нее более низкая плотность, поэтому она вдыхается легче, чем воздух или кислород, что снижает нагрузку на дыхательную мускулатуру и уменьшает риск ее переутомления.
Лекарственные препараты, применяемые для лечения бронхиальной астмы

Средства для лечения бронхиальной астмы – группа лекарственных средств, купирующих или предупреждающих клинические проявления бронхиальной астмы (БА) – нарушение бронхолегочной проводимости, сопровождающееся нарушением дыхательной функции.
В основе механизмов развития бронхиальной астмы лежат наследственная предрасположенность и аллергический компонент.
Во время приступа БА, происходит сужение бронхов и увеличение бронхиального секрета. При этом возникает затруднение при дыхании, оно становится тяжелым, появляются хрипы и свистящие звуки.
Провоцируют приступ ы бронхоспазма так называемые триггеры, или еще их называют пусковые факторы. Это могут быть: библиотечная пыль, шерсть животных, микрочастицы насекомых, пыльца цветущих растений, иногда вдох холодного воздуха или физическая нагрузка. У некоторых людей бронхоспазм связан с приемом некоторых препаратов, например прием Аспирина. Такую астму называют аспириновой, и возникает она только при приеме лекарств группы нестероидных противовоспалительных средств.
Фармакологическое действие
Препараты для лечения бронхиальной астмы оказывают бронхорасширяющее действие, и применяются либо с профилактической целью, для предупреждения бронхоспазма, либо для купирования приступа БА.
Классификация средств для лечения бронхиальной астмы
- β2 – адреностимуляторы (сальбутамол, фенотерол, салметерол, форматерол и др.)
- Кортикостероиды (беклометазон, будесонид, флутиказон, мометазон)
- Ингибиторы фосфодиэстеразы (теофиллин, доксофиллин)
- Антагонисты лейкотриеновых рецепторов (монтелукаст)
- Антихолинергические средства (ипратропия бромид, тиотропия бромид и др.)
Основы терапии и особенности применения
Лечение БА, учитывая ее аллергический механизм развития, следует начинать с устранения аллергена, если он известен, или если этот аллерген устранить возможно.
В лечении БА используют ингаляционные средства, и средства для приема внутрь. Как правило ингаляционные средства предназначены для купирования бронхоспазма или для ведения пациентов в период обострения заболевания. Формы для приема внутрь, предназначены преимущественно для профилактики приступов бронхиальной астмы.
β2 – адреностимуляторы или агонисты β2 – адренорецепторов. В бронхах, находится особый тип рецепторов, которые активируются адреналином. Их называют β2 – адренорецепторы. Их стимуляция вызывает расширение бронхов. В физиологических условиях, например, при опасности, убегании, адреналин расширяет бронхи, для повышения доставки воздуха в легкие, в условиях повышенной потребности организма в кислороде. Синтетические вещества, такие как сальбутамол, избирательно активируют β2 – адренорецепторы, и тем самым расширяют бронхи. Этот эффект используется как лечебный при БА. Применяются β2 – адреностимуляторы в основном в ингаляционной форме. Вещество подается непосредственно в бронхи, действует там, где нужно, и не вызывает системных побочных эффектов, если бы он был принят внутрь.
Кортикостероиды, такие как беклометазон и другие, оказывают мощное противоаллергическое и десенсибилизирующее действие. Десенсибилизирующим называют такое действие, когда лекарственное средство уменьшает чувствительность организма к аллергенам и триггерным факторам, которые упоминались выше. Применяют кортикостероиды при бронхиальной астме ингаляторно, кроме случаев ее тяжелого течения. Сами по себе кортикостероиды не расширят бронхи, как, например, β2 – адреностимуляторы, но они блокируют механизмы запуска приступа, и тем самым восстанавливают бронхолегочную проводимость.
Ингибиторы фосфодиэстеразы. Данный тип фармакологических средств действует на мышцы бронхов, расслабляя их. В результате спазм бронхов под действием аллергена или триггерного фактора не происходит. Назначают препараты данной группы внутрь, и как правило с профилактической целью. Самый известный представитель данной группы – теофиллин.
Антагонисты лейкотриеновых рецепторов. Уже было сказано, что триггер запускает бронхоспазм, особенно если он химической, а не физической природы. Но, действует этот пусковой фактор не прямо на бронхи, а через иммунных посредников. Одним из таких важных посредников, вызывающих бронхоспазм являются вещества лейкотриены. Они взаимодействуют с бронхами вызывая их спазм. Антагонисты лейкотриеновых рецепторов, блокируют действие лейкотриенов, не позволяя уменьшить просвет бронхов. Применяют препараты данной группы внутрь с профилактической целью, для предупреждения приступов бронхиальной астмы.
Антихолинергические средства. В физиологических условиях бронхи могут суживаться в состоянии покоя, когда нашему организму не требуется много кислорода, например, во время сна. Происходит это под действием особого вещества, получившего название ацетилхолин. Это вещество взаимодействует с М-холинерецептороми расположенными в бронхах, в результате чего просвет бронхов умеренно уменьшается. Этот процесс является нормальным (физиологическим). Антихолинергические средства, например, ипратропия бромид, блокируют бронхосуживающее действие ацетилхолина, в результате чего бронхи расширяются. Применяют препараты данной группы ингаляторно, для купирования приступа бронхиальной астмы.
Назначает лечение БА врач, с учетом индивидуальных особенностей организма пациента, течения заболевания, его возраста и чувствительности к проводимому лечению.
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 9-1-1. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!
Лекарственные препараты от бронхиальной астмы
Цель лечения — дать ребёнку возможность вести настолько нормальную жизнь, насколько это возможно, купируя симптомы и предотвращая обострения, оптимизируя функции лёгких, в то же время сводя к минимуму лечение и побочные эффекты. Основанное на принципах доказательной медицины и постоянно обновляемое Британское руководство по лечению астмы даёт рекомендации по лечению астмы у детей и взрослых.
Лекарственные препараты, используемые для лечения детей с астмой:
1. Бронходилататоры
– бета2-Агонисты (облегчающие средства): Сальбутамол, Тербуталин®
– Антихолинергические бронходилататоры: Ипратропия, бромид
2. Профилактическое лечение
– Ингаляционные глюкокортикоиды: Будесонид, Беклометазон, Флутиказон, Мометазон
– бета2-Бронходилататоры длительного действия: Салметерол, Формотерол
– Метилксантины: Теофиллин
– Ингибиторы лейкотриенов: Монтелукаст
– Системные глюкокортикоиды: Преднизолон
Все препараты дают в ингаляциях, за исключением преднизолона, модуляторов лейкотриенов и препаратов теофиллина.
Бронхорасширяющая терапия астмы у детей
Ингаляционные b-агонисты — наиболее часто используемые и наиболее эффективные бронходилататоры. У b2-агонистов короткого действия (их часто называют «облегчающие средства»), таких как сальбутамол или тербуталин®, быстрое начало действия, они эффективны в течение 2-4 ч и имеют мало побочных эффектов. Их используют по необходимости при нарастающих симптомах, а в высоких дозах — при остром приступе астмы.
В противоположность им b2-агонисты длительного действия, такие как салметерол или формотерол, эффективны в течение 12 ч, их используют в сочетании с постоянным приёмом ингаляционных глюкокортикоидов. b2-Агонисты длительного действия эффективны при астме физического напряжения.
Ипратропия бромид, антихолинергический бронходилататор, иногда дают детям грудного возраста, когда другие бронходилататоры оказываются неэффективными или для лечения тяжёлой острой астмы.

Ингаляционные глюкокортикоиды при астме у детей
Профилактические препараты эффективны только при регулярном применении. Ингаляционные глюкокортикоиды (часто называемые предотвращающими средствами) обеспечивают наиболее эффективную ингаляционную профилактическую терапию.
Они уменьшают воспаление в дыхательных путях, что приводит к уменьшению симптомов, обострений астмы и гиперреактивности бронхов. В основном их используют в сочетании с ингаляционными b2-агонистами длительного действия.
Они не обладают клинически значимыми побочными эффектами, когда их применяют в обычных разрешённых дозах. Применение в высоких дозах может вызвать системные побочные эффекты, включая задержку роста, подавление функций надпочечников и нарушение метаболизма кости.
Другие препараты для лечения астмы у детей
Пероральные антагонисты лейкотриеновых рецепторов, такие как монтелукаст, эффективны в качестве дополнительной терапии, когда не удаётся контролировать симптомы с помощью ингаляционных глюкокортикоидов и b2-агонистов длительного действия.
Альтернативный препарат — медленно высвобождающийся теофиллин. Однако отмечена высокая частота побочных эффектов (рвота, бессонница, головная боль, плохая концентрация внимания) и необходимо наблюдать за их содержанием в крови, поэтому эти препараты редко назначают детям в настоящее время.
Преднизолон перорально, обычно принимаемый через день, чтобы свести к минимуму неблагоприятное влияние на рост, показан только при тяжёлой персистирующей астме, когда другое лечение неэффективно.
Антибиотикотерапия не имеет смысла при отсутствии бактериальной инфекции, и ни противокашлевые, ни противоотёчные средства неэффективны.
Антигистаминные препараты, например лоратадин, и глюкокортикоиды, используемые интраназально, эффективны в лечении аллергического ринита.
Британское руководство по астме рекомендует ступенчатый подход, начиная лечение со ступени, наиболее соответствующей тяжести астмы. Лечение повышается со ступени 1 (лёгкая интермитти-рующая астма) до ступени 5 (тяжёлая хроническая астма), спускаясь на одну ступень при хорошем контроле.
Исключение контакта с аллергенами при астме у детей
Хотя многие случаи астмы у детей бывают спровоцированы или усугубляются специфическими аллергенами, очень трудно полностью избегать контакта с ними, поэтому ценность определения таких пусковых факторов с помощью сбора анамнеза или аллергологических тестов сомнительна.
В настоящее время не существует убедительного доказательства, что меры по исключению контакта с аллергенами (например, удаление пушистых животных или использование чехлов на матрасы, непроницаемых для пылевых клещей) эффективны, хотя их можно использовать в некоторых случаях.
Существует мало доказательств, что какая-либо дополнительная или альтернативная терапия эффективна. Родители должны быть осведомлены о пагубном влиянии курения в доме. Хотя зарядка улучшает общую физическую форму, нет доказательств, что физкультура улучшает течение астмы как болезни. Психологическая помощь может быть полезна при тяжёлой хронической астме.
Астма физического напряжения. Некоторые приступы астмы у детей бывают вызваны только значительной физической нагрузкой. При соответствующем лечении астма не должна ограничивать физическую активность, и многие известные спортсмены имеют астму.
В большинстве случаев достаточно принять непосредственно перед нагрузкой бронходилататор — b2-агонист короткого действия, но если у больного выраженные симптомы, лучшую защиту обеспечит приём b2-агонистов длительного действия в сочетании с ингаляционными глюкокортикоидами.
Ступенчатый подход к лечению астмы
Это рациональная ступенчатая последовательность лечения. Терапия зависит от частоты, тяжести симптомов и реакции на лечение. Цель предпринимаемых мероприятий — получить контроль над симптомами, а затем спуститься на одну ступень в лечении в течение следующих нескольких месяце.
Ступень 1. Лёгкая интермиттирующая астма:
– Ингаляционные b2-агонисты короткого действия по мере необходимости
– Дети грудного и раннего возраста — рассмотреть применение ипратропия бромида в ингаляциях
Ступень 2. Приходится выполнять 3 и более ингаляций b2-агонистов в неделю – регулярная превентивная терапия:
– Добавить ингаляционный глюкокортикоид
– Начать с дозы, соответствующей тяжести заболевания
Ступень 3. Плохой контроль симптомов с помощью ингаляционных глюкокортикоидов в обычных дозах – дополнительная терапия:
• добавить ингаляционные b2-агонисты длительного действия
• оценить контроль проявлений астмы:
– хорошая реакция на b2-агонисты длительного действия — продолжить терапию
– улучшение, но контроль неполный — увеличить дозу ингаляционных глюкокортикоидов
– нет реакции на b2-агонисты длительного действия — прекратить приём
У детей младше 2 лет следует рассмотреть возможность направления к детскому пульмонологу
Ступень 4. Постоянно недостаточный контроль проявлений болезни:
Рассмотреть следующие варианты:
• увеличение дозы ингаляционных глюкокортикоидов до очень высокой или максимальной
• добавление четвёртого препарата, например антагониста лейкотриеновых рецепторов, медленно высвобождающегося теофиллина, b2-агониста в таблетированной форме
Ступень 5. Постоянное частое использование пероральных стероидов (глюкокортикоидов):
– Ежедневный приём пероральных глюкокортикоидов в минимальных дозах для достаточного контроля
– Обращение к специализированной терапии — могут понадобиться иммуносупрессивная терапия и психологическая помощь
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Как правильно лечить астму
“Комсомолка” поговорила с врачом-пульмонологом медицинского центра “ЛадаМед” Зоновой Юлией Александровной о причинах возникновения, диагностике и лечении бронхиальной астмы.
1. Может ли заболеть астмой взрослый человек, если в детстве не было проблем с дыханием и подозрений на это заболевание?
Астмой можно заболеть в любом возрасте. Существуют, так называемые внутренние факторы риска возникновения бронхиальной астмы (БА), например, повышенная чувствительность бронхов к разным раздражителям (холодный воздух, запахи и т.п.), ожирение. Наиболее важную роль играет генетическая предрасположенность, о которой человек не был осведомлён. Известно, что наличие бронхиальной астмы у одного из родителей удваивает риск заболевания, а у обоих родителей – увеличивает риск вчетверо. Предрасполагающие гены можно сравнить с кодовым замком заболевания, которое остаётся скрытым, пока не будет введён определённый код. Таким кодом являются внешние факторы-провокаторы бронхиальной астмы (аллергены, респираторные инфекции, различные профессиональные вредности, табачный дым, лекарства, стресс, гормональная перестройка организма), которые могут появиться в любом возрасте.
2. Зачем лечить астму ежедневно, если симптомы возникают не каждый день и быстро прекращаются после ингаляции сальбутамола?
Для лечения бронхиальной астмы используются две категории лекарств: препараты для быстрого купирования симптомов (препараты скорой помощи) и лечебные средства (базисная, плановая терапия). Первая категория включает в себя короткодействующие вещества с бронхорасширяющими свойствами, которые, как правило, доставляются в бронхи при помощи ингалятора. К ним относятся сальбутамол, фенотерол, беротек, беродуал, ипратерол и т.п. Эти лекарства только снимают симптомы астмы, но не лечат заболевание. Лекарства второй группы не предназначены (за некоторым исключением) для быстрого «снятия» симптомов, не используются «по потребности», целью их применения является воздействие на воспаление, то есть лечение бронхиальной астмы. Эти препараты используются ежедневно, длительно в тех дозировках и с той кратностью, которые указаны лечащим врачом. Решение об изменении дозировки или отмене этих препаратов может принимать только доктор.
3. Если есть аллергия на домашнего питомца, проявляющаяся приступами астмы, но ежедневно используются противовоспалительные препараты для лечения заболевания, можно ли оставить питомца дома?
К сожалению, нет. Основным правилом при лечении бронхиальной астмы является устранение контакта с фактором, провоцирующим симптомы. Симптомы и обострения бронхиальной астмы могут возникать даже на фоне правильно подобранной противоастматической терапии. Кроме того, постоянный контакт с фактором-провокатором, не позволит достичь основной цели терапии – контролируемости заболевания.
4. Почему доктор назначил гормональный ингалятор, неужели нет других лекарств для плановой терапии астмы, ведь постоянное применение гормонов опасно?
К препаратам для плановой терапии астмы относятся и ингаляционные гормоны (ИГКС), и негормональные препараты (антилейкотриены, теофиллин, бронхорасширяющие препараты длительного действия, различные классы антител). ИГКС (гормональные препараты) в настоящее время являются наиболее эффективными препаратами, составляют первую линию терапии. При регулярном применении облегчают симптомы, улучшают функцию лёгких, уменьшают потребность в препаратах скорой помощи и риск обострений, улучшают качество жизни. При применении ИГКС в рекомендованных дозировках происходит местное воздействие на бронхи, препараты не всасываются, не оказывают системных эффектов, как гормональные таблетки или инъекции. Все прочие препараты – средства второй линии плановой терапии БА, обладающие либо меньшей эффективностью и влиянием на прогноз, либо выраженными побочными эффектами, или используемые только при тяжёлой неконтролируемой БА по строгим показаниям.
5. После назначения лекарственной терапии астмы использовать ингаляторы мне придётся всю жизнь?
В действительности, это частично зависит от Вас. При строгом соблюдении всех врачебных рекомендаций и достижении контролируемости бронхиальной астмы в большинстве случаев удаётся постепенно снизить объём плановой терапии или полностью её отменить. Современные рекомендации предусматривают управление заболеванием с наименьшим количеством лекарственных средств, которое возможно для поддержания контроля бронхиальной астмы. Если контролируемость бронхиальной астмы будет сохраняться на минимальной терапии, доктор может предпринять попытку её отмены.
О специалисте: Зонова Юлия Александровна, врач-пульмонолог, кандидат медицинских наук, доцент кафедры госпитальной терапии ГБОУ ВПО Кировский медицинский университет, член Российского респираторного общества, член Европейского респираторного общества.
Записаться на прием к врачу-пульмонологу можно по телефонам: (8332) 52-53-53; 22-03-03
Бронхиальная астма
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Николаева Лариса Ивановна
Врач-терапевт, зам.главного врача по КЭР
Высшая квалификационная категория, кандидат медицинских наук
Смитиенко Анна Викторовна
Кандидат медицинских наук
Харебова Жанна Леонидовна
Высшая квалификационная категория
Пульмонология. Кашель – симптом опасных заболеваний
“Специальный репортаж”, ТВ-программа, телеканал “Москва 24” (ноябрь 2021г.)
Радио “Sputnik” (интернет-портал) (август 2021г.)
“Жизнь Столички”, журнал (июнь 2021г.)
РИАМО, интернет-портал (март 2021г.)
Блог Райффайзенбанка (апрель 2020г.)
“MediaMetrics”, радиостанция, программа “Онлайн прием” (март 2017г.)
Бронхиальная астма — хроническое воспалительное заболевание бронхов, основными проявлениями которого выступают приступы удушья, свистящего дыхания, кашля, вызванные обратимым сужением просвета бронхов, беспокоящие больного преимущественно в ночное время или рано утром.
Бронхиальная астма — довольно распространенное заболевание и, как и многие другие хронические заболевания, она требует очень внимательного отношения к лечению, обязательного обучения основам самоконтроля за течением болезни и регулярного посещения врача. На сегодняшний день абсолютно очевидно, те люди, которые тщательно выполняют предписания врача и трепетно относятся к своему здоровью, в 10 раз реже страдают обострениями бронхиальной астмы и практически всегда избегают тяжелых осложнений болезни. Кажущаяся сложность лечения со временем входит в образ жизни и в дальнейшем существенно помогут улучшить Ваше самочувствие. Правильное лечение — залог активной жизни, которая по своему качеству и продолжительности практически никак не отличается от людей, не страдающих астмой!
Симптомы
Приступ удушья (острая нехватка воздуха) с резким затруднением выдоха — основное проявление бронхиальной астмы. Чаще всего, удушье возникает после вдыхания пыли, дыма, резких запахов, на фоне физической нагрузки. Другими признаками астмы могут быть сухой кашель, ощущение дискомфорта в груди, свистящие хрипы. Чаще эти симптомы беспокоят ночью или рано утром.
У некоторых людей заболевание носит сезонный характер (симптомы возникают, в основном, в весенне-летнее время — например, во время цветения различных растений) или появляются только при контакте с аллергеном (например, с животными). Такую форму бронхиальной астмы называют эпизодической, или интермиттирующей. У других людей симптомы могут беспокоить в течение всего года — в этом случае говорят о постоянной (персистирующей) форме бронхиальной астмы. В любом случае, даже при легкой персистирующей бронхиальной астме, необходимо лечение.
Осложнения
При правильном лечении осложнения бронхиальной астмы практически невозможны.
Тем не менее, при неадекватном лечении может формироваться стойкое сужение бронхов (хроническая обструктивная болезнь легких), разрушение «дыхательного аппарата» легких — альвеол (эмфизема) и стойкая дыхательная недостаточность.
При отсутствии противовоспалительной терапии и передозировки короткодействующими бета2-адреномиметиками (например, сальбутамолом) приступы астмы могут протекать очень тяжело и может развиться так называемый астматический статус — выраженное сужение бронхов с формированием слизистых пробок в мелких воздухоносных путях. Самостоятельное исчезновение данного осложнения, как и самостоятельное его лечение, невозможно, необходима срочная госпитализация!
При тяжелом приступе бронхиальной астмы может также развиться спонтанный пневмоторакс — проникновение воздуха в плевральную полость через разрыв в легком, что также требует экстренной госпитализации.
Диагностика
Диагноз устанавливают на основании описания типичных проявлений бронхиальной астмы. Диагностическое значение имеет и быстрый эффект (уменьшение затрудненного дыхания) после ингаляции бронхорасширяющего препарата. Важно выяснение наследственной предрасположенности, провоцирующих приступы факторов. Полноценное обследование, особенно при первичном обращении, включает общеклинические анализы (общий анализ крови с оценкой лейкоцитарной формулы; определение уровня общего белка и оценка белковых фракций; исследование иммуноглобулинов М, G, E; общий анализ мокроты), исследование функции внешнего дыхания (спирометрия) рентгенографию органов грудной клетки, определение возможных аллергенов, чаще всего с помощью кожных тестов на аллергию.
К средствам «самодиагностики» и самоконтроля относят пиковую флоуметрию (пикфлоуметрия), которая помогает определить скорость выдоха и при постоянном проведении — вовремя зафиксировать начинающееся обострение бронхиальной астмы.
На основании частоты возникновения симптомов астмы и показателей функции внешнего дыхания определяется тяжесть болезни и в зависимости от ее степени подбирается адекватное лечение.
Лечение бронхиальной астмы
1. В случае развития приступа удушья или перед предполагаемой физической нагрузкой необходимы ингаляции быстродействующих бронхорасширяющих средств, назначаемых врачом, из группы бета2-адреномиметиков (например, сальбутамол, фенотерол).
Важно правильно выполнять ингаляцию, желательно пользоваться спейсером (см. «Правила пользования ингаляторами»). К сожалению, почти все люди, не прошедшие обучения, делают очень много ошибок при ингаляциях. Отнеситесь к этому очень ответственно!
После ингаляций полощите рот обычной водой!
В случае развития тяжелого приступа бронхиальной астмы, который не снимают ингаляции быстродействующего бронхорасширяющего средства, необходимо, не откладывая, обратиться за медицинской помощью.
2. В основе лечения бронхиальной астмы лежит применение ингаляционных глюкокортикоидов (исключение только составляет только интермитирующая форма бронхиальной астмы). Эти вещества подавляют воспаление в бронхах, уменьшают частоту и выраженность приступов удушья и других симптомов заболевания. Поскольку ингаляционные глюкокортикоиды используются в виде ингаляций, только малая часть препарата попадает кровь, и, следовательно, нежелательные лекарственные реакции встречаются редко. Уменьшить частоту их развития Вы сможете, если после использования ингаляторов будете полоскать рот обычной водой.
Помните, без использования ингаляционных глюкокортикоидов Вы не лечите Ваше заболевание! Правильное выполнение ингаляций, использование спейсера и полоскание ротовой полости водой после применения данных лекарств очень важно при использовании ингаляционных глюкокортикоидов, не пренебрегайте этим!
Возможно применение (1-2 раза в день) длительнодействующих лекарственных препаратов (бета2-адреномиметиков длительного действия, лейкотриенов, теофиллина), для предупреждения развитие приступов бронхиальной астмы. При тяжелых формах бронхиальной астмы возможно использование оральных глюкокортикоидов и антител к иммуноглобулину Е.
3. Для аллергиков могут быть рекомендованы противоаллергические средства. В случае известного аллергена и плохого контроля заболевания возможна специфическая иммунотерапия аллергенами (аллергенспецифическая иммунотерапия).
Кроме того, важно исключить воздействие аллергенов, при помощи простых мероприятий.
- Надевайте непроницаемые покрытия на матрасы, подушки и одеяла.
- Постельные принадлежности стирайте еженедельно в горячей воде (55-60°С).
- По возможности удалите ковры и ковровые покрытия.
- Все ковры обрабатывайте акарицидами и/или таниновой кислотой.
- По возможности избавьтесь от мебели с тканевой обивкой.
- Используйте жалюзи или занавески, легко стирающиеся в горячей воде.
- Мягкие игрушки стирайте в горячей воде или периодически замораживайте. Дети не должны спать с мягкими игрушками в кровати.
- Проводите мероприятия для уменьшения контакта с аллергенами домашних животных.
- Используйте воздухоочистители.
- Ограничьте контакты с поллютантами (загрязнителями воздуха) вне помещений.
- Избегайте курения и прокуренных помещений.
- Избегайте контакта с пылью и другими раздражающими факторами, такими как спреи для волос, краска, сильные запахи или любой дым.
4. При бронхиальной астме нельзя применять некоторые лекарства (например, многим пациентам противопоказана ацетилсалициловая кислота и схожие с ней препараты, так как они могут способствовать сужению бронхов).
5. Крайне важно своевременно и правильно лечить инфекционные заболевания дыхательных путей!
Насколько эффективно Вы лечите свое заболевание?
При адекватном лечении можно достичь полноценной ремиссии (отсутствия признаков болезни), которая определяется следующими основными компонентами:
- Симптомы астмы возникают не чаще 2 раз в неделю.
- У Вас нет ограничений по обычной ежедневной деятельности, включая умеренную физическую нагрузку.
- Вы не просыпаетесь ночью из-за удушья или кашля.
- У Вас не возникает необходимость более 2 раз в неделю пользоваться ингаляторами.
- Функция дыхания нормальная или близка к нормальным показателям, а колебания пиковой скорости выдоха в течение суток составляют не более 20%.
Правила пользования ингаляторами
Использование дозированных аэрозольных ингаляторов без спейсера
- Встряхнуть ингалятор перед использованием.
- Сделать глубокий выдох.
- Мягко обхватить мундштук ингалятора губами (зубы как бы прикусывают ингалятор).
- Начать медленно вдыхать.
- Сразу после начала вдоха один раз нажать на ингалятор.
- Медленно продолжить вдох до максимума.
- Задержать дыхание на 10 секунд или при невозможности так долго – задержать дыхание насколько возможно, желательно не вынимая ингалятор изо рта.
- Сделать выдох через рот.
- Повторная ингаляция не ранее чем через 30 секунд.
- Прополоскать рот водой.
Использование дозированных аэрозольных ингаляторов со спейсером
Использование специального устройства — спейсера — значительно увеличивает эффективность аэрозольных ингаляций. Будьте внимательны, алгоритм использования аэрозольного ингалятора со спейсером имеет несколько существенных особенностей.
Лекарства от астмы
Лекарства от астмы играют ключевую роль в установлении контроля над вашим состоянием. Бронхиальная астма – хроническое заболевание, характеризующееся воспалением дыхательных путей, которое вызывает повторяющиеся симптомы: затрудненное дыхание, кашель и образование слизи. Лишь подходящее лечение поможет избежать приступов удушья и вести активный образ жизни.

Лекарства от астмы нацелены на:
- Контроль воспаления и предотвращение таких хронических симптомов, как кашель или удушье в ночное время, предутренние часы или после физических нагрузок (терапия для длительного контроля).
- Облегчение приступов астмы при их появлении (экстренное купирование симптомов).
Существуют два основных типа лекарственных препаратов для долговременного контроля над заболеванием и быстрого купирования симптомов.
- Противовоспалительные препараты. Это наиболее важный тип терапии для больных астмой, поскольку препараты этой группы постоянно работают на предотвращение приступов. Стероиды (или «кортикостероиды») – крайне необходимые всем страдающим от астмы противовоспалительные лекарственные средства. Они уменьшают отек и образование мокроты в дыхательных путях. В результате, респираторный тракт становятся менее чувствительным и не так остро реагирует на воздействие раздражителей.
- Бронхолитики. Лекарства от астмы этой группы снимают симптомы, расслабляя мышцы бронхов, сужающие просвет дыхательных путей. В результате просвет бронхов быстро расширяется, способствуя поступлению больших объемов воздуха в легкие и обратно. В результате дыхание улучшается. Бронхолитики также способствуют отходу мокроты из легких. С расширением просвета мокрота движется свободнее и легче откашливается.
Существуют различные варианты назначения данных лекарств. Лечение может считаться успешным, если с его помощью вы можете вести полноценную, активную жизнь. Если проявление симптомов астмы не удается контролировать, обратитесь к специалисту за новой терапией, которая принесет желаемые плоды.
Лекарства для долговременного контроля астмы
Врачи и специалисты в области астмы выделяют два главных элемента заболевания: воспаление дыхательных путей и острый бронхостеноз (сужение просвета бронхов). Как показали исследования, уменьшение и профилактика дальнейших воспалительных процессов – необходимое условие предотвращения приступов астмы, госпитализации и летального исхода.
Препараты для длительного контроля заболевания принимаются ежедневно в течение продолжительного времени для достижения и поддержания контроля над персистирующей бронхиальной астмой (симптомы заболевания, проявляющиеся больше двух раз в неделю, и частые приступы удушья влияют на активность).
Наиболее действенными лекарствами для долговременного контроля являются препараты, останавливающие воспаление дыхательных путей (противовоспалительные препараты), но есть и другие медикаменты, зачастую используемые вместе с противовоспалительными для усиления действия последних.
К лекарственным препаратам для длительного контроля астмы относятся:
- Кортикостероиды (препараты выбора для лечения персистирующей астмы, любой препарат этой группы принимается в ингаляционной форме).
- Бета-агонисты длительного действия (бронхолитики должны использоваться только вместе с противовоспалительными препаратами).
- Комбинированные препараты (ингаляционные кортикостероиды + бета-агонисты длительного действия – современный класс препаратов, позволяющих достигать контроля астмы при использовании меньшей дозы стероидов).
- Модификаторы лейкотриенов (обладают менее выраженным противовоспалительным действием, чем стероиды).
- Теофиллины (бронхолитическое средство, применяется в комбинации с противовоспалительным препаратом, в настоящее время имеет ограниченное применение).
- Стабилизаторы мембран тучных клеток (слабые противовоспалительные препараты).
- Антитела к иммуноглобулину Е (инъецируемое лекарство, назначаемое пациентам с тяжелой аллергической астмой, которая недостаточно хорошо контролируется применением ингаляционных стероидов).
Лекарства для быстрого купирования симптомов астмы
Лекарства этой группы используются для срочного снятия симптомов при приступах астмы (кашля, чувства заложенности в груди и свистящих хрипов – признаков бронхостеноза).
К лекарствам этой группы относятся:
- Бета-агонисты быстрого действия (любой бронхолитик этой группы для облегчения приступов удушья и предотвращения симптомов астмы, вызванных физической нагрузкой).
- Антихолинергические средства (бронхолитик, по необходимости назначаемый в комбинации с бета-агонистом быстрого действия или в качестве альтернативы этим препаратам).
- Системные кортикостероиды (противовоспалительные средства для купирования обострений бронхиальной астмы; позволяют быстро справиться с приступом на время подбора других средств лечения и для ускорения выздоровления).
Лекарства от астмы: ингаляторы, небулайзеры и таблетки
Лекарства от астмы могут применяться различными способами: их можно вдыхать через дозирующий ингалятор, порошковый ингалятор или небулайзер, а также принимать перорально в виде таблеток или жидкости. Некоторые препараты применяются в виде подкожных инъекций.
Некоторые лекарства от астмы можно применять вместе. Так, например, некоторые ингаляторы содержат комбинацию двух различных лекарственных средств. Благодаря одному устройству в организм поступают одновременно оба средства, соответственно сокращая количество ингаляторов, необходимых для лечения симптомов астмы.

Подойдет ли для лечения астмы аллерговакцинация?
Как показали недавние исследования, проведение аллерговакцинации (иммунотерапии) детям, страдающим аллергией, облегчает симптомы аллергии и снижает вероятность развития астмы. Тот факт, что многие случаи бронхиальной астмы вызваны аллергией, дает основания утверждать, что, контролируя аллергию, можно снизить частоту приступов астмы.
Как часто придется принимать лекарства от астмы?
Бронхиальная астма – неизлечимое заболевание. Частота приема противоастматических средств зависит от тяжести конкретного случая и периодичности проявления симптомов. Например, если проявление симптомов приходится исключительно на сезон аллергии, то прием препаратов для их контроля необходим только в этот период. Хотя такое течение болезни несколько необычно, и большинству страдающих астмой приходится принимать лекарства каждый день.
Основные принципы лечения астмы
Лекарства от астмы – залог правильного контроля заболевания. Узнайте всю информацию о принимаемых вами препаратах: какие средства включены в вашу схему лечения; когда необходимо их принимать; каково их действие и что делать, если лекарство не помогает. Вот некоторые общие принципы, которые нужно всегда держать в голове: