Новое в понимании бронхиальной астмы у детей
Бронхиальная астма – одно из самых серьезных и распространенных заболеваний у детей. С каждым годом количество детей больных астмой увеличивается и поэтому все родители должны быть в курсе того, почему возникает эта болезнь, как она проявляется и как правильно ее лечить?
По статистике, бронхиальной астмой болеют 4-10% детей, среди которых преобладают мальчики. Каждые 10 лет число астматиков увеличивается на 50%. До сегодняшнего дня у врачей нет однозначного ответа, какие причины влияют на то, что детей, больных астмой становится все больше и больше. Но все же основная часть медиков склоняется к мнению, что чаще всего бронхиальной астмой болеют те, кто имеет наследственную предрасположенность к этой болезни, страдает аллергией, живет в районах с плохой экологией и перенес более 3-х эпизодов обструктивного бронхита.
Основные симптомы астмы – сухой кашель и приступы удушья. Кашель при астме может начаться в любой момент и затем перейти в приступ, сопровождаемый удушьем. Во время приступа у ребенка учащается дыхание и затрудняется выдох. Дыхание становится поверхностным, а иногда и свистящим. Мучительное чувство удушья вызывает у ребенка страх, что само по себе может усиливать бронхоспазм.
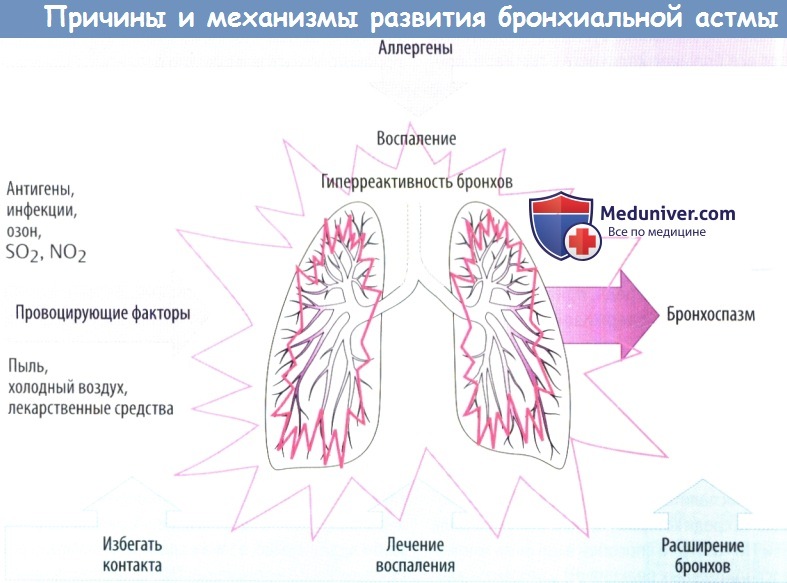
Чаще всего приступы астмы начинаются ночью во время сна и днем после сильного эмоционального потрясения или физической нагрузки. С физиологической точки зрения причина развития бронхиальной астмы – сужение просветов в бронхах вследствие воспаления их слизистой оболочки, отека стенок и гиперсекреции слизи.
Воспаление в бронхах может привести к сужению их просветов, частому сухому кашлю и одышке не только при астме, но и при других заболеваниях, вызываемых вирусами и инфекцией. Например, при ОРВИ, гриппе и обструктивном бронхите. Именно этот факт порождает затруднения при постановке диагноза астма у многих врачей.
Главное отличие бронхиальной астмы от воспалений бронхов, осложненных затруднением отхождения слизи и одышкой, заключается в том, что бронхиальная обструкция может повториться 1-2 раза, но по мере роста ребенка и увеличения диаметра его бронхов нарушения бронхиальной проходимости уже проходят.
В основе же развития бронхиальной астмы лежит патология иммунной системы, заключающейся в избыточной выработке секреции иммуноглобулина Е, отвечающего за развитие аллергических реакций. В норме иммуноглобулин Е держится в организме у детей в следовых количествах, он необходим для осуществления противоглистного и противопаразитного действия.
По этой причине иммунная система ребенка, больного астмой, реагирует на те вещества, на которые в норме реагировать не должна. Вследствие этого в бронхах развивается хроническое аллергическое воспаление, которое практически неизлечимо. Никакими, даже самыми разрекламированными лекарствами и народными средствами, полностью избавиться от астмы невозможно.
Правильное лечение бронхиальной астмы у детей состоит из трех этапов:
1. Поддерживающая лекарственная терапия, позволяющая держать под контролем воспалительный процесс в дыхательных путях. В зависимости от того, что спровоцировало возникновение аллергической реакции в бронхах, применяют различные препараты, снижающие аллергическую реакцию и воспаление в бронхах.
Несмотря на то, что некоторые врачи сейчас не рекомендуют применять для лечения астмы у детей антибиотики, муколитики и седативные препараты, утверждая, что антибиотики не приносят никакой пользы при лечении астмы, муколитики – только увеличивают образование слизи, а успокаивающие средства уменьшают глубину дыхания, пока адекватной замены этим лекарствам нет. Поэтому на практике для лечения бронхиальной астмы педиатры назначают антибиотики, бронхолитики, муколитики и отхаркивающие. Они позволяют расширить и очистить дыхательные пути, что облегчает прохождение воздуха и позволяет держать под контролем воспалительный процесс.
2. Избегание контактов с аллергенами, провоцирующими приступы астмы и удушья. Самые распространенные аллергены – домашняя пыль, шерсть животных, пыльца растений, сухой и грязный воздух. Помните, друг астматика – свежий чистый воздух. Поэтому в детской комнате необходимо убрать ковры и ненужную мебель, которые являются пылесборниками. Влажную уборку в комнате ребенка надо делать каждый день, ее часто нужно проветривать, а с домашними животными и растениями лучше расстаться.
3. Самостоятельное пользование карманными ингаляторами для оперативного снятия бронхоспазмов. Для купирования приступов астмы в экстренных ситуациях применяют препараты, расширяющие бронхи – b2-агонисты. Это сальбутамол, беродуал, эуфиллин, фенотерол и тербуталин. Кроме того, существуют комбинированные препараты, сочетающие в себе противовоспалительное и бронхорасширяющее средства, такие как симбикорт и серетид.
Оптимальный способ введения препаратов, расширяющих бронхи – ингаляционный, так как в этом случае они доставляются быстрее и непосредственно в дыхательные пути. Кроме того, при использовании ингаляторов требуется значительно меньшая доза препарата, что заметно снижает риск развития побочных эффектов. Лучше всего для лечения астмы у детей подходят карманные ингаляторы и небулайзеры. Для оперативного снятия приступа астмы рекомендуется научить детей самостоятельно пользоваться карманными ингаляторами в возрасте 5 лет.
К дополнительным средствам лечения бронхиальной астмы относятся восстанавливающая диета, закаливание, занятия физкультурой и массаж. Правильное питание, одобренное диетологом и пульмонологом, положительно сказывается на выведении мокроты из организма. Высокую эффективность при лечении астмы у детей показывает дыхательная гимнастика, так как при нарушении бронхиальной проходимости очень важно уметь правильно дышать. В качестве дополнительных процедур допустимо использовать народные методы лечения астмы, которые основаны на приеме настоек и отваров лекарственных трав, прополиса, меда, молока и других средств, оказывающих противовоспалительный эффект.
Задача родителей, у детей которых диагностировали астму – приблизить жизнь своего ребенка к полноценной. Лечить ребенка, страдающего бронхиальной астмой, надо под постоянным контролем пульмонолога. Начать лечение нужно сразу после появления у ребенка первых симптомов. Это позволит быстрее купировать распространение аллергена и не допустить повторения приступов астмы.
Бронхиальная астма у детей
Астма определяется врачами как заболевание, характеризующееся эпизодами бронхиальной обструкции (нарушения проходимости бронхов), полностью или частично обратимых. В основе ее лежит воспаление слизистой бронхов и бронхиальная гиперреактивность.
Во время приступа бронхиальной обструкции происходит сужение просвета как мелких, так и более крупных бронхов.
У всех больных астмой, когда нет приступа, тем не менее обнаруживаются признаки воспалительного процесса в слизистой оболочки бронха. Этот факт ставит вопрос о лечении воспалительного процесса – и не только во время приступа астмы. Такие препараты есть, так что настойчивое проведение длительного лечения должно стать основой борьбы с астмой.
Не менее важно и второе положение – о наличии у больных астмой бронхиальной гиперреактивности, то есть повышенной раздражимости бронхов, отвечающих спазмом даже на ничтожные количества раздражающих веществ во вдыхаемом воздухе. Это заставляет создавать для этих больных здоровую воздушную среду.
“Не все астма, что свистит”
Бронхиальная обструкция наблюдается не только при астме, но и при ряде других заболеваний. При большинстве из них, особенно у взрослых, заболевание не имеет ремиссии (светлых промежутков), что и отличает их от астмы.
Но в детском возрасте существует группа очень похожих на астму заболеваний, связанных с вирусной инфекцией. К астме они не имеют никакого отношения. И больной астмой грудной ребенок, и его сверстник без признаков аллергии могут дать эпизод обструкции на фоне ОРВИ. Разница состоит лишь в том, что у астматика приступы заболевания будут повторяться, причем не только при ОРВИ, но и в ответ на тот или иной неинфекционный аллерген, тогда как ребенок без аллергии заболеет обструктивным бронхитом и, скорее всего, “перерастет”, так что бронхиальная обструкция после 1-2 подобных эпизодов прекратится. Именно этот факт порождает сложности в указанных выше “взаимоотношениях” с диагнозом “астма” у многих родителей, а также не полное принятие педиатрами определения астмы.
В чем отличие обструктивного бронхита на фоне ОРВИ и астмы? При некоторых вирусных инфекциях у грудных детей наблюдается воспаление слизистой оболочки бронха, которая утолщается, и увеличивается продукция слизи. Это ведет к сужению очень узких детских бронхов, что сопровождается, так же как при астме, затруднением выхода. Такая картина может повториться 1-2 раза, но с ростом ребенка и увеличением диаметра его бронхов новая инфекция, хотя и вызывает бронхит, существенного нарушения бронхиальной проходимости не вызывает.
То же происходит и у ребенка-аллергика, однако со временем, благодаря сохранению гиперреактивности бронхов, практически каждая новая инфекция будет сопровождаться бронхоспазмом. Более того, такой ребенок может дать приступы обструкции в ответ на вдыхание аэроаллергенов – а это и есть бронхиальная астма.
Среди детей первых трех лет, имеющих обструктивные заболевания, группой риска по бронхиальной астме являются:
– дети с аллергической предрасположенностью (аллергией у родителей, имеющих кожные аллергические проявления, положительные кожные аллергические пробы или высокий уровень иммуноглобулина Е);
– дети, обструктивное заболевание которых развивается без температуры (что говорит о роли неинфекционного аллергена);
– дети, имеющие более 3 обструктивных эпизодов.
В возрасте после 3 лет практически всем детям с обструктивными проявлениями уместно ставить диагноз бронхиальной астмы, правда, у многих из них через 1-3 года заболевание прекращается.
Формы бронхиальной астмы
Выше мы упоминали о двух формах астмы – аллергической и неаллергической. Этим деление астмы на формы не ограничивается.
У многих детей астма протекает без выраженных приступов, во время обострения у них возникает бронхит с явными признаками обструкции, который у нас принято называть астматическим бронхитом, что не должно успокаивать родителей: астматический бронхит есть форма бронхиальной астмы.
У некоторых детей приступ астмы протекает как упорный ночной кашель без выраженной одышки – это тоже форма астмы, которая со временем может переходить в типичную форму.
У ряда детей возникают одышка и затруднение дыхания в ответ на физическую нагрузку – это астма физического напряжения, а развивается приступ как результат бронхиальной гиперреактивности, стимулированной мышечными усилиями.
Многие родители замечают, что приступ астмы возникает при сильном волнении ребенка, иногда даже говорят о “психической астме”. Вряд ли есть основания говорить о психическом механизме астмы, а вот в том, что при любой форме этой болезни волнения, особенно связанные с неспособностью ребенка справиться с той или иной проблемой, могут вызвать приступ, – сомнений нет. Поэтому в семье, где есть ребенок с астмой, очень важен здоровый психологический климат.
Как протекает астма
“Обычный” приступ развивается внезапно, учащается дыхание, затрудняется выдох, ребенок принимает сидячую позу и дышит поверхностно. Часто свистящее дыхание слышно на расстоянии, иногда оно ощущается только при поднесении уха ко рту ребенка. Затруднение выдоха ведет к задержке воздуха в грудной клетке, она обычно вздувается, если положить на нее руки, то ощущается дрожание на выходе.
Приступ может держаться от нескольких минут до многих часов, нередко он кончается самопроизвольно. Однако ждать, когда он пройдет, или применять сомнительные средства (их напридумано очень много) недопустимо: удушье – очень мучительное явление, так что каждая минута промедления с эффективным лечением усиливает страдания ребенка, пугает его, что само по себе может усиливать бронхоспазм. В более тяжелых случаях требуется интенсивная терапия.
Различаются больные и по характеру межприступного периода. У некоторых больных никаких изменений выявить не удается, тогда как у других и в межприступном периоде имеются существенные ограничения со стороны дыхательной функции.
Лечение астмы
Когда я смотрю больного астмой ребенка, первое, о чем я ставлю его родителей в известность, что астма не излечивается ни одним из известных средств. Возможно, это жестоко, но почему я говорю об этом? Потому что многие родители в поисках чудо-средства пробуют самые разные методы, большинство которых не только не приносят пользы, но и вредят больному.
Если не рассчитывать на излечение, то в чем смысл лечения? Смысл его состоит в том, чтобы уменьшить тяжесть астмы, научиться предотвращать приступы, по крайней мере сделать их более редкими, быстро снимать приступ в случае его возникновения. Короче, сделать жизнь ребенка полноценной – как у здорового ребенка.
А в отношении возможности излечения я всегда “облегчаю душу” родителей – в очень большом проценте случаев астма у ребенка проходит самостоятельно.
Ну, а как правильно лечить астму? Надо четко различать лечебные меры, помогающие избавиться от уже возникшего приступа, и средства, позволяющие смягчить течение болезни.
Как предупредить приступ? Предупреждение приступов является основной задачей базисного лечения. Но к этому следует добавить и меры по возможному предупреждению контакта с аллергенами, в первую очередь – с домашней пылью. Лучше убрать ковры и мягкую мебель, по крайней мере в комнате, где спит ребенок. Я нередко шучу – идеальная спальня для ребенка – тюремная камера, где, кроме койки, стола и табуретки, ничего нет. Важно закрыть книги в стеклянных полках, чаще использовать пылесос для уборки, причем лучше увлажняющий. Чтобы уменьшить контакт больного с клещом-дерматофагоидесом, следует обтянуть матрас ребенка полиэтиленовой пленкой и надеть 2 наволочки на подушки. С учетом аллергизирующих свойств пера птицы – следует заменить перьевые подушки на ватные или поролоновые.
Очень трудно расстаться с домашними животными, но это необходимо, если выявлена чувствительность ребенка к их шерсти. В комнате не следует иметь живых цветов – для больного могут быть опасны не только их запахи и пыльца, но и грибок-аспергилюс, который часто заводится в цветочных горшках. У маленьких больных астмой нередко приступ может быть связан с пищевыми аллергенами.
Вряд ли надо говорить о вреде курения в квартире, где есть больной астмой. Для него в первую очередь следует создать условия, обеспечивающие максимальное пребывание на свежем воздухе. Да и все другие меры предупреждения аллергии должны полностью соблюдаться.
Очень важно закалять ребенка – это уменьшит чистоту респираторных инфекций, которые часто являются причиной приступа и способствуют усилению бронхиальной гиперреактивности.
Очень многие дети с астмой плохо переносят физическую нагрузку – через 5-7 минут от начала бега или подвижных игр у них возникает бронхоспазм, вызывающий одышку, или даже приступ астмы. Для предупреждения этого следует сделать 1-2 ингаляции бета-мииетика или принять порошок эуфиллина, после этого бронхоспазм не разовьется, а через 20-30 минут под влиянием физической нагрузки бронхи, наоборот, расширятся, что очень полезно для больного.
Именно поэтому физическая культура, повышение физической выносливости входит в арсенал лечебных средств при астме. Более того, физическая тренировка повышает самооценку больного, способствует выработке у него уверенности в собственных силах и снижает зависимость от взрослых. Очень полезна дыхательная гимнастика, больные астмой в процессе занятий обучаются правильному дыханию.
Многие родители спрашивают, можно ли ребенку с астмой ехать на юг, к морю. Опыт показывает, что такая смена климата обычно провоцирует приступ астмы, так что к этому надо быть готовым. Но затем дети обычно чувствуют себя хорошо и получают много пользы от пребывания на море – ведь морской воздух очень чист, дыхание им снижает гиперреактивность бронхов. По возвращению домой многие больные вновь дают приступы астмы, и к этому тоже надо быть готовым. В целом, польза от такой поездки будет ощутимой, если пробыть на юге месяца полтора-два, не меньше.
Другой частый вопрос – о смене климата. В большинстве случаев “подобрать” климат не удается, так что я обычно не советую родителям пускаться в это очень непростое предприятие. Если астма четко связана с цветением определенного растения, на этот период иногда можно увезти ребенка в другой регион, но чаще всего полностью избавиться от астмы таким способом не удается. Это же относится и к поездкам в горы, где на высоте 1500-2000 метров очень мало аллергенов: это полезно (в том числе и с точки зрения физической тренировки), но полностью избавиться от астмы все же не удается.
Ну а как отнестись к лечению астмы в соляных шахтах? Там в воздухе нет аллергенов, и это способствует снижению гиперреактивности бронхов. Но ведь всю жизнь в шахте не просидишь, так что рассчитывать на излечение не приходится. А вот пребывание в галокамере (комнате, стены которой покрыты солью) представляется мне по меньшей мере сомнительным.
Альтернативные методы лечения
Многим приходилось слышать или читать о чудодейственных средствах – иглоукалывании, особых дыхательных приемах, о чудо-лекарствах, экстрасенсах, якобы излечивающих астму. Да, действительно, легкий приступ можно снять с помощью задержки дыхания или иглоукалывания, но я никогда не мог понять, чем иглоукалывание лучше ингаляции. Более того, задержки дыхания даже при среднетяжелой астме могут быть весьма опасны.
Я не знаю ни одного солидного исследования, в котором было бы доказано излечение астмы с помощью этих методов, а сведения типа “мы лечились у экстрасенса – и астма прошла” совершенно неубедительны: ведь у большенства детей астма рано или поздно проходит!
А вред от всех этих методов один – прибегая к ним, родители отвлекаются от тех мер, которые действительно помогают при астме, в частности – не проводят базисного лечения. Да и применение при приступе других лекарств (приходится слышать от родителей, что им рекомендовали бронхолитин, но-шпу, папаверин, солутан и даже антибиотики) недопустимо, так как они, как правило, не облегчают страдания ребенка.
Что ждет в будущем больного астмой? При правильном лечении, как правило, удается стабилизировать состояние ребенка, и если приступы не прекращаются совсем, то снижается их частота и тяжесть.
И не надо забывать, что очень часто астма проходит.
опубликовано 15/09/2011 21:15
обновлено 30/07/2018
— Болезни органов дыхания
Бронхиальная астма у детей

Бронхиальная астма – хроническое воспалительное заболевание дыхательных путей, сопровождающееся спазмом бронхиального дерева. Лечением болезни занимается пульмонолог, при необходимости привлекаются аллерголог и иммунолог.
Общие сведения

Бронхиальная астма признана одной из наиболее распространенных хронических патологий среди детей школьного возраста. Численность больных увеличивается с каждым годом, что связывают с ухудшением экологической обстановки.
Астма – серьезная и тяжелая патология, которая в отсутствие лечения сопровождается развитием осложнений. Наименее опасные – частые ОРВИ, хронические риниты, синуситы. Но есть и более серьезные. Отсутствие адекватной коррекции заболевания существенно ухудшает качество жизни больного, ведет к нарушениям физического и умственного развития и даже к опасным для жизни состояниям.
Природа заболевания до конца не выяснена. Патология считается многофакторной. Предрасположенность определяется генетически. У детей бронхиальная астма чаще развивается на фоне аллергических реакций.
Патогенез бронхиальной астмы у детей
При бронхиальной астме нарушается реакция слизистой бронхиального дерева на определенные условия (триггеры). К таковым относят повышенную или пониженную температуру и влажность воздуха, вдох аллергенов (пыльца, шерсть, пылевой клещ), контакт с лекарственными и химическими веществами, физические нагрузки, стрессовые ситуации.
В результате в слизистой бронхов развивается дисфункциональное иммунное воспаление. Эпителиальная выстилка отекает и в целях защиты вырабатывает чрезмерное количество слизи. Однако при бронхиальной астме происходит ее сгущение, развивается частичная или полная обструкция бронхов. Ситуация усугубляется бронхоспазмом – сокращением гладких мышц бронхов. В итоге просвет бронхиального дерева значительно сужается (из-за обструкции слизью и спазма мышц). Пациент страдает от приступов мучительного кашля и затруднений при выдыхании из легких воздуха (экспираторная одышка). Объем поступаемого в организм кислорода резко сокращается, все ткани начинают испытывать гипоксию (кислородное голодание), вследствие чего нарушаются любые биохимические реакции.
Виды бронхиальной астмы у детей
В зависимости от причины возникновения заболевания выделяют следующие типы бронхиальной астмы у детей:
- аллергическая: приступы провоцируются контактом с аллергенами;
- инфекционно-зависимая: проявляется на фоне ОРВИ или бактериальных заболеваний дыхательных путей;
- смешанная: возникает на фоне комбинации нескольких факторов.
Также существует аспириновая астма. Отдельно рассматривают бронхиальную астму, проявляющуюся при физических или умственных нагрузках.
В зависимости от частоты возникновения приступов и их тяжести астма бывает легкой, среднетяжелой и тяжелой.
Симптомы бронхиальной астмы у детей

На начальной стадии развития симптомы бронхиальной астмы у детей и подростков могут быть смазанными и напоминать простуду. Однако позже клиническая картина становится более характерной. Заболевание проявляется:
- приступообразным малопродуктивным кашлем (в конце приступа откашливается небольшое количество слизи);
- свистящими звуками во время вдоха-выдоха;
- одышкой (затрудняется преимущественно выдох);
- ощущением сдавливания грудной клетки.
У детей с бронхиальной астмой длительное время наблюдается кашель с хрипами. Симптом усиливается во время активных игр, стрессовых ситуаций (во время плача, испуга), в ночное время. Приступы возникают вскоре после того, как малыш укладывается в постель.
После кашля возникает чувство нехватки воздуха. Дыхание учащается, появляются свистящие хрипы, движения грудной клетки становятся более заметными, выдохнуть больному тяжело, т.к. приходится подавлять сильное сопротивление со стороны суженных бронхов. После приступов ребенок вялый, апатичный, сонливый.
Приступ бронхиальной астмы у ребенка
Сильный приступ бронхиальной астмы у детей – это потенциально опасное состояние со специфическими симптомами, требующее немедленной помощи. Во время обострения отмечается:
- выраженное затруднение дыхания и его учащение;
- заметное усиление свистящих хрипов;
- волнение и беспокойство ребенка;
- посинение губ и ногтей;
- снижение эффекта от привычных средств (ингаляторов).
В этом случае требуется немедленный вызов скорой помощи. В зависимости от состояния ребенка, врачи окажут помощь на месте или госпитализируют маленького пациента.
Причины бронхиальной астмы
Однозначно указать точную причину развития бронхиальной астмы у детей невозможно. Предрасполагающими факторами считаются:
- плохая наследственность (чаще болеют дети, у которых один из родителей имеет такой же диагноз);
- аллергические заболевания в раннем детском возрасте;
- ожирение;
- курение матери во время вынашивания ребенка;
- частые инфекционные заболевания дыхательных путей;
- плохая экология (проживание в больших городах, загазованных районах);
- неблагоприятные бытовые условия (запыленность помещений, чрезмерное использование бытовой химии).
На данный момент предрасполагающим фактором считается и пищевая аллергия. Спровоцировать астму может длительное употребление продуктов, которые стимулируют аллергизацию организма (шоколад, пряности, добавки) на фоне отягощенной наследственности.
Диагностика бронхиальной астмы у детей
Врачи «СМ-Доктор» имеют огромный опыт в диагностике и лечении бронхиальной астмы у детей. При своевременном выявлении заболевания и правильном подходе к терапии можно свести к минимуму количество приступов и значительно улучшить качество жизни больного. А особенностью бронхиальной астмы детского возраста считается возможность полного излечения. Это связано с тем, что организм ребенка постоянно и динамично развивается. Поэтому если создать такие условия, при которых бронхи начнут нормально реагировать, и иммунитет будет адекватно работать, то ребенок полностью избавиться от заболевания, которому не будет места во взрослой жизни.
Врач тщательно изучает анамнез (в том числе семейный), собирает жалобы, выслушивает сердце и легкие. Оценивая эти сведения в совокупности с результатами дополнительного обследования, доктор ставит диагноз и подбирает оптимальное лечение.
Основной метод диагностики бронхиальной астмы у детей – тесты для оценки функции внешнего дыхания. По их результатам делают выводы о степени бронхиальной обструкции. Обследование включает:
- пикфлуометрию (измерение пиковой скорости во время форсированного выдоха);
- спирографию (измерение объема легких);
- пневмотахографию (измерение скорости выхода воздуха в середине выдоха).
Для выявления провоцирующих факторов определяют аллергический статус. По анализам крови и бронхиальной слизи определяют тяжесть заболевания. Для оценки степени обструкции делают рентгенографию легких.
Лечение бронхиальной астмы у детей
Задачей терапии является эффективный контроль болезни, который обеспечит для ребенка возможность жить полноценной жизнью (заниматься спортом, правильно развиваться умственно и физически). При правильно подобранном лечении симптомы удается полностью контролировать, а осложнения предупреждать.
В лечении бронхиальной астмы у детей используется комплексный подход, основанный на причине и стадии заболевания, выраженности симптомов, частоте приступов, возрасте ребенка, сопутствующих заболеваниях. Программа базируется на исключении факторов, провоцирующих приступ (аллергены, стрессы, перенапряжения и т.д.). С учетом формы заболевания назначают лекарственные препараты, которые устраняют воспаление в бронхах, нормализуют секрецию и выведение слизи, снижают реактивность бронхов. Отдельно подбирают средства для экстренного купирования приступов, которые снимают бронхоспазм и восстанавливают вентиляцию легких.
Лечение любых заболеваний (гриппа, ОРВИ, простуды и даже головной боли) у ребенка с бронхиальной астмой должно проходить под контролем врача.
Осложнения бронхиальной астмы у детей
Без ежедневного контроля и тщательного приема препаратов астма может стать причиной тяжелых осложнений, некоторые из которых опасны для жизни:
- астматический статус (состояние, при котором приступ не проходит при стандартной помощи);
- инфекционные заболевания дыхательных путей;
- эмфизема легких;
- бронхоэктазия (расширение концевых отделов бронхов);
- пневмоторакс (повреждение оболочки, покрывающей легкие с выходом воздуха в плевральную полость);
- патология сердца и сосудов и т.п.
Прогноз и профилактика бронхиальной астмы у детей
Бронхиальная астма – это хроническое заболевание, которое сохраняется на всю жизнь у 2 из 3 заболевших детей. После полового созревания симптомы могут как усилиться, так и ослабеть. Качество жизни во многом зависит от правильно подобранного лечения и профилактических мероприятий. Родителям важно знать признаки обострения бронхиальной астмы у ребенка и своевременно принимать меры по его купированию.
Профилактические меры актуальны для детей, склонных к аллергии, а также чьи близкие родственники страдают от астмы. Такие мероприятия необходимо проводить с самого рождения. Для профилактики бронхиальной астмы следует:
- кормить новорожденного грудным молоком как можно дольше;
- правильно вводить прикорм;
- избегать продуктов, которые могут вызвать аллергию (мед, шоколад, орехи);
- своевременно и под контролем педиатра лечить простудные и инфекционные заболевания;
- свести к минимуму контакты с бытовыми аллергенами (химические средства, пыль, шерсть животных);
- использовать подушки и одеяла с гипоаллергенными наполнителями;
- отказаться от любых предметов интерьера, накапливающих пыль (ковры, тяжелые шторы);
- регулярно проветривать дом и делать влажную уборку;
- создать благоприятную психологическую обстановку в семье.
Наиболее эффективны меры, направленные на общее укрепление организма и стимуляцию иммунитета. К таковым относят активный образ жизни, полноценное питание, ежедневные прогулки на свежем воздухе, закаливание.
В «СМ-Доктор» работают квалифицированные детские пульмонологи, аллергологи и иммунологи. Специалисты детально оценят состояние ребенка, составят индивидуальный прогноз в отношении бронхиальной астмы и при объективном диагностировании заболевания назначат целенаправленное лечение. Обращайтесь к лучшим врачам, которые помогут ребенку дышать полной грудью, расти и развиваться правильно!
Врачи:

Детская клиника м.Войковская (Клары Цеткин)
Основные направления терапии при бронхиальной астме у детей
Бронхиальная астма (БА) в течение многих лет рассматривалась как заболевание, обусловленное спазмом гладкой мускулатуры, и поэтому лечилось преимущественно бронхоспазмолитическими препаратами. Однако понимание механизмов развития этого недуга привело к изменению концепции болезни: с точки зрения современных представлений бронхиальная астма у детей — это аллергическое воспаление в дыхательных путях, сопровождающееся бронхиальной гиперреактивностью к различным стимулам [1]. Заболевание характеризуется периодическими приступами удушья, у детей раннего возраста может начинаться рецидивами бронхообструктивного синдрома. Важным диагностическим признаком БА является обратимость обструкции дыхательных путей спонтанно или под влиянием терапии.
Распространенность бронхиальной астмы среди детей в разных странах варьирует от 1,5 до 8-10%. Болезнь может начаться в любом возрасте. У 50% детей симптомы развиваются к двухлетнему возрасту. Обструктивный синдром у детей раннего возраста не всегда свидетельствует о БА [2]. Трудности диагностики БА в этом возрасте приводят нередко к поздней постановке диагноза и как следствие — позднему началу терапии.
Развитие БА связано с воздействием генетических и внешнесредовых факторов [3]. Выделяют факторы:
предрасполагающие к развитию бронхиальной астмы (отягощенная аллергическими заболеваниями наследственность, атопия, бронхиальная гиперреактивность, неблагоприятная экология, табакокурение);
причинные или сенсибилизирующие, способствующие появлению заболевания (аллергены, вирусные инфекции, лекарственные средства);
вызывающие обострение (триггеры) путем стимуляции воспаления в бронхах и/или провоцирующие острый бронхоспазм (различные аллергены, вирусные и бактериальные инфекции, неспецифические воздействия, такие как холодный воздух, табачный дым, эмоциональный стресс, физическая нагрузка).
Наиболее важными в развитии сенсибилизации дыхательных путей являются ингаляционные аллергены (бытовые, эпидермальные, грибковые, пыльцевые). Ведущую роль в формировании бытовой аллергии играет домашняя пыль, представляющая собой комплексный набор аллергенов, главным из которых является клещ домашней пыли. Два вида клещей способны вызывать аллергию: Dermatophagoides pteronyssinus и Dermatophagoides farinae. Клещи питаются чешуйками слущенного рогового слоя кожи человека, обитают в кроватях и постельных принадлежностях (подушках, матрасах, одеялах и др.) и живут в симбиозе с плесневыми грибами, представляющими разновидность микроскопических грибов, обнаруживающихся как в воздухе или на растениях, так и внутри дома. Домашние животные представляют собой один из сильнейших источников аллергенов. Аллергенами являются слюна животного, выделения, роговые чешуйки, слущенный эпителий. Даже после удаления животного высокий уровень аллергенов сохраняется в течение нескольких лет. В последнее время все более частой причиной развития аллергических реакций оказывается аллерген тараканов. Причиной развития пыльцевой бронхиальной астмы могут быть аллергены трех основных групп растений — деревья и кустарники, злаковые травы и сорные травы. У некоторых детей различные лекарственные препараты могут индуцировать приступы удушья. Это антибиотики, особенно пенициллинового ряда, сульфаниламиды, витамины, ацетилсалициловая кислота. Доказано участие сенсибилизации к промышленным аллергенам в развитии бронхиальной астмы. Под воздействием техногенного загрязнения атмосферного воздуха может изменяться структура и повышаться иммуногенность пыльцы и других аллергенов.
Роль различных аллергенов в формировании бронхиальной астмы меняется в зависимости от возраста. Сенсибилизация к различным аллергенам происходит в определенной последовательности. Наиболее часто в первые годы жизни появляется пищевая и лекарственная аллергия, затем аллергия к бытовым, эпидермальным, грибковым аллергенам, и с трех-четырех лет присоединяется пыльцевая сенсибилизация [4].
У детей первым провоцирующим обструктивный синдром фактором нередко выступают респираторные вирусные инфекции (респираторно-синцитиальный вирус, риновирус, вирус гриппа, парагриппа и др.). В последние годы повысилась роль хламидийной, микоплазменной инфекции. Увеличивают риск появления астматических симптомов также ранние проявления атопии в виде атопического дерматита, эффект пассивного курения.
Обострение может протекать в виде острого приступа или затяжного состояния бронхиальной обструкции. Приступ бронхиальной астмы — остро развившееся и/или прогрессивно ухудшающееся экспираторное удушье, затрудненное и/или свистящее дыхание, спастический кашель или сочетание этих симптомов.
Обострение в виде затяжного состояния бронхиальной обструкции характеризуется длительным (дни, недели, месяцы) затруднением дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы бронхиальной астмы различной тяжести.
У детей первых лет жизни бронхиальная астма может скрываться под маской респираторной вирусной инфекции с обструктивным синдромом, бронхиолитом, обструктивным бронхитом. О бронхиальной астме свидетельствуют повторные, три и более, рецидивы бронхиальной обструкции, уменьшение клинических проявлений под влиянием бронхолитической и противовоспалительной терапии в сочетании с отягощенной аллергическими заболеваниями наследственностью, с атопическим дерматитом.
Поскольку при многих легочных заболеваниях могут присутствовать симптомы бронхиальной обструкции, кашель, то наиболее значимыми в плане дифференциального диагноза являются обратимый характер обструкции бронхов, наличие гиперреактивности бронхов. Нередко бронхиальная астма сочетается с аллергическим ринитом, сезонным или круглогодичным.
Астматические проявления характеризуются эпизодичностью. По их течению выделяют легкую, средней тяжести и тяжелую бронхиальную астму. При легкой астме приступы эпизодические, быстро исчезающие, не чаще одного раза в месяц, ночные приступы отсутствуют, ремиссия три и более месяцев, физическое развитие не нарушено. Среднетяжелая бронхиальная астма характеризуется увеличением частоты приступов до трех-четырех и более раз в месяц. Приступы протекают с отчетливыми нарушениями функции внешнего дыхания, снижается переносимость физических нагрузок, появляются ночные приступы два-три раза в неделю. После приступа могут сохраняться покашливание с отхождением мокроты, рассеянные, непостоянные хрипы в легких. При тяжелой бронхиальной астме приступы повторяются несколько раз в неделю или ежедневно, симптомы почти постоянно выражаются в виде тяжелых приступов или астматических состояний, ремиссии короткие, достигаются только на фоне длительного приема лекарственных препаратов, возможно отставание и дисгармоничность физического развития.
Одним из критериев, который может быть использован для оценки тяжести БА, является показатель пиковой скорости выдоха (ПСВ), определяемый с помощью пикфлоуметра. Пикфлоуметрия используется для мониторирования функции внешнего дыхания и контроля за эффективностью проводимой терапии. Для получения достоверных результатов важны правильность и точность выполнения пикфлоуметрии. Повторные данные ПСВ не должны отличаться более чем на 5%. ПСВ больного сравнивается с нормальными для данного ребенка показателями, и определяется отклонение (%) от нормальных показателей.
Исследование повторяется три раза. Выбирается наилучший результат из трех, который записывается в дневник.
Для контроля за больным бронхиальной астмой, а также самоконтроля используется система цветовых зон, по аналогии с сигналами светофора. Родителям и ребенку выдается алгоритм действий по контролю за состоянием и лечением с учетом клинических показателей (см. план действий). В зеленой зоне состояние ребенка стабильно, симптомы отсутствуют или минимальны, пиковая скорость выдоха более 80% нормы (т. е. нормальная). Ребенок может вести обычный образ жизни, не принимать лекарств или продолжать без изменений терапию, назначенную врачом. В желтой зоне появляются незначительные симптомы астмы, кашель, эпизоды свистящего дыхания, нарушается самочувствие, пиковая скорость выдоха снижается ниже 80% нормы. В это время необходимо усилить лечение, дополнительно принять лекарства, рекомендованные врачом. В красной зоне самочувствие ухудшается, появляются приступы удушья, ночные приступы. Пиковая скорость выдоха ниже 50% нормы. Эти признаки являются показанием для срочной консультации с врачом. Если ранее больной принимал гормональные препараты, необходимо немедленно дать ему преднизолон в рекомендованной дозе.
Лечение бронхиальной астмы представляет собой комплексную программу, которая включает:
медикаментозную терапию; разработку плана медикаментозного профилактического лечения и плана лечения в период обострения;
восстановительную (реабилитационную) терапию с использованием немедикаментозных методов лечения, санаторно-курортного лечения;
Современная медикаментозная терапия бронхиальной астмы у детей направлена на уменьшение или ликвидацию воспалительного процесса в дыхательных путях. Для базисной противорецидивной терапии используют кромогликат натрия, недокромил натрия, ингаляционные и системные кортикостероиды, специфическую иммунотерапию. Применяется принцип базисной, ступенчатой терапии в зависимости от тяжести бронхиальной астмы [1]. При ступенчатой терапии доза и количество применяемых средств возрастают по мере увеличения тяжести болезни или уменьшается при ликвидации симптомов. При легкой астме для снятия приступа используют эпизодически бронхоспазмолитические препараты короткого действия (4-6 часов) и курсы лечения нестероидными противовоспалительными препаратами — кромогликатом натрия (интал), недокромилом натрия (тайлед) продолжительностью 2-3 месяца [5]. У детей первых лет жизни, особенно при наличии атопического дерматита, эффективно использование задитена, зиртека. Следует обратить внимание, что противорецидивное лечение необходимо начинать в самом начале заболевания, в том числе у детей раннего возраста, это позволит уменьшить тяжесть течения болезни, число повторных госпитализаций, вызовы скорой помощи [6].
При среднетяжелой астме увеличивается продолжительность лечения кромогликатом натрия и недокромилом натрия до 4-6 месяцев, возможна комбинация с бронхоспазмолитическими препаратами длительного действия (сальметерол, оксис, теопек). При недостаточном эффекте используются ингаляционные кортикостероиды (ИКС) в низких или средних дозах (фликсотид, бекотид, будесонид, ингакорт). Тяжелая бронхиальная астма — показание для терапии ингаляционными кортикостероидами. В большинстве случаев эффективны средние дозы ИКС, особенно в комбинации с бронхоспазмолитиками длительного действия. Показано, что флютиказон пропионат с дозе 200-300 мкг в сутки в сочетании с сальметеролом 50 мг в сутки имеет сходную (или более выраженную) эффективность с монотерапией флютиказоном, который назначается в удвоенной дозе [7]. При необходимости рекомендуются кортикостероиды внутрь или парентерально коротким курсом 1-2 мг/кг в сутки.
При приступе бронхиальной астмы очень важно своевременно использовать бронхоспазмолитики, которые дают быстрый эффект. Применяют три группы бронхоспазмолитических препаратов (b2-агонисты, метилксантины, ипратропиума бромид). Предпочтение отдается b2-агонистам короткого действия (сальбутамол, фенотерол) или комбинации фенотерола с ипратропиума бромидом (беродуал). Эффект после ингаляции появляется через 3-5 минут и продолжается 4-6 часов. Метилксантины (эуфиллин, аминофиллин) назначаются в таблетках при легких симптомах или внутривенно при недостаточном воздействии b2-агонистов. Ипратропиум бромид в ингаляциях (атровент) эффективен при нетяжелых приступах, нередко в сочетании с b2-агонистами для усиления их эффекта [8].
Если состояние улучшилось, но сохраняются затрудненность дыхания, кашель, можно повторить прием препарата через 20 минут, выполнить несколько дыхательных упражнений [9]. Если изменений не происходит, врач может ввести внутривенно эуфиллин, парентерально кортикостероиды, при необходимости направить на госпитализацию. Настораживающие признаки, требующие немедленной врачебной помощи: усиление хрипов, несмотря на принятое лекарство; учащение и затруднение дыхания с напряжением мышц; ухудшение состояния при движении; появление цианоза губ, ногтей; ребенку трудно говорить, ходить.
Для приема препаратов в ингаляциях используют различные устройства. Наибольшее распространение получили дозирующие аэрозольные ингаляторы. Струя аэрозоля, содержащая дозу лекарства, выбрасывается из баллончика под влиянием сжатого газа фреона (хлорфлюорокарбона) с большой скоростью. Очень важно для эффективности ингаляции соблюдать ряд правил (см. Правила проведения ингаляции).
Для детей раннего возраста, не способных координировать дыхание с ингаляцией, при приступе предназначен дозирующий ингалятор со спейсером или спейсером и маской. Спейсер уменьшает количество лекарства, оседающего в полости рта и глотки, оно значительно глубже проникает в дыхательные пути, упрощается техника ингаляции.
К современным эффективным способам доставки лекарственных веществ, в первую очередь бронхоспазмолитиков, относится небулайзер, в котором распыление препарата в форме влажного аэрозоля происходит с помощью сжатого воздуха, подаваемого компрессором [9]. В небулизированном растворе образуются частицы 2-5 мкм, оптимальные для поступления в дыхательные пути. С помощью небулайзера могут распыляться бронхоспазмолитические (сальбутамол, беродуал, беротек) и противовоспалительные препараты (интал, пульмикорт). Небулайзерная терапия может использоваться как в стационаре, так и в домашних условиях обученными родителям особенно эффективна у детей раннего возраста.
Необходимо помнить некоторые правила при использовании небулайзера:
если в соединительной трубке есть влага, включите компрессор на несколько минут для удаления конденсата;
после использования все части небулайзера разбираются, промываются в горячей мыльной воде и тщательно прополаскиваются в проточной горячей воде;
все части небулайзера просушиваются в разобранном виде. Если между процедурами короткий перерыв, для просушивания может использоваться теплый воздух из фена. Дезинфекция проводится раз в неделю. Предпочтение отдается кипячению в течение 10 минут.
Для лечения детей старше пяти лет могут использоваться порошкообразные формы лекарств. Порошкообразные формы доставляются в дыхательные пути с помощью специальных дозирующих устройств (дискхалер, мультидиски, турбухалеры, циклохалер).
Специфическая иммунотерапия относится к базисной терапии легкой и среднетяжелой астмы и проводится в стадии ремиссии аллергологом. Принцип заключается во введении в организм (парентерально, эндоназально, сублингвально, перорально) постепенно возрастающих доз одного или нескольких причинно-значимых аллергенов (домашней пыли, пыльцевых и др.), что приводит к гипосенсибилизации и уменьшению частоты обострений.
В связи с многообразием факторов, участвующих в развитии заболевания, профилактика бронхиальной астмы представляется совершенно необходимой. Важную роль играют улучшение экологической ситуации, в том числе экология жилища, снижение заболеваемости вирусными инфекциями, профилактика аллергических воздействий, начиная с периода внутриутробного развития. Снижение экспозиции аллергенов, воздействия курения, в том числе пассивного, гасит воспаление в бронхах, ведет к уменьшению их гиперреактивности и в итоге смягчает выраженность симптомов болезни.
Важное место в терапии бронхиальной астмы занимает антиастматическое образование пациентов и родителей. Информация о заболевании, принципах терапии, поведении во время приступа, беседы с врачом или занятия в астма-школе помогают бороться с заболеванием.
Для осуществления программы по контролю за БА необходимо улучшение комплайенса (сотрудничества и точности выполнения врачебных рекомендаций больными и родителями).
Для этого необходимы:
помощь больному и семье в выявлении индивидуальных причин, вызывающих обострение бронхиальной астмы (аллергических и неаллергических);
рекомендации больному, касающиеся профилактики обострений бронхиальной астмы: меры по борьбе с домашней пылью, домашним клещом, аллергией на пыльцу; диета, профилактика вирусной инфекции, закаливание;
обучение ребенка и членов семьи домашнему мониторированию: оценка тяжести состояния по клиническим симптомам; подсчет частоты сердечных сокращений, дыхания; распознавание признаков ухудшения состояния, уменьшения или отсутствия эффекта от лекарств; измерение пиковой скорости выдоха с помощью пикфлоуметра с составлением графика, интерпретация полученных данных;
разработка врачом плана действий для данного больного: обучение ребенка и родственников неотложной помощи при приступе бронхиальной астмы на дому и тактике поведения при отсутствии эффекта терапии, ориентации в системе цветовых зон; обучение и контроль за правильностью использования ингалятора, спейсера; советы по профилактике побочного действия лекарств, применяемых в лечении (например, полоскание рта после применения ингаляционных кортикостероидов во избежание кандидоза);
1. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». М., 1997.
2. Богданова А. В., Бойцова Е. В., Старевская С. В., Антонов Е. В., Петрова И. В., Трифонов В. В. Дифференциальная диагностика бронхиальной астмы у детей // Педиатрия. 1998. № 1. С. 66-71.
3. Резник И. Б. Генетические механизмы развития бронхиальной астмы // Аллергология. 1998. № 1. С. 8-13.
4. Le Clainche L., de Blic J., p. Scheinmann Infantile asthma: a heterogeneous disease // Monaldi Arch. Chest. Dis. 1998: 53: 2, 119-122.
5. Геппе Н. А., Карпушкина А. В., Спесивцев В. В. Открытое многоцентровое исследование эффективности и безопасности недокромил-натрия (тайледа) при лечении легкой и среднетяжелой бронхиальной астмы у детей // Русский педиатрический журнал. 1999. № 4. С. 48-52.
6. Геппе Н. А., Куличенко Т. В., Гагиева Д. Противорецидивная терапия бронхиальной астмы у детей раннего возраста // Аллергология. 1999. № 5. С. 25-28.
7. Геппе Н. А., Колосова Н. Г., Бунатян А. Ф., Ильин А. Г. Беда М. В. Медникова О. Б. Дифференцированный подход к назначению ингаляционных кортикостероидных препаратов при бронхиальной астме у детей // Пульмонология. 1999. № 4. С. 32-36.
8.Quereshi F., Pestian J., Davis P., Zaritsky A. Effect of nebulized ipratropium on hospitalization of children with asthma // N. Engl. J. med. 1998. Оct. № 8: 339 (15):1030-5.
9. Неотложная терапия бронхиальной астмы у детей / Под ред. А. А. Баранова. Геппе Н. А., Коростовцев Д. С., Макарова И. В., Малахов А. Б., Лекманов А. У., Резник И. Б. Пособие для врачей. М., 1999. С. 24.
Бронхиальная астма у детей: причины возникновения
Бронхиальная астма является одним из самых распространенных заболеваний детского возраста. Эпидемиологические исследования последних лет свидетельствуют о том, что от 5 до 10% детей страдают этим заболеванием, и с каждым годом этот показатель увеличивается. Серьезную тревогу вызывает также рост смертности от бронхиальной астмы и количества госпитализаций в педиатрические учреждения.
Заболевание это известно с давних времен. Сам термин “астма” происходит от греческого слова, означающего одышку или затрудненное дыхание. Древние греки относились к бронхиальной астме с уважением, считая ее священной болезнью, вызывемой богами. В первом столетии нашей эры греческий врач Аретей отметил, что женщины чаще болеют бронхиальной астмой, а мужчины чаще умирают от нее, дети же имеют самые лучшие перспективы для выздоровления. Во втором столетии нашей эры Гален описал бронхиальную астму как спастическое состояние дыхательной системы. Он правильно предположил, что бронхиальная астма связана с непроходимостью бронхов и предложил разжижать слизь, забивающую бронхи. Известный медик ван Гельмонт, страдающий от астмы, связал это заболевание с дымом и раздражающими веществами. Томас Сиденхэм определил бронхиальную астму, как заболевание, при котором “засорены” бронхи, а американский врач Эберли в 1830 году отметил важную роль наследственности в возникновении бронхиальной астмы. В 1900 году бронхиальную астму связали с сенной лихорадкой. Дальнейшие исследования показали, что это заболевание вызывается множеством причин.
В настоящее время бронхиальную астму у детей рассматривают как хроническое заболевание, основу которого составляют аллергическое воспаление дыхательных путей и гиперреактивность бронхов [1]. Она характеризуется периодически возникающими приступами затрудненного дыхания или удушья вследствие бронхоспазма, гиперсекреции слизи и отека слизистой оболочки бронхов. На основании типичных приступов удушья врач определяет диагноз “бронхиальная астма”. Иногда ставят такой диагноз даже в тех случаях, когда у ребенка отмечается длительный сухой приступообразный кашель, который усиливается по ночам или при пробуждении.
Бронхиальная астма относится к болезням с наследственной предрасположенностью и, как правило, развивается у детей, в семейном анамнезе которых отмечаются больные с аллергическими заболеваниями. У некоторых детей с бронхиальной астмой при кажущемся отсутствии семейной предрасположенности, возможно, имеются родственники, у которых отмечались хрипы в легких, неправильно диагностированные как “хронический бронхит” или “эмфизема легких”. Исследования последних лет свидетельствуют о том, что бронхиальная астма, начинающаяся в раннем детском возрасте, наиболее вероятно имеет наследственное происхождение.
В настоящее время хорошо известно, что начало бронхиальной астмы у большинства детей связано с воздействием различных аллергенов, среди которых наиболее распространенным является домашняя пыль. Около 70% детей с бронхиальной астмой чувствительны к домашней пыли. Домашняя пыль представляет собой сложную смесь, содержащую волокна хлопка, целлюлозы, шерсти животных, споры плесени. Основным компонентом домашней пыли являются клещи, невидимые невооруженным глазом (см. рисунок). Любимая пища домашних клещей – чешуйки, которые слущиваются с человеческой кожи и собираются в матрацах, коврах и мягкой мебели. Они могут находиться также в драпировочной ткани, постельных принадлежностях, мягких игрушках, под плинтусами.
Рис. Клещ домашней пыли (увеличение в 200 раз).
Оптимальными условиями для их размножения является теплый влажный климат. При температуре 10 о С и 50%-ной влажности клещи погибают. Мертвый клещ домашней пыли не теряет своей аллергенности, поскольку его частицы тела обладают выраженной аллергизирующей активностью. У больных, чувствительных к клещам домашней пыли, приступы удушья наиболее часто возникают либо в ночное время суток, либо рано утром. Возникновение симптомов заболевания возможно при застилании постели, поскольку при этом концентрация клещей домашней пыли в воздухе существенно повышается.
Причинами развития бронхиальной астмы могут быть шерсть, перхоть, слюна разнообразных животных (кошек, собак, морских свинок, хомячков и других грызунов). Кошачий аллерген, содержащийся в слюне, шерсти или перхоти, наиболее мощный из всех аллергенов и обладает исключительной стабильностью и способностью глубоко проникать в легкие. Он длительно сохраняется в окружающей среде, даже после того как кошку удаляют из дома. Аллергены собаки (из шерсти, слюны и перхоти) способны сохранять высокий уровень на протяжении нескольких месяцев, даже после удаления собаки из дома. Распространенными причинами развития приступов удушья являются также перхоть лошади, сухой корм для аквариумных рыбок, а также насекомые, особенно тараканы.
Серьезной причиной развития бронхиальной астмы могут быть споры плесени, содержащиеся в воздухе, кондиционерах, а также в сырых темных помещениях (подвалах, гаражах, ванных комнатах, душевых). Зимой, когда земля замерзает или покрывается снегом, плесень на улице перестает быть проблемой для детей-астматиков. Плесневые грибки начинают интенсивно размножаться в воздухе с начала мая, достигая пика в июле или августе и могут вызывать симптомы заболевания до первых заморозков. Плесневые грибки присутствуют во многих пищевых продуктах (выдержанные сыры, пиво, маринованные овощи, кефир, шампанское, сухофрукты, изделия из дрожжевого теста, квас, залежавшийся хлеб).
Пыльца цветущих растений у 30-40% детей, больных астмой, может быть причиной развития приступов удушья. Пик заболеваемости, как правило, приходится на апрель-май и связан с пыльцой деревьев – березы, ольхи, лещины, клена, ясеня, каштана, ивы, тополя и др. Если симптомы бронхиальной астмы возникают в июне-августе, то их причиной является пыльца злаковых трав – тимофеевки, овсяницы, райграса, ежи сборной, мятлика. Сорные травы (лебеда, амброзия, полынь, одуванчик, крапива) вызывают симптомы астмы в летне-осенний период года. Спектр пыльцевых аллергенов и сроки цветения меняются в зависимости от климато-географический зоны. У многих растений пыльца настолько легкая, что разносится по воздуху и беспрепятственно попадает в дыхательные пути. Более тяжелая пыльца (например, у роз и сосен) разносится низколетающими насекомыми, т.е. она менее аллергенна, чем пыльца, находящаяся в воздухе.
У ряда детей приступы удушья могут индуцировать лекарственные препараты, такие как антибиотики, особенно пенициллинового ряда и макролиды, сульфаниламиды, витамины, аспирин. При этом контакт с лекарственными веществами возможен не только при их приеме, но и при пребывании детей вблизи фармацевтических производств.
Отмечаемый в последние годы рост заболеваемости бронхиальной астмой связывается в значительной мере с загрязнением окружающей среды, и прежде всего атмосферного воздуха, химическими соединениями, как правило за счет индустриального (комплекс частиц двуокиси серы) и фотохимического смога (озон, окислы азота).
Неблагоприятное влияние на детей с бронхиальной астмой оказывает загрязнение воздушной среды жилых помещений химическими соединениями. Новые строительные технологии (больше освещения, меньше естественной вентиляции, использование современных отделочных материалов, технология подогрева и увлажнения) заметно изменили качество воздуха внутри жилых помещений и увеличили его отрицательное влияние на дыхательную систему.
Помимо вышеперечисленных факторов, обострение бронхиальной астмы у детей могут вызвать физические нагрузки, эмоциональный стресс, плач, смех, изменение метеоситуации, резкие запахи красок, дезодорантов, парфюмерных изделий, а также табачный дым. У детей-астматиков, родители которых курят, наблюдаются частые обострения, требующие приема противоастматических средств. Установлено, что тяжесть заболевания ребенка находится в прямой зависимости от числа ежедневно выкуриваемых родителями сигарет. Приступы затрудненного дыхания могут развиться у ребенка уже в месячном возрасте, если в семье курят родители или другие родственники.
Вирусные инфекции относятся к наиболее частым причинам приступов астмы. Респираторные вирусы повреждают мерцательный эпителий слизистой облочки дыхательного тракта и увеличивают ее проницаемость для аллергенов, токсических веществ, повышая бронхиальную гиперреактивность. Многие астматики склонны к частым острым респираторным заболеваниям. Наличие очагов хронической инфекции, преимущественно в носоглотке, повышает степень сенсибилизации организма.
Таким образом, бронхиальная астма – это мультифакториальное заболевание, развитие которого тесно связано с воздействием генетических и внешнесредовых факторов. Выяснение причин, вызывающих бронхиальную астму, существенно повышает эффективность терапевтических мероприятий.
Литература
1. Национальная программа “Бронхиальная acтма у детей. Стратегия лечения и профилактика”. М., 1997.
Современные представления о бронхиальной астме среди детей и подростков

Ермакова, О. А. Современные представления о бронхиальной астме среди детей и подростков / О. А. Ермакова. — Текст : непосредственный // Молодой ученый. — 2019. — № 4 (242). — С. 111-114. — URL: https://moluch.ru/archive/242/56038/ (дата обращения: 10.02.2022).
На сегодняшний день в мире 235 миллионов человек страдают от бронхиальной астмы. Распространенность данного заболевания в разных странах варьирует от 2,7 % до 56 %. Бронхиальная астма в большей степени распространена среди детей. Именно в детском возрасте более 90 % случаев бронхообструктивного синдрома приходиться на бронхиальную астму. В 80–85 % случаев бронхиальная астма начинается в возрасте до 6 лет. У детей раннего возраста отмечаются трудности в диагностике, которые связаны с незрелостью дыхательной и иммунной системы ребенка и гетерогенностью бронхиальной астмы. Наличие данного заболевания в анамнезе существенно влияет на качество жизни, поэтому бронхиальная астма является актуальной темой в педиатрии, серьезной медико-социальной и экономической проблемой общества.
Ключевые слова: бронхиальная астма, качество жизни, тригерры, наследственность.
Today, 235 million people worldwide suffer from bronchial asthma. The prevalence of this disease varies from 2.7 % to 56 % in different countries. Bronchial asthma is more common in children. It is in childhood that more than 90 % of cases of bronchial obstruction syndrome fall on bronchial asthma. In 80–85 % of cases, bronchial asthma begins before the age of 6 years. In young children there are difficulties in diagnosis, which are associated with immaturity of the respiratory and immune systems of the child and heterogeneity of asthma. The presence of this disease in the history significantly affects the quality of life, so bronchial asthma is an important topic in Pediatrics, a serious medical, social and economic problem of society.
Key words: bronchial asthma, quality of life, triggers, heredity.
По современным данным бронхиальную астму определяют, как гетерогенное заболевание, характеризующееся хроническим воспалением дыхательных путей, повторяющимися респираторными симптомами, такими как свистящие хрипы («визинг»), затрудненное дыхание, экспираторная одышка. В 27–33 % случаев бронхиальная астма начинается до 1 года, в 55 % случаев — до 3 лет, в 80–85 % — до 6 лет [5, с.79]. В школьном и подростковом возрасте заболевание дебютирует реже, при этом является наиболее частой причиной госпитализации. В связи с бронхиальной астмой госпитализируется 72 % детей в возрасте до 3 лет, 78 % — от 3 до 8 лет, 90 % — 8–14 лет и 94 % — старше 14 лет. Угрожающие жизни приступы отмечаются именно в подростковом возрасте. В период полового созревания бронхиальная астма прекращается в 30–50 % случаев. Начавшись в детском возрасте, бронхиальная астма продолжается у 40–70 % взрослых пациентов, часто принимая тяжёлое течение [1, с.3]. Кроме того, было выявлено, что в детском возрасте заболевание начинается преимущественно у мальчиков, а в подростковом и взрослом — у девочек, тем самым отмечается влияние пола на развитие заболевания.
Гетерогенность бронхиальной астмы проявляется различными фенотипами заболевания, которые возможно дифференцировать между собой в обычной клинической практике. Фенотипические особенности бронхиальной астмы у детей и различные подходы к лечению были определены в 2008 г. в международном согласительном документе PRACTALL. Были идентифицированы аллерген-индуцированный фенотипы (визинг, опосредованный различными триггерами), вирус-индуцированный (эпизодический визинг) и фенотип физического усилия [5, с.79]. Европейская группа респираторного общества предлагает следующую трактовку фенотипов. Эпизодический, или вирусиндуцированный визинг проявляется отдельными эпизодами визинга, в перерывах между которыми нет симптомов гиперреактивности бронхов. Данный фенотип в большинстве случаев имеет благоприятное течение, чаще всего разрешаясь с течением времени. Эпизодический визинг может видоизмениться в визинг, опосредованный многочисленными триггерами, когда пациент имеет проявления вне периода острой респираторной вирусной инфекции (ОРВИ). Триггерами, усиливающими гиперреактивность бронхов в данном случае, могут выступать табачный дым, аллергены, физическая нагрузка, плач, смех. Диагностируется данный фенотип, если пациент имеет частые эпизоды свистящих хрипов, которые не связаны с ОРВИ, отягощенную наследственность по бронхиальной астме, тяжелые обострения (требующие госпитализации или применения терапии системных глюкокортикостероидов) [6, с.109]. Визинг, опосредованный многочисленными триггерами, имеет худший прогноз, и, ставится диагноз бронхиальной астмы, поскольку в таком случае требуется специфическая противовоспалительная терапия.
Легкие и среднетяжелые формы данного заболевания встречаются среди детей в 70 % случаев. С целью предупреждения развития тяжелой формы бронхиальной астмы и инвалидизации детей необходимо применять своевременно адекватные схемы лечения. Варианты течения бронхиальной астмы зависят от наследственности и факторов окружающей среды, формирующих в итоге фенотипические особенности в зависимости от возраста, сроков дебюта и вариабельности лежащего в основе аллергического воспалительного процесса в бронхах [3, с.76]. Отмечаются трудности в диагностике и лечении данной болезни, которые связаны с незрелостью дыхательной и иммунной систем, трудностями выбора формы доставки лекарственных средств, различной и в нередких случаях непредсказуемой реакцией на лечение, а также с небольшим количеством доказательных рекомендаций по лечению астмы у детей [7, с.7].
Бронхиальная астма имеет выраженную наследственную предрасположенность, которая относится к внутренним факторам риска развития данной патологии. Дети, имеющие родственников первой линии родства с бронхиальной астмой, имеют высокий риск развития клинических проявлений астмы [2, с.19]. Если оба родителя страдают атопией и их клиническая форма идентична, то у ребенка риска развития бронхиальной астмы составляет 75 % (Таблица 1).
Риск атопии упробанда при достижении им возраста 7 лет взависимости от наличия атопии всемейном анамнезе
Семейный анамнез
Риск развития атопии (%)
Один из родителей страдает атопией
Сиблинги страдают атопией
Оба родителя страдают атопией, но разными вариантами
Оба родителя страдают атопией, клиническая форма идентична
В результате близнецовых исследований было выявлено, что генетический вклад в развитие бронхиальной астмы оценивается в 30–70 %. Обнаружено, что 64 % детей с астмой являются атопиками, и указывается, что атопическая форма бронхиальной астмы преобладает у детей после семи лет. Неатопическую форму астмы имеют 20–30 % детей и эта форма астмы, как правило, протекает более тяжело [9, с.57].
Кроме внутренних факторов риска развития бронхиальной астмы у детей различают внешние. К факторам, способствующие развитию бронхиальной астмы у предрасположенных к ней детей относятся домашние аллергены (аллергены животных, птиц, тараканов, домашняя пыль, клещи домашней пыли), внешние аллергены (пыльца, грибы), курение (активное и пассивное), респираторные инфекции, чаще вирусного происхождения, прием лекарств и диета. К факторам, вызывающим обострение бронхиальной астмы или способствующим сохранению симптомов относятся триггеры. Чаще всего в роли триггеров выступают домашние и внешние аллергены, респираторные инфекции, поллютанты помещений и внешние воздушные поллютанты (озон, диоксиды серы и азота), чрезмерная физическая и эмоциональная нагрузка, изменения погоды, пищевые добавки.
За последнее десятилетие наблюдается тенденция к развитию более тяжелых форм бронхиальной астмы в детской популяции, а также отмечается частое возникновение жизнеугрожающих состояний и высокий риск инвалидизации детей. Данные обстоятельства существенно влияют на качество жизни детей. Бронхиальная астма ассоциирована с физическими, эмоциональными и социальными ограничениями. Наличие данного заболевания ограничивает участие ребенка в подвижных и спортивных играх со сверстниками, а также во время уроков физической культуры. Для оценки качества жизни пациентов разработаны специальные вопросники, которые учитывают возраст пациента. Одним из таких опросников качества жизни детей с бронхиальной астмой является Pediatric Asthma Quality of Life Questionnaire (PAQLQ), который разработан для детей в возрасте 7–17 лет. Он позволяет оценить основные виды деятельности детей, такие как игры с друзьями, катание на велосипеде. Другой опросник — Childhood Asthma Questionnaires (CAQ) подразделяется на 3 категории детей обозначаемые АВС: A 4–7 лет, B — 8–11лет, С — 12–16 лет.
В 2004 г. в России было проведено самое крупное многоцентровое исследование качества жизни детей с бронхиальной астмой в рамках проекта ИКАР (Исследование качества жизни в России). Целью исследования стало изучение общего и специфического качества жизни у детей, страдающих бронхиальной астмой [8, с.109]. В ходе исследовании были опрошены дети и родители 18 городов России. В результате исследования были получены следующие данные.
Установлено, что легкое течение бронхиальной астмы оказывает незначительное негативное влияние на качество жизни детей и в большей степени обусловлено самим фактом наличия заболевания, а не реальными ограничениями, накладываемыми болезнью на физическое и психосоциальное функционирование ребенка. Среднетяжелая форма характеризуется ограничениями физического функционирования детей и негативно влияет на эмоциональное состояние ребенка и родителей. Психосоциальный статус детей практически не отличается от сверстников, за исключением более низкой самооценки. Тяжелая форма бронхиальной астмы оказывает выраженное негативное влияние на физические и психосоциальные компоненты качества жизни [8, с.109]. При этом наибольшие отклонения зарегистрированы для показателей, характеризующих физический статус ребенка. При оценке качества жизни большинство показателей данных родителями и детьми совпадают.
По инициативе Всероссийского научного общества пульмонологов и Союза педиатров России в 1997г. была разработана первая Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика [4, с.6]. В работе над программой принимали участие ведущие специалисты из различных регионов России. Впервые, благодаря программе, был использован опыт совместной работы терапевтов и педиатров, передовой международный опыт, отраженный в основных положениях совместного доклада ВОЗ и Национального института Сердце, Легкие, Кровь (США). Данная программа стала первым документом, разработанным в отечественной педиатрии, направленным на формирование единой позиции в борьбе с бронхиальной астмой у детей.
Таким образом, бронхиальная астма у детей имеет ряд особенностей, которые необходимо учитывать в работе врача-клинициста для постановки своевременного правильного диагноза и назначения адекватной терапии.
- Астафьева, Н. Г. Трудности диагностики и лечения бронхиальной астмы у детей первых пяти летжизни // Лечащий врач. — 2011. — № 1. Спец. вып. — С. 3.
- Будчанов Ю. И., Делягин В. М. Генетика бронхиальной астмы //Практическая медицина. — 2010. — №. 45. — С.19.
- Геппе Н. А. Актуальность проблемы бронхиальной астмы у детей //Педиатрия. Журнал им. ГН Сперанского. — 2012. — Т. 91. — №. 3. — С. 76.
- Жаков Я. И. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика» //Пульмонология. — 1997. — №. 1. — С. 6.
- Мицкевич С. Э. Фенотипы бронхиальной астмы у детей и дифференцированная тактика диагностики и лечения //Вестник Челябинского государственного университета. — 2014. — №. 4 (333). — С. 79.
- Недельская С. Н., Ярцева Д. А. Диагностика бронхиальной астмы у детей раннего возраста: возможности, проблемные вопросы, дифференциальная диагностика //Здоровье ребенка. — 2013. — №. 2 (45). — С. 109.
- Овсянников, Д. Ю. Бронхиальная астма у детей первых пяти лет жизни // Аллергология и иммунология в педиатрии. Клиническая фармакология в педиатрической аллергологии и иммунологии. — 2011. — № 3. — С. 7.
- Тимошина Е. Л., Дугарова С. Б. Качество жизни: актуальность проблемы и характеристика качества жизни детей с бронхиальной астмой //Бюллетень сибирской медицины. — 2009. — Т. 8. — №. 4. — С. 109.
- Титова Н. Д. Роль аллергических реакций различных типов в патогенезе бронхиальной астмы у детей //Иммунопатология, аллергология, инфектология. — 2007. — №. 4. — С. 57.
Основные термины (генерируются автоматически): бронхиальная астма, ребенок, качество жизни детей, визинга, детский возраст, качество жизни, риск развития, клиническая форма, подростковый возраст, тяжелая форма.






