Статьи: Эндоскопическая шкала EREFS при оценке эозинофильного эзофагита (Hirano, 2012 г.)
Эозинофильный эзофагит (ЭоЭ) — это хроническое иммуноопосредованное заболевание пищевода, характеризующееся симптомами эзофагеальной дисфункции и выраженной эозинофильной инфильтрацией слизистой оболочки органа.
Диагностика ЭоЭ основывается на
- · данных клинической картины заболевания (дисфагия, эпизоды вклинения пищи в пищевод, боль в грудной клетке без связи с глотанием), а также
- · на совокупности эндоскопических и гистологических признаков.
Критерием установления диагноза служит эозинофильная инфильтрация слизистой оболочки пищевода с плотностью эозинофилов ≥ 15 в поле зрения микроскопа при большом увеличении (×400) по крайней мере в одном из биоптатов (около 60 эозинофилов в мм2).
Вспомогательное значение для диагноза имеют:
- · исследование общего IgE,
- · эозинофилия периферической крови,
- · результаты кожных аллергопроб.
%2C%2078%E2%80%9383-min.png)
Полный текст статьи:
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ЭОЗИНОФИЛЬНОГО ЭЗОФАГИТА
В 93 % наблюдений заболевание характеризуется наличием патогномоничных эндоскопических признаков, однако только эндоскопическая картина, без последующей гистологической верификации, не являются основанием для установления диагноза ЭоЭ.
Эндоскопическими признаками ЭоЭ различной степени тяжести являются:
- фиксированные концентрические сужения пищевода,
- продольная линейная исчерченность,
- очаговый отек слизистой оболочки,
- белесоватые участки экссудативного налета (эозинофильные микроабсцессы) на поверхности слизистой оболочки,
- специфические стриктуры [27–29].
В соответствии с предложенным набором признаков и степени их выраженности ЭоЭ определяется и стадируется эндоскопически с использованием критериев EREFS:
- E (exudate) — экссудаты (степени 0–2),
- R (rings) — концентрические сужения (степени 0–3),
- E (edema) — отек (степени 0–2),
- F (furrows) — борозды (степени 0–2),
- S (strictures) — стриктуры (степени 0–1).
Наиболее ранний эндоскопический признак ЭоЭ – белесоватые участки экссудативного налета на поверхности слизистой оболочки пищевода, обусловленные специфической эозинофильной инфильтрацией. Подобные проявления ЭоЭ зачастую принимаются врачами-эндоскопистами за признаки грибкового или бактериального эзофагита или вообще не принимаются во внимание.
Стадирование:
Е 2 — значительное количество участков экссудативного налета (более 10% поверхности слизистой оболочки пищевода)
Множественные фиксированные концентрические сужения пищевода (не исчезающие при прохождении перистальтической волны) обусловлены фиброзом слизистой оболочки вследствие длительно существующей эозинофильной инфильтрации, при этом пищевод начинает напоминать трахею (так называемая «трахеизация пищевода»).
Стадирование:
Отек слизистой оболочки пищевода достаточно сложно обнаружить при стандартном эндоскопическом исследовании. Только осмотр в узкоспектральном режиме позволяет оценить наличие или отсутствие видимой васкуляризации слизистой оболочки пищевода вследствие ее утолщения. Кроме того, данный признак может наблюдаться и при других заболеваниях пищевода, в частности при ГЭРБ, и, соответственно, он должен оцениваться вместе с другими признаками.
Стадирование:
E 0 — отсутствие отека (капилляры слизистой оболочки пищевода четко видны)
Продольная линейная исчерченность (продольные борозды) – более поздний эндоскопический признак ЭоЭ. Она обусловлена реактивными изменениями слизистой оболочки пищевода в ответ на эозинофильную инфильтрацию.
Стадирование:
F 0 — отсутствие продольных борозд
F 1 — неглубокие продольные борозды
S (strictures)
Наиболее поздним признаком длительно существующего ЭоЭ является наличие рубцовых стриктур — терминального варианта фиброза слизистой оболочки пищевода. Зачастую данное проявление ЭоЭ коррелирует с одновременным наличием ГЭРБ.
Стадирование:
S 0 — отсутствие рубцовых стриктур
Такой подход к стадированию ЭоЭ позволяет в первую очередь оценивать тяжесть течения ЭоЭ, а во-вторых, по изменению кода – оценивать эффективность проводимой терапии [29].
НАПРИМЕР, эндофото нескольких пациентов ДО и ПОСЛЕ терапии ГКС. Отмечается положительная динамика эндоскопических признаков, которые мы регистрируем, используя критерии EREFS!
Раздел КЛАССИФИКАЦИИ
Список литературы:
Литература / References 1. Трухманов А.С., Ивашкина Н.Ю. Эозинофильный эзофагит. В кн. Ивашкин В.Т. (ред.) Рациональная фармакотерапия заболеваний органов пищеварения. 2-е изд. М.: Литерра, 2011. С. 267–9 [Trukhmanov A.S., Ivashkina N.Yu. Eosinophilic esophagitis. In: Ivashkin V.T. (ed.) Rational pharmacotherapy of digestive system diseases. 2nd ed. Moscow: Literra, 2011. P. 267–9 (In Rus.)]. 2. Ивашкин В.Т., Баранская Е.К., Кайбышева В.О., Иванова Е.В. и др. Эозинофильный эзофагит: обзор литературы и описание собственного наблюдения. Рос журн гастроэнт гепатол колопроктол. 2012;22(1):71–81 [Ivashkin V.T., Baranskaya E.K., Kaibysheva V.O., Ivanova E.V. et al. Eosinophilic esophagitis: A literature review and the description of the authors’ experience. Russian Journal of Gastroenterology, Hepatology, Coloproctology. 2012;22(1):71–81 (In Rus.)]. 3. Lucendo A.J., Molina-Infante J., Arias Á. et al. Guidelines on eosinophilic esophagitis: evidence-based statements and recommendations for diagnosis and management in children and adults. United European Gastroenterol J. 2017;5(3):335–58. DOI: 10.1177/2050640616689525 4. Dellon E.S., Gonsalves N., Hirano I. et al. ACG clinical guideline: evidenced based approach to the diagnosis and management of esophageal eosinophilia and eosinophilic esophagitis. Am J Gastroenterol. 2013;108:679–92. 5. Cianferoni A., Spergel J.M., Muir A. Recent advances in the pathological understanding of eosinophilic esophagitis. Expert Rev Gastroenterol Hepatol. 2015;9(12):1501–10. DOI: 10.1586/17474124.2015.1094372 6. Hill D.A., Spergel J.M. The Immunologic Mechanisms of Eosinophilic Esophagitis. Curr Allergy Asthma Rep. 2016;16(2):9. DOI: 10.1007/s11882-015-0592-3 7. Spergel J.M. New genetic links in eosinophilic esophagitis. Genome Med. 2010;2(9):60. 8. Dellon E.S., Hirano I. Epidemiology and Natural History of Eosinophilic Esophagitis. Gastroenterology. 2018;154(2):319–32.e3. DOI: 10.1053/j.gastro.2017.06.067 9. Параскевова А.В., Шелковникова И.И., Лапина Т.Л., Трухманов А.С. и др. Пациент 68 лет и пациентка 52 лет с эозинофильной инфильтрацией пищевода. Рос журн гастроэнт гепатол колопроктол 2017;27(4):62–74 [Paraskevova A.V., Shelkovnikova I.I., Lapina T.L., Trukhmanov A.S. et al. Two cases of eosinophilic infiltration of the esophagus: 68 year-old male and 52 year-old female patients. Ross z gastroenterol gepatol koloproktol. 2017;27(4):62–74 (In Rus.)]. DOI: 10.22416/1382-4376- 2017-27-4-62-74 10. Dellon E.S. Epidemiology of eosinophilic esophagitis. Gastroenterol Clin North Am. 2014;43:201–18. 11. Prasad G.A., Alexander J.A., Schleck C.D. et al. Epidemiology of eosinophilic esophagitis over three decades in Olmsted County, Minnesota. Clin Gastroenterol Hepatol. 2009;7:1055–61. 12. Kapel R.C., Miller J.K., Torres C. et al. Eosinophilic esophagitis: a prevalent disease in the United States that affects all age groups. Gastroenterology. 2008;134:1316–21. 13. Castro Jimenez A., Gomez Torrijos E., Garcia Rodriguez R. et al. Demographic, clinical and allergological characteristics of Eosinophilic Esophagitis in a Spanish central region. Allergol Immunopathol (Madr). 2014;42:407–14. 14. van Rhijn B.D., Verheij J., Smout A.J. et al. Rapidly increasing incidence of eosinophilic esophagitis in a large cohort. Neurogastroenterol Motil. 2013;25:47–52. 15. Arias A., Perez-Martinez I., Tenias J.M. et al. Systematic review with meta-analysis: the incidence and prevalence of eosinophilic oesophagitis in children and adults in population-based studies. Aliment Pharmacol Ther. 2016;43:3–15. 16. González-Cervera J., Arias Á., Redondo-González O. et al. Association between atopic manifestations and eosinophilic esophagitis: a systematic review and meta-analysis. Ann Allergy Asth Immunol. 2017;118(5):582–90.e2. DOI: 10.1016/j.anai.2017.02.006 17. Remedios M., Campbell C., Jones D.M. et al. Eosinophilic esophagitis in adults: clinical, endoscopic, histologic findings, and response to treatment with fluticasone propionate. Gastrointest Endosc. 2006;63:3–12. 18. Croese J., Fairley S.K., Masson J.W. et al. Clinical and endoscopic features of eosinophilic esophagitis in adults. Gastrointest Endosc. 2003;58:516–22. 19. Spergel J.M., Brown-Whitehorn T.F., Beausoleil J.L. et al. 14 years of eosinophilic esophagitis: clinical features and prognosis. J Pediatr Gastroenterol Nutr. 2009;48:30–6. 20. Dellon E.S., Speck O., Woodward K. et al. Distribution and variability of esophageal eosinophilia in patients undergoing upper endoscopy. Mod Pathol. 2015;28:383–90. 21. Fiocca R., Mastracci L., Engström C. et al. Long-term outcome of microscopic esophagitis in chronic GERD patients treated with esomeprazole or laparoscopic antireflux surgery in the LOTUS trial. Am J Gastroenterol. 2010;105:1015–23. 22. Dellon E.S., Liacouras C.A., Molina-Infante J., Furuta G.T. et al. Updated International Consensus Diagnostic Criteria for Eosinophilic Esophagitis: Proceedings of the AGREE Conference. Gastroenterology. 2018;155(4):1022– 33.e10. DOI: 10.1053/j.gastro.2018.07.009 23. Lucendo A.J., Arias A., Tenias J.M. Relation between eosinophilic esophagitis and oral immunotherapy for food allergy: a systematic review with meta-analysis. Ann Allergy Asthma Immunol. 2014;113(6):624–9. DOI: 10.1016/j.anai.2014.08.004 24. Schlag C., Miehlke S., Heiseke A., Brockow K. et al. Peripheral blood eosinophils and other non-invasive biomarkers can monitor treatment response in eosinophilic oesophagitis. Aliment Pharmacol Ther. 2015 Nov;42(9):1122–30. DOI: 10.1111/apt.13386 25. Hines B.T., Rank M.A., Wright B.L., Marks L.A. et al. Minimally invasive biomarker studies in eosinophilic esophagitis: A systematic review. Ann Allergy Asthma Immunol. 2018;121(2):218–28. DOI: 10.1016/j.anai.2018.05.005 26. Pelz B.J., Wechsler J.B, Amsden K., Johnson К. et al. IgE-associated food allergy alters the presentation of pediatric eosinophilic esophagitis. Clin Exp Allergy. 2016;46(11):1431–40. 27. Hirano I., Moy N., Heckman M.G. et al. Endoscopic assessment of the oesophageal features of eosinophilic oesophagitis: validation of a novel classification and grading system. Gut. 2013;62:489–95. 28. Kim H.P., Vance R.B., Shaheen N.J. et al. The prevalence and diagnostic utility of endoscopic features of eosinophilic esophagitis: a meta-analysis. Clin Gastroenterol Hepatol. 2012;10:988–96. 29. Hirano I. Role of advanced diagnostics for eosinophilic esophagitis. Dig Dis. 2014;32(1–2):78–83. 30. Liacouras C.A., Spergel J.M., Ruchelli E. et al. Eosinophilic esophagitis: A 10-year experience in 381 children. Clin Gastroenterol Hepatol. 2005;3:1198–206. 31. Saffari H., Peterson K.A., Fang J.C. et al. Patchy eosinophil distributions in an esophagectomy specimen from a patient with eosinophilic esophagitis: Implications for endoscopic biopsy. J Allergy Clin Immunol. 2012;130:798– 800. 32. Nielsen J.A., Lager D.J., Lewin M. et al. The optimal number of biopsy fragments to establish a morphologic diagnosis of eosinophilic esophagitis. Am J Gastroenterol. 2014;109:515–20. 33. Salek J., Clayton F., Vinson L. et al. Endoscopic appearance and location dictate diagnostic yield of biopsies in eosinophilic oesophagitis. Aliment Pharmacol Ther. 2015;41:1288–95. 34. Dellon E.S., Speck O., Woodward K. et al. Distribution and variability of esophageal eosinophilia in patients undergoing upper endoscopy. Mod Pathol. 2015;28:383–90. 35. Kim H.P., Dellon E.S. An Evolving Approach to the Diagnosis of Eosinophilic Esophagitis. Gastroenterol Hepatol (N Y). 2018 Jun;14(6):358–66. 36. Saffari H., Hoffman L.H., Peterson K.A. et al. Electron microscopy elucidates eosinophil degranulation patterns in patients with eosinophilic esophagitis. J Allergy Clin Immunol. 2014;133:1728–34. 37. Capocelli K.E., Fernando S.D., Menard-Katcher C. et al. Ultrastructural features of eosinophilic oesophagitis: impact of treatment on desmosomes. J Clin Pathol. 2015;68:51–6. 38. Collins M.H. Histopathologic features of eosinophilic esophagitis and eosinophilic gastrointestinal diseases. Gastroenterol Clin North Am. 2014;43:257–68. 39. Anyane-Yeboa A., Wang W., Kavitt R.T. The Role of Allergy Testing in Eosinophilic Esophagitis. Gastroenterol Hepatol (N Y). 2018 Aug;14(8):463–9. 40. Syed A., Maradey-Romero C., Fass R. The relationship between eosinophilic esophagitis and esophageal cancer. Dis Esophagus. 2017;30(7):1–5. DOI: 10.1093/dote/ dox050 41. Lucendo A.J., Arias A., Molina-Infante J. Efficacy of proton pump inhibitor drugs for inducing clinical and histologic remission in patients with symptomatic esophageal eosinophilia: a systematic review and meta-analysis. Clin Gastroenterol Hepatol. 2016;14:13–22. 42. Molina-Infante J., Ferrando-Lamana L., Ripoll C. et al. Esophageal eosinophilic infiltration responds to proton pump inhibition in most adults. Clin Gastroenterol Hepatol. 2011;9:110–7. 43. Liacouras C.A., Furuta G.T., Hirano I. et al. Eosinophilic esophagitis: updated consensus recommendations for children and adults. J Allergy Clin Immunol. 2011;128:3– 20. 44. Gómez-Torrijos E., García-Rodríguez R., CastroJiménez A. et al. The efficacy of step-down therapy in adult patients with proton pump inhibitor-responsiveoesophageal eosinophilia. Aliment Pharmacol Ther. 2016 Feb;43(4):534–40. DOI: 10.1111/apt.13496 45. Schaefer E.T., Fitzgerald J.F., Molleston J.P. et al. Comparison of oral prednisone and topical fluticasone in the treatment of eosinophilic esophagitis: a randomized trial in children. Clin Gastroenterol Hepatol. 2008;6:165–73. 46. Tan N. Di, Xiao Y.L., Chen M.H. Steroids therapy for eosinophilic esophagitis: Systematic review and meta-analysis. J Dig Dis. 2015;16:431–42. 47. Sawas T., Dhalla S., Sayyar M. et al. Systematic review with meta-analysis: pharmacological interventions for eosinophilic oesophagitis. Aliment Pharmacol Ther. 2015;41:797–806. 48. Murali A.R., Gupta A., Attar B.M. et al. Topical steroids in eosinophilic esophagitis: systematic review and metaanalysis of placebo controlled randomized clinical trials. J Gastroenterol Hepatol. 2015;31:1111–9. 49. Chuang M.-Y.A., Chinnaratha M.A., Hancock D.G. et al. Topical steroid therapy for the treatment of eosinophilic esophagitis (EoE): a systematic review and metaanalysis. Clin Transl Gastroenterol. 2015;6:e82. 50. Straumann A., Conus S., Degen L. et al. Long-term budesonide maintenance treatment is partially effective for patients with eosinophilic esophagitis. Clin Gastroenterol Hepatol. 2011;9:400–9. 51. Greuter T., Safroneeva E., Bussmann C. et al. Maintenance Treatment Of Eosinophilic Esophagitis With Swallowed Topical Steroids Alters Disease Course Over A 5-Year Follow-Up Period In Adult Patients. Clin Gastroenterol Hepatol. 2018:S1542-3565(18)30598-6. DOI: 10.1016/j.cgh.2018.05.045 52. Eluri S., Runge T.M., Hansen J. et al. Diminishing Effectiveness of Long-Term Maintenance Topical Steroid Therapy in PPI Non-Responsive Eosinophilic Esophagitis. Clin Transl Gastroenterol. 2017;8(6):e97. DOI: 10.1038/ctg.2017.27 53. Moawad F.J., Cheatham J.G., DeZee K.J. Meta-analysis: the safety and efficacy of dilation in eosinophilic oesophagitis. Aliment Pharmacol Ther. 2013;38:713–20. 54. Kagalwalla A.F., Sentongo T.A., Ritz S. et al. Effect of six-food elimination diet on clinical and histologic outcomes in eosinophilic esophagitis. Clin Gastroenterol Hepatol. 2006;4:1097–102. 55. Arias A., Gonzalez-Cervera J., Tenias J.M. et al. Efficacy of dietary interventions for inducing histologic remission in patients with eosinophilic esophagitis: a systematic review and meta-analysis. Gastroenterology. 2014;146:1639–48. 56. Molina-Infante J., Arias A., Barrio J. et al. Four-food group elimination diet for adult eosinophilic esophagitis: A prospective multicenter study. J Allergy Clin Immunol. 2014;134:1093–99. 57. Molina-Infante J., Modolell I., Alcedo J. et al. Step-up empiric elimination diet for pediatric and adult eosinophilic esophagitis: the 2–4–6 study. United Eur Gastroenterol J. 2016;(Suppl 5):A126. 58. Gonsalves N., Yang G.-Y., Doerfler B. et al. Elimination diet effectively treats eosinophilic esophagitis in adults; food reintroduction identifies causative factors. Gastroenterology. 2012;142:1451–5. 59. Lucendo A.J., Arias A., Gonzalez-Cervera J. et al. Empiric 6-food elimination diet induced and maintained prolonged remission in patients with adult eosinophilic esophagitis: a prospective study on the food cause of the disease. J Allergy Clin Immunol. 2013;131:797–804. 60. Kagalwalla A.F., Shah A., Li B.U.K. et al. Identification of specific foods responsible for inflammation in children with eosinophilic esophagitis successfully treated with empiric elimination diet. J Pediatr Gastroenterol Nutr. 2011;53:145–9. 61. Safroneeva E., Straumann A., Coslovsky M. et al. Symptoms have modest accuracy in detecting endoscopic and histologic remission in adults with eosinophilic esophagitis. Gastroenterology. 2016;150:581–90.
Эзофагит

Причины возникновения
Наиболее частой причиной эзофагита является заброс кислого содержимого в пищевод, так называемый желудочно-пищеводный рефлюкс (врачи называют его чаще гастроэзофагеальным), приводящий к повреждению слизистой пищевода вследствие воздействия содержимого желудка на его стенки. В случае, если эзофагит вызван рефлюксом, он называется рефлюкс-эзофагитом.
Другие причины эзофагита включают в себя инфекции (наиболее часто грибки рода кандида, вирус простого герпеса, цитомегаловирус). Эти инфекции наиболее часто встречаются у больных с пониженным иммунитетом, в частности, у страдающих СПИДом или получающих иммуносупрессивную терапию, глюкокортикоиды, противоопухолевые химиопрепараты.
Эзофагит может быть вызван воздействием внешних факторов, таких, как химический ожёг щёлочью или кислотой, растворителем (например бензин, ацетон), сильным окислителем типа перманганата калия. Такой эзофагит обычно наблюдается у детей после случайной пробы или у взрослых после попытки суицида с использованием щелочи, кислоты, растворителя или окислителя.
Часто эзофагит наблюдается у алкоголиков – в данном случае повреждающим фактором является этиловый спирт. Провоцирует эзофагит употребление очень горячей, острой пищи – алиментарный эзофагит.
Физическое повреждение пищевода вследствие лучевой терапии или введения зонда также может быть причиной эзофагита.
Симптомы, течение эзофагита
Эзофагиты проявляются дисфагией (чувством замедления либо препятствия при прохождении еды по пищевому тракту), одинофагией (болью при прохождении еды), болью за грудиной (в данном случае необходимо проводить дифференциальную диагностику со стенокардией), изжогой (жжение за грудиной при контакте слизистой оболочки пищевого тракта с кислым желудочным содержимым — характерный признак рефлюкс-эзофагита). При геморрагическом эзофагите могут быть рвота красной кровью и мелена (черный полужидкий стул).
Виды эзофагита
По течению различают острый и хронический эзофагит.
Острый эзофагит – воспаление стенки пищевода, проявляющееся болями, особенно выраженными при прохождении пищи. В подавляющем большинстве случаев он протекает в сочетании с болезнями желудка и поражает обычно нижнюю часть пищевода.
Началу заболевания способствуют нарушения питания, ожоги, химические вещества, полигиповитаминоз, обширная инфекция.
При остром эзофагите может повышаться температура тела, отмечается общее недомогание, появляются неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, слюнотечение, нарушается глотание.
Хронический эзофагит – хроническое воспаление стенки пищевода. Болезнь может развиться при недостаточно вылеченном остром эзофагите либо как первично-хронический процесс. Хронический эзофагит может развиться при длительном приеме чрезмерно грубой или острой пищи, крепких алкогольных напитков.
Эозинофильный эзофагит – клиническая форма поражения пищевода, развивающаяся на фоне аутоимунных заболеваний. Симптомы эозинофильного эзофагита сходны с симптомами у больных гастроэзофагеальной рефлюксной болезнью, однако антисекреторная терапия не приносит результатов. Предполагают, что причиной такой формы эзофагита является пищевая или респираторная аллергия. Такая форма эзофагита требует иного, отличного от ГЭРБ, лечебного подхода, в частности соблюдение диеты и назначения гормональных противоаллергических препаратов.
По характеру воспалительного процесса и его выраженности различают катаральный, отечный, эрозивный, псевдомембранозный, геморрагический, эксфолиативный, некротический и флегмонозный эзофагиты.
Катаральный и отёчный эзофагит ограничиваются гиперемией (покраснением) слизистой и её отёком.
Эрозивный эзофагит характеризуется возникновением эрозий (повреждение поверхностного слоя) слизистой. Они возникают при остром инфекционном процессе, при химических и тепловых ожогах пищевода.
Геморрагический эзофагит сопровождается кровоизлияниями в стенку пищевода.
Некротический эзофагит развивается при тяжелом течении инфекции и сопровождается омертвением тканей стенки пищевода.
Флегмонозный эзофагит развивается при повреждении стенки пищевода инородным телом, а также после инструментальных исследованиях пищевода (эзофагоскопии).
По локализации и распространенности воспалительного процесса различают дистальный, проксимальный и тотальный эзофагит.
Диагностика эзофагита
Диагностика эзофагита включает в себя рентгенологическое исследование, эзофагоскопию, эзофагоманометрию, которая фиксирует различные по характеру нарушения моторики пищевода, суточную рН-метрию пищевода.
Лечение эзофагита
Лечение эзофагита зависит от тяжести заболевания и может быть консервативным и хирургическим.
Консервативное лечение основывается на приёме антацидов и производных альгиновой кислоты, антисекреторных препаратов, прокинетиков. Дополнительно к медикаментозному лечению применяют эндоскопическую лазеротерапию, гипербарическую оксигенацию, прямую внутрипищеводную электростимуляцию кардии, электрофорез с новокаином на эпигастральную область.
Хирургическое лечение необходимо в тех случаях, когда не помогло консервативное лечение, при осложнениях эзофагита (стриктуры, повторные кровотечения), при частых аспирационных пневмониях, при пищеводе Барретта (из-за опасности малигнизации, т.е. перерождения в онкологию).
- После принятия пищи избегать наклоны вперед и не ложиться в течение 1,5 часов.
- Спать с приподнятым не менее чем на 15 см головным концом кровати.
- Не носить тесную одежду и тугие пояса.
- Ограничить потребление продуктов, агрессивно действующих на слизистую оболочку пищевода (жиры, алкоголь, кофе, шоколад, цитрусовые и др.).
- Отказаться от курения.
Врачи относят эзофагит к рубрике K20 в Международной классификации болезней МКБ-10.
Материалы для профессионалов здравоохранения, затрагивающие проблемы эзофагита
Литература
Видео

Кадр «Сравнительная эффективность и переносимость ингибиторов протонной помпы (ИПП)» из видео Маев И.В. Боли за грудиной как проявление ГЭРБ
Эндоскопические признаки эзофагитов

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Эзофагит – это поражение слизистой оболочки пищевода воспалительно-дегенеративного характера с последующим вовлечением глубоких слоёв стенки пищевода. Первично встречается редко, чаще вторичный и сопровождает заболевания пищевода и других органов.
Острый эзофагит. Возникает при непосредственном воздействии на слизистую оболочку термических, химических или механических факторов, могут распространяться воспалительные процессы из полости рта и др. Эндоскопически диагноз не вызывает сомнений: слизистая гиперемированная, отёчная, лёгко ранима, может кровоточить при прикосновении, возможно наличие изъязвлений. Z-линия расплывчатая.
Степени острого эзофагита (Basset).
- Отёк и артериальная гиперемия слизистой оболочки, обилие слизи).
- Появление единичных эрозий на вершинах отёчных складок слизистой оболочки.
- Отёк и гиперемия более выражены, появляются крупные очаги эрозированной и кровоточащей слизистой оболочки.
- «Плачущая» слизистая, диффузная эрозия. Кровоточит при малейшем дотрагивании. Слизистая может быть покрыта вязкой слизью или желтоватым налётом фибрина. При рефлюкс-эзофагите фибрин приобретает желтовато-зеленоватый оттенок.
Острый эзофагит может проходить в течение нескольких дней. При IV степени может быть перфорация и кровотечение, в отдалённом периоде – рубцовый стеноз пищевода.
Отдельные виды острых эзофагитов
Фибринозный (псевдомембранозный) эзофагит. Возникает при детских инфекциях. Появляется серовато-желтоватый налёт, после его отторжения – длительно незаживающие эрозии.
Коррозивный эзофагит. Возникает при приёме химически агрессивных веществ (щелочей, кислот и др.). В настоящее время эндоскопия не является противопоказанной, как это считалось раньше, но для исследования должен применяться детский фиброэндоскоп наименьшего калибра. При осмотре выявляются выраженная гиперемия и значительный отёк слизистой вплоть до полной непроходимости пищевода. Пищевод теряет свой тонус. Осложняется массивными кровотечениями. Фиброзные стриктуры развиваются с 3-6 недели, часто спустя более длительное время. Обычно воспалительные и рубцовые изменения наиболее выражены в области физиологических сужений. Выделяют 4 стадии эндоскопических изменений пищевода:
- Гиперемия и отёк набухшей слизистой.
- Наличие бляшек белого или жёлтого цвета с образованием псевдомембран.
- Изъязвлённая или кровоточащая слизистая, покрытая вязким экссудатом.
- Хроническая стадия: слизистая пятнистая с рубцовыми структурами, рубцевание приводит к образованию короткой стриктуры или тубулярного стеноза.
Причины: длительное раздражение слизистой оболочки алкоголем, острой, горячей пищей, неумеренным курением, вдыханием вредных паров и газов.
- Ингестивные хронические эзофагиты (не связанные с рефлюксом) – нисходящий эзофагит.
- Рефлюкс-эзофагит (пептический эзофагит) – восходящий эзофагит.
Возникает вследствие ретроградного заброса в пищевод содержимого желудка.
Ингестивные эзофагиты локализуются в средней трети пищевода или диффузно, характерно наличие лейкоплакий. Для рефлюкс-эзофагита характерно дистальное расположение с постепенным распространением проксимально и образованием пептических язв.
Эндоскопические критерии хронического эзофагита (Кабаяси и Казугаи)
- Гиперемия слизистой диффузная или в виде полос.
- Наличие эрозий или острых язв, реже хронических.
- Повышенная кровоточивость слизистой оболочки.
- Ригидность стенок пищевода.
- Наличие лейкоплакий – мозолистых уплотнений белесоватого цвета диаметром от 0,1 до 0,3 см – это увеличение слоёв эпителия в 6-7 раз; эпителий приобретает кубическую форму, увеличивается в размерах. Степень этих изменений зависит от тяжести эзофагита.
Степени тяжести хронического эзофагита
- I ст. Лёгкая степень: гиперемия слизистой оболочки в виде продольных полос, отёк, наличие вязкой слизи. Иногда расширение артериального и венозного сосудистого рисунка.
- II ст. Средней тяжести: выраженная диффузная гиперемия слизистой оболочки, утолщение складок, выраженный отёк слизистой оболочки, снижение эластичности, выраженная контактная кровоточивость, могут быть единичные эрозии.
- III ст. Тяжёлая степень: наличие язв.
Пептический эзофагит (рефлюкс-эзофагит). Это самый распространённый вид хронического эзофагита. Возникает вследствие постоянного заброса в пищевод желудочного сока, иногда жёлчи и др.
Выделяют 4 степени рефлюкс-эзофагита (по Savary-Miller):
- I ст. (линейная форма). Более или менее выраженное диффузное или пятнистое покраснение слизистой в нижней трети пищевода с изолированными дефектами (с жёлтым основанием и красными краями). Имеются линейные продольные эрозии, направленные от Z-линии кверху.
- II ст. (сливная форма). Дефекты слизистой оболочки сливаются друг с другом.
- III ст. (циркулярный эзофагит). Воспалительные и эрозивные изменения занимают всю окружность пищевода.
- IV ст. (стенозирующая). Напоминает предыдущую форму, но имеется стеноз просвета пищевода. Прохождение эндоскопа через сужение невозможно.
Пептическая (плоская) язва пищевода. Впервые описана Квинке в 1879 г. и носит его имя. Чаще одиночные, но могут быть множественными и сливными. Расположены в основном в нижней трети пищевода, в зоне кардиоэзофагеального перехода, на задней или заднебоковой стенке. Форма различная: овальная, щелевидная, неправильная и др. Размеры чаще до 1 см. Чаще вытянута по оси пищевода, но может быть кольцевидной. Края язвы плоские или слегка выступающие, неровные, плотные при инструментальной пальпации, окружающие язву в виде гиперемированного венчика. В отдельных случаях края могут быть бугристыми – подозрение на рак. Дно покрыто белым или серым налётом фибрина. После промывания струёй воды видны легко кровоточащие тёмно-красные ткани. По мере выздоровления эпителизируется от края к центру, дно очищается, конвергенции складок обычно нет. После заживления формируется линейный или зубчатый рубец, может образовываться грубая дивертикулоподобная деформация стенки и стриктура пищевода.
В определении процесса существенно помогает биопсия. Так как кусочки, получаемые при биопсии, маленькие – надо брать больше.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Рефлюкс-эзофагит
Рефлюкс-эзофагит представляет собой воспаление слизистой оболочки пищевода, обусловленное забросом желудочного содержимого в пищевод (желудочно-пищеводный рефлюкс). Слизистая оболочка пищевода не имеет защиты от этих агрессивных веществ, поэтому контакт с ними вызывает повреждение эпителия, воспаление и обуславливает болезненные ощущения. Одной из основных причин рефлюкс-эзофагита является грыжа пищеводного отверстия диафрагмы. При этом заболевании происходит смещение части желудка в грудную полость через расширенное пищеводное отверстие диафрагмы.
Причины рефлюкс-эзофагита
Диафрагма – это мышечная перегородка между грудной и брюшной полостью. Для прохождения различных органов из одной полости в другую в диафрагме имеются специальные отверстия (в т.ч. и пищеводное отверстие). В случае истончения или недоразвития мышечной ткани в сочетании с повышенным внутрибрюшным давлением может происходить смещение органов брюшной полости в грудную. Именно таким образом развивается грыжа пищеводного отверстия диафрагмы. Небольшое смещение входного отверстия и верхней части желудка называется скользящей грыжей. Частота встречаемости подобных грыж возрастает с возрастом – у людей старше 50 лет она достигает 60%. Как правило, единственным проявлением скользящей грыжи пищевода является желудочно-пищеводный рефлюкс, приводящий в конечном итоге к рефлюкс-эзофагиту.
Симптомы рефлюкс-эзофагита
Основным симптомом рефлюкс-эзофагита является изжога. Она может наблюдаться как в дневное, так и в ночное время, может усиливаться сразу после приема пищи и принятии горизонтального положения тела в пространстве, сопровождаться отрыжкой и икотой.
У части больных наблюдается боль в грудной клетке, напоминающая боли в сердце. В тоже время рефлюкс-эзофагит может протекать без изжоги и боли в груди, а проявляться нарушением глотания. Как правило, нарушения глотания связаны с переходом заболевания на более тяжелую стадию с развитием рубцового сужения пищевода.
Диагностика рефлюкс-эзофагита
При подозрении на грыжу пищеводного отверстия диафрагмы проводят следующие исследования:
- рентгенологическое исследование пищевода с бариевой взвесью (исследование проводится натощак, серия рентгеновских снимков делается сразу после проглатывания пациентом контрастной смеси; спонтанный заброс контрастного вещества из желудка в пищевод свидетельствует о выраженном рефлюксе);
- эзофагоскопия (эндоскопическое исследование пищевода);
- биопсия (взятие небольшого участка слизистой оболочки пищевода для гистологического исследования; проводится во время эзофагоскопии);
- пищеводная pH- метрия (измерение кислотности в просвете пищевода и желудка; содержимое пищевода будет кислым из-за заброса кислого содержимого из желудка).
В некоторых случаях врач может назначить дополнительные методы исследования и специальные пробы. При жалобах больного на боль в груди пациента направляют на осмотр к кардиологу для исключения ишемической болезни сердца.
Осложнения
Наиболее опасными осложнениями рефлюкс-эзофагита является язва пищевода и рубцовое сужение пищевода (стриктура). Длительное течение эзофагита может способствовать злокачественному перерождению клеток слизистой оболочки и развитию раковых заболеваний. Наиболее опасным осложнением грыжи пищеводного отверстия диафрагмы является ущемление. Заподозрить ущемление следует при появлении резкой боли в груди в сочетании с нарушением глотания.
Что можете сделать Вы
Для уменьшения желудочно-пищеводного рефлюкса следует похудеть, спать на кровати с приподнятым на 10-15 см головным концом, стараться соблюдать временной промежуток между едой и сном. Следует отказаться от курения, употребления жирной пищи и шоколада, кофе, спиртных напитков, апельсинового сока, а также привычки запивать еду большим количеством жидкости.
Соблюдение перечисленных правил в сочетании с лекарственной терапией в большинстве случаев снижает частоту желудочно-пищеводных рефлюксов и защищает слизистую пищевода от вредных воздействий.
Лечение
Чем поможет врач
Оперативное вмешательство может потребоваться при осложненных формах и безуспешности лекарственной терапии.
Эндоскопические признаки эзофагитов
У неспецифического эзофагита, который проявляется болью при глотании и изжогой, существует целое множество причин. Наиболее распространенным этиологическим фактором инфекционного эзофагита является микроорганизм Candida albicans. Риск данного заболевания повышен у пациентов с иммунодефицитом, либо длительно принимающим антибактериальные препараты; основными симптомами являются боль и дисфагия.
Для постановки диагноза исследования только лишь полости рта недостаточно, потому что часто кандидозный эзофагит не сопровождается образованием налетов в полости рта или глотке. Грибковую инфекцию стоит заподозрить при обнаружении при эзофагоскопии белесоватых бляшек с эритематозным основанием. Лечение состоит в назначении топических или системных противогрибковых препаратов. Топическое лечение можно начать с назначения раствора нистатина для полоскания и глотания (400000-600000 ЕД 4 раза в день) или пастилок клотримазола (одна 10 мг пластинка медленно рассасывается 5 раз в день). При применении топических препаратов эффективность лечения зависит от достаточного контакта между препаратом и слизистой оболочкой.
Если топическое лечение оказывается неэффективным, предпочтительно назначение перорального флюконазола. Минимальная начальная нагрузочная доза составляет 200 мг, затем по 100-200 мг в течение 14-21 дня. При неэффективности такого лечения следует взять биопсию с посевом культуры гриба.
Лекарственный эзофагит сопровождается появлением точечных изъязвлений на слизистой пищевода, вызван он постоянным длительным контактом слизистой оболочки с лекарственным препаратом. По всей видимости, лекарственный эзофагит развивается из-за того, что лекарственный препарат медленнее проходит по пищеводу и вызывает его местное химическое раздражение. Наиболее часто лекарственный эзофагит вызывается теграциклинами, хлористым калием, доксициклином, аспирином и бифосфатами.
К основному фактору риска развития лекарственного эзофагита относится неправильный прием медикаментов (прием препарата без достаточного количества жидкости и/или прием препарата сразу перед тем, как принять горизонтальное положение). Степень повреждения может разниться от поверхностного воспаления до формирования глубоких язв и стриктур. Как правило, заболевание разрешается самостоятельно в течение нескольких дней. Самым главным является его предотвращение, а не лечение. По мере заживления пищевода все препараты желательно принимать в жидком виде. В качестве дополнительного лечения могут использоваться антирефлюксные препараты. Также способствует заживлению и защищает слизистую оболочку суспензия сукральфата.
Пациентов нужно предупреждать о том, что лекарственные препараты следует запивать большим количеством воды, а после их приема находиться в вертикальном положении. Если пациент не может пить и принимать пищу из-за выраженных болей при глотании, на небольшой период времени его можно перевести на парентеральное питание и внутривенное введение жидкостей.
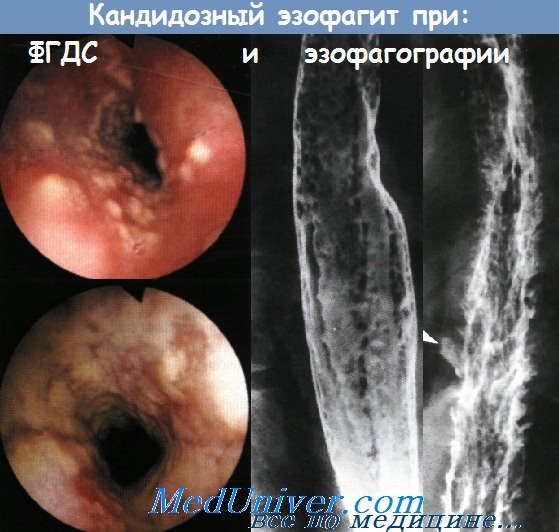
К редким воспалительным заболеваниям пищевода относится эозинофильный эзофагит. Согласно заключению рабочей группы Американского общества гастроэнтерологов, эозинофильный эзофагит является клинико-патологическим заболеванием, которое характеризуется следующими признаками:
(1) симптомы включают, но не ограничиваются дисфагией и затруднением прохождения пищи;
(2) потеря аппетита и симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ) у детей;
(3) наличие более 15 эозинофилов в поле зрения при анализе биоптата слизистой оболочки пищевода.
Причины заболевания неизвестны. В последнее время диагноз эозинофильного эзофагита выставляется все чаще и чаще. Считается, что его природа связана с аллергией. Для объяснения патогенеза эозинофильного эзофагита были предложены две гипотезы. Согласно первой из них, клеточный ответ на определенную пищу или аллергены вызывает продукцию цитокинов. Согласно результатам исследований питающихся элементными смесями детей, перевод на такую гипоаллергенную диету может вести к полному разрешению эозинофилии; следовательно, хотя бы у некоторого числа пациентов эозинофильный эзофагит связан с пищевыми аллергенами.
Согласно второй теории, ГЭРБ приводит к пептическому повреждению межклеточных контактов эпителиальных клеток, в результате чего их проницаемость повышается, а в очаг воспаления мигрируют воспалительные клетки, в особенности эозинофилы. Одним из общепризнанных диагностических критериев является обнаружение 15 и более эозинофилов в поле зрения при исследовании биоптата. Слизистая пищевода уникальна в том отношении, что в норме она лишена эозинофилов. Тем не менее, эозинофилы могут появляться в ней при самых различных заболеваниях, например, при ГЭРБ, болезни Крона, системных коллагенозах, лекарственном эзофагите.
Следовательно, перед постановкой диагноза эзонофильного эзофагита больного требуется тщательно обследовать и исключить все другие возможные причины его состояния. При проведении дифференциальной диагностики необходимо учитывать анамнез пациента, клиническую картину, эндоскопические признаки и точный подсчет эозинофилов под микроскопом. У взрослых обычно не отмечается повышение эозинофилов или IgE в периферической крови. При эндоскопии может отмечаться «трахеолизация» пищевода, когда на его внутренней поверхности появляются кольца. Но в некоторых случаях пищевод может выглядеть абсолютно нормальным, поэтому для постановки диагноза требуется высокая степень настороженности.
К эндоскопическим признакам эозинофильного эзофагита относят появление продольных борозд, кровоточивость, отек, продольные разрывы, возвышающиеся белесоватые бляшки, белый налет, вид слизистой оболочки, напоминающий «гофрированную бумагу», сужение пищевода, временные или постоянные кольца на пищеводе. В обзоре, выполненном Американским обществом гастроэнтерологов, у 86% пациентов обнаруживались кольца, стриктуры или сужение пищевода. И хотя ни один из этих признаков не может считаться патогномоничным, при определенных условиях одновременное наличие нескольких из них может свидетельствовать в пользу эозинофильного эзофагита. Лечение начинается после проведения эндоскопии и взятия биопсии. Возможно назначение местных или системных кортикостероидов, оценка аллергического статуса, пробное исключение возможных аллергенов. При проведении эзофагоскопии следует быть особенно осторожным, потому что пациенты с эозинофильным эзофагитом имеют повышенный риск травматизации слизистой и перфорации пищевода.
Эозинофильный эзофагит.
Обратите внимание на отек слизистой оболочки, продольные бороды,
вид слизистой по типу «гофрированной бумаги» и белые налеты.
Полимиозит представляет собой воспалительно-дегенеративное заболевание поперечно-полосатой мускулатуры, которые сопровождается ослаблением функции пораженных мышц. Наиболее частым симптомом полимиозита является слабость проксимальных мышц плечевого пояса и бедер. Если полимиозит сопровождается появлением высыпаний на коже, то такое состояние обозначают как «дерматомиозит». При полимиозите возможно снижение силы перистальтики, дискоординация сократительной активности пищевода, расширение просвета пищевода. При манометрии определяется снижение тонуса верхнего пищеводного сфинктера и уменьшение силы перистальтических волн. Лечение направлено на увеличение силы пораженных мышц и предотвращение внемышечных осложнений.
При дерматомиозите лечение направлено на устранение симптомов со стороны кожи. Чаще всего для обследования и лечения пациенты с полимиозитом направляются к ревматологу. Обычно назначают кортикостероиды, иногда могут использоваться азатиоприн и метотрексат. Длительность приема системных кортикостероидов может составлять один год.
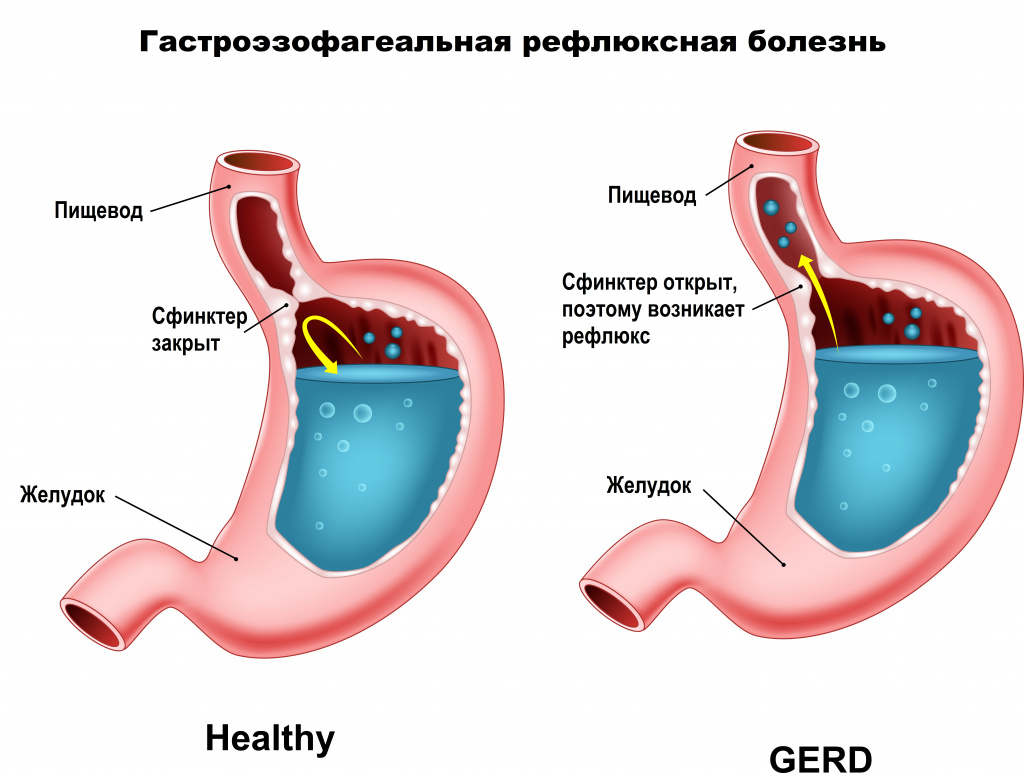
Для ГЭРБ характерен заброс содержимого желудка обратно в пищевод. Это заболевание является наиболее частой причиной эзофагита. Дальнейший заброс пищи в глотку носит название ларингофарингеальной рефлюксной болезни (ЛФРБ) или внепищеводного рефлюкса. К типичным симптомам ГЭРБ относят регургитацию, изжогу, боль за грудиной. К симптомам ЛФРБ относят дисфагию, периодическую дисфонию, желание «прочистить горло», ощущение кома в горле и кашель. Механизм развития ГЭРБ связан с периодическими аномальными сокращениями нижнего пищеводного сфинктера и с растяжением желудка. Механизм развития ЛФРБ изучен менее подробно, но, вероятно, связан с аномальными сокращениями верхнего пищеводного сфинктера.
Забрасываться обратно в пищевод может пища, воздух, желудочная кислота, желчные кислоты (желчный рефлюкс), содержимое пищевода (при пищеводно-глоточном рефлюксе). Повреждение пищевода при ГЭРБ может проявляться эрозивным эзофагитом и пептическими стриктурами. Для постановки диагноза рефлюкса обнаружение эндоскопических изменений в пищеводе не требуется (неэрозивная рефлюксная болезнь). Рефлюкс часто сопровождает грыжу пищеводного отверстия диафрагмы. Длительно существующая ГЭРБ повышает риск развития пищевода Баррета и аденокарциномы пищевода. Тем не менее подход со сведением заболеваний в «единый» спектр сменило подразделение ГЭРБ на несколько «категорий»: неэрозивный эзофагит, эрозивный эзофагит, пищевод Баррета; а переход из одной категории в другую является достаточно редким явлением.
По имеющимся данным тяжесть ГЭРБ может со временем усиливаться, но по данным наблюдений за 20 лет процесс идет относительно медленно. Для постановки диагноза ГЭРБ в амбулаторных условиях выполняется pH-метрия и манометрия. Манометрия полезна для подтверждения правильного расположения рН-пробы и для диагностики нарушений моторики. Перед проведением pH-метрии необходимо прекратить прием антисекреторных препаратов. Согласно рекомендациям Американского общества гастроэнтерологов, всем пациентам с ГЭРБ и дисфагией, у которых эмпирическое назначение ингибитора протонной помпы два раза в день оказалось неэффективным, требуется выполнение эндоскопии с биопсией. Лечение рефлюксной болезни состоит в изменении образа жизни и назначении препаратов, снижающих секрецию соляной кислоты, например, ингибиторов протонной помпы.
Сами ингибиторы протонной помпы никак не влияют на рефлюкс, вместо этого они снижают кислотность забрасываемых в пищевод продуктов (повышают pH). К сожалению, даже вещества с нейтральным или слабокислым pH могут повреждать пищевод и вызывать симптомы рефлюкса.
Пищевод Баррета является потенциальным осложнением длительно существующей ГЭРБ. Для данного заболевания характерно превращение нормального плоского эпителия проксимальной части пищевода в цилиндрический эпителий кишечного типа (метаплазия). Пищевод Баррета является самым значительным последствием ГЭРБ, способным привести к развитию аденокарциномы пищевода. Соответственно, всем пациентам с длительно существующим ГЭРБ, особенно мужчинам-европеоидам среднего возраста, рекомендуется периодически проходить эндоскопический скрининг на предмет пищевода Баррета.
При подтверждении диагноза необходимы регулярные эндоскопические осмотры, чтобы вовремя определить развитие дисплазии и аденокарциномы. Риск развития аденокарциномы на фоне существующего пищевода Баррета составляет около 0,5% в год, но значительно возрастает у пациентов с дисплазией высокой степени и с обширным повреждением пищевода (более 3 см). Цель наблюдения — диагностировать рак на ранней стадии, когда еще сохраняется вероятность успешного лечения. Согласно рекомендациям по эндоскопическому скринингу, биопсию следует брать из четырех квадрантов с интервалами по 2 см так, чтобы захваченным оказался весь пораженный участок пищевода. Частота проведения эндоскопии зависит от выраженности дисплазии.
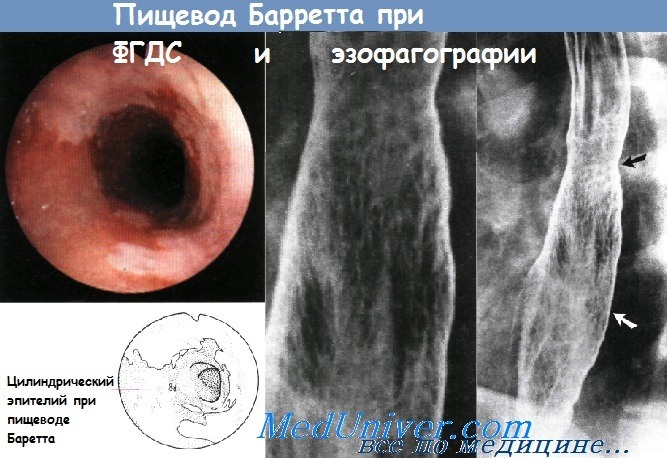
Эндоскопически вокруг здоровой бледно-розовой слизистой оболочки, выстланной плоским эпителием, видны области темно-розового метапластического цилиндрического эпителия, простирающегося по меньшей мере на 3 см вверх от желудочно-пищеводного соединения.
При эзофагографии пищевода Барретта с двойным контрастированием виден сетчатый рисунок слизистой оболочки. В середине пищевода заметны нежные стриктуры с характерным ретикулярным рисунком (черная стрелка), дистально продолжающимся на значительное расстояние от стриктуры (к уровню белой стрелки). Сетчатый рисунок лучше виден на увеличенном изображении.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Эзофагит
Среди всех болезней пищевода особенно выделяется одно, возникающее чаще всего. Это эзофагит – воспалительное заболевание пищевода. Частые симптомы: жжение в области груди, дискомфорт при глотании, изжога, отрыжка. Эзофагит опасен тем, что при отсутствии должного лечения он значительно снижает качество жизни и в ряде случаев может перейти в осложненную форму. В особо запущенных случаях возможен стеноз пищевода или перфорация стенки, а также развитие рака пищевода – это состояния, угрожающие жизни. Во избежание осложнений требуется своевременная диагностика и лечение.
Для постановки диагноза потребуется сделать несколько исследований: эндоскопию и рентгенографию, а также биопсию слизистой пищевода при наличии показаний. Лечение зависит от этиологии и включает в себя как медикаментозную терапию, так и рекомендации по изменению образа жизни. Если патологические изменения стенок пищевода необратимы, то потребуется оперативное вмешательство.
- Первичная консультация – 4 200
- Повторная консультация – 3 000
Причины
Причин эзофагита может быть множество: от механических травм и химического повреждения слизистой оболочки до инфекционных заболеваний. Существуют формы заболевания, ассоциированные с гастритом. В таком случае развитие эзофагита нередко провоцирует заброс кислоты из желудка. Такая патология носит особое название гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
К наиболее частым причинам относят:
- Механические повреждения. К этой категории относят термические ожоги слизистой, порезы твердыми или острыми предметами, проглатывание инородных тел.
- Повреждение химическими веществами.
- Развитие аллергической реакции на продукты питания, затрагивающей слизистую пищевода.
Чаще всего наиболее тяжелые последствия наблюдаются после ожогов (термических и химических). Инфекционный эзофагит, как правило, развивается на фоне общего снижения иммунитета. У здоровых людей вирусные и бактериальные агенты не задерживаются в области пищевода.
Инфекционный эзофагит может быть осложнением гриппа, дифтерии и других вирусных и бактериальных заболеваний. Отдельно выделяют кандидозный эзофагит, возникающий при поражении слизистой грибковой флорой.
Хронический эзофагит
Отдельным списком выделяют причины хронического эзофагита:
- Привычка употребления очень горячей пищи и напитков.
- Пристрастие к алкоголю.
- Рефлюкс-эзофагит, вызванный раздражением слизистой кислым или щелочным рефлюктатом из желудка.
- Работа, провоцирующая вдыхание едких паров.
- Обменные нарушения: витаминная недостаточность, интоксикация.
- Идиопатический эзофагит – этиология неясна.
Для каждой формы предусмотрено свое лечение, поэтому на стадии диагностических мероприятий важно выяснить разновидность и причины заболевания.
Симптомы
Проявления различаются для острой и хронической формы. Острый эзофагит характеризуется нарастающими симптомами. Выраженность симптомов зависит от степени поражения слизистой. Катаральная форма часто протекает бессимптомно.
Основные симптомы эзофагита:
- Боль (острая или жгучая). Локализуется в груди, может отдавать в спину и шею.
- Дисфагия – нарушение глотания твердой, а иногда и жидкой пищи.
- Изжога.
- Отрыжка, срыгивание.
- Повышенное выделение слюны.
- Рвота с примесью крови (при развитии осложнений).
Симптомы острого эзофагита проходят спустя 7-10 дней, после чего может наступить период покоя. При сохранении факторов риска и отсутствии лечения через какое-то время симптомы возобновляются, болезнь прогрессирует.
Без лечения развиваются осложнения эзофагита:
- эрозии и язвы – глубокие обратимые дефекты слизистой;
- стеноз – состояние, при котором просвет пищевода сужается;
- перфорация (разрыв стенки пищевода) – состояние, опасное для жизни и требующее неотложной врачебной помощи;
- развитие параэзофагеальной флегмоны и абсцесса, чаще всего возникающее на фоне эзофагита, вызванного механическим повреждением стенки пищевода.
При длительном течении хронической формы возможно перерождение клеток слизистой с развитием предракового состояния и рака пищевода.
Диагностика
Диагностика проводится с целью дифференцировать эзофагит от заболеваний со схожей симптоматикой, а также выявить причину развития болезни. Легче всего осуществляется постановка диагноза для острого заболевания: пациенты жалуются на специфическую боль. Жжение за грудиной (изжога) – это типичный симптом для воспаления пищевода, который заставляет пациента обратиться к врачу-гастроэнтерологу. Врач проводит опрос, выясняя возможные причины развития болезни, осмотр, а затем назначает дополнительные обследования.
В рамках диагностики эзофагита применяются такие методы:
- Эндоскопическое исследование пищевода (эзофагоскопия). Исследование позволяет выяснить степень повреждения слизистой, локализацию дефектов.
- Биопсия. Забор биологического материала происходит во время эндоскопии. Гистологическое обследование позволяет определить характер изменения слизистой, выявить неопластические процессы, эозинофильный эзофагит.
- Для диагностики нарушений моторной функции пищевода назначают эзофагоманометрию.
- Рентгеновское исследование пищевода. Исследование используется для выявления стеноза, дивертикулов, грыжи пищеводного отверстия диафрагмы.
- Суточная рН-метрия для выявления рефлюксной болезни, как причины эзофагита.
По результатам обследования лечащий врач выбирает тактику лечения.
Наши врачи






Лечение
Лечение эзофагита определяется его причиной и степенью тяжести. Если эзофагит вызван химическим или термическим ожогом, то требуется госпитализация. Острую форму заболевания лечат медикаментами, отказом от пищи на 1-2 дня, а также соблюдением диеты.
Если у пациента развивается эзофагит инфекционной природы, то требуется терапия, направленная на уничтожение инфекционных агентов: антибактериальные, противогрибковые или противовирусные препараты. При рефлюксном эзофагите назначаются антисекреторные, антацидные препараты, прокинетики.
При выраженном болевом синдроме назначают обезболивающие препараты. При развитии флегмоны или абсцесса – хирургическое лечение.
Терапия хронического эзофагита предполагает устранение причины его возникновения. Остальные назначения идентичные: диета, медикаментозное лечение, отказ от вредных привычек. Некоторым пациентам показаны физиотерапевтические процедуры.
Прогноз благоприятный для эзофагита легкой и средней тяжести. Успех терапии во многом зависит от соблюдения рекомендаций по питанию и образу жизни. Специфической профилактики возникновения болезни не существует. Профилактика рецидива после успешного лечения – это соблюдение основных рекомендаций, которые врач дает после выздоровления.
В многопрофильной клинике ЦЭЛТ можно пройти диагностику и подобрать эффективное лечение. Индивидуальный подход, лучшие гастроэнтерологи и современные методики лечения. Быть здоровым – просто под наблюдением квалифицированных специалистов клиники ЦЭЛТ.
Наши услуги
Администрация АО “ЦЭЛТ” регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88