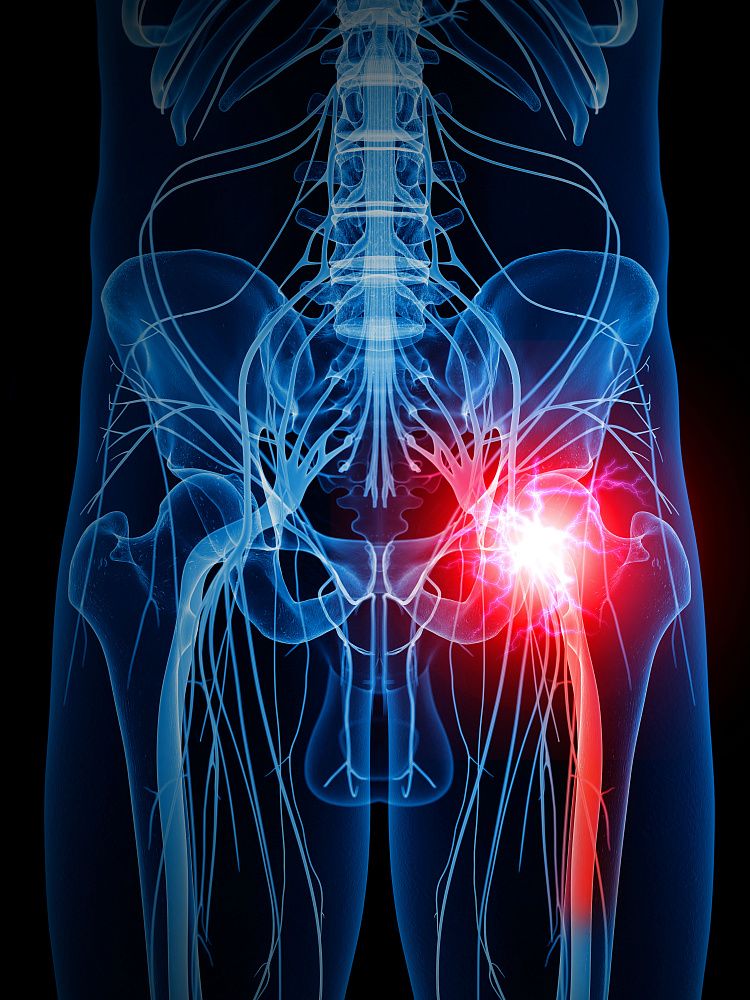
Ишиас — неврит седалищного нерва
Трудно назвать ишиас самостоятельным заболеванием, правильнее было бы дать ему определение – симптом некоторых неврологических состояний, связанный с защемлением и воспалением (невритом) седалищного нерва в пояснично-крестцовом отделе позвоночника. Правда, повседневная жизнь страдающего таким недугом не становится от этого легче.
Елена Драгинская, врач-невропатолог.
Седалищный нерв — это крупнейший нерв нашего организма. Он обеспечивает чувствительность кожи ягодиц и ног. Его «исток» – спинной мозг в области пояснично-крестцового отдела позвоночника. Как известно, именно этот отдел несет на себе основную нагрузку. Далее седалищный нерв проходит по ягодице, под большой ягодичной мышцей, спускается вниз по ноге, при этом разветвляясь на более мелкие нервы, которые в свою очередь охватывают бедро, колено, голень, голеностопный сустав, ступню и пальцы. Воспаление седалищного нерва называют ишиасом.
Признаки ишиаса
Самый характерный признак ишиаса – это боль, начинающаяся, как правило, в пояснице и распространяющаяся по задней поверхности бедра и голени, а в некоторых случаях уходящая в стопу. Иногда это сопровождается дряблостью ягодичной мышцы и онемением в ноге.
Боль при воспалении седалищного нерва может быть такой сильной, что человек не знает, как найти от нее спасение – боль не дает ему возможности ни спать, ни сидеть, ни стоять, ни ходить. В случае, когда недуг прогрессирует медленно, боль нарастает от приступа к приступу. Обычно ишиас бывает односторонним, болезненные ощущения присутствуют только в одной ноге.
Диагностические пробы
Только врач сможет точно диагностировать заболевание и установить его причины. Существуют три признака, по которым специалист безошибочно определяет поврежденный нерв.
У лежащего на спине пациента осторожно поднимают вытянутую ногу до момента, когда происходит активное сопротивление больного из-за болезненности.
Прижимая вытянутые ноги больного к кушетке, просят его попытаться сесть, что вызывает боль, так что больной может сидеть лишь при сгибании больной ноги в коленном суставе.
Обострение боли происходит при сгибании стопы на себя.
Чтобы установить причину данного состояния, назначаются дополнительные исследования: рентген позвоночника, при необходимости для уточнения диагноза МРТ.
Основные причины ишиаса
Причин, по которым происходит раздражение нервного корешка и его воспаление, достаточно много. Вот лишь те, которые встречаются в медицинской практике наиболее часто.
Грыжа поясничного диска. Грыжа диска может быть следствием травмы или резкого движения в позвоночнике. Но все же чаще всего она связана с возрастными и дегенеративными изменениями в диске.
Дегенеративные заболевания диска. Дегенеративные процессы в межпозвонковом диске – это естественный процесс, связанный со старением организма. У некоторых людей эти процессы могут сопровождаться раздражением нервного корешка – отсюда ишиас.
Спинальный стеноз (сужение) в поясничном отделе позвоночника. Вследствие сужения спинномозгового канала может происходить защемление нерва и его воспаление. Это состояние относительно часто встречается у людей старше 60 лет.
Истмический спондилолистез
Это состояние возникает, когда при небольшом переломе позвонка тело одного из них как бы соскальзывает с другого. В результате происходит сдавливание нервного корешка, выходящего из позвоночного канала.
Беременность – тоже риск
Особый случай раздражения седалищного нерва – это беременность. И происходит такое довольно часто. Обусловлено это рядом причин и прежде всего изменением конфигурации тела женщины по мере роста плода, прибавкой в весе, что приводит к повышенной нагрузке на позвоночник и в итоге – сдавливанию седалищного нерва. В этой ситуации для снятия болевого синдрома наиболее оптимальным вариантом является мануальная терапия.
Профилактика ишиаса
Как бы банально это ни звучало, но спасение от этого изнуряющего недуга состоит, прежде всего, в укреплении мышц спины и брюшного пресса. В частности:
- регулярно выполняйте комплекс специальных физических упражнений для тренировки внутренних и внешних мышц спины и живота; занимайтесь плаванием и велосипедным спортом;
- при ходьбе держите спину прямо, подтянув живот;
- при сидячей работе каждые полтора-два часа вставайте и ходите по комнате;
- женщинам, особенно тем, кто уже знаком не понаслышке с болями в пояснице, следует отказаться от высоких каблуков.
В случае когда ишиас посещает вас периодически, избегайте любого вида переохлаждения, физического перенапряжения и особенно подъема тяжестей. Если все-таки вам предстоит подъем груза, делайте это правильно, чтобы нагрузка на позвоночник была минимальной – старайтесь не наклоняться вперед, присогните ноги в коленях и осуществляйте подъем за счет мышц брюшного пресса и ног.
Научитесь правильно утром вставать с постели. Проснувшись, сначала повернитесь на бок, затем опустите ноги с кровати и только затем поднимайтесь. Доведите этот навык до автоматизма.
Упражнения при ишиасе для снижения острых болей и для общего расслабления пораженных участков
Упражнение 1. Лягте на спину на твердую ровную поверхность. Медленно подтяните колени к грудной клетке и, ощущая натяжение мышц поясничного отдела позвоночника, оставайтесь в таком положении 25–30 секунд. После этого верните ноги в горизонтальное положение и повторите упражнение еще 10 раз.
Упражнение 2. Лягте на спину и согните ноги в коленях. Напрягая мышцы спины, постарайтесь максимально прижаться пояснично-крестцовым отделом позвоночника к полу, одновременно втянув в себя живот. Оставайтесь в напряженном состоянии несколько секунд, затем расслабьтесь. Выполните еще 10 раз.
Консервативное и хирургическое лечение неврита седалищного нерва
Тактика ведения пациентов с невритом седалищного нерва зависит от причины, вызвавшей поражение нерва.
При вертеброгенных процессах
При вертеброгенных процессах (грыжи межпозвонковых дисков, деформирующий спондилез, спондилоартроз позвоночника, спинальная нестабильность, спинальный стеноз и т.п.) лечение основано на снятии болевого синдрома и восстановлении функции нерва. Выбор метода лечения – консервативное или хирургическое – зависит от степени выраженности болевого синдрома, степени нарушения функции нерва, наличия сосудистых осложнений (например, развитие спинального инсульта вследствие сдавления не только корешка спинномозгового нерва грыжей диска, но и рядом проходящей артерии является абсолютным показанием к экстренному хирургическому вмешательству). И в случаях травматического неврита с полным перерывом нервного ствола необходимо хирургическое вмешательство, во время которого производят сшивание центрального и периферического отрезков поврежденного нерва. Сдавление корешка артериовенозной мальформацией также устранимо хирургическим путем.
Консервативная терапия
Консервативная терапия включает назначение болеутоляющих препаратов в основном из класса НПВС, особенно при остром болевом синдроме, миорелаксантов, сосудистых препаратов, улучшающих не только артериальное, но венозное кровообращение. Также при острой боли используют различные медикаментозные блокады, основой которых является глюкокортикостероид и местный анестетик. Действие лечебных блокад основано на снятии локального мышечного спазма и снятии отека в значимой зоне, что приводит к уменьшению выраженности боли. Особенно эффективны блокады при неврите седалищного нерва вследствие синдрома грушевидной мышцы. При выраженном болевом синдроме глюкокортикостероиды назначаются внутривенно. При хроническом болевом синдроме предпочтение отдается противосудорожным и психотропным препаратам, в частности антидепрессантам. Назначение витаминов группы В (особенно В12), препаратов, улучшающих нервно-мышечную передачу, направлено на восстановление функции нерва. В комплексной терапии эффективны физиотерапия, иглорефлексотерапия, гирудотерапия, которые преследуют те же цели, что и медикаментозная терапия.
Мануальная терапия
Мануальная терапия эффективна как при остром, так и при хроническом неврите седалищного нерва. Особое и пожалуй, самое важное место в лечении вертеброгенной патологии занимает лечебная физкультура.
Регулярные занятия физическими упражнениями снижают частоту обострений болевого синдрома, являются профилактикой развития осложнений дегенеративно-дистрофических изменений в позвоночнике.
В клиниках «Будь Здоров» для диагностики причин и степени поражения нейромоторного аппарата есть практически весь спектр оборудования.
Рентгенография, мультиспиральная компьютерная томография (МСКТ), в том числе и с контрастированием, помогут выявить структурные изменения в тканях и органах, ставшие причинами невритов и невралгий.
Лабораторная диагностика поможет в определении метаболических, инфекционных причин заболевания.
Стимуляционная и игольчатая электромиография поможет определить не только уровень и степень поражения нерва или мышцы, которую он иннервирует, но и в некоторых случаях определить причину заболевания (речь, прежде всего, идет о наследственных заболеваниях), а также объективно оценить эффективность проводимой терапии.
Для лечения невритов и невралгий различной этиологии также существует широкий набор физиотерапевтических методов лечения, иглорефлексотерапия, мануальная терапия.
Врачи-неврологи, мануальные терапевты владеют методикой проведения различных лечебных блокад.
При лечении вертеброгенной патологии в клинике также используется матрично-ритмовая терапия, лечебное вытяжение.
Комментарии специалиста клиники «Будь Здоров», врача первой категории Евгении Сергеевны Наумовой.
Симптомы поражения седалищного нерва
Ишиас или невралгия седалищного нерва – один из самых частых неврологических диагнозов.
Расположение и функции седалищного нерва
Седалищный нерв – самый крупный в человеческом теле. Волокна пяти нервов, составляющих крестцовое сплетение, сливаются в один ствол. Ствол нерва лежит в нижней части позвоночного канала, затем проходит тазовую полость и выходит из неё через большое седалищное отверстие. Это отверстие прикрыто грушевидной мышцей, через щель этой мышцы нерв выходит под большой ягодичной мышцей. Под нижним краем этой мышцы нерв идёт дальше и отвесно спускается по задней стороне бедра под мышцами – сгибателями голени. В подколенной ямке он разделяется на две ветви – большеберцовую и малоберцовую. От ствола нерва на всём протяжении отходят ветви, полностью обеспечивающие иннервацию мышц таза и нижних конечностей.
Благодаря этому нерву мы красиво ходим, быстро бегаем и высоко прыгаем, чувствуем, что у нас замёрзли ноги или появилась потёртость от новой обуви. Именно этот нерв передаёт информацию в мозг о том, что сейчас мы идёт по тёплому песку или блаженствуем в домашних тапочках.
Причины воспаления седалищного нерва
Причин воспаления огромное количество, в самом общем виде их можно объединить в такие группы:
– Повреждения костей и суставов позвоночного столба – остеохондроз, грыжа диска, разрастание тел позвонков и другое
– Травмы и их последствия – падения, ушибы и удары
– Поздние сроки беременности – особенно многоплодной или с большим весом плода, когда смещаются позвонки поясничной области, которые тянут нервный ствол
– Инфекции и воспаления самого нерва и окружающих тканей – гнойники мягких тканей и воспаления костей, герпес, переохлаждение поясничной области. Простуда и сезонные вирусные заболевания часто служат пусковым механизмом воспаления нервного ствола
– Внутримышечная инъекция в ягодичную область – случается при атипичном расположении нерва и многочисленных инъекциях, когда происходит механическое повреждение
– Непосильная физическая нагрузка, когда происходит спазм грушевидной и ягодичной мышц, нерв повреждается сдавливанием
– Опухоли и их метастазы – приводят к механическому сдавливанию.
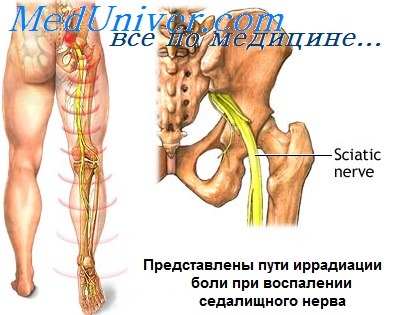
Симптомы воспаления седалищного нерва
Болеют ишиасом люди старше 30 лет, мужчины страдают несколько чаще.
Проявления ишиасы многообразны. Это прежде всего боль и неприятные ощущения в виде жжения, покалывания, онемения по ходу нерва. Попытка изменить положение тела вызывает сильнейшую боль, поэтому движения резко ограничиваются.
В народе ишиас часто называют “защемлением” – это отражает саму суть патологического процесса, потому что на малейшее сдавливание нервная ткань отвечает отёком и развитием дистрофических изменений.
Боль при воспалении седалищного нерва
Боль может быть разной по интенсивности – от ноющей до совершенно нестерпимой, напоминающей удар током. Часто боль и неприятные ощущения начинаются в пояснично-крестцовой области и постепенно распространяются на ягодицы, заднюю поверхность бедра, голень и стопу. Иногда одна конечность болит, а другая онемевает. У некоторых людей боль достигает такой интенсивности, что человек не может спать, сидеть или лежать.
У какого врача лечить воспаление седалищного нерва?
Если боль в пояснично-крестцовой области возникла впервые в жизни, нужно обращаться к неврологу или вертебрологу, в любом случае обязательно назначается магнитно-резонансная томография. Этот безопасный и безболезненный метод обследования позволяет достоверно выяснить причину страдания и степень изменения тканей. Оценить киническую картину должен врач для того, чтобы выбрать наиболее эффективный метод лечения.

Какие препараты используют неврологи для лечения воспаления седалищного нерва?
Обязательно назначаются препараты, снимающие боль и воспаление, а также улучшающие обменные процессы в нервной ткани. Это нестероидные противовоспалительные препараты – индометацин, кетопрофен, сулиндак, напрофен и подобные, а также производные гормона кортизола. Выбор и дозировку определяет врач в каждом конкретном случае индивидуально.
Народное лечение и массаж при воспалении седалищного нерва
Когда диагноз установлен, при очередном обострении можно прибегнуть к народным методам с первых минут боли.
Это прежде всего покой пострадавшей области. Нужно лечь на твёрдую поверхность – можно просто на пол – и попросить домашних смазать поясничную область любой согревающей мазью. Внутрь нужно принять препарат, предписанный врачом. Если боль неострая, можно делать расслабляющий массаж. Цель массажа – расслабить и размять спастически сокращённые мышцы. Через некоторое время после массажа можно принять сидячую тёплую ванну с отваром трав – крапивы, ромашки и других.
Прекрасно действую компрессы из натурального пчелиного воска. Воск подогревают до состояния пластичности, накладывают на поясницу, накрывают полиэтиленовой плёнкой и укутывают шерстяным платком или шарфом на всю ночь. Под утро боль обычно стихает.
Воспаление вызывает боль, боль ведёт к мышечному спазму – образуется порочный круг. Достаточно расслабить мышцы – боль утихает и начинается выздоровление.
Физически крепкие люди могут повиснуть на перекладине, позволив нижней части тела принять естественное положение. Резкое напряжение и расслабление мышц может привести к освобождению от спазма.
После того, как боль любым образом устранена, нужно дать время нерву восстановиться. Требуется избегать физических нагрузок, резких движений и переохлаждения хотя бы неделю.
Спать желательно всегда на ровной поверхности – жёстком матрасе, чтобы мышцы могли расслабиться. Очень полезно приобрести матрас или наматрасник из натуральной шерсти – сухое тепло поможет предотвратить обострение.
Неврит седалищного нерва причины, симптомы, методы лечения и профилактики
Неврит седалищного нерва или ишиас – воспалительная патология крупного седалищного нерва. Он выходит из спинного мозга и идет до нижних частей ног. В области колена седалищный нерв разветвляется на две части. Одна отвечает за иннервацию голени, а другая – за иннервацию стопы. Неврит характеризуется острой простреливающей, тянущей или жгучей болью в нижних конечностях, онемением или утратой двигательных функций. Зачастую патология диагностируется у людей старше 40 лет, но иногда ее выявляют у молодых людей в возрасте 20-30 лет.

Причины
Неврит седалищного нерва развивается на фоне следующих причин:
- Поясничный остеохондроз. Характеризуется истончением межпозвонковых дисков, образованием костных наростов, сдавливающие нерв.
- Грыжа межпозвоночного диска. Диск давит на нерв и провоцирует боль.
- Стеноз спинномозгового канала. Возникает вследствие возрастных изменений обмена веществ и диагностируется у пожилых людей.
- Спондилолистез. Сопровождается смещением позвонков и передавливанием нерва.
- Синдром грушевидной мышцы. Мышца внутренней группы мышц таза. При воспалительном процессе оказывает давление на нерв.
- Беременность. По мере роста плода на нерв оказывает давление матка, вызывая сильную боль и затруднения при ходьбе.
Также на появление ишиаса оказывает влияние ряд факторов:
- опухоли;
- травмы позвоночника;
- инфекционные заболевания;
- абсцессы;
- тромбоз сосудов;
- сильные физические нагрузки;
- нарушение питания тканей;
- запоры и чрезмерное скопление каловых масс;
- поднятие тяжестей;
- малоподвижный образ жизни;
- злоупотребление алкоголем;
- подагра.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Симптомы
Основной симптом ишиаса – болевой синдром. На первой стадии патологии пациент ощущает боль в районе поясницы. В дальнейшем она иррадиирует в заднюю поверхность бедра, голень, стопу и пальцы. Боль может быть жгучей, колющей, стреляющей или тупой. Иногда она распространяется по всей поверхности конечности или локализуется в ее отдельной части. Болевые ощущения могут проходить, но через некоторое время возникают вновь. Обычно они затрагивают одну ногу, но нередко поражение диагностируется в обеих ногах. У мужчин чаще всего страдает левая нога, а у женщин – правая.
Интенсивность и характер боли зависит от того, какие слои нервов затронуло воспаление. При повреждении внешних слоев боль называют дизестезической, внутренних – трункальной.
Кроме болевого синдрома, человека беспокоят такие симптомы:
- онемение конечностей;
- чувство жжения и бегания мурашек;
- отечность ног;
- повышенная потливость стоп или отсутствие потоотделения;
- покраснение кожного покрова;
- локальное повышение температуры.
При пальпации можно заметить дряблость и слабость мышц ягодицы и бедра, опущение ягодичной складки на поврежденной стороне.
Диагностика
Для того, чтобы правильно поставить диагноз, врач назначает ультразвуковое исследование, рентгенографию, компьютерную или магнитно-резонансную томографию. Такие диагностические методы позволяют выявить воспалительный процесс и определить причины развития ишиаса. Самой безопасной процедурой считается УЗИ, поскольку отсутствует облучение организма.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
К какому врачу обратиться
При наличии болевого синдрома и других признаков ишиаса нужно обратиться к невропатологу. Сперва он проводит сбор информации о симптомах и характере боли. Затем назначает комплексное обследование, чтобы дифференцировать неврит от спондилита, болезни Бехтерева и миеломной болезни.

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Савичкин Алексей Серафимович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Аракелян Севак Левонович

Молотков Мерген Лиджиевич
Лечение неврита седалищного нерва
Для улучшения функционирования нервной системы врач назначает витаминные комплексы. Снять спазмы мышц помогут спазмолитики и миорелаксанты. Для снятия воспалительного процесса и болевого синдрома показаны глюкокортикостероиды и нестероидные противовоспалительные средства. Нередко применяются местные формы медикаментов – в виде мазей и кремов. Если неврит седалищного нерва был вызван инфекционным заболеванием или переохлаждением, то потребуется прием антибиотиков. Для восстановления нервных волокон применяют сосудорасширяющие препараты и витамины группы B.
При ишиасе питание пациента должно состоять преимущественно из овощей и фруктов, рыбы, морепродуктов, орехов, печени и молочных продуктов. В рацион обязательно должны входить витамины A, C, E, железо, кальций, магний и клетчатка. Они содержатся в авокадо, фисташках, кунжуте, морской капусте и крупах. Из рациона рекомендуется убрать острые и жирные блюда, ограничить потребление соли и легких углеводов.
Высокую эффективность при неврите седалищного нерва продемонстрировали физиотерапевтические процедуры:
- ультразвуковое лечение;
- магнитотерапия;
- электрофорез;
- лазеротерапия;
- гирудотерапия;
- вакуумная терапия.
Физиотерапия снимает болевые ощущения, отечность и улучшает кровообращение в пораженной области. При помощи электрофореза в организм можно вводить миорелаксанты, спазмолитики, противовоспалительные препараты. Физиотерапия показана как в период обострения, так и во время ремиссии.
В острый период ишиаса больной должен соблюдать постельный режим. В период ремиссии ему полезно выполнять физические упражнения. Также пациенту показано санаторно-курортное лечение, где имеются сероводородные и радоновые ванны, грязелечение. Хорошо себя зарекомендовала мануальная терапия, остеопатия и точечный массаж.
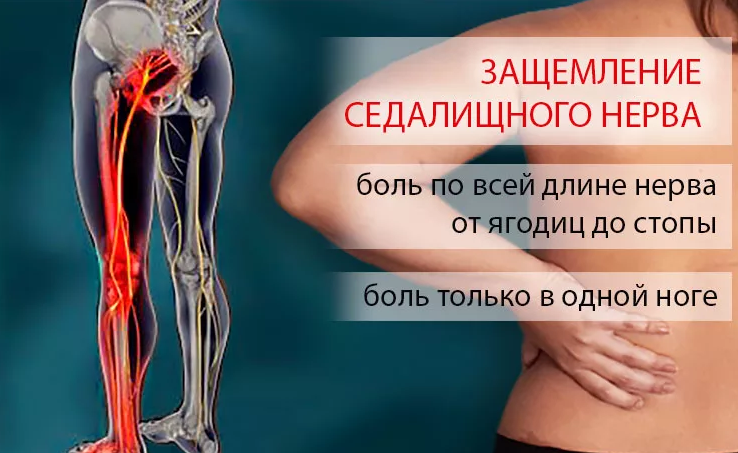
Защемление седалищного нерва
Защемление седалищного нерва – это специфический комплекс симптомов, связанных с его сдавлением на том или ином уровне. Заболевание сопровождается выраженным болевым синдромом, а в некоторых случаях легким нарушением функции тазовых органов.
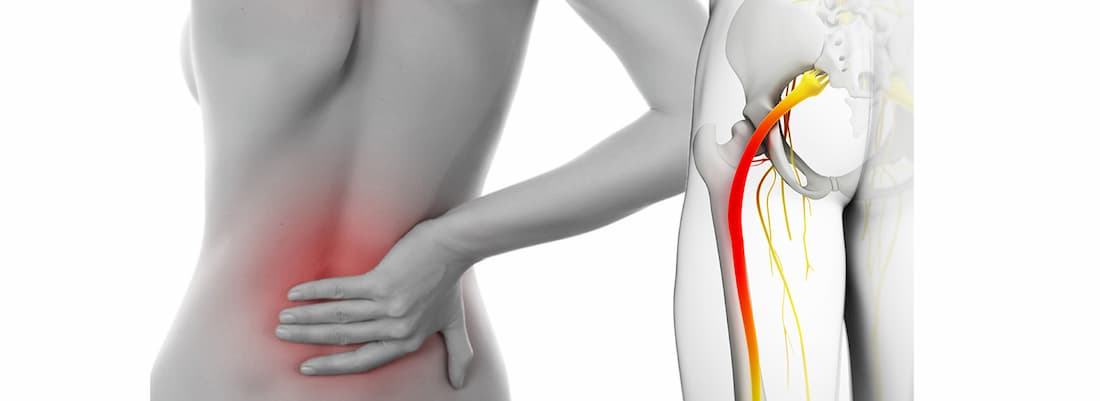
Общая информация
Седалищный нерв является самым крупным в организме. Он образован ветвями спинномозговых корешков, выходящих из позвоночника на уровне 4-5 поясничного и 1-3 крестцовых позвонков. Нерв проходит через грушевидное отверстие в ягодичных мышцах и спускается по задней поверхности ягодицы и бедра до колена.
Чаще всего защемление происходит на уровне поясничного отдела позвоночника, особенно подверженному образованию грыж из-за высокой нагрузки при ходьбе и сидении. Чуть реже встречается сдавление в области грушевидного отверстия, развивающееся на фоне резкого мышечного спазма.
Причины
В список причин защемления седалищного нерва входит:
- остеохондроз поясничного и крестцового отдела позвоночника, протрузия и грыжа межпозвонковых дисков; в результате происходит сужение позвоночного канала и сдавление корешков, формирующих нерв;
- травмы позвоночника;
- нарушения осанки, сколиоз поясничного отдела позвоночника;
- заболевания тазобедренного сустава, особенно артроз;
- миофасциальный болевой синдром: резкий спазм мышцы, связанный с сильной болью, например, при ушибе или неудачной инъекции;
- длительная чрезмерная нагрузка на мышцы таза (например, нахождение в неудобной позе);
- воспалительные заболевания органов малого таза, сопровождающиеся рефлекторным спазмом мышечных волокон;
- переохлаждение;
- объемные образования в области седалищного нерва: доброкачественные и злокачественные опухоли, абсцессы;
- беременность: ущемление возникает на фоне давления увеличенной матки на расположенные рядом структуры.
Риск развития защемления существенно повышается:
- на фоне избыточной массы тела;
- при недостаточном поступлении минералов с пищей;
- при острых или хронических интоксикациях (соли тяжелых металлов, алкоголь, наркотики);
- при опоясывающем герпесе, который локализуется в области седалищного нерва.
В зависимости от происхождения, выделяют два вида защемления седалищного нерва:
- первичное: связано с пережатием нервного ствола спазмированной мышцей;
- вторичное: связано с патологией позвоночного столба, тазобедренных суставов, а также возникающее на фоне беременности, заболеваний органов малого таза.
Симптомы
Основным признаком защемления седалищного нерва является боль. Она начинается в области ягодиц и распространяется по задней поверхности бедра вплоть до колена и голеностопного сустава. В зависимости от места и степени защемления, ощущения могут быть резкими и внезапными или ноющими, не стихающими в течение длительного времени.
Если защемление произошло в области позвоночного столба или тазобедренного сустава, боль носит ноющий характер и усиливается при ходьбе, сидении на корточках, сведении ног вместе.
При защемлении в грушевидном отверстии, человек отмечает:
- тупые боли по всей поверхности бедра;
- ощущение зябкости или жжения кожи в пораженной области;
- снижение чувствительности по задней стороне бедра и в области ахиллова сухожилия;
- потливость ступней, ощущение жара в пальцах ног.
Если вместе с нервом пережимается одна из крупных артерий, проходящих в этой области, у пациента появляется симптом перемежающейся хромоты. При длительной ходьбе возникает боль в ноге, сопровождающаяся онемением пальцев и бледностью кожи в этой области. Ощущения проходят самостоятельно на фоне отдыха. Нередко развивается легкая дисфункция тазовых органов, в частности, пауза перед началом мочеиспускания.
Симптоматика усиливается при ходьбе, а также в сидячем положении.
Диагностика
Диагностика защемления седалищного нерва требует всестороннего обследования пациента. Врачу нужно определить не только факт сдавления нервных волокон, но и уровень, на котором оно произошло. Для этого используется:
- опрос пациента, в ходе которого он рассказывает о своих жалобах; особое внимание уделяется характеру боли, ее интенсивности, дополнительным ощущениям при приступе;
- сбор анамнеза: уточняется время начала заболевания, наличие хронических патологий, травм в прошлом и т.п.;
- осмотр: оценка качества рефлексов, состояния позвоночника, определение зон наибольшей болезненности и т.п.;
- рентген, КТ или МРТ поясничного и крестцового отдела позвоночника для выявления признаков остеохондроза, протрузий или грыж межпозвонковых дисков, сужения позвоночного катала;
- УЗИ области поражения, позволяющее увидеть мышечный спазм;
- дуплексное сканирование сосудов нижних конечностей (УЗДГ): позволяет оценить состояние артерий и вен, исключить сосудистую причину нарушений;
- общий анализ крови и мочи, биохимический анализ крови при необходимости.
Если поражение седалищного нерва возникло на фоне заболеваний органов малого таза, потребуется дополнительная консультация уролога или гинеколога, а также соответствующее обследование (УЗИ, анализы, мазки и т.п.).
Диагноз окончательно подтверждается при выявлении во время осмотра специфических симптомов, характерных для поражения седалищного нерва:
- симптом Бонне: доктор поднимает выпрямленную ногу лежащего на спине пациента вверх, что вызывает усиление болевых ощущений, затем сгибает ее в колене, в результате чего боль становится меньше;
- перекрестный синдром: при поднятии одной ноги вверх боль возникает и с другой стороны;
- уменьшение выраженности подошвенного, коленного и ахиллова рефлексов.
Лечение
Лечение защемления седалищного нерва требует комплексного подхода. Врачи использует сочетание медикаментозной терапии, физиотерапевтических процедур, массажа, лечебной физкультуры и т.п.
Медикаментозное лечение
В зависимости от выраженности симптомов врачи назначают препараты из следующих групп:
- анальгетики и нестероидные противовоспалительные средства (НПВС): препараты на основе кетанова, мелоксикама, диклофенака, нимесулида и т.п.; хорошо блокируют воспалительный процесс, а также снижают болевые ощущения; назначаются курсом в соответствии с показаниями; могут назначаться в таблетированной или инъекционной форме, а также в виде мазей или пластырей для местного применения;
- анестетики (новокаин, лидокаин): препараты, уменьшающие чувствительность болевых рецепторов; используются для местного лечения (аппликации, компрессы, пластыри), а также при проведении фонофореза или электрофореза;
- гормональные средства (дексаметазон, гидрокортизон, преднизолон): снимают воспаление и отек тканей, назначаются при неэффективности анальгетиков и НПВС; могут применяться в пролонгированной форме, позволяющей вводить препарат раз в 3-4 недели;
- миорелаксанты (мидокалм): препараты, снимающие мышечный спазм и снимающие таким образом компрессию нерва;
- витамины группы В (мильгамма, нейромультивит): способствуют улучшению нервной проводимости, используются для быстрого снятия онемения, гиперчувствительности и других патологических симптомов.
Исключительно хороший эффект при защемлении седалищного нерва дают блокады. При этом лекарственное вещество (НПВС, анестетик или гормональный препарат) вводится непосредственно в область спазмированной мышцы, что способствует быстрому прекращению боли и наступлению облегчения.
Немедикаментозное лечение
Немедикаментозные методы лечения включают:
- физиотерапию: магнитотерапию, лазерное воздействие, электро- или фонофорез, УВЧ-терапия и другие методики, способствующие снятию спазма, улучшению питания тканей, а также усиливающие действие противовоспалительных средств;
- массаж: лечебный массаж назначается после купирования основного болевого синдрома и уменьшает риск повторного защемления;
- рефлексотерапия: воздействие на биологически активные точки с помощью тонких игл или простого нажатия способствует снятию мышечных спазмов;
- лечебная физкультура: используется вне обострения, способствует укреплению мышечного каркаса, повышает устойчивость организма к физическим нагрузкам; эффективна лишь при ежедневных занятиях в течение длительного времени;
- мануальная терапия.
- кинезиотейпирование
Дополнительно может быть назначено санаторно-курортное лечение в сочетании с грязелечением и другими бальнеологическими процедурами.
Хирургическое лечение при защемлении седалищного нерва используется редко. Показаниями являются различные объемные процессы в пораженной области (опухоли, абсцессы), а также запущенные формы остеохондроза, не поддающиеся терапии консервативными методами.
Осложнения
Важно помнить, что решение, как лечить защемление седалищного нерва в пояснице или в ягодичной области, принимает только врач. Самолечение может стать причиной еще более значительного ухудшения состояния, а также развития осложнений.
Наиболее вероятным последствием неправильного лечения является переход заболевания в хроническую форму. В этом случае человек вынужден годами жить с болевым синдромом различной интенсивности, что накладывает отпечаток на его физическое и психологическое состояние. При затяжной боли пациент может столкнуться:
- с неэффективностью обезболивающих препаратов;
- с полным или частичным параличом;
- с нарушением работы органов малого таза;
- с нарушениями менструального цикла и даже бесплодием;
- с запорами;
- с бессонницей и депрессией.
Попытки самостоятельно провести блокаду могут стать причиной повреждения нервных волокон иглой шприца, а также развития абсцесса.
Профилактика
Чтобы не допустить защемления седалищного нерва, врачи рекомендуют:
- нормализовать массу тела;
- избегать ношения тяжестей;
- не допускать переохлаждения;
- следить за осанкой;
- регулярно заниматься спортом на любительском уровне для укрепления мышц, особенно хороший эффект дает плавание;
- минимизировать стрессы;
- правильно и сбалансировано питаться без злоупотребления жирным, копченостями, острыми и консервированными блюдами.
При появлении дискомфорта и болей в пояснице или в любой другой области важно сразу же обратиться к врачу и пройти обследование. Остеохондроз и другие патологии намного лучше поддаются коррекции на ранней стадии развития.
Лечение в клинике «Энергия здоровья»
Если Вы столкнулись с защемлением седалищного нерва, врачи клиники «Энергия здоровья» придут Вам на помощь. Мы проведем комплексную диагностику в отделении неврологии для точного выявления причины патологии и предложим полноценное лечение. К Вашим услугам:
- современные медикаментозные схемы, учитывающие не только уровень боли и тип защемления, но и индивидуальные особенности организма;
- лекарственные блокады для быстрого снятия болевых ощущений;
- физиотерапия, ЛФК, мануальная терапия и массаж после купирования обострения.
Если потребуется, мы организуем для Вас санаторно-курортное лечение, которое позволит предупредить новые приступы боли. Регулярное наблюдение наших специалистов даст возможность держать все хронические заболевания под контролем.
Преимущества клиники
Клиники «Энергия здоровья» предлагают каждому пациенту высококачественное и доступное медицинское обслуживание, включающее в себя:
- программы комплексного обследования для выявления острых и хронических заболеваний;
- консультации специалистов широкого и узкого профиля;
- полный спектр лабораторной диагностики;
- современные методы инструментального и функционального обследования;
- все виды медикаментозного и немедикаментозного лечения;
- профилактические мероприятия для поддержания здоровья организма.
Защемление седалищного нерва может стать причиной сильной боли, мешающей нормально передвигаться и обслуживать себя. Не пытайтесь лечить его в домашних условиях, обратитесь за помощью в «Энергию здоровья».
Воспаление седалищного нерва
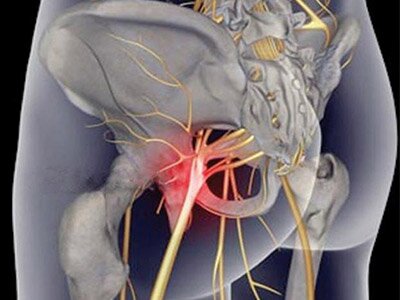
Воспалением седалищного нерва (ишиасом) называется патология, сопровождающаяся поражением самого массивного нервного волокна в теле пациента. Оно начинается в области крестцового сплетения и дальше направляется к ногам вплоть до пальцев на стопе. Болезнь чаще встречается у пациентов старше 40 лет. Патология не является смертельной, но может ограничить функциональную активность пораженной нижней конечности. Врачи клиники «МедПросвет» занимаются диагностикой, профилактикой и лечением симптомов воспаления седалищного нерва.
Причины
Неврологическая патология встречается среди пациентов всех возрастных групп. Ишиас – проблема, характерная для людей, занятых в тяжелом производстве, фермерстве и т.д. Другими словами ишиас встречается тогда, когда длительное время нет возможности занять удобное положение тела.
Возникновение воспаления седалищного нерва может быть связано со следующими группами базовых причин:
- механическое ущемление волокон, из которых образуется нерв, еще в месте их выхода из позвоночного столба;
- защемление или травматическое повреждение нерва по ходу нижней конечности. Это может быть мышечный спазм, сдавливание волокон образовавшейся после ушиба гематомой и тому подобное;
- воспалительный процесс в нервных волокнах, который является результатом инфекционного заболевания или гнойного поражения радом расположенных органов.
Указанные причины демонстрируют механизм возникновения патологии. Однако в 95% случаев развитие ишиаса седалищного нерва происходит после воздействия провоцирующих факторов, ведущих к нарушению его функции. Предпосылками для появления патологии являются:

- частые переохлаждения;
- работа в неудобном положении, сопровождающаяся постоянными физическими нагрузками;
- заболевания позвоночника (грыжи, протрузии межпозвоночных дисков, болезнь Бехтерева, остеохондроз и другие);
- бактериальные и вирусные заболевания (туберкулез, герпетическая инфекция);
- метаболические нарушения (подагра, сахарный диабет)
- сидячий образ жизни;
- стресс;
- беременность;
- вредные привычки (алкоголизм, курение).
В группу риска попадают люди, работающие на ферме, возле различного рода станков, на строительстве. Из-за постоянного механического раздражения нервных волокон возрастает шанс развития симптомов воспаления седалищного нерва.
Симптомы
Ишиас седалищного нерва – болезнь с характерной клинической картиной. Ключевым признаком патологии является болевой синдром (невралгия). Он варьирует от кратковременных «прострелов» в области позвоночника или по ходу волокон до монотонного непрекращающегося дискомфорта. Воспаление седалищного нерва симптомы демонстрирует также следующие:
- нарушение чувствительности (онемение) ног;
- жжение и зуд;
- ощущение «мурашек» по коже нижних конечностей;
- отеки на ногах;
- чрезмерная или недостаточная потливость стоп;
- покраснение кожи над воспаленным участком;
- повышение или снижение локальной температуры в зоне иннервации.
Выраженность невралгии седалищного нерва зависит от степени его компрессии или агрессивности воспалительного процесса. Дискомфорт возникает в пояснице, под ягодицей, по ходу нижней конечности. Пациенты указывают на иррадиацию (распространение) боли на пальцы стопы, пятку, что мешает при ходьбе.
Опасность заболевания кроется в возможных осложнениях. При игнорировании симптомов проблемы со временем нарушается функция нижних конечностей. Больному трудно ходить, прогрессирует гипотрофия мышц с уменьшением физической силы. Могут развиваться деформации. В запущенных случаях ишиас может стать причиной инвалидности.
Диагностика

Ишиас – патология, которая в 75-80% случаев развивается постепенно. Пациенты указывают на умеренный дискомфорт, который медленно прогрессирует. Поскольку болезнь не является жизненно опасной и на ранних стадиях практически не влияет на обычный ритм жизни человека, пациенты склонны игнорировать ее симптомы.
Невропатологи клиники «МедПросвет» обращают внимание больных на то, что отсутствие своевременного лечения симптомов поражения и воспаления седалищного нерва грозит развитием серьезных осложнений, которые могут стать причиной инвалидности. Поэтому мы рекомендуем обращаться за помощью при первых признаках заболевания.
Наиболее информативными при выявлении причин ишиаса являются следующие процедуры:
- КТ и МРТ пораженного участка позвоночника и всего тела;
- рентгенография позвоночника;
- УЗИ позвоночника;
- комплекс лабораторных тестов для выявления возможной инфекции.
Методы лечения
Лечением воспаления седалищного нерва в клинике «МедПросвет» занимаются невропатологи с опытом работы от 10 лет. Наши врачи используют сочетание консервативных и физиотерапевтических методик, которые обеспечивают комплексное воздействие на позвоночник, нервные окончания, сосуды вокруг них и мышцы нижней конечности. Благодаря такому подходу удается устранить локальное воспаление и облегчить симптомы заболевания.
Медикаментозные средства
Для минимизации болевого синдрома, ликвидации спазма мышц и улучшения самочувствия пациента врачи клиники «МедПросвет» используют следующие группы медикаментозных средств:
Нормализация функции нервных волокон
Миорелаксанты и спазмолитические средства
Устранение спазма мышечной ткани
Ликвидация воспалительного процесса, борьба с болевым синдромом
Нестероидные противовоспалительные препараты (НПВП)
Устранение болевого синдрома и подавление очага воспаления
Обезболивающие (анальгезирующие) препараты
Устранение болевого синдрома
Выбор типа и дозы медикаментов проводится в зависимости от тяжести заболевания. Врачи клиники «МедПросвет» перед назначением средств собирают анамнез пациента для исключения риска развития нежелательных последствий (аллергия, негативное влияние на ЖКТ и другие). В 80-85% случаев все препараты используются в виде мазей, гелей, таблеток.
Физические упражнения
В лечении воспаления седалищного нерва хорошие терапевтические результаты демонстрирует дозированная физическая нагрузка. Однако врачи клиник «МедПросвет» подчеркивают, что использовать упражнения можно исключительно в период ремиссии заболевания, когда симптомы утихли. В острой фазе болезни любые лишние нагрузки выступают фактором, усугубляющим состояние пациента.

Лечебная физкультура рекомендована всем больным, у которых причиной ишиаса выступают проблемы с позвоночником или мышечной системой. Упражнения на растяжение позвоночника, тренировку мышц нижних конечностей способствуют улучшению микроциркуляции в зоне поражения и снимают локальный спазм. Это продлевает период ремиссии и минимизирует выраженность симптомов в будущем.
Мануальная терапия
Одним из ответов на вопрос о том, как лечить воспаление седалищного нерва, является мануальная терапия. Эти методики используются врачами центра «МедПросвет» как дополнение к базовой медикаментозной терапии. Суть терапии заключается в снятии болевого синдрома за счет расслабления мышц и уменьшения спазма.
Блокада
Если медикаментозное лечение и устранение симптомов ишиаса седалищного нерва не устраняет болевой синдром, тогда может понадобиться блокада. Ее суть заключается во введении анестетика в виде укола непосредственно в очаг воспаления.
Преимуществом блокады является быстрый эффект. Однако такое лечение ишиаса седалищного нерва не устраняет причину проблемы. После окончания действия анестетика боль может возвращаться, если не ликвидирован спазм мышц, грыжа в позвоночнике и другие факторы.
Профилактика
Болезнь всегда легче не допустить, чем потом с ней бороться. Лечения признаков и последствий воспаление седалищного нерва можно избежать. Врачи клиники «МедПросвет» рекомендуют своим пациентам следующие простые шаги для минимизации рисков возникновения ишиаса:
- исключить переохлаждение в зоне выхода седалищного нерва;
- вовремя обращаться к врачу при возникновении воспалительных заболеваний нижних конечностей;
- не игнорировать хронические заболевания внутренних органов. Отсутствие адекватного лечения ведет к ослаблению защитных сил организма, что грозит присоединением инфекции;
- минимизировать чрезмерный физический труд;
- избегать травматических повреждений спины и позвоночника;
- по возможности улучшить условия труда. Если человек весь день работает на ногах, уделять больше времени смене позиции, практиковать упражнения на месте с активным вовлечением других групп мышц;
- минимизировать влияние стрессовых ситуаций.
«МедПросвет» – клиника, где врачи успешно занимаются диагностикой, лечением и профилактикой ишиаса. Для записи на прием нужно позвонить по контактным телефонам или заполнить онлайн-форму на нашем сайте. Обращайтесь!
Воспаление седалищного нерва
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
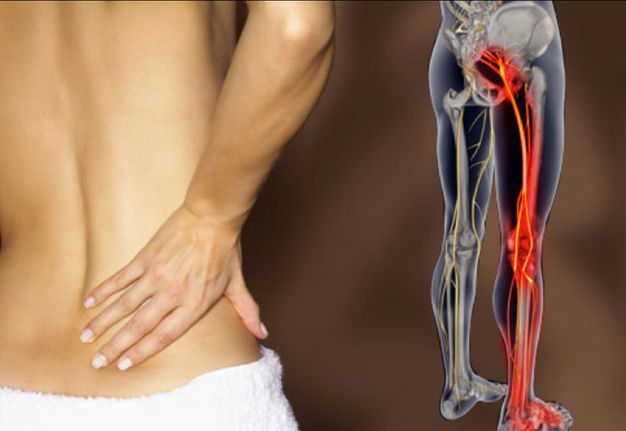
Воспаление седалищного нерва или ишиас – это раздражение в области спины, поясницы, ног или ягодиц. Проявляется дискомфорт в качестве резкой и ноющей боли. Чаще всего воспаление беспокоит людей старше 30 лет. На боль в спине жалуется четверть населения мира, из которых 20% – случаи воспаления седалищного нерва.
Сам нерв – один из самых крупных в человеческом организме. Именно он имеет повышенную чувствительность и воспаляется чаще остальных. Причина проста – седалищный нерв отвечает за подвижность нижних конечностей, то есть за ходьбу, бег, присед и другие движения, совершаемые ежедневно.
Воспаление седалищного нерва – дело серьезное, требующее немедленного лечения. Нерв берет начало в зоне малого таза и простирается на территорию большинства отделов нижней части тела. Он охватывает область от поясничного отдела до ступни, а это половина человеческого организма.
Причины воспаления седалищного нерва
Специалисты выделяют ряд причин появления воспалительного процесса:
- Инфекционные заболевания
- Переохлаждение
- Эндокринные патологии
- Сбой гормонального фона организма
- Беременность
- Родовые травмы
- Новообразования (злокачественные и доброкачественные) в области позвоночника
- Травмы позвоночника – крестцового отела, например, при сильном ушибе или падении с высоты, чрезмерной физической нагрузке
- Грыжа в области поясницы
- Наросты на позвоночном столбе
- Резкие неаккуратные движения
- Стеноз
- Тромбозы
- Крайние стадии остеохондроза
Симптомы воспаления седалищного нерва
- Отеки в месте воспаления
- Покраснение кожи у нерва
- Острые стреляющие боли в области нижних конечностей. Обычно боль подвижна – идет от верха к низу
- Дискомфорт в ягодицах, бедрах, голени или пояснице
- Затруднение движений – человек не может разогнуться. В таком случае лучше оставаться в наклоне, так боль будет чувствоваться меньше
- Повышение температуры тела. Чаще всего она не превышает отметки 38°С
- Ослабление мышц
Сказывается воспаление не только на внешних органах, но и на внутренних. Нарушается работа мочеполовой и пищеварительной систем. Например, может происходить непроизвольное мочеиспускание. У мужчин такая травма приводит к снижению либидо.
Если игнорировать симптомы воспаления, то они могут со временем исчезнуть. Однако они быстро вернутся и усилятся при отсутствии лечения.
Лечение при воспалении седалищного нерва
При первых болезненных ощущениях стоит немедленно обратиться к невропатологу. Иначе боль будет только усиливаться и повлечет осложнения. В больнице специалист первым делом купирует очаг воспаления обезболивающими. После врач приступит к устранению причины появления недуга. Для диагностики заболевания специалист осмотрит поврежденный участок тела. После пациента отправляют на физиотерапевтические процедуры – магнитотерапию, электрофорез или УВЧ.
Если воспаление было вызвано инфекционными возбудителями, заболевшему показано антибактериальное и противовирусное лечение зоны поражения. При ишиасе, который был вызван появлением грыжи, доктора прибегают к хирургическому вмешательству с помощью микродискэктомии.
Также для устранения причины воспаления невропатолог может отправить вас и к другим специалистам, например, гинекологу, онкологу или урологу. Все зависит от самой причины появления недуга, в том числе и срок выздоровления. Однако во всех случаях пациенту показан полный покой до исчезновения острых болей.
Особенности симптомов и лечения воспаления седалищного нерва
Недуг не является обособленным заболеванием. Он считается симптомом серьезных проблем в пояснице или крестцовом отделе.
Обычно признаки воспаления не проходят бесследно и вызывают сильную боль у человека. Заболевание может протекать медленно либо наоборот очень быстро развиваться. Во втором случае симптомы недуга стремительно нарастают за несколько часов. При первых их проявлениях лучше незамедлительно обратиться к специалисту.
Для постановки очага заболевания необходима диагностика. Она включает в себя несколько процедур:
- Осмотр у ревматолога
- МРТ
- Рентгенографию
- Компьютерную томографию
- Ультразвуковое исследование суставов
В «Медюнион» проводятся магнитно-резонансной томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании. В клинике установлен МРТ аппарат Siemens Magnetom Essenza, закрытого типа, мощностью 1,5 Тесла производства 2019 года.
Цена процедуры от 3 200 рублей, точную стоимость МРТ можно узнать по телефону +7 (391) 202-95-54. Для удобства вы можете воспользоваться онлайн-записью на нашем сайте.