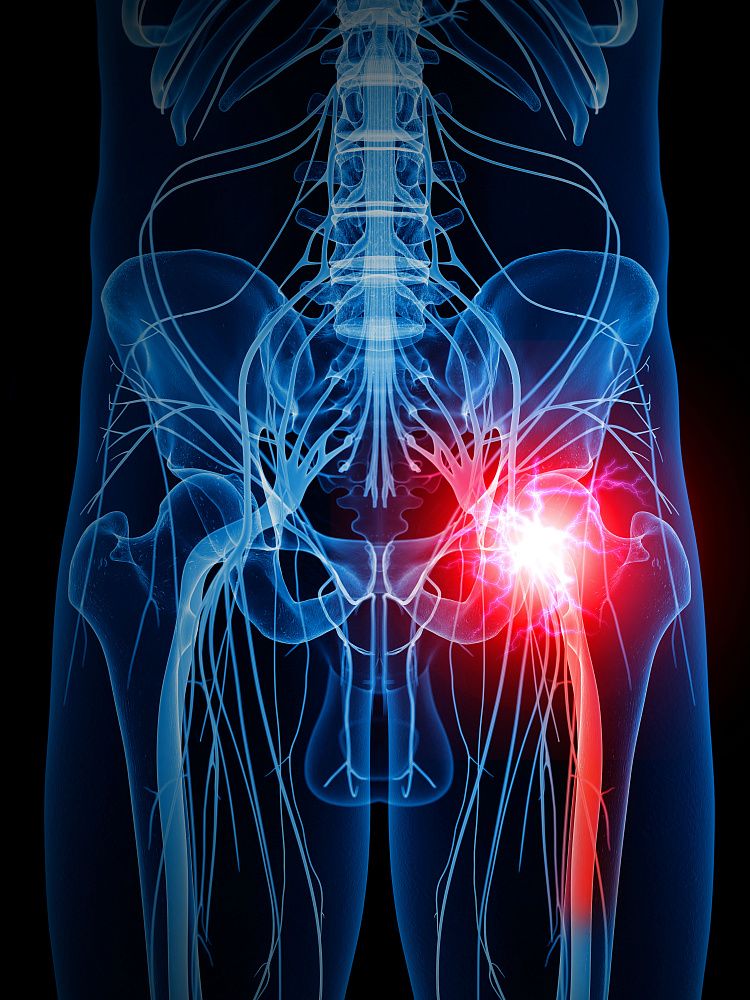
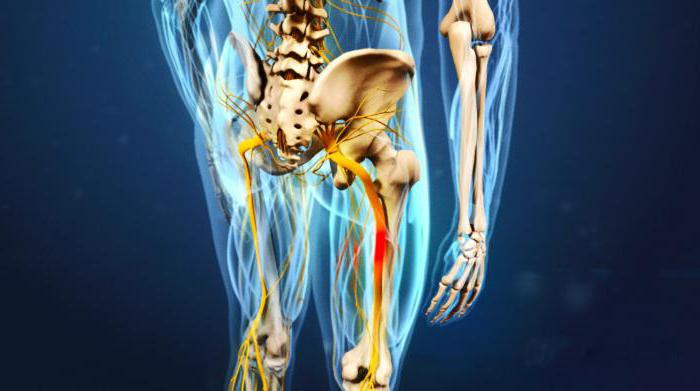
Защемление седалищного нерва при беременности: симптомы, лечение
Для женского организма беременность – это тяжелое испытание. Именно в этот период могут проявиться все скрытые патологии или обостриться те, о которых было известно до наступления беременности. Не редким случаем в период вынашивания ребенка для женщины является такое неврологическое заболевание, как защемление седалищного нерва (другое название – «ишиас»). Как проявляется это заболевание и как можно с ним бороться, не навредив при этом будущему малышу, будет описано в данной статье.
Причины защемления седалищного нерва у беременных
Среди самых распространенных причин защемления седалищного нерва при беременности можно выделить:
- Давление на седалищный нерв увеличившейся матки. Соответственно, по мере роста плода в матке это давление увеличивается.
- Смещение межпозвоночных дисков в области поясницы. Это в свою очередь может произойти вследствие излишнего набора веса, многоплодной беременности, многоводия.
- Травматические повреждения позвоночника в области поясницы.
Симптомы
Защемление седалищного нерва при беременности не проходит без симптомов и часто лечение заболевания требуется в срочном порядке. Обычно данная патология проявляется болью, которая возникает в различных областях нижней части туловища и имеет разную интенсивность и периодичность возникновения. К числу главных симптомов ишиаса относят:
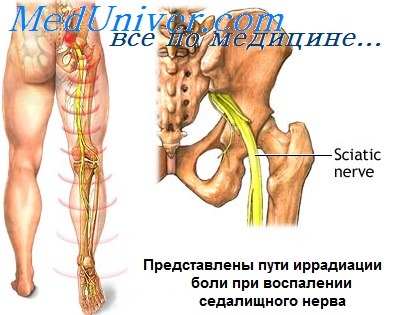
- Дискомфорт или болевые ощущения в области поясницы или чуть ниже нее. Далее боль может переходить в область крестца, а затем – спускаться до самой ступни.
- Боль может проявляться прострелами и наблюдаться только в определенных точках на пути пролегания седалищного нерва.
- Боль может проявляться при наклонах туловища, при резких движениях, поворотах туловища.
- В случаях, когда компрессия седалищного нерва слишком сильна, беременная женщина может испытывать проблемы при ходьбе. Также может наблюдаться онемение и потеря чувствительности в областях поражения нерва.
- Когда вследствие защемления седалищного нерва происходит его воспаление, может повышаться температура тела.
- Нарушение процесса отхождения мочи, нарушение работы кишечника.
Как диагностировать защемление при беременности?
Что делать, если при беременности возникло подозрение на защемление седалищного нерва? В первую очередь обратиться к врачу для проведения диагностики. Для подтверждения данного диагноза врачи проводят внешний осмотр, пальпацию, а также просят выполнить женщину несколько простых двигательных тестов (например, наклонить туловище, лечь на спину и поднять, не сгибая, одну ногу). Если при пальпации, при определенных движениях корпуса или ног женщина чувствует боль, то, скорее всего, нерв защемлен.
Также в рамках диагностики назначаются стандартные анализы крови, чтобы оценить общее состояние здоровья женщины, понять, если ли воспаление в организме. Диагностика ишиаса во время беременности затруднена тем, что не все возможные и информативные методы можно использовать. Например, во время беременности противопоказаны рентген и томография, хотя именно эти диагностические методы могли бы дать наиболее полную картину развития заболевания.
Как лечить?
Любое лечение во время беременности требует особой осторожности. Назначая те или иные методы лечения, врач должен оценить предполагаемую пользу для матери и возможный риск для плода. Если есть возможность отложить лечение на постродовой период, то выбирают именно этот путь. Если же болезненное состояние беременной женщины мешает ей нормально двигаться, отдыхать, ее мучают нестерпимые боли, то курс лечения нужен обязательно. За помощью в лечение ишиаса, а также многих других заболеваний, в том числе и в период беременности, вы можете обратиться к квалифицированным специалистам клиники «Энерго».
ЛФК и гимнастика
С помощью лечебной физкультуры и специальной гимнастики можно бороться с различными неврологическими заболеваниями, в том числе и с ишиасом. Конкретные виды упражнений для выполнения должен назначить врач, оценив общее состояние пациентки. В основном каждое упражнение направлено на укрепление мышц спины. Одним из таких упражнений является прогибание спины из исходного положения стоя на четвереньках (так называемая «кошечка»).
Массаж
Массаж при защемлении седалищного нерва позволяет снять напряжение с мышц, повысить их тонус, улучшить общее состояние пациентки, улучшить кровоток и обмен веществ. Делать его можно только тогда, когда нет острых приступов боли. Касается это не только беременности, но и в целом назначения массажа при защемлении седалищного нерва.
Прогревание
Для устранения боли можно использовать процедуру прогревания. Для этого можно использовать, например, пояс из собачьей шерсти, подушечки с гречневым или льняным семенем и другие теплоносители.
Спокойные, расслабляющие занятия йогой помогают восстановить эмоциональное равновесие, снять мышечное напряжение, повысить тонус мышц. После йоги многие беременные женщины замечают, что улучшается общее состояние их здоровья, улучшается настроение, восстанавливается аппетит, что, безусловно, положительно влияет на процесс развития плода.
Мануальная терапия
Снять боль и уменьшить ее приступы помогает мануальная терапия. Воздействие происходит на определенные точки на спине, ногах, где локализуется боль.
Компрессы
Для компрессов и растирания можно использовать настойки лекарственных трав. Делать это нужно с большой осторожностью, следуя четким указаниям врача, поскольку практически все такие настойки содержат спирт. Также нужно помнить, что при наличии воспалительного процесса в организме, повышенной температуре компрессы противопоказаны.
Дородовый бандаж
Чтобы снизить нагрузку на позвоночник, поддерживать его в правильном положении беременным женщинам рекомендовано носить дородовый бандаж. Обычно врачи рекомендуют его надевать с середины второго триместра. Не нужно носить его весь день – примерно 2-3 часа. В бандаже легче ходить или стоять. Сидеть и отдыхать в нем может быть неудобно.
Медикаментозное лечение
Медикаментозное лечение при беременности применяется редко. Большинство препаратов имеют в своем описании ряд противопоказаний, куда практически всегда включена беременность (особенно 1 и 3 триместры). В крайних случаях могут быть назначены обезболивающие препараты, витамины группы В, противовоспалительные средства.
Меры профилактики
Любое заболевание легче предотвратить, чем потом его лечить. Ишиас не исключение. В качестве профилактики данного заболевания женщинам, планирующим беременность, как в прочем и всем другим, следует вести активный образ жизни, несколько раз в неделю посещать занятия аэробикой, йогой, ходить в бассейн и так далее. Следует избегать сильных физических нагрузок, которые могут негативно сказаться на состоянии позвоночника. Также нужно избегать резких движений, переохлаждения. Если в процессе лечения какого-либо заболевания врач прописывает внутримышечные инъекции, делать их должен только подготовленный специалист. Для этого практически в каждой больнице или поликлинике оборудован процедурный кабинет. Неправильное введение иглы может привести к тому, что она заденет нерв (что, кстати, не сложно, ведь толщина седалищного нерва примерно равна сантиметру). Такой укол отзовется сильной болью, а последствия его могут быть непредсказуемыми.
Защемление седалищного нерва при беременности

Беременность – это сложное время для любой женщины. В организме происходят серьезные изменения, в результате которых могут наблюдаться патологии разных тканей. Особе влияние вынашивание ребенка оказывает на ткани позвоночного столба. В том числе страдают функциональные части вегетативной нервной системы. Седалищный нерв при беременности часто оказывается в области сильнейшей компрессии. В тяжелых случаях даже наблюдается его атрофия, в результате чего женщина потом на всю жизнь теряет чувствительность в определённых частях нижней конечности.
В этой статье можно узнать о том, почему происходит защемление седалищного нерва при беременности и что можно предпринять для облегчения своего состояния, предотвращения риска развития серьезных осложнений.
Начнем с экскурса в анатомию и физиологию. Позвоночный столб любого человека условно подразделяется на пять отделов. Каждый отличается строением позвонков и функциональностью. Например, поясничный отдел – самый массивный, поскольку здесь находится условный центр тяжести и сюда приходится максимальная амортизационная нагрузка при совершении любых движений тела.
Сопряженный с поясничным, крестцовый отдел позвоночного столба представляет собой единую треугольную кость. Но до возраста 23 – 25 лет это пять отдельных тел позвонков. Постепенно они срастаются между собой. Поэтому при беременности в возрасте старше 25-ти лет высока вероятность развития ишиаса (защемления седалищного нерва). Теряется пластичность тканей.
В спинномозгового канале в поясничном отделе позвоночника располагается одноименный сегмент спинного мозга. В крестцовом отделе находится терминальный отдел спинного мозга, внизу отходят нити, которые участвуют в образовании нервного сплетения «конский хвост».
Расположенные выше терминальных нитей участки спинного мозга дают корешковые нервы, которые отходят через боковые фораминальные отверстия каждого тела позвонка. Они разветвляются, формируют пояснично-крестцовое нервное сплетение. А уже из него отходят крупные нервы, отвечающие за иннервацию нижних конечностей и органов брюшной полости.
Среди них находится седалищный нерв. Сразу же после выхода из пояснично-крестцового отдела позвоночного столба он попадает в полость малого таза, затем выходит возле входа в туннель грушевидной мышцы и уже по нему спускается до вертела тазобедренного сустава. Далее он следует между мышц задней поверхности бедра до подколенной ямки. Здесь находится его точка бифуркации (разделения) на две ветви (большеберцовая и малоберцовая). Они спускаются до голеностопного сустава по боковым поверхностям голени, участвуют в иннервации тканей стопы.
Позвоночный столб для равномерного распределения амортизационной нагрузки оснащен межпозвоночными дисками ип физиологическими изгибами. Также помочь ему призваны паравертебральные мышцы и мышечный каркас спины и поясницы.
Межпозвоночные диски полностью состоят из хрящевых тканей. Это фиброзное кольцо (плотная и эластичная оболочка). И внутреннее студенистое желеобразное тело (пульпозное ядро). Межпозвоночный диск не имеет собственной кровеносной сети и получаете жидкость и питание только в том время, когда паравертебральные мышцы систематически напрягаются и расслабляются.
Если они не работают, то хрящевая ткань обезвоживается, становится хрупкой, подвергается растрескиванию и кальцинации. Вслед за этим процессом происходит разрушение межпозвоночного диска. Это и многое может стать причиной защемления седалищного нерва во время беременности.
Важно понимать, что только устранение факторов компрессии нервного волокна можно добиться положительного результате от проводимого лечения. Выявить потенциальные негативные факторы сможет только опытный врач вертебролог или невролог. При беременности не желательно проводить рентгенографические и МРТ обследования, поскольку этим может быть причинен вред здоровью малыша. Поэтому необходима очень точная мануальная диагностика.
Если у вас есть подозрение на то, что происходит защемление седалищного нерва во время беременности, то рекомендуем незамедлительно обратиться за медицинской помощью к вертебрологу или неврологу. В Москве вы можете совершенно бесплатно посетить этих специалистов в нашей клинике мануальной терапии.
Причины защемления седалищного нерва во 2-м и 3-м триместре беременности
Чаще всего женщины жалуются на то, что защемило седалищный нерв при беременности, во 2-м и 3-м триместре беременности. Это связано с тем, что к данному сроку наблюдаются существенные изменения в организме беременной.
Седалищный нерв при беременности 3 триместр может защемляться за счет оказываемого давления растущей матки. Но на долю этих клинических случаев приходится не более 20%. Все остальные ситуации связаны с определёнными факторами риска, которые присутствуют у женщины. Так, защемление седалищного нерва при беременности в 3 триместр с большой долей вероятности будет наблюдаться, если:
- есть избыточный вес (любая повышенная масса тела — это серьезное давление на все ткани позвоночного столба);
- не соблюдаются рекомендации лечащего врача по гигиене беременных (обувь на плоской подошве, ношение дородового бандажа, рацион питания и т.д.);
- неправильно организовано спальное и рабочее место;
- нет постоянного наблюдения за осанкой;
- присутствует подъем и перенос тяжестей;
- женщина занята тяжелым физическим трудом;
- присутствуют системные заболевания хрящевой ткани;
- есть патологии эндокринной системы (сахарный диабет, дисфункция щитовидной железы и т.д.).
Все перечисленные факторы риска следует по возможности исключать из своей жизни. Перед началом лечения опытный врач проводит сбор анамнеза. По его итогам он дает пациентке как раз подобную рекомендацию индивидуального характера. Она заключается в том, что необходимо изменить женщине в своем образе жизни и питания для того, чтобы лечение прошло в сжатые сроки и дало положительный результат.
Очень часто поражается седалищный нерв при беременности во 2 триместр, это связано с несколькими факторами. Потенциальные причины этого состояния могут быть следующими:
- размягчение хрящевой ткани под влиянием большого количества женских половых гормонов;
- расхождение костей таза (в случае многоплодной или многоводной беременности);
- гестационный сахарный диабет с сопутствующей нейропатией и ангиопатией;
- дегенеративное дистрофическое заболевание хрящевых тканей межпозвоночных дисков (остеохондроз) и сопутствующие ему протрузии, экструзии и межпозвоночные грыжи;
- нарушение осанки и сглаживание физиологического пояснично-крестцового изгиба позвоночного столба;
- изменение постановки стопы в связи с увеличивающейся массой тела (не редко наблюдается плоскостопие или косолапость);
- синдром грушевидной мышцы (защемление происходит внутри туннеля грушевидной мышцы);
- компрессия седалищного нерва в точке его бифуркации (в подколенной ямке) – связано бывает с нефропатией, эклампсией, сопровождающихся сильным отечным синдромом голеней.
Другими причинами защемления седалищного нерва во время беременности могут становиться инфекционные и опухолевые процессы, смещение, скручивание, перекос костей таза, травматическое воздействие.
Для дифференциальной диагностики важно исключать вероятность развития деформирующего остеоартроза тазобедренных и подвздошно-крестцовых суставов. Эти патологии часто дебатируют во время вынашивания ребенка. Особенно это часто встречается у женщин, решивших родить ребенка в возрасте старше 35 лет. У них также высока вероятность развития остеомаляции и остеопороза на фоне дефицита витамина D, в большом количестве которого нуждается растущий плод.
Симптомы того, что болит седалищный нерв во время беременности
Не заметить того, что болит седалищный нерв при беременности, невозможно, поскольку это состояние сопровождается сильнейшими болями в области крестца. Они иррадиируют по задней поверхности бедра, отдают в пятку и т.д. Седалищный нерв во время беременности при поражении может провоцировать изменение походки, поскольку его ответвления отвечают за иннервацию тех мышц, которые обеспечивают сгибание и разгибание ноги в коленном суставе. Поэтому может появиться характерное «подволакивание» нижней конечности, что сложно не заметить со стороны.
Клинические симптомы того, что поражается седалищный нерв при беременности могут включать в себя следующие признаки:
- нарушение способности наклоняться вперед себя (ощущается сильное натяжение мышц в области крестца и поясницы);
- прострелы по задней поверхности бедра и боковым поверхностям голени;
- больно наступать на пятку на стороне поражения;
- появляются участки на ноге с нарушением чувствительности;
- кожные покровы на ноге становятся бледными, сухими и холодными на ощупь (это говорит о том, что нарушена иннервация сосудистого русла);
- появляются парестезии (ощущение ползающих мурашек, покалываний и т.д.);
- снижается мышечная сила нижней конечности, появляется повышенная утомляемость и даже боль в икроножных мышцах во время ходьбы.
Могут быть и иные симптомы. Напрмиер, сложность в отведении ноги в сторону в состоянии стоя. При пальпации пораженных участков определяется натяжение мышечного волокна, болезненность. Могут быть снижены сухожильные рефлексы.
Что делать при защемлении седалищного нерва при беременности
Первое, что делать при защемлении седалищного нерва при беременности – отказаться от любых физических нагрузок. Покой, разгрузка мышц спины, сон на жесткой ровной поверхности на спине помогают снять давление с седалищного нерва. Но только в том, случае, если не развивается какая-то серьезная патология.
Поэтому, если у вас не проходит седалищный нерв при беременности, следующее, что делать – искать опытного вертебролога. Настоятельно рекомендуем для этого обращаться в клинику мануальной терапии по месту жительства. Там, как правило, доктора имеют огромный опыт оказания помощи при подобных состояниях беременным женщинам. При этом не используется фармакологических препаратов и лечение совершенно безопасно для будущей матери и её малыша.
Важно также понимать, что делать, если защемило седалищный нерв при беременности, а возможности прямо сейчас посетить врача нет. Так вот, категорически откажетесь от приема любых обезболивающих препаратов. Они не лечат, а только маскируют клинические симптомы Большинство из этих препаратов противопоказано при беременности на любых сроках. Лучше всего лечь на спину, расслабить все мышцы спины и поясницы. И полежать в таком положении хотя бы полчаса. Если не поможет, значит требуется экстренная помощь специалиста.
Лечение седалищного нерва при беременности
Проводить лечение седалищного нерва при беременности можно только методами мануальной терапии. Лекарственные препараты принимать не стоит. Важно подыскать опытного врача, который разработает эффективный и безопасный курс терапии. В него могут входить остеопатия, массаж, лечебная гимнастика, кинезиотерапия, рефлексотерапия и т.д.
Правильное лечение седалищного нерва всегда начинается с того, что врач выявляет потенциальную причину его поражения. Например, это нарушение осанки за счет сглаживания физиологического изгиба пояснично-крестцового отдела позвоночника. В этом случае поможет терапия, направленная на укрепление мышечного каркаса поясницы. Данная процедура скорректирует осанку, разгрузит ткани позвоночного столба, устранит боль.
При дегенеративном дистрофическом поражении хрящевой ткани межпозвоночных дисков может быть показана процедура мануального вытяжения позвоночного столба. Она позволяет снять компрессию с корешкового нерва, ответвления которого отвечают за формирование седалищного нерва.
Обратитесь обязательно к врачу. В Москве вы можете записаться на бесплатный прием мануального терапевта, вертебролога или невролога прямо сейчас в нашей клинике. Воспользуйтесь ля этого формой записи, расположенной далее на странице. Укажите свой номер телефона. В ближайшее время с вами свяжется администратор клиники и согласует время, удобное для вашего визита.
Мази при воспалении седалищного нерва
Седалищный нерв отличается тем, что он — самый длинный в нашем организме. Начинаясь с поясничного отдела, он проходит по крестцу и ноге по всей ее длине. И если седалищный нерв защемляется (данная патология называется ишиасом), то человек испытывает сильные боли, что нередко приводит к потере работоспособности. Ишиас лечится с применением различных медикаментозных средств, но чаще всего используются именно мази при воспалении седалищного нерва.

Почему защемляется седалищный нерв?
Ишиас является достаточно распространенной болезнью, это спутник многих людей, страдающих от радикулита.
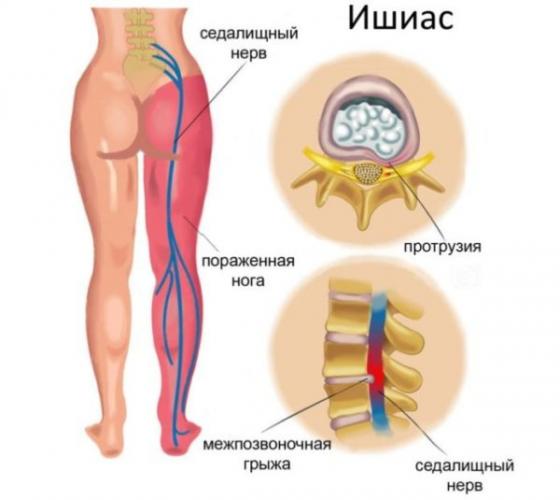
Патология возникает по разным причинам, но к самым распространенным из них относят:
- сильные нагрузки на мышцы таза, их (мышц) повреждение;
- опухоли, тромбы;
- межпозвоночную грыжу, смещение диска;
- период беременности, при котором смещаются позвонки;
- чрезмерные нагрузки на спину;
- переохлаждение;
- травмы спины, при которых смещаются позвонки;
- остеохондроз.
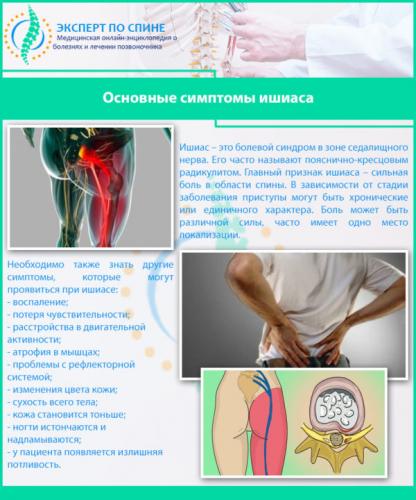
Особенности лечения ишиаса
Существуют различные формы описываемого в статье заболевания, что можно объяснить разными причинами и путями развития. Выбор конкретных методов лечения зависит от формы ишиаса – это может быть, к примеру, физиотерапия, применение медикаментозных препаратов, мануальная терапия, ЛФК или даже операция.
Лечащий врач сможет составить конкретный терапевтический комплекс только после того, как будет проведено полное обследование (т. е. он осмотрит пациента, ознакомится с результатами обследований/анализов).

На заметку! Чтобы начать терапию, достаточно обнаружения всего одного признака защемления седалищного нерва – речь идет о ярко выраженной боли. Для измерения болезненности применяется шкала Антонова, в соответствии с которой первая степень – это легкая боль, вторая – умеренная, а третья и четвертая степени соответствуют сильной болезненности.
Виды мазей при заболевании
Все средства наружного применения, которые выпускаются в виде мазей, можно условно разделить на несколько больших категорий, отличающихся своим составом и механизмом воздействия.
Таблица. Обзор основных групп мазей, применяемых при ишиасе.
| Наименование | Краткое описание |
|---|---|
| НПВС | Прежде всего, нестероидные противовоспалительные средства применяются для быстрого и эффективного смягчения боли. |
| Средства раздражающего/разогревающего действия | Они способствуют улучшению кровоснабжения и питания тканей в организме. |
| Хондропротекторы | Они, как можно догадаться из названия, используются для восстановления хрящевой ткани. |
| Гомеопатические препараты | Они направлены на мягкое снятие воспалительного процесса. |
| Комбинированные средства | Такие мази воздействуют на заболевание комплексно. |

Назначения врача в данном случае будут зависеть от того, спутником какого заболевания является ишиас, насколько сильные у пациента боли и имеются ли у него те или иные противопоказания.
Обратите внимание! Не стоит использовать мази для самолечения. Безусловно, о передозировке речь не идет, но возможны побочные эффекты (местные симптомы), да и само средство, подобранное неправильно, не даст никакого эффекта, а, возможно, даже ухудшит ваше состояние.

Они по праву считаются самой популярной группой мазей, используемых при защемлении седалищного нерва. Сюда относятся следующие средства:
- «Диклофенак»;
- «Пироксикам»;
- «Найз»;
- «Ибупрофен»;
- «Кетапрофен» и другие.
Боль и воспаление после применения таких мазей устраняются практически мгновенно. НПВС нередко назначаются, если ишиас был спровоцирован переохлаждением либо травмой. Вместе с тем, у препаратов данной группы есть многочисленные противопоказания, среди которых:
- заболевания печени/почек;
- детский возраст;
- болезни ЖКТ;
- период беременности или кормления грудью.
Помимо того, курс приема НПВС должен составлять не более трех-четырех дней.
Важно! Также возможны и побочные эффекты (ведь препараты токсичны), проявляющиеся слабостью, раздражением в области нанесения, повышенной сонливостью, причем это может наблюдаться даже у пациентов без противопоказаний и при правильном применении.
Средства раздражающего/разогревающего действия
Такие средства изготавливаются из скипидара, жгучего перца, яда змей/пчел и прочих раздражающих веществ. Способствуют улучшению питания тканей и кровообращения, помогают справиться с отеком и воспалительными процессами. После нанесения возникает жжение, отвлекающее от малоприятных ощущений, вызванных защемлением седалищного нерва.

Самыми распространенными представителями данной группы являются следующие:
- «Капсикам»;
- «Бeтaникoмилoн»;
- «Випросал»;
- «Никофлекс»;
- «Апизартрон»;
- «Финалгон».
Как правило, длительность курса лечения при помощи разогревающий мазей варьируется в пределах пяти-десяти дней.

Важная информация! Если вы склонны к аллергическим реакциям, то лучше откажитесь от применения мазей на основе яда змей/пчел. В противном случае можно обзавестись дополнительными проблемами, среди которых крапивница и даже анафилактический шок.
Хондропротекторы
Способствуют восстановлению соединительных тканей в организме. При межпозвоночной грыже, остеохондрозе, протрузии, вызывающих ишиас, хондропротекторы не только устраняют симптомы, но и предупреждают новые приступы воспаления нерва.
К хондропротекторам относятся:
- «Хондроитин»;
- «Софья»;
- «Терафлекс М»;
- «Хондроксид» и иные препараты.
Все они являются малотоксичными, а потому лечение может продолжаться до 3-х месяцев. Вместе с тем, такие мази применяются в тандеме с анальгетиками, поскольку не устраняют болевой синдром после первого применения.

Гомеопатические препараты
Эффективность данных средств признана далеко не всеми специалистами, т. к. в гомеопатических мазях содержится очень мало действующих веществ. Что касается исследований на данную тему, то их результаты также противоречивы.
Но не забывайте, что у этих препаратов, в отличие от их более сильных аналогов, побочных действий и противопоказаний практически нет, а потому мази могут использоваться для детей, беременных и при других болезнях, сопровождающих защемление седалищного нерва.
Как правило, при ишиасе используется «Цель Т» или «Траумель». Они производятся из животных и растительных компонентов, а также из серы – микроэлемента, который очень важен для хрящевых тканей. Все эти компоненты обладают противовоспалительным эффектом.
Важная информация! Если боль и воспалительный процесс очень сильные, то гомеопатические мази окажутся малоэффективными. Но зато отлично помогают при легкой форме невралгии.
Комбинированные средства
Состоят, как нетрудно догадаться, из нескольких компонентов, которые действуют не только на симптомы, но и на причины патологии. Самым известным препаратом является «Долобене», он устраняет не только болевые ощущения, но также воспаление и отеки. Аналоги данного препарата – «Димексид» и «Декспантенол».
Обратите внимание! У таких мазей, как правило, внушительный перечень противопоказаний, а потому часто вместо них применяют сразу несколько средств, имеющих разный спектр действия.
Также стоит заметить, что при лечении защемления седалищного нерва главное – комплексный подход, без него вы вряд ли сумеете избавиться от болезни раз и навсегда. Потому медикаментозная терапия должна сочетаться с другими методами – массажем, лечебной гимнастикой, внесением коррективов в образ жизни (к примеру, при физических нагрузках следует проявлять повышенную осторожность).
Видео – Как проявляется ишиас
Детальнее о немедикаментозном лечении
Как мы только что отметили, при лечении ишиаса, помимо фармакологических препаратов, применяются и немедикаментозные методы, которые дополняют традиционную терапию.
На заметку! По статистике острую сильную боль в спине испытывает около 20% всех людей на планете, причем минимум раз в год. И в каждом пятом случае причиной боли является именно ишиас.
Что касается конкретно немедикаментозных методов, то самыми распространенными можно назвать лечебную гимнастику и применение народных средств. Однако прибегать к тому или иному методу нужно только по назначению врача.
Лечебная гимнастика
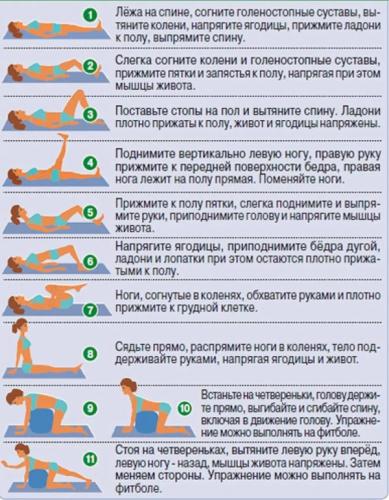
При помощи специальных упражнений можно не только быстро снять боль, но и полностью излечиться от заболевания. Однако при условии, что вы будете выполнять их регулярно. Есть всего три положения, в которых выполняются данные упражнения – сидя, лежа и стоя. Ниже приведена одна из распространенных групп упражнений (применяются для грудного и поясничного отделов).
- Нужно лечь на спину и притянуть колени к подбородку, после чего обхватить руками ягодицы. Оставайтесь в таком положении на протяжении тридцати секунд.
- Следующее положение – лежа на боку. Нужно максимально притягивать к себе ноги, согнутые в коленях.
- Затем нужно снова лечь не спину и разгибать/сгибать руки (так же, как во время отжимания). Однако все тело при этом должно оставаться неподвижным.

Стоит уделить внимание и еще одной группе упражнений – они выполняются уже в положении стоя. Благодаря таким упражнениям можно нормализовать кровообращение во всем теле. Поставьте ноги на ширину плеч, поднимите одну руку, а вторую опустите вдоль тела. Выполняйте наклоны туловища вбок (в сторону с опущенной рукой). Затем поменяйте руки и выполняйте наклоны в другую сторону.
Важно! Эти упражнения, что характерно, могут применяться не только для лечения, но и в профилактических целях. Чтобы быстрее получить результат, их нужно выполнять каждый день. Помимо лечебной гимнастики, врачи рекомендуют ездить на велосипеде и заниматься плаванием.
А как насчет лечения народными средствами?
Если говорить о народных средствах лечения ишиаса, то чаще всего используются растирания березовой настойкой и медвежьим жиром. Помимо того, можно обертывать больное место листьями хрена. Реже для лечения применяются камни (нефрит и агат) и специальные лечебные магниты. Весьма эффективной является и гирудотерапия (лечение пиявками).

Как бы то ни было, защемления седалищного нерва является крайне неприятным заболеванием, лечить его следует еще на ранних этапах развития. А потому, если вы заметили у себя первые признаки ишиаса, как можно раньше обращайтесь врачу для начала терапии.
Ишиас при беременности. Как бороться с болью?

Ишиас — острая, периодически возникающая боль в спине. Болезни этого типа во время беременности — обычное явление. Они вызваны гормональными изменениями в организме женщины и ростом веса ребенка. Нелеченный ишиас при беременности может быть показанием к кесареву сечению.
Стойкая боль должна пройти, как только беременная женщина изменит положение тела. Если это не помогает и боль усиливается, гинеколог рассматривает возможность использования безопасных обезболивающих и противовоспалительных мазей.
Ишиас — что это?
Ишиас — это болезнь неизвестной этиологии. Характерной чертой заболевания является сильная, иррадиирующая боль в спине, которая мешает больному выполнять основные действия. Факторы, способствующие заболеванию, включают:
- ожирение;
- дегенеративные изменения позвоночника;
- повреждение нервных волокон;
- выпадение (сдвиг) позвоночного диска;
- остеопороз;
- диабет;
- раковые опухоли, которые вызывают давление на нерв.


Возбудителем радикулита также является беременность. Но лечение боли во время беременности затруднено из-за ограниченных терапевтических возможностей.
Ишиас и беременность
Ишиас при беременности возникает из-за нескольких факторов. Первая причина — гормональные изменения, которые происходят в организме женщины. Действие гормонов снижает напряжение связок позвоночника. Это также является причиной повышенной подвижности в суставах.
Также оказывает влияние на здоровье позвоночника вес матери и ребенка. Чем больше беременная женщина набирает вес, тем больше вероятность того, что она получит ишиас. Кроме того, рост малыша в матке и увеличение матки вызывают давление на седалищный нерв во время беременности и раздражают его, поэтому женщина испытывает боль.
Некоторые беременные женщины, особенно с тяжелым ишиасом, не знают, как справиться с этим недугом. К сожалению, в случае ишиаса беременность является ограничением в терапии, и патологию необходимо контролировать с помощью методов, безопасных для ребенка.
Ишиас при беременности — симптомы
Хотя боль в спине распространенный симптом у беременных, ишиас при беременности очень легко определить.
Симптомы ишиаса при беременности:
- боль возникает внезапно и очень сильно;
- боль локализуется в нижней части спины, но распространяется на ягодицы, заднюю часть бедер, а также на стопы;
- будущая мама может чувствовать слабость в конечностях;
- возможно чувство онемения и жжения;
- возможен парез конечностей (в некоторых случаях).
Если беременная женщина испытывает сильную боль в спине при ишиасе и роды уже близки, врач может рассмотреть вариант кесарева сечения. Естественные роды в этом случае будут слишком обременительными для позвоночника.
Беременная женщина с ишиасом может выбрать роды в воде или в положении на корточках. Это возможно, если в учреждении есть условия для таких родов, и женщина не страдает от других дегенеративных заболеваний, не связанных с беременностью.
Ишиас при беременности — лечение
Лечение радикулита при беременности очень ограничено из-за отсутствия обезболивающих, которые не причиняют вреда ребенку. Единственный безопасный анальгетик — парацетамол. Его можно принимать, когда возникает сильная боль, но только не более 2-х таблеток в день. Будущей маме следует помнить, что некоторые препараты с парацетамолом могут содержать кофеин (до 130 мг в 2 таблетках), который при превышении дозы может нанести вред малышу.
Ключевой элемент в лечении боли — успокаивающие ишиас во время беременности упражнения. Они должны укреплять мышцы тазового дна, мышцы живота и позвоночника. Частота и тип лечения определяются гинекологом совместно с физиотерапевтом. Упражнения можно повторить дома. Для стабилизации позвоночника будут полезны пояса для беременных. Также будут полезны плавание и расслабляющий массаж.

Упражнения при лечении ишиаса
Другие варианты лечения симптомов ишиаса при беременности:
- холодные или теплые компрессы на больное место;
- отдых лежа с согнутыми под углом 90 градусов ногами;
- физическая активность с частыми прогулками.
- пользоваться опорой;
- не поднимать тяжелые предметы;
- поддерживать правильную осанку.
В некоторых ситуациях, когда боль постоянная, рекомендуется использовать обезболивающие и противовоспалительные мази, безопасные для ребенка. Но беременные женщины не должны ими злоупотреблять.
[contact-form-7 title=»Без названия»]
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Ишиас седалищного нерва во время беременности
Седалищный нерв считается самым большим нервом в организме человека. В некоторых случаях может возникнуть его защемление, иначе – ишиас. Он представляет собой сдавление нерва окружающими тканями и характеризуется специфическим болевым синдромом.


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети



ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


Как правило, защемление нерва ведет к двигательным расстройствам, сопровождающимися сильными болями. Во время беременности такое заболевание особенно сложно переносится.
Расположение седалищного нерва
Пучок нервов начинается в районе поясницы, в малом тазу. Через грушевидное отверстие он проходит под большой ягодичной мышцей и оттуда выходит на поверхность бедра, доходит до подколенной ямки и разветвляется на большеберцовый и малоберцовый нервы. Благодаря всем ответвлениям, которые образовались на основе седалищного нерва, все наши мышцы, суставы, кожа на голенях и стопах имеют чувствительность. Следовательно, если происходит воспаление, то нижнюю часть тела одолевают ужасные боли.
Причины ишиаса
К основным причинам данной патологии относятся:
-
и различные его поражения.
- Переохлаждение.
- Сильные физические нагрузки.
- Остеохондроз, инфекционное воспаление органов малого таза.
- Межпозвоночные грыжи.
Причин ишиаса седалищного нерва может быть очень много и необходимо помнить, что при беременности нельзя заниматься самолечением и пренебрегать походом к врачу. Обследование беременных имеет некоторые особенности. Им не назначают диагностические методы, которые могут плохо повлиять на ребенка. К таким относится рентгенография и томография.
Следует отметить, что ишиас седалищного нерва – неприятная проблема, нарушающая состояние женщины. При появлении симптомов и болевых ощущений, нарушении чувствительности в нижних конечностях, необходимо быстрее начинать лечение.
Во время беременности ишиас обычно проявляется в период третьего триместра, так как матка имеет достаточные размеры, чтобы оказывать давление на участки, где находится нервная трубка. Но при первых же проявлениях неприятных ощущений в пояснице не стоит спешить и ставить самой себе диагноз. Такое состояние считается нормальным, когда будущая мама чувствует дискомфорт в спине после каких-либо нагрузок. Спустя какое-то время все возвращается в норму. Данная проблема является следствием размягчения связок суставов из-за гормональных изменений в организме женщины. От этой проблемы можно избавиться специальными упражнениями для расслабления позвоночника и ношением бандажа.
Симптомы при ишиасе
Редко, когда во время беременности при ишиасе не бывает симптомов. В основном он имеет следующие признаки:
- Неприятные ощущения сосредотачиваются в области поясницы, переходят на крестец, а потом распространяются по всей ноге.
- Боль может иметь постреливающий характер всей конечности или быть пульсирующей в отдельных участках.
У данной патологии есть и другие признаки. К ним может относится жжение, онемение и ощущения покалывания. Будущим мамам тяжело двигаться, сложно подняться из сидячего положения, переворачиваться на другой бок, они не могут отдохнуть или поспать.
Как лечить ишиас во время беременности?
Существует множество способов лечения, но только врач сможет подобрать то, что подойдет именно вам. В большинстве случаев полное устранение симптомов возможно только после родов. Часто в лечении применяют мануальную терапию. Она является эффективным методом при многих заболеваниях опорно-двигательной системы, уменьшает давление и снимает дискомфорт, связанный с болевыми ощущениями в области спины.
Эффективной процедурой для снятия мышечного напряжения и уменьшения боли является массаж: точеный, баночный, общий, а также иглоукалывание. Следует укреплять мышцы таза, живота и спины. Это не только способствует устранению боли, но и поможет при родах.
Возможно применение солевых ванн, они хорошо устраняют болевые ощущения. Но необходимо знать, что такую процедуру разрешено принимать только до третьего месяца беременности.
Для уменьшения неприятных ощущений рекомендуется заниматься йогой, держать правильную осанку и выбрать удобную подушку. При защемлении во время беременности следует носить удобную обувь без каблуков, снижая нагрузку на ноги и спину.
Лечение народными средствами при беременности
Прибегать к народному лечению можно только после консультации с врачом. Для того, чтобы устранить болезненные ощущения, рекомендуется применять согревающие обертывания. Вам понадобится платок или шарф из натуральной шерсти. Пояснично-крестцовую область необходимо растереть согревающей мазью и обернуть больное место. Лучше всего делать эту процедуру на ночь.
Поправить самочувствие помогут согревающие компрессы или контрастный душ. Для этого необходимо попеременно менять теплую воду на прохладную и поливать ей больное место. Данная процедура эффективная, но следует помнить, что во время беременности запрещено использовать слишком горячую и слишком холодную воду.
Течение и прогноз
Как правило, прогноз при защемлении нерва благоприятный. Боль исчезает самостоятельно в период от нескольких дней до шести недель. Если боль продолжается дольше, и вы вынашиваете малыша, то необходимо обратиться к врачу. Для более благоприятного течения ишиаса необходимо укреплять мышцы и стараться не травмировать спину, например, не поднимать тяжестей.
Профилактика и рекомендации
Рекомендуется вести правильный образ жизни, чтобы предотвратить защемление седалищного нерва. Существует несколько рекомендаций, которых нужно придерживаться для предотвращения ишиаса:
Защемление седалищного нерва: симптомы, лечение защемления в ноге и ягодице
Защемление седалищного нерва моментально вызывает неприятные ощущения, поэтому не заметить или проигнорировать наличие данного недуга невозможно. Ждать, пока симптомы пройдут самостоятельно, не имеет смысла. Как и любое другое заболевание, защемление необходимо купировать на начальных стадиях, чтобы не возникло осложнений. Такие признаки, как боль, покалывания и слабость могут указывать и на другие заболевания, связанные с позвоночником. Стоит знать, как распознать защемление седалищного нерва, как проводится диагностика, и как лечат этот недуг.

Что представляет собой защемление нерва?
Практически каждый нерв, находящийся в теле, рискует быть защемленным. Это происходит из-за того, что близлежащие ткани по какой-то причине изменяются и деформируются (при воспалениях или опухолях). Измененная ткань начинает давить на нервные окончания, появляются неприятные ощущения в этой области.
Боль может быть как постоянной и ноющей, так и резкой, например, при определенных движениях тела, когда ткань особенно сдавливает нерв.
Если пострадавший игнорирует болевые ощущения и не обращается за медицинской помощью, со временем изменения ткани становятся настолько сильными, что она постоянно оказывает сильное давление на нервы. Пациент чувствует нестерпимую боль, которая не купируется даже лекарствами.
Самый крупный нерв в человеческом теле — седалищный. Несколько корешков L4-S3 сливаются в нижней части спины:
- сначала идет пояснично-крестцовый отдел позвоночника;
- затем ягодица;
- после задняя поверхность бедра;
- окончание нерва приходится на нижнюю часть ноги.
Этим объясняется тот факт, что поражение одной зоны седалищного нерва приводит к болевым ощущениям во всей области его нахождения. Если вовремя не назначить пострадавшему терапию, со временем начинает теряться чувствительность ноги, появляются проблемы с движением. Если поражены обе ноги, ситуация ухудшается, есть вероятность того, что изменения станут необратимыми.
Причины защемления седалищного нерва
Данный недуг встречается как у мужчин, так и у женщин. Не играет роли возраст или род деятельности человека, причиной защемления становятся обычно хронические болезни и индивидуальные особенности здоровья.
Чаще всего встречаются следующие причины защемления:
- Наличие межпозвонковой грыжи. Это самый распространенный спусковой механизм, запускающий процесс защемления. Даже при минимальной деформации фиброзного кольца, защемляются мелкие корешки, имеющие непосредственное отношение к седалищному нерву.
- Остеохондроз. Любые искривления позвоночника со временем деформируют близлежащие ткани и нервные окончания, чем сильнее степень искривления, тем больше человек попадает в группу риска.
- Смещение позвонков впоследствие травмы или неверного хирургического вмешательства. Подобное также случается при дегенеративных процессах.
Новообразования в области малого таза, позвоночника, поясницы. - Любые воспаления органов малого таза.
- Тромбоз сосудов, находящихся в непосредственной близости к седалищному нерву.
- Воспаления мышц и отеки, возникающие вследствие переохлаждения, травмы, физических нагрузок.
- Синдром грушевидной мышцы.
- Беременность, когда плод начинает оказывать сильное давление на ткани.
В некоторых случаях на течение недуга оказывают влияние дополнительные факторы:
- ожирение;
- недостаток минеральных веществ;
- эндокринные нарушения в организме;
- сахарный диабет.
Инфекции и отравления также могут оставить неприятные последствия в виде повреждения седалищного нерва, в дальнейшем это вытекает в воспаление.
Симптоматика
Самый главный симптом, знакомый всем, кто столкнулся с этим заболеванием — сильная боль, которая пронзает всю область ноги. На этом этапе требуется вовремя определить причину возникновения защемления – от этого зависит правильность назначенной терапии.
Если вовремя не поставить точный диагноз, высока вероятность развития осложнений и более серьезного течения болезни.
В самом начале пострадавший может заметить у себя следующие симптомы:
- острую или тянущую боль в области бедра, части поясницы или ягодицы;
- внезапно появляющиеся мурашки на ноге, которым не предшествовали никакие причины;
- болевые ощущения усиливаются при движении или привычных делах;
- становится сложнее наклоняться вперед или сидеть ровно – периодически появляется тянущая боль.

Также некоторым пострадавшим от защемления седалищного нерва становится неприятно кашлять или чихать – этот процесс сопровождается резкой болью, отдающей в ногу. Также любые резкие движения оказываются под запретом.
В начальном этапе многие не замечают у себя наличие недуга: болезненные ощущения еще не так ярко выражены, а мурашки и дискомфорт списываются на неудобную позу.
Если пациент не обратился за терапией, возникает вторая стадия, которая сопровождается следующими симптомами:
- ощущение жжения кожи и мышц на глубоких слоях;
- движение ног и поясницы становится крайне ограниченным;
- пораженная нога становится наиболее слабой;
- в некоторых случаях возникает покраснение пораженной ноги, в некоторых участках кожа может принять неестественно бледный оттенок.
Болезнь, которая способствовала защемлению седалищного нерва, также может начать активно себя проявлять. На фоне выраженных симптомов защемленный нерв нередко остается незамеченным и подвергается терапии только на поздних стадиях.
Диагностика защемления
Диагностика защемления седалищного нерва более сложная, чем кажется на первый взгляд: грамотный специалист не просто поставит диагноз и назначит лечение, но и займется поиском первопричинного недуга, который способствовал защемлению.
От этого зависит эффективность лечения и исключение вероятности рецидива.
Будут назначены следующие диагностические процедуры:
- рентген поясницы;
- использование электронейромиографа;
сцинтиграфия (используется при подозрении на наличие опухоли); - проверка рефлексов;
- МРТ и КТ поясничной зоны.

При наличии осложнений добавляются дополнительные исследования, позволяющие врачу увидеть полную картину болезни. Некоторые противовоспалительные препараты имеют точечное воздействие и оказываются бесполезными при неверной постановке диагноза. Поэтому врачу важно знать все симптомы, степень пораженности нерва и какие имеются последствия.
Что делать при защемлении?
Если это произошло впервые, нужно сделать следующее:
- принять удобную позу, в которой нерв не будет потревожен;
- избегать любой активности;
- не пытаться использовать дедовские методы лечения в виде луковых растворов и грелок;
- выпить анальгетик;
- обратиться за медицинской помощью.

Если боль острая – рекомендуется вызвать скорую помощь. При ноющей и нарастающей боли также важно обратиться к специалисту в кратчайшие сроки.
Для лечения пациенту пропишут противовоспалительные препараты, витамины группы В, различные гимнастические процедуры, направленные на улучшение общего состояния.
При наличии острой боли порой выписывают обезболивающие уколы.
Важно помнить, что своевременное обращение к врачу повышает шансы на быстрое и безопасное купирование проблемы.