Розацеа. Клинические рекомендации.
Розацеа – хронический воспалительный дерматоз, характеризующийся поражением кожи лица в виде эритемы и папулопустулезных элементов.
1. Краткая информация
1.1 Определение
Розацеа – хронический воспалительный дерматоз, характеризующийся поражением кожи лица в виде эритемы и папулопустулезных элементов.
1.2 Этиология и патогенез
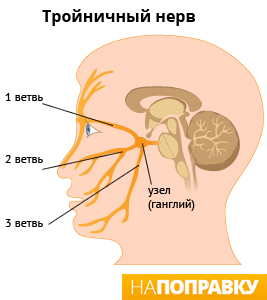
Розацеа представляет собой ангионевроз, локализующийся преимущественно в зоне иннервации тройничного нерва и обусловленный различными причинами, которые можно объединить в следующие группы: сосудистые нарушения; изменения в соединительной ткани дермы; микроорганизмы; дисфункция пищеварительного тракта; иммунные нарушения; изменения сально-волосяного аппарата; оксидативный стресс; климатические факторы; психовегетативные расстройства.
В развитии розацеа определенную роль играют такие факторы, как конституциональная ангиопатия; эмоциональные стрессы; нарушения гормонального равновесия; воздействие химических агентов. К триггерным факторам относят инсоляцию, стрессы, влияние метеорологических и производственных условий, связанных с длительным воздействием высоких и, реже, низких температур (работа на открытом воздухе, в т.н. горячих цехах, профессиональное занятие зимними видами спорта), а также диету с употреблением большого количества горячей пищи и напитков, экстрактивных, тонизирующих веществ и специй, злоупотребление алкоголем.
В последние годы большое внимание уделяется роли кателицидинов в развитии розацеа. Кателицидины – семейство многофункциональных белков, которые обеспечивают защиту первой линии в коже против инфекционных агентов, влияя на местные воспалительные реакции и ангиогенез путем непосредственного воздействия на эндотелиоциты и иммунитет. У больных розацеа в коже лица в 10 раз повышен уровень кателицидинов и в 10 000 раз в роговом слое повышен уровень протеаз, которые активируют кателицидины.
Lacey и соавт. (2007) была выделена бактерия (Bacillus oleronius) из клеща рода Demodex, которая, воздействуя на пептиды, стимулирует воспалительные реакции у больных папулопустулезной розацеа. В патогенезе пустулезной и глазной розацеа имеет этиологическое значение эпидермальный стафилококк, что, возможно, связано с реализацией его патогенных свойств из-за повышения температуры лица вследствие расширения сосудов. Обсуждается также взаимосвязь розацеа с Helicobacter pylori.
1.3 Эпидемиология
Заболевание чаще развивается у лиц женского пола в возрасте 30-50 лет, имеющих определенную генетическую предрасположенность к транзиторному покраснению кожи лица, реже – шеи и, так называемой, зоны «декольте». Считают, что дерматозу чаще подвержены лица 1 и 2 фототипов, однако заболевание может встречаться при любом фототипе кожи. В странах Европы заболеваемость розацеа составляет от 1,5% до 10%.
1.4 Кодирование по МКБ 10
L71.8 – Другой вид розацеа;
L71.9 – Розацеа неуточненного вида.
1.5 Классификация
Выделяют 4 основных подтипа (субтипа) розацеа (соответствующих эритематозной, папулопустулезной, гипертрофической стадиям и офтальморозацеа в прежних классификациях) и один вариант – гранулематозную розацеа.
- подтип I – эритемато-телеангиэктатический;
- подтип II – папуло-пустулезный;
- подтип III – фиматозный;
- подтип IV – глазной.
1.6. Клиническая картина
Течение заболевания хроническое, с выраженной стадийностью клинических проявлений. Высыпания, как правило, локализуются на коже лица и располагаются преимущественно центральной его части.
Эритематозно-телеангиэктатический подтип розацеа характеризуется возникновением сначала транзиторной, а затем – стойкой эритемы. Характерно усиление транзиторной эритемы приливами. Цвет эритемы может варьировать от ярко-розового до синюшно-красного, в зависимости от продолжительности болезни. На фоне эритемы постепенно формируются телеангиэктазии в области щек и крыльев носа и отечность кожи. Большая часть пациентов предъявляет жалобы на ощущения жжения и покалывания в области эритемы. Характерна повышенная чувствительность кожи к наружным препаратам и ультрафиолетовому облучению.
Папуло-пустулезный подтип также характеризуется эритемой и телеангиэктазиями, которые выражены меньше, чем при I подтипе. Приливы не характерны. Обнаруживают полушаровидные ярко-красного цвета милиарные папулы, а также акнеиформные папуло-пустулы, склонные к слиянию в бляшки. Высыпания безболезненные при пальпации, они характеризуются яркой красной окраской и перифолликулярным расположением. Шелушение обычно отсутствует. Возможно формирование стойкого отека в участках распространенной эритемы, что чаще встречается у мужчин.
Фиматозный, или гипертрофический тип характеризуется значительным утолщением ткани и неравномерной бугристостью поверхности кожи носа (ринофима), реже – подбородка (гнатофима), лба (метафима), ушных раковин (отофима) или век (блефарофима).
Глазной подтип, или офтальморозацеа. Выявляют телеангиэктазии в области конъюнктивы и ресничного края века. Клиническую картину часто сопровождают рецидивирующие халязион и мейбомиит. Офтальморозацеа может иногда осложняться кератитом, склеритом и иритом. Глазные симптомы сопровождают кожные проявления, но в ряде случаев могут опережать кожную симптоматику. Пациенты предъявляют жалобы на жжение, зуд, светобоязнь, ощущение инородного тела, а также покраснение глаз.
Гранулематозная розацеа. Характеризуется плотными, желтоватыми, коричневатыми или красноватыми папулами, размером 2-4 мм в диаметре, которые после разрешения могут оставлять рубчики. Эритема при этом варианте выражена существенно меньше, чем при классической розацеа. Преимущественная локализация – щеки и периорифициальная область. При диаскопии папулы приобретают желтоватый цвет (положительный симптом «яблочного желе»).
2. Диагностика
2.1 Жалобы и анамнез
- высыпания на коже лица, реже шеи и груди;
- ощущение жжения и покалывания в области эритемы;
- усиление проявлений заболевания при воздействии низких и высоких температур, алкоголя, острой пищи и психоэмоционального напряжения;
- повышенная чувствительность кожи к наружным лекарственным препаратам, средствам для ухода за кожей, солнцезащитным средствам и ультрафиолетовому облучению;
- сухость, чувство стягивания кожи.
Фиматозный, или гипертрофический, подтип: появление неровной поверхности кожи носа, реже – лба, подбородка, ушных раковин, век.
Окулярный подтип, или офтальморозацеа:
- жжение глаз;
- зуд глаз;
- светочувствительность, вплоть до светобоязни;
- ощущение инородного тела в глазах;
- покраснение глаз;
- ощущение пелены перед глазами;
- флуктуирующее зрение.
- покраснение кожи лица;
- стойкие папулезные высыпания;
- сухость, чувство стягивания кожи.
2.2 Физикальное обследование
- Возникновение транзиторной, усиливающейся приливами, а затем превращающейся в стойкую, эритемой, локализующуюся преимущественно на щеках и боковых поверхностях носа (центрофациальная эритема).
- Цвет эритемы варьирует от ярко-розового до синюшно-красного в зависимости от продолжительности болезни.
- Телеангиэктазии различного диаметра на фоне эритемы и отечность кожи.
- Эритема, локализующаяся преимущественно на щеках и боковых поверхностях носа (центрофациальная эритема) различной степени выраженности
- Цвет эритемы варьирует от ярко-розового до синюшно-красного в зависимости от продолжительности болезни.
- Телеангиэктазии различного диаметра на фоне эритемы.
- Перифолликулярные папулы ярко-красной окраски на фоне эритема.
- Отдельные папулы могут быть увенчаны небольшой округлой пустулой.
- Редко: папулы сливаются в бляшки.
- Возможен стойкий отек по месту распространенной эритемы (чаще встречается у мужчин).
Фиматозный, или гипертрофический, подтип.
Расширенные устья сально-волосяного аппарата;
- Утолщение ткани и неравномерная бугристость (от умеренной до значительной) поверхности кожи носа (ринофима), лба (метафима), подбородка (гнатофима), ушных раковин (отофима), реже – век (блефарофима).
- Телеангиэктазии разного диаметра на фоне очагов поражения.
- Эритема лица различной степени выраженности.
Окулярный подтип, или офтальморозацеа.
- Сухость глаз
- Конъюнктивальная и перикорнеальная инъекции.
- Конъюнктивальные телеангиэктазии.
- Телеангиэктазии по ресничному краю века.
- Эритема, отек век.
- Беловатый налет в углах глаз.
- Рецидивирующий гордеолум, халязион.
- Рецидивирующий мейбомиит.
- Осложнения (редко): кератит, склерит, ирит, идидоциклит.
- Эритема лица, выраженная существенно меньше, чем при классической розацеа или совсем незначительная.
- Плотные, желтые, коричневатые или красные папулы, которые по разрешении могут оставлять рубцы, локализующиеся преимущественно в области щек и периорифициально.
- Размеры папул варьируют, однако у одного больного они одинаковы.
- При диаскопии: папулы, располагающиеся на фоне эритемы, имеют желтоватое окрашивание.
Для практической работы также важно определять тяжесть течения каждого из подтипов (таблицы 1-4) [1-3].
Единственным критерием диагностики розацеа является стойкая эритема центральной части лица, существующая в течение как минимум 3 месяцев, без поражения периокулярных участков. Такие симптомы, как приливы, папулы, пустулы и телеангиэктазии являются дополнительными признаками, не обязательными для постановки диагноза.
Признаки клинической прогрессии розацеа (Berth-Jones J., 2004):
- ранние: учащение эпизодов внезапного покраснения лица, появление умеренных телеангиэктазий, транзиторная отечность лица;
- «развернутые»: папулы, пустулы, стойкая отечность лица, множественные телеангиэктазии;
- поздние: уплотнение, ринофима [17].
Таблица 1.
Характеристика тяжести течения эритемато-телеангиэктатического подтипа
Клинические рекомендации лечения розацеа

Розацеа – это хроническое заболевание, сопровождающееся воспалением кожи. Резко выделяется капиллярная сеточка, проступают гнойные высыпания. Кровь приливает к очагу воспаления, стенки кровеносных сосудов растягиваются, в прилегающих тканях постепенно скапливается лишняя жидкость.
Существуют четыре подтипа заболевания и один вариант – гранулематозная розацеа. Подтипами розацеа являются: эритемато-телеангиэктатический (преобладает), папуло-пустулезный, фиматозный (гипертрофический), глазной (офтальморозацеа).
Этиология и патогенез
Не существует единой точки зрения о происхождении и протекании болезни, но в соответствии с самой распространенной, розацеа — это нарушения, связанные с расстройствами иннервации капилляров, прежде всего с дисфункцией тройничного нерва. Это черепной нерв смешанного типа — самый крупный из двенадцати и отвечает за чувствительность лица, т.к. состоит из очень чувствительных нервных волокон. Возможные причины зарождения заболевания:
- экзогенное климатическое воздействие;
- неправильное питание;
- патологии, развившиеся в верхнем слое кожи;
- микроб эпидермальный стафилококк;
- клещи рода Демодекс (розацеаподобный демодекоз);
- нарушение работы желудочно-кишечного тракта (например, гастрит или язва);
- слабый иммунитет;
- окислительный стресс – повреждение клеток;
- повышенная тревожность;
- бессонница;
- сильная раздражительность;
- негативные эмоции;
- индивидуальность конституции тела;
- воздействие белков (кателицидинов и др.), защищающих первичный кожный барьер от инфекционных патогенов, регулирующих артериальное давление;
- наследственные факторы;
- эндокринные дисфункции, беременность, климакс (установлена взаимосвязь между показателями гемодинамики в экстракраниальных сосудах и содержанием в крови отдельных гормонов).
В развитии розацеа негативную роль играют дистония и спазмы. Из-за нарушения иннервации закупориваются кровеносные сосуды. Внешне это проявляется покраснением лица и сосудистыми сеточками на нем. Лицевая вена снабжает кровью конъюнктиву – наружную оболочку глазного яблока, поэтому и развивается офтальморозацеа.
Современные дерматологи расходятся во мнениях относительно этиологии розацеа. Например, точно не установлена связь между появлением микроорганизмов на поверхности кожи и первичными признаками. До сих пор достоверно не установлено, отчего применение антибиотиков всегда смягчает симптомы, улучшает общее состояние здоровья пациента.
Клиническая картина
Эритемато-телеангиэктатический подтип розацеа начинается с легкой формы, которую просто излечить. Она медленно прогрессирует, усиливается приливами крови к коже лица в стрессовых состояниях, после физических нагрузок, при очень высоких температурах или морозе. Следующая стадия — стойкая эритема щек и крыльев носа. Постепенно высыпания расползаются на шею и верхнюю часть груди, придают розовый оттенок. Из-за изменения цвета тканей английский дерматолог Томас Бэйтман назвал болезнь rosaceus, что в переводе с латинского означает сделанный из роз. Артериолы – это самые мелкие кровеносные сосуды, которые способны мгновенно менять ширину протока. С усугублением болезни цвет пораженных участков становится все более насыщенно-красным. Из-за непрекращающегося воспалительного процесса увеличивается приток жидкости, что патологически повышает отечность. Заболевшие жалуются на постоянный зуд, желание расчесывать, срывать воспаленные бляшки.
Папуло-пустулезный подтип розацеа сходен с первым. Основное отличие – больший объем гнойничковых высыпаний, охватывающих волосистую часть головы и верхнюю часть спины. Отечность у мужчин выражена сильнее. Отличие от других кожных заболеваний – отсутствие шелушения и комедонов – сальных пробок в порах. Папулы непохожи на пустулы, потому что не наполнены гнойными массами. Это одна из форм сыпи. Выступы мягкие или плотные на ощупь. Не оставляют после себя рубцов.
Фиматозный, или гипертрофический подтип предполагает значительное утолщение соединительной ткани, неравномерное распределение шишковидных образований — фим. Если патологически неровными стали ткани носа, то форма называется ринофима, лба — метафима, подбородка — гнатофима, ушных раковин (бывает односторонней) – отофима, век — блефарофима. Виды патологий тканей (фим): гландулярные, фиброзные, фиброангиоматозные, актинические. Кожа внешне напоминает красноватую апельсиновую корку. Цвет не бледнеет. К этому же подтипу относится появление конглобатов — крупных шаровидных пятен.
Офтальморозацеа имеет два отличительных признака: одновременное воспаление век и оболочек глаза. Обычно сопровождается появлением красной сетки расширенных сосудов вокруг зрачков. Пациенты жалуются на рефлекс расчесывания, ощущения инородного тела под веками. Иногда поражаются сначала глаза, а затем кожа вокруг. Могут развиться осложнения:
- Кератит — воспаление роговицы глаза, сопровождающееся его помутнением.
- Склерит – воспалительная реакция, развивающаяся в наружной глазной оболочке.
- Ирит – воспаление радужки.
Иногда пациенты жалуются на неприятные корочки в уголках глаз, шелушение складок век, слезотечение. В тяжелых случаях возможно резкое ухудшение зрения вплоть до полной его потери — слепоты.
Гранулематозная розацеа сопровождается образованием плотных, желтых, коричневых или красных узелков, после которых могут оставаться рубцы — постакне. Высыпания концентрируются на щеках и областях вокруг естественных отверстий тела. Для точной диагностики необходимо гистологическое исследование.
Среди симптомов специалисты-клицинисты выделяют перемежающиеся (непостоянные) и стойкие. Первые проявляются только в периоды обострений, вторые без терапии не исчезают.
Заболевание розацеа: причины, лечение, профилактика
Розацеа (rosacea, acne rosacea, rosaceus, розовые угри, акне розовые) — это неинфекционное, хроническое воспалительное заболевание кожи лица, для которого характерна стадийность течения.
В современном мире распространенность розацеа составляет 10% среди всего населения земли. На долю розовых угрей в России среди всех дерматологических диагнозов приходится около 5%.
Заболевание начинается обычно на 3-4-м десятилетии жизни и достигает расцвета в возрасте 40-50 лет.
Встречается чаще у людей преимущественно зрелого возраста, обоих полов.
Причины возникновения
В основе патологического процесса лежит изменение тонуса поверхностных сосудов кожи лица, которые обусловлены различными внутренними и внешними факторами, действие которых приводит к стойкому расширению сосудов кожи и в последующем стазу крови.
- Физические факторы (воздействие солнца, тепла, холода)
- Алиментарные факторы (употребление алкоголя, горячих напитков, пряностей).
- Внутренние факторы:
- Патология пищеварительного тракта (заболевания, ассоциированные с H. pylori);
- Деятельность клещей рода Demodex (brevis и folliculorum):
- Инфекционные заболевания кожи;
- Патология эндокринной системы;
- Изменение иммунного статуса организма;
- Влияние компонентов свертывающей системы крови на сосуды;
- Сосудисто-невротические реакции.
Классификация
- эритематозная;
- папулезная;
- пустулезная;
- инфильтративно-продуктивная.
С учетом вариантов клинической картины и симптомов розацеа подразделяется на следующие формы:
– Персистирующий отек лица.
– Офтальморозацеа (при данной форме наблюдается поражение глаз в виде блефарита, конъюнктивита, иридоциклита).
– Гранулематозная розацеа (множественные элементы расположены вокруг рта и глаз, приводят к характерной симптоматике в виде множества гранул).
– Стероидная розацеа (образуется в результате применения местных кортикостероидов на протяжении длительного времени, при этом кожа атрофична, а элементы розацеа имеют яркую окраску).
– Грамнегативная розацеа (название происходит от вторичной грамнегативной микрофлоры, которая приводит к гнойничковым поражением кожи и волосяных фолликулов).
– Конглобатная розацеа (тяжелая форма заболевания, характеризующаяся образованием сливных полостей и абсцессов).
– Молниеносное течение розацеа (наблюдается у молодых женщин, имеет быстрое и бурное течение).
– Галогенобусловленная розацеа (активация процесса происходит в результате влияния галогенсодержащих веществ, например йода).
– Ринофима и другие фиброзные изменения кожи лица.
Клиническая картина заболевания
В начале заболевания на коже лица наблюдается покраснение (эритема), которое носит приходящий характер. Длительность эпизодов может быть от нескольких минут до нескольких часов. Появление эритемы провоцируется различными факторами (нахождение под прямыми солнечными лучами, употребление алкоголя, стрессы, физические нагрузки и множество других). Пациенты ощущают повышение температуры тела на пораженных участках. Затем покраснение самопроизвольно ликвидируется. Излюбленными местами локализации являются лоб, нос, щеки.
В дальнейшем начинают формироваться патологические сосудистые сплетения — телеангиоэктазии.
Кроме того, происходит кистозное изменение лимфатических сосудов. Кожа приобретает более стойкий синюшный оттенок, утолщается. На следующем этапе на коже лица образуются папулы, которые имеют розовую или красную окраску, несколько возвышаются над ее поверхностью, которая при этом не претерпевает никаких изменений. Аналогичным образом новообразования могут самопроизвольно подвергаться обратному развитию.
После присоединения вторичной инфекции наблюдается нагноение папул, образуются гнойнички — пустулы. Над поверхностью папул и пустул могут быть утолщенные чешуйки кожи. Некоторые папулы подвергаются асептическому воспалению.
Происходит увеличение кожных желез, которые начинают вырабатывать избыточное количество кожного сала.
Элементы розацеа могут сливаться в обширные инфильтраты, происходит бурный рост плотной фиброзной ткани, которая нарушает истинную структуру кожи. Могут происходить деформации формы лица.
Лечение
Лечение розацеа является комплексным и включает в себя назначение средств для наружного и системного применения.
Пациенты должны внимательно относиться к гигиеническому уходу за кожей лица. Женщинам следует остановить свой выбор на косметике, не содержащей спирт, ацетон и масла, а также других раздражающих веществ. Лучше отказаться от кремов и мазей, содержащих гормональные добавки, а также исключить из использования маски и бальзамы с сосудорасширяющими ингредиентами. Для умывания необходимо использовать воду комнатной температуры. Очищающую жидкость следует наносить легкими прикосновениями кончиков пальцев, а также пользоваться полотенцем для лица с мягкой тканью. Мужчинам с розацеа для бритья вместо лезвий лучше использовать электробритву.
Необходимо беречь кожу от солнца, избегать солнечных ожогов, т.к. ультрафиолет приводит к обострению заболевания. В зимнее время женщинам необходимо использовать жирный крем и пудру, а в жару — специальные средства с солнцезащитными фильтрами (SPF — солнцезащитный фактор должен составлять не менее 20).
Также необходимо соблюдать щадящую диету, особенно в том случае, если розацеа вызвана функциональными заболеваниями желудочно-кишечного тракта. Необходимо ограничить употребление острых, соленых, кислых и пряных блюд, избегать алкогольных напитков, кофе, крепкого чая и т.п. Коррекция диеты должна проводиться обязательно под наблюдением лечащего врача.
Местное лечение включает в себя различные крема, гели с азелаиновой кислотой, метронидазолом, противовоспалительные и вяжущие примочки, использование термальной воды, а также, при обнаружении клеща Demodex, антипаразитарные препараты.
При наличии выряженного воспаления назначают антигистаминные средства.
Немаловажно применение витаминов, способствующих укреплению сосудистой стенки (витамин С, Р (рутин)).
При тяжелых формах и присоединении грамнегативной микрофлоры показано использование антибиотиков.
Для устранения расширенных сосудов на поздних стадиях используются и такие методы, как электрокоагуляция (воздействие слабым электрическим током), криодеструкция (воздействие жидким азотом), применяют дермабразию и особые виды лазеров.
Профилактика розацеа
Профилактика заболевания заключается в устранении или уменьшении действия факторов, способствующих ему: защита кожи лица от загара и переохлаждения, отказ от острых блюд, алкогольных и горячих напитков, использование косметики, не содержащей спирта, защита кожи лица от попадания на нее всевозможных раздражителей.
Как предотвратить вспышки розацеа: 8 советов дерматологов

Розацеа — это распространенное заболевание, которое проявляется постоянным покраснением кожи лица. Пациенты с этим диагнозом сталкиваются с ярко выраженными кровеносными сосудами, которые видны через кожные покровы. Симптомы проявляются также жжением и покалыванием, высыпаниями в области носа и щек.
Розацеа делает кожу чрезвычайно чувствительной. Воздействие целого ряда факторов провоцирует обострение болезни. Причинами ухудшения состояния может быть солнечный свет, стресс, некоторые продукты питания. Исключая факторы риска, пациенту удается избегать кожных обострений.
8 правил профилактики розацеа
Дерматологи разработали 8 практических рекомендаций, соблюдая которые можно существенно снизить риск рецидива болезни.
Совет №1 – Избегайте открытого солнца!
Даже у людей со смуглой кожей могут возникнуть вспышки после пребывания на солнце. Чтобы защитить кожные покровы, нужно искать тень, а также носить защитную одежду. Летом желательно выбирать широкополую шляпу, солнцезащитные очки с защитой от ультрафиолетовых лучей. Если есть возможность не выходить на открытое солнце, лучше воспользоваться ей.
Совет №2 – Используйте солнцезащитный крем с высоким SPF!
Летом, на все открытые участки кожи необходимо распределять крем для защиты от солнца. Делать это важно каждый раз, когда человек собирается выйти на улицу. Чтобы избежать неприятных кожных реакций, следует убедиться, что солнцезащитный крем не содержит отдушек. Желательно выбрать активные ингредиенты, такие как оксид цинка, диоксид титана. Они значительно меньше раздражают чувствительный эпидермис.
Совет №3 – Избегайте стрессов!
Стресс приводит к активации выработки целого ряда гормонов. Нарушение гормонального фона, в свою очередь, может спровоцировать обострение кожных реакций. Если стресс вызывает вспышку заболевания, необходимо найти занятие, которое поможет успокоиться и расслабиться. Врачи рекомендуют сосредоточиться на физических упражнениях, медитации, творческом досуге. После приведения нервной системы в спокойное состояние, симптомы часто стихают.
Совет №4 – Не допускайте перегрева тканей!
Следует избегать как внутреннего, так и внешнего перегрева. Пациентам рекомендуется принимать теплые ванны, души, вместо горячих. Желательно находиться достаточно далеко от каминов, обогревателей и других источников тепла, чтобы избежать внешнего перегрева тканей. Во время занятий спортом, человеку следует пить больше прохладной воды, использовать полотенце, смоченное прохладной жидкостью.
Совет №5 – Откажитесь от острой кухни!
Острые продукты питания обладают раздражающим действием на ткани. Такая пища часто вызывает обострение симптомов. Для предотвращения рецидивов болезни, предпочтение следует отдавать здоровому полноценному питанию, богатому витаминами, минералами, микроэлементами.
Совет №6 – Не злоупотребляйте горячими напитками!
Дерматологи советуют отдавать предпочтение прохладным напиткам. Исследования показывают, что высокая температура чая, кофе, какао у некоторых людей может провоцировать обострение симптомов. Летом лучше выбирать прохладный чай, а зимой желательно остудить жидкости перед употреблением.
Совет №7 – Ограничивайте употребление спиртных напитков!
Пациентам не обязательно полностью оказываться от алкоголя. Однако важно помнить, что красное вино может быть самым большим провокатором обострения розацеа. Лучше отдать предпочтение другим спиртным напиткам. Также нельзя злоупотреблять алкоголем. Между порциями выпивки следует выпивать стакан холодной воды.
Совет №8 — Защищайте лицо от ветра и холода!
Ношение шарфа — это отличный вариант для защиты кожи от непогоды. Желательно приобрести акриловый или шелковый шарф. Важно избегать шерсти и других грубых тканей, вызывающих раздражение.
Необходимо периодически посещать дерматолога для правильной диагностики и лечения заболевания. При этом пациенты должны сами контролировать свое состояние. Соблюдение этих рекомендаций позволяет избежать факторов, вызывающих вспышки розацеа.
Отличный способ контроля – ведение журнала употребляемой пищи, а также используемой бытовой химии. В журнал следует вносить также информацию о комнатных растениях и животных. Желательно отмечать реакции кожи на новые факторы. После определения причины обострения, легче избавиться от повторных вспышек.
Чем отличается купероз от розацеа
Розацеа и купероз на лице – два заболевания, которые до сих пор многие не различают. Эти болезни кожи связаны с патологией сосудов, имеют общие симптомы и проявления, из-за чего происходит путаница. Чем отличается купероз от розацеа, следует знать, чтобы навсегда избавиться от сосудистых патологий кожи.
Отличие купероза от розацеа: ответы врача-косметолога
Розацеа и купероз – это разные болезни со множеством схожих признаков. Если купероз связан с патологическим изменением сосудов, то розацеа – болезнь, которая сопровождается специфическими уплотнениями.
Что такое купероз и розацеа?
Розацеа и купероз – разновидности сосудистых патологий, которые характеризуются появлением расширенных сосудов. В итоге кожа приобретает красноватый оттенок.
Розацеа – хроническое поражение кожи, протекающее с высыпаниями и покраснениями. Именно поэтому патология получила наименование, которое говорит само за себя, – розовые прыщи.
Сегодня пока не существует точных объяснений, почему возникает розацеа. Заболевание могут спровоцировать диеты, дисбаланс гормонов, предрасположенность. Способствуют возникновению розацеа употребление алкоголя, стрессы, переохлаждения, аллергии – любые факторы, которые провоцируют расширение сосудов.
Купероз – расширение мелких капилляров, которое вызывает покраснения кожи. Из-за расширений стенки сосудов истончаются и утрачивают эластичность. Сосуды переполняются кровью, придавая коже красноватый оттенок. Если заболевание прогрессирует, на коже формируются устойчивые сеточки из сосудов, покрывающие значительные зоны лица.
Купероз можно отнести к физиологической особенности, которая требует лечения. Длительные проявления купероза приводят к недостатку в клетках кожи кислорода и питательных компонентов. Кожа теряет воду, становится сухой, ухудшается её цвет, преждевременно запускаются процессы увядания.
Как выглядят розацеа и купероз? На коже появляются сосудистые звездочки и сеточки. Зачастую они возникают в Т-зоне. Наиболее подвержены сосудистым патологиям обладательницы чувствительной светлой кожи.
Какие отличия купероза и розацеа?
Что такое купероз и розацеа понять легко. Но заболевания сложно отличить друг от друга без квалифицированной помощи. Купероз или розацеа определить можно по симптомам. Главное отличие – купероз никогда не сопровождается гнойными воспалениями, кожа гладкая, без уплотнений.
Купероз и розацеа на лице имеют отличия в симптоматике. При куперозе поражаются малые и большие кровеносные сосуды, из-за чего кожа приобретает красноватый оттенок. В редких случаях купероз сопровождается огненным цветом кожи – возникает чувство, что кожа горит, но на самом деле болезненных симптомов нет.
В отличие от купероза розацеа сопутствуют болезненные ощущения. Кроме покраснений образуются гнойные воспаления, неровный рельеф. Отличие розацеа от купероза на лице – зуд.
Разница между куперозом и розацеа – течение заболевания. Розацеа проходит в несколько стадий:
- Эритематозная. Возникает временное покраснение кожи. В последующем покраснение приобретает стойкий характер.
- Папуло-пустулезная. В зоне покраснения появляются высыпания, наполненные красноватой жидкостью. Они возникают из-за нарушений метаболизма в коже и расширения сосудов. Кровь просачивается в окружающие ткани, окрашивая их в характерный цвет.
- Фимозная. На коже формируются уплотненные узелки и бляшки.
- Риноформа. Сопровождается увеличением размеров носа. Эта стадия характерна только для мужчин.
Как понять, что у тебя розацеа?
«Как понять, у меня купероз или розацеа?» – распространенный вопрос к врачу-косметологу.

Характерные признаки розацеа:
- Розовые высыпания. Со временем розовые бугорки наполняются гноем, под ними располагается покрасневшая кожа
- Покраснения лица в Т-зоне
- Возникновение сосудистой сеточки
Как ставят диагноз розацеа?
Независимо от характера болезни (купероз, демодекоз, розацеа), лечению предшествует диагностика. Врач-косметолог определит, розацеа или купероз у пациента. Потребуется осмотр, анализ крови, в отдельных случаях – соскобы пораженных зон кожи. При необходимости врач назначит УЗИ внутренних органов, чтобы исключить заболевания, которые могут провоцировать кожные реакции.
Задача врача-косметолога не только устранить внешние проявления розацеа на коже, но и установить причину заболевания. Для этого необходимо исследовать состояние ЖКТ и эндокринной системы – исключить гастриты, колиты, дисбаланс гормонов и т.д.
Что нельзя есть при розацеа?
Розацеа и купероз на лице – заболевания, к лечению которых нужно подходить комплексно. В первую очередь, это касается питания. Чтобы избавиться от розацеа, из рациона нужно исключить опасные и вредные продукты:
- Сладкое и мучное. Они содержат сахара, которые провоцируют воспаления
- Молочные продукты. Прогестерон, которым богаты молочные продукты, усиливает функции сальных желёз – гнойных воспалений на коже становится больше.
- Алкоголь. Научно доказано, что алкогольные напитки сами по себе не вызывают розацеа, но усугубляют течение болезни. Алкоголь расширяет сосуды и вызывает дополнительный румянец на лице.
- Продукты, содержащие кофеин (чай и кофе). Стимулируют выработку гормона кортизола, который запускает стресс. Стрессовые ситуации нередко приводят к появлению воспалений на коже.
- Консервированные, маринованные, соленые, жареные и острые продукты. Приводят к возникновению прыщей на коже, расширяют сосуды, ослабляют иммунитет.
- Цитрусовые и сладкие фрукты. Вызывают кожные воспаления.
Можно ли вылечить розацеа навсегда?
Независимо от того, телеангиэктазия, купероз или розацеа, лечение должно быть комплексным. Особенность розацеа в том, что несмотря на внешние признаки, причины скрываются глубоко в организме. И чтобы избавиться навсегда от розацеа, нужно установить и устранить причину заболевания.
Лечение розацеа и купероза проводят в нескольких направлениях. Как правило, эндокринолог и косметолог разрабатывают комплексный план терапии, который нацелен на быстрое устранение внешних проявлений заболевания и глубокое лечение причин розацеа.
Лечение розацеа и купероза состоит из следующих этапов:
- Правильный уход за кожей. Тщательная гигиена, подбор косметических средств, ежедневное использование крема с SPF защитой. Кислотные пилинги, средства, содержащие спирт, грубые скрабы противопоказаны при розацеа.
- Терапевтическое лечение. Основано на использовании антибактериальных и антисептических средств, которые устраняют причины и последствия акне.
- Медикаментозное лечение. В зависимости от показаний пациенту могут быть назначены медикаменты, гормональные препараты и т.д.
- Аппаратное лечение. Устранение сосудистых звездочек аппаратными методами.
Какие косметические процедуры можно делать при розацеа?
При лечении купероза и розацеа на лице не обойтись без косметологических процедур. Но далеко не все они разрешены при сосудистых патологиях.
Эффективно избавиться от купероза и розацеа помогают:
- Фотолечение. Импульсный свет воздействует на патологические ткани. Мишени лучей – микроорганизмы и измененные капилляры. Под влиянием фотовспышек разрушаются старые коллагеновые волокна, запускается выработка новых. Главная особенность фотолечения – способность к склеиванию сосудов. Лучи нагревают сосуд до 60 градусов, что провоцирует свертывание крови и сосуды становятся пустыми.
- Плазмотерапия. Процедура основана на использовании аутогенной плазмы. Плазмотерапия запускает процессы восстановления клеток кожи, нормализует метаболизм, насыщает кожу полезными веществами. В дерме усиливается синтез коллагена, уменьшаются процессы воспаления.
Можно ли вылечить розацеа лазером?
Устранить купероз и розацеа можно лазером. Сосудистые сетки прижигают лазерными лучами. Метод эффективен на разных стадиях заболевания – как на начальной, так и в запущенных случаях.
Лазерные лучи быстро и надолго устраняют покраснения и сосудистые звездочки с поверхности кожи. От стадии розацеа и купероза зависит количество сеансов.
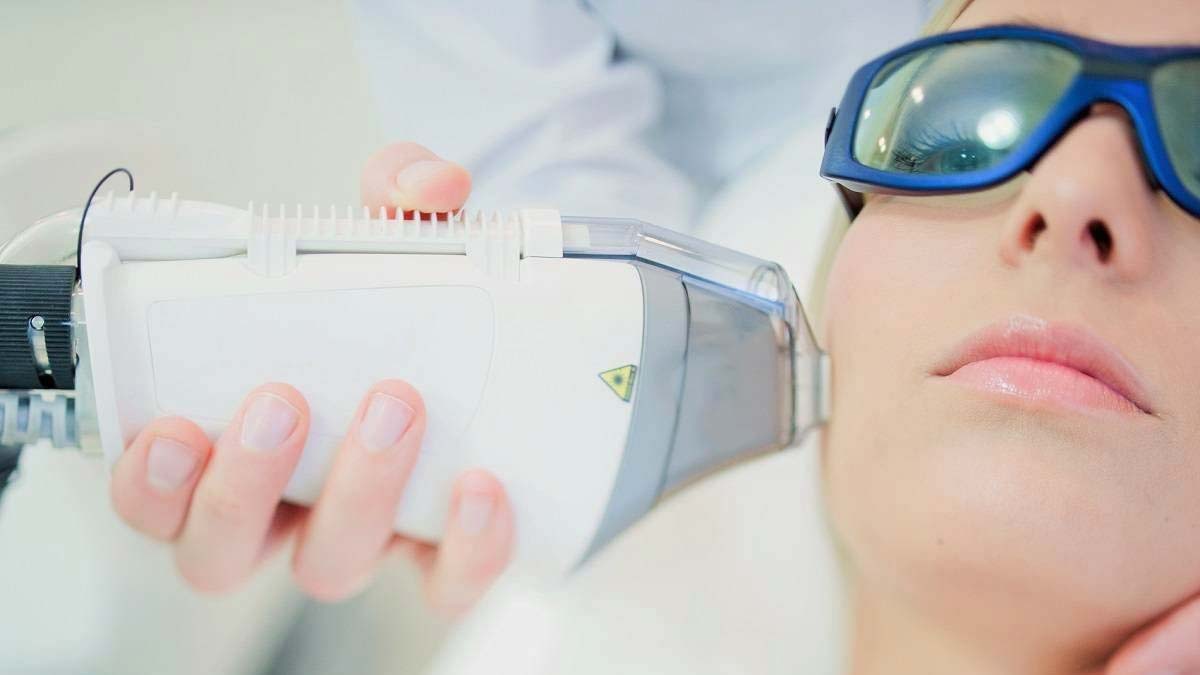
Удаление лазером купероза и розацеа – действенный метод от сосудистых звездочек. Процедура позволяет получить выраженный результат, не требует длительного периода восстановления. Эффект от процедуры длится несколько лет.
Сколько стоит лазерное лечение розацеа?
Прежде чем приступить к устранению купероза и розацеа лазером, врач-косметолог проведет диагностику – определит тяжесть заболевания и подберет эффективный комплекс процедур. Длительность корректировки кожных дефектов определяется запущенностью заболевания. От количества сеансов зависит стоимость лазерного лечения.
Можно ли делать химический пилинг при розацеа?
Купероз или розацеа на лице – заболевания, требующие бережного ухода за кожей. Агрессивные химические пилинги могут только усугубить течение заболевания. Непрофессионально проведенный кислотный пилинг провоцирует стойкие покраснения – кожа после процедуры долго заживает. Неквалифицированный подход к терапии и неграмотный подбор домашних средств усугубят течение заболевания. Как лечить розацеа и купероз на лице, знает врач-косметолог.
При розацеа и куперозе показаны только деликатные пилинги (например, с использованием миндальной или молочной кислоты). Антиоксидантные монопилинги назначают при эритематозной форме розацеа. Поверхностный миндальный пилинг не вызывает шелушений и жжения.
При пустулезной форме можно использовать комбинации азелаиновой и молочной кислоты. Они угнетают выработку активных форм кислорода, регулируют образование секрета кожных желёз. Кислотный состав для пилинга врач подбирает индивидуально в зависимости от характера и течения заболевания.
Что такое купероз и как от него избавиться?
Купероз может быть как самостоятельным проявлением изменений в коже, так и признаком серьезных болезней. Купероз протекает в несколько стадий:
- Быстрое покраснение без явных причин. Через время краснота пропадает без последствий – сосуды еще эластичны, чтобы восстановить свое первоначальное состояние.
- На коже появляется характерный узор из сосудов. Это признак того, что сосуды не могут вернуться к нормальному состоянию.
- Хронические нарушения циркуляции крови и недостаток питания клеток кожи.
Как лечить розацеа и купероз знает врач-косметолог. Избавиться от кожных патологий можно комплексно, установив причину заболевания. Если купероз вызван болезнью внутренних органов, в первую очередь лечить нужно их. Применение только наружных средств устранит проявления купероза, но не застрахует от появления новых сосудистых звёздочек. Сочетание методов терапии, которые дополняют друг друга, позволит добиться стойкого результата.
Почему появляется купероз?
Купероз на лице и розацеа отличаются причинами возникновения. Купероз вызывают следующие факторы:
- аутоиммунные заболевания
- резкие температурные перепады – бани, ледяные компрессы
- злоупотребление веществами, которые сужают сосуды – алкоголь, никотин
- продолжительное воздействие ультрафиолета
- постоянные стрессы
- хронические патологии ЖКТ и сердечно-сосудистой системы
Что нельзя делать при куперозе?
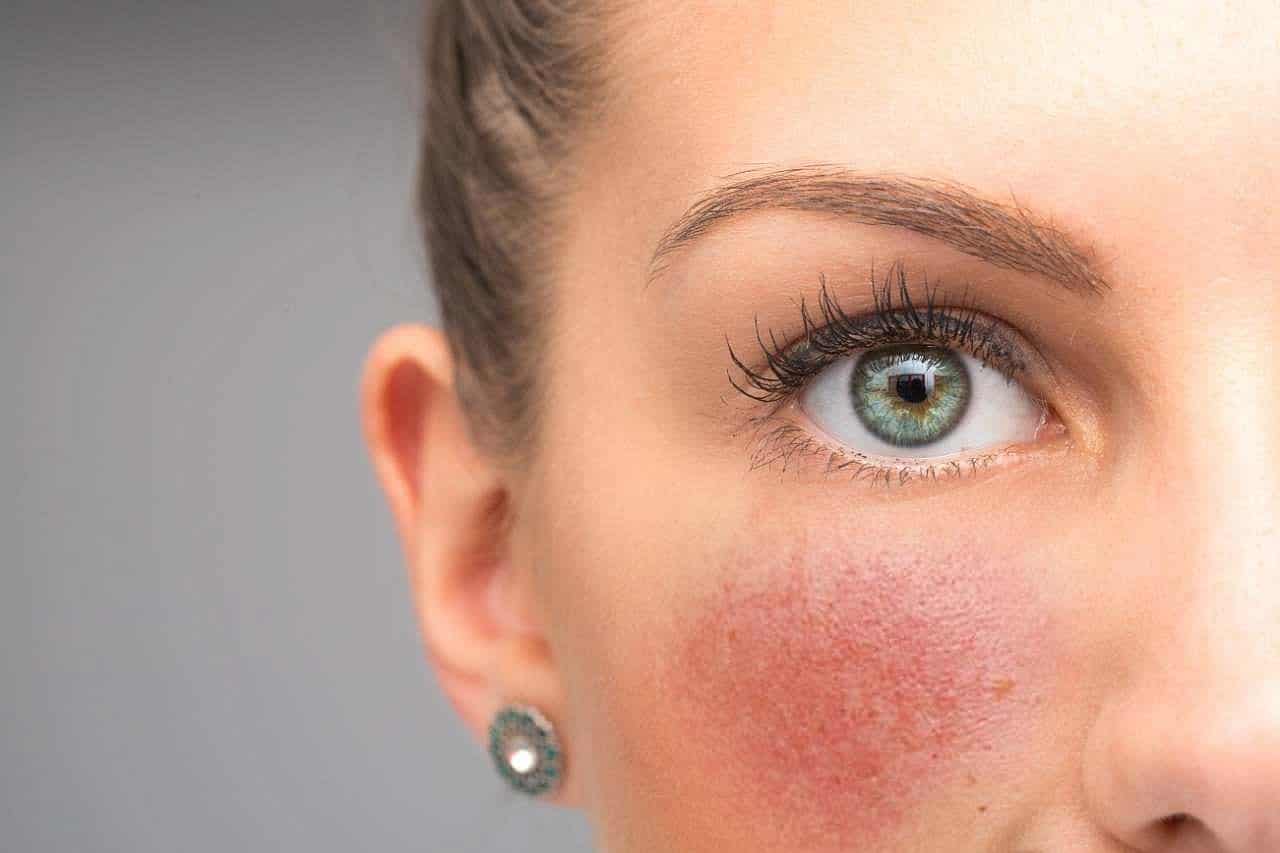
Розацеа и купероз хотя и не одно и то же, но имеют сходные ограничения. При куперозе стоит отказаться от следующего:
- бани и сауны
- искусственный загар в солярии
- травматические чистки лица
- лазерные шлифовки
- косметические средства с кислотами и спиртом
- скрабы и пилинги с жесткими частичками
- термальные маски
- контрастные умывания
Акне, купероз и розацеа следует лечить, исключив из рациона вредные продукты:
- алкоголь и газированные напитки
- хлебобулочные изделия, конфеты и пирожные
- все виды красного мяса
- консервированные, острые и соленые продукты
Как лечить купероз?
Чем лечить купероз и розацеа зависит от тяжести заболевания. Врач-косметолог проведет диагностику и подберет оптимальные методы устранения сосудистых патологий.
Эритроз, купероз и розацеа – заболевания, требующие комплексного подхода. Чтобы успешно устранить дефекты, нужно скорректировать рацион питания, физическую активность, гормональный фон, правильно подобрать домашний уход.
Лечение купероза и розацеа включает:
- Диета. Из рациона исключают продукты, которые провоцируют ломкость сосудов (алкогольные напитки, кофе, сладкое, острые и горячие блюда).
- Ежедневный уход. При куперозе используют щадящие средства ухода, не содержащие спирт и агрессивные компоненты.
- Очищение. Для купероза характерно обезвоживание кожи. Если использовать для умывания мыльные средства, они будут провоцировать разрушение защитной липидной пленки на поверхности кожи – чувствительная кожа будет терять воду. Чтобы исключить обезвоживание, при куперозе применяют деликатные очищающие средства. Для умывания нельзя применять горячую или холодную воду.
- Увлажнение и питание. Косметолог подберет средства, содержащие витамины и аминокислоты, которые укрепляют стенки сосудов. Чтобы уберечь кожу от ультрафиолета, следует применять дневные крема с SPF защитой.
Лечение купероза и розацеа базируется на применении косметологических процедур. Их подбирает врач-косметолог относительно особенностей организма и запущенности заболевания.
Как лечить купероз и розацеа – новые методы:
- Мезотерапия. Микроинъекции укрепляют стенки капилляров и нормализуют движение крови. Процедура показана в качестве профилактики и лечения сосудистых патологий.
- Лазеротерапия. Лазерные лучи прижигают стенки сосудов, позволяют быстро избавиться от сосудистых сеток.
- Фототерапия. Вспышки света помогут устранить обширные сосудистые сеточки, пигментные пятна, акне и морщины.
Автор статьи: Чем отличается купероз от розацеа

Охремчук Елизавета Дмитриевна
С отличием окончила лечебный факультет Кировской медицинской академии, затем клиническую ординатуру на кафедре неврологии и клиническую интернатуру на кафедре дерматовенерологии Краснодарского государственного медицинского университета. Профессиональная переподготовка по программе «Косметология».
Розацеа

Розацеа – это хронический дерматоз, который проявляется сначала приступообразными покраснениями кожи лица с последующим возникновением стойкой эритемы, телеангиэктазий и папуло-пустулёзных высыпаний на лице, и может приводить в дальнейшем к неравномерному увеличению отдельных частей лица (главным образом – носа, реже – лба, подбородка, ушных раковин) вследствие разрастания соединительной ткани и сальных желёз.
Синонимы
acne rosacea, розовые угри, красные угри.
Эпидемиология
Возраст: заболевание чаще всего начинается в возрасте 17-50 лет (пик заболеваемости в 35-45 лет), хотя может развиться и у людей старше 50 лет.
Анамнез
Заболевание начинается постепенно с периодически возникающих эпизодов приступообразного покраснения кожи лица (носа, щек, средней части лба, иногда верхней части груди), провоцируемых различными триггерными факторами (теплой или холодной погодой, солнечным светом (УФО), холодным ветром, горячими напитками или горячей (острой) пищей, физическими упражнениями, алкоголем, сильными эмоциями, косметикой, медикаментами и др.). Приступы сопровождаются ощущениями жжения и/или покалывания кожи (эритемато-теленгиэктатический подтип розацеа). Впоследствии эритема становится стойкой и на ней появляются телеангиэктазии и папуло-пустулёзные высыпания (папуло-пустулёзный подтип розацеа). Спустя годы от начала заболевания у некоторых пациентов (как правило, у мужчин) может развиться неравномерное утолщение кожи носа, реже – лба, подбородка и/или ушных раковин, напоминающее апельсиновую кожуру (ринофима, метофима, гнатофима, отофима), которое сопровождается увеличением этих частей лица, приводя к выраженным косметическим дефектам (фиматозный подтип). У больных розацеа нередко встречается поражение глаз, причем у 20% пациентов оно возникает раньше, а у 50% – уже после возникновения высыпаний на лице, изредка глаза и кожа поражаются одновременно. Поражения глаз протекают достаточно легко и наиболее часто представлены блефаритом и конъюнктивитом, реже – иритом и кератитом, при этом характер проявлений глазных симптомов не соответствует тяжести кожного процесса. Конъюнктивит характеризуется гиперемией конъюнктивы глаз и век, фотофобией, жжением, зудом и ощущением наличия песка в глазах. Блефарит проявляется эритемой, шелушением и появлением корочек по краю век (окулярный подтип розацеа).
Классификация:
- эритемато-теленгиэктатический;
- папуло-пустулёзный;
- фиматозный;
- окулярный;
- люпоидная (гранулематозная) розацеа – когда на фоне нормальной или незначительно гиперемированной кожи лица появляются множественные мономорфные желтовато-бурые или коричневато-красные папулы, реже папуло-пустулы, которые дают при диаскопии симптом «яблочного желе». Элементы оставляют после себя атрофические рубчики;
- розацеа, вызванная грамотрицательными бактериями. Характерным симптомом заболевания является появление большого количества милиарных пустул желтоватого цвета на фоне типичных проявлений розацеа. Заболевание устойчиво к терапии системными антибиотиками и метронидазолом. Этиологически и клинически идентично грамнегативному фолликулиту при вульгарных угрях. Возбудителями являются: Klebsiella; Proteus; Escherichia colli; Pseudomonas; Acitenobacter и др.;
- конглобатная розацеа – редкий вариант розацеа, наблюдающийся в основном у женщин. Имеет выраженное сходство с конглобатными угрями. Характеризуется появлением на фоне застойной эритемы лица абсцедирующих узлов, вскрывающихся свищевыми отверстиями. Течение заболевания хроническое и нередко прогрессирующее. От конглобатных угрей отличается наличием других симптомов розацеа и локализацией патологического процесса только на лице;
- фульминантная (молниеносная) розацеа. Точное нозологическое место данной клинической формы заболевания не установлено, возможно, она представляет собой разновидность конглобатной розацеа. Впервые описана под названием пиодермия лица. Возможно, это особое заболевание кожи лица, отличающееся как от акне, так от пиодермии. Заболевание встречается только у молодых женщин, локализуется исключительно на лице (на лбу, щеках и подбородке). Процесс начинается внезапно, кожа лица становится диффузно красной, на этом фоне появляются множественные абсцедирующие узлы и сливные, дренирующие синусы. На поверхности созревших абцедирующих узлов формируются множественные пустулы. Себорея является постоянным симптомом заболевания;
- болезнь Морбигана (стойкий розацейный отёк) характеризуется тем, что на лбу, в области переносицы и на щеках одновременно с эритемой появляется выраженная отёчность кожи, которая впоследствии приобретает плотный характер – при надавливании ямка не остаётся. Отёк обусловлен лимфостазом и носит рефрактерный характер.
Течение
постепенное начало с последующим хроническим течением с периодическими обострениями и ремиссиями.
Этиология
точно не установлена.
Предрасполагающие факторы
- наследственность (такой же дерматоз имеется у родственников);
- приём внутрь (наружное применение) лекарственных препаратов (цефалоспоринов, рифампицина, ванкомицина, офлоксацина, ципрофлоксацина, метронидазола, фурадонина, блокаторов кальциевых каналов, ингибиторы АПФ, гидралазина, витаминов, глюкокортикоидных (стероидных) гормонов, циклоспорина, наружных косметических средств и др.);
- употребление горячей пищи и напитков;
- употребление острой (пряной) и консервированной пищи;
- злоупотребление алкоголем;
- стресс;
- воздействие холода (в т.ч. холодного ветра);
- воздействие тепла (в т.ч. работа в горячем цехе);
- воздействие солнечного света (УФО);
- занятия спортом (тяжелым физическим трудом), особенно в условиях жаркого влажного климата.
Жалобы
На изменение цвета (покраснение) кожи лица (носа, щёк, лба) сначала нестойкое, а впоследствии стойкое; жжение (зуд) и/или ощущение парестезий (чувства ползания мурашек) в месте эритемы, возникновение сетчатого или ветвистого фиолетово-красного сосудистого рисунка на коже в области покраснения. Появление угревидных высыпаний на лице, значительно позже – на изменения лица, сопровождающиеся увеличением отдельных его частей (носа, лба, подбородка, ушных раковин), кожа которых приобретает неровный бугристый вид. Больные отмечают повышенную чувствительность кожи лица к УФО и другим «триггерным» факторам. Некоторые пациенты могут предъявлять жалобы на светобоязнь и чувство песка в глазах, реже – на стойкий плотный отёк и покраснение всего лица (что наиболее характерно для редкого варианта розацеа – болезни Морбигана).
Дерматологический статус
процесс поражения кожи носит распространённый, симметричный характер, пятнистые высыпания на лице могут группироваться с образованием эритемы-бабочки.
Элементы сыпи на коже
- воспалительное пятно красного или синюшно-красного цвета более 2 см в диаметре (эритема), имеющее округлую форму или форму бабочки (что характерно для локализации на лице). Границы пятна размытые (нерезкие), при диаскопии (надавливании прозрачным стеклом) оно исчезает полностью. Эритема сначала нестойкая (проходит в течение нескольких десятков минут), а впоследствии становится стойкой и имеет тенденцию к периферическому росту (слиянию с другими пятнами).
- приобретённые телеангиэктатические пятна красного или синюшно-красного цвета, древовидной (сетчатой) или полосовидной формы от 0,5 см в длину и более, располагающиеся на фоне эритемы. При диаскопии пятна исчезают полностью или иногда пульсируют, для них характерен периферический рост без разрешения (слияние с другими пятнами) с образованием древовидного (сетчатого) рисунка на эритематозном фоне;
- полушаровидные округлые папулы красного или синюшно-красного цвета цвета от 0,2 до 0,5 см в диаметре, расположенные на фоне эритемы и телеангиэктазий. При диаскопии папулы полностью обесцвечиваются. Впоследствии на поверхности папул могут формироваться пустулы (гнойнички). Просуществовав несколько дней, элементы, как правило, бесследно разрешаются;
- нестерильные конические или полушаровидные пустулы, располагающиеся на поверхности полушаровидных папул или на фоне эритемы от 0,2 до 0,5 см в диаметре, подсыхающие с образованием гнойных или гнойно-геморрагических корок. Гнойнички в дальнейшем разрешаются бесследно, в редких случаях возможно формирование рубцов;
- корки бурого или желтовато-серого цвета, образующиеся в результате подсыхания пустул на поверхности эритемы или на поверхности полушаровидных папул;
- очень редко обнаруживаются атрофические рубчики красного или перламутрово-белого цвета на месте разрешившихся папул или папуло-пустул;
- при фиматозном подтипе розацеа (чаще всего на носу) могут обнаруживаться узлы, связанные с гипертрофией железистой и/или соединительной ткани, красного, синюшно-красного или телесного цвета. Размеры узлов колеблются от 1 до нескольких см в диаметре, они имеют мягко-эластическую консистенцию и чёткие контуры, полушаровидно возвышаясь над уровнем окружающих тканей. Кожа над узлами бугристая, неровная, напоминает апельсиновую кожуру, при пальпации узлы могут быть подвижными. В дальнейшем они могут увеличиваться в размерах и сливаться друг с другом.
Элементы сыпи на слизистых
воспалительные пятна ярко-красного цвета, имеющие неправильную форму и образующиеся на конъюнктиве глаз и век, размеры их, как правило, не превышают 2 см. В дальнейшем пятна могут увеличиваться или существовать в неизменном виде, разрешаясь впоследствии бесследно.
Придатки кожи
Локализация
лицо: щёки, нос, скуловые дуги, подбородок и область вокруг рта, лоб, брови, конъюнктива глаз и век, волосистая часть головы, ушные раковины, реже – область декольте, очень редко – эпигастральная область.
Дифференциальный диагноз
С вульгарными угрями, демодикозом, системной красной волчанкой, периоральным дерматитом, себорейным дерматитом, саркоидозом кожи (lupus pernio), хроническим фотодерматитом.
Сопутствующие заболевания
гастродуоденит, язвенная болезнь желудка и/или двенадцатиперстной кишки, холецистопанкреатит, холестаз, колит (неспецифический язвенный колит, болезнь Крона), халазион, конъюнктивит, кератит, себорейный дерматит.
Диагноз
Наличие характерных высыпаний (стойкой эритемы в течение 3 месяцев) в местах типичной локализации (в центральной части лица без поражения периокулярных участков). В сомнительных случаях для подтверждения диагноза проводят гистологическое исследование биоптата кожи из очага поражения.
Патогенез
Полностью заболевания полностью не изучен. Розацеа, с позиций отечественной дерматологической школы, представляет собой ангионевроз, преимущественно в зоне иннервации тройничного нерва, обусловленный различными причинами: наследственной ангиопатией, нейровегетативными и микроциркуляторными расстройствами, внешними температурными воздействиями, употреблением горячей пищи и напитков, медикаментов, злоупотреблением алкоголем, УФО, эмоциональными стрессами, нарушением гормонального статуса, возможно – фокальной инфекцией на коже лица (клещи Demodex folliculorum и выделенная из них бактерия Bacillus oleronius, Propionibacterium acne, а также эпидермальный стафилококк) и дисфункцией пищеварительного тракта, нередко связанной с Helicobacter pylori. У пациентов с розацеа отмечается повышенный уровень кателицидинов ‒ белков, обеспечивающих защиту кожи от инфекционных агентов.
В 60-80% случаев у больных розацеа выявляют поражения желудочно-кишечного тракта в форме хронического гастрита, хронического колита, хронического холецистопанкреатита.
Вес отдельных провоцирующих факторов остаётся малоизученным. В результате воздействия указанных выше тригерных факторов развивается функциональная недостаточность периферического кровообращения, приводящая к нарушению трофики эпидермиса и дермы, дистрофическим и гипертрофическим изменениям коллагеновых волокон и сально-волосяного аппарата с развитием ответной воспалительной реакцией.