Краснуха
Краснуху вызывает вирус рода Rubivirus, семейства Togaviridae. Он плохо устойчив к факторам внешней среды, быстро разрушается под воздействием ультрафиолетового излучения/высоких температур. Замораживание РНК-содержащий вирус краснухи переносит хорошо. При комнатной температуре он остается жизнеспособным на протяжении нескольких часов.
Передача заболевания осуществляется зараженным человеком. При этом больной может даже не знать, что у него краснуха (речь о стертой форме). Он выделяет вирус в воздух за неделю до появления сыпи и на протяжении пяти-семи дней после этого. Новорожденные, зараженные краснухой, выделяют вирус не только со слюной, но и с мочой, фекалиями.
Помимо воздушно-капельного пути, болезнь передается и контактно-бытовым, например, при пользовании общей посудой, одеждой, полотенцами. Следует отметить, восприимчивость к вирусу краснухи у детей и взрослых высокая. Особенно подвержены негативному воздействию болезни женщины в возрасте от 20 до 30 лет. С учетом этого на этапе планирования беременности им рекомендуется сделать прививку.
Вирус краснухи проникает в организм через слизистые оболочки, реже — через поврежденную кожу. После он накапливается и размножается в лимфатических узлах, из-за чего они увеличиваются в размерах и воспаляются, становятся болезненными и отечными. Размножившись, РКН-содержащий вирус семейства Rubivirus стремительно распространяется с током крови, оседая в кожных покровах и лимфоузлах, вызывая иммунный ответ организма.
Антитела к краснухе, выработавшиеся у лиц, перенесших инфекцию, сохраняются на всю жизнь. Это значит, что вторичное заражение невозможно.
Симптомы краснухи у детей и взрослых
Инкубационный период при краснухе составляет 18-23 дня.
Признаки приобретенной краснухи у детей и взрослых
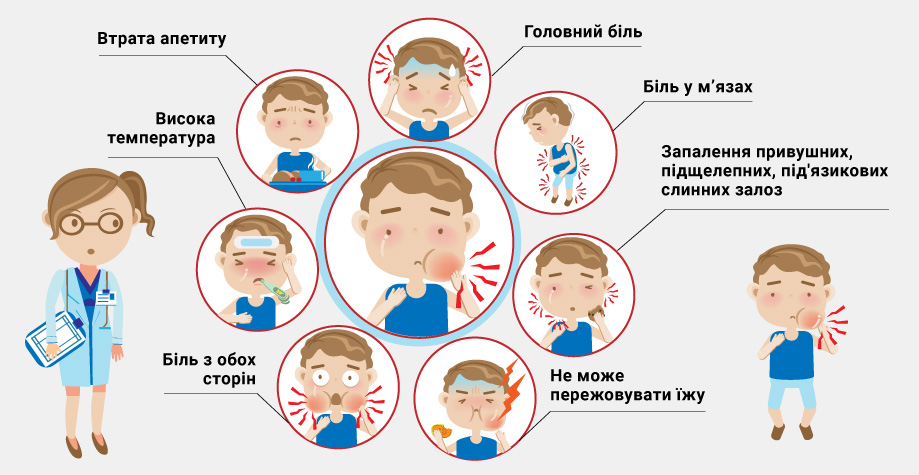
Приобретенная форма заболевания характеризуется следующими симптомами:
- Повышенная утомляемость, слабость, сонливость.
- Постоянные головные боли.
- Повышение температуры тела (в первые дни болезни температура может быть около 37° С, начиная с третьего дня — поднимается до 38-39° С).
- Боль/першение в горле, редкий сухой кашель. , затрудненное дыхание.
- Воспаление глаз (краснеет конъюнктива).
- Увеличение затылочных/заднешейных/околоушных лимфатических узлов. Болезненность лимфоузлов при надавливании.
- Сыпь бледного розового цвета. Диаметр пятнышек составляет от 2 до 5 мм. Они не сливаются друг с другом и имеют одинаковый размер, ровные края.
- Элементы сыпи при краснухе не возвышаются над здоровыми кожными покровами. Сначала они возникают на лице, шее, позже — на туловище, руках и ногах.
- Скопление розовых пятен обычно наблюдается на разгибательных поверхностях конечностей, спине и ягодицах.
Длится приобретенная краснуха от 4 до 7 дней. Уже через 1-3 дня после появления болячки начинают самостоятельно проходить. Обрабатывать их лекарственными составами не нужно.
Симптомы врожденной формы краснухи
Врожденная краснуха приводит к серьезным проблемам со здоровьем. Именно поэтому женщинам, которые заразились заболеванием на ранних сроках беременности, часто предлагают сделать искусственный аборт. Плод, рожденный от инфицированной в первом триместре матери, может быть:
- Абсолютно глухим.
- С недоразвитыми веками, помутнением хрусталиков, глаукомой, плохим зрением.
- Гепатитом (воспаление печени).
- Воспалением легких.
- Увеличенными в размерах селезенкой и печенью.
- Пороками развития мочеполовой системы.
- Пораженным головным мозгом.
- Черепом слишком маленького размера.
- Нарушениями вестибулярного аппарата.
- Недостатком гормона роста. . (нарушение выработки гормонов корой надпочечников).
- Недоразвитым скелетом.
- Расщелиной верхнего неба.
- Больными трубчатыми костями конечностей.
Дети с врожденной краснухой обычно имеют низкую массу тела и маленький рост. Они сильно отстают в физическом развитии от своих сверстников.
Среди главных признаков врожденной краснухи, по которым врачи могут заподозрить наличие проблемы:
- кровоизлияния в слизистые и кожные покровы; ;
- повышенная кровоточивость десен;
- сильные носовые кровотечения;
- мозговые кровоизлияния (в особо тяжелых случаях).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика краснухи
Поставить диагноз краснухи дерматолог может, опросив пациента и осмотрев его кожные покровы. Но, если заболевание протекает в стертой форме, единственный способ определить его наличие — сдать анализ крови.
Во время беседы с больным врач уточняет:
- не был ли он в контакте с человеком, зараженным краснухой;
- были ли у него сухой кашель, насморк и сыпь;
- не беспокоили ли в последние дни болезненные и увеличившиеся в размерах лимфатические узлы.
Лабораторная диагностика краснухи
Общий анализ крови у больного краснухой показывает:
- пониженное количество белых кровяных телец (лейкоцитов);
- увеличение количества лимфоцитов (отвечают за выработку антител).
Также может проводиться анализ крови на выявление антител, вырабатываемых организмом в ответ на болезнетворный вирус. В этом случае забор крови осуществляется два раза (интервал должен составлять 2 недели). Если по результатам повторного анализа обнаруживается, что количество антител увеличилось, предварительный диагноз краснухи считается подтвержденным.
Инструментальная диагностика краснухи
При краснухе у беременной женщины назначается дополнительное УЗИ, во время которого врач-диагност смотрит, возникли ли пороки развития плода.
Дифференциальная диагностика краснухи
Краснуху нужно дифференцировать с:
- энтеровирусной болезнью; ; ;
- розовым лишаем; ;
- инфекционным мононуклеозом;
- инфекционной эритемой.
Это обусловлено тем, что она имеет схожую симптоматику с названными заболеваниями.
Лечение краснухи
Краснуха — неопасная для здоровья инфекция. В большинстве случаев она может причинить серьезный вред только ребенку, рожденному от женщины, которая болела во время беременности. Специальных лекарств, используемых для лечения вируса, не существует. При выраженной симптоматике врач может назначить больному только лекарственные препараты, направленные на улучшение его самочувствия:
- Антигистаминные таблетки (минимизируют аллергизацию организма).
- Противовоспалительные лекарства (показаны при высокой температуре тела).
- Глюкокортикоиды (гормоны). Используются, если у больного диагностирована тромбоцитопеническая пурпура. Направлены на снижение выраженности воспалительных реакций.
- “Гепарин” (используется в крайне тяжелых случаях, если терапия гормонами оказывается неэффективной).
- “Делагил”. Лекарственный препарат, который подавляет иммунный ответ. Используется, если на фоне краснухи развился артрит.
Опасность краснухи для организма
Краснуха может протекать с осложнениями, которые являются следствием присоединения бактериальной инфекции. Так, она может приводить к возникновению:
- воспаления легких; ; ; ; .
У взрослых людей краснуха способна вызывать энцефаломиелит, энцефалит и менингоэнцефалит.
Краснуха и беременность — несовместимые понятия
Краснуха очень опасна для беременных женщин. Она приводит к задержкам развития плода и серьезным внутриутробным патологиям. Также никогда нельзя исключить смерть плода.
Риск заражения ребенка зависит от срока беременности. Так, если женщина заболела в первый месяц беременности, можно с 60% вероятностью предположить, что ребенок также заразится. Если симптомы заболевания проявились после 13-14 недели беременности, то риск заражения снижается до 7%.
Профилактика краснухи
Чтобы не заразиться краснухой, нужно избегать контакта с больными людьми. В развитых странах в качестве специфической профилактики используется вакцинация (прививка «Корь. Краснуха. Паротит»). В первый раз вакцина вводится ребенку в возрасте одного-полутора лет, второй — в шесть лет. После возможна ревакцинация девочек-подростков, а также женщин, планирующих беременность.
Экстренная профилактика краснухи состоит во введении контактным беременным женщинам и маленьким детям противокраснушного иммуноглобулина.
Лица, заразившиеся краснухой, должны быть изолированы на пять-семь дней (отсчет ведется с момента появления сыпи).
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Краснуха
Прививки от краснухи включены в национальный календарь вакцинации, но небольшие вспышки отмечаются каждую пятилетку. Сегодняшняя молодежь, детство которой пришлось на 90-е годы, миновала прививочные кабинеты, поэтому заболеваемость студентов и молодежи целыми коллективами совсем не редкость. Для краснухи характерна сезонность – в теплое время года болеют чаще.


Какие признаки характерны для начала краснухи у взрослых?
Инкубационный период от проникновения вируса до появления первых симптомов инфекции в среднем продолжается около трех недель, но может быть и 10 дней и четыре недели. Первые признаки краснухи у взрослых довольно выражены, это повышение температуры тела и катаральные симптомы, как при простуде.
У ослабленных хроническими болезнями взрослых или при сниженном иммунитете температура может быть высокой, ломит мышцы и болит голова. У большинства же взрослых болит и першит в горле, слезятся глаза, сильно раздражает яркий свет.
Отличие от простуды – увеличение лимфатических узлов, преимущественно на затылке и задней поверхности шеи, вне зависимости от лечения этот симптом краснухи задерживается почти на 3 недели, тогда как весь катаральный период продолжается не более трех суток.
Специалисту с большим опытом клинической работы необходимо современное оборудование и возможность выполнения сложных анализов, только в таких условиях безошибочно ставится диагноз. Всё это есть в международной клинике Медика24, в этом можно убедиться лично, мы работаем без выходных и праздников. Запишитесь на прием по телефону: +7 (495) 230-00-01.
Какие симптомы присоединяются в дальнейшем?
Характерный симптом краснухи – сыпь, которая может появиться после завершения катаральных явлений, а может сопровождать их, появившись буквально на первые сутки. Этот признак называют «экзантема» – красно-розовые пятнышки, не возвышающиеся над остальной кожей, часто сливающиеся в поля. Перед высыпанием может беспокоить зудение кожи, но совсем не обязательно. И также не обязательно, что кожные симптомы начинаются с лица, переходя вниз на туловище. Пятнышек нет на подошвах и ладошках, зато на спине и ягодицах – сплошная краснота, потому и «краснуха». Они могут быть даже во рту. Сыпь охватывает кожу очень быстро, всего за сутки, задержавшись дня на четыре, и бесследно исчезая.
В период экзантемы температура может нормализоваться, но возможны симптомы интоксикации, боли в мышцах и суставах, нарушение стула, неприятные ощущения в животе. У кого-то есть мышечная боль, у кого-то диспепсия, сочетание и проявления разнообразны и бессистемны.
При возникновении вышеописанных симптомов необходимо сразу обратиться к специалисту, который ведёт приём в международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Какие проявления краснухи возникают у беременных?
У беременных нет никаких особенностей в симптомах краснухи, и лечение им требуется ровно настолько, насколько оно помогает всем остальным взрослым. Также может протекать легко и даже незаметно, но вирус по общему кровотоку проникает в беременную матку, где повреждает внутреннюю оболочку сосудов, нарушая кровоснабжение плода. Вирус внедряется в ДНК и изменяет деление клеток плода, в результате чего он развивается с дефектами. Наибольший урон наносится развивающимся в период вирусемии органам и системам, особенно в первые недели беременности. Вероятность врожденной патологии приближается к 100%.
Особенности симптомов краснухи у взрослых
Все инфекции, которыми необходимо переболеть в детстве, у взрослых протекают тяжелее.
- Симптомы в катаральный период выражены ярче, чем у детишек.
- Выше температура и интенсивнее признаки интоксикации.
- Увеличение лимфатических узлов у взрослых отмечается реже и развивается медленнее.
- Продолжительность катарального периода дольше, обычно дети справляются за сутки.
- Сыпь обильнее, у детей она не сливается.
Тем не менее, на одного взрослого больного с выраженными проявлениями краснухи приходится два пациента, у которых все симптомы прошли незаметно, а о заболевании узнали только при специальной диагностике уровня антител.
В международной клинике Медика24 есть всё необходимое для результативного лечения и эффективного восстановления, все программы индивидуализированы и основаны на мировых стандартах диагностики и лечения. Специалисты Центра инфекционных заболеваний готовы помочь, позвоните по телефону: +7 (495) 230-00-01
Всемирная организация здравоохранения уверена, что краснуха человечеству дана не навсегда, поэтому в конце прошлого века поставила задачу снизить заболеваемость до минимального значения, а врожденная инфекция не должна поражать более одного младенца из 100 тысяч новорожденных.
Как можно заразиться краснухой?
Как проявляется краснуха, понятно из названия – красной кожей от обильной сыпи, но есть и другие симптомы. Причина краснухи – крохотный вирус, похожий на футбольный мячик, внутри которого скручена РНК. Он может живым летать по комнате несколько часов, не любит ультрафиолета солнечного света и тепло, но в живом состоянии стойко переносит морозы.
Возбудитель злой, но не такой агрессивный, как корь и ветрянка, практически передаваемые бесконтактным способом. Причина краснухи – довольно плотный контакт с больным явной или скрыто протекающей инфекцией, передача осуществляется при вдыхании или попадании на кожу инфицированной возбудителем микроскопической капельки слюны.
Предполагается, что в детском возрасте причиной инфекции может стать облизывание игрушки больного ребенка, но у взрослых подобный контактный способ передачи отсутствует. Странно, ведь взрослые могут целоваться, тем не менее, для серьезных взрослых обозначена только одна причина заболевания – воздушно-капельное инфицирование аэрозолем слюны.
На высокоточном оборудовании в международной клинике Медика24 проводится круглосуточное обследование, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение, и это возможно в праздничные и выходные дни.
Мы вам перезвоним
Как инфекция внедряется в организм?
Причина внедрения инфекционного агента – попадание в благоприятную для него среду, где заложенная природой программа вынуждает его размножаться. Попав на влажную и теплую слизистую оболочку носа или рта, в оболочке вируса образуются крохотные поры, через которые РНК внедряется в подходящие для дальнейшей жизни клетки человека. Особое пристрастие частица питает к эпителию и лимфатической ткани.
Попав через эпителиальную клетку в кровь, возбудитель мигрирует в лимфатические узлы, где на время укореняется для размножения и накопления собственной армии, поэтому одно из первых проявлений краснухи – увеличение лимфоузлов. Причиной появления красной сыпи, давшей название болезни и наиболее яркому симптому, становится путешествие размножившихся вирусных частиц по организму с накоплением в коже. Осевши в кожных покровах, возбудитель постепенно умирает.
Инфекционист международной клиники Медика24, обладая обширным клиническим кругозором, имеет в своём распоряжении самое современное диагностическое оборудование с возможностью выполнения сложных анализов тканей, что сказывается на благоприятном прогнозе пациента.
Когда больной максимально опасен для окружающих?
Выделение инфекционного агента во внешнюю среду начинается, когда ни сам носитель, ни окружающие даже не предполагаю инфекции. С виду здоровый человек, а внутри уже наполненный болезнетворными микроорганизмами, выбрасывает зараженную слюну за неделю до развития сыпи.
И после появления сыпи, когда от него уже все шарахаются, как от возможной причины будущих неприятностей со здоровьем, он тоже выделяет инфекционных агентов, в общей сложности минимально две недели больной опасен для здоровых и не привитых людей. Родившиеся с врожденной краснухой детишки способны стать причиной заражения взрослых от года до полутора лет, все это время в их слюнках и выделениях живет инфекционный агент.
Почему краснуха так страшна для беременных?
Иммунитет навсегда дает только перенесенная ранее инфекция. Краснуха высоко заразна, но если не переболел в детстве, прививки не обещают 100% защиты. Причина незащищенности в том, что далеко не всегда иммунизация выполняется так, как надо: увеличиваются интервалы между прививками, образуется недостаточное количество антител, то есть разных причин достаточно.
При обследовании каждая третья молодая женщина не имеет антител к вирусу, а сам вирус очень «любит» молодых и беременных женщин. В первый триместр беременности попадание инфекционного агента становится причиной формирования почти в 100% случаев генетических дефектов у плода и нарушения его кровоснабжения, поэтому краснуха в этот период – объективная причина для искусственного прерывания беременности.
Специалисты международной клиники Медика24 при комплексном обследовании выявляют факторы риска и объективные причины, которые могут привести к развитию инфекционного заболевания, что позволяет начать профилактические мероприятия. Если заболели, не надейтесь на авось, обратитесь за помощью к специалисту Центра инфекционных заболеваний, позвоните по телефону: +7 (495) 230-00-01.
Диагностика краснухи в большинстве случаев проходит без проведения специальных анализов, достаточно клинических симптомов, хотя эти симптомы очень похожи и на вызываемые другими возбудителями инфекционные заболевания. Но обычному анализу крови поставить диагноз невозможно, при многих процессах отмечается снижение лейкоцитов и повышение СОЭ.
На какие инфекции похожа краснуха?
При обследовании подозрительного на краснушную симптоматику пациента проводится дифференциальная диагностика:
- с корью, но при практически похожих проявлениях, при краснухе все идет легче и быстрее, нет таких отличительных коревых признаков, как кашель в первые дни болезни и пятна Филатова-Коплика на слизистой щек;
- со скарлатиной, при которой гораздо более выражено поражение миндалин – ангина и состояние куда как тяжелее;
- с инфекционным мононуклеозом, при котором более выражены симптомы и длительнее все проявления, кроме того в крови находят специфические изменения, каких при краснухе нет;
- с энтеровирусными инфекциями отличий очень мало, и в этом случае все решает специальная диагностика инфекционного возбудителя.
Инфекционисты международной клиники Медика24 прошли специализацию и имеют богатый клинический опыт, что позволяет в короткий срок и при минимальных затратах поставить правильный диагноз.
Кому необходима специальная диагностика на краснуху?
Опасность не в самом заболевании, оно протекает довольно легко, но у беременных приводит к выкидышам, формирует уродства у плода, передается по общему кровотоку будущему ребенку с формированием синдрома врожденной краснухи.
Всем молодым женщинам необходимо проведение диагностики – скрининга, когда выявляют в крови наличие антител к краснушному вирусу. Диагностика возможна несколькими способами. Если антитела обнаружены, значит, иммунитет есть. Если антител не находят, то показана профилактическая прививка.
Самое современное диагностическое оборудование международной клиники Медика24 позволяет за короткое время провести углублённое обследование и выяснить причину заболевания, и на основе безошибочной информации составить индивидуальную терапевтическую стратегию.
Какие методы диагностики применяют у беременных?
После контакта с больным беременную обязательно обследуют, определяя в крови концентрацию противовирусных иммуноглобулинов М и G. Это делается в первые 10 дней, если находят иммуноглобулин G (IgG), то делают вывод о наличии иммунитета и женщину оставляют в покое.
При отсутствии иммуноглобулинов повторная диагностика проводится через 10 дней, если находят иммуноглобулин М (IgM), считается, что женщина уже болеет и надо решать вопрос о прекращении беременности. Даже во второй половине беременности, когда плод максимально сформировался и может не развиться дефектов, высока вероятность врожденной краснухи.
Краснуха у детей: фото, симптомы, лечение

В целом же, у взрослого человека краснуха протекает намного тяжелее, чем в детском возрасте.
Краснуха является очень заразным острым инфекционным заболеванием, которое сопровождается появлением мелкопятнистой сыпи, увеличением лимфатических узлов, умеренной лихорадкой и внутриутробным поражением плода. Источником заражения служит человек со стёртой или выраженной формой краснухи. Передаётся заболевание воздушно-капельным способом при поцелуях и разговорах, от матери к плоду и при контакте с заражёнными бытовыми предметами. Ребёнок, заболевший краснухой, представляет опасность для окружающих за 7 дней до первого проявления сыпи и в течение недели после высыпаний. При врождённой краснухе ребёнок может выделять возбудитель ещё на протяжении почти двух лет.
Инкубационный период заболевания составляет 11-24 дней. Проникновение вируса в детский организм происходит через слизистые дыхательных путей, откуда разносится потоком крови, вызывая увеличение лимфоузлов на задней части шеи и затылка. Иногда может возникнуть незначительный сухой кашель и насморк, а также слезотечение и першение в горле.
Симптомы детской краснухи
У большинства детей, заболевших краснухой, в первый же день проявляются характерные кожные высыпания, которые представляют собой овальные или круглые ярко розовые мелкие пятна (см. фото). Сначала сыпь появляется на шее, лице, за ушами и под волосами на голове, а затем она стремительно распространяется на всё туловище и конечности. Особенно типичным является расположение сыпи в зоне ягодиц, на спине, внешней стороне рук и передней части ног. На ладонях и подошвах высыпания, как правило, отсутствуют. В некоторых случаях возможны их единичные проявления на слизистой оболочке ротовой полости. Через три дня сыпь начинает постепенно исчезать.
Методы диагностики и лечения краснухи
Заболевание диагностируется при контакте не привитого ребёнка с человеком, больным краснухой. При этом учитывается наличие сыпи на коже, увеличенных лимфатических узлов и также других характерных симптомов. Диагноз также подтверждает анализ венозной крови на антитела, который проводят в первые дни болезни и через неделю после её проявления.
Для эффективного лечения краснухи госпитализация, как правило, не требуется. В период кожной сыпи ребёнку рекомендован постельный режим и по необходимости, симптоматические препараты, действие которых направлено на устранение основных симптомов заболевания. При появлении каких-либо осложнений лечение проводится уже в больнице. В большинстве случаев прогноз заболевания достаточно благоприятный, так как повторно заразиться краснухой невозможно.
Последствия краснухи у детей
Лёгкое течение заболевания никаких серьёзных последствий не вызывает. Самым опасным осложнением краснухи является энцефалит, да и то он встречается только во взрослом и подростковом возрасте. В 25% случаев краснуха может вызвать поражение центральной нервной системы, которое выражается в форме параличей и парезов. Такое течение заболевания значительно повышает риск наступления детской смерти.
При внутриутробном поражении плода вирусом краснухи последствия могут проявиться спустя несколько лет нарушением работы мозга и речевого аппарата, сбоями в психическом развитии, а также умственной неполноценностью. С течением времени у ребёнка может проявиться снижение интеллекта и нарушение координации движений в результате несогласованной работы некоторых участков головного мозга. Такая сложная форма заболевания лечению не поддаётся.
Профилактика детской краснухи
Для того чтобы предотвратить дальнейшее распространение инфекции больного ребёнка следует изолировать от коллектива при первых же проявлениях сыпи. Очень важно не допускать контакта инфицированных детей с женщинами во время беременности.
Самым эффективным профилактическим методом против краснухи была и остаётся вакцинация. Прежде, чем планировать ребёнка, следует пройти соответствующее обследование и провести необходимую вакцинацию, так как во время беременности проведение прививок противопоказано.
В современной медицине используется комбинированная вакцина, которая содержит не только ослабленные возбудители краснухи, но и оспы, паротита и кори. Согласно проведённым научным исследованиям, у 95% привитых таким образом людей вырабатывается стойкий иммунитет к данным заболеваниям.
Болезнь краснуха у взрослых

Краснуха относится к семейству тогавирусов. Передача осуществляется воздушно-капельным путем исключительно от зараженного человека. Также возможна трансплацентарная передача в период беременности. Вирус неустойчив в окружающей среде, быстро погибает под действием ультрафиолетового излучения.
Несмотря на то, что патология относится к разряду детских, взрослые все же могут заразиться. Причем в этом случае болезнь проходит с осложнениями, вызывая интенсивные признаки проявления и значительное ухудшение самочувствия у больного. Особую опасность недуг представляет для женщин в период вынашивания ребенка.
После контакта с инфицированным человеком болезнь дает о себе знать через 2–3 недели, и по первым симптомам напоминает обычное ОРЗ.
Распространять же патологические микроорганизмы инфицированный человек начинает уже с 5 дня инкубационного периода.
В осенне-зимний период защитные функции организма наиболее восприимчивы к различным патологиям. Поэтому на это время приходится наибольшее количество обращений за медицинской помощью от пациентов с симптомами краснухи.
Взрослые сталкиваются с вирусом краснухи намного реже, чем дети, но переносят заболевание тяжело и с осложнениями.
Симптомы краснухи у взрослых
Вирус краснухи может проявиться в атипичной (стертой) или манифисцентной форме. Для первой характерно легкое течение болезни, без выраженной симптоматики. При типичном инфицировании наблюдаются признаки вируса разной степени выраженности.
У взрослых появляются следующие симптомы заражения краснухой:
- Повышениетемпературы . Лихорадка появляется в первые дни недуга. Самочувствие больного ухудшается как при остром респираторном заболевании. В некоторых случаях температура достигает 40 °, и сбить ее у взрослых достаточно сложно.
- Увеличениелимфатических узлов . Симптом характерен для первых суток течения патологии. Процесс воспаления может охватить любую группу лимфоузлов (подмышечные, паховые), четкой последовательности врачи не установили.
- Сыпьна кожных покровах. Это главный признак краснухи, по которому опытный специалист может отличить ее от недугов с подобными клиническими проявлениями. Если у детей высыпания проявляются в виде красных точек, то взрослые страдают от целых пятен, которые сливаясь, образуют эритему. Начинается поражение из заушной области, постепенно охватывая нижние и верхние конечности, спину, ягодицы. Практически в каждом случае возникает на внутренней поверхности щек, слизистой неба. У взрослых сыпь держится дольше, чем у детей, и начинает сходить только на 5–7 день.
- Головная боль.При краснухе мигрень не поддается устранению с помощью лекарственных препаратов и досаждает больному в течение первых дней заболевания. Симптом значительно ухудшает самочувствие.
- Болезненные ощущения в мышцах, суставах. Признак возникает в начале болезни и напоминает состояние при гриппе. Поэтому диагностировать краснуху в первые дни без консультации врача сложно.
- Слезоточивость. Еще один особый симптом проявления краснухи у взрослых. Дискомфорт возникает при дневном и искусственном освещении. Больной лучше чувствует себя в помещении с приглушенным светом.
- Коньюктивит. Выделение гноя начинается через 3–4 дня после начала болезни, обычно в ночное время. Утром больной с трудом может открыть глаза.
- Боль в горле, насморк, кашель. Такой «букет» характерен для ОРВИ, но при краснухе у взрослого человека проявляется в полной мере.
При краснухе у взрослых характерно яркое проявление симптоматики, в отличие от клинической картины недуга в детском возрасте.
Лечение краснухи у взрослых
Специальных лекарственных препаратов для лечения вируса краснухи на сегодняшний день не разработано. Методы лечения краснухи у взрослого направлены на облегчение неприятной симптоматики.
Обнаружив признаки краснухи, взрослому необходимо обратиться за медицинской помощью и пройти обследование для подтверждения диагноза.
Если краснуха у взрослого протекает без серьезных осложнений, лечение можно проводить дома.
Больного необходимо изолировать в отдельную комнату для того, чтобы заражению не подвергались остальные члены семьи. В помещении нужно проводить влажную уборку, проветривать каждые несколько часов.
При высокой температуре (более 38 °) взрослому назначают жаропонижающие лекарственные препараты.
Важно употреблять большое количество жидкости для дезинтоксикации организма после отравления продуктами жизнедеятельности патогенных микробов.
ВНИМАНИЕ!
- Самостоятельно лечить краснуху у взрослых довольно сложно и чревато серьезными осложнениями.
- Терапию должен назначать квалифицированный специалист.
- В тяжелых случаях понадобится госпитализация больного.
Осложнения при краснухе у взрослых
Обнаружив признаки краснухи, важно своевременно обратиться за медицинской помощью и строго выполнять рекомендации врача. В противном случае, когда заболевание пускают на самотек, возможны серьезные осложнения, которые обычно встречаются у взрослых пациентов.
Наиболее часто вирус может спровоцировать развитие следующих патологий:
- Менингит вирусной этиологии. Это тяжелая болезнь, при которой поражается верхняя оболочка головного и спинного мозга . Недуг может вызвать паралич различных нервов и дыхательных мышц, кому, судороги, смерть больного.
- Пневмония. Острый воспалительный процесс охватывает структуры легких. Может возникнуть у пациента, перенесшего краснуху, на фоне присоединенной инфекции .
- Отит. Боль в ухе, возникшая на фоне краснухи, представляет особую опасность для больного. Воспаление способно повлечь за собой потерю слуха .
- Артрит, полиартрит. Воспалительный процесс в суставах, сопровождающийся болью и скованностью, чаще всего является следствием вирусного заболевания. Может возникнуть не только у взрослого человека, но и у ребенка.
- Пороки развития у плода. Вирус краснухи представляет наибольшую опасность именно для не рожденного малыша. При инфицировании в утробе матери практически всегда возникают патологии слуховой, зрительной или нервной системы. Поэтому гинекологи настоятельно рекомендуют прерывать беременность в случае заболевания краснухой на ранних сроках. На последних месяцах вынашивания женщине вводят иммуноглобулин.
Осложнения при заболевании краснухой возникают у взрослых практически в каждом случае, но самым тяжелым последствиям подвергаются беременные.
Прививка от краснухи взрослым
Эффективным методом защиты организма от вируса краснухи является вакцинация. Ее проводят еще в детском возрасте (1, 6 и 15 лет), но при необходимости прививка (инъекция) может быть сделана взрослому человеку.
Медики настоятельно рекомендуют прививаться всем, кто не имеет антител к этому заболеванию.
Вакцина содержит ослабленный краснушный вирус , который способствует выработки иммунитета против недуга.
Организм взрослых хорошо ее переносит, но в редких случаях бывают побочные эффекты в виде температуры (до 39 °), незначительных высыпаний по телу, общего недомогания, чувства ломоты в суставах , воспаления лимфоузлов. Такие симптомы характерны для самой болезни, но после прививки они проходят в легкой форме.
Прививку делают в предплечье, так как в этом месте прослойка жира незначительная. Для инъекции используют вакцину отечественного или импортного производства. Она может включать в себя дополнительные вакцины против кори и паротита или же быть однокомпонентной.
Прививаться против краснушного вируса рекомендуется всем взрослым лицам, которые не перенесли заболевание и не прошли вакцинацию в детстве.
Краснуха – симптомы и лечение
Что такое краснуха? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
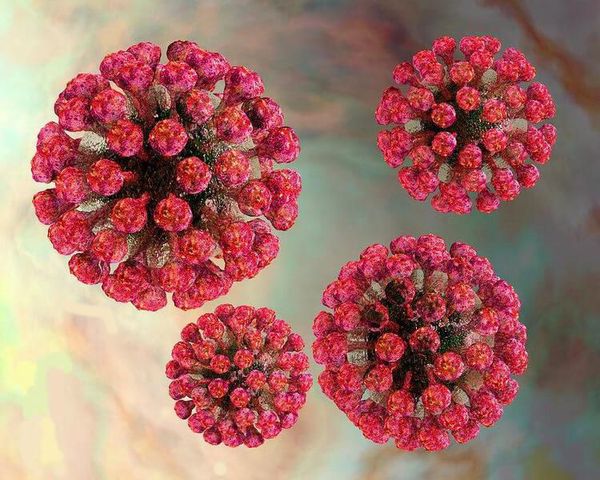
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток. [4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
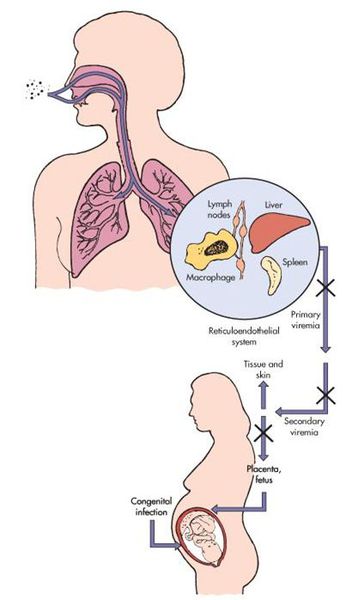
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой). [5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он “расслаблен”, так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
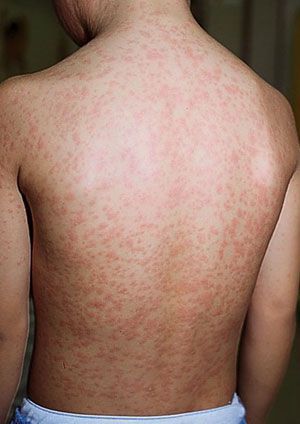
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. К признакам краснухи также относят бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов — симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
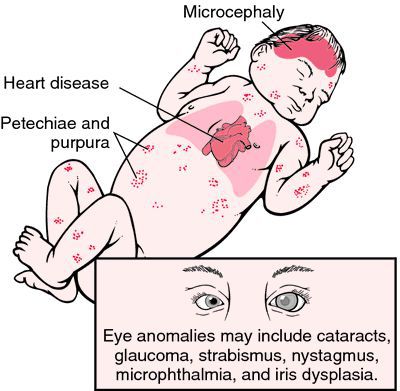
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития. [3] [6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией). [4] [7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
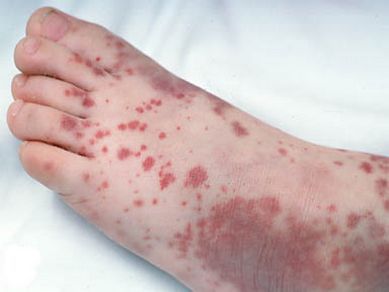
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит. [4] [5]
Диагностика краснухи
К какому врачу обратиться. При появлении симптомов краснухи следует обратиться к педиатру или терапевту. Чтобы подобрать максимально эффективное лечение, врач может направить пациента на консультацию к инфекционисту.
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител). [7]
Краснуха

Краснуха – вирусное заболевание, проявляющееся характерными высыпаниями на коже на фоне умеренной интоксикации.
Возбудитель заболевания – РНК-содержащий вирус, который принадлежит к семейству Togaviridae рода Rubivirus. Вирус мало устойчив к факторам внешней среды. Легко инактивирует под действием ультрафиолетового облучения, дезинфицирующих средств, не переносит нагревание, однако способен легко переносить замораживание. В помещении при комнатной температуре сохраняет свою жизнедеятельность в течение 4 – 5 часов.
Источником инфекции является человек. Путь передачи – воздушно-капельный, особое значение имеет трансплацентарный путь (от матери к плоду).
Вирус попадает на слизистую оболочку верхних дыхательных путей, после чего проникает в регионарные лимфатические узлы, что вызывает их увеличение в размерах и воспаление. В дальнейшем вирус попадает в кровь и разносится по всему организму, что приводит к появлению симптомов заболевания. Больной человек способен распространять вирус за 5 дней до появления сыпи и в течение 7 дней после ее разрешения.
В большинстве случаев прогноз заболевания благоприятный, исход заключается в полном выздоровлении без каких-либо последствий. В некоторых случаях возможно развитие осложнений, который значительно ухудшают прогноз заболевания. В особенности опасна краснуха для беременных женщин, так как перенесение матерью данной инфекции может иметь крайне опасные последствия для плода.
До в ведения в медицинскую практику вакцинации краснуха встречалась в виде эпидемических вспышек приблизительно через каждые 7 – 9 лет. Однако иммунизация населения способствовала резкому снижению заболеваемости. Используется плановая вакцинация от краснухи, кори и паротита, производится дважды: в возрасте 12 – 16 месяцев, затем ревакцинация в 6 лет. Также существует экстренная профилактика для детей и беременных женщин, контактировавших с больным человеком. Производится с помощью введения противокраснушного иммуноглобулина.
Симптомы

Заболевание начинается с незначительного повышения температуры, ощущения общей слабости, недомогания. Кроме того, могут беспокоить головные боли, сухой кашель, першение в горле, слезотечение, насморк. Спустя 2 – 3 дня на коже появляются высыпания. В большинстве случаев первые элементы сыпи обнаруживаются на лице, шее, за ушами, затем высыпаниями покрываются различные участки тела, за исключением кожи ладоней и подошв. Наиболее частая локализация – разгибательная поверхность конечностей, ягодицы, спина. Реже можно обнаружить элемент сыпи на слизистой оболочке ротовой полости. Такая энантема, встречающаяся при краснухе, носит специфическое название – пятно Форхейма. Важно отметить, что зачастую кожным высыпаниям предшествует кожный зуд, на который пациенты не всегда обращают внимание.
Характеристика элементов сыпи:
- красный или розовый цвет пятен;
- небольшой размер;
- округлая форма;
- четкие контуры;
- не возвышаются над кожей;
- окружающие кожные покровы не изменены;
- часто склоны к сливанию (для детей данная особенность не характерна).
Сыпь сохраняется обычно 5 дней, после чего благополучно разрешается, не оставляя после себя никаких дефектов.
Помимо всего перечисленного, в клинике заболевания могут присутствовать явления артралгии и миалгии. Появление боли в суставах и мышцах значительно влияет на качество жизни человека. Редко отмечаются симптомы диспепсии, которые могут проявляться в виде ощущения дискомфорта в эпигастральной области, быстрого насыщения после еды, тошноты, изжоги.
Диагностика

Диагностика любого заболевания начинается со сбора жалоб и анамнеза. Уточняется характер жалоб, время их появления, что этому предшествовало. После врач приступает к осмотру пациента. При краснухе обращается внимание на наличие характерных высыпаний на теле (преимущественно на разгибательных поверхностях конечностей, спине и ягодицах), оценивает их цвет, четкость контуров, возвышенность над поверхностью кожи. Также производится пальпация лимфатических узлов. Краснуха зачастую протекает с лимфаденитом затылочных и переднешейных лимфоузлов, который характеризуется увеличением лимфоузлов в размерах и местной болезненностью. Кроме того, пациенты могут предъявлять жалобы на мышечную боль и болезненность суставов. Среди лиц женского пола часто встречается явление полиартрита (множественное воспаление суставов). Полиартрит проявляется болевым синдромом, отечностью, покраснением и местным повышением температуры кожи над поверхностью пораженного сустава.
Следующий этап в диагностике любого заболевания – назначение общих лабораторных анализов. Общая картина крови при краснухе изменяется следующим образом: наблюдается снижение лейкоцитов, увеличение лимфоцитов, повышение СОЭ. Данные изменения не являются специфическими для рассматриваемого заболевания, так как могут быть выявлены при массе других патологических процессах. Поэтому полагаться на данные показатели можно лишь для подтверждения других признаков, указывающих на наличие краснухи.
Специфическим методом является серологическая диагностика, в результате которой определяется уровень иммуноглобулинов (Ig) классов M и G в сыворотке крови. Антитела к IgM появляются через 1 – 2 дня после появления сыпи, спустя 2 – 3 недели титр достигает максимального уровня, затем через 2 – 3 месяца антитела исчезают полностью. То есть иммуноглобулины класса М указывают на наличие в организме острого процесса. Антитела IgG к вирусу краснухи вырабатываются через 3 – 4 недели с момента поступления вируса в организм, максимального уровня достигают через 8 – 9 недель. Особенность заключается в том, что антитела IgG после выздоровления остаются в организме человека пожизненно, обеспечивая таким образом защиту от повторного инфицирования вирусом краснухи.
Лечение

Краснуха в большинстве случаев лечится амбулаторно, то есть в домашних условиях, в случае осложненного течения заболевания показана госпитализация в инфекционное отделение. Важно организовать необходимые условия в доме, где находится человек, заболевший краснухой. В первую очередь следует часто проветривать комнату, где находится больной, и делать в ней влажную уборку. В первые 4 – 5 дней заболевания рекомендуется соблюдать постельный режим. Также особое внимание стоит уделить питанию. Назначается молочно-растительная диета, обогащенная витаминами, и обильное питье, необходимое для ускоренного выведения из организма токсических веществ. В рационе должны превалировать фрукты и овощи, которые не только насытят организм полезными веществами, но также способствуют его укреплению, что необходимо в борьбе с вирусом.
Медикаментозное лечение заключается в назначении симптоматических и патогенетических препаратов, так как этиотропная терапия, которая воздействовала бы непосредственно на вирус краснухи, до сих пор не разработана.
Продромальный период заболевания сопровождается повышением температуры тела, которая обычно снижается после появления высыпаний на коже. Для купирования повышенной температуры тела используются жаропонижающие средства. При умеренном насморке назначаются сосудосуживающие капли для носа. Для устранения сухого кашля, который зачастую беспокоит при краснухе, назначаются противокашлевые средства. При наличии вязкой трудноотделяемой мокроты на помощь прибегают к отхаркивающим препаратам, действие которых направлено на разжижение мокроты, что способствует облегчению выделения мокроты. Также показано назначение антигистаминных средств. В случае развития артрита назначаются противовоспалительные средства сроком до 7 дней, в течение которых предполагается устранение беспокоящих симптомов.
В большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшейся иммунной реакции в ответ на внедрение вируса краснухи. Симптоматическая и патогенетическая терапия значительно облегчает течение заболевания и предотвращает развитие осложнений. К сожалению, врожденная форма краснухи лечению не поддается.
Лекарства

Как известно, этиотропного лечения не существует, лекарственные средства назначаются для устранения или облегчения симптомов заболевания.
При насморке используются сосудосуживающие капли для носа. В настоящее время фармакологический рынок предоставляет массу различных препаратов данной группы, созданных для применения как среди взрослых, так и среди детей. При попадании сосудосуживающих каплей на слизистую оболочку полости носа происходит спазм расположенных в ней кровеносных сосудов. Это приводит к уменьшению отека слизистой, что способствуют устранению заложенности носа, уменьшению выделения их носа и улучшению носового дыхания.
Назначение противокашлевых средств выполняется для подавления кашлевого рефлекса. При наличии кашля с вязкой трудноотделяемой мокротой показано назначение отхаркивающих средств. По механизму действия выделяют 2 группы отхаркивающих препаратов: одна стимулирует отхаркивание, другая разжижает мокроту. В большинстве случаев используются муколитические средства, то есть те, которые разжижают мокроту, тем самым облегчая отхаркивание. Важно отметить, что одновременный прием противокашлевых и отхаркивающих средств строго запрещен!
Для устранения повышенной температуры тела используются жаропонижающие средства. Существуют различные формы выпуска жаропонижающих средств: таблетки, сиропы, свечи. Такое многообразие создано для удобства применения среди пациентов разных возрастных групп. Однако, при краснухе зачастую наблюдается незначительное повышение температуры тела, которое не требует назначения жаропонижающих препаратов. К их помощи стоит прибегать, когда температура превышает 38,0 °С.
Народные средства

Средства народной медицины оказывают дополнительное благоприятное воздействие в борьбе с краснухой. Основным проявлением заболевания являются кожные высыпания, которые обычно проходят самостоятельное, не оставляя после себя различных дефектов. Чтобы ускорить этот период разрешения, можно изготовить различные настои и отвары, используемые для приготовления ванн или обтирания отдельных участков кожи. Так, например, можно использовать настой из листьев и цветков чистотела, для приготовления которого понадобится 4 столовые ложки измельченного чистотела. Готовое сырье заливается 6 стаканами кипятка и настаивается в течение 1 часа, после чего процеживается. Добавление полученного настоя в ванну способствует уменьшению интенсивности окраски элементов сыпи.
Для общего укрепления организма используются витаминные чаи, травяные отвары, которые обогатят организм полезными веществами, а также придадут сил в борьбе с вирусным заболеванием. Для приготовления чая можно использовать плоды шиповника и листья черной смородины, которые смешиваются в равных количествах. Данный чай богат витамином С, который, как известно, обладает антиоксидантными свойствами. Также можно использовать плоды шиповника, ягоды брусники и плоды шиповника. Перечисленные ингредиенты перемешиваются в соотношении 3:1:3 и заливаются кипятком. После заваривания полученный чай готов к употреблению.
Также используются настои на основе целебных трав. Для приготовления одного из таких настоев понадобится сбор из цветков ромашки, цветков календулы, травы мать-и-мачеха, травы цикория, цветков бессмертника и корня лопуха. Перечисленные компоненты следует смешать в равных пропорциях. Полученный сбор заливается кипятком (на 2 столовые ложки сбора приходится 0.5 л кипятка). После настаивания настой процеживается. Принимать следует по 1/3 стакана трижды в день. Также существует другой вариант травяного настоя. Для его приготовления понадобится сбор на основе травы полыни, листьев крапивы, травы спорыша, травы пустырника, листьев смородины, плодов шиповника, травы фиалки. Все ингредиенты перемешиваются в равном количестве и заливаются кипятком (на 2 столовые ложки полученного сбора приходится 0.5 стакана кипятка). Настаивать следует в течение 8 часов, после чего настой необходимо процедить. Употребляется готовый настой по 1/3 стакана 3 – 4 раза в день.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.