Эпидемический паротит (свинка) ( Свинка )
Эпидемический паротит – это острая инфекция, вызываемая РНК-содержащим вирусом рода Paramyxovirus, преимущественно поражающая слюнные железы и нервные клетки. Возбудитель эпидемического паротита передается воздушно-капельным путем, иногда-контактным путем через предметы, зараженные слюной больного. Клиника свинки начинается с лихорадки и интоксикационных симптомов, на этом фоне нарастает припухлость и болезненность в околоушной области. Достаточно типичная клиника позволяет диагностировать эпидемический паротит без дополнительного обследования. Лечение в основном симптоматическое.
МКБ-10
Общие сведения
Эпидемический паротит (свинка) представляет собой острое инфекционное заболевание, протекающее с поражением околоушных слюнных желез и нервной ткани. Естественная восприимчивость людей к инфекции довольно высока, постинфекционный иммунитет стойкий, длительный. Дети раннего возраста страдают редко, ввиду малой вероятности контакта с больными и присутствия материнских антител. В настоящее время преимущественная заболеваемость отмечается в возрастной группе от 5 до 15 лет, болеют чаще лица мужского пола. Заболеваемость повсеместная и всесезонная, с незначительным повышением количества случаев заражения в осенне-зимний период.
Причины
Вирус, вызывающий эпидемический паротит, – РНК-содержащий парамиксовирус – поражает обычно людей, но отмечались случаи заражения собак от своих хозяев. Во внешней среде не стоек, легко погибает при высушивании, повышении температуры, под действием ультрафиолетового облучения. При пониженной температуре окружающей среды может сохранять свою жизнеспособность до года. Резервуаром и источником возбудителя эпидемического паротита является больной человек. Вирус выделяется со слюной и мочой, обнаруживается в крови и ликворе, грудном молоке.
Выделение вируса начинается за 1-2 дня до первых клинических проявлений и продолжается около недели. 25-50% случаев заболевания протекают в стертой или бессимптомной форме, но при этом больные активно выделяют вирус. Возбудитель свинки передается по аэрозольному механизму воздушно-капельным путем. В редких случаях (ввиду нестойкости вируса) возможна передача через предметы быта личного пользования, загрязненные слюной больного человека. Отмечаются случаи вертикального пути передачи вируса от матери к ребенку в дородовом периоде, родах, при лактации.
Симптомы эпидемического паротита
Инкубационный период эпидемического паротита колеблется от нескольких дней до месяца, в среднем он составляет 18-20 дней. У детей в редких случаях могут отмечаться продромальные признаки: головная боль, легкий озноб, миалгии и артралгии, дискомфорт в области околоушных желез, сухость во рту. Чаще всего заболевание начинается остро с быстро развивающейся лихорадки, озноба. Лихорадка обычно сохраняется до недели. Отмечается симптоматика интоксикации: головная боль, общая слабость, бессонница.
Специфическим симптомом свинки является воспаление околоушных слюнных желез, нередко захватываются и подчелюстные и подъязычные железы. Воспаление слюнных желез проявляется припухлостью в зоне их проекции, на ощупь железы тестообразные, болезненные (преимущественно в центральной части). Выраженный отек железы может значительно деформировать овал лица, придавая ему грушевидную форму и приподнимая мочку уха. Кожа над воспаленной железой остается нормального цвета, натянута, с трудом образует складки, лоснится. Как правило, заболевание поражает обе околоушные железы с промежутком в 1-2 дня, в некоторых случаях воспаление остается односторонним.
В околоушной области отмечают ощущение распирания, боль (в особенности в ночное время), могут быть шум и боли в ушах (в результате пережатия евстахиевой трубы), может снижаться слух. Положительный симптом Филатова (выраженная болезненность при надавливании позади мочки уха), являющийся специфичным при диагностике паротита. Иногда выраженная болезненность желез мешает жеванию, в тяжелых случаях может развиться тризм жевательной мускулатуры. Отмечается пониженное слюноотделение. Боль в области желез сохраняется до 3-4 дней, иногда иррадиирует в ухо или в шею, позднее постепенно проходит, отечность регрессирует. Увеличение лимфатических узлов для эпидемического паротита не характерно.
Взрослые переносят свинку более тяжело, у них чаще проявляются продромальные признаки, выше интоксикация, могут отмечаться катаральные явления. Заметно чаще процесс затрагивает подчелюстные и подъязычные слюнные железы, иногда локализуется только в них. Подчелюстная железа, отекая, приобретает вид вытянутой по ходу нижней челюсти припухлости, тестоватой на ощупь и болезненной. Иногда отечность распространяется на шею. Воспаление подъязычной железы характеризуется возникновением припухлости под подбородком, болью и гиперемией слизистой во рту под языком, болезненности при его высовывании. Отек слюнных желез сохраняется у взрослых нередко на 2 недели и более.
Осложнения
Обычно острый период эпидемического паротита протекает легко, но позднее могут обнаружиться такие осложнения, как серозный менингит (иногда – менингоэнцефалит), орхит, эпидидимит, оофорит и острый панкреатит. Имеет место мнение, что эти заболевания являются признаком более тяжелого течения эпидемического паротита, поскольку вирус имеет склонность поражать нервные и железистые ткани.
Диагностика
Диагностика эпидемического паротита (свинки) производится на основании достаточно специфичной клинической картины, лабораторные тесты практически не дают диагностически существенной информации. В сомнительных клинических случаях можно применить серологические анализы: ИФА, РСК, РТГА.
В первые дни заболевания могут применять методику раздельного определения антител к V и S-антигенам вируса. Дополнительным диагностическим критерием служит степень активности ферментов амилазы и диастазы в крови и моче.
Лечение эпидемического паротита (свинки)
Неосложненный эпидемический паротит лечат на дому, госпитализация показана только в случаях тяжелых осложнений, либо в карантинных целях. При развитии осложнений эпидемического паротита показана консультация андролога, гинеколога, отоларинголога и сурдолога. В период лихорадки рекомендован постельный режим вне зависимости от самочувствия, желательно первые дни употреблять жидкую и полужидкую пищу, чаще пить воду или чай. Необходимо тщательно следить за гигиеной рта, полоскать кипяченой водой или слабым раствором соды, тщательно чистить зубы. На область воспаленных желез накладывают сухие согревающие компрессы, можно применять физиотерапевтические методики (УВЧ, УФО, диатермия).
Дезинтоксикационная терапия проводится по показаниям, при тяжелой интоксикации возможно назначение малых доз глюкокортикоидов (стероидная терапия назначается только при стационарном лечении). На ранних сроках заболевания лечебный эффект может дать введение интерферона человека или его синтетических аналогов. Если эпидемический паротит осложняется орхитом, в терапию включается применение суспензориев, первые 3-4 дня на яички помещают холод, в последующем – согревают. Показано раннее назначение глюкокортикостероидов.
Прогноз и профилактика
Прогноз при неосложненном эпидемическом паротите благоприятный, выздоровление наступает в сроки от одной до двух недель (иногда несколько дольше). При развитии двустороннего орхита есть вероятность утери фертильной функции. После перенесения осложнений, связанных с поражением нервной системы, могут остаться парезы и параличи групп мышц, снижение слуха вплоть до глухоты.
Специфическая профилактика осуществляется прививанием живой вакциной ЖПВ планово в возрасте 1 года, в дальнейшем производится ревакцинация в 6 лет. Для специфической профилактики применяют живую вакцину (ЖПВ). Профилактические прививки проводят в плановом порядке детям в возрасте 12 месяцев, не болевшим паротитом, с последующей ревакцинацией в 6 лет тривакциной (корь, краснуха, эпидемический паротит). Вакцинация способствует значительному снижению заболеваемости эпидемическим паротитом и уменьшению риска развития осложнений. По эпидемиологическим показаниям производят вакцинацию лиц более старшего возраста.
Общая профилактика заключается в изоляции больных до полного клинического выздоровления (но не менее 9 дней), в очаге производят дезинфекцию. Карантинные меры по разобщению детских коллективов в случае выявления эпидемического паротита назначаются на 21 день, ранее непривитые дети, имевшие контакт с больным, подлежат вакцинированию.
Как лечить паротит (свинку)?
Эпидемический паротит – это острая вирусная инфекция, сопровождающаяся воспалением железистых органов (главным образом, слюнных желез), нервной системы и интоксикацией всего организма. В простонародье эпидпаротит чаще всего называют “свинкой”, поскольку при развитии заболевания лицо приобретает характерные черты. Восприимчивость к заболеванию очень высокая.
Классификация паротита
Широко распространена клиническая классификация эпидемического паротита, включающая такие критерии как: выраженность клинических проявлений, течение, тяжесть заболевания, наличие осложнений и т.д.
Паротитная инфекция может быть:
- типичной (осложненная, неосложненная, изолированная, комбинированная);
- атипичной (стертая, бессимптомная).
При неосложненной форме патогенному воздействию подвергаются только слюнные железы, при осложненной свинке влияние вируса распространяется на другие органы и системы. При атипичной форме симптомы могут быть стертыми и слабо выраженными, или заболевание протекает вообще без каких-либо клинических проявлений.
По тяжести выделяют паротит легкой, средней или тяжелой степени. Критериями тяжести служат выраженность интоксикации организма, температура, наличие местных проявлений и осложнений. В легкой и среднетяжелой формах протекает, как правило, изолированное поражение околоушных слюнных желез. При тяжелых формах заболевания в патологический процесс вовлекаются другие органы (поджелудочная железа, половые железы) и системы (нервная, мочеполовая).
Течение эпидемического паротита может быть гладким или не гладким, то есть, с осложнениями, присоединением вторичной инфекции, обострением хронических заболеваний.
Этиология заболевания
Свинка или паротит, причиной заболевания которого является РНК-геномный вирус Paramyxovirus, вызывает инфицирование только у человека.
Выделяется возбудитель паротита со слюной, мочой. Лабораторными методами его можно обнаружить в крови, цереброспинальной жидкости, в грудном молоке и других биологических жидкостях.
Во внешней среде вирус неустойчив. Он легко погибает под действием прямых солнечных лучей (ультрафиолетовых ламп), при высоких температурах, в антисептических растворах, при высушивании. При низких температурах вирус сохраняет свою жизнеспособность до одного года.
Пути заражения и механизм передачи
Источником эпидемического паротита является больной с выраженными и скрытыми формами заболевания. Человек становится заразным за 1-2 дня до возникновения первых признаков заболевания. Он выделяет вирус в окружающую среду первые 5-7 дней инфицирования.
Свинка передается воздушно-капельным путем. Однако, медики не исключают возможность передачи возбудителя через предметы (посуду, игрушки и др.), загрязненные слюной больного человека непосредственно перед контактом с другим человеком. Иногда наблюдается трансплацентарная передача паротита.
Чаще всего, болеют дети от 1,5 до 15 лет. Мальчики и подростки болеют чаще, чем девочки и девушки. Не защищено от паротита и взрослое население.
Возбудитель проникает в организм через слизистые оболочки верхних дыхательных путей, ротовой полости и конъюнктивы. После размножения вируса, в клетках зараженного развивается вирусемия – распространение возбудителя с током крови по организму. Более всего вирус паротита оседает в слюнных железах, яичках, поджелудочной железе и клетках нервной системы, где усиленно размножается, вызывая местные воспалительные реакции.
Поскольку слюнные железы находятся к входным воротам ближе всего, они в первую очередь подвергаются воздействию возбудителя. При этом, наблюдаются отек, инфильтрация соединительной ткани, закупорка канальцев, редко – кровоизлияния и некроз железистой ткани.
В механизмах нейтрализации вируса значительная роль принадлежит вирулицидным антителам, подавляющим активность возбудителя и его проникновение в клетки.
Клинические проявления
Инкубационный период при паротите варьируется и составляет от нескольких дней до месяца (чаще 18-20 дней).
У детей часто за инкубационным периодом в течении 1-3 дней наблюдается промежуточный (продромальный период).
Признаки паротита в продромальный период:
- озноб;
- головная боль;
- мышечные и суставные боли;
- сухость во рту;
- неприятные ощущения в области околоушных слюнных желез;
- потеря аппетита.
Эпидемический паротит часто начинается остро, с повышения температуры. Высокая температура держится не больше недели. Иногда свинка протекает с нормальной температурой тела. Самый значительный и ранний симптом паротита – выраженная болезненность позади уха при надавливании. У некоторых больных наблюдаются бессимптомные формы заболевания.
Основные симптомы свинки:
- воспаление околоушных, подчелюстных, подъязычных слюнных желез;
- припухлость и болезненность в области слюнных желез;
- высокая температура;
- общая слабость и недомогание;
- головная боль;
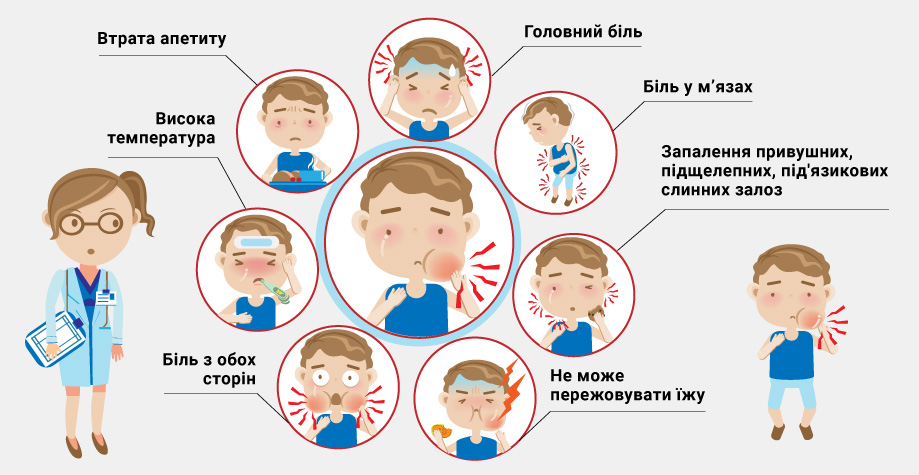
При выраженном увеличении околоушной слюнной железы, лицо больного паротитом приобретает грушевидную форму, мочка уха со стороны пораженной железы несколько приподнимается. Кожа в месте припухлости натянутая, с трудом собирается в складки, лоснится. В околоушной области беспокоят чувства напряжения и боли, особенно в ночное время.
Если отек железы давит на евстахиеву трубу, в ушах может появиться боль и шум. Часто, из-за болезненных ощущений позади ушей больной не может пережевывать пищу, иногда происходит тонический спазм жевательной мускулатуры.
Чаще всего, слюнные железы поражаются с двух сторон, но бывает и односторонний эпидемический паротит.
Боль держится 3-4 дня, к концу 7 дня заболевания исчезает отечность и постепенно исчезают все симптомы свинки.
В отличие от детей, паротит у взрослых протекает с более длительным продромальным периодом, выраженными клиническими проявлениями. Часто наблюдаются поражения подчелюстных и подъязычных слюнных желез, диспепсические расстройства. Выздоровление у взрослых занимает в среднем до двух недель.
Осложнения
Неблагоприятные последствия паротита проявляются, как правило, уже после острой фазы заболевания.
Осложнения свинки:
- Панкреатит
- Отек глотки, гортани, языка
- Мастит
- Гломерулонефрит
- Миокардит
- Артрит
- Неврит (повреждение лицевого нерва)
- Поражение зрительного нерва
- Диабет
- Глухота
- Артралгии
- Воспалительные заболевания мочеполовой системы (орхит, уретрит, геморрагический цистит)
- Воспаления щитовидной и вилочковой желез
Тяжелым осложнением эпидемического паротита является атрофия поджелудочной железы и яичек, у мальчиков – бесплодие в будущем. Со стороны нервной системы могут развиться: парезы, серозный менингит, менингоэнцефалит, гидроцефалия. В наиболее тяжелых случаях заболевание может привести к инвалидизации.
Диагностика
В постановке диагноза большую роль играет осмотр пациента и лабораторные методы диагностики.
Лабораторная диагностика паротита:
- общий анализ крови;
- анализ ликвора;
- смыв из глотки;
- серологическая диагностика;
- иммуноферментный анализ (ИФА);
- реакция связывания комплемента (РСК);
- реакция торможения гемагглютинации (РТГА);
- раздельное определение антител к V-Ar и S-Ar возбудителя;
- определение активности амилазы и диастазы в крови и моче.
Врач-инфекционист проводит дифференциальную диагностику паротита с гнойными воспалительными заболеваниями околоушных желез, паратонзиллярным абсцессом, инфекционным мононуклеозом, токсической формой дифтерии.

Как лечить паротит
Лечение паротита при неосложненных формах проводится амбулаторно. Госпитализация проводится при тяжелых формах заболевания и развитии осложнений. При высокой температуре показан строгий постельный режим.
На сегодняшний день средства этиотропного лечения отсутствуют.
Особого ухода требует полость рта: частое питье, тщательная чистка зубов, регулярное полоскание содовым раствором или чистой водой.
Методы лечения паротита:
- сухое тепло на область околоушных желез (УФО-лампа, сухие согревающие компрессы);
- местные физиотерапевтические процедуры (УВЧ-терапия, диатермия);
- дезинтоксикационная терапия;
- жаропонижающие препараты (при температуре выше 38 градусов).
Если развивается воспалительный процесс в яичках (орхит), то рекомендуется использовать суспензории, местно в первые 3-4 дня – холод, а потом – тепло.
Больных необходимо изолировать на 9-10 дней. Помещение, где находится заболевший, нужно часто проветривать, регулярно проводить влажную уборку, для личного пользования выделяется отдельная посуда, средства личной гигиены, детям – игрушки.
Если ребенку еще не исполнилось 10 лет и он ранее не болел свинкой, то он подлежит карантину на 3 недели с момента последнего контакта с заболевшим.
Контроль излеченности
Диспансерное наблюдение за лицами, переболевшими эпидемическим паротитом, не предусмотрено. Если у больного наблюдались осложнения в виде менингита или менингоэнцефалита, необходимо регулярное наблюдение на протяжении 2 лет у невролога.
Профилактика
Главная профилактика паротита – вакцинация детей. Профилактическая прививка от паротита проводится в соответствии с календарем прививок в возрасте 12 месяцев с последующей ревакцинацией в 6 лет одной прививкой включающей вакцину от паротита, кори и краснухи.
Вакцинация от паротита показала свою высокую эффективность, она способствует уменьшению заболеваемости паротитом, снижению числа и тяжести осложнений.
По результатам серологического скрининга возможно проведение экстренной вакцинации подростков и взрослых.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Паротит у детей
Паротитная инфекция известна также как эпидемический паротит, свинка или шутница. Это острое вирусное заболевание, которое поражает преимущественно слюнные железы, реже — другие железистые органы (поджелудочную железу, яички, яичники, молочные железы и т. д.), а также нервную систему. Существует несложненный эпидемический паротит, паротитный панкреатит, паротитный энцефалит, паротитный менингит, парогитный орхит, эпидемический паротит с другими осложнениями. К другим осложнениям относят прежде всего миокардит, артрит, полиневропатия, нефрит.
Паротитная инфекция относится к антропонозам. Инфекция передается от заболевшего человека к человеку. Причем у носителя может быть даже стертая или субклиническая (без симптомов) форма болезни. Вирус «мигрирует» воздушно-капельным путем, для заражения достаточно даже недлительного разговора с больным человеком. Если у заболевшего нет катаральных явлений (насморка, кашля и пр.), вирус не может передаваться на большие дистанции, лишь на 1-2 метра. Тем не менее, в таких случаях могут заразиться дети, которые сидят за одной партой, или общаются, играя во дворе и пр.
Менее значимый путь передачи инфекции (тем не менее, такие случаи есть) – через игрушки, зараженные предметы быта и т. п. За несколько часов до начала проявления симптомов больной уже опасен для окружающих. С 3 по 5 день самый большой риск заразиться от заболевшего ребенка. Больной считается незаразным после 9 дня болезни – выделить вирус из организма невозможно.
Восприимчивость к паротитной инфекции составляет около 85%. Более других подвержены риску дети 3-6 лет. Последние годы применяют активную иммунизацию, потому снизилась заболеваемость детей 1-10 лет. Тем не менее, удельный вес заразившихся подростков и взрослых увеличился. Редкие случаи заболевания среди детей до года, т. к. они получают от матери антитела, которые активны до 9 или 10 месяцев. Допускается связь паротитной инфекции с врожденным фиброэластозом эндокарда. Заболевание в этих случаях проявляется у ребенка в течение первых 2 лет жизни, проявляясь симптомами гипертрофии левого желудочка нарастающей сердечной недостаточностью.
Больные, перенесшие инфекцию, обладают стойким иммунитетом. В конце первой недели болезни появляются антитела класса TgM, которые пребывают в организме от 60 до 120 дней. Позже обнаруживают антитела класса IgG, активность которых возрастает к третьей или четвертой неделе и сохраняется всю жизнь. Повторных случаев болезни не бывает.
Что провоцирует / Причины Паротита у детей:
Вирус принадлежит к семейству парамиксовирусов. Частички содержат РНК, окруженную оболочкой. Оболочка состоит из матриксного белка (М), двойного слоя липидов и наружного гликопротеидного слоя. Вирус эпидемического паротита не имеет антигенных вариантов.
Размножение вируса происходит в культурах обезьяньих клеток, куриных эмбрионах, хомяков, морских свинок и пр. Наибольшая чувствительность среди лабораторных животных наблюдается у обезьян.
Во внешней среде вирус устойчив. Его можно деактивировать 1% раствором лизола или 2% раствором формалина. В среде с температурой 18—20 ˚С вирус живет несколько дней. Если температура более низкая, срок жизни вируса удлиняется до 6-8 месяцев.
Патогенез (что происходит?) во время Паротита у детей:
Инфекция попадает в организм ребенка через слизистую облочку рта и носоглотки. Потом вирус «мигрирует» в кровоток, распространяется в слюнных и других железах. Вирус активно размножается именно в слюнных железах, где и происходит его накопление. Вторичная вирусемия происходит из-за массивного выброса вируса из желез, в которых он накапливался. Это приводит к поражению поджелудочной железы, центральной нервной системы, половых органов и многих других.
Симптомы паротита у детей могут проявляться в первые дни болезни – все сразу или по-очереди. Из-за вторичной вирусемии некоторые симптомы могут проявиться в середине болезни, а не в начале.
Иммунитет
Паротит относится к острым заболеваниям с короткой церсистенцией вируса (около 5—7 дней). Вирус не могут выделить из организма на более поздних сроках. К этому времени в крови больного имеется достаточно высокий титр антител класса IgM. Защищают организм также клеточные факторы иммунитета и секреторные иммуноглобулины.
Патоморфология
Интерстициальная ткань слюнных желез, яички, поджелудочная железа, ЦНС подвержена изменениям структуры тканей в первую очередь. Также морфологические изменения могут иметь место в других органах (в редких случаях). Очаги воспаления находятся по большей части возле слюнных выводных протоков, кровеносных сосудов. Железистая ткань органа практически не подвержена патологическому процессу. Но может быть воспаление в яичках. В железах может начаться некроз, сопровождающийся закупоркой канальцев, что может привести к атрофии (нарушению или прекращению функции) яичка.
Симптомы Паротита у детей:
От 12 до 26 дней длится инкубационный период при заболевании паротитной инфекцией. В редких случаях он может длиться минимально 9 дней, максимально 26 дней.
От формы болезни зависят клинические проявления. Наиболее частым проявлением паротита является поражение околоушных желез. Заболевание обычно имеет острое начало, сопровождающееся подъемом температуры до отметки 38—39 ˚С. Если случаи заболевания легкие, то температура нормальная или слегка повышенная. От того, насколько распространен инфекционный процесс, зависит уровень температуры в следующие дни. Температурная кривая имеет волнообразный характер (то повышается то понижается). Температура поднимается, когда инфекция атакует другие слюнные железы или органы. Вместе с температурой начинают проявляться симптомы интоксикации. У ребенка появляются головные и мышечные боли, недомогание, пропадает аппетит. Дети младшего возраста становятся капризны. Родители наблюдают нарушение сна.

Среди первых симптомов паротита у детей фиксируют боль в районе околоушной слюнной железы, которая усиливается при жевании и разговоре. К концу первого дня или в начале второго дня (реже) наблюдается увеличение околоушных слюнных желез. Сначала процесс касается только одной стороны. Вторая сторона поражается через 1-2 суток. Впереди уха видна припухлость, которая спускается вдоль восходящей ветви нижней челюсти и за ушную раковину, поднимая ее вверх и снаружи.
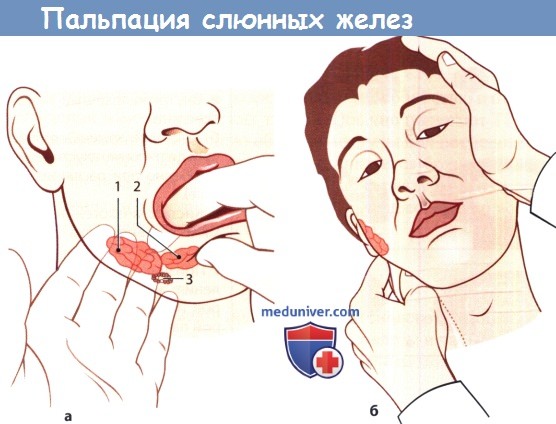
Но увеличение можно не всегда определить визуально, иногда для этого необходима пальпация. Врачи отмечают при пальпации мягкость или тестоватую структуру слюнной железы. При пальпации возникают болевые ощущения. По Н. Ф. Филатову выделяют такие болезненные точки: впереди мочки уха, в области верхушки сосцевидного отростка и в месте вырезки нижней челюсти.
В течение 2-4 суток околоушные железы увеличиваются. После этого размеры постепенно приходят в норму. Вместе с околоушными или после них процессу подвержены подчелюстные (субмаксиллит) и подъязычные (сублингвит) слюнные железы.
У каждого 4-го больного паротитом наблюдают воспаление подчелюстной железы (т. н. субмаксиллит). Чаще всего он сопровождается поражением околоушных слюнных желез. Он почти никогда не проявляется в начале болезни.
Тяжелые формы болезни могут привести к тому, что отек клетчатки может появиться в области железы и распространиться на шею. В редких случаях встречается так называемый сублингвит – изолированное поражение подъязычной слюнной железы. В этом случае под языком больного появляется припухлость. Пораженные железы обычно увеличены на протяжении от 5 до 7 дней. Потом пропадают болезненные ощущения, спадает отек. Воспаление завершается на 8-10 день болезни. Но бывают случаи, когда железы воспалены 2-3 недели. Температура периодически поднимается и снова спадает.
Поражение половых органов при паротитной инфекции
Вирус может атаковать яички, яичники, предстательную железу, а также молочные железы. Подростки подвержены орхиту (25 случаев из 100). Орхит приводит к стойким нарушениям функции яичек, а значит – к мужскому бесплодию в дальнейшем. У тех, кто перенест орхит, нарушен сперматогенез (около 50% переболевших), а у 1/3 переболевших фиксируют признаки атрофии яичек. Через 1—2 недели после начала воспалительных процессов в слюнных железах может начать проявляться орхит. Но бывает, что паротитная инфекция имеет первичную локализацию в яичках.
Воспаление яичек появляется вследствии попадения инфекции на эпителий семенных канальцев. Болевые рецепторы раздражаются, что приводит к возникновению болевого синдрома. Давление внутри канальцев повышается, а это грозит нарушением микроциркуляции и функциональности органа.
Один из начальных симптомов орхита при паротите – повышение температуры до 38—39 °С. Часто больной ребенок ощущает озноб. Симптомы интоксикации проявляются сразу – разбитость, интенсивные боли в паху (попытки ходить вызывают более сильные боли), головная боль. Локализация боли происходит по большей части в мошонке и яичках. Яичко увеличивается и становится более плотным. Пальпация приводит к усиливающимся болевым ощущениям. На коже мошонки видны красноватые сосуды, переполненные кровью, также кожа может приобретать синюшный оттенок.
Не всегда процесс распространяется на 2 яичка. Припухлость выражена на протяжении от 5 до 7 дней, затем начинает спадать. Спустя 1-2 месяца выявляют признаки атрофии, яичко уменьшается в размерах и становится более мягким.
Редкой формой паротита является тиреодит. Он проявляется обычно как увеличение щитовидки, лихорадка, боли в области шеи и тахикардия.
Случается также поражение слезной железы – дакриоаденит, он проявляется как боли в глазах и отек век.
Поражение нервной системы
Очень редко поражение ЦНС является единственным проявлением паротита. Часто нервная система поражается инфекцией после желез. Если поражение ЦНС все же – единственное проявление, то слюнные железы почти не тронуты вирусом, не болят. Клинически заболевание манифестирует менингоэнцефалитом, серозным менингитом, в редких случаях невритом или полирадикулоневритом.
Серозный менингит чаще всего фиксируется на 7-10 сутки болезни после того, как симптомы паротитной инфекции начинают проявляться меньше или исчезают.
Паротитный менингит имеет острое начало, повышение температуры тела. У больного появляются головные боли, многократная рвота. Дети младшего возраста сонные и вялые. В редких случаях может наблюдаться, наоборот, возбуждение, а также судороги и бредовые состояния. С первых дней болезни появляется менингеальный синдром, который проявляется как положительные симптомы Кернига, Брудзинского (появляются как следствие раздражения мозговых оболочек, кровоизлияния под оболочки). Если формы болезни легкие, то менингеальные знаки выражены слабо (могут и отсутствовать). Заболевание имеет такие проявления: однократная рвота, головная боль, чуть повышенная температура. Окончательно диагноз паротитного менингита устанавливают, исходя из результатов спинномозговой пункции.
В некоторых случаях менингит при паротите может сочетаться с энцефалитом (т. н. менингоэнцефалит). Церебральные симптомы в таких случаях возникают одновременно с менингеальными или через двое-трое суток. Среди клинических проявлений менингита такие: повторная рвота, сильные головные боли, бредовые состояния, нарушение сознания, судороги. Также вероятны патологические рефлексы и гиперкинезы. Обычно течение болезни благоприятное. Клинические симптомы идут на спад спустя 3-5 суток. Явления менингита исчезают через неделю (максимум – через 10 суток). Спинномозговая жидкость нормализуется медленно, изменения в ней могут сохраняться до 3—5 недель.
Процесс выздоровления может затянуться в некоторых случаях (редко). В таких случаях долгое время сохраняются психосенсорные расстройства, которые проявляются в снижении памяти, повышенной утомляемости, головных болях и арефлексии (отсутствие одного или нескольких рефлексов).
Редко встречаются при паротитной инфекции невриты и полирадикулоневриты. Когда околоушная железа резко увеличивается, это может привести к сдавлению лицевого нерва, к параличу. На стороне пораженного лицевого нерва в таком случае нарушается функция мимических мышц: бровь несколько опущена, складки лба сглажены (как и носогубная складка), глазная щель не смыкается.
При паротитной инфекции описаны поражения улиткового нерва с потерей слуха.
При паротите может развиваться паротитный панкреатит, сочетающийся с поражением других органов. Частота панкреатитов, насколько можно судить по медицинской специализированной литературе, колеблется от 3 % до 72 %. Диагноз при панкреатитах устанавливают только по повышению уровня амилазы в крови.
При паротите панкреатит, как правильно, возникает на 5-9 сутки после начала болезни. Панкреатит бывает единственным проявлением болезни в очень редких случаях.
Паротитный панкреатит в типичных случаях имеет острое начало, проявляющееся болевым синдромом. В животе боли варьируются от слабых до очень сильных. Боль ощущается в эпигастральной области, левом подреберье, иногда бывает опоясывающей и иррадиирует в спину, правое подреберье. Кроме боли также часто проявляется тошнота и рвота, студ учащается, температура тела повышается. При пальпации живота отмечаются болезненность и вздутие.
Анализ крови в разгар болезни показывает увеличенное количество амилазы, липазы, трипсина. В моче повышена активность диастазы. Анализ кала показывает значительный рост количества неизмененных мышечных волокон, жирных кислот и внеклеточного крахмала. В периферической крови изменения не характерны.
Течение паротитного панкреатита благоприятное. Симптомы начинают стихать на 10-12 день после начала проявлений. Сначала исчезает боль, затем постепенно улучшается самочувствие больного. Но функция поджелудочной железы восстанавливается только на третьей или четвертой неделе с начала заболевания.
Диагностика Паротита у детей:
Если случаи болезни типичные, диагностика довольно проста. При атипичных вариантах болезни паротитную инфекцию диагностировать сложнее. Также диагностика усложняется, если в процесс не вовлечены околоушные слюнные железы, или если поражения какого-либо органа изолированы. При этих формах болезни большое влияние при диагностике уделяется анамнезу – были бы случаи заболевания в детсаду, школе, в семье.
Для диагностики паротитной инфекции иногда не используют клинический анализ крови. В ней обычно отмечается лейкопения.
Для подтверждения диагноза методом ИФА в крови выявляют специфические антитела класса TgM, которые говорят о том, что действие инфекции активно. При паротитной инфекции антитела класса IgM обнаруживают при всех формах, даже при атипичных или изолированной локализации инфекции (проявлениях орхита, менингита или панкреатита). Это имеет исключительно важное значение в диагностически трудных случаях.
Позже появляются специфические антитела класса IgG, которые сохраняются годами.
Дифференциальная диагностика. Поражение слюнных желез при паротите отличают от острых паротитов при сепсисе, брюшном грифе.
Лечение Паротита у детей:
Лечение паротита у детей проходит в домашних условиях в большинстве случаев заболевания. Если форма болезни ребенка тяжелая, он подлежит госпитализации. В больницу обычно кладут детей, если у них появляется серозный менингит, орхит или панкреатит, которые описаны выше. Специфическое лечение не разработано. Постельный режим нужен в остром периоде заболевания (на 5-7 суток). Считается, что частота орхита увеличивается из-за физических нагрузок, потому мальчикам старше 10 лет настойчиво советуют соблюдать постельный режим.
Когда проявляются клинические симптомы панкреатита, больному назначают более строгую диету, которая начинается с голодных дней (1-2 суток). Потом рацион расширяется, но с минимумом углеводов и жиров. Диета преимущественно белковая. Через 10-12 дней больного ребенка можно перевести на диету № 5. В тяжелых случаях могут назначать внутривенное капельное введение жидкости с ингибиторами протеолиза (контрикал, гордокс, трасилол). Для снятия боли используют анальгетики и спазмолитические препараты (например, анальгин, папаверин, но-шпу). Ферментные препараты прописывают при нарушениях пищеварения: панкреатин, панзинорм, фестал и др.
Больным орхитом рекомендуется госпитализация. Для снятия воспаления используют глюкокортикостероидные гормоны. Чтобы снять боль, прописывают анальгетики и десенсибилизирующие лекарства. Если отек значительный и нужно устранить давление на паренхиму органа, порой прибегают к хирургическому методу – рассечению белочной оболочки.
Если у врачей возникает подозрение на паротитный менингит, для диагностики используют спинномозговую пункцию. Крайне редко к ней прибегают, чтобы снизить внутричерепное давление. Лазикс вводят с целью дегидратации. В тяжелых случаях болезни используют инфузионную терапию (20 % раствор глюкозы, 1,5% раствор реамберина, витамины группы В, полиоксидоний).
Профилактика Паротита у детей:
Изоляция
Детей, заболевших паротитом, изолируют из детсада/школы, пока не исчезнут клинические проявления (максимум – на 9 дней). Среди контактных разобщению сроком на 21 день (3 недели) подлежат дети в возрасте до 10 лет, которые не болели ранее паротитом и не получали активную иммунизацию. Если дата контакта с заболевшим человеком точно известна, детей изолируют 11-го по 21-й день инкубационного периода. Заключительная дезинфекция в очаге инфекции не проводится, но следует проветрить помещение, где пребывал больной, и провести влажную уборку с использованием дезинфицирующих средств. Это поможет уничтожить инфекцию.
Проводится наблюдение за детьми, которые имели контакт с больным паротитом человеком (показан осмотр и измерение температуры).
Вакцинопрофилактика
Надежным методом профилактики считают активную иммунизацию. Применяют живую аттенуированную паротитную вакцину.
В нашей стране применяются комбинированные вакцины против паротита, кори и краснухи (приорикс и MMR). Прививка обязательна для детей в возрасте 1 год, если ребенок не болел паротитом. Ревакцинация проводится по достижению 6-летнего возраста. Если есть эпидемиологические показания, проводят вакцинацию подростков и взрослых. 0,5 мл вакцины вводится единоразово под кожу в области под лопаткой или в наружную поверхность плеча.
После вакцинации и ревакцинации формируется прочный (в некоторых случаях, пожизненный) иммунитет. Вакцина мало реактогенна. Прямых противопоказаний к введению вакцины от паротита нет.
К каким докторам следует обращаться если у Вас Паротит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Паротита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Паротит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эпидемический паротит: причины появления, симптомы, диагностика и способы лечения
Определение
Эпидемический паротит, или «свинка», – острое вирусное заболевание, сопровождающееся интоксикацией (то есть «отравлением» организма токсинами), лихорадкой, увеличением одной или нескольких слюнных желез, нередко поражением других железистых органов и центральной нервной системы.
Причины появления заболевания
Возбудитель болезни – РНК-содержащий вирус рода Paramyxovirus, семействa Paramyxoviridae. Вирус нестоек во внешней среде – быстро погибает под воздействием высокой температуры, ультрафиолетовых лучей, дезинфицирующих растворов, хотя при низких температурах может сохранять жизнеспособность до 1 года.
Источником инфекции является больной человек. Заболевший становится заразным за 1-2 дня до появления клинических симптомов и выделяет вирус первые 5-7 дней болезни.
Вирус передается воздушно-капельным (при разговоре, кашле, поцелуях) и контактно-бытовым (при использовании общей посуды, игрушек и других инфицированных предметов) путем.
Классификация заболевания
По типу:
1. Типичная форма:
- неосложненная (поражаются только слюнные железы),
- осложненная (поражаются другие органы и системы),
- изолированная:
- железистая форма (имеется только паротит),
- нервная форма (с поражением центральной нервной системы);
- стертая (слабо выраженная клиническая картина болезни),
- иннапарантная (бессимптомная).
- легкая,
- средняя,
- тяжелая.
- гладкое,
- негладкое:
- с осложнениями,
- с добавлением вторичной инфекции,
- с обострением хронических заболеваний.
Инкубационный период варьирует от нескольких дней до месяца, но чаще продолжается 15-19 дней. У детей продромальные явления наблюдаются редко, появляются за 1-2 дня до развития типичной картины заболевания в виде недомогания, миалгии (боли в мышцах), головной боли, озноба, нарушения сна и аппетита.
Паротит начинается остро с повышения температуры, интоксикации, болезненности в области околоушной слюнной железы.
Эпидемический паротит легкой степени тяжести протекает с субфебрильной температурой тела (в пределах 37-38°С), отсутствием или слабо выраженными признаками интоксикации, без осложнений.
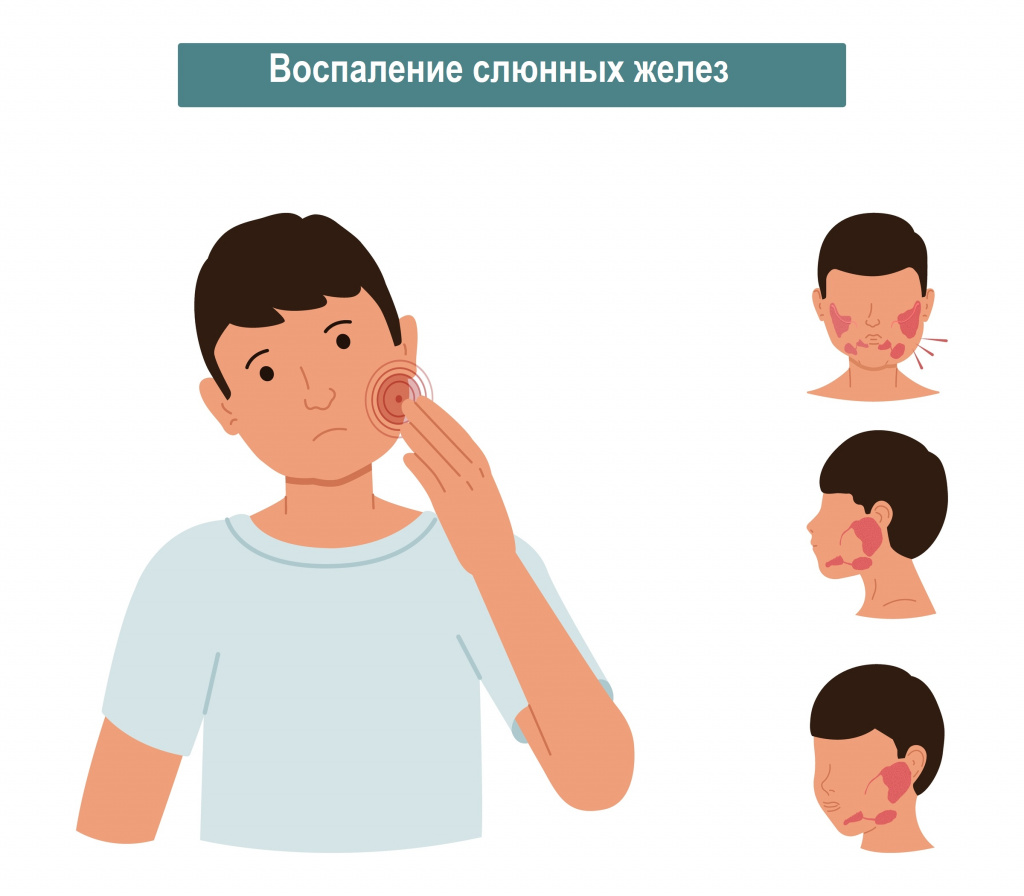
При среднетяжелом паротите преобладает выраженная и длительная лихорадка (38-39,9°С), выраженный интоксикационный синдром (проявляется ознобом, головной болью, слабостью, болями в суставах и мышцах), увеличение слюнных желез, наличие осложнений.
Тяжелый эпидемический паротит характеризуются высокой и длительной температурой (40°С и выше на протяжении недели и более), резко выраженными симптомами интоксикации (астенизация, резкая слабость, тахикардия, снижение артериального давления, нарушение сна). Заболевание почти всегда двустороннее, а осложнения, как правило, множественные. Интоксикация и лихорадка имеют волнообразный характер, каждая новая волна связана с появлением очередного осложнения.
Первые симптомы паротита – болевые ощущения в области околоушной слюнной железы, особенно во время жевания или разговора. К концу 1-2-х суток околоушная слюнная железа увеличивается и приобретает тестоватую консистенцию. При значительном увеличении слюнной железы появляется отечность окружающей клетчатки, распространяющаяся на щеку, височную область и область сосцевидного отростка. В течение последующих 2-3 дней последовательно или одновременно в процесс могут вовлекаться другие слюнные железы (околоушные с другой стороны, сублингвальные (подъязычные), субмандибулярные (подчелюстные)) с добавлением болезненности под языком и в подбородочной области. Для заболевания характерны положительный симптом Филатова (отечность и болезненность при надавливании на козелок, сосцевидный отросток и в области ретромандибулярной ямки), симптом Мурсона (отечность и гиперемия вокруг наружного отверстия выводного протока околоушной слюнной железы).
В патологический процесс нередко вовлекаются и другие органы.
- Воспаление поджелудочной железы (панкреатит) развивается на 4-6-й день болезни в 20-40% случаев или еще до увеличения околоушных слюнных желез. Клинически панкреатит проявляется болью в верхней части живота, тошнотой, рвотой, запорами.
- Поражение половых желез у мужчин (орхит) развивается остро на 6-8-й день болезни, реже в более поздние сроки. Поражение преимущественно одностороннее, чаще с правой стороны. Орхит может предшествовать увеличению околоушных слюнных желез (первичный орхит), развиваться одновременно с паротитом (сопутствующий орхит) и быть единственным проявлением болезни (автономный орхит). Орхит сопровождается повторным подъемом температуры, болью в пораженном яичке, иррадиирующей в паховую и бедренную области. Яичко уплотняется, увеличивается в размерах в течение 3-5 дней. Симптомы полностью исчезают через 7-12 дней.
- Воспаление предстательной железы (простатит) проявляется неприятными ощущениями или болью в области промежности и заднего прохода.
- Поражение яичников (оофорит) возникает у девочек в период полового созревания. Больные отмечают болезненность в подвздошной области, присутствуют высокая температура и интоксикация.
Паротит необходимо отличать от гнойных воспалительных заболеваний околоушных желез, инфекционного мононуклеоза, дифтерии, паратонзиллярного абсцесса.
Лабораторная диагностика эпидемического паротита включает:
Клинический анализ крови – одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови с подсчетом процентного содержания разновидностей лейкоцитов (определение общего количества лейкоцитов и процентного соотношения основных субпопуляций лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов) и определение скорости оседания эритроцитов.
Как проявляется свинка у детей, последствия эпидемического паротита
Свинка у детей, или эпидемический паротит – остро протекающее инфекционное заболевание. Опасность представляют не только проявления болезни, но и осложнения, поэтому ребенок нуждается в медицинской помощи. Чтобы вовремя распознать свинку, необходимо знать, как она проявляется.
Суть заболевания
Еще несколько десятилетий назад свинка была очень распространена. Но с введением обязательной вакцинации случаев паротита стало намного меньше.
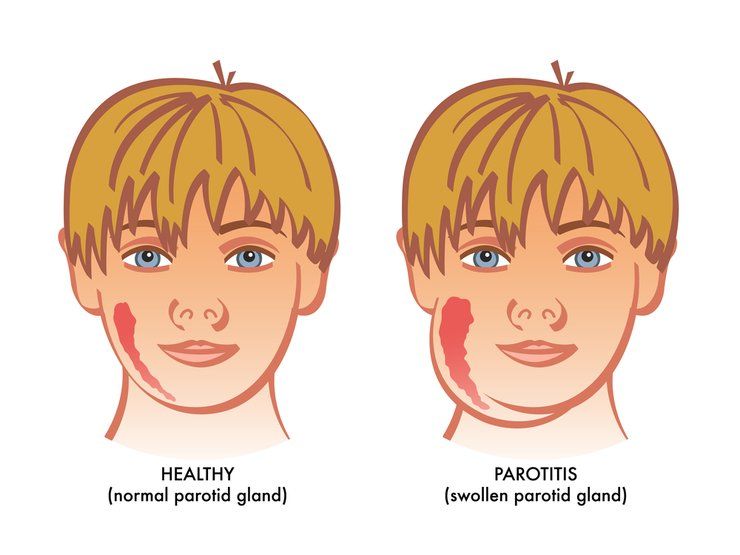
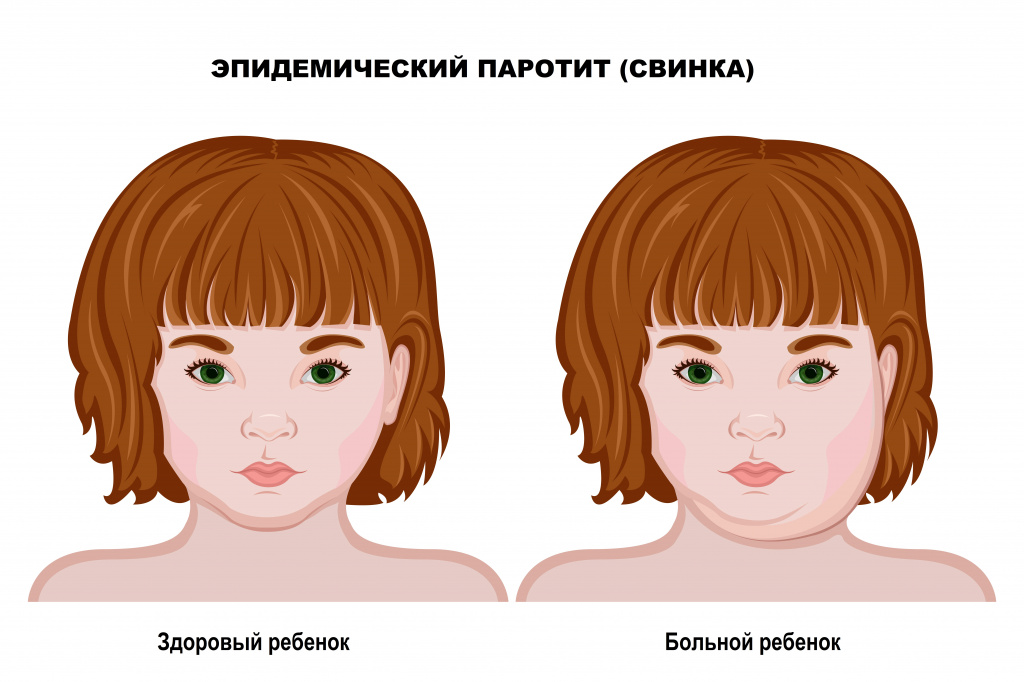
Болезнью поражаются заушные слюнные железы, из-за чего лицо ребенка становится более овальным, напоминает поросячье. Именно из-за этого в народе заболевание получило название «свинка».
В группу риска паротита входят мальчики в возрасте 3–15 лет. Однако девочки, хотя и с меньшей вероятностью, тоже могут заболеть.
Опасность болезни в том, что в воспалительный процесс могут вовлекаться не только заушные, но и другие железы организма, в том числе и половые. В последнем случае повышается вероятность бесплодия, особенно если мальчик переболел в старшем возрасте, ближе к периоду полового созревания.
Но, единожды переболев эпидемическим паротитом, ребенок вырабатывает к нему стойкий иммунитет. Шансы заболеть повторно практически отсутствуют, такое может случиться, если по каким-то причинам в первый раз титр антител был мал.
Почему возникает?
Свинка, как и корь, вызывается РНК-содержащим вирусом семейства парамиксовирусов. Он передается воздушно-капельным путем, источником инфекции становится больной человек.
Заболеть можно даже после разговора с зараженным, поэтому невакцинированных детей стоит полностью оградить от контакта с больным. Редко, но встречаются случаи передачи паротита контактным путем.
- малыши со сниженным иммунитетом;
- дети, у которых выражен авитаминоз;
- часто болеющие или имеющие хронические инфекционные болезни;
- невакцинированные дети.
Вероятность заболеть увеличивается в зимне-весенний период, когда происходит сезонное снижение иммунитета, а в воздухе присутствует большое количество вирусов.
Вспышки эпидемического паротита встречаются зимой еще потому, что парамиксовирус обладает плохой устойчивостью к факторам окружающей среды в летнее время. Он быстро разрушается при воздействии ультрафиолета и высоких температур. Зато при холоде вирус может существовать даже при –70˚С.
Как проявляется?
Симптоматика появляется не сразу. Вирусу нужно время, чтобы прижиться в организме ребенка. Он сначала оседает на слизистой ротовой полости, затем проникает в кровь, а оттуда – в железистые ткани. Первые симптомы появляются по окончании инкубационного периода. Это 9–21 день, но в среднем проходит две недели. Именно из-за скрытого течения на начальной стадии признаки отсутствуют. Ребенок продолжает посещать сад или школу, не подозревая о своем заболевании, но уже является разносчиком инфекции, может заражать других.
Иногда начальная стадия может сопровождаться появлением таких признаков:
- слабость;
- потеря аппетита;
- мышечная и головная боль.
Но распознать свинку по этим признакам невозможно. После их возникновения в течение 1–2 суток появляются истинные симптомы паротита. Свинка возникает всегда остро и внезапно, симптоматика ярко выраженная, самочувствие ребенка значительно ухудшается.
Болезнь сопровождается такими клиническими проявлениями:
- головная боль;
- лихорадка;
- высокая температура тела, показатели могут достигать отметки 40–41˚С;
- ломота в мышцах;
- увеличение подчелюстных и ушных слюнных желез, одновременно с этим может ощущаться болезненность;
- припухлость лимфатических узлов;
- сухость во рту.
Из-за появившихся симптомов малышу становится тяжело открывать рот, появляется ушная боль, причем она бывает интенсивной. Лицо опухает, увеличенные железы выглядят как поросячий второй подбородок. При выраженной интоксикации может появляться тошнота и боль в животе.
Признаки заболевания уменьшаются спустя 7–10 дней, постепенно слюнные железы возвращаются к прежним размерам. Если свинкой были поражены и другие железистые ткани в организме, то осложнения проявляются через две недели.
Именно поэтому, как только возникли первые признаки, нужно обратиться ко врачу, не стоит дожидаться опасных последствий.
К какому врачу обратиться?
Для первичного осмотра стоит посетить педиатра. Он оценит состояние ребенка, проведет дифференциальную диагностику с другими детскими инфекционными заболеваниями. Затем врач выдаст направление к инфекционисту, который и занимается дальнейшим обследованием и терапией малышей с паротитом.
Диагностика
Свинку легко отличить от других заболеваний по увеличенным воспаленным слюнным железам. Хотя на начальной стадии, пока признаки воспалительного процесса еще отсутствуют, можно поставить неверный диагноз.
На раннем этапе проводится дифференциальная диагностика паротита с другими заболеваниями:
- дифтерия;
- инфекционный мононуклеоз;
- лимфаденит;
- слюнокаменная болезнь;
- сужение слюнного протока, киста или опухоль;
- менингит; или менингококковая инфекция.
Проводится лабораторное обследование. Делается анализ крови, мочи и слюны. Основу диагностики составляют серологические тесты – выявление антител IgM и IgG. Обнаружение титров IgM в плазме крови свидетельствует об острой стадии свинки у детей. В этом случае в срочном порядке эта информация передается эпидемиологам. В школе или садике, где учится больной ребенок, вводится карантин.
Антитела IgG в крови указывают на ранее перенесенный паротит или проведенную вакцинацию.
Лечение
Для предотвращения осложнений свинку лучше всего лечить в стационаре. Домашняя терапия возможна, но минус ее – в отсутствии постоянного врачебного контроля. Если же у ребенка жар с выраженными симптомами интоксикации, то стоит лечь в больницу.
Во время терапии показан постельный режим, обильное питье. Ребенок изолируется от здоровых. Помещение, где находится больной малыш, нужно регулярно убирать и проветривать.

Другие клинические рекомендации:
- придерживаться диетического питания – исключается жирная, жареная, острая и соленая пища, копчености и маринады, предпочтение отдается первым блюдам, жидким кашам или пюре;
- после приема пищи полоскать горло солевым раствором или антисептиком, например фурацилином;
- прикладывать к воспаленным железам сухое тепло, подогретую соль или электрогрелку.
Соблюдение клинических рекомендаций позволит избежать осложнений, а также ускорит наступление выздоровления. Прогулки на свежем воздухе разрешены только через две недели после начала лечения. Но если еще повышена температура тела или есть признаки интоксикации, лучше остаться дома.
Поскольку эпидемический паротит вызван вирусной инфекцией, он лечится противовирусными препаратами, а не антибиотиками. Антибактериальные препараты нужны при присоединении бактериальной инфекции – например, если у ребенка развился панкреатит, энцефалит, орхит.
Для снижения температуры и уменьшения болевых ощущений лучше использовать жаропонижающие на основе ибупрофена. Поскольку в остром периоде жар может нарастать довольно быстро, для лечения поочередно применяются несколько видов препаратов. Можно чередовать ибупрофен с парацетамолом.
У ребенка-аллергика вирус может привести к аллергической реакции, поэтому не обойтись без антигистаминных препаратов. Для уменьшения отечности в осложненных случаях используются глюкокортикостероиды. Растворы вводятся внутривенно.
Лечение паротита спиртовыми настойками, ингаляциями, мазями и примочками не производится.
Для улучшения кровоснабжения головного мозга назначаются ноотропные препараты. Чтобы побороть болезнь, организму нужна поддержка. Необходимо укреплять иммунитет ребенка, назначаются витаминно-минеральные комплексы.
Осложнения
Несмотря на то что свинка, как коклюш и ветрянка – детские заболевания, болеть могут даже взрослые. Во взрослом возрасте увеличивается риск осложнений. И если ветряная оспа менее опасна для мужского организма, то паротит может повлиять на репродуктивную функцию. Высока опасность орхита и бесплодия.
Другие последствия паротита:
- серозный менингит;
- панкреатит;
- полиневропатия;
- лимфаденит;
- отит;
- артрит;
- глухота.
У девочек одним из осложнений является воспаление яичников.
Профилактика
Уровень смертности при паротите низкий, но из-за высокой вероятности осложнений, особенно у мальчиков, стоит предпринять профилактические мероприятия.
Основу профилактики составляет вакцинация. Вакцина применяется два раза: в 1 год и 6 лет. После двух прививок шансы заболеть минимальны – только если не выработается иммунитет.
В случае контакта с больным ребенком, если прошло не более трех дней, вторая прививка может делаться внепланово.
Помимо вакцинации, предупредить эпидемический паротит можно таким образом:
- укреплять иммунитет, закаляться;
- избегать контакта с больными свинкой;
- полноценно питаться, принимать витамины;
- ежедневно гулять на свежем воздухе.
Если же ребенок заболел паротитом, то его стоит сразу изолировать от сверстников, чтобы избежать эпидемии. Затем необходимо предупредить руководство учебного учреждения, где учится малыш, чтобы там провели профилактические мероприятия.
Свинки стоит опасаться. Если у ребенка появились похожие признаки, то самолечением заниматься нельзя. Это заразное инфекционное заболевание, которое требует квалифицированной помощи.
Читайте в следующей статье: лечение краснухи у детей
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Общий диагноз всех мам: не помнят, когда причесывались в последний раз. И когда мылись дольше пяти минут, тоже не помнят
Эпидемический паротит (свинка)

Эпидемический паротит – это острое вирусное заболевание, характерной особенностью которого является, прежде всего, воспаление и увеличение в размерах слюнных желез. В первую очередь, страдает околоушная слюнная железа, в результате развивается отек щеки, а довольно часто и шеи. Подобная картина стала причиной появления другого, народного названия этой болезни – свинка.
Поскольку вирус имеет некоторое сродство с железистой тканью и клетками нервной системы, он может поражать другие железы и вызывать острый панкреатит (воспаление поджелудочной железы), орхит (воспаление яичек), эпидидимит (воспаления придатка яичка), а также приводить к таким заболеваниям центральной нервной системы как менингит и менингоэнцефалит.
Причины эпидемического паротита (свинки)
Свинкой чаще всего болеют дети в возрасте от 3-х до 15-ти лет. До года ребёнок обладает врожденным иммунитетом, полученным от организма матери. При отсутствии иммунитета, полученного в детстве, свинкой может заболеть и взрослый.
Инфекция передаётся воздушно-капельным путём. Попадая вместе с мельчайшими частичками слизи в дыхательную систему, вирус проникает в кровь, и уже потоком крови переносится в слюнные железы. Одновременно через кровь вирус может проникнуть и в другие органы, что делает эпидемический паротит опасной болезнью.
Вирус относительно устойчив во внешней среде, может существовать на игрушках, посуде, предметах обихода; погибает в холоде и при дезинфекции. Однако, поскольку при свинке отсутствуют катаральные явления, проникновение вируса во внешнюю среду незначительно. Ситуация ухудшается, если параллельно со свинкой ребёнок заболевает простудным заболеванием. В этом случае, опасность распространения инфекции увеличивается.
Инкубационный период свинки – от 11-ти до 23-х дней (чаще 13-19 дней). Больной заразен, начиная с последних двух дней инкубационного периода и в течение 9-ти дней после возникновения первых симптомов.
Симптомы эпидемического паротита (свинки)
Заболевание, как правило, начинается остро. Проявляются следующие симптомы:
-
(свыше 38°C); ; , снижение аппетита;
болевые ощущения во время жевания или разговора.К концу первых или на вторые сутки болезни возникает отек в области околоушной слюной железы; кожа натягивается, прикосновение к этому месту оказывается болезненным. Обычно отекает сначала одна железа, а на следующий день или через день – вторая, на другой стороне. Лицо больного приобретает одутловатый вид. Максимум увеличения желез приходится на третий день, после чего отек начинает спадать и в течение недели лицо
Тяжелые формы эпидемического паротита связаны с поражением вирусом различных органов. Чаще всего страдают поджелудочная железа, яички у мальчиков и яичники у девочек. Эпидемический паротит может привести к развитию бесплодия. Ещё одним серьёзным осложнением, встречающимся, к сожалению, достаточно часто, является менингит.
Методы лечения эпидемического паротита (свинки)
В случае осложнённых форм эпидемического паротита требуется госпитализация. В менее тяжелых случаях лечение проводится на дому. При обнаружении у Вашего ребенка симптомов свинки вызовите на дом врача-педиатра.
Лечение свинки (эпидемического паротита) включает в себя:
постельный режим (первые 10 дней заболевания больной, по возможности, должен находиться в постели, избегать физических и эмоциональных нагрузок и переохлаждения),
диету, включающую пищу, которая хорошо усваивается и не требует большого количества ферментов поджелудочной железы (снижается риск развития панкреатита),
После того, как симптомы свинки уйдут, необходимо обследовать ребёнка, чтобы убедиться, что заболевание не вызвало осложнений.
При эпидемическом паротите проводится симптоматическое лечение. Используются противовоспалительные, жаропонижающие, десенсибилизирующие препараты. Также назначаются анальгетики и препараты ферментов поджелудочной железы.
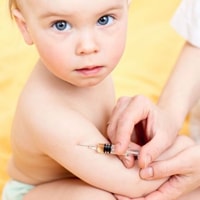
Чтобы не подвергать детей риску заболевания, в России делаются профилактические прививки против эпидемического паротита. В соответствии с Национальным и Региональным календарями профилактических прививок вакцинация против свинки (эпидемического паротита) осуществляется в возрасте 12-ти месяцев. Ревакцинация проводится в возрасте 6 лет.
Обратившись по поводу прививки против эпидемического паротита в “Семейный доктор”, Вы гарантируете, что вакцина будет качественной, а действия медицинского персонала – профессиональными и квалифицированными.
За направлением на прививку Вам следует обратиться к педиатру.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.