Антибиотикотерапия при отитах
2932 27 Августа
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Отит: причины появления, симптомы, диагностика и способы лечения
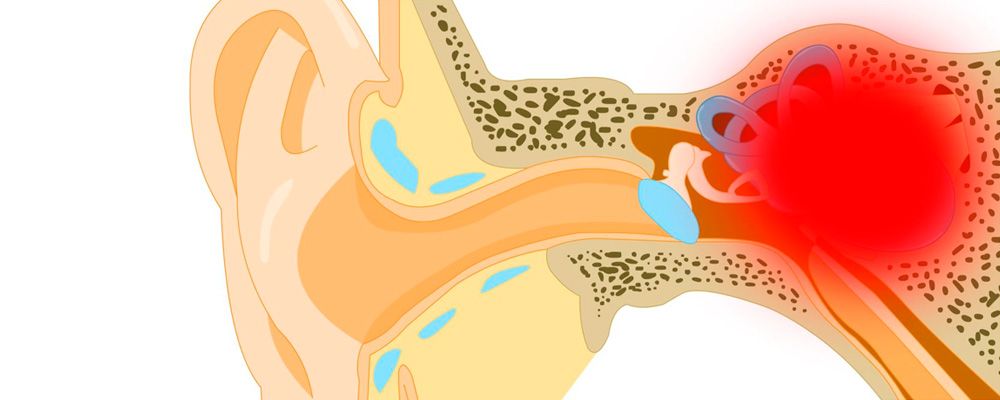
Отит – это воспаление в разных отделах уха, которое сопровождается отеком, болевым синдромом и нарушением слуха. В зависимости от пораженного отдела различают наружный отит, отит среднего и внутреннего уха (лабиринтит). Отит может быть осложнением вирусной инфекции дыхательных путей, а может протекать как самостоятельное заболевание бактериальной или травматической этиологии.
Поскольку ухо расположено близко к мозговым структурам, заболевание требует незамедлительного лечения.
Причины отита
К воспалению уха могут приводить как инфекционные процессы, так и травмы. Острые респираторные заболевания наиболее часто вызывают отит среднего уха (средний отит). Вирусы, попавшие на слизистую оболочку носовых ходов, приводят к их отеку и повышению давления в ушах. Это создает условия для активного размножения условно-патогенных микроорганизмов, постоянно обитающих на коже наружного уха. Как правило, это кокки (бактерии шаровидной формы) – стрептококки и стафилококки.
Особенно быстро инфекция распространяется у маленьких детей в силу специфики анатомического строения ЛОР-органов (короткая и широкая слуховая труба).
Возбудителями серозного отита могут быть менингококки, которые попадают в среднее ухо из внутреннего при менингите (воспалении оболочек головного и спинного мозга). При скарлатине и кори отит среднего уха развивается вследствие гематогенного (с током крови) попадания в ухо возбудителей этих болезней. Причиной острого отита могут стать вирусы гриппа.
Травма уха может сопровождаться повреждением барабанной перепонки и инфицированием (попаданием внутрь бактерий и/или вирусов), которое приводит к развитию среднего отита. Кроме того, травма может сочетаться с повреждением сосцевидного отростка черепа и слуховых косточек (находящихся в полости среднего уха), что требует тщательной диагностики и специализированного лечения.
Наружный отит чаще вызывают микроскопические грибки и условно-патогенные кокки. Развитию воспаления способствуют снижение иммунитета (чаще всего при переохлаждении) и возникновение благоприятной среды для размножения микроорганизмов (например, при сахарном диабете).
Классификация
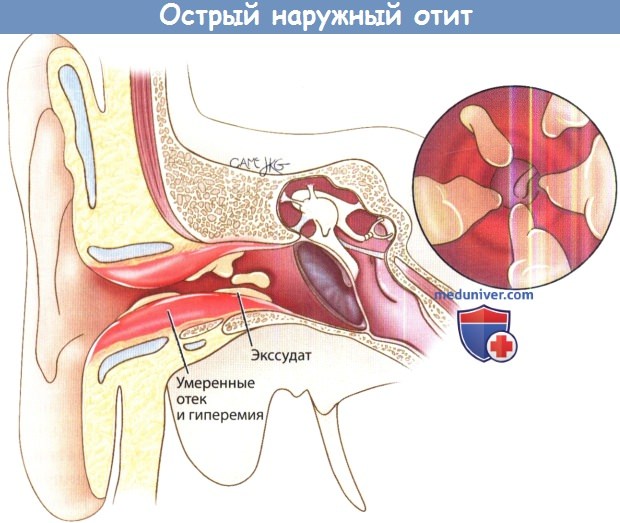
При поражении наружного уха (ушной раковины и слухового прохода) развивается диффузный или геморрагический наружный отит. Геморрагический отит возникает как следствие респираторной вирусной инфекции и сопровождается появлением мелких кровянистых пузырьков на коже ушной раковины и слухового прохода. Диффузный отит развивается при поражении уха бактериями, микроскопическими грибами (отомикоз) или вследствие аллергии.
Особо серьезная инфекция может привести к быстрому (злокачественному) распространению воспалительного процесса на мягкие ткани наружного уха до костей черепа, вызывая их разрушение (остеомиелит).
При закупорке и воспалении волосяных фолликулов в ушной раковине формируется локальный гнойник – фурункул, или карбункул (с большей площадью поражения, чем фурункул), или абсцесс (может захватывать более глубокие ткани). Ушиб, ранение ушной раковины и слухового прохода иногда приводят к образованию отогематомы (кровяного сгустка, служащего хорошей средой для развития бактерий).
Возможны повреждения барабанной перепонки раздражающими веществами и острыми предметами. Проникновение инфекции через барабанную перепонку, травма или аллергическая реакция могут привести к развитию среднего отита. При этом поражаются все три части среднего уха: барабанная полость, сосцевидный отросток и слуховая труба. Средний отит может быть острым или хроническим, с образованием воспалительной жидкости (серозный) или гноя (гнойный). Возможно воспаление и сдавление слуховой трубы.
Поражение внутреннего уха, где расположены органы вестибулярного аппарата, носит название лабиринтит.
Симптомы отита
Типичные симптомы отита включают боль, зуд, покраснение, отек, ощущение распирания в ухе, повышение температуры, снижение слуха.
При рожистом воспалении наружного уха (вызванном стрептококками) на первый план выступают симптомы общей интоксикации: температура резко повышается, появляются озноб и головная боль.
При бактериальной инфекции отек и покраснение распространяются на все ухо. Частички эпителия, смешиваясь с серозным или гнойным экссудатом, издают неприятный запах. Надавливание на козелок и оттягивание вверх ушной раковины сопровождаются болью, которая усиливается при жевании.
Признаками герпетической инфекции являются общая интоксикация и лихорадка. К местным проявлениям относят зуд, покалывание и боль в ухе. Герпетические высыпания имеют вид розовых пятен, которые впоследствии образуют сливающиеся пузырьки с прозрачным содержимым. После выхода содержимого на месте пузырьков образуются корочки. Чаще они располагаются на задней поверхности ушной раковины, мочке уха и коже слухового прохода.
Острый средний отит чаще развивается после бактериальных и вирусных инфекций. Заболевание начинается с заложенности, затем появляются боль, шум, потрескивание в ухе. Слух резко снижается.
При отсутствии лечения признаки интоксикации усиливаются, повышается температура тела, боль становится нестерпимой.
При гнойном расплавлении барабанной перепонки боль уменьшается, а из уха выделяется гнойный экссудат.
Диагностика отита
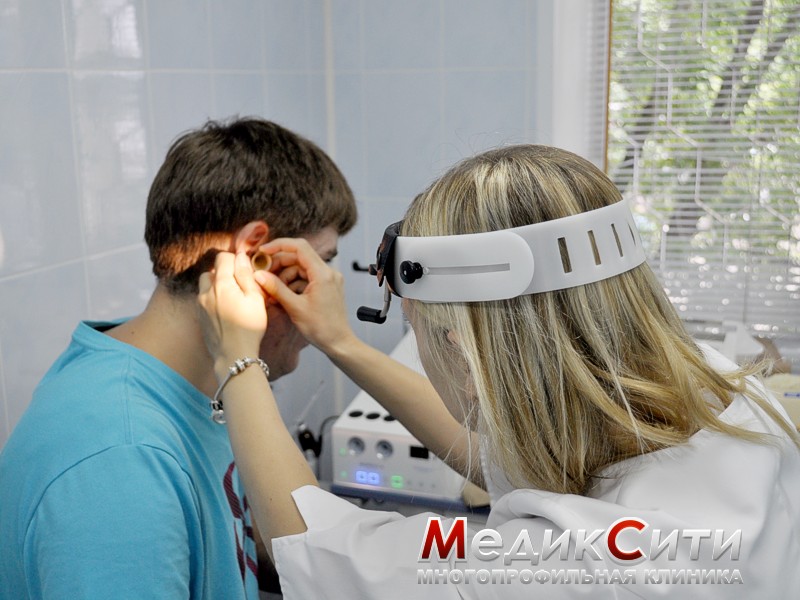
Как правило, диагноз ставят на основании специализированного осмотра ушной раковины, слухового прохода и барабанной перепонки. Клинический анализ крови также может дать информацию об остром воспалительном процессе в организме. Необходимо проводить дифференциальную диагностику воспаления наружного и среднего уха. При диффузном наружном отите необходимо выявить инфекционный агент, чтобы предотвратить злокачественное течение процесса, а также определить антибиотикочувствительность для назначения корректного лечения.
Бактериологическое исследование отделяемого из уха с целью выделения и идентификации этиологически значимых микроорганизмов − возбудителей наружного и среднего отита − с определением чувствительности выделенных патогенов к стандартному спектру антимикробных препаратов (антибиотиков, АМП).
Антибиотикотерапия при отитах
Данная тема может быть представлена несколькими разделами, поскольку речь должна идти не только о наружном и среднем отите, но и об остром и хроническом процессах в этих отделах уха, так как каждое из этих заболеваний требует самостоятельного врачебного подхода.
К сожалению, в настоящее время наряду с успехами фармакотерапии в обществе произошли такие социальные изменения, которые во многом снижают эффективность применения новейших препаратов, способных не только сократить длительность острого заболевания уха, но и предупредить переход его в подострый и хронический процесс. Имеется в виду прежде всего отсутствие прежней возможности проведения всеобщей диспансеризации больных с заболеваниями уха.
Снижение уровня благосостояния населения, качества жизни, рост инфекционных заболеваний существенно затрудняют оказание соответствующей помощи больным с воспалением среднего уха, особенно хроническим.
Проблемы оказания действенной помощи пациентам с заболеваниями уха не могут быть сведены лишь к выбору препарата, обладающего хорошо выраженным противовоспалительным эффектом, и нельзя надеяться лишь на “могущество” новейшего антибиотика. Поэтому использование антибиотиков должно проходить под контролем отоскопии с анализом эффективности проводимого лечения, в противном случае можно добиться обратного – позволить перейти острому процессу в хронический или безуспешно влиять на хронический гнойный средний отит, который, возможно, требует хирургического вмешательства. Отмечено, что одной из причин, косвенно способствующих возникновению, стойкому и длительному течению так называемого экссудативного среднего отита, заболеваемость которым растет, являются острые респираторно-вирусные заболевания, чаще на фоне увеличенной глоточной миндалины и аллергии. Нерациональное использование антибиотиков, например, при первых признаках катара верхних дыхательных путей, среднего отита, приводит к приглушению активного гнойного процесса в среднем ухе, когда исчезают некоторые его симптомы (например, боль) и процесс переходит в вялотекущее воспаление. Это в итоге приводит к нарушению основной функции уха – стойкому снижению слуха. Устранение боли в ухе – наиболее беспокоящего пациента симптома – не означает ликвидацию воспаления, а лишь способствует снижению мотивации больного к дальнейшему лечению.
Как показывает практика, спустя 1–2 сут после назначения сильнодействующих антибиотиков боль в ухе исчезает, и пациент редко продолжает принимать их по полному курсу (50% прекращают прием на 3-й день, 70% – на 6-й день). Поэтому доверять только антибактериальной терапии при остром среднем отите и обострении хронического заболевания не следует, так как помимо борьбы с активной инфекцией, необходимо создать все условия для эвакуации воспалительного экссудата, в том числе и гнойного, из полостей среднего уха, иначе воспалительный процесс затягивается. К тому же, мнение о том, что флора играет решающую роль в развитии воспаления в закрытой полости, например, в среднем ухе, и особенно в хронизации воспаления, в настоящее время дискутабельно, поскольку состояние иммунитета, как общего, так и местного, оказывает несомненное влияние на характер течения воспалительного процесса. Микроорганизм дает толчок к возникновению острого процесса в ухе, а дальше комплекс противоборствующих сил организма определяет переход процесса в хронический или наступает выздоровление. Поэтому антибактериальную терапию при различных воспалительных заболеваниях среднего уха нужно проводить, представляя характер воспалительного процесса (катаральный, гнойный, деструктивный, аллергический), с учетом данных отоскопии и обязательно после получения сведений о характере микробной флоры в отделяемом из уха, ее чувствительности к тому или иному антибиотику. Одно можно сказать определенно, что больному с воспалительным процессом в среднем и тем более во внутреннем ухе противопоказано применение “ототоксичных” антибиотиков аминогликозидной группы, так как это может, даже после однократного закапывания раствора в ухо, не говоря о парентеральном введении, привести к тяжелейшему исходу – необратимой тугоухости и даже глухоте вследствие поражения рецепторного отдела улитки. Исходя из сказанного, прежде всего нужно подчеркнуть, что антибиотикотерапия не может быть панацеей, а лишь входит в комплекс лечебных мероприятий, обеспечивающих купирование острого и обострения хронического процесса в полостях наружного и среднего уха. Методы использования антибиотикотерапии при заболеваниях уха могут быть разнообразны – от местного применения в виде капель, вводимых в ухо через наружный слуховой проход, до приема антибиотика внутрь и парентерально.
Параллельно можно отметить, что поскольку инфекция проникает в среднее ухо, главным образом, через слуховую трубу из носоглотки, ее санация, в том числе и с помощью антибиотиков, применяемых местно, целиком оправдана. К примеру, фузафунжин, применяемый в виде спрея, обеспечивает санацию полости носа, носоглотки, носоглоточного устья слуховой трубы, оказывает действие на грамположительные и грамотрицательные кокки и палочки, анаэробы, грибы.
Острый средний отит
Принято считать, что пока не произошло естественного прободения барабанной перепонки и не появился экссудат, который можно охарактеризовать как гнойный, острый отит может быть отнесен к “катаральному”, и лечение не требует подключения антибиотикотерапии, за исключением упомянутого ранее фузафунжина для орошения слизистой оболочки полости носа, носоглотки. Это предотвращает дальнейшее инфицирование среднего уха и подавляет флору в полости носа, глотки, трахеи. Антибиотики при остром среднем отите необходимо назначать в случаях, когда принимаемые меры (анемизация слизистой оболочки полости носа, носоглотки; согревающий компресс на область сосцевидного отростка; анальгетики и пр.) не купируют процесса – продолжается боль в ухе, снижается слух, держится повышенная температура тела, ухудшается общее состояние больного. Обычно острый средний катаральный отит при благоприятном течении заканчивается к 4–5-му дню. После возникновения перфорации или создания ее искусственным путем (тимпанопункция, парацентез) появляется возможность выявить флору и определить ее чувствительность к антибиотикам. Но и до прободения барабанной перепонки иногда приходится назначать антибиотики широкого спектра действия с учетом наиболее часто встречающейся флоры при остром среднем отите:
• Амоксициллин по 1 капсуле 3 раза в день с обильным питьем через 2 ч после еды, курс 7–10 дней.
• Ампициллина тригидрат внутрь по 1 таблетке или капсуле (взрослым 250–1000 мг, детям 125–500 мг) 4 раза в день в течение 5 дней.
• Феноксиметилпенициллин внутрь по 3 таблетки в день, детям до 14 лет 50–60 тыс. ЕД на 1 кг массы тела в день.
• Спирамицин 6–9 млн МЕ, т.е. 2–3 таблетки.
• Азитромицин внутрь за 1 ч до еды 1 раз в день по 500 мг в течение 3 дней. Детям по 1 таблетке 125 мг 1 раз в день.
• Цефазолин в инъекциях внутримышечно в растворе прокаина. Флакон содержит 0,25–0,5 или 1 г порошка для разведения. В течение 7 дней по 1–4 раза в сутки.
• Ципрофлоксацин по 1 таблетке 2 раза в день в течение 7 дней.
Таким образом, арсенал антибиотиков, которые оказывают весьма эффективное действие при лечении больных острым средним гнойным отитом, достаточен, и к концу недели после начала лечения наступает почти полная ремиссия – прекращается боль в ухе, отсутствуют выделения из слухового прохода. Однако критерием полного выздоровления считается восстановление слуха, для чего следует использовать широкий спектр мер, не связанных с борьбой с воспалением в ухе.
Хронический средний отит
Лечение больных хроническим гнойным средним отитом обязательно подразумевает применение различных антибиотиков, так как при хроническом воспалении среднего уха может быть выделена полифлора или даже меняющаяся в ходе длительного лечения флора. Особые трудности врач встречает при наличии в гнойном отделяемом протея, синегнойной палочки. В этих случаях лечение может длиться месяцами и даже годами. При хроническом отите применение антибиотиков перорально или парентерально показано только в случаях обострения процесса в среднем ухе или в послеоперационной полости, если пациенту была выполнена санирующая операция на ухе. В основном антибиотики при хроническом среднем отите приходится применять в виде капель, промывных жидкостей, мазей. Необходимо не только ликвидировать выявленную флору, но и добиться репарации нарушенной воспалением слизистой оболочки, что бывает связано с необходимостью иммунокоррекции. Доказано, что наряду с противовоспалительной терапией необходимо проведение дезинтоксикационной терапии, поскольку уровень средних молекулярных пептидов плазмы крови коррелирует со степенью выраженности интоксикации.
Из арсенала антибиотиков, применяемых при хроническом гнойном среднем отите, его обострениях, можно использовать препараты из списка, приведенного выше. Добавлением к нему может быть перечень антибиотиков, которые оказывают влияние на протей, синегнойную и кишечную палочки:
• Ципрофлоксацин внутрь 125–500 мг по 1 таблетке 2 раза в день.
• Хлорамфеникол (спиртовой раствор: в 100 мл содержится 0,25 левомицетина) для закапывания в ухо при выявленном протее, кишечной палочке, сальмонелле, бактериях, устойчивых к пенициллину, стрептомицину.
• Нетилмицин используется для инъекций при процессе в ухе, поддерживаемом грамотрицательными микроорганизмами. Применяется по 4 мг в день равными порциями 2 раза в сутки.
Наружный отит
Заболевания кожи наружного слухового прохода также могут иметь острое и хроническое течение с обострениями, сопровождаться болью в ухе, заложенностью его, зудом и гнойными выделениями. В зависимости от характера возбудителя клиническая картина может свидетельствовать о грибковой или о бактериально-кокковой флоре. Ориентируясь на клинические проявления, врач может предположить характер возбудителя, однако только микробиологическое обследование позволяет безошибочно выбрать тип медикаментов, целесообразных в каждом случае.
Как правило, местное лечение при грибковых наружных отитах бывает достаточно успешным. В случаях затяжного течения наружного отита, обусловленного грибом типа кандида, используется антибиотик нистатин (взрослым внутрь по 500 тыс. ЕД 3–4 раза в день в течение 10–14 дней). Из мазевых средств, содержащих антибиотики, многие врачи по прежнему предпочитают назначать хорошо зарекомендовавшую себя мазь “Оксикорт” (в ее составе – гидрокортизон и окситетрациклин).
При фурункуле наружного слухового прохода и при разлитом воспалении кожи наружного слухового прохода рационально применение грамицидина в виде спиртовых капель (2% спиртовой раствор по 2–3 капли). Содержащим грамицидин является и весьма активно действующий софрадекс (флакон содержит 5–8 мл раствора, применяется по 2–3 капли 3 раза в день в течение 1 нед). Нужно помнить, что местное применение некоторых антибиотиков может оказать ототоксическое действие при наличии перфорации в барабанной перепонке. Необходимо еще раз подчеркнуть, что антибиотики при воспалении кожи наружного слухового прохода не могут быть монотерапией и в подавляющем большинстве случаев должны использоваться в сочетании с мероприятиями по активизации защитных сил организма и дополнительными воздействиями на ткани (физиотерапевтическое воздействие, вскрытие фурункула и пр.).
| Приложения к статье |
| Антибактериальную терапию при отите среднего уха нужно проводить после получения сведений о чувствительности микробной флоры к антибиотикам. |
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Антибиотики при отите
С воспалением среднего и внутреннего уха к ЛОР-врачу часто обращаются, когда заболевание достигло запущенной стадии. В этом случае велик риск развития внутричерепных осложнений и снижения слуха, поэтому прием антибактериальных препаратов обязателен.
С воспалением среднего и внутреннего уха к ЛОР-врачу часто обращаются, когда заболевание достигло запущенной стадии. В этом случае велик риск развития внутричерепных осложнений и снижения слуха, поэтому прием антибактериальных препаратов обязателен.
Антибиотики ликвидируют очаг воспаления, улучшают дренажную функцию слуховой трубы, устраняют инфекционный фактор.
Показания к приему
- Воспаление среднего и внутреннего уха у детей лечится антибиотиками в крайних случаях, а именно:
- Отит развивается у ребенка в возрасте до двух лет.
- Стабильно держится температура выше 38°С.
- Острая боль в ухе.
- Постоянная головная боль.
Если общее состояние в порядке нормы, то оториноларингологи не спешат назначать антибиотики маленьким пациентам.
Лечение взрослых антибиотиками проводится при наличии жидкости в полости ушей, затяжном течении отита и риске развития осложнений.
Основные препараты антибактериальной терапии
Лечение отита комплексное и в числе главного медикамента назначается антибиотик. В зависимости от тяжести болезни используются местные и общие средства:
- Капли в уши. Врач назначает капли с антибактериальным и противовоспалительным действием, а также комбинированные медикаменты. Ушные средства с кортикостероидами не назначаются детям до пяти лет. Курс лечения от 5 до 7 дней, но облегчение наступает уже на 2-3 сутки.
- Антибактериальные мази. Терапия полагается при отите наружного уха и продолжается 10-14 дней. Для удобства делается ватная тампонада, смачивается лекарством и закладывается в ушной проход.
- Инъекции. Внутримышечные или внутривенные уколы используются реже и только при вероятности серьезных осложнений.
- Таблетки. ЛОР-врач выписывает антибиотики пенициллинового ряда, фторхинолоны, цефалоспорины или макролиды. Таблетки принимают взрослые, а детям медикаменты дают в форме суспензии.
Стоит отметить, что фторхинолоны первого поколения назначаются только лицам старше 18 лет.
Пенициллины
Пенициллины считаются антибиотиками первой линии и при лечении используются чаще всего. Они убивают большинство бактерий-возбудителей, но нужно знать, что в числе противопоказаний входит беременность, грудное вскармливание, заболевания печени. Пенициллиновый ряд препаратов нетоксичен и выпускается во многих формах.
Максимальная эффективность достигается при лечении среднего отита неосложненной стадии. К сожалению, к пенициллинам быстро возникает привыкание. Если препараты не улучшают самочувствие через пару дней, то ЛОР-врач выбирает препарат из цефалоспоринового ряда.
Цефалоспорины
Механизм действия аналогичен пенициллинам, но эффективность устранения возбудителей выше, а риск побочных эффектов ниже. Антибиотики этой группы назначаются при лечении отита у детей, а также в качестве основы для терапии гнойного отита.
Особенности антибиотикотерапии
Курс лечения должен быть соблюден, т.е. нельзя прерывать прием антибактериальных средств, если больному стало лучше. В противном случае возбудитель отита снова начнет размножаться и воспалительный процесс вновь усугубится.
Важно помнить! С осторожностью антибиотики применяются при перфорации барабанной перепонки.
В основном начальный курс лечения основывается на приеме антибиотиков широкого спектра действия. Они воздействуют на большинство типичных возбудителей отита. Если положительный эффект не наблюдается, ЛОР-врач дает направление на бактериальный посев и подбирает препарат в соответствии с выявленным возбудителем.
Если при осмотре оториноларинголог установил гнойный отит, то доктор использует антибиотики уже в клинике. ЛОР-врач промывает уши раствором антимикробного препарата, чтобы удалить остатки гнойного экссудата при прорыве барабанной перепонки. Подбирается медикамент, который не обладает ототоксичным действием.
Антибиотики при хроническом отите
Прием антибактериальных средств полагается только при обострении воспаления уха. Эффективно употребление системных медикаментов широкого спектра действия, а также цефалоспоринов. Они оказывают сильное бактерицидное действие, нормализуют слабокислую среду слухового прохода.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.
Антибиотикотерапия при острых средних отитах у детей
Острый отит у детей – важная медико-социальная проблема, актуальность которой обусловлена широким распространением этого воспалительного заболевания среди детей младшего, дошкольного и среднего возраста. Отит часто сопровождается нарушением слуховой функции, а в случае перехода в хроническую форму чреват развитием тугоухости. В свою очередь, тугоухость в детском возрасте ведет к нарушению формирования речи и проблемам с социализацией ребенка.
Ключевые слова: #отит, #пневмококки, #гемофильные палочки, #амоксициллин, #амоксициллин/клавуланат, #диспептические и дисбиотические расстройства, #Экоклав, #Аугментин
В общей популяции средние отиты составляют около 50% всех заболеваний уха, а среди детского населения – 70%. При этом отмечаются следующие закономерности: у новорожденных острый средний отит (ОСО) встречается достаточно редко (5%), но протекает значительно тяжелее. Отит у новорожденных имеет затяжной характер, склонен к распространению за пределы полости среднего уха, часто развивается латентный отоантрит.
Причины развития острого среднего отита
Причины частого развития ОСО в детском возрасте – присущая данной возрастной группе незрелость защитных иммунных механизмов, анатомо-физиологические особенности строения среднего уха, короткая, широкая и зияющая слуховая труба (норма в детском возрасте), что, с одной стороны, дает преимущества в отношении вентиляции полости среднего уха, а с другой – открывает доступ как инфекции из носоглотки, так и рефлюктанту при наличии гастроэзофагеального или внепищеводного рефлюкса [17, 18].
Возрастная незрелость структур системы врожденного иммунитета предопределяет склонность к вирусным инфекциям, особенно у группы часто болеющих детей, для которых характерна недостаточность одновременно в двух-трех ведущих звеньях иммунитета.
По данным российских ученых [1, 6], 3% детей на первом году жизни хотя бы один раз болеют ОСО, а к 5 годам – 20%. Определенную роль в развитии ОСО также играет неспособность ребенка самостоятельно опорожнять нос от накопившейся слизи и наличие аденоидных вегетаций. ОСО может также осложнять течение таких детских инфекций, как корь, скарлатина, краснуха, коклюш, дифтерия, тиф и туберкулез. Изменения барометрического давления (высота, глубина) также могут приводить к развитию ОСО.
Поскольку главные возбудители ОСО – пневмококки и гемофильные палочки, это необходимо учитывать при эмпирическом выборе антибиотика. Несмотря на то что этиология отитов не связана с клинической картиной заболевания, ОСО, вызванные пневмококками, протекают тяжелее и чаще сопровождаются осложнениями.
Согласно многочисленным исследованиям, проведенным в нашей стране, наиболее вероятными возбудителями отитов являются S. pneumoniae, H. influenzae, S. pyogenes и M. catarrhalis, несколько реже – S. viridans, St. aureus, S. epidermidis и анаэробы.
Центральной части России у S. pneumoniae и H. influenzae, выделенных при ОСО, сохраняется высокая чувствительность к аминопенициллинам и цефалоспоринам: 97,0% штаммов S. pneumoniae чувствительны к амоксициллину, 100% – к амоксициллину/клавуланату и цефуроксиму; 98% штаммов H. influenzae чувствительны к амоксициллину, 100% – к амоксициллину/клавуланату и цефуроксиму [1].
Причины частого развития ОСО в детском возрасте – присущая данной возрастной группе незрелость защитных иммунных механизмов, анатомо-физиологические особенности строения среднего уха, короткая, широкая и зияющая слуховая труба (норма в детском возрасте)
Поэтому стартовым препаратом для лечения ОСО у детей остается амоксициллин и амоксициллин/клавуланат.
Лечение острого среднего отита
Альтернативы антибактериальной терапии (АБТ) при острых бактериальных средних отитах нет. АБТ назначается всем детям до 6 мес. независимо от тяжести клинических проявлений, а при подозрении на ОСО – даже в том случае, когда нет полной уверенности в точности диагноза.
Детям от 6 мес. до 2 лет АБТ назначается в случае точно установленного диагноза.
Постановке точного диагноза способствуют следующие критерии:
- Острое, внезапное появление симптомов ОСО (в большинстве случаев этому предшествует ОРВИ).
- Наличие жидкости в полостях среднего уха. Отоскопически определяется выбухание барабанной перепонки, ограничение или отсутствие ее подвижности (импедансометрия подтверждает этот признак), оторея
- Отоскопически (оптическая пневмоотоскопия) выявляется гиперемия барабанной перепонки, в клинике преобладает выраженная боль, нарушение поведения во сне, при кормлении.
- Снижение слуха, выявляемое при аудиометрии, камертональном исследовании (у детей старшего возраста).
Детям от 6 мес. до 2 лет при сомнениях в диагнозе назначают общее наблюдение в течение 72 ч. и отоскопически оценивают динамику ОСО на фоне симптоматической терапии (обезболивающие – системные и топические, сосудосуживающие препараты, местная терапия – ингаляции, компрессы на ухо).
У детей старше 2 лет диагностика ОСО наиболее успешна, т. к. их коммуникативные возможности позволяют им четко показывать больное ухо, дети этого возраста активно участвуют в процессе лечения.
К наиболее тяжелым нежелательным последствиям антибиотикотерапии у детей раннего возраста относятся расстройства желудочно-кишечного тракта (рвота, диарея), которые встречаются у 16% больных [15]. Если учесть, что в симптомокомплексе отита у детей младшего возраста нередко уже присутствуют расстройства со стороны ЖКТ (рвота, диарея, задержка стула, кишечные колики), то к выбору стартового антибиотика следует относиться с особой ответственностью. Это связано с тем, что усиление диарейного синдрома у детей с ОСО на фоне приема антибиотиков вынуждает врача перейти на парентеральную форму антибактериальной терапии, которая может проводиться у детей только в условиях стационара в соответствии с регламентирующими документами. Соответственно, непродуманный выбор стартового антибиотика даже в случае среднетяжелого неосложненного среднего отита, который может и должен лечиться амбулаторно, потребует изменения уровня оказания медицинской помощи, а именно госпитализации со всеми возможными последствиями и необоснованными экономическими затратами на лечение ОСО.
При этом до 20% случаев диареи могут быть обусловлены избыточным ростом C. difficile на фоне угнетения нормальной неспорообразующей анаэробной микрофлоры толстого кишечника. Makins et al. (2009) указывают, что при развитии токсического мегаколона, псевдомембранозного колита велика вероятность сепсиса, перфорации кишечника, что в ряде случае приводит к летальному исходу. Вероятность развития псевдомембранозного колита относительно велика при применении пенициллинов, фторхинолонов, линкозамидов [10].
Злоупотребление антибиотиками не только приводит к нарушению естественной микрофлоры кишечника, но и увеличивает риск развития заболеваний кишечника в среднем на 50%. Так, у 12% пациентов, которым ставится диагноз «язвенный колит» или «болезнь Крона», в анамнезе отмечен прием в течение последних двух лет более трех видов антибиотиков. На каждые 20 пациентов, которым прописывались антибактериальные препараты, приходится один случай язвенного колита [17]. Следует учесть, что в 95% случаев детям при простуде назначается несколько лекарственных препаратов, и на долю антибиотиков приходится 60%. Только на прием аминопенициллина у 29% детей развиваются такие реакции, как рвота, понос, сыпь [2, 3].
Совершенно новое направление в снижении нарушений со стороны ЖКТ на фоне применения амоксициллина/ клавуланата связано с введением в структуру лекарственной формы добавочного компонента, например пребиотика
Антибиотики, применяемые для лечения воспалительных заболеваний верхних дыхательных путей, одновременно поражают полезные бактерии, находящиеся в толстом кишечнике, в частности Lactobacillus acidophilus и Bifidobacterium bifidum, которые не только необходимы для адекватного пищеварения, детоксикации, абсорбции, выработки витаминов, гормонов, предотвращения рака, но и входят в состав первой линии защиты против патогенной микрофлоры. Элиминация симбиотических бактерий создает предпосылки к развитию устойчивых дрожжевых инфекций, нарушению нормального биоценоза по всему ЖКТ, начиная с орофарингеального кандидоза с извращением вкуса до ААД (антибиотик-ассоциированная диарея) с размножением С. difficile в кишечнике [4]. Возрастает вероятность колонизации верхних дыхательных путей и желудочно-кишечного тракта высоковирулентным и St. аureus с множественной лекарственной устойчивостью[2].
По данным опроса 5 978 специалистов из 35 городов РФ, проблема диспептических и дисбиотических расстройств актуальна для 100% терапевтов, 84% педиатров, 97% гастроэнтерологов и 56% оториноларингологов.
Невозможность отказа от антибиотиков при инфекциях с высоким риском серьезных септических осложнений, в т. ч. при таких заболеваниях, как отиты, синуситы (особенно у детей младшего возраста), заставила пойти по другому пути.
Способы снижения нарушений со стороны ЖКТ
Совершенно новое направление в снижении нарушений со стороны ЖКТ на фоне применения амоксициллина/клавуланата связано с введением в структуру лекарственной формы добавочного компонента, например пребиотика. Эта субстанция должна усиливать рост нормальной анаэробной микрофлоры кишечника, сдерживая развитие дисбиотических расстройств, препятствуя избыточному росту C. difficile.

Российскими учеными создан новый инновационный класс препаратов экоантибиотики, представляющий собой комбинацию традиционных антибиотиков разных классов с пребиотиком лактулозой в особой сверх очищенной форме лактулоза-ангидро. Эти препараты обладают такой же биоэквивалентностью, что и оригинальный антимикробный препарат.
Лактулоза в кристаллической форме ангидро отличается высочайшей степенью очистки по сравнению с обычной лактулозой в сиропе. Важно, что лактулоза в пребиотических дозах не взаимодействует со структурой антибиотика и, соответственно, не влияет не его фармакокинетику и клиническую эффективность. Введение лактулозы способствует нарастанию концентрации бифидобактерий и лактобактерий в толстом кишечнике, при этом колония бифидобактерий увеличивается в тысячу раз, что приводит к повышению иммунитета [5, 8]. Экоантибиотики представлены в наиболее востребованных группах антибиотиков таких как: аминопенициллины, защищенные аминопенициллины, макролиды, фторхинолоны)
Исследование
Нами было предпринято исследование в Детской городской поликлинике №91 Департамента здравоохранения г. Москвы, являющейся базой кафедры оториноларингологии ФУВ РНИМУ им. Н.И. Пирогова (завкафедрой – профессор Н.А. Дайхес).
Цель исследования
Оценить эффективность и переносимость препарата Экоклав® в сравнении с препаратом Аугментин® при приеме по эквивалентной схеме в терапии детей с диагнозом «Одно- или двусторонний острый средний отит средней или тяжелой степени тяжести», а также оценка влияния препаратов Экоклав® и Аугментин® на индигенную (здоровую) микрофлору кишечника.
Задачи исследования
- Провести анализ клинической картины острого отита в момент обращения с учетом состояния ЖКТ и оценить эти изменения в динамике.
- Провести лабораторные микробиологические исследования носоглотки, глотки, кишечника на разных этапах лечения в группах сравнения.
- Провести в группах сравнения инструментальные исследования, подтверждающие эффективность антибиотиков, комбинированных с лактулозой-ангидро, на течение отита и состояние ЖКТ.
Дизайн исследования
Проспективное открытое рандомизированное исследование на 60 пациентах в возрасте от 3 до 5 лет. Все пациенты были разделены на 2 группы по 30 человек. Микробиологическое исследование слизистой оболочки носоглотки и ротоглотки проводилось у 26 человек каждой группы. Пациенты основной группы получали экоантибиотик Экоклав (амоксициллин/клавуланат + лактулоза ангидро) в течение 7 сут. в дозе 45 мг/кг массы тела в сутки за 2–3 приема. В исследовании применялась детская форма Экоклава (порошок для приготовления суспензии, содержащий 250 мг амоксициллина + 62,5 мг клавулановой кислоты/5 мл), разрешенная к применению у детей с первых дней жизни. Пациенты контрольной группы получали Аугментин (амоксициллин/клавуланат)(порошок для приготовления суспензии 156 мг/5 мл) по стандартной схеме. Всем детям диагноз отита устанавливали на основании данных анамнеза, наличия жалоб, результатов оптической отоскопии.
В исследовании участвовали две группы специалистов – оториноларингологи, к которым непосредственно обращались дети с ОСО, и врачи-гастроэнтерологи окружного диагностического центра ЮАО г. Москвы (завотделением –В.В. Ежова).
Использовались дополнительные инструментальные исследования:
- Импедансометрия.
- Исследование акустического рефлекса.
- Отоакустическая эмиссия.
- Аудиометрия (по показаниям).
Всем пациентам проводили микробиологические исследования:
- посевов из носоглотки, взятых под контролем риноскопа (диаметр 2,7 мм, угол обзора 30°, Eleps, Россия), пробы брались из глубоких отделов устья глоточного отверстия слуховой трубы сверхтонкими тампонами;
- посевов из ротоглотки.
Исследования проводили в день обращения, на 7–10-й день и на 30-й день от начала лечения.
Гастроэнтерологами до начала исследования проводилась анамнестическая оценка состояния желудочно-кишечного тракта всех пациентов, по показаниям производилось обследование в соответствии с медицинскими стандартами (микробиологическое исследование кала с определением антибиотико- и фагочувствительности на 1-е и 7-е сут. от начала лечения).
Для объективной оценки переносимости препарата в перечень исследований были включены также и инструментальные методы исследования – эзофагогастродуоденоскопия (ЭГДС), УЗИ брюшной полости, уреазный тест.
Результаты исследования
Влияние антибиотикотерапии на состояние лор-органов
В группе Экоклава было 27 детей с острым катаральным средним отитом среднетяжелого течения, 3 ребенка – с гнойным перфоративным отитом тяжелого течения (90 и 10 % соответственно). В группе Аугментин – 26 детей с катаральным отитом и 4 – с гнойным перфоративным отитом (86,7 и 13,3% соответственно).
При инструментальном исследовании (импедансометрии) 26 больных основной группы (Экоклав®) было установлено, что у 76,9% пациентов присутствовал экссудат (тип В). Дисфункция слуховой трубы отмечалась у 23,1% (тип С). При этом акустический рефлекс не регистрировался у 80% детей. Не прошли тест отоакустической эмиссии 56% детей. Из 16 детей, которым было предпринято аудиометрическое исследование, тугоухость первой степени диагностировалась у 75%, второй степени – у 6,25%, у 18,75% пациентов слух был в норме.
Соответственно, в группе сравнения (Аугментин) исследования были выполнены у 28 детей. У 63,3% пациентов отмечалось наличие экссудата, а дисфункция у 20%; 16,7% детей имели тип А. Акустический рефлекс не регистрировался у 28,6% детей. Не прошли тест отоакустической эмиссии 37,9% больных. Тугоухость первой степени диагностировалась у 4 из 7 обследованных детей (по данным аудиометрии).
Таким образом, обе группы по основным параметрам клиники отита, возрастным и половым показателям были практически идентичны.
По завершении 7-дневного курса антибиотикотерапии при контрольном обследовании 26 пациентов группы Экоклав® наличие экссудата (тип B) выявлено у 14% детей, дисфункция слуховой трубы (тип С) определялась у 38,4%, нормализация слуха, по данным импедансометрии, была отмечена у 46,1% детей. Отсутствие акустического рефлекса наблюдалось только у 19% детей. А тест отоакустической эмиссии прошли 84,4%, не прошли, соответственно, 15,6%. Слух нормализовался у 86% детей (по данным аудиометрии).
При обследовании через 7 дней 26 пациентов группы Аугментина наличие экссудата в ухе (тип В) регистрировалось у 7,7% детей, дисфункция слуховой трубы (тип С) была выявлена у 50%, нормализация слуха, по данным импедансометрии, была отмечена у 43,3% детей. Отсутствие акустического рефлекса наблюдалось у 11,5% детей. Тест отоакустической эмиссии прошел 91%, не прошли 8% пациентов. Из 18 обследованных слух нормализовался у 88% детей (по данным аудиометрии).
Обследование 26 больных основной группы было проведено на 30-е сут. после начала лечения. Экссудат в ухе сохранялся у 11,5% детей, дисфункция слуховой трубы наблюдалась у 7,7%. Нормализация слуха – тип А – отмечалась у 88,8% детей. Акустический рефлекс отсутствовал у 15,3%, тест отоакустической эмиссии прошли все пациенты. По данным аудиометрии, проведенной у 20 детей, нормализация слуха отмечена у 100%.
В группе сравнения в обследовании на 30-е сут. после начала лечения участвовали также 26 пациентов. Экссудат был выявлен у 7,7% детей, дисфункция слуховой трубы (тип С) наблюдалась у 15,4%. Нормализация слуха – тип А – фиксировалась у 76,9% детей. Акустический рефлекс отсутствовал у 11,5%, тест отоакустической эмиссии не прошли 2 больных (7,7%). Тугоухость первой степени (по данным аудиометрии) имели 3 из 19 обследованных (15,7%), у остальных детей слух нормализовался (84,2%).
Микробиологическое исследование включало определение состава микрофлоры носоглотки и ротоглотки до начала лечения и на различные сроки после его окончания. Приведены данные определения содержания S. pneu mo niae, H. inluenzae, M. catarr halis и St. aureus. Из представленных данных видно, что эффект применения антибиотиков был различным.
Эффективность препарата Экоклав® в отношении всех перечисленных возбудителей оказалась высокой – на момент окончания лечения выявить данные микроорганизмы в носоглотке не удавалось.
В то же время в группе сравнения после курса антибиотикотерапии M. catarr halis и St. aureus были выявлены у 3,57% пациентов. Здесь нужно отметить, что лечение Аугментином не повлияло на частоту встречаемости St. aureus у пациентов, тогда как применение Экоклава позволило элиминировать этот патоген, несмотря на то что его частота изначально была выше (7,7% в основной группе и 3,57% в группе сравнения).
Эффективность препарата Экоклав® в отношении всех перечисленных возбудителей оказалась высокой – на момент окончания лечения выявить патогенные микроорганизмы в носоглотке не удавалось.
Через 30 сут. данные посева из носоглотки выявляют достоверную разницу в результатах: St. aureus в основной группе определялся в 26%, тогда как в группе сравнения – в 35,7% случаев.
Как показали результаты посева из ротоглотки, при использовании Экоклава наблюдался выраженный санирующий эффект. На 7-й день от начала лечения в группе Экоклава колонизация St. aureus в ротоглотке выявлена не была, тогда как в группе Аугментина этот патоген был выявлен у 10,7% пациентов. После окончания антибиотикотерапии происходит естественная колонизация слизистой ротоглотки, в т. ч. St. aureus. Степень такой колонизации пропорциональна степени поражения нормофлоры в результате антибиотикотерапии. Через 30 дней после лечения Экоклавом колонизация ротоглотки St. aureus была выявлена только у 27% пациентов, тогда как после терапии Аугментином St. aureus выявлялся чаще – в 35% случаев.
Таблица 1. Микрофлора носоглотки и ротоглотки на различные сроки от начала антибиотикотерапии
Антибиотики при отите

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Отит – это острый или хронический воспалительный процесс в различных ушных зонах (наружной, средней или внутренней). Антибиотики при отите назначают в обязательном порядке, исходя из тяжести и стадии процесса, чувствительности микроорганизмов, степени развития клинических симптомов, возраста больного.
Недолеченные ранее ушные заболевания требуют назначения более сильных антибиотиков. Иногда приходится использовать не один, а несколько видов антибактериальных средств, если патологический процесс находится в запущенной стадии.
Рассмотрим целесообразность антибиотикотерапии при воспалительных заболеваниях уха.

[1], [2], [3], [4]
Нужны ли антибиотики при отите?
Антибиотикотерапия очень важна при развитии воспалительных процессов. Однако многие специалисты придерживаются мнения, что до момента самопроизвольной перфорации ушной мембраны и выхода экссудативной жидкости нет необходимости в назначении антибиотиков. Острая стадия неосложненного отита обычно проходит в течение 5 дней. Противомикробная терапия подключается в тех случаях, когда симптоматическое лечение катарального отита не приносит облегчения больному: ушная боль не проходит, ухудшается острота слуха, налицо признаки общей интоксикации организма.
При появлении гнойных выделений берут анализ на содержание микрофлоры и определение её чувствительности к антибиотикам. Если нет возможности получить доступ к экссудату, делают пункцию для взятия проб внутриушного содержимого, либо обходятся назначением антимикробных препаратов широкого спектра действия.
Профилактика осложнений, особенно у пациентов с низкой иммунной защитой, также может служить показанием к назначению антибиотикотерапии.

[5], [6], [7], [8], [9], [10], [11]
Какие антибиотики пить при отите?
Наиболее популярное средство – амоксициллин – обладает прекрасным противомикробным и антисептическим действием. При отсутствии у больного аллергии на полусинтетические пенициллины его можно с успехом назначать на любых стадиях воспалительного процесса. Однако данное лекарственное средство противопоказано пациентам с нарушениями функциональной способности печени, в период беременности и грудного вскармливания.
Аминогликозид нетилмицин – препарат для местного инъекционного применения, используется не более 14 дней подряд. Имеет хорошие терапевтические показатели и минимум побочных эффектов.
Вопрос о назначении препаратов принимается врачом индивидуально после результатов анализов на микрофлору выделений.
При невозможности проверить чувствительность микрофлоры к действию противомикробных средств назначаются препараты широкого спектра действия:
- левомицетин, спиртовой раствор. Используется по 2-3 капли при гнойном отите;
- амоксициллин 3-3,5 грамма в сутки;
- аугментин по 375 мг 3 раза в сутки;
- цефуроксим в/м инъекции;
- цефтриаксон 1 раз в сутки;
- ампициллин в/м инъекции.
Подключение антибиотиков к схеме лечения отита значительно снижает вероятность развития осложнений и улучшает прогноз заболевания.
Антибиотики при отите у детей
Непосредственно перед назначением каких-либо лекарственных средств ребенку необходимо оценить его общее состояние и определить дальнейшую тактику лечения.
При обнаружении у ребенка признаков отита не стоит спешить с назначением антибиотиков. Они применяются лишь в тяжелых, среднетяжелых и осложненных случаях заболевания, особенно у детей до 2 лет, когда иммунная система находится ещё на стадии становления.
При легком течении воспалительного процесса у старших детей обычно обходятся устранением клинических проявлений заболевания, применяют анальгетики, ушные капли, компрессы, мази, примочки. Но если налицо характерная картина общей интоксикации организма, присутствует повышенная температура, непроходящие головные боли – без антибиотиков не обойтись. В таких случаях больной ребенок подлежит госпитализации в стационар, где врач принимает решение о дальнейшем применении препаратов. Обычно предпочтение отдается известному и эффективному антибиотику амоксициллину. Однако, если в течение двух суток с момента приема самочувствие ребенка не улучшилось, назначается другой препарат, например, из цефалоспоринового ряда.
В период лечения антибиотиками следует точно соблюдать предписанную дозировку в течение всего назначенного курса, даже в случаях стойкого улучшения общего состояния больного. Из-за немотивированного снижения дозы ослабленные, но живые бактерии могут обрести новую силу, и тогда воспалительный процесс вспыхнет снова.

[12], [13], [14], [15]
Антибиотики при отите у взрослых
Отит у взрослых зачастую имеет инфекционную этиологию. Поэтому антибактериальные препараты применяют довольно часто, наряду с анальгетиками и противовоспалительными средствами, с прогревающими процедурами и промыванием антисептическими средствами.
Разновидность назначаемого антибиотика определяется в зависимости от присутствующей в ухе инфекции. В тяжелых случаях возможно одновременное применение нескольких видов антибиотиков, например, перорально и в виде внутримышечных инъекций.
При остром течении среднего отита антибиотики назначаются в обязательном порядке: амоксициллин, амоксиклав, доксициклин, ровамицин. Препараты назначаются в форме таблеток и капсул для внутреннего применения, а при тяжелом и неблагоприятном течении заболевания используют внутримышечные или внутривенные инъекции.
Антибиотикотерапия с осторожностью назначается людям пожилого возраста и категорически противопоказана женщинам в период вынашивания и грудного вскармливания ребенка.

[16], [17], [18], [19], [20], [21]
Антибиотики при остром отите
Острое течение отита характеризуется резким нарастанием симптомов, быстрым ухудшением общего самочувствия больного – беспокоит мучительная боль в ухе, отдающая на всю половину головы и на зубы, стремительный подъем температуры тела до 39 градусов.
Очень эффективны в таких ситуациях противобактериальные средства, применяемые местно, в виде капель и мазей. Но во многих случаях появляется необходимость в приеме системных препаратов. Комбинированные антибиотики имеют более широкий спектр воздействия, высокую функциональную активность. Такие сочетания препаратов, как неомицин+бацитрацин, полимиксин+гидрокортизон имеют высокие показатели эффективности.
Для лечения острого отита могут использоваться любые из антибиотиков широкого спектра применения, которые оказывают выраженное бактерицидное действие и восстанавливают природную слабокислую среду слухового прохода. Наиболее приемлемы препараты полусинтетических пенициллинов, стойкие к бета-лактамазам (диклоксациллин перорально или оксациллин внутривенно, также группа цефалоспоринов).

[22], [23], [24]
Антибиотики при хроническом отите
Хронический отит развивается, как правило, при неправильном или несвоевременном лечении острого воспаления.
При хроническом отите характерным является широкое разнообразие возбудителей, смешивание различных видов бактерий в экссудате, что значительно усложняет выбор антибиотика и назначение общей схемы лечения. Уничтожение полимикробной флоры требует применения более сильных препаратов, иногда и их комбинаций.
В случае давних и трудно поддающихся терапии хронических формах отита назначают такие медпрепараты, как спарфло (перорально 400 мг в первое время, в последующие дни по 200 мг ежедневно), авелокс в дозе 400 мг ежедневно за один прием. Курс лечения должен продолжаться от 10 до 14 дней, с обязательным фоновым приемом антигрибковых и нормализующих микрофлору лекарственных средств и витаминных комплексов.
Ципрофлоксацин – фторхинолоновый антибиотик, пользующийся особой популярностью в медицинских учреждениях стран Европы. Этот препарат хорош тем, что оказывает губительное действие как на активные бактерии, так и на неподвижные. Принимается натощак три раза в сутки, максимальная суточная доза 750 мг.

[25], [26], [27], [28], [29], [30], [31]
Антибиотики при среднем отите
Средний отит – наиболее часто встречающаяся форма отита, представляет собой воспалительный процесс в области среднего уха.
Антибиотикотерапия назначается, как правило, при развитии осложнений, затяжном течении заболевания и наличии жидкости в ушной полости. Наиболее подходящий препарат выбирается на основании аллергологической чувствительности больного, его состояния и возраста. Если невозможно уточнить, какой конкретно возбудитель вызвал заболевание, назначается системный антибиотик, действующий на обширный спектр наиболее типичных возбудителей отита (пневмококковая инфекция, гемофильная палочка, моракселла и др.).
Чаще всего при лечении среднего отита предпочтение отдают амоксициллину. Обычная дозировка для взрослых – 3 г ежесуточно, трижды в день. Дети принимают 85 мг на кг веса в сутки.
Если через 2-3 дня клиническая картина не улучшается, необходимо произвести замену данного антибиотика на более сильный комбинированный препарат – например, амоксиклав, цефуроксим.

[32], [33], [34], [35], [36]
Антибиотики при гнойном отите
Развитие гнойного отита характеризуется прорывом внутренней перепонки и выходом гнойного содержимого наружу.
В этот период целесообразно назначение промываний антимикробными средствами (не обладающими ототоксическим действием, то есть не угнетающие слуховую функцию), введение в ушную полость комбинированных растворов антибиотиков. Такие процедуры проводят исключительно в стационаре или клинике врачом-отоларингологом.
Общие терапевтические методы при гнойном отите не отличаются от таковых при стандартном воспалительном процессе. Антибактериальная терапия проводится комплексными препаратами эритромицином, кларитромицином, амоксиклавом, цефтриаксоном. При развитии осложнений и длительном течении заболевания подключают нестероидные противовоспалительные средства (диклофенак, олфен). Популярным остается известный препарат первого поколения ампициллин, хотя более рационально применение более новых лекарственных средств – амоксициллина (флемоксина, оспамокса).

[37], [38], [39], [40], [41], [42]
Антибиотики при наружном отите
Наружный отит поражает кожные покровы уха, наружную зону слухового прохода и надкостницу, которая находится сразу под кожей. Если нет возможности осмотреть состояние барабанной перепонки и исключить более глубокое распространение процесса, лечение назначают одновременно как для наружного, так и для внутреннего отита.
Основным моментом в лечении наружного отита является использование антибиотиков в виде ушных капель (офлоксацин, неомицин). Можно использовать также ватный тампон с антимикробной мазью или раствором антибиотика, вводимый глубоко в слуховой проход. Такой тампон следует менять каждые 2,5 часа на протяжении суток.
Обязательно подключение дополнительных методов лечения, таких как согревающие компрессы, витаминотерапия, поддержка микрофлоры кишечника.
Чаще всего при лечении наружного отита нет необходимости в назначении противомикробных средств. Антибиотикотерапию проводят лишь в случаях развития осложнений, либо у больных с критически ослабленными иммунными силами организма.

[43], [44], [45], [46], [47], [48], [49], [50]
Капли от отита с антибиотиком
Капли, применяемые для лечения ушных воспалительных процессов, обычно весьма эффективны, так как вводятся непосредственно в очаг воспаления. Они могут быть нескольких видов:
- гормональные противовоспалительные препараты (отинум, отипакс);
- растворы антибиотиков (левомицетин, нормакс, ципромед, фугентин);
- комбинированные растворы, сочетающие действие антибиотика и глюкокортикоида (софрадекс, анауран, полидекс, гаразон).
Препарат анауран применим при всех видах острых и хронических форм отита, используется взрослыми и детьми по 3-5 капель трижды в сутки.
Капли софрадекс могут применяться в лечебных целях при отитах и конъюнктивитах, имеют сильное противовоспалительное и антиаллергическое местное воздействие.
Капли, как правило, имеют достаточно широкий спектр действия. Используются местно по 4 капли дважды в день в пораженное ухо, детям по 2-3 капли трижды в сутки.
Ушные капли, имеющие в своём составе кортикостероиды, с осторожностью назначают маленьким деткам и беременным женщинам.
При подозрении на возможность аллергической реакции (отек ушной раковины, появление сыпи, зуд) применение капель прекращают, а врач пересматривает схему лечения и заменяет препарат на более подходящий.

[51], [52], [53], [54], [55], [56]
Лучший антибиотик при отите
Лучший антибиотик при отите определяется по результатам анализа на микрофлору. Что же касается препаратов широкого спектра действия, то здесь следует особо отметить амоксициллин, который наиболее часто применяется в медицинской практике при различных видах отита и в большинстве случаев оказывает положительный терапевтический эффект во всех возрастных группах.
Амоксициллин принадлежит к пенициллиновому ряду антибиотиков, угнетает действие большинства вредных микроорганизмов: стрептококки, стафилококки, кишечная палочка и др.
Препарат применяют внутрь отдельно от приема пищи по 0,5 г 3 раза в сутки, при осложненном заболевании до 3 г в сутки. Продолжительность приёма амоксициллина, как и любого другого антибиотика, составляет не меньше 8-10 суток. Даже при заметном улучшении самочувствия пациента и исчезновении клинических симптомов лечение продолжают до указанного срока. Несвоевременная отмена противомикробных препаратов может спровоцировать рецидив воспалительного процесса, причем в более тяжелой форме.
Как вылечить отит без антибиотиков?
Терапевтические действия при неосложненном течении отита могут и не включать в себя назначение антибиотиков. Иногда бывает более чем достаточно консервативного комплексного лечения воспалительного процесса:
- при необходимости назначают жаропонижающие средства (аспирин, парацетамол);
- трижды в сутки препарат отипакс – по 2 капли в больное ухо;
- применение назального спрея для снятия отека слизистой (називин, нокспрей и др.);
- через равные промежутки времени менять ушные тампоны с лекарственным веществом (борный спирт, водка, сок лука);
- при наружном отите смазывать бактерицидным средством ухо и близлежащую зону;
- при воспалении следует пить много жидкости, как и при простуде (чай из малины, смородины, шиповника, липы);
- обеспечить больному покой, следить за отсутствием сквозняков.
При первых признаках отита можно попробовать воспользоваться народными методами лечения заболевания. Могут пригодиться даже те из растений, которые растут непосредственно в доме, на окне: алоэ, коланхоэ, агава, герань. Свежесорванный листок или его часть сворачивают в турунду и вставляют в больное ухо. Можно выдавить из растений сок и закапывать его по 3-5 капель в больное ухо.
В качестве капель можно использовать также теплый раствор меда, сок чистотела, мятную настойку, борный спирт.
Во время лечения следует пить много жидкости, не лишним будет прием поливитаминных комплексов, а также средств, укрепляющих иммунитет.
При явном ухудшении состояния больного необходимо все же проконсультироваться с врачом, чтобы не допустить дальнейшего прогрессирования заболевания и развития осложнений.
Чтобы избежать воспаления в ушной области, помните о том, что в холодное время года непозволительно выходить на улицу без головного убора, тем более не следует этого делать непосредственно после приема душа или принятия ванны. После посещения бассейна или купания на пляже необходимо хорошо вытирать уши, не допуская длительного нахождения воды, особенно грязной, в слуховых проходах.
Если болезнь все-таки подступила, лечение лучше всего проводить под контролем специалиста, который назначит вам соответствующее лечение и необходимые антибиотики при отите.
Отоларинголог рассказала о течении отита у взрослых
Воспалительные процессы в разных отделах уха приводят к раздражению нервов, отеку и сильной боли. Лечение отита нужно начать как можно быстрее, в противном случае могут быть серьезные последствия.
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, член
Санкт-Петербургского общества патофизиологов
СВЕТЛАНА КОМАРОВА
Врач-отоларинголог, заместитель
главного врача по КЭР в «СМ-Клиника»
Острая боль в ухе – одно из самых мучительных ощущений. Многие пациенты сравнивают ее силу с зубной болью и тяжелыми травмами, а женщины – с процессом родов. Чаще всего ухо болит из-за отита.
Что нужно знать об отите у взрослых
Что такое отит
Отит – это общее название для воспалительных процессов в области уха. Воспаление может быть острым либо хроническим, затрагивая различные отделы уха.
Если воспаление локализовано в ушное раковине и слуховом проходе до границы барабанной перепонки – это наружный отит, воспаление в барабанной полости – средний отит, если затрагивается область улитки, внутренняя часть уха – это внутренний отит или лабиринтит.
Эти патологии крайне болезненны, сопровождаются лихорадкой, нарушениями слуха, выделениями из наружного прохода. Кроме того, без лечения отиты могут угрожать тяжелыми осложнениями – тугоухостью или полной глухотой, парезом в области лицевого нерва, поражением костей или мозга.
Причины отита у взрослых
Наиболее частой причиной наружного отита являются травмы, инфекции кожи и подлежащих тканей в области слухового прохода. Возможна и химическая травма уха, раздражение и воспаление из-за серных пробок, попадания в ухо воды, образования фурункулов.
Средний отит – самая частая форма болезни. Он обычно провоцируется бактериальными инфекциями, реже – вирусами, патогенными грибками, а также микст-инфекцией. Наиболее частые возбудители:
- пневмококк;
- гемофильная палочка;
- вирус гриппа;
- различные возбудители ОРВИ.
Факторами риска, повышающими вероятность отита, является шмыганье носом, избыток слизи в носоглотке. перепад давления при нырянии, погружении на глубину. Нередко средний отит становится осложнением простуды, ЛОР-патологий (аденоидит, тонзиллит, фарингит, ринит). Риск выше у людей с имунодефицитами.
Симптомы отита у взрослых
При наружном отите самыми частыми жалобами будут:
- пульсация в ухе, резкая болезненность, отдающая в шею, глаз или зубы;
- усиление боли при жевании пищи, разговоре, смыкании челюсти;
- краснота слухового прохода и ушной раковины;
- нарушение слуха, если есть выделение гноя в область слухового прохода.
При хронической форме может возникать мезотимпанит – воспаление локализуется в зоне евстахиевой трубы и нижней, средней части барабанной полости. В перепонке формируется отверстие, но сама перепонка натянута.
- понижение слуха;
- периодическое появление гноя из уха;
- шум в ухе;
- головокружение;
- в период обострения – боль и температура.
Лечение отита у взрослых
Для того, чтобы лечение было эффективным, необходимо точно определить локализацию воспалительного процесса, его тяжесть и возможные осложнения. Для этого нужно обращение к ЛОР-врачу.
Диагностика
Диагноз можно заподозрить на основании типичных жалоб, но врач подробно будет расспрашивать – где и как болит ухо, нажмет на козелок, потянет мочку уха вниз, чтоб определить, есть ли боль. Кроме того, оториноларинголог проведет осмотр уха с использованием приборов и подсветки, чтобы прицельно осмотреть слуховой проход, барабанную перепонку, понять, есть ли в ней гной и перфорация. Чтобы определить чувствительность к антибиотикам, выполняется посев на флору. Также врач может назначить:
- анализы крови (общий, биохимию), чтобы определить характер воспаления;
- рентген придаточных пазух, если подозревает связь с синуситом;
- рентгенография височной кости при хроническом отите.
Современные методы лечения
Мы попросили рассказать о том, как сегодня лечат отиты у взрослых врача-оториноларинголога Светлану Комарову. По ее словам, медикаментозная терапия может включать:
- капли в ухо, содержащие анальгетик Феназон и местный анестетик Лидокаин – для снятия болевого синдрома и уменьшения воспаления, при появлении выделений из уха следует применять антибактериальные капли содержащие Рифампицин или Ципрофлоксацин;
- в нос закапывают сосудосуживающие капли, содержащие Ксилометазолин 0,1%, Оксиметазолин 0,05%, Нафазолин 0,1%, Фенилэфрин 0,025% – для уменьшения отека слизистой оболочки носоглотки вокруг устья слуховых труб;
- при неэффективности местных препаратов – анальгетики и нестероидные противовоспалительные препараты (Ацетилсалициловая кислота, Парацетамол, Трамадол, Кетопрофен, Ибупрофен) назначают внутрь;
- жаропонижающие препараты (Парацетамол) применяются при повышении температуры выше 38,5 С;
- антигистаминные препараты (Дифенгидрамин, Клемастин, Хлоропирамин) назначают с целью уменьшения отека;
- антибактериальные препараты широкого спектра действия: пенициллины, цефалоспорины, макролиды, респираторные фторхинолоны.
- процедуры по назначению врача-оториноларинголога: промывание наружного слухового прохода, катетеризация слуховой трубы, продувание слуховых труб по Политцеру, пневмомассаж барабанной перепонки;
- физиотерапия: УФО, УВЧ, микроволновая терапия, электрофорез противовоспалительными препаратами по назначению врача-физиотерапевта.
При осложненном течении отита или не эффективности консервативной терапии показано хирургическое лечение (миринготомия, шунтирование барабанной полости, радикальная операция на среднем ухе), направленное на санацию очага инфекции, восстановление слуха, профилактику рецидивов.
Какие антибиотики эффективны при отите?
– Системная антибактериальная терапия показана во всех случаях среднетяжелого и тяжелого течения острого среднего отита, – говорит врач-оториноларинголог Светлана Ковалева, – а также у пациентов с иммунодефицитными состояниями. При легком течении отита (отсутствии выраженных симптомов интоксикации, болевого синдрома, гипертермии до 38 °С) от назначения антибиотиков можно воздержаться. Однако при отсутствии положительной динамики в течение 48 часов следует прибегнуть к антибиотикотерапии.
При отите назначаются антибиотики широкого спектра действия, эффективные в отношении типичных возбудителей: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus.
Препаратом выбора является Амоксициллин.
Альтернативными средствами при аллергии на β-лактамы являются современные макролиды (Джозамицин, Азитромицин, Кларитромицин). При неэффективности, а также пациентам получавшим антибиотики в течение месяца, пациентам старше 60 лет целесообразно назначать комплекс – амоксициллин + клавулановая кислота. Альтернативными препаратами являются цефалоспорины II – III поколения (Цефуроксима аксетил, Цефтибутен) или фторхинолоны (Левофлоксацин, Моксифлоксацин).
При легком и среднетяжелом течении показано пероральное применение антибиотиков. При тяжелом и осложненном течении отита начинают с внутривенного или внутримышечного введения препарата, а далее продолжают лечение перорально.
Длительность антибактериальной терапии составляет 7 – 10 дней. При осложненном отите – 14 дней и более.
Самостоятельно применять антибиотики не стоит, необходимо проконсультироваться с врачом-оториноларингологом. Отит может быть вызван грибковой флорой или герпетической инфекцией. Применение антибиотиков в данном случае может усугубить течение заболевания.
Профилактика отита у взрослых в домашних условиях
Для профилактики отита необходимо избегать переохлаждений, мыть руки после улицы, орошать слизистую носа морской водой после посещения мест с большим скоплением народа, заниматься закаливанием организма, спортом, ежедневно употреблять свежие фрукты, овощи, кисломолочные продукты.
Если так случилось, что вы заболели и стал беспокоить насморк, то сморкаться нужно крайне осторожно, при этом освобождать только одну ноздрю, иначе выделения из носа могут попасть через слуховую трубу в ухо и спровоцировать отит.
Необходимо соблюдать правильную гигиену ушей. Не рекомендуется использовать ватные палочки – ими в ухо можно занести бактериальную или грибковую инфекцию. Для гигиены ушей применяйте капли, состоящие из комбинации поверхностно-активных веществ (Аллантоин, Бензетоина хлорид) очищающих, увлажняющих и защищающих кожу наружного слухового прохода.
Популярные вопросы и ответы
Мы обсудили риски осложнений отитов и возможности их лечения при помощи народных методов терапии с ЛОР-врачом Светланой Ковалевой.
Какие могут быть осложнения при отите?
Нерациональное лечение среднего отита может привести к формированию рубцовой ткани в полости среднего уха и к стойкому снижению слуха.
При наружном отите может встречаться поражение черепных нервов в виде парезов и параличей.
Могут развиваться осложнения, которые представляют опасность для жизни. К ним относятся:
- мастоидит – гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости;
- лабиринтит – воспаление внутреннего уха, при котором поражаются рецепторы равновесия и слуха;
- гнойный менингит – воспаление мягкой и паутинной оболочек головного мозга;
- абсцесс мозга – ограниченное гнойное расплавление вещества мозга;
- синус-тромбоз и сепсис.
Незамедлительно обратится к врачу нужно при наличии следующих симптомов:
- быстрое ухудшение общего самочувствия;
- повышение температуры тела выше 39 °С;
- нарастающая боль в ухе;
- головная боль;
- припухлость и покраснение кожи заушной области;
- обильное гноетечение из уха;
- учащенное сердцебиение.
Народная медицина не используется в официальной клинической практике, так как не имеет доказательной базы. Фитотерапией можно поддерживать основное лечение при легком течении отита.
В качестве антибактериальных и противовоспалительных средств рекомендуется закладывать в ушную раковину тампоны, смоченные готовой аптечной настойкой календулы.
При болях в ухе помогут компрессы с ароматическими маслами – необходимо намочить марлевую турунду (жгут) в теплой воде, нанести на нее 2 – 3 капли эфирного масла шалфея или герани, вложить в слуховой проход и сделать теплый компресс на область уха на 2 часа.