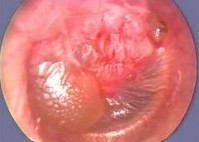
Гнойный средний отит у ребенка
Кафедра отоларингологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117447
Обострения хронического гнойного среднего отита в детском возрасте
Журнал: Вестник оториноларингологии. 2015;80(3): 71-74
Богомильский М. Р., Баранов К. К. Обострения хронического гнойного среднего отита в детском возрасте. Вестник оториноларингологии. 2015;80(3):71-74.
Bogomil’skiĭ M R, Baranov K K. Exacerbation of chronic suppurative otitis media in the childhood. Vestnik Oto-Rino-Laringologii. 2015;80(3):71-74. (In Russ.).
https://doi.org/10.17116/otorino20158 0371-74
Кафедра отоларингологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова





Хронический гнойный средний отит в течение многих лет остается одним из самых опасных заболеваний ЛОР-органов у детей, обострения которого могут привести к тяжелым внечерепным и внутричерепным осложнениям, угрожающим жизни ребенка. Данная патология является широко распространенной причиной тугоухости в детском возрасте. В настоящей статье представлен аналитический обзор литературы и клинических наблюдений авторов, проанализированы этиопатогенетические и лечебно-диагностические вопросы обострений течения хронической воспалительной патологии среднего уха у детей. Рассмотрены основные направления профилактики заболевания, современные возможности ранней и высокоточной диагностики, консервативного и хирургического лечения у детей.
Кафедра отоларингологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117447
Хроническое воспаление среднего уха, несмотря на значительный прогресс в профилактике, диагностике и лечении, остается одним из самых распространенных и опасных заболеваний детского возраста. Это связано со многими медицинскими и социальными причинами, а также с такими неблагоприятными последствиями, как тугоухость и опасность внутричерепных осложнений, вызванных обострениями хронического процесса в среднем ухе.
Современное определение хронического среднего гнойного отита (ХГСО), обобщающее основные черты этого заболевания, было дано В.Т. Пальчуном и соавт. [1]. ХГСО — это хроническое гнойное воспаление среднего уха, протекающее с наличием стойкой перфорации барабанной перепонки, постоянным или периодически повторяющимся гноетечением из уха и снижением слуха различной степени, постепенно прогрессирующем при длительном течении заболевания [1, 2]. У детей социальная значимость данной патологии заключается в снижении или потере слуха, особенно в раннем возрасте, что приводит к нарушению формирования речи, психического и эмоционального развития вследствие отсутствия слухового контроля, самоконтроля и побудительных к речи моментов [2]. Помимо этого уже усвоенные звуковые образы часто угасают, результатом чего является существенное ухудшение качества жизни и обучения [2—5].
Так, в 60-е годы XX века среди детей были 4% больных хроническим гнойным отитом, в 1985 г. — 1,4%, в 2002 г. — 1% [6]. В последующие годы случаи ХГСО стали встречаться в более раннем возрасте, а течение заболевания заметно изменилось, оно стало более упорным и агрессивным с риском возникновения опасных для жизни обострений, являющихся причиной внечерепных и внутричерепных осложнений. Смертность от осложнений ХГСО, вызванных обострениями заболевания, достигает 16,1% [7]. Помимо целого ряда общих причин (уровень материального благополучия, культуры населения, медицинского обслуживания и коммерческой составляющей в оказании медицинских услуг), это связано и с расширением возможностей лечения острого воспаления среднего уха у детей. Частое необоснованное использование современных антибиотиков различных групп в начальной, даже катаральной, стадии острого отита вызывает рост резистентной микрофлоры [8].
Известно, что ХГСО может развиться после перенесенного острого среднего отита или травматической перфорации барабанной перепонки. Возможно также его развитие и как продолжение экссудативного среднего отита, при котором возникло нагноение экссудата. Заболевание иногда может сформироваться на фоне адгезивного среднего отита, при котором в ретракционном кармане в последующем образуется холестеатома [9]. К ятрогенным причинам можно отнести не закрывшееся перфорационное отверстие барабанной перепонки после некорректно выполненного парацентеза или удаления инородного тела наружного слухового прохода. К развитию ХГСО приводит также патологическое состояние верхних дыхательных путей: гипертрофия аденоидных вегетации и аденоидиты, хронический синусит, искривление перегородки носа, аллергический и вазомоторный риниты, инфекция в носоглотке, возникающая на фоне неспецифического иммунодефицита и сенсибилизации организма. Достаточно часто формирование ХГСО происходит после перенесенных детских инфекционных заболеваний: ветряной оспы, кори, краснухи и т. д. [1, 10]. По наблюдениям В.В. Дискаленко и соавт. [11], для развития ХГСО требуются три фактора: наличие инфекционного агента, снижение общих и местных защитных механизмов и дисфункция слуховой трубы. Важное значение имеет характер микрофлоры. Широкое и часто неоправданное применение мощных антибиотиков в последние годы привело к существенному изменению микрофлоры при ХГСО. Гемолитический стрептококк, доминирующий прежде, сменился на патогенный антибиотикорезистентный стафилококк, встречающийся чаще в микробных ассоциациях. Как показали исследования В.В. Тец [12], из аэробных возбудителей в отделяемом из полости среднего уха чаще обнаруживают Staphylococcus aureus, Pseudomonas aeruginosa и энтеробактерии (Klebsiella spp., Escherichia coli, Proteus spp.). Из анаэробных возбудителей в 50% случаев выделяют Prevotella spp., Fusobacterium spp., Porphyromonas spp. и Bacteroides spp., обычно в сочетаниях с аэробными бактериями. Мы полагаем, что под микробными ассоциациями и сочетаниями авторы подразумевают микробные биопленки. Е.В. Гаров и соавт. [13] считают одной из причин рецидивирования холестеатомного процесса в среднем ухе формирование биопленок, стойких к комбинированному хирургическому и консервативному антибактериальному лечению. Бактерии внутри биопленок способствуют дальнейшему поддержанию воспалительного процесса, запускают дифференцировку и пролиферацию эпителиальных клеток, что в свою очередь ведет к агрессивному быстрому росту холестеатомного матрикса, костной резорбции и обострению течения заболевания. Что касается грибковой флоры, то В.Я. Кунельская [6] выявила аспергиллез у 31,6% больных ХГСО, А.В. Гуров и соавт. [14] указывают на присутствие грибов рода Aspergillus spp., Candida spp., Mucor spp. и подчеркивают, что грибковая флора не встречается в виде монофлоры и не вызывает самостоятельного инфекционного процесса, а лишь поддерживает его течение.
Существенное влияние на развитие хронического отита оказывает сенсибилизация организма. Аллергическая перестройка вызывает гиперергическую реакцию в очаге воспаления в ответ на раздражители неаллергической природы, такие как нервные стрессы, переохлаждение и др., что приводит не только к переходу острого воспаления среднего уха в хроническое, но и к появлению частых обострений воспалительного процесса. Так, у больных ХГСО отмечается гиперчувствительность организма, протекающая по типу бактериальной полиаллергии с наибольшим проявлением сенсибилизации к стафилококковой микрофлоре [11]. Кроме того, при ХГСО угнетается активность макрофагов, нейтрофилов, моноцитов, выявляется изменение баланса про- и противовоспалительных цитокинов [15].
В соответствии с международной классификацией болезней МКБ-10 различают следующие две формы ХГСО: туботимпанальный гнойный средний отит и хронический эпитимпано-антральный гнойный средний отит. Заболевание может протекать как в фазе ремиссии, так и в стадии обострения. В классификации И.И. Потапова [13], которую в основном используют в России, выделяются 3 формы ХГСО — по варианту течения и локализации перфорации барабанной перепонки: мезотимпанит, эпитимпанит, эпимезотимпанит. А.Ю. Ивойлов [2] полагает, что более благоприятная и распространенная форма — мезотимпанит (48,1—68,6% случаев), которая характеризуется наличием изолированного воспаления слизистой оболочки слуховой трубы, мезо- и гипотимпанума; перфорация находится в натянутой части барабанной перепонки. Это так называемый «мукозит», не вызывающий остеодеструкцию височной кости. При эпитимпаните (14,8—18,5% случаев) перфорация локализуется в ненатянутой части барабанной перепонки, в основном поражаются верхний этаж барабанной полости (аттик) и сосцевидный отросток, обязательно имеет место кариес костных стенок барабанной полости, антрума, слуховых косточек, нередко формируется холестеатома, которая в детском возрасте носит агрессивный характер. Эпимезотимпанит (16,6—33,3% случаев) — форма ХГСО, при которой наблюдаются отоскопические изменения, присущие первым двум формам заболевания, и воспалительный процесс носит смешанный характер [2, 3, 16, 17]. А.А. Миронов [8] указывает на то, что большинство специалистов, занимающихся проблемой заболеваний среднего уха, не согласятся с определением мезотимпанита как доброкачественной формы ХГСО, так как при нем в 30—50% встречаются и холестеатома, и хронический мастоидит. Как показали исследования Е.В. Гарова и соавт. [13], данную классификацию необходимо пересмотреть. Так, помимо указанных выше, встречаются формы с мукозитом, со стойкой ремиссией, с формированием фиброзно-кистозного, тимпано-склеротического, кариозного и холестеатомного процессов в полостях среднего уха. Каждая форма имеет свое течение, исход и требует специфического лечения. Что касается иностранной литературы, то существуют различные классификации ХГСО. Так, классификация, предложенная H. Behrbohm и соавт. [18], включает следующие типы ХГСО: хроническое воспаление слизистой оболочки (хронический мезотимпанический отит) и хроническое гнойное воспаление кости (хронический эпитимпанический средний отит). Хронический отит, осложненный холестеатомным процессом, авторы выделяют как отдельный тип — приобретенная холестеатома среднего уха [18]. В многочисленных зарубежных работах подчеркивается, что ХГСО в период ремиссии при длительном отсутствии признаков обострения обособляется как отдельная форма, именуемая «сухая перфорация». В руководстве World Health Organization по ХГСО [19] выделяют 3 формы ХГСО: хронический активный мукозит среднего уха, хронический отомастоидит и хронический тимпаномастоидит. Холестеатома рассматривается как фактор риска и осложнение течения ХГСО.
Диагностика ХГСО и его обострений базируется на данных анамнеза, жалобах и отоскопической картине. Наиболее часто возникают трудности в определении формы поражения и прогноза заболевания, для чего используются рентгенологическое исследование (компьютерная томография — КТ), эндомикроотоскопия, исследование слуховой и тубарной функций, бактериологическое исследование [2]. Так, отомикроскопия с использованием отоскопа с увеличением или микроскопа позволяют различать детали барабанной перепонки, уточнять локализацию и размер ретракционных карманов и перфорации, оценивать состояние краев дефекта (омозолелые, эпидермизированные, подворачивание краев), состояние слизистой оболочки барабанной полости (мукозит, грануляции), слуховых косточек, окон лабиринта; наличие признаков холестеатомы, воспаления и/или деструкции, характер отделяемого в барабанной полости (слизистое, гнойное, признаки грибкового поражения) [13]. Объективизировать динамическое наблюдение позволяет видеоотоскопия за счет возможности увеличить изображение исследуемого поля и производить фото- и видеодокументирование изменений барабанной перепонки и других анатомических элементов. А.А. Миронов [9] подчеркивает, что эндоскопическое исследование наружного слухового прохода и барабанной перепонки ригидным эндоскопом с углом осмотра 0°, 30° и 45° позволяет увидеть передние отделы барабанной перепонки, а при наличии обширной перфорации — осмотреть отдельные элементы барабанной полости. Проводится эндоскопическое исследование полости носа и носоглотки на предмет обнаружения искривления носовой перегородки и другой патологии, определения степени аденоидных вегетаций, состояния лимфоаденоидной ткани носоглотки и глоточного устья слуховой трубы. А.Ю. Ивойлов [2] отмечает, что применяемые до настоящего времени в клинической практике классические рентгенологические методики (рентгенография височных костей в проекции Шюллера и Майера) не отвечают современным требованиям отиатрии из-за недостаточной информации о характере и распространенности патологического процесса. В последние 15—20 лет возможности рентгенодиагностики значительно расширились вследствие внедрения в практику КТ, которая позволяет получить изображение височной кости, сравнимое по качеству с анатомическими срезами. Е.И. Зеликович [20] считает, что КТ височной кости дает возможность увидеть структуры, недоступные визуальному осмотру, является неинвазивной, морфологически, топически и клинически точной диагностикой заболеваний органа слуха и других структур височной кости, особенно в детском возрасте. Данное исследование позволяет определить состояние канала лицевого нерва, внутреннего и среднего уха (наличие патологического субстрата, сохранность цепи слуховых косточек), анатомические особенности строения сосцевидного отростка и близлежащих структур (предлежание сигмовидного синуса, низкое стояние дна средней черепной ямки, высокое расположение луковицы яремной вены), наличие деструкции стенок барабанной полости и антрума [13], в том числе при обострении течения хронического воспалительного процесса. Предметом специального изучения является конусно-лучевая КТ в диагностике ХГСО, описанная в работе В.В. Вишнякова и соавт. [7]. Преимуществами этого метода являются быстрота исследования и небольшая лучевая нагрузка. Но, по наблюдениям Е.В. Гарова и соавт. [13], с помощью прямого денситометрического метода определить характер патологического субстрата (холестеатома, фиброз, грануляции, экссудат, гной, холестероловая гранулема) почти невозможно, можно лишь предположить его по вторичным томографическим признакам. А МРТ-диагностика дает возможность исследовать мягкотканные образования. О.В. Карнеева и соавт. [21] подчеркивают, что МРТ предпочтительнее в детской практике, так как при ее выполнении не используется ионизирующее излучение, в отличие от КТ. В последнее время в практике часто встречается диагностика холестеатомы и ее рецидивов с помощью МРТ с использованием различных режимов (DWT1, T2, EPI DWI, non-EPI DWI) [13]. Особенно К.Т. или МРТ головного мозга показана при подозрении на внутричерепные осложнения во время обострения хронического процесса, в том числе в сосудистом режиме для выявления тромбоза сигмовидного синуса [9].
Аудиологическое обследование и тимпанометрия обязательно проводятся больным ХГСО. При обострении течения заболевания наблюдается не только кондуктивная, но и смешанная тугоухость, что говорит о степени распространенности процесса.
На современном этапе развития оториноларингологии лечение ХГСО и его обострения заключается в ликвидации очага инфекции в среднем ухе. По мнению А.И. Крюкова и соавт. [22], пациент, страдающий ХГСО, потенциально является кандидатом на оперативное лечение. До хирургического вмешательства на среднем ухе больным ХГСО проводится консервативная терапия в течение 1—3 мес вместе с санацией носоглотки и/или околоносовых пазух и септопластикой. В качестве основного вида лечения консервативная терапия используется у больных с тяжелыми сопутствующими заболеваниями при условии регулярного наблюдения [23]. Общая или местная антибактериальная терапия назначается при обострении ХГСО, возникновении осложнений, хирургическом лечении обострения ХГСО, послеоперационном воспалении в случае плановой хирургии ХГСО, подготовительном этапе к хирургии среднего уха [13]. Препаратами выбора у детей являются защищенные аминопенициллины, цефалоспорины последних поколений и макролиды (в случае наличия атипичной флоры или аллергии на β-лактамные антибиотики). Возможно использование комбинаций топических антимикробных препаратов (разрешенных к применению при перфорации барабанной перепонки) с общими и местными противогрибковыми средствами.
Хирургическое тактика зависит от формы ХГСО и стадии (обострение или ремиссия). При обострении заболевания операция показана только при риске развития у пациента угрожающего жизни состояния, в том числе по данным КТ и МРТ (внутричерепные осложнения, лабиринтит, мастоидит, тромбоз сигмовидного синуса, отогенный сепсис) или воспалительном процессе, устойчивом к консервативной терапии. Осложнения ХГСО требуют проведения расширенных санирующих операций (классическая расширенная радикальная операция с обнажением твердой мозговой оболочки или оболочки синуса) [13]. Во всех остальных случаях у детей используются щадящие санирующие операции, предполагающие наряду с максимальной санацией гнойного очага сохранение или улучшение звукопроведения на уровне среднего уха [6]. Санирующие операции проводятся по «открытому» (удаляется задняя стенка наружного слухового прохода и с ним сообщается трепанационная полость) и «закрытому» (задняя стенка наружного слухового прохода сохраняется) типу. Такие операции подразделяются на три варианта, возрастающие по степени объема оперативного вмешательства: аттикотомия (аттикоадидотомия) — удаление латеральной стенки аттика (адидуса); аттикоантротомия (аттикомастоидоантротомия) — объединение в одну полость аттика, адидуса и антрума; консервативная радикальная операция [6]. Хирургическое вмешательство при «сухом» ухе в период отсутствия обострения течения ХГСО всегда менее радикально, позволяет правильно дифференцировать и сохранять жизнеспособные элементы среднего уха, а также избежать ятрогенных осложнений [22].
Основой профилактики обострений ХГСО является рациональное консервативное и хирургическое лечение хронического воспалительного процесса в среднем ухе. Важна своевременная санация носоглотки, носа и околоносовых пазух при таких острых и хронических заболеваниях, как синусит, ринит, искривление перегородки носа, аденоидит и гипертрофия лимфоаденоидной ткани.
Таким образом, в арсенале детского оториноларинголога имеется значительный спектр возможностей и средств для профилактики, своевременной диагностики и рационального лечения хронического гнойного среднего отита, что позволяет не только восстановить пораженные анатомические элементы уха, слуховую функцию, но и предупредить обострение заболевания как главную причину отогенных осложнений у детей.
Гнойный отит у детей
Гнойный отит представляет собой воспалительный процесс, который локализуется в полости среднего уха и сопровождается нагноением слизистой оболочки. Очень часто развивается гнойный отит у детей. Объясняется это особенностями строения евстахиевой трубы, она более короткая и широкая, что облегчает проникновение патогенной микрофлоры.
Содержание статьи
Гнойный средний отит у ребенка — это чаще всего результат неправильного лечения экссудативной формы нарушения. Кроме этого, спровоцировать переход патологического процесса в более тяжелую форму может переохлаждение организма, недостаток витаминов и минералов, нарушение функции иммунной системы, бесконтрольный прием антибиотиков. Также гнойный отит у ребенка часто является следствием простудных и вирусных заболеваний.
Симптомы

Симптомы гнойного отита у ребенка грудного возраста следующие:
- повышенное беспокойство, плаксивость;
- отказ от груди или бутылочки со смесью;
- тошнота, рвотные рефлексы;
- в процессе кормления младенец постоянно вертит головой;
- ребенок стремится перевернуться на бок со стороны больного уха.
Такие симптомы могут свидетельствовать и о других заболеваниях. Поэтому наличие хотя бы одного из вышеописанных признаков является поводом для незамедлительного обращения к педиатру.
Проще всего выявить гнойный отит у ребенка в 2 года и старше. Поскольку в этом возрасте дети уже могут рассказать о болезненных ощущениях в области уха. Также имеют место следующие симптомы:
- слабость;
- утомляемость;
- выраженная бледность кожи;
- заложенность уха;
- ухудшение слуха;
- просачивание гнойных масс из ушной раковины;
- повышение температурных значений до 38-40 ºС.
В случае разрыва барабанной перепонки из полости уха выходит слизисто-гнойная субстанция. В такой ситуации ребенок нуждается в экстренной медицинской помощи.
Далее поговорим о том, как лечить гнойный отит у детей.
Принципы терапии
В случае развития гнойной формы отита в детском возрасте категорически запрещено самолечение. Неправильное проведение терапевтических мероприятий может спровоцировать переход нарушения в хроническую стадию.
Специалист составляет программу лечения индивидуально, в зависимости от стадии патологического процесса. Если гной не распространяется за пределы слухового прохода, допустимо лечение гнойного отита у ребенка в домашних условиях.
При тяжелом течении заболевания требуется срочная госпитализация. В стационарных условиях осуществляется рассечение барабанной перепонки и очищение полости уха от гнойных масс.
Домашнее лечение гнойного отита у детей включает применение следующих средств:
- ушные капли, оказывающие обеззараживающее действие и снимающие острую боль.
- лекарства для внутреннего применения, обладающие обезболивающим эффектом, например, Парацетамол. Дозировка определяется специалистом, с учетом возраста и веса ребенка.
- назальные капли, направленные на устранение отечности евстахиевой трубы и способствующие более активному отторжению гнойных масс.
- антибиотики (сиропы, суспензии, таблетки), подавляющие активность инфекционных агентов.
Помимо использования медикаментозных средств важно регулярно очищать наружную полость уха от скапливающихся гнойных масс.
Для этой цели применяется перекись водорода. Затем ушную полость аккуратно высушивают, используя ватную палочку. После завершения процедуры очищения в ушной проход закапывают антибактериальные капли. Выполняют такую манипуляцию 3 раза в сутки.
При условии адекватной и своевременной терапии на барабанной перепонке формируется небольшой рубец, достигается стойкая ремиссия, полностью восстанавливается слух. Но по разнообразным причинам (присоединение вторичной инфекции, недолеченность воспалительного процесса, слишком быстрое заживление барабанной перепонки) через несколько суток после выхода гнойных масс возможен рецидив заболевания.

Для предупреждения рецидива патологии в условиях стационара осуществляется шунтирование — в отверстие барабанной перепонки вставляется микро-трубка, которая препятствует заживлению мембраны и позволяет осуществлять очищение ушной полости, а также вводить в нее лекарство.
Если возник двусторонний отит у ребенка, требуется строчная госпитализация. Лечение в этом случае осуществляется также как и при одностороннем воспалительном процессе, но под постоянным контролем квалифицированных специалистов.
После прекращения гноетечения применение антибактериальных средств отменяют, но продолжают проведение терапевтических мероприятий, направленных на улучшение носового дыхания, восстановление функции евстахиевой трубы. Хороший лечебный эффект оказывают такие процедуры как:
- физиотерапевтическое прогревание;
- лазерная терапия;
- продувание.
При нормальных температурных показателях показано применение согревающего компресса, который будет способствовать регенерации тканей.
Дополнительные рекомендации
В период лечения заболевания не рекомендуется купать ребенка, следует проводить обтирания влажным полотенцем. Уши ребенка необходимо держать в тепле и надевать легкую шапочку.
Прогулки на улице разрешены только при заметном улучшении состояния.
Важно обеспечить достаточное поступление жидкости в организм ребенка. Это улучшит общее самочувствие пациента и ускорит процесс выздоровления.
Возможные осложнения
Гнойные массы, скапливаясь в барабанной полости, способны частично проникать в полость внутреннего уха. Это может спровоцировать серозное воспаление в этой области, патологический процесс способен перейти в гнойную форму и привести не только к полной утрате слуха, но и к нарушениям вестибулярного аппарата.
Достаточно распространенным осложнением гнойного среднего отита является холестеатома — новообразование, выделяющее токсические вещества в окружающее пространство и оказывающее разрушающее влияние на близко расположенную костную ткань. Возникает такая патология при нарушении кривизны барабанной перепонки.

Также возможно развитие мастоидита. При данном заболевании бактериальные элементы проникают в пористую кость, расположенную за ушной раковиной, вследствие чего кости заполняются гнойными массами.
Неправильное лечение отита может спровоцировать переход заболевания в хроническую форму. Несмотря на то, что в детском возрасте это случается в редких случаях, терапия острого гнойного отита должна быть своевременной и адекватной.
Профилактические меры
Для предупреждения развития отита важно укреплять защитные силы организма и проводить своевременное лечение простудных и вирусных заболеваний.
Большое значение имеет гигиена полости уха. Обильное скопление серы в ушном проходе является благоприятной средой для размножения патогенных микроорганизмов и, как следствие, развития воспалительного процесса. Регулярное выполнение гигиенических процедур и очищение этой области позволит избежать подобных проблем.
Отит у детей
Отит у детей – воспалительное поражение наружного (наружный отит), среднего (средний отит) или внутреннего уха (лабиринтит). Отит у детей сопровождается острой болью и заложенностью в ухе, снижением слуха, истечением гноя, беспокойством ребенка, высокой температурой тела. Диагностика отитов у детей проводится детским отоларингологом на основании отоскопии, бактериологического посева из уха. Лечение отита у детей может включать антибактериальную терапию (местную и общую), физиотерапию, промывание среднего уха, при необходимости – парацентез барабанной перепонки, шунтирование барабанной полости.

Общие сведения
Воспалительные заболевания уха (отиты у детей) – наиболее частая патология в педиатрии и детской отоларингологии. В раннем детском возрасте отит переносят около 80% детей, а 7 годам – 90-95%. Течение и исход отита у детей может быть различным; довольно часто заболевание приобретает рецидивирующее течение, а в тяжелых случаях приводит к опасным отогенным осложнениям (отоантриту, параличу лицевого нерва, экстра- и субдуральным абсцессам, менингиту, энцефалиту, сепсису и др.). В четверти случаев отит, перенесенный ребенком в детском возрасте, служит причиной развития тугоухости у взрослых.

Причины
Причиной наружного отита у детей является инфицирование волосяных фолликулов хрящевого отдела наружного слухового прохода. К развитию инфекции предрасполагают ссадины и царапины наружного уха, сахарный диабет, гноетечение, сопровождающее средний отит у детей. Возбудителями наружного отита у детей чаще всего служат синегнойная палочка, кишечная палочка, протей, стафилококк; в 20% случаях – грибки.
Средний отит обычно выступает осложнением ОРВИ у детей (аденовирусной инфекции, гриппа), детских инфекций (кори, скарлатины, дифтерии). Нередко средний отит является спутником другой ЛОР-патологии детского возраста: аденоидов и аденоидитов, ринитов, синуситов, ангин, фарингитов, инородных тел уха, атрезии хоан и т. д. Со стороны наружного слухового прохода внедрение инфекции в среднее ухо возможно при травме барабанной перепонки. Средний отит может развиваться даже у новорожденных детей при инфицировании от матери, больной маститом, пиелонефритом, эндометритом и др. При микробиологическом исследовании отделяемого из уха чаще высевается пневмококк, гемофильная палочка, моракселла, гемолитический стрептококк, грибковые возбудители.
Внутренний отит у детей чаще всего возникает как осложнение гнойного воспаления среднего уха или других бактериальных инфекций – гайморита, менингита и пр.
Частому возникновению отитов у детей способствует незрелость естественного иммунитета, недоношенность, гипотрофия, экссудативный диатез, аллергии, бронхолегочная патология, авитаминозы, рахит. Особую роль играют местные анатомические факторы: слуховая труба у детей более короткая и широкая, чем у взрослых, практически не имеет изгибов, расположена горизонтально по отношению к носоглотке.
Классификация
В зависимости от уровня воспаления различают наружный отит, средний отит и внутренний отит (лабиринтит) у детей. Нередко, начавшись в наружном ухе, воспалительный процесс распространяется на более глубокие отделы, т. е. наружный отит переходит в средний, а средний – во внутренний.
При наружном отите у детей поражается ушная раковина и наружный слуховой проход. Наружный отит у детей может протекать в двух формах – ограниченной (фурункул наружного слухового прохода) и диффузной (воспаление наружного уха на всем протяжении).
Течение среднего отита у детей может быть острым, рецидивирующим и хроническим. По характеру образующегося воспалительного экссудата острый средний отит у детей может быть катаральным или гнойным. Острый средний отит у детей проходит 5 стадий: острого евстахиита, острого катарального воспаления, доперфоративную стадию гнойного воспаления, постперфоративную стадию гнойного воспаления и репаративную стадию.
Формами хронического воспаления среднего уха у детей служат экссудативный средний отит, гнойный средний отит и адгезивный средний отит.
Лабиринтит может протекать остро или хронически; в форме серозного, гнойного или некротического воспаления; носить ограниченный или диффузный характер.
Симптомы отита у детей
Фурункул уха и диффузный наружный отит у детей проявляется повышением температуры тела и сильной локальной болью, которая усиливается при разговоре, пережевывании пищи, при надавливании на козелок. При осмотре обнаруживается покраснение слухового прохода, который за счет отека становится щелевидно суженным, регионарный лимфаденит.
Начало острого среднего отита у детей сопровождается резкой болью в ухе, высокой температурой тела (до 38-40 °С), снижением слуха, общей интоксикацией. Грудные дети становятся беспокойными, беспрерывно плачут, качают головой, прижимаются больным ухом к подушке, трут ушко рукой. Часто малыши отказываются от еды, поскольку сосание и глотание усиливают болевые ощущения. Периоды беспокойства у ребенка могут сменяться угнетенным состоянием; у детей младшего возраста часто возникают понос, срыгивания и рвота.
После перфорации барабанной перепонки уменьшается боль, спадает температура, снижается интоксикация, но понижение слуха сохраняется. На данной стадии среднего отита у детей появляются гнойные выделения из уха (оторея). Вслед за прекращением экссудации все симптомы острого среднего отита у детей исчезают, происходит рубцевание перфорации и восстановление слуха. Острый средний отит у детей длится около 2-3-х недель. В детском возрасте нередко встречаются бурно протекающие и латентные средние отиты.
Рецидивирующие средние отиты у детей повторяются несколько раз в течение одного года после полного клинического выздоровления. Чаще всего новый эпизод заболевания возникает на фоне рецидивирующей пневмонии, вирусной инфекции, расстройств пищеварения, снижение иммунитета. Течение рецидивирующего отита у детей более легкое; сопровождается легкой болью, ощущением заложенности в ухе, слизистыми или слизисто-гнойными выделениями из уха.
Экссудативный средний и адгезивный отит у детей протекают со слабовыраженной симптоматикой: шумом в ухе и прогрессирующим снижением слуха.
Хронический гнойный средний отит у детей характеризуется наличием стойкой перфорации барабанной перепонки, периодическим или постоянным гноетечением и прогрессирующей тугоухостью. При обострении отита у ребенка происходит повышение температуры, появление признаков интоксикации, усиление выделений из уха и болевых ощущений. Заболевание встречается у половины взрослых, часто болевших отитом в детстве.
Осложнения
Осложнения отита у детей развиваются при поздно начатом или неправильном лечении, либо в случае крайне тяжелого течения инфекции. При этом наиболее часто развивается воспаление внутреннего уха (лабиринтит), который сопровождается головокружением, шумом в ушах, снижением или полной потерей слуха, нарушением равновесия, тошнотой и рвотой, нистагмом.
К числу осложнений среднего отита у детей относятся поражения височной кости (зигоматицит, мастоидит), паралич лицевого нерва. При распространении инфекции вглубь черепа возможно возникновение внутричерепных осложнений – менингита, энцефалита, абсцессов мозга, сепсиса.
На фоне хронического течения среднего отита уже через несколько лет у детей может развиться стойкая тугоухость, связанная с рубцовыми процессами в барабанной перепонке и звуковоспринимающем аппарате. Это в свою очередь неблагоприятно влияет на формировании речи и интеллектуальное развитие ребенка.
Диагностика
Дети с начальными проявлениями отита часто попадают на прием к педиатру, поэтому крайне важно своевременно выявить ушную инфекцию и перенаправить ребенка на консультацию к детскому отоларингологу. Поскольку отиту часто сопутствует другая ЛОР-патология, дети нуждаются в полном отоларингологическом обследовании. В ряду инструментальных методов диагностики главное место принадлежит отоскопии, которая позволяет осмотреть барабанную перепонку, увидеть ее утолщение, инъекцию, гиперемию, выпячивание либо перфорацию и гноетечение. При перфоративном среднем отите у детей берется экссудат для бактериологического исследования.
При рентгенографии височных костей может обнаруживаться снижение пневматизации полостей среднего уха. В диагностически неясных случаях проводится КТ височных костей. В случае рецидивирующего или хронического отита у детей важное значение приобретает исследование слуховой функции с помощью аудиометрии или акустической импедансометрии, определение проходимости слуховой трубы. При подозрении на развитие внутричерепных осложнений дети с отитом должны быть осмотрены детским неврологом.
Лечение отита у детей
При наружном отите у детей, как правило, ограничиваются консервативным лечением: тщательным туалетом уха, введением турунд со спиртовыми растворами, локальным инфракрасным облучением. Если в течение 2-3 дней воспаление не стихает, прибегают к вскрытию фурункула слухового прохода.
При среднем отите детям назначаются осмотически активные (феназон+лидокаин) и антибактериальные (содержащие рифампицин, норфлоксацин, ципрофлоксацин) ушные капли. Для уменьшения воспаления и снятия болевого синдрома используются анальгетики и НПВС. С целью купирования аллергического компонента показаны антигистаминные препараты. При затруднении носового дыхания необходимо проведение анемизации полости носа, закапывание сосудосуживающих капель в нос. Системная антимикробная терапия при отитах у детей чаще всего проводится пенициллинами, фторхинолонами, цефалоспоринами, макролидами.
При неперфоративном гнойном отите у детей возникает необходимость проведения парацентеза барабанной перепонки для обеспечения оттока гнойного секрета из барабанной полости наружу. Ведение отита у детей в постперфоративной стадии предполагает очищение наружного слухового прохода от гноя турундами, промывание среднего уха лекарственными препаратами.
После стихания острых явлений с целью улучшения функции слуховой трубы проводится продувание ушей по Политцеру, пневмомассаж барабанной перепонки. В комплекс лечебных мероприятий включают различные физиопроцедуры: УВЧ, УФО, СВЧ-терапию, лазеротерапию, электрофорез, ультрафонофорез.
При экссудативном отите у детей для удаления секрета может потребоваться проведение тимпанопункции, миринготомии, шунтирования барабанной полости, ревизионной тимпанотомии. Если консервативное лечение адгезивного среднего отита у детей оказывается неэффективным, а тугоухость прогрессирует, возможно выполнение тимпанопластики с протезированием разрушенной слуховой косточки.
Прогноз и профилактика
При типичном течении острого наружного и среднего отита у детей, а также своевременной комплексной терапии наступает выздоровление с полным восстановлением слуховой функции. При сохранении предрасполагающих причин возможно рецидивирующее и хроническое течение отита у детей с тяжелыми последствиями.
Профилактика отита у детей требует повышения общей резистентности организма, исключения травматизации наружного слухового прохода и барабанной перепонки посторонними предметами (ватными палочками, спичками, шпильками и пр.), обучение ребенка правильному сморканию. При выявлении у ребенка сопутствующих заболеваний ЛОР-органов необходимо их лечение, в т. ч. плановое хирургическое вмешательство (аденотомия, тонзиллэктомия, полипотомия носа и т. д.).
Не следует заниматься самолечением отита у детей; при жалобах, указывающих на воспаление в ухе, ребенок незамедлительно должен быть проконсультирован детским специалистом.
Острый гнойный средний отит у детей
Острый гнойный средний отит у детей является серьезным осложнением многих воспалительных заболеваний ЛОР-локализации и общих инфекционных заболеваний.
3.00 (Проголосовало: 2)
Острый гнойный средний отит у детей является серьезным осложнением многих воспалительных заболеваний ЛОР-локализации и общих инфекционных заболеваний.
Острый гнойный средний отит характеризуется воспалением слизистой оболочки барабанной полости среднего уха, клеток сосцевидного отростка и слуховой трубы. Патогенная флора проникает в барабанную полость через слуховую трубу, которая у детей короткая и широкая, вследствие чего заболевание имеет тенденцию к быстрому прогрессированию и развитию гнойного воспалительного процесса. Этот путь распространения инфекции называется тубарным и, как правило, вызывает острый гнойный средний отит, характеризующийся более мягким течением, хорошо поддающимся лечению. Иногда при острых инфекционных заболеваниях (корь, скарлатина, дифтерия, брюшной тиф и т.д.) инфекционный фактор заносится в полость среднего уха через кровь. Такой путь распространения инфекции называется гематогенным и характеризуется более агрессивным, иногда молниеносным течением, с развитием, очень часто, отогенных внутричерепных осложнений. Различают также посттравматический гнойный средний отит, возникающий после проникающих травм уха с образованием перфорации барабанной перепонки и развитием гнойного воспалительного процесса в барабанной полости.
Среди патогенной микрофлоры, вызывающей гнойное воспаление среднего уха можно выделить стафилококки, стрептококки, менингококки, дифтерийную палочку, актиномицеты.
Причины
Причинами возникновения острого гнойного среднего отита у детей являются:
- снижение иммунного ответа при наличии хронических воспалительных заболеваний ЛОР-локализации (хронический аденоидит, хронический тонзиллит, этмоидит и т.д.),
- высокая вирулентность микрофлоры (вирусы гриппа, парагриппа, риновирусы),
- у грудных детей иногда возникновению гнойного процесса в среднем ухе способствует затекание грудного молока при нерациональном вскармливании,
- неадекватное (промывание полости носа системой Долфин, бесконтрольное самостоятельное применение антибактериальных препаратов) и несвоевременное лечение острых респираторно-вирусных заболеваний.
Чаще всего острый гнойный средний отит возникает у детей младшего возраста (до 3х лет), что связано с анатомическими особенностями слуховой трубы (она короткая и широкая), что позволяет патогенной микрофлоре проникать в барабанную полость и вызывать гнойный воспалительный процесс.
Как правило, острый гнойный средний отит развивается вторично на фоне острого катарального среднего отита при снижении общей резистентности организма, и несвоевременной и нерациональной терапии основного заболевания.
Различают следующие стадии развития воспалительного процесса в среднем ухе:
- воспаление слизистой оболочки слуховой трубы,
- воспаление слизистой оболочки барабанной полости и барабанной перепонки,
- развитие острого серозного воспалительного процесса в барабанной полости с образованием серозного выпота,
- развитие острого гнойного воспалительного процесса с прободением барабанной перепонки,
- стадия выздоровления, при которой происходит рубцевание барабанной перепонки и восстановление слуховой функции.
Симптомы
Симптоматика острого гнойного среднего отита развивается на фоне текущего респираторного заболевания и проявляется:
- повышением температуры тела до 38-39С,
- пульсирующей болью в ухе на стороне поражения,
- появлением гнойного экссудата из пораженного уха,
- снижением слуха на стороне поражения,
- отеком слухового прохода и лимфаденитом на стороне поражения.
Лечение
Лечение острого гнойного среднего отита направлено на эвакуацию гнойного отделяемого и санацию барабанной полости. Проводят промывание пораженного уха растворами антисептиков, применяют антибактериальный препараты, разрешенные к применению при перфоративных отитах, для борьбы с патогенной микрофлорой. Для эвакуации гнойного отделяемого через слуховую трубу необходимо проводить тщательную санацию носоглотки – промывание носа солевыми растворами, полоскание горла, применение противоотечных препаратов для восстановления нормального носового дыхания. Также проводят симптоматическую (противовирусную, антибактериальную) терапию основного заболевания.
По мере нормализации температурной реакции необходимо подключать к лечению высокоэффективные физиотерапевтические методики – промывание полости носа с помощью ультразвука, воздействие низкоинтенсивным лазерным излучением на слизистую полости носа и уха на стороне поражения.
Важно помнить, что лечение острого гнойного среднего отита, особенной у детей, должно быть начато в максимально короткие сроки, так как развитие внутричерепных осложнений при данном заболевании является очень частой причиной госпитализации и оперативного лечения в детской практике.
В «ЛОР-КЛИНИКЕ в Чертаново» Вы сможете пройти качественную эндоскопическую диагностику основного заболевания, при необходимости сделать дополнительное обследование (тимпанометрию, ультразвуковое обследование придаточных пазух носа). На основании полученных при диагностике данных врач сможет назначить курс консервативного физиотерапевтического лечения – промывание слизистой полости носа и горла на аппарате КАВИТАР (УЗОЛ-терапия), воздействие низкоинтенсивным лазерным излучением на аппарате ЛАСТ-ЛОР. Данные методики относятся к безопасным не инвазивным и высокоэффективным современным методам лечения, позволяющим в короткие сроки локализовать и элиминировать гнойный процесс и привести к выздоровлению и полному восстановлению слуховой функции, что крайне важно для маленького ребенка и его дальнейшей социализации.
При появлении первых симптомов воспаления среднего уха, особенно у детей, следует незамедлительно показаться врачу и начать рекомендованное лечение. Это поможет избежать серьезных осложнений и ускорит процесс выздоровления! Берегите себя и здоровье своих близких!
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.
Средний отит – симптомы и лечение
Что такое средний отит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ходыревой Натальи Игоревны, ЛОРа со стажем в 5 лет.
Над статьей доктора Ходыревой Натальи Игоревны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Средний отит — это острое воспалительное заболевание слизистой оболочки среднего уха: слуховой трубы, барабанной полости, пещеры и клеток сосцевидного отростка. В норме среднее ухо заполнено воздухом, при отите в слуховой трубе накапливается жидкость [1] .
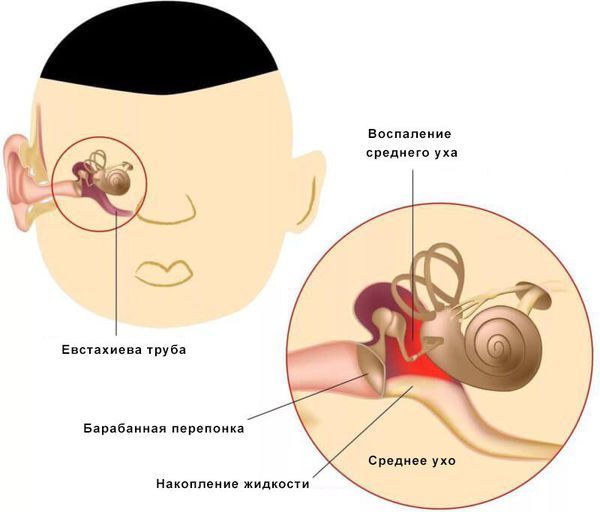
Средний отит можно заподозрить по трём ярким симптомам:
- боль в ухе;
- заложенность уха;
- снижение слуха;
У детей до одного года ярко выражены симптомы интоксикации: повышается температура, нарушается сон, ребёнок отказывается от еды [8] .
Основная причина возникновения среднего отита — воздействие вирусов и бактерий на слизистую оболочку полости носа и носоглотки. Чаще всего это пневмококк и гемофильная палочка, также встречается золотистый стафилококк, моракселла катаралис, гемолитический стрептококк группы А [1] .
Острый средний отит является наиболее частым осложнением острых респираторных заболеваний. В структуре болезней органа слуха острый средний отит встречается в 30 % случаев. В России его переносят ежегодно около 10 млн человек [1] .
Чаще всего средний отит встречается у детей до трёх лет, причины этого:
- наличие в полости уха эмбриональной соединительной ткани, рыхлой и студенистой, которая имеет малое количество кровеносных сосудов и является хорошей питательной средой для микроорганизмов (чаще встречается у детей до года, иногда — до трёх лет);
- недостаточное заполнение воздухом полости височной кости из-за эмбриональной соединительной ткани и даже околоплодной жидкости;
- характерная для детей анатомия среднего уха: широкая и короткая слуховая труба расположена почти горизонтально, поэтому при острых респираторных заболеваниях, частом положении ребёнка лёжа на спинке, неправильном кормлении, постоянном срыгивании — слизистое содержимое из полости носа, кусочки пищи и жидкости попадают в слуховую трубу, что запускает механизм воспаления.
Также причинами среднего отита могут стать:
- травма — механическое повреждение барабанной перепонки острым или тупым предметом, выраженное изменение атмосферного давления при резком снижении самолёта или погружении на большую глубину;
- сепсис;
- туберкулёз;
- аллергия;
- неправильное промывание носа (например, при наклоне головы вправо, влево, назад);
- резкие перепады атмосферного давления (у лётчиков, стюардесс, пассажиров самолёта чаще встречается аэроотит, у водолазов, у взрослых и детей после купания в водоёмах — мареотит) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы среднего отита
- Встречаются чаще:
- боль, заложенность, шум в ухе;
- снижение слуха;
- аутофония — усиленное восприятие своего голоса поражённым ухом;
- повышение температуры тела выше 38 °С.
- Встречаются реже:
- выделения из уха (слизистого бесцветного, слизисто-белого, жёлтого, зелёного цвета);
- головная боль, чаще локализованная в височной области;
- головокружение системного характера (при осложнениях);
- нистагм — непроизвольные колебательные движения глаз (при осложнениях среднего отита, например при лабиринтите) [4] .
В начале заболевания наиболее выражены такие симптомы, как боль и заложенность в ухе, снижение слуха.

Симптомы среднего отита у детей до одного года:
- беспокойство и плач;
- нарушение сна;
- срыгивание;
- отказ от еды;
- повышение температуры тела;
- положение головы на больном ухе;
- попытки прикрыть руками больное ухо;
- отсутствие реакции на игрушки;
- нистагм [1][8][9] .
Вышеперечисленные симптомы, кроме нистагма, развиваются в течение нескольких первых дней заболевания.
Симптомы при атипичном течении среднего отита:
- различный характер боли — от её отсутствия до резких болевых ощущений;
- фебрильная температура тела (более 38 °С);
- симптомы интоксикации (слабость, тошнота, головная боль, одышка, учащение пульса);
- неврологические симптомы (рвота, симптомы поражения оболочек головного и спинного мозга) [1][7][11] .
Патогенез среднего отита
Пусковой механизм развития заболевания — это воздействие вирусов и бактерий на среднее ухо. Выделяют три основных пути попадания инфекции: тубарный, транстимпанальный, гематогенный.
Тубарный путь попадания инфекции
Слуховая труба играет важную роль в защите от инфекции среднего и внутреннего уха, в эвакуации отделяемого и выравнивании давления в среднем ухе с атмосферным.
Тубарный путь характерен для острых респираторных заболеваний, попадания кусочков пищи и жидкости, несоответствия давления в среднем ухе и атмосферного. Эти причины приводят к повреждению мерцательного эпителия слуховой трубы, который обеспечивает перемещение слизи по поверхности эпителия из барабанной полости в носоглотку. В результате запускается ряд иммунологических реакций, которые приводят к воспалению, повышается проницаемость сосудистой стенки, следовательно, увеличивается секреция слизи.
При нарушении основных функций слуховой трубы физиологический транспорт слизи затруднён, в результате она скапливается в области глоточного устья. Это приводит к дисфункции слуховой трубы и нарушению дренирования среднего уха. Оставшийся в нём воздух всасывается слизистой оболочкой, из-за чего в среднем ухе снижается давление. В результате происходит выпот жидкости из сосудов микроциркуляторного русла, что является отличным субстратом для размножения бактерий. Скопившийся экссудат, протеолитические ферменты, распавшиеся лейкоциты повышают давление на барабанную перепонку, что приводит к её прободению (образованию отверстия) и выделению гноя из уха [1] [9] [11] .
Транстимпанальный путь попадания инфекции
Инфекция проникает в барабанную полость через наружное ухо при механическом повреждении барабанной перепонки [9] [11] .
Гематогенный путь попадания инфекции
Встречается реже, при инфекционных заболеваниях (скарлатина, корь, грипп). Тромбоз микроциркуляторного русла среднего уха приводит к некротическим изменениям в слизистой оболочке барабанной полости. В результате возникает обширная перфорация барабанной перепонки, часто перетекающая в хроническую форму [9] .
Классификация и стадии развития среднего отита
Выделяют три стадии развития заболевания:
- Катаральное воспаление.
- Гнойное воспаление:
- 2а — гнойное воспаление, нет перфорации;
- 2b — гнойное воспаление, с перфорацией.
- Разрешение:
- выздоровление;
- хронизация процесса;
- появление осложнений.
На первой стадии барабанная перепонка краснеет, утолщается, появляется боль в ухе, снижается слух, температура тела повышается до 37-38 °С. Без адекватной и своевременной терапии процесс переходит в гнойный.
Вторая стадия включает две формы. На стадии 2а перфорация барабанной перепонки отсутствует, она выбухает и приобретает синюшный оттенок. В процесс вовлекается пещера и ячейки сосцевидного отростка среднего уха. В слизистой оболочке появляются эрозии и изъязвления, поражается надкостница. Боль в ухе усиливается, значительно снижается слух, гнойный экссудат сильно давит на барабанную перепонку, появляется слабость, недомогание, температура тела повышается до 38-39 ° С.
На стадии 2b барабанная перепонка перфорируется, в наружном слуховом проходе появляется гнойное отделяемое, боль в ухе уменьшается, симптомы интоксикации (слабость, недомогание, высокая температура) отступают.
Третья стадия — это разрешение процесса. Выделяют три его формы:
- выздоровление — в результате своевременной и адекватной терапии барабанная перепонка восстанавливает свою целостность, слух, как правило, тоже приходит в норму, в месте перфорации появляется рубчик;
- процесс переходит в хронический;
- формирование отогенных осложнений (связанных с ухом) [6] .
Осложнения среднего отита
Осложнением отита может стать его переход в хроническую форму. Процесс становится хроническим по следующим причинам:
- снижение иммунитета;
- сопутствующие хронические заболевания дыхательной и пищеварительной системы;
- нарушение функции слуховой трубы.
Осложнения наступают в результате затянувшейся стадии 2а. Сохранение целостности барабанной перепонки приводит к тому, что вязкий и густой секрет не может эвакуироваться. Барабанная перепонка меняет форму, в барабанной полости появляются спайки, которые мешают нормальной работе системы слуховых косточек. Слух не возвращается в норму и без терапии ухудшается.
Также заболевание может стать хроническим при затянувшейся стадии 2b и при вновь повторяющихся острых средних отитах. В результате перфорации барабанной перепонки среднее ухо остаётся открытым и в него проникает инфекция из внешней среды. Возникает тугоухость, которая по мере обострения приводит к ухудшению слуха и развитию как отогенных осложнений, так и внутричерепных.
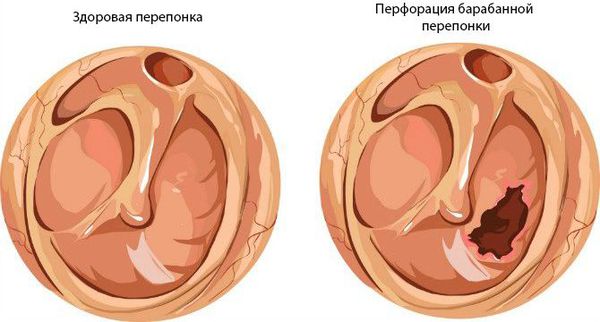
Хронический средний гнойный отит имеет две формы:
- мезотимпанит — воспаление только слизистой оболочки;
- эпитимпанит — поражение и костных структур.
Без адекватного лечения могут развиться следующие осложнения:
- Мастоидит — деструкция ячеек сосцевидного отростка. Проявляется болью в заушной области, её отёком и покраснением, общей интоксикацией, оттопыренностью ушной раковины. Для мастоидита характерны и атипичные формы. Они могут проявляться уплотнённым образованием на боковой поверхности шеи или заушной области, затруднённым поворотом головы, воспалением луковицы ярёмной вены (расширение, расположенное в яремной ямке височной кости), смертельным кровотечением из внутренней сонной артерии, опущением века, неподвижностью глазных яблок, отёком мягких тканей лица.
- Парез лицевого нерва — проявляется неподвижностью и асимметричностью поражённой стороны лица при попытке улыбнуться, нахмурить брови, разговаривать.
- Лабиринтит — воспаление внутреннего уха. Его признаки: головокружение, тошнота, рвота, нарушение равновесия, шум в ухе, снижение слуха.
- Гнойные процессы внутри черепа: менингит, тромбоз сигмовидного синуса, субдуральный абсцесс (скопление гноя под твёрдой мозговой оболочкой головного мозга), экстрадуральный абсцесс (гной между твёрдой мозговой оболочкой и внутренней поверхностью костей черепа), абсцесс мозга, сепсис [8] .
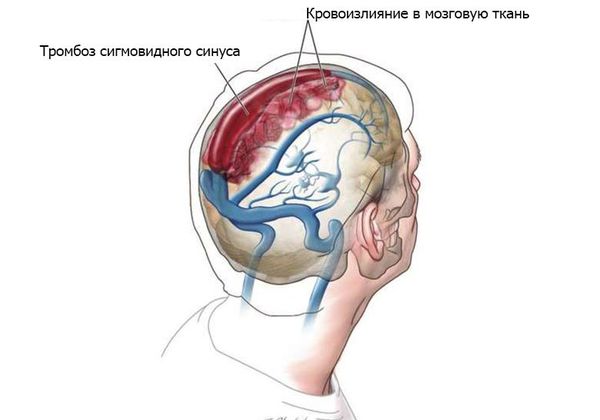
Диагностика среднего отита
Диагностика среднего отита включает опрос и осмотр пациента, физикальное обследование, лабораторные и инструментальные методы.
Физикальное обследование проводится с помощью передней и задней риноскопии, фарингоскопии, отоскопии.
Для отоскопии применяют ручной отоскоп или специальный микроскоп. Метод позволяет разглядеть структуры в увеличенном виде и при необходимости прибегнуть к хирургическим способам лечения.

Общий анализ крови — позволит выявить воспалительный процесс в организме и узнать его тяжесть.
Обязательно проводят посев отделяемого из уха на микрофлору и грибы рода кандида.
Аудиометрия — для уточнения степени тугоухости и исключения сенсоневрального компонента снижения слуха. Пациента усаживают в шумоизоляционную кабину (или в шумоизолированное помещение) и надевают специальные наушники. Затем через аудиометр подают короткие звуковые сигналы сначала в правое, затем в левое ухо и просят пациента нажимать на кнопку или поднимать руку, когда слышен звук.

Импедансометрия — в ухо вставляется зонд со вкладышем, похожий на вакуумный наушник, который создаёт давление в наружном слуховом проходе. Затем в ухо транслируются короткие звуковые сигналы определённой частоты и интенсивности, пациент при этом молчит и не совершает никаких движений головой. Данное исследование позволяет определить подвижность барабанной перепонки, наличие экссудата в среднем ухе, объём наружного слухового прохода и барабанной полости, функцию слуховой трубы, подвижность слуховых косточек и рефлекс стременной мышцы.

Рентгенография височных костей по Шюллеру и Майеру позволит определить воздушность полости среднего уха, утолщение слизистой оболочки среднего уха и целостность структур.
Мультиспиральная компьютерная томография (МСКТ) височных костей является одним из наиболее информативных методов. МСКТ позволит установить характер и распространённость патологического процесса, выявить причины и индивидуальные особенности, визуализировать структуры, которые не просматриваются при рентгенографии.
При подозрении на наличие внутричерепных осложнений рекомендована магнитно-резонансная томография головного мозга (МРТ) [3] .
Лечение среднего отита
План лечения зависит от стадии процесса и наличия осложнений. Эффективность терапии выше, если начать её своевременно.
Цель лечения — снять воспаление в среднем ухе, убрать боль, восстановить функцию слуховой трубы и слух, нормализовать общее состояние пациента, предупредить развитие осложнений и уничтожить возбудителя заболевания.
Консервативное лечение
На первой стадии катарального воспаления назначают ушные капли, которые обладают местным противовоспалительным и обезболивающим действием, а также сосудосуживающие капли в нос и антигистаминные препараты.
На второй стадии гнойного воспаления при отсутствии перфорации добавляется приём внутрь антибактериальной терапии в течении 7-10 дней.
При второй стадии гнойного воспаления с перфорацией больное ухо ежедневно промывают до чистых вод тёплым стерильным физиологическим раствором. Антибактериальная терапия назначается системно и местно. Для этого через прокол барабанной перепонки в больное ухо закапывают тёплые антибактериальные ушные капли и добиваются прохождение капель в носоглотку — пациент чувствует вкус лекарственного препарата. При густом гнойном трудноотделяемом секрете назначают муколитики, например “Синупрет”.
При повышении температуры назначаются жаропонижающие препараты. Если же исходом острого среднего отита стал хронический процесс или отогенные осложнения, лечение проводят в стационаре ЛОР-отделения.
Хирургическое лечение
При неэффективности консервативной терапии пациентам показано хирургическое лечение. Его цель — восстановить функции среднего уха и предотвратить проникновение инфекции.
Парацентез — разрез или прокол барабанной перепонки показан при отсутствии спонтанной перфорации на 2а стадии острого среднего отита, при сохранении гипертермии и признаков интоксикации.
Мастоидотомия — вскрытие сосцевидного отростка и его промывание, выполняется при внутричерепных осложнениях. Устанавливается дренаж до устранения признаков воспаления и полного очищения ячеек сосцевидного отростка [11] .
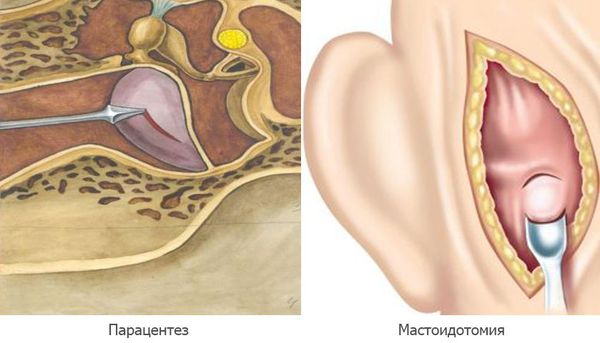
Иногда пациенты при боли в ухе применяют средства народной медицины, например помещают в ухо зубчик чеснока или листья герани. Последствиями этого могут быть аллергические реакции, ожог, наружный отит. Ни в коем случае нельзя вставлять в уши инородные предметы, тем более в “лечебных целях”.
Прогноз. Профилактика
При адекватном лечении прогноз благоприятный, возможно полное восстановление слуха. Без своевременной диагностики, правильного лечения и при нерациональной антибиотикотерапии процесс часто принимает затяжной характер. Это чревато переходом острого воспаления в хроническое и развитием осложнений, которые приводят к необходимости хирургического лечения, в том числе у нейрохирурга.
Для профилактики среднего отита следует:
- предупреждать острые респираторные и хронические заболевания верхних дыхательных путей;
- не допускать переохлаждения;
- соблюдать правила личной гигиены;
- при кормлении детей грудью или бутылочкой держать голову ребёнка в правильном положении (голова и тело ребёнка должны находиться в одной плоскости, его нос расположен напротив соска);
- избегать механических травм барабанной перепонки;
- не удалять ушную серу сторонними предметами и ватными палочками;
- соблюдать гигиену наружного уха;
- исключить самолечение;
- при первых симптомах заболевания обращаться к ЛОР-врачу.
Из-за нерационального и безрецептурного приёма антибактериальной терапии часто встречаются:
Отит у ребенка
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Я мама 9 лет. дочери. Были на приеме у Игнатьевой Ольги Николаевны. Понравилось отношение внимательное к нам. Все назначения подробные и адекватные. Очень понравился доктор. Однозначно будем ходить. Профессионал.

Средний отит очень распространен у детей. Вирусное или бактериальное воспаление слизистых оболочек достаточно болезненное, но чаще всего заживает быстро и без осложнений. Воспалению среднего уха предшествует простудное заболевание носоглотки. Но не стоит недооценивать данное состояние. Чем раньше будет поставлен диагноз и назначено лечение, тем лучше.
Наружный отит у ребенка развивается при прямом контакте с источником инфекции и поражает наиболее подверженную воздействию часть слухового прохода. Более распространенным является средний отит, который затрагивает часть за барабанной перепонкой (эта форма болезни не заразна).

Виды отита у детей
Воспалительное заболевание уха имеет различную локализацию и симптоматику:
Наружный. Поражает видимую часть ушной раковины и начинается с появления фурункула или нагноения.
Средний. Патологический процесс охватывает область среднего уха и барабанную перепонку.
Отит бывает катаральный и гнойный, в зависимости от характера воспалительного экссудата Катаральная форма развивается на фоне воспалительного процесса носоглотки и часто протекает без ярко выраженной симптоматики. Гнойный отит у ребенка имеет инфекционный характер и охватывает все анатомические отделы среднего уха.
Причины отита у ребенка
Дети более восприимчивы к отиту, особенно в дошкольном возрасте. Причины этой предрасположенности различны. Прежде всего, это проблема анатомического строения: евстахиева труба, расположенная внутри слухового прохода и соединяющая ухо с горлом, еще не имеет такого положения, как у взрослого человека. Именно поэтому гнойное содержимое трудно выделяется, застаиваясь внутри.
Кроме того, иммунная система ребенка, как правило, незрелая в первые годы жизни, что затрудняет борьбу с инфекциями. Увеличенные миндалины, носовые полипы (наросты слизистой оболочки в носу) или хронические инфекции верхних дыхательных путей осложняются присоединением различных инфекций. Как только бактерии или вирусы попадают в среднее ухо через ушную трубку, они вызывают воспалительный процесс.
Маленькие дети особенно восприимчивы к ушным инфекциям, т. к. евстахиева труба у них еще очень короткая, но имеет сравнительно большой диаметр. В результате отделяемый секрет или другая тканевая жидкость выделяется значительно хуже, чем у взрослых, обеспечивая вирусы и бактерии идеальной питательной средой. В результате воспаления, вызванного возбудителями, слизистые оболочки продолжают набухать, и выделяемый секрет закупоривает внутреннее ухо. В редких случаях патогены проникают в ухо через кровь. Примерами этого является отит при скарлатине.
Факторы, повышающие риск развития среднего отита у детей:
Острый средний отит у детей часто вызван бактериями, такими как пневмококк, стрептококк или стафилококк. Они проникают из носоглотки в среднее ухо, где размножаются и вызывают воспаление. Среди причин также следует выделить мельчайшие травмы кожи слухового прохода, которые возникают при неправильном использовании ватных палочек или других вспомогательных средств.
Если заболевание протекает без осложнений, то может быть вылечено спонтанно – через 2-3 дня. При назначении терапии первые улучшения, как правило, происходят через несколько дней, а инфекция должна исчезнуть в течение недели. Если у ребенка осталась жидкость в ухе после выздоровления, то необходимо динамическое наблюдение. В норме она присутствует в течение 3-6 недель после выздоровления.
Симптомы отита у детей
При развитии заболевания дети очень беспокойны и много плачут. Сначала они хватаются за больное ухо, позже любое прикосновение вызывает сильную боль. Дети старшего возраста отказываются от какой-либо пищи, жалуются на резкую, пульсирующую боль.
Основные симптомы отита у детей:
высокая температура тела (до 40 градусов);
ухудшение общего состояния.
Поскольку накопление выделений в ухе вызывает декомпенсацию в механизме управления давлением, могут присутствовать такие симптомы, как тошнота, рвота, головокружение, потеря аппетита и бессонница.
Случается, что из уха также вытекает гнойный, кровянистый секрет. Данный признак указывает на разорванную барабанную перепонку. После появления гнойных выделений внутреннее давление ослабевает и боль проходит. Наружный отит сопровождается болью при нажатии на козелок, отеком и зудом в области ушной раковины.
Возможные осложнения
Накопление жидкости в среднем ухе может повлиять на слух. Если жидкость не удаляется или ушная трубка остается заблокированной в течение длительного времени, то есть риски присоединения бактериальной инфекции.
Редкие осложнения отита у детей:
воспаление прилегающих костей (мастоидит) с покраснением за ухом и оттопыренной ушной раковиной;
воспаление мозговой оболочки (менингит) или паралич лицевого нерва.
Если у ребенка часто возникает данное заболевание, слух может ухудшаться. Не исключено, что это замедлит развитие речи.
Диагностика отита у детей
При появлении первичных симптомов необходимо проконсультироваться с педиатром, чтобы определить верный терапевтический путь. При необходимости пациент будет направлен к узкому специалисту – отоларингологу.
Врач осматривает ухо с помощью отоскопа. Выпуклость барабанной перепонки указывает на скопление жидкости и повышение внутреннего давления. Специалист в обязательном порядке изучает историю болезни ребенка:
часто ли он страдает от ушных инфекций;
была ли диагностирована инфекция в недавнем времени в области дыхательных путей.
При ухудшении слуховых качеств ЛОР проверяет слух ребенка. Специалист также может провести проверку подвижности барабанной перепонки (тимпанометрию), чтобы обнаружить скопление жидкости в среднем ухе.
Лечение отита у ребенка
Существуют различные подходы к лечению инфекции слухового прохода. Врачи, как правило, избегают немедленного назначения антибиотиков по нескольким причинам, тем более что отит часто заживает спонтанно через несколько дней. Если инфекция вызвана вирусом, антибактериальные препараты будут совершенно бесполезны. Антибиотики также не лишены побочных эффектов и могут вызывать резистентность.
Основные методы лечения отита у ребенка:
Антибактериальное. Назначаются антибиотики, если ребенок страдает частыми ушными инфекциями, а также при наличии факторов риска развития осложнений. Врачи, как правило, принимают выжидательную тактику (от 48 до 72 часов), чтобы оценить состояние пациента. Препаратом выбора, как правило, является Амоксициллин.
Болеутоляющее. Для облегчения общего состояния ребенка и уменьшения боли назначаются обезболивающие препараты. Ушные капли не только снимают дискомфорт, но также уменьшают отек и устраняют воспалительный процесс. Имеется противопоказание – нарушение целостности барабанной перепонки.
Обязательно назначаются назальные сосудосуживающие спреи, которые останавливают образование слизи в носовых пазухах и предотвращают прогрессирование болезни.
В тяжелых случаях, когда средний отит повторяется снова и снова, в барабанную перепонку вставляется небольшая трубка. Таким образом, жидкость может стекать. Иногда при частых ушных инфекциях необходимо удалить миндалин.
В неперфоративной стадии проводится очищение наружного слухового прохода и промывание среднего уха. Для улучшения функции слуховой трубы назначается процедура продувания по Политцеру.
Хирургическое лечение отита у ребенка проводится при сильных и продолжительных болях, нагноении в ушной полости и разрыве барабанной перепонки. Операция (тимпанопластика) необходима в запущенных случаях, когда прогрессирует тугоухость и повреждается слуховая косточка.

Профилактика
Чтобы предотвратить развитие отита, нужно соблюдать ряд рекомендаций:
Если у ребенка простуда, следует использовать сосудосуживающие назальные капли (по назначению врача).
Прививки против отдельных патогенов, таких как пневмококк и грипп могут предотвратить часть инфекций.
Своевременное и правильное очищение носовых ходов от скопившейся слизи.
Острый отит у детей является одним из наиболее распространенных заболеваний. Частые или запущенные ушные инфекции представляют опасность для слуха и речи. Лечение нужно проводить своевременно, обратившись к врачу.
Преимущества лечения отита в клинике «РебенОК»
В клинике работают врачи с большим практическим опытом. Специалисты используют современное диагностическое оборудование и назначают эффективное лечение детского отита, учитывая возраст и состояние пациента. При необходимости можно вызвать врача на дом или воспользоваться услугой «Online-консультация».
Бойкова Н.Э., Рыбалкин С.В. Острый средний отит у детей: стандарты лечения. [Электронный ресурс]
Устинович А.А., Устинович К.Н. Особенности клинических проявлений острого среднего отита у детей первых месяцев жизни. [Электронный ресурс]
Статья не заменяет прием врача. Обязательно проконсультируйтесь со специалистом, который определит диапозон и назначит лечение.