Ацетон при беременности
🍭 Продолжая тему гестационного сахарного диабета (ГСД), постараюсь ответить на запросы о более подробных рекомендациях по питанию.
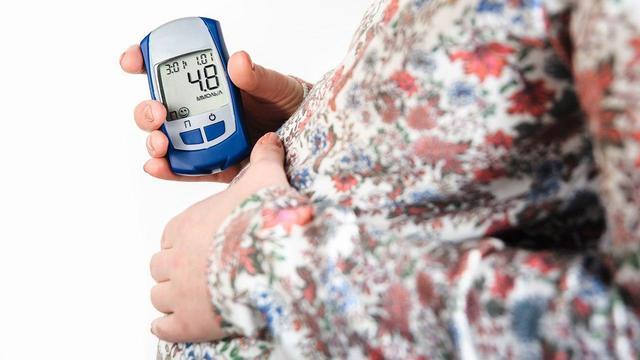
🍏 Главное в лечении ГСД – это изменение питания. Умеренные физические нагрузки также могут быть полезны, но львиная доля успеха — в составлении адекватного клинической ситуации индивидуального плана питания (и, разумеется, в соблюдении этих рекомендаций). Цель лечения ГСД – достижение целевых уровней глюкозы (сахара) крови как натощак (т.е. после ночного голодания), так и в течение дня. Особенно важны уровни глюкозы на пике ее всасывания, т.е. через 1-2 ч после приема углеводистой пищи. У беременных без нарушения углеводного обмена цифры глюкозы натощак не превышают 5,1 ммоль/л, через 1 ч после еды – 7,0 ммоль/л. К счастью, этих целей в 85-90% случаев удается достичь с помощью изменения питания. Если мы с помощью подходящего питания добиваемся целевых уровней глюкозы, то риски для матери и плода/новорожденного снижаются.
🍗🥚 Напомню, что основные питательные вещества, которые мы получаем с пищей — это белки, жиры и углеводы. Белковая пища и жиры калорийны, но всасываются в виде аминокислот и мелких частичек жира, поэтому их употребление не приводит к повышению глюкозы в крови сразу после еды. Это значит, что после поедания яичницы (из одного яйца или из трех, неважно, даже если эта яичница будет с салом), значительного повышения сахара крови не произойдет. Продукты, содержащие в основном белки и/или жиры — это мясо/птица, рыба, сыр, творог, яйца, масло, орехи.
🍞🍞 Углеводы состоят из соединенных между собой молекул глюкозы, и в желудочно-кишечном тракте мы эти длинные или не очень длинные молекулы расщепляем на молекулы глюкозы, в виде которых и происходит всасывание. Чем длиннее и сложнее молекула, и чем менее обработан продукт питания, тем медленнее происходит расщепление, всасывание и повышение сахара крови. Это значит, что стакан фруктового сока повысит сахар крови гораздо больше и гораздо быстрее, чем порция спагетти из твердых сортов пшеницы. Это так же значит, что чем больше порция углеводистой пищи, тем больше повысится сахар крови в течение 1-2 ч после еды. То есть порция спагетти должна быть небольшой 🙂
🍰 Примеры быстрых углеводов — сахар и то, что сахар содержит (сладости, печенье, варенье, мед, конфеты и пр), а также сладкие напитки, в тч фруктовые соки.
🥔 Примеры продуктов, содержащих медленные углеводы — крупы, фрукты, жидкие молочные продукты, картофель, все изделия из муки (хлеб, макароны), бобовые.
🥒Овощи и грибы содержат в основном неперевариваемые углеводы. А раз они не перевариваются, то и сахар значимо не повышают.
🥗В двух словах, нам нужно максимально ограничить количество пищи, которая быстро всасывается и быстро повышает сахар крови (т.н . «быстрые» углеводы), и равномерно распределить «медленные» углеводы маленькими порциями в течение дня.
☝Совсем убрать углеводы из еды — не выход. Тогда организм начнет производить глюкозу из жиров, и в организме матери повысится концентрация продукта распада жиров — кетоновых тел (например, ацетона), которые в большом количестве могут негативно влиять на развитие головного мозга плода. Поэтому при ГСД нам необходимо соблюдать баланс — изменить питание так, чтобы глюкоза не превышала целевые значения, при этом не допуская появления кетоновых тел (ацетона) в моче. Если это невозможно, то есть показания для назначения инсулина.
🥑 Существуют общие рекомендации, которые нужно знать и которые представлены ниже. Кроме того, надо понимать, что каждая беременная уникальна, и рекомендации по питанию зависят от возраста, индекса массы тела до беременности, сопутствующих заболеваний, а также результатов контрольных измерений сахара крови и лабораторных анализов на фоне текущей диеты.
🍜 Общие принципы питания при ГСД:
🥝 Диета должна быть полноценной и «здоровой» по составу, содержать достаточное количество овощей и зелени, белковых продуктов, полезных жиров и медленных углеводов.
🥕Питание должно быть дробным, т.е. перерывы между приемами пищи в дневное время должны составлять не менее 2 и не более 4 ч
🍝 Таким образом, в дневное время должно получаться примерно три небольших приема пищи и 2-3 перекуса
🍤Не стоит пропускать приемы пищи и перекусы. В отличие от других периодов жизни, во время беременности важен перекус перед сном.
🥃 Избегайте сладостей и сладких напитков. Это значит, что нужно максимально ограничить конфеты, торты, печенья, пончики, мед, варенье и сахар. Из напитков не нужны лимонады, сладкий чай/кофе, фруктовые соки (да, и собственного изготовления, и «без добавления сахара» тоже!)
💊Вы можете использовать некалорийные сахарозаменители, безопасные при беременности — аспартам, сукралозу, ацесульфам калия и стевиозид. Калорийные сахарозаменители (фруктоза, ксилит, сорбит) лучше не использовать, как и сладости на их основе.
🐟 Диета должна содержать достаточно белковых продуктов и ограниченное количество насыщенных жиров. Желательно употреблять говядину и свинину без видимого жира, курицу и индейку, рыбу, оливковое масло, орехи. Однако, с целью ограничения поступления ртути во время беременности количество морской рыбы желательно ограничить до двух раз в неделю. Другие источники белка — сыр, яйца, орехи, бобовые, творог — также приветствуются.
🍞 Так называемые «медленные» углеводы необходимо делить на маленькие порции, равномерно распределять их в течение дня и стараться не употреблять более 1-2 углеводсодержащих продуктов за один раз. Это касается всех круп, картофеля, макарон, фруктов, хлеба, молока и жидких молочных продуктов. К примеру, если Вы съели на завтрак творог и полбанана (творог не учитываем, половина банана содержат не так уж много углеводов), то глюкоза будет не такой высокой, как после сладкой каши, да еще сваренной на молоке (крупа+молоко+сахар).
🍵Отдавайте предпочтение цельнозерновым продуктам. Чем больше обработано зерно/крупа, тем меньше времени требуется на переваривание углеводов и тем быстрее эти продукты повышают сахар крови. Поэтому после манной каши сахар крови поднимется быстрее и выше, чем после гречки или «дикого» риса. По тем же причинам стоит выбирать цельнозерновой хлеб или хлеб с отрубями вместо обычного батона, а также вареный или печеный картофель вместо пюре.
🥝Есть фрукты полезно и здорово, но количество за один раз должно быть небольшим. Например, если Вы съели три небольших яблока за день, то между ними должен быть промежуток в несколько часов. А если Вы съели одно большое (бывают такие яблоки, на 300-400 г) или огромный апельсин, то это должно быть не за один присест, а в разное время дня по частям. От фруктовых соков лучше отказаться, или пить 100% соки с мякотью, порциями не более 100-150 мл (если это не приводит к избыточному повышению глюкозы крови через час после употребления сока).
🥛Молоко, кефир, ряженка, питьевой йогурт – лучше использовать жидкие молочные продукты с небольшим процентом жира, и не более стакана (200 мл) в один прием пищи. Стоит отказаться от подслащенных йогуртов и творожков, а также от творожных сырков/творожной массы.
🥜Бобовые содержат медленные углеводы, хотя и в меньшем количестве, чем крупы или картофель. При хорошей переносимости их можно и нужно употреблять, размер порции не должен быть большим.
🍆Овощи содержат небольшое количество «медленных» углеводов, и богаты неперевариваемой клетчаткой (пищевыми волокнами) и полезными веществами. Желательно есть овощи несколько раз в день. Зелень, салаты, разные виды капусты, помидоры, лук, стручковая фасоль и пр. – все это только приветствуется! Грибы также содержат неперевариваемую клетчатку; их употребление не приводит к повышению сахара крови.
☝При появлении кетоновых тел в моче рекомендуется ввести дополнительный перекус (небольшое количество «длинных» углеводов) перед сном.
👀 Все вышеперечисленные пункты — ориентир, который можно и нужно использовать. Важно контролировать сахар крови после употребления разной углеводистой пищи — важно понять, какие именно продукты стоит исключить или сильно ограничить; какие размеры порции выбирать. Некоторые женщины обнаруживают, что могут есть рис или гречку, но после картофеля в любом виде не удается поддерживать целевой уровень сахара. У других 1-2 картофелины не вызывают никаких проблем, а вот фрукты получает есть только по долькам. И так далее.
🍅 В первые недели после начала лечения обычно требуется 3-4 измерения глюкозы крови в течение дня (натощак + через 1 ч после углеводистой пищи). Кому-то придется измерять чаще, при полном благополучии можно перейти на более редкие замеры. После установления диагноза ГСД и начала самоконтроля у нас есть 1-2 недели для достижения целевых показателей гликемии с помощью изменения питания.
💉Кроме замеров глюкозы, нужны: определение кетоновых тел в моче (в норме их нет), самоконтроль уровня артериального давления (целевые уровни менее 130/80 мм рт ст ), а также показатели экспертного УЗИ (признаки фетопатии, многоводия и т.д.). Иногда требуется суточное мониторирование уровня глюкозы в течение 2-3 суток.
Ацетон при беременности

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Обнаружение ацетона в моче является признаком нарушений в функционировании каких-либо органов и систем. Данная лабораторная находка подразумевает проведение дальнейшего комплекса диагностических мероприятий для выявления причины появления ацетона в моче.
Обычно анализ на определение ацетона назначается, когда начинают беспокоить клинические симптомы заболевания. В таком случае параллельно с другими исследованиями выполняется полное обследование и постановка диагноза. Ацетон при беременности может обнаружиться при ухудшении самочувствия женщины.
Однако случается, когда беременная планово сдает анализы и выявляется ацетон. Это говорит о начальной стадии заболевания, когда клинической симптоматики еще нет, но лабораторно определяются изменения в моче.
При появлении ацетона в моче женщину начинает беспокоить рвота, которая не приносит облегчения. Вследствие этого беременная теряет силы, появляется головокружение и отсутствует аппетит. Такое состояние является показание для срочной госпитализации.

[1]
Код по МКБ-10
Причины повышенного ацетона при беременности
Причины повышенного ацетона при беременности включают в себя патологические состояния и неправильно питание женщины. Ацетон очень часто появляется в моче в большом количестве при нарушениях режима питания.
Во-первых, повышение уровня ацетона возможно при недостаточном поступлении пищи в организм. Это может быть целенаправленным и осознанным голоданием беременной (так называемой диетой), когда женщина не хочет набрать лишние килограммы.
Кроме того при наличии токсикоза далеко не все беременные полноценно питаются вследствие присутствия постоянной рвоты. В результате организм не получает питательные вещества.
Во-вторых, беременная может нарушать рекомендации по питанию и употреблять избыточное количество жиров и белков, что ведет к их неполному расщеплению и повышению уровня ацетона. С другой стороны большой объем употребляемых углеводов также способствует появлению ацетона.
Причины повышенного ацетона при беременности заключаются в потере жидкости и электролитов в результате неукротимой рвоты на фоне раннего токсикоза. Также не стоит забывать о гестационном диабете, для выявления которого необходимо исследовать кровь на сахар.

[2], [3], [4], [5], [6], [7], [8], [9]
Запах ацетона при беременности
Некоторые характеристики мочи, такие как цвет и запах могут многое поведать о функционировании организма. На протяжении беременности женщине необходимо следить за данными показателями и при обнаружении каких-либо изменений, обратиться к специалисту.
В общем, моча при нормальных условиях не имеет неприятного запаха, но при интенсивном разложении белка возможны изменения ее характеристик.
Запах ацетона при беременности представляет собой довольно едкий, который напоминает запах незрелых яблок. Подобное состояние наблюдается при тяжелой степени токсикоза на раннем сроке беременности. Запах появляется в результате наличия ацетона в моче, который поступает из крови.
Клинически появление ацетона в крови проявляется сильной рвотой, отсутствием аппетита и слабостью. В результате так называемого голодания, организм не получает питательные вещества и ему приходится вырабатывать энергию путем расщепления собственных белков.
Данный процесс происходит не полностью, а продукты распада экскретируются с мочой, вследствие чего появляется запах ацетона при беременности.
На ранних сроках выявление высокого уровня ацетона подразумевает развитие тяжелого токсикоза, но на более поздних – он свидетельствует о нарушении работы эндокринной системы с появлением сахарного диабета.
Ацетон в моче при беременности
При постановке женщины на учет, на протяжении всей беременности ей следует регулярно сдавать анализы и выполнять некоторые инструментальные исследования, например, УЗИ. Таким образом, врач контролирует работу организма и течение беременности в целом.
С помощью анализа мочи появляется возможность обратить внимание на дисфункцию некоторых органов и вовремя устранить нарушения. Дело в том, что при беременности организм женщины становится слабее со стороны иммунной защиты, вследствие чего очень чувствителен к различным факторам.
Ацетон в моче при беременности считается серьезным показателем изменений в работе органов и систем. При обнаружении ацетона врач может заподозрить онкологическое заболевание, патологию эндокринной системы с развитием диабета, дисфункцию печени, изменения со стороны кровеносной системы (тяжелая анемия – снижение уровня эритроцитов в крови).
В зависимости от уровня ацетона происходит выбор методов по его снижению. Это может быть госпитализация или лечение в амбулаторном режиме. Не смотря на способ борьбы с повышенным ацетоном, главной задачей является его устранение и нормализация работы организма.
Ацетон в моче при беременности может подниматься не один раз за время беременности. В связи с этим следует помнить, что при однократном его выявлении, в дальнейшем необходимо периодически проводить тест на ацетон. Его можно проводить в домашних условиях с помощью специального теста, приобретенного в аптеке.
Поводом для внеплановой сдачи анализа мочи считается появление головокружение и рвота, которые свидетельствуют о нарушении работы органов и систем беременной.

[10], [11], [12]
Анализ мочи на ацетон при беременности
С помощью анализа мочи на протяжении беременности контролируется работоспособность органов и систем женщины. Анализ мочи на ацетон при беременности при его положительном значении дает представление о нарушениях в организме женщины. В большинстве случаев рекомендуется госпитализация для проведения дальнейшего исследования и лечения.
Существует несколько причин повышения уровня ацетона, но наиболее вероятной при беременности является тяжелая форма токсикоза с неукротимой рвотой, слабостью и отсутствием аппетита. В результате рвоты организм теряет большое количество жидкости и электролитов, что ведет за собой появление ацетона в моче.
Анализ мочи на ацетон при беременности может оказаться положительным при неправильном рационе питания женщины. Так, чрезмерное употребление жирных продуктов, в состав которых входят в основном белки и углеводы, а также сладкие изделия способствуют появлению ацетона в моче.
С другой стороны недостаточное поступление пищи при голодании, когда беременная старается не набрать лишние килограммы, и очень мало ест. Кроме того при токсикозе аппетит практически отсутствует, что усугубляет ситуацию и повышает уровень ацетона в моче.
В группу риска также стоит отнести беременных, у которых повышенный уровень сахара, что может привести к развитию сахарного диабета.
Повышенный ацетон при беременности
В процессе беременности необходимо регулярно проходить обследование для предотвращения развития серьезной патологии и выявления нарушений на начальном этапе. С этой целью сдается анализ крови, мочи и проводится ультразвуковое исследование.
Повышенный ацетон при беременности – это признак развития каких-либо дисфункций в организме. Если поднимается уровень ацетона на ранних сроках беременности, тогда следует задуматься о тяжелом токсикозе.
Однако в таком случае существует небольшая вероятность, что помимо появления ацетона не будет других клинических проявлений, например, рвоты. Иногда именно этот симптом заставляет беременною внепланово сдавать анализы.
Повышенный ацетон при беременности на более поздних сроках может свидетельствовать о гестозе, что также создает угрозу не только женщине, но и плоду. Ацетон в моче появляется вследствие неполного расщепления белков и жиров.
В зависимости от уровня ацетона выбирается тактика ведения беременной. При небольшом количестве ацетона допускается амбулаторное лечение, но при высоком уровне и выраженной клинической симптоматики необходима госпитализация и постоянный медицинский контроль.
Все самое важное о кетонах
Для того, чтобы понимать зачем необходимо контролировать уровень кетонов в моче и/или крови и при каких обстоятельствах это действительно важно, давайте разберемся что такое кетоны и почему они появляются в крови и моче человека.
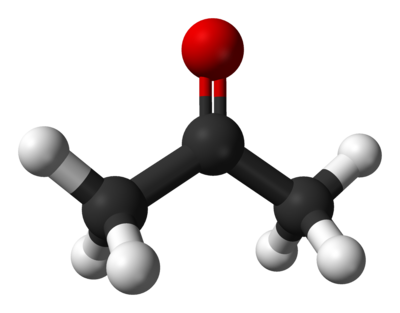
Слово кетон произошло от старого немецкого слова Aketon (ацетон). Кетоны или кетоновые тела – вещества, состоящие из соединения кислорода с водородом и углеводородом.
Существует много разновидностей кетонов, например, убихинон, он крайне важен для работы сердца, кетоновую группу содержат фруктоза, прогестерон, кортизон, тетрациклин, камфора, природные красители и многие другие вещества.
Кетоны постоянно синтезируются в клетках печени и присутствуют в моче и крови каждого человека, они ежедневно выделяются в незначительных количествах, из которых
70% приходится на слабую бета-гидроксимасляную кислоту,
26% на более сильную ацетоуксусную кислоту (ацетоацетат) и
Ацетон, кроме того, выделяется и при дыхании, поэтому такое небольшое его количество в моче с помощью проб не определяется. Считается, что норма кетонов в моче здорового человека – их полное отсутствие.
Чтобы обеспечить ткани и органы энергией, организм использует в качестве ее источника глюкозу или гликоген, который в небольшом количестве запасен в печени. Когда же внутриклеточный уровень глюкозы снижен и клетки «испытывают голод», начинают мобилизоваться жировые запасы организма.
Жир расщепляется в печени и в ходе этого процесса образуются побочные продукты – кетоновые тела. Они могут использоваться в качестве альтернативного источника энергии почками, сердцем, мышцами и головным мозгом.
Состояние, при котором обнаруживается избыток кетонов в крови, называется кетонемия, в моче – кетонурия. Чаще всего кетоны исследуют в моче и существует ряд заболеваний и состояний, приводящих к кетонурии. К ним относятся: неправильное питание (голодание), чрезмерные физические и эмоциональные нагрузки, обморожение, интоксикации, тяжелые инфекционные заболевания и травмы, панкреатит, тиреотоксикоз, алкоголизм и сахарный диабет.
Что объединяет такие разные состояния, мы уже можем ответить – кетоны вырабатываются в том случае, если клетки «голодают» или при дефиците инсулина, поэтому различают «голодные кетоны» и кетоны при сахарном диабете, хотя химически эти вещества ничем не отличаются.
При голодании пища в организм не поступает, уровень глюкозы крови снижается, прекращается выработка инсулина и в кровь поступает его антагонист – гормон глюкагон, он заставляет организм использовать запасы гликогена, находящиеся в печени. Когда эти запасы заканчиваются, начинает расщепляться жировая ткань, образуются кетоны.
При сахарном диабете, уровень глюкозы крови наоборот повышен, но инсулина недостаточно и глюкоза из крови в клетку попасть не может, клетка испытывает «голод», но организм воспринимает эту ситуацию точно также, как при голодании. Вырабатываются гормоны адреналин и глюкагон, в печени расщепляется гликоген, затем жировая ткань и образуются кетоны. Эту ситуацию еще называют «голод среди изобилия». Глюкоза в избытке циркулирует в кровотоке, не попадая в клетки, образовавшиеся кетоны тоже попадают в кровь, а затем оба вещества выводятся с мочой и только введение инсулина может разорвать этот порочный круг.
Недостаток инсулина может быть вызван различными причинами:
- Дебют сахарного диабета 1 типа, когда человек не обращает должного внимания на симптомы заболевания;
- Различные состояния у пациентов с сахарным диабетом 1 типа, при которых потребность в инсулине возрастает. Например, половое созревание, период активного роста, острое инфекционное заболевание, сопровождающееся лихорадкой, операции, травмы;
- Пропуск введения инъекций инсулина в течение 12-24 часов по какой-либо причине;
- Истощение продукции собственного инсулина у пациентов с сахарным диабетом 2 типа;
- Сопутствующие заболевания, операции, травмы у пациентов с сахарным диабетом 2 типа;
- Прием различных препаратов (кортизон, диуретики, эстрогены, гестагены) пациентами с сахарным диабетом обоих типов;
- Удаление поджелудочной железы у лиц, ранее не страдавших сахарным диабетом.
Материал по теме:
Кетоацидоз
Накопление кетонов в крови называется кетоз и, если дефицит инсулина не восполнен, кетоны изменяют рН крови в кислую сторону, оказывают токсическое действие на организм и развивается кетоацидоз.
Организм пытается бороться с избытком кетонов, выделяя их с мочой, учащается мочеиспускание, ацетон выводится также через легкие, придавая выдыхаемому воздуху специфический «фруктовый» запах. Также постепенно нарастают тошнота, рвота, боль в животе, общая слабость, все это может привести к развитию жизнеугрожающего состояния – кетоацидотической коме. Лечение кетоацидоза необходимо проводить в стационаре путем введения необходимого объема жидкости и инсулина.
Крайне важно запомнить следующие ситуации, при которых необходимо определить уровень кетонов в моче:
- Вы заболели, например, простудным заболеванием, сопровождающимся повышением температуры;
- Уровень глюкозы крови больше 14-15 ммоль/л в течение нескольких часов;
- У вас появились симптомы инсулиновой недостаточности (тошнота, рвота, боль в животе, частое дыхание, запах «ацетона» изо рта).
Материал по теме:
Каким образом можно определить уровень кетонов в моче?
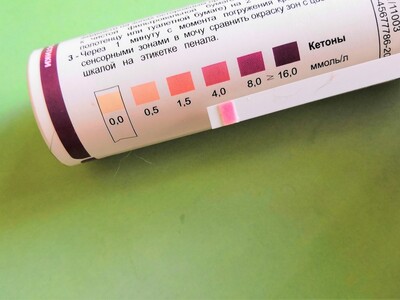
Определить кетоны в моче можно в лабораторных и домашних условиях. Для этого специальную полоску, пропитанную щелочным веществом и нитропруссидом натрия помещают в мочу на 1 минуту (доступны в аптеках). При наличии в моче повышенного уровня кетонов, полоска меняет цвет с белого на коричнево-красный. Оценку реакции проводят по цветовой шкале – «негативное», «небольшое», «среднее» и «значительное» содержание кетонов. Тест прост в проведении и его можно выполнять неограниченное количество раз.
Для более точных и специфичных результатов необходимо взять анализ крови, который также можно провести в лаборатории и дома. Кроме того, реакция в тест-полосках проходит с ацетоацетатом мочи, а содержание бета-гидроксимасляной кислоты в моче определить нельзя, поэтому они непригодны для оценки эффективности лечения диабетического кетоацидоза.
Результаты интерпретируются следующим образом: в норме уровень кетонов в крови должен быть ниже 0,6 ммоль/л, уровень 0,6-1,5 ммоль/л указывает на возможность диабетического кетоацидоза, а > 1,5 ммоль/л – на высокий риск кетоацидоза или уже имеющийся кетоацидоз.
Сравнение и соответствие уровней кетонов в крови и моче
Уровень кетонов в крови (ммоль/л)
Уровень кетонов в моче
«негативный» или «следы»
«следы» или «небольшой»
«небольшой» или «значительный»
Важно знать и о возможных ложноположительных и ложноотрицательных результатах определения кетонурии.
Ложноположительный результат (кетоны в моче определяются, но нет опасности развития диабетического кетоацидоза) вследствие:
- Приема некоторых лекарств (например: каптоприл, вальпроат);
- Ацетон может циркулировать в крови в течение многих часов, даже после введения необходимой дозы инсулина. При этом новые кетоны не образуются и в крови не определяются.
Ложноотрицательный результат (кетоны в моче не определяются, но они там есть) вследствие:
- Приема большого количества витамина С (аскорбиновая кислота) или салициловой кислоты (содержится во многих болеутоляющих средствах, таких как аспирин);
- Крышка банки с полосками был открыта слишком долго;
- Срок годности тест-полосок закончился.
Таким образом, если в утренней моче определяются кетоны, а уровень глюкозы крови низкий, это «голодные кетоны». Вы можете испытывать общую слабость и тошноту, при появлении подобных симптомов необходимо съесть углеводсодержащую пищу с последующим введением необходимой дозы инсулина. Также обязательно определите уровень глюкозы крови во время следующей ночи, чтобы исключить возможность ночной гипогликемии. Высокий уровень глюкозы в моче указывает на то, что уровень глюкозы крови был высоким в течение ночи, хотя он и низкий в утренние часы.
Если уровень кетонов в моче (и/или крови) высокий и уровень глюкозы крови превышает 15-20 ммоль/л, это говорит об инсулиновой недостаточности. Приоритетом номер один является введение дополнительной дозы инсулина. Поэтому:
- Введите 0,1 Ед/кг веса инсулина короткого действия (предпочтительно Новорапид или Хумалог);
- Определите уровень глюкозы крови через 1-2 ч;
- Введите еще 0,1 Ед/кг веса , если уровень глюкозы крови не снизился;
- Не вводите инсулин короткого действия чаще, чем каждые 3 часа, чтобы избежать возникновения отсроченной гипогликемии;
- Определите уровень кетонов в крови через час после введения дополнительной дозы инсулина – он должен снизиться;
- Потребляйте больше жидкости (воды);
- Если уровень кетонов крови 3 ммоль/л и более, срочно обратитесь к врачу!
Кетоны при беременности
Частой причиной для беспокойства является определение кетонов в моче у беременных женщин. Примерно у 30% беременных женщин, не страдающих сахарным диабетом, в утренней моче обнаруживаются кетоны.
Кетоны в моче при беременности могут наблюдаться, если женщина длительное время соблюдает безуглеводную диету, при отравлении, инфекционных заболеваниях, при сильном эмоциональном стрессе, гестозе. Кетоны в моче могут сигнализировать и о сахарном диабете.
Беременность – период, в который существует риск развития так называемого специфического диабета беременных или гестационного сахарного диабета. Заболевание обычно исчезает самостоятельно после родов, однако во время беременности может существенно влиять на развитие малыша. Поэтому при обнаружении кетонов в моче при беременности, в первую очередь, важно исключить сахарный диабет, в том числе и сахарный диабет 1 типа, дебют которого может совпасть с наступлением беременности.
В разные периоды беременности у женщин с сахарным диабетом 1 типа различная потребность в инсулине. Она снижена в начале беременности, а затем неуклонно растет, почти до 36-38 недель, когда становится в два раза выше, чем до возникновения беременности. Это обусловлено увеличением веса во время беременности и секрецией вырабатываемых плацентой гормонов, которые противодействуют снижению уровня глюкозы в крови.
Во время беременности, продукция кетонов в периоды инсулиновой недостаточности увеличивается, что делает более вероятным развитие кетоацидоза.

Кетоацидоз во время беременности очень опасен для мамы и для ребенка.
Необходимо регулярно контролировать уровень кетонов в крови или моче, особенно при плохом самочувствии или при заболевании, сопровождающемся повышенной температурой. Употребление «медленных углеводов» перед сном снижает риск гипогликемии в ночное время и появления «голодных кетонов».
Таким образом, уровень кетонов несомненно является важным показателем, контроль которого не требует больших усилий (определение уровня кетонов в моче или крови занимает не более 5 минут), но отвечает на многие вопросы, связанные с заболеванием. Своевременный контроль предотвращает развитие жизнеугрожающего состояния – диабетического кетоацидоза.
Кетоновые тела в моче и кетонурия (кетоны в моче) — норма, симптомы, лечение

Присутствие кетоновых тел в моче называется кетонурией. Это ненормальное явление, так как причиной присутствия кетонов в моче является, прежде всего, диабет типа 1. Другие причины включают голодание, чрезмерную физическую нагрузку, алкоголизм и крайне низкое потребление углеводов.
Достаточно высокая концентрация кетоновых тел в моче означает, что организм для получения энергии использует жиры, а не глюкозу.
Что такое кетоновые тела?
Это соединения, которые возникают в результате биохимических изменений в жирах. Кетоновые тела образуются в печени, откуда они попадают в кровь. У здорового человека норма кетоновых тел в крови не должна превышать 0,2 ммоль / л.

Механизм образования кетоновых тел
Глюкоза является основным энергетическим материалом для клеток, но при ее недостатке энергия поступает из жиров. В моче и крови человека присутствуют 3 кетоновых тела: B-гидрокси-масляная кислота, ацетоуксусная кислота, ацетон.
Кетоны в моче — обратите внимание
Состояние, при котором кетоновые тела присутствуют в моче, называется кетонурия. Если в моче обнаружены кетоновые тела, это означает, что организм использует жиры для получения энергии. Может быть много причин, вызывающих кетонурию, наряду с сопутствующими симптомами.
Симптомы возникают, когда организм не в состоянии утилизировать углеводы. что приводит к сжиганию жира у пациентов с диабетом. У пациентов без диабета причиной кетонурии может быть недостаток углеводов. Главное, определить причину кетонов в моче как можно скорее и начать соответствующее лечение. Значение имеет каждый день задержки.
Симптомы, которые могут сопровождать кетонурию
Если есть кетоны в моче или симптомы, которые могут быть связаны с наличием кетонов в моче, следует немедленно обратиться к эндокринологу. Симптомы появляются при уже прогрессирующей кетонурии.
Признаки, которые могут указывать на наличие кетоновых тел:
- характерный — фруктовый запах изо рта — за него отвечает ацетон, который присутствует в выдыхаемом воздухе (это наиболее характерный симптом кетонурии );
- высокий уровень глюкозы в крови, превышающий 300 мг / дл;
- изменился цвет кожи, покраснение или наоборот — бледный цвет;
- желудочно-кишечные симптомы — диарея, рвота, боль в животе;
- частые инфекции;
- хроническая усталость;
- сухость во рту и усиление жажды;
- полиурия.
Исследование мочевых кетоновых тел
Кетоновые тела могут быть обнаружены с помощью стрип-тестирования анализа мочи. Сдавать нужно утреннюю мочу среднего потока, когда первая порция мочи поступает в туалет, средняя часть — в специально подготовленный стерильный контейнер, а последняя — снова в туалет.

Тестирование анализа мочи
Прежде чем собирать мочу, нужно помыться. В течение периода, предшествующего общему анализу мочи, не меняйте свою диету и не выполняйте слишком много упражнений.
Нормальный результат теста тела мочи на кетоны отрицательный. Если в моче обнаруживаются кетоновые тела, лечение должно быть начато немедленно.
Причины кетоновых тел в моче
- Диабет, чаще всего диабет 1 типа . Тело диабетика не справляется с сжиганием углеводов. Причина этого — дефицит инсулина, связи с чем жировые запасы мобилизуются для получения энергии. В результате этих изменений образуются кетоновые тела. Избыток кетонов накапливается в крови, и это состояние называется кетонемией. Организм, страдающий диабетом, желая избавиться от лишних кетонов, выделяет их вместе с мочой, а также с выдыхаемым воздухом. Чаще всего кетоновые тела в моче сопровождаются гипергликемией , то есть высоким уровнем глюкозы в крови, а также наличием глюкозы в моче (глюкозурия). Избыток кетоновых тел в организме приводит к развитию кетоацидоза. Это опасное для жизни состояние. Факторы, предрасполагающие к кетоацидозу, включают: неправильное использование инсулина, внезапное прекращение инсулиновой терапии, хронические инфекции, опасные для жизни состояния: инсульт, инфаркт, панкреатит.
- Низкоуглеводная диета . При длительном голодании кетоновые тела образуются в процессе чрезмерного B-окисления жиров.
- Хронический алкоголизм.
- Другие причины — временно в случае сильной рвоты, хронической лихорадки, чрезмерных физических нагрузок.
Определив причину присутствия кетоновых тел в моче, врач начнет соответствующее лечение.
Кетоны в моче — норма ацетона в моче и интерпретация результата
Нормой кетонов в моче является отсутствие кетоновых тел. Любой положительный результат (кет в моче положительный) означает проблему в организме и требует дальнейшей диагностики. Следы кетонов в моче или их низкие уровни, например кетоны в моче 5 или кетоны в моче 15 мг / дл, могут указывать на:
- интенсивные физические усилия;
- недостаток калорий в рационе;
- рвоту;
- лихорадку;
- ожоги;
- потребление алкоголя.


Чаще всего умеренная кетонурия возникает без симптомов, которые могут указывать на диабет или кетоацидоз.
Слишком высокое содержание кетонов в моче, т. е. результат теста, указывающий на содержание кетонов в моче 50 мг/дл и более, может говорить о более серьезных нарушениях здоровья, таких как заболевания с тяжелым истощающим течением, заболевания щитовидной железы или почечная глюкозурия. Высокие кетоны в моче также сопровождают декомпенсированный или недиагностированный и нелеченный диабет.
Кетоны в моче ребенка — причины
Ацетон в моче у детей чаще всего сопровождается рвотой или лихорадкой. Иногда это признак недоедания или недостаточности надпочечников — тогда высокий уровень кетоновых тел у детей в моче сопровождается гипогликемией, то есть низким уровнем глюкозы в крови. Напротив, кетоны в моче при низком уровне глюкозы при увеличении печени могут указывать на наличие гликогеноза.
Кетоновые тела и глюкоза в моче ребенка могут указывать на диабет; В молодом возрасте наиболее распространен диабет типа 1. Для определения наличия кетонов у ребенка необходимо сначала определить уровень глюкозы в крови натощак. Дальнейшая диагностика зависит от результата глюкозы.
Кетоновые тела в моче во время беременности — что они показывают?
Кетоны в моче во время беременности не редкость. Женщины, которые страдают от частой рвоты в первом триместре беременности, показывают наличие кетонов очень часто. Кроме того, привести к увеличению кетоновых тел в крови и моче может отсутствие аппетита при беременности или пропуск вечернего приема пищи за день до анализов мочи.
Так как высокое содержание ацетона в моче беременной женщины может указывать на гестационный диабет, состояние всегда требует дальнейшей диагностики. Тогда помимо кетонов в моче беременной женщины также может наблюдаться глюкоза, кроме того, могут быть симптомы кетоацидоза.
Следы кетонов в моче — лечение
Кетонурия — это не болезнь, а симптом болезни, поэтому ее невозможно вылечить. Чтобы восстановить уровень кетонов в моче до нормы, необходимо устранить или вылечить основное заболевание. Необходимо компенсировать нарушения кислотно-основного и водно-электролитного обмена. Это особенно важно в случае диабета, осложнением которого может быть кетоновая кома.
Чтобы избавиться от кетонов в моче при диабете, необходимо нормализовать уровень глюкозы и инсулина в крови. В случае кетонурии, вызванной недоеданием, необходимо изменить рацион питания на высококалорийный и обеспечить адекватный калорийный баланс. Во время рвоты назначаются противорвотные препараты.
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Запах ацетона изо рта – причины, диагностика, лечение
Запах ацетона изо рта говорит о нарушениях обмена веществ в организме. Этот симптом сопровождает кетонемию (ацетонемию) ― состояние, характеризующееся повышением концентрации кетоновых тел в крови. Кетоны участвуют в энергетическом обмене, активно используются головным мозгом и мышцами. В нормальных условиях их концентрация в крови ничтожно мала. Если синтез преобладает над утилизацией, кетоновые тела накапливаются. Процесс их окисления сопровождается образованием ацетона. Вещество выводится из организма через легкие, почки и кожу, обуславливая характерный запах выдыхаемого воздуха, мочи, пота и других секретов.
Причины появления запаха ацетона изо рта
Кетоновые тела образуются в организме при активизации альтернативных механизмов получения энергии, а именно, кетогенеза. Этот путь в норме обычно активизируется только при голодании, когда организм испытывает дефицит углеводов.
Кетоновые тела представлены ацетоуксусной и бета-оксимасляной кислотами, а также ацетоном. Это продукты метаболизма ацетил-коэнзима А (ацетил-КоА). Вещество образуется при распаде белков или жиров. Кетоновые тела синтезируются в печени и утилизируются в периферических тканях. Дисбаланс между выработкой и распадом кетоновых тел ведет к накоплению последних. Причинами могут быть особенности функционирования организма, специфический образ жизни или патологические состояния.
Диета
Питание с выраженным дефицитом углеводов, а также преобладанием белков и жиров в рационе заставляет организм получать энергию из кетоновых тел. Запах ацетона может появиться уже на 3-4-й день малоуглеводного питания. Кетогенная диета обычно применяется по медицинским показаниям и под контролем врача. О появлении специфического запаха ацетона необходимо сообщить доктору.
Высокие нагрузки при неполноценном питании

Запах ацетона изо рта у взрослого может возникнуть на фоне тяжелого физического труда или интенсивных занятий в спортзале при условии, что человек не получает минимально необходимое количество углеводов. Именно они являются источником энергии для мышц. Если человек тяжело работает и плохо питается несколько дней подряд, в организме вырабатываются кетоны, что может проявляться неприятным запахом.
Запах ацетона изо рта у ребенка может быть обусловлен лихорадкой на фоне вирусного заболевания. Такое состояние часто сопровождается снижением аппетита, что еще больше усугубляет проблему. Достаточно быстро запасы гликогена в организме истощаются, поэтому запускается синтез кетоновых тел.
Спровоцировать ацетоновый запах также может сильный стресс. Эмоциональное потрясение сопровождается возбуждением нервной системы и быстрым использованием углеводных резервов. Гормоны надпочечников стимулируют распад белков и жиров. В результате возникают благоприятные условия для повышения концентрации кетонов в крови.
Хроническое отравление алкоголем
При частом и длительном употреблении спиртных напитков метаболизм перестраивается. Переработка спирта в печени стимулирует образование кетоновых тел. Гипогликемия способствует разрушению мышц и запуску кетогенеза. Однако организм не в состоянии утилизировать такое большое количество кетонов, что ведет к существенному повышению уровня ацетона в крови. Если у человека, злоупотребляющего алкоголем, изо рта пахнет ацетоном, необходимо срочно обратиться за помощью. Такой симптом является предвестником опасных нарушений в организме.
Сахарный диабет
Если обнаруживается, что у взрослого пахнет ацетоном изо рта, врачи в первую очередь подозревают сахарный диабет первого типа. При этом состоянии организм страдает от дефицита инсулина, в результате чего метаболизм углеводов замедляется и начинается активный распад жиров (липолиз), который должен покрыть потребности в энергии. Одновременно с этим окисление жирных кислот сопровождается выработкой кетоновых тел. Достаточно быстро уровень ацетона в крови повышается, что проявляется соответствующим запахом.
Другие причины
Другими заболеваниями, при которых может возникать запах ацетона изо рта, являются:
- гепатиты (нарушается синтез кетоновых тел и процессы обезвреживания токсических веществ);
- тяжелые патологии почек (сопровождаются снижением функциональной активности и нарушениями процесса детоксикации организма);
- интоксикации и кишечные инфекции (могут провоцировать неукротимую рвоту, при которой синтез кетоновых тел повышается компенсаторно);
- тиреотоксикоз (сопровождается катаболическими процессами, а разрушение мышц и жира ведет к повышению уровня ацетона).
Запах ацетона – опасно или нет?
Запах ацетона изо рта тяжело не заметить, поскольку он похож на аромат моченых яблок и сильно привлекает внимание. Состояние всегда указывает на то, что обмен веществ протекает с некоторыми особенностями. Как вариант нормы такая ситуация допустима только при соблюдении кетогенной диеты и обязательно под контролем врача, которого необходимо информировать о любых изменениях в самочувствии. Иногда запах ацетона говорит о том, что пациенту требуется скорректировать режим питания, увеличить количество жидкости или вовсе отменить диету, поскольку организм не справляется с утилизацией кетоновых тел.
Во всех остальных случаях запах ацетона рассматривают как симптом ацетонемического синдрома. Состояние сопровождается множественными нарушениями в организме, проявляется отсутствием аппетита, слабостью, сонливостью и головными болями. В результате интоксикации ацетоном развивается ацетонемический криз. Состояние проявляется неукротимой рвотой, отсутствием возможности принимать пищу, спазмами в животе и повышением температуры тела. Обезвоживание опасно полиорганной недостаточностью. Чтобы предотвратить неблагоприятные последствия, необходимо вовремя обратиться за медицинской помощью.
Что делать, если изо рта пахнет ацетоном?
При жалобах на запах ацетона изо рта проводится диагностика кетоза. Маркерами ацетонемии являются обнаружение кетоновых тел в моче (тест – полоски / общий анализ мочи с микроскопией осадка) или повышение уровня бета-оксимасляной кислоты по результатам лабораторного анализа крови.
При подтверждении ацетонемического синдрома необходимо установить причины кетоза. Первично этим занимается терапевт или педиатр. При наличии специфических симптомов заболевания пациента направляют к профильному специалисту (эндокринологу, неврологу, гастроэнтерологу и др.).
Лечение при запахе ацетона изо рта
Симптоматическое лечение кетоза подразумевает следующие мероприятия:
- Коррекция рациона. Рекомендуется исключить жирные мясные блюда, модифицированные продукты, ограничить молочные изделия, овощи семейства пасленовых и сладости. Рацион должен базироваться на углеводных продуктах (каши, крупяные супы, картофель, галетное печенье и пр.).
- Коррекция питьевого режима. Необходимо исключить алкоголь, кофе и сладкую газировку. Рекомендуется увеличить количество чистой воды и добавить щелочные напитки.
- Регидратация. Проводится с помощью пероральных электролитов или препаратов для внутривенного введения (в зависимости от состояния пациента).
В комплексной медикаментозной терапии применяют противорвотные препараты, гепатопротекторы, кофакторы углеводного обмена и ферменты поджелудочной железы. Параллельно проводится этиотропная терапия. Лечение подбирается в персональном порядке с учетом общего состояния пациента и сопутствующих заболеваний.
При появлении характерного запаха ацетона изо рта обращайтесь в многопрофильный медицинский центр «МедПросвет». В клинике можно проконсультироваться с врачами общей практики (терапевт или педиатр) и узкопрофильными специалистами. Врачи центра составят для Вас индивидуальную программу диагностики причины кетоза и подберут лечения, которая включает симптоматическую терапию и мероприятия по лечению основного заболевания.
Записаться на первичный прием к врачу общей практики можно по телефону +7(812)374-84-00 или оставив заявку предварительной записи на сайте.
ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ У БЕРЕМЕННЫХ:
аспекты анестезиологического обеспечения родоразрешения
Диабетический кетоацидоз осложняет течение беременности от 1 до 3% женщин, страдающих сахарным диабетом. Это неотложное состояние, которое может иметь тяжелые последствия как для матери, так и для плода. Со времени начала применения инсулина материнская смертность вследствие диабета значительно снизилась (в доинсулиновую эру она была равна 50%, сегодня – менее 1%). Диабетический кетоацидоз чаще развивается во втором и третьем триместрах беременности, когда отмечается усиление инсулинорезистентности. В последние годы значительно снизилась перинатальная и детская смертность, однако до сих пор в этой группе больных она остается достаточно высокой. В доинсулиновую эру умирали 30-90% детей, родившихся от матерей, больных диабетом.
Диабетический кетоацидоз у беременных часто оказывается дебютом болезни. Сам женский пол влияет на течение диабета: у молодых женщин на 40% выше вероятность развития кетоацидоза на фоне имеющегося сахарного диабета и на 44% выше риск повторных госпитализаций для лечения кетоацидоза по сравнению с молодыми мужчинами. У беременных риск развития кетоацидоза еще выше, чем у небеременных женщин.
Факторы, которые предрасполагают к развитию кетоацидоза у беременных:
- голодание;
- обезвоживание при токсикозе первой половины беременности;
- снижение буферной емкости крови (дыхательный алкалоз беременности);
- увеличение продукции антагонистов инсулина;
- стресс.
Провоцирующие факторы кетоацидоза у беременных:
- инфекции;
- острые заболевания;
- отказ от применения инсулина;
- нерегулярный прием инсулина;
- лекарственные препараты – стероидные гормоны и адреноблокаторы.
Применение бета-миметиков также может спровоцировать развитие кетоацидоза у женщин с гестационным сахарным диабетом. Кетогенный эффект (то есть усиливающий выработку 3-гидроксибутировой кислоты) вызывает и курение, причем у небеременных это значения не имеет.
Патогенез
Диабетический кетоацидоз – это следствие гиперпродукции глюкозы и кетоновых тел в печени, в результате чего происходит выброс свободных жирных кислот из жировой ткани, в основном из-за нарушения баланса глюкагона и инсулина. Относительный или абсолютный дефицит инсулина при наличии избытка контринсулярных гормонов – основное звено патогенеза кетоацидоза. Роль глюкагона как основного контринсулярного гормона в патогенезе кетоацидоза доказана уже достаточно давно. Соматостатин эффективно блокирует выброс глюкагона и снижает уровень бета-гидроксибутиратов, глюкозы, свободных жирных кислот и глицерола. Глюкагон усиливает поступление аминокислот в печень и превращение их в глюкозу. Поэтому глюкагон играет главную роль (в сочетании с инсулиновой недостаточностью) в развитии кетоацидоза.
Другие контринсулярные гормоны – это катехоламины, гормон роста, кортизол и гормон, который вырабатывается только во время беременности, – плацентарный лактоген человека (человеческий соматомаммотропин) и пролактин. Нарушение баланса между инсулином и глюкагоном препятствует достижению состояния нормогликемии. Недостаточное количество и нарушенная функция инсулина способствуют уменьшению поступления глюкозы в гепатоциты, жировую и мышечную ткани, в результате чего жировые клетки получают недостаточную стимуляцию в отношении накопления жиров. Глюконеогенез и гликолиз уже не ингибируются. Глюкагон значительно усиливает образование кетонов в гепатоцитах (до 3 раз) и индуцирует глюконеогенез и гликолиз. Экскреция катехоламинов и кортизола возрастает при стрессе, дегидратации и ацидозе. Эти состояния всегда бывают при диабетическом кето-ацидозе. Все вышеперечисленное стимулирует выброс свободных жирных кислот и гликогенолиз. Чувствительность к этим гормонам печени увеличена, а чувствительность к инсулину снижена на клеточном уровне вследствие поражения бета-клеток при диабете. Эти изменения баланса между инсулином и глюкагоном прерывают метаболизм углеводов, который взаимозависим с метаболизмом жиров. Более того, нормальная продукция и расход глюкозы также нарушаются, что приводит к гипергликемии и кетозу. Бета-гидроксибутират и ацетоацетат – две основные кетокислоты, вырабатывающиеся при кетоацидозе. Затем происходит потребление оснований с компенсаторным дыхательным алкалозом, который добавляется к исходно существующему дыхательному алкалозу и метаболическому ацидозу (вследствие почечной экскреции бикарбонатов) беременности. Уже измененная буферная емкость крови в сочетании с избытком кетонов (из-за дефицита инсулина) приводит к ухудшению регенерации бикарбонатов. Гипергликемия усугубляется ускорением глюконеогенеза, что приводит к выраженному осмотическому диурезу, снижению сердечного выброса, артериального давления, потере натрия и калия. Может начаться гиповолемический шок, при котором резко снижается тканевая перфузия и увеличивается продукция молочной кислоты. Снижение рН частично компенсируется сдвигом ионов водорода внутрь клетки в ответ на ток калия из клетки. Итак, общий дефицит калия в организме может быть даже более выраженным, чем это отражают анализы крови.
Клиника
Классическая симптоматика: рвота, жажда, полиурия, слабость, изменения чувствительности и ощущение нехватки воздуха. Менее часто отмечаются головная боль, потеря веса, тошнота и боль в животе. Большие количества ацетона в выдыхаемом воздухе – причина специфического запаха, исходящего от больной.
Хотя инфекция часто сочетается с диабетическим кетоацидозом, повышение температуры тела вовсе не обязательно. Подтверждение подозрения кетоацидоза может быть получено при наличии гипергликемии, ацидоза и кетонемии. Уровень глюкозы крови обычно составляет выше 10 ммоль/л. У беременных довольно часто бывает кетоацидоз на фоне нормогликемии. Также имеются кетонемия и преренальная азотемия с повышением азота мочевины крови и креатинина, последнее является результатом дефицита жидкости в организме – от 4 до 10 л. Уровень рН обычно ниже 7,30, и имеется недостаток анионов в 12 мЭкв/л или больше. Концентрация бикарбоната в сыворотке обычно не превышает 15 мЭкв/л.
Действие диабетического кетоацидоза на плод
Пожалуй, самая большая беда для беременной с диабетом при кетоацидозе – это гибель плода. Хотя точная частота этого тяжелого осложнения неизвестна, в последние 10 лет данный показатель составляет около 9%. Механизм влияния кетоацидоза у матери на плод до сих пор неизвестен. При биомониторном контроле выявляется брадикардия, дистресс и гипоксия у плода. Большинство исследователей считают, что причиной гибели или дистресса плода являются сразу несколько факторов. Массивный осмотический диурез и дефицит ОЦК у матери приводят к снижению сердечного выброса, вследствие чего страдает и маточно-плацентарный кровоток. Вдобавок ацидоз у матери сам по себе может вызывать уменьшение маточного кровотока и тем самым способствует появлению ацидоза у плода. Гиперкетонемия с гипергликемией может приводить к гипоксии и лактат-ацидозу у плода. Кетокислоты легко проходят через плаценту, поэтому наличие ацидоза у матери всегда подразумевает наличие ацидоза у плода. Дефицит фосфатов, наблюдающийся у матери при диабетическом кетоацидозе, может привести к снижению количества 2, 3-дифосфоглицерата в эритроцитах, вследствие чего снижается доставка кислорода к плоду. Уменьшение сократимости миокарда у плода (при наличии и гипергликемии, и тяжелой гипокалиемии) может вызвать аритмию или остановку сердца.
Интенсивная терапия
Основа основ в лечении диабетического кето-ацидоза – это инфузионная терапия в сочетании с применением инсулина. Внутривенное введение физиологического раствора хлорида натрия в первые три часа осуществляют со скоростью 1000 мл/ч. Затем можно вводить 0,45% раствор хлорида натрия со скоростью 250 мл/ч, однако к концу трех часов введения нужно определить концентрацию натрия в крови во избежание гипернатриемии. В общем, в большинстве случаев за первые сутки требуется ввести от 6 до 8 л растворов в зависимости от клиники и темпа диуреза. Когда уровень глюкозы в сыворотке крови будет ниже 7,2 ммоль/л, можно начинать медленную инфузию 5% раствора глюкозы. Это необходимо для предупреждения гипогликемии и отека мозга, который у взрослых случается довольно редко. Для инсулинотерапии предложено множество схем, у каждой из которых есть свои преимущества и недостатки. Врач должен помнить, что пациенты с кетоацидозом резистентны к инсулину и имеют гиповолемию. Поэтому им требуется введение больших доз инсулина внутривенно.
Болюсное введение инсулина или его постоянное внутривенное введение, в принципе, одинаково эффективны, поэтому врач может выбирать тот способ, в применении которого он более ориентирован. Можно сначала ввести 10-20 единиц обычного инсулина внутривенно струйно, а затем от 5 до 10 единиц в час. Если в первые два часа гликемия не уменьшилась на 25%, то скорость инфузии удваивают.
После того как концентрация глюкозы снизится до 6 ммоль/л и разрешится кетоз, можно начать подкожное введение инсулина и разрешить больной есть. Возмещение калия проводят после восстановления адекватной функции почек. Имея в виду, что концентрация калия в сыворотке крови может и не отражать его реального дефицита, к инфузионным растворам добавляют 20-40 мЭкв/л калия в пересчете на калия хлорид. Если концентрация фосфора тоже низкая, то на каждый литр добавляют 10-20 мЭкв фосфата калия. Бикарбонат натрия можно использовать только при очень тяжелом ацидозе (рН менее 7,1 или 7,0). При этом его инфузия должна проводиться с низкой скоростью, поскольку быстрое и полное восстановление рН и напряжения углекислоты у матери на самом деле приводят к увеличению напряжения углекислоты в крови плода.
У больных кетоацидозом нужно обязательно исключить наличие инфекции, назначить посевы мочи и крови. Если существует подозрение на инфекцию, то сразу назначается адекватная антибактериальная терапия.
Есть еще два важных аспекта при ведении беременных. Во-первых, если начинаются преждевременные роды, то назначают сульфат магния в качестве токолитика – это метод выбора. Бета-миметики и стероиды только усугубляют кетоацидоз. Во-вторых, роды должны происходить только при стабилизации состояния матери.
Обезболивание родов
Умеренные боли в начале родов можно снять небольшими дозами агонист-антагонистов или нестероидными противовоспалительными препаратами. Основная проблема при использовании больших доз наркотических анальгетиков – угнетение дыхания матери и плода. Длительные роды и снижение маточно-плацентарного кровотока вследствие введения наркотических анальгетиков могут привести у ацидозу у плода, что сразу же изменяет транспорт лекарственных препаратов через плаценту. Боль и беспокойство в родах могут еще более ухудшить перфузию плаценты и вызвать выброс катехоламинов. Эпидуральная анальгезия в этой ситуации имеет следующие преимущества:
– снижает концентрацию катехоламинов у матери и таким образом опосредованно улучшает маточно-плацетарный кровоток;
– снижает выработку молочной кислоты у матери и тем самым степень ацидоза у плода.
Если возникнет необходимость в кесаревом сечении, то можно провести обезболивание через уже установленный катетер.
При наличии преэклампсии перед выполнением регионарной анестезии нужно определить состояние свертывания крови. Препаратом выбора в этой ситуации является ропивакаин.
Обезболивание операции кесарева сечения
Несмотря на все современные методы лечения, у женщин с диабетом вероятность кесарева сечения все равно остается в 2,1 раза выше, чем в общей популяции. Стандартного метода обезболивания у таких больных нет, но желательно, чтобы общую анестезию использовали только тогда, когда есть безусловные противопоказания к нейроаксиальным методам обезболивания. Необходимо обследовать женщину на предмет осложнений сахарного диабета. Очень важным с точки зрения анестезиолога является такое осложнение сахарного диабета, как диабетическая нейропатия, так как при этом значительно замедляется эвакуация содержимого желудка и отмечается синдром «тугих суставов», при котором могут быть трудности с интубацией трахеи. Этот синдром распознать достаточно легко: надо попросить женщину сложить ладони, и если мизинцы не разгибаются до конца (этот симптом называют «симптомом молитвы»), то у нее вполне вероятен синдром «тугих суставов». При этом также снижается растяжимость эпидурального пространства, что может привести к ишемии спинного мозга при инъекции в эпидуральное пространство больших объемов растворов местных анестетиков.
Все роженицы рассматриваются как пациентки с полным желудком, но у диабетиков этот риск еще выше, так как у них возможна нейропатия, которая может приводить к парезу желудка. Профилактика аспирации должна быть обязательной, для этого применяют невсасывающиеся антациды сразу перед операцией, метоклопрамид и блокатор Н2 -гистаминовых рецепторов.
Изменения гемодинамики при операции кесарева сечения значительно более выражены, чем при родоразрешении через естественные родовые пути, поскольку:
при длительном течении диабета симпатическая блокада и симпатический тонус также может быть более выражен;
аортокавальная компрессия беременной маткой значительно усугубляет артериальную гипотонию вследствие симпатического блока.
Поскольку у диабетиков изменена регуляция параметров гемодинамики, то в отношении инфузионной терапии существуют некоторые ограничения. Доклиническая стадия диабетической кардиомиопатии и низкое коллоидно-осмотическое давление вследствие потери белков могут значительно увеличить риск отека легких при гипергидратации. При тяжелом течении диабета эпидуральная анестезия может оказаться предпочтительнее спинномозговой, поскольку начинает действовать медленнее. Препарат выбора для спинномозговой анестезии – гипербарический раствор бупивакаина. Для эпидуральной анестезии используется ропивакаин с добавлением наркотических анальгетиков. Как для обезболивания родов, так и для анестезии при операции кесарева сечения предпочтение ропивакаина обусловлено его минимальными нейро- и кардиотоксическим эффектами, что особенно важно в условиях имеющихся диабетической полинейро- и кардиопатий.
У всех пациенток до начала любой анестезии следует оценить состояние дыхательных путей и определить возможные проблемы при интубации. Хотя и редко, но бывает, что синдром «тугих суставов» вовлекает дыхательные пути и атланто-затылочный сустав.
Если для обезболивания экстренной операции требуется общая анестезия, нужно иметь наготове все средства, необходимые при трудной интубации. Желательно, чтобы у женщины было два венозных доступа: один для введения глюкозы и инсулина, а второй – для инфузионной терапии и внутривенных инъекций.
В родах большинство авторов рекомендуют инфузии глюкозы с инсулином, обычно это 5% раствор глюкозы с добавлением хлорида калия и длительная инфузия инсулина. Цель этой терапии – поддержание уровня глюкозы крови в пределах 4-6 ммоль/л. Если этого достигнуть не удается, то скорость инфузии инсулина увеличивают на 1 Ед/ч. Если уровень глюкозы крови ниже 4 ммоль/л, то можно заменить 5% раствор глюкозы 10%. Обязательно проводится исследование мочи, каждые 4 часа делается анализ на содержание в моче глюкозы и кетонов. Ранее введения глюкозы в родах избегали, однако это часто приводило к тяжелому ацидозу как у матери, так и у плода. В большинстве случаев во время родов рекомендуется проводить постоянный биомониторный контроль, обязательны участие неонатолога и подготовка места в отделении интенсивной терапии для новорожденного.
После родов потребность в инсулине быстро снижается, поэтому сразу после рождения скорость инфузии снижают вдвое. В большинстве случаев при гестационном диабете инсулин можно отменять после родов, больным с инсулинозависимым диабетом вводят 5 ЕД простого инсулина подкожно, как только женщина сможет сама пить и есть, а через 30 минут прекращают инфузию глюкозы и инсулина.
Заключение
Ведение родов у больной диабетом может представлять значительные трудности. Ситуация значительно усугубляется при присоединении кетоацидоза. Знание физиологических изменений, обусловленных беременностью, диабетом и их сочетанием, помогает обеспечить оптимальную лечебную тактику. Сотрудничество между анестезиологами-реаниматологами, неонатологами и акушерами позволяет подобрать оптимальное лечение и значительно улучшить исход для этих женщин и их малышей. Самое лучшее лечение диабетического кетоацидоза – это профилактика.