Трихомониаз – причины, симптомы у мужчин и женщин, диагностика и эффективное лечение
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Трихомониаз – это паразитарное заболевание, известное с древних времен, передающееся половым путем и вызывающее воспаление слизистой оболочки мочеполовых органов женщин и мужчин.
В основе заболевания лежит особый вид микроорганизмов называемых простейшими. В природе встречается много видов простейших микроорганизмов. Одни из них живут в воде, почве, другие паразитируют в организмах животных и человека.
Кто такие трихомонады, виды трихомонад
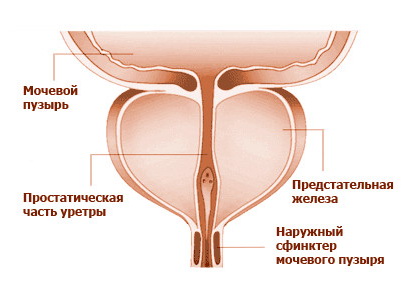
- Мочеиспускательный канал
- Влагалище
- Простата
Пути инфицирования трихомонадой
Трихомониаз очень распространенное заболевание. Нет такого места на земле, где не существовало бы данного микроорганизма. По некоторым данным трихомониаз встречается как у мужчин, так и у женщин, молодого и зрелого возраста, ведущих активную половую жизнь. Передается заболевание преимущественно половым путем, то есть посредством незащищенных половых связей.
Существует также контактно-бытовой путь передачи инфекции, но риск заражения очень незначителен, поскольку на одежде, полотенцах постельном белье паразиты продолжают жить вне организма очень небольшой промежуток времени, около 10-15 минут.
Причины развития трихомониаза
- частые случайные половые связи
- несоблюдение правил гигиены
- менструация
- беременность
- Резкое покраснение и отек слизистой
- Отслоение поверхностного слоя клеток
- Мелкоточечные кровоизлияния
- Повышение местной температуры
Симптомы трихомониаза, фазы развития заболевания
Симптомы трихомониаза у женщин

При трихомониазе в первую очередь поражается слизистая оболочка влагалища. Слизистая оболочка мочеиспускательного канала (уретра), мочевой пузырь. Выводные протоки больших желез преддверия влагалища (выделяют секрет для уменьшения трения во время полового акта), в патологический процесс вовлекаются намного реже.
При описании клинических симптомов очень важно учитывать возраст пациентов. Так трихомониаз преимущественно встречается у молодых женщин репродуктивного возраста от 18 до 45 лет, то есть ведущих активную половую жизнь.
Период инкубации, то есть время, прошедшее от момента проникновения паразитов до появления первых клинических симптомов, оно примерно составляет от 3-5 дней до 20-30 дней. В данный промежуток времени трихомонады только начинают размножаться и не причиняют значительных повреждений слизистой оболочки. Женщины в данный промежуток времени чувствуют себя здоровыми, отсутствуют какие либо симптомы трихомониаза.
- Нестерпимый зуд, жжение в области влагалища, вокруг половых губ. Зуд объясняется раздражающим воздействием трихомонад на стенки влагалища и пенистыми выделениями (секретом).
- Покраснение и расчесы кожи в промежностной области, половых губ (больших и малых). Появляются вследствие зуда в указанных областях.
- Пенистые выделения с характерным неприятным запахом. Объем выделений зависит от фазы течения заболевания. От обильных белей (выделения) желтого цвета, при остром прогрессирующем течении, до скудных выделений серого цвета, при хроническом вялотекущем процессе. Пенистость и обилие секрета появляется вследствие жизнедеятельности параллельно с трихомонадами, особого вида бактерий, которые выделяют газ.
- Слизисто-гнойных выделений, иногда с прожилками крови
- Зуда в области преддверия влагалища
- Редко небольшие кровотечения после половых контактов
Беременность и трихомониаз
Как правило, трихомониаз вызывает воспалительные изменения на местном уровне, то есть на уровне половых органов. Тем самым негативно влияя на ход и течение беременности. Может вызывать такие осложнения как: спонтанный аборт и преждевременные роды. Сущность прерывания беременности заключается в том, что трихомонады вызывают воспалительные изменения, при которых в кровь выбрасываются особые вещества, называемые простагландинами. Простагландины вызывают повышенные сокращения маточной мускулатуры, тем самым способствуя выталкиванию плода из полости матки.
- Фагоцитоз сперматозоидов. При местном воспалительном процессе в поверхностных слоях слизистой оболочки скапливается большое количество защитных клеток (нейтрофилы, макрофаги), которые оказывают губительное действие не только на болезнетворные бактерии и различных паразитов, но и на сперматозоиды. Данный процесс называется фагоцитозом, то есть захват и переваривание чужеродных организму микроорганизмов.
- Снижение подвижности сперматозоидов, под влиянием токсических продуктов обмена трихомонад. В результате сперматозоиды не могут проникнуть к месту назначения и оплодотворить яйцеклетку.
Трихомониаз в детском возрасте
По некоторым данным трихомониаз может передаваться при родах от матери плоду при этом возникают схожие изменения со стороны влагалища девочек. Для роста и развития трихомонад необходим гликоген – вещество вырабатываемое палочками Дедерлейна. А также присутствие хотя бы небольшого числа эстрогенов, для нормальной жизнедеятельности этих палочек. Новорожденной девочке передаются и палочки и небольшое количество эстрогенов, что в свою очередь создает благоприятные условия для развития трихомонад. Но уже к 3-4 неделе жизни количество эстрогенов падает, исчезают палочки Дедерлейна и даже если и произойдет проникновение трихомонад в полость влагалища, то развитие последних не будет.
С началом полового созревания начинается активная выработка половых гормонов (эстрогены, прогестерон). Создаются благоприятные условия для роста и размножения лактобацилл (палочек Дедерлейна), которые вырабатывают гликоген. При бытовом контакте (общая мочалка, полотенце и др.), или половым путём может произойти заражение трихомонадами.

Расстройства со стороны центральной нервной системы (ЦНС)
Воспалительные повреждения слизистой оболочки, присоединение вторичной гнойной инфекции и обильные зловонные выделения из влагалища влияют на качество полового акта. Половой акт становится болезненным и невозможным. Длительное хроническое течение заболевания может в конечном итоге вызвать фригидность не только из-за болевых ощущений, но и эмоционального дискомфорта, вызывая в некоторых случаях нарушение психоэмоционального состояния женщины.
- При несоблюдении правил личной гигиены
- Неразборчивые половые контакты
- Общее пользование туалетными принадлежностями
- Слизисто-гнойные выделения из мочеиспускательного канала с неприятным запахом
- Боль, жжение при мочеиспускании
Симптомы трихомониаза у мужчин
- Ощущение неполного опорожнения мочевого пузыря
- Выделение мочи затруднено, по каплям
Диагностика трихомониаза

Клинические симптомы трихомониаза, проявляющиеся вульвовагинитами (воспаление вульвы и влагалища), уретритами, предполагают проведение лабораторных анализов, для выявления патологических агентов, вызвавших данные воспалительные изменения.
- Задний свод влагалища
- Канал шейки матки
- Мочеиспускательный канал
- Соскоб из мочеиспускательного канала
- Предстательная жидкость
- Сперма
- Позволяет определить исходное количество трихомонад в исследуемом материале. Косвенным образом отражает степень воспалительного процесса.
- Выявляет, к каким препаратам чувствительны трихомонады, что очень важно при назначении правильного и оптимального лечения. Также позволяет корректировать уже начатое лечение.
Метод ПЦР в диагностике трихомониаза
Очень ценный метод обнаружения трихомонад. Преимущество данного метода заключается в том, что при хроническом течении болезни возбудителя очень трудно обнаружить обычными микроскопическими методами. К тому же для исследования пригодна любая биологическая жидкость организма, будь-то кровь, слюна, соскоб слизистой уретры или влагалища.
Метод основан на том, что в исследуемом материале легко можно обнаружить ДНК трихомонад, то есть генетический материал. Точность анализа – 100%. Результаты появляются уже на следующий день, что позволяет своевременно начать эффективное лечение.
Лечение трихомониаза
- Необходимо лечиться обоим половым партнёрам одновременно
- При прохождении курса лечения исключают любые половые контакты
- Применяют специальные противотрихомонадные средства (метронидазол, тинидазол)
- Параллельно с лечением соблюдают гигиенические правила по уходу за мочеполовыми органами:
- Ежедневное подмывание половых органов с использованием антисептических средств (слабый раствор перманганата калия, раствор фурацилина) или детергентов, то есть обычного туалетного мыла.
- Все движения при подмывании проводят спереди назад, то есть со стороны влагалища к заднему проходу. Это необходимо для того, чтобы избежать заноса инфекции в мочеиспускательный канал.
- Индивидуальное использование туалетных принадлежностей (мыла, мочалок, полотенец).
- Ежедневная смена нижнего белья
- Обязательное лечение других, одновременно протекающих заболеваний мочеполовых органов инфекционно – воспалительного происхождения.
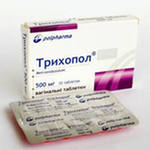
Схема с использованием метронидазола (трихопол)
Первый день принимают по 1 таблетке 4 раза внутрь, запивая водой.
Со второго по седьмой день включительно принимают по 1 таблетке 3 раза в день, также внутрь запивая водой.
Метронидазол – противопротозойный, противомикробный препарат.
Механизм действия заключается в угнетающем воздействии на генетический аппарат бактерий. При этом постепенно прекращаются все биологические процессы клетки и микроорганизм погибает.
Противопоказанием служит беременность и повышенная чувствительность к препарату.
Схема с использованием тинидазола
Однократно принимают сразу 4 таблетки по 500мг каждая. Или
На протяжении 7 дней по 1/3 таблетки 2 раза в день
- нарушения кроветворения
- беременность и период лактации
- повышенная чувствительность к препарату
| Обращаем Ваше внимание на то, что медикаментозное эффективное лечение трихомониаза возможно лишь под наблюдением лечащего врача специалиста. Самолечение может нанести вред Вашему организму! |
- На протяжении 2-3 месяцев после лечения берут мазки содержимого влагалища и уретры для микроскопического исследования на наличие вагинальных трихомонад
- Мазки следует брать на 1-3 день после менструации
Профилактика трихомониаза
- Начинать профилактику следует с просветительской деятельности о здоровом образе жизни, важности методов контрацепции, путях передачи инфекций, вызывающих воспалительные заболевания половых путей. Данные меры в первую очередь направлены на предупреждение появления инфекционных воспалительных заболеваний мочеполовых органов категориям лиц, подросткового возраста. Медицинские работники, учителя в школах, профессора в лицеях и университетах в обязательном порядке проводят просветительскую деятельность в данном направлении среди школьников старших классов, студентам ВУЗов, профессиональных училищ.
- Категории лиц молодого и среднего возраста, ведущих активную половую жизнь должны соблюдать осторожность в выборе полового партнера. Не приветствуются неразборчивые половые контакты. Идеальным вариантом считается интимная связь с одним половым партнёром. Не последнюю роль играет использование презервативов, как средство предотвращающее появление нежелательной беременности и передачи трихомонадной инфекции, при половом контакте.
- Профилактический контроль у гинеколога не менее чем 1 раз в год, с взятием мазков из мочеиспускательного канала, заднего свода влагалища, канала шейки матки. Содержимое из данных мест подвергают микроскопированию, тем самым определяя, наличие возможной инфекции и заодно определяют степень чистоты влагалища.
- Лечение сопутствующих заболеваний мочеполовых органов, вызванных другими видами патогенных микроорганизмов, которые снижают местный иммунитет и увеличивают риск восприятия трихомонадной инфекции.
- Несравненно значимую роль на распространение влагалищной трихомонады оказывает одновременное использование туалетных принадлежностей (мочалка, полотенце) двумя и более лицами, один из которых болеет трихомониазом. Поэтому необходимо каждому человеку иметь свои собственные средства по уходу за телом и использовать их в индивидуальном порядке.
- При подготовке к беременности следует сдать анализы, на возможное присутствие скрыто текущей инфекции мочеполовых путей, как женщине, так и мужчине. А также проконсультироваться по этому поводу с лечащим врачом. При планировании беременности необходимо вылечить все возможные очаги инфекции в организме женщины.
Каковы возможные последствия трихомониаза?
Чаще всего трихомониаз дает осложнения во время беременности:
- преждевременные роды;
- низкий вес ребенка при рождении;
- передача инфекции ребенку, когда он проходит через родовые пути.
Как правильно питаться при трихомониазе?

Особенности питания больше связаны не с самим заболеванием, а с приемом противотрихомониазных препаратов, обладающих антибактериальной активностью. Как и при приеме любых антибиотиков, питание должно быть полноценным, в противном случае может возникнуть тошнота, нарушение пищеварения и другие побочные эффекты. Завтракать нужно плотно, лучше кашей.
Полезно во время курса лечения принимать препараты ферментов поджелудочной железы, например, Мезим-Форте. Также можно принимать препараты, содержащие бифидобактерии, так как антибиотики способны вызывать дисбактериоз. За более подробными советами обратитесь к своему лечащему врачу.
Нельзя принимать алкоголь в течение 24 часов после приема метронидазола и в течение 72 часов после приема тинидазола. Эти препараты могут вызывать реакцию на этиловый спирт, как «кодирование» от алкоголизма. Возникает тошнота, рвота и другие неприятные симптомы.
Можно ли заниматься сексом при трихомониазе?

Во время лечения трихомониаза занятия сексом полностью противопоказаны по двум причинам:
- Трихомониаз – инфекция, передающаяся половым путем. А значит есть риск заразить партнера/партнершу.
- Половые контакты снижают эффективность лечения.
Защищает ли презерватив от трихомониаза?

Презервативы – одно из самых простых, доступных и эффективных средств защиты от нежелательной беременности и инфекций, передающихся половым путем. Но они не защищают полностью ни от того, ни от другого.
Презервативы предотвращают заражение трихомониазом только на 90%. При постоянных контактах с одним больным партнером вероятность передачи инфекции еще более повышается.
Не стоит забывать и о том, что во время полового контакта презерватив может порваться, сползти с полового члена.
Передается ли трихомониаз во время орального секса?
Теоретически такая возможность существует, может даже развиваться трихомониазная ангина. На практике такое происходит крайне редко. Но рисковать всё же не стоит.
Как кодируется трихомониаз в МКБ?
Трихомониаз имеет в Международной классификации болезней 10-го пересмотра несколько кодов:
- A59 – общий код, которым обозначают все виды трихомониаза.
- A59.0 – трихомониаз органов мочеполовой системы (урогенитальный трихомониаз).
- A59.8 – трихомониаз других локализаций. Встречается крайне редко, так как трихомонады – паразиты, которые хорошо приспособились только к мочеполовой системе человека. Во внешней среде и в других органах они достаточно быстро погибают и не могут вызывать патологических процессов.
- A59.9 – неуточненный трихомониаз.
- A07.8 – отдельно выделяют кишечный трихомониаз.
Хламидиоз и трихомониаз – это одно и то же?
Хламидиоз, так же, как и трихомониаз, относят к инфекциям, передающимся половым путем, но это два разных заболевания. Хламидиоз вызывает микроорганизм, который относят к отдельному семейству бактерий, но по сути он представляет собой нечто среднее между бактериями и вирусами. Хламидия – один из самых распространенных возбудителей урогенитальных инфекций во многих странах.
[H1] -Trichomonas tenax
Микроорганизм трихомонада бывает трех видов — кишечный, вагинальный и ротовой.
Трихомонада полости рта (Trichomonas tenax) является одной из самых распространенных, но и наименее опасных среди трех разновидностей трихомониаза.
Однако, несмотря на относительную опасность, трихомонады во рту доставляют массу неприятностей, могут передаваться бытовым способом, и стать причиной заболевания внутренних органов.
Чаще всего обнаруживается ротовой трихомониаз при посещении стоматолога.
Что представляет собой Trichomonas tenax
Трихомонады представляют собой простейшие микроорганизмы, не имеющие плотных оболочек для защиты от негативной окружающей среды. Форма микробактерии грушевидная, с несколькими жгутиками-ножками, с помощью которых трихомонада перемещается по слизистой. Размер взрослой особи может достигать 40 мкм.
Оральная разновидность бактерии меньше всего изучена учеными микробиологами, тем не менее, полученных знаний вполне достаточно, чтобы правильно диагностировать недуг и провести грамотное лечение.
В человеческом организме микробактерия может паразитировать в таких отделах: половые органы, ротовая полость, кишечник. Самой распространенной и опасной является влагалищная трихомонада, которая передается половым путем и становится причиной различных серьезных заболеваний.
Оральная трихомонада зачастую диагностируется при лечении стоматологических заболеваний или при наличии характерных симптомов. Зачастую микроорганизм обитает в карманах десен, на миндалинах, слизистой горла, мокроте, внутренней поверхности щек.
Опасность микробактерии в том, что она становится причиной многих стоматологических заболеваний: пародонтоз, гингивит, кариес, язвы и эрозии слизистой, а также способна проникать в легкие и печень.
Весь жизненный цикл бактерии происходит в организме человека, однако при попадании во влажную и теплую среду, трихомонада сохраняет свою жизнедеятельность на протяжении суток. Губительной для бактерии становится сухая и горячая среда. При отсутствии влаги и температуре выше 55 градусов, трихомонады погибают мгновенно.

Паразитирующие микроорганизмы достаточно живучи, способны противостоять защитным силам человеческого организма, подстраиваясь под клетки организма. Основной питательной средой для бактерии является железо. Так, попадая в организм носителя, трихомонады питаются эритроцитами, отчего развивается железодефицитная анемия.
Особенности Trichomonas tenax
Ротовая трихомонада впервые была описана в 1862 году. Простейшее распространено повсеместно.
Частота инфицирования ротовой трихомонадой:
| Категория обследуемых | Количество зараженных |
| Дети 1-9 месяцев | 0 % |
| Школьники 7-13 лет с заболеваниями ротовой полости | 19 % |
| Студенты 18-20 лет без заболеваний зубов | 12 % |
| Взрослые с полным отсутствием зубов | 4 %, причем все лица с носительством трихомонады в прошлом болели пародонтозом |
В среднем у людей без заболеваний ротовой полости трихомонады обнаруживаются почти в 20%. Шанс оказаться инфицированным ротовой трихомонадой у человека с заболеваниями ротовой полости составляет почти 40%.
Ротовая трихомонада по строению очень похожа на кишечную. Как у всех трихомонад, у нее есть ундулирующая мембрана и жгутики. На фото видно, что микроорганизм имеет грушевидное тело, на переднем конце которого расположены четыре тяжа. Ундулирующая мембрана находится сбоку. Ее длина достигает 1/4 длины тела.
Жгутики и мембрана используются простейшими как орган передвижения. Они позволяют микроорганизму перемещаться по слизистой.
Трихомонад можно выделить из мокроты больных с бронхолегочными патологиями. Ученые считают, что простейшие, обитающие в ротовой полости, могут проникать в носоглотку, легкие и носовые пазухи, способствуя распространению инфекции вглубь организма.
Трихомонады не формируют цист, могут существовать только в вегетативной форме. Это определяет возможность их попадания в тело человека. Нельзя заразиться трихомонадой неконтактным путем, так как эти простейшие не могут находиться во внешней среде в виде цист, яиц и других образований, устойчивых к неблагоприятным условиям.

Диагностика
Для диагностики трихомонадоносительства образец биоматериала рассматривают под микроскопом. Под увеличением исследуют нативные (неокрашенные) или окрашенные препараты. Реже используют метод выращивания на питательных средах.

Для микроскопирования на оральный трихомониаз берут соскоб из полости рта.
Простейшие не имеют плотного футляра для защиты от условий окружающей среды. Весь цикл развития trichomonas tenax проходит во рту человека.
При высыхании и нагревании выше 55 градусов trichomonas tenax моментально гибнут. Во влажной теплой среде вне человеческого тела простейшие сохраняют жизнедеятельность на протяжении суток. В течение этого времени биоматериал передается в лабораторию для исследования в нативном, то есть неокрашенном мазке, позволяющем увидеть микроорганизмы в живом состоянии.
Симптомы ротовой трихомонады
Как правило, ротовая трихомонада обитает в ротовой полости, в глубине физиологических десневых карманов, расположенных между шейкой зуба и десной, а точнее — в скопляющемся там зубном налёте. Эти паразиты являются комменсалами (микроорганизмами, извлекающими пользу от сожительства с другими микроорганизмами), и их патогенность при пародонтозе или гингивите обуславливается проникновением вглубь патологических десневых карманов, где паразиты начинают размножаться в огромных количествах.
Очень часто ротовую трихомонаду можно обнаружить в гнойном содержимом при одонтогенных остеомиелитах и гайморитах. Существует авторитетное мнение, что именно они отягощают эти заболевания, так как при обнаружении трихомонад эти патологии отличаются длительным и упорным течением.
Из ротовой полости простейшие способны проникать в лакуны небных миндалин, где их обнаруживают при хронических тонзиллитах, а также в лёгкие.
Очень часто ротовые трихомонады обнаруживаются у ослабленных больных с хроническими гнойными процессами и злокачественными новообразованиями данных органов.
Пародонтальный абсцесс
Гнойник развивается при гингивите, пародонтите, пародонтозе. Это локально ограниченное гнойное воспаление десны. Снаружи нарыв выглядит как округлое образование размером от горошины до ореха.
Ученые считают, что состояние органов ротовой полости это решающий фактор, оказывающий влияние на зараженность трихомонадами. Патологии ротовой полости, протекающие с воспалительными процессами, такие как пародонтальный абсцесс, чаще всего сопровождаются сильной зараженностью простейшими.
Пародонтит
Пародонтит глубокое поражение околозубной ткани, сопровождающееся воспалением десен и выделением гноя.
Осложнением пародонтоза может стать полная потеря зубов и развитие флегмоны воспаления мягкий тканей без четких границ.
После курса противотрихомонадного лечения из десневых карманов полностью прекращалось выделение гноя, улучшалась клиническая картина пародонтоза.
Периодонтит
Ротовая трихомонада потенциальный возбудитель периодонтита. Врачи считают, что причиной этого заболевания является условно-патогенная ротовая микрофлора.
В ходе кариозного процесса микробы проникают в пульпу и провоцируют развитие пульпита, а затем распространяются дальше, приводя к развитию периодонтита и периапикального абсцесса.
Белый налет слизистой
Ниже один из симптомов ротовой трихомонады представлен на фото.
Белый рыхлый налет на поверхности языка, десен и щеках становится идеальной средой для развития патогенных, бактериальных микроорганизмов. Характерный симптом поражает здоровую микрофлору слизистой, сопровождается неприятным запахом изо рта, и видоизменяет цвет десен и языка.
Опасность симптома в том, что бактерии, которые активно размножаются в налете, легко проникают вместе с пищей и водой внутрь организма, оседая на миндалинах и внутренних органах.
Эрозия слизистых оболочек
Язвенно-эрозийные процессы могут наблюдаться на языке, внутренней поверхности щек и деснах. Патология проявляется покраснением отдельных участков слизистой, образованием гнойных пузырьков и язвочек, покрытых налетом. Осложнением данного недуга могут стать стоматологические заболевания, развитие местного абсцесса, инфицирование внутренних органов.
Все эти симптомы могут указывать и на другие стоматологические заболевания, поэтому подтвердить диагноз трихомониаз помогут только лабораторные исследования и анализы. Для определения окончательного диагноза проводятся такие процедуры:
- Микроскопия мазка с десны один из самых достоверных анализов, который покажет наличие бактериальной среды. Мазок нужно сдавать утром, до проведения гигиенических процедур.
- Лабораторное исследование содержимого эрозии и кариеса, на наличие бактерии трихомонада.
- Мазок с миндалин на флору для обнаружения колонии бактерий, которые могут стать причиной серьезных заболеваний.
Как правило, этих результатов будет достаточно, чтобы определить наличие орального трихомониаза у пациента, и назначить адекватное лечение. Оральный трихомониаз необходимо лечить в обязательном порядке, даже если симптомы не беспокоят и не нарушают планомерное течение жизни.
Ротовая трихомонада: лечение
Для борьбы с ротовой трихомонадой применяются специфические противотрихомонадные препараты, которые используются при обнаружении ротовых трихомонад как при наличии, так и при отсутствии клинических проявлений инфекционного процесса.
Это связано с тем, что ротовая трихомонада, как и другие её собратья, благодаря своей подвижности, становится источником заражения другими инфекциями, а ещё, кроме трихомонадоносительства, в случае наличия благоприятных факторов, могут возникать рецидивы перенесенных болезней.
Метронидазол
Лечение трихомониаза проводят антибактериальными препаратами из группы нитроимидазола. Медикаменты этого класса высокоактивны к простейшим и болезнетворным бактериям. Вещества, находящиеся в препаратах, подавляют тканевое дыхание патогенных микроорганизмов, после чего они погибают.

Метронидазол не совместим с алкоголем. После окончания приема препарата еще два дня запрещено принимать спиртные напитки.
Обычно для лечения трихомониаза используют Трихопол (0,25 г метронидазола в одной таблетке). Трихопол принимают по таблетке 3 раза в сутки. Длительность курса 7-10 дней. После лечения Трихополом больной полностью выздоравливает.
Если штамм устойчив к Трихополу, дозы препарата увеличивают или используют другие лекарства:
Полоскания
Ротовые трихомонады чувствительны к антисептикам:
- перекиси водорода;
- марганцовке;
- фурацилину.
Одновременно с пероральным лечением ротового трихомониаза используют местные процедуры полоскания горла и рта трижды в день слабо-розовым раствором марганцовки. В течение часа после полоскания нужно воздерживаться от пищи и питья.
После еды и перед сном рот прополаскивают раствором: таблетку гидроперита или 2 столовые ложки жидкой перекиси водорода разводят в 200 мл воды.
Скорейшему избавлению от trichomonas tenax способствует насыщение тканей рта кремнием. Это вещество в избытке содержится в глине. С оздоровительными целями столовую ложку каолиновой глины растворяют в литре кипяченой воды, охлажденной до 37 градусов. В раствор добавляют 3 капли эфирного масла чабреца. Раствор набирают в рот и держат не менее 5 минут.

Глина связывает трихомонад и удаляет их из ротовой полости, одновременно укрепляя слизистую рта.
Народные методы
Народная медицина рекомендует для борьбы с ротовым трихомониазом использовать настойку, приготовленную из перегородок грецких орехов:
- Стакан перемолотого в кофемолке сырья заливают доверху водкой.
- Выдерживают 2 часа.
- Принимают на пустой желудок, начиная с 5 капель.
- Каждый день дозу понемногу увеличивают.
В народной медицине хорошим антимикробным средством считается обычная клюква. Ягоды просто перекатывают и рассасывают во рту, после чего бактерии и простейшие погибают.

Способы избежать заражения ротовой полости
Трихомонадами можно заразиться орально:
- при поцелуе;
- из общей посуды;
- через гигиенические приспособления: зубные щетки и пр.
Заразиться можно не только через рот. Теоретически возможен перенос микроорганизмов с капельками слюны при чихании, разговоре или кашле.
Разновидности трихомонады, симптомы и формы трихомониаза в видео:
Можно ли заразиться ротовой трихомонадой половым путем? При классическом половом акте нет, но нужно иметь в виду, что паразит передается при поцелуе.
Спровоцировать размножение трихомонад могут:
- ионизирующее излучение ускоряет развитие и размножение микроорганизмов;
- алкоголь, курение, гормональные мази для полости рта.
Для профилактики заражения оральным трихомониазом достаточно соблюдать обычные санитарно-гигиенические правила:
- мыть фрукты и овощи;
- перед едой мыть руки с мылом;
- использовать для ухода за зубами индивидуальные инструменты щетки, зубные нити, зубочистки.
Десны и зубы нужно содержать в идеальном состоянии вовремя удалять зубной камень и залечивать кариозные полости по мере их появления, не откладывая надолго визит к стоматологу.
Трихомониаз у женщин

Трихомониаз (син. трихомоноз) – инфекция, вызываемая простейшими микроорганизмами. На сегодняшний момент известно 3 вида возбудителей, поражающих мочеполовую систему, кишечную и ротовую полость; трихомониаз у женщин вызывает половая трихомонада.
Возбудитель питается эритроцитами и ионами железа, часто способствуя появлению анемии. Также трихомонада поглощает другие микроорганизмы. Так, при заглатывании возбудителя гонореи гонококки продолжают жить внутри трихонад и после проведенного антибактериального лечения против гонореи могут вызывать рецидив гонококковой инфекции.

Что это такое?
Трихомониаз — инфекционное заболевание органов мочеполовой системы человека. Возбудитель — влагалищная трихомонада. Болезнь занимает первое место по распространенности среди заболеваний мочеполовой системы. Кроме того, трихомониаз держит первенство и среди заболеваний, передаваемых половым путём. По данным Всемирной организации здравоохранения (1999 г.), 10 % населения земного шара болеют трихомониазом. Недуг ежегодно регистрируют у около 170 млн человек.
Причины возникновения болезни
Трихомониаз относится к заболеваниям, которые не возникают просто так. Причина его возникновения всегда однозначна: незащищенный половой контакт с носителем инфекции. Возбудитель болезни содержится в некоторых жидкостях человеческого организма, в первую очередь в сперме и вагинальном секрете. Поэтому основной путь ее передачи – половой.
Вероятность заразиться инфекцией бытовым способом маловероятна. Однако нельзя полностью исключать такую возможность. Бактерия может некоторое время оставаться жизнеспособной во влажной среде. Об этом следует помнить, посещая бассейн и сауну. Баня в этом плане безопасна, поскольку при жаре трихомонада быстро погибает.
Трихомониаз передается во время беременности от матери ребенку, инфицирование также может произойти в момент родов. Наиболее часто заболевание диагностируется у девочек, матери которых при беременности являлись носителем трихомонады.
Симптомы и первые признаки
Инкубационный период при трихомониазе составляет от 5 до 20 дней. В некоторых случаях первое проявление болезни становится заметным позднее. До этого заболевание может протекать без неприятных ощущений. Первые признаки трихомониаза очень часто могут появиться только во время критических дней. Кроме того, симптоматика может быть схожа с признаками грибкового заражения.
Как правило, основные симптомы при трихомониазе у женщин (см. фото) идентичны признакам других венерических болезней, а именно:
- зуд, жжение, болевой синдром в области влагалища;
- неприятные ощущения в области мочеполовых органов;
- боли в области малого таза, интенсивность которых заметно повышается в момент полового акта;
- наличие вагинальных пенистых выделений белесого или желто-зеленого оттенка с резким запахом.
Структура выделений определяется в данном случае наличием углекислого газа, продуцируемого трихомонадой. В том случае, если имеются подобные признаки трихомоноза, необходимо немедленно обратиться к гинекологу или венерологу для определения точной причины вышеописанных явлений.
Важным моментом является то, что протекание трихомоноза у женщин часто не выявляется в связи с отсутствием характерных симптомов. Чтобы вовремя обнаружить заражение, необходимо периодически посещать гинеколога. Особенно при частой смене половых партнеров.
Как выглядит трихомониаз: фото
На фото ниже показано, как проявляется заболевание у женщин.

Опасность заболевания у беременных женщин
У беременных женщин это простейшее может провоцировать преждевременные роды, аборты и рождение недоношенных детей.
Это происходит потому что измененная микрофлора во влагалище беременной женщины разрушает нижнюю оболочку плодного пузыря и приводит к преждевременному излитию околоплодных вод. Сама трихомонада не опасна для плода, поскольку не может проникнуть через плацентарный барьер, но она может стать транспортером других бактерий (хламидии, гонококки и др.), которые принесут вред будущему малышу.
Заражение плода возможно при прохождении по родовым путям матери. Вероятность заразиться выше у плода женского пола из-за особенностей строения половых органов (короткий мочеиспускательный канал).
Последствия
Опасность этой болезни у небеременных женщин заключается в неприятных осложнениях, которые не поддаются медицинской коррекции. Так, последствия трихомониаза у женщин могут быть следующие:
- спаечные процессы;
- женское бесплодие;
- хронические воспалительные болезни мочеполовой системы (вагинит, цистит и др.).
Так же эти одноклеточные простейшие обладают способностью поглощать другие микроорганизмы, не убивая их. Так, они могут прятать в себе другие патогенные бактерии, например, гонококк (вызывает гонорею). Паразитируя внутри трихомонады, эти бактерии становятся недоступными для воздействия антибиотиков.

Диагностика
Диагностика заболевания заключается в бактериоскопическом выявлении влагалищных трихомонад по результатам окрашивания мазков по Граму. Причем у женщин данная методика выявления заболевания дает более точные результаты, чем у мужчин.
Более точным методом диагностики в сравнении с бактериоскопическим методом является бактериологический метод. Он рекомендован во всех случаях отрицательных результатов лечения. В сомнительных ситуациях используются методики, дающие наиболее точные результаты — метод прямой иммунофлюоресценции (ПИФ), ДНК-диагностика (ПЦР), а также посев.
Чем лечить трихомониаз у женщин?
Назначается лечение инфекции обоим половым партнерам, независимо от того, имеются или отсутствуют признаки, симптомы трихомониаза у мужчины. В первую очередь стоит отказаться на период лечения от употребления острой пищи и алкоголя. Также показано соблюдение полового покоя во время терапии и до получения отрицательных анализов (во избежание реинфекции).
Основные принципы лечения трихомониаза:
- Укрепление иммунной защиты организма;
- Проведение лечения трихомониаза сразу у обоих половых партнеров;
- Во время лечения необходимо отказаться от алкоголя и половой жизни;
- Применение противотрихомонадных лекарственных препаратов;
- Нормализация влагалищной микрофлоры и восстановление ее функции;
- Проведение общей и местной терапии одновременно, только местная терапия (мази, свечи и т.п.) результата не даст.
При трихомониазе лечение у женщин препаратами назначается только врачом, самолечение не допустимо. Лекарственные средства должны обладать действием против анаэробных микроорганизмов. То есть применяются средства группы 5-нитроимидазолов. К ним относятся:
- «Метронидазол» и его аналоги («Орнидазол», «Тернидазол», «Тинидазол», «Флагил», «Трихопол»).
- Все антитрихомонадные препараты эффективны только при системном (внутрь) введении в совокупности с местной терапией (Метрогил гель вагинальный). Свечи от трихомониаза вставляют интравагинально по одной ежедневно в течение 7 – 10 суток. Это могут быть: Тержинан, Клион-Д, Бетадин и прочие суппозитории.
- Если имеются противопоказания относительно пероральных антрихомонадных средств, могут быть назначены свечи «Оосарбон» или «Осарцин», которые содержат в основе стрептоцид (противовоспалительное действие) и осарсол (разрушает ферментную систему паразита).
Схемы лечения трихомониаза различны:
- Трихопол по 0,5 гр. (или метронидазол по 0,25 гр.) по 1 таблетке дважды в день (или по 2 таблетки 2 раза в сутки), длительность курса составляет 7 – 10 суток.
- Тинидазол по 0,5 гр. – однократный прием 4-х таблеток.
- Фасижин по 150 мг дважды в сутки на протяжении недели.
Лечение хронической стадии заболевания практически не отличается от лечения острой стадии. Помимо противотрихомонадных препаратов, терапия подразумевает прием адаптогенов (настойка аралии, настойки элеутерококка, экстракта Алоэ), витаминов и иммуностимулирующих средств.
Контрольные анализы после перенесенного трихомониаза берутся трижды после каждой менструации в течение 3-х месяцев.

Профилактика
В профилактике данной болезни огромную роль играет образ жизни человека: питание, физическая активность, распорядок дня, плохие привычки или пристрастия, насколько он соблюдает гигиену, экология окружающей среды. Ведите здоровый образ жизни, разбирайтесь в своих половых партнерах (которых, к слову сказать, не должно быть больше одного никогда) и будьте здоровы!
Трихомониаз: симптомы у женщин и лечение

Мы уже публиковали материал о трихомониазе в целом, теперь разберем более подробно — в чем его особенности у женщин. Согласно данным ВОЗ, это заболевание встречается у женщин чаще, чем у мужчин. В нашем материале вы узнаете, в чем причина такого неравенства.
Трихомониаз – заболевание, передающееся половым путем (ЗППП). Эта инфекция наиболее распространена по сравнению с другими болезнями этой группы. Результаты исследования ВОЗ по четырем заболеваниям, передающимся половым путем на 2016 год свидетельствуют о том, что трихомониаз встречается среди женщин чаще остальных половых инфекций — в 5,3% всех наблюдений.
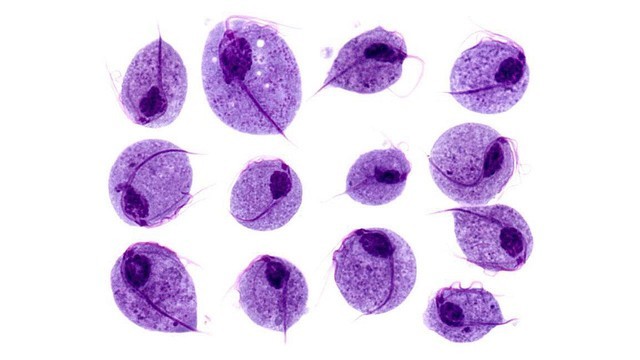
Рисунок 1. Возбудитель трихомониаза — влагалищная трихомонада (Trichomonas vaginalis) . Источник: isis325/Flickr
Поскольку Trichomonas vaginalis не выживает вне человеческого организма, в подавляющем большинстве случаев заболевание передается именно половым путем. Редки случаи заражения женщин через предметы, загрязненные выделениями больного человека — средства гигиены или белье. Еще реже бывают случаи инфицирования медицинскими инструментами при несоблюдении правил дезинфекции. Возможна передача от матери плоду, а вот через рот или прямую кишку заразиться трихомониазом нельзя, паразит там погибает.
Причины и возбудитель трихомониаза
Возбудитель трихомониаза – влагалищная трихомонада (Trichomonas vaginalis) — одноклеточный простейший микроорганизм грушевидной формы, с несколькими жгутиками. При инфицировании вызывает воспаление мочеполового тракта.
Трихомонады плохо переносят воздействие внешней среды: погибают от солнечного света, нахождения на воздухе при температуре более 40°С. Справиться с ними легко, хватит антисептика или простого мыльного раствора.
Будучи беззащитной во внешней среде, трихомонада комфортно чувствует себя во влагалище, особенно при нарушениях кислотно-щелочного баланса. К причинам этих нарушений относятся:
- проблемы в функционировании эндокринной системы;
- частая смена половых партнеров;
- бактериальное загрязнение влагалища;
- аборт;
- беременность;
- менструация.
Интенсивность развития трихомониаза зависит от менструального цикла. Поэтому, при хронической бессимптомной форме рецидивы случаются именно после менструаций. Объясняется это тем, что для активной жизнедеятельности трихомонадам необходимо органическое железо. Оно в избытке содержится в менструальной крови. Распадающиеся эритроциты – ценный источник питания для патогенной микрофлоры. К тому же гормональный фон в этот период изменяется, и возбудители инфекций не так активно подвергаются атакам иммунной системы.
Для питания трихомонадам также необходим гликоген — он в избытке вырабатывается во влагалище под действием эстрогена. У мужчин этого гормона вырабатывается меньше, да и менструаций не бывает. Главная причина более активного развития заболевания у женщин — идеальная для обитания трихомонад среда влагалища.
Инкубационный период
Трихомонады попадают во влагалище при незащищенном вагинальном половом контакте с инфицированным партнером. От момента заражения до первых признаков болезни обычно проходит от 3 до 30 дней. Оказавшись во влагалище или мочеиспускательном канале, трихомонады вырабатывают фермент, который “разрыхляет” ткани и помогает возбудителю внедриться, ослабить местный иммунитет и изменить кислотность (рН) среды. В результате развивается воспаление урогенитальной области.
Как и у мужчин, трихомониаз у женщин делят на три стадии:
- свежая форма – не более 2-х месяцев;
- хроническая форма – свыше 2-х месяцев;
- трихомонадоносительство – форма, которая не имеет внешних признаков, но инфекция наличествует и передается носителем через половой акт.
Клиническая картина заболевания зависит от патогенности возбудителя и реактивности организма. Обычно для острой формы характерны сильные боли и обильные выделения.
Основные симптомы у женщин при трихомониазе:
- раздражение, зуд в области гениталий;
- отечность, припухлость малых и больших половых губ, промежности;
- необычные выделения, возможно с резким, неприятным запахом;
- боль при половом акте и мочеиспускании.
Виды и формы трихомониаза
В зависимости от места воспаления, трихомониаз можно разделить на несколько видов.
Вагинит – воспаление влагалища. Для острой стадии характерны жжение, зуд, жидкие, пенящиеся обильные выделения с неприятным запахом. При хронической форме симптоматика отсутствует, но периодически возникает зуд и необычные выделения.
Вульвит – воспаление наружных женских половых органов. В остром периоде – покраснение и отечность гениталий, малых губ, клитора. В хронический стадии нет ярких проявлений, периодически — незначительный зуд, пигментация кожи гениталий.
Вульвовагинит – сочетание первых двух видов – воспаление влагалища и наружных половых органов.
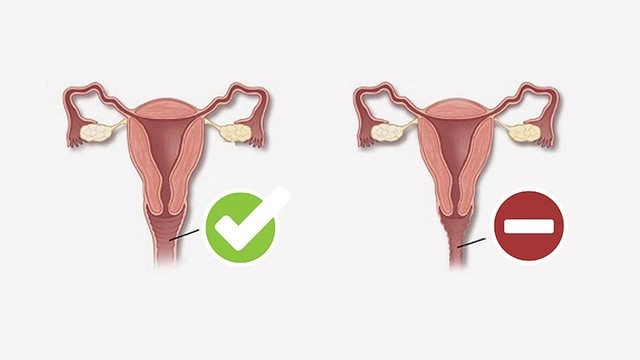
Рисунок 2. Слева — влагалище в норме, справа — при вагините. Источник: СС0 Public Domain
Бартолинит – воспаление желез преддверия влагалища. При остром воспалении возможно сужение выводного протока железы. Отток нарушается, содержимое скапливается внутри. Железа увеличивается, на пораженной половой губе образуется отечное, крупное выпячивание.
Уретрит – воспаление слизистой оболочки мочеиспускательного канала. В острой стадии – болезненность, жжение при мочеиспускании, частые позывы, необычные выделения. При хронической форме – боли в конце мочеиспускания и частые позывы, но выделения отсутствуют.
Цистит – воспаление стенки мочевого пузыря. В острой стадии – симптомы как при уретрите, но без выделений. При хронической форме – тупые боли внизу живота, которые усиливаются во время мочеиспускания или при переполненном мочевом пузыре.
Если трихомониаз поднимается «выше» влагалища, то проявляется в виде:
- цервицита – воспаления шейки матки;
- эндоцервицита – воспаления канала шейки матки;
- эрозии шейки матки;
- эндометрита – воспаление эндометрия, слизистой оболочки полости матки матки;
- аднексита – воспаление придатков матки.
Часто инфекция имеет многоочаговый характер, т.е. одновременно воспаляются, например, мочеиспускательный канал и гениталии. Еще одна особенность этого заболевания заключается в том, что трихомонады могут являться своеобразным резервуаром для других микроорганизмов: гонококков (возбудителей гонореи) или бледной трепонемы (причины сифилиса). Поэтому достаточно часто трихомониаз сочетается с другими ЗППП. Это усложняет лечение сопутствующих заболеваний и является причиной их рецидивов.
Важно! После лечения трихомониаза, необходимо сдать анализы на прочие ЗППП, в том числе на ВИЧ.
Симптомы у женщин
Малосимптомные, вялотекущие формы и трихомонадоносительство играют основную роль в распространении заболевания. Симптомы в таком случае отсутствуют, а носитель считает, что здоров. При этом трихомонады во влагалище или уретре присутствуют и передаются другим партнерам. Чаще бессимптомная форма наблюдается у мужчин.
Трихомонадоносительство не является обычным носительством простейших, а представляет собой системный инфекционный процесс, где трихомонады, маскируясь под клетки носителя, подавляют активность иммунного ответа. Это значит, что наибольшую опасность в распространении инфекции представляют бессимптомные носители.
Хронический трихомониаз может протекать незаметно, с периодами обострений. Обычно обострение возникает раз в месяц, после менструаций. При хроническом трихомониазе время от времени отмечаются зуд, боли. Признаки воспалительного процесса мало выражены или отсутствуют вовсе. Проявление болезни зависит от состояния иммунитета. Какое-то время он сдерживает инфекцию, но, в неблагоприятных условиях, болезнь выдает себя обострением.
Симптомы нелеченного трихомониаза со временем исчезают, однако трихомонады остаются в организме больного и могут быть обнаружены лабораторными методами.
Диагностика

Источник: Leif Hellmann/Pixy.org
Диагностические меры заключаются в определении клинических признаков болезни и выявлении патогенных микроорганизмов. Помогают в этом лабораторные методы.
Микроскопия мазка
Если Trichomonas vaginalis сразу обнаружили с помощью микроскопии, дополнительных исследований для доказательства заражения не требуется, назначают лечение.
Бактериальный посев образцов
Обычно применяют при хронической форме. С помощью этого метода можно не только обнаружить трихомонаду, но и выяснить ее чувствительность к различным препаратам.
Серологический метод
Определяет специфические белки, которые вырабатывает иммунная система в ответ на появление в организме инфекции.
ПЦР (полимеразная цепная реакция)
Обнаруживает ДНК или РНК трихомонады в биологическом материале пациента. Один из самых точных современных методов — дает возможность обнаружить возбудителя инфекции даже при небольшом его количестве.
Важно! При подозрении на трихомониаз желательно назначать дополнительные анализы на ВИЧ, сифилис, гепатиты В и С, а также на наличие TORCH – инфекций (группа инфекций, опасных для беременности и плода).
Опасность при беременности
Когда беременность протекает на фоне хронического трихомониаза, возможно его обострение на ранних сроках. Если заражение недавнее, то поражение трихомониазом внутренних половых органов беременной зависит от срока инфицирования. При заражении до формирования плодных оболочек – опасность восходящего пути инфекции высока. Возможно воспаление плодных оболочек и эндометрит. В таких случаях чаще всего происходит самопроизвольное прерывание беременности.
Если заражение произошло после формирования плодных оболочек, восходящая инфекция не развивается. Но во время родов возникает опасность развития восходящего трихомониаза в будущем. При исследовании особенностей трихомонадной инфекции у беременных была установлена возможность восходящего инфицирования T. vaginalis околоплодных вод и зародышевых оболочек с последующим заражением плода.
Трихомониаз — крайне неблагоприятный фактор течения беременности. Он может стать причиной преждевременных родов, низкого веса новорожденного и передаться ребенку при прохождении через родовые пути.
Лечение трихомониаза у женщин
Медикаментозное
Лечат трихомониаз в зависимости от стадии заболевания, локализации, степени поражения и других факторов. В каждом случае доза препарата и режим приема рассчитывается врачом дерматологом-венерологом индивидуально.
Лечение обязательно для всех половых партнеров инфицированного.
Обычно назначают один из препаратов группы 5-нитроимидазолы (5-НИМЗ) — метронидазол, тинидазол и орнидазол.
Они эффективны и хорошо переносятся. Эффективность 5-НИМЗ высокая – 80-100%. Препарат вводят перорально, то есть это обычная таблетка, которую надо запить. Действующее вещество плохо растворяется, поэтому при трихомониазе не делают внутривенных инъекций лекарств.
5-НИМЗ не действуют на другие патогенные организмы, передаваемые половым путем – грибы, вирусы и т.д. Поэтому в случае перекрестных инфекций назначают комбинированную терапию.
В процессе лечения нельзя принимать алкоголь — с ним несовместимы метронидазол и тинидазол. Они блокируют ферменты вывода алкоголя из организма, вследствие чего возможна острая алкогольная интоксикация. Также на время лечения рекомендуют половое воздержание. До полного излечения это опасно по отношению к другим людям, так как сохраняются риски дальнейшей передачи инфекции.
Местное лечение
Для лечения трихомониаза применяют как общую, так и местную терапию. Например влагалищные свечи: они воздействуют на возбудителя локально и повышают эффективность общего лечения. В случае сочетания трихомониаза с другими ЗППП, врач дополнит лечение местными препаратами. Они имеют комбинированный состав, в зависимости от вида коинфекции. Например, сочетание метронидазол и миконазола (противогрибковое средство).
Обработка очага воспаления
Вместе с основным лечением показана обработка пораженного участка. Спреем мирамистина обрабатывают выходное отверстие мочеиспускательного канала при уретрите. В случае подозрений на наличие инфекции лучше не экспериментировать с народными средствами, а сразу посетить врача и получить рекомендации по эффективному лечению.
Важно! Самолечение при трихомониазе недопустимо. Трихомонады легко принимают атипичную форму, и тогда лечение потребует гораздо больших усилий.
Контрольный анализ берут через 7-10 дней после принятия последнего препарата. Затем повторяют два раза в течение месяца. В результате проведенной терапии не всегда удается уничтожить всех трихомонад. В отдельных случаях назначают повторный курс.
Народные средства
Не стоит проводить терапию и подбирать лечение трихомониаза самостоятельно, и особенно — средствами народной медицины. Это не только не поможет вылечиться, но и грозит дополнительными осложнениями. Применять подобные методы лечения можно только в качестве дополнения к терапии, назначенной врачом. И даже так, сперва стоит проконсультироваться, а не рисковать и применять народные способы лечения.
Лечение при беременности

Источник: StockSnap/Pixabay
С одной стороны, лечение трихомониаза в период беременности необходимо. Оперативно проведенная терапия будет способствовать нормальному течению беременности, очистке родовых путей и рождению здорового ребенка.
С другой стороны, эта задача представляет определенную сложность из-за опасности навредить плоду действующими веществами препаратов. Поэтому в I триместре беременности медикаментозного лечения не проводят.
Во II триместре назначают терапию препаратами группы нитроимидазолов, но только в виде вагинальных форм. Это связано с тем, что многослойный плоский эпителий влагалища обладает незначительной всасывающей способностью. В таком случае препарат действует на возбудителя, но не на эмбрион. Американский центр генетических исследований установил, что при пероральном применении метронидазола в крови пациенток обнаруживается 100% вводимой дозы, а при вагинальном – только 2%.
В случае неэффективности местного лечения в III триместре беременности назначается метронидазол перорально. После прохождения курса лечения проводят контрольный бактериологический анализ. Последующее наблюдение длится 3 месяца. Если все анализы за это время — отрицательные, трихомониаз считается полностью излеченным.
Важно! Лечение трихомониаза у беременных возможно только со II триместра. В I триместре препараты, используемые для лечения, небезопасны для плода.
Метронидазол выделяется с грудным молоком. При необходимости применения препарата в период лактации рекомендуют прекратить грудное вскармливание. Возобновляют его по окончанию курса, через 48 часов после последнего приема препаратов.
Возможные осложнения
Источник: Shutterstock/FOTODOM
При неправильном лечении или его отсутствии трихомониаз может привести к воспалению слизистой оболочки матки или её придатков и стать причиной осложнений. В частности образования спаек в маточных трубах — это может привести к бесплодию.
Врачи, занимающиеся исследованием урогенитального трихомониаза (УГТ), рекомендуют выделять женщин с УГТ в группу высокого риска осложнений, влияющих на репродуктивную функцию.
Профилактика
Два главных правила профилактики инфекционных заболеваний, передающихся половым путем — ограничение числа половых партнеров и использование презерватива.
Если незащищенный секс был со случайным партнером, необходимо обработать мирамистином или хлоргекседином (0,05% водный раствор) гениталии при первой же возможности. Это не рекомендуют делать регулярно — частые спринцевания этими растворами могут привести к дисбактериозу влагалища. Сексуально активным людям без постоянного партнера следует регулярно посещать дерматолога-венеролога.
Заключение
Трихомониаз, особенно запущенный, лечится долго и трудно. К тому же в последнее время появились разновидности трихомонад, которые не гибнут от применения традиционных препаратов. Поэтому в случае возникновения любых симптомов заболевания надо немедленно посетить врача и сдать анализы. Ни в коем случае не следует заниматься самолечением. После прохождения курса терапии важно сдать все анализы, чтобы убедиться в отсутствии трихомонад. Иммунитет на трихомониаз не вырабатывается, т.е. возможно повторное заражение. Важно беречь свое здоровье и регулярно проходить обследования у врача.
Лечение трихомониаза у женщин

Инфекции, передающиеся половым путем, занимают лидирующие позиции среди всех гинекологических заболеваний. При отсутствии лечения патология вызывает тяжелые поражения репродуктивных органов, может приводить к бесплодию или возникновению осложнений у плода при беременности. Только своевременное и адекватное лечение у специалистов может снизить уровень заболеваемости среди населения. Специалисты Центра гинекологии, онкологии, репродуктивной и эстетической медицины предоставляют возможность обследования и лечения ИППП самыми новыми разработками в медицине. Диагностику можно пройти анонимно.
В нашем Центре всегда уютная атмосфера, а кабинеты оснащены современным диагностическим оборудованием




Высокотехнологичная
помощь БЕСПЛАТНО
в рамках ОМС!
Более 10000 женщин
проходит у нас обследование
ежегодно
Для вас работают врачи
высшей категории, кандидаты
и доктора наук
Применяем уникальные
малоинвазивные органосохраняющие
методы лечения
Что такое трихомониаз
Трихомониаз – это передаваемое половых путем паразитарное заболевание в половых органах, возбудителем которого является простейшее – трихомонада.
Патология занимает лидирующую позицию по заболеваниям мочеполового тракта. Также первое место трихомониаз получает по распространенности инфекций, передающихся половым путем.
Данные ВОЗ за 1999 год отмечают регистрацию трихомониаза у 10% населения на планете Земля. Ежегодно прирост пораженных людей составляет до 170 миллионов человек.
Альтернативным названием является трихомоноз.
Выделяют 3 основных вида трихомониаза:
- свежий;
- хронический;
- трихомонадоносительство.
Свежий трихомониаз
Торпидный, или малосимптомный, трихомониаз характеризуется отсутствием характерных симптомов. Часто выявляется случайно при профилактическом гинекологическом осмотре. Наиболее часто переходит в хронический трихомоноз.
Свежим называется трихомониаз, длительность течения которого составляет до двух месяцев. Данная форма патологии может быть:
- острой;
- подострой;
- торпидной, или малосимптомной.
Острый процесс протекает с ярко выраженными симптомами, которые заставляют незамедлительно обратиться к врачу.
При подострой стадии процесса симптомы носят смазанный характер. При отсутствии диагностирования патологии часто переходит в хроническую стадию.
Хронический трихомониаз
Хроническим называется трихомониаз, протекающий более двух месяцев. Может быть в стадии:
- ремиссии, или не иметь признаков заболевания;
- обострения, с появлением симптоматики заболевания.
При трихомонадоносительстве картина заболевания отсутствует, однако, возбудитель определяется при обследовании пациента. Может не выявляться долгое время и служить распространению заболевания.
Причины трихомониаза
Возбудителем трихомониаза является Trichomonas vaginalis, или влагалищная трихомонада.
Трихомонады относятся к типу простейших и представляют собой одноклеточный анаэробный микроорганизм. В человеческом организме могут паразитировать 3 вида трихомонад: влагалищная, ротовая и кишечная.

Микроорганизм имеет жгутики в качестве средства для передвижения, что делает их подвижными и активными. Размножение трихомонад осуществляется при 35 – 370С при отсутствии кислорода.
После попадания в организм человека, трихомонады прикрепляются к слизистой оболочке мочеполовой системы, вызывая воспалительные реакции.
Заражение трихомониазом происходит вследствие незащищенного полового контакта или бытовым путем, при контакте выделений больного человека с поврежденной кожей и слизистыми оболочками здорового.
Влагалищная среда является идеальной для развития трихомонад, которые сохраняются во влажной среде несколько часов. Бытовой метод заражения возможен при использовании одними средствами гигиены.
Период инкубации возбудителя составляет от 1 до 4 недель.
Симптоматика заболевания
Трихомонадоносительство не имеет признаков заболевания и определяется только во время планового обследования.
Трихомониаз может протекать у женщин в виде:
Среди симптомов трихомониаза выделяют:
- поражения мочевого пузыря:
- неприятные ощущения при мочеиспускании в виде жжения, рези, болезненности;
- частые и ложные позывы к мочеиспусканию;
- выделения слизи в незначительном количестве из мочеиспускательного канала;
- поражения половых органов:
- выделения из влагалища, как правило обладающие желтым цветом, неприятным запахом и пенистым характером;
- зуд или чувство жжения гениталий;
- гиперемия наружных половых органов и промежности;
- боль во время полового акта;
- при гинекологическом осмотре обнаруживается гиперемия слизистой оболочки влагалища с гнойным отделяемым.
Симптомы хронического трихомониаза подобны свежему. Отличие состоит в том, что патологический процесс длится более 2 месяцев и имеет смазанную картину.
Признаки заболевания возникают во время периода обострения. В период ремиссии симптомы могут отсутствовать.
Обострение трихомоноза могут спровоцировать:
- стрессовые ситуации;
- сопутствующие заболевания со снижением иммунитета;
- переохлаждение;
- несоблюдение личной гигиены.
Диагностика трихомониаза
Диагностика трихомониаза основана на совокупности разных методов обследования, которое включает в себя:
- Жалобы пациентки.
- Анамнез заболевания.
- Анамнез жизни.
- Общий осмотр.
- Гинекологический осмотр. При осмотре влагалища и шейки матки в зеркалах отмечается гиперемия и отек влагалища, шейки матки, вульвы и промежности. . Шейка матки имеет характерный «клубничный» вид из-за точечных кровоизлияний на ее поверхности и гиперемии слизистой. Возможно обнаружение атипичных клеток или диспластических явлений.
- Лабораторное обследование, которое включает исследование на инфекции, передаваемыми половым путем, в том числе, сифилис, гонорею и ВИЧ.
- Специальные методы обследования.
Специальные методы обследования
Диагностика трихомониаза основана на обнаружении вагинальной трихомонады при помощи следующих специальных методов обследования:
Исследование проводится на неокрашенном препарате. Проводится световое, фазово-контрастное и темнопольное исследование полученного мазка. Наиболее высокой чувствительностью обладают мазки, взятые в свежей форме заболевания или остром периоде хронической;
микроскопическое исследование мазка после окрашивания его:
- 1% раствором метиленового синего;
- по Грамму;
- по Романовскому-Гимзе.
Считается одним из самых доступных методов исследования, однако, информативность составляет от 40 до 60%. Это связано с субъективностью оценки полученных результатов;
- ПЦР, или полимеразная цепная реакция;
- NASBA.
Относятся к самым высокочувствительным и достоверным методам исследования, которые не требуют дополнительных подтверждений.
Трихомониаз: особенности диагностики и лечения

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 07.05.2020
- Время чтения: 1 mins read
Трихомониаз – это инфекция, передающаяся половым путем. Может поражать женщин и мужчин.
Из всех венерических заболеваний трихомониаз занимает лидирующее место по обращению к специалистам по поводу урогенитальных инфекций – вагинита и неспецифического уретрита. При отсутствии лечения, трихомониаз повышает риск заражения ВИЧ.
Что такое трихомониаз?
Трихомониаз относится к наиболее распространенным венерическим заболеваниям невирусной этиологии. По оценкам ВОЗ, ежегодно заражаются трихомониазом минимум 250 млн человек. Возбудитель чаще поражает женщин, чем мужчин.
Болезнь вызывается простейшим микроорганизмом T.vaginalis. Легко поддается лечению, но при отсутствии симптомов легко распространяется. Часто происходит повторное заражение. Бессимптомное течение более характерно для женщин, поэтому они считаются основными переносчиками инфекции.
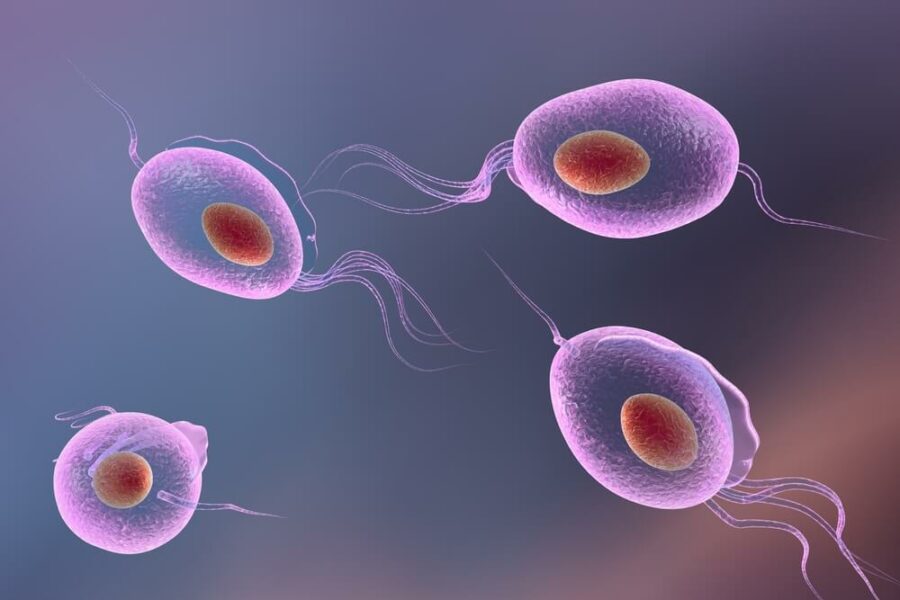
Возбудитель трихомониаза и его особенности
Возбудитель – Trichomonas vaginalis – относится к простейшим одноклеточным микроорганизмам. Имеет жгутики, благодаря чему может свободно перемещается. Образуя выросты цитоплазмы (псевдоподии) паразит проникает в межклеточные пространства.
Трихомониаз
Trichomonas vaginalis живет только в организме человека. Во внешней среде он быстро гибнет легко разрушаясь под действием температуры выше 45 °C, воздуха и солнечных лучей. При этом паразит обитает только в органах мочеполовой системы, поэтому заражение этой инфекцией называется урогенитальный трихомониаз. Кроме трихомонады влагалищной, различают также T.hominis (кишечная) и T.tenax (обитает в полости рта).
Особенность Trichomonas vaginalis состоит в том, что они поглощают другие микроорганизмы и при этом их не переваривают. Находясь внутри простейшего, эти патогенные бактерии защищены от действия лекарств и их достаточно сложно обнаружить. Таким образом легко происходит транспорт других возбудителей (хламидий, гонококков, микоплазм) в мочеполовые органы.
Противомикробные и противопротозойные средства излечивают трихомонадную инфекцию, но возможен рецидив. Повторное заражение встречается у 1 из 5 человек через три месяца после лечения. Если трихомониаз не лечить, инфекция может сохраняться в течение длительного времени. Эффективных домашних средств для лечения трихомониаза не существует.
Как передается трихомониаз?
Пути распространения трихомониаза:
- Вагинальный, оральный или анальный половой контакт при отсутствии барьерных средств защиты (презерватив мужской или женский). Трихомониаз может распространяться даже при отсутствии симптомов. Это означает, что можно заразиться трихомониазом от человека, у которого нет признаков заболевания.
- Через контакт с гениталиями, в том числе при отсутствии полового акта и эякуляции.
- Во время естественных родов.
Инфекция T. vaginalis во время беременности может привести к преждевременным родам и низкому весу новорожденного.
Каковы признаки и симптомы трихомониаза?
Во многих случаях наблюдается бессимптомное течение урогенитального трихомониаза. По некоторым данным отсутствие или минимально выраженные симптомы наблюдаются в 70-80% случаев. У большинства инфицированных женщин нет никаких признаков заболевания.
Если есть признаки или симптомы инфекции, они могут появиться через 5-28 дней после заражения и могут включать ряд симптомов.
- Раздражение и зуд половых органов.
- Покраснение кожи наружных половых органов.
- Жжение при мочеиспускании;
- Дискомфорт во время интимных отношений и мочеиспускания (дизурия и диспареуния).
- Боль внизу живота (редко).
- Пенистые выделения из влагалища (чаще, желтоватые или зеленоватые), которые имеют необычный неприятный запах.
- Воспаление и покраснение вульвы.
- Поражение слизистой оболочки половых органов в виде эрозий или язв.
- Выделения (слизистые) из уретры.
- Гематоспермия (редко).
- Высыпания на головке полового члена.
Диагноз основывается на выявлении паразита путем микроскопического исследования выделений из влагалища или уретры. Лучший тест на трихомонадную инфекцию – амплификация ДНК (ПЦР) и РНК (NASBA).
Чем опасен урогенитальный трихомониаз?
- Повышает риск передачи и заражения ВИЧ (по оценкам специалистов в 3-4 раза).
- Осложняет беременность (преждевременные роды и дефицит веса новорожденного).
- Инфекция может привести к раку предстательной железы вследствие длительного воспаления при бессимптомном течении уретрита и простатита.
- Повышает риск рака шейки матки вследствие возможного сочетанного инфицирования с высокоонкогенными ВПЧ.
Трихомониаз и ВИЧ
Установлено, что урогенитальный трихомониаз связан с повышенным риском заражения ВИЧ. По статистике, до 53% женщин с ВИЧ-инфекцией также инфицированы T. vaginalis, причем, трихомониаз у пациенток часто вызывает воспалительные заболевания тазовых органов.
Установлено несколько причин, почему трихомониаз приводит к увеличению риска заражения ВИЧ:
- При трихомониазе возникают крошечные участки кровоизлияния в слизистых оболочках, таким образом ВИЧ-инфекция легко попадает в кровь,
- Паразитический микроорганизм T. vaginalis расщепляет фермент, который блокирует прикрепление ВИЧ к клеткам.
Таким образом урогенитальный трихомониаз способствует заражению ВИЧ-инфекцией и ее передаче.
В каких случаях рекомендуется обследование на урогенитальный трихомониаз?
- Подозрение на воспалительный процесс мочеполовых органов (уретрит, вагинит);
- Выявление любой ИППП, в том числе у партнера;
- В период беременности (на первичном осмотре, на сроке 28-29 недель и 38-40 недель);
- Перед родами, если женщина не состояла на учете или не была обследована на ИППП;
- Перед оперативными вмешательствами на половые органы малого таза;
- При смене полового партнера.
Как диагностируется трихомониаз?
Анамнез. При сборе анамнеза выясняют:
- симптомы;
- перенесенные ИППП;
- наличие нового сексуального партнера.
У женщин при гинекологическом осмотре характерны:
- отек и гиперемия влагалища;
- эрозивно-язвенное поражение слизистой влагалища;
- кровоизлияния на шейке матки – петехии, из-за чего шейку называют “клубничная”;
- характерные серо-зеленоватые или серо-желтые вагинальные выделения с запахом “рыбы”.
У мужчин при осмотре выявляются:
- отек, покраснение наружного отверстия мочеиспускательного канала;
- слизистые выделения из уретры;
- поражение крайней плоти эрозивно-язвенное.
Поскольку симптомы трихомониаза похожи на симптомы других ИППП и часто встречаются сочетанные инфекции, поэтому проводят дифференциальную диагностику в отношении:
- хламидиоза, гонореи, микоплазмоза (Mycoplasma genitalium);
- заражений условно-патогенными микроорганизмами (бактериальный вагиноз, кандидоз);
- аллергических вагинитов;
- аллергических баланопоститов.
Для выявления возбудителя используют: микроскопическое исследование, молекулярно-биологические методы, исследование культуры.
Образцы для исследований:
- Первая порция мочи утром;
- Мазок. Берут строго через 3 часа после мочеиспускания. Время можно сократить до 1 часа при выраженных характерных выделениях. У женщин забор образцов проводится при отсутствии месячных.
Микроскопия . Необходимое условие для получения правильных результатов: исследование сразу после забора материала (“влажный мазок” из влагалища, канала шейки, уретры у мужчин), поскольку трихомонада вагиналис нестойкие и быстро гибнут в окружающей среде. Например, при задержке доставки мазка в лабораторию на 1 час результативность снижается на 20%.
Мазок исследуют под микроскопом, при обнаружении микроорганизмов диагностируют трихомониаз. Метод максимально специфичен (до 100%) и чувствителен (до 60-70%) при выраженных симптомах заболевания.
Микроскопия окрашенного мазка не применяется в связи с низкой чувствительностью (до 40%).
Молекулярно-биологические (методы амплификации нуклеиновых кислот). Среди них выделяют: амплификация рибонуклеиновых кислот РНК (NASBA) и выделение ДНК (ПЦР). Для анализа берется первая утренняя моча, соскоб уретры, влагалища, цервикального канала.
Тесты отличаются высокой чувствительностью (95-100%) и специфичностью (95-100%) и достоверным результатом. Например, у женщин исследование мочи и вагинального мазка методом NASBA имеет 100% результат выявления инфекции.
Исследование культуры (посев T.vaginalis на чувствительные среды и выращивание). До появления молекулярно-биологических методов использовался широко, особенно при бессимптомном течении заболевания, поскольку более чувствителен, чем микроскопия (70-85%).
Сейчас используется редко, потому что достаточно трудоемкий, длительный и не дает точных результатов по сравнению с ПЦР или NASBA.
Пап-тест для выявления T.vaginalis не используется (хотя выявление его возможно) вследствие большого числа ложноположительных и ложноотрицательных результатов.

Трихомониаз – профилактика
Как лечить трихомониаз?
Трихомониаз легко излечивается одним из двух препаратов:
- метронидазол,
- тинидазол.
Это противомикробные и противопротозойные средства. Применяются таблетки для приема внутрь, местное лечение не используется, так как не эффективно.
- метронидазол 2 г в разовой дозе,
- или тинидазол 2 г в разовой дозе.
Альтернативный режим: прием метронидазола 500 мг внутрь 2 раза в день, курс 7 дней.
Из двух препаратов преимущество отдается тинидазолу, поскольку у него больше концентрация в крови и слизистых мочеполовых органов и он имеет более длительный период полувыведения (12,5 часов), чем метронидазол (7,3 часа), отсюда более эффективно убивает T.vaginalis и снимает симптомы заболевания.
Доказано, что рекомендованные режимы метронидазола приводят к излечению в 84%-98% случаев, рекомендованный режим тинидазола приводит к излечению в 92%-100% случаев.
Как лечится персистирующий или рецидивирующий урогенитальный трихомониаз
Наибольшее количество рецидивирующих инфекций T. vaginalis являются результатом повторного заражения, однако, иногда излечение не происходит из-за устойчивости микроорганизма к препаратам. При вагинальном трихомониазе резистентность к метронидазолу может быть в 4-10% случаев, а резистентность к тинидазолу – в 1%.
Резистентный трихомониаз вызывает беспокойство, поскольку существует мало альтернатив стандартного лечения. Однократный прием лекарств для лечения рецидивирующего трихомониаза (если он не является вероятным результатом реинфекции) не применяется.
Назначается: метронидазол по 500 мг внутрь, два раза в день, курс 7 дней.
Если после этого лечения инфекция сохраняется, назначается: метронидазол по 2,0 г ежедневно, курс 7 дней или тинидазол по 2,0 г ежедневно, курс 7 дней.
В случае, когда все эти режимы не приводят к излечению инфекции (что маловероятно), назначается высшая доза тинидазола по 2–3 г 14 дней, часто в комбинации с интравагинальным введением тинидазола.
Иногда назначается определение чувствительности микроорганизмов к нитроимидазолам при рецидивирующем трихомониазе.
Правила приема препаратов и лечения
- Откажитесь от алкоголя. Абсолютно противопоказан алкоголь как во время лечения, так и после него (в течение 24 часов после окончания терапии метронидазолом и 72 часов после окончания терапии тинидазолом), поскольку сочетание этих препаратов приводит к дисульфирамоподобной реакции.
- Принимайте все лекарства. Даже если симптомы исчезнут, нужно закончить курс лечения.
- Необходимо обследование и лечение (по показаниям) партнеров даже при отсутствии признаков инфекции.
- Избегайте интимных контактов пока не пройден курс лечения. Даже после того, как закончите принимать лекарства, вы можете снова получить трихомониаз, если практиковать незащищенные половые контакты с носителем инфекции.
- Обратитесь к венерологу повторно, если есть симптомы, которые не проходят в течение нескольких дней после приема препаратов.
Можно ли самостоятельно вылечить трихомониаз?
В некоторых источниках для избавления от урогенитального трихомониаза указывают:
- интравагинальный Бетадин (повидон-йод);
- Клотримазол;
- раствор уксусной кислоты;
- Фуразолидон;
- фиалка;
- ноноксинол-9;
- раствор перманганата калия.
Эти средства не применяются и не рекомендуются для лечения трихомониаза. Они не просто неэффективны, но и могут нанести вред, например, возможны ожоги слизистых и длительно текущая инфекция из-за отсутствия лечения.
Доказано, что никакие местные средства против трихомониаза неэффективны и не приводят к гибели микроорганизма.
Влияет ли трихомониаз на беременность?
Беременные женщины с трихомониазом подвержены более высокому риску преждевременных родов (до 37 недель беременности) или рождению ребенка с низким весом.
Инфекция T. vaginalis у беременных женщин связана также с другими неблагоприятными исходами беременности, в частности преждевременным разрывом плодных оболочек. Хотя сами трихомонады не проникают в плодные оболочки, опасность представляет то, что эти микроорганизмы способствуют проникновению других более опасных патогенов, например хламидий. Преждевременные роды и низкий вес при рождении повышают риск возникновения проблем со здоровьем и развитием при рождении и в более позднем возрасте.
Перинатальная передача инфекции встречается достаточно редко, однако необходимо лечение беременной, поскольку это поможет предотвратить респираторную или генитальную инфекцию новорожденного.
Метронидазол можно использовать для лечения трихомониаза на любой стадии беременности. Тинидазол при беременности не применяется из-за отсутствия клинических данных о безопасности. Рекомендуемая схема терапии трихомониаза у беременных женщин: прием метронидазола 2 г в разовой дозе.
Можно ли принимать лекарства для лечения трихомониаза, в период кормления грудью?
Да, можно применять метронидазол при грудном вскармливании. Однако, следует воздержаться от кормления на период от 12 до 24 часов после лечения трихомониаза у кормящей матери одной дозой метронидазола 2 г.
Иногда проводится лечение метронидазолом (400 мг три раза в день в течение 7 дней), что приводит к снижению его концентрации в грудном молоке и считается совместимым с грудным вскармливанием в течение более длительных периодов времени.
Тинидазол для кормящих женщин противопоказан.
Как можно предотвратить трихомониаз?
Лучший способ предотвратить трихомониаз или любую ИППП – воздержание от интимных отношений.
Во время интимных отношений можно снизить риск заражения ИППП следующими способами:
- Используйте презервативы . Презервативы – лучший способ предотвратить ИППП во время секса. Поскольку заражение и передача могут происходить и без эякуляции, необходимо обязательно надевать презерватив до контакта с влагалищем, ртом или аналыным отерстием. Другие методы контроля рождаемости, такие как противозачаточные таблетки, уколы, имплантаты или диафрагмы, не защитят от ИППП. Пройдите обследование. Убедитесь, что ваш партнер также прошел тестирование на ИППП прежде чем заниматься сексом.
- Практикуйте моногамные отношения.
- Ограничьте количество сексуальных партнеров . Риск заболеть ИППП возрастает в зависимости от количества ваших партнеров.
- Женщинам не рекомендуется спринцевание. Оно удаляет полезные бактерий во влагалище, которые защищают от инфекции. Это может увеличить риск заражения ИППП.
- Не злоупотребляйте алкоголем . Употребление слишком большого количества алкоголя или употребление наркотиков увеличивает рискованное поведе ние и может подвергнуть риску сексуального насилия и возможного контакта с ИППП.
Методы работают лучше всего, когда используются вместе.