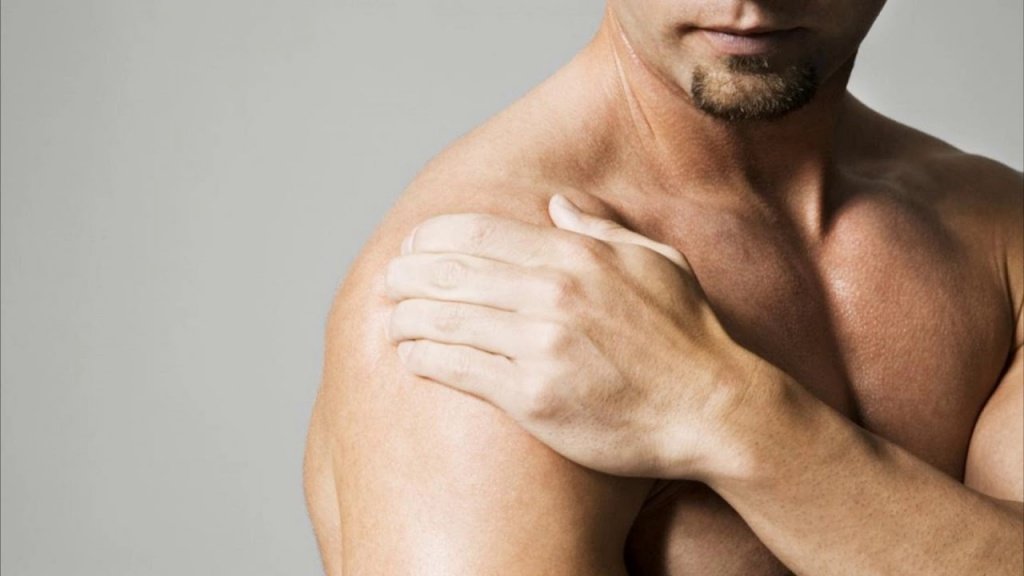
Мышечные боли по всему телу
Почему болит всё тело? С таким вопросом не редко встречаются врачи нашей клиники. Блуждающая боль по всему телу нередко возникает в разных органах и доставляет серьёзные неудобства. Врачи Юсуповской больницы выясняют её причину с помощью современных методов исследования. Обследования пациента проводят с помощью новейшей аппаратуры ведущих европейских и американских производителей. Для лабораторных исследований используют качественные реактивы. Это позволяет получить достоверные результаты анализов, позволяющие установить точный диагноз.
Пациентов с болями и ломотой в мышцах консультируют специалисты разного профиля: терапевты, неврологи, ревматологи, онкологи. Сложные случаи заболеваний обсуждают на заседании экспертного совета с участием профессоров и врачей высшей категории. Пациенты Юсуповской больницы имеют возможность при необходимости пройти сложные исследования в клиниках-партнёрах и получить консультацию специалистов профильных научно-исследовательских институтов Москвы.
Боль в мышцах: причины дискомфорта
Часто появляется мышечная боль после тренировок и чрезмерных физических нагрузок. Она не требует медикаментозного лечения. Блуждающая боль в суставах и мышцах быть проявлением системного невроза. Мышечные боли при неврозе возникают без видимой причины.
В данном случае пациентов Юсуповской больницы консультирует психотерапевт. Постоянная боль в мышцах возникает при интоксикации во время инфекционных заболеваний вирусной или бактериальной природы.
Бывают мышечные боли при гормональных нарушениях у женщин и мужчин. Ноющая боль в мышцах появляется после тяжёлого физического труда. Боли мышц шеи, подмышек, паха беспокоят больных с иммунодефицитными состояниями (СПИДом). Боль во всех суставах и мышцах одновременно возникает у пациентов, страдающих системными дегенеративными заболеваниями нервной системы.
Могут появиться мышечные боли после удаления пластины из ключицы. Боль в мышцах шеи при повороте головы являются проявлением шейного остеохондроза. Мышечная боль под левой лопаткой может возникнуть при межрёберной невралгии или быть одним из симптомов инфаркта миокарда. Причиной боли в трапециевидной мышце шеи является остеохондроз. Боль в жевательных мышцах возникает при миофасциальном болевом синдроме лица. Может появиться мышечная боль после сна. Ночные боли в мышцах часто бывают у беременных.
Мышечная боль в пояснице является признаком протрузии межпозвонковых дисков. Её бывает трудно отличить от почечной боли. Боль в трапециевидной мышце слева всегда настораживает врачей, поскольку ей причиной может быть остеохондроз, миозит, ишемическая болезнь сердца. Боль в грудной мышце слева может быть симптомом инфаркта миокарда. Если у пациента возникает гуляющая боль в мышцах, врачи Юсуповской больницы проводят комплексное обследование.
Гуляющая мышечная боль в теле
Иногда блуждающая боль возникает не по всему телу, а в отдельных местах. Боль во всех суставах и мышцах одновременно появляется при артралгии. Это может быть самостоятельная болезнь, связанная с раздражением нейрорецепторов в синовиальной сумке сустава или предвестник артрита, артроза.
Различают следующие основные причины мышечно-суставной боли:
- травмы суставов;
- вирусные или бактериальные инфекции;
- новообразования;
- нарушения в работе иммунной системы;
- избыточные нагрузки на суставы и мышцы.
Боль в суставах может быть ноющей, острой, тупой. Она возникает то в одном, то в другом суставе. Одновременно пациенты жалуются на боль в мышцах. Как отличить суставную боль от мышечной? Врачи Юсуповской больницы проводят дифференциальную диагностику болевого синдрома после получения результатов инструментальных и лабораторных исследований. В большинстве случаев блуждающая боль в суставах и мышцах устраняется с помощью анальгетиков. Врачи не рекомендуют заниматься самолечением, поскольку болевой синдром часто является ранним проявлением серьёзного заболевания.
Боль в ягодичной мышце характерна для людей, которые работают за компьютером и представителям сидячих офисных профессий, спортсменов, велосипедистов. Она может быть разной:
- стреляющей в ягодицу;
- отдающей в ягодичную область;
- внезапной и острой.
Наиболее вероятными причинами боли в ягодице являются:
- остеохондроз пояснично-крестцового отдела;
- межпозвонковая грыжа;
- пояснично-крестцовый радикулит;
- травмы;
- тендинит (воспаление сухожилия);
- искривление позвоночника;
- артрит тазобедренного сустава;
- фибромиалгия.
По этой причине при возникновении боли в ягодице можно принять внутрь таблетку нестероидного противовоспалительного средства, растереть ягодичную область обезболивающей мазью, отдохнуть. Для того чтобы выяснить причину болевого синдрома и пройти курс лечения, обращайтесь в Юсуповскую больницу.
Блуждающие боли в спине имеют те же причины, что и болезненные ощущения в суставах. Во многих случаях их виновником является артралгия, связанная с зажатием нервных окончаний в одном из отделов позвоночника. При ущемлении происходит нарушение кровообращения или спазм околосуставных мышц, что влечёт за собой раздражение нейрорецепторов и дискомфорт.
Локализованная боль в теле
Боль в грушевидной мышце возникает при сдавливании ствола седалищного нерва и идущих с ним сосудов в подгрушевидном пространстве. В качестве основного фактора компрессии выступает спазмированная и измененная грушевидная мышца. Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением её брюшка. Это приводит к существенному сужению подгрушевидного отверстия. Сосуды и нервы, проходящие в нём, прижимаются к костной основе и крестцово-остистой связке. Это является причиной болевого синдрома.
Основным признаком синдрома грушевидной мышцы является стойкая и зачастую устойчивая к лечению боль. Диагностика синдрома грушевидной мышцы складывается из данных физикального осмотра и результатов дополнительных инструментальных методов исследования. Врачи Юсуповской больницы включают в схему лечения синдрома грушевидной мышцы медикаментозные и немедикаментозные меры. Медикаментозная терапия включает применение нестероидных противовоспалительных средств, миорелаксантов, анальгетиков, препаратов для улучшения микроциркуляции.
При стойком и выраженном болевом синдроме и двигательных нарушениях врачи клиники неврологии проводят лечебную блокаду с местными анестетиками и глюкокортикоидами. Реабилитологи применяют следующие методики:
- массаж;
- физиотерапевтическое лечение;
- мануальную терапию с использованием постизометрической и постреципроктной релаксации мышц;
- рефлексотерапию на основе иглоукалывания, вакуумной и лазерной акупунктуры.
Проводимые с помощью старшего инструктора-методиста ЛФК упражнения направлены на расслабление грушевидной мышцы и одновременную активацию её антагонистов.
Причиной боли в трапециевидной мышце являются следующие факторы:
- работа за компьютером;
- сидячий образ жизни;
- проблемы с шейным отделом позвоночника;
- артроз плечевого сустава.
При внезапном появлении болевых ощущений следует отдохнуть, избегать тяжестей и нагрузки и сделать мягкую разминку. Каждые 1,5 часа можно прикладывать пакет со льдом на 15 минут к области трапеции.
Реабилитологи рекомендуют при боли в трапециевидной мышце выполнять следующие упражнения:
- обхватите затылок рукой, которая находится со стороны болезненного участка трапеции, и удерживайте в течение нескольких секунд;
- наклоните туловище вперёд, опустив обе руки;
- положите обе руки на затылок, сделайте глубокий вдох, задержите на 5 секунд дыхание, голову максимально прижмите к рукам (повторите упражнение 5 раз).
Боль в большой ромбовидной мышце возникает при ослаблении мускулатуры спины. Многие культуристы и тяжелоатлеты переутомляют грудные мышцы и в результате получают сутулую фигуру. Сила перегруженной работой грудной мышцы тянет плечи вперёд, а последовательная нагрузка на ромбовидную мышцу ослабляет их, в результате чего развиваются болевые зоны. Любой вид работы, при которой приходится наклоняться вперёд с округленными плечами, подвергает ромбовидную мышцу опасности появления точек напряжения.
Боль в ромбовидной мышце чувствуется по внутреннему краю лопатки. Она не зависит от движения. Приступ боли может возникнуть и во время отдыха. Простой способ устранения точек напряжения в ромбоидной мышце состоит в том, чтобы лечь на пол и расположить мяч между лопаткой и позвоночником. Для комфорта нужно положить голову на тонкую подушку. Куда поместить мяч, вы поймете тогда, когда ляжете на него и испытаете болезненность от нажатия на точку напряжения. Позвольте телу расслабиться, дышите глубоко. Сила тяжести тела и сжатие мяча расслабят мышцы спины.
Выполните растяжку. Сядьте на стул, наклонитесь вперёд и опустите голову. Захватите перекрещенными руками противоположные колени. Удерживайте это положение в течение 20 секунд. Чтобы препятствовать развитию сутулой осанки во время сидения, поднимите верхнюю часть груди и опустите лопатки. Наденьте поясничный бандаж на нижнюю часть спины немного выше талии. Для этих целей хорошо подходит скатанное полотенце.
Ломит мышцы при ревматоидном артрите
Пациентов, у которых выявлен ревматоидный артрит, боли в мышцах несколько затихают после осуществления активных движений. Болевой синдром часто сопровождает людей в первой половине дня, особенно с утра. К вечеру боль стихает, а на утро все повторяется вновь. На поздней стадии заболевания боль не угасает даже к ночи.
Ревматоидный артрит вызывает нарушение кровообращения, деформацию суставов и атрофию мышц. Человек становится не только недееспособным, но и впоследствии не сможет за собой ухаживать, поскольку суставы теряют свою подвижность. Ревматологи Юсуповской больницы устанавливают точный диагноз с помощью современных диагностических методов:
- определение ревматоидного фактора в крови;
- рентгенографии суставов;
- общего и биохимического анализа крови;
- компьютерной томографии.
Врачи проводят пункцию сустава и забор синовиальной жидкости для микроскопического исследования, выполняют биопсию узелков. Своевременная диагностика заболевания даёт возможность ревматологам Юсуповской больницы провести адекватную терапию. Чем раньше она начата, тем эффективнее б схема лечения и меньше риск возникновения осложнений. В основе лечения ревматоидного артрита лежит принцип обеспечения покоя поражённым суставам, так как дополнительная нагрузка приводит к усилению воспаления и боли. Иногда на непродолжительное время пациентам назначают постельный режим с обездвиживанием нескольких суставов. Для этого ревматологи в клинике терапии накладывают на пораженные участки шины.
Схема лечения включает современные препараты, обладающие высокой эффективностью и минимальным спектром побочных эффектов:
- нестероидные противовоспалительные средства;
- препараты длительного действия (пеницилламин, сульфасалазин, плаквенил и соединения золота);
- глюкокортикоидные гормоны;
- иммунодепрессанты (азатиоприн, метотрексат и циклофосфамид).
Лекарственную терапию сочетают с лечебной гимнастикой, физиотерапией, воздействием высоких и низких температур (криотерапией). Иногда может потребоваться хирургическое вмешательство. Весьма эффективны водные процедуры, когда при занятиях в бассейне суставы активно двигаются, но при этом не испытывают нагрузки.
Записывайтесь на приём к врачам по телефону Юсуповской больницы. Специалисты высокой квалификации определят причину боли в суставах и мышцах, проведут комплексное лечение и реабилитацию.
Боль в суставах и менопауза

Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 12.04.2020
- Время чтения: 1 mins read
Список проявлений менопаузы обширен – от перепадов настроения до приливов, усталости и провалов в памяти. И хотя болезненность и опухоль суставов чаще всего связывают с более поздним возрастом, недавние исследования показали, что развитие артритов – также один из побочных эффектов менопаузы.
Механизм действия эстрогенов на суставы
Боли, скованность и припухлость вокруг сустава, а иногда и повышение температуры – все это общие симптомы поражения суставов, которые беспокоят почти всех людей пожилого возраста. Однако артрит также часто встречается и в переходный период. Просто при ярких приливах и плохом самочувствии в период наступления климакса симптомы патологии суставов могут быть не замечены или отступить на задний план.
Когда женщина приближается к менопаузе, ее организм подвергается резким гормональным колебаниям, что оказывает влияние на работу и состояние всех органов и систем. Медицинскому сообществу неясно, какое точно влияние менопауза оказывает на суставы и почему это происходит, процесс все еще изучается. Но некоторые успехи есть.
Влияние эстрогенов как прямое (в хондроцитах есть рецепторы к эстрогенам), так и опосредованное (через передатчики) на хрящевую ткань доказано. В зависимости от начального состояния и генетической предрасположенности снижение эстрогенов действует как триггерный фактор к развитию поражения суставов. Именно поэтому в период менопаузы развиваются артриты как коксартроз, так и остеоартрит. А у женщин с уже имеющимся поражением суставов, симптомы ухудшаются.
С ревматоидным артритом ситуация немного сложнее. Патология относится к системным заболеваниям с развитием хронического воспалительного процесса всей соединительной ткани. Но исследования в этой области также проводились. Доказано, что эстрогены стимулируют макрофаги и активность фагоцитов, тем самым оказывая иммуномодулирующий эффект на проявление воспалительного процесса и повышая устойчивость к инфекции.
Это значит, что пока эстрогены циркулируют в организме – женщина в определенной степени защищена от заболеваний суставов. Когда их уровень падает, предрасположенность к воспалительно-дегенеративным поражениям суставов увеличивается.
Еще одно доказательство влияния эстрогенов на суставы: многие женщины, страдающие ревматоидным артритом, отмечают, что выраженность симптомов уменьшается во время беременности. Это, скорее всего, связано с повышением содержания эстрогена в организме в этот период.

Боль в коленке
Как и когда болят суставы у женщин
Боль в суставах, как правило, усиливается по утрам и уменьшается, когда суставы немного разработались в течение дня. Большинство женщин жалуются на боль в шее, челюсти, плечах и локтях, но также могут беспокоить запястья и пальцы.
Поражения суставов могут сопровождаться тугоподвижностью, припухлостью или даже стреляющей болью в спине, отдающей в нижние конечности или руки. Некоторых женщин беспокоит ощущение жжения, которое усиливается после тренировки в спортзале или небольшой физической нагрузки.
Как облегчить боли в суставах во время менопаузы
Боль в пальцах, локтях и коленях… боль в суставах – один из самых распространенных признаков поражения опорно-двигательного аппарата в период менопаузы. Если вы чувствуете себя скованно и болезненно, особенно по утрам, нужно записаться к гинекологу и сдать анализы на гормоны. Врач поможет справиться с воспалением и болью.
В добавление к лечению существует множество простых, неинвазивных способов лечения боли в суставах путем внесения некоторых изменений в распорядок дня. Вот некоторые приемы.
Поддерживайте активность
Упражнения – хороший способ укрепить суставы и сохранить их гибкими. Плавание, тай-чи и йога – отличные варианты занятий для женщин в возрасте. Но нужно избегать упражнений, которые сильно напрягают суставы. Запрещены поднятие тяжестей и силовые нагрузки.
Помогут снизить вес, например, бег трусцой и активное плавание. Это снимет некоторую нагрузку на суставы. Упражнения на открытом воздухе обеспечат прилив энергии и гибкость суставов. Тренировки облегчают депрессию и борются с болезнями сердца.
Физическая активность предупреждает увеличение веса и бессонницу, которые часто приходят с менопаузой. Упражнения с умеренной нагрузкой на суставы помогают защитить женщину от остеопороза.
Практикуйте программы де-стресс
Известно, что вызывает воспаление в суставах кортизол – гормон стресса. Практика снятия накопившейся усталости, психического напряжения, тревоги и регулярные физические упражнения помогут контролировать уровень кортизола.
Так можно бороться со стрессовой нагрузкой на организм и улучшить общее самочувствие, что необходимо в период менопаузы.
Следите за диетой
Доказано, что диета с высоким содержанием углеводов и сахаров и низким содержанием омега-3 жирных кислот вызывает хроническое воспаление. Поэтому необходимо заменить белый хлеб, белый рис и любые изделия из белой муки цельнозерновыми продуктами, такими как ржаной или пшеничный хлеб, макароны только твердых сортов, овсянка, коричневый рис и киноа.
Выбирайте морепродукты – свежий тунец, лосось и скумбрию. Налегайте на листовую зелень, такую как капуста и шпинат.
Обеспечивают организм естественными противовоспалительными веществами некоторые ягоды и фрукты, например, ежевика, черника и вишня.
После совета с гинекологом можно пополнить свой рацион добавками, содержащими омега-3 и витамин D.

Артрит
Можно облегчить боль в суставах в период менопаузы с помощью лекарств
- Помогают поддерживать гибкость и подвижность суставов кремы, содержащие глюкозамин. Например, Хондроитин максимум или Артроцин.
- НПВС – устраняют боль и отеки. Например, Фастум гель, Кетонал и другие.
- Лекарственные средства с глюкозамином для приема внутрь стимулируют выработку гиалуроновой кислоты и тормозят дегенерацию суставов.
Препараты, содержащие НПВС – ибупрофен, нимесулид, ацеклофенак и другие помогают облегчить ежедневные боли в суставах в период менопаузы, но нужно соблюдать курсовой прием, избегая длительного применения этих препаратов. Поскольку к их побочным действиям, кроме широко известных поражений ЖКТ, относятся головные боли, головокружение, бессонница и даже депрессия, что ухудшает состояние женщины в период наступления климакса.
Перед применением любых лекарственных средств в период менопаузы необходимо проконсультироваться со своим гинекологом.
Заместительная гормональная терапия и механизм действия эстрогенов на суставы
Заместительная гормональная терапия считается наиболее эффективным методом лечения всех симптомов менопаузы.
Каждая женщина отличается, и наступление климакса сказывается на здоровье по-разному, но поражение костно-мышечной системы со временем развиваются у всех женщин. Некоторые пациентки с уже диагностированным ревматоидным артритом обнаруживают, что наступление менопаузы приводит к усилению боли и отека суставов, другие впервые замечают заболевание. Во всех случаях на помощь может прийти заместительная гормональная терапия.
Сторонников и противников ЗГТ много, их мнения различаются, но результаты большинства эпидемиологических исследований за последние 20 лет, показали, что риск развития остеоартритов при назначении заместительной гормональной терапии в период менопаузы снижается примерно на 60%.
Несмотря на отсутствие точных доказательств, что применение ЗГТ предотвратит возникновение ревматоидного артрита у женщин в период менопаузы нет, а вот что ЗГТ уменьшает процесс развития ревматоидного артрита есть. Поэтому многие эксперты считают оправданным назначение ЗГТ при РА, равно как и при других артритах.
Что делать, если боль в суставах сильная?
Если боль в суставах сопровождает лихорадка или потерей веса, или если боль усиливается и длится в течение нескольких дней, обязательно обратитесь к врачу.
Диагностика и лечение боли в спине у женщин в постменопаузальном периоде
В последние годы наблюдается устойчивый рост числа больных с патологией костно-мышечной системы (Waddell G., 1994). От хронических болей в спине страдает до 30% населения в развитых странах (Aronoff G. M ., 1992, Bonica J. J., 1990).
В последние годы наблюдается устойчивый рост числа больных с патологией костно-мышечной системы (Waddell G., 1994). От хронических болей в спине страдает до 30% населения в развитых странах (Aronoff G. M ., 1992, Bonica J. J., 1990).
В нашей стране распространенность вертеброгенных болевых синдромов среди взрослого населения достигает в некоторых регионах 62%.
Среди наиболее часто встречающихся заболеваний, в клинической картине которых превалирует болевой синдром, являются дорсопатии.
Дорсопатии — это группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии.
Дегенеративные изменения при дорсопатии
В дегенеративный процесс могут вовлекаться различные структуры позвоночно-двигательных сегментов: межпозвонковый диск; дугоотросчатые суставы; связки; мышцы.
Дистрофические изменения в позвоночнике могут различаться по локализации.
Дистрофические изменения в диске: спондилез (формирование спондилезных краевых костных разрастаний); остеохондроз — патология ядра диска.
Грыжу диска следует рассматривать как проявление остеохондроза позвоночника. На формирование болевого синдрома при грыже диска влияют:
- нарушение биомеханики двигательного акта;
- нарушение осанки и баланса мышечно-связочно-фасциального аппарата;
- дисбаланс между передним и задним мышечным поясом;
- дисбаланс в крестцово-подвздошных сочленениях и других структурах таза.
Выделяют следующие основные диагностические критерии грыж межпозвонковых дисков поясничного отдела:
- наличие вертеброгенного синдрома, проявляющегося болью, ограничением подвижности и деформациями (анталгический сколиоз) в пораженном отделе позвоночника; тоническим напряжением паравертебральных, а также других мышц, степень вовлечения которых определяется интенсивностью ноцицептивной импульсации из пораженных ПДС и компремированного корешка;
- чувствительные расстройства в зоне нейрометамера пораженного корешка;
- двигательные нарушения в мышцах, иннервируемых пораженным корешком;
- снижение или выпадение рефлексов;
- данные КТ, МРТ или ренгенографического исследования, верифицирующие патологию межпозвонкового диска, спинно-мозгового канала и межпозвонковых отверстий;
- данные электронейрофизиологического исследования (F-волна, Н-рефлекс, соматосенсорные вызванные потенциалы, транскраниальная магнитная стимуляция), регистрирующие нарушение проводимости по корешку, а также результаты игольчатой электромиографии с анализом потенциалов действия двигательных единиц, позволяющие установить наличие денервационных изменений в мышцах пораженного миотома;
- наличие относительно глубоких биомеханических нарушений компенсации двигательного акта.
Дистрофические изменения в суставе — спондилоартроз.
Дистрофические изменения в телах позвонков — асептический некроз (болезнь Кюмеля); дистрофия позвонка — снижается прочность позвонков, диск расправляется и постепенно внедряется в тела соседних позвонков — образуется форма диска в виде двояковогнутой линзы.
В последние годы в связи с увеличением в популяции доли лиц пожилого возраста, среди которых превалируют женщины в постменопаузальном периоде, проблема дорсопатий рассматривается и с точки зрения той роли, которую играют в развитии этого процесса остеопоретические нарушения.
Остеопороз определяется как «системное заболевание скелета, которое характеризуется снижением костной массы и нарушением микроархитектоники костной ткани, приводящими к увеличению хрупкости кости и риску переломов». По некоторым оценкам, остеопороз обнаруживается более чем у 30% женщин старше 50 лет.
Развитие постменопаузального остеопороза связано в первую очередь с недостаточной продукцией эстрогенов, что приводит к нарушению синтеза локальных медиаторов ремоделирования костной ткани.
С возрастом в прогрессировании остеопороза все большую роль играют и другие важные механизмы, основным из которых является дефицит витамина D и развитие резистентности ряда тканей, в том числе костей скелета, к воздействию этого витамина.
Можно выделить следующие факторы риска развития остеопороза:
- генетические и антропометрические: пожилой возраст, низкая масса кости, этническая предрасположенность (европеоидная и монголоидная расы);
- гормональные: женский пол, ранняя менопауза, позднее начало менструаций, аменорея, бесплодие;
- стиль жизни: особенности питания, курение, низкая физическая нагрузка, злоупотребление кофеином;
- наличие сопутствующих заболеваний: эндокринных, ревматических, гематологических, опухолевых и др.;
- длительный прием лекарств, хирургические операции: глюкокортикостероиды, химиотерапия, овариэктомия, удаление щитовидной железы.
Наиболее частыми причинами вторичного болевого синдрома в пояснице у женщин в постменопаузальном периоде являются:
- врожденные аномалии: Spina bifida, спондилолистез;
- травма: переломы позвонков, протрузия межпозвонковых дисков;
- артриты, в том числе реактивный артрит, анкилозирующий спондилит и т. п.;
- другие заболевания: метаболические (остеопороз), опухоли, инфекции (туберкулез, остеомиелит), психические заболевания;
- проекционная боль при заболеваниях внутренних органов: язва или опухоль задней стенки желудка, воспаление, киста или опухоль поджелудочной железы, расслаивающаяся аневризма брюшного отдела аорты, опухоли толстой кишки;
- заболевания мочеполовых органов: мочекаменная болезнь, эндометрит, опущение матки, рак матки.
Диагностический алгоритм действий врача при обращении пациентки в постменопаузальном периоде с жалобой на боль в пояснице представлен на рис. 1.
| Рисунок 1. Диагностический алгоритм действий врача при обращении пациентки в постменопаузальном периоде с жалобой на боль в пояснице |
В первую очередь врач проводит сбор анамнеза и физикальное обследование пациентки.
Затем, в случае отсутствия неврологического дефицита, необходимо провести рентгеновское исследование поясничного и крестцового отделов позвоночника. При этом могут диагностироваться следующие патологические изменения: метаболические заболевания костей (остеопороз, остеомаляция, гиперпаратиреоз), остеоартроз, компрессионный перелом, анкилозирующий спондилит (болезнь Бехтерева), спондилолистез, опухоли (гемангиома, остеосаркома, метастазы, остеома, миеломная болезнь), остеохондроз позвоночника, мочекаменная болезнь.
Если патологических изменений при рентгенологическом исследовании не выявлено, необходимо провести мануальное исследование тазовых органов (ректальное, вагинальное). Могут быть диагностированы эндометриоз, опухоли в области таза, инфекции тазовых органов (абсцесс, цервицит).
Если патологические изменения в органах малого таза отсутствуют, необходимо провести компьютерное или магнитно-резонансное исследование. При этом могут быть обнаружены следующие патологические изменения: инфекционный процесс (остеомиелит, туберкулез, сифилис), ретроперитониальные опухоли, грыжа межпозвонкового диска, стеноз позвоночного канала.
При отсутствии вышеперечисленных заболеваний необходимо сделать клинический анализ крови и определить скорость оседания эритроцитов (СОЭ). При увеличении СОЭ необходимо исключить ревматизм, туберкулез позвоночника. Если СОЭ в норме, следует учитывать, что боль в спине может быть вызвана растяжением мышц и связок, варикозным расширением вен таза, психосоматическими нарушениями.
Если при физикальном обследовании были выявлены неврологический дефицит или другие отклонения, необходимо провести компьютерное или магнитно-резонансное исследование. При этом могут быть обнаружены следующие патологические изменения: аневризма брюшного отдела аорты, грыжа межпозвонкового диска, компрессионный перелом позвоночника, опухоли позвоночника, эпидуральный абсцесс поясничного отдела позвоночника (рис. 2).
| Рисунок 2. Отсутствие рентгенологических изменений |
Основными факторами этиопатогенеза боли в спине у пожилых женщин являются:
- метастатическое поражение скелета;
- остеопороз, манифестирующий костными деформациями;
- остеохондроз позвоночника, осложненный грыжей диска, стеноз позвоночного канала.
Дифференциальная диагностика поясничной дорсопатии
- панкреатит, опухоль поджелудочной железы;
- язвенная болезнь;
- нефролитиаз, пиелонефрит;
- тромбоз почечной вены;
- аневризма брюшной аорты;
- опухоли яичника, кисты;
- воспалительные процессы органов брюшной полости и таза.
- первичные поражения костей (остеопороз, остеомаляция);
- поражения позвонков (метастазы, миелома, переломы, спондилиты, первичные опухоли);
- дегенеративные заболевания позвоночника, приводящие к грубым изменениям, включая межпозвонковые грыжи, стеноз позвоночного канала.
Лечение боли в спине у женщин в постменопаузе
Для лечения дорсопатий используют ряд методов, к числу которых относятся медикаментозный, включая энзимотерапию, ортопедический, физиотерапевтический, массаж, электроакупунктура, мануальная терапия и др. (Хабиров Ф. А.). Однако ни один из перечисленных методов полностью не отвечает современным требованиям по части эффективности и переносимости. В частности, это касается применения нестероидных противовоспалительных препаратов (НПВП), обладающих выраженным анальгетическим эффектом. Однако наряду с уменьшением воспаления и боли лекарственные препараты этой группы нередко вызывают неблагоприятные побочные эффекты, такие как повреждение слизистой оболочки желудка и кишечника («ульцерогенное действие»), нарушение функций почек, тромбоцитов и др.
В последние годы группа НПВП пополнилась новыми препаратами — так называемыми селективными ингибиторами циклооксигеназы-2. Отличительной особенностью этих средств является более избирательное, чем у «старых» НПВП, торможение активности одной из 2 изоформ ключевого фермента в биосинтезе простагландинов — циклооксигеназы-2 (ЦОГ-2), которая по современным представлениям отвечает за биосинтез этих противовоспалительных и алгогенных веществ в очаге воспаления. В то же время новые НПВП оказывают незначительное влияние на другую изоформу данного фермента — циклооксигеназу-1 (ЦОГ-1), которая осуществляет биосинтез простагландинов вне очага воспаления. Образуемые при ее участии простагландины являются важными физиологическими регуляторами микроциркуляции в слизистой оболочке органов ЖКТ и почек, желудочной секреции, функций клеток крови и т. п. Именно неизбирательность действия «старых» НПВП в отношении ЦОГ-1 и ЦОГ-2 рассматривается в качестве причины развития большинства вызываемых ими побочных эффектов. В то же время избирательные ингибиторы ЦОГ-2 в рамках контролируемых клинических исследований продемонстрировали высокий уровень безопасности.
Целебрекс и мовалис — новые специально разработанные препараты этой группы, оказывающие незначительное побочное действие на желудочно-кишечный тракт.
Целебрекс (целекоксиб) — новый специально разработанный препарат этой группы, оказывающий незначительное побочное действие на желудочно-кишечный тракт и обладающий высокой эффективностью, сравнимой с «золотым стандартом» НПВП — диклофенаком.
Целебрекс рекомендуется применять в дозе 200 мг 2 раза в день в комплексном лечении больных с выраженным болевым синдромом при дорсопатии.
Целебрекс не вызывает агрегацию тромбоцитов, не оказывает негативного действия на хрящевую ткань и хорошо сочетается с гипотензивными препаратами (ингибиторы АПФ) и пероральными сахароснижающими препаратами (глибенкламид и толбутамид)
С точки зрения скорости достижения эффекта преимущество имеют парентеральный и ректальный способы введения нестероидных противовоспалительных препаратов.
Показано локальное применение анальгетических мазей, гелей, кремов, отличающихся высоким содержанием нестероидных противовоспалительных препаратов.
Финалгель — гель, состоящий из пироксикама. Хорошо проникает в подкожную жировую клетчатку, мышцы и связки. Обладает анальгетическим, противоотечным, охлаждающим действием. Способ применения: выдавить гель в объеме 3 см, хорошо растереть. Использовать 3—4 раза в день.
Финалгон — мазь, имеющая в своем составе два препарата: нонивамид — синтетическое производное ксапсаицина — местнораздражающее вещество, выделенное из перца, и никобоксил — производное никотиновой кислоты, обладающее выраженным сосудорасширяющим действием. Главным в механизме действия финалгона является возбуждение кожно-висцеральных рецепторов. В результате усиления кровотока в зоне воздействия наблюдаются выраженные болеутоляющий, спазмолитический и согревающий эффекты, улучшается местное кровообращение. Способ применения препарата: из тюбика выдавливается примерно 0,5 см мази; препарат наносят на участок кожи размером с ладонь, для усиления лечебного действия можно накрыть больное место шерстяной тканью.
Для снятия тонического напряжения мышц при болях в спине у женщин в постменопаузальном периоде применяют миорелаксанты центрального действия. Препараты этой группы не влияют на нервно-мышечную передачу и при этом уменьшают тонус скелетных мышц в результате угнетения моно- и полисинаптических рефлексов за счет снижения выделения возбуждающих аминокислот (глутумата и аспартата). Следует также отметить умеренное анальгетическое действие этих лекарственных средств.
Большое значение при лечении дорсопатий (в том числе развивающихся на фоне остеопороза) приобретает также использование лекарственных препаратов, оказывающих положительное влияние на костную ткань. К таким лекарственным средствам относятся препараты на основе витамина D, его активных метаболитов и производных.
Витамин D играет важную роль в жизнедеятельности организма в целом. Он может рассматриваться в качестве ведущего фактора поддержания кальциевого гомеостаза, кроме того, этот витамин участвует в ключевых процессах формирования скелета и ремоделирования костной ткани. Основными механизмами действия витамина D являются: усиление всасывания кальция в кишечнике, активация процессов костного ремоделирования, подавление избыточной секреции паратиреоидного гормона, улучшение нервно-мышечной проводимости и сократимости двигательных мышц.
Альфакальцидол — 1α-оксивитамин D3, представляет собой синтетический аналог активного метаболита витамина D3 — кальцитриола. Этот препарат является пролекарством, то есть веществом, превращающимся в активную форму после поступления в организм. Как правило, препараты-пролекарства лучше переносятся, действуют более длительно и отличаются повышенной эффективностью. Альфакальцидол характеризуется более продолжительным периодом существования в организме, чем кальцитриол, что позволяет назначать его 1 или 2 раза в сутки, кроме того, в отличие от препаратов нативного витамина D, альфакальцидол не нуждается в повторном гидроксилировании в почках, а в одну стадию превращается в активный метаболит витамина D. С учетом пониженной активности почек у лиц пожилого возраста, у которых снижается способность к образованию кальцитриола, применение альфакальцидола при нехватке витамина D в организме можно считать оправданным.
При выборе терапии для женщин в постменопаузальном периоде с болями в спине необходим индивидуальный подход — следует учитывать клинические проявления заболевания, особенности строения позвоночника, стадию патологического процесса, наличия сопутствующей патологии.
Таким образом, в патогенезе дорсопатий у женщин в постменопаузе важную роль играют остеопоретические и биомеханические нарушения.
Диагностический алгоритм дорсопатии должен включать оценку состояния костной ткани (денситометрия, КТ).
Комплексное лечение дорсопатий у женщин в постменопаузе предусматривает совместное применение нестероидных противовоспалительных средств и препаратов активного метаболита витамина D.
Т. Т. Батышева, кандидат медицинских наук
Г. Я. Шварц
Поликлиника восстановительного лечения № 7, Москва
Боли во время менопаузы: норма или отклонение?
Многие женщины с наступлением менопаузы сталкиваются с рядом неприятных проблем. Среди них возникновение болей различного характера в животе, груди, суставах, ногах, спине, пояснице и голове. Большинство из них является спутником климактерического синдрома, но некоторые могут свидетельствовать о прочих заболеваниях.
Что такое климактерический синдром, его симптомы и характерные признаки
В жизни каждой женщины неизбежно наступает время, когда ее организм начинает стареть. Этот период носит название климакса. Начинается он после 45 лет и длится несколько лет. В это время происходят определенные изменения, итогом которых является полное угасание детородной функции. Климакс имеет 3 стадии:
- Пременопауза. В этот период изменяется периодичность менструального цикла, он может становиться более длинным (в некоторых случаях учащается). Женщина сталкивается с такими проявлениями, как приливы жара, нарушения сна, депрессии и раздражительность, резкий набор веса с появлением «пивного» живота.
- Менопауза. Наиболее короткий этап, который длится всего 12 месяцев. Он начинается после окончания последней менструации. О наступлении этой стадии свидетельствует сниженный уровень ФСГ (фолликулостимулирующего гормона). Только он может быть достоверным свидетельством менопаузы.
- Постменопауза. После 1 года отсутствия менструации начинается завершающий этап перестройки женского организма. Детородная функция полностью угасает.
Могут ли быть боли при климаксе?
Большинство женщин сталкиваются с такими характерными симптомами климакса:
- Приливы. Это резкое, внезапное ощущение жара. Оно длится от нескольких секунд до 5-6 минут. Завершаются они также резко, женщина ощущает озноб, покрывается потом.
- Нарушения сна. Их причинами могут быть приливы, депрессивные состояния, прочие психо-эмоциональные расстройства.
- Сухость слизистых оболочек, их истончение. В результате интимная близость доставляет дискомфорт, женщина может ощущать жжение, боль (и не только во время секса).
- Предрасположенность к переломам, боли в ногах, спине.
- Повышение артериального давления. Происходит по причине накопления в организме холестерина. Бляшки усложняют нормальное течение крови в сосудах.
- Гинекологические заболевания. После 45 лет повышается риск развития миомы матки, эндометриоза, мастопатии.
Перечисленные симптомы могут вызывать такое малоприятное следствие, как различные боли. Страдать может любая система, таким образом сигнализируя о возможных проблемах. Поэтому жалобы на головные, мышечные или суставные боли, характерные болевые проявления в молочной железе также можно считать спутниками климактерического синдрома.
Причины появления болезненных ощущений
Климакс вызывается снижением количества женского полового гормона эстрогена. Он продуцируется яичниками. Это вещество принимает участие в большом количестве процессов, среди которых: созревание яйцеклеток, обеспечение нормальной вынашиваемости беременности, усвоения кальция, калия, магния и многое другое.
Снижение концентрации этого гормона приводит к таким последствиям:
- Плохое усвоение кальция провоцирует истончение костной ткани. В результате повышается ломкость костей.
- Эстроген в небольших количествах синтезируется жировыми клетками. Поэтому возможен стремительный набор веса, женщина замечает, что у нее растет живот.
- Появление холестериновых бляшек. В результате повышается давление, развиваются сердечно-сосудистые заболевания.
- Проблемы с органами малого таза. В первую очередь страдает половая сфера. Гормональный дисбаланс приводит к патологическому разрастанию эндометрия, появлению злокачественных и доброкачественных новообразований.
- Изменение уровня пролактина, эстрогена и прогестерона приводят к болям в груди. В результате происходит разрастание фиброзной ткани, развитие мастопатии, новообразований.
Второй распространенной причиной являются психологические проблемы. Депрессивные состояния, неврозы приводят к спазмам сосудов, вызывая различные дисфункции неврологического и физического характера.
Боль в мышцах и суставах при климаксе

Недостаток кальция приводит к изнашиванию костной ткани. Это вызывает боль в суставах. Первыми страдают ноги и спина.
Женские гормоны участвуют в процессе усвоения кальция. Вполне логично, что снижение эстрогена становится причиной недостаточности этого минерала в организме. Кальций принимает участие в формировании костей и мышечных тканей. С возрастом хронический недостаток приводит к тому, что эти системы не в состоянии выдерживать те нагрузки, которым подвержена женщина (наблюдаются частые отеки в области суставов).
Дополнительными источниками проблемы является малоподвижность, прием жирной пищи. Происходит атрофия мышц, они перестают держать костный скелет, увеличивая на него нагрузку. В этом случае страдают наиболее уязвимые участки: колени, руки, поясница, спина.
Под действием гормональных отклонений развиваются два смежных заболевания:
- Остеопороз. Это ломкость костей, которая характерна для большинства женщин, которые проходят стадии климакса. Бывает достаточно легкого удара, чтобы получить серьезную травму.
- Остеоартрит. Заболевание затрагивает суставы, им не хватает минеральных веществ для нормального функционирования. Развиваются хронические воспалительные процессы. Иногда эту болезнь, диагностируемую у женщин старше 45 лет, называют климактерическим артритом. При ней отекают конечности, болят, быстро устают, могут наблюдаться судороги, ощущаться слабость.
Часто спина, шея могут болеть из-за развития остеохондроза. Он сопровождается дистрофическими изменениями связок, структуры межпозвоночных дисков. Мышцы утрачивают свою эластичность, плохо поддерживают так называемый корсет. В особо запущенных случаях развивается межпозвоночная грыжа.
Головные боли при климаксе у женщин
На вопрос, может ли болеть голова при климаксе, ответ однозначный. Это неизменный спутник климактерического синдрома. Болевые ощущения вызываются различными причинами, среди которых физические дисфункции некоторых систем, психо-эмоциональные расстройства.

Головные боли являются неизбежным спутником климакса. Для их возникновения есть ряд причин.
Локализация боли может быть в затылочной, височной, лобной и теменной областях. В зависимости от этого врач может заподозрить следующие причины:
- Повышенное артериальное или внутричерепное давление. Особенно часто встречается в более старшем возрасте. Связано с закупоркой сосудов жировыми образованиями – холестериновыми бляшками.
- Дисфункции сосудов головного мозга. Истощение стенок, хронические заболевания приводят к частому спазму или чрезмерному расширению сосудов. После 45 лет повышается риск приступов мигрени.
- Невралгии нервных окончаний в области шеи, головы. Гормональный сбой может привести к раздражению этих структур.
- Травмы. Ранее полученные травмы головы, шеи провоцируют хронические боли различной силы.
- Чрезмерное напряжение шейного, плечевого отделов. Длительное нахождение в одной и той же позе, малая подвижность, большие однотипные нагрузки приводят к спазмам.
Депрессии, нестабильное эмоциональное состояние приводят к сильным головным болям. Женщина постоянно ощущает себя разбитой. Также негативно на самочувствие действуют ночные приливы. Нарушения сна, постоянное угнетение нервной системы, вегетативные расстройства влекут характерные последствия.
Если женщина страдала сильными головными болями, мигренями, их частота и интенсивность возрастает на 50-60%.
Боли внизу живота при менопаузе

Боли внизу живота при климаксе связаны в большинстве случаев с гинекологическими проблемами.
Климакс – это удар по половой системе. Нехватка эстрогена провоцирует большое количество различных отклонений. Появление боли внизу живота является причиной незамедлительно обратиться к врачу. Она может свидетельствовать о развитии следующих заболеваний:
- Фибромиома (миома) матки. Это доброкачественное новообразование, возникающее в результате превышения уровня эстрогенов над прогестероном (нарушение их баланса). Часто ее диагностируют у тех женщин, у которых менопауза началась после 50 лет (поздний климакс). Кроме тянущих или острых болевых ощущений, она может сопровождаться кровотечениями.
- Эндометриоз. Относится к эстрогензависимым заболеваниям, проявляющимся в виде разрастания клеток эндометрия. Этот процесс достаточно непредсказуемый, его локализация может распространяться на влагалище, шейку матки, кишечник, мочевой пузырь. Кроме боли, когда тянет низ живота, женщина иногда наблюдает появление кровянистых выделений, дискомфорт в спине.
- Хронический сальпингит. Это заболевание, поражающее маточную трубу. Часто оно начинает развиваться до наступления климакса, протекая бессимптомно. Но в связи с низким уровнем эстрогена воспалительные процессы усиливаются. Локализация боли – бок с отдачей вниз, также повышается температура.
- Маточные синехии. Угнетение синтеза женских половых гормонов приводит к атрофии яичников, матки, появлению спаек. Самостоятельно процесс может протекать без явных симптомов, появление болей свидетельствует о возможном скоплении жидкости в полости. Если игнорировать этот симптом, то развиваются сильные воспаления, сопровождаемые труднопереносимыми болевыми приступами.
- Злокачественные опухоли. На ранних стадиях могут возникать незначительные ноющие ощущения. Сильные боли появляются только на поздних стадиях.
В некоторых случаях боли внизу живота связаны с сердечно-сосудистыми заболеваниями, например, инфарктом миокарда.
Вздутие живота – признак проблем с кишечником. Они появляются в результате снижения метаболизма. Пища переваривается хуже, многие продукты оказываются слишком «тяжелыми» для женского организма в климактерическом периоде. В верхней части брюшной полости болит при проблемах с печенью, желчным пузырем, поджелудочной железой.
Другие виды болей при климаксе
Боли в груди – распространенное явление при наступлении климактерического синдрома. Причин этому может быть несколько:
- Дисфункции молочной железы. Нехватка гормонов приводит к замене тканей на фиброзную и жировую. Мастопатия, прочие доброкачественные и злокачественные опухоли.
- Проблемы с межпозвоночными дисками. Их изнашиваемость приводит к тому, что раздвигается пространство между позвонками, образуются грыжи.
- Сердечно-сосудистые заболевания. Это частые спутники климакса.
В некоторых случаях появляется так называемая гусиная кожа. Это результат нехватки гормонов и витаминов, низкий уровень коллагена.
Как лечить боли при климаксе?
Наиболее распространенная проблема появления болей различного характера в возрасте после 40-45 лет – недостаточный уровень гормонов. Всем известно, что болезнь проще предупредить, чем лечить. По этой причине врачи назначают заместительную гормональную терапию. Препараты этой категории позволяют избежать развития гормонального дисбаланса.
Для назначения средств и лечения врач приведет предварительное комплексное обследование. Сюда включается личный осмотр, проведение УЗИ-диагностики, лабораторного тестирования крови на уровень гормонов. Дополнительно назначается консультация профильных специалистов, например, невролога, кардиолога, маммолога. Записаться на прием, получить бесплатную консультацию можно на нашем сайте. Достаточно перейти по ссылке http://45плюс.рф/registration/.
После того как диагноз будет поставлен, принимают решение о назначении других препаратов:
- Для купирования болевого синдрома. Выбор средства зависит от локализации боли, причин, ее вызывающих.
- Назначение успокоительных средств. Они позволяют снять нервное напряжение, раздражительность. Тяжелые состояния могут потребовать приема антидепрессантов.
- Специфические лекарства для лечения конкретного заболевания.
Недопустимо самостоятельно принимать какие-либо средства и препараты без назначения специалиста. Это чревато серьезными последствиями, развитием осложнений. Это также касается народных средств (травы, настойки, растительные чаи). Они имеют низкую эффективность, большое количество побочных действий.
Вы не знаете, что делать, если ощутили боль? Это веская причина незамедлительно обратиться к врачу!
Для женщин крайне важно знать все о своем здоровье – особенно для первичной самодиагностики. Данный экспресс-тест позволит лучше прислушаться к состоянию вашего организма и не пропустить важные сигналы, чтобы понять необходимо ли вам обратиться к специалисту и записаться на прием.
16 Ноября 2020 Формируем полезные привычки Вы наверняка много раз слышали о том, что здоровое питание имеет массу преимуществ: улучшает самочувствие, настроение, может служить профилактикой различных заболеваний. Ну и, конечно, помогает не набрать лишний вес. Средиземноморская диета считается одной из самых полезных для здоровья женщины в период менопаузы, в том числе потому, что она помогает держать вес под контролем. Рассказываем, как. 34045 0 0
9 Ноября 2020 Все, что нужно знать о сахарном диабете Во всем мире живет около 425 миллионов человек с сахарным диабетом, и это число постепенно увеличивается. Риск развития сахарного диабета 2-го типа повышается с возрастом. Считается, что у женщин это может быть связано с вступлением в климактерический период. Диабет 2-го типа составляет до 95% всех случаев заболеваний диабетом у женщин старше 50 лет. 33182 0 0
2 Ноября 2020 Климакс и нарушения мочеиспускания Расстройства мочеиспускания — это актуальная проблема у женщин в период менопаузы. Нарушения мочеиспускания, прежде всего недержание мочи, значительно снижают качество жизни и могут стать причиной проблем в семейной жизни, на работе, привести к депрессии и социальной изоляции. Давайте разберемся, с какими проблемами в этой сфере может столкнуться женщина и как с ними справиться. 35074 0 0
Полезно знать
Менопауза у женщины, симптомы, диагностика и терапия

Одним из самых тяжёлых периодов в жизни женщины несомненно является период прекращения менструального цикла, выработки эстрогена и прогестерона. Cимптомы: перепады температуры, ночная потливость, снижение либидо, сухость влагалища, нервозность, порой и депрессии, мигрени и боли в суставах.
Прекращение продуцирования эстрогена ведет к некоторым нарушениям:
- Снижению уровня хорошего холестерина и повышению плохого, и, как результат, возрастает риск сердечно-сосудистых заболеваний
- Истончению костной массы (снижение плотности), развитию остеопороза
- Многие женщины, приближаясь к возрасту менопаузы, отмечают необъяснимую прибавку веса и увеличение объема жировой ткани, особенно в области живота, несмотря на все попытки похудеть
Причем с возрастом частота ожирения у них прогрессирует, особенно после менопаузы на фоне снижения секреции гормонов яичников увеличивается общее количество жира и происходит его перераспределение в область передней брюшной стенки, а масса мышечной и костной ткани уменьшается.
Увеличение массы тела и формирование абдоминального ожирения на фоне дефицита половых гормонов объясняют изменениями баланса энергии и регуляции жировых клеток, усиленной глюкокортикоидной стимуляцией в постменопаузе скорость метаболизма в покое снижается.
Из-за метаболических последствий длительного периода нарушенной регуляции баланса энергии не только растет масса жировой ткани, но и сокращается количество мышечной. Один из основных механизмов влияния половых гормонов на жировую ткань состоит в прямом воздействии на активность липопротеинлипазы – главного фермента регуляции накопления триглицеридов в адипоцитах.
У женщин репродуктивного возраста липопротеинлипаза стимулирует эстрогены в жировой ткани бедер и ягодиц, где активность данного фермента выше, чем в подкожном жире абдоминальной области.
В результате происходит накопление липидов для обеспечения адекватных запасов энергии в период беременности и лактации.
После менопаузы активность липопротеинлипазы снижается, и адипоциты бедренно–ягодичной области уменьшаются в размерах, происходит относительное перераспределение жира.
Симптомы менопаузы
Приливы
Приливы — это внезапное ощущение жара в области лица, шеи, груди и рук, которое сопровождается повышением температуры, потливостью и чувством нехватки воздуха.
Кожа при этом может покраснеть или покрыться красными пятнами. Часто к этому может прибавиться головокружение, тошнота и тахикардия (учащенное сердцебиение). Приливы, как правило, непродолжительные по времени. Длятся от 30 секунд до 2-3 минут.
Ночной гипергидроз
Сильную ночную потливость, в принципе, считают одним из проявлений приливов, которые случаются во время сна. Опять же, проблема в дефиците женских половых гормонов, которые оказывают непосредственное воздействие на центр терморегуляции, находящемся в гипоталамусе. Этот участок мозга получает ложные сигналы о том, что организм перегрелся. Как результат, включаются механизмы сброса лишнего тепла и происходит потоотделение. Надо отметить, что гипергидроз во время сна может быть симптомом не только менопаузы, но и некоторых заболеваний.
Нерегулярная менструация
Постепенное угасание гормональной функции яичников приводит к тому, что месячные становятся менее продолжительными, нерегулярными и скудными. Интервал между менструациями увеличивается и может составлять от 40 до 90 дней, и даже более. Этот период называется пременопауза. Со временем месячные прекращаются. Если они не дают о себе знать, как минимум год, значит, наступила менопауза.
Сухость влагалища
С возрастом в нашем организме замедляются обменные процессы, снижается эластичность, увлажненность тканей, а интимные зоны наиболее чувствительны к этим изменениям. Стенки влагалища становятся дряблыми, в них образуются трещины, появляется тенденция к опущению и выпадению органов малого таза. Один из симптомов этих изменений – ощущение инородного тела во влагалище. С возрастом все эти неприятности только нарастают. До 45 лет они знакомы лишь 15-30% женщин, а после 50 лет – уже 40%.
Бессонница
Проблемы со сном во время менопаузы — довольно частое явление. Виноваты в этом все те же женские половые гормоны. Недостаток эстрогенов, который является причиной приливов и ночной потливости (что мешает спокойному сну), также сопровождается нарушением всасывания и обмена магния – минерала, который отвечает за расслабление мышц. А нехватка другого гормона — прогестерона — приводит к бессоннице. Ведь прогестерон — это природный релаксант, он успокаивает, умиротворяет и налаживает сон.
Перепады настроения
Изменения гормонального фона приводит к нарушению психоэмоционального состояния. Появляются такие симптомы менопаузы как плаксивость, тревожность, беспокойство, раздражительность, даже агрессивность.
Снижение сексуального влечения
По статистике, около 80% женщин в возрасте от 50 до 60 лет остаются сексуально активными. Однако, нельзя не отметить, что снижение сексуального влечения является одним из распространенных симптомов менопаузы. Для этого есть как физиологические, так и психологические причины. Уже упоминался такой симптом менопаузы как сухость влагалища.
Ломкость ногтей, истончение волос
Как и большинство симптомов менопаузы, потеря волос вызвана гормональным дисбалансом в организме. Это довольно распространенная проблема, с которой сталкиваются 50-75% женщин климактерического возраста. Но не только волосы страдают от нехватки эстрогенов. В этот непростой для женского организма период ногти могут слоиться, становиться ломкими и сухими.
Проблемы с сердцем
Естественное снижение уровня женского гормона эстрогена может стать причиной возникновения сердечно-сосудистых заболеваний среди женщин в менопаузе. Дело в том, что эстроген оказывает положительное влияние на стенки сосудов, помогая сохранить гибкость и эластичность, что обеспечивает свободный кровоток по артериям.
Остеопороз
Один из самых опасных симптомов менопаузы. После наступления климакса общая костная масса снижается, а костная ткань становится пористой. Это ведет к риску переломов, особенно в запястьях, бедрах и позвоночнике.
Недержание мочи
Нарушение функций мочевого пузыря — довольно распространенный симптом менопаузы. Дефицит женских половых гормонов может приводить к ослаблению мускулатуры таза, отвечающих за контроль мочевого пузыря, что приводит к таким неприятным последствиям, как недержание мочи.
Прибавка в весе
Увеличение массы тела часто сопровождает приближение климакса. Однако лишние килограммы — не всегда являются прямым симптомом менопаузы. Играют роль различные факторы. Например, неправильные пищевые привычки и любовь к жирной, калорийной пище.
Мышечные и головные боли
Очень часто симптомом менопаузы является головная боль. Она может быть результатом изменения тонуса кровеносных сосудов (вазомоторные нарушения), а также слабости, возникающей в связи с приливами, бессонницей и стрессом. Другим неприятным симптомом менопаузы является мышечное напряжение, вызванное нарушением обмена кальция в организме.
Проблемы с памятью
Женщины зрелого возраста часто жалуются на провалы в памяти и неспособность сконцентрироваться. Это довольно частый симптом менопаузы, также связанный с понижением уровня эстрогена. По статистике, две трети женщин климактерического возраста страдают от подобных «капризов» памяти. Все проблемы проходят, как только сглаживаются гормональные колебания.
Аллергия
Доказано, что женщины климактерического возраста особенно восприимчивы к развитию аллергических реакций и чаще других сталкиваются с обострением уже имеющейся аллергии. Эндокринная и иммунная системы тесно связаны между собой, и иммунитет может ответить на гормональные изменения появлением новых аллергических реакций (чаще всего, аллергический ринит, астма и дерматит).
Узнать о наступлении менопаузы можно с помощью анализа крови
- Анализ крови на фолликулостимулирующий гормон (ФСГ). Этот гормон вырабатывается гипофизом и отвечает за выработку женских половых гормонов. С наступлением менопаузы ФСГ продолжает выделяться, но яичники больше не реагируют на это ответным производством эстрогена. Так что повышение уровня ФСГ свидетельствует о климаксе.
- Анализ крови на эстрадиол, который является основным эстрогеном в репродуктивном возрасте. Соответственно, прекращение функции яичников, которое характерно для климакса, приводит к снижению уровня эстрогена в крови.
- Анализ крови на лютеинизирующий гормон (ЛГ). Этот гормон стимулирует окончательное созревание фолликула, его разрыв и овуляцию. Во время менопаузы уровень лютеинизирующего гормона в крови повышен.
Если приливы, головокружения, эмоциональная нестабильность и другие признаки климакса основательно снижают качество жизни, мешают заниматься привычными делами, женщина должна обратиться к врачу. Гинеколог-эндокринолог оценит ее состояние и подберет гормонозаместительную терапию с учетом особенностей организма.
Как же облегчить течение менопаузы
Необходимо внести некоторые изменения в питание и образ жизни. Употреблять больше пищевых волокон, исключить употребление животного жира. Добавить небольшое количество растительных жиров. Включить в рацион продукты, богатые кальцием, рекомендуемое дневное потребление кальция для женщин после 50-ти составляет 1200 мг. В сутки, а для лучшего усвоения не забудьте про витамин D.
Алкоголь, курение, кофеин, чрезмерное употребление соли и белковой пищи приводят к выведению кальция с мочой. Чтобы сократить перепады температуры исключите острое и крепкие напитки и постарайтесь избавиться от лишнего веса. Употребляйте продукты, содержащие фитоэстрогены – растительные составляющие, схожие по строению с эстрогеном. Если вы страдаете от мигрени, ограничьте потребление тирамина и глютамината натрия.
Физическая активность ускоряет обмен веществ, улучшает работу сердца и легких, замедляет процесс снижения плотности кости, нормализует уровень давления, сокращает периодичность перепадов температуры, улучшает настроение посредством выработки эндорфинов головным мозгом.
Лечение климактерического синдрома
Климактерический период является физиологическим процессом в жизни каждой женщины. Для него характерно угасание детородной функции в связи с естественно возникающими гормональными изменениями в организме. Как правило, наблюдается с 45 до 55 лет и основное его внешнее проявление – постепенное прекращение менструаций. Но возможны колебания в ту или другую сторону: уменьшение периода климакса (месячные прекращаются практически сразу, без специфических климактерических признаков), его более раннее или позднее наступление.
Климакс может протекать без или со слабо выраженными вегетососудистыми расстройствами, не нарушая привычный образ жизни, но может носить и яркий патологический характер, тогда его называют климактерическим, или менопаузальным синдромом, снижающим работоспособность женщины, значительно влияющим на ее общее самочувствие и жизнедеятельность.
Причины развития
Во время климакса в организме женщины под влиянием постепенно или резко наступающей возрастной гормональной перестройки происходит многофункциональное изменение работы органов и систем, начинающееся преимущественно с эндокринных желез (в первую очередь яичников и гипоталамо-гипофизарной системы). При этом отмечается замедление и полное прекращение созревания фолликулов в яичниках, которые со временем уменьшаются в объеме, замещаясь соединительной тканью. Это сопровождается понижением уровня эстрогенов, но выработка фолликулостимулирующего гормона в гипофизе может в это время увеличиваться в 10-14 раз, а лютеинизирующего – в 3-4 раза с последующим постепенным его снижением. А так как эстрогены влияют на функцию многих систем организма (молочные железы, мочевой пузырь, мышцы тазового дна, центральная нервная система, сосуды, кожа, слизистые, кости), то их дефицит сказывается не только на функционировании, но и на строении органов, проявляясь развитием вегетососудистых, психоневрологических, урогенитальных патологий, сердечно-сосудистых болезней (артериальной гипертензии, атеросклероза, ИБС, ожирения, СД 2 типа), появлением остеопороза, старением кожного покрова, повышением риска возникновения аутоиммунных заболеваний.
Наиболее часто встречающиеся менопаузальные расстройства
В основу классификации по видам положены принципы временной периодизации. В связи с чем различают следующие климактерические нарушения:
- Ранневременные – развивающиеся с периода пременопаузы и заканчивающиеся в течение 1-2 лет постменопаузы: астеноневротические, вегетососудистые, психоэмоциональные нарушения;
- Средневременные – проявляющиеся обычно через 2-4 года после наступления климакса: урогенитальные патологии, ухудшение состояния кожно-волосяного покрова и слизистых, при которых симптоматическое лечение уже малоэффективно.
- Поздневременные – возникающие через 5-8 и более лет после начала менопаузы: обменные заболевания (атеросклероз, остеопороз), сердечно-сосудистые, болезнь Альцгеймера и другие.
Основные проявления климактерического синдрома
Во многом развитие климакса и его симптоматика обусловлены общим состоянием здоровья женщины к моменту его наступления, состоянием ее гормонального фона, условиями жизни, наследственностью.
Вегетососудистые или вазомоторные нарушения – встречаются у 80% женщин, но степень их выраженности различна. Часто они носят характер так называемых «приливов», проявляющихся временным ощущением жара, усиленной потливостью и покраснением кожи лица, шейно-воротниковой зоны, области декольте, головы, появлением сердцебиения, небольшого головокружения, иногда повышением (или падением) артериального давления. Длительность «приливов» обычно не превышает нескольких минут, но частота их очень вариабельна (от 2-5 в день до 20 и более, в том числе в ночное время).
Астеноневротические и психоэмоциональные – диагностируются у 13-20% женщин. Проявляются в виде расстройства сна, высокой утомляемости, уменьшения психоэмоционального фона, вплоть до возникновения депрессии, изредка – фобий, повышенной раздражительности. Также возможно появление рассеянности, снижения внимания, забывчивости, ведущих к уменьшению трудоспособности.
Урогенитальные – возникают чаще с увеличением возраста, могут проявляться сухостью и атрофией слизистой влагалища, жжением, зудом, дизурией (учащенным мочеиспусканием или недержанием мочи), снижением либидо, болезненностью при половых контактах и т.д.
Метаболические – встречаются у 50% женщин, и количество их увеличивается с возрастом. Чаще всего это ведет к ожирению, развитию остеопороза, старению кожи, ломкости ногтей, истончению и выпадению волос.
Симпатоадреналовые кризы относятся к атипичным проявлениям климактерических расстройств. Они протекают в виде повышения артериального давления, появлением головной боли, временной задержкой жидкости в организме (отечность) с последующими приступами полиурии, болями в области сердца (но при ЭКГ отсутствуют признаки ишемии).
Иммунологические нарушения также относятся к атипичной форме. Выражаются в виде общего снижения иммунитета, высокой подверженности сезонным респираторным заболеваниям, сбоев аллергического статуса (возникновение повышенной чувствительности и непереносимости некоторых продуктов питания, лекарственных препаратов, бытовой химии, косметики), развития аутоиммунных патологий.
Диагностика менопаузальных нарушений
Обычно она не представляет затруднений благодаря специфической симптоматике, тем не менее, всем женщинам в этот период рекомендуется обязательно проконсультироваться не только со своим гинекологом, но и с эндокринологом, терапевтом, неврологом, кардиологом и другими специалистами (по показаниям). Кроме того, рекомендовано проведение УЗИ органов малого таза, молочных желез, щитовидной железы, ЭКГ, исследование уровня гормонов – фолликулостимулирующего, антимюллерова гормона, эстрогенов, ТТГ в крови.
Основные принципы терапии
При раннем климаксе и начальных проявлениях климактерического синдрома индивидуально назначается менопаузальная гормональная терапия. Формы введения препаратов МГ, курсовые, суточные дозы подбираются врачом индивидуально, ее цель – не только убрать симптомы, но и предотвратить возможные отдаленные последствия (урогенитальные нарушения, сердечно-сосудистые заболевания, остеопороз и т.д.).





