Дополнительная хорда в сердце: что это такое у ребенка, симптомы и лечение
Дополнительная хорда в сердце — это врожденная аномалия развития кардиальных структур, которая заключается в формировании одного или нескольких поперечных тяжей, поддерживающих створки клапанов.
Формально, дополнительная (ложная) хорда крайне редко считается патологией. Чаще о ней говорят как о малой аномалии, но не о пороке. Потому как в 90% случаев и более нет ни симптомов, ни внешних признаков, которые могли бы указать на нарушение.
Проявления в оставшихся ситуациях вариативны, зависят от тяжести расстройства. Требуется тщательная диагностика, только так можно сказать больше и поставить точку в вопросе.
В отсутствии симптомов, изменений функциональной активности сердце, угрозы для жизни нет. А значит и терапия как таковая не нужна. Задача врачей — установить характер и степень изменений. На это может потребоваться много времени.
Механизм формирования
В основе развития патологического отклонения лежит нарушение внутриутробного периода.
Дополнительная хорда в сердце у ребенка, а затем и у взрослого пациента — результат аномального генеза плода. Как правило, расстройство закладывается на ранних сроках, в самом начале первого триместра и чуть позднее.
Обнаружить изменение по результатам УЗИ невозможно. Не всегда удается выявить патологию даже после рождения, стоит ли говорить про раннюю диагностику и ее перспективы.
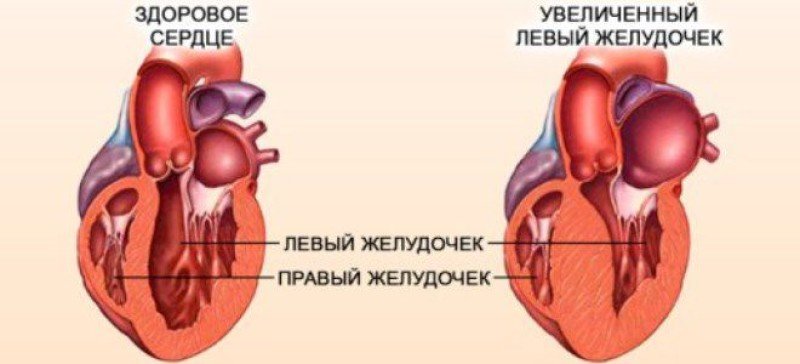
В чем суть нарушения? В основе лежит незначительное изменение анатомической структуры кардиальных тканей. В норме сердце состоит из четырех камер.
Двух предсердий и такого же количества желудочков. Они отграничены эластичными полосками соединительной ткани. Так называемыми перегородками или клапанами.
Лепестки этих структур играют роль ворот для крови, позволяя двигаться ей строго в одном направлении, чтобы обеспечить верную и эффективную насосную функцию.

Сами по себе они крепятся к миокарду особыми эластичными тяжами, которые как раз и называются хордами, выполняют функцию поддержания клапанов в нормальном положении, позволяют им правильно сокращаться и возвращаться в исходное место.

И здесь начинаются различия в состоянии. Если присутствует одна или даже нескольких хорд, но они имеют идентичное нормальным анатомическое строение, не толще и не длиннее прочих, проблем обычно не возникает.

Но если таковых множество или они имеют аномалии строения, начинаются дисфункции.
Кровь не способна нормально двигаться по камерам. Сокращения становятся слабее. Все это может повлечь сердечную недостаточность разной тяжести.
Таких ситуаций минимум, как показывает практика, не более 10% случаев и даже менее того. Требуется лечение, во избежание рисков для здоровья и жизни.
Но чаще пациент даже не подозревает, что имеет место какое-то нарушение. Лишняя хорда обнаруживается случайно в процессе профилактического осмотра, по результатам эхокардиографии.
Если нет никаких данных за органические нарушения, функциональные отклонения, жалобы отсутствуют, и пациент ведет нормальную жизнь, говорят о малой аномалии и индивидуальной особенности организма. Тогда не требуется ни диагностика сверх меры, ни лечение.
Причины
Почему же развивается лишняя хорда в сердце? Причины всегда врожденные, формирование этой структуры во время биологического существования пациента уже невозможно.
Курение и прием спиртного в период беременности
Вредные вещества, входящие в состав табачной продукции, также этанол обладают мутагенными свойствами.
Возможны органические расстройства, нарушения формирования плода. Лишняя хорда — только один из вариантов, и точно не самый страшный.
Отказ от пагубной привычки позволяет свести риски к минимуму. Причем бороться с пристрастиями и зависимостями нужно задолго до гестации. На этапе планирования беременности.
Перенесенные инфекционные болезни
В недавнем прошлом или прямо в момент вынашивания плода, особенно в первый триместр.
Это крайне опасно. Порой заболевания протекают настолько вяло, что женщина не замечает проблем. Особенно справедливо сказанное для носительства вирусов герпеса и папилломы человека.
Возможно отсутствие симптомов, но плод будет инфицирован. Как и в предыдущем случае, лишняя хорда — один из возможных вариантов.
Лечение, угнетение агентов требуется на этапе планирования беременности силами группы докторов.
Отравления
Токсические поражения. При применении некоторых лекарственных средств (психотропных, противовоспалительных нестероидного происхождения, антибиотиков). Вызывают не просто аномалии — а уродства.
Выраженные дефекты встречаются не всегда. Возможны пороки сердца, большие или малые.
Тяжелые физические нагрузки
Беременность — не болезнь. Полностью исключать механическую активность не имеет смысла. Скорее напротив. Но и перетруждаться категорически воспрещается.
Во избежание развития гормонального дисбаланса, нестабильности концентрации прогестерона, эстрогенов и веществ коры надпочечников, катехоламинов.
Чем обернется измененный фон — вопрос спорный. Явно ничего хорошего подобный процесс не сулит ни матери, ни ребенку.
По этой же причине стоит по возможности избегать стрессов и психоэмоциональных перегрузок.
Несоблюдение этого правила чревато выработкой все тех же гормонов коры надпочечников в огромном количестве.
Наследственный фактор
Исследования говорят о повышенной вероятности развития аномалии у детей, чей предок по восходящей линии имел подобное же нарушение.
Риски больше при наличии двух или более родственников с аналогичной проблемой. Точное числовое выражение варьируется от 30 до 80%.
Аномалии развития
В некоторых случаях аномальная хорда или трабекула развивается как итог генетических аномалий, это результат неправильного распределения хромосом.
Но это скорее исключение, потому как рассматриваемый процесс преимущественно фенотипический. То есть гены не играют роли, проблема возникает спонтанно, именно у конкретного человека и не закладывается, а значит, не передается будущим поколениям напрямую.
Оценка причин необходима для правильного понимания механизма развития патологического процесса.
Практической значимости для предотвращения у конкретного пациента нет. Но знание дает возможность планирования общей профилактики в рамках эпидемиологической работы.
Несмотря на это, эффективных методов предотвращения не существует до сих пор.
Симптомы
Как понятно из общей ситуации, клиническая картина дополнительной хорды отсутствует в большинстве случаев.
Пациент не знает о проблеме в 90% ситуаций и даже более. Потому и не обращается к врачам.
Обнаружить отклонение можно только по результатам эхокардиографии, и то есть тщательно присмотреться. Лишь в 10% ситуаций обнаруживаются какие-либо признаки нарушения.
- Боли в грудной клетке. Слабые или средние по интенсивности. Локализуются в левой части, могут отдавать в лопатку, руку, лицо. Однако не всегда.
Как правило, возникают после физической нагрузки. В покое проходят. Характер — жгучий, давящий, распирающий.
Признак указывает на начало ишемических процессов и по мере прогрессирования сердечной дисфункции становится все более отчетливым.
- Аритмии. По типу внезапно возникающей тахикардии. Особенно заметно нарушение при повышении нагрузки на организм. Например, после быстрой ходьбы, подъема по лестнице, занятия спортом, даже приема пищи.
Внезапно частота сокращений растет, достигает более 90 ударов в минуту.
Возможно ощущение перебоев. Пациенты описывают состояние как «внезапно останавливается сердце и начинает биться снова» или «пропускает сокращения».
Это явления экстрасистолии. В некоторых случаях аритмия представлена пароксизмальной (приступообразной) тахикардией. Вариантов множество.

- Одышка на фоне физической активности. В течение многих лет внешне отклонение проявляется как непереносимость нагрузок. Пациент не может быстро ходить, заниматься спортом. Порой порог, когда симптом возникает, так велик, что человек его просто не достигает. А значит, и признак остается незамеченным. Разве что лишняя хорда присутствует у спортсмена.
- Слабость, сонливость. Необоснованная вялость и малая работоспособность. По мере прогрессирования кардиальной дисфункции признаки астении становятся все более выраженными. Но на это требуются годы.
- Головная боль, невозможность ориентироваться в пространстве. Результат недостаточного кровообращения в мозге. К счастью, признак не свидетельствует в пользу критических процессов. Помимо обнаруживаются и прочие неврологические дефицитарные явления: проблемы с интеллектом, мышлением, памятью, снижение остроты зрения, слуха. Вариантов множество.
Клинически, лишняя хорда соответствует сердечной недостаточности и провоцирует именно ее.
Скорость прогрессирования заболевания низкая, крайне незначительная в основном количестве случаев.
В определенный момент может наступить декомпенсация. Организм не сумеет поддерживать приемлемую функциональную активность сердца. Процесс начнет развиваться лавинообразно и приведет к катастрофе.
К счастью, это маловероятно. Потому как симптоматика вынудит человека обратиться у врачу много раньше. В детские годы признаков, как правило, нет.
Манифестация приходится на возраст свыше 15-16 лет. Как раз в этот период наступает субкомпенсация. Тело все еще поддерживает и стабилизирует работу мышечного органа, но уже не в полной мере справляется.
Диагностика
Обследование проводится под контролем кардиолога, при необходимости привлекается профильный хирург. Выявить нарушение без жалоб пациента крайне непросто, потому как нет зацепок.
Примерный перечень методик, если ведется целенаправленная оценка кардиальных структур и поиск аномалии:
- Анализ симптомов. Нужно понять, что беспокоит пациента. Если есть хотя бы несколько признаков, вопрос становится проще.
- Сбор анамнеза. Образ жизни, характер питания, профессиональной активности, семейная история, текущие и перенесенные ранее заболевания и состояния, прочие моменты. Также важно увязать их с клинической картиной, если таковая есть. Например — возникновение или усиление боли после физической нагрузки, еды и прочее.
- Эхокардиография. Основной метод визуализации тканей кардиальных структур. Используется для ранней диагностики и считается первым способом обследования. Но при незначительном объеме поражения или сложной локализации ЭХО не всегда дает достаточно информации.
- В таком случае обращаются к МРТ. Это золотой стандарт в деле визуализации. Позволяет в деталях продемонстрировать состояние мышечного органа и выявить все возможные отклонения. Контрастирование не требуется.
- Электрокардиография. Используется для выявления функциональных нарушений, аритмий. Также не показывает никаких изменений, если речь о малой аномалии. Когда же присутствуют симптомы, обнаруживаются объективные черты экстрасистолии, тахикардии, фибрилляции. В зависимости от случая.
Прочие методики не дают достаточной информации. Потому назначают их редко.
Исходя из результатов, доктора делают вывод относительно характера процесса, прорабатывают стратегию возможной терапии.
Но ситуация не так очевидна. То, что сейчас все в норме, не значит, что ситуация сохранится и далее. Потому диагноз выставляется спустя несколько месяцев, после динамического наблюдения.
Лечение
Терапия проводится под контролем кардиолога и/или специалиста по профильной хирургии. Восстановление медикаментозное, как правило.
Поскольку радикальные оперативные меры требуются крайне редко, основное число случаев предполагает длительный прием препаратов.
Какие именно лекарства применяются:
- Противогипертензивные. Если имеет место рост артериального давления. Подобное бывает не всегда. Используются ингибиторы АПФ (Периндоприл), антагонисты кальция (Верапамил), бета-блокаторы (Метопролол и прочие). Строго по показаниям.
- Противоаритмические. Если необходимо. Основной — Амиодарон.
- Средства для восстановления метаболизма в миокарде. Рибоксин или Милдронат. Они позволяют восстановить работу органа, обладают защитными свойствами.
- Крайне редко требуются сердечные гликозиды. Способствуют нормальному сокращению мышечного органа. Восстановлению насосной функции. Дигоксин как ключевое наименование.
- Витаминно-минеральные комплексы. Средства на основе калия и магния (Аспаркам, прочие).
Медикаменты не назначаются на пустом месте. Врачи зачастую занимают выжидательную позицию и оценивают состояние пациента в динамике. Только после этого можно говорить о применении каких-либо средств. Вопрос индивидуальный.
Еще сложнее обстоит дело с хирургическим лечением. Оно требуется всего в 1-2% от общего количества случаев. Заключается в малоинвазивной или открытой деструкции лишнего тяжа или пучка.
Ложная хорда в левом желудочке предполагает оперативное вмешательство наиболее часто поскольку нарушается кровообращение в большом круге. Если можно говорить об этом в контексте столь редкой методики устранения аномалии.
Во всех случаях рекомендуется определенное ограничение физической нагрузки, нормализация режима сна и бодрствования (не менее 8 часов ночного отдыха), регулярное посещение кардиолога для профилактического осмотра.
Отказ от курения, спиртного, кофеина в любом виде. Не лишней будет и коррекция рациона, хотя это и не обязательная мера. Но однозначно нужно витаминизировать собственное меню. Потреблять больше продуктов растительного происхождения. Это как минимум.
Рекомендуется консультация диетолога для составления индивидуального рациона.
Прогноз
В большинстве случаев — благоприятный. Даже при развитии симптомов проходит немало лет, прежде чем процесс достигает критической, декомпенсированной фазы.
Довести до такого можно только сознательно. Обычно симптоматика на более ранних стадиях невыносима и существенно снижает качество быта. Выбора, кроме как обращаться к врачу, нет.
Выживаемость хорошая, вероятность сохранения трудоспособности тоже. Но это не значит, что нужно сидеть, сложа руки. Без консультации и помощи кардиолога не обойтись.
Возможные осложнения
Таковые развиваются крайне редко. Основным считается сердечная недостаточность.
Хроническое нарушение, сопровождающееся падением сократительной способности миокарда, слабым питанием тканей и структур, скудным кровотоком. Все прочие последствия вытекают из него.
Инфаркт, остановка сердца. К счастью, это крайне редкие варианты. В 95% ситуаций нет никаких осложнений на протяжении многих лет или всей жизни. Но рисковать не рекомендуется.
В заключение
Дополнительная хорда встречается в сердце у 12-15% людей по всему миру. Но проявляет себя крайне редко. В 5-10% случаев всего. Потому чаще о ней говорят как о малой аномалии, а не о пороке.
Тем не менее, сказать, насколько опасно отклонение в конкретном случае может только специалист. Затягивать с обращением не нужно. Также важно раз в 6-12 месяцев проходить профилактические осмотры.
МАРС – синдром. Диагноз как название планеты.

В Беларуси в последние годы наблюдается увеличение числа детей с МАРС. Это обусловлено в первую очередь широким внедрением в практику детских врачей кардиологов ультразвукового исследования сердца.
Многие родители начинают волноваться, когда слышат, что их ребенку выставлен диагноз – МАРС. В популярной литературе об этом синдроме практически нет информации в доступной форме. Теперь попробуем разобраться в этом синдроме, ответив на самые распространенные вопросы, которые задают родители врачу кардиологу на приеме.
Что такое МАРС?
Малые аномалии развития сердца (или МАРС) – это одно из проявлений не совсем правильного развития соединительной ткани. Соединительная ткань находится во всех органов. Она формирует каркас сердца, клапаны и стенки крупных сосудов. За счет этого ткань сердце эластична, но довольно прочная. Малыми аномалиями развития сердца считают наличие анатомических врожденных изменений сердца и его крупных сосудов. При таком состоянии соединительная ткань или слишком слабая, или формируется в избытке, не в тех местах, где надо в норме. МАРС в основном выявляется у детей в первые 2 – 3 года жизни и не имеет тенденции к прогрессированию. Многие МАРС исчезают с ростом ребенка.
Причины развития МАРС?
Считается, что к формированию МАРС причастны множественные факторы. Выделяют две большие группы – внешние и внутренние. К внешним факторам относят влияние экологии, питание беременной, болезни материи прием медикаментов во время беременности, облучение, курение, алкоголь, стрессы. К внутренним факторам относятся: наследственность, генетические и хромосомные аномалии.
Какие аномалии сердца встречаются у детей
Наиболее известная и распространенная МАРС – это пролапс митрального клапана (ПМК). ПМК – это провисание двустворчатого клапана в момент сокращения сердца в полость левого желудочка, за счет чего и возникает небольшое завихрение тока крови в сердце. К МАРС относят только первую степень пролапса. Все остальные степени сопровождаются выраженными нарушениями кровообращения и должны считаться пороками сердца.
Довольно распространенная вторая МАРС, это дополнительные хорды в полости левого желудочка (ДХПЛЖ) или по-другому аномальные хорды (АРХ ЛЖ). Эта МАРС, которая проявляется в наличии внутри полости желудочка дополнительных тяжей из соединительной ткани или мышц, прикрепленных к стенкам желудочка или межжелудочковой перегородке. В норме они прикрепляются к створкам клапанов. Чаще всего ложные (дополнительные) хорды встречаются у мальчиков. Ложные хорды бывают единичными, множественными, встречаются как отдельно, так и в сочетании с другими аномалиями. Расположение может быть вдоль тока крови, поперек его или по диагонали. От этого будет зависеть степень выраженности шума в сердце. Хорды могут давать нарушение ритма, поэтому пациенты требуют особого наблюдения врача кардиолога.
Третьей распространенной МАРС является открытое овальное окно (ООО). Вариантом нормы считается наличие незначительного дефекта до 2 – 3 мм в возрасте до года. Но при его наличии в старшем возрасте в одних случаях идет речь об аномалии развития (при размере дефекта до 5 мм), в других – о пороках сердца (когда дефект выражен и имеется нарушение кровообращения).
Как себя проявляет МАРС?
В большинстве случаев МАРС никак себя не проявляет, и дети ничем не отличаются от сверстников. Очень редко, но могут быть жалобы на боли в области сердца, чувство перебоев в сердце, скачки артериального давления, аритмии на электрокардиограмме.
Очень часто аномалии сердца сочетаются с другими аномалиями соединительной ткани: зрения, скелета, кожи, желчного пузыря, почек. Поэтому и проявления будут системными, то есть на уровне всего организма. Эти изменения могут быть как минимальными, так и достаточно выраженными.
При внимательном осмотре ребенка можно обнаружить сколиоз (искривление позвоночника), различные формы плоскостопия, гипермобильность (избыточная подвижность суставов). Самые частые встречаются сочетания МАРС – это гастроэзофагальный рефлекс (обратный заброс содержимого желудка в пищевод), перегиб желчного пузыря, мегауретер (расширение мочеточника). Кроме того, МАРС часто сопровождается нейровегетативными расстройствами – несбалансированно работает периферическая и центральная нервная система. Это может проявляться недержанием мочи, дефектом речи, вегето-сосудистой дистонией, нарушением поведения. Все эти сочетания не приводят к тяжелым нарушениям функции органов и систем и не ухудшают жизнедеятельности ребенка.
Какие могут быть осложнения?
Не всегда, но в отдельных случаях могут отмечаться нарушения сердечного ритма, нарушения проведения импульса по сердцу, которые выявляются на электрокардиограмме и сопровождаются жалобами на боли в сердце, сердцебиение. Это требует дополнительного обследования у врача кардиолога. Как правило, эти нарушения характерны для пролапсов митрального клапана (ПМК) и аномально расположенных хорд.
Какое лечение данного синдрома?
Основные принципы лечения детей с МАРС это:
- Соблюдение режима дня. Исключение психоэмоциональных стрессов, сон не менее положенного по возрасту количества часов.
- Рациональное и сбалансированное питание с обязательным включением продуктов богатых магнием и калием (бобовые, свежая зелень, и овощи, различные крупы, сухофрукты).
- Водные процедуры, массаж, физиолечение.
- Занятие физкультурой.
- Витамины (группа В) и препараты магния (магний В6, магнерот, магвит)
Резюме
МАРС – синдром, это не приговор, это особое состояние ребенка, требующее наблюдения и незначительной коррекции. Это не повод ограничивать вашего ребенка от физических нагрузок. Не нужно относиться к ребенку с диагнозом МАРС как к больному. Большинство МАРС протекает благоприятно и ребенку никак не мешают. Требуется только изменить свой образ жизни и регулярно наблюдаться у врача кардиолога.
Аномальная хорда левого желудочка у детей
Дополнительная хорда в сердце: симптомы и опасности

Дополнительная хорда в сердце: симптомы и опасности
Обнаруженная во время диагностики дополнительная хорда в сердце у ребенка или взрослого человека не является тяжелым отклонением. Ее воспринимают в роли незначительной аномалии, редко приводящей к осложнениям. Разобраться в особенностях патологии помогут причинные факторы и вероятные симптомы, проявляющиеся при сбоях в гемодинамике (токе крови). Лечение назначается лишь при наличии клинических проявлений и повышении риска развития осложнений.
Что такое дополнительная хорда в сердце?
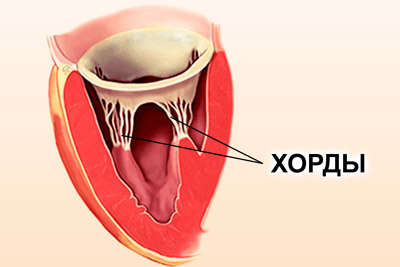
Хорды представляют собой сухожильные нити одинаковой толщины и размера, состоящие из мышечных и соединительных тканей и соединяющие клапанный аппарат и желудочек. При сокращении они тянут створки клапана на себя, что способствует образованию щели и выходу крови из предсердий. Во время расслабления проход закрывается. Добавочная (ложная) хорда не выполняет положенных функций. Она имеет нетипичное строение и может соединяться с желудочком или клапаном лишь одним концом.
Аномальная хорда имеет код по МКБ (международной классификации болезней) 10 пересмотра Q20.9. Он расшифровывается как «Врожденные аномалии сердечных камер». В роли самостоятельного патологического процесса «фальшхорда» не рассматривается. Делится она по расположению в сердечных полостях следующим образом:
- По направлению:
- поперечная;
- диагональная;
- продольная.
- правожелудочковая;
- левожелудочковая.
- единичная;
- множественная.
- базальная;
- верхушечная;
- срединная.
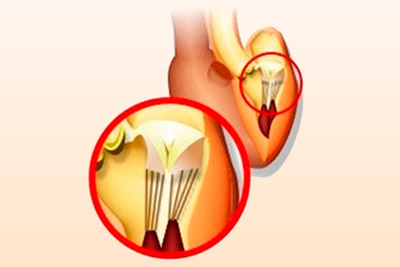
Лишняя хорда в сердце обычно не представляет особо опасности, но так ли это – зависит от гемодинамического значения. Поперечные сухожильные нити могут нарушить течение крови, что приведет к различным последствиям (инсульту, аритмии, блокаде сердца). Не менее опасны множественные хорды, так как их воспринимают в качестве признака генетических патологий.
В большинстве случаев обнаруживают левожелудочковую единичную нить у новорожденных во время ультразвукового обследования сердца. Иногда ее замечают у плода в утробе матери при проведении плановой диагностики. У взрослых людей ее выявление связано с прохождением медицинского осмотра или возникновением сердечных признаков.
Ложные сухожильные нити у грудничков часто сочетаются с другими малыми аномалиями строения сердца:
- лишняя трабекула;
- открытое овальное окно;
- недостаточность клапанных аппаратов.
В отличие от остальных аномалий, открытое овальное окно с возрастом закрывается. Лишь в редких случаях оно остается навсегда.
Известный педиатр, Комаровский Е. О., прокомментировал наличие «фальшхорд» у малышей. По мнению эксперта, младенец не будет испытывать никакого дискомфорта. Данная аномалия является скорее индивидуальной особенностью, чем тяжелым пороком. Лишь в исключительных случаях, при наличии множества сухожильных нитей возможно проявления гемодинамических сбоев. Лечение будет направлено на стабилизацию работы сердца. Единичные хорды никакой схемы терапии или ограничений, касаемо рода деятельности, занятий спортом или диеты не требуют.
Причины возникновения
Дополнительная хорда в сердце у ребенка возникает еще в утробе матери из-за определенных факторов:
Причина Описание Наследственная предрасположенность Наличие фальшивых сухожильных нитей или прочих недугов сердца у одного из родителей является основной причиной аномалий у их малыша. Вредными привычками Женщина, употребляющая спиртное, наркотики и курящая сигареты во время беременности, значительно повышает вероятность пороков развития у будущего ребенка, касающихся не только сердца. Плохая экологическая обстановка Загрязненный воздух и вода способствуют формированию аномалий у малыша во время внутриутробного развития. Клиническая картина

Одна лишняя хорда в левом желудочке редко себя проявляет. Иначе ситуация обстоит при поперечном расположении нити в правом желудочке, или если их довольно много. Больной начинает испытывать дискомфорт, связанный с нарушением гемодинамики и работы сердца в целом:
- быстрая утомляемость;
- сбои в сердцебиении;
- колющая боль в груди;
- перепады настроения;
- общая слабость;
- головокружение.
Выявляются признаки чаще всего в подростковом периоде. У ребенка начинается стадия интенсивного роста мышц и костей, что дает дополнительную нагрузку на сердце. При их обнаружении необходимо стать на учет к кардиологу, чтобы он наблюдал за развитием ситуации и своевременно предпринимал меры по стабилизации состояния.
Методы диагностики
Заниматься выявлением лишних хорд и составлением схемы лечения должен врач-кардиолог. Их обнаруживают с помощью инструментальных методов диагностики и путем аускультации (выслушивания шумов):
- Ультразвуковое исследование (УЗИ) позволяет визуализировать структуру сердца и рассмотреть особенности гемодинамики.
- Аускультация помогает услышать диастолические шумы, возникающие из-за дополнительной хорды.
- Электрокардиография (ЭКГ) отображает электрическую активность сердца и позволяет увидеть возможные нарушения проводимости импульса.
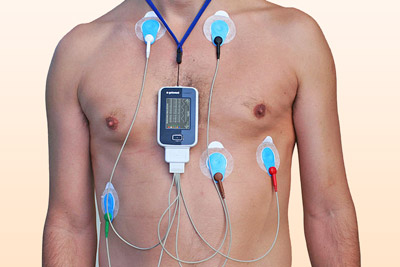
Дополнительно врач может назначить суточный мониторинг ЭКГ и велоэргометрию. Первое обследование помогает получить точные данные о работе сердечной мышцы на протяжении дня. Второй тест проводится с целью оценивания ее реакции на физические нагрузки.
Выявленная лишняя хорда в сердце у ребенка постепенно может «пропасть». Малыш активно растет, что ведет к смещению аномалии. Инструментальные методы диагностики подтвердят ее отсутствие. Схема лечения составляться не будет. В заключении доктор укажет, что сердце без патологий.
Курс терапии
При отсутствии симптомов сбоев в токе крови аномалию нет смысла лечить. Человеку придется ежегодно проходить УЗИ и ЭКГ и с полученными результатами записываться на визит к кардиологу, чтобы следить за состоянием сердечной мышцы.
Если клиническая картина нарушения в гемодинамике все же присутствует, то назначается медикаментозная терапия:
- Препараты, богатые витаминами группы В («Нейровитан», «Superum»), участвуют в нервной регуляции, повышают клеточный метаболизм и останавливают развитие атеросклероза.
- Таблетки, содержащие магний и калий («Аспаркам», «Орокамаг»), помогают стабилизировать давление, тонус сосудов и нервно-мышечную передачу.
- Антиоксиданты («q-Protect», «Ресвератрол») предотвращают развитие атеросклероза, нормализуют работу сердца и стимулируют обменные процессы в миокарде.
- Медикаменты с ноотропным действием («Анирацетам», «Семакс») применяют для улучшения когнитивных способностей и повышения толерантности к нагрузкам (физическим, психическим). Их также используют для купирования признаков ВСД на фоне тяжелых сбоев в гемодинамике.
Антиаритмические и прочие сердечные медикаменты назначаются лечащим врачом в зависимости от состояния пациента. В качестве дополнения схемы терапии следует соблюдать правила здорового образа жизни:
При развитии различных угрожающих жизни состояний, больного необходимо госпитализировать. Обычно они являются следствием множественных или поперечных дополнительных хорд. В условиях стационара будет проведено детальное обследование и назначено лечение.
Хирургическое вмешательство требуется, если добавочная сухожильная нить нарушает проводимость импульсов и приводит к тяжелым сбоям в токе крови. Врачи проведут процедуру криодеструкции (разрушения тканей с помощью воздействия холода) или иссечения хорды.
Вероятность появления осложнений
Заранее невозможно предугадать, приведет ли дополнительная хорда к развитию сбоев в работе сердца, или нет.
Наиболее благоприятный прогноз при наличии аномалии в левом желудочке.
В большинстве случаев она не приводит к патологическим изменениям и не требует лечения. Применение медикаментов для улучшения работы сердечной мышцы значительно уменьшает вероятность развития осложнений. Опасаться стоит лишь поперечных и множественных сухожильных нитей. У них наиболее неблагоприятный прогноз.
Служба в армии
При наличии единичной ложной хорды, молодых людей, достигших 18 лет, все равно призывают в армию для несения службы. Представители медицинской комиссии считают, что она не окажет никакого влияния на самочувствие в течение последующего года жизни. Призывнику не требуется проходить лечение в условиях стационара. Он вполне сможет выполнять приказы и заниматься физической подготовкой наравне с другими военнослужащими. Противопоказанием к службе в вооруженных силах является сбой в сердечном ритме и прочие тяжелые осложнения, вызванные аномалией.
Лишние хорды в желудочках сердечной мышцы воспринимаются специалистами в качестве малой аномалии, не требующей лечения и не ограничивающей жизнедеятельности человека. Достаточно ежегодно делать УЗИ, чтобы следить за ее развитием. При возникновении признаков сбоев в гемодинамике и аритмии, назначается медикаментозная терапия. Если с ее помощью не удается достичь облечения состояния, то потребуется провести оперативное вмешательство.
Что такое хорда сердца и насколько она опасна для жизни: причины, лечение
В структуре сердца присутствуют сухожильные нити, которые называют хордами. В норме они крепятся к створкам клапанов, через которые проходит кровь, и не дают им провисать под действием силы тяжести. Однако иногда при диагностике может быть обнаружена дополнительная хорда. Это особенность строения сердца, которая не всегда свидетельствует об аномалии. Но в некоторых случаях она может быть опасна для здоровья и даже жизни пациента.
Что такое хорда
Сердце человека состоит из 4 камер, через которые регулярно проходит кровь – 2 желудочка и 2 предсердия. Кровоток движется через клапаны, которые открываются хордами. При натяжении клапан раскрывает створки, а при ослаблении – закрывает. Благодаря этому кровь идет только в заданном направлении и не движется назад.
Клапаны натягивают специальные продольные тяжи – хорды. Но наряду с основными нередко выявляют и дополнительные хорды. Они тоже крепятся к определенным частям сердца, однако не принимают никакого участия в перекачивании крови. Поэтому их также называют ложными хордами.
Почему появляются ложные хорды сердца
Ложные хорды достаточно легко обнаружить уже в сердце ребенка. Причем делают это педиатры во время прослушивания грудной клетки (по наличию сердечных шумов). Как правило, дополнительные хорды формируются во время развития плода. Основными причинами их появления выступают:
Наследственность – например, у родителей или у дедушек, бабушек тоже был такой диагноз.
Неправильный образ жизни матери, особенно во время беременности (курение, употребление алкоголя, бесконтрольный прием лекарств, токсических веществ), наличие у нее хронических или инфекционных болезней.
Генетический фактор – мутация генов или хромосом.
Несбалансированное питание – избыток животного жира.
Тяжелая нагрузка во время беременности.
Неблагоприятная экологическая обстановка.
Постоянный, сильный стресс.
Ухудшение иммунитета по разным причинам.
Дополнительная хорда: симптомы
Человек может комфортно прожить всю жизнь с дополнительными хордами, не подозревая об их существовании. Чаще всего они не вызывают никаких ощущений. Но иногда пациенты могут отмечать такие симптомы:
периодическое проявление усталости;
боль в области сердца;
учащенное сердцебиение (сердце «выскакивает»), особенно во время волнения, конфликта.
Описанные симптомы необязательно говорят о наличии хорды, поскольку они могут быть связан и с другими причинам. Поэтому для точного определения причины необходимо пройти профессиональную диагностику.
Диагностика
В первую очередь необходимо обратиться к терапевту или детскому врачу (педиатру), который прослушает сердечный ритм с использованием стетоскопа. Услышать сердечный шум очень просто, поэтому терапевт без труда поставит предварительный диагноз уже после первого осмотра.
Далее пациент может быть направлен на прохождение дополнительной диагностики:
ЭКГ в спокойном состоянии и после нагрузки;
измерение артериального давления;
Благодаря проведенным обследованиям можно точно определить наличие хорды, степень ее опасности для здоровья, а также другие заболевания (при наличии).
Лечение заболевания
Если ложная хорда не угрожает жизни и не оказывает влияние на здоровье, показано профилактическое наблюдение у кардиолога. Причем лечение как таковое обычно не назначается – пациент регулярно посещает специалиста каждые 3-6 месяцев.
Если ситуация опасная, и хорда угрожает работе сердца (может привести к остановке), показано оперативное вмешательство с целью ее удаления. Подобное решение принимается, если работа сердца сильно нарушена, из-за чего происходят регулярные сбои в распределении кровотока.
Также допускается применять и народные средства лечения (по согласованию с врачом):
ежедневно принимать горсть изюма с утра (на голодный желудок);
принимать отвары валерианы;
пить чай на основе перечной мяты или цветков календулы.
Могут ли быть осложнения
Если пациент не обращается к врачу или игнорирует установленный курс терапии, предпочитая самолечение, могут возникнуть осложнения, в том числе тяжелые:
нарушения ритма сердца (тахикардия);
Прогноз на выздоровление и профилактика
В большинстве случаев прогноз благоприятный. Так, 90% пациентов ведут нормальный образ жизни, занимаются физическими нагрузками. При этом возможность занятий профессиональным спортом следует согласовать с кардиологом.
Реже пациенты жалуются на повышенную утомляемость, общую слабость, особенно в период стресса. В таком случае следует скорректировать образ жизни, при необходимости поменять окружение, работу. Это особенно важно при наличии ранее выявленных патологий сердца, в том числе стенокардии, тахикардии и других, а также после перенесенного инфаркта.
Дополнительная хорда сердца у ребенка
Дополнительная хорда сердца у ребенка — это малая аномалия развития, которая представляет собой тяж, расположенный внутри желудочка. Возникает из-за наследственной или впервые возникшей генетической мутации, нарушающей дифференцировку кардиальных тканей во внутриутробном периоде. Протекает бессимптомно либо проявляется кардиалгиями, перебоями в работе сердца, повышенной утомляемостью. План диагностических мероприятий включает ЭхоКГ, ЭКГ, постановку функциональных нагрузочных тестов. Лечение бессимптомных хорд не проводится, при развитии осложнений назначают патогенетические препараты, иногда требуется помощь детских кардиохирургов.
МКБ-10
Общие сведения
Впервые патология была описана в 1893 г. и носила название «мышечный тяж». Современный термин появился позднее благодаря расположению образования, фактически пересекающего полость желудочка. По данным эхокардиографии, частота обнаружения хорд колеблется от 0,5% до 68% в популяции, что обусловлено отсутствием единых критериев диагностики. У мальчиков аномалия встречается в 2-3 раза чаще. Поскольку формирование дополнительной хорды у детей происходит во время внутриутробного развития, тяжи могут выявляться в любом возрасте. Пики заболеваемости отсутствуют.

Причины
Аномальные тяжи являются одной из разновидностей дисплазии соединительной ткани сердца (ДСТС), поэтому четкие этиологические факторы их появления не установлены. В современной педиатрии считается, что возникновение малых аномалий связано с действием неблагоприятных факторов в раннем внутриутробном периоде развития плода. Среди основных причин патологии можно выделить следующие:
- Наследственность. Установлено, что некоторые варианты добавочных хорд передаются по аутосомно-доминантному типу, а значит, проявляются в каждом поколении, независимо от пола детей. Генетические мутации оказывают влияние на дифференцировку клеток миокарда, что и провоцирует формирование аномалии.
- Тератогенные факторы. Вероятность развития дополнительной хорды повышается, если в первые месяцы беременности женщина подвергается действию ионизирующего излучения, радиации, неблагоприятных экологических условий. Спровоцировать аномалию могут некоторые инфекции, прием сильнодействующих медикаментов без назначения врача.
- Патологии беременности. Вероятность появления дополнительных хорд коррелирует с частотой и тяжестью осложнений гестационного периода. Аномалии чаще возникают у детей, перенесших плацентарную недостаточность, внутриутробную гипоксию либо родившихся от матерей с хроническими соматическими заболеваниями.
Патогенез
Основная теория заключается в том, что образование дополнительной мышечной трабекулы происходит в процессе эмбрионального развития ребенка. Тяжи формируются из внутреннего слоя миокарда при отшнуровке сосочковых мышц. При нарушении дифференцировки клеток часть из них идет на создание папиллярных структур, а оставшиеся клетки организуются в добавочные хорды и располагаются внутри полости желудочка.
Морфологические изменения при дисплазии характеризуются изменениями структуры коллагеновых и эластиновых волокон, нарушением нормального соотношения гликопротеидов, протеогликанов и фибробластов. При этом наблюдается патология пространственной организации белков и белково-углеводных комплексов. Ряд авторов отводят важную роль гипомагниемии в патогенезе хорд и вызываемых ими симптомов.
Классификация
Выделение вариантов внутрисердечных хорд — дискутабельный научный вопрос, поскольку на сегодняшний день существует несколько классификаций. Гистологические исследования секционного материала дают возможность разделить тяжи в сердце на 3 вида:
- фиброзно-мышечные (до 64%);
- мышечные;
- фиброзные.
Среди фиброзно-мышечных до 4,7% составляют образования, которые содержат проводящие кардиомиоциты.
А.А. Корженков предложил разделить хорды на 5 вариантов по локализации. Самые частые из них: поперечные (до 60% случаев) и диагональные (30-35%). К редким разновидностям внутрисердечных тяжей относят продольные (2-3%), множественные (1-2%), с тремя и более точками прикрепления (до 1%). Дополнения классификации включают определение длины и толщины образования, его расположения относительно основных анатомических ориентиров.
Симптомы
Для добавочных хорд сердца у детей характерна вариабельность течения: от бессимптомных вариантов, выявляющихся при инструментальной диагностике по другому поводу, до явных признаков нарушений сердечной деятельности и общего состояния. По наблюдениям врачей, малые аномалии являются основной причиной наличия функциональных сердечных шумов, которые хотя бы раз в жизни диагностируются у каждого второго-третьего ребенка.
Около 50% больных с дополнительными хордами иногда испытывают боли в сердце. Ребенок жалуется на покалывание, ноющие или давящие ощущения, которые не имеют четкой связи с физическими или эмоциональными нагрузками. Примерно с такой же частотой возникают аритмии, которые ощущаются как сильное сердцебиение или, наоборот, замирание сердца на несколько секунд, что сопровождается ухудшением самочувствия.
У многих детей наблюдается плохая переносимость физических нагрузок, утомляемость после коротких спортивных занятий в школе. При интенсивных тренировках возможны обмороки, длительное усиленное сердцебиение, повышенный прилив крови и жара к голове. Иногда ребенок ощущает нехватку воздуха, вследствие чего он начинает делать быстрые и глубокие вдохи. Среди атипичных эквивалентов одышки называют частую зевоту, покашливание, першение в горле.
Поскольку ДСТС обычно комбинируется с другими стигмами дизэмбриогенеза, у ребенка могут быть нарушения формы черепа и лица, неправильный разрез глаз, асимметрия туловища и конечностей. Изредка добавочные хорды выступают одним из проявлений синдрома Марфана: в таком случае ребенок имеет характерное астеническое телосложение, обвисшую истонченную кожу и другие патогномоничные симптомы.
Осложнения
Дополнительные хорды в 73% случаев ассоциированы с синдромом ранней реполяризации желудочков, что повышает риск развития пароксизмальной наджелудочковой тахикардии. При наличии ДСТС в 4-6 раз чаще встречается феномен предвозбуждения желудочков (Вольфа-Паркинсона-Уайта), который провоцирует тяжелые аритмии. Прослеживается четкая закономерность: чем ближе к базальной части межжелудочковой перегородки расположен тяж, тем выше его аритмогенность.
Ребенка с дополнительной хордой в сердце намного чаще беспокоят синкопальные состояния, обусловленные пароксизмами нарушений сердечного ритма и расстройствами регуляции сосудистого тонуса. У 30% обнаруживают геморрагический синдром, который развивается на фоне мезенхимальной дисплазии. Он проявляется кровоточивостью десен, частыми носовыми кровотечениями, у девочек-подростков дополнительной жалобой становятся длительные и обильные менструации.
Диагностика
При стандартном клиническом обследовании у детского кардиолога обнаруживаются неспецифические признаки кардиопатологии. Пальпация и перкуссия не дают ценных сведений, а при аускультации врач зачастую выявляет у ребенка функциональные систолические шумы. Для визуализации малых аномалий и детальной оценки сердечной деятельности эффективны следующие диагностические методы:
- Эхокардиография. На УЗИ сердца обнаруживают дополнительное линейное образование, не связанное с клапанным аппаратом. Для достоверности хорду нужно визуализировать в 2-х взаимно перпендикулярных плоскостях. В ходе ультразвукового исследования определяются толщина и длина тяжа, его подвижность в период сердечного цикла.
- ЭКГ. Регистрация электрокардиограммы требуется, чтобы выявить аритмии, как осложнение дополнительной хорды, а также врожденные синдромы нарушения ритма сердечных сокращений. Врача настораживает наличие у ребенка добавочных путей проведения, формирование на ЭКГ патологических зубцов, удлинение или укорочение интервалов.
- Функциональные пробы. Для дополнительной оценки степени компенсации имеющихся аномалий школьникам можно выполнить нагрузочные тесты (велоэргометрическую пробу, тредмил-тест). По их результатам кардиолог оценивает адаптацию сердечно-сосудистой системы к физическим нагрузкам.
Лечение дополнительной хорды сердца у ребенка
Если дополнительная хорда не сопровождается нарушениями работы сердца, в детской кардиологии придерживаются выжидательной тактики, периодически проводят повторные обследования. Большинству пациентов с дополнительной сердечной хордой не требуется специальное лечение. Наличие кардиалгий, аритмий и других симптомов — показание к назначению патогенетической и симптоматической терапии. При комбинированных дисплазиях сердечной ткани требуется консультация кардиохирурга.
Прогноз и профилактика
В большинстве случаев хорды существуют бессимптомно или малосимптомно, не влияют на повседневную жизнь пациента. Прогноз благоприятный, если у ребенка отсутствуют другие дисплазии или пороки сердца. При наследственных или мультифакторных нарушениях соединительной ткани прогноз ухудшается. Учитывая неясность этиопатогенетических особенностей ДСТС, меры профилактики не разработаны.
1. Роль малых аномалий сердца в структуре врожденных пороков сердца/ О.В. Ефименко, Е.Д. Княжева// NovaInfo. — 2018.
2. Причины развития и распространенность недифференцированной дисплазии соединительной ткани у детей пубертатного возраста/ О.В. Сидорович// Современные проблемы науки и образования. — 2017.
3. Дисплазия соединительной ткани: основные клинические синдромы, формулировка диагноза, лечение/ Г.И. Нечаева, В.М. Яковлев// Лечащий врач. — 2008.
4. Аномально расположенные хорды: история. Эпидемиология, классификация, патогенез основных клинических синдромом/ В.И. Шишко// Журнал ГрГМУ. — 2007.
Аномальная хорда левого желудочка: что это такое и насколько она опасна
Аномальная хорда в полости левого желудочка – нередкое явление, присутствующее у человека с рождения. На сегодняшний день его выявляют у каждого третьего новорожденного, но эти хорды могут не представлять собой никакой опасности и не говорить о патологии. При этом если аномалия обнаружена, некоторые ее особенности и правила безопасности для здоровья следует знать.
Что представляет собой аномалия

Для начала следует разобраться: что это такое аномальная хорда левого желудочка?
Под данным называнием подразумевают анатомическую особенность строения данного органа, при которой хорды (так называются волокнисто-мышечные соединяющие противоположные стенки левого желудочка) имеют неправильное расположение. Из всех видов аномалий, встречающихся в сердце, это самый распространенный.
Неправильные хорды по количеству бывают разными: как единичными (на их долю отводится 62%), так и множественными (они составляют 38%).
Аномально расположенная хорда в полости левого желудочка не является заболеванием, как правило, она ничем организму не грозит и не нарушает кровоток. Но, в некоторых случаях может быть причиной нарушений и перебоев в сердечных ритмах.
Такое явление, как аномальная хорда левого желудочка сердца, часто имеет генетический характер и нередко передается ребенку от матери, которая о таком явлении в своем организме даже не подозревает.
Привести к тому, что в утробе матери при развитии маленького организма произойдет аномальное явление, могут:
- курение в период беременности (это самый опасный фактор);
- плохая экология;
- слабый иммунитет женщины;
- неправильное (несбалансированное) питание;
- частые стрессы, эмоциональные перенапряжения;
- попадание инфекции к плоду.
Интересно! Замечено, что данная аномалия свойственна людям с худым строением тела.
У взрослых аномально расположенные хорды обнаруживаются намного реже, чем у детей. Это связано с тем, что со временем они могут исчезнуть как аномалия. Например, вытянуться или сместиться, срастись с поверхностью сердечной мышцы. Такое явление объяснимо: у новорожденного левый желудочек миокарда имеет форму эллипса, а с ростом и развитием организма – становится больше похожим на шар.
Имеют место случаи, когда на фоне запущенных сердечных заболеваний и пороков, наркотической или алкогольной зависимости, происходит появление аномальной хорды.
Симптомы и проявления
Характерными внешними признаками аномальная хорда в сердце не проявляется, о ее существовании можно не знать годами. Чаще всего ее обнаруживают только во время ультразвукового исследования, а основанием для направления на УЗИ становится выслушивание доктором при нормальной работе сердца шума в его области, которого не должно быть.
Для информации! Шумы – это акустические явления (свист, скрип), которые появляются во время сокращения сердечной мышцы, между ударами, и слышны при прослушивании стетоскопом.
Интенсивность шумов зависит от месторасположения аномальной хорды лж и от их количества (если имеет место множественное явление). Также, при множественных аномалиях, можно заметить и некоторые особенности общего состояния:
- повышенная утомляемость;
- перепады настроения и нестабильность психоэмоционального состояния; ;
- учащенное число сердечных сокращений;
- болевые ощущения в грудной области.
Диагностика и лечение

Если педиатром выявлены шумы при прослушивании работы миокарда, то обязательно следует посетить кардиолога и пройти диагностическое обследование, включающее:
- снятие электрокардиограммы (с ее помощью можно будет выявить, есть ли нарушения в работе миокарда);
- ультразвуковое исследование.
Очень важно, если обследование показало наличие аномально прикрепленной хорды левого желудочка, нужно периодически посещать кардиолога, ведь данное явление создает шумы, из-за которых можно несвоевременно обратить внимание на появления серьезных заболеваний, связанных с работой миокарда.
В отношении самой хорды сразу следует отметить что ее аномальное расположение в левом желудочке не требует специфического лечения, а тем более такое, как хирургическое вмешательство. Но есть ряд правил, которые необходимо строго соблюдать тем, у кого данное явление обнаружено.
Какие действия нужно предпринимать
Если у ребенка обнаружено аномальное расположение хорды левого желудочка, то это не обозначает, что его следует ограждать от полноценной жизни, окружающей среды или относиться к нему, как к нетрудоспособному человеку.
Первое правило – обеспечить полноценное, сбалансированное питание, содержащее максимальное количество витаминов и полезных микроэлементов, в частности: калия, кальция, магния. В ежедневный рацион включаются: овощи и фрукты (особенно, в свежем виде), творог, мясо и рыба, масло и яйца. Очень полезны курага, чернослив и другие сухофрукты.
Второе – правильное распределение физических нагрузок. Не рекомендуется перегружать организм, не допускать сильной усталости. Некоторые виды спорта для детей не подходят (например, тяжелая атлетика), но прыгать и бегать – им вполне можно. Если аномалия касается взрослого человека, то ему категорически запрещен дайвинг, а также некоторые экстремальные виды спорта.
При аномальной хорде левого желудочка это такое состояние, которое требует выполнения простого третьего правила, предусматривающего проведение постоянного контроля психоэмоционального состояния. Ребенка следует оградить от лишних волнений, стрессов, эмоциональных напряжений. Должен быть соблюден режим сна (не менее чем восемь часов) и выделено достаточно времени на прогулку (не просто во дворе, а в парке или с выездом на природу).
Женщинам, чтобы выносить здорового ребенка, следует тоже соблюдать все перечисленные выше рекомендации и полностью отказаться от вредных привычек (курения, употребления алкоголя).
И, что самое главное, регулярно проходить профилактические врачебные осмотры.