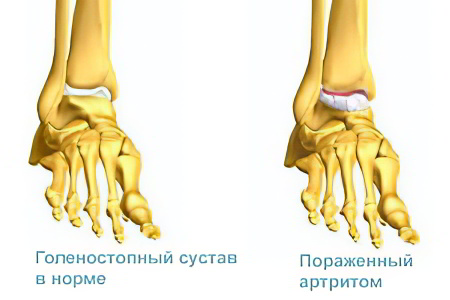
Артрит голеностопного сустава
Голеностоп – это очень загруженный сустав, поражается он достаточно часто, как при травмах, так и при различных заболеваниях. Артрит голеностопного сустава может развиваться по разным причинам, но в итоге при длительном течении и отсутствии адекватной терапии всегда приводит к инвалидности. Из этой статьи вы узнаете о симптомах артрита голеностопа и его лечении.
Общие сведения о заболевании
Артрит голеностопного сустава – это воспалительный процесс, имеющий разное происхождение, симптоматику и характер течения. Заболевание может быть самостоятельным (первичным) или развиваться на фоне уже какого-то существующего процесса (вторичным). По течению артриты делят на острые и хронические. Код МКБ-10 М00 – М99.
Голеностопный сустав – это подвижное соединение, образующееся тремя костными структурами: головками большеберцовой и малоберцовой костей голени и таранной костью стопы. Справа и слева от таранной кости располагаются костные возвышения – лодыжки. Особенность сустава является его устойчивость к внешним воздействиям, в этом он гораздо превосходит коленный сустав. Он имеет хорошее кровоснабжение и иннервацию и защищен связками, прочно удерживающими его в нужном положении.
Артрит голеностопного сустава развивается в любом возрасте. У детей это преимущественно ювенильный идиопатический артрит (ЮИА), у женщин – ревматоидные поражения, у мужчин – реактивный артрит.
Причины
Причины развития артрита голеностопного сустава разные. Очень часто суставное воспаление развивается после перенесенной травмы. Закрытая травма сопровождается асептическим воспалением, которое может пройти самостоятельно.
Причиной развития гнойного артрита голеностопа и стопы –последствия попадания в суставную полость кокковой инфекции после открытых травм, оперативных вмешательств или внутрисуставных инъекций. Иногда причиной патологического процесса является перенесенная некоторое время назад половая или кишечная инфекция. Такой артрит называют реактивным, и он имеет наследственную предрасположенность. Еще одно заболевание, имеющее генетическую основу – ревматоидный артрит, механизм развития которого связан с аутоиммунными процессами (аллергией на собственные ткани больного). Инфекционный артрит развивается на фоне специфических инфекций: бруцеллеза, сифилиса, гонореи, туберкулеза. Голеностоп при этом поражается относительно редко, обычно при гонорее.
Причиной артрита могут быть также псориаз, подагра, заболевания желудочно-кишечного тракта (ЖКТ), соединительной ткани и др.
Для наследственной патологии характерно наличие пусковых (триггерных) факторов, дающих толчок началу заболевания. Это перенесенные инфекции, переохлаждения, стрессы, наличие очагов инфекции и сопутствующих заболеваний, лишняя масса тела, малоподвижный образ жизни, тяжелые физические нагрузки, неблагоприятные условия жизни. Есть и профессиональные вредности. Риск развития артрита голеностопа повышается у лиц таких профессий, как танцоры, грузчики, спортсмены-тяжелоатлеты, военные некоторых родов войск и др.
Симптомы артрита голеностопного сустава
Несмотря на значительное отличие в течении разных клинических форм болезни, у них имеется и много общих симптомов, по которым можно заподозрить артрит стопы или голеностопа. Стоит обратить на них внимание.
Первые признаки
При остром течении артрита голеностопного сустава возникают сильные боли в голеностопе и стопе, припухлость тканей, покраснение кожи и повышение температуры над местом воспаления. Иногда страдает общее состояние больного: появляется лихорадка, озноб, недомогание. С такими жалобами пациенты сразу же обращаются к врачу. При проведении адекватного лечения воспалительный процесс почти всегда удается вылечить. Если не лечить, то воспаление стихает, переходит в хроническое и постепенно приводит к нарушению функции конечности.
Гораздо сложнее обстоят дела с хроническими артритами стопы и голеностопа. Они начинаются постепенно, незаметно. Больной не всегда обращает внимание на такие «мелочи», как умеренные болевые ощущения в голеностопе и стопе, скованность движений по утрам и не сразу обращается за медицинской помощью. Обычно это происходит гораздо позже, когда появляются более характерные признаки болезни.
Явные симптомы
Со временем симптомы артрита голеностопного сустава приобретают постоянный нарастающий характер. Усиливаются боли, которые часто беспокоят по ночам и утром. Утренняя скованность движений продолжается не менее получаса и этот период нарастает. Отечность в области больных суставов, лодыжек и всей стопы может быть настолько значительной, что нога не вмещается в привычный вид обуви. Появляется хруст в суставах.
Артрит голеностопного сустава может иметь прогрессирующее постоянное или волнообразное течение с обострениями и ремиссиями. Явные симптомы заболевания заставляют пациента обращаться к врачу. Но происходит это уже не на начальной стадии.
Чем опасен артрит голеностопа и стопы
Болезнь опасна тем, что часто протекает незаметно и приводит к полной утрате суставной функции, то есть, человек становится инвалидом. Опасны также и острые гнойные осложнения артрита голеностопного сустава.
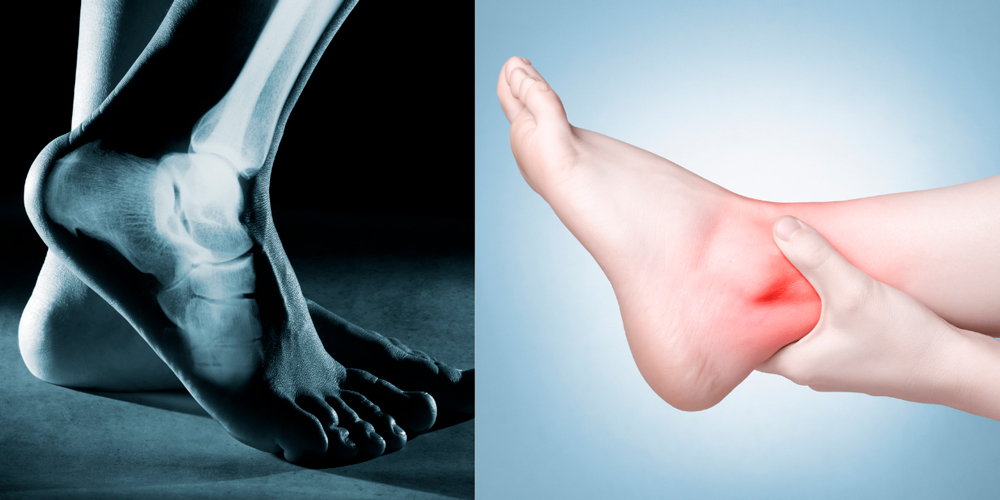
Артриты стопы и голеностопа начинаются постепенно, незаметно
Стадии
Выделяют несколько стадий развития болезни. Воспалительный процесс при этом развивается постепенно, переходя в дегенеративно-дистрофический:
- Ранняя – воспаление. Отекает синовиальная оболочка, в суставной полости появляется воспалительный экссудат. Боли умеренные отечность и покраснение отсутствуют или выражены незначительно.
- Явная – воспалительно-пролиферативный процесс. Синовиальная оболочка увеличивается в объеме, на хряще появляются эрозии, в суставной полости разрастаются мягкие грануляции соединительной ткани (процесс пролиферации – разрастания). Усиливается воспалительный процесс. Внешне это проявляется усилением отеков, покраснения и болей.
- Прогрессирующая – мягкий анкилоз. Хрящ разрушается, мягкие грануляции превращаются в плотную соединительную ткань, разрастающуюся в полости сустава. Появляются костные разрастания. Сустав постепенно теряет свою подвижность. Боли, отечность и покраснения продолжают беспокоить постоянно или на фоне обострений.
- Запущенная – полная неподвижность (костный анкилоз). Хрящевой ткани нет, костные разрастания соединяют суставные поверхности голеностопа, что исключает движения в голеностопе и стопе (анкилоз голеностопа). Боли постоянные, развивается артрит стопы с ограничением ее функции.
Возможные осложнения
Если артрит голеностопного сустава не лечить или лечить самостоятельно домашними средствами, то возможно развитие следующих осложнений:
- гнойные процессы – абсцессы, флегмоны, сепсис;
- подвывихи и вывихи голеностопа;
- развитие артрита стопы;
- неподвижность голеностопа и невозможность передвигаться без вспомогательных приспособлений.
Клинические типы артритов голеностопа
Заболевание протекает по-разному в зависимости от вызвавшей его причины. По этому признаку выделяют несколько клинических типов артрита. В области голеностопа чаще всего развиваются: посттравматический (в том числе гнойный), ревматоидный, реактивный, ювенильный идиопатический, псориатический и подагрический артриты.
Посттравматический
Асептический артрит после травмы может протекать незаметно и проходить самостоятельно. Но иногда он осложняется присоединением гнойной инфекции. Об этом свидетельствует резкий подъем температуры тела, озноб, недомогание в сочетании с отеком, покраснением и выраженной болезненностью в области голеностопа. Осложнения: распространение гнойного процесса на окружающие ткани и по кровяному руслу на весь организм.
Иногда посттравматический артрит голеностопного сустава изначально протекает хронически при наличии незначительного, но постоянного травмирующего фактора. Часто это происходит у лиц таких профессий, как танцовщики, грузчики и спортсмены-атлеты. Осложнения: постепенная утрата функции, вывихи.
Ревматоидный (РА)
Воспаление носит аутоиммунный характер. Пусковым фактором обычно является какая-то перенесенная инфекция. Артрит суставов стопы и голеностопа развивается через некоторое время после перенесенного заболевания, переохлаждения или сильного стресса у генетически предрасположенных людей. Распространенное заболевание, болеют чаще женщины среднего возраста.
Характерно постепенное начало с симметричным поражение обоих голеностопов. Самыми первыми проявлениями являются утренняя скованность движений в голеностопе и стопе, небольшая болезненность. Болезнь развивается медленно, но неуклонно прогрессирует. Боли усиливаются, появляются отеки в области пораженного сустава. Покраснение кожи встречается гораздо реже, при остром течении заболевания.
Атрофируются мышцы в районе голеностопа, ослабевают связки, развивается плоскостопие, поражаются мелкие суставчики пальцев ноги, происходит их деформация с отклонением стопы кнаружи. На последней стадии появляются подвывихи голеностопа и суставчиков стопы. Заболевание протекает длительно, хронически, приводит к деформации конечности, утрате ее функции и инвалидности.
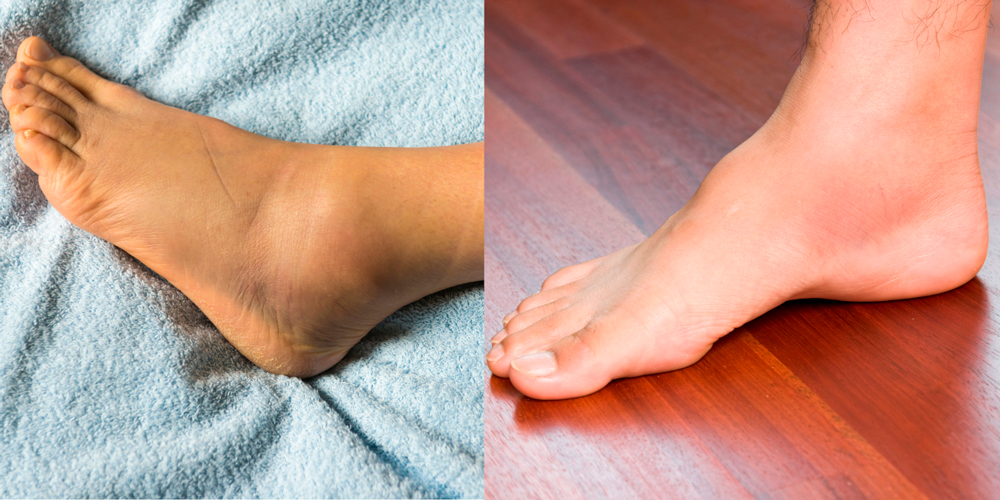
Для ревматоидного артрита суставов стопы и голеностопа характерны отеки в области пораженного сустава.
Реактивный (РеА)
Эта клиническая форма болезни развивается в течение месяца после перенесенной половой или кишечной инфекции. Болеют чаще мужчины, имеющие наследственную предрасположенность к заболеванию.
РеА начинается остро, с лихорадки, озноба, болезненного отека и покраснения голеностопа. Присоединяются характерные симптомы артрита стопы и околосуставных тканей – энтезиты. Развивается подпяточный бурсит с сильными болями в пятке и ступнях, воспаляется и отекает 1-ый палец стопы. Наступать на ногу невозможно из-за боли. Болезнь может продолжаться от 3 месяцев до года и более. Длительное хроническое течение с нарушением функции нижних конечностей характерна для урогенетального вида РеА.
Одним из подвидов заболевания является болезнь Рейтера, при которой воспалительный процесс развивается одновременно в уретре, голеностопах и конъюнктиве глаз. Болезнь часто протекает хронически.
Подробнее про реактивный артрит читайте в этой статье.
Ювенильный идиопатический (ЮИА)
Развивается ЮИА у детей и подростков до 16 лет. Сюда входят все артриты неуточненного происхождения, а также ревматоидный, реактивный, псориатический и другие хронически протекающие артриты.
Голеностоп и стопа поражаются часто, протекает болезнь, как остро, так и хронически. При этом конечность быстро начинает отставать с росте, появляется деформация мышц, слабость связок, что часто приводит к возникновению вывихов и подвывихов стопы.
Утрата функции конечности наступает быстро, ребенок становится инвалидом, в случае, если ему вовремя не было назначено адекватное лечение. Поэтому так важно своевременно обращаться к врачу.
Псориатический (ПсА)
Развивается обычно через несколько лет после появления первых кожных симптомов. Но иногда первым проявлением заболевания является воспаление суставов.
Голеностопы при ПсА поражаются часто. Воспаление начинается в одном голеностопе, затем поднимается вверх, как по лестнице, и захватывает колено. Часто одновременно поражаются мелкие дистальные суставчики пальцев рук и ногти. Начало ПсА острое, с высокой температурой, отеком и покраснением тканей над пораженными участками. Течение волнообразное: рецидивы сменяются ремиссиями. Со временем это приводит к нарушению функции голеностопа.
Гигрома ( Киста синовиальной сумки , Синовиальная киста , Сухожильный ганглий )
Гигрома – это осумкованное опухолевидное образование, наполненное серозно-фибринозной или серозно-слизистой жидкостью. Располагается рядом с суставами или сухожильными влагалищами. Небольшие гигромы обычно не причиняют никаких неудобств, кроме эстетических. При их увеличении или расположении рядом с нервами появляются боли; в некоторых случаях возможно нарушение чувствительности. Патология диагностируется с учетом данных анамнеза и физикального осмотра. Консервативная терапия малоэффективна, рекомендуется хирургическое лечение – удаление гигромы.
МКБ-10
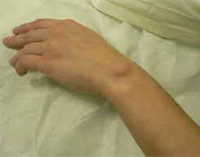

Общие сведения
Гигрома (от греч. hygros – жидкий, oma – опухоль ) – доброкачественная кистозная опухоль, состоящая из плотной стенки, образованной соединительной тканью, и вязкого содержимого. Содержимое по виду напоминает прозрачное или желтоватое желе, а по характеру представляет собой серозную жидкость с примесью слизи или фибрина. Гигромы связаны с суставами или сухожильными влагалищами и располагаются поблизости от них. В зависимости от локализации могут быть либо мягкими, эластичными, либо твердыми, по плотности напоминающими кость или хрящ.
Гигромы составляют примерно 50% от всех доброкачественных опухолей лучезапястного сустава. Прогноз при гигромах благоприятный, однако, риск развития рецидивов достаточно высок по сравнению с другими видами доброкачественных опухолей. У женщин гигромы наблюдаются почти в три раза чаще, чем у мужчин. При этом подавляющая часть случаев их возникновения приходится на молодой возраст – от 20 до 30 лет. У детей и пожилых людей гигромы развиваются достаточно редко.

Причины гигромы
Причины развития патологии до конца не выяснены. В травматологии и ортопедии предполагается, что гигрома возникает под действием нескольких факторов. Установлено, что такие образования чаще появляются у кровных родственников, то есть, имеет место наследственная предрасположенность. Чуть более, чем в 30% случаев, возникновению гигромы предшествует однократная травма. Многие исследователи считают, что существует связь между развитием гигромы и повторной травматизацией или постоянной высокой нагрузкой на сустав или сухожилие.
Теоретически гигрома может появиться в любом месте, где есть соединительная ткань. Однако на практике гигромы обычно возникают в области дистальных отделов конечностей. Первое место по распространенности занимают гигромы на тыльной поверхности лучезапястного сустава. Реже встречаются гигромы на ладонной поверхности лучезапястного сустава, на кисти и пальцах, а также на стопе и голеностопном суставе.
Патанатомия
Широко распространена точка зрения, что гигрома представляет собой обычное выпячивание неизмененной суставной капсулы или сухожильного влагалища с последующим ущемлением перешейка и образованием отдельно расположенного опухолевидного образования. Это не совсем верно.
Гигромы действительно связаны с суставами и сухожильными влагалищами, а их капсула состоит из соединительной ткани. Но есть и различия: клетки капсулы гигромы дегенеративно изменены. Предполагается, что первопричиной развития такой кисты является метаплазия (перерождение) клеток соединительной ткани. При этом возникает два вида клеток: одни (веретенообразные) образуют капсулу, другие (сферические) наполняются жидкостью, которая затем опорожняется в межклеточное пространство.
Именно поэтому консервативное лечение гигромы не обеспечивает желаемого результата, а после операций наблюдается достаточно высокий процент рецидивов. Если в области поражения остается хотя бы небольшой участок дегенеративно измененной ткани, ее клетки начинают размножаться, и болезнь рецидивирует.
Симптомы гигромы
Вначале в области сустава или сухожильного влагалища возникает небольшая локализованная опухоль, как правило, четко заметная под кожей. Обычно гигромы бывают одиночными, но в отдельных случаях наблюдается одновременное или почти одновременное возникновение нескольких гигром. Встречаются как совсем мягкие, эластичные, так и твердые опухолевидные образования. Во всех случаях гигрома четко отграничена. Ее основание плотно связано с подлежащими тканями, а остальные поверхности подвижны и не спаяны с кожей и подкожной клетчаткой. Кожа над гигромой свободно смещается.
При давлении на область гигромы возникает острая боль. В отсутствие давления симптомы могут различаться и зависят от размера опухоли и ее расположения (например, соседства с нервами). Возможны постоянные тупые боли, иррадиирующие боли или боли, появляющиеся только после интенсивной нагрузки. Примерно в 35% случаев гигрома протекает бессимптомно. Достаточно редко, когда гигрома расположена под связкой, она может долгое время оставаться незамеченной. В таких случаях пациенты обращаются к врачу из-за болей и неприятных ощущений при сгибании кисти или попытке обхватить рукой какой-то предмет.
Кожа над гигромой может как оставаться неизмененной, так и грубеть, приобретать красноватый оттенок и шелушиться. После активных движений гигрома может немного увеличиваться, а затем в покое снова уменьшаться. Возможен как медленный, почти незаметный рост, так и быстрое увеличение. Обычно размер опухоли не превышает 3 см, однако в отдельных случаях гигромы достигают 6 см в диаметре. Самостоятельное рассасывание или самопроизвольное вскрытие невозможно. При этом гигромы никогда не перерождаются в рак, прогноз при них благоприятный.
Отдельные виды гигром
Гигромы в области лучезапястного сустава обычно возникают на тыльной стороне, по боковой или передней поверхности, в области тыльной поперечной связки. Как правило, они хорошо заметны под кожей. При расположении под связкой опухолевидное образование иногда становится видимым только при сильном сгибании кисти. Большинство таких гигром протекает бессимптомно и лишь у некоторых пациентов возникает незначительная боль или неприятные ощущения при движениях. Реже гигромы появляются на ладонной поверхности лучезапястного сустава, почти в центре, чуть ближе к лучевой стороне (стороне большого пальца). По консистенции могут быть мягкими или плотноэластичными.
На тыльной стороне пальцев гигромы обычно возникают в основании дистальной фаланги или межфалангового сустава. Кожа над ними натягивается и истончается. Под кожей определяется небольшое плотное, округлое, безболезненное образование. Боли появляются только в отдельных случаях (например, при ушибе).
На ладонной стороне пальцев гигромы образуются из сухожильных влагалищ сгибателей. Они крупнее гигром, расположенных на тыльной стороне, и нередко занимают одну или две фаланги. По мере роста гигрома начинает давить на многочисленные нервные волокна в тканях ладонной поверхности пальца и нервы, расположенные по его боковым поверхностям, поэтому при такой локализации часто наблюдаются сильные боли, по своему характеру напоминающие невралгию. Иногда при пальпации гигромы выявляется флюктуация. Реже гигромы возникают у основания пальцев. В этом отделе они мелкие, величиной с булавочную головку, болезненные при надавливании.
В дистальной (удаленной от центра) части ладони гигромы также возникают из сухожильных влагалищ сгибателей. Они отличаются небольшим размером и высокой плотностью, поэтому при осмотре их иногда путают с хрящевыми или костными образованиями. В покое обычно безболезненны. Боль появляется при попытке крепко обхватить твердый предмет, что может мешать профессиональной деятельности и доставлять неудобства в быту.
На нижней конечности гигромы обычно появляются в области стопы (на тыльной поверхности плюсны или пальцев) или на передне-наружной поверхности голеностопного сустава. Как правило, они безболезненны. Боли и воспаление могут возникать при натирании гигромы обувью. В отдельных случаях болевой синдром появляется из-за давления гигромы на расположенный поблизости нерв.
Диагностика
Обычно диагноз гигрома выставляется на основании анамнеза и характерных клинических проявлений. Для исключения костно-суставной патологии может быть назначена рентгенография. В сомнительных случаях выполняют УЗИ, магнитно-резонансную томографию или пункцию гигромы. Ультразвуковое исследование дает возможность не только увидеть кисту, но и оценить ее структуру (однородная или наполненная жидкостью), определить, есть ли в стенке гигромы кровеносные сосуды и т. д. При подозрении на узловые образования пациента могут направить на магнитно-резонансную томографию. Данное исследование позволяет точно определить структуру стенки опухоли и ее содержимого.
Дифференциальная диагностика гигромы проводится с другими доброкачественными опухолями и опухолевидными образованиями мягких тканей (липомами, атеромами, эпителиальными травматическими кистами и т. д.) с учетом характерного места расположения, консистенции опухоли и жалоб больного. Гигромы в области ладони иногда приходится дифференцировать с костными и хрящевыми опухолями.

Лечение гигромы
Консервативное лечение
Лечением патологии занимаются хирурги и травматологи-ортопеды. В прошлом гигрому пытались лечить раздавливанием или разминанием. Ряд врачей практиковали пункции, иногда – с одновременным введением энзимов или склерозирующих препаратов в полость гигромы. Применялось также физиолечение, лечебные грязи, повязки с различными мазями и пр. Некоторые клиники используют перечисленные методики до сих пор, однако эффективность такой терапии нельзя назвать удовлетворительной.
Хирургическое лечение
Процент рецидивов после консервативного лечения достигает 80-90%, в то время как после оперативного удаления гигромы рецидивируют всего в 8-20% случаев. Исходя из представленной статистики, единственным эффективным методом лечения на сегодняшний день является хирургическая операция. Показания для хирургического лечения:
- Боль при движениях или в покое.
- Ограничение объема движений в суставе.
- Неэстетичный внешний вид.
- Быстрый рост образования.
Особенно рекомендовано хирургическое вмешательство при быстром росте гигромы, поскольку иссечение крупного образования сопряжено с рядом трудностей. Гигромы нередко располагаются рядом с нервами, сосудами и связками. Из-за роста опухоли эти образования начинают смещаться, и ее выделение становится более трудоемким. Иногда хирургическое вмешательство выполняют в амбулаторных условиях. Однако во время операции возможно вскрытие сухожильного влагалища или сустава, поэтому пациентов лучше госпитализировать.
Операция обычно проводится под местным обезболиванием. Конечность обескровливают, накладывая резиновый жгут выше разреза. Обескровливание и введение анестетика в мягкие ткани вокруг гигромы позволяет четче обозначить границу между опухолевидным образованием и здоровыми тканями. При сложной локализации гигромы и образованиях большого размера возможно использование наркоза или проводниковой анестезии. В процессе операции очень важно выделить и иссечь гигрому так, чтобы в области разреза не осталось даже небольших участков измененной ткани. В противном случае гигрома может рецидивировать.
Опухолевидное образование иссекают, уделяя особое внимание его основанию. Внимательно осматривают окружающие ткани, при обнаружении выделяют и удаляют маленькие кисты. Полость промывают, ушивают и дренируют рану резиновым выпускником. На область раны накладывают давящую повязку. Конечность обычно фиксируют гипсовой лонгетой. Иммобилизация особенно показана при больших гигромах в области суставов, а также при гигромах в области пальцев и кисти. Выпускник удаляют через 1-2 суток с момента операции. Швы снимают на 7-10 сутки.
В последние годы наряду с классической хирургической методикой иссечения гигромы многие клиники практикуют ее эндоскопическое удаление. Преимуществами данного способа лечения являются небольшой разрез, меньшая травматизация тканей и более быстрое восстановление после операции.
2. Рецидивирующая гигрома (сухожильный ганглий) – диагностика и лечение/ Анохин А.А., Анохин П.А.// Медицинские и фармацевтические науки – 2013 – №3
Остеофит голеностопного сустава
Голеностопный сустав – один из важнейших суставов в человеческом организме. Сочленение дает подвижность, маневренность при ходьбе, помогает рациональному распределению веса тела на стопу. Без него невозможен становится бег, а также многие другие движения.
Область голеностопного сустава поражается остеофитами часто. Это сочленение находится на втором месте по развитию костных разрастаний после локтевой области.
Что это такое
Остеофит – слово, непонятное большинству пациентов. На самом деле ничего сложного тут нет. Остеофиты – патологические разрастания костной ткани там, где в норме она отсутствует. Самостоятельной болезнью подобное состояние не является, однако сопровождает многие недуги опорно-двигательного аппарата. По сути это компенсаторная реакция надкостницы на какие-либо неблагоприятные воздействия на суставное сочленение либо результат переломов.
Наросты могут иметь различную форму, размеры. В течение длительного времени из-за небольших размеров они не доставляют пациенту неудобств, однако со временем дают о себе знать. Часто принимают форму шипов, крючков.
Процесс формирования остеофитов выглядит следующим образом:
- костные структуры голеностопа лишаются суставной жидкости, или ее становится недостаточно для нормальной работы;
- усиливается трение, поверхности начинают разрушаться;
- постепенно в местах особо активного трения появляются компенсаторные окостенения, отличающиеся по формам и размерам от того, что нужно;
- костный нарост формируется полноценно.
Остеофит, это не заболевание, а результат перенесенной травмы либо другой патологии.
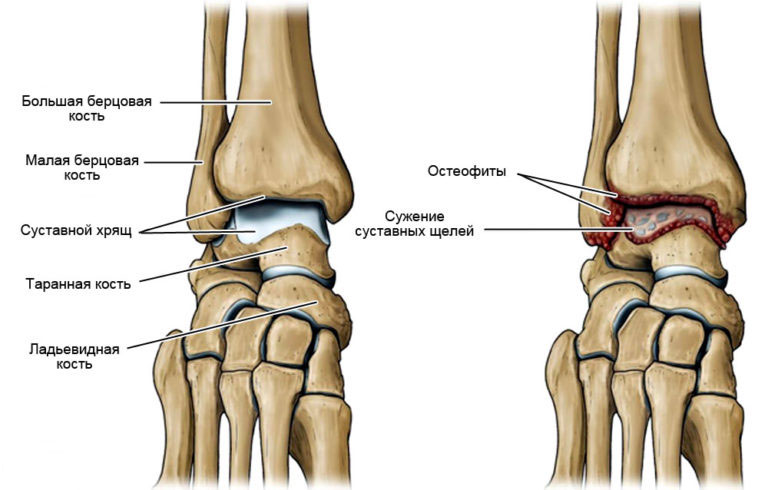
Почему появляются остеофиты
В развитии остеофитов голеностопного сустава играет роль целый ряд факторов. Они появляются из-за:
- частых бытовых, профессиональных травм и микротравм области голеностопа;
- после переломов и повреждений связочного аппарата голеностопа;
- воспалительных процессов, вызванных неблагоприятным воздействием на сустав;
- системные и другие заболевания (дегенеративно-дистрофические).
В качестве одной из наиболее важных причин формирования остеофитов врачи называют чрезмерные физические нагрузки. Таким образом организм пытается «компенсировать» негативное воздействие на него.
Разновидности и наиболее частая локализация
Выделяется 4 основных вида этих образований.
- Посттравматический
В основном поражает нижнюю часть опорно-двигательного аппарата, но также способен вовлекать область локтя, запястья. Объясняется это тем, что именно эти зоны чаще всего травмируются даже в повседневной жизни, не связанной с большим спортом. Важно помнить, что повреждение кости – не обязательный фактор образования нароста. Достаточно бывает простого разрыва надкостницы.
Развиваются в том случае, если в области голеностопного сустава постоянно идет воспалительный процесс. Предсказать, какие именно участки подвергнутся окостенению, и как будет развиваться процесс в целом в этом случае невозможно.
- Дегенеративно-дистрофические
Чаще всего является следствием развития артроза. Сопровождается нарушением подвижности в области стопы.
- Массивные остеофиты
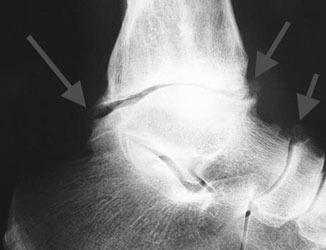
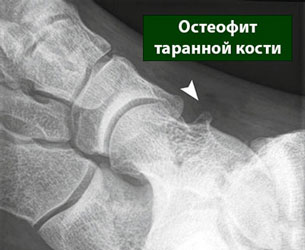
а. массивные остеофиты. б. остеофит таранной кости
Объемные разрастания, способные менять даже конфигурацию сочленения – это в основном следствие воздействия на организм патологий опухолевого характера.
Дополнительно существует классификация остеофитов с опорой на клеточную структуру. Выделяют:
- губчатые дефекты, формирующиеся из губчатых костных тканей;
- метапластические дефекты, являющиеся следствием нарушения костной структуры;
- компактные, формирующиеся из наружного слоя кости, поражающие в основном область стоп, пальцы;
- хрящевые, появляющиеся при чрезмерных нагрузках взамен хрящевых тканей.
Локализоваться наросты могут на любом суставе человеческого тела. Чаще всего страдают локтевой сустав, область колена, тазобедренное сочленение, позвоночный столб, голеностоп.
Жалобы пациента
Остеофиты – коварная патология. Они в течение длительного промежутка времени ничем о себе не напоминают. Только тогда, когда они достигнут значительных размеров, появятся первые симптомы.
Пациент будет предъявлять следующие жалобы:
- появление боли в пораженной зоне, которая может усиливаться при движении, резких неконтролируемых действиях типа кашля или чихания, при занимании неудобной позы;
- негативными изменениями в подвижности пораженного голеностопа;
- появлением хруста, скрипа в пораженном суставе;
- началом воспалительного процесса в окружающих тканях из-за их повреждения;
- отечностью проблемной зоны, ее припухлостью.
Игнорирование патологических изменений ведет к постепенному, но неуклонному усугублению симптомов. Со временем человек может даже стать инвалидом, если вовремя не поставить диагноз и не начать терапию.
Как поставить диагноз
Процесс диагностического поиска всегда начинается с беседы с пациентом. В ходе нее уточняют беспокоящие жалобы, спрашивают об их интенсивности, интересуются, были ли какие-либо травмы в прошлом. Также на приеме обязательно проводится осмотр пораженной зоны. Доктор не игнорирует изменение конфигурации сустава, отмечает наличие отечности, признаков покраснения и другие негативные изменения.
Значительную роль в диагностике костных дефектов играют инструментальные методики.
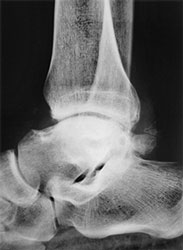
- Рентгенография. Основной вариант диагностики. Позволяет увидеть характерные неанатомические выросты, имеющие вид шипов, крючков.
а. рентгенограмма голеностопа.
- КТ. Метод, позволяющие понять, какую структуру имеют остеофиты. Также помогает в обнаружении патологии на начальной стадии, когда рентгенологической картины может быть недостаточно для постановки диагноза.
- МРТ. Используется в диагностике остеофитов голеностопного сустава, исключая спорные случаи.
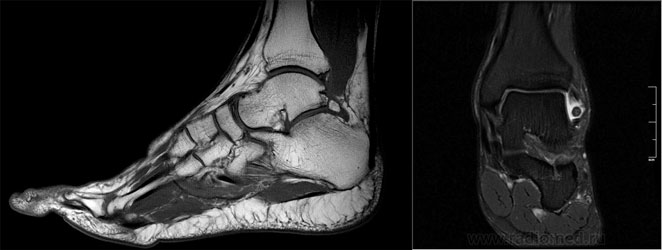
б. МРТ голеностопного сустава.
Способы лечения
Лечение остеофитов – непростая задача, при которой нужно устранять не только сами симптомы, но и воздействовать на причину, если ее удалось установить. Именно комплексный подход к терапии является залогом того, что пациенты выздоравливают.
Консервативный
На ранних стадиях развития патологии, когда симптомы еще отсутствуют или выражены слабо, применяют консервативные методы лечения. Консервативная терапия обычно состоит из:
- приема лекарственных средств, которые способны защитить суставы и хрящи от разрушения (группа хондропротекторов);
- применения местных медикаментов, способных купировать симптомы болезни (противовоспалительные препараты, обезболивающие);
- подбора рекомендаций относительно режима отдыха и физической нагрузки, лечебной физкультуры;
- подбора методик физиотерапевтического воздействия на проблемные области;
- массажного воздействия;
- использования приспособлений ортопедического типа для правильной фиксации голеностопного сустава.
В каждом случае доктор в индивидуальном порядке оценивает показания и противопоказания к использованию медикаментов, физиотерапии и ЛФК. Индивидуальный подход к каждому пациенту, обратившемуся за помощью – еще один важный пункт в работе нашей клиники.
Оперативный
Рекомендацию делать операцию получают только те пациенты, у которых консервативные способы лечения не дали значительного эффекта. Также операция показана пациентам с выраженными костными дефектами, которые нельзя скорректировать, используя консервативные средства воздействия.
Самая малоинвазивная операция, выполняемая напри остеофитах – это артроскопия. Используя специальное оборудование, доктор выполняет небольшой надрез, вводит через него артроскоп в полость сустава, дающий обзор оперируемой зоны с помощью маленькой видеокамеры, после чего удаляет костные разрастания.
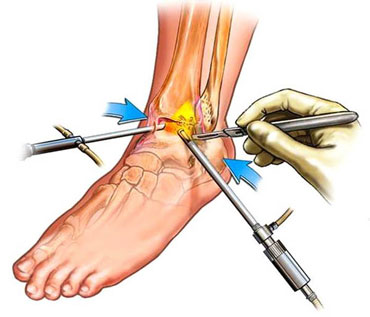
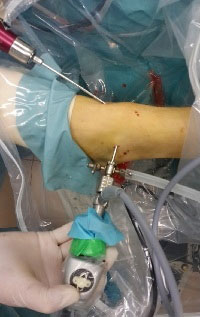
Принципы восстановления после операции
После операции по удалению остеофитов с помощью артроскопии (либо открытыми способами) требуется реабилитационный период. Он значительно короче, чем во время реабилитации после открытых операций, но пренебрегать им нельзя. Рекомендации, в принципе, довольно стандартные. нужно:
- в первую неделю ограничить физические нагрузки на прооперированную конечность;
- медикаменты для купирования болевого синдрома и уменьшения отека;
- облегчать послеоперационный дискомфорт можно с помощью прикладывания холода на непродолжительные отрезки времени;
- нужно использовать компрессионное белье, которое избавит от отеков, поможет смягчению болевого синдрома;
- в период отдыха ногу рекомендуется держать выше уровня сердца;
- нужно, ориентируясь на врачебные рекомендации, возвращаться к активной жизни, увеличивая нагрузку постепенно, без резких скачков.
В нашей клинике пациенты могут пройти все этапы лечения: артроскопию либо открытую операцию, дооперационную, и постоперационную. Это важно для полноценного и быстрого восстановления, которое не может пройти идеально без медицинского контроля.
Остеофиты – неприятная патология, способная снизить качество жизни любого человека. Часто они сопровождают развитие других проблем опорно-двигательного аппарата, игнорирование которых способно привести даже к инвалидизации!
Появление признаков патологии – повод посетить доктора для диагностики и выбора терапии! Не игнорируйте первые симптомы болезни!
Остеофиты в голеностопном суставе
Чаще всего остеофиты – дегенеративные изменения на фоне повторных прямых или непрямых травм. Причиной образования остеофитов большеберцовой кости у футболистов нередко служит прямая травма передних отделов голеностопного сустава при подошвенном сгибании. В группе риска находятся также спортсмены, подверженные травмам при форсированном тыльном сгибании или скручивании стопы (метатели копья, прыгуны в высоту, прыгуны в длину).
Клиническая картина
Основные симптомы таковы: боль в передних отделах голеностопного сустава и ограничение тыльного сгибания. Остеофиты на медиальной или латеральной лодыжке могут вызывать боль соответственно с медиальной или латеральной стороны сустава.
Диагностика
В зоне остеофитов отмечается болезненность капсулы сустава, вызванная реактивным синовитом. Крупные остеофиты можно пропальпировать. Форсированное тыльное сгибание болезненно из-за ущемления синовиальной оболочки или капсулы сустава между большеберцовым остеофитом и таранной костью, либо между остеофитами большеберцовой и таранной костей. При пальпации передней капсулы во время тыльного сгибания боль усиливается.
Размер остеофитов в передних отделах таранной и большеберцовой костей может быть оценен при рентгенографии в боковой проекции. Значительно сложнее обнаружить медиальные или латеральные остеофиты, а особенно остеофиты таранной кости.
В норме угол между передним краем большеберцовой кости и шейкой таранной кости при рентгенографии в боковой проекции составляет 60° (таранно-большеберцовый угол). Угол меньше 60° свидетельствует о наличии остеофитов на таранной или большеберцовой костях.
Если выявить остеофиты не удаётся, для сравнения следует выполнить рентгенографию голеностопного сустава противоположной стороны, чтобы точнее определить таранно-большеберцовый угол.
Классификация
Scranton и McDermott разработали следующую классификацию таранно-большеберцовых остеофитов:
1 степень – синовиальный импиджмент (костная реакция с образованием остеофитов размером до 3 мм на передней поверхности большеберцовой кости).
2 степень – остеофиты на переднем крае большеберцовой кости размером более 3 мм без остеофитов на таранной кости.
3 степень – крупные фрагментированные или нефрагментированные остеофиты передней большеберцовой кости в сочетании с остеофитами шейки таранной кости, часто фрагментированными.
4 степень – деформация передней области голеностопного сустава в результате остеоартроза. При рентгенографии определяются дегенеративные изменения в медиальных, латеральных или задних отделах сустава.
При МРТ можно точно оценить размеры малых и средних остеофитов. Остеофиты передних отделов голеностопного сустава могут быть выявлены и при рентгенографии. МРТ позволяет обнаружить и оценить остеофиты в переднемедиальном, переднелатеральном и заднем отделах голеностопного сустава.
Артроскопические данные
При артроскопии остеофиты выглядят значительно крупнее, чем на рентгенограммах. Типичные места формирования остеофитов:
- Передний край большеберцовой кости (чаще всего).
Размеры остеофитов на переднем крае дистального сегмента большеберцовой кости варьируют от малых (несколько мм) до крупных обширных экзостозов, затрудняющих исследование таранно-большеберцового сустава.
Такие остеофиты часто вызывают реактивный синовит передней капсулы. Обычно для определения величины остеофита необходима частичная синовэктомия. Нестабильные остеофиты могут вести себя как фиксированные внутрисуставные тела, периодически вызывая блокады голеностопного сустава.
При обнаружении остеофита большеберцовой кости любой локализации необходимо осмотреть переднюю область голеностопного сустава при его максимальном тыльном сгибании. Остеофиты даже небольших размеров могут соударяться с таранной костью, вызывая появление трещин или глубоких повреждений хряща на прилегающей суставной поверхности. На поздних стадиях заболевания выявляются вторичные остеофиты таранной кости.
Остеофиты таранной кости чаще всего возникают на её медиальной и латеральной поверхности и обычно сопутствуют остеофитам переднего края большеберцовой кости. Их размер варьирует от нескольких миллиметров до обширных экзостозов, которые создают механическое препятствие для тыльного сгибания. Обычно для адекватной оценки этих остеофитов необходима частичная синовэктомия.
Остеофиты медиальной лодыжки, встречающиеся реже, чем остеофиты передней поверхности голеностопного сустава, могут, тем не менее, препятствовать артроскопической визуализации переднемедиальных отделов. Для их оценки обычно необходима частичная синовэктомия.
Остеофиты латеральной лодыжки встречаются относительно редко. В этой области значительно чаще наблюдаются рубцовые процессы.
Остеофиты данной области часто сопутствуют остеофитам переднего края большеберцовой кости. Остеофиты этой локализации обычно не диагностируются вследствие того, что задние отделы большеберцовой кости во время артроскопии осматриваются редко.
При выраженном дегенеративном процессе голеностопного сустава, помимо остеофитов наблюдаются глубокие повреждения и генерализованный реактивный синовит.
Лечение остиофитов
Предпочтительным методом лечения изолированных симптоматичных остеофитов является артроскопическая резекция. У пациентов с клиническими и/или рентгенологическими признаками выраженных дегенеративных изменений к оценке показаний для выполнения резекции следует подходить особенно тщательно. Возможно повторное образование остеофитов в течение нескольких месяцев после операции, вероятность рецидива зависит от уровня физической активности пациента.
Удаление остеофитов часто выполняется как дополнительное вмешательство (при устранении остеохондрального дефекта таранной кости).
Цель лечения необходимо объяснить пациенту до операции. У пациентов с жалобами на интенсивные боли основной целью лечения является облегчение или устранение боли. Целью лечения пациентов с ограничением движения является увеличение объёма движений. Пациенту следует сообщить о возможности повторного образования остеофитов.
Остеофиты задней поверхности большеберцовой кости редко вызывают ограничение движений, поэтому их следует удалять только при наличии определённых клинических симптомов. Резекция остеофитов задней поверхности большеберцовой кости, кроме того, является технически сложной.
Послеоперационное ведение
В течение 2-4 дней разрешена частичная нагрузка (50% от массы тела) с постепенным достижением полной нагрузки в зависимости от болевых ощущений. Для увеличения объёма движений рекомендуется поэтапное растяжение задней суставной капсулы при дозированных нагрузках на сустав.
Шишки при артрите причины, способы диагностики и лечения
К внесуставным проявлениям артрита со стороны кожи относят ревматоидные узелки, которые в народе называют шишками. Это подкожно расположенные элементы, образованные соединительной тканью, плотные на ощупь. Их появление связано с высокой активностью болезни, исчезновение — с ремиссией. Для них характерна подвижность, безболезненность, могут иметь единичный или множественный характер, симметричную или несимметричную локализацию. Отличаются местом расположения: чаще поражают локтевой сустав, кисти рук и стоп. Возможно образование узелков во внутренних органах: легких, миокарде, печени. В статье ниже обсудим: какой вред здоровью от них, как их развитие влияет на ход артрита и возможности лечения, что делать и к какому врачу обращаться?

Причины возникновения
Развитие системных проявлений со стороны кожи характерно для средней и высокой активности артрита тяжелого, длительного течения. При отказе от лечения или позднем обнаружении артрита болезнь прогрессирует, увеличивается выработка провоспалительных цитокинов, которые поддерживают воспаление, способствуют повреждению и разрушению здоровых тканей, поражению внутренних органов и систем. При вовлечении в патологический процесс кожных покровов образуются ревматоидные узелки. Одновременно с ними наблюдается сухость и истонченность эпидермиса, сыпь и изъязвления.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
О чём говорят шишки при артрите?
Появление подкожных образований указывает на распространенность и высокую активность воспалительного процесса. Развитие внесуставных изменений со стороны кожи вызывают тяжёлые формы артрита, отсутствие терапии или неадекватное лечение, длительное течение основных процессов.
С чем можно перепутать шишки при артрите?
Схожие клинические характеристики с артритом, осложненного образованием подкожных шишек, имеют такие заболевания, как:
- склеродермия;
- дерматомиозит;
- системная красная волчанка;
- болезнь Стилла;
- системные васкулиты;
- узелковый полиартериит;
- деформирующий остеоартроз;
- болезнь Лайма;
- подагра;
- спондилит;
- узелки Гебердена и Бушара.
Что делать?
Самостоятельно повлиять на ревматоидные узелки невозможно. Они уменьшаются в размерах или полностью исчезают по мере снижения активности основных процессов сопутствующего заболевания. Для достижения положительной динамики, исчезновения клинических проявлений необходимо воздействовать на механизмы развития артрита. Для этого, лечение должен назначать врач в случае конкретного пациента, после того, как будет установлен точный диагноз.
Шишки сами по себе безболезненны, не вызывают дискомфорта, больше расцениваются, как эстетический дефект. Меры срочной помощи могут потребоваться при возникновении острой боли, лихорадки. До обращения больного за медицинской помощью или прибытия медработников разрешается принять жаропонижающее или болеутоляющее лекарство. При высокой температуре необходимо пить больше жидкости, обеспечить покой, соблюдать постельный режим.
Когда нужно обращаться к врачу, и какому?
Необходимость обратиться к врачу возникает с момента первых признаков артрита. Чаще это боль, утренняя скованность, отечность и припухлость над пораженным суставом. Первичный осмотр проводит семейный врач или терапевт, который ставит предварительный диагноз, и перенаправляет к узкопрофильному специалисту.
В ходе диагностики артрита, осложненного образованием ревматоидных узлов, пациент проходит консультацию ревматолога и исследования, позволяющие определить характер поражения, стадию, локализацию воспаления. Основным является рентгенография сустава в прямой и боковой проекциях. При необходимости в план диагностики включают магнитно-резонансную томографию, компьютерную томографию, артрографию, ультразвуковое сканирование. Определить характер воспаления позволяет анализ крови, исследование суставной жидкости по клеточному составу, содержанию белка, ферментов, вязкости, наличию микроорганизмов.

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Аракелян Севак Левонович
Как лечить артрит, если есть шишки
Лечение артрита комплексное: лекарственная терапия в сочетании с консервативной направлена на уменьшение боли, замедление прогрессирования деструктивных процессов, сдерживание воспаления, улучшение функционирования в суставах. На стадии осложнений показаны органосохраняющие операции или эндопротезирование. Консервативную терапию осуществляет ревматолог, при необходимости совместно со специалистами других областей. Вопрос об операции решается с травматологом-ортопедом.
Медикаментозное лечение
В основе лекарственной терапии артрита при наличии подкожных образований лежит назначение препаратов симптоматического действия и модифицирующих течение болезни. Для облегчения тяжести симптомов используют нестероидные противовоспалительные средства и глюкокортикостероиды. За счет подавления воспаления НПВП уменьшают боль в суставах, отёчность, припухлость, снижают высокую температуру тела, тем самым улучшают общее состояние здоровья, восстанавливают двигательные функции. НПВП только уменьшают проявления болезни, как боль и утренняя скованность, а противовоспалительный эффекту них значительно слабее, чем у других препаратов, используемых для лечения артрита.
К наиболее сильным противовоспалительным лекарствам относят стероидные гормоны. Они оказывают комплексное влияние на патологический процесс: тормозят аллергическую реакцию, препятствуют прогрессированию воспаления, уменьшают выраженность боли, облегчают зуд. Назначают местно, внутрисуставно, внутримышечно или в виде пульс-терапии. Глюкокортикостероиды часто вызывают побочные реакции: задерживают жидкость в организме, повышают артериальное давление, вызывают психические нарушения, общую слабость, обмороки, расстройства пищеварения, рвоту, мышечную слабость. Поэтому назначение глюкокортикоидов должен осуществлять только ревматолог в минимально эффективных дозах по конкретным показателям и коротким курсом.
Их действие заключается в способности подавлять работу избыточно активированных иммунных клеток. Для достижения положительной динамики назначают длительным курсом — 2-3 месяца. При лечении иммунодепрессивными препаратами могут возникать нежелательные реакции, которые затрагивают важные органы и системы человека, например, нервную, сердечно-сосудистую, пищеварительную, лимфатическую, кроветворную, органы зрения, слуха. Для улучшения переносимости “Метотрексата” одновременно назначают фолиевую кислоту.
Также существуют препараты нового поколения. Они оказывают конкретное воздействие на иммунные механизмы воспаления: блокируют выработку провоспалительного белка — цитокина, благодаря чему прекращается или уменьшается активность разрушения тканей, обеспечивается стойкий положительный эффект.
Чтобы ускорить выздоровление по показаниям местно используют компрессы, противовоспалительные, обезболивающие мази, гели, крема.
Хирургическое лечение
Шишки при артрите не удаляют, они исчезают самостоятельно по мере снижения активности воспаления. Операция может потребоваться на позднем этапе, отсутствии возможности вылечить артрит фармакологическими методами. С учетом развившихся осложнений выполняют артропластику мелких и крупных суставов, синовэктомию (удаление поврежденной синовиальной оболочки), артроскопические вмешательства на хрящах, связках, костях, частичную или полную замену сустава имплантом.
Консервативная терапия
Улучшить общее состояние, функциональность пораженного сустава, уменьшить выраженность боли и воспаления помогают физиотерапевтические мероприятия в комплексе с лекарственными препаратами. С учетом клиники болезни, противопоказаний и задач терапии пациенту могут быть назначены:
- лекарственный фонофорез или электрофорез;
- магнитотерапия;
- лазерное излучение;
- водолечение;
- грязевые аппликации;
- массаж;
- лечебная гимнастика;
- лечение холодом или теплом;
- электромиостимуляция.
Источники
Журнал “Врач” № 5, 2012 г. “Ревматоидный артрит: диагностика, лечение”, Р. Балабанова
Международный журнал прикладных и фундаментальных исследований № 7, 2016 г “Изменения кожи при сердечно-сосудистых ревматических заболеваниях”. Д.И.Трухан, И.А.Викторова, Н.В.Багишева
Гигрома стопы: лечение и удаление

Гигрома стопы преимущественно образуется в области голеностопного сустава или на внешней стороне фаланг. Само по себе образование безопасно, не дает серьезных осложнений. Однако крупная гигрома мешает ношению обуви и нормальной ходьбе, сдавливает нервы и сосуды, давая неврологическую симптоматику.
Гигрома на ноге имеет несколько синонимов: узелок, ганглий, опухоль. Необходимо четко понимать, что это доброкачественное образование, которое никогда не перерастает в злокачественную опухоль. Чаще в данной области формируются единичные узелки, содержащие жидкий секрет.
Капсула гигромы стопы имеет плотную эластичную стенку, спаяна с окружающими тканям, однако кожа свободно смещается над узелком. В результате различных провоцирующих факторов происходит метаплазия суставной капсулы и формируется гигрома, наполненная жидким секретом.
Предрасполагающие факторы развития гигромы на ноге:
- Генетическая предрасположенность.
- Ношение неудобной обуви.
- Частые травмы и вывихи стопы.
- Чрезмерные физические нагрузки, например, при занятии спортом.
- Хронические бурситы и тендовагиниты.
- Другие заболевания суставов.
Растет гигрома стопы довольно медленно и длительное время не приносит дискомфорта. Постепенно с ростом узелка появляется дискомфорт при ходьбе после длительной нагрузки, затем боль сохраняется и в покое. Могут появляться парестезии в ноге и похолодание стоп.
Особенность гигромы стопы заключается в том, что она имеет высокий риск развития рецидивов даже в случае оперативного лечения.
Лечение гигромы стопы

Гигрома стопы лечится хирургом, ортопедом или травматологом. При незначительных, маленьких узелках пациента динамически наблюдают, проводя консервативную терапию. Для этого назначают различные аппликации, ультразвуковое лечение, электрофорез. Проводят пункции с аспирацией секрета и инъекциями кортикостероидов. При необходимости в сустав вводят антибактериальные препараты.
Голеностопный сустав и стопу рекомендуют разгружать, поэтому на время проводят иммобилизацию конечности, подбирают ортопедическую обувь. Консервативная терапия эффективна на ранних стадиях, однако статистика показывает, что частота рецидивов при данном лечении огромна. Именно поэтому врачи рекомендуют хирургическое лечение гигромы стопы.
Удаление гигромы на ноге
Показания к удалению гигромы на ноге:
- стойкий болевой синдром;
- значительное ограничение движения в стопе;
- косметический дефект;
- стремительный рост гигромы;
- воспаление или нагноение узелка.
Современная медицина предлагает малоинвазивные методики, которые дают хороший и стойкий результат, без рецидивов (вероятность развития рецидива составляет 5 %). Эндоскопические методики имеют ряд преимуществ:
- не разрушают здоровые ткани;
- малокровны;
- практически нет косметического дефекта;
- минимальное количество возможных осложнений;
- минимальный реабилитационный период.
Удаляется гигрома в амбулаторных условиях, вмешательство не требует общего наркоза. Особенность анатомического строения стопы требует высокой квалификации хирурга. Малоинвазивные операции проводятся в условиях хорошо оснащенной операционной под контролем высокоточного оборудования.
Сама по себе гигрома не опасна, однако может происходить повреждение стенки узелка и истечение секрета. Раньше использовался подобный метод лечения — раздавливание гигромы, но клиническая практика доказала, что впоследствии на месте одного узелка появляются несколько.
Также может развиться воспалительный процесс в гигроме, присоединиться нагноение и инфекция. Именно поэтому лечение должен осуществлять грамотный хирург, который примет решение относительно оперативного вмешательства, его вида, объема.
Почему Вам стоит прийти именно к нам?
- Клиника оснащена современным лечебно-диагностическим оборудованием, позволяющим в кратчайшие сроки провести обследование и удаление гигромы стопы.
- Ортопедия стопы является приоритетным направлением нашей клиники.
- Предпочтения отдаются малоинвазивным техникам.
- Мы возвращаем нашим пациентам радость движения.
- Услуги
- Консультации врачей
- Диагностика
- Лечебные отделения
- Статьи
- Годовое обслуживание
- Консультация хирурга
- Консультация нейрохирурга
- Удаление новообразований кожи
- Бужирование цервикального канала
- Флебэктомия

Для пациентов сети медицинских центров «Открытая клиника»
| Клиника соответствует стандартам качества ISO 9001:2008 | |
| Победитель премии 2017 – Права потребителей и качество обслуживания | |
 |
Победитель конкурса Клиника года 2016 |
 |
Победитель премии Спорт и Россия 2017 |
Скачайте наше мобильное приложение Panacea
- Подготовка к операции
- Дневной стационар
- Правила подготовки к диагностике
- Фотогалерея
- Лицензии центра
- Отзывы
- Годовое обслуживание
- Карта сайта
- Энциклопедия заболеваний
- Блог главного врача
- Наши партнеры
- Новости
- Статьи
- Обслуживание по ДМС
Наш адрес:
Москва, ул.1905года, д.7, стр.1
Режим работы центра:
пн-пт: 8.00 – 21.00
сб: 9.00 – 20.00
вс: 9.00 – 18.00
Информация, размещенная на сайте, не является публичной офертой. Актуальную информацию о ценах, акциях и предложениях уточняйте по телефону.
© 2010-2022 “Открытая Клиника”. Все права защищены
Наш сайт использует , данные и местоположении для того, чтобы предоставить максимально качественные услуги. Узнайте подробнее в соглашении.