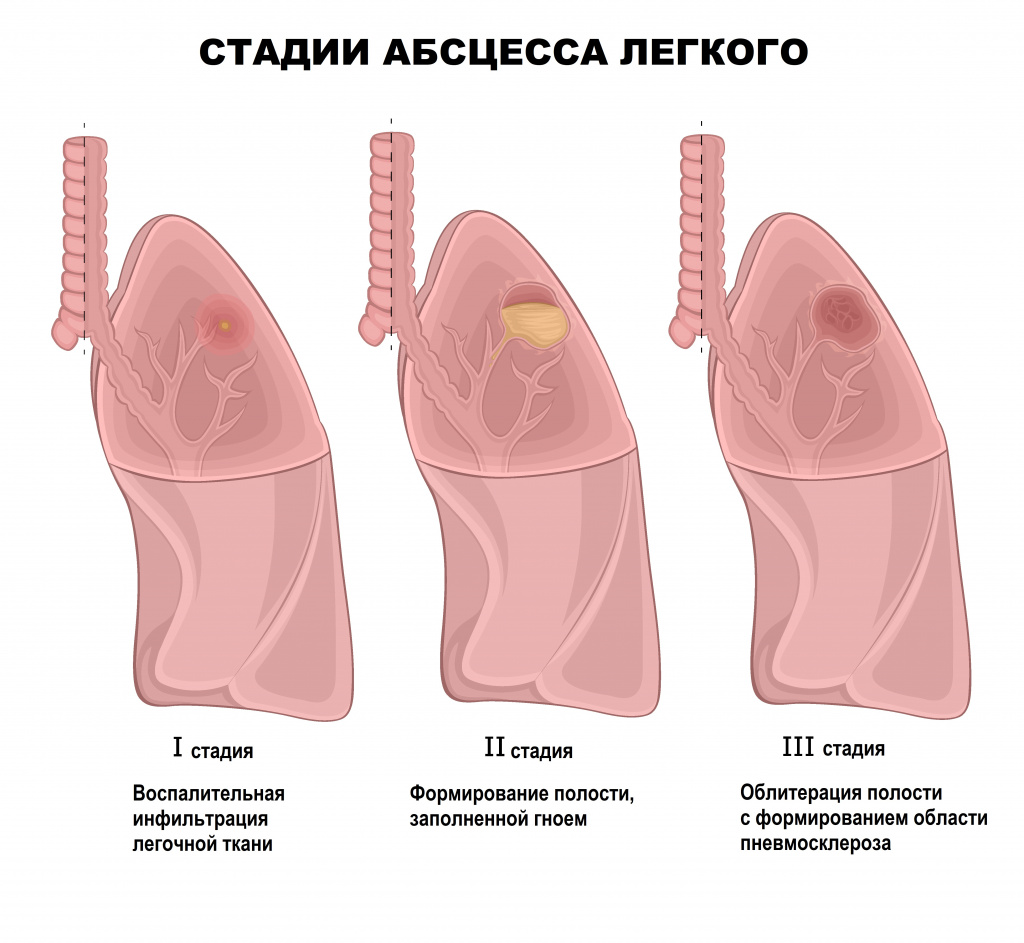
Паратонзиллярный абсцесс
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Симптомы паратонзиллярного абсцесса
Типичным клиническим проявлением ПТА является сильная боль в горле (обычно односторонняя), лихорадка, приглушенный голос. Пациенты также могут жаловаться на слюнотечение и трудности при глотании.
Тризм (спазм жевательных мышц), связанный с раздражением и рефлекторным спазмом внутренней крыловидной мышцы, встречается почти у 2/3 пациентов и является важным отличительным признаком ПТА в сравнении с тяжелым течением острого тонзиллофарингита. Также пациенты могут жаловаться на припухлость шеи и боль в ухе на стороне поражения.
Диагностика
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
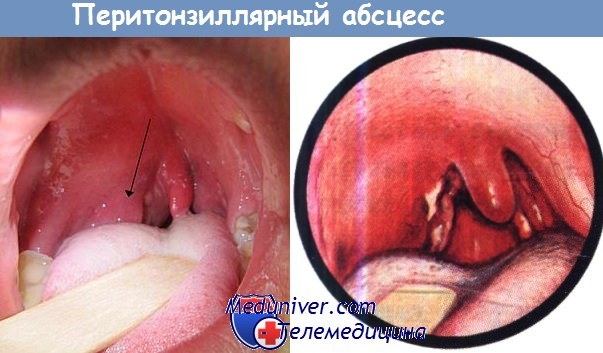
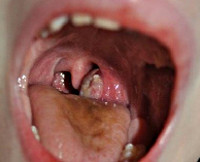
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
- общий анализ крови с лейкоцитарной формулой;
- исследование электролитов (калий, натрий, хлор) при признаках обезвоживания;
- стрепта-тест для исключения БГСА;
- посев на аэробные и анаэробные бактерии, если проводилось дренирование абсцесса (посев рекомендуется только при осложненном течении ПТА, рецидивирующем течении ПТА или у пациентов с иммунодефицитными состояниями).
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Осложнения
Ранняя диагностика и своевременное, надлежащее лечение паратонзиллярной инфекции имеют решающее значение для предотвращения осложнений. Осложнения ПТА встречаются редко, но потенциально смертельны. Инфекция может распространяться из паратонзиллярного пространства в глубокие пространства шеи, соседние области и в кровоток.
Лечение паратонзиллярного абсцесса
При осложненном течении детям (в особенности детям младшего возраста) показаны госпитализация и лечение в условиях стационара.
Основным методом лечения ПТА является системная антибактериальная терапия. При тяжелом течении, выраженной интоксикации, затруднении глотания, тошноте антибактериальная терапия назначается парентерально (минуя ЖКТ) с последующим переводом на пероральные формы препаратов — до завершения 14-дневного курса лечения. Курсы антибактериальной терапии менее 10 дней повышают вероятность рецидива заболевания.
После назначения системной антибактериальной терапии рекомендуется динамическое наблюдение в течение 24 часов. Оно допустимо у пациентов с предполагаемым паратонзиллитом, без явных признаков ПТА, без признаков обструкции дыхательных путей, сепсиса, тяжелого спазма жевательных мышц или других признаков осложненного течения заболевания. А также у детей до 7 лет с небольшими абсцессами и редкими эпизодами острого тонзиллофарингита в анамнезе.
Исследования показали, что назначение системной антибактериальной терапии эффективно даже без дренирования абсцесса. По имеющимся данным 50% детей отвечали на системную антибактериальную терапию и не нуждались в дренировании абсцесса или удалении миндалин.
Системная антибактериальная терапия должна включать антибиотики, активные в отношении БГСА, золотистого стафилококка и респираторных анаэробов. При ПТА чаще всего назначаются амоксициллин-клавуланат, ампициллин-сульбактам, клиндамицин. При отсутствии эффекта или тяжелом течении к лечению добавляется ванкомицин или линезолид, чтобы обеспечить оптимальный охват потенциально устойчивых грамположительных кокков.
Существует 3 методики дренирования ПТА:
- пункция ПТА — гнойное отделяемое удаляется через аспирационную иглу;
- дренирование ПТА через разрез;
- тонзиллэктомия.
Дренирование абсцесса никогда не исключает назначения системной антибактериальной терапии.
Все 3 методики дренирования абсцесса сопоставимы по эффективности. Выбор процедуры зависит от состояния пациента, тяжести заболевания, наличия осложнений, возраста и способности пациента к сотрудничеству с врачом.
Пациентам без спазма жевательных мышц или рецидивирующих острых тонзиллофарингитов в анамнезе рекомендуется пункционное дренирование ПТА или дренирование абсцесса через разрез, которые могут выполняться в амбулаторных условиях под местной анестезией.
Тонзиллэктомия является предпочтительной в следующих случаях:
- наличие предыдущих эпизодов ПТА или рецидивирующего тонзиллофарингита;
- значительная обструкция верхних дыхательных путей или другие осложнения;
- неэффективность дренирования абсцесса;
- наличие других показаний для тонзиллэктомии (например, обструкция верхних дыхательных путей и храп из-за большого размера миндалин).
Рандомизированные исследования, в которых сравнивались пункционное дренирование ПТА и дренирование ПТА через разрез, показали сопоставимое разрешение абсцесса — более чем в 90% случаев.
Данные о пользе системной гормональной терапии (глюкокортикоидами) при лечении ПТА противоречивы. Некоторые исследования показывают, что использование глюкокортикоидов (дексаметазона) может сокращать длительность симптомов заболевания, а также уменьшать болевой синдром после дренирования ПТА. В других же исследованиях никаких явных преимуществ назначения глюкокортикоидов у взрослых и детей зафиксировано не было. Поскольку число пациентов, участвовавших в этих исследованиях, было небольшим (от 40 до 250 случаев), необходимо дальнейшее изучение эффективности рутинного применения глюкокортикоидов при лечении ПТА.
Рецидивы ПТА встречаются в 10-15% случаев, чаще у пациентов с рецидивирующим острым тонзиллитофарингтом в анамнезе.
Фактор риска ПТА — курение.
Как проходит лечение паратонзиллярного абсцесса в клинике Рассвет
При своевременном и соответствующем лечении большинство паратонзиллярных инфекций проходят без осложнений. Всем пациентам с диагностированным паратонзиллитом или ПТА мы назначаем системную антибактериальную терапию длительностью 10-14 дней.
По показаниям выполняем дренирование абсцесса под местной анестезией в амбулаторных условиях.
При осложненном течении, рецидивирующих ПТА или острых тонзиллофарингитах, неэффективности антибактериальной терапии и неэффективности дренирования абсцесса мы направляем пациента в стационар для проведения тонзиллэктомии.
В качестве обезболивающей терапии отдаем предпочтение НПВС (ибупрофен) или ацетаминофену (парацетамол), а не местным анестетикам в виде полосканий, спреев и леденцов.
Для лечения паратонзиллита и ПТА мы не назначаем гомеопатические, натуропатические, иммуномодулирующие и другие средства, эффективность которые не доказана.
Паратонзиллярный абсцесс

Паратонзиллярный абсцесс также известен как острый паратонзиллит и флегмонозная ангина. У этой патологии есть достаточно неприятная особенность – у многих больных она приобретает рецидивирующее течение, то есть периодически обостряется. Что же представляет собой паратонзиллярный абсцесс и можно ли избежать его рецидивов? Об этом мы поговорим в нашем материале.
Что это такое
Паратонзиллярный абсцесс (ПА) – это образование гнойной полости между мышцами глотки и капсулой небной миндалины. Ткани, расположенные в этом пространстве, называются околоминдаликовой клетчаткой. Использование определения «флегмонозная ангина» как синонима ПА не вполне корректно, поскольку оно актуально для тех случаев, когда гнойное расплавление затрагивает саму миндалину, а не околоминдаликовую клетчатку.
ПА может развиваться самостоятельно, однако чаще всего он возникает на фоне острого тонзиллофарингита, более известного как ангина. Паратонзиллярному абсцессу чаще подвержены дети, подростки, а также молодые люди. Наиболее распространенный возрастной диапазон недуга – от 12 до 35 лет.
Для этого заболевания характерна сезонность, поскольку заболеваемость растет во второй половине осени и начале весны. Однако нередко патология отмечается и в жаркое время года, поскольку многие дети и подростки в это время обычно спасаются от жары употреблением холодных напитков и мороженого, что ведет к местному переохлаждению.
Причины
Образованию паратонзиллярного абсцесса способствует распространение инфекции, очаги которой чаще всего расположены в миндалине или слюнных железах. Источником инфекции также могут стать пораженные кариесом зубы или воспаленные десны.
В роли возбудителя выступают гноеродные микроорганизмы – чаще всего это стрептококки и стафилококки; патологический процесс также вызывают пневмококки, грибы рода Candida и эшерихии.
- местное переохлаждение;
- снижение иммунитета;
- курение;
- местное раздражающее действие (как химическое, так и механическое);
- аномалии развития глотки и миндалин.
Классификация

Источник: IgorVetushko / Depositphotos
Если исходить из клинико-морфологических изменений, выделяют следующие формы ПА:
- отечная (5% случаев);
- инфильтративная (20% случаев);
- абсцедирующая (75% случаев).
Первые две формы в клинической практике объединяются под определением «паратонзиллит», и при своевременно начатом лечении не переходят в стадию абсцедирования. Если лечение не было начато вовремя или применяемые методы не дали ожидаемого результата, то ПА формируется примерно на четвертый день заболевания.
Еще одним критерием классификации является расположение абсцесса по отношению к миндалине:
- Передний. Наиболее распространенная локализация (встречается примерно в 75% всех клинических случаев). Абсцесс расположен между миндалиной и верхней частью небно-язычной дужки.
- Задний (ретротонзиллярный). В этом случае гнойник расположен между задней поверхностью миндалины и небно-глоточной дужкой.
- Боковой. Встречается достаточно редко. Абсцесс локализуется сбоку от миндалины в проекции верхней трети шеи. Для этой формы характерно сочетанное течение с шейным лимфаденитом, а также выраженный болевой синдром при пальпации (прощупывании) в подчелюстной области.
- Нижний. Эта форма ПА также встречается редко. Гнойная капсула располагается в нижнем отделе небно-язычной дужки, при этом верхние отделы практически не вовлечены в патологический процесс.
Симптомы
Наиболее характерный симптом ПА – болевые ощущения при глотании. Поскольку чаще всего отмечается одностороннее поражение, боль локализуется в месте расположения абсцесса. Однако при двухстороннем поражении болевые ощущения могут возникать с разных сторон горла и ощутимо усиливаются при глотании. Болевой симптом быстро нарастает, приобретая острый характер. Характерным симптомом также можно назвать иррадиацию боли в нижнюю часть лица и ухо.
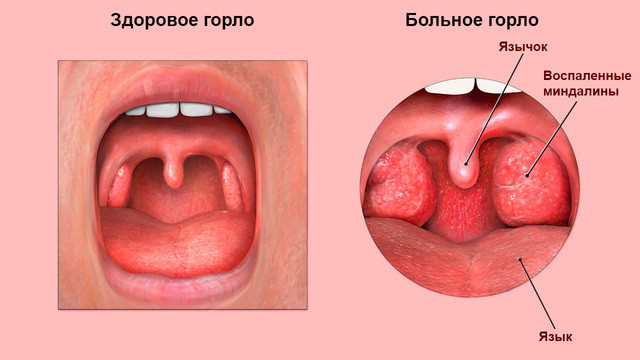
Рисунок 1. Здоровые и воспаленные миндалины. Источник: CDC
Температура тела повышается до 38-40 С, а вместе с лихорадкой нарастает озноб и явления интоксикации организма: слабость, тошнота, головная боль, ухудшение сна. Изо рта появляется неприятный гнилостный запах, шейные лимфатические узлы увеличиваются. Голос становится гнусавым из-за отечности мягкого неба.
Болезненность при глотании в сочетании с высокой температурой должны стать поводом для неотложного обращения к врачу.
У многих пациентов отмечается гиперсаливация (избыточное выделение слюны) в результате затрудненного глотания, которое существенно затрудняет процесс принятия пищи. Многие пациенты вынуждены почти полностью отказаться от еды, поскольку сильная боль при глотании и тонический спазм жевательной мускулатуры (тризм) превращают каждый прием пищи в крайне тяжелый и болезненный процесс.
Боль в ротоглотке и шейных лимфатических узлах затрудняют поворот головы. Как правило, голова пациента слегка наклонена в сторону поражения, и при необходимости ее повернуть приходится задействовать весь корпус, чтобы избежать болевых ощущений в шейном отделе.
Осложнения
При неправильном лечении или его отсутствии ПА приводит к еще более тяжелым и опасным для жизни состояниям. Чаще всего ПА осложняется флегмоной шеи или полости рта. Флегмона, в отличие от абсцесса, не имеет пиогенной капсулы, поэтому из-за разлитого характера воспаления она вызывает еще более выраженную интоксикацию организма.
Также регулярно отмечаются случаи медиастинита – воспаления органов средостения (бронхи, вилочковая железа, сердце, аорта и др.), который, в свою очередь, усиливает явления интоксикации, а также вызывает сильную одышку и нарушения работы сердечно-сосудистой системы.
Другие возможные осложнения:
- Лимфаденит. Лимфатические узлы в результате воспаления увеличиваются в размерах.
- Паротит. Заболевание проявляется воспалением околоушной слюнной железы (заболевание также известно как «свинка»).
- Гломерулонефрит. Воспалительное заболевание почек, при котором поражаются гломерулы (почечные клубочки).
- Острая ревматическая лихорадка. При этом системном заболевании поражается соединительная ткань, что проявляется патологиями со стороны сердца, сосудов, суставов и кожи.
- Сепсис. Жизнеугрожающее состояние, при котором происходит заражение крови.
К числу возможных, но более редких осложнений относят менингит, пневмонию, эндокардит, обструкцию дыхательных путей и обезвоживание.
Лечение паратонзиллярного абсцесса
Источник: levnat / Depositphotos
При лечении ПА выделяют 2 основных метода: консервативный и оперативный. В некоторых классификациях упоминается также третий метод – комбинированный, который сочетает в себе консервативный и оперативный (хотя последний в любом случае не может применяться без медикаментозной поддержки).
Консервативная терапия
Консервативное лечение предполагает применение медикаментозных препаратов без хирургического вмешательства. Можно ли обойтись только ими? В некоторых случаях – да. Медикаментозное лечение актуально при отечной и инфильтративной стадиях, когда абсцесс еще не сформирован как таковой.
Большинство выделенных из гнойного содержимого паратонзиллярного абсцесса бактерий высоко восприимчивы к антибиотикам аминопенициллинового (амоксициллин) и цефалоспоринового (цефтриаксон) ряда. Амоксициллин обычно назначается в комплексе с клавулановой кислотой из группы бета-лактманых антибиотиков. При аллергии к антибиотикам этих групп применяются макролиды (азитромицин, кларитромицин, спирамицин).
Продолжительность курса зависит от группы применяемых антибактериальных препаратов. Например, для цефалоспоринов и пенициллинов это 7-10 дней, для макролидов – всего 5 дней, а для фторхинолонов – до 14 дней. Инъекционное лечение антибиотиками предпочтительно проводить в стационаре.
Поскольку к моменту начала лечения глотание у пациента ощутимо затруднено, введение антибиотиков осуществляется парентерально (то есть посредством инъекций). При улучшении состояния пациента и нормализации процесса глотания допускается переход на таблетированные формы антибиотиков.
Параллельно врач назначает детоксикационную и противовоспалительную терапию, а для снижения болевого синдрома применяются анальгетики. В качестве местного лечения рекомендуются полоскания горла и орошения спреем с антисептиками.
Хирургическое лечение
Если абсцесс уже сформировался, то одних медикаментов будет недостаточно, поскольку гнойное содержимое необходимо дренировать. С этой целью производится вскрытие абсцесса. Для пациента это безболезненный процесс, поскольку перед хирургическим вмешательством проводится местная анестезия (как правило, при помощи 10% раствора лидокаина).
Надрез делается в месте наибольшего выбухания, однако перед вскрытием хирург должен убедиться, что в месте предполагаемого надреза нет пульсации (иначе он рискует повредить кровеносный сосуд). После вскрытия абсцесса осуществляется дренирование гнойного содержимого, которое необходимо повторять в течение нескольких следующих дней, поскольку в это время гной продолжает накапливаться.
Источник: Larry Mellick / YouTube
Вопрос о радикальном решении проблемы, то есть удалении пораженной абсцессом миндалины, решается индивидуально. На такие «непопулярные меры» врач может пойти в следующих случаях:
- ангина протекает хронически и с регулярными рецидивами;
- отсутствуют улучшения состояния пациента после дренирования абсцесса;
- появляются признаки осложнения (сепсис, флегмона шеи и т.д.);
- абсцесс расположен «неудобно», вскрыть его и извлечь гнойное содержимое затруднительно (например, если расположение боковое).
При этом существует ряд противопоказаний, которые необходимо учитывать, принимая решение о целесообразности проведения тонзиллэктомии:
- туберкулез легких;
- сахарный диабет;
- преклонный возраст пациента;
- заболевания крови и сосудов (гемофилия, анемия, лейкемия и т.д.);
- инфекционные болезни (за исключением сепсиса, возникшего как осложнение ПА).
При хроническом течении тонзиллита рекомендуется удаление второй миндалины, поскольку она частично вовлекается в патологический процесс. В подобных ситуациях сначала удаляется пораженная миндалина, поскольку это существенно облегчает работу хирурга на другой стороне.
Прогноз и профилактика
Как правило, при своевременно начатом лечении прогноз благоприятный. В этом случае пациент полностью восстанавливается спустя 10-14 дней. Существенно отягощает прогноз запоздалое или некорректное лечение – в этом случае высок риск жизнеугрожающих осложнений.
В профилактике ПА ключевая роль отводится рациональному лечению острого тонзиллита. Пациентов, страдающих хроническим тонзиллитом, рекомендуется ставить на диспансерный учет – это дает возможность проводить профилактическое лечение, позволяющее избежать обострений.
К числу профилактических мер относится и удаление миндалин. Однако здесь важно взвесить все «за» и «против», не уподобляясь советским врачам, которые во второй половине минувшего столетия удаляли гланды едва ли не каждому второму ребенку. Например, в Европе и США для проведения тонзиллоэктомии необходимы достаточно веские основания. Врачам рекомендуется руководствоваться критериями, разработанными профессором Джеком Парадайзом:
- случаи тонзиллофарингита отмечаются не реже 3 раз в год в течение 3 лет (либо не реже 5 эпизодов ежегодно в течение 2 лет);
- возникновение ПА после предшествующих трех эпизодов тонзиллофарингита;
- сформировавшийся ПА существенно затрудняет дыхание;
- повторное возникновение ПА.
Также важно своевременно проводить санацию (очистку) хронических очагов инфекции. Такими очагами могут стать пораженные кариесом зубы, хронические формы синусита, аденоидита, гингивита и других заболеваний, способствующих активизации патогенной микрофлоры.
Заключение
Паратонзиллярный абсцесс представляет собой полость, заполненную гнойным содержимым, которая располагается в горле между мышцами глотки и небной миндалиной. ПА чаще всего возникает на фоне перенесенной ангины. На начальных стадиях развития патологии допускается медикаментозное лечение, однако при сформированном гнойнике показано хирургическое вмешательство. Во избежание развития опасных для жизни осложнений лечение рекомендуется начинать при первых признаках патологии.
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.

Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Паратонзиллярный абсцесс: диагностика, симптомы и лечение

В медицине термином паратонзиллярный абсцесс называют скопление гноя в тканях, окружающих небные миндалины. Также выделяют термин «паратонзиллит/перитонзиллит», когда гнойный еще не сформировался. Это стадия до образования самого абсцесса.
Паратонзиллит и паратонзиллярный абсцесс занимают первое место среди гнойных процессов глотки и являются следствием распространения острого воспалительного процесса с небных миндалин на паратонзиллярную клетчатку и окружающие ткани, характеризуется их воспалительной инфильтрацией (отёком). Чаще бывает односторонний процесс. Данные состояния являются осложнением острого или обострения хронического тонзиллита, ангины, вследствие травмы глотки инородным телом, одонтогенного процесса (кариес, пародонтит и др.).
Паратонзиллярные абсцессы относятся к группе заболеваний, при которых требуется оказание неотложной помощи. При разлитом гнойном воспалении паратонзиллярной клетчатки в течение 2 суток, когда еще не сформировался абсцесс, лечение такое же, как при тяжелой форме ангины (лакунарной или фолликулярной). При отсутствии положительной динамики больного госпитализируют. В случаях, образовавшегося абсцесса (обычно к 5—6-му дню, а при некоторых инфекциях и снижении иммунитета организма абсцесс может образоваться, несмотря на активное лечение, раньше — на 3—4-й день от начала заболевания) необходимо как можно скорее произвести его вскрытие.
Как проходит лечение паратонзиллярного абсцесса?
Лечение подобных тяжелых форм заболеваний, как правило, требует интенсивной медикаментозной терапии. Паратонзиллит и паратонзиллярный абсцесс относятся к категории чрезвычайно опасных болезней, требующих немедленного вмешательства врачей.
Без адекватного лечения, инфекция из области паратонзиллярного абсцесса может распространиться на соседние ткани горла, в глубину шеи, в грудную клетку (медиастинит) или в кровь (сепсис), что может привести к смерти заболевшего человека в течение нескольких часов или дней.
У детей паратонзиллярные абсцессы могут вызывать очень сильный отек горла, от которого ребенок может задохнуться (асфиксию).
Диагноз устанавливается на основании типичной клинической картины и данных мезофарингоскопии. Дополнительного инструментального или лабораторного подтверждения диагноза обычно не требуется. В зависимости от состояния пациента решается вопрос о направлении его в стационар.
Показания к госпитализации:
- Больные с инфильтративной и абсцедирующими формами заболевания;
- Больным с выраженными явлениями интоксикации, повышением температуры тела до 38°С и выше, ознобом, затруднением глотания и дыхания, отёком окружающих тканей шеи, увеличением регионарных лимфатических узлов.
Наличие сопутствующей тяжелой патологии (некомпенсированная гипертоническая болезнь, сахарный диабет, ВИЧ инфекция, гепатиты и др.).
Вскрытие паратонзиллярного абсцесса
Выбор хирургического разреза определяется локализацией воспалительного процесса в паратонзиллярной клетчатке. Операция проводится под местной анестезией.
- добиться достаточного открывания рта больного. Тонкой иглой с помощью шприца вводят анестетик (2 % раствора новокаина, лидокаин, ультракаин при отсутствии противопоказаний);
- место вскрытия абсцесса зависит от его локализации;
- сразу после вскрытия наклонить голову больного вниз, чтобы выходящий под давлением гной не попал в дыхательные пути. Опорожнение полости абсцесса приводит к быстрому улучшению состояния больного;
- полоскание горла антисептическими растворами и контроль за дренированием полости абсцесса необходимо в последующие 2-3 дня.
После вскрытия абсцессов проводятся полоскания глотки растворами антисептиков, рекомендуется проводить повторное раскрытие краев разреза в связи с тем, что в первые сутки после вскрытия в полости абсцесса снова может накопиться гной, а края рассеченной слизистой оболочки быстро начинают регенерировать. После дренирования полости абсцесса воспалительные изменения в глотке претерпевают обратное развитие, нормализуется температура тела, исчезают боли при глотании, улучшается общее самочувствие. В комплексном лечении паратонзиллярных абсцессов применяются антибактериальные препараты, противовоспалительные средства, десенсибилизирующие препараты. При выраженной общей интоксикации рекомендуется проведение инфузионной и дезинтоксикационной терапии.
Возможные осложнения
Возможные осложнения: при вскрытии паратонзиллярного абсцесса могут развиться осложнения, как и при любом хирургическом вмешательстве:
- неполный отток гноя;
- инфицирование раны;
- аллергические реакции на применяемые лекарственные препараты;
- усиление отека слизистой оболочки глотки (как реакция на вмешательство).
В плане обследования пациента обязательно назначаются клинические исследования крови в динамике, общий анализ мочи, с целью определения степени выраженности общей реакции организма на инфекционно-воспалительный процесс, электрокардиография. Проводятся бактериологические исследования посевов из зева и исследование чувствительности микроорганизмов к антибактериальным препаратам.
Поскольку паратонзиллярные абсцессы развиваются обычно у лиц, страдающих хроническим тонзиллитом, то в спокойном периоде рекомендуется произвести удаление небных миндалин.
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс — это гнойная полость, расположенная в тканях, на уровне мягкого нёба над нёбной миндалиной. Чаще всего такое гнойное воспаление возникает на фоне перенесённой ангины или обострения хронического тонзиллита. Гнойное поражение может быть справа или слева в глотке, а может быть двусторонним. Лечение паратонзиллярного абсцесса, как правило, хирургическое. Консервативная терапия проводится на начальном этапе воспаления. Паратонзиллярный абсцесс часто приводит к удалению гланд. Причины, симптомы и методы лечения абсцесса — тема нашей новой статьи.
Паратонзиллярный абсцесс представляет собой загноившуюся полость. Она локализуется в тканях, на уровне мягкого нёба над нёбной миндалиной. Эти ткани называются паратонзиллярной клетчаткой. Понятие «паратонзиллярный абсцесс» — это уже гнойный процесс. Ему предшествуют такие диагнозы, как паратонзиллит и флегмонозная ангина. Все эти три диагноза описывают перетекание одного состояния в другое, более тяжёлое.
Болезнь является высшей степенью воспаления гланд и одной из самых тяжёлых форм гнойного поражения глотки. Одна треть случаев развития паратонзиллита приходятся на осложнения болезни «хронический тонзиллит». Также флегмона может образоваться в средостении — диагноз звучит как медиастинит. Это может произойти, если проигнорировать лечение болезни.
Чаще всего этот диагноз ставят в молодом возрасте — до тридцати — тридцати пяти лет.
Воспаление может протекать в нескольких формах в зависимости от места его локализации. Также может быть односторонним (при поражении слева мы говорим про левосторонний паратонзиллярный абсцесс, при поражении справа — про правосторонний паратонзиллярный абсцесс), реже — двусторонним.
Лечение левостороннего абсцесса горла, равно как и лечение правостороннего абсцесса, должно проводиться только под контролем врача — оториноларинголога. Попытки лечить заболевание в домашних условиях не только неэффективны, но и опасны, поскольку могут спровоцировать серьёзные осложнения заболевания.
Причины, признаки, симптомы и лечение паратонзиллярного абсцесса — темы нашей новой статьи.
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Разновидности заболевания
Воспалительный процесс может возникнуть слева или справа в глотке. Такое воспаление называют односторонним — соответственно левосторонним абсцессом или правосторонним. Если воспаление возникает и слева, и справа одновременно, это двусторонний тип воспаления.
Если за основу классификации брать место расположения гнойного «кармана», выделяют следующие разновидности заболевания:
- переднюю — наиболее распространённый тип диагноза; воспалению подвергаются ткани над гландами;
- заднюю, когда гнойное воспаление возникает между задней нёбной дужкой и гландой; такое воспаление может перекинуться на гортань;
- нижнюю, когда воспаление располагается у нижнего полюса миндалины, при этом передняя нёбная дужка смещается вперёд и вниз;
- наружную (боковую) — менее распространённая, но наиболее тяжёлая разновидность, при которой нагноившаяся полость возникает между краем миндалины и стенкой глотки. При этой форме болезни гной может прорваться в здоровые ткани шеи.
Симптомы паратонзиллярного абсцесса горла
Основной признак болезни — острая, нестерпимая боль в горле: признаки абсцесса справа — болевые ощущения, сосредоточенные в правой части глотки, слева — в её левой части, соответственно. Лишь в десяти процентах случаев боль возникает по обеим сторонам горла. Сначала боль ощущается во время глотания, затем перерастает в постоянную. Она может «отдавать» в ухо или зубы.
Затем присоединяются другие симптомы заболевания: увеличение температуры тела до высоких отметок (40℃), ломота в теле, головные боли.
В отдельных случаях могут наблюдаться специфические симптомы болезни:
- спазмы жевательных мыщц, в силу чего пациент с трудом открывает рот;
- ощущения присутствие в глотке постороннего предмета или кома;
- увеличение лимфоузлов;
- появление гнусавости в голосе;
- зловонный запах из ротовой полости;
- болевые ощущения во время поворота головы;
- наклон головы в сторону поражённой области или вперёд;
- затруднённое дыхание, появление одышки.
Иногда происходит самопроизвольное вскрытие гнойной полости, что приводит к стиханию признаков болезни и улучшению состояния больного.
Диагностика
Вовремя и, главное, правильно поставить диагноз — важный шаг на пути к выздоровлению. Постановку диагноза, также, как и лечение горла при абсцессе, осуществляет врач — оториноларинголог. Клиническая картина заболевания, как правило, настолько показательная, что поставить верный диагноз не составляет особой сложности.
На первичной консультации лор-врач собирает анамнез и жалобы пациента: уточняются наличие перенесённых недавно ангины или обострения хронического тонзиллита, стоматологических проблем или механических повреждений стенок глотки. Лор-врач выясняет, как проводилось лечение воспаления гланд (в случае тонзиллита), и когда самочувствие больного ухудшилось.
Затем производится непосредственный осмотр больного: у некоторых пациентов сразу заметен непроизвольный наклон головы в сторону воспалённой области глотки, чувствуется неприятный запах из ротовой полости, хорошо прощупываются увеличенные лимфоузлы.
Самым наглядным методом исследования при таком состоянии является фарингоскопия, которая позволяет определить область локализации абсцесса.
Если мы имеем дело с боковой формой расположения флегмоны или при подозрении на развитие осложнений, пациенту назначают УЗИ и КТ шеи.
Если вовремя не диагностировать проблему и не начать лечить горло, могут развиться опасные осложнения:
- флегмона шеи (гнойное воспаление тканей шеи);
- медиастинит — воспаление средостения;
- заражение крови;
- стеноз гортани, который может привести к удушью.
Подобные осложнения левостороннего абсцесса, равно как и правостороннего, могут закончиться летальным исходом.
Лечение паратонзиллярного абсцесса
На ранних стадиях заболевания применяются консервативные методы лечения, которые включают приём лекарственных препаратов и проведение физиотерапевтических процедур. Но такая схема терапии эффективна лишь при своевременной диагностике начального воспаления. При прогрессировании гнойного воспалительного процесса таких мер недостаточно.
Как лечить правосторонний абсцесс и левосторонний абсцесс, когда консервативные меры не помогают? Только хирургически! Проводятся следующие способы хирургического вмешательства:
- пункция паратонзиллярного абсцесса, которая позволяет эвакуировать гной из тканей;
- вскрытие загноившейся полости при помощи скальпеля;
- проведение тонзиллэктомии — удаления нёбных миндалин.
В десяти процентах случаев у пациента случается рецидив. Повторные паратонзиллярные абсцессы — прямое показание к удалению гланд!
После вмешательства пациенту назначается медикаментозная терапия, включающая приём антибактериальных, обезболивающих и жаропонижающих препаратов.
Лечение этого диагноза успешно и профессионально проводится в «Лор Клинике Доктора Зайцева». Чтобы записаться на приём к оториноларингологу, звоните, пожалуйста, по телефонам: +7 (495) 642-45-25 или +7 (926) 384-40-04.
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс – это воспалительное заболевание мягких тканей, окружающих небные миндалины. Состояние опасное и имеющее ряд грозных осложнений и тяжелых для пациента последствий.

Содержание
Причины и формы паратонзиллярного абсцесса

Как было сказано ранее, паратонзиллярный абсцесс – это острое воспалительное заболевание околоминдаликовой клетчатки, в которой образуется участок воспаление, где со временем начинает скапливаться гнойное содержимое.
В подавляющем большинстве случаев (более чем у 80% пациентов) паратонзиллярный абсцесс развивается на фоне хронического воспалительного процесса в нёбных миндалинах. Самое большое количество случаев регистрируется в возрастном диапазоне от 15 до 30 лет. При этом мужчины и женщины одинаково часто сталкиваются с этой болезнью. Примечательно то, что примерно у 15% людей наблюдаются рецидивы данной патологии.
Паратонзиллярный абсцесс крайне опасен своими осложнениями. При несвоевременном обращении за медицинской помощью он может приводить к вторичному воспалению клетчаточных пространств шеи или средостения. Несколько реже эта патология становится причиной сепсиса, воспалительного поражения головного мозга, эрозивного кровотечения. Однако в целом при правильно выбранной тактике лечения прогноз благоприятный.
В основе возникновения данного патологического процесса лежит воздействие бактериальной флоры. В подавляющем большинстве случаев в качестве возбудителя выступают пиогенные стрептококки, золотистые стафилококки, реже – гемофильная или кишечная палочка, пневмококковая флора и др. Наиболее важным предрасполагающим фактором в этом случае являются имеющиеся инфекционно-воспалительные очаги в ротовой полости или глотке.
В качестве предрасполагающих факторов можно рассматривать снижение уровня иммунной защиты, например, вследствие переохлаждения, систематическое курение и так далее.
В зависимости от расположения абсцесса принято выделять несколько форм, а именно:
- передняя форма, диагностируется более, чем у 70% пациентов – в оспалительный очаг локализуется между передней небной дужкой и верхней частью миндалины, откуда инфекция попадает в паратонзиллярную клетчатку;
- задняя форма стоит на втором месте по распространенности – очаг гнойного воспаления располагается между миндалиной и задней небной дужкой;
- нижняя форма – очаг воспаления расположен ниже самой м индалины, плохо виден при обычном осмотре и не сопровождается ярко выраженными характерными симптомами;
- боковая форма паратонзиллярного абсцесса является самой редкой и при этом самой тяжелой – абсцесс располагается за нижней третью небной дужки между небной и язычной миндалиной.
Клиническая картина при паратонзиллярном абсцессе
Основным клиническим проявлением является чрезвычайно выраженная боль в горле, определяемая чаще всего с одной стороны. Стоит заметить, что в некоторых случаях у пациентов отмечается двусторонняя локализация воспалительного процесса. Болевой синдром усиливается при проглатывании слюны, постепенно он начинает иррадиировать в область нижней челюсти и уха.
В обязательном порядке присоединяется общий интоксикационный синдром. Он характеризуется фебрильной лихорадкой, ознобами, слабостью, недомоганием, снижением аппетита и т.д. Также клиническая картина дополняется увеличением регионарных лимфоузлов, увеличением количества слюны, неприятным запахом изо рта.
Еще одним специфическим симптомом является тонический спазм жевательной группы мышц. Пациент вынужден ограничивать движения шеей, так как они сопровождаются сильной болью.
У достаточно большого количества людей спустя несколько суток наблюдается самостоятельное вскрытие абсцесса – это проявляется в самочувствии пациента уменьшением болевого синдрома, снижением температуры тела, некоторым облегчением состояния. Однако стоит заметить, что достаточно часто очаг гнойного воспаления вскрывается не полностью и произвольного выздоровления не происходит, а также абсцесс может не вскрыться самостоятельно, что чревато прогрессирующим ухудшением состояния пациента.
Этапы развития паратонзиллярного абсцесса:
I этап – отмечается отек околоминдаликовой клетчатки, отмечается дискомфорт в горле, но общее состояние пациента зачастую не страдает;
II этап – инфильтрационный – период когда вместо отека мягких тканей в паратонзиллярной клетчатке начинают скапливаться воспалительные элементы крови, начинают разворачиваться и нарастать все процессы, присущие воспалению; именно в этот период начинают появляться характерные для паратонзиллярного абсцесса симптом;
III этап – абсцедирующий – это этап, когда очаг гнойного воспаления .
Он устанавливается тогда, когда образовалась непосредственно сама гнойная полость.
Суть данной патологии заключается в образовании гнойной полости в области околоминдаликовой клетчатки. Основным клиническим проявлением при таком патологическом процессе является чрезвычайно выраженная боль в горле, дополняющаяся общей интоксикацией организма. В этой статье мы поговорим о том, что же такое паратонзиллярный абсцесс и чем он угрожает?
Методы диагностики и лечения

Диагностика паратонзиллярного абсцесса складывается из объективного осмотра, дополняющегося фарингоскопией. Именно фарингоскопия позволяет обнаружить гнойник и оценить его локализацию. Дополнительно показаны общий анализ крови, бактериологический посев для определения возбудителя. Исключить осложнения можно с помощью различных инструментальных методом, например, УЗИ.
В первую очередь, при таком заболевании необходимо назначить антибактериальные препараты, выбираемые на основании чувствительности выделенной флоры. Для купирования симптомов используются средства с обезболивающим и жаропонижающим действием, проводятся дезинтоксикационные мероприятия. Местная терапия сводится к полосканию горла антисептическими растворами. В том случае, если гнойная полость уже образовалась, рекомендуется провести ее хирургическое вскрытие с последующим дренированием.
Лечение при этой болезни может включать в себя не только консервативные, но и хирургические методы. Выбор тактики будет зависеть от своевременности обращения за медицинской помощью.
Принципы профилактики
Для профилактики развития этой болезни необходимо своевременно санировать имеющиеся инфекционные очаги в области ротоглотки, повышать уровень иммунной защиты и так далее.