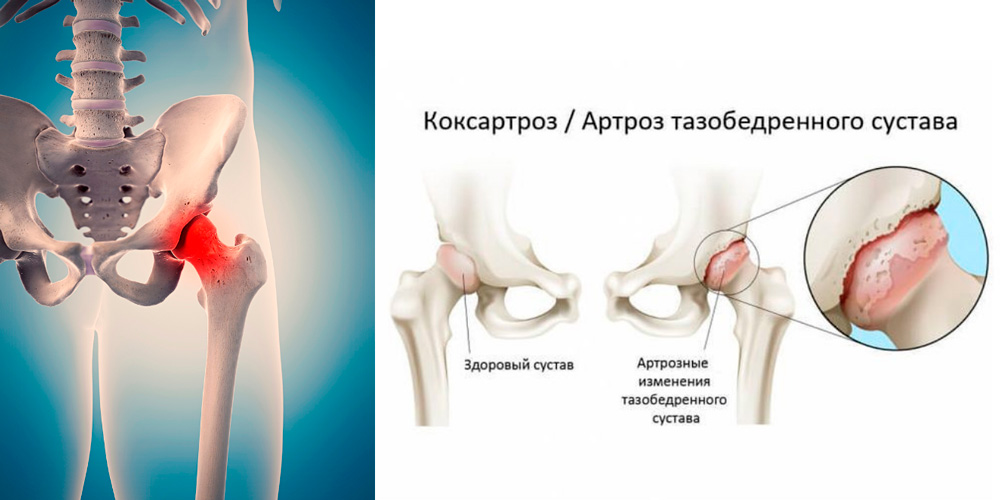
Боль в бедре. Боли в паху или ягодицах
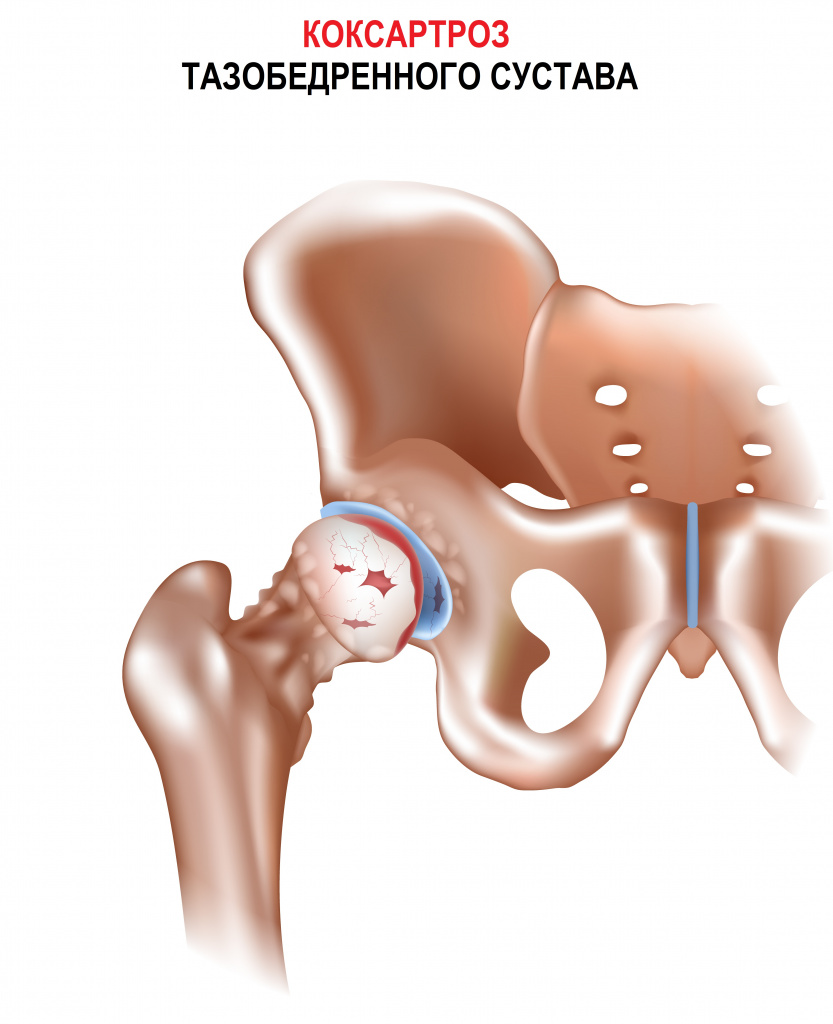
Артроз тазобедренного сустава (коксартроз) — этот диагноз ставят очень часто. Гораздо чаще, чем нужно. Когда пациент обращается к врачу по поводу болей в бедре, как минимум в половине случаев ему поставят диагноз коксартроз — артроз тазобедренного сустава. К счастью, на самом деле коксартроз встречается реже. Грамотные врачи знают, что из числа обратившихся по поводу болей в бедрах, больные коксартрозом составляют примерно 25–30%.
Коксартроз обычно возникает после 40 лет, у женщин чуть чаще, чем у мужчин. Болезнь может поражать как один, так и оба тазобедренных сустава. Как правило, коксартроз развивается медленно, за 1–3 года. Хотя бывают и исключения — иногда, после травмы, перегрузки или сильной нервотрепки боли нарастают достаточно быстро, в считанные дни или недели.
Отличительный симптом коксартроза — боль в паху, отдающая вниз по передней и боковой поверхности бедра. Иногда такие болевые ощущения распространяются еще и на ягодицу или отдают в колено. Боли возникают в основном при ходьбе и при попытке встать со стула или с кровати. В покое они почти всегда стихают.
Еще один отличительный симптом коксартроза — ограничение подвижности больной ноги. Заболевшему человеку трудно отвести ногу в сторону, трудно подтянуть ногу к груди; трудно надеть носки или обувь. Заболевший человек вряд ли сможет сесть на стул «верхом», широко раздвинув ноги, или сделает это с большим трудом. Нога почти перестает вращаться (от бедра) вправо-влево или вращается за счет движений поясницы.
Подробнее об артрозе тазобедренных суставов >>
2. Асептический некроз головки бедренной кости
Асептический некроз головки бедренной кости (инфаркт тазобедренного сустава, аваскулярный некроз) — примерно 5–10% от числа обратившихся по поводу болей в бедрах.
Симптомы асептического некроза практически полностью совпадают с симптомами коксартроза, одну болезнь очень трудно отличить от другой. Но в отличие от коксартроза асептический некроз чаще всего развивается быстро, в считанные дни. Довольно часто боли нарастают до максимума и становятся нестерпимыми уже в течение первых двух-трех суток. Причем у многих заболевших боли до конца не проходят даже в покое, ломота в ноге может изматывать человека почти всю ночь. Отдых от нее наступает только к рассвету, в 4–5 часов.
Еще одно отличие от коксартроза: асептическим некрозом чаще болеют относительно молодые мужчины, в возрасте от 20 до 45 лет. Мужчины старше 45 лет заболевают асептическим некрозом намного реже. Еще реже заболевают женщины (в 7–8 раз реже мужчин).
Подробнее об асептическом некрозе >>
3. Воспаление бедренных сухожилий — трохантерит
Воспаление бедренных сухожилий (трохантерит): эта болезнь встречается очень часто — примерно 30-35 % от числа обратившихся по поводу болей в бедрах.
Трохантерит может быть как односторонним, когда заболевает только одна нога, так и двусторонним, когда воспаляются бедренные сухожилия сразу на обеих ногах. Женщины болеют гораздо чаще мужчин, причем пик заболеваемости приходится на период климактерической перестройки организма, когда происходит ослабление сухожильной и мышечной ткани. Хотя бывают случаи, когда трохантеритом заболевают и молодые женщины.
Болезнь обычно развивается достаточно быстро, в течение 3–15 дней. Проявляется трохантерит приступами болей по наружной поверхности бедра (область «галифе»).
Болевые ощущения возникают чаще всего при ходьбе или в положении лежа на больной стороне. Боль с самого начала может быть достаточно интенсивной, но в отличие от коксартроза при трохантерите нет укорочения ноги и нет ограничения движения в тазобедренном суставе. Нога без труда отводится в сторону и вращается свободно во всех направлениях. В отличие от человека, болеющего коксартрозом, человек, болеющий трохантеритом, может свободно положить ногу на ногу, без затруднений завязать шнурки, способен легко сесть «верхом» на стул, широко раздвинув ноги.
Подробнее о трохантерите — воспалении бедренных сухожилий >>
4. Синдром грушевидной мышцы
Синдром грушевидной мышцы при повреждениях поясничного отдела позвоночника. Встречается очень часто — примерно 30–35 % от числа обратившихся по поводу болей в бедре.
Заболевание чаще бывает односторонним (справа или слева). Боль нарастает быстро, чаще всего за 1–3 дня, после неудачного движения, подъема тяжести или сильного эмоционального переживания, стресса. В ряде случаев приступу предшествуют острые или хронические боли в пояснице. Наибольшая интенсивность боли при синдроме грушевидной мышцы отмечается в области ягодицы; одновременно может болеть крестец и поясница; в ряде случаев боль может опускаться вниз, по задней поверхности ноги, до самой пятки. В отличие от коксартроза боль очень редко отдает в пах — и в любом случае при синдроме грушевидной мышцы боль в ягодице будет гораздо сильнее, чем паховая боль.
Боли в ягодице могут быть выражены сильно как днем, так и ночью. Иногда больному бывает трудно найти удобное положение в первой половине ночи, а иногда болеющий человек просыпается от боли в 3–4 часа ночи. Однако у половины больных боли возникают только при движениях и при ходьбе. При этом ограничение движения в тазобедренном суставе при вращении ноги отсутствует: нога вращается в полном объеме. Но зато нередко возникает острая боль в пояснице или в ягодичной области при попытке поднять выпрямленную ногу или наклониться вперед стоя с прямыми ногами.
Причиной синдрома грушевидной мышцы являются повреждения поясничного отдела позвоночника >>
5. Ревматическая полимиалгия
Ревматическая полимиалгия встречается довольно редко — примерно 1% от числа обратившихся по поводу болей в бедрах. Болеют чаще женщины старше 50 лет. В 70–80% случаев заболевание начинается после перенесенного сильнейшего стресса или тяжелой простуды (гриппа).
Болезнь развивается достаточно быстро, в течение 3–20 дней. Как правило, первыми симптомами болезни являются выраженные симметричные (т. е. одинаковые справа и слева) скованность и боль в области бедер (боль не опускается ниже колен) и нерезкие боли в области плечевых суставов. Болевые ощущения сопровождаются неимоверной слабостью заболевшего. Таких пациентов приводят к врачу буквально «под руки», но не из-за боли, а именно из-за слабости. Именно неимоверная слабость является ключевой точкой в постановке диагноза. Нередко слабость и боль при ревматической полимиалгии сопровождаются снижением аппетита, потерей веса и повышением температуры тела.
Подробнее о ревматической полимиалгии >>
6. Артриты — воспаления суставов
Артриты — примерно 2–4% от числа обратившихся по поводу болей в бедрах. Некоторые виды артритов приводят к воспалению тазобедренных суставов и, соответственно, сопровождаются болью в паху или в бедрах. И хотя это случается довольно редко, мы должны об этом помнить.
В наиболее типичных случаях тазобедренные суставы поражаются при артритах чуть ли не в последнюю очередь, гораздо позже других суставов. Тогда дифференциальная диагностика между артритом и, например, коксартрозом не представляет затруднений — ведь к моменту воспаления тазобедренных суставов пациент обычно уже знает, что он болен артритом, и чаще всего знает, каким именно.
Однако при отдельных разновидностях болезни Бехтерева и при некоторых редких вариантах реактивного артрита воспаление тазобедренных суставов может опережать другие проявления болезни или вообще быть единственным симптомом болезни. И тогда поставить правильный диагноз бывает очень трудно — подобное воспаление тазобедренных суставов очень легко принять за артроз. В таких случаях ошибиться может даже грамотный врач.
Но все же существуют некоторые «особые» признаки, которые позволяют отличить артритическое воспаление тазобедренных суставов от других заболеваний бедер, и в первую очередь — от коксартроза. Главный настораживающий признак, который может указывать на артритический характер воспаления суставов, — утренняя скованность и ломота во всем теле и суставах, возникающая сразу после пробуждения и проходящая затем в течение часа или в течение первой половины дня. Такая скованность характерна именно для воспалительных заболеваний суставов, в первую очередь для болезни Бехтерева и ревматоидного артрита.
Во-вторых, в отличие от коксартроза при артрите болевые ощущения обычно достигают наибольшей интенсивности в ночное время, примерно в 3–4 часа ночи. Интенсивность таких болей бывает очень высока, и боли не уменьшаются от перемены положения тела, как это бывает, скажем, при трохантерите. При движении и ходьбе болевые ощущения, в отличие от артроза, наоборот, чаще всего несколько уменьшаются, а не усиливаются. К вечеру, после того как болеющий «расходился», боли могут вообще исчезнуть, чтобы вспыхнуть с новой силой ночью, под утро.
Подсказкой, кроме того, может послужить и возраст больного. Указанными разновидностями артрита чаще заболевают люди молодые, в возрасте от 15 до 40 лет. А трохантерит, ревматическая полимиалгия и коксартроз за редким исключением начинаются в возрасте старше 40 лет.
Подробнее о симптомах артрита >>
Статья доктора Евдокименко для книги «Боль в ногах», опубликована в 2004 году. Отредактирована в 2012 г.
Почему болевой синдром в тазобедренном суставе проявляется именно ночью
Тазобедренный сустав является самым крупным суставом в нашем организме. И если вы заметили, что он дает о себе знать преимущественно в ночное время, непременно обращайтесь к врачу за консультацию. Причин ночных болей может быть несколько, поэтому лучше не затягивать с лечением.


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети



ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


Не стоит думать, что на ночные боли жалуются только люди пожилого возраста. Этот симптом распространен и среди молодежи, и среди людей среднего возраста. Также довольно часто на этот симптом жалуются беременные. В любом случае, нужно своевременно выяснить причину.
Основные причины болей в тазобедренном суставе по ночам
Чаще всего этот симптом проявляется при наличии различных заболеваний околосуставных тканей, мышц и связок. К таким заболеваниям относятся:
- тендинит;
- артрит;
- туберкулез;
- ревматизм;
- коксартроз;
- артрит;
- бурсит;
- остеохондроз и др.
Также причиной может быть и механическое повреждение. Особенно опасны переломы и серьезные травмы тазобедренного сустава. В группе риска – люди пожилого возраста, так как им потребуется очень много времени, чтобы реабилитироваться после получения травм. При отсутствии лечения человек практически не может двигаться и, как следствие, появляются пролежни.
Виды ночных болей в тазобедренном суставе
Болевой синдром может быть острым, ноющим или хроническим. Как правило, острая боль появляется внезапно, длится в течение нескольких часов, затем утихает. Но через некоторое время боль снова появляется.
Основной особенностью проявления острого болевого синдрома по ночам является тот факт, что человек всегда может точно сказать, где именно появляется боль. В таком случае диагностирование не составит труда, и недуг полностью поддается лечению.
С ноющими ночными болями намного сложнее. Здесь болевой синдром не проявляется резко и доставляет больше дискомфорта человеку. Больной не может сказать, где конкретно болит, так как боль проявляется по всей нижней конечности.
Боль может нарастать постепенно, иногда даже месяцами. В данном случае требуется более длительная комплексная терапия, состоящая из множества лекарственных препаратов и других методов лечения.
Хронические ночные боли могут продолжаться в течение нескольких лет. Боли не усиливаются и не уменьшаются, но при этом не доставляют проблем человеку, и он может жить полноценной жизнью, как и ранее. Но именно такие боли приводят к развитию более серьезных заболеваний.
Бурсит как одна из популярных причин ночных болей
Бурситом принято считать воспаление синовиальной оболочки сустава. Развивается постепенно. Начинается все с незначительных ночных болей, которые впоследствии появляются и при ходьбе, и даже в лежачем положении. Затем пораженный участок начинает краснеть, и появляются отеки. Иногда наблюдается повышение температуры.
Сустав существенно увеличивается в размере, потому что внутри скапливается большое количество жидкости.
Бурсит можно отнести к хроническим заболеваниям, но иногда бывают и рецидивные случаи. Лечение заключается, прежде всего, в том, что откачивают скопленную жидкость и промывают полость антисептическим раствором. После промывания вводится антибиотик при необходимости.
Чтобы утихомирить болевой синдром, человек принимает нестероидные противовоспалительные препараты. Также следует загипсовать ногу, чтобы она находилась в полном покое. Операцию проводят, если консервативная терапия оказалась бессильной.
Остеохондроз
После сорока лет почти каждый второй пациент жалуется на боли в поясничном отделе. Болевой синдром проявляется не только в области поясницы, но и в ногах и тазобедренном суставе.
В первую очередь, остеохондроз поражает позвонки, нервы и сосуды. Спазмированные мышцы начинают сдавливать сосуды. Человек начинает испытывать боль во время сгибания или разгибания, он не может резко поворачиваться. Больному становится трудно ходить, боли появляются и в области коленей. Иными словами, человеку становится все труднее и труднее передвигаться.
Лечением остеохондроза занимается невропатолог. При начальной стадии эффективна консервативная терапия. Врач назначает массаж позвоночника, физиолечение и различные препараты.
Чтобы укрепить хрящевые ткани, на протяжении шести месяцев нужно принимать хондропротекторы, которые назначил врач. Если болезнь начинает прогрессировать и обостряться, поможет лечебная физкультура, корсет. Также отличных результатов можно добиться, занимаясь плаванием.
Артрит
Еще одна причина появления ночных болей – артрит. Артритом называют воспаление суставов. Боль появляется в ногах. Может протекать в течение длительного времени и зачастую плавно приобретает хронический характер. К появлению артрита приводит распространение микробов по суставу. Микробы попадают в кровь или в лимфу, или после полученных травм.
Также причиной артрита может быть нарушение иммунологической системы. Этот приводит к тому, что организм разрушает собственные же клетки. В группе риска абсолютно все – независимо от пола и возраста.
Основной симптом, сопровождающий артрит, это боль. Человек ощущает боль не только в течение дня, но и ночью. Ему становится трудно передвигаться, наблюдается повышение температуры тела, а также на лицо другие признаки воспаления.
В большинстве случаев исход зависит и от своевременного обращения к врачу, и от назначенного лечения.
Следующие виды артритов также можно отнести к причинам ночных болей в тазобедренном суставе:
Боль в бедре
Боль в бедре – это неприятные или мучительные ощущения, обусловленные патологическим процессом в костях, мягких тканях, нервах и сосудах бедра. Может быть постоянной, периодической, кратковременной, слабой, интенсивной, тупой, острой. Часто сочетается с отеком, нарушением функции конечности. Вызывается травмами, воспалительными, дегенеративными, опухолевыми заболеваниями, другими факторами. Этиологию боли устанавливают на основании жалоб, данных осмотра, рентгенографии, КТ, МРТ, иных исследований. До выяснения причины показан покой, иногда возможен прием анальгетиков.
Причины боли в бедре
Травматические повреждения
Ушиб бедра возникает при ударе или падении, проявляется умеренной локальной болью. Вначале боль резкая, потом – тупая, ноющая, усиливающаяся при пальпации и движениях. Из-за большого массива мягких тканей нередко развивается выраженный отек. Возможны кровоподтеки. Функция конечности обычно ограничена незначительно, опора сохранена.
Гематома также формируется после ударов и падений, по своим проявлениям напоминает ушиб. Отличается от ушиба распирающим или давящим характером болей, образованием плотного локального отека, в зоне которого через некоторое время появляется участок флюктуации. При глубоко расположенных гематомах отек неспецифический, флюктуация может отсутствовать. Гематому можно заподозрить по значительному нарастанию отечности в первые дни или ее сохранению на протяжении длительного времени.
Повреждение сухожилия четырехглавой мышцы наблюдается у спортсменов, реже развивается в быту. Характеризуется острой болью по передней поверхности бедра, чуть выше коленного сустава, иногда – треском в момент травмы. В последующем боль утихает, но остается достаточно интенсивной. В зоне повреждения выявляется болезненность, отечность мягких тканей, дефект в месте разрыва. При полном разрыве опора и самостоятельное выпрямление голени невозможны, при неполном – затруднены.
Причиной диафизарного перелома бедра становятся высокоэнергетические воздействия: падения с высоты, автодорожные и производственные травмы. Повреждение сопровождается невыносимой взрывной болью. В дальнейшем боли очень интенсивные, усиливаются при попытках движений, ощупывании, пассивном перекладывании конечности. Бедро отечно, деформировано. Нога укорочена. Выявляются крепитация, патологическая подвижность. Общее состояние нарушено, возможен травматический шок.
Патологический перелом диафиза бедра может диагностироваться при костных кистах, опухолях, некоторых наследственных и инфекционных заболеваниях. Отличается слабой выраженностью симптоматики. Боли незначительные или умеренные. Смещение, патологическая подвижность и костный хруст отсутствуют, из-за чего травму нередко принимают за ушиб. Отличительными особенностями патологического перелома являются длительное сохранение симптоматики, наличие предшествующей болезненности при нагрузке или в покое.
Воспалительные заболевания
Миозит мышц бедра возникает после непривычной физической нагрузки: продолжительной ходьбы или бега, первых тренировок после долгого перерыва. Характеризуется ноющими болями в проекции пораженной мышцы либо мышечной группы. Отмечается усиление болей при пальпации, напряжении мышц. При ощупывании определяется диффузное уплотнение мышцы, возможны небольшой отек, незначительная локальная гипертермия.
Тендинит сухожилия квадрицепса обычно обнаруживается у активных людей старше 40 лет, проявляется смутными неинтенсивными тянущими болями в нижних отделах передней стороны бедра. Боли усиливаются при разгибании голени. При тендините сухожилия двуглавой мышцы, характерном для бегунов, боль локализуется в глубине ягодицы, распространяется сзади по бедру, усиливается во время бега, особенно – при ускорении. В последующем боли становятся длительными, постоянными, возникают после незначительной нагрузки, в покое, по ночам.
Болями по наружной поверхности бедра иногда сопровождаются асептические артриты тазобедренного сустава различной этиологии (реактивные, аллергические, посттравматические). Боли ноющие, тупые, нелокализованные, дополняются болезненностью в паховой области и ягодице, ограничением движений, затруднениями при ходьбе.

Инфекции костей
Периостит бедренной кости развивается нечасто, как правило, становится следствием травм (ушибов, переломов) или гнойных поражений (глубоких инфицированных ран, абсцессов, флегмон, артрита). В первом случае процесс имеет асептический характер, сопровождается умеренной болью, усиливающейся при пальпации. Выявляется незначительный отек. Общее состояние не нарушено.
Иногда наблюдается серозный посттравматический периостит, характеризующийся значительным скоплением жидкости под надкостницей. Патология проявляется умеренными распирающими болями, отеком, деформацией. При гнойном воспалении надкостницы наблюдается острое начало с интенсивными дергающими, пульсирующими болями. Выявляются локальная гиперемия, значительный отек сегмента, повышение температуры тела, ознобы, лихорадка.
Бедренная кость – одна из наиболее частых локализаций гематогенного остеомиелита. Воспаление кости развивается в детском возрасте, нередко – на фоне незначительной травмы или после острой инфекции. Протекает с резким повышением температуры, лихорадкой, ознобами, бредом. Через сутки после появления гипертермии возникает интенсивная локализованная глубокая боль в бедре. Боль нарастает, становится невыносимой, вынуждает пациента замирать в постели.
Существует локальная форма гематогенного остеомиелита, при которой болевой синдром выражен слабее, общее состояние нарушается незначительно. В ряде случаев наблюдается тяжелое ураганное течение болезни с преобладанием общих симптомов. Посттравматический и послеоперационный остеомиелит также проявляются болями, отеком, гиперемией, нарушениями общего состояния, но боли появляются на фоне нагноения открытого перелома или послеоперационной раны, прогрессируют медленнее, не достигают степени невыносимых.
Инфекции сосудов и мягких тканей
Боль в бедре отмечается при гнойном поражении мягкотканных структур. Вначале имеет распирающий или давящий характер. Интенсивность болевого синдрома быстро нарастает, боли становятся пульсирующими, разрывающими, дергающими, резко ограничивают движения, нарушают ночной сон. Выявляются отечность, повышение локальной температуры. Выраженность общих проявлений (гипертермии, лихорадки, симптомов интоксикации) зависит от распространенности гнойного процесса. Причиной болей становятся:
- Фурункул. Ограниченный очаг воспаления, представляющий собой выпуклое резко болезненное образование, покрытое синюшно-багровой кожей. В центре образования расположен черный стержень, окруженный гноем. Общее состояние обычно не страдает.
- Карбункул. Представляет собой несколько близко расположенных мелких очагов, сливающихся в один инфильтрат диаметром до нескольких сантиметров. Наблюдаются выраженная гипертермия, лихорадка.
- Абсцесс. Ограниченный гнойный очаг, диаметр которого может колебаться от 2-3 до 10 и более сантиметров. Сопровождается слабостью, разбитостью, повышением температуры до фебрильных цифр.
- Флегмона. Распространенное гнойное воспаление без четких границ. Характеризуется интенсивной болью по всему бедру, тяжелой интоксикацией.
Из очагов в мягких тканях инфекция может распространяться по лимфатическим сосудам. О манифестации ретикулярного лимфангита свидетельствует усиление болей, ухудшение общего состояния, возникновение мраморного рисунка вокруг первичного воспалительного очага. При стволовом лимфангите на бедре появляется продольная полоса, по ходу которой определяется болезненность при пальпации, отек, гиперемия, шнуровидное уплотнение тканей. При поражении глубоких сосудов полосы на конечности не выявляются, отмечается быстро нарастающая распирающая боль, лимфедема нижележащих отделов.
При флебите и тромбофлебите поверхностных вен бедра, развивающемся на фоне инфекционных поражений или варикозной болезни, обнаруживается быстро прогрессирующая болезненность по ходу вены. Боль усиливается при ходьбе, обычно локализуется в нижней трети сегмента. Флебиты и тромбофлебиты глубоких вен проявляются постоянной нарастающей болью, отеком, общей гипертермией, молочно-белой окраской кожи конечности.
Особой формой поражения вен является послеродовой тромбофлебит, возникающий в первые недели после родов. Интенсивные боли по внутренней стороне бедра наблюдаются при воспалении большой подкожной вены, сочетаются с отеком, ухудшением общего состояния. При вовлечении глубоких бедренных вен отмечаются нестерпимые острые боли по передне-внутренней поверхности бедра, значительный отек, бледность кожи конечности, лихорадка.
Онкологические заболевания
Для доброкачественных опухолей бедренной кости типичны медленный рост и длительное, нередко многолетнее течение. Остеомы и хондромы проявляются незначительными преходящими неясными болями, при хондромах у детей возможны деформации, укорочение конечности. При остеоид-остеомах боли интенсивные, резкие. Рост неоплазий сопровождается усилением болей, появлением пальпируемых образований костной плотности.
В число наиболее распространенных злокачественных опухолей бедра входят остеогенная саркома, хондросаркома и саркома Юинга. Хондросаркомы обычно локализуются в верхней части кости, остеогенные саркомы – в верхней или в нижней, саркомы Юинга – в нижней. Боли при таких новообразованиях вначале тупые, неясные, быстро усиливаются, становятся невыносимыми, сочетаются с появлением венозного рисунка, деформацией, похудением, общей слабостью.
Неврологические причины
Боль в бедре нередко вызывается неврологическими заболеваниями. Отличительными особенностями такой боли являются стреляющий, жгучий, простреливающий или пронизывающий характер (некоторые больные сравнивают ощущения с «ударом кинжала»), сочетание с парестезиями, ослаблением силы мышц, нарушениями чувствительности. Боли в области бедра провоцируют следующие патологии:
- Невропатия бедренного нерва. Отмечаются боли по передне-внутренней поверхности бедра и в паху, усиливающиеся при разгибании коленного сустава.
- Невропатия седалищного нерва. Пациент жалуется на боль по задней поверхности бедра, которая распространяется от ягодицы до голени и стопы, усиливается при попытке поднять прямую ногу, лежа на спине.
- Синдром грушевидной мышцы. Возникает при компрессии нервного ствола в подгрушевидном отверстии. Боли – как при невропатии седалищного нерва, сочетаются с постоянными тянущими, ноющими, мозжащими болями в ягодице.
- Невропатия наружного кожного нерва. Характеризуется болями, которые распространяются по наружной стороне бедра, затрудняют ходьбу, уменьшаются в положении лежа с согнутыми ногами. Из-за болевого синдрома формируются изменения походки, напоминающие перемежающуюся хромоту.
- Корешковый синдром. Развивается при остеохондрозе, спондилезе, межпозвонковых грыжах, других болезнях поясничного отдела позвоночника. Проявляется болями, распространяющимися от центра к периферии, усиливающимися при нагрузке, резких движениях, кашле, чихании. Локализация болей определяется уровнем выхода пораженного корешка.
- Пояснично-крестцовый плексит. Манифестирует резкими болями в бедре, ягодице, крестце, голени, паховой области. При поражении поясничного сплетения боли беспокоят преимущественно по передней, при поражении крестцового – по задней части ноги.
Другие причины
Иногда боли в бедре провоцируются заболеваниями соседних структур или отдаленных органов, психическими нарушениями. Возможными причинами болезненности могут быть:
- Коксартроз. Боли ноющие, тянущие, возникают в начале движений и после нагрузки, сочетаются с болевыми ощущениями в области тазобедренного сустава.
- Почечно-клеточный рак. Болевой синдром имитирует невропатию седалищного нерва, обусловлен сдавлением нервного ствола увеличивающимся новообразованием.
- Психические расстройства. Боли могут появляться при депрессии, истерическом неврозе, некоторых других состояниях. Типичными признаками являются нечеткость, необычность и изменчивость жалоб, не укладывающихся в картину определенного соматического заболевания.
Диагностика
Обследование обычно осуществляют травматологи-ортопеды. При гнойных процессах пациентов осматривает хирург, при неврологической патологии – невролог. На начальном этапе врач выясняет анамнез жизни и заболевания, проводит внешний осмотр. Назначаются следующие дополнительные исследования:
- Рентгенография бедра. Базовый метод диагностики, позволяющий выявлять все основные патологии костей: переломы, онкологические заболевания, остеомиелит, периостит. При поражениях мягкотканных структур производится для исключения поражения костей, проведения дифференциальной диагностики.
- КТ кости. Применяется на заключительном этапе обследования для уточнения результатов рентгенографии, планирования консервативной терапии или хирургического вмешательства. Дает возможность точно определить размеры, конфигурацию и структурные особенности патологического очага в костной ткани.
- УЗИ.Сонография мягких тканей при миозитах и тендинитах обнаруживает участки воспаления или дегенерации. УЗДГ вен нижних конечностей эффективна при оценке состояния вен и лимфатических сосудов у больных с флебитом и лимфангитом, выявлении тромбов при тромбофлебите.
- МРТ мягких тканей. Рекомендована при неоднозначных результатах других диагностических процедур. Проводится для определения локализации глубоких гематом, подтверждения дегенеративных или воспалительных изменений при тендините и миозите.
- Электрофизиологические исследования. Пациентам с болями неврологического генеза показаны ЭНМГ, ЭНГ или ЭМГ для уточнения уровня поражения нерва, изучения состояния нервной и мышечной ткани.
- Лабораторные анализы. Выполняются для определения тяжести воспалительного процесса при гнойных болезнях, оценки состояния органов и систем при злокачественных новообразованиях.
Лечение
Помощь до постановки диагноза
При травматических повреждениях обеспечивают покой конечности. При переломах фиксируют ногу, используя две шины: внутреннюю от стопы до паха, наружную – до подмышечной впадины. К ноге прикладывают холод, при тяжелых травмах вводят обезболивающие препараты, по показаниям осуществляют противошоковые мероприятия. Выраженность симптоматики миозита и тендинита уменьшают с помощью противовоспалительных, обезболивающих гелей и мазей. Резкие боли, значительный отек, нарушения общего состояния являются поводом для немедленного обращения к врачу.
Консервативная терапия
Пациентам с переломами проводят блокады, фиксируют бедро с помощью скелетного вытяжения, которое после появления клинических и рентгенологических признаков сращения заменяют гипсовой повязкой. Тактику лечения при других поражениях определяют на основании характера болезни. Консервативное лечение большинства патологий бедра включает:
- Охранительный режим. Режим двигательной активности выбирают с учетом вида и тяжести заболевания. Возможны фиксация гипсовой лонгетой, использование туторов, костылей или трости.
- Лечебную физкультуру. Для сохранения силы мышц и подвижности суставов, предупреждения осложнений и улучшения общего состояния назначают индивидуально подобранные комплексы ЛФК.
- Физиотерапевтические процедуры.УВЧ, электрофорез, лазеротерапию и другие методики используют для уменьшения болевого синдрома, ускорения рассасывания, улучшения кровообращения и питания тканей, стимуляции заживления.
Перечисленные мероприятия дополняют массажем, иногда – мануальной терапией, тейпированием. При гнойных заболеваниях назначают антибиотики, при воспалительных патологиях – НПВС, при неврологических поражениях выполняют блокады.

Хирургическое лечение
Операции показаны при неэффективности консервативной терапии, для сокращения продолжительности восстановления, ранней активизации больного, снижения риска развития осложнений. С учетом особенностей поражения осуществляются:
- Травматические повреждения: остеосинтез бедра, вскрытие гематомы, шов сухожилия квадрицепса.
- Инфекционные заболевания: вскрытие, дренирование гнойников, секвестрэктомия.
- Неврологические болезни: декомпрессия нерва, дискэктомия, пункционная декомпрессия диска, фасетэктомия.
- Онкологические процессы: иссечение опухоли, резекция кости, экзартикуляция бедра.
В послеоперационном периоде применяются антибактериальные и обезболивающие средства, проводятся комплексные реабилитационные мероприятия. При онкологических заболеваниях назначаются лучевая терапия, химиотерапия.
Тянущая боль в бедре, ягодице или паху

Автор: Финогеев Кирилл Юрьевич
Остеопат, мануальный терапевт, кинезиолог
Опубликовано: 28.10.2021

Тянущая боль в бедре, ягодице или паху – частый симптом, заставляющий людей незамедлительно искать лечение у врачей разных специальностей. Большинство людей хотя бы раз в жизни отмечали у себя подобные жалобы. Самостоятельный прием лекарственных препаратов, нанесение обезболивающих мазей, прогревание могут усугубить развитие и проявление болевых ощущений без точно поставленного диагноза.
Постараемся разобраться в причинах возникновения, возможных заболеваниях, связанных с проявлением подобных симптомов, а также методах диагностики и лечения.
Основные причины тянущей боли в бедре, ягодице или паху
Поиск исходной точки такой жалобы нередко вызывает сложности в дифференциальной диагностике, поскольку причины появления неприятных ощущений в указанных областях могут быть следствием ряда патологических состояний опорно-двигательного аппарата человека. Существуют бытовые причины ( образ жизни, позы в работе), острые заболевания (травмы, обострения хронических состояний), функциональный отклонения в работе мышечного корсета.
Среди провокаторов данного болевого синдрома следует выделить:
– чрезмерные физические нагрузки, связанные с трудовой деятельностью
– проблемы с избыточным весом;
– период вынашивания ребенка.
Состояния и заболевания костно-мышечной системы, симптомом которых может быть тянущая боль в нижней конечности.
- Поражения пояснично-крестцового отдела позвоночника.
Дегенеративно-дистрофические процессы в позвоночнике часто становятся главной причиной появления болей в бедре, ягодице. Связано это с патологическим каскадом изменений в состоянии межпозвонковых дисков, межпозвонковых суставов связочно-мышечного корсета. При прогрессировании межпозвоночной протрузии или грыжи может возникнуть сдаление и раздражение нервов, вследствие чего появляются болевые симптомы. В зависимости от уровня этого влияния будет меняться и локализации проблемы.
- Артропатии тазобедренного сустава
Среди поражения тазобедренных суставов на первое место нужно выделить коксартроз. Распространенность этой патологии, по данным научной литературы, достигает 18% в группе заболеваний опорно-двигательного аппарата. Клинические проявления коксартроза, а именно ограничение подвижности в суставе, щажение ноги при ходьбе, болезненность при прощупывании мягких тканей, мышечный спазм могут обуславливать боли как в спине, так и в области бедра. Вторым поражением
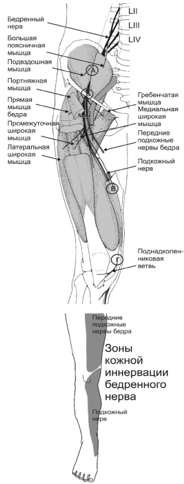
Бедренная невропатия относится к достаточно частым мононевропатиям нижних конечностей. Существует несколько участков, в которых анатомотопографические особенности бедренного нерва предрасполагают его к повышенному риску компрессии или травматизации — в области подвздошно-поясничной мышцы, под паховой связкой, в области канала Гюнтера и при выходе из него. У зависимости от уровня поражения клинические проявления бедренной невропатии существенно варьируют.
Любые травматические воздействия на мышечные структуры нижней конечности дают спектр болевых симптомов. Ушибы, растяжения и перенапряжение мышечно-связочного аппарата, последствия переломов бедренной кости следует рассматривать как возможную причину боли. Даже отдаленные проявления часто являются следствием травм.
Это воспаление верхней точки бедренной кости, называемой трохантером, к которому прикрепляются сухожилия и мышечные волокна. Учитывая воспалительный характер тронхатерита, это заболевание часто принимают за артроз. Для этого состояния характерны боль при вертикализации, движении. Чаще затрагивается передне-боковая поверхность бедер. В отличие от коксартроза, движение в суставе обьективно не ограничивается.
Мышечно-связочные нарушение также являются одним из факторов болей в области бедра, ягодиц. Наиболее ярко подобную патологию отражают миофасциальные болевые синдромы, характеризующиеся развитием мышечной дисфункции и образованием локальных болезненных уплотнений в мышечной ткани. Самыми частыми из таковых синдромов выделяют синдром грушевидной мышцы и синдром Подвздошно-большеберцового тракта.
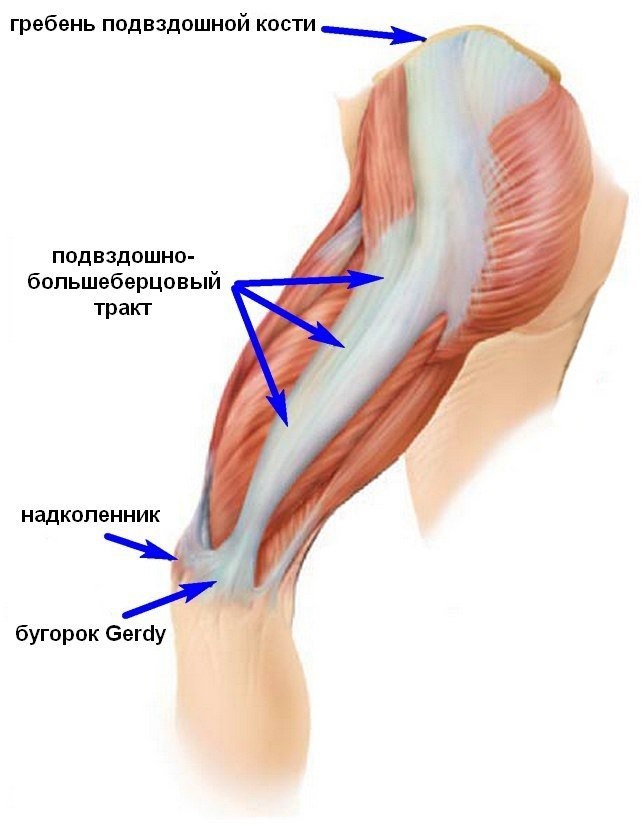
Синдром грушевидной мышцы – это состояние, которому особенно присущи боль в ягодице и/или бедре. В некоторых статьях этот синдром определяется как периферический неврит ветвей седалищного нерва, вызванный нефизиологичным перенапряжением грушевидной мышцы.. У женщин СГМ диагностируют чаще, чем у мужчин (соотношение составляет 6:1)
Подвздошно-большеберцовый тракт – это длинная утолщенная «полоса» фасции (соединительной ткани, которая охватывает все мышцы вашего тела)соединительно ткани, пролегающая от верхней части таза вниз по внешней поверхности бедра, пересекающая наружную часть колена и крепящаяся к самому верху большеберцовой кости. Данная анатомическая структура служит связующим звеном между основными мышцами таза и коленом. Основная функция этого тракта – во время бега заключается в стабилизации колена во время удара стопы об землю. Синдром подвздошно-большеберцового тракта чаще всего развивается на фоне его повреждения. Боль локализуется в области наружной части колена или областью чуть выше него, хотя она может распространяться и вверх вплоть до верхней части бедренной кости.
- Дисфункция суставов стопы и плоскостопие.
Прослеживая прямую мышечно-фасциальную взаимосвязь дистальных и проксимальных отделов нижней конечности, нужно учитывать патологические изменения в голеностопных суставах и стопах. Регулярные физические перегрузки, а также деформация анатомическую структуру стоп дают восходящие причины развития болевых симптомов в верхних отделах ног, в области тазобедренного сустава, связок и мышц. Научно доказанная миофасциальная кинематическая цепь с высокой частотой приводит к развитию боли в области ранее упомянутых регионов. Однако, не всегда такая клиническая картина имеет под собой органические поражения в суставах, мышцах или костно-связочных элементах. Локализация болевых ощущений может меняться в зависимости от нарушения в той или иной биомеханической двигательной цепочки.
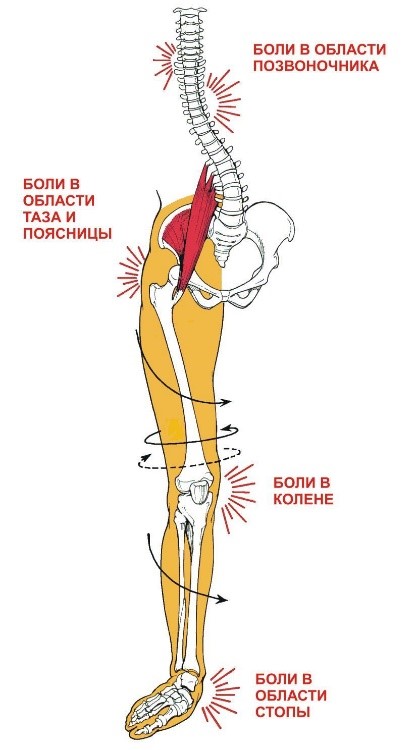
Заболевания и патологические состояния несвязанные в поражением опорно-двигательного аппарата и способные вызвать подобную боль
– Заболевания неврологического спектра ( острые нарушения мозгового кровообращения, вызывающие двигательные и чувствительные нарушения в нижних конечностях; нервно-мышечные генетически обусловленные заболевания)
– Заболевания инфекционной или паразитарной природы, сопровождающиеся лихорадкой, выраженной интоксикацией, поражением сосудистые оболочки головного и спинного мозга ( бактериальные или вирусные инфекции, клещевой энцефалит, боррелиоз, ботулизм, трихинеллез)
– Поражение сосудистого и лимфатического русла тазовой области и нижних конечностей ( варикозное расширение вен, атеросклеротические изменения в стенках сосудов, лимфостаз)
– Состояния, характеризующиеся дефицитом витаминов и микроэлементов
– Доброкачественные и злокачественные новообразования в тканях мышц и соединительных тканях (рабдомиосаркомы, лейомиосаркомы,
– Побочные действия лекарственных препаратов (глюкокортикостероиды, гиполипидемические лекарственные препараты)
– Эндокринологические заболевания ( сахарный диабет)
– Физиологические болевые симптомы во время беременности на фоне постуральной перестройки вертикальной оси тела
– Синдром Экомба (синдром беспокойных ног)
Диагностика
Постановка правильного диагноза – залог эффективного и качественного лечения. Поэтому существует определенный алгоритм обследования, обьем которого може определить врач. Диагностический путь пациента строится из следующих шагов:
1.Консультативный осмотр и сбор анамнеза.
2.Мануально-мышечное тестирование, оценка двигательных стереотипов, выявление нарушений биомеханической цепи опорно-двигательного аппарата.
3.Выполнение пациентом специфических тестов и проб
4.Прохождение дополнительных лабораторных и инструментальных методов исследования: общий и биохимический анализ крови, лабораторные анализы на специфические маркеры, рентгенография, УЗИ, Электронейромиография, МРТ, МСКТ.
- Консультация врачей смежных специальностей для верификации дифференциальной диагностики.
Такой объём диагностики позволяет точно определить патологию и причину, вызвавшую болевые ощущения, поскольку боль в области бедра, ягодицы, паха может иметь разные этиологические факторы. Грамотно построенная диагностическая стратегия позволяется врачу в короткие сроки назначение необходимый спектр лечебных мероприятий.
Лечение
Любой физический дискомфорт, изменяющий качество жизни и движения, будет заставлять человека искать пути решения и избавления от недуга. Часто отсутствие клинического мышления и доверие средствам массовой информации несут негативный отпечаток на развитии и прогрессировании болевого синдрома. Длительный отказ от посещения врача, самостоятельное назначение лекарственных препаратов и проведение разного рода процедур могут привести к хронизации и затруднению в консервативном лечении, обращению к радикальным, хирургическим методам лечения с последующей утратой функций и ограничений.
В медицинском центре «Свобода движения» опытная команда квалифицированных врачей помогут точно диагностировать и создать индивидуальный комплекс лечебных процедур для достижений выздоровления. Этапность приема врачей позволяет обеспечить пациенту плавность и мягкость воздействия терапевтических инструментов.
1 этап – это первичный прием и диагностика.
2 этап – лечение.
После выставления окончательного диагноза формируется план лечения, который может включать в себя процедуры:
-медикаментозной терапии ( лечебные внутрисуставные и околопозвоночные инъекции, PRP-терапия, ACF-терапия, капельницы)
3 этап – стабилизация результата
После достижения стойкого улучшения ранее нарушенной функции, снижения болевого синдрома пациент переходит к фазе стабилизации. Основой такого закрепления результат является комплекс средств лечебной физической культуры (ЛФК). Цели ЛФК укрепить мышечный корсет, улучшить баланс и координацию движений, увеличить объём движений в суставах, развить гибкость и эластичность мышечно-связочного аппарата.
Возвращаясь к возможным провокаторам болевого синдрома, в частности боли в области ягодицы, бедра или паху, пациенту четко и доступно объясняется необходимость формирования здоровых привычек и оптимального образа жизни:
Боль в бёдрах причины, способы диагностики и лечения
Боль в бедрах возникает в любом возрасте по различным причинам. У молодых людей она сигнализирует об острых травмах или износах, особенно у спортсменов и любителей экстрима. У взрослых после 45-60 лет дискомфорт проявляется при остеоартрите, а в пожилом возрасте – при тяжелом остеопорозе и травмах. Иногда боль в области бедра может быть вызвана болезнями и повреждениями в других частях тела, например, в коленях или поясничном отделе позвоночника.

Причины боли в бёдрах
Врачи выделяют следующие причины боли в бедрах:
- бурсит – воспаление синовиальной сумки в острой или хронической форме;
- болезнь Бехтерева – ревматическое заболевание, поражающее позвоночник и вызывающее дегенеративные изменения костей и болевой синдром, который отдает в бедра и ногу;
- артроз тазобедренного сустава – патология, при которой тазобедренный сустав постепенно изнашивается, вызывая боль и хруст;
- воспаление седалищного нерва;
- неврит бедренного нерва – встречается при беременности, у людей с сахарным диабетом и у тех, кто постоянно носит тугую одежду;
- бедренная или паховая грыжа;
- воспаление бедренных сухожилий – болезнь, часто диагностируемая у женщин в климактерический период и которая сопровождается болью и травмами мягких тканей;
- синдром грушевидной мышцы – возникает при заболеваниях позвоночника, сильном стрессе или подъеме тяжестей, что приводит к боли в поясничной и ягодичной области;
- фибромиалгия – внесуставная патология, провоцирующая мышечную боль, судороги, бессонницу и хроническую усталость;
- бактериальные или вирусные инфекции тазобедренного сустава;
- серповидноклеточная анемия – хроническая гемолитическая анемия, при которой эритроциты отдают свой кислород и принимают удлиненную серповидную форму;
- некроз головки бедра – тяжелая патология, сопровождающаяся дегенеративно-дистрофическими изменениями кости и нарушениями структур;
- доброкачественные или злокачественные опухоли.
Бессосудистый некроз шейки бедра может появиться у людей, принимающих долгое время кортикостероиды. Тогда нарушается кровоснабжение шейки бедра, она ослабевает, что вызывает болевые ощущения.
Фибромиалгия вызывает у пациента мышечные спазмы, судороги, боль в различных группах мышц и повышенную утомляемость.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Симптомы
Характер, локализация и интенсивность зависит от степени повреждения структуры и причины воспаления:
- острая боль – возникает сразу после падения, при прямом ударе, растяжении или вывихе;
- травма от чрезмерных нагрузок – болевой синдром появляется через несколько минут или часов, когда спазмируются воспаленные мышцы, находящиеся вокруг тазобедренного сустава, или воспаляется суставная поверхность, что приводит к скоплению жидкости;
- хромота – возникает при неравномерной нагрузки на другие суставы и может сохраняться в течение долгого периода времени;
- острый болевой синдром, сопровождающийся нарушением координации движения – симптом перелома шейки бедра;
- боль в поясничном отделе позвоночника, отдающая в бедра – признак межпозвоночной грыжи, которая также провоцирует онемение, жжение и покалывание, нарушения акта мочеиспускания и дефекации;
- боль при активности и ее снижение в период отдыха – симптом артрита.
Лечением болезненности бедер занимается ортопед или врач-невролог. После травмы потребуется консультация травматолога. Если у пациента коксартроз, то следует обратиться к хирургу.
Методы диагностики
В первую очередь врач проводит осмотр и пальпацию. При подозрении на перелом он направляет пациента на рентгенографию тазобедренного сустава. Для выявления воспалений в суставах или окружающих тканях потребуются дополнительные методы исследования – УЗИ и компьютерная томография. Также необходимы анализы крови и мочи. Иногда боль в бедренной кости требуют проведения инвазивных процедур – артроскопии и биопсии.
Для диагностики причин появления болевого синдрома в бедрах специалисты сети клиник ЦМРТ применяют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
К какому врачу обратиться
После травмы обратитесь к травматологу или хирургу. Если болезненность не связана с травмированием, запишитесь на приём к ортопеду.

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Аракелян Севак Левонович
Лечение боли в бедрах
При боли в бедре обычно применяют лекарства для снятия воспалительного процесса и болевого синдрома. Дополняется медикаментозный курс лечения физиотерапевтическими процедурами – массажем, лечебной физкультурой и прогреваниями. Для уменьшения боли можно использовать специальные суставные фиксаторы. В отягощенных случаях потребуется оперативное вмешательство. В ходе операции поврежденный сустав будет заменен.
Если болит бедро и колено из-за перенапряжения мышц, то полезно принимать контрастный душ, пить больше чистой воды и регулярно делать массаж. После тяжелого дня рекомендуется полежать минимум 40 минут, немного приподняв ноги. При наличии на коже сосудистых звездочек необходимо смазать нижние конечности кремом или гелем с охлаждающим эффектом.
Если у пациента диагностирован бурсит, то лечение включает прием противовоспалительных и антимикробных препаратов. В комплексе применяется ударно-волновая терапия.
Для лечения болей в бедрах врачи клиник ЦМРТ используют следующие методы:
Болит задняя поверхность бедра под ягодицей

Боли в задней поверхности бедра — распространенный симптом многих заболеваний. Страдать от них начинают все более молодые люди.
Самая частая причина такого состояния в России часто называется остеохондрозом. Под этим устаревшим термином скрываются десятки болезней, так или иначе связанных с суставами и хрящами позвоночного столба.
Поэтому не существует лечения остеохондроза. Чтобы подобрать оптимальный курс терапии, врач должен узнать, чем конкретно болен его пациент, и лечить это заболевание, а не «спину вообще». Каким образом им это удается?
Беговая
Отрадное
Пролетарская
Чертановская
Щёлковская
Юго-Западная
Беговая
Отрадное
Пролетарская
Щёлковская
Юго-Западная
Щёлковская
43 причины для боли
К болям в области бедра и ягодицы могут приводить как минимум 43 заболевания. Поэтому не стоит удивляться, когда врач на первичном приеме назначит множество обследований. Он догадывается, что с пациентом, но обязан исключить все другие причины его состояния — особенно те, что представляют опасность. Вот список групп болезней, при которых возникают болезненные ощущения ниже поясницы :
- ревматические — самые распространенные (артриты, артрозы, миофасциальный синдром, спондилез и другие);
- травмы в области костей таза или позвонков, в том числе при остеоартрозе;
- инфекции: чаще туберкулез, остеомиелит или нагноения в области таза;
- злокачественные опухоли и их метастазы в область таза и позвоночника;
- осложнения эндокринных болезней: сахарного диабета, гиперпаратиреоза;
- внутренние болезни: простатит, цистит, гинекологические заболевания, паховые и бедренные грыжи, внутренние гематомы;
- неврологические и сосудистые патологии: сосудистая перемежающаяся хромота, стеноз (сужение) позвоночного канала, туннельные синдромы нервов нижних конечностей, радикулопатии (сжатие корешков нервов);
- врожденный вывих бедра;
- эпифезиолиз (разрушение) или остеохондропатия (изменение формы) головки бедренной кости.
Причин для болей, отдающих в одну или обе ноги, много. В разных случаях необходимо разное лечение, поэтому выяснить, чем вызваны болезненные ощущения, нужно обязательно.
Чек-лист против болезни
Первое, что поможет определить заболевание, — это симптомы. Необходимы уточнения при боли по задней поверхности бедра : она тянущая по характеру, стреляющая, есть постоянно, возникает в некоторых позах, усиливается/ослабевает при движении и так далее. При этом важно понять, болит ягодица или задняя поверхность бедра под ней. Сопровождаться это может:
- болью в ягодице при сидении ;
- жжением в бедре и ягодице;
- болезненными ощущениями по наружной или внутренней стороне голени;
- болью и/или частичным нарушением чувствительности стопы.
Все эти ощущения могут наблюдаться только на одной ноге или сразу на обеих. Во втором случае важно отметить, одинакова ли интенсивность болей.
Фиксируя симптомы, необходимо заметить, связаны ли они как-то позами во время работы и отдыха. Например, если спали на правом боку и чувствуете себя терпимо, а если на левом, то трудно даже встать.
Также нужно отмечать все необычные ощущения. Ощущение жара в ступнях и даже внезапно появившаяся потливость ног обязательно заинтересуют хорошего невролога или вертебролога.
Следствие ведет вертебролог
Первая и самая важная часть диагностики — опрос пациента. Например, если пациент сказал доктору: « Болит ягодица, когда сижу », — в этом случае наверняка «виноват» седалищный нерв. Если же у пациента не было травм бедра, таза, области копчика, неудачных внутримышечных инъекций, врач предположит ишиалгию — защемление седалищного нерва где-то между 4-м поясничным позвонком и больным местом. Чаще всего виноват спазм грушевидной мышцы, сквозь которую этот нерв проходит. Но бывает, что проблемы связаны с 5-м поясничным или первыми тремя крестцовыми позвонками, тазобедренным суставом, опухолями или даже изменениями в области малого таза при беременности (включая ранние сроки). Такие же алгоритмы диагностики есть и для защемлений других нервов.
Затем врач осматривает пациента. Он определяет, какие мышцы зажаты, как больной реагирует при нажатии на определенные точки, проводит стандартные неврологические пробы. Далее назначается обследование. В зависимости от результатов опроса и осмотра могут быть назначены:
- рентген в двух проекциях;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
Обычно начинают с рентгена. КТ понадобится, если есть подозрение на перелом, а МРТ — если надо исключить грыжи межпозвоночных дисков или изменения в мягких тканях. Дополнительные исследования — анализы крови, электрокардиограмму, УЗИ и другие — назначают, если врач подозревает не неврологические причины болей или хочет убедиться в отсутствии противопоказаний к некоторым назначениям.
Четыре способа помочь
Разберемся, как лечить боль в ягодице, отдающую в ногу , если установлено, что болезнь связана с позвоночником или мышцами. Есть несколько способов помочь таким пациентам.
- Медикаментозная терапия — применяется обычно на ранних этапах и включает в себя назначение витаминов, микроэлементов, лекарств, снимающих спазм мышц, и противовоспалительных и обезболивающих средств. К сожалению, мазями, таблетками и инъекциями вылечить пациента чаще всего нельзя, но на первых этапах они помогают снять острое состояние.
- Физиотерапия — применение электромагнитных полей (магнитотерапия) и слабых токов (электрофорез) считаются основными методами, хотя возможно назначение и других процедур. Их цель — расслабить мышцы и снять воспаление.
- Массаж, мануальная терапия и остеопатия — три основных метода лечения. Это не только расслабление мышц и восстановление кровотока. При помощи этих методов реально исправить осанку, а это снижает вероятность рецидивов болезни.
- Лечение движением: лечебная физкультура, специальные реабилитационные комплексы на подвесных системах помогают закрепить результат и придать мышцам спины и живота силу, необходимую, чтобы удерживать позвоночник в правильном положении.
Универсального лечения боли в ягодице , которая отдает в ногу , не существует. Врач назначает лечение индивидуально. Хорошая новость для беременных, часто страдающих от болей в спине: для них тоже есть эффективные способы лечения позвоночника и суставов .
Подстелем соломку
Главная профилактика любых болей в спине — это правильная осанка и достаточная двигательная нагрузка. Быть спортсменом необязательно. Достаточно поддерживать в пределах нормы вес и крайне желательно регулярно плавать. Важное место в профилактике занимают ортопедические постельные принадлежности и правильно подобранная мебель.