Интимная микрофлора
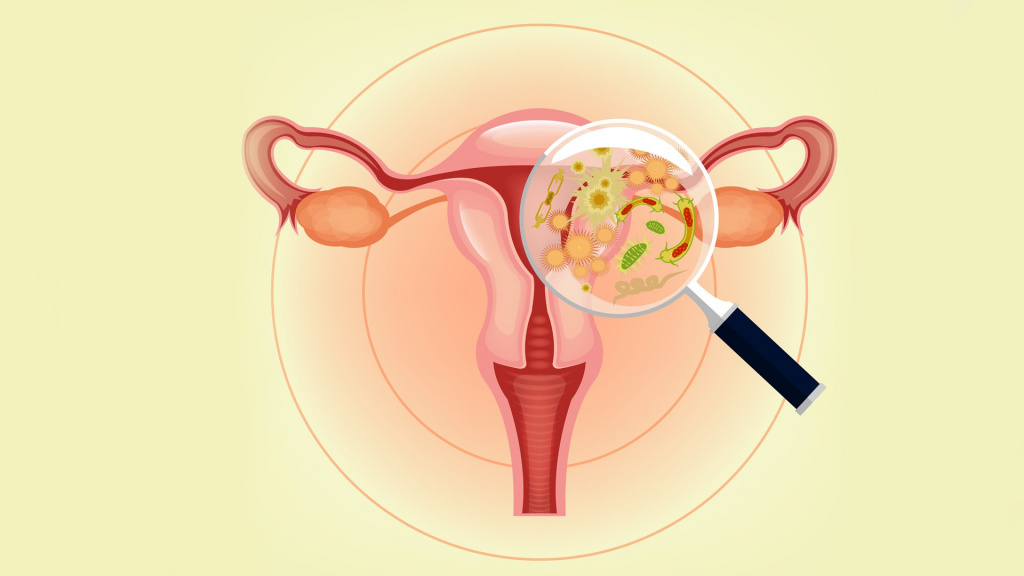
Интимная микрофлора женщины – это особая система, в которой сосуществуют множество микроорганизмов, обитающих на слизистой оболочке наружных половых органов.
Среди них есть потенциально «вредные» или условно-патогенные бактерии (кокки, гарднерелла, грибы Candida и т.д.), а есть лактобактерии.
Именно лактобактерии сдерживают размножение «плохих» бактерий и отвечают за состояние микрофлоры влагалища.
В норме условно-патогенных бактерий бывает не больше и в обычном состоянии они не активируются — их рост и количество полностью «контролируется» лактобактериями, которые создают особую среду с кислым pH, в которой «не комфортно» большинству микроорганизмов.
Но женский организм, как хрупкий сосуд. И даже «безобидное», на первый взгляд нарушение баланса бактерий во влагалище может обернуться очень серьезными проблемами для женского здоровья.
Когда иммунитет ослабляется, у организма нет сил пополнять армию наших «защитников»-лактобактерий. Освободившееся место быстро занимают другие, не совсем полезные микроорганизмы. Чаще всего это Gardnerella vaginalis — достаточно вредная бактерия, которая в очень небольших количествах всегда присутствует на слизистой, но в случае избытка вызывает дисбиоз влагалища или бактериальный вагиноз.
Причины нарушения микрофлоры
На микрофлору влагалища может оказать влияние много различных факторов:
Использование антибиотиков или гормональных препаратов.
Попадая в организм, антибиотики борются с возбудителем инфекции, но одновременно губят и другие микроорганизмы, в том числе лактобактерии.
Как правило, патогенные микроорганизмы более активны, агрессивны, они успевают размножиться раньше, чем приходит в норму содержание «хороших» бактерий. В итоге возникает дисбиоз влагалища.
По схожей схеме развивается нарушение микробного равновесия при лечении гормональными препаратами, например, кортикостероидами. Они подавляют иммунитет, создают условия, оптимальные для размножения условно-патогенных бактерий.
Беременность.
Во время вынашивания ребёнка у женщины меняются гормональный фон и работа иммунной системы, а также несколько изменяются свойства слизистой оболочки влагалища. Все эти факторы могут привести к снижению количества лактобактерий и росту патогенных бактерий, провоцируя дисбиоз.
Наличие острой или хронической инфекции.
Эти состояния требуют постоянной «мобилизации» иммунитета, чтобы не дать инфекции распространится по организму. Но зачастую усилий иммунной системы не хватает на поддержку нормального биоценоза влагалища. В этом случае количество условно-патогенных бактерий также начинает расти и возникает дисбиоз.
Стрессы, нарушения психологического состояния, депрессия.
Сильное влияние стрессовых факторов приводит к дезадаптации — расстройству работы всего организма, в том числе иммунной системы. В результате, нарушается общее и местное иммунное равновесие, в том числе во влагалище, и «плохие» бактерии получают возможности для активного размножения.
Особенности и активность половой жизни.
Часто бактериальный вагиноз появляется при смене полового партнера. Это, в какой-то степени, нормально — двум организмам нужно привыкнуть друг к другу. Но если половые партнеры меняются достаточно часто, у микрофлоры влагалища практически нет шансов найти время построить новый защитный барьер для инфекций.
Частые спринцевания влагалища с применением хлор-содержащих антисептиков, использование внутриматочных средств для контрацепции, влагалищных дезодорантов.
Излишняя гигиена не полезна — это доказанный факт. Всегда оставляйте шанс организму на восстановление и самостоятельную защиту от бактерий.
В то же время несоблюдение личной гигиены, как и ношение тесного или синтетического нижнего белья, может привести к изменению микробного состава и спровоцировать дисбиоз.
Проведенные операции или травмы.
Здесь работает тот же принцип, что и с восстановлением после курса лекарств — собственных усилий иммунитета может не хватить для поддержания биоценоза влагалища, поэтому количество лактобактерий начинает снижаться, количество а условно-патогенных бактерий расти.
Чем опасно нарушение микрофлоры?
При возникновении бактериального вагиноза женщины чаще всего жалуются на появление выделений (серовато-белого цвета, издающих запах несвежей рыбы), зуд и жжение во влагалище, болезненность при мочеиспускании, боль во время полового акта.
Что происходит в результате дисбиоза?
- Нарушается местный иммунитет, развивается хроническая инфекция в области наружных половых органов. Выделения, неприятный запах, зуд, появление болезненных ранок — все это существенно ухудшает качество жизни женщины.
- Повышается риск заражения вирусом папилломы человека. Он, в свою очередь, считается фактором риска развития рака шейки матки.
- Повышается риск развитие бесплодия. Инфекция и воспаление — одни из ведущих его причин.
- Внутриутробное инфицирование плода часто происходит на фоне нарушений интимной микрофлоры у беременных.
- Возрастает риск привычного невынашивания беременности и других акушерских патологий.
- Риск развития плацентарной недостаточности с задержкой развития плода и формированием патологического течения беременности.
- Риск преждевременных родов.
Дисбиоз может стать причиной развития серьёзных патологий внутренних органов. У инфекций существует способность распространяться вертикально: от слизистой наружной интимной области на внутренние оболочки органов малого таза (шейку матки и матку, в фаллопиевы трубы), на слизистую мочевого пузыря и мочевыводящих путей, в брюшную полость. Поскольку эти органы близко расположены, их слизистые имеют сходное строение и восприимчивы к одинаковым микроорганизмам.
Бактерии Gardnerella vaginalis создают на поверхности эпителия влагалища особые биопленки, чтобы «защитить» себя от воздействия антибиотиков. Такие биопленки являются очагами хронической инфекции, именно поэтому так часто возникают рецидивы бактериального вагиноза1.
Даже простой перечень возможных рисков при нарушении интимной микрофлоры, показывает: эти симптомы нельзя оставлять без внимания!
Как восстановить интимную микрофлору
Два шага к комфорту
Чтобы подавить рост патогенных бактерий и восстановить баланс нарушенной микрофлоры, необходимо действовать в 2 этапа:
Схема лечения бактериального вагиноза:
- Прием противомикробных препаратов для подавления патогенной флоры.
- Прием пробиотика с лактобактериями для восстановления нормальной микрофлоры влагалища и профилактики рецидивов дисбиоза.
Лактожиналь ® — это лекарственный препарат на основе штамма лактобактерий Lactobacillus casei rhamnosus Doderleini (Lcr).
- Лактобактерии Лактожиналь ® разрушают биопленки патогенных бактерий и образуют собственную защитную биопленку на поверхности эпителия влагалища, снижая риск рецидивов заболевания.
- Лактобактерии Lcr подавляют рост условных патогенов (Gardnerella vaginalis, P.bivia) с первых часов терапии. Уже через сутки применения лактобактерии Lcr восстанавливают pH влагалища, помогая нормализовать интимную микрофлору.
- Лактобактерии Лактожиналя полностью подавляют рост грибов рода Candida на вторые сутки, не повышая риск развития «молочницы».
- Лактожиналь ® рекомендован для предродовой подготовки у беременных женщин, входящих в группу риска в отношении бактериального вагиноза.
Лактожиналь — это препарат № 1 для нормализации микрофлоры по количеству назначений среди врачей-гинекологов* (*при диагнозах бактериальный вагиноз и вульвовагинальный кандидоз (при наличии выделений. На основе данных аналитической базы Proxima в
В результате применения препарата Лактожиналь после антимикробной терапии на 90% снижается вероятность рецидивов бактериального вагиноза.
Лактобактерии, входящие в препарат Лактожиналь, рекомендованы Российским обществом акушеров-гинекологов (2019) для использования с целью второго этапа терапии бактериального вагиноза и с целью профилактики рецидивов вульвовагинального кандидоза.
Свечи для восстановления микрофлоры

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Восстановление влагалищной микрофлоры обычно проводится при помощи вагинальных свечей. Такие препараты не менее эффективны, чем таблетки, и содержат те же компоненты (но в меньших концентрациях). Свечи для восстановления микрофлоры действуют местно, поэтому обеспечивают более быстрый лечебный эффект.

[1], [2], [3]
Показания к применению свечей для восстановления микрофлоры
Свечи применяются для восстановления влагалищной флоры:
- Перед проведением запланированных гинекологических операций;
- Перед проведением кесарева сечения;
- У беременных, входящих в группу риска возможной вагинальной патологии;
- После системного или местного антибактериального лечения с использованием химиотерапевтических или антимикробных препаратов;
- При влагалищных дисбактериозах.

[4], [5]
Форма выпуска
Наиболее популярными для восстановления влагалищной флоры считаются такие свечи, как «Бифидумбактерин», «Гинофлор», «Лактоцид», «Ацилакт», «Лактожиналь» и пр.
Свечи с лактобактериями для нормализации микрофлоры
В качестве профилактического средства при гинекологических болезнях, которые развиваются вследствие нарушения влагалищной микрофлоры, применяются свечи с лактобактериями. Эти лекарства положительно влияют на местный иммунитет. Результаты исследований выявили, что такие свечи полезны в качестве профилактики ВИЧ, так как способствуют активизации защитных сил самых уязвимых для этой инфекции клеток, а также нормализуют уровень РН влагалища.
Свечи с лактобактериями устраняют зуд, дискомфорт и сухость во влагалище, возникающие во время беременности или в результате частых спринцеваний. Ликвидируя патогенные организмы, они способствуют быстрому выздоровлению.
Если у пациентки наблюдается бактериальный вагиноз, развившийся в результате стресса, расстройства иммунной системы, гормонального сбоя или приёма антибиотиков, ей могут быть назначены суппозитории с лактобактериями (такие, как Лактобактерин или Лактонорм). Эти препараты стабилизируют микрофлору, восполняя недостаток полезных микроорганизмов, погибших под негативным влиянием внешних раздражителей.
Свойства свечей для восстановления микрофлоры рассматриваются на примере препаратов Ацилакт и Гинофлор.

[6]
Фармакодинамика
Ацилакт имеет сильную антагонистическую активность по отношению к условно-патогенным и патогенным бактериям – это кишечные палочки (энтеропатогенные), стафилококки, а также протей. Такое лекарственное воздействие помогает восстанавливать бактериоценоз женских гениталий.
Фармакокинетика
После ввода свечи во влагалище начинается воздействие эстриола и сухих бактерий. Исследование по абсорбции эстриола из лекарства проводилось у женщин, находящихся в постменопаузе. При повторном введении свечи показатель концентрации в плазме эстриола равнялся аналогичному показателю внутреннего несвязанного эстриола. Через 12 дней использования Гинофлора (по 1 свече в сут.) показатели максимальной насыщенности несвязанного эстриола в кровяной плазме были одинаковыми с исходными цифрами. Это говорит о том, что системная абсорбция препарата отсутствует.
Использование этих суппозиториев никак не сказывается на концентрации половых гормонов эстрадиола и эстрона в кровяной плазме, так как эстриол сам по себе – это конечный продукт процесса обмена этих веществ.

[7], [8], [9], [10]
Способ применения и дозы
Свечи Бифидумбактерин необходимо вводить во влагалище 2-3 р./сут. Продолжительность лечебного курса зависит от того, как изменяется микрофлора. В среднем он длится примерно 7-10 дней.
Гинофлор вводится глубоко во влагалище из положения лёжа с немного согнутыми в коленях ногами. Процедуру рекомендуется выполнять перед сном. Для стабилизации влагалищной микрофлоры после комплексного или местного использования различных антимикробных лекарств или антибиотиков требуется ежедневно вводить 1-2 свечи в течение 6-12 дн.
Суппозитории Лактожиналь для стабилизации влагалищной микрофлоры после процесса лечения бактериального вагиноза применяют в такой дозировке – 2 свечи ежедневно (с утра и вечером) на протяжении 7 дней либо 1 свеча в день на протяжении 14 дн (этот метод обычно используют пациентки, недавно перенёсшие процесс антибактериального лечения).
Лактобактерин используют для стабилизации микрофлоры после устранения молочницы – по 1 свече дважды в сутки нужно вводить как минимум 10 дней. Повторный курс нужно проводить в течение 3-4 месяцев, делая перерывы в 10-20 сут.

[13], [14], [15], [16], [17]
Использование свечей для восстановления микрофлоры во время беременности
Дисбаланс влагалищной флоры нередко сопровождает беременных, а к процессу лечения этой проблемы в этом случае нужно подходить с особой тщательностью, так как множество лекарств в таком положении нельзя применять. Но при этом инфекционные заболевания нужно лечить быстро, так как они могут негативно повлиять на беременность и плод.
Сейчас фармацефтическая промышленность изготовляет новые лекарственные препараты (в виде суппозиториев), помогающие восстанавливать влагалищную микрофлору, которые совершенно безопасны как для здоровья матери, так и для здоровья её малыша. Для беременных подходят свечи Тержинан, Нистатин, а также Полижинакс. С некоторыми предосторожностями может назначаться Клиндамицин. Восстановить баланс полезных бактерий помогают такие препараты, как Бифидумбактерин и Лактобактерин.
Противопоказания
Свечи противопоказаны в таких случаях:
- При индивидуальной гиперчувствительности к действующим лекартсвам лекарства;
- При эстрогенозависимых злокачественных опухолях в матке, груди, влагалища либо яичниках (уже диагностированных, имеющихся в анамнезе, либо при наличии подозрения на них);
- Эндометриоз (в случае подозрений на него либо уже диагностированный);
- При имеющих неизвестное происхождение влагалищных кровотечениях;
- Девушкам, не начавшим жить половой жизнью;
- При неизлеченной гиперплазии эндометрия.

[11]
Побочные действия свечей для восстановления микрофлоры
Суппозитории сами по себе не имеют побочных эффектов, но так как каждый организм индивидуален, у некоторых людей может наблюдаться аллергия на них. Среди таких реакций – краснота в области гениталий, жжение, зуд, обильные выделения.

[12]
Взаимодействия с другими препаратами
Свечи Ацилакт разрешено применять в сочетании с противовирусными, антимикробными, а также иммуномодулирующими лекарствами. Приём этого препарата вместе с интравагинальными антибиотиками не рекомендуется.
Так как лактобактерии ацидофильные легко поддаются воздействию большинства антибактериальных препаратов (как системных, так и местных), совместное использование может значительно снизить эффективность свечей Гинофлор. Также не следует использовать это лекарственное средство совместно со спермицидными препаратами.

[18], [19]
Условия хранения
Вагинальные суппозитории обычно хранятся в условиях температуры в пределах +2/+10 градусов Цельсия. Их нельзя замораживать.

[20]
Срок годности
Свечи для восстановления микрофлоры разрешено использовать в течение 1-3 лет с момента изготовления.

[21]
Дисбактериоз влагалища
Дисбиоз влагалища – это изменение состава микрофлоры слизистых оболочек наружных половых органов у женщины. При обычных условиях, микробиом влагалища формируют различные штаммы бактерий: бифидобактерии, лактобактерии, пропионовокислые бактерии, уксуснокислые бактерии, грибковая флора и т.д. Абсолютное большинство этих микроорганизмов относится к полезной флоре, но определенный процент составляют и условно-патогенные микробы.
Под воздействием агрессивных факторов (заболевания, прием антибиотиков, нарушение гигиены) баланс микрофлоры нарушается, что приводит к активному размножению патогенных и условно-патогенных бактерий и грибков. Чаще всего увеличивается количество бактерий Gardnerella vaginalis и развивается бактериальный вагиноз (Ганднереллез), или микроскопических грибов Candida albicans, что вызывает кандидозный вагинит (молочница).
Важнейшим звеном в комплексном лечении дисбактериоза влагалища является применение пробиотиков, которые эффективно восстанавливают микрофлору. При дисбактериозе влагалища специалисты НПК «О.Д. Пролисок» рекомендуют применение мультипробиотиков СИМБИТЕР-2®, а также продуктов функционального питания СИМБИВИТ®.
Почему возникает нарушение микрофлоры у женщин?
Влагалищный дисбактериоз развивается по ряду причин:
- Изменение гормонального статуса – в период полового созревания, беременности, родов, после прерывания беременности, в преклимаксе и климаксе;
- Инфекционные заболевания – как половой системы, так и других систем;
- Сопутствующие заболевания – связанные с нарушением стула, сахарный диабет, системные заболевания соединительной ткани;
- Нерегулярная гигиена;
- Частая смена половых партнеров;
- Стрессы;
- Переохлаждение и прочее.
Дисбактериоз во влагалище обычно связан сразу с несколькими факторами, так как иммунная система женщины долгое время способна самостоятельно регулировать состав микробиома.

Дисбактериоз влагалища после антибиотиков
Дисбактериоз влагалища после антибиотиков гинекологи часто выделяют как отдельную патологию. В данном случае, нарушение микрофлоры у женщин напрямую связано с агрессивным действием антибиотиков и противогрибковых препаратов, имеющих широкий спектр подавляющей активности.
Степень выраженности дисбиоза зависит от вида антибиотика, иммунного статуса женщины, питания, гигиены и других факторов. В большинстве случаев симптомы можно быстро устранить с помощью мультипробиотиков с живыми бактериями, таких, как СИМБИТЕР-2®.
Симптомы нарушения микрофлоры влагалища
Дисбактериоз вагинальный сопровождается различными неприятными симптомами:
- Патологические выделения из влагалища – белого, желтого, серого цвета, которые постепенно становятся более вязкими;
- Неприятный запах;
- Жжение, зуд во влагалище;
- Нарушение мочеиспускания;
- Появление болезненных ощущений при половом акте.
В некоторых случаях, дисбактериоз влагалища может протекать бессимптомно, что несет потенциальную угрозу для репродуктивного здоровья женщины. Вследствие хронического дисбактериоза нарушается менструальный цикл, изменяется гормональный статус, из-за чего возникают трудности с зачатием ребенка.

Диагностика дисбактериоза влагалища
Дисбактериоз в гинекологии диагностируется на основании осмотра специалиста, который устанавливает наличие основных симптомов патологии, а также лабораторных методов:
- Микроскопия – быстрое исследование путем окрашивания полученного мазка;
- Бактериоскопия – более длительное исследование, при котором флору из мазка помещают на питательную среду, а спустя несколько дней/недель исследуют под микроскопом;
- Аминовый тест – быстрый вариант диагностики, в ходе которого к выделениям добавляют гидроксид калия. Если появляется «рыбный» запах, тест считается положительным;
- ПЦР – дополнительный метод, который используется при неэффективности более простых;
- Измерение рН, экспресс тесты на флору.
В большинстве случаев, вагинальный дисбактериоз довольно легко подтверждается в лаборатории, после чего сразу назначается курс лечения.
К чему приводит вагинальный дисбактериоз?
Вагинальный дисбактериоз – это не просто изменение баланса флоры, это серьезная патология, которая при несвоевременном лечении может привести к различным осложнениям и даже хроническим заболеваниям у женщины.
К осложнениям относят:
- Цервицит – воспаление канала шейки матки;
- Уретрит – воспаление мочеиспускательного канала;
- Эндометрит – воспаление эндометрия (внутренней оболочки матки);
- Сальпингоофорит – воспаление яичников и маточных труб;
- Бесплодие – снижение репродуктивной функции на фоне острых и хронических воспалительных процессов половых органов женщины.
Если Вы заметили первые симптомы дисбактериоза влагалища, рекомендуем сразу обратиться за помощью к специалисту, а также начать использовать мультипробиотики для женщин СИМБИТЕР-2®, которые заметно ослабляют проявления дисбиоза еще до начала применения антибиотиков.

Профилактика дисбактериоза влагалища
«Болезнь лучше предупредить, чем лечить» – легендарная цитата Гиппократа, древнегреческого врача, которая актуальна и по сей день. Профилактика дисбактериоза влагалища заключается в соблюдении простых, но очень действенных способов:
- Пробиотики – препараты с живыми бактериями должны быть использованы женщиной в «критические периоды», когда риск развития дисбиоза значительно повышается, например, во время беременности, лактации, при приеме антибиотиков, при менопаузе;
- Соблюдение нормальной гигиены – при нерегулярных гигиенических процедурах на слизистых оболочках увеличивается количество патогенных микроорганизмов;
- Питание и контроль уровня сахара – ежедневное употребление пребиотиков (пищи для бактерий) существенно снижает риск дисбактериоза влагалища. К пребиотикам относят: молочнокислые продукты, хлеб, злаковые, фрукты, овощи, бобы. Высокий уровень сахара также является факторов развития дисбиотических нарушений, его уровень необходимо регулярно контролировать;
- Постоянный половой партнер – нарушение микрофлоры влагалища нередко развивается при частой смене партнеров, а также отказе от барьерной контрацепции;
- Регуляция работы кишечника – дисбактериоз кишечника = вагинальный дисбактериоз. Эти патологии тесно связаны, поэтому, соблюдение диеты и налаживание регулярного стула – залог успешной профилактики дисбиоза.
Как лечат дисбактериоз в гинекологии?
Дисбактериоз влагалища необходимо лечить при появлении первых симптомов, откладывание терапии может усугубить дисбиотические и метаболические нарушения и привести к хронизации процесса.
Дисбактериоз в гинекологии лечат комплексно:
- Устранение провоцирующего фактора – то есть, изменение образа жизни, налаживание питания, сексуальной жизни;
- Антибактериальная, противогрибковая терапия – применение лекарств, подавляющих инфекции половых путей;
- Пробиотикотерапия – эффективный метод восстановления нормальной микрофлоры влагалища.
Мультипробиотики СИМБИТЕР-2® для устранения дисбактериоза влагалища
Мультипробиотик СИМБИТЕР-2® – это уникальный комплекс живых бактерий, идеально сбалансированный и адаптированный под нужды женского организма.
В состав СИМБИТЕР-2® входят:
- Лактококки, лактобациллы;
- Бифидобактерии;
- Пропионовокислые бактерии;
- Уксуснокислые бактерии.
СИМБИТЕР-2® уже более 20 лет активно применяется в акушерстве и гинекологии для профилактики и лечения вагинального дисбактериоза. Признаки дисбактериоза влагалища эффективно устраняются с первых дней пробиотикотерапии СИМБИТЕР-2®, а общая рекомендованная продолжительность курса составляет от 14 до 30 дней.
Купить мультипробиотики СИМБИТЕР-2®, для лечения дисбиоза Вы можете прямо на нашем сайте либо в аптеках-партнерах компании «О.Д. Пролисок». Мы осуществляем доставку продукции по Киеву и Киевской области. Если Вы хотите получить консультацию специалиста по пробиотикотерапии, свяжитесь с нами по телефону или посетите офис НПК «О.Д. Пролисок» в Киеве.
Часто задаваемые вопросы про дисбактериоз влагалища:
✅ Какие основные причины нарушения микрофлоры во влагалище?
Дисбактериоз влагалища возникает преимущественно из-за инфекционных заболеваний, нарушения гормонального фона, беспорядочной половой жизни, а также после приема антибиотиков.
✅ Обязательно ли применять пробиотики, если нарушена микрофлора влагалища?
Клинические исследования показывают, что дисбактериоз влагалища необходимо лечить, используя комплекс препаратов: антибиотики, противогрибковые средства для устранения инфекции, пробиотики – для восстановления нормальной флоры.
✅ Чем СИМБИТЕР-2® отличается от других пробиотиков?
СИМБИТЕР-2® – это сбалансированный мультипробиотик, который специально разработан для восстановления женской микрофлоры. Он содержит все необходимые виды живых бактерий, может применяться параллельно с антибиотиками, а также подходит для беременных и кормящих женщин.
✅ Как долго нужно применять лекарства от дисбактериоза влагалища?
Дисбактериоз шейки матки и влагалища в среднем лечится от 10 до 14 дней с помощью антибиотиков и/или противогрибковых средств. Пробиотики применяются совместно с основной терапией не менее 14 дней, а для лучшего эффекта – до 4-х недель.
✅ Как получить консультацию специалиста по пробиотикотерапии?
Любое лечение необходимо проводить согласно рекомендациям и под наблюдением врача. Специалисты НПК «О.Д. Пролисок» готовы проконсультировать пациентов любого населенного пункта Украины о составе и свойствах мультипробиотиков группы Симбитер. Обратиться за профессиональной помощью Вы можете в телефонном режиме либо в офисе компании в Киеве.
Дисбактериоз влагалища

Дисбактериоз влагалища (синоним – вагинальный дисбиоз) – это заболевание, характеризующееся нарушением микрофлоры и повышением уровня pH. Распространенность составляет до 60%, т.е. в той или иной степени с этой проблемой сталкивается большинство женщин.
Причины дисбактериоза влагалища
Микрофлора влагалища здоровой женщины приблизительно на 95% состоит из лактобактерий. Около 5% составляют все остальные микроорганизмы, в том числе бифидобактерии и условно-патогенные бактерии, включая микоплазмы, гарднереллы, грибы рода Candida. Однако в различные периоды жизни микрофлора влагалища меняется. Так, при беременности возрастает численность бифидобактерий, а у девочек до начала менархе преобладают микро- и анаэробные бактерии. Показатель pH при нормальных условиях не превышает 4,5.
В случае резкого изменения баланса (снижения количества лактобактерий и увеличения условно-патогенных микроорганизмов) развивается дисбактериоз. В этом случае в микрофлоре преобладает анаэробная бактериальная флора, а уровень pH возрастает до 5–6. Происходит это при благоприятных для патогенных организмов условиях, к которым относятся:
- гормональные изменения;
- передающиеся половым путем заболевания;
- беспорядочные или незащищенные половые контакты;
- инфекционные или воспалительные заболевания половых органов;
- злоупотребление спринцеванием;
- ношение синтетического нижнего белья;
- переохлаждение;
- вредные привычки (курение, прием алкоголя или наркотических веществ);
- сильные стрессовые потрясения;
- дисбактериоз кишечника, дисфункция пищеварительной системы;
- глистные инвазии;
- несоблюдение правил личной гигиены;
- постоянное применение ежедневных прокладок;
- неправильное использование гигиенических прокладок (несвоевременная замена);
- резкая смена климата;
- неправильно подобранные контрацептивы;
- частое применение антибактериального мыла;
- снижение иммунитета.
Дисбактериоз влагалища у девочки до начала половой жизни может быть вызван колебаниями гормонального фона и становлением менструальной функции. Также вагинальный дисбиоз бывает следствием анатомических особенностей строения девственной плевы.
Симптомы дисбактериоза влагалища
На начальном этапе патологический процесс протекает бессимптомно. Иногда незначительно меняется характер выделений, но женщины не придают этому значения.
Наиболее распространенными признаками дисбактериоза влагалища, который прогрессирует, являются:
- жжение и зуд в промежности;
- отечность и покраснение слизистой;
- желтовато-белые выделения со зловонным гнилостным запахом.
Часто женщины с вагинальным дисбиозом жалуются на дискомфорт и боль во время полового акта.
В случае присоединения воспалительного процесса выделения приобретают гнойный характер, появляются рези при опорожненияи мочевого пузыря. Возможно повышение температуры тела. Воспаление чаще всего возникает у девственниц, поскольку из-за девственной плевы нормально не выводятся образующиеся выделения.
Диагностика дисбактериоза влагалища
При бессимптомном течении болезнь часто диагностируется случайно во время планового гинекологического осмотра. Женщинам с характерными симптомами назначается бактериологический посев мазка на вагинальную микрофлору.
Наличие двух из перечисленных ниже критериев почти всегда означает вагинальный дисбиоз:
- Отсутствие лактофлоры в мазках, окрашенных по Грамму, наличие ключевых клеток.
- Положительный результат аминотеста (гнилостный запах у мазков, смешанных со специальным реактивом).
- Повышенный уровень pH по результатам pH-метрии.
В некоторых случаях для подтверждения диагноза назначают следующие анализы на дисбактериоз влагалища: бакпосев на питательную среду (посев на флору), ПЦР на инфекции, лазерную корреляционную спектроскопию, чувствительность возбудителя к антибактериальным средствам и др.
Также проводят дифференциальную диагностику с аллергией, кандидозом, воспалительными заболеваниями половой системы, инфекциями, передающимися половым путем, бактериальным вагинозом.
Лечение дисбактериоза влагалища
Чтобы терапия была эффективной, нужно ликвидировать факторы риска, провоцирующие патологический процесс.
Лечение проводится в два этапа: сначала назначают препараты, убивающие патогенные микроорганизмы, затем – средства, восстанавливающие естественную микрофлору влагалища.
Схема лечения дисбактериоза влагалища основана на комплексном подходе и включает следующие медикаменты:
- Местные антисептики. Они подавляют рост бактерий, снижают повышенный рН влагалища. Например, Вагинорм-С, Бетадин, Гексикон, Йовидокс, Флуомизин.
- Эубиотики. Они восстанавливают нормальную микрофлору влагалища, воздействуют на условно-патогенные бактерии. Например, Ацилакт, Экофемин, Бифидумбактерин, Бифилиз, Лактобактерин.
В большинстве случаев свечи от дисбактериоза влагалища (местное лечение) дают хорошие результаты. Однако в некоторых случаях требуется одновременный пероральный прием лекарств.
Как правило, врач в индивидуальном порядке подбирает пациентке иммуномодуляторы – препараты от дисбактериоза влагалища, повышающие местный иммунитет. Нарушение микрофлоры почти всегда взаимосвязано со снижением местного или общего иммунитета, поэтому его коррекция является важной частью полноценного лечения. В противном случае дисбактериоз может быстро вернуться.
Для усиления медикаментозной терапии дополнительно назначают фитотерапию: лечебные тампоны, ванночки и спринцевания.
При отсутствии болезней, передающихся половым путем, лечение полового партнера женщины не требуется, но весь период терапии необходимо пользоваться барьерными контрацептивами (презервативами). При наличии таких заболеваний обязательно необходимо назначение пероральных антибиотиков.
Полноценная терапия дисбактериоза влагалища при беременности невозможна из-за потенциального негативного влияния на здоровье плода. Поэтому проводят симптоматическое лечение, чтобы устранить неприятные проявления заболевания, а полноценный курс назначают после родов.
Хронический дисбактериоз влагалища у женщин целесообразно лечить параллельно с дисбиозом кишечника. При частых рецидивах болезни хранилищем патогенных микроорганизмов, особенно Candida, как правило, становится желудочно-кишечный тракт. Тогда признаки вагинального дисбактериоза подобны симптомам кишечного дисбиоза – белые выделения творожистой консистенции. Отмечено, что почти у всех пациенток с хронической формой заболевания выявляются идентичные штаммы влагалищных и желудочно-кишечных бактерий.
Профилактика
Профилактические мероприятия включают отказ от вредных привычек, ношения синтетического нижнего белья, незащищенных половых контактов, бесконтрольного приема антибиотиков. Каждой девушке и женщине необходимо соблюдать правила личной гигиены и регулярно посещать гинеколога.
Осложнения
Дисбактериоз – неприятное заболевание, требующее комплексного лечения. Ценой легкомысленного отношения могут стать серьезные осложнения – цервицит, эндометрит, уретрит, сальпингоофорит. Если болезнь возникла во время беременности, есть риск развития плацентарной недостаточности, внутриутробного инфицирования, гнойно-септических осложнений в послеродовом периоде.
Часто задаваемые вопросы
Какие ощущения вызывает вагинальный дисбиоз?
Из неприятных проявлений стоит отметить зуд половых органов, гнилостный запах выделений.
Из-за чего появляется вагинальный дисбиоз?
В основном заболевание возникает из-за несоблюдения личной гигиены. Некоторые женщины неправильно пользуются гинекологическими тампонами и прокладками. Также причина может крыться в снижении местного или общего иммунитета.
Сколько длится лечение?
Полный курс занимает около 3 недель.
Какие свечи эффективны при дисбактериозе влагалища?
Гексикон, Вагинорм-С, Флуомизин, Бифидумбактерин, Ацилакт, Лактобактерин.
Внимание! Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. Наш сайт не несет ответственности за последствия, вызванные использованием размещенной на нем информации.
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 9-1-1. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!
Новые аспекты в лечении вагинальных дисбиозов

Микрофлора кишечника в настоящее время рассматривается как самостоятельный дополнительный многоклеточный орган, играющий важную роль в обеспечении гомеостаза организма человека. Общая численность микроорганизмов, обитающих в различных отделах человеческого организма, составляет 10 15 (100 трлн), что на 2 порядка больше, чем количество клеток собственно организма человека. Вес микрофлоры составляет 5–6% веса организма. На питание микрофлоры расходуется около 20% питательных веществ, поступающих в кишечник, и 10% вырабатываемой организмом энергии. Связанная с человеком микробиота представлена более чем 40 000 бактериальных штаммов из 1800 родов, которые содержат до 10 млн отличающихся от человека генов.

Кишечная микрофлора состоит из двух взаимосвязанных популяций: полостной и пристеночной (мукозной) микрофлоры.
Основная функция пробиотических препаратов в гинекологии заключается в поддержании базового компонента нормобиоты, а не в колонизации влагалища случайной или транзиторной микрофлорой, приоритетное место продолжают занимать пробиотики на основе живых клеток молочно-кислых бактерий родов Lactobacillus и Bifidobacterium, ключевая роль которых в функциональной активности физиологического биоценоза влагалища и в регуляции его состава убедительно доказана.
В состав ряда пробиотиков входят грамположительные анаэробные бактерии рода Bifidobacterium spp., которые хотя и не являются резидентной флорой во влагалищном биотопе, но высеваются примерно у каждой 10-й здоровой женщины.
Бифидобактерии обладают антагонистической активностью против широкого спектра патогенных и условно-патогенных бактерий, синтезируют витамины группы В (B1, B2 и др.) и витамин К. Бифидобактерии являются одними из основных представителей микрофлоры ЖКТ: совершая в составе пероральных форм пробиотиков пассаж по кишечнику, могут колонизировать влагалище.
Lactobacillus acidophilus, которая встречается в пищеварительном тракте и вагине человека и некоторых других млекопитающих, является одним из видов гомоферментативных бактерий рода Lactobacillus, которые производят только молочную кислоту, в связи с чем и получила свое родовое название от лат. lacto- — «молоко» и bacillus — «палочка» и видовое название от acidum — «кислота» и «philus» — «любить». Эта бактерия выживает в более кислых средах, чем другие виды (pH 4–5 и меньше) и оптимально растет при температурах около 30 градусов Цельсия.
Основу ряда пробиотических препаратов составляют штаммы, полученные в результате промышленного культивирования штаммов лактобацилл, выделенных из урогенитальной зоны здоровых женщин (L.rhamnosus GR-1, L.rhamnosus 35, L.reuteri RC-14).
Штамм L.rhamnosus GR–1 выделен из дистальных отделов уретры, штамм L.reuteri RC–14 – из влагалища здоровых женщин. Оба штамма обладают выраженными адгезивными эффектами в отношении вагинальных эпителиоцитов, продуцируют перекись водорода и бактериоциноподобные вещества как при местном применении, так и при пероральном приеме. Согласно данным доклинических и клинических исследований, способны подавлять размножение и и адгезию условно патогенных и патогенных микроорганизмов урогенитального тракта, как E.coli, Enterococcus faecalis, Klebsiella pneumoniae, Staphilococcus epidermidis, Gardnerella vaginalis, Streptococcus B, Candida albicans, и др. (2).
Оба штамма адгезируют к уроэпителиальным клеткам и ингибируют рост и адгезию уропатогенов, GR-1 устойчив к спермициду ноноксинолу-9, а RC-14 продуцирует перекись водорода. Штамм GR-1 более пригоден для применения при инфекциях влагалища, чем L. rhamnosus GG, так как после инстилляции значительно дольше сохраняется во влагалище и способен его колонизировать.
В состав лекарственного препарата эти штаммы входят в равной пропорции. Доказано, что оба штамма обладают высокими адгезивными свойствами, то есть они способны к активной фиксации на клетках вагинального эпителия и успешному размножению.
Так как штаммы L.rhamnosus GR–1 и L.reuteri RC–14 сохраняют жизнеспособность после прохождения через ЖКТ, они обладают высокой колонизационной способностью как в ЖКТ, так и во влагалище, являются представителями нормофлоры влагалища. Препараты, содержащие данные штаммы, являются препаратами выбора для нормализации вагинальной микрофлоры среди пробиотиков для перорального приема.
В настоящее время результаты исследований ученых позволяют рассматривать бактериальную транслокацию из желудочно-кишечного тракта в качестве естественного защитного механизма: микроорганизмы, вегетирующие только в толстой кишке, при определенных ситуациях могут появиться в тонком кишечнике, что приводит к развитию физиологического дисбиоза с последующим проникновением микроорганизмов в кровь через участки физиологической десквамации и межклеточные щели слизистой оболочки желудка и верхних отделов тонкого кишечника.(3,4)
В физиологических условиях бактериальная транслокация включает в себя Sampling (активный захват микроорганизмов) с участием фагоцитирующих клеток и опсонических гуморальных факторов (комплемент, антитела и др.). Взаимодействие микробиоты с лимфоидной тканью, в том числе с Пейеровыми фолликулами, во многом зависит от способности М-клеток к фагоцитозу (1,2).
Для преодоления кишечного барьера и активизации механизма транслокации титр колонизационного пула микроорганизмов должен достигать 10 9 КОЕ (1,2).
Бактериальная транслокация на сегодняшний день представляет собой важный фактор связи между кишечником матери, молочными железами, грудным вскармливанием и осуществлением передачи комменсальных кишечных микроорганизмов новорожденному.
Большинство бифидобактерий, колонизирующих кишечник новорожденных, представлены материнскими штаммами бифидобактерий, присутствующих в грудном молоке. Преобладающими видами бифидобактерий являются B. longum (77% случаев), B. bifidum (26%), B. catenulatum (15%) и B. breve.
В исследовании Cianci A. с соавт. (9) проведено изучение эффективности применения L. rhamnosus/reuteri, вводимых перорально по 2 таблетки в сутки в течение 15 дней в лечении и профилактике бактериального вагиноза, профилактике рецидивов. Согласно полученным результатам, 92% пациенток имели полную реколонизацию лактобактерий, что, по мнению авторов, имеет значение в профилактике рецидивов, поскольку происходит восстановление вагинальной экосистемы.
Результаты исследования подтверждают, что пробиотические штаммы L. rhamnosus GR-1 и L. reuteri RC-14 способны подавлять рост C. albicans и в ряде случаев оказывать фунгицидное действие на грибок (18).
Несмотря на то что наиболее распространенным возбудителем кандидоза остается C.albicans, за последние 15–20 лет отмечено значительное увеличение числа инфекций, вызываемых C.tropicalis, C.parapsilosis, C.glabrata и C.krusei. В исследовании Chew S.Y. с соавт. (19) обнаружена выраженная антагонистическая активность пробиотических штаммов L. rhamnosus GR-1 и L. reuteri RC-14 в отношении всех протестированных штаммов C. glabrata. Лактобациллы проявляли противогрибковые эффекты, в т.ч. связанные с их способностью к агрегации. В присутствии штаммов L. rhamnosus GR-1 и L. reuteri RC-14 зафиксировано прекращение роста и гибель клеток C. glabrata.
Эффективность данной комбинации в восстановлении вагинального биоценоза при пероральном применении изучена в многоцентровом двойном слепом рандомизируемом плацебо-контролируемом исследовании, в которое были включены женщины с лабораторно подтвержденным вагинальным дисбиозом (бактериальный вагиноз, кандидозный вульвовагинит, микст-инфекция) или трихомонадным вагинитом. Пациентки основной группы перорально принимали капсулы с L. rhamnosus GR-1 и L. reuteri RC-14, пациентки контрольной группы получали плацебо. Длительность приема препарата/плацебо 6 нед. При трихомонадном вагините назначили метронидазол в дозе 2 г per os однократно. Контрольное обследование (окраска вагинальных мазков по Граму) проводили через 6 и 12 нед. Восстановление вагинальной микробиоты через 6 недель подтвердилось у 40 пациенток исследования (26,9%) в группе плацебо и у 243 (61,5%) – в группе с пробиотиками (p
Заключение
В настоящее время результаты исследований ученых позволяют рассматривать бактериальную транслокацию из желудочно-кишечного тракта в качестве естественного защитного механизма. Экспериментальное подтверждение этого процесса получено с применением гнотобиологических моделей взаимодействия макроорганизма хозяина с микробиотой, которые продемонстрировали проникновение микроорганизмов через кишечный барьер, что сопровождалось транзиторной бактериемией.
Вагинальные дисбиозы достаточно часто сочетаются с дисбиозом пищеварительного тракта. В данной ситуации пероральный прием пробиотиков при влагалищном дисбиозе имеет свои плюсы за счет параллельной коррекции состава кишечного биоценоза (10, 11, 12). Желудочно-кишечный тракт представляет собой важнейший элемент иммунной системы, дисбаланс в котором создает условия для развития иммунодефицитных состояний, являющихся фоном для развития хронических воспалительных заболеваний половых органов и их рецидивов. Анатомическая близость двух биотопов способствует проникновению микроорганизмов из кишечника во влагалище. Как правило, у 6 из 10 женщин, имеющих нарушение вагинальной микробиоты, обнаруживается также дисбиоз кишечника, а у 71 % женщин, страдающих бактериальным вагинозом, выявляется дисбиоз желудочно-кишечного тракта, т.е. эти два биотопа взаимосвязаны, и следует предположить единый дисбиотический процесс в организме с доминирующим проявлением в том или ином биотопе. Целесообразной является реализация концепции комплексного подхода, сочетающего своевременную коррекцию микроэкологических нарушений одновременно в двух биотопах, профилактику дисбиозов кишечника и влагалища.
Так как штаммы L.rhamnosus GR–1 и L.reuteri RC–14 сохраняют жизнеспособность после прохождения через ЖКТ, они обладают высокой колонизационной способностью как в ЖКТ, так и во влагалище, являются представителями нормофлоры влагалища. Препараты, содержащие данные штаммы, являются препаратами выбора для нормализации вагинальной микрофлоры среди пробиотиков для перорального приема. Примером такого продукта являются капсулы Вагилак, которые имеют удобную пероральную форму приема и могут применяться у женщин и девочек с 10 лет.
Список литературы:
1. Г.И. Подопригора1, 2, Л.И. Кафарская1, Н.А. Байнов1, А.Н. Шкопоров1Бактериальная транслокация из кишечника: микробиологические, иммунологические и патофизиологические аспекты. Вестник РАМН, 2015, 70(6)
2. Назаренко Л.Г., Соловьева Н.П. Применение орального пробиотика как альтернативная клиническая стратегия профилактики акушерских и перинатальных инфекций //Здоровье женщины. – 2013 – № 6 (82). – С.91-96
3. Owens W.E., Berg R.D. Bacterial translocation from gastrointestinal tracts thymectomized micе.—Current Microbiology, 1982; 7(iss.3): 169-134.
4. И.Ю. Чичерин, И.П. Погорельский, И.А. Лундовских, И.В. Дармов, К.Е. Гаврилов, А.С. Горшков, А.И. Маньшин. Транслокация кишечной микробиоты. Журнал Международной медицины Оториноларингология / Аллергология / Иммунология / Инфекционные заболевания / 2016 / № 2(19), стр 87-99
5. Г.И. Подопригора1, 2, Л.И. Кафарская1, Н.А. Байнов1, А.Н. Шкопоров1Бактериальная транслокация из кишечника: микробиологические, иммунологические и патофизиологические аспекты. Вестник РАМН, 2015, 70(6)
6. Hase K, Kawano K, Nochi T, Pontes GS, Fukuda S, Ebisawa M, et al. Uptake through glycoprotein 2 of FimH(+) bacteria by M cells initiates mucosal immune response. Nature. 2009;462(7270):226–230 doi: 10.1038/nature08529.
7. Ohno H, Hase K. Glycoprotein 2 (GP2): grabbing the FimH bacteria into M cells for mucosal immunity. Gut Microbes. 2010;1(6):407-410 doi: 10.4161/gmic.1.6.14078.
8. Gronlund MM, Gueimonde M, Laitinen K, Kociubinski G, Gronroos T, Salminen S, et al. Maternal breast-milk and intestinal bifidobacteria guide the compositional development of thе Bifidobacterium microbiota in infants at risk of allergic disease. Clin Exp Allergy. 2007;37(12):1764–1772. doi: 10.1111/j.1365-2222.2007.02849.x.
9. Cianci A., Giordano R., Delia A., et al. Efficacy of Lactobacillus Rhamnosus GR-1 and of Lactobacillus Reuteri RC-14 in the treatment and prevention of vaginoses and bacterial vaginitis relapses. Minerva Ginecol. 2008;60(5):369–76.]
10. Köhler G.A., Assefa S., Reid G. Probiotic interference of Lactobacillus rhamnosus GR-1 and Lactobacillus reuteri RC-14 with the opportunistic fungal pathogen Candida albicans. Infect Dis Obstet Gynecol. 2012:636474. Doi: 10.1155/2012/63647(46)4
11. Тихомиров А.Л., Сарсания С.И. Комплаентность при терапии влагалищных дисбиозов. Медицинский совет. 2019;12:146-152. DOI: https://doi.org/10.21518/2079-701X-2019-12-146-152.
12. Кира Е.Ф. Бактериальный вагиноз. – М.:ООО «Медицинское информационное агенство», 2012 -472 с
13. Biagi E., Candela M., Fairwether–Taight S., Franceschi C., Brigidi P. Ageing of human metaorganism: the microbial counterpart //Age. – 2012 – Vol. 34 – P.247–267.
14. Потапов В.А. Пробиотики в гинекологии. Очередная мода или осознанная необходимость (аналитический обзор / В. Потапов // З турботою про жінку. – 2015. – N 1. – С. 10-15
15. Попкова С.М. и др. Микроэкологические сочетания вагинального и кишечного биотопов у женщин с воспалительными заболеваниями нижнего этажа полового тракта и девочек-подростков с дисфункцией яичников БЮЛЛЕТЕНЬ СО РАМН, ТОМ 33, № 4, 2013 стр.77-84
16. Irkitova A.N., Kagan Ya.R., Sergeeva I.Ya. Svoystva, ekologicheskie aspekty i prakticheskoe znachenie atsidofil’noy palochki. 1.Opisanie i mestoobitanie // Aktual’nye problemy tekhniki i tekhnologii pererabotki moloka. – Sib. NII syrodeliya. – Vyp.8. – 2011.– S. 207–212. (in Russian)
17. Mezzasalma V., Manfrini E., Ferri E., Boccarusso M., Di Gennaro P., Schiano I., Michelotti A., Labra M. Orally administered multispecies probiotic formulations to prevent uro-genital infections: a randomized placebo-controlled pilot study. Arch Gynecol Obstet. 2017;295(1):163-172.
18. Cianci A., Giordano R., Delia A., et al. Efficacy of Lactobacillus Rhamnosus GR-1 and of Lactobacillus Reuteri RC-14 in the treatment and prevention of vaginoses and bacterial vaginitis relapses. Minerva Ginecol. 2008;60(5):369–76.]
19. Chew S.Y., Cheah Y.K., Seow H.F., et al. Probiotic Lactobacillus rhamnosus GR-1 and Lactobacillus reuteri RC-14 exhibit strong antifungal effects against vulvovaginal candidiasis-causing Candida glabrata isolates. J Appl Microbiol. 2015;118(5):1180–90. Doi: 10.1111/ jam.12772.
8 правил сохранения здоровья влагалища. Чтобы “не стерлось”…

Врач — гинеколог-эндокринолог, акушер, репродуктолог. Ведущий консультирующий врач в Университетской клинике в Санкт-Петербурге. Стаж 20+ лет. Принимает во всех филиалах Университетской клиники. Стоимость приема 1700 руб.
- Запись опубликована: 15.04.2020
- Время чтения: 1 mins read
Чтобы сохранить репродуктивное здоровье, женщина должна правильно ухаживать за половыми органами. И, поверьте, поговорка о том, что «влагалище не сотрется», на самом деле не работает. Сотрется… и не только!
Влагалище, как правило, имеет кислый рН, содержит большое количество полезных микроорганизмов, которые помогают бороться с инфекциями, и естественным путем увлажняется. Но это все соответствует действительности, если женщина здорова. Стоит только нарушить баланс, а сделать это довольно легко, картина тут же изменится.
Происходит изменение цвета, запаха, количества выделений, ощущается дискомфорт в области таза или в области влагалища, боль, зуд или жжение. Любые такие изменения требуют консультации гинеколога и лечения.
Существует несколько простых правил, помогающих сохранить здоровье влагалища и всей половой системы.
Правило 1. Берегите микрофлору влагалища
В норме рН влагалища составляет от 3,8 до 4,5, но нарушение правил интимной гигиены – спринцевание, применение спермицидов и использование агрессивных средств для мытья – может влиять на уровень рН влагалища. При снижении кислотности нарушается здоровый влагалищный биом – бактериальный состав влагалища, тем самым создается почва для развития грибковых и бактериальных инфекций, например, бактериального вагиноза.
Если вы чувствуете сильный или неприятный запах из влагалища, зуд половых органов, обратитесь к врачу. Душ и подмывание только на время прикрывают неприятные симптомы, не решая проблему.
Чтобы сохранить здоровье влагалища, для интимной гигиены используйте адаптированные гели. Для восстановления флоры гинеколог может назначить местные гинекологические пробиотики. Но важно понимать, что при наличии половых инфекций они не помогут – в таких ситуациях применяются другие средства – антибиотики и противогрибковые препараты, уничтожающие возбудителей или прекращающие их размножение.
Правило 2. Придерживайтесь здорового питания
Звучит несколько странно, но соблюдение сбалансированной, питательной диеты и употребление большого количества жидкости – ключ к вагинальному и репродуктивному здоровью. Определенные продукты могут очень полезны и для организма в целом, и для половой системы в частности.
- Потенциально помогает предотвратить развитие любых грибковых инфекций, в т.ч. и влагалища (кандидозов), употребление йогуртов и кефира, содержащих живые ацидофильные лактобактерии.
- Укрепляют женское здоровье продукты, содержащие фолиевую кислоту, витамины группы В, А и Е.
- При склонности к инфекциям мочевыводящих путей (уретриту, циститу) поможет несладкий клюквенный морс. Напиток подкисляет мочу и создает неблагоприятные условия для размножения бактерий. Клюквенный сок обладает противовоспалительным действием, препятствует адгезии “прилипанию” кишечной палочки (основного возбудителя цистита) в мочевыделительных путях.
Правило 3. Практикуйте безопасные половые контакты
Отличный способ защиты от половых инфекций, передающихся половым путем (ИППП) – использование качественных презервативов. Таким образом можно предотвратить ВИЧ, генитальный герпес, сифилис, гонорею, генитальные бородавки и хламидиоз. Некоторые из этих заболеваний, например, ВИЧ и генитальный герпес, не поддаются лечению. А вирус папилломы человека (ВПЧ), вызывает не только генитальные бородавки, но и злокачественные опухоли влагалища, шейки и анальный рак.
При переходе от орального или анального вида контакта к вагинальному, нужно сменить презерватив, так как некоторые бактерии, являющиеся нормой для других слизистых, патогенны для влагалища. Пример – кишечная палочка. При попадании ее в горло или влагалище, можно получить сильное воспаление.
Презервативы должны использоваться и при применении интимных игрушек. Через них можно заразиться ИППП, особенно ВПЧ.
Правило 4. Раз в полгода – год посещайте гинеколога для профилактического осмотра
Регулярные гинекологические осмотры имеют решающее значение для поддержания здоровья не только влагалища, но и всей репродуктивной системы.
- Первое обследование. Молодым девушкам рекомендуется провести первый скрининг – гинекологический осмотр после первого полового контакта. Врач может выявить дефекты, нарушения развития половых органов, подберет метод контрацепции, расскажет о возможных половых инфекциях и мерах защиты от них.
- Обследование на рак. Всем женщинам с 25 лет необходимо проходить тестирование по Папаниколау для выявления изменений в вагинальных клетках, которые могут указывать на наличие рака.
- Обследование перед зачатием . Будущей маме очень важно провериться на наличие скрытых половых инфекций, которые могут повлиять на ход беременности и здоровье плода.
Правило 5. Лечите инфекции сразу
Наиболее распространены три типа вагинальных инфекций: дрожжевая инфекция (молочница), бактериальный вагиноз и трихомониаз. И все они имеют похожие симптомы (зуд, жжение и выделения из половых путей).
- Молочница – это грибковая инфекция. Ее вызывают дрожжи (род Candida).
- Бактериальный вагиноз вызван бактериальным разрастанием условно-патогенных микробов во влагалище.
- Трихомониаз – это инфекция, вызванная паразитом и передающаяся половым путем.
Распознавание причины этих инфекций имеет решающее значение, потому что лечение, назначенное гинекологом, будет разное. При отсутствии лечения заболевание станет хроническим.
Стоит отметить, что частым рецидивирующим грибковым инфекциям подвержены женщины, которые плохо контролируют диабет или инфицированы ВИЧ. Если в течение года вы регулярно сталкиваетесь с молочницей, проверьте уровень сахара в крови, чтобы не пропустить развитие диабета 2 типа.
Правило 6. При сухости влагалища обратитесь к гинекологу и используйте только специальные лубриканты
Без достаточного увлажнения кожа половых губ и влагалища раздражается, подвергается микротравмам, половой акт становится болезненным. Влагалищное смазывание обычно происходит естественным путем во время возбуждения. У некоторых женщин количество натуральной смазки уменьшается, например, при нарушении работы бартолиновых желез или при наступлении климакса. В таком случае приходится принимать гормоны и использовать лубриканты.
Гормональная заместительная терапия помогает восстановить уровень гормонов, продлевая молодость слизистой. Лубриканты защищают от травмирования. Но выбирайте их правильно.
- Если вы используете презервативы, не используйте смазку на масляной основе – это может привести к разрушению латекса в презервативах.
- Если вы пытаетесь забеременеть, определенные вещества, содержащиеся в лубрикантах, могут воздействовать на сперму и затруднять зачатие. Используйте специальные смазки на водной основе.
Правило 7. Тщательно выбирайте одежду
Наружные половые органы всегда должны оставаться чистыми и сухими.
Синтетические ткани и облегающая одежда создают теплые, влажные благоприятные условия, в которых процветает грибковая инфекция. Носите дышащее хлопковое белье и избегайте ношения стрингов. Как можно быстрее меняйте мокрый купальник и одежду после физической тренировки.
Правило 8. Соблюдайте правила личной гигиены
- Регулярно меняйте гигиенические прокладки и тампоны.
- Заведите себе личное полотенце, которое будете использовать только для наружных половых органов.
- Избегайте интимных отношений в период менструации.
- Не используйте для мытья половых органов жесткие губки и мочалки.
- Запомните правило «спереди назад» при подмывании и гигиене после посещения туалета.
При любых патологиях не занимайтесь самолечением. Запишитесь к гинекологу и выполняйте все назначения врача. Это гарантирует сохранение здоровья влагалища, а значит и женственности, на всю жизнь.