Как нужно и как не нужно лечиться с помощью небулайзера
Это прибор, который появился на рынке относительно недавно, он служит для очищения легких и лечения различных заболеваний, связанных с дыхательной системой. Создает из жидкости мелкодисперсный аэрозоль (очень маленькие капельки, взвешенные в воздухе). Затем человек вдыхает его через трубку или маску.
Что означает название «небулайзер»?
Термин «небулайзер» происходит от латинского слова nebula — туман, облако.
Нужен ли небулайзер «здоровому» человеку?
Во многих случаях — да! Ведь он помогает очистить дыхательную систему.
Многие вроде бы даже здоровые жители больших и малых городов каждое утро вынуждены минуты три-четыре «очищаться» — в ванной откашливаться или — уж извините — отсмаркиваться. И всё это именно из-за того, что у нас, образно выражаясь, засоряются дыхательные пути по причине плохой экологии. Причем это нужно делать не только тем, кто ведет малоподвижный образ жизни. Люди, ведущие здоровый образ жизни, иногда страдают от плохой экологии и от загрязнения воздуха даже сильнее тех, кто не привык утруждать себя занятиями физкультурой! Ведь при пробежках, при катании на велосипеде, при лыжных прогулках, да и вообще при любых активных занятиях спортом в городе или рядом с городом — на «как-бы свежем воздухе» — мы прогоняем через легкие гигантские объемы не очень чистого воздуха. Так что с одной стороны учащенное «спортивное» дыхание для легких и для сердца полезно — а с другой стороны, при таком дыхании мы, образно говоря, активнее «закачиваем в легкие» вредные вещества. Подробнее о том, как очистить легкие, в том числе с помощью небулайзера.
Кроме того, даже самый здоровой человек иногда болеет инфекциями дыхательных путей. Врачи не раз предлагали вам для борьбы с бактериальной инфекцией принимать антибиотики. В таблетках или в уколах. Как вы понимаете, практически все антибиотики оказывают системное действие на организм и вызывают побочные эффекты. И чем больше доза антибиотика, тем серьезнее различные неблагоприятные реакции. Так вот, если подавать антибиотики именно через небулайзер, то он будет поступать прямо по месту назначения — в бронхи и легкие. Значит, потребуется меньшая доза антибиотика, и побочные эффекты для всего организма тоже будут меньше. К слову, антибиотики через небулайзер можно использовать не только при бронхите и воспалении легких, но еще и при трахеите, отите, при гайморите и синусите. Особенно хорошо такую терапию применять для лечения детей, ведь процедура абсолютно безопасная и безболезненная, а те 5–10, что на нее уходят — пусть ребенок посмотрит мультики, это намного лучше противных таблеток или неприятных уколов.
Какие лекарства и при каких заболеваниях можно применять с небулайзером?
В небулайзерной терапии используются:
- препараты для разжижения мокроты и улучшения отхаркивания (острый и хронический бронхит; пневмония; ХОБЛ; бронхиальная астма с затруднением отхождения мокроты) — Амброгексал, Амброксол, Лазолван, Амбробене, Флуимуцил, Ацетилцистеин
- препараты, расширяющие бронхи, снимающие бронхоспазм (ХОБЛ; бронхит, в том числе обструктивный; бронхиальная астма (эндогенная, аллергическая); некоторые виды пневмонии; ларингит.) — Беродуал, Вентолин, Беротек, Сальбутамол, Саламол
- гормональные препараты, обладающие многосторонним действием, в первую очередь противовоспалительным и противоотечным (бронхиальная астма, требующая поддерживающей терапии ГКС; ХОБЛ) — Будесонит, Пульмикорт, Буденит
- противоаллергические препараты (поллиноз, аллергический ринит в том числе сезонный и/или круглогодичный)
— Кромогексал - антибиотики для уничтожение бактерий-возбудителей заболеваний и присоединенных инфекций (бронхит, трахеит, пневмония, катаральный и гнойный отит, гайморит, синусит) — назначенный врачом антибиотик + Флуимуцил
- слабощелочные и солевые растворы для увлажнения слизистых оболочек с целью ускорения процесса выведения мокроты: физраствор, раствор сода-буфер.
Напоминаем, что все лекарства, особенно антибиотики, гормональные и препараты системного действия можно использовать только по назначению врача. Введение их с помощью небулайзера тоже обязательно следует обсудить с вашим лечащим врачом.
Кстати говоря, если вы планируете приобрести или уже имеете небулайзер — проинформируйте об этом своего врача. Хотя многим врачам, конечно, проще назначить вам таблетки, уколы или капельницы, чем подбирать небулайзерную терапию, так как это требует дополнительных усилий и более высокой квалификации.
Что еще надо знать о небулайзерах?
Обязательно нужно внимательно читать инструкцию к прибору и к лекарству, строго соблюдать указания врача. Нужно учесть, что некоторые лекарства следует разводить в физрастворе, некоторые в дистиллированной воде, некоторые не надо разбавлять. Важно помнить, что растворы, которые можно применять с небулайзером обычно маркированы «для ингаляций», а еще существует специальная готовая форма таких растворов — упаковка типа «небула».
Некоторые лекарства нельзя использовать в ультразвуковых небулайзерах.
Также следует знать, что при одновременном назначении нескольких видов лекарственных препаратов для небулайзерных ингаляций, необходимо придерживаться определенной последовательности введения средств. Первыми должны вдыхаться бронхолитические препараты, затем идут муколитические. А после этого можно вводить противовоспалительные и антисептические средства.
Лекарство должно быть комнатной температуры!
Для сведения к минимуму риска побочных эффектов необходимо тщательно полоскать рот водой после каждой ингаляции лекарственными препаратами.
Старайтесь не допускать попадания аэрозольного облака в глаза.
Для предупреждения раздражения кожи после использования небулайзера с маской лицо следует вымыть.
Как не нужно лечиться с помощью небулайзера?
Пожалуйста, не экспериментируйте с лекарствами!
В интернете широко распространено ложное утверждение о полезности использования растительных отваров и настоек при небулайзерной терапии (например, для профилактики ОРЗ). Использование в небулайзерах эфирных масел, отваров и настоев лекарственных трав недопустимо без прямого предписания доктора! Дело в том, что в подобных жидкостях находятся микроскопические частички растений, дубильные вещества, полисахариды и другие компоненты, поэтому при их попадании в лёгкие и бронхи возможны острые аллергические реакции, спазм лёгких, бронхоспазм, тяжёлый приступ кашля и другие неприятности. Эфирные масла также могут повредить как прибор, так и легкие. Подобные средства лучше применять в составе ароматерапии (на водяной подушке выпаривать через аромалампы), либо вдыхать через обычные стеклянные или паровые ингаляторы, соблюдая инструкцию по эксплуатации.
Если говорить о реальных опасностях, к которым может привести неправильное использование небулайзера, то нужно обязательно помнить о дезинфекции распылителя, шлангов, масок перед первым и после каждого повторного использования. Представьте, чем вы будете дышать через небулайзер, если в непромытом и непросушенном распылителе заведётся плесень или распадутся на неизвестные составляющие остатки лекарства. Поэтому, что можно по инструкции — кипятим, что нельзя — промываем и дезинфицируем, например, хлоргексидином, потом просушиваем. Лучше всего для каждого члена семьи использовать свой набор принадлежностей (маска, мундштук), благо они недорого стоят. Нельзя забывать и о своевременной смене фильтров, чаще всего они идут в комплекте с прибором.
И обязательно проконсультируйтесь с врачом о возможных противопоказаниях: среди них могут быть беременность, некоторые лёгочные заболевания и т. д.
Нельзя заливать в ёмкость небулайзера никакие травяные отвары, настойки, растворы, содержащие взвешенные частицы, масла, минеральную воду и прочее! Только согласованное с врачом лекарство или физраствор! В противном случае можно и прибор испортить, и здоровью навредить!
Можно ли использовать минеральную воду в небулайзерах?
Очень много споров вызывает использование минеральной воды в небулайзерах. Мнения врачей-специалистов диаметрально противоположные.
В интернете полно неправдоподобных и сделанных как под копирку «страшилок» на эту тему. Более того, настойчивость, с которой подобные странные истории распространяются на различных форумах, весьма удивляет.
На первый взгляд ничего опасного в минеральной воде нет. Мы же плаваем в море, дышим морским воздухом, а морская вода гораздо более насыщена солями, чем обычная минералка. Но давайте всё-таки договоримся, что до появления реальных исследований на данную тему мы будем воздерживаться от употребления минеральной воды для ингаляций через небулайзер!
Состав минеральной воды крайне нестабилен, она нестерильна. Более того, минеральную воду часто подделывают. Поэтому в случае, если минеральную воду для ингаляций вам всё-таки назначил врач, то покупать её следует только в аптеке и проверять, чтобы у нее была нейтральная или слабощелочная реакция.
Какие плюсы есть у небулайзера по сравнению с традиционными ингаляторами?
использование лекарств в минимальных эффективных дозах. Снижение доз лекарств, поступающих в организм особенно важно для сильнодействующих и гормональных препаратов, меньше доза — меньше побочных эффектов.
непрерывная в течение сеанса подача малых доз лекарства, в отличие от разовой, но ударной дозы в спреях-ингаляторах — намного выше эффективность.
позволяет, в отличие от дозирующих аэрозольных ингаляторов, вводить во все органы дыхания (нос, бронхи, легкие) лекарственные препараты в чистом виде, без всяких примесей (растворители или несущие газы), что также снижает нагрузку на лёгкие и уменьшает вероятность побочных эффектов.
можно использовать в любом возрасте, так как от пациента не требуется выполнять какие-либо осознанные действия, например, нажимать на баллончик ингалятора на вдохе, что особенно важно у детей младшего возраста.
нет необходимости выполнять сильный вдох — важно в случаях тяжелого приступа бронхиальной астмы, а также у лежачих больных, пациентов в детском, пожилом возрасте или с особенностями развития.
Кому иметь небулайзер просто необходимо для существенного улучшения качества лечения, а во многих случаях и качества жизни?
- больным хроническими или часто рецидивирующими бронхолегочными заболеваниями (бронхиальная астма, ХОБЛ, хронический бронхит, муковисцидоз), для комплексного лечения кашля с трудно отделяющейся мокротой.
- семьям, где растет ребенок, подверженный частым простудным заболеваниям, бронхитам
- людям, имеющим профзаболевания бронхо-лёгочного характера.
Кому мы очень рекомендуем проводить небулайзерную профилактику заболеваний органов дыхания?
- курильщикам, в том числе бывшим
- спортсменам
- тем, кому нужно часто и много говорить (учителям, преподавателям, операторам на телефоне) или контактировать с людьми (по работе, в транспорте, в общественных местах)
- пожилым людей
- жителей больших/промышленных городов
- любителям ЗОЖ, спа, очистительных процедур
Можно ли использовать небулайзер для лечения детей?
По назначению врача небулайзеры можно использовать для лечения детей с самого раннего возраста. Более того, у многих производителей существуют специальные детские модели, выполненные в форме игрушек (B.Well PRO-115). «Детские» модели небулайзеров комплектуются специальными детскими и младенческими масками, они менее шумные, в них доступно регулирование скорости ингаляции (B.Well MED-125).
Можно ли лечить насморк с помощью небулайзера?
Можно, некоторые модели небулайзеров даже комплектуются специальными насадками для носа (например, B.Well PRO-110).
Важное условие — небулайзерная терапия пригодна для лечения насморка только неинфекционного характера.
Эксклюзивная информация: ингаляции с физраствором помогают в лечении атрофического ринита (примерно в 70% случаев).
Что такое небулайзерная фракция?
Очень важная характеристика любого небулайзера — показатели небулайзерной (респирабельной) фракции.
Несмотря на то, что внешне кажется, что из небулайзера выходит пар, нужно понимать, что это не пар, а аэрозоль, состоящий из мелких частиц распыляемого вещества. Размер этих частиц напрямую влияет на то, в каком именно отделе дыхательного тракта они осядут. Наиболее мелкие частицы способны проникнуть максимально глубоко в нижние дыхательные пути (лёгкие и бронхи), большие же осядут в верхних дыхательных путях (во рту, носоглотке, горле и трахее).
Наилучший лечебный эффект дают частицы от 2 до 5 микрон (это и есть так называемая небулайзерная фракция). Данная характеристика имеет особенно большое значение, если небулайзер используется для лечения бронхиальной астмы или ХОБЛ.
Большое содержание частиц правильного размера и является основным отличием качественного небулайзера.
Например, небулайзеры b.well обеспечивают в распыляемом аэрозоле содержание частиц правильного размера (около 3 микрон) более 70%, и это сравнимо с профессиональными, больничными моделями. В некачественных же приборах оно может быть намного ниже 50%, т. е. фактически более 50% лекарства просто выкидывается.
При этом важны, конечно, не столько финансовые потери, сколько то, что с некачественными небулайзерами эффективность и смысл лечения теряются.
Статья доктора Евдокименко © 30 августа 2018 г.
Все права защищены.
Современная небулайзерная терапия респираторных инфекции у детей
«ПРАКТИКА ПЕДИАТРА»; сентябрь; 2013; стр. 46-51.
Н.Г. Колосова, к. м. н., доцент кафедры детских болезней Первого МГМУ им. И.М. Сеченова
Ингаляционная терапия является предпочтительной как у детей, так и у взрослых для лечения большей части хронических и рецидивирующих заболеваний респираторного тракта, таких как обструктивный бронхит, бронхиальная астма, ларинготрахеит, муковисцидоз и др.
Для доставки препаратов используют различные ингаляционные устройства, такие как дозированные аэрозольные ингаляторы, порошковые ингаляторы, небулайзеры. У многих детей и взрослых бывают трудности с выполнением рекомендаций по использованию ингаляторов. Ошибки в выполнении ингаляции ведут к неправильному распределению лекарственного вещества в дыхательных путях, необоснованному увеличению объема лечения, росту числа побочных эффектов и общей стоимости терапии.
Небулайзеры являются наиболее эффективными средствами доставки в педиатрической практике. Небулайзер (от лат. nebula – туман) – устройство для распыления лекарственных препаратов и их доставки в дыхательные пути – состоит из двух основных частей: компрессорного или ультразвукового прибора, подающего распыляющую лечебный раствор струю воздуха или кислорода, и распылителя особенной конструкции (именно эта часть небулайзера определяет его основные характеристики) и генерирующего частицы раствора различного диаметра (2-8 мкм). Количество препарата, поступающего в дыхательные пути, зависит в первую очередь от размера образующихся частиц и от скорости поступления препарата (рис. 1).
Рисунок 1
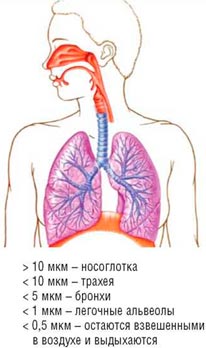
Распределение частиц аэрозоля в респираторном тракте
Применение небулайзеров предпочтительнее у детей (независимо от возраста), которые не могут совершить адекватный ингаляционный маневр, что, естественно, затрудняет использование ими других средств доставки. Небулайзерная терапия может использоваться как в стационаре, так и в домашних условиях, обученными родителями и особенно эффективна у детей раннего возраста. Кроме того, преимуществами небулайзерной терапии являются возможность доставки большей дозы препарата и получение эффекта за более короткий промежуток времени, простая техника проведения ингаляций, в том числе в домашних условиях. С помощью небулайзеров можно использовать широкий спектр лекарственных средств (могут быть использованы все стандартные растворы для ингаляций) и их комбинаций (возможность одновременного применения двух и более лекарственных препаратов). Небулайзеры – единственные средства доставки лекарственного препарата в альвеолы. При необходимости возможно подключение в контур подачи кислорода или включения в контур ИВЛ.
В настоящее время широко используются компрессорные, ультразвуковые и Mesh-небулайзеры.
Ультразвуковой небулайзер генерирует аэрозоль путем вибрации пьезоэлектрического кристалла, в результате чего ультразвуковые волны продуцируют гетеродисперсный первичный аэрозоль над поверхностью жидкости. После отделения более крупных частиц только респирабельные частицы вдыхаются пациентом через загубник. Дробление аэрозольных частиц происходит путем возрастания частоты вибраций пьезоэлектрического кристалла. Ингалируемый раствор нагревается в ходе небулизации, что может привести к изменению свойств или разрушению лекарственного препарата. Также к недостаткам ультразвуковых небулайзеров можно отнести неэффективность производства аэрозоля из суспензий и вязких растворов.
В компрессорном небулайзере поток сжатого воздуха, проходящий через узкое отверстие, создает отрицательное давление (принцип Вентури), что в свою очередь приводит к абсорбированию жидкости через специальные каналы в системе небулайзера. Высокая скорость воздушного потока прерывает поток жидкости и формирует частицы так называемого «первично генерированного аэрозоля». В дальнейшем эти частицы сталкиваются с «заслонкой» (пластинка, шарик и т. д.), в результате чего образуется «вторичный» аэрозоль – ультрамелкие частицы размерами 0,5-10 мкм (около 0,5% от первичного аэрозоля). Вторичный аэрозоль далее ингалируется, а большая доля частиц первичного аэрозоля (99,5%) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля.
В мембранных небулайзерах (mesh-эффект) скомбинированы преимущества ультразвуковых и струйных небулайзеров. Вибрация электронно инициируемого пьезокольца передается на тонкую металлическую мембрану, и сформированные периодические флюктуации проталкивают ингаляционный раствор через микроотверстия четко определенного размера и формы. Они, как и обычные ультразвуковые небулайзеры компактны и бесшумны при работе, но, в отличие от последних обладают пониженной частотой ультразвука, что позволяет использовать в меш- небулайзерах даже те препараты, которые противопоказаны к использованию в ультразвуковых. Также мэш-небулайзеры характеризуются наименьшим остаточным объемом, следовательно, позволяют наиболее экономно расходовать лекарственные средства.
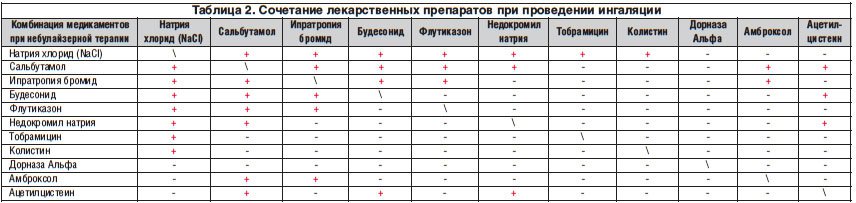
Объем жидкости, рекомендуемый для распыления, в большинстве небулайзеров составляет 3-5 мл, при необходимости для его достижения к лекарственному препарату нужно добавить физиологический раствор. Не следует использовать для этих целей другие растворы (питьевую и минеральную воду). Для небулайзерной терапии могут применяться различные лекарственные препараты: растворы бронхолитиков (сальбутамол, ипратропиума бромид и др.), растворы противовоспалительных лекрственных средств (глюкокортикостероиды, кромоны), муколитики (ацетилцистеин, амброксол), антибиотиков (тобрамицин, гентамицин, тиамфеникол и др.) и другие лекарственные средства. Совместимость лекарственных препаратов позволяет при необходимости одновременно назначить несколько лекарственных средств, что уменьшает время подготовки и продолжительность ингаляции, в отличие от раздельного назначения препаратов (табл.)
Таблица
Совместимость медикаментов для небулайзерной терапии
| Препарат | Сальбутамол | ||||||||
| Натрия хлорид | + | + | + | + | + | + | – | + | + |
| Сальбутамол | + | – | + | + | + | – | + | + | + |
| Фенотерол | + | – | + | + | + | – | + | + | + |
| Ипратропиума бромид | + | + | + | + | – | – | + | + | + |
| Будесонид | + | + | + | + | – | – | + | – | – |
| Кромогликат натрия | + | + | + | – | – | – | – | – | – |
| Тобрамицин | + | – | – | – | – | – | – | – | – |
| Амброксол | – | + | + | + | + | – | – | – | – |
| Ацетилцистеин | + | + | + | + | – | – | – | – | – |
| Флуимуцил-антибиотик | + | + | + | + | – | – | – | – | – |
Следует подчеркнуть, что нельзя использовать для ингаляций препараты, не предназначенные для небулайзерной терапии: все растворы, содержащие масла, суспензии, и растворы, содержащие взвешенные частицы, в том числе отвары и настои трав, растворы эуфиллина, папаверина, платифиллина, димедрола и им подобные средства, как не имеющие точек приложения на слизистой оболочке дыхательных путей. Скорость подачи воздуха составляет 6-10 л/мин, продолжительность ингаляции – 5-10 мин.
В настоящее время ингаляционная терапия используется не только при бронхолегочной патологии, но также для лечения стенозирующих ларинготрахеитов и различных лор-заболеваний.
Острые респираторные заболевания (ОРЗ) являются наиболее частой патологией детского возраста, в связи с чем остаются актуальными вопросы рациональной и успешной терапии данной патологии. ОРЗ представляют собой разно родную по этиологии, но сходную по клиническим проявлениям группу заболеваний, вызываемых вирусами, бактериями, грибами, внутриклеточными микроорганизмами, смешанной микрофлорой. Нерациональная терапия ОРЗ может приводить к затяжному течению заболевания и развитию осложнений, а также к быстрому увеличению количества штаммов возбудителей, устойчивых к традиционно используемым антибактериальным препаратам. Наиболее высокий уровень заболеваемости отмечается у детей от 3 до 14 лет в холодное время года и может носить характер эпидемий, особенно в детских коллективах. У детей дошкольного возраста заболеваемость ОРЗ может отмечаться в течение всего года, с повышением частоты в осенне-зимние и весенние месяцы.
Кроме того, повторные респираторные заболевания могут способствовать формированию хронической патологии дыхательных путей, изменять реактивность организма, сенсибилизировать его, снижать и изменять местный и общий иммунитет. Развитию хронических респираторных заболеваний наряду с частыми ОРЗ способствует их позднее и нерациональное лечение, наличие хронических очагов инфекции, аллергические заболевания дыхательных путей, а также воздействие неблагоприятных факторов окружающей среды.
Одним из самых распространенных проявлений респираторной инфекции является острый риносинусит – воспаление слизистой оболочки носа и придаточных пазух (чаще – верхнечелюстных). Выпот в синусах или утолщение их слизистой оболочки обнаруживаются при исследовании придаточных пазух на 1-й неделе ОРВИ в 70% случаев и через 10-15 дней самопроизвольно исчезают, причем антибиотики и физиотерапевтические процедуры не влияют на их длительность. В развитии острого синусита основную роль играют S.pneumoniae и H.influenzae, а у больных, получавших антибиотики, можно выявить устойчивые формы этих возбудителей, а также M.catarrhalis. Гнойный синусит обычно вызывают стафилококки, реже – пневмококки.
Антибактериальная терапия показана при нарушении носового дыхания со слизистогнойным отделяемым в течение 10-14 дней от начала заболевания, сохранении рентгенологических (или ультразвуковых) изменений в пазухах, изменении общего анализа крови (лейкоцитоз с нейтрофилезом, ускоренное СОЭ).
Несмотря на огромный арсенал лекарственных средств, терапия респираторных инфекций не всегда проходит успешно. Как правило, причинами этого является несвоевременное и неадекватное этиотропное лечение. В подавляющем большинстве случаев врачам приходится назначать лечение детей «интуитивно», так как предположение об этиологии ОРЗ ввиду схожести клинических проявлений вирусных и бактериальных инфекций на ранних этапах заболевания во многом субъективно и зависит от личного опыта врача. Для каждой локализации бактериального процесса существует относительно немного вероятных возбудителей, что позволяет сделать рациональный выбор антибиотика для стартовой терапии и предусмотреть замену в случае ее неэффективности.
Необоснованное назначение системных антибиотиков приводит к повышению риска побочных явлений, нарушению микробного биоценоза и способствует распространению лекарственной устойчивости. Кроме того, при остром течении респираторных заболеваний верхних дыхательных путей системные антибиотики не предотвращают бактериальную суперинфекцию и даже могут способствовать ее развитию из-за подавления нормальной флоры дыхательных путей. Современная ингаляционная антибактериальная терапия способна сократить длительность заболевания и снизить выраженность симптоматики, не прибегая к системным антибиотикам. Большое значение в педиатрии имеет также отсутствие системных побочных реакций при ингаляционном приема антибиотиков.
Основными факторами рациональной антибиотикотерапии вне зависимости от тяжести и локализации воспалительного процесса являются:
Антибактериальные препараты местного действия входят в новые стандарты и рекомендации терапии риносинуситов, которая помимо антибактериальной терапии включает применение муколитических препаратов. На сегодняшний день есть только один препарат, который входит в стандарты терапии риносинуситов и представляет собой комбинацию антибиотика тиамфеникола и муколитика прямого действия N-ацетилцистеина, – это препарат Флуимуцил- антибиотик ИТ. (рис. 2). Тиамфеникол менее активный, чем некоторые защищенные пенициллины, по воздействию на Streptococcus pneumoniae, но активен в отношении многих штаммов, устойчивых к бета-лактамным антибиотикам, внутриклеточных возбудителей (Legionella, Chlamidia Mycoplasma), штаммов Staphylococcus aureus, благодаря чему он может использоваться в качестве антибиотика первого выбора в терапии респираторных инфекций. N-ацетилцистеин оказывает прямое муколитическое действие на патологический секрет за счет расщепления дисульфидных связей гликопротеидов слизи, значительно снижая вязкость секрета; а также протективное действие на клетки циллиарного эпителия, противовоспалительное и антиоксидантное действие. Кроме того, благодаря антиадгезивному эффекту N-ацетилцистеина усиливается антибактериальная активность тиамфеникола. Препарат Флуимуцил-антибиотик ИТ применяется местно и позволяет воздержаться от применения системного антибактериального препарата.
Рисунок 2
Терапия бактериального риносинусита согласно стандартам терапии включает:
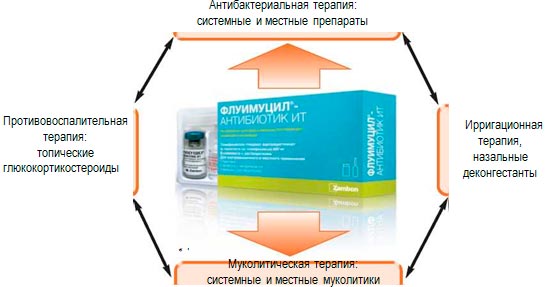
При лечении ринитов, синуситов и риносинуситов (как бактериальных, так и аллергических) ингаляционная терапия является очень важной и эффективной, поскольку позволяет доставлять лекарственное вещество непосредственно в очаг воспаления, использовать комбинацию препаратов с различными свойствами, снижает риск развития системных побочных действий. Для лечения заболеваний верхних дыхательных путей с использованием лекарственных препаратов в аэрозольной форме могут применяться компрессорные небулайзеры с пульсирующей и непрерывной подачей аэрозолей (с генерацией аэрозольных частиц от 8 до 10 мкм). Ингаляции длятся обычно не более 10 минут и могут повторяться до 3 раз в день.
Показано, что препарат Флуимуцил-антибиотик ИТ при аэрозольном пути введения (500 мг) достигает в плазме максимальных концентраций, ненамного уступающих концентрациям препаратов, вводимых перорально, обладает низкой сывороточно-протеиновой связью, а следовательно, высокой биологической доступностью и коэффициентом проникновения в слизистую оболочку респираторного тракта. В настоящее время препарат Флуимуцил-антибиотик ИТ является единственным комбинированным препаратом, имеющимся в распоряжении для аэрозольного пути введения. Проведенные исследования показали, что лечение риносинуситов с помощью ингаляционного введения препаратов позволяет быстро восстановить адекватное носовое дыхание, а также сократить или полностью избежать инвазивных методов лечения, таких как пункции придаточных пазух носа. Помимо точной доставки лекарственного препарата в место воспаления ингаляционная терапия позволяет добиться увлажнения слизистой оболочки носа и околоносовых пазух, ускорить регенерацию реснитчатого эпителия, улучшить мукоциллиарный клиренс.
Флуимуцил-антибиотик ИТ разрешен для введения в придаточные пазухи носа, барабанную или послеоперационную полость (после хирургических вмешательств на сосцевидном отростке) без возрастных ограничений. В зарубежной литературе имеются данные о возможности применения и эффективности препарата при экссудативном среднем отите и фаринготонзиллите у детей (Serra, A еЬ. al., 2007).
При ингаляционном лечении острого риносинусита у детей с помощью Флуимуцила-антибиотика ИТ используется доза 250 мг дважды в день, достаточная, в том числе, и для создания депо препарата в пазухе. Прием препарата сокращает необходимость приема системных антибиотиков и проведения пункций верхнечелюстных пазух (в т. ч. и повторных) и уже к 3-му (а тем более к 7-му) дню от начала лечения эффективно снижает выраженность основных симптомов заболевания. Проведенные исследования также продемонстрировали безопасность и низкую частоту побочных эффектов при использовании данного препарата (рис. 3).
Рисунок 3
Эффективность и безопасность ТГА
Мультицентровое исследование: 475 взрослых и 112 детей с респираторными инфекциями, сопровождающимися мукостазом

Таким образом, отсутствие возрастных ограничений, местное введение препарата, показания к применению – лечение риносинуситов, гнойных отитов и низкая частота побочных эффектов позволяют использовать препарат Флуимуцил-антибиотик ИТ в качестве альтернативы системным антибактериальным препаратам при лечении различных бактериальных респираторных инфекций у детей.
Флуимуцил-антибиотик ИТ – единственный комплексный препарат для ингаляционного применения, сочетающий прямой мутсолитик N-ацетилцистеин и антибиотик широкого спектра тиамфеникол.
Ингаляционная терапия респираторных заболеваний у детей
Для цитирования: Колосова Н.Г. Ингаляционная терапия респираторных заболеваний у детей. РМЖ. 2014;21:1534.
В настоящее время при лечении большинства острых и хронических заболеваний респираторного тракта у детей используется преимущественно ингаляционная терапия. Существует множество ингаляционных устройств, используемых для доставки лекарственных препаратов в дыхательные пути. Выбор средства доставки при различных заболеваниях часто имеет принципиальное значение, т. к. применение ряда устройств имеет возрастные ограничения, а ошибки при использовании ингаляторов ведут к неправильному распределению лекарственного вещества в дыхательных путях, необоснованному увеличению объема лечения, росту числа побочных эффектов и общей стоимости терапии.
Наиболее распространенный и эффективный способ доставки препаратов – это небулайзер (от лат. nebula – туман). С его помощью происходит распыление препарата в форме влажного аэрозоля с частицами 2–5 мкм, которые являются оптимальными для поступления в дыхательные пути. Небулайзеры используются у детей любого возраста. Особенно эффективна небулайзерная терапия у детей раннего возраста, а также у пациентов в период обострения заболевания, когда наличие симптомов (например, одышки) не позволяет совершить адекватный ингаляционный маневр, что, естественно, затрудняет использование ими других средств доставки (дозированных аэрозольных ингаляторов, порошковых ингаляторов и т. д.). Небулайзерная терапия широко используется как в стационаре, так и в домашних условиях обученными родителями [1]. К преимуществам небулайзерной терапии можно также отнести возможность доставки большей дозы препарата и получение эффекта за более короткий промежуток времени, простая техника проведения ингаляций, в т. ч. в домашних условиях. Небулайзеры – единственные средства доставки лекарственного препарата в альвеолы. При необходимости возможно подключение в контур подачи кислорода или включение в контур искусственной вентиляции легких [2].
Небулайзер состоит из компрессорного или ультразвукового прибора, с помощью которого происходит распыление лечебного раствора, и распылителя особой конструкции, пропускающего преимущественно мелкодисперсные частицы раствора (1–5 мкм). Именно совокупность прибора и распылителя определяет основные характеристики аэрозоля.
Наиболее распространены в настоящее время несколько типов небулайзеров: компрессорные, ультразвуковые и меш-небулайзеры [2, 3].
Ультразвуковой небулайзер генерирует аэрозоль путем вибрации пьезоэлектрического кристалла, в результате чего ультразвуковые волны продуцируют первичный аэрозоль с частицами различного размера над поверхностью жидкости. В дальнейшем более крупные частицы отделяются, а пациент получает только респирабельные частицы. Дробление аэрозольных частиц происходит путем возрастания частоты вибраций пьезоэлектрического кристалла. Раствор лекарственного препарата нагревается в процессе образования аэрозоля, что может привести к изменению свойств или разрушению лекарственного вещества. Недостатками также являются неэффективность образования аэрозоля из вязких растворов (суспензий) и большой остаточный объем лекарства.
Работа компрессорного небулайзера основана на принципе Вентури – поток сжатого воздуха, проходящий через узкое отверстие, создает отрицательное давление, что в свою очередь приводит к абсорбированию жидкости через специальные каналы в системе небулайзера. Высокая скорость воздушного потока прерывает поток жидкости и формирует частицы так называемого «первично генерированного аэрозоля». В дальнейшем эти частицы сталкиваются с «заслонкой» (пластинка, шарик и т. д.), в результате чего образуется «вторичный» аэрозоль – ультрамелкие частицы размерами 0,5–10 мкм (около 0,5% от первичного аэрозоля). Вторичный аэрозоль далее ингалируется, а большая доля частиц первичного аэрозоля (99,5%) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля.
Распылители в небулайзерах разных компаний-производителей могут иметь особенности конструкции. Например, компрессорные небулайзеры OMRON Неalthcare, Япония: ОMRON C28 и C24 Kids снабжены современной технологией виртуальных клапанов (V.V.T.). В основе данной технологии – уникальное строение небулайзерной камеры и загубника со специальными отверстиями, которые во время ингаляции работают как клапаны (оптимальные характеристики: средний размер частиц – 3,0 мкм, малый остаточный объем препарата – 0,7 мл и, что важно, высокая респирабельная фракция – 70–76%). Это позволяет увеличить эффективность проводимой терапии при использовании стандартных доз лекарственных препаратов. Данная технология оптимизирует воздушный поток, что способствует минимальным потерям лекарства во время ингаляции детьми, ослабленными и пожилыми людьми. Отсутствие силиконовых клапанов в структуре камеры распылителя дает возможность проведения полноценной дезинфекции всей камеры кипячением, обработкой химическими методами, исключает утерю или деформацию клапанов.
Объем жидкости, рекомендуемый для распыления, в большинстве небулайзеров составляет 2–5 мл. В необходимых случаях для его достижения к лекарственному препарату нужно добавить физиологический раствор. Не следует использовать для этих целей воду, т. к. гипотоничный раствор может спровоцировать бронхоспазм.
Особенностью современных мембранных небулайзеров является наличие кольцевидного керамического пьезоэлемента и вогнутой подвижной мембраны. Распыление при этом происходит путем передачи вибрации пьезоэлемента на тонкую металлическую мембрану, благодаря чему ингаляционный раствор проходит через микроотверстия определенного размера и формы, образуя аэрозоль. Меш-небулайзеры, как и обычные ультразвуковые небулайзеры, отличаются компактностью, бесшумностью при работе, но в отличие от последних обладают пониженной частотой ультразвука, что позволяет использовать все лекарственные растворы, предназначенные для ингаляционной терапии. Также меш-небулайзеры характеризуются наименьшим остаточным объемом, следовательно, позволяют наиболее экономно расходовать лекарственные средства. Таким образом, мембранные небулайзеры сочетают в себе преимущества компрессорных и ультразвуковых небулайзеров.
Мембранный небулайзер OMRON MicroAir U22 использует меш-технологию. В основе данной технологии лежит инновационный принцип формирования аэрозоля, при котором жидкое лекарственное вещество просеивается через металлическую сетку-мембрану, которая содержит около 6000 круглых отверстий, образуя мелкодисперсный аэрозоль высокого качества [4]. В отличие от традиционных ультразвуковых небулайзеров осевые вибрации встроенного рожка очень малы (117–180 кГц) и не разрушают структуры высокомолекулярных медикаментов [6]. Сам небулайзер очень компактный (вес – 97 г), бесшумный, удобный в использовании, т. к. работает под любым углом наклона от батареек (4 ч ингаляций) или сетевого адаптера. Данный небулайзер эффективен и при малом объеме лекарства (от 0,5 мл). Несмотря на компактные размеры, респирабельная фракция составляет 60%, что обеспечивает хорошую эффективность ингаляционной терапии при назначении небольших доз лекарственных препаратов [5]. Клинические исследования продемонстрировали возможность его эффективного использования с различными лекарственными препаратами, в т. ч. и с ингаляционными глюкокортикостероидами [6, 7]. Перечисленные характеристики делают актуальным использование данного типа небулайзера у маленьких детей, пациентов, как находящихся на постельном режиме, так и ведущих активный образ жизни.
Поскольку в настоящее время на российском рынке выбор небулайзеров достаточно широк, необходимо ориентироваться на следующие характеристики:
– 50% и более генерируемых частиц аэрозоля должны иметь размер менее 5 мкм (так называемая респирабельная фракция);
– остаточный объем лекарственного вещества после ингаляции – не более 1 мл;
– рекомендуемый поток– 6–10 л/мин;
– производительность – не менее 0,2 мл/мин.
Небулайзер обязательно должен быть тестирован и сертифицирован в соответствии с Европейским стандартом по небулайзерной терапии EN13544-1 (использование метода низкопоточного каскадного импактора, – в данный момент самого точного метода исследования аэродинамических размеров частиц аэрозоля). Данным требованиям соответствуют небулайзеры OMRON Healthcare.
Небулайзерная терапия сегодня широко применяется для лечения большинства заболеваний респираторного тракта, таких как стенозирующий ларинготрахеит, острый и хронический бронхит, бронхиальная астма, муковисцидоз и др., в связи с чем выбор препаратов достаточно разнообразен. Для ингаляционной небулайзерной терапии используются как стандартные растворы лекарственных препаратов (табл. 1), так и их комбинации (табл. 2).
Не рекомендуется использовать в небулайзерах:
– минеральную воду;
– все растворы, содержащие масла;
– суспензии и растворы, содержащие взвешенные частицы, в т. ч. отвары и настои трав;
– растворы аминофиллина, папаверина, платифиллина, дифенгидрамина и им подобные средства, как не имеющие точек приложения на слизистой оболочке дыхательных путей.
При эксплуатации небулайзеров необходимо помнить некоторые правила:
1. Никогда не оставлять небулайзер, содержащий лекарство, присоединенным к компрессору.
2. Выливать остатки лекарства после каждой процедуры.
3. Если в соединительной трубке есть влага, включить компрессор на несколько минут для удаления конденсата.
4. После каждого использования все части небулайзера разобрать, промыть в горячей мыльной воде и тщательно прополоскать в проточной горячей воде.
5. Все части небулайзера просушить в разобранном виде.
6. Дезинфекцию в домашних условиях проводить не реже 1 р./нед. Предпочтение отдается кипячению в течение 10 мин.
При выборе небулайзера нужно четко представлять себе цели и задачи его применения в будущем: учитывать место эксплуатации прибора – в стационаре, в домашних условиях, в поездках. В условиях лечебно-профилактического учреждения требуется применение более мощных небулайзеров. Использование прибора диктует необходимость закупки дополнительных расходных материалов. Для обработки сменных компонентов (небулайзерная камера, мундштук, маска и др.) следуйте инструкции производителя дезинфицирующего средства.
Выбор небулайзера зависит от многих факторов и прежде всего от индивидуальных особенностей дыхания пациента. Эффективность ингаляционной терапии будет определяться выраженностью действия и скоростью наступления лечебного эффекта, а также минимизацией системных побочных эффектов.

Литература
1. Авдеев С.Н. Небулайзерная терапия суспензией Пульмикорта: место в лечении заболеваний дыхательных путей: Методическое пособие для врачей. М., 2008.
2. Геппе Н.А. Ингаляционная небулайзерная терапия заболеваний респираторной системы у детей: Практическое руководство для врачей. М., 2008.
3. Геппе Н.А., Колосова Н.Г., Шаталина С.И., Чокроборти Г. Применение ингаляционного будесонида при обструкции дыхательных путей у детей раннего возраста // Доктор.Ру. 2012. № 3 (71). С. 14–18.
4. Hess D.R., Myers T.R., Rau J.L. A guide to aerosol delivery devices. Irving TX: AARC, 2007.
5. Newman S.P., Pitcairn G.R., Pickford et al. The MicroAir electronic-mesh nebulizer deposits aerosol in the lungs more efficiently than a conventional jet nebulizer. Drug Delivery to the Lungs XV, The Aerosol Society, London, 2004. Р. 228–231.
6. Waldrep J.C., Berlinski A., Dhand R.J. Aerosol. Med. 2007. Vol. 20. N 3. P. 310—319.
7. Smaldone G.C., Morra L. Stony Brook Health Science Center Stony Brook. New York 11794#8172. February 2002.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Лекарства для небулайзерной терапии и ингаляций
Чтобы уберечься или излечиться от болезней дыхательного тракта, существует много способов — отвары из трав, минеральная вода, антибиотики. Среди медицинских препаратов самым известным является интерферон в виде капель. Но такая профилактика несколько неудобна, так как эти капли приходится закапывать в нос на протяжении дня 7 раз и более, и так 3-5 суток подряд. Избежать таких неудобств не в ущерб эффекту помогают небулайзеры . Это несложное компрессорное медицинское оборудование в виде распылителей (ингаляторов) лекарственных препаратов.
Если распылять тот же интерферон в виде раствора и вдыхать распыленную массу, то его действие будет намного эффективнее, а проделывать процедуру теперь уже достаточно будет 2-3 в день. Терапевтическое действие ингаляции будет заметно уже при первом вдыхании, а излечиться можно вдвое быстрее. Рассмотрим лучшие ингаляционные средства, какие существуют группы, как и в каких дозах ими пользоваться, какие небулайзеры лучше подходят для распыления — обычные, детские.

Группы ингаляционных препаратов
Ингаляционные растворы разделяются по группам в зависимости от того, для профилактики или лечения каких типов недугов они предназначены. Каждая группа включает много лекарственных средств, но цель нашего обзора вовсе не энциклопедическая, поэтому для примера будем приводить по нескольку самых популярных наименований.
Бронхолитики. Эта группа лекарственных препаратов расширяет бронхи, из-за чего становится легче и безболезненно дышать. В их число входят: Беротек, Атровент, Беродуал. Это наиболее действенные смеси на водной основе для профилактики бронхиальной астмы и бронхита. Но существуют и другие, которые должен назначать лечащий врач после определения диагноза.
Гормональные противовоспалительные средства. Применяются при воспалениях верхних дыхательных путей, при ларингите. К этой группе относятся: Декасан, Пульмикорт.
Муколитики. Они имеют свойство разжижать мокроту в респираторном тракте, из-за которой возникает кашель. Когда мокрота становится вязкой, она накапливается и усложняет состоянии заболевшего человека. К муколитикам относятся такие препараты как АЦЦ, Амброксол, Лазолван.
Антигистаминные средства. Это группа антиаллергетиков, самым универсальным препаратом в которой считается Кромгексал.
Антисептики. Эту группу препаратов используют для дезинфекции дыхательных путей при гнойных образованиях, при бронхите, трахеите. Самыми действенными считаются Флумиуцил, Фурацилин.
Иммуномодуляторы. Их применяют для вспомогательной терапии вместе с другими лекарственными средствами при заражении вирусными инфекциями. В этой группе лучшими признаны Деринат, Интерферон.
Не рекомендованные средства для использования в небулайзерах
Недопустимость использования того или иного препарата для ингаляции в первую очередь обуславливается возрастом ребенка. Группу антибактериальных средств нельзя использовать для детей до 3 лет. Гормональные препараты давать детям можно с 4 летнего возраста. Однако в этой группе есть исключения — Амброксол и Амбробене, которыми можно лечить детей с 3 месяцев, а Флуимуцил с 2 лет. Для профилактики заболеваний у детей крайне не рекомендуется применять:
- суспензии со взвешенными частицами
- препараты, содержащие масла
- настойки, отвары из трав
- растворы димедрола, папаверина, эуфиллина, платифиллина
- растворы на спирте.
Не рекомендуется самостоятельно подбирать средства для ингаляции. Их должен назначать только специалист после обследования заболевшего человека, иначе можно навредить организму побочными воздействиями лекарств. При разведении препаратов вряд ли самому удастся соблюсти пропорции.
Растворы для ингаляций при лечении детей
Лечение или профилактику ингаляцией назначает лечащий терапевт. При сложных диагнозах назначается комплексное лечение, которые определяет пульмонолог, инфекционист и другие специалисты. В таких случаях категорически противопоказано самолечение.
Для разбавления лекарств для ингаляций используют физраствор. Другой способ разбавления — со стерильной жидкостью, которую можно купить в аптеке.
Бронходилятаторы (препараты, расширяющие бронхи)
Бронхит — это воспаление бронхов, точнее — бронхиальных разветвлений в легких. Признак бронхита — сильный мокрый кашель. От этого заболевания хорошо помогает избавляться ряд следующих препаратов.
Флуимуцил. Довольно эффективно разжижает, потому легче становится откашливаться. Взрослым в сутки нужно раствора Флумуицила 3 мл, детям — 2 мл.
Хлорофиллипт. Это отличный антисептик. Его используют, когда при бронхите во время откашливания выходит гнойная мокрота. Ингаляцию раствором Хролофиллипта в количестве 5 мл делают 4 раза в день.
Беродуал. Вдыхание распыленной смеси этого раствора помогает расширить просветы в бронхах. Интенсивность терапии зависит от концентрации препарата в растворе. Детям до 6 лет нужно 10 капель в день, взрослым — 80 капель.
Пульмовент. Этим раствором устраняют спазмы бронхов. Взрослым нужно до 50 капель в день, разделяя на 4 раза, детям до 6 лет — до 15 капель с таким же дневным распределением (при осложнениях — до 25 капель).
Пульмикорт. Относится гормональной группе средств для ингаляции. Используется при бронхите с воспалениями. На 3 мл физраствора берут 1 мл Пульмикорта. Это суточная доза, которую разделяют на 3-4 раза.

Муколитики (препараты, разжижающие мокроту)
Пертуссин. Применяется для разжижения и вывода мокроты из дыхательных путей. Препарат используют также и при сухом кашле. Ингаляции делают за час до каждого приема пищи.
Лазолван. Также применяется для разжижения и вывода мокроты из дыхательных путей. В основе препарата — амброксола гидрохлорид. Раствором можно лечить детей с 2 летнего возраста, давая ребенку вдыхать смесь в количестве 2 мл, разделенную на 3 раза на протяжении суток. Взрослым нужно 4 мл в сутки.
АЦЦ (раствор ацетилцистеина). Препарат используют для ингаляций и инъекций при сильном кашле и болях в горле. Для взрослых суточная доза — 3 мл (1:1 с физраствором), разделенная на 3 раза в течение дня, для детей — 2 мл. Разбавлять АЦЦ можно с минеральной водой, лучше кавказской, в которой присутствуют определенные соли для лучшего эффекта.

Препараты антигистаминные и гормональные
Дексаметазон. Это готовый раствор для ингаляций при сильном мокром кашле. Он хорошо выводит мокроту. Взрослым в сутки достаточно 3 мл, детям — 2 мл.
Пульмикорт. Это ингаляционная суспензия для детей от 12 лет и взрослых. Суточная доза – 3 мг, разделенная на 3 раза. Суспензию лучше распылять в ультразвуковых небулайзерах, а лучше в портативных , которые можно брать с собой.
Антибиотики и антисептики
Фурацилин. Это готовый водный раствор 1:5000 или таблетки. Его используют для профилактики или лечения простудных заболеваний с осложнениями. Раствор можно приготовить самому из расчета 1 таблетка на 100 мл физраствора. Это доза для всего курса лечения на протяжении 5 дней по 3-4 раза в день.
Эвкалиптовое масло. Если мы рассматривали не рекомендованные препараты для ингаляций с включениями масел, то для эвкалиптового можно сделать исключение. Дело в том, что это масло довольно эффективно на длительно время увлажняет дыхательные пути, делает их размягченными и эластичными, что очень хорошо при продолжительном сухом кашле. Ингаляции на эвкалиптовом масле рекомендованы курящим людям. Вдыхать распыления можно при раздражениях и воспалениях в носоглотке.
Синупрет. Препарат на натуральных ингредиентах, снимающий воспаления, отеки в носовых пазухах. Обладает антибактериальным эффектом. Синупрет в количестве 4 мл разводят с физраствором для 3-разовой суточной дозы в соотношении 1:1.
Аминогликазиды. Предназначены для лечения заболеваний дыхательных путей с осложнениями в стационарных условиях, так как домашнее применение может привести к побочным негативным проявлениям. К аминогликазидам относятся такие сильнодействующие препараты как амикацин, гентамицин.

Краткие выводы
Ингаляционные растворы нужно подбирать только по рекомендациям медицинского специалиста. Особенно это важно для лечения детей. Врач сначала должен поставить диагноз, и только затем можно определить, какой лекарственный препарат лучше подходит для лечения.
Для взрослых концентрация растворов может определяться в зависимости от состояния организма. Но для детей нужно следовать только инструкционным предписаниям соотношений и суточных доз.
Количество ингаляций (но не виды лекарств) для профилактики взрослые люди могут определять сами, однако для лечения необходим присмотр специалиста. Только таким образом можно добиться эффективности ингаляций. Будьте здоровы!
Ингаляции для детей
Один из эффективных методов устранения симптомов насморка и кашля – это ингаляции. С помощью ингаляций лекарственное средство попадает непосредственно на слизистую трахеи, бронхов и в легкие. Ингаляции для детей помогают быстрей устранить кашель, увлажнить слизистую оболочку носоглотки, вывести мокроту


ПРОВЕРЕНО ЭКСПЕРТОМ
Ксения Казакова
Врач-педиатр, врач-гастроэнтеролог
первой категории
Стаж более 20 лет
Профиль эксперта
Дети наиболее часто болеют острыми респираторными инфекциями. С наступлением осенне-весеннего периода заболеваемость острой вирусной респираторной инфекции (ОРВИ) резко возрастает. По некоторым данным более 80% заболеваний у детей дошкольного возраста составляют именно вирусные инфекции. Эти заболевания как правило протекают с повышением температуры тела, кашлем и насморком. Иной раз для того, чтобы ребенок побыстрей выздоровел, в ход идут все средства.
Ингаляции помогают детям быстрее выздороветь при ОРВИ. Ингаляции на основе эфирных масел, отваров растений известны еще с древних времен. В последние десятилетия врачи все чаще назначают ингаляции для облегчения кашля и насморка. Ранее ингаляции проводили в медицинских учреждениях на стационарных ингаляторах. Но прогресс не стоит на месте и сегодня ингаляции можно делать в домашних условиях с помощью небулайзера.
Существуют следующие виды ингаляций:
- Паровые ингаляции отварами растений, эфирными маслами, физ. раствором. Этот вид ингаляций наиболее популярен в домашних условиях. Наиболее часто используют отвары ромашки, календулы, эвкалипта, липы, шалфея. Проводить такие процедуры у детей не рекомендовано. Это чревато ожогами тела и дыхательных путей, осложнениями заболевания и аллергией, особенно, если это эфирные масла.
- Ингаляции с помощью небулайзера с использованием лекарственных средств (бронхолитиков, муколитиков, щелочных растворов). Препарат для таких ингаляций и его дозировка подбираются только врачом.
Существует несколько видов небулайзеров:
-
Компрессионный – работает от электричества. Наиболее шумный из всех;
Можно ли делать ингаляцию ребенку?
Ингаляции у детей показаны в следующих случаях:
- Острый и хронический ринит в стадии обострения;
- Острый тонзиллит;
- Острый фарингит;
- Острый и хронический бронхит;
- Пневмония;
- Склонность к носовым кровотечения, гипертоническая болезнь
- Дыхательная недостаточность тяжёлой степени
- Сердечнососудистая недостаточность
- Повышенная температура тела – более 37,5 ° С
Вирусные инфекции — сезонные болезни, пик приходится на весну и осень. Но готовиться к сезону простуд надо заранее. Узнаем, что врачи советуют делать для профилактики ОРВИ у детей
При температуре
При повышении температуры выше 37,5° С ингаляцию делать нельзя.
Проводить ингаляции можно при нормализации температуры тела, препаратами, которые рекомендует врач и только в тех ситуациях, когда педиатр или другой специалист, посчитают ингаляции необходимыми.
В каком возрасте?
Небулайзеры можно использовать с 1-2 лет и старше. Возможно использование ингаляций и ранее этого возраста строго по указанию врача. Категорически запрещены паровые ингаляции, только небулайзерные или ультразвуковые.
Виды ингаляций
При насморке
Для лечения насморка ингаляции применять нецелесообразно. Вполне достаточно промывания носа соленой водой или спреями с морской водой, применения капель в нос с противовоспалительными и сосудосуживающими компонентами (не более 3-4 дней).
При сухом кашле
При сухом кашле доктор пропишет ингаляции с муколитиками – препаратами, разжижающими мокроту и таким образом облегчающими ее отделение (Лазолван, Амбробене).
Применение ингаляции для детей
Ингаляции у ребенка должны проводиться строго под наблюдением взрослых. При этом следует соблюдать несколько правил:
-
Не проводить ингаляцию сразу после еды. Следует подождать около 60 минут после приема пищи;
Популярные вопросы и ответы
Мы обсудили с врачом-педиатром Ольгой Семенюк вопросы, которые касаются проведения ингаляционной терапии у детей, уточнили, какие нюансы нужно помнить, проводя ингаляции.
Сколько по времени делать ингаляцию?
Длительность ингаляции устанавливает врач. Грудным детям обычно рекомендуется вдыхать пары около 2-3 минут, детям постарше – не менее 5 минут. Однако, длительность ингаляции зависит от заболевания, вида препарата, который применяют и возраста малыша.
Сколько раз в день нужно делать ингаляции ребенку?
Частота проведения ингаляций зависит от возраста и диагноза ребенка. Иногда достаточно одного сеанса в сутки, если это малыш раннего возраста, а зачастую ингаляции нужно делать 2-3 раза в сутки. Это зависит от диагноза и вид препарата, который назначен врачом.
Острые респираторные заболевания (ОРЗ) у детей встречаются достаточно часто. Это связано с тем, что иммунитет у детей еще не окреп. Рассказываем, как их избежать и лечить, если ребенок уже заболел
Как разводить препараты для ингаляций детям?
Разводить препараты можно только стерильным физиологическим раствором, купленным в аптеке. Нельзя использовать для ингаляций кипяченую воду или минеральную воду (даже если об этом пишут в статьях). Обычная и минеральная вода не стерильны, содержат соли, которые оседают на слизистых, и трудно выводятся из бронхов. Они не подходят для разведения лекарственных препаратов и такие ингаляции могут дать осложнения.
Когда ребенка беспокоит влажный кашель, то нужно сделать так, чтобы очистить легкие, бронхи от мокроты. При влажном кашле раствор для процедуры должен быть теплый, точнее от 36 до 40 ˚С. После процедуры нельзя сразу же выходить на холод. Нужно посидеть 15 минут, остыть.
Лекарства для небулайзерной терапии и ингаляций

Взрослым и детям старше 12 лет – 2 мл (40 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям от 6 до 12 лет – 1 мл (20 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям до 6 лет – 0,5 мл (10 капель) препарата на 1 ингаляцию, до 3 раз в день
Атровент (бромид ипратропиума 0,025% раствор для ингаляций)
Взрослым и детям старше 12 лет – 0,5 мг (40 капель) на 1 ингаляцию, 3–4 раза в день
Детям 6–12 лет – 0,25 мг (20 капель) на 1 ингаляцию, 3–4 раза в день
Детям до 6 лет – по 0,1–0,25 мг (8-20 капель) на 1 ингаляцию, 3–4 раза в день (под наблюдением врача).
Рекомендованную дозу перед применением разводят физиологическим раствором до объема 4 мл.
- Муколитики (препараты, разжижающие мокроту
АЦЦ (ацетилцистеин 10% раствор для инъекций)
Взрослым и детям старше 12 лет – 3 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 6 до 12 лет – 2 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 1-2 мл препарата на 1 ингаляцию, 1-2 раза в день
Рекомендуемую дозу препарата необходимо развести с физиологическим раствором в соотношении 1:1.
Лазолван (амброксол – раствор для ингаляций и приема внутрь)
Взрослым и детям старше 6 лет – 2-3 мл раствора на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 2 мл раствора на 1 ингаляцию 1-2 раза в день
Детям до 2 лет – 1 мл раствора на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора необходимо развести дозу препарата с физиологическим раствором в соотношении 1:1
Нарзан, Боржоми (слабощелочные минеральные воды)
На 1 ингаляцию используют 3-4 мл минеральной воды, 2-4 раза в день.
Перед ингаляцией минеральную воду следует отстоять до дегазации.
Синупрет (гомеопатический фитопрепарат – капли на основе экстрактов растений)
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физиологическом растворе:
Для взрослых и детей старше 16 лет – в соотношении 1:1 (на 1 мл препарата 1 мл физраствора)
Для детей от 6 до 16 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
Для детей от 2 до 6 лет – в соотношении 1:3 (на 1 мл препарата 3 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
Мукалтин (таблетки на основе экстракта корня алтея)
Для приготовления ингаляционного раствора необходимо 1 таблетку растворить в 80 мл физиологического раствора до полного растворения таблетки без оставления осадка
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
- Гормональные и антигистаминные препараты
Пульмикорт (будесонид – суспензия для ингаляций. «детская» (0,25 мг/мл) и «взрослая» (0,5 мг/мл) дозировка
Взрослые/пожилые и дети старше 12 лет – 1 мг на 1 ингаляцию, 1-3 раза в день
Дети от 6 мес. и до 12 лет – 0,25 мг на 1 ингаляцию, 1-3 раза в день
Этот препарат не используют в ультразвуковых небулайзерах. Если разовая доза препарата меньше 2 мл, то необходимо добавить физиологический раствор для увеличения объема раствора до 2 мл.
Суточная доза препарата:
0,25 мг/мл – 1 мл по 0,25 мг/мл
0,5 мг/мл – 2 мл по 0,25 мг/мл
0,75 мг/мл – 3 мл по 0,25 мг/мл
1 мг/мл – 4 мл по 0,25 мл/мг или 2 мл по 0,5 мг/мл
1,5 мг/мл – 3 мл по 0,5 мг/мл
2 мг/мл – 4 мл по 0,5 мг/мл
Дексаметазон (0,4% раствор для инъекций, 4 мг/мл)
На 1 ингаляцию используют 0,5 мл (2 мг) препарата, до 4 раз в день.
Для приготовления ингаляционного раствора добавляют к рекомендуемой дозе 3 мл физиологического раствора.
- Антибиотики и антисептики
Фурацилин (нитрофурал 0,024% водный раствор, 1:5000)
Для ингаляции используют готовый раствор фурацилина по 4 мл на 1 ингаляцию 2 раза в день. Раствор приготавливается и покупается в аптеке, также можно приготовить раствор самостоятельно, растворив 1 таблетку фурацилина в 100 мл физиологического раствора до полного растворения таблетки без осадка.
Гентамицин (4% раствор сульфата гентамицина для инъекций, 40 мг/мл)
Взрослым и детям старше 12 лет – 0,5 мл (20 мг) препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 12 лет – 0,25 мл (10 мг) препарата на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора к дозе препарата следует добавить 3 мл физиологического раствора.
Мирамистин (0,01% раствор)
Взрослым и детям старше 12 лет для ингаляции используют готовый 0,01%-ный раствор мирамистина по 4 мл на 1 ингаляцию 3 раза в день.
Детям до 12 лет для приготовления раствора для ингаляций препарат следует развести физиологическим раствором в соотношении 1:2.