Гнойные менингиты у новорожденных
Гнойный менингит у новорожденных – воспаление мозговых оболочек, тяжелое заболевание, занимающее одно из первых мест среди инфекционных заболеваний ЦНС у детей раннего возраста. Заболеваемость гнойным менингитом составляет 1-5 на 10 тыс. новорожденных.
Он может закончиться летальным исходом или инвалидизирующими осложнениями (гидроцефалия, слепота, глухота, спастические парезы и параличи, эпилепсия, задержка психомоторного развития вплоть до олигофрении). Исход зависит от своевременно начатого интенсивного лечения. Этиология и патогенез.
По этиологии менингиты делятся на вирусные, бактериальные и грибковые. Путь проникновения инфекции – гематогенный. Инфицирование ребенка может происходить внутриутробно, в том числе в процессе родов или постнатально. Источниками инфицирования являются мочеполовые пути матери, заражение также может произойти от больного или от носителя патогенной микрофлоры. Развитию менингита, как правило, предшествует гематогенное распространение инфекции. Микроорганизмы преодолевают гематоэнцефалический барьер и проникают в ЦНС. Предрасполагающими факторами служат инфекции мочеполовых путей матери, хориоамнионит, длительный безводный период (свыше 2 часов), внутриутробное инфицирование, недоношенность, внутриутробная гипотрофия плода и его морфофункциональная незрелость, асфиксия плода и новорожденного, внутричерепная родовая травма и связанные с ними терапевтические мероприятия, пороки развития ЦНС и другие ситуации, когда имеет место снижение иммунологических факторов защиты. Проникновению бактериальной инфекции в кровоток ребенка способствуют воспалительные изменения слизистой носа и глотки при острой респираторной вирусной инфекции, которая, по нашим наблюдениям, нередко сопутствует началу гнойного менингита.
Возбудителями менингита в настоящее время часто являются Streptococcus agalactiae (бета-гемолитический стрептококк группы В) и Escherichia coli. Менингококковая этиология гнойного менингита у новорожденных в настоящее время отмечается редко, что, по-видимому, объясняется прохождением через плаценту матери к плоду иммуноглобулина G, содержащего антитела к менингококку. Внутриутробные менингиты, как правило, клинически проявляются в первые 48-72 часа после рождения, постнатальные менингиты проявляются позже. Согласно нашим данным, такие дети поступали в клинику на 20-22-й день жизни, когда отмечается снижение содержания иммуноглобулина G, полученного от матери, в сыворотке крови новорожденного. К этому времени материнский иммуноглобулин G катаболизируется и его уровень в крови уменьшается в 2 раза.
Постнатальные менингиты могут развиваться также в отделениях реанимации и интенсивной терапии и в отделениях выхаживания недоношенных детей. Основными их возбудителями являются Klebsiella spp., Staphylococcus aureus, P.aeroginosaе и грибы рода Сandida. Как показали наши наблюдения, в анамнезе матерей отмечались такие факторы риска, как угроза прерывания беременности, инфекция мочевой системы, наличие хронических очагов инфекции у беременных (тонзиллит, гайморит, аднексит, вагинальная молочница), а также длительный безводный промежуток в родах (от 7 до 28 часов).
Несмотря на разнообразие возбудителей гнойных менингитов у новорожденных, морфологические изменения ЦНС при них сходны. Они локализуются в основном в мягкой и паутинной оболочках. Удаление экссудата происходит путем фагоцитоза макрофагами фибрина и некротизированных клеток. У некоторых он подвергается организации, что сопровождается развитием спаечного процесса. Нарушение проходимости ликворных путей может приводить к развитию окклюзионной гидроцефалии. Репарация может затягиваться на 2-4 недели и более.
Клиника и диагностика
Имеются трудности диагностики гнойного менингита как на дому, так и при поступлении ребенка в стационар, так как четкие клинические проявления развиваются позднее, а вначале наблюдаются неспецифические симптомы, сходные со многими инфекционно-воспалительными заболеваниями (бледность, мраморность, цианоз кожи, конъюгационная желтуха, гиперестезия, рвота). У некоторых детей отмечается повышение температуры до субфебрильных цифр. Симптомы заболевания развиваются постепенно. Состояние ребенка прогрессивно ухудшается. Температура повышается до 38,5-39оС. При осмотре кожные покровы бледные, иногда с сероватым оттенком, часто отмечаются акроцианоз, мраморность, иногда у детей выражена конъюгационная желтуха. Отмечаются нарушения со стороны дыхательной системы – урежение частоты дыхания, приступы апноэ, а со стороны сердечно-сосудистой системы характерна брадикардия. У больных также отмечаются гепато- и спленомегалия.
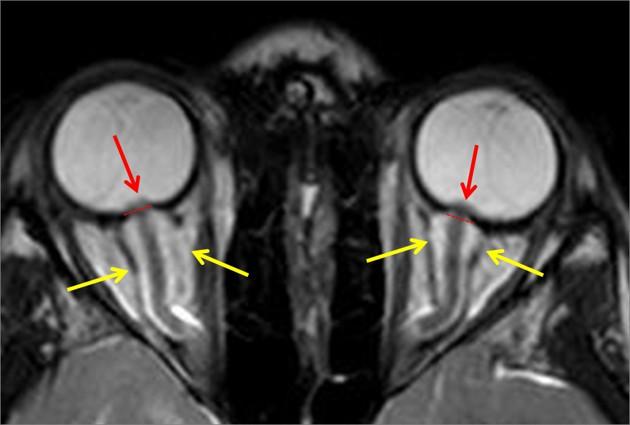
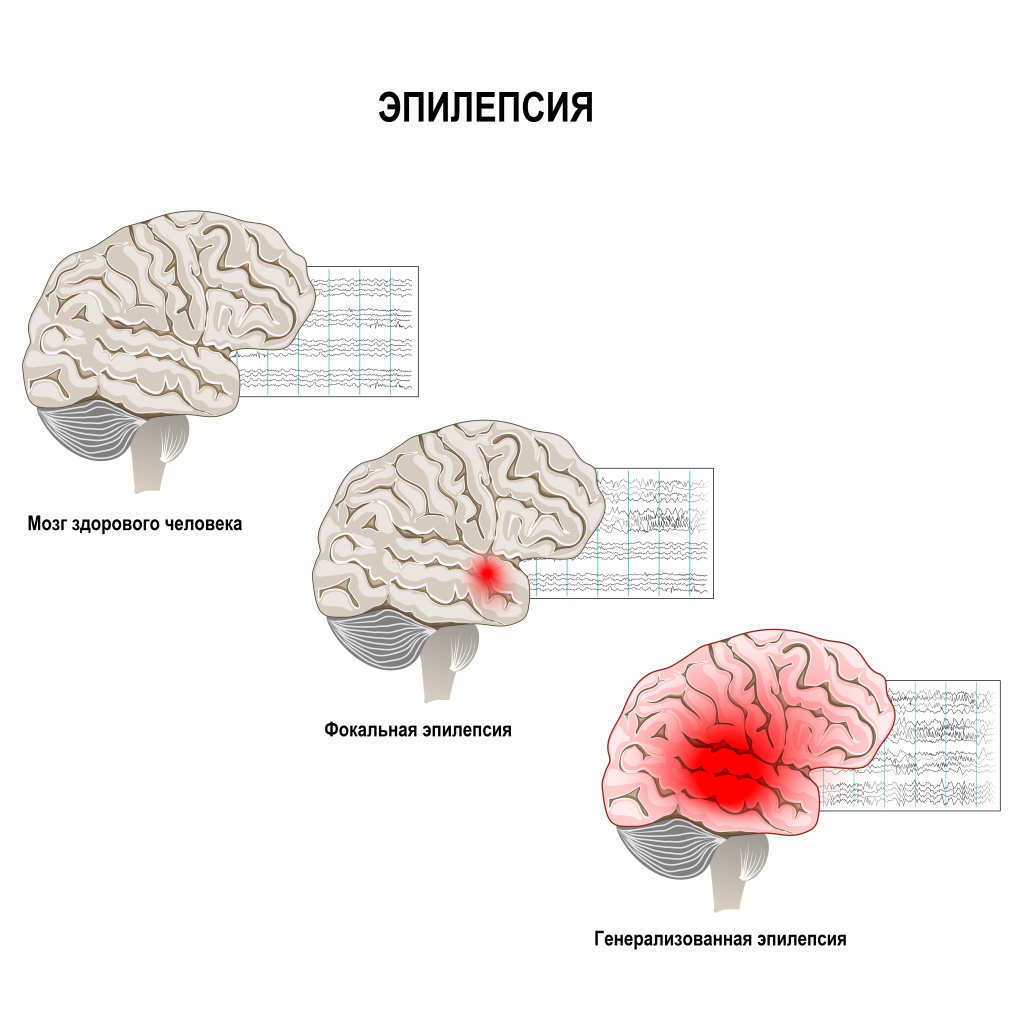
В неврологическом статусе у некоторых новорожденных наблюдаются признаки угнетения ЦНС: вялость, сонливость, адинамия, снижение физиологических рефлексов, мышечная гипотония. У других наблюдаются симптомы возбуждения ЦНС: двигательное беспокойство, гиперестезия, болезненный и пронзительный крик, тремор подбородка и конечностей, клонусы стоп. Нарушения со стороны черепно-мозговых нервов могут проявляться в виде нистагма, плавающих движений глазных яблок, косоглазия, симптома “заходящего солнца”. У некоторых детей отмечаются срыгивания и повторная рвота, вялое сосание или отказ от груди и соски. Больной ребенок плохо прибавляет в массе. В более поздние сроки появляются запрокидывание головы назад, менингеальная симптоматика (напряжение и выбухание большого родничка, ригидность мышц задней поверхности шеи). Характерна поза ребенка на боку с запрокинутой назад головой, ноги согнуты и прижаты к животу. Менингеальные симптомы, типичные для старших детей (Кернига, Брудзинского), для новорожденных нехарактерны. Иногда отмечается положительный симптом Лессажа: ребенка поднимают вверх, взяв за подмышечные впадины, и в это время его ноги находятся в положении сгибания. Могут наблюдаться полиморфные судороги, парезы черепных нервов, изменения тонуса мышц. Причиной развития судорог служат гипоксия, микроциркуляторные нарушения, отек мозга, а иногда и геморрагические проявления. В отдельных случаях имеют место быстропрогрессирующее увеличение окружности головы, расхождение черепных швов за счет внутричерепной гипертензии.
Анализ историй болезни новорожденных с гнойным менингитом, находившихся в нашей клинике, выявил, что все они поступали в возрасте от 7 до 28 дней жизни (средний возраст – 23 дня). При направлении в стационар лишь у 2 детей был заподозрен гнойный менингит, у остальных направляющим диагнозом были ОРВИ, энтероколит, конъюгационная желтуха, внутриутробная инфекция, инфекция мочевой системы, остеомиелит. При поступлении у большинства новорожденных не отмечалось четких и характерных признаков менингита. Однако анамнестические данные и тяжелое состояние позволили считать, что заболевание началось раньше, что подтверждалось исследованиями спинномозговой жидкости. При поступлении у большинства детей отмечалось повышение температуры до 38-39,6оС. Выраженных катаральных явлений, как правило, не было. У некоторых детей в клинической картине имели место проявления локальной гнойной инфекции (гнойные конъюнктивит, омфалит, инфекция мочевыводящей системы).
В анализе крови у большинства детей отмечались воспалительные изменения в виде повышения количества лейкоцитов (13-34,5х109/л) со значительным увеличением количества палочкоядерных нейтрофилов вплоть до появления юных форм, а также увеличение СОЭ до 50 мм/час.
Изменения в анализах мочи (лейкоцитурия) отмечались у трех детей при сочетании гнойного менингита с пиелонефритом.
Для подтверждения диагноза люмбальную пункцию следует проводить при малейшем подозрении на менингит, в ранние сроки, не дожидаясь развития его развернутой клиники. В случаях, когда по каким-либо причинам не удается произвести люмбальную пункцию, следует ориентироваться на клиническую картину заболевания. При люмбальной пункции при гнойном менингите у новорожденных спинномозговая жидкость часто вытекает под давлением, мутная, иногда, при большом цитозе, желтой окраски, густая. Противопоказанием к проведению люмбальной пункции служат шок и ДВС-синдром.
В наших наблюдениях практически всем поступившим детям диагноз был поставлен в первые сутки пребывания в стационаре. Показанием для срочного проведения люмбальной пункции являлись наличие фебрильной температуры (выше 38оС), симптомов инфекционного токсикоза без видимого очага бактериальной инфекции, реже – гиперестезия. В ликворе имело место повышение содержания лейкоцитов с преобладанием нейтрофильного звена (более 60%).
При гнойном менингите содержание общего белка в ликворе повышается позднее, чем нарастает нейтрофильный плеоцитоз. Содержание белка увеличивается с начала заболевания и может служить показателем продолжительности патологического процесса. В наших исследованиях концентрация белка колебалась от 0,33 0/00 до 9 0/00. Повышенное содержание белка в спинномозговой жидкости, полученной при первой пункции, было обнаружено у 10 больных, что свидетельствовало об определенной длительности заболевания. Для гнойного менингита характерен низкий уровень глюкозы в ликворе.
С целью выявления возбудителя и определения его чувствительности к антибиотикам проводится микробиологическое исследование ликвора. В наших наблюдениях клинические и лабораторные данные указывали на гнойный характер менингита, тогда как посев ликвора и бактериоскопия мазка в большинстве случаев не выявляли возбудителя. У двух больных был выявлен бета-гемолитический стрептококк группы В, у одного была высеяна гемофильная палочка, и еще у одного – пневмококк.
Для вирусных менингитов характерно серозное воспаление мозговых оболочек с повышением содержания лимфоцитов в ликворе. Серозные менингиты отличаются более легким течением.
К инструментальным методам относятся ультразвуковое исследование головного мозга (нейросонография) и компьютерная томография, которые проводятся по показаниям.
Нейросонография позволяет диагностировать вентрикулиты, расширение желудочковой системы, развитие абсцесса мозга, а также выявить тяжелые сопутствующие внутричерепные кровоизлияния, ишемические инфаркты, пороки развития.
Компьютерная томография показана для исключения абсцесса мозга, субдурального выпота, а также для выявления участков тромбоза, инфарктов и кровоизлияний в структуры головного мозга.
Наиболее частыми ранними осложнениями являются отек и набухание мозга и судорожный синдром.
Клинически отек мозга проявляется нарастающей внутричерепной гипертензией. В этот период характерной является поза новорожденного с запрокинутой назад головой, отмечается монотонный, временами пронзительный, крик, иногда переходящий в стон. Возможны выбухание большого родничка, его пульсация, расхождение черепных швов. Отек мозга клинически может проявляться нарушением функции глазодвигательных, лицевого, тройничного и подъязычного нервов. Кома клинически проявляется угнетением всех видов церебральной активности: адинамией, арефлексией и диффузной мышечной гипотонией. Далее отмечается исчезновение реакции зрачков на свет, учащаются приступы апноэ, развивается брадикардия.
При гнойном менингите часто развивается судорожный синдром. Вначале судороги носят клонический характер, а по мере прогрессирования отека мозга трансформируются в тонические.
Очень опасным осложнением при менингитах является бактериальный (септический) шок. Его развитие связано с проникновением в кровеносное русло большого количества бактериальных эндотоксинов. Клинически септический шок проявляется внезапным цианозом конечностей, катастрофическим снижением артериального давления, тахикардией, одышкой, стонущим слабым криком, потерей сознания, часто в сочетании с синдромом диссеминированного внутрисосудистого свертывания. Среди наблюдаемых нами новорожденных два ребенка умерли. Одна девочка поступила на 11-й день жизни и умерла в первые 6 часов пребывания в стационаре от инфекционно-токсического шока, осложненного диссеминированным внутрисосудистым свертыванием крови. Вторая девочка в возрасте 17 дней умерла на 2-е сутки после поступления. У нее была внутриутробная генерализованная цитомегаловирусная инфекция и развился гнойный менингит. Тяжелыми последствиями гнойного менингита могут быть гидроцефалия, слепота, глухота, спастические парезы и параличи, олигофрения, эпилепсия.
Дифференциальная диагностика
Сходная с гнойным менингитом неврологическая симптоматика может наблюдаться при наличии у новорожденного внутричерепного кровоизлияния. У таких детей также отмечаются двигательное беспокойство, тремор подбородка и конечностей, нистагм, косоглазие, симптом “заходящего солнца”. Для исключения гнойного менингита необходимо проведение спинномозговой пункции. Для внутрижелудочкового кровоизлияния характерно наличие в ликворе большого количества измененных эритроцитов, а также повышенная концентрация общего белка в ликворе с первых дней заболевания за счет проникновения плазменных белков и лизиса эритроцитов.
Часто гнойный менингит протекает с рвотой, поэтому необходимо проводить дифференциальную диагностику с пилоростенозом, при котором наблюдается рвота “фонтаном” без повышения температуры и воспалительных изменений в анализе крови. Часто при осмотре живота отмечается положительный симптом “песочных часов”. Основными методами диагностики пилоростеноза являются эзофагогастродуоденоскопия и ультразвуковое исследование.
Симптомы возбуждения центральной нервной системы (беспокойство, тремор конечностей и подбородка, гиперестезия), сходные с гнойным менингитом, могут отмечаться при гриппе и ОРВИ. В этом случае имеет место менингизм – состояние, характеризующееся наличием клинической и общемозговой симптоматики без воспалительных изменений ликвора. Менингизм вызван не воспалением мозговых оболочек, а их токсическим раздражением и повышением внутричерепного давления. При спинномозговой пункции жидкость прозрачная и бесцветная, вытекает под повышенным давлением, часто струей, однако содержание клеток, белка, а также глюкозы нормальное. Менингизм обычно проявляется в остром периоде болезни и нередко предшествует воспалению мозговых оболочек, которое может развиться уже через несколько часов после его выявления. Если менингеальные симптомы при гриппе и ОРВИ не исчезают, или, тем более, нарастают, необходимо проведение повторных диагностических спинномозговых пункций.
Гнойный менингит может иметь место у ребенка с сепсисом, что значительно утяжеляет клинику заболевания.
Новорожденные с гнойным менингитом нуждаются в комплексном лечении, включающем антибактериальную, инфузионную терапию, заместительную терапию иммуноглобулинами для внутривенного введения. При необходимости проводится гормональная, противосудорожная, дегидратационная терапия. Таким детям требуется максимально щадящий режим. В остром периоде их не рекомендуется кормить грудью. Они получают сцеженное материнское молоко, или, при отсутствии его у матери, смесь из бутылочки. При угнетении сосательного рефлекса применяется кормление ребенка через зонд.
Этиотропная антибактериальная терапия является основным методом лечения новорожденных с гнойным менингитом. Она проводится с учетом выделенного из спинномозговой жидкости возбудителя и его чувствительности к антибиотикам. Если возбудитель не был найден, эффективность антибактериальной терапии оценивается по клиническим данным и результатам повторного исследования ликвора не позднее 48-72 часов от начала лечения. Если за это время не происходит явного клинико-лабораторного улучшения, производят смену антибактериального лечения. У новорожденных с гнойным менингитом антибиотики нужно вводить внутривенно трех- или четырехкратно в максимально допустимых дозах через подключичный катетер.
Используют антибиотики, которые проникают через гематоэнцефалический барьер и обладают широким спектром антимикробного действия. Комбинированный курс антибактериальной терапии обычно включает в себя цефалоспорины третьего поколения (цефтазидим, цефтриаксон) и аминогликозид (амикацин, нетилмицин, гентамицин). Всем пролеченным нами детям антибактериальная терапия была назначена сразу при поступлении в стационар и включала цефалоспорин. После получения результата люмбальной пункции в схему комбинированной антибактериальной терапии добавлялся второй антибиотик аминогликозидного ряда. При необходимости второго курса антибиотиков, когда не удавалось добиться улучшения состояния больного и нормализации показателей цитоза в ликворе, дети получали второй курс антибактериальной терапии меропенемом, ванкомицином.
Вопрос о проведении гормональной терапии решался индивидуально с учетом тяжести состояния. При тяжелом течении гнойного менингита гормональная терапия в остром периоде заболевания приводила к более раннему исчезновению лихорадки и интоксикации, улучшению состояния новорожденного.
Для лечения гипертензионно-гидроцефального синдрома проводилась дегидратация с использованием фуросемида. В последующем, после ликвидации симптомов инфекционного токсикоза, при наличии внутричерепной гипертензии назначался ацетазоламид по схеме.
Как показали наши наблюдения, хороший эффект дает включение в схему лечения с целью повышения защитных сил организма иммуноглобулина для внутривенного введения, что особенно эффективно в ранние сроки заболевания. Сразу же после установления диагноза всем больным начиналось внутривенное введение иммуноглобулина. Он вводился от 2 до 5 раз с обязательным лабораторным контролем (определение иммуноглобулинов G, М и А) до и после введения. Более частого введения требовали дети, у которых шла медленная положительная динамика клинико-лабораторных симптомов.
Виферон в свечах, содержащий рекомбинантный человеческий лейкоцитарный интерферон альфа-2b, подключался позднее, после улучшения клинико-лабораторных показателей. Он вводился в дозе 150 000 МЕ 2 раза в сутки, продолжительность курса составляла 10 дней.
Одновременно с началом антибактериальной терапии у детей была начата интенсивная инфузионная терапия через подключичный катетер, включающая в себя переливание растворов глюкозы, реополиглюкина, витаминов (С, В6, кокарбоксилаза), фуросемида, антигистаминных препаратов с целью дезинтоксикации, улучшения микроциркуляции, коррекции метаболических нарушений.
Для купирования судорожного синдрома использовали диазепам. С целью поддерживающей противосудорожной терапии назначался фенобарбитал. Использовались также средства, улучшающие мозговое кровообращение (винпоцетин, циннаризин, пентоксифиллин).
Среднее пребывание больных в клинике составило 26 дней (от 14 до 48 дней).
Прогноз и отдаленные последствия
Гнойный менингит у новорожденных – тяжелое заболевание, летальность от которого остается высокой.
Как показали наши исследования, комплексная интенсивная терапия гнойного менингита у новорожденных, начатая на самой ранней стадии заболевания, дает хорошие результаты. Наблюдение в течение 1-3 лет за детьми, перенесшими гнойный менингит в неонатальном периоде, показало, что у большинства из них при раннем выявлении заболевания и адекватной терапии психомоторное развитие соответствует возрасту. Однако, у двоих детей развилась прогрессирующая гидроцефалия, у четверых имели место нарушения мышечного тонуса и субкомпенсированный гипертензионно-гидроцефальный синдром.
Дети, перенесшие гнойный менингит в период новорожденности, должны наблюдаться педиатром и неврологом.
Олег БОТВИНЬЕВ, заведующий кафедрой педиатрии ФППО ММА им. И.М.Сеченова.
Ирина РАЗУМОВСКАЯ, доцент.
Вера ДОРОНИНА, аспирант.
Алла ШАЛЬНЕВА, заведующая отделением новорожденных ДГКБ № 9 им. Г.Н.Сперанского Москвы.
Чем опасен детский менингит?
Можно ли заболеть менингитом, если гулять в холодную погоду без шапки? Разбираемся со всеми аспектами этого заболевания вместе с детским неврологом GMS Clinic Марией Островской на страницах интернет-портала «Здоровые дети»

Прежде чем перейти к анатомии этого опасного заболевания, мы не можем не рассказать о двух случаях, которые произошли недавно в Великобритании и вызвали большой общественный резонанс, что привело к массовым выступлениям граждан в защиту детей от менингита.
Все началось с того, что внимание новостных агентств Великобритании привлекла фотография покрытой сыпью девочки, лежащей на больничной койке, которую опубликовала в Интернете ее мама. Девочке было два годика, ее звали Фэй Бёрдетт, она умерла от менингита штамма В, проведя в больнице 11 дней. ВВС сообщает, что после этого трагического инцидента, стартовала кампания, призывающая к тотальной вакцинации детей против менингита штамма B. Петиция собрала более 400 000 подписей. Здесь стоит отметить, что Великобритания стала первой страной в мире, выступившей в защиту детей от этой опасной болезни, представив вакцину от менингита B, которая получила название Bexsero.
Еще одна история заболевания ребенка, получившая широкую огласку в Великобритании, также связана с менингитом, на этот раз штамма W. Бывший капитан сборной Англии по регби, чемпион Кубка мира 2003 года Мэтт Доусон рассказал, что его семье пришлось пройти через «две недели ада», пока его двухлетний сын боролся с этим заболеванием, передает BBC. К счастью для Доусона и его семьи, все закончилось благополучно, и мальчик поправился. Экс-игрок сборной Англии после этого также публично высказался в поддержку петиции о глобальной вакцинации от менингита. Фотографии больного ребенка Мэтт выложил на всеобщее обозрение, чтобы люди понимали всю серьезность этого заболевания.
Фонд исследования менингита Великобритании сообщает, что примерно 1 из 10 случаев заболевания менингитом является фатальным, и примерно каждый третий переживший болезнь сталкивается с долгосрочными последствиями — такими, как ампутация конечностей, глухота, эпилепсия и снижение интеллекта. Существуют пять основных типов менингококковой инфекции: группы A, B, C, W и Y. Эта бактериальная инфекция чаще всего поражает детей в возрасте до года. В этой возрастной группе заболеваемость составляет 22 на 100 000 детей. Симптомы включают сильный жар при холодных руках и ногах, помутнение сознания, рвоту и головные боли. Сегодня существуют эффективные вакцины против различных групп менингита, но вакцина от менингита B появилась лишь в 2015 году. Уровень заболеваемости менингитом B среди детей от 1 до 4 лет составляет 1 из 20 000.
В Великобритании вакцина против менингита В пока доступна бесплатно только тем детям, которые родились 1 мая 2015 г. или позже. Это объясняется тем, что больше всего риску заболевания подвержены новорождённые и дети до пяти лет, при этом пик заболеваемости приходится на возраст 5 месяцев. Bexsero защищает от заражения бактериями менингококковой группы B, которые вызывают более 90% случаев менингококковых заражений у маленьких детей. Стоимость прививки в частных клиниках составляет £75, но может доходить в некоторых клиниках и до £150. Для вакцинации необходимо сделать три таких прививки, при этом спрос на вакцину опережает предложение, поэтому производитель обещает увеличить поставки.
Джеймс Стюарт, приглашённый профессор Университета Бристоля и консультант Всемирной организации здравоохранения (ВОЗ), предупреждает: «Мы должны узнать, насколько хорошо работает эта вакцина. Возможно, ещё не время расширять программу».
В России вакцины против менингита В на сегодняшний момент нет. Однако вакцинация от других видов менингита доступна для населения.
Что такое менингит?
Менингиты — самые частые инфекционные заболевания центральной нервной системы. Термин «менингит» объединяет заболевания, при которых воспаляются менингеальные оболочки — это оболочки мозга. Воспаление самого вещества мозга называется энцефалитом и, к сожалению, нередко сопровождает менингит.
Причины заболевания
Бытует мнение, что дети — это маленькие взрослые, но с точки зрения педиатрии это не так. Возбудители менингита у взрослых и детей различаются.
Причиной менингита являются микроорганизмы — вирусы или бактерии. Во многих случаях менингит вызывается теми же микроорганизмами, которые вызывают обычные респираторные инфекции с насморком, кашлем и болями в горле. Бактериальные менингиты называются еще гнойными менингитами. Обычно они протекают тяжелее всех остальных. Распространенные возбудители — менингококк, пневмококк, гемофильная палочка, стрептококк.
Вирусные менингиты, которые ранее назывались еще асептическими, вызываются разнообразными вирусами, в том числе энтеровирусами, вирусами Коксаки, гриппа, парагриппа, парвовирусами, а также теми, которые называют возбудителями «детских инфекций» — корь, краснуха, паротит и др.
Чем опасен менингит?
Менингит — очень опасное заболевание . Оно опасно не только своим течением и высокой смертностью в остром периоде, но и грозными последствиями — глухота, судороги, нарушение умственного развития, параличи и др. До эры антибиотиков из-за вспышки менингита оглохнуть могла целая деревня. Чем раньше поставить диагноз и начать лечение, тем выше шанс избежать последствий. Наибольшую опасность представляют бактериальные менингиты и, в первую очередь, менингококковый менингит. Менингококковый менингит — одно из проявлений генерализованной менингококковой инфекции, осложняющей ее течение в 10-12% случаев. Менингококковая инфекция распространена повсеместно, вызывает заболевания с разнообразной клинической картиной — от небольшого насморка до молниеносного течения инфекции с высокой смертностью и возможными очень тяжелыми последствиями. Наиболее тяжело протекает заболевание у детей до 2 лет.
Основываясь на собственном опыте могу сказать, что менингиты встречаются в практике любого врача, в любом городе, у любых слоев населения и в любое время года. По данным Роспотребнадзора за 2015 год было 608 случаев генерализованной менингококковой инфекции у детей до 17 лет. 10-12% из общего числа заболеваний обычно приходится на менингококковый менингит, то есть где-то 1 заболевший на 2000 детей до 17 лет. Количество заболевших менингококковой инфекцией выросло с 2014 года. Энтеровирусный менингит (самый частый из вирусных) — 25 человек на 1000 детей до 17 лет за 2015 год. Если учитывать, что в школе в среднем учится 500-600 человек, то получается, что встретиться с этим заболеванием вполне реально.

Как происходит заболевание?
Заболеть может любой человек. Менингиты встречаются чаще у детей до 5 лет и у пожилых людей. Связано это с особенностями реакции иммунной системы.
- Первый путь — через кровь. У человека есть так называемый гемато-энцефалический барьер, который не дает инфекции проникнуть из крови в мозг. В некоторых случаях механизм по какой-то причине дает сбой и болезнетворный организм через кровь попадает к оболочкам мозга и начинает там размножаться.
- Другой путь — прямое попадание инфекции при воспалении внутренних структур, которые находятся рядом с мозговыми оболочками: ухо (отиты), воспаление сосцевидного отростка (мастоидиты), воспаление придаточных пазух носа (синуситы). Почему у одних так происходит, а других нет, пока неизвестно. Это зависит от многих факторов, в том числе от генетической предрасположенности.
Заразиться можно различными путями, чаще всего это воздушно-капельный путь, через прямой контакт или немытые руки (чихать надо в платок, мыть руки — часто). При этом человек, являющийся источником заражения, совсем не обязательно болен менингитом, у него может быть обычный насморк. Более того, при менингококковой инфекции и болеть не обязательно, многие взрослые и дети являются бессимптомными носителями, то есть постоянно выделяют бактерию в окружающую среду, не зная об этом.
Можно ли заболеть менингитом, если гулять зимой без шапки?
Вопреки расхожему мнению, заболеть менингитом, разгуливая без шапки зимой или гуляя в кедах по снегу, нельзя. Для того чтобы подхватить такую серьезную инфекцию, нужен контакт с микроорганизмом. Наш организм — саморегулирующаяся устойчивая система, а детский организм легче перегреть, чем переохладить. Конечно, бывают состояния, при которых шанс заболеть выше — это в первую очередь тяжелые иммунодефициты, различные хронические заболевания и прием препаратов, снижающих иммунный ответ.
Симптомы заболевания
По опыту могу сказать, что «классических» случаев много, но много и исключений из правил. Поэтому обо всех разнообразных симптомах и тонкостях диагностики этого заболевания рассказать в рамках данной статьи практически невозможно.
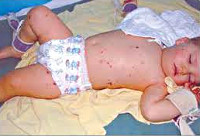
Менингит может начинаться как обычная инфекция с высокой температурой, сильной головной болью, рвотой. Характерным симптомом является напряжение мышц шеи с невозможностью дотронуться подбородком до груди, положение лежа с полусогнутыми ногами, сонливость, светобоязнь; у маленьких детей — запрокинутая назад голова, необъяснимый крик; иногда можно увидеть выбухание большого родничка. Могут ли это быть признаки тяжелой инфекции без менингита? Теоретически да, но в английском языке есть отличная фраза, которая хорошо описывает подход к диагностике в данном случае: «это менингит, пока не доказано обратное». Одним из симптомов менингококковой инфекции, которая вызывает очень тяжелые менингиты, является яркая красная или бордовая сыпь, которая не исчезает при надавливании — любая инфекция с сыпью подлежит обязательному срочному осмотру врачом!
При менингите симптоматика может развиваться очень быстро, поэтому к моменту появления нарушений сознания, судорог и других тяжелых симптомов желательно уже находиться в больнице.
Вирусные менингиты, как правило, протекают легче и чаще без осложнений, но всегда требуют пристального наблюдения, поэтому больных кладут в стационар. Лечение менингитов вообще должно проводиться только в стационарах, причем часто человек госпитализируется в специальные инфекционные отделения. Для правильной постановки диагноза и определения тактики лечения (нужен ли антибиотик, какой нужен и т. д.) существует единственный способ подтверждения диагноза — спинномозговая пункция. В спине делают прокол и берут немного жидкости, которая окружает спинной мозг и оболочки. Следует отметить, что прокол делают в той области поясницы, где спинного мозга уже нет, поэтому задеть сам спинной мозг при этом нельзя. Процедура эта не сложнее взятия крови из вены, но из-за названия родители часто пугаются. Если у вас просят согласие на эту процедуру — не надо отказываться, это значит, что состояние очень серьезное и счет может идти на часы.
Я надеюсь, что эта болезнь обойдет ваших близких стороной, и хочу предупредить — будьте внимательны к своим детям во время болезни, и если вам кажется, что течение инфекции у ребенка необычное, появились указанные выше симптомы, ребенку очень тяжело и становится хуже — вызывайте врача или скорую и не бойтесь услышать упрек в том, что вы слишком тревожные родители. И за врачей не волнуйтесь, они к этому привыкли.
Как защититься, если рядом есть больной менингитом?
Если в вашем окружении человек болен менингитом — надо немедленно от него изолироваться и обратиться к врачу за советом. В зависимости от микроорганизма, который вызвал заболевание, может потребоваться вакцинация, антибиотикопрофилактика или другие меры. Может и ничего не потребоваться, но это решает только врач.
Профилактика заболевания
От главных возбудителей менингитов — менингококковой инфекции, пневмококка и гемофильной палочки группы В есть вакцины. Гемофильная палочка входит в состав многокомпонентных вакцин, которые используются для стандартных прививок в соответствии с календарем, туда же включена и пневмококковая вакцина, которая вводится детям до года с ревакцинацией в 1,5 года. Менингококковая вакцина в настоящий момент не входит в число обязательных прививок, вводится по желанию или когда в окружении человека есть заболевшие. Основываясь на опыте других стран можно утверждать, что массовая вакцинация резко снижает (до 80%) количество случаев менингококковой инфекции, которая вызывает очень тяжелый менингит. Существует несколько видов менингококков. В настоящее время есть вакцина, защищающая от большинства из них — Менактра. Сначала вакцина вводилась только детям старше 2 лет, но в связи с изменениями в ее составе с 2015 года, она может вводиться ребенку уже с 9 мес. Это большой прорыв, так как в группе риска находятся именно дети раннего возраста (самая высокая смертность от менингококка до 2 лет), поэтому эти «дополнительные» 15 месяцев так важны. Очень важным является и то, что современные вакцины от менингококка формируют длительный иммунитет. Недавно появилась вакцина еще от одного штамма менингококка — серотипа В. Пока в РФ ее нет, но надеюсь, что в ближайшем будущем будет возможна полная вакцинация от всех серотипов менингококка.
Менингиты вызывают и другие инфекции — ветряная оспа, краснуха, паротит, грипп, корь, от которых тоже есть вакцины. Благодаря вакцинации мы можем максимально обезопасить себя и своих детей.
Менингит: дети – в особой группе риска!
Менингококковая инфекция (МИ) — острое инфекционное заболевание, которое вызывают менингококки (Neisseria meningitidis): бактерии, которые активно размножаются на слизистых оболочках дыхательных путей. Люди, у которых нет иммунитета к менингококку, могут легко заражаться им. Болезнь чаще всего быстро развивается, тяжело протекает и может привести к тяжелым осложнениям вплоть до смерти. 1 2
Входные ворота для возбудителя — слизистые оболочки носа, ротоглотки, куда он попадает воздушно-капельным путем. На богатых белком и кровеносными сосудами слизистых оболочках менингококк быстро размножается. В случае если у человека имеется иммунитет, то возбудитель быстро гибнет или остается обитать на слизистой, не вызывая проявлений болезни. Это называется бактерионосительством: при нем возбудителя инфекции можно обнаружить с помощью анализов, но признаков болезни у человека нет. Если же иммунитета нет, риск развития инфекции повышается. От момента заражения до появления первых признаков инфекции может пройти от 2 до 10 дней, но чаще всего 2—3 дня. 1
В мире выделяют 13 разновидностей менингококков — серогрупп, из которых 6 наиболее распространенных: A, B, C, W, Y, X. Такое разнообразие требует максимально возможной защиты от заражения разными подвидами менингококков. 1,2,5
Клинические формы менингококковой инфекции. Симптомы и признаки
В России принято выделять локализованные, генерализованные и редкие формы МИ. 1,3
Для всех форм МИ типичен общеинфекционный синдром, то есть признаки, встречающиеся при многих других инфекциях: повышение температуры в течение 3—5 дней, озноб, симптомы интоксикации (слабость, отсутствие аппетита, вялость, сонливость, нарушения сна, нервозность и раздражительность). Из-за этого менингококковую инфекцию легко спутать с гриппом или ОРВИ. Некоторые формы менингококковой инфекции протекают с другими признаками, которые типичны для нее и могут помочь при предварительной диагностике – ригидность мышц, темно-красная геморрагическая сыпь.
Локализованные формы МИ, развивающиеся в одной системе или органе
- Носительство менингококков. Не все случаи присутствия менингококков на слизистой оболочке приводят к развитию МИ. Примерно у 5—11% взрослых и до 25% подростков менингококки можно обнаружить при взятии анализа (мазок из носоглотки), но при этом заболевание у них не развивается, и они становятся бессимптомными бактерионосителями. При этом у 1% из носителей инфекция все-таки развивается, причем чаще у тех, у кого менингококк попал на слизистую недавно. При этом попадание менингококков на слизистую детей до года и раннего детства (до трех лет) вызывает чаще всего заболевание, а не носительство. 2
- При недостаточном иммунитете, а это 10—15% случаев локализованных форм менингококковой инфекции, развивается менингококковый назофарингит — воспаление слизистой оболочки носоглотки. 4
Генерализованные формы, поражающие весь организм
- Общие признаки инфекции развиваются очень быстро с резкого подъема температуры до высоких — 38—40° С — цифр, сильного озноба, вялости, сонливости или бессонницы, капризности, раздражительности. Ребенок постарше жалуется на болезненность мышц, суставов, боли в животе, в конечностях. Аппетит отсутствует, ребенок слабеет. Температура может не снижаться, даже если используются жаропонижающие препараты. Неблагоприятным признаком может быть подъем температуры и быстрое ее снижение до нормальных и даже пониженных цифр: в большинстве случаев это говорит о развитии угрожающего жизни состояния, которое называется септический шок.
- Появление разной сыпи: геморрагическая — похожие на мелкие кровоизлияния пятна или точки. Они могут быть бордовыми, красными, иметь фиолетовый оттенок; розеолоподобная — пятна розового или красного цвета. Если на них нажать, то они исчезают; пятнисто-папулезная — небольшие, чуть выступающие над кожей узелки на фоне красных или алых пятен. Чаще всего сыпь появляется на ягодицах, бедрах и голенях, веках, хотя может появиться в других местах. Также мелкие кровоизлияния могут образоваться на глазах, на слизистых (например, при кровоизлиянии на слизистой носа могут отмечаться носовые кровотечения), в полости суставов.
- Общие признаки заражения инфекционной болезнью похожи на таковые при менингококцемии. Могут отмечаться нарушения частоты и глубины пульса, скачки артериального давления.
- Менингеальный синдром — это признаки болезни, которые появляются из-за поражения мозговых оболочек и вещества мозга токсинами менингококка. Эти признаки (симптомы) бывают общемозговыми — они показывают, что в головном мозге повышено давление, он отекает; и менингеальными —признаками того, что ядовитые вещества менингококка проникли в мозговые оболочки.
- сильная головная боль, дети старшего возраста говорят что «голову распирает»;
- повышенная чувствительность к раздражителям органов чувств: запахам, прикосновению, звукам, свету;
- неоднократная рвота, обильная, не связанная с едой, может особенно часто возникать ночью или утром;
- нарушения сознания;
- повышенная нервная возбудимость или наоборот заторможенность вплоть до неподвижности, комы;
- у 30—40% детей в самом начале заболевания могут быть судороги. В некоторых случаях они связаны с высокой температурой, но могут также говорить о нарастании отека мозга на фоне повышенной выработки спинномозговой жидкости.
- Ребенок не может самостоятельно прижать подбородок к груди или попытке взрослого прижать голову ребенка к груди руками. Такой симптом называют ригидность затылочных мышц.
- Менингеальная поза — характерная поза из-за повышения тонуса длинных мышц спины. Мышцы словно застывают, твердеют. Если ребенка положить на бок, то голова у него запрокидывается назад, туловище выгибается вперед, ноги приведены к животу. Из-за схожести позы данный симптом называют «поза ружейного курка» или «легавой собаки».
- Если ногу больного согнуть в бедре буквой «Г», то при попытке разогнуть колено врачу не удается это сделать. В медицине этот признак называют симптом Кернига.
- Средний или лобковый симптом Брудзинского: надавливание на лобок приводит к тому, что ребенок сгибает ножки и пытается прижать их к животу.
- Нижний симптом Брудзинского: врач пробует разогнуть одну ногу ребенка, согнутую буквой «Г» и одновременно с этим ребенок непроизвольно, «автоматически» сгибает вторую ногу тоже буквой «Г». 1,3
4. Менингококковый менингоэнцефалит
Симптоматика включает общеинфекционный, менингеальный синдромы, протекающие сходно с таковыми при менингите, и признаки стойкой очаговой неврологической симптоматики (ОНС).
Под ОНС подразумеваются стойкие нарушения со стороны черепных нервов и связанных с этим симптоматикой, которая зависит от степени поражения той или иной пары нервов. Возможны судороги, парезы, нарушения зрения, глотания, тремор нижней челюсти и другие неврологические симптомы. 1,3
5. Смешанная форма — у заболевшего есть симптомы перечисленных выше форм болезни. При ней в крови больного ребенка обнаруживается большое количество менингококков и ядовитых веществ, которые они вырабатывают.
6. Редкие формы чаще всего могут быть диагностированы по лабораторным анализам и эпидемиологическим данным. К ним относятся менингококковая пневмония, эндокардит, артрит, иридоциклит. 1
Лечение при установлении диагноза менингококковой инфекции
Диагностика этой опасной инфекции прерогатива исключительно врача. При наличии сходных с описанными симптомов, лучше вызвать скорую помощь, чтобы не потерять время и вовремя приступить к диагностике и лечению.
- Реанимационные и другие экстренные мероприятия;
- Антибиотики, активные в отношении менингококка;
- Посиндромную терапию: для снижения температуры, противосудорожные, снимающие последствия воздействия токсинов (дезинтоксикационные) и другие препараты. 1,3
Чем опасна МИ и как их предотвратить
Менингококковая инфекция опасна и может унести жизнь человека в течение суток.
Уровень летальности от отдельных форм менингококковой инфекции в РФ может достигать 20%, то есть, умирает каждый пятый заболевший. 4,7
Среди выживших до 20% людей получат осложнения: глухота, нарушения мозговой деятельности, когнитивные нарушения, некрозы тканей с ампутацией конечности.
- Призывники.
- Отправляющиеся в поездку в районы, где менингококковая инфекция встречается часто (эндемичные районы). Это могут быть туристы, спортсмены, паломники, лица, выезжающие на работу или на временное пребывание, военнослужащие, научные работники.
- Медики, работающие в стационарах, отделениях и другие лечебно-профилактических учреждениях, где оказывают помощь при инфекционных заболеваниях.
- Медицинские и научные работники, сотрудники лабораторий, где проводятся работы с живой культурой менингококка.
- Персонал учреждений стационарного социального обслуживания (дома престарелых, ПНИ, интернаты, дома ребенка и детские дома).
- Воспитанники и жильцы учреждений стационарного социального обслуживания.
- Живущие в общежитиях.
- Участники массовых международных спортивных соревнований, культурно-массовых мероприятий.
- Дети в возрасте до 5 лет включительно (связано в повышенной заболеваемостью детей этой возрастной категории).
- Подростки в возрасте 13-17 лет включительно, что связано с повышенным уровнем носительства менингококка в данной возрастной группе.
- Лица в возрасте 60 лет и старше.
- Имеющие заболевания, при которых развивается первичное или вторичное иммунодефицитное состояние, включая лиц с ВИЧ-инфекцией.
- Дети и взрослые, перенесшие операцию кохлеарной имплантации.
- Лица с ликвореей — подтеканием спинногомозговой жидкости (из носа, ушей и т. д.) 6
- детей в возрасте до 8 лет включительно;
- студентов и учащихся учреждений профессионального и высшего образования. Прежде всего, вакцинации подлежат коллективы, где имеются учащиеся и студенты из других стран и регионов РФ. 6
- учащихся общеобразовательных организаций с 3 по 11 классы включительно;
- взрослых, обратившихся за медпомощью. 6
Зарегистрированные в РФ вакцины против менингококковой инфекции эффективны и безопасны. Всю необходимую информацию об используемой вакцине и проведении вакцинации можно узнать у вашего лечащего врача. 4
Детский менингит
Менингит у детей – острое инфекционное заболевание, при котором развивается воспаление оболочек головного и спинного мозга. Детский менингит протекает тяжело. При несвоевременно начатой или неадекватной антимикробной терапии у детей с менингитом развиваются тяжёлые осложнения. В Юсуповской больнице созданы все условия для лечения менингита:
- палаты оснащены притяжно-вытяжной вентиляцией и кондиционерами;
- пациенты обеспечены индивидуальными средствами личной гигиены и диетическим питанием;
- обследование пациентов проводят с помощью аппаратов ведущих мировых производителей и современных методов лабораторной диагностики;
- врачи используют антибактериальные и противовирусные препараты последнего поколения, которые обладают высокой эффективностью и оказывают минимальное побочное действие.
Тяжёлые случаи менингита обсуждают на заседании экспертного совета с участием кандидатов и докторов медицинских наук. Ведущие специалисты в области лечения инфекционных заболеваний центральной нервной системы принимают коллегиальное решение в отношении тактики ведения больных тяжёлым менингитом. Клиника принимает пациентов возраста 18+.

Причины менингита у детей
Детские менингиты могут быть первичными (развиваться без предшествующих признаков патологического процесса, вызванного соответствующим возбудителем) или вторичными, когда поражению оболочек мозга предшествуют другие проявления инфекции (эпидемического паротита, кори, лептоспироза).
Возбудителями менингита могут быть следующие микроорганизмы:
- бактерии (пневмококк, менингококк, гемофильная и туберкулёзная палочки, спирохеты);
- вирусы (энтеровирусы группы Коксаки-ЕСНО, вирус эпидемического паротита и кори);
- хламидии;
- микоплазмы;
- простейшие;
- грибы.
Менингитом чаще заболевают дети, которые относятся к группам риска:
- недоношенные;
- родившиеся с внутриутробной гипоксией плода или в результате тяжёлых родов;
- с врождённым или приобретенным иммунодефицитом;
- перенесшие черепно-мозговую, спинальную, позвоночную травму, нейрохирургические операции и хирургические вмешательства на органах брюшной полости.
Чаще заболевают менингитом дети в возрасте до 5 лет. Повышается риск заболеть менингитом у детей, которые посещают дошкольные учреждения и школьников. Чаще заболевают малыши, которые не соблюдают правил личной гигиены, заглатывают загрязнённую воду, купаясь в водоёмах, употребляют продукты питания, загрязнённые экскрементами экскретами грызунов. Переносят возбудителей менингита иксодовые клещи.
Высок риск развития менингита у детей, которые не прошли вакцинацию против паротита, кори и краснухи, пропустили прививку вакциной против гемофильной палочки, менингококка, противопневмококковой коньюгатной вакциной. При поездках в места, опасные в отношении менингита, обязательно проводят вакцинацию детей не позже, чем за 2 недели до выезда ребёнка.
Источником возбудителей детского менингита являются больные люди или бактерионосители. Инфекционные агенты могут передаваться воздушно-капельным (с пылью и частичками слюны), контактным (через грязные руки), водным, трансмиссивным (при укусе насекомых) и фекально-оральным механизмом. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей и органов пищеварения. Возбудители менингита распространяются по организму следующими путями:
- гематогенным (по кровеносным сосудам);
- лимфогенным (током лимфы);
- гейрогенным (со спинномозговой жидкостью).
Менингиты у детей сопровождаются следующими патологическими изменениями:
- усиленной выработкой спинномозговой жидкости;
- повышением внутричерепного давления и проницаемости гематоэнцефалического барьера;
- токсическим поражением вещества головного мозга;
- нарушением мозгового кровообращения, особенно микроциркуляции;
- расстройством ликвородинамики;
- гипоксией (недостаточным поступлением кислорода) мозга.
В конечном итоге развивается набухание мозговой ткани. Этому способствует распространение воспалительного процесса на желудочки и вещество мозга, что свойственно гнойным менингитам. При вирусных менингитах отёк головного мозга менее выражен, но мозговое вещество также вовлекается в патологический процесс. При распространении воспалительного процесса на мозг появляется очаговая неврологическая симптоматика.
Отёк и набухание головного мозга приводит к его смещению со сдавлением ствола мозга миндалинами мозжечка. При этом у детей нарушается функция жизненно важных органов, прежде всего дыхания, что может привести к летальному исходу. После перенесенного вирусного у менингита у большинства детей не развиваются осложнения. Дети, переболевшие бактериальным менингитом, могут отставать в умственном развитии, у них иногда развивается нарушение зрения и слуха до полной глухоты.
Симптомы менингита у детей
Клиническая картина менингита у детей зависит от вида возбудителя. Во всех случаях детского менингита преобладают общие симптомы, которые объединены понятием «менингеальный» синдром. Менингиты у детей чаще начинаются остро, нежели постепенно. Обычно симптомам менингита предшествуют общие признаки инфекционного заболевания: лихорадка, слабость, боли в суставах и мышцах. При менингококковой инфекции у детей появляются геморрагические высыпания, пневмококковой – признаки ринита, пневмонии, отита, при эпидемическом паротите –поражение слюнных желез, при энтеровирусной инфекции – диспепсические расстройства и катаральные явления.
Менингеальному синдрому присущи следующие симптомы:
- ригидность или скованность мышц шеи вследствие патологического повышения их тонуса;
- симптом Кернига – пациенту не удаётся полностью выпрямить ранее согнутую ногу под прямым углом в коленном и тазобедренном суставах;
- симптом Брудзинского: верхний – при наклонении головы к подбородку пациентом, который лежит на спине, автоматически сгибаются нижние конечности, нижний – если согнуть пациенту одну ногу в коленном суставе, вторая конечность сгибается автоматически;
- гиперестезия – повышенная чувствительность к болевым, слуховым, обонятельным и тактильным раздражителям, непереносимость яркого света;
- локальные полные или частичные параличи.
У детей развиваются следующие признаки менингита:
- симптом Лесажа – когда малыша берут за подмышки, он прижимает к животику ножки, которые невозможно распрямить (характерен для детей до года);
- симптом «треножника» – ребёнок, сидя на ровной поверхности с вытянутыми ногами вперед, сгибает ножки или откидывается назад;
- выпирание родничка;
- симптом Филатова – при быстром или резком наклоне головы у малыша расширяются зрачки.
У детей до трёх лет чрезвычайно редко присутствуют все признаки менингеального синдрома. Симптомы менингита у детей 7-8 лет не отличаются от признаков заболевания у взрослых. Температура при менингите у детей повышается до 41-42 о . Детишек беспокоит сильная головная боль, которая распространяется по всей голове. Они плачут, иногда отмечается «мозговой» крик.
С первых дней заболевания на теле у ребёнка возникают мелкие темно-вишневые точечные высыпания. При наличии тяжёлой менингококковой инфекции элементы геморрагической сыпи сливаются, могут появиться большие пятна или синяки. У ребёнка нарушается сознание, развиваются судороги и эпилептические припадки. Малышей беспокоит тошнота, непрерывная рвота, не связанная с приёмом пищи, которая не приносит облегчения.
Диагностика менингита у детей
Решающим для подтверждения диагноза менингита у детей является исследование цереброспинальной жидкости. Её получают путём люмбальной пункции. По показаниям детям проводят дополнительные исследования:
- рентгенографию черепа и придаточных пазух носа;
- осмотр глазного дна;
- электроэнцефалографию;
- эхо-энцефалографию;
- компьютерную и ядерно-магниторезонансную томографию.
При спинномозговой пункции определяют давление цереброспинальной жидкости, визуальные характеристики ликвора (цвет, прозрачность), проводят ликвородинамические пробы Стуккея и Квеккенштедта. В осадке жидкости определяют количество и состав клеток, наличие микроорганизмов. Проводят биохимические (содержание глюкозы, белка, хлоридов, осадочные пробы) и микробиологические исследования.
При менингококковом менингите у детей спинномозговая жидкость мутная, желтоватого или молочно-белого цвета. В одном миллилитре ликвора содержится несколько тысяч нейтрофилов. В их цитоплазме часто видны характерные бобовидные диплококки. При посеве выделяют культуру возбудителя. В спинномозговой жидкости определяется повышенное количество белка и пониженный уровень глюкозы. При помощи иммунологических методов в цереброспинальной жидкости обнаруживают антиген возбудителя, а используя полимеразную цепную реакцию – его ДНК. В крови определяются признаки выраженного воспалительного процесса.
При пневмококковом менингите у детей менингеальный синдром выявляется несколько позже, чем при менингококковой инфекции. Даже при условии ранней госпитализации ребёнка заболевание быстро прогрессирует. Рано появляются расстройства сознания, судороги, нередко парезы черепных нервов или частичный паралич половины тела. Спинномозговая жидкость гнойная. В ней под микроскопом видны расположенные внеклеточно ланцетовидной формы диплококки.
Менингит, вызываемый гемофильной палочкой, чаще наблюдается у детей до одного года. Заболевание может начинаться как остро, так и постепенно. Менингеальные симптомы появляются на 2 – 5 день болезни. У детей до одного года наиболее серьёзными признаками менингита считаются срыгивание или рвота, выбухание и прекращение пульсации родничка, немотивированный пронзительный крик.
Вирусным менингитам предшествует клиническая картина, свойственная соответствующей инфекции. Симптомы менингита появляются позже. При вирусных менингитах температура тела повышается до умеренных цифр, менингеальные симптомы появляются на 2-3 или 5-7 седьмой дни с момента начала заболевания. Детишек беспокоит интенсивная головная боль, которая проходит после диагностической люмбальной пункции и эвакуации небольшого количества цереброспинальной жидкости.
Лечение менингита у детей
Как лечить менингит у детей? Лечение детского менингита проводится в условиях специализированного стационара. При менингите средней тяжести или ассоциированном с менингококковой инфекцией детям назначают пенициллин. Если у пациента наблюдаются признаки инфекционно-токсического шока, стартовым антибиотиком является хлорамфеникол. При тяжёлых формах менингита на первом этапе антибактериальной терапии (до идентификации возбудителя) препаратом выбора является цефтриаксон. Детям до одного года назначают ампициллин в сочетании с цефалоспоринами III поколения или аминогликозидами (амикацином, нетилмицином).
Детям в клиниках-партнёрах обеспечивают диетическое полноценное, высококалорийное, механически и химически щадящее питание. Через 24–48 часа от начала антибактериальной терапии при тяжёлых формах заболевания проводят контрольную люмбальную пункцию для контроля эффективности начатой терапии.
При обнаружении возбудителя менингита стартовые антибиотики заменяют другими, в соответствии с чувствительностью возбудителя. Если отмечается выраженная положительная динамика (снижение интоксикационного синдрома, нормализация температуры тела, исчезновение менингеальных симптомов, значительное снижение количества клеток в ликворе, улучшение показателей общего анализа крови) продолжают стартовую терапию. Препаратами резерва при отсутствии положительной динамики в результате стартовой терапии в течение 48–72 часов является меропенем, цефепим, ванкомицин 60. Все антибактериальные препараты назначают в возрастных дозировках.
Контрольную спинномозговую пункцию проводят после стойкой нормализации температуры, нормализации общего анализа крови, исчезновения клинических признаков менингеального синдрома. Детям с менингитом при наличии следующих показаний назначают дексаметазон:
- возраст ребёнка от 1 до 2 месяцев (не назначают кортикостероиды новорожденным);
- выявлены грамотрицательные бациллы в мазке ликвора;
- высокое внутричерепное давление;
- отёк головного мозга.
Дексаметазон детям назначают в дозе 0,15 мг/кг каждые 6 часов в течение 2–4 дней. Препарат вводится за 15–20 мин до инъекции первой дозы антибиотика или через 1 час после неё. Детям осторожно проводят инфузионную терапию. В качестве стартовых растворов при гнойных менингитах используют 5-10% раствор глюкозы (с раствором хлорида калия) и физиологический раствор натрия хлорида в соотношении 1:1. При снижении артериального давления, уменьшении диуреза применяют препараты гидроэтилкрохмала ІІІ поколения. После стабилизации артериального давления и возобновлении диуреза инфузионную терапию проводят глюкозо-солевыми растворами.
Противосудорожную терапию в остром периоде менингита осуществляют внутривенным или внутримышечным введением возрастных доз реланиума, оксибутирата натрия, натрия тиопентала. В последующем переходят на применение фенобарбитала в течение 3–6 месяцев. При наличии первых признаков менингита обращайтесь в специализированные клиники, где вам своевременно окажут квалифицированную медицинскую помощь.
Менингит у детей
Менингит у детей – инфекционно-воспалительный процесс, затрагивающий мозговые оболочки. Течение менингита у детей сопровождается общеинфекционным (гипертермией), общемозговым (головной болью, рвотой, судорогами, нарушением сознания) и менингеальным синдромом (ригидностью затылочных мышц, общей гиперестезией, менингеальной позой, положительными симптомами Кернига, Лессажа, Брудзинского, выбуханием большого родничка). Диагностика менингита у детей требует проведения люмбальной пункции, исследования ликвора и крови. Основными принципами лечения менингита у детей являются: госпитализация ребенка, постельный режим, проведение антибактериальной/противовирусной, дезинтоксикационной, дегидратационной терапии.
Общие сведения
Менингит у детей – нейроинфекция, вызывающая преимущественное поражение мягкой мозговой оболочки головного и спинного мозга; протекающая с развитием общеинфекционных, общемозговых, менингеальных симптомов и воспалительных изменений в цереброспинальной жидкости. В структуре педиатрии и детской инфекционной патологии менингитам уделяется повышенное внимание, что объясняется частым органическим поражением ЦНС, высокой летальностью от данной патологии, тяжелыми медико-социальными последствиями. Уровень заболеваемости менингитом среди детей до 14 лет составляет 10 случаев на 100 тысяч населения; при этом около 80% заболевших составляют дети до 5 лет. Риск летальности при менингите зависит от возраста детей: чем младше ребенок, тем выше вероятность трагического исхода.

Причины менингита у детей
Менингиты у детей могут вызываться самыми различными возбудителями: бактериями, вирусами, грибами, простейшими. Наиболее многочисленная группа возбудителей менингита у детей представлена бактериями: менингококком, пневмококком, гемофильной палочкой серогруппы b, стафилококком, энтеробактериями, микобактериями туберкулеза. Вирусные менингиты у детей чаще всего ассоциированы с вирусами ECHO, Коксаки, эпидемического паротита, ветряной оспы, кори, краснухи, полиомиелита, клещевого энцефалита, Эбштейна-Барр, герпеса, энтеровирусами, аденовирусами и др. Менингиты у детей, вызываемые грибами, риккетсиями, спирохетами, токсоплазмой, малярийным плазмодием, гельминтами и другими патогенами, относятся к числу редко встречаемых форм.
Потенциальным источником инфекции служит больной человек или бактерионоситель; инфицирование может происходить воздушно-капельным, контактно-бытовым, алиментарным, водным, трансмиссивным, вертикальным, гематогенным, лимфогенным, периневральным путями.
Развитию менингита у новорожденных детей способствует неблагоприятное течение беременности и родов, гипоксия плода, недоношенность, внутриутробные инфекции. У детей раннего возраста факторами риска развития менингита служат гнойные заболевания различной локализации (отиты, мастоидиты, синуситы, фарингиты, тонзиллиты, гастроэнтероколиты, фурункулы лица и шеи, остеомиелит, эндокардит), ОРВИ, инфекционные заболевания детского возраста, кишечные инфекции, черепно-мозговые травмы. Предрасположенность к менингиту детей первых лет жизни объясняется незрелостью иммунной системы и повышенной проницаемостью гематоэнцефалического барьера. Фоном для развития патологического процесса в оболочках мозга могут служить гипотрофия, дефекты ухода за ребенком, переохлаждение, смена климатических условий, стресс, чрезмерные физические нагрузки.
Для вспышек менингита у детей характерна сезонность (пик заболеваемости приходится на зимне-весенний период) и цикличность (подъем заболеваемости отмечается каждые 10-15 лет).
Патогенез менингита у детей
При первичных менингитах у детей входными воротами для инфекции чаще всего служат слизистые оболочки респираторного или желудочно-кишечного тракта. Проникновение возбудителя в полость черепа и мозговые оболочки происходит гематогенным, сегментарно-васкулярным или контактным путями. Выраженная токсемия и нарастание уровня биологически активных веществ создают условия для повышения проницаемости сосудистых мембран, гематоэнцефалического барьера, проникновения микроорганизмов и их токсинов в ЦНС с развитием серозного, серозно-гнойного или гнойного воспаления мозговых оболочек.
Скопление воспалительного экссудата вызывает раздражение сосудистых сплетений желудочков головного мозга, что сопровождается увеличением продукции цереброспинальной жидкости и увеличением внутричерепного давления. Именно с развитием гипертензионно-гидроцефального синдрома связаны основные клинические проявления менингита у детей. Следствием расширения ликворных пространств и сдавления тканей мозга служит ухудшение перфузии, развитие гипоксии, выход жидкости из сосудистого русла и возникновение отека головного мозга.
При правильном лечении менингита у детей в фазу обратного развития происходит резорбция воспалительного экссудата, нормализация ликворопродукции и внутричерепного давления. В случае нерационального лечения менингита у детей может произойти организация гнойного экссудата и формирование фиброза, следствием чего будет являться нарушение ликвородинамики с развитием гидроцефалии.
Классификация
Первичные менингиты у детей возникают без предшествующего локального воспалительного процесса или инфекции; вторичные менингиты у детей развиваются на фоне основного заболевания и выступают его осложнением.
С учетом глубины поражения в структуре менингитов у детей различают: панменингит – воспаление всех мозговых оболочек; пахименингит – преимущественное воспаление твердой мозговой оболочки; лептоменингит – сочетанное воспаление паутинной и мягкой мозговых оболочек. Отдельно выделяют арахноидит – изолированное поражение паутинной оболочки, имеющее свои клинические особенности.
По выраженности интоксикационного и общемозгового синдрома, а также воспалительных изменений в спинно-мозговой жидкости, различают легкую, среднюю и тяжелую форму менингита у детей. Течение нейроинфекции может быть молниеносным, острым, подострым и хроническим.
В этиологическом отношении, в соответствии с принадлежностью возбудителей, менингиты у детей делятся на вирусные, бактериальные, грибковые, риккетсиозные, спирохетозные, гельминтные, протозойные и смешанные. В зависимости от характера ликвора, менингиты у детей могут быть серозными, геморрагическими и гнойными. В структуре патологии в педиатрии преобладают серозные вирусные и бактериальные (менингококковый, гемофильный, пневмококковый) менингиты у детей.
Симптомы менингита у детей
Независимо от этиологической принадлежности, течение менингита у детей сопровождается общеинфекционными, общемозговыми, менингеальными симптомами, а также типичными воспалительными изменениями ликвора.
Общеинфекционная симптоматика при менингите у детей характеризуется резким повышением температуры, ознобами, тахипноэ и тахикардией, отказом ребенка от еды и питья. Может отмечаться бледность или гиперемия кожных покровов, геморрагическая сыпь на коже, связанная с бактериальной эмболией или токсическим парезом мелких сосудов. Отдельные неспецифические симптомы встречаются при определенных формах менингита у детей: острая надпочечниковая недостаточность – при менингококковой, дыхательная недостаточность – при пневмококковой, тяжелая диарея – при энтеровирусной инфекции.
Для общемозгового синдрома, сопровождающего течение менингита у детей, типичны интенсивные головные боли, связанные как с токсическим, так и механическим раздражением мозговых оболочек. Головная боль может быть диффузной, распирающей или локализованной в лобно-височной или затылочной области. Вследствие рефлекторного или прямого раздражения рецепторов рвотного центра в продолговатом мозге возникает повторная, не связанная с приемом пищи и не приносящая облегчения рвота. Нарушение сознания при менингите у детей может выражаться в сомнолентности, психомоторном возбуждении, развитии сопорозного состояния или комы. Нередко при менингите у детей возникают судороги, выраженность которых может варьировать от подергиваний отдельных мышц до генерализованного эпиприступа. Возможно развитие очаговой симптоматики в виде глазодвигательных расстройств, гемипареза, гиперкинезов.
Наиболее типичным для менингита у детей является менингеальный синдром. Ребенок лежит на боку, с запрокинутой головой; руками, согнутыми в локтях и ногами, согнутыми в тазобедренных суставах («поза взведенного курка»). Отмечается повышенная чувствительность к различным раздражителям: гиперестезия, блефароспазм, гиперакузия. Характерным признаком служит ригидность затылочных мышц (невозможность прижать подбородок ребенка к грудной клетке из-за напряжения затылочных мышц). Вследствие повышенного внутричерепного давления у грудных детей отмечается напряжение и выбухание большого родничка, выраженная венозная сеть на голове и веках; при перкуссии черепа возникает звук «спелого арбуза». К характерным для менингита у детей оболочечным знакам относятся симптомы Кернига, Брудзинского, Лессажа, Мондонези, Бехтерева.
К течению гнойного менингита у детей могут присоединяться другие инфекционно-септические осложнения – пневмония, артриты, эндокардит, перикардит, эпиглоттит, остеомиелит, сепсис. Поздними осложнениями со стороны нервной системы могут стать нарушения интеллекта, гипертензионно-гидроцефальный синдром, эпилепсия, параличи и парезы, гипоталамический синдром, поражение черепных нервов (косоглазие, птоз верхнего века, тугоухость, асимметрия лица и др.).
Диагностика менингита у детей
В процессе распознавания менингита у детей для педиатра и детского инфекциониста важен учет эпиданамнеза, клинических данных, менингеальных симптомов. Для правильной оценки объективного статуса ребенка необходимы консультации детского невролога, детского офтальмолога с осмотром глазного дна (офтальмоскопией); при необходимости – детского отоларинголога и нейрохирурга.
Подозрение на менингит у детей является показанием к проведению люмбальной пункции и получению ликвора для биохимического, бактериологического/вирусологического и цитологического исследования. Результаты исследования цереброспинальной жидкости позволяют дифференцировать менингизм и менингит, определить этиологию серозного или гнойного менингита у детей.
С помощью серологических методов (РНГА, РИФ, РСК, ИФА) выявляется наличие и нарастание специфических антител в сыворотке крови. Перспективно ПЦР-исследование спинномозговой жидкости и крови на наличие ДНК возбудителя. В рамках диагностического поиска проводятся бактериологические посевы крови и отделяемого носоглотки на селективные питательные среды.
По назначению консультантов может рекомендоваться расширенное обследование с выполнением нейросонографии через родничок, рентгенографии черепа, ЭЭГ, МРТ головного мозга ребенку.
Дифференциальную диагностику менингита у детей необходимо проводить с субарахноидальным кровоизлиянием, артериовенозными мальформациями головного мозга, ЧМТ, опухолями головного мозга, синдромом Рея, нейролейкозом, диабетической комой и др.
Лечение менингита у детей
Подозрение на менингит является абсолютным показанием к госпитализации детей в инфекционный стационар. В остром периоде детям показан постельный режим; максимальный покой; полноценная, механически и химически щадящая диета; контроль показателей гемо- и ликвородинамики, физиологических отправлений.
Этиотропная терапия менингита у детей предполагает внутримышечное или внутривенное назначение антибактериальных препаратов: пенициллинов, цефалоспоринов, аминогликозидов, карбапенемов. При тяжелом течении менингита у детей антибиотики могут вводится эндолюмбально. До установления этиологии антибиотик назначается эмпирически; после получения результатов лабораторной диагностики проводится коррекция терапии. Длительность антибиотикотерапии при менингите у детей составляет не менее 10-14 дней.
После установления этиологии менингита у детей может осуществляться введение противоменингококкового гамма-глобулина или плазмы, антистафилококковой плазмы или гамма-глобулина и др. При вирусных менингитах у детей проводится противовирусная терапия ацикловиром, рекомбинантными интерферонами, индукторами эндогенного интерферона, иммуномодуляторами.
Патогенетическая подход к лечению менингита у детей включает дезинтоксикационную (введение глюкозо-солевых и коллоидных растворов, альбумина, плазмы), дегидратационную (фуросемид, маннитол), противосудорожную терапию (ГОМК, тиопентал натрия, фенобарбитал). С целью профилактики мозговой ишемии используются ноотропные препараты и нейрометаболиты.
При тяжелом течении менингита у детей показана респираторная поддержка (кислородотерапия, ИВЛ), УФО крови.
Прогноз и профилактика менингита у детей
Прогноз менингита у детей определяется его этиологией, преморбидным фоном, тяжестью течения заболевания, своевременностью и адекватностью терапии. В настоящее время в большинстве случаев удается достичь выздоровления детей; летальные исходы регистрируются в 1-5% случаев. В резидуальном периоде менингита у детей чаще всего отмечаются астенический и гипертензивный синдромы.
Дети, переболевшие менингитом, подлежат наблюдению педиатра, инфекциониста и невролога с проведением инструментальных исследований (ЭЭГ, ЭхоЭГ, ультрасонографии).
В числе мер, направленных на снижение заболеваемости менингитом, главная роль принадлежит вакцинопрофилактике. При выявлении ребенка, больного менингитом в детском учреждении, осуществляются карантинные мероприятия, проводится бакобследование контактных лиц, введение им специфического гамма-глобулина или вакцины. Неспецифическая профилактика менингита у детей заключается в своевременном и полном лечении инфекций, закаливании детей, приучению их к соблюдению норм личной гигиены и питьевого режима (мытью рук, употреблению кипяченой воды и т. д.).
Что нужно знать родителям о менингите?
Менингит- это воспаление мягких оболочек головного и спинного мозга, вызванное различными возбудителями.
Причины менингита:
· Вирусы (например, кори, ветряной оспы, паротита).
· Бактерии (например, менинкогокк, пневмококк, гемофильная палочка и другие).
· Грибки.
Для всех видов менингита характерны симптомы, общие для распространённых инфекций. Выявить причину заболевания без лабораторной диагностики практически невозможно.
Менингококковая инфекция является одной из самых актуальных проблем, ежегодно в мире сообщается о приблизительно полумиллионе случаев, каждый десятый из которых заканчивается смертельным исходом. Летальный исход в 63% случаях наступал в первые сутки от начала заболевания даже при своевременном обращении за медицинской помощью, большинство из них – дети в возрасте младше 2-х лет. В 20% случаев после перенесенной менингококковой инфекции исходом была инвалидность (потеря слуха, зрения, отставание в умственном развитии, ампутация конечностей).
Менингококковая инфекция — это острое инфекционное заболевание, возбудителем которого является бактерия менингококк.
Заболевание может проявляться по – разному:
- Бессимптомное носительство (менингококки могут населять носоглотку человека и любой из нас может являться потенциальным носителем; носительство чаще встречается у взрослых и подростков, которые и являются источником инфекции для детей),
- Легкая респираторная инфекция (назофарингит) ,
- Тяжелые формы инфекции (менингит, сепсис).
Кто может заболеть ?
Менингококковый менингит может возникнуть у любого человека — ребенка первого года жизни, подростка и у взрослого. Менингококковая инфекция особенно опасна для детей. Более чем в 90% случаев заболевают здоровые дети без дополнительных факторов риска, заболеваемость детей до 4-х лет в 22 раза выше, чем у взрослых!
Источники заражения.
Заболевание распространяется от человека к человеку при кашле, чихании, поцелуях, и даже при разговоре или через пользование столовыми приборами. Так как заражение происходит при тесном общении, основным источником инфекции для маленьких детей являются их родители, братья и сестры, родственники, а также другие дети в яслях и детском саду.
Факторы риска менингококковой инфекции:
- возраст ребенка до 4-х лет;
- посещение детского сада или школы;
- тесные условия проживания: в семье, в общежитиях, казармах, интернатах, домах ребёнка, санаториях, пионерских лагерях и т.д.;
- внешние факторы, приводящие к ослаблению иммунной системы (в том числе, стресс, переохлаждение, переутомление);
- врожденные и приобретенные нарушения иммунной системы, повреждение или отсутствие селезенки;
- путешествия в места, где менингококковая инфекция широко распространена (некоторые страны Африки, Саудовская Аравия).
8 симптомов менингита, о которых должен знать каждый родитель.
1. Лихорадка. Одним из признаков менингита является лихорадка, которая начинается внезапно. Ребенок начинает дрожать и жалуется на то, что ему все время холодно.
У больного быстро поднимается температура, сбить которую бывает непросто. Но так как этот симптом является признаком множества заболеваний, следует обратить внимание еще и на другие особенности в изменении состояния ребенка.
2. Головная боль. Головная боль при менингите часто бывает не просто сильной, а практически невыносимой. При этом часто боль сковывает еще и шею пациента, но из-за того, что голова у больного буквально «раскалывается», он может не обращать на это внимания.
У новорожденных характерным признаком также является выпуклость в области большого родничка, пронзительный плач.
3. Двоение в глазах. Больной менингитом не может сфокусировать зрение, из-за чего изображение в глазах постоянно раздваивается.
4. Боль в животе, тошнота и рвота, резкое снижение аппетита.
5. Светочувствительность. Еще одним признаком менингита является боязнь яркого света, из-за которого у ребенка начинают слезиться глаза, а также усиливаются тошнота и головная боль.
6. Ригидность затылочных мышц. Больной менингитом ребенок находится в особенной узнаваемой позе: лежа на боку с запрокинутой головой и согнутыми ногами. При попытке разогнуть шею у него часто ничего не выходит.
7. Невозможность разогнуть ноги. Даже если получается наклонить голову ребенка к груди, у него тут же сгибаются в коленях ноги, разогнуть которые в таком положении невозможно. Это явление называется верхним синдромом Брудзинского.
При менингите вместе с ним также проявляется синдром Кернига. При нем невозможно разогнуть в колене ногу, если она поднята примерно на 90°.
8. Высыпания на коже не бледнеют. При менингите возможны также высыпания на коже. Отличить их от сыпи, которая не связана с менингитом, поможет простой тест. Возьмите стакан из прозрачного стекла, приложите его к высыпаниям и надавите так, чтобы кожа под стаканом побледнела. Если при этом бледнеет и сыпь, значит, менингита нет. Если сыпь сохранила цвет, стоит насторожиться.
Как защитить ребенка от менингококковой инфекции?
Невозможно полностью оградить ребенка от контакта с инфекциями. Поэтому для защиты от инфекционных заболеваний проводится вакцинация. Прививку от менингококковой инфекции можно сделать ребенку уже на первом году жизни (с 9 месяцев ).
Подлежат вакцинации дети из группы риска (см.выше).
Факты о вакцинах от менингита.
Вакцины от менингококковой инфекции не содержат живых бактерий и не могут вызвать менингококковую инфекцию у не привитых.
Вакцины формируют иммунный ответ даже у детей раннего возраста, что позволит защитить ребенка от опасной инфекции как можно раньше.
Вакцина обеспечивает стойкий иммунный «заслон» от менингококковой инфекции спустя 10 дней после прививки.
Также вакцина уменьшает носительство бактерий в носоглотке. Сделав прививку себе, взрослые могут предотвратить передачу бактерий маленьким детям, которые находятся в особой группе риска!
Существует несколько видов (серотипов) менингококка, самыми распространенными из которых являются А, B, C, Y и W. Именно поэтому целесообразно выбирать вакцины, в состав которых включено максимальное количество серотипов менингококка для более надежной защиты от инфекции. Данным требованиям отвечает разрешенная в РФ вакцина «Менактра», обеспечивающая защиту от серотипов А, С, Y, W-135 ( производство США). Схема вакцинации с 9 мес. до 23 мес. дважды, с интервалом не менее 3 месяцев; с 2-х лет до 55 лет однократно. Ревакцинация не требуется.
От распространенного в России серотипа В может защитить вакцина «Баксеро», но препарат в РФ не зарегистрирован. Может быть, когда-нибудь она появится и у нас, но в ближайшие годы ожидать ее не стоит. Две европейские страны включили «Бексеро» в свои национальные календари вакцинации — Великобритания и Чехия. Вакцинация россиян данным препаратом возможна в Европейских странах за собственные средства (вакцинальный туризм).
В педиатрическом отделении КБ № 122 вакцинацией от менингита занимаются заведующая педиатрическим отделением, педиатр, пульмонолог Маршалковская Л.В. и врач педиатр, аллерголог-иммунолог Переверзева Ю.С.
Материал подготовила врач педиатр, аллерголог – иммунолог Переверзева Юлия Сергеевна.