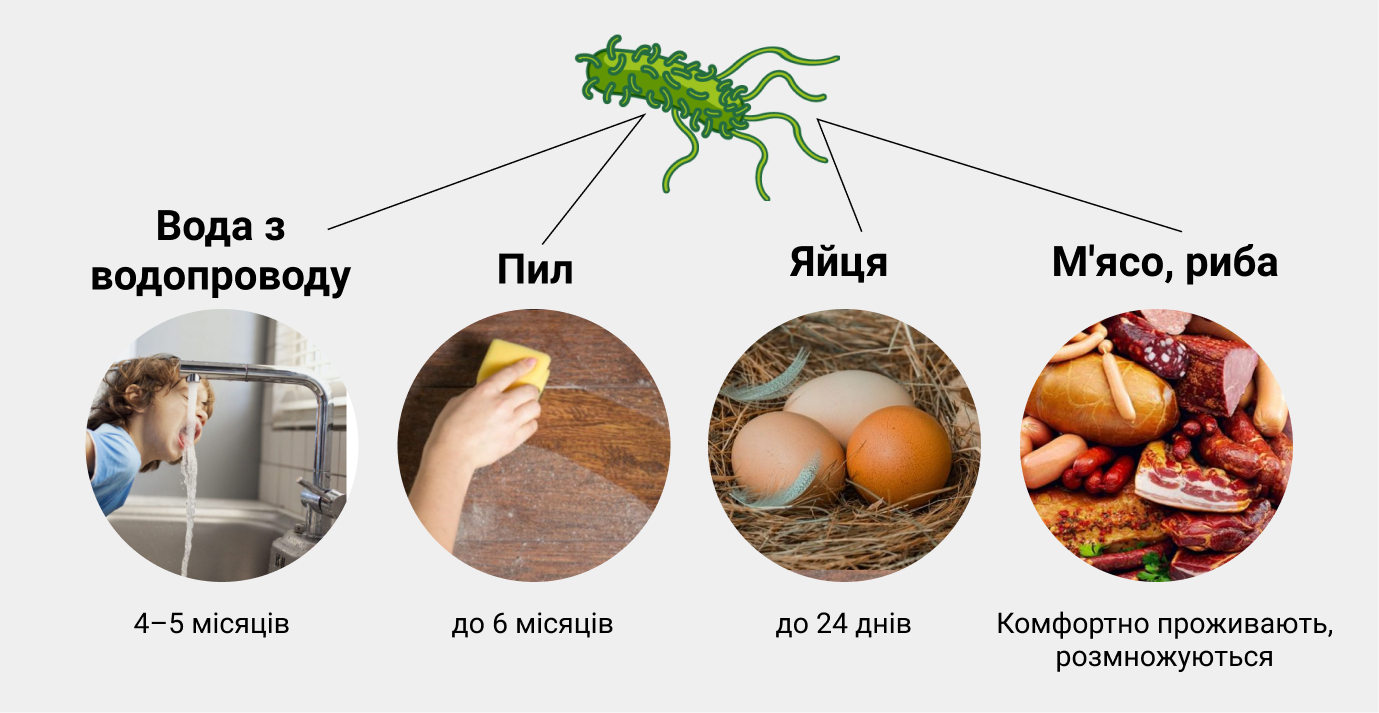
Отравление пищевое, обыкновенное: симптомы лечение
В продуктах и питьевой воде прекрасно чувствуют себя многие бактерии и вирусы: стафилококки, кишечные палочки, шигеллы, сальмонеллы, клостридии, кампилобактерии, норовирусы, аденовирусы и другие вредители. Проникая под прикрытием пищи в организм, они и провоцируют пищевые отравления.
Американский центр по инфекционным заболеваниям CDC в 2013 году провел интересное исследование, в рамках которого определил самые опасные с точки зрения инфекций пищевые продукты. Ими оказались:
- Листовые зеленые овощи — на недостаточно вымытых веточках и листьях петрушки, укропа и прочих летних щедростей находят пристанище полчища норовирусов и кишечных палочек. Около 22 % случаев пищевых отравлений связаны с пристрастием к зелени.
- Мясо и яйца птицы, которые становится причиной инфекции у 19 % отравившихся граждан. В нежной курятине размножаются листерии, а крем из яичных белков — «популярный» переносчик сальмонелл.
- Молочные продукты, награждающие потребителей норовирусами и кампилобактериями. На долю «молочки» приходится 14 % всех пищевых отравлений.
Бактерии или вирусы, проникающие в организм, какое-то время ведут себя тише воды, ниже травы. Одни возбудители «скрываются» несколько часов, а другие могут скромничать до 7–10 суток. И все же рано или поздно у них наступает время показать себя во всей красе.
Классические симптомы пищевого отравления
Неизменный спутник классической кишечной инфекции — водянистая диарея, иногда с кровью. Также появляется боль в животе, причем чем она сильнее, тем более выражено воспаление в кишечнике. О воспалении свидетельствует и повышенная температура.
Читайте также:
Профилактика и лечение острых кишечных инфекций
Рвота — главный признак инфицирования золотистым стафилококком или норовирусом. При сальмонеллезе, заражении шигеллами, кампилобактериями и иерсиниями ко всем «прелестям» присоединяется воспаление суставов. Иногда отравление сопровождается вздутием (например, при лямблиозе).
Среди едоков, потребивших один и тот же зараженный продукт в одинаковом количестве, наблюдается удивительное симптоматическое разнообразие. Здоровый мужчина с «перемалывающим гвозди» пищеварительным трактом может и не заметить, что стал жертвой отравления. А вот ребенок или женщина, нагруженные той же «дозой» токсинов, вполне способны провести следующую неделю в перебежках между санитарным узлом и кроватью. И сразу скажу, что смиренно ждать, пока все пройдет само собой, — безответственно и даже опасно.
Будем лечить?
Итак, что же нужно делать при остром пищевом отравлении? Давайте перечислять.

1. Много пить. Главная опасность отравления — обезвоживание. С рвотой и поносом больной теряет влагу и электролиты, поэтому восстановление водно-солевого баланса должно стать задачей № 1.
Можно пить специальные препараты, которые продаются в аптеках в виде сухих смесей для растворения (например, Регидрон), негазированную лечебную и столовую минеральную воду, компот из сухофруктов, настои или отвары лекарственных трав (ромашки, мяты).
Нельзя пить кофе, газированные напитки и соки, причем вплоть до полного восстановления.
2. Принимать лекарства. Лекарства — вторая по важности линия лечения отравления, и о ней тоже забывать не нужно. Итак, на чем же остановить выбор?
В первую очередь на сорбентах. Активированный уголь и другие, более современные средства на основе кремния (Полисорб, Энтеросгель) сорбируют на своей поверхности токсины и облегчают состояние больного. Нужно учитывать, что сорбенты не разбирают, с каким веществом вступать в связь — с вредным или полезным. А потому их нельзя применять вместе с едой или другими лекарствами.
Во-вторых, при тяжелом поносе могут понадобиться антидиарейные препараты. Средство выбора — лоперамид, тормозящий перистальтику кишечника. Некоторые специалисты не советуют усердствовать с антидиарейными при отравлении, объясняя это тем, что с диареей организм избавляется и от токсинов. Однако терпеть изнурительные приступы тоже нельзя.
И третья группа — пробиотики, которые часто назначаются в отечественной практике. В исследованиях эффективность при диарее показали лишь препараты двух типов: содержащие Saccharomyces boulardii (Энтерол) или Lactobacillus casei GG. Остальные препараты и добавки с бактериями теоретически тоже можно применять — вреда они не принесут. А принесут ли они пользу, науке неизвестно.
3. Соблюдать диету. Пока инфекция только набирает обороты, есть совсем не хочется, и действительно, в этот период от еды лучше отказаться совсем. Но появление чувства голода свидетельствует, что пора таки подкрепиться.
В первые дни после старта заболевания подойдут второй бульон, рисовый отвар, галеты. Как только состояние начнет заметно улучшаться, можно вводить пропаренные котлетки, картофельное пюре и прочие «нежности».
На протяжении всей болезни следует отречься от молочных продуктов, соленостей, жареного и жирного. Но не нужно печалиться: практика показывает, что через 3–7 дней среднестатистический отравившийся сможет вернуться к прежней, здоровой жизни, насыщенной любимыми продуктами.
Товары по теме: [product](Энтерол), [product](Лоперамид), [product](Регидрон), [product](Полисорб), [product](Энтеросгель), [product](уголь активированный)
«Это вы съели что-нибудь». Поговорим об острых пищевых отравлениях

Особенность пищевой токсикоинфекции от других кишечных инфекций в том, что заболевание вызывается не собственно бактериями, а их токсинами, которые образуются в результате жизнедеятельности бактерий вне организма человека – в основном в продуктах питания.
Многие токсины способны длительно сохраняться в зараженных продуктах, а некоторые выдерживают различные виды обработки, в том числе кипячение в течение нескольких минут.
Заболевание не передается от больного человека здоровому, но всегда связано с приемом недоброкачественной пищи.
Для пищевых токсикоинфекций свойственны вспышки заболеваемости, когда за короткий промежуток времени заболевает большое количество людей. Обычно это связано с совместным употреблением инфицированного продукта. При этом заражаются абсолютно все люди, употреблявшие в пищу зараженный продукт.
Случаи токсикоинфекций регистрируются в течение всего года, однако лидером по заболеваемости считается летний сезон. Жаркая погода благоприятствует размножению микробов, в этот период чаще всего отмечаются нарушения правил хранения, транспортировки продуктов, «процветают» антисанитария и употребление пищи в неустановленных местах.
Возбудители пищевой токсикоинфекции
Основные бактерии, токсины которых способны вызывать пищевые токсикоинфекции:
- Staphylococcus aureus – золотистый стафилококк. Вырабатывает токсин, поражающий кишечник. Широко распространен в окружающей среде, отлично сохраняется и размножается в пищевых продуктах, которые являются для него питательной средой. Чтобы не создавать благоприятные условия для размножения бактерий и выработки токсина, готовую еду нельзя хранить при комнатной температуре больше двух часов. Особенно это касается продуктов с майонезом, белковым или сливочным кремом, мясо и рыбы, изделий из фарша, блюда, содержащие яйца, молоко и другие молочные продукты, супы.
- Bacillus cereus. Продуцирует энтеротоксин и рвотный токсин. Заболевание обычно связано с употреблением блюд из риса (сырой рис часто бывает обсеменен Bacillus cereus). Возбудитель размножается в блюдах, оставленных после приготовления при комнатной температуре. Токсин Bacillus cereus термостабилен, и повторное кипячение блюда его не разрушает.
- Clostridium perfringens. Эта пищевая токсикоинфекция бывает связана с употреблением блюд из недостаточно проваренного мяса, птицы и бобовых. Заболевание обычно продолжается не более суток и проходит без лечения.
- Salmonella. Сальмонелла является чрезвычайно устойчивым микроорганизмом, выживающим во внешней среде довольно долго. Выдерживая замораживание, сальмонелла представляет опасность для организма на этапе размораживания мяса, когда происходит обсеменение посуды, раковины оттаявшими бактериями.
Симптомы пищевой токсикоинфекции
Для того чтобы токсин из кишечника попал в кровь, требуется несколько часов, иногда минут. Инкубационный период в среднем составляет от 2-4 до 24-48 ч.
Начало обычно острое. Характерные признаки:
- Тошнота и рвота. Рвота неоднократная, чувство тошноты мучительное. После опорожнения желудка приходит облегчение.
- Боли в животе. Носят схваткообразный характер.
- Диарея. Испражнения вначале жидкие каловые, затем водянистые, обильные, зловонные (стул до 10 — 15 раз в сутки), чаще без патологических примесей, реже с примесью слизи и крови.
- Интоксикация. Может проявляться повышением температуры тела до 38-39 ° С, сопровождаться слабостью, головной болью. Однако столь выраженная интоксикация встречается не всегда – иногда температура повышается незначительно или остается нормальной.
- Обезвоживание. Может возникнуть при обильной рвоте и диарее. Начальным признаком потери жидкости является сухость во рту, чувство жажды; при более тяжелом течении заболевания учащается пульс, снижается артериальное давление, появляется осиплость голоса, судороги кистей и стоп.
Лечение пищевой токсикоинфекции
В первые часы заболевания наиболее эффективно промывание желудка. Промывать можно 2% раствором гидрокарбоната натрия (соды) или водой.
Регидратация
В дальнейшем лечение зависит от степени обезвоженности и направлено на восстановление водного баланса.
- В легких случаях можно пить минеральную воду, зеленый чай или морс. Пить небольшими порциями, чтобы не спровоцировать рвоту.
- При более серьезных уровнях потери жидкости можно давать регидратационные растворы. Они продаются в аптеках (Регидрон, Тригидросоль, Гидровит) или можно приготовить дома (хлорида натрия — 3,5 г, хлорида калия —1,5 г, гидрокарбоната натрия — 2,5 г, глюкозы — 20 г на 1 л питьевой воды. Или более простой вариант по рецепту ВОЗ – 6 чайных ложек уровня сахара и 0,5 чайной ложки соли на 1 л воды).
- В тяжелых случаях необходима госпитализация и парентеральное введение растворов.
Энтеросорбенты
Применяются на первом этапе лечения (очищение кишечника). Препараты связывают и удаляют из ЖКТ энтеропатогенные микроорганизмы и их токсины.
- собственно энтеросорбенты — Полисорб МП, Энтеросгель, препараты лигнина (Фильтрум-СТИ, Полифан, Полифепан), угля активированного (Карбопект, Ультра-Адсорб, Уголь активированный) и др.;
- противодиарейные средства с энтеросорбирующими свойствами — препараты смектита диоктаэдрического (Смекта, Диосмектит, Неосмектин).
Противодиарейные средства с антибактериальным действием
Прямо или опосредованно подавляют рост и размножение бактерий, вырабатывающих энтеротоксины. Например, препараты нифуроксазида (Эрсефурил, Энтерофурил, Стопдиар и др.), Энтерол, Интести-бактериофаг и др.
Различие по механизму действия:
- Нифуроксазид напрямую подавляет энтеропатогенные бактерии за счет блокады ферментных реакций в их клетках. Действует на уровне ЖКТ, практически не всасываясь в кровь. Показан при диарее бактериального происхождения;
- Энтерол занимает промежуточное положение между антибиотиками и пробиотиками: содержащиеся в нем микроорганизмы по принципу антагонизма подавляют рост энтеропатогенных бактерий и грибов, обладают антитоксинным действием. Показан при диарее любого происхождения;
- Интести-бактериофаг содержит особые вирусы-бактериофаги, безвредные для человека, но способные разрушать клетки энтеропатогенных бактерий. Может применяться как альтернатива антибиотикам при бактериальных инфекциях кишечника.
Обезболивающие
Обезболивающие препараты не показаны, но при сильном болевом синдроме можно принимать спазмолитики, например, Бускопан, Дюспаталин, Метеоспазмил, Но-шпа, Тримедат и др. Препараты уменьшают боли и схватки в животе за счет снятия спазмов гладкой мускулатуры.
Антибактериальная терапия
Антибиотики назначаются только при тяжелом течении заболевания. Препарат подбирается с учетом состояния больного, его возраста, наличия у него противопоказаний.
Восстановительный период
После стихания острых явлений для компенсации пищеварительной недостаточности применяют ферменты и ферментные препараты (панкреатин, фестал, панзинорм, трифермент и др.) в течение 7-14 дней.
Для нормализации микрофлоры кишечника назначают бактерийные препараты (бифидумбактерин, бификол) или диетические продукты, содержащие бифидобактерии (кефир био, бифидок).
Диета при пищевых отравлениях
При первых проявлениях заболевания необходимо взять водно-солевую паузу на 6-14 часов. В это время не нужно ничего есть, только пить жидкость.
При сохранении поноса рекомендуется лечебная диета №4, которая характеризуется пониженным содержанием жиров и углеводов с нормальным содержанием белка и резким ограничением каких-либо раздражителей желудочно-кишечного тракта.
Исключаются продукты, которые могут вызвать метеоризм (повышенное образование газов в кишечнике).
Рекомендуемые продукты:
- пшеничные сухари, тонко нарезанные и не сильно поджаренные;
- супы на обезжиренном мясном или рыбном бульоне с добавлением круп: риса, манки или яичных хлопьев; а также мелко протертого вареного мяса;
- нежирное мягкое мясо, птица или рыба в вареном виде;
- нежирный свежеприготовленный творог;
- яйца не более 2-х в день в виде сваренного всмятку или парового омлета;
- каши на воде: овсяная, гречневая, рисовая;
- овощи только в отварном виде при добавлении в суп.
Продукты, которые следует исключить:
- хлебобулочные и мучные изделия;
- супы с овощами, на крепком жирном бульоне;
- жирное мясо, мясо куском, колбасы;
- жирную, соленую рыбу, консервы;
- цельное молоко и другие молочные продукты;
- яйца сваренные вкрутую, яичница;
- пшенную, ячневую, перловую каши; макаронные изделия;
- бобовые;
- овощи, фрукты, ягоды в сыром виде; а также компоты, варенье, мед и другие сладости;
- кофе и какао с молоком, газированные и холодные напитки.
После нормализации стула можно перейти на лечебную диету №2. Она несколько мягче диеты №4. При этом в рацион добавляются:
- хлеб вчерашней выпечки или подсушенный;
- несдобные хлебобулочные изделия, печенья;
- мясо и рыбу можно готовить куском;
- кисломолочные продукты, в том числе сыр;
- яйца, кроме яиц вкрутую;
- овощи: картофель, кабачки, цветная капуста, морковь, свекла, тыква;
- зрелые фрукты и протертые ягоды;
- сливочная карамель, мармелад, зефир, пастила, варенье, мед.
Сетевое издание PHARMEDU (18+) зарегистрировано в Роскомнадзоре 12.07.2019 г. Номер свидетельства Эл №ФС77-76297. Учредитель — Общество с ограниченной ответственностью «ФАРМЕДУ» (ОГРН 1185074012881).
Главный редактор — Т. Ю. Ходанович. Тел: +7 (495) 120-44-34, email: hello@pharmedu.ru
Публикация № P-34650
© 2014-2022 Pharmedu.ru — это информационно-образовательный ресурс для провизоров, фармацевтов, работников сети и других участников фармацевтического сообщества.
Сетевое издание PHARMEDU (18+) зарегистрировано в Роскомнадзоре 12.07.2019 г. Номер свидетельства Эл №ФС77-76297. Учредитель — ООО «ФАРМЕДУ» (ОГРН 1185074012881). Главный редактор — Т. Ю. Ходанович
тел: +7 (495) 120-44-34, email: hello@pharmedu.ru
Полное или частичное воспроизведение любых материалов сайта без письменного разрешения редакции
Pharmedu.ru не допускается в соответствии с Политикой копирайтов
Кишечная инфекция (пищевое отравление)
Кишечная инфекция (пищевое отравление) — заболевание, возникающее при попадании в организм с пищей различных микроорганизмов и их токсинов. Обычно организм справляется с кишечной инфекцией самостоятельно, без специального лечения.
Чаще всего причиной отравления становится пища, зараженная бактериями, например, сальмонеллой или кишечной палочкой, а также вирусами, например, норовирусом. Симптомы отравления, как правило, проявляются на первый — третий день после употребления недоброкачественной пищи. Основными признаками кишечной инфекции являются тошнота,рвота,понос (диарея) и колики в животе. При отравлении некоторыми токсинами симптомы проявляются гораздо раньше. В таких случаях основным признаком болезни является рвота.
При неправильном хранении и недостаточной кулинарной обработке быстрее всего портятся следующие виды продуктов:
- сырое мясо животных и птицы;
- сырые яйца;
- сырые моллюски и ракообразные;
- непастеризованное молоко;
- готовые к употреблению продукты, например, готовая мясная нарезка, паштеты, мягкие сыры и упакованные бутерброды.
Чтобы справиться с симптомами отравления, отдыхайте и пейте больше жидкостей. Важно не допускать обезвоживания, так как это лишь ухудшит ваше состояние и задержит выздоровление.
В большинстве случаев организм самостоятельно справляется с кишечной инфекцией в течение нескольких дней и помощь врача не требуется. Однако есть две основные причины, по которым стоит обратиться за медицинской консультацией при любых симптомах отравления:
- За симптомами обычного пищевого отравления могут маскироваться опасные заболевания, например, аппендицит, острый панкреатит, кишечная непроходимость, инфаркт миокарда, тяжелые осложнения сахарного диабета, гипертонический криз, гепатит А. В ряде случаев, отличить их без участия врача невозможно.
- Некоторые виды кишечных инфекций могут иметь легкое течение у вас, но быстро распространяться к окружающим и вызывать у них тяжелые формы болезни. Кроме того, существуют чрезвычайно опасные кишечные инфекций, например, холера, брюшной тиф, дизентерия и др. В этих случаях сотрудниками санитарно-эпидемиологической службы проводится работа с контактными лицами (теми, кто мог заразиться от вас), а также дезинфекция очага (квартиры, офиса, столовой или учреждения общепита).
Кроме того, в ряде случаев пищевое отравление может угрожать и вашему собственному здоровью. Наиболее тяжело переносят кишечные инфекции маленькие дети, люди старше 65 лет, больные ВИЧ-инфекцией или другими хроническими заболеваниями, подрывающими иммунитет. В этих случаях помощь врача необходима.
Симптомы отравления (кишечной инфекции)
Наиболее частыми симптомами отравления являются тошнота, рвота и понос, которые появляются спустя некоторое время после употребления в пищу недоброкачественных продуктов.
Время, которое проходит между употреблением зараженной пищи и проявлением симптомов отравления называется инкубационный период и зависит от типа бактерии, вызвавшей заболевание, и от того, как много недоброкачественной пищи было съедено. Инкубационный период может составлять от нескольких часов до нескольких недель.
Наиболее распространенные симптомы отравления (кишечной инфекции):
Рвота обычно длится около одного дня, иногда — дольше. Понос, как правило, проходит за несколько дней, но может затягиваться на период около недели.
Прочие симптомы кишечной инфекции:
- желудочные колики;
- боль в животе;
- отсутствие аппетита;озноб и температура 38° C или выше;
- мышечная боль.
Большинство людей полностью выздоравливают через один—два дня после проявления симптомов отравления.
В большинстве случаев желудочно-кишечное расстройство не требует лечения. Однако вам следует обратиться к врачу, если у вас есть признаки тяжелого течения инфекции:
- рвота более двух дней;
- рвота с кровью;
- невозможность удерживать жидкость в организме, если это длится дольше одного дня;
- понос более трех дней;
- кровь в стуле; судороги;
- изменение поведения, например, дезориентация в пространстве и времени;
- двоение в глазах;
- невнятная речь;
- у вас симптомы сильного обезвоживания, такие как запавшие глаза и отсутствие мочеиспускания или выделение небольшого количества темной мочи с сильным запахом.
Причины отравления (кишечной инфекции)
В большинстве случаев, причиной кишечной инфекции являются вирусы, бактерии и их токсины (яды), также паразиты. А источником заражения — недоброкачественная пища, которую неправильно готовили или хранили.
Например, вы можете заболеть кишечной инфекцией в результате:
- недостаточной термической обработки продуктов (особенно дичи, свинины, котлет и сосисок);
- неправильного хранения быстро портящихся продуктов, которые должны храниться при температуре ниже 5° C;
- хранения готовой пищи вне холодильника более часа;
- употребления пищи, к которой прикасался человек, страдающий поносом или рвотой;
- перекрестного заражения (распространение бактерий, например, кишечной палочки, от зараженных продуктов).
Перекрестное заражение — это причина пищевого отравления, которую часто упускают из виду. Оно происходит, когда болезнетворные бактерии распространяются между продуктами, кухонными поверхностями и бытовой техникой.
Например, вы разделывали сырое куриное мясо на доске и не помыли её, прежде чем использовать для резки продуктов, которые не будут подвергаться термической обработке (например, овощей для салата), таким образом, болезнетворные бактерии могут попасть с доски на продукты.
Перекрестное заражение возможно и в тех случаях, когда сырое мясо хранится над готовой пищей. Капающий сок с мяса пачкает продукты, лежащие ниже. Пища может быть заражена бактериями и их токсинами, вирусами и паразитами. Некоторые из распространенных источников заражения описаны ниже.
Кампилобактер — бактерия, живущая в сыром мясе (особенно в птице), некипяченом молоке и неочищенной воде. Также эту бактерию часто находят в непрожаренной куриной печени и печеночном паштете.
Инкубационный период (время между употреблением зараженной пищи и проявлением симптомов) при отравлении кампилобактерией составляет от двух до пяти дней.
Сальмонелла — бактерия, живущая в сыром мясе, дичи и неочищенной воде. Она также может попадать в молочные продукты, такие как непастеризованное молоко, и яйца.
Инкубационный период при отравлении сальмонеллой составляет 12–48 часов.
Листерия — бактерия, встречающаяся в ряде охлажденных и готовых к употреблению продуктов:
- готовые бутерброды в упаковке;
- паштет;
- масло;
- мягкие сыры, такие как бри, камамбер или другие с такой же коркой;
- мягкий сыр с плесенью;
- мясная нарезка;
- копченый лосось.
Важно употреблять все эти продукты до истечения их срока годности. Инкубационный период при отравлении листерией может сильно колебаться от двух дней до трех месяцев.
Кишечная палочка — бактерия, живущая в пищеварительной системе многих животных, а также человека. Большинство штаммов этой бактерии безвредны, но некоторые могут вызывать тяжелую болезнь.
В большинстве случаев кишечная инфекция, вызванная кишечной палочкой, возникает после употребления непрожаренной говядины (особенно фарша, гамбургеров и тефтелей) или непастеризованного молока.
Инкубационный период при отравлении кишечной палочкой обычно составляет три—четыре дня, но симптомы могут проявиться и позже (до двух недель).
Вирус, наиболее часто вызывающий заболевания желудочно-кишечного тракта, — это норовирус. Он легко передается от человека к человеку, а также через пищу и воду. Источником вирусного заражения могут быть сырые ракообразные и моллюски, особенно устрицы.
Пожилым людям, беременным женщинам, маленьким детям и больным людям рекомендуется воздержаться от употребления сырых или недоваренных моллюсков, чтобы снизить риск пищевого отравления.
Паразиты. Случаи кишечной инфекции, вызванной паразитами, гораздо более распространены в развивающихся странах.Одним из распространенных видов кишечной инфекции, вызываемой паразитами, амебная дизентерия. Возбудитель болезни — амеба — одноклеточный паразит, который попадает в пищеварительную систему с загрязненной пищей, водой, плохо вымытыми фруктами и овощами. Переносчиками амеб на продукты питания могут быть домашние мухи, тараканы и другие насекомые.
При прочих неблагоприятных факторах (ослабленное здоровье, жаркий климат, плохое питание и др.) амебы внедряются в стенки кишки, вызывая образования язв, а иногда и гибели тканей кишечника. С током крови амебы могут распространяться в печень, вызывая гепатит и образование гнойников, легкие, сердечную сумку (перикард) и даже головной мозг.
Лечение отравления (кишечной инфекции)
В большинстве случаев отравление (кишечную инфекцию) можно лечить дома, соблюдая рекомендации врача. Важно не допускать обезвоживания, так как это лишь ухудшит ваше состояние и задержит выздоровление. Обезвоживание при кишечной инфекции может наступить, так как вы будете терять жидкость со рвотой и поносом.
Старайтесь пить как можно больше воды, даже если вы можете пить ее только маленькими глотками, особенно после каждого эпизода поноса. Те, кто особенно подвержен воздействию обезвоживания, например, пожилые люди или люди со слабым здоровьем, могут в лечении отравления принимать препараты для пероральной регидратации, которые можно приобрести в аптеке.
Препараты для пероральной регидратации помогают восполнить потерю солей, глюкозы, жидкостей и других полезных веществ, которые вы теряете при пищевом отравлении со рвотой и поносом. Перед использованием их нужно растворить в воде.
Если у вас заболевание почек, некоторые соли для пероральной регидратации могут быть противопоказаны. Проконсультируйтесь по этому поводу с врачом.
Чтобы побороть симптомы и ускорить выздоровление, делайте следующее:
- отдыхайте;
- ешьте, когда появляется аппетит (иногда кишечнику нужно время на восстановление, поэтому пища первое время может вызывать понос);
- выбирайте продукты, которые легко переварить, например, гренки, крекеры, бананы и рис, пока вам не станет лучше;
- воздерживайтесь от алкоголя, курения, кофеина, а также острой и жирной пищи, так как от них вам станет хуже.
Обратитесь к врачу, если вы сильно обезвожены — например, если у вас запавшие глаза, и вы не можете помочиться. При выраженном обезвоживании требуется внутривенное введение жидкости с помощью капельницы (тонкой трубки, которую подсоединяют к вене) в больнице. В случае необходимости людей с кишечной инфекцией госпитализируют в инфекционный стационар.
Вы можете заранее выбрать инфекционную больницу на нашем сайте, чтобы в случае необходимости обговорить с врачом возможность госпитализации именно туда. Информация о клинике, её рейтинг и отзывы об этом учреждении помогут вам сделать правильный выбор.
Если анализы показали, что отравление было вызвано бактериями, у вас тяжелая форма инфекции, или симптомы не проходят дольше 3–4 дней, вам могут выписать антибиотики.Обычно применяются антибиотики в таблетках, но вам могут назначить уколы, если симптомы очень тяжелые или если таблетки провоцируют у вас рвоту.
Профилактика кишечной инфекции (пищевого отравления)
Лучший способ избежать кишечной инфекции — тщательно соблюдать пищевую гигиену. Для профилактики отравления нужно тщательно мыть, готовить и правильно хранить продукты питания.
Надежный способ предотвратить кишечную инфекцию — помнить о четырех правилах:
- соблюдать чистоту на кухне;
- правильно готовить пищу;хранить продукты питания охлажденными;
- избегать перекрестного заражения.
Также для профилактики отравления рекомендуется соблюдать правила хранения, указанные на упаковке, и не употреблять в пищу просроченные продукты. Всегда следуйте этим правилам, так как по внешнему виду и запаху пищи не всегда удается заподозрить её порчу.
Соблюдение чистоты на кухне
Вы можете предотвратить распространение болезнетворных бактерий и вирусов, тщательно соблюдая правила личной гигиены и поддерживая чистоту рабочих кухонных поверхностей и столовых приборов.
Для профилактики кишечных инфекций регулярно мойте руки с мылом и теплой водой, особенно в следующих случаях:
- после туалета;
- после того как трогали руками сырое мясо;
- перед приготовлением пищи;
- после того как прикасались к мусорному ящику;
- после того как трогали домашних животных.
Никогда самостоятельно не готовьте пищу, если у вас:
- расстройство желудка, например, понос или рвота;
- язвы или порезы (если они не закрыты водонепроницаемой повязкой) Приготовление пищи
Для профилактики кишечной инфекции важно правильно готовить пищу, особенно мясо: птицу, свинину, котлеты и сосиски. Это позволит избежать заражения болезнетворными бактериями, например, листериями и сальмонеллами.
Продукты должны подвергаться достаточной термической обработке, так чтобы они как следует прогрелись не только по поверхности, но и в середине. Чтобы убедиться, что мясо готово, проткните его ножом в самом толстом месте. Если сок не розовый и не красный, а прозрачный — мясо готово. Некоторые виды мясных блюд, например, большие куски мяса, зажаренные целиком (кроме мясных рулетов) и стейки из говядины или баранины, могут быть сырыми внутри, даже если они хорошо поджарены снаружи.
Для профилактики кишечной инфекции, разогревая еду, следите, чтобы она была полностью прогрета и дымилась. Не разогревайте еду больше одного раза.
Хранение продуктов питания
Некоторые продукты нужно хранить при определенной температуре, чтобы не допустить развития и размножения болезнетворных бактерий и кишечной инфекции. Всегда читайте инструкцию по хранению на упаковке.
Температура в холодильнике должна составлять 0–5° C.
Если продукты, которые нужно хранить в холодильнике, оставить при комнатной температуре, в них может развиться опасное количество бактерий, что вызовет пищевое отравление.
Для профилактики кишечной инфекции, остатки приготовленной пищи нужно быстро охлаждать, в идеале, в течение одного—двух часов и убирать в холодильник или морозильную камеру. Если разделить эту еду на небольшие порции и разложить их по отдельным контейнерам, она остынет быстрее.
Перекрестное заражение
Перекрестное заражение происходит тогда, когда бактерии переносятся с одних продуктов (обычно сырых) на другие. Оно может быть двух типов:
- прямое — когда один продукт прикасается к другому или окунается в него;
- опосредованное — когда бактерии попадают на продукты с ваших рук, рабочих поверхностей, бытовых или столовых приборов.
Для профилактики перекрестного заражения и кишечной инфекции:
- всегда мойте руки после того, как прикасались к сырому мясу;
- храните сырые и готовые к употреблению продукты отдельно друг от друга;
- храните сырое мясо в герметичных контейнерах в нижней части холодильника, чтобы его сок не капал на другие продукты;
- используйте отдельные разделочные доски для сырых и готовых к употреблению продуктов или тщательно мойте доску, прежде чем резать на ней другой продукт;
- тщательно мойте ножи и другие столовые приборы, которые вы использовали при приготовлении сырых продуктов.
Пищевая гигиена в путешествиях
Для профилактики кишечной инфекции всегда тщательно соблюдайте правила гигиены в отношении продуктов и воды, когда путешествуете. Это особенно важно при посещении регионов с низкими стандартами общественной гигиены, например, некоторых стран Азии и Африки.
К какому врачу обратиться при кишечной инфекции?
Поэтому при выраженных симптомах кишечной инфекции лучше остаться дома и вызвать на дом терапевта или педиатра для ребенка. Врач широкого профиля оценит тяжесть вашего состояния, назначит лечение на дому или направит в больницу.
Если вы чувствуете себя удовлетворительно и хотите получить более квалифицированную помощь, самостоятельно обратитесь на прием к инфекционисту. Врач этого профиля специализируется на диагностике и лечении различных инфекций. Он сможет сразу взять необходимые анализы, чтобы точно установить причину недомогания.
С помощью нашего сервиса вы можете найти клиники, которые предоставляют услугу вызова инфекциониста на дом.
Обязательно обратитесь к врачу, если вы заразились кишечной инфекцией во время беременности. Возможно, вам потребуется принять дополнительные меры предосторожности.
Беременным женщинам с симптомами кишечной инфекции можно обратиться за помощью в женскую консультацию или другое медучреждение к терапевту или инфекционисту. А также вызвать врача на дом.
Если вы думаете, что заразились кишечной инфекцией в ресторане или другом учреждении, связанном с продуктами питания, сообщите об этом в службу санитарно-эпидемиологического надзора.
По вашему заявлению будет проведена проверка и, при необходимости, данное учреждение должно будет повысить стандарты гигиены, чтобы такое не повторилось.
Возможно, Вам также будет интересно прочитать


Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
От чего возникает диарея и как ее лечить
Диарея – учащенный (более 3 раз в сутки) стул, вызванный инфекцией или неинфекционными причинами. Сопутствует многим заболеваниям не только пищеварительной, но и эндокринной, сердечно-сосудистой и нервной систем.
Поэтому правильно подобрать лечение диареи отнюдь не просто. А не лечить ее нельзя: острая диарея может привести к обезвоживанию, почечной недостаточности, шоку и смерти, хроническая – к похуданию, анемии и дистрофии жизненно важных органов. Кроме того, некоторые заболевания, сопровождающиеся острой диареей (внутреннее кровотечение, сальмонеллез), таят угрозу для жизни и требуют скорейшей врачебной помощи.
Представление о причинах диареи, сопутствующих симптомах поможет разобраться, что делать при поносе: незамедлительно вызывать «скорую» или лечить понос самостоятельно, какие средства от диареи взять в дорогу и какой диеты придерживаться. Разобраться в этих вопросах поможет статья.
Механизмы и причины поноса
Понос без причины не бывает. Если отсутствуют явные признаки отравления, инфекции или воспаления (температура, рвота, понос, боли), это значит, что за диареей стоят другие факторы и механизмы.
Основные механизмы возникновения поноса:
Выход жидкости, солей, белков через поврежденную стенку кишечника (экссудативная диарея).
инфекционная диарея, вызванная шигеллами, сальмонеллами, амебой и другими возбудителями;
болезнь Крона, неспецифический язвенный колит;
онкология.
Стул: жидкий, с кровью и слизью. Боль сохраняется после дефекации.
Увеличение выхода жидкости и солей в просвет кишечника (секреторная диарея).
чрезмерный рост бактерий в кишке (СИБР);
состояние после удаления части кишки, желчного пузыря;
при застойных явлениях в большом круге кровообращения;
нейроэндокринные опухоли.
Стул: обильный, водянистый. Боль может отсутствовать.
Уменьшение всасывания воды и солей (осмотическая диарея).
недостаток ферментов при хронических заболеваниях пищеварительной системы (гастрит, панкреатит, энтероколит) и нарушение выработки или поступления желчи (гепатит, холестаз);
вирусные гастроэнтериты (ротавирусы, калицивирусы, энтеровирусы);
лямблиоз.
Стул: обильный, кашицеобразный, жирный (стеаторея), с резким неприятным запахом. Понос часто прекращается при голодании (признак ферментопатии и синдрома мальабсорбции).
При ротавирусной инфекции стул пенистый, водянистый.
Усиление или ослабление перистальтики кишечника (моторная диарея).
психогенный фактор, стрессы, тревога (синдром раздраженного кишечника, диабетическая энтеропатия);
влияние гормонов (тиреотоксикоз, нарушение выработки гастрина, секретина, серотонина).
Стул: жидкий, необильный. Поносу предшествует схваткообразная боль, которая исчезает после дефекации.
Причины диареи
По течению диарея бывает острой и хронической (длительностью от 3-х недель).
Причины острой диареи:
- отравление;
- инфекционный возбудитель (бактерии, вирусы, паразиты);
- псевдомембранозный колит при антибиотикотерапии;
- колит вследствие тромбоза артерии толстой кишки;
- желудочно-кишечное кровотечение;
- пищевые аллергены;
- стресс, тревога, страх.
Причины хронической диареи:
- ферментная недостаточность;
- нарушение выработки или поступления желчи;
- воспаление кишечника;
- синдром раздраженного кишечника;
- гельминтозы и паразитозы (лямблии, иерсинии, амеба);
- СИБР, дисбактериоз;
- лекарства (в т.ч. слабительные);
- опухоли (гормонпродуцирующие, лимфома).
Другие симптомы
Жидкий стул часто сочетается с другими симптомами, распознавание которых помогает установить причину и подобрать средства для лечения диареи.
Понос и боли в животе
- синдром раздраженного кишечника (боль возникает через несколько часов после еды, исчезает после дефекации);
- кишечные инфекции (постоянные боли);
- панкреатит (опоясывающая боль);
- пищевое отравление;
- аллергия на продукты.
Понос и температура
- бактериальная (сальмонелла, шигелла, кишечная палочка) или вирусная (ротавариусы) инфекция;
- отравление токсическими веществами или некачественной пищей;
- панкреатит, гепатит (вирусный, токсический);
Понос и рвота
- отравлении;
- инфекционной диарее;
- язвенном кровотечении (рвота «кофейной гущей», дегтеобразный стул);
- энтерите, колите, болезни Крона.
Понос, рвота, температура
- острый панкреатит;
- вирусный гепатит;
- острый гастрит, холецистит;
- пищевое или другое отравление;
- инфекционная диарея.
Понос и вздутие
- инфекционные и воспалительные заболевания кишечника;
- дисбактериоз;
- глистные инвазии;
- синдром мальабсорбции и мальдигестии.
Понос и отрыжка тухлыми яйцами
- кишечные инфекции;
- гастрит, панкреатит, энтерит;
- непереносимость лактозы, фруктозы, глютена;
- дисбактериоз (после антибиотикотерапии);
- болезнь Крона;
- злокачественные опухоли с застоем пищи в желудке.
Понос после еды
- ферментная недостаточность (жидкий стул через один-два часа после еды);
- синдром раздраженного кишечника;
- непереносимость продуктов (понос после каждого приема пищи, содержащей эти продукты);
- пищевая аллергия (часто – кожные высыпания).
Изменение цвета кала
Зеленый понос
- поражение печени;
- инфекционная диарея;
- лактазная недостаточность;
- токсическая диарея (мышьяк, ртуть);
- лекарственные вещества (антибиотики);
- потребление зеленых продуктов (горошка, бобов, шпината).
Понос с кровью
- инфекционная диарея, вызванная шигеллами, сальмонеллами, амебами;
- болезнь Крона, язвенный колит;
- опухоли, дивертикулы, полипы.
Понос черным
- кровотечение из пищевода, желудка, 12-перстной кишки;
- лекарственные вещества;
- болезнь Крона;
- кишечная инфекция.
Что делать при диарее
Лечение поноса зависит от причин и механизмов, его вызвавших, от характера течения диареи, наличия и выраженности сопутствующих симптомов.
Когда нужно вызывать «скорую»
В случае если наблюдается:
- кровь в кале, лихорадка (подозрение на дизентерию, сальмонеллез);
- обильный черный кал, рвота «кофейной гущей» (признаки кровотечения из органов пищеварения);
- острая боль в животе, мышцы живота напряжены (возможна хирургическая патология);
- отравление грибами, лекарствами, ядовитыми растениями;
- высокая интенсивность рвоты и поноса, нарастание признаков обезвоживания (падение давления, слабый пульс, потливость, малое количество мочи, слабость, помрачение сознания);
- понос у детей до 3-х лет (из-за быстрого обезвоживания, интоксикации), а также беременных и пожилых людей.
Не отказывайтесь от госпитализации! Ряд заболеваний, вызвавших понос, лечатся только в условиях стационара – медикаментозно или хирургически.
Читайте так же:
На сайте размещена информация о стоимости товара и его наличии в аптеках продавца с услугами бронирования и не является предложением к розничной продаже лекарственных препаратов
Информация, размещенная на сайте, несет ознакомительный характер. Во избежании нанесения вреда своему здоровью, рекомендуем проконсультироваться с врачом. Самолечение может быть опасным для вашего здоровья!
Что нужно предпринять при пищевом отравлении

Пищевое отравление – это патологическое состояние, возникающее в результате употребления некачественных, испорченных продуктов, обсемененных патогенными микроорганизмами и продуктами их жизнедеятельности. Заболевание не заразно, а значит не передается от одного человека к другому.
Чаще всего отравление вызывают бактерии группы кишечной палочки, клостридий, стафилококков и сальмонелл.
Причины
Чаще всего причинами появления пищевого отравления являются:
Грязные продукты или пища, обработанная зараженной водой.
Несоблюдение личной гигиены.
Неправильное хранение продуктов или недостаточная термическая обработка.
Употребление ядовитых растений (белена, волчьи ягоды) или грибов (поганки, мухоморы).
Основные симптомы отравления
При поступлении в организм отравленной пищи, токсины попадают в кишечник, а оттуда через слизистую оболочку проникают в системный кровоток, вызывая клинические проявления. При пищевом отравлении отмечаются следующие симптомы:
Диспепсический синдром (тошнота, рвота, диарея).
Слабость, недомогание, снижение работоспособности.
Бледность кожных покровов.
Учащение пульса и дыхательных движений.
Снижение артериального давления.
Болевые ощущения в области живота.
Повышенная температура тела.
В тяжелых случаях возможно развитие зрительных нарушений, появление галлюцинаций и нарушения сознания (ступор, сопор, коматозное состояние). Если в такой ситуации не оказать больному экстренную помощь, возможен летальный исход.
Особенности пищевого отравления в детском возрасте
Симптомы отравления у детей такие же, как и у взрослых людей. Однако следует учитывать то, что у малышей быстрее развивается обезвоживание организма при диарее и рвоте, а значит риск фатальных последствий больше.
Пациенты до 3 лет лечатся исключительно в стационаре под строгим надзором педиатра, гастроэнтеролога и инфекциониста.
Первая помощь при отравлении
Оказание экстренной помощи при пищевом отравлении – крайне важное мероприятие. Таким образом вы быстрее справитесь с заболеванием и избежите осложнений.
Очищение желудка. Для этого необходимо выпить теплый, слабый раствор соды или марганцовки в объеме 500 мл, а после этого вызвать рвоту. Процедуру следует повторять до чистых промывных вод.
Прием сорбентов (активированный уголь, Фильтрум) и обволакивающих препаратов (Альмагель).
Обильное питье (чистая вода, теплый чай, фруктовые отвары).
Покой. Больному необходимо придать удобное положение в постели и обеспечить максимальный комфорт.
В течение первых суток болезни следует воздержаться от приема пищи. Разрешено только питье. Начиная со второго дня можно начинать кормление пациента овощными супами и некрепкими бульонами. При стихании симптомов рацион следует расширять, исключая из меню жирные, копченые и соленые блюда. Также противопоказаны газированные напитки и кофе.
Нужно ли обращаться к доктору
При возникновении любого заболевания, в том числе и любого отравления, рекомендуется вызвать врача, а не заниматься самолечением. Обращение к специалисту строго обязательно в следующих случаях:
Лихорадка более 3 дней.
Стул с примесью крови.
Диарея более 10 суток.
Период беременности и лактации.
Лечение
Лечение пищевого отравления должно быть комплексным. Для этого необходимо соблюдать строгую диету и принимать необходимые лекарственные средства. Также можно обратиться к народным методам.
Активированные уголь (снимает симптомы интоксикации, избавляет от тошноты).
Энтеросгель (адсорбирует токсичные вещества и способствует их выведению из организма).
Регидрог (препарат для приготовления водно-солевого раствора, необходимого для борьбы с обезвоживанием).
Линекс (нормализует работу микрофлоры кишечника).
В тяжелых случаях возможен прием антибактериальных препаратов, однако они должны быть назначены специалистом.
Народные средства также с успехом используются для лечения пищевых отравлений. Чаще всего применяют отвар укропа с медом, полыни, корней алтея, тысячелистника, настойку корицы и имбирный чай.
Диета предполагает голодание в первый день заболевания. Затем следует постепенно вводить в рацион овсяную кашу на воде, отварные, протертые овощи, некрепкие рыбные и мясные бульоны, сухари, нежирное мясо. Из напитков разрешены компоты из сухофруктов, травяные чаи, кисели, морсы, кипяченая вода.
До полного выздоровления из питания следует исключить соленья, пряности, жирные и жаренные блюда, грибы, сладости и различные соусы.
Профилактика
Любое заболевание гораздо проще предотвратить, чем его лечить и избавлять от последствий. Поэтому, чтобы уберечь себя и близких от отравления, придерживайтесь следующих рекомендаций.
Правило №1. Тщательное мытье рук, посуды и продуктов питания перед приготовлением и приемом пищи
Правило №2. Поддержание чистоты на кухне.
Правило №3. Соблюдение правил товарного соседства продуктов в холодильнике.
Правило №4. Тщательная термическая обработка мяса и рыбы.
Правило №5. Проверка сроков годности при покупке продуктов и перед их употреблением.
Правило №6. Избегание «уличной еды», ведь вы не знаете в каких условиях она приготовлена и были ли соблюдены санитарные нормы.
Эти советы соблюдать просто и большинство людей делает это не задумываясь. Берегите свое здоровье и следите за тем, что вы едите!
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Симптомы и лечение пищевого отравления
Незапланированный перекус в кафе, обильная еда на празднике или просто некачественный йогурт могут на какое-то время просто вырвать вас из жизни. Отравление пищей — довольно неожиданное и неприятное событие. Обстоятельств, при которых вы можете вдруг отравиться существует великое множество, и некоторые из них просто невозможно предусмотреть. Однако симптомы от съеденного гамбургера или продегустированного винограда на рынке всегда одинаковые.

Основные симптомы отравления пищей
Пищевое отравление у взрослого человека или ребенка может протекать с проявлением целого набора симптомов. Основные среди них:
чувство тошноты и регулярные позывы к рвоте;
частый жидкий стул с неприятным, резким запахом;
болевые ощущения в области живота;
слабость и ломота во всем теле;
повышение температуры тела и озноб;
потливость и головокружение.
Обычно первые проявления возникают через 2, реже — через 6 часов. Если не принимать препараты от отравления или кишечной инфекции, быстро прогрессируют и человек чувствует себя еще хуже. Главное в этот момент выбрать правильное средство, и не оставлять ситуацию без контроля. Лучше вам не станет, а вот проблемы со здоровьем могут возникнуть серьезные.
Причины пищевого отравления
Основными причинами пищевого отравления считаются:
грибы, растущие вдоль дорог или просто несъедобные поганки;
химические вещества, к которым относятся соли тяжелых металлов, красители.
Пищевые инфекции могут возникать в результате приема испорченной пищи, в которой уже размножились болезнетворные бактерии:
Clostridium botulinum — микроорганизмы, вызывающие ботулизм;
кишечная палочка и многие другие.
Самыми опасными продуктами в плане отравления считаются молочные, сырые яйца, мясные и рыбные блюда, кондитерские изделия с кремом, консервы, в том числе домашнего производства, скоропортящиеся продукты или те, у которых нарушена упаковка. Изделия, приготовленные в общепите с нарушением правил и технологических процессов, тоже можно причислить к данной группе.
Даже если продукт внешне выглядит вполне аппетитно, да и запах не напоминает ни о чем плохом, он может вызвать отравление, если приготовлен человеком, страдающим бактериальным заболеванием.
Существует несколько правил, в соответствии с которыми вы можете максимально исключить из рациона вредные продукты:
не покупайте в магазине товары с истекшим сроком годности;
отложите нарушенную упаковку колбасы, сосисок или любого другого продукта;
никогда не пробуйте на вкус даже знакомые продукты с необычным запахом;
никогда не собирайте грибы вдоль дорог и не берите незнакомые;
старайтесь соблюдать температурный режим при хранении разных продуктов дома;
не ешьте продукты, более 2 часов пролежавшие в жарком помещении или на солнце.
Как лечить пищевое отравление?
Итак, что делать при пищевом отравлении, если ситуация выходит из-под контроля? Принцип действий в любом случае должен быть следующим:
Сорбенты. Основное правило при отравлении — удалить из организма раздражитель полностью, заблокировать его действие и не дать нанести еще больший вред. В данном случае верным помощником станет Полисорб. Это препарат-сорбент, помогающий выводить из организма все вещества, которые не удалось устранить при помощи рвоты. Попадая в желудок, он идентифицирует чуждые элементы, обволакивает и, лишая способности действовать, и выводит естественным путем.
Дополнительная жидкость. В результате отравления организм человека теряет большое количество жидкости. Этот процесс провоцируют понос и рвота. Если не пополнять запас жидкости, могут возникнуть серьезные проблемы со здоровьем в дальнейшем. Вместе с жидкостью вымываются полезные вещества. При первых же симптомах отравления следует начинать пить больше воды, для пополнения запаса микроэлементов рекомендуется принимать Регидрон.
Диета. Потребление пищи в этот период следует ограничить. Отдайте предпочтение сухарям, нежирному куриному бульону, геркулесовой каше на воде, киселям.
Температура. Если отравление протекает с сильным повышением температуры, следует обратиться к помощи врача.
Что нельзя принимать при отравлении
При отравлении грибами, фастфудом, овощами и фруктами или другой пищей без рекомендации врача не следует принимать:
антибиотики и биопрепараты;
сульфаниламиды и противорвотные средства;
лекарства, останавливающие диарею;
Почему при отравлении рекомендуют Полисорб?
Полисорб — инновационный препарат российского производства. Представляет собой белый мелкодисперсный, практически воздушный порошок. Обладает рядом характерных особенностей:
размешивается в воде, образуя белесый коллоидный раствор;
не имеет вкуса и запаха;
стандартная схема применения для взрослого человека: 1 столовая ложка средства на половину стакана теплой воды, принимать каждый час на протяжении 5 часов подряд;
со второго по 7 день рекомендован четырехкратный прием;
курс приема препарата — от 10 до 14 дней;
может применяться для лечения младенцев, кормящих и беременных женщин;
работает только в просвете кишечника, не всасывается в кровь.
Прекрасно подходит как для разового применения при отравлении, так и для курсового регулярного приема один раз в 2-3 месяца. Применяется в целях профилактики, для чистки организма от токсинов.
Почему Полисорб подойдет вам?
Рекомендован к применению людям всех возрастов.
Не содержит консервантов, красителей и подсластителей. Нейтрален на вкус.
Мягко выводит вредное и нормализует микрофлору кишечника.
Дозировка препарата рассчитывается индивидуально в зависимости от его веса согласно инструкции.
Если у Вас возникли сложности для подсчета индивидуальной дозы препарата Полисорб, вы можете получить бесплатную консультацию по телефону: 8-800-100-19-89 или в разделе консультации.