Бронхит у беременных
У беременных преобладает первичный бронхит, развивающийся вследствие инфекционного, вирусного поражения бронхов при охлаждении тела. Поэтому он часто сочетается с ларингитом, трахеитом, острым респираторным заболеванием. Гораздо реже встречается вторичный бронхит, например, как осложнение тифа, туберкулеза и др. Бронхит может быть аллергическим: в этом случае он нередко сопровождается астмоидным компонентом. Астмоидный бронхит отличается от бронхиальной астмы многолетним продуктивным кашлем (с мокротой), приступы удушья присоединяются значительно позже. При бронхиальной астме наблюдается обратная картина. Причиной бронхита могут быть производственные вредности, в частности химические, физические, пылевые раздражители дыхательных путей.
Ключевые слова
Полный текст
У беременных преобладает первичный бронхит, развивающийся вследствие инфекционного, вирусного поражения бронхов при охлаждении тела. Поэтому он часто сочетается с ларингитом, трахеитом, острым респираторным заболеванием. Гораздо реже встречается вторичный бронхит, например, как осложнение тифа, туберкулеза и др. Бронхит может быть аллергическим: в этом случае он нередко сопровождается астмоидным компонентом. Астмоидный бронхит отличается от бронхиальной астмы многолетним продуктивным кашлем (с мокротой), приступы удушья присоединяются значительно позже. При бронхиальной астме наблюдается обратная картина. Причиной бронхита могут быть производственные вредности, в частности химические, физические, пылевые раздражители дыхательных путей. Острым бронхитом чаще болеют весной и осенью, в сырую, холодную погоду, когда сопротивляемость организма снижена и имеются предпосылки для расстройства лимфо- и кровообращения в слизистой оболочке бронхов. Заболевание начинается с катаральных изменений в верхних дыхательных путях, что проявляется насморком, кашлем. Постепенно кашель усиливается, становится мучительным, сопровождается болями в грудной клетке. Мокрота вначале отсутствует, затем она появляется в умеренном количестве, слизистая или слизисто-гнойная, отделяется с трудом. Беременность не предрасполагает к заболеванию бронхитом, но свойственное периоду беременности набухание слизистой оболочки бронхов затрудняет отхаркивание. В первые дни болезни может отмечаться субфебрилитет, однако нередко температура тела остается нормальной. Интоксикация проявляется слабостью, недомоганием, снижением трудоспособности. При обследовании легких перкуторный звук не изменен, выслушивается везикулярное дыхание с рассеянными сухими свистящими хрипами. В крови появляются умеренный нейтрофильный лейкоцитоз и увеличенная СОЭ. Заболевание продолжается от 1 до 4 нед. На течение беременности острый бронхит существенного влияния не оказывает, но возможно внутриутробное инфицирование плода. В лечении острого бронхита большое значение имеют средства, облегчающие кашель. Это прежде всего назначение частого теплого питья: горячий чай с медом или лимоном, молоко с содой или боржомом, липовый чай. Питье смягчает неприятные ощущения в горле и за грудиной, облегчает отхаркивание. Но этими методами лечения обычно не удается ограничиться. Возникает необходимость в отхаркивающих лекарственных препаратах. Они разжижают мокроту, делают ее менее вязкой, облегчают выведение мокроты из дыхательных путей, увеличивают продукцию сурфактанта в клетках бронхов. Сурфактантная система способствует выведению микробов из альвеол и мелких бронхов, не имеющих реснитчатого эпителия, поддерживает форму альвеол, предотвращая ателектаз. Все патологические процессы в легких приводят к подавлению продукции сурфактанта. Отхаркивающие средства разделяются на две группы. 1. Секретомоторные вещества – это препараты рефлекторного действия на уровне раздражения желудка: терпингидрат, бензоат натрия, ипекакуана, термопсис, йодид калия или йодид натрия, хлорид аммония, бикарбонат натрия, эфирные масла (масло камфоры, чабреца, тимьяна и др.), щелочные ингаляции. Микстуру из термопсиса применяют в любом сроке беременности. Более эффективная микстура из корня ипекакуаны оказывает раздражающее действие на слизистую оболочку желудка и вызывает тошноту, что нежелательно при наличии раннего токсикоза беременных. Йодид калия и йодид натрия беременным не назначают, так как препараты йода обладают тератогенным и фетотоксическим действием. 2. Бронхосекретолитические средства (муколитики). Они растворяют слизь и другие компоненты бронхиального секрета, способствуя их выведению. Нередко они эффективнее препаратов первой группы. К муколитикам относятся: бромгексин (бисольвон, флегамин, мукодекс), амброксол (амбросан, трисолвин), химотрипсин, йодид калия. В табл. 1 представлены основные муколитики, применяемые у беременных. Недостаточная разовая и суточная доза этих препаратов значительно снижает эффект. Следует иметь в виду, что к 4-му дню болезни все отхаркивающие средства увеличивают выделение мокроты; это явление наблюдается и без лечения, хотя и менее выражено. Для подавления мучительного кашля рекомендуется слизистый отвар алтейного корня. Кодеин и этилморфина гидрохлорид (дионин) беременным противопоказаны, так как они проникают через плаценту и угнетают дыхательный центр плода. Для снятия бронхоспазма могут быть использованы эуфиллин – 0,15 г 3 раза в день, эфедрин – 0,05 г 3 раза в день. В большинстве случаев острый бронхит удается ликвидировать без применения антибактериальных препаратов. При необходимости их использования в I триместре беременности следует назначать пенициллин (1 000 000–2 000 000 ЕД в сутки) или ампициллин (0,5 г 4 раза в день); со II триместра могут применяться цефалоспорины (кефзол, цепорин, цефуроксим) по 0,5–1 г 4 раза в сутки, сульфаниламидные препараты, но не пролонгированного действия, так как последние вызывают в ряде случаев ядерную желтуху у плода. Такие антибиотики, как стрептомицин, левомицетин (хлорамфеникол) и тетрациклиновые производные, противопоказаны на всем протяжении беременности и после родов, поскольку стрептомицин нарушает функцию вестибулярного и кохлеарного аппаратов плода, левомицетин угнетает кроветворение у плода, а тетрациклины обладают тератогенным действием и ведут к гипоплазии и прокрашиванию молочных зубов. Из физических методов лечения наиболее просты и эффективны горчичники и банки. Показаны ингаляции соды, эуфиллина, десенсибилизирующие средства: димедрол, супрастин и др. Хронический бронхит – заболевание, характеризующееся кашлем с мокротой и одышкой, продолжающееся не менее 3 мес в году на протяжении 2 лет подряд при исключении других болезней верхних дыхательных путей, бронхов и легких, которые могли бы обусловить эти симптомы (определение экспертов ВОЗ). Хронический бронхит протекает длительно, годами, с периодами обострений и ремиссий. Он может быть следствием повторяющихся катаров верхних дыхательных путей или острого бронхита, длительного курения, вдыхания производственной пыли, дыма, газа. Присоединение инфекции ведет к углублению процесса, распространению его на перибронхиальную ткань. Заболевание характеризуется длительными периодами кашля, обычно со скудной мокротой: слизистой, слизисто-гнойной или гнойной. При обильном отделении мокроты можно думать о развитии бронхоэктазов. Кашель вызывает боли в грудной клетке и животе. Наблюдаются потеря массы тела, слабость, иногда при обострениях субфебрилитет, лейкоцитоз и повышенная СОЭ. В легких выслушивается жесткое дыхание с рассеянными сухими хрипами, могут появиться и влажные хрипы, когда хронический бронхит осложняется перифокальной пневмонией. Тяжесть бронхита постепенно нарастает. Вначале (I стадия) это простой, неосложненный катаральный бронхит (необструктивный), которому свойствен частый кашель с небольшим количеством слизисто-гнойной мокроты, без затруднения дыхания (кашель появляется, если количество секрета превышает 20 мл в сутки). Следующей (II стадией) является обструктивный, осложненный бронхит, характеризующийся помимо кашля со слизистой или слизисто-гнойной мокротой еще и одышкой при физической нагрузке. Постепенно появляются признаки нарушения бронхиальной проходимости за счет спастического компонента или скопления большого количества мокроты (астмоидный бронхит). III стадия – гнойный бронхит – является по существу этапом перехода в бронхоэктатическую болезнь. Хронический бронхит – это исходное состояние для развития пневмосклероза, эмфиземы легких, бронхиальной астмы, бронхоэктатической болезни, дыхательной, легочно-сердечной недостаточности (легочное сердце), легочной гипертензии. При хроническом бронхите, как и при других хронических заболеваниях бронхолегочной системы, возникает дыхательная недостаточность – патологическое состояние, обусловленное нарушением обмена газов между организмом и окружающей средой. Дыхательная недостаточность может быть острой и хронической. Хроническую дыхательную недостаточность Б.Е. Вотчал разделил на 4 степени: I степень – одышка появляется при необычных нагрузках (короткий бег, быстрый подъем по лестнице); II степень – одышка появляется при обычных нагрузках повседневной жизни; III степень – одышка появляется при малых нагрузках (одевание, умывание); IV степень – одышка появлется в покое. Позже возникают чувство нехватки воздуха, головная боль, потеря аппетита, бессонница, потливость. Появляются диффузный цианоз, изменение показателей функции внешнего дыхания (частоты дыхания, минутного объема дыхания и др.). Дыхательная недостаточность свойственна осложненному и гнойному хроническому бронхиту. Беременность является фактором, ухудшающим течение хронического бронхита. Л.Г. Молчанова и соавт. (1996 г.) обследовали 125 беременных с хроническим бронхитом. Обострение процесса возникало у 42,3% женщин с одинаковой частотой в разные сроки беременности. У 80% больных развилась картина угрожающего прерывания беременности, причем при более тяжелой, обструктивной, форме бронхита вдвое чаще, чем при необструктивной. При обструктивном хроническом бронхите чаще возникал гестоз (32,7%). Следствием нарушения функции внешнего дыхания и значительных изменений микроциркуляторного русла легких явилось развитие хронической внутриутробной гипоксии плода (у 28,8%). У больных с хроническим обструктивным бронхитом это осложнение возникало в 3,5 раза чаще, чем у больных с необструктивным бронхитом. Беременность закончилась преждевременными родами у 18,4% женщин. Факторами риска явились обострение хронического процесса в легких, нарастание обструктивного синдрома и тяжесть заболевания. Эти же факторы неблагоприятно влияли на состояние плода и новорожденного. Гипоксия плода и асфиксия новорожденного были наиболее частыми осложнениями в родах у женщин с хроническим бронхитом (20%), в 2–3 раза чаще при обструктивном, чем при необструктивном. В послеродовом периоде обострение бронхита возникло у 17,6% женщин. В.А. Заболотнов (2000 г.) также обратил внимание на большую частоту акушерских осложнений у женщин с хроническим обструктивным бронхитом (угроза прерывания беременности у 20%, гестоз у 25%, хроническая фетоплацентарная недостаточность у 36,7%, преждевременные роды у 8,3%, дородовое излитие околоплодных вод у 26,7%, слабость родовых сил у 10%, патологическая кровопотеря у 30%). Он же наблюдал обострение хронического обструктивного бронхита чаще в первой половине беременности и объяснял это иммунологическими сдвигами: глубоким дефицитом Т-лимфоцитов, особенно клеток с супрессивной активностью, снижением уровня фибронектина и активности интерлейкина-2 на фоне повышения концентрации циркулирующих имммунных комплексов и активности интерлейкина-1. Длительность хронического обструктивного заболевания легких более 7 лет и обострение его во время беременности, а также наличие дыхательной недостаточности увеличивают частоту осложнений во время беременности, родов и в послеродовом периоде. Беременность и роды усугубляют латентные нарушения иммунного и фибринолитического статуса, функцию дыхательной системы, провоцируют обострение бронхолегочных заболеваний. Таблица 1. Муколитики Название препарата Форма выпуска Разовая доза, мг Суточная доза, мг Мукалтин 50 мг в таблетке 50 200 Бромгексин 8 мг в таблетке 16 64 Амброксол 30 мг в таблетке 30 90 Химотрипсин Раствор для ингаляций 10 20 Таблица 2. Клинические проявления и лечение хронического бронхита Клинические проявления Лечение Кашель периодический, чаще в осенне-весенний период с умеренным количеством светлой мокроты, которая часто заглатывается, что расценивается как ее отсутствие. Отсутствие инфекционных обострений и одышки Предсезонно назначаются амброксол, бромгексин 80–100 мг/сут, антиоксиданты (аскорбиновая кислота 2 г/сут, рутин 2 г/сут) Появление инфекционных обострений с катаральными проявлениями и/или с гнойной, слизисто-гнойной мокротой, интоксикацией Базисная терапия круглогодично, меняются только дозы и частота приема препаратов. Назначение антибиотиков, чаще макролидов (эритромицин, азитромицин, спирамицин и др.), антисептиков в ингаляциях Присоединение симптомов бронхиальной обструкции: одышка, свистящие, жужжащие сухие хрипы, часто выходящие на первое место в клинической картине заболевания Базисная терапия круглогодично. При обострении интенсификация терапии: бронхолитики через небулайзер, муколитики в таблетках и ингаляционно, сочетание муколитиков, кортикостероиды энтерально, парентерально и ингаляционно в зависимости от тяжести обструкции При симптомах дыхательной недостаточности и сопровождающих ее симптомах легочной гипертензии (тахипноэ, диффузный цианоз, расстройства сферы сознания, акцент и раздвоение 2-го тона на легочной артерии) Продолжение базисной и восстанавливающей бронхиальную проходимость терапии. Периферические вазодилататоры (блокаторы кальциевых каналов, нитраты). Проведение кислородотерапии для устранения альвеолярной гипоксии и гипоксемии При подтвержденных анализом крови симптомах полицитемии и эритроцитоза (багровые кожные покровы и слизистые) Гемодилюция с замещением объема крови реополиглюкином, прямые антикоагулянты и антиагреганты до нормализации анализов крови При симптомах легочного сердца и недостаточности кровообращения по большому кругу (акроцианоз, набухание шейных вен, увеличение печени и появление периферических отеков) Проведение базисной терапии, восстанавливающей бронхиальную проходимость в полном объеме, кислородотерапия, сердечные гликозиды и мочегонные препараты Неосложненный хронический бронхит не является противопоказанием для беременности и родов. При более тяжелых формах с дыхательной недостаточностью беременность переносится труднее. Больным необходимо рекомендовать одеваться в соответствии с погодой, так как простуда, как правило, вызывает обострение хронического бронхита. Больные нуждаются в обследовании и лечении зубов, придаточных пазух носа, поскольку они могут быть причиной хронического бронхита. Медикаментозные средства и физические методы воздействия используют те же, что и при лечении острого бронхита. При бронхоспазме назначают препараты, аналогичные применяемым при бронхиальной астме. Используют для лечения хронического бронхита и других хронических неспецифических заболеваний легких (ХНЗЛ: бронхиальная астма, эмфизема легких, бронхоэктатическая болезнь и др.) плазмаферез. Он воздействует на иммунитет, микроциркуляцию и реологию крови, способствует элиминации из организма аномальных компонентов. Применение плазмафереза улучшает состояние женщин, что выражается в исчезновении приступов удушья, улучшении дренажной функции бронхов, уменьшении одышки, связанной с физической нагрузкой. Больные могут полностью отказаться от лекарственных средств. Течение беременности у них нормальное. В табл. 2 приведена схема лечения хронического бронхита в зависимости от тяжести течения болезни (Ю.К. Новиков, 1997) с коррекцией на состояние беременности. Роды у больных бронхитом протекают без осложнений. При дыхательной недостаточности I или II степени показана перинеотомия, при III или IV степени – наложение акушерских щипцов. При ХНЗЛ, особенно при длительном хроническом бронхите, отмечается высокий процент рождения детей с низкими массоростовыми показателями. Длительная персистенция патогенных микроорганизмов в крови беременных с ХНЗЛ обусловливает увеличение частоты внутриутробного инфицирования, а также рост гнойно-септических осложнений в послеродовом периоде у родильниц и их новорожденных. Грудное вскармливание при заболеваниях легких не противопоказано, если больная не принимает антибиотики, влияющие на развитие ребенка (аминогликозиды, стрептомицин, тетрациклин, левомицетин).
Заболевания органов дыхания и беременность
Наиболее частыми заболеваниями дыхательных путей у беременных являются острый ринит, ларингит и трахеит . Наибольшую потенциальную опасность для беременной и плода представляют, прежде всего, вирусные инфекции (вирус гриппа, респираторно-синцитиальный вирус). Заболевания, вызванные этими вирусами, приводят к интоксикации, активизации латентной инфекции, поражению внутренних органов.
Проникая через плаценту, вирус может привести к внутриутробному инфицированию, к преждевременному прерыванию беременности, к порокам развития и внутриутробной гибели плода. Кроме того, вирусная инфекция способствует повышенной кровопотери в родах или при прерывании беременности. У беременных чаще выявляются тяжелые и осложненные формы гриппа, пневмонии.
Показаниями для госпитализации в инфекционный стационар беременной с вирусной инфекцией являются: выраженные симптомы интоксикации или тяжелые осложнения (пневмония, миокардит, поражение центральной нервной системы). В остальных случаях возможно лечение дома. Больную следует изолировать. При отсутствии отеков рекомендуется обильное питье (молоко, щелочные минеральные воды). При болях в горле – полоскание отварами трав, обладающими противовоспалительным действием. При кашле следует назначить отхаркивающую микстуру, содержащую термопсис или алтейный корень. Аскорбиновая кислота в дозе 1 г в сутки способствует предотвращению кровоизлияний, профилактике осложнений. Антибиотики при вирусной инфекции не назначают. В большинстве случаев грипп не является показанием к прерыванию беременности. Однако пациенткам, перенесшим грипп в начале беременности, можно рекомендовать более углубленное обследование с использованием ультразвуковой диагностики, с определением уровня сывороточных маркеров (ХГЧ, РАРР-А, АФП) и в ряде случаев с применением инвазивных методов диагностики ( амниоцентез , кордоцентез ). При родоразрешении пациентки в остром периоде заболевания повышается опасность развития послеродовых гнойно-септических осложнений. В период эпидемии гриппа необходимо проведение профилактических мероприятий, направленных на ограничение контактов беременной с окружающими, ношение защитных масок, применение оксолиновой мази, полоскание носоглотки. Принимая во внимание, что иммунизация живой или инактивированной противогриппозной вакциной не влияет на течение беременности, во II и Ш триместрах беременности вакцинация от гриппа возможна. Профилактическое лечение ремантадином, амантадином, ингибиторами нейроаминида беременным и кормящим родильницам не проводят.
Острый бронхит. Физиологические изменения, происходящие во время беременности, в частности, набухание слизистой оболочки бронхов, высокое стояние и ограничение движения диафрагмы затрудняют отхождение мокроты. Эти обстоятельства создают благоприятные условия для затяжного течения острого бронхита у беременных. Бронхит чаще всего развивается вследствие инфекционного, и в частности, вирусного поражения и нередко сочетается с ларингитом и трахеитом.
Обычно на течение беременности острый бронхит не оказывает влияния, однако при его затяжном течении возможно развитие внутриутробного инфицирования плода. В этой связи необходимо лечение заболевания уже на ранних стадиях его развития. Лечение бронхита заключается в борьбе с интоксикацией и восстановлении нарушенной функции бронхов. В этом случае больным назначают питье: горячий чай с медом и лимоном, молоко с содой или со щелочной минеральной водой, липовый чай, отвары чабреца, термопсиса, мать-и-мачехи. Возможно применение отхаркивающих и муколитических средств (бромгексин, бисольвон), а также противокашлевых средств (либексин, глаувент). При осложненном и затяжном течении бронхита, которое сопровождается развитием гнойных процессов, необходимо проведение антибактериальной терапии: со II триместра могут применяться полусинтетические пенициллины, цефалоспорины. При выявлении признаков внутриутробной инфекции применяют максимальные терапевтические дозы препаратов с целью создания необходимой лечебной концентраций антибиотиков в крови плода и околоплодных водах.
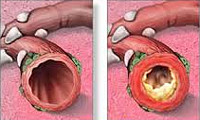
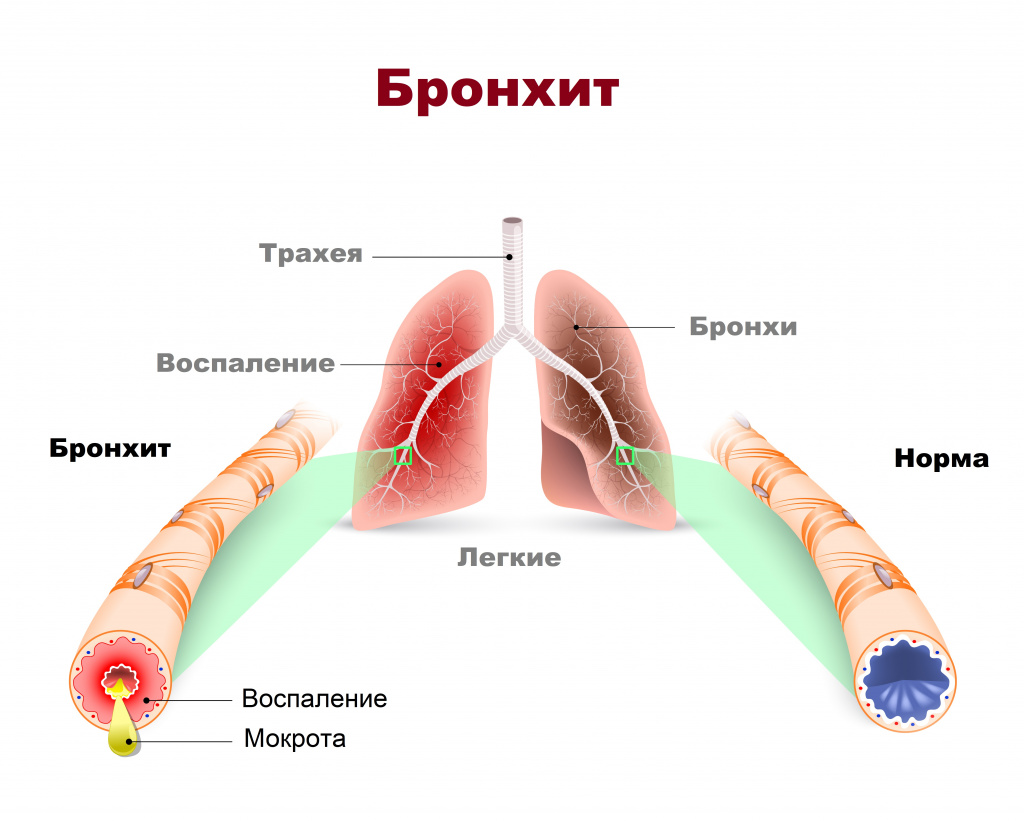
Хронический бронхит – это воспалительное заболевание средних и крупных бронхов, имеющее рецидивирующее течение, когда периоды кашля с отделением мокроты, длящиеся по 2-3 месяца, беспокоят пациентку в течение более чем двух лет подряд. Осложнения и опасности хронического бронхита аналогичны таковым при острой форме данного заболевания. Лечение обострения простого хронического бронхита также носит аналогичный характер и направлено на улучшение дренажной функции бронхов и борьбу с интоксикацией. Антибиотики назначают при появлении гнойной мокроты и выраженных симптомах интоксикации. При длительном течении хронического бронхита и частых его обострениях часто отмечается рождение детей с низкой массой тела. При этом не исключается также внутриутробное инфицирование и более высокая частота послеродовых гнойно-воспалительных осложнений. Неосложненный хронический бронхит не является противопоказанием к беременности. В качестве профилактики обострения бронхита во время беременности необходимо обследование и лечении воспалительных заболеваний придаточных пазух носа, санация полости рта. Роды у больных бронхитом протекают, в основном, без осложнений.
Более неблагоприятное влияние на течение беременности, родов и состояние плода оказывает хронический обструктивный бронхит. При появлении признаков бронхообструкции, сопровождающейся латентной дыхательной недостаточностью, беременность переносится труднее. Терапия при данной форме заболевания должна быть направлена на лечение бронхообструктивного синдрома. Для подготовки к родам и выбора метода родоразрешения показана госпитализация в акушерский стационар за 2 недели до родов. Родоразрешение беременных с хроническим обструктивным бронхитом целесообразно проводить через естественные родовые пути. Показаниями к кесареву сечению являются: наличие тяжелых обструктивных нарушений, дыхательная недостаточность 3-4 ст., наличие спонтанных пневмотораксов в анамнезе и сопутствующих заболеваний и осложнений беременности . Прерывание беременности в I триместре показано только при наличии легочно-сердечной недостаточности. В более поздние сроки эти пациентки нуждаются в стационарном лечении, которое направлено на улучшение вентиляционной способности легких, лечение гипоксии. В зависимости от результатов лечения решается вопрос о продолжении беременности и ведении родов.
Пневмония – это инфекционное заболевание легких, преимущественно бактериальной природы. Заболеваемость пневмонией среди беременных составляет 0,12%. Чаще всего (92%) она встречается во II и Ш триместрах беременности. Пневмония у беременных протекает более тяжело, что обусловлено рядом особенностей, связанных с беременностью, а именно: с высоким стоянием диафрагмы, ограничивающим движение легких, с дополнительной нагрузкой на сердечно-сосудистую и дыхательную системы. Возбудителями пневмонии чаще всего являются ассоциации таких микроорганизмов как: пневмококк, гемофильная палочка, а также клебсиелла, золотистый стафилококк, нейссерия, грамотрицательные энтеробактерии. В целом ряде случаев возбудителями пневмонии бывают хламидии, микоплазма, легионелла, риккетсии.
Клинические проявления пневмонии у беременных могут носить стертый характер, напоминая острую респираторную вирусную инфекцию (ОРВИ), и характеризуются умеренным кашлем и незначительной одышкой. При отсутствии должного внимания и лечения это влечет за собой тяжелое и затяжное течение пневмонии. В ряде случаев в качестве осложнений в подобной ситуации может быть формирование абсцесса или пневмосклероза.
При лечении пневмонии у беременных применяют антибиотики – пенициллины или цефалоспорины I и II поколения. При пневмонии средней степени тяжести необходима госпитализация в стационар. При этом в рамках антибактериальной терапии назначают полусинтетические пенициллины или цефалоспорины второй генерации. Лечение тяжелой пневмонии проводят с применением цефалоспоринов III поколения в сочетании с макролидами. Назначение отхаркивающих средств, а также применение банок, горчичников, ингаляций проводят при наличии кашля, болях в горле. Целесообразно проведение жаропонижающей и дезинтоксикационной терапии. При тяжелом течении заболевания вопрос о пролонгировании беременности решается индивидуально. Тяжелое течение пневмонии с выраженной дыхательной недостаточностью при доношенной беременности может быть показанием к экстренному родоразрешению.
Бронхиальная астма представляет собой хроническое воспалительное заболевание дыхательных путей, чаще инфекционно-аллергического характера. Выделяют три стадии этого заболевания: предастма (хронический астмоидный бронхит, хроническая пневмония с проявлениями бронхоспазма), приступы удушья и астматическое состояние. У беременных может встречаться любая из этих стадий.
Характер лечения бронхиальной астмы обусловлен формой заболевания и сроком беременности. Необходимо также учитывать влияние лекарственных препаратов на плод.
Лечение осуществляется под контролем врача. Лечение астмоидного состояния необходимо проводить в стационаре.
Беременные, страдающие бронхиальной астмой, должны находиться на диспансерном учете у терапевта в женской консультации. В ранние сроки беременности показана госпитализация больной в терапевтический стационар для ее обследования и решения вопроса о сохранении беременности. Последующее наблюдение за беременной осуществляется совместно с терапевтом. При ухудшении состояния больной требуется срочная госпитализация при любых сроках беременности. Обязательна госпитализация в стационар за 2-3 недели до родов для обследования и подготовки к родоразрешению. Больные бронхиальной астмой рожают обычно через естественные родовые пути при доношенной беременности. В том случае, если состояние пациентки ухудшается, лечение неэффективно, появляются симптомы легочно-сердечной недостаточности, показано досрочное родоразрешение. Тяжелая дыхательная и легочно-сердечная недостаточность, аномальная родовая деятельность, гипоксия плода служат показаниями для родоразрешения путем кесарева сечения. В раннем послеродовом периоде у женщины, страдающей бронхиальной астмой, возможно развитие кровотечения. Послеродовой период нередко сопровождается гнойно-воспалительными осложнениями. У 15% родильниц наблюдается обострение бронхиальной астмы.
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. “Щукинская” и “Улица 1905 года”). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Лечение бронхита у беременных

Бронхит является воспалительной патологией, вызванной вирусной инфекцией. Характеризуется поражением не только бронхов, но и слизистой дыхательных путей. Основным признаком заболевания является отделение мокроты. При этом, следует отметить, что во время беременности, патология развивается стремительнее, что связано с анатомическими изменениями диафрагмы. Заболевание же является потенциальной угрозой здорового развития плода. Поэтому при проявлении первых симптомов, следует обращаться к врачу для лечения бронхита у беременных.
Терапевтическое отделение клиники Ардэниум осуществляет лечение бронхита у беременных с учетом состояния каждой пациентки. Опытные специалисты позаботятся о максимальном снижении рисков как для будущей роженицы, так и для развивающегося плода.
Симптомы бронхита у беременных
Симптоматика бронхита схожа с иными вирусными заболеваниями, поэтому не всегда пациенты своевременно обращаются к врачу, что может привести к патологиям плода. Следует понимать, что в период беременности важно максимально поддерживать свое здоровье. Поэтому при появлении первых симптомов бронхита следует записаться к терапевту. К основным признакам бронхита относится:
- першение в горле;
- затрудненное дыхание;
- сухой кашель;
- повышенная температура;
- сонливость и слабость;
- снижение аппетита;
- отделение слизи при кашле;
- грудная боль во время кашля.
Беременная женщина может списать эти симптомы на свое особое положение. Однако, важно помнить, что на этом этапе вы отвечаете не только за свое здоровье, но и за полноценное развитие малыша. Поэтому, не откладывайте визит к врачу.
Диагностика
Диагностика бронхита у беременных предполагает:
- сбор анамнеза на основе клинической картины и симптомов;
- осмотр гортани и прощупывание реберной части;
- пальпация лимфатических узлов и миндалин;
- прослушивание дыхания;
- общий анализ крови;
- микроскопическое исследование мокроты;
- рентгенография назначается в исключительных случаях.
При подозрении на развитие заболеваний со схожими симптомами, врач может назначить дополнительную диагностику.
Лечение бронхита у беременных
Лечить бронхит у беременных необходимо с учетом триместра вынашивания плода, так как основным методом является медикаментозная терапия, которая может повлиять не только на состояние будущей роженицы, но и на развитие малыша. Так, в первом триместре может применяться ингаляционная терапия, во втором – будут подобраны препараты со сниженной токсичностью, в третьем – разработан комплекс корректирующей терапии. Важно понимать, что лечиться во время беременности можно только под контролем опытного специалиста. Ведь от этого зависит здоровое рождение вашего ребенка.
Преимущества лечения в клинике Ардэниум
Обратившись в клинику Ардэниум для лечения бронхита во время беременности, вы можете быть уверены, что тут вам окажут квалифицированную помощь. Мы учтем:
- состояние будущей роженицы;
- стадию беременности;
- особенности развития плода;
- форму и стадию бронхита;
- ранее перенесенные заболевания.
Это даст возможность исключить нежелательные последствия, максимально снизить риски для матери и ребенка. В нашей клинике работают только дипломированные специалисты, которые смогут подобрать оптимальный вариант эффективного лечения.
Для прохождения диагностики и лечения бронхита во время беременности, запишитесь на прием к врачу по телефону (3412) 52-50-50.
Цены на услуги
Уважаемые пациенты! Обращаем Ваше внимание, что возможно несоответствие цен в представленном прайс-листе с фактическими ценами в связи с техническими погрешностями.
Врачи отделения

Романова Татьяна Петровна
Заведующая терапевтическим отделением, врач терапевт высшей квалификационной категории, врач кардиолог, к.м.н.
Как лечить бронхит при беременности

Статьи
Бронхит — это острый воспалительный процесс, поражающий в основном слизистую бронхов и сопровождающийся приступами кашля. Часто развивается как осложнение острых респираторных инфекций у людей с ослабленным иммунитетом, что типично для беременных.
Из-за неспособности организма полностью противостоять вредоносным бактериям и вирусам патологический процесс быстро распространяется на все органы дыхания. Длительное отсутствие грамотного лечения может привести к развитию осложнений.
Причины
Во время беременности иммунная система женщины физиологически ослаблена. Организм подавляет собственные защитные механизмы, чтобы не навредить ребенку, потому что плод на 50% генетически чужероден. По этой причине организм женщины особенно подвержен воздействию болезнетворных микроорганизмов.

Во время беременности многие лекарства противопоказаны, а риск заражения увеличивается из-за низкого иммунитета, что делает женщину более восприимчивой к вирусным и другим инфекциям.
Существенно возрастает риск возникновения острого бронхита и рецидивов хронической формы. Неполное и неадекватное лечение может привести к повторному инфицированию (повторному заражению).
Под влиянием провоцирующих факторов, таких как: переохлаждение, пассивное или активное курение, наличие хронических очагов инфекции в организме, вероятность повторного бронхита увеличивается в 1, 2, 3 триместре беременности. В качестве хронических очагов инфекции могут возникнуть кариес, тонзиллит, синусит, пиелонефрит и другие патологии. Поэтому на этапе планирования беременности следует проводить санацию очагов инфекции (полное устранение).
Основные причины бронхита включают заражение инфекционными агентами, к которым относятся вирусные, бактериальные и грибковые микроорганизмы.
- Вирусы парагриппа 1, 3;
- аденовирусы;
- риновирусы;
- коронавирусы;
- вирусы гриппа A и B;
- энтеровирусы;
- цитомегаловирус.
- Палочка Haemophilus influenzae;
- Пневмококк.
- Грибковые микроорганизмы албиканс;
- Аспергиллы.
При поражении микроорганизмами высока вероятность развития бронхита и от неинфекционных причин. К ним относятся:
- Аллергические реакции. Когда иммунный ответ организма на аллергены увеличивается, реакция слизистой оболочки увеличивается. Раздражение приводит к усилению выработки слизи и присоединяется воспаление.
- Аспирация (закупорка просвета бронхов) и повреждение. Обычно вызывается вдыханием пыли, горячего воздуха и раздражителей.
При обращении за медицинской помощью женщина должна предоставить подробную информацию о возможных контактах с больными людьми, о воздействии ядовитых веществ и других обстоятельствах до заболевания.
Клиническая картина
Симптомы бронхита при беременности могут быть разными и зависят от его причины, степени тяжести заболевания, длительности и формы патологического процесса. Основные симптомы острого бронхита:
- Сухой кашель, сменяющийся через 2-3 дня влажным кашлем.
- Цвет мокроты колеблется от беловато-прозрачной до желто-зеленой гнойной. Иногда в нем присутствует примесь крови — при сильных приступах и кашле свидетельство поражения капилляров.
- Боль за грудиной при кашле.
- Затрудненное дыхание, одышка.
- Слабость, быстрое утомление.
- Повышение температуры до 38 или выше.
Симптомы рецидивирующего бронхита:
- Кашель такой же, как при остром бронхите. Более выражен утром.
- Мокрота — может быть негустой.
- Также при кашле возникает боль за грудиной.
- Температура повышается до субфебрильных или лихорадочных значений.
- Одышка — спровоцирована физической нагрузкой.
При обструктивном бронхите кашель не приносит облегчения, возникает ночью в состоянии покоя. При дыхании задействуются опорные мышцы — шея, плечо, живот. Выдох сопровождается свистом и хрипом. Женщины сообщают о периодическом ощущении одышки. Одышка становится более выраженной, возникает даже при незначительных физических нагрузках, легкой ходьбе.
Диагностика
Диагностика воспалениябронхит включает следующие анализы:
- Общий анализ крови — наблюдается повышение уровня лейкоцитов, увеличивается скорость оседания эритроцитов (скорость оседания).
- Микроскопия мокроты для выявления возбудителя, его посев на чувствительность к антибиотикам.
- EVD — исследование параметров внешнего дыхания — выявление обструктивной формы.
- Рентген грудной клетки — для исключения пневмонии или туберкулеза. Из-за рентгеновских лучей беременных женщин обследуют только в крайнем случае, когда риск осложнений превышает риск воздействия радиации.
Бронхоскопия — проводится очень редко при серьезных осложнениях.
Лечение
Объем проводимых диагностических исследований определяет лечащий врач. При первом обращении женщина выполняет только анализы крови и мокроты. При подозрении на обструктивную форму или наличии осложнений необходимость инструментальных методов диагностики определяется индивидуально.
- К лечению бронхита врач должен подойти индивидуально в каждом конкретном случае, в зависимости от клинической картины и причины заболевания. Самолечение может быть опасным — бронхит может перейти в пневмонию. Обычно бронхит лечится амбулаторно, но у беременных при ухудшении состояния врач может принять решение о госпитализации в стационар. Что лечить:
- Фармакологическое лечение — антибиотики, муколитики (разжижающие мокроты), бронходилататоры (прообструктивная форма), иммуномодуляторы по показаниям.
- Лечение — требуется постельный режим до нормализации температуры. Рекомендуется регулярно проветривать помещения, поддерживать в них достаточную влажность (этому способствует сухой кашель), отказаться от курения, в том числе пассивного, и принимать витамины.
- Физиотерапия — эффективные ингаляции небулайзером. Используется УВЧ-терапия (снимает боль и спазмы), электрофорез. Физиотерапевтические процедуры проводят после нормализации температуры тела.
Народные средства — различные сборки используются при отсутствии аллергии и только по назначению врача. Часто рекомендуется забор груди. Есть народные методы повышения иммунитета — настойки элеутерококка, женьшеня и др.
- Лечение бронхита у беременных:
- 1-й триместр — рекомендуется ингаляция небулайзером. По показаниям (при бактериальной форме) назначают антибиотики. Многие антибактериальные препараты не рекомендуются к применению при беременности, их применяют только тогда, когда ожидаемая польза для матери превышает риск для плода.
- Во 2-м триместре используются антибиотики при бактериальной форме, иммуномодуляторы при вирусной форме и противогрибковые препараты при грибковой форме. Выбор препарата производится с учетом возможных побочных эффектов. С этого триместра можно применять амброксол, беродуал через небулайзер.
3-й триместр — к лечению добавляется интерферон, так как есть риск инфицирования плода.
Бронхит при беременности: лечение
На сервисе СпросиВрача доступна консультация пульмонолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Важно тщательно вас прослушать, перкуторного найти участок с вероятным воспалением, за 2 недели легко могла присоединиться бактериальная флора, и назначение АБ может быть оправдано. Можно посоветовать вам обильное питье, кислые морсы, ингаляции с минеральной водой, лазолваном. И сдать мокроту на микроскопию, флору

Здравствуйте! Учитывая отсутствие возможности сделать Вам рентген легких, рационально послушать лечащего врача и начать прием антибиотиков. В анализе крови нет признаков вирусной инфекции, у беременных за счет снижения иммунитета кровь на присутствие бактериальной инфекции в организме может не отреагировать. Длительное заболевание в течении 2 недель может привести к внутриутробному инфицированию плода. Не эксперементируйте, отсутствие лечения в Вашем случае может нанести больший вред малышу, чем прием антибиотиков. Сейчас Вы ответственны не только за себя. Выздоравливайте!

Здравствуйте! Сдайте,конечно, мокроту на анализ и чувствительность. Антибиотик -надо,причем ведь врач наверняка выписал тот, что разрешен беременным и с широким спектром действия. Пока можно синупрет( но только ингаляционно) 2 капли, разведенные нужным количеством натрия хлорида, 2 раза в день. После процедуры следует подождать 1,5 часа, а потом приступать к еде .

Здравствуйте,времени нет на посевы,лечитесь , осложнения что бы не допустить. И на ребенке бактерии скажутся гораздо хуже,нежели антибиотик,который разрешен при беременности.

Здравствуйте.
У Вас вирусная инфекция, но ее затянувшееся течение может привести к бактериальным осложнениям со стороны плода. Плюс ко всему есть реакция бронхов в виде бронхоспазма.
Посев мокроты нецелесобразен.
Из антибиотиков советую Вильпрафен, а чтобы устранить хрипы – раствор Беродуала 10 капель 2 раза в день через небулайзер в течение недели.
Зарина, Спасибо большое за ответ. Терапевт также с антибиотиком назначил ингаляции с пульмикортом 500мг 2мл*2р в день. Сказала можно туда же капать беродуал 10кап. Так можно? Пульмикорт ведь гормональное средство.. Или он действует местно? Одними ингаляциями не обойтись?Заранее благодарю.

Анна, пульмикорт будет действовать местно, а не системно. Раз его назначали, да еще с беродуалом, значит, действительно бронхи спазмированы и отечны,что и замедляети выздоровление. Перечисленные антибиотики одинаково безопасны и эффективны.

Пульмикорт абсолютно безопасен, так как активен только в бронхах. Его можно смешивать с беродуалом.
С учётом беременности лучше провести лечение антибиотиками, среди которых более широкий спектр деятельности у макролидов (Вильпрафен, ровамицин). Хотя перечисленные Вами тоже не противопоказаны

Добрый день! По срокам болезни, это уже не вирусная инфекция. Возможно, у вас сейчас обструкция после перенесенного бронхита,, раз врач и вы сами слышите свисты и хрипы. Но нужно уточнить у врача, какие хрипы сейчас она слышит: сухие, влажные или это крепитация.. В любом случае, учитывая,что рентген вам не сделаешь, лучше послушать врача и пропить антибиотики. При беременности можно амоксициллин. Сдать мокроту и чувствительность можно и нужно, но пока вы дождетесь результата, пройдет время, лучше не затягивать с лечением. Для разжижения мокроты можно Мукалтин. И если все же есть свисты и сухие хрипы- ингаляции через небулайзер с Пульмикортом. Но лучше обсудить это с вашим врачом очно.
Как победить бронхит будущей маме? (2020-12-31 16:20:41)

К сожалению, беременные болеют бронхитом не так уж редко. Часто бронхит приходит не один, а с такими же малоприятными спутниками – ларингитом, трахеитом, острыми респираторными заболеваниями. Не вызывает сомнения то, что с бронхитом надо бороться. Но далеко не все методы лечения подходят будущей маме.
Бронхит бывает двух видов – острый и хронический. Острым бронхитом чаще болеют весной и осенью в сырую, холодную погоду, когда сопротивляемость организма снижена и имеются предпосылки для расстройства лимфо- и кровообращения в слизистой оболочке бронхов. Заболевание продолжается от 1 до 4 недель.
На течение беременности острый бронхит существенного влияния не оказывает, но возможно внутриутробное инфицирование плода. Предупредить его может только своевременное и эффективное лечение бронхита у будущей матери. Если малыш все-таки пострадал, то это определяется уже после рождения – по наличию у новорожденного везикулеза (пузырьков на коже), иммунных нарушений, редко – врожденной пневмонии.
Для лечения острого бронхита большое значение имеют средства, облегчающие кашель. Это прежде всего частое теплое питье: чай с медом или лимоном, молоко с содой или боржомом, липовый чай. Питье смягчает неприятные ощущения в горле и за грудиной, облегчает отхаркивание. Но ограничиться этими методами лечения обычно не удается. Возникает необходимость в отхаркивающих лекарственных препаратах.
Отхаркивающие средства относятся к двум группам:
1. Секретомоторные вещества – это препараты, усиливающие отделение мокроты, такие как терпингидрат, бензоат натрия, ипекакуана, термопсис, иодид калия или иодид натрия, хлорид аммония, бикарбонат натрия, эфирные масла (масло камфоры, чебреца, тимьяна и др.), щелочные ингаляции.
2. Бронхосекретолитические средства (муколитики) растворяют слизь и другие компоненты мокроты, способствуя её выведению. Нередко они эффективнее препаратов первой группы. При приеме этих препаратов важно придерживаться дозировки, назначенной врачом, иначе эффект будет недостаточным.
В большинстве случаев острый бронхит удается ликвидировать без применения антибактериальных препаратов. При необходимости их использования в I триместре беременности назначают препараты пенициллинового ряда (пенициллин, ампициллин). Со II триместра могут применяться антибиотики группы цефалоспоринов (кефзол, цепорин, цефуроксим), сульфаниламидные препараты, но не длительного действия (сульфален, сульфадиметоксин), т.к. последние могут негативно повлиять на центральную нервную систему.
Из физических методов лечения наиболее просты и эффективны горчичники и банки. Рекомендуются также ингаляции питьевой соды, эуфиллина и такие противоаллергические средства, как димедрол, супрастин и др.
Диагноз хронический бронхит врач ставит в том случае, если больного не менее трех месяцев в году на протяжении двух лет подряд беспокоит кашель с мокротой и одышкой и при этом отсутствуют другие болезни дыхательной системы, которые могли бы обусловить эти симптомы.
Хронический бронхит продолжается годами, с периодическими обострениями. Он может быть следствием повторяющихся катаров верхних дыхательных путей или острого бронхита, длительного курения, вдыхания производственной пыли, дыма, газа.
В своем течении хронический бронхит проходит три стадии: I – неосложненная, без нарушений дыхательной функции, во II появляется одышка при физической нагрузке и признаки бронхоспазма (периодически возникающее удушье), III – состояние еще больше ухудшается, появляются дыхательная недостаточность, различные осложнения.
Во время беременности течение хронического бронхита нередко ухудшается. У 40% женщин это заболевание обостряется в разные сроки беременности. Причем при обострении хронического бронхита с большей вероятностью, чем при остром бронхите, возникшем впервые, возможно внутриутробное инфицирование плода.
В свою очередь, бронхит неблагоприятно влияет на течение беременности. В основном это обусловлено тем, что из-за нарушения функции дыхания у беременной женщины нарушается и снабжение кислородом плода. У 80% больных может возникнуть угроза прерывания беременности, причем при более тяжелой II стадии бронхита вдвое чаще, чем при I стадии. При осложненном хроническом бронхите чаще возникает поздний гестоз (30%).
В 25% случаев во время беременности развивается хроническая внутриутробная гипоксия (кислородное голодание плода). У больных с хроническим бронхитом II или III стадии это осложнение возникает в 3,5 раза чаще, чем у больных с бронхитом I стадии. У 18% женщин с тяжелым течением бронхита беременность заканчивается преждевременными родами.
Неосложненный хронический бронхит не является противопоказанием для беременности и родов. При более тяжелых формах с дыхательной недостаточностью (одышкой) беременность переносится труднее.
Больным нельзя курить, рекомендуется одеваться в соответствии с погодой, так как простуда, как правило, вызывает обострение хронического бронхита. Причиной хронического бронхита могут быть болезни зубов, воспаление придаточных пазух носа (гаймориты, синуситы), поэтому необходимо выявление и лечение этих состояний. Медикаментозные средства и физические методы воздействия используют те же, что и при лечении острого бронхита.

О системе контрольно-налоговых мероприятий, о планомерных риско-ориентированных подходах контроля малого и среднего бизнеса на законодательном уровне, о методологии института досудебного аудита при ликвидации брошенных компаний-должников, об особенностях информационной политики и многим другим вопросам этой актуальной тематики рассказал в своем интервью заместитель руководителя УФНС по Московской области Леонид Загайнов
Подробнее
Медицинский лекторий

Постковидный синдром. Что же делать дальше?

«ДомоденТ» — это многопрофильная клиника, которая оказывает все виды стоматологических и лор-услуг для жителей г. Домодедово и Московской области.

Промышленный холдинг Evers Group Rus – это компания производитель инновационных и традиционных медицинских изделий, входит в число лидеров отечественного рынка фармпредприятий.

Нова Клиник — сеть специализированных центров репродукции и генетики человека в Москве, где проводится полный комплекс диагностических и лечебных мероприятий, направленных на преодоление бесплодия.
Популярные публикации

Рацион долгожителей: простые правила средиземноморской диеты

Ученые назвали продлевающий жизнь продукт

Как жить полноценной жизнью с диабетом 1-го типа: самые важные знания, гаджеты и психологические установки

Эндокринолог назвала продукты для снижения давления

Врач объяснила, кому противопоказано купаться в проруби в канун Крещения

Диагностику заболеваний почек можно автоматизировать

Астроном рассказал, как лунное затмение скажется на россиянах

Вадим Винокуров: “Пусть грядущий год будет щедрым на добрые вести и созидательные перемены!”

Как правильно пить кофе и в каких количествах? Учёные вывели идеальную формулу «бодрости»

Какие национальные кухни самые полезные и где живут самые здоровые люди?

Травматологи дали советы по правильному катанию на тюбингах

Как быстро еда попадает в грудное молоко при грудном вскармливании?

Врач объяснил опасность привычного для россиян завтрака

Диетолог раскрыла секрет питания перед крещенскими купаниями

Шиповник для почек: свойства, правила применения, рецепты, показания и противопоказания