Дистальная фаланга большого пальца руки
Переломы дистальных фаланг делят на внесуставные (продольные, поперечные и оскольчатые) и внутрисуставные. Для диагностики и лечения этих видов травм важно знание анатомии дистальной фаланги. Как показано на рисунке, между костью и кожей натянуты фиброзные перемычки, способствующие стабилизации перелома дистальной фаланги.
В пространстве между этими перемычками может сформироваться травматическая гематома, вызывающая сильные боли из-за повышения давления внутри этого замкнутого пространства.
К дистальным фалангам II—V пальцев прикрепляются два сухожилия. Как показано на рисунке, глубокий сгибатель прикреплен к ладонной поверхности, а терминальная порция сухожилия разгибателя — к дорсальной поверхности. При чрезмерном усилии эти сухожилия могут отрываться. Клинически при этом отмечается потеря функции, а рентгенологически можно выявить незначительные отрывные переломы у основания фаланги. Эти переломы считают внутрисуставными.

Механизмом повреждения во всех случаях является прямой удар по дистальной фаланге. Сила удара определяет тяжесть перелома. Наиболее типичен оскольчатый перелом.
При осмотре обычно выявляют болезненность и припухлость дистальной фаланги пальца. Нередко наблюдаются подногтевые гематомы, указывающие на разрыв ногтевого ложа.
В диагностике перелома и возможного смещения одинаково информативны снимки как в прямой, так и в боковой проекциях.
Как упоминалось ранее, часто наблюдаются подногтевые гематомы и разрывы ногтевого ложа. Нередко в сочетании с поперечным переломом дистальной фаланги отмечается неполный отрыв ногтя.
 Лонгета типа шпильки для волос, используемая при переломах дистальной фаланги
Лонгета типа шпильки для волос, используемая при переломах дистальной фаланги
Лечение внесуставных переломов дистальных фаланг пальцев кисти
Класс А: Iтип (продольные), II тип (поперечные), III тип (оскольчатые). Эти переломы лечат защитной лонгетой, приданием конечности приподнятого положения для уменьшения отека и анальгетиками. Рекомендуется простая лонгета, накладываемая с ладонной стороны, или лонгета типа шпильки для волос. Обе они допускают некоторую степень увеличения объема тканей вследствие отека.
Подногтевые гематомы должны быть дренированы рассверливанием ногтевой пластинки с помощью раскаленной скрепки для бумаг. Эти переломы требуют защитного шинирования в течение 3—4 нед. Оскольчатые переломы могут оставаться болезненными на протяжении нескольких месяцев.
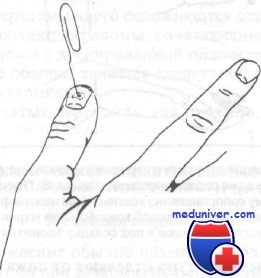 Дренирование подногтевой гематомы скрепкой для бумаги
Дренирование подногтевой гематомы скрепкой для бумаги
Класс А: IV тип (со смещением). Поперечные переломы с угловой деформацией или смещением по ширине могут оказаться сложными для репозиции, поскольку вероятна интерпозиция мягких тканей между отломками. При отсутствии коррекции этот перелом может осложниться несращением.
Репозицию часто выполняют тракцией в дорсальном направлении за дистальный фрагмент с последующей иммобилизацией ладонной лонгетой и контрольной рентгенографией для подтверждения правильности репозиции. При неудаче показано направление больного к ортопеду для оперативного лечения.
Класс А (открытые переломы с разрывом ногтевого ложа). Переломы дистальных фаланг в сочетании с разрывами ногтевой пластинки должны рассматриваться как открытые переломы и обрабатываться в условиях операционной. Способ лечения этих переломов описан ниже.
1. Для анестезии следует использовать регионарную блокаду запястья или межпястных промежутков. Затем кисть обрабатывают и укрывают стерильным материалом.
2. Ногтевую пластинку тупо отделяют от ложа (с помощью ложечки или зонда) и матрикса.
3. Удалив ногтевую пластинку, можно поднять ногтевое ложе и произвести репозицию. Затем ногтевое ложе ушивают лигатурой № 5—0 Dexon, накладывая минимальное количество швов.
4. Ксероформную марлю подкладывают под крышу матрикса, отделяя ее от корня. Это предотвращает развитие синехий, которые могут привести к деформации ногтевой пластинки.
5. Палец целиком забинтовывают и для защиты шинируют. Наружный бинт меняют по необходимости, но адаптационный слой, отделяющий корень от крыши матрикса, должен оставаться на месте в течение 10 дней.
6. Для подтверждения правильности репозиции показаны контрольные рентгенограммы. Если отломки кости остаются несопоставлен-ными, можно произвести остеосинтез спицей.
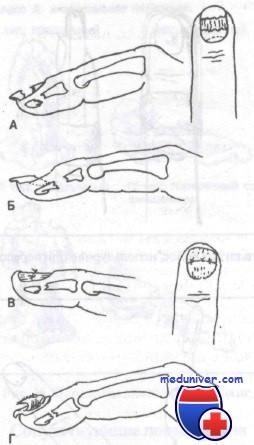 А. Методика лечения открытого перелома дистальной фаланги.
А. Методика лечения открытого перелома дистальной фаланги.
Б. Удаляют ноготь и ушивают ногтевое ложе рассасывающимся швом.
В. Простое ушивание ногтевого ложа приводит к хорошему сопоставлению костных фрагментов фаланги.
Г. Ногтевое ложе укрывают маленькой полоской пропитанной ксероформом марли, которую помещают над ногтевым ложем и под складку эпонихия
Осложнения внесуставных переломов дистальных фаланг пальцев кисти
Переломам дистальных фаланг могут сопутствовать несколько серьезных осложнений.
1. Открытые переломы часто осложняются остеомиелитом. Открытые переломы включают переломы, сочетающиеся с разрывом ногтевого ложа, и переломы с дренированной подногтевой гематомой.
2. Несращение обычно является следствием интерпозиции ногтевого ложа между отломками.
3. При оскольчатых переломах, как правило, наблюдается замедленное сращение.
Фаланги пальцев рук

Фаланги пальцев верхних конечностей человека состоят из трех частей – проксимальной, средней (основной) и дистальной (конечной). Дистальная часть фаланги обладает хорошо заметной ногтевой бугристостью. Все пальцы человеческой руки образованы тремя фалангами – ногтевой, средней и основной. Если говорить о большом пальце, то он состоит из двух фаланг. Наиболее длинные фаланги образуют средние, а самые толстые – большие пальцы.
Строение
Фаланги пальцев верхних конечностей являются короткими трубчатыми костями, которые имеют форму маленькой удлиненной косточки, в виде, цилиндра, обращенного выпуклой частью к тыльной стороне ладоней. Практически каждый конец фаланг имеет суставные поверхности, которые принимают участие в формировании межфаланговых суставов. Эти суставы обладают блоковидной формой. Они выполняют две функции – сгибание и разгибание пальцев. Межфаланговые суставы укреплены коллатеральными связками.
Заболевания способствующие деформации
Очень часто при хронических недугах внутренних органов фаланги пальцев верхних конечностей видоизменяются. Они, как правило, приобретают вид «барабанных палочек» (на концевых фалангах наблюдается шарообразное утолщение). Что касается ногтей, то они напоминают «часовые стрелки». Подобные видоизменения фаланг отмечаются при следующих заболеваниях:
- пороки сердца;
- муковисцидоз;
- болезни легких;
- инфекционный эндокардит;
- диффузный зоб;
- болезнь Крона;
- лимфома;
- цирроз печени;
- эзофагит;
- миелолейкоз.
Причины боли фаланг пальцев рук
Межфаланговые суставы (самые мелкие суставы человеческого организма) могут поражаться болезнями, которые нарушают их подвижность. Данные заболевания в большинстве случаев сопровождаются мучительными болевыми ощущениями. Основными причинами нарушения подвижности межфаланговых суставов считаются:
- деформирующий остеоартроз;
- подагрический артрит;
- ревматоидный артрит;
- псориатический артрит.
Если эти недуги не лечить, то через некоторое время они приведут к выраженной деформации больных суставов, полному расстройству их двигательной функции, а также, атрофии кистей рук и мышц пальцев. Клиническая картина вышеуказанных недугов очень похожа, но лечение их различно.
Перелом фаланги пальца
 Перелом фаланг пальцев рук, как правило, происходит в результате прямого удара. Если говорить о переломе ногтевой пластинки, то он практически всегда осколочный. Подобные переломы сопровождаются сильной болью в области повреждения, отеком и ограничением функции сломленного пальца.
Перелом фаланг пальцев рук, как правило, происходит в результате прямого удара. Если говорить о переломе ногтевой пластинки, то он практически всегда осколочный. Подобные переломы сопровождаются сильной болью в области повреждения, отеком и ограничением функции сломленного пальца.
Лечение переломов без смещения консервативное. В этом случае травматологи накладывают гипсовую повязку или алюминиевую шину на три недели, после чего назначают лечебный массаж, физкультуру и физиотерапевтические процедуры. При переломе со смещением выполняется репозиция (сопоставление костных обломков) под местной анестезией. Гипсовая повязка или металлическая шина накладывается на месяц.
Шишки на фалангах пальцев
Шишки на фалангах пальцев рук являются проявлениями множества болезней, главными из которых считаются:
Появившиеся шишки на пальцах верхних конечностей сопровождаются нестерпимыми болями, которые усиливаются в ночное время. Помимо этого, отмечается характерное уплотнение, ведущее к неподвижности суставов, а также ограничению их гибкости.
Что касается лечения этих шишек, то оно заключается в медикаментозной терапии, лечебно-профилактической гимнастике, массаже, физиотерапевтических процедурах и аппликациях.
Дистальная фаланга большого пальца руки
Чем опасен разрыв сухожилия на пальце руки? Подвижность кисти обеспечивается слаженной работой сгибателей и разгибателей. Первые находятся на ладонной поверхности руки, вторые — на тыльной ее стороне. Пальцы не имеют мышц, поэтому их движения осуществляются посредством соединительных тканей. Сгибатели могут быть поверхностными или глубокими. Одни из них находятся на средних фалангах, другие — на ногтевых. Травмы сухожилий занимают первое место среди повреждений кистей и пальцев. Около 30% из них сопровождаются полными или частичными разрывами сухожилий. Связано это с особым расположением тканей, из-за чего их легко повредить.

Классификация
Травмы связок большого пальца снижают функциональность кисти на 50%, указательного и среднего — на 20%. Они наиболее распространены среди людей, предпочитающих любительские спортивные занятия. В зависимости от наличия повреждения кожи, разрывы сухожилий делятся на открытые и закрытые. Первые случаются при ранениях колюще-режущими предметами. Вторые диагностируются у спортсменов. Сухожилие повреждается при чрезмерном его растяжении.
Разрывы делятся на частичные и полные, степень тяжести травме присваивается в зависимости от количества надорванных волокон. Тотальные повреждения вылечить сложнее. Разрыв одной связки считается изолированным, нескольких — множественным. О сочетанной травме речь идет в случае повреждения мышечных тканей, кровеносных сосудов и нервных окончаний.
Важным при назначении лечения является определение давности повреждения. Свежим считается подкожный разрыв, произошедший менее 3 дней назад. Травмы, произошедшие более 3 суток назад, называются несвежими. Те, что случились 21 и более дней назад, относятся к застарелым.
Частые причины травмы
 Повреждение сухожилий и капсулы сустава может иметь травматическое или дегенеративное происхождение. Последний тип является результатом истончения тканей, первый возникает при резком поднятии тяжести. Спортивная травма может иметь смешанное происхождение.
Повреждение сухожилий и капсулы сустава может иметь травматическое или дегенеративное происхождение. Последний тип является результатом истончения тканей, первый возникает при резком поднятии тяжести. Спортивная травма может иметь смешанное происхождение.
Провоцирующими факторами считают:
- небольшой перерыв между тренировками;
- отсутствие разминки во время занятия;
- переоценка своих возможностей;
- несоблюдение техники безопасности.
В группу риска входят лица, имеющие лишний вес, и люди пожилого возраста.
Характерные признаки
Симптомы разрыва связок пальца руки определяются его локализацией. Повреждение тканей, расположенных на передней поверхности кисти, сопровождается нарушением сгибательных функций. Пальцы в таком случае приобретают переразогнутое положение. При травмировании сухожилий задней части кисти страдают разгибательные способности. Поражение нервных окончаний может приводить к онемению и парестезии. При появлении хотя бы одного из перечисленных выше симптомов необходимо обратиться к врачу. Свежие травмы лечатся быстрее, чем застарелые.
Если человек замечает, что функции кисти серьезно нарушены, он должен наложить стерильную повязку и холодный компресс. Это препятствует кровоизлиянию и развитию отечности. Конечность нужно поднять над головой, это замедлит скорость движения крови.

В травмпункте проводится первичная обработка раны, включающая нанесение на кожу антисептических растворов, остановку кровотечения и наложение швов. После этого ставится противостолбнячная вакцина и вводятся антибактериальные препараты. При обнаружении разрыва сухожилия разгибателя пальца пациент направляется к хирургу. Без выполнения операции кисть может утратить свои функции.
Терапевтические мероприятия
Лечение травм сухожилий разгибателя может осуществляться не только хирургическим, но и консервативным методом. Однако это не относится к повреждению сгибателя. При травмах пальцев показано длительное ношение гипса или иного фиксирующего устройства.
Повреждения, возникающие в области запястья, лечатся исключительно хирургическим путем. Концы разорванной связки сшивают. Если поврежденные ткани находятся в области дистального межфалангового сустава, шина накладывается на 5–6 недель.
Более быстрое восстановление функций пальца наблюдается после операции «шов сухожилия разгибателя».

Фиксирующее устройство после хирургического вмешательства необходимо для обеспечения суставу разогнутого положения. Носить его придется не менее 3 недель. Шина должна быть надета на палец постоянно. Ее досрочное снятие может способствовать разрыву начавшего формироваться рубца, в результате чего ногтевая фаланга вновь примет согнутое положение. В таких случаях показано повторное шинирование. В период лечения рекомендуется находиться под наблюдением врача.
При деформации по типу бутоньерки сустав фиксируется в прямом положении до полного заживления поврежденных тканей. Наложение шва необходимо при сокращении и полном разрыве сухожилия. При отсутствии лечения или неправильном наложении шины палец принимает изогнутое состояние и застывает в таком положении. Нужно выполнять все предписания травматолога и носить шину не менее 2 месяцев. Врач подскажет, когда именно можно будет ее снимать.
Разрыв сухожилий разгибателей на уровне пястной кости, запястного сустава и предплечья требует хирургического вмешательства. Самопроизвольное сокращение мышц приводит к подтягиванию сухожилий и значительному расхождению поврежденных волокон.
Операцию выполняют под местной анестезией. Сначала останавливают кровотечение, после чего оторванную связку подшивают к дистальной фаланге. Если травма сопровождается переломом, костный отломок закрепляют винтом. Спица в пальце играет роль фиксатора.

Далее накладываются швы и тугая гипсовая повязка или пластиковая шина. Послеоперационная иммобилизация помогает избежать разрыва восстановленного сухожилия.
Хирургическое вмешательство выполняется в амбулаторных условиях, после его завершения пациент может оправляться домой.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Восстановительный период
Реабилитация при разрыве сухожилий сгибателей пальцев включает:
- массаж;
- ЛФК;
- прием лекарственных препаратов.
 Растирание ускоряет процесс восстановления поврежденных тканей, повышает их прочность. Связку нужно прорабатывать подушечками пальцев, нагрузку нужно повышать постепенно. Движения осуществляются по ходу поврежденного участка сухожилия. Массаж можно начинать только после завершения стадии воспаления. Процедура не должна длиться более 10 минут.
Растирание ускоряет процесс восстановления поврежденных тканей, повышает их прочность. Связку нужно прорабатывать подушечками пальцев, нагрузку нужно повышать постепенно. Движения осуществляются по ходу поврежденного участка сухожилия. Массаж можно начинать только после завершения стадии воспаления. Процедура не должна длиться более 10 минут.
Разработка пальцев — важная часть реабилитации. Она способствует усилению кровоснабжения и питания тканей. Нужно сжать руку и удерживать ее в таком положении 10 секунд. После этого пальцы разгибают по мере возможности и фиксируют их в таком положении на 30 секунд.
Нельзя растягивать сухожилие резко, выполнять упражнения можно сколь угодно часто. Не стоит забывать, что занятия должны быть регулярными.
В некоторых случаях после наложения шины назначаются противовоспалительные препараты. Однако торможение воспалительного процесса может мешать нормальному заживлению тканей, что приведет к нарушению функций кисти.
Если болевой синдром не исчезает, необходимо прекратить занятия ЛФК до тех пор, пока состояние связки не улучшится.
Сколько заживает разрыв сухожилия? При легких травмах восстановление занимает не более месяца. При полном разрыве этот период может продлиться до полугода.
Екатерина Юрьевна Ермакова
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Воспалился сустав на пальце руки: лечение воспаления
Суставы пальцев рук воспаляются и болят по многим причинам. Наиболее частыми можно назвать всевозможные отклонения и заболевания опорно-двигательного аппарата человека.
Хирурги и ревматологи с уверенностью заявляют, что при возникновении малейшего дискомфорта необходимо искать истинные его предпосылки, а не заниматься устранением симптомов.
Причины воспаления суставов руки
Когда пациент обращается к медикам с жалобами на боль в пальцах рук, то обычно речь идет об артрите. Не исключены также болезни, связанные с аутоиммунными сбоями, к которым относят системную красную волчанку, сахарный диабет и туберкулез.
Ввиду достаточно тонкого анатомического строения суставы пальцев от этих болезней страдают в первую очередь, особенно реагируя на малейшие воспаления.
Не последнюю роль могут играть:
Это объясняется постоянным движением суставов и связок рук.
 Если пациента мучит артрит, заболевание, поражающее суставы всего скелетно-мышечного аппарата, то его симптомы во многом схожи с признаками ревматизма. Человек дополнительно может страдать от ломоты в суставах.
Если пациента мучит артрит, заболевание, поражающее суставы всего скелетно-мышечного аппарата, то его симптомы во многом схожи с признаками ревматизма. Человек дополнительно может страдать от ломоты в суставах.
Артрит протекает как в хронике, так и в острой форме, поражая один или сразу несколько суставов кисти.
Согласно медицинской статистике, эта патология распространена настолько, что практически в каждой семье есть больной артритом. Примерно каждый шестой пациент имеет высокие шансы стать инвалидом из-за деформации костной ткани, даже несмотря на адекватное лечение.
Уже неоднократно было доказано, что полностью излечиться от артрита на сегодняшний момент невозможно.
Несмотря на множество различных методик лечения артрита кистей рук, число больных неуклонно растет с каждым годом. Причем точных причин развития заболевания не установлено.
Воспаление руки и боли могут беспокоить беременных женщин. Это обычно связано с чрезмерной уязвимостью ослабленного организма, реагирующего даже на несущественные отклонения от нормы. В таком случае нельзя игнорировать симптомы и сразу обратиться за помощью и начать лечение.
Симптомы поражения пальцев
Воспаление суставов пальцев рук дает знать о себе не сразу. Только со временем, по мере развития болезни, человек ощутит:
- болевой синдром в месте воспаления;
- незначительную отечность;
- необычно быструю утомляемость рук;
- покраснение кожи в области сустава;
- снижение движения пальцев.
Если нет адекватного лечения, то при запущенном артрите начинается необратимая деформация кисти.
Не исключен воспалительный процесс в пальцах при первичных признаках заболеваний: остеоартроз, спондилит, ревматоидный артрит, болезнь Стилла, псевдоподагра, подагра, ювенильный идиопатический, септический артрит.
Иногда предвестники артрита пальцев могут проявляться патологиями, никак не связанными со связками и суставами опорно-двигательного аппарата.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Больной артритом, кого беспокоит воспаление руки и большого пальца, может испытывать:
- нарушение функции сна;
- раздражение;
- плаксивостью.
Для улучшения самочувствия ему показаны успокоительные препараты.
Способы диагностики
 Патологические изменения в суставах становятся предпосылкой резких болей. Чтобы установить их причину следует пройти консультацию травматолога или хирурга. Врач по внешним симптомам сможет поставить адекватный диагноз и рекомендовать лечение.
Патологические изменения в суставах становятся предпосылкой резких болей. Чтобы установить их причину следует пройти консультацию травматолога или хирурга. Врач по внешним симптомам сможет поставить адекватный диагноз и рекомендовать лечение.
Для детального изучения проблемы важно провести более глубокую диагностику. Для этого необходимо пройти УЗИ, которое позволяет визуально выявить поврежденные участки суставных тканей, связок и затем уже приступать к терапии.
Для выявления артрита, больному нужно пройти несколько вспомогательных исследований. Их основная задача не только постановка верного диагноза, но и определение фактора, вызвавшего патологию. К таким относят травмы, инфекции и аллергические реакции.
Самым современным и максимально эффективным диагностическим исследованием в медицине принято считать артроскопию. Эта малотравматичная процедура позволяет:
- внимательно рассмотреть пораженные фаланги пальцев;
- забрать для анализа суставную жидкость.
В качестве инструментального исследования применяют рентген. Для получения полной информации о произошедших изменениях в тканях костей дополнительно показана магнитно-резонансная или компьютерная томография. Они позволят выявить то, чего не видно на рентгеновском снимке.
Сложность в начальном избавлении от артрита – это определение его причин. Поэтому при необходимости будет показано комплексное обследование организма.
Лечение воспаления руки
Лечение артрита занимает много времени. Пациенту следует морально настроиться на этот затяжной период, который может длиться более 12 месяцев. При воспалительном процессе в связках и кистях предусматривается обязательное употребление лекарственных препаратов, помогающих снимать воспаление и боли, купируя этим дальнейшее распространение болезни.
При прогрессировании артрита основной курс дополняют вспомогательными препаратами. Это поможет достичь желаемого результата. Каждый больной должен учитывать, что применение таких медикаментов должно быть длительным, так как эффект от них наступает медленно.
Для снятия воспаления и боли показано применение лечебных аптечных:
Лечение также предусматривает обязательное употребление витаминных комплексов, идеально, если они будут в форме уколов. Такой подход не только снизит проявление болезни, но еще и улучшит нервную систему, а витамины для костей и суставов значительно укрепят скелет.
Положительной динамики можно достичь благодаря применению физиотерапевтических методов:
- магнитотерапия;
- УВЧ;
- ультразвук;
- электрофорез;
- диадинамотерапия.
В стадии стойкой ремиссии лечение может включать аппликации грязью. При этом всегда важно учитывать индивидуальные особенности организма.
Лечить фаланги пальцев народными способами без медикаментов строго запрещено. Это не только не даст желаемого результата, но и доведет болезнь до хронической формы. Особенно важно начинать лечение как можно раньше, если болят кисти обеих рук.
Меры профилактики
 Ввиду того, что заболевание артрит развивается в результате многих факторов, для его профилактики следует стараться не допускать развития лишней массы стела, неправильного, нерационального питания и условия труда, при которых предусмотрена чрезмерная нагрузка на суставы и кости.
Ввиду того, что заболевание артрит развивается в результате многих факторов, для его профилактики следует стараться не допускать развития лишней массы стела, неправильного, нерационального питания и условия труда, при которых предусмотрена чрезмерная нагрузка на суставы и кости.
Не допустить возникновения и прогрессирования артрита можно при условии правильного распределения нагрузки на суставы человека, систематических и умеренных занятий спортом или хотя бы физкультурой.
Что касается питания и поддержания нормальных показателей веса, то важно добавлять в рацион продукты, содержащих достаточный объем фтора, кальция, фосфора. Нельзя забывать об обязательном употреблении свежих овощей и фруктов. Лучше всего, если они будут сезонными.
- снижать количество сахара и другой пищи, в составе которой много простых углеводов (такие усваиваются слишком быстро и не дают организму насыщения);
- отказаться от пагубных привычек (алкоголь и курение);
- делать в работе частые перерывы, особенно если имеет место высокая нагрузка на суставы и кисти рук.
Положительно сказывается на состоянии суставов употребление костных, рыбных бульонов и кулинарных блюд на их основе: желе, холодец, заливное, студень.
Также хорошо помогает лечение воспаление суставов пальцев рук при помощи диетического питания. Блюда важно готовить с минимумом жира и соли.
Особые указания на время терапии
Лечить артрит большого пальца можно при помощи выгревания. Достаточно часто именно этот способ помогает снять боль, даже самую сильную. Согревающим эффектом обладают многие гели и мази, которые можно купить в аптеке. Во время их применения допускается незначительное чувство жжения.
Если пациент не в состоянии терпеть боли, то лечение может включать сильные обезболивающие препараты в виде внутримышечных уколов. Инъекции способны лечить намного быстрее, чем капсулы и таблетки. Причем некоторые пациенты, особенно страдающие проблемами желудочно-кишечного тракта, не переносят пероральное употребление медикаментов. Сильнодействующие средства вызывают у них обострение заболеваний желудка и поджелудочной железы.
Воспаление руки и большого пальца можно подавлять при помощи растираний в местах припухлости. Это поможет добиться улучшения кровотока в пораженных местах. При условии умеренной подвижности фаланги пальцев уже за несколько дней болеть будут значительно меньше, однако, при усилении нагрузки на суставы дискомфорт возвращается. Поэтому на время лечения лучше не перегружать пораженную конечность.
Перелом фаланги пальца на руке

Палец человека составляют небольшие по размеру трубчатые кости, которые называются фалангами. Все пальцы, кроме большого, состоят из трех фаланг: основной, средней и ногтевой. Если нарушается целостность какой-либо из фаланг, диагностируется перелом, в результате которого нарушается двигательная функция пальца и присутствует ярко выраженный болевой синдром.
Переломы большого пальца не очень распространены отчасти потому, что его кости толще, а также ввиду того что большой палец короче указательного, среднего, безымянного и мизинца, вследствие чего он часто оказывается защищенным ладонью.

Переломы фаланг делятся на открытые и закрытые. При закрытом переломе кожные покровы над местом перелома не нарушаются. При открытом переломе, наоборот, повреждается кожный покров пальца под действием острых осколков кости. Кроме того, переломы фаланг пальцев делятся на переломы со смещением и без смещения костных фрагментов.
Переломы фаланг пальцев на руке
Перелом дистальной фаланги пальца является наиболее распространенным среди бытовых травм. Как правило, случается вследствие сильного защемления пальца ящиком или дверью. Часто такая травма сопровождается отрывом ногтевой пластины, которая не восстанавливается в дальнейшем. Если же ноготь остается на месте, но подвергается повреждению, через некоторое время наблюдается полное его восстановление. В большинстве случаев перелом ногтевой фаланги пальца сопровождается посинением ногтя и чувством онемения. В отличие от ушиба место перелома мгновенно отекает, образуется гематома.
Перелом средней или основной фаланги пальца обычно случается в результате кулачной драки. При такой травме отмечаются явные признаки деформации суставов.
Симптомы перелома фаланги пальца на руке
Часто перелом ошибочно принимают за сильный ушиб, однако есть некоторые признаки и симптомы, являющиеся характерными для переломов. При нарушении целостности кости чувствуется сильная боль при попытке совершить движение, ткани в месте травмы мгновенно опухают, возникает подкожный кровоподтек. Если отломки кости сдвинулись, отчетливо видна деформация пальца, слышен хруст.

Самый распространенный и достоверный способ диагностики – рентгенография в двух проекциях – прямой и боковой, что позволяет точно определить место перелома и степень смещения отломков (если есть). Иногда, в более тяжелых случаях, потерпевшему делается томография кисти, которая позволяет увидеть нарушения не только в костной ткани, но и в мягких тканях.
Лечение перелома фаланги пальца на руке
При отсутствии осложнений в виде смещения отломков назначается консервативный метод лечения — иммобилизация кисти с наложением гипсовой повязки. При наличии смещения потребуется хирургическое вмешательство — репозиция (сопоставление) фрагментов сломанной кости и их фиксация при помощи спиц, винтов или металлической пластины. Тип конструкции подбирается врачом индивидуально.

Если есть возможность, хирург проводит закрытую репозицию отломков путем чрезкожного введения спиц. Данный метод имеет преимущество в виде отсутствия шва на коже. Недостатком закрытой репозиции является наличие спицы над кожей и связанный с этим высокий риск инфицирования тканей. Гипсовая повязка должна фиксировать кисть в течение месяца, ранняя разработка пальца невозможна, что приводит к дополнительным осложнениям. При открытой репозиции заживление происходит быстрее в два раза — уже через 2 недели снимаются швы. Реабилитационные мероприятия можно проводить через несколько дней после наложения гипса.
Сроки ношения гипса при переломе фаланги пальца на руке
Перелом фаланги пальца на руке срастается в течение двух-четырех недель. В течение этого времени пациенту делаются повторные рентгенограммы для контроля правильности срастания. Однако длительность ношения гипса напрямую зависит от сложности перелома. При переломе без осложнений гипс снимается через две-четыре недели. При переломе средней тяжести срастание кости происходит за полтора-два месяца. Если производилась репозиция отломков при помощи металлических приспособлений, заживление травмы длится около 2,5 месяца.
Реабилитация после перелома фаланги пальца на руке
Реабилитация – очень важный этап в восстановлении полной функциональности пальца. Если пренебрегать реабилитационными мероприятиями, есть риск навсегда потерять функциональность сустава.

Реабилитация после перелома фаланги пальца на руке включает в себя:
- Лечебную гимнастику — ЛФК. Для восстановления амплитуды движений используются специальные эспандеры или резиновые мячики, которые помогают восстановить сгибательную и разгибательную функции пальцев. Для восстановления мелкой моторики полезно перекладывание некрупных пуговиц, бусин, бисера из одной емкости в другую.
- Массаж. Легкие массажные движения способствуют притоку крови к поврежденному участку, что помогает активировать процессы заживления. Первые несколько дней движения должны быть очень легкими и мягкими, а после возможно увеличение силы нажима. Длительность массажа — 15-20 минут.
- Физиотерапию. После снятия гипса рекомендуются физиотерапевтические процедуры. К таким относятся магнитолечение и светотерапия, которые снимают отек и уменьшают болевой синдром. Электрофорез оказывает стимулирующее действие, активирует синтез клеток костной ткани. Количество процедур назначается врачом в индивидуальном порядке.
Столкнулись с травмой или беспокоит хроническая боль? Запишитесь на прием к спортивному физиотерапевту! Запись на прием по телефону +7 (495) 128-21-29. Подробная информация на сайте physiotherapist.ru
Заключение
В большинстве случаев лечение перелома фаланги пальца на руке проходит успешно и без последствий. Если же пациент нарушает сроки ношения гипса или не сразу обращается за помощью, возможны осложнения в виде образования ложного сустава или невозможности восстановить двигательную функцию пальца. Чтобы этого избежать, следует соблюдать все предписания врача и пройти курс реабилитации под присмотром специалиста.
Как устроены кисти рук человека
Руки человека менялись в ходе эволюции благодаря трудовой деятельности. Движения пальцев и моторика рук позволяют нам выполнять самые разнообразные, в том числе крайне сложные действия. Нарушения в одном из составляющих элементов руки может повлечь за собой физическую недееспособность.
В статье мы подробно рассмотрим строение кисти руки человека с названиями костей, мышечный, связочный аппарат, а также функции кисти.
Кости кисти руки
Анатомия кисти руки человека — объемный комплексный раздел, который включает в себя скелет и устройство отделов кисти. Кисть руки состоит из 27 мелких косточек, которые распределяют на себе остальные ткани — связки, мышцы и кожу, обеспечивают кисти гибкость.

Скелет кисти руки (на латыни manus) поделен на три отдела — запястье, пясть и фаланги пальцев. Подробно рассмотрим сколько костей в кисти и сколько фаланг на большом пальце.
Запястье
Рассмотрим, что такое запястье и где находится. Запястье — основа скелетной системы кисти, представляющая собой структуру из 8 сгруппированных косточек, объединенных между собой связками. Все косточки губчатые и обладают неправильной формой, состоят из трех отделов — основания, тела и головки.
Косточки запястья расположены в два ряда:
- Ладьевидная, полулунная, трехгранная соединены между собой неподвижным суставом и гороховидной косточкой — образуют проксимальный ряд костяшек пальцев кисти. Этот ряд обращен в сторону предплечья, объединяет лучевую кость с поверхностной частью лучезапястного сустава.
- Трапециевидная, многоугольная, крючковидная и головчатая — образуют второй ряд, дистально соединяются с пястью.
Кости запястья лежат в разных плоскостях — ладонная часть вогнута внутрь, напоминает лодочку. Тыльная сторона запястья образует выпуклую суставную поверхность. Дистальный ряд соединяется с проксимальным при помощи сустава неправильной формы.
Свободное костное пространство заполнено кровеносными сосудами, нервами, соединительной и хрящевой тканью. Косточки запястья практически не двигаются относительно друг друга. Вращение кистью обеспечивает сустав, расположенный между лучевой и запястной костями.
Фото запястья рук представлено ниже.
Пясть
Пясть – часть кисти между запястьем и пальцами руки, состоящая из 5 продолговатых трубчатых костей. Пясть включает в себя сесамовидные и пястные кости. Пястная косточка первого пальца массивная и короче остальных. Самая длинная — вторая пястная косточка. Остальные кости к краю кисти уменьшаются в длине.
Все пястные кости имеют основание — соединяется неподвижным суставом с запястьем, тело и головку полушаровидной формы, которая подвижными суставами соединяется с фалангами пальцев. Седловидную форму имеют первая и пятая пястные кости, остальные — плоские суставные поверхности.
Сесамовидные кости расположены в глубине сухожилий между проксимальной фалангой большого пальца и его пястной костью. Сесамовидные кости увеличивают плечо силы прикрепленных к ним мышц.
Как устроена рука человека
Как устроены мышцы плеча человека
Как устроен плечевой сустав у человека
Пальцы
Кисть человека включает в себя костяшки пальцев и ногтевые фаланги — состоящие из основы, проксимального и дистального конца, на котором расположена ногтевая бугристость.
Фаланги пальцев — небольшие удлиненные косточки, в средней своей части полуцилиндрической формы. Плоская часть направлена на сторону ладони, выпуклая — на тыльную сторону. Пальцы состоят из 3 фаланг — дистальная, проксимальная и средняя. Большой не имеет средней фаланги, состоит только из 2 фаланг. Дистальные фаланги пальцев рук самые маленькие, проксимальные — длинные.
Справка! На пальцах человека нет мышц. Сухожилия кисти соединяются с мышечными тканями, расположенными в ладонях и предплечьях, тянут и управляют пальцами, как марионетками.
Фаланги соединяются с помощью подвижных блоковидных суставов, которые осуществляют сгибание, разгибание и вращение пальцев. Все суставы кисти имеют прочные суставные капсулы. Сустав большого пальца седловидной формы обеспечивает только разгибание и сгибание.
Суставы и связки
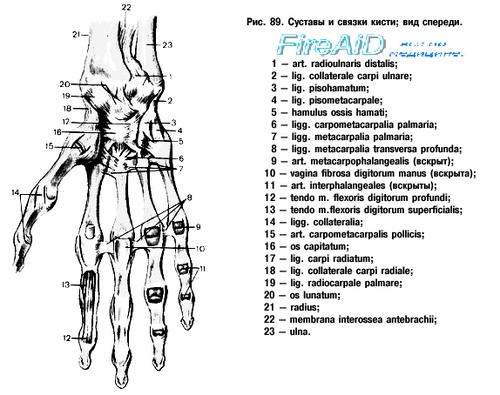
Связочный аппарат скрепляет все косточки кисти вместе и представлен связками:
- межсуставными,
- коллатеральными,
- ладонными,
- тыльными.
Строение ладони и большого пальца устроено так, что связки и сухожилия ладонной стороны развиты сильнее, чем тыльные. Тыльные соединяют кости запястья между собой и с пястными костями, удерживают суставы в физиологической норме во время движения, защищают от травм, придают упругость, гибкость кисти руки.
Межкостные связки расположены между отдельными костями на латеральной, медиальной, тыльной и ладонной поверхностях запястья. Большее число связок прикреплено к головчатой кости. Боковая лучевая и локтевая, тыльная и ладонная лучезапястная, а также межзапястные связки удерживают лучезапястный сустав от чрезмерных движений.
Особая связка — удерживатель сгибателей, расположенная на лучевой и локтевой стороне ладонной поверхности, закрывает канал запястья, через который проходят сухожилия сгибателей пальцев, сосуды и срединный нерв.
Связки кисти руки расположены в разном направлении — дугообразно, поперечно и радиально, создают толстый фиброзный слой. Прочность и эластичность связкам обеспечивают плотные волокна соединительной ткани. При повышенном физическом усилии связки кисти могут подвергнуться растяжению, но разрывы происходят редко.
Что входит в состав опорно-двигательной системы
Как устроена нога человека
Суставы кисти:
- Среднезапястный сустав — соединяет верхний и нижний ряды косточек запястья, формируя отдельную капсулу. Поверхность сустава имеет неправильную форму. Полулунная кость имеет важное значение оси в этой структуре — вокруг нее совершаются ограниченные движения, стабильность обеспечивают связки.
- Лучезапястный сустав — имеет форму эллипса, образован лучевой костью и мелкими косточками первого проксимального ряда запястья — трехгранной, полулунной и ладьевидной, которые со стороны запястья покрыты сплошной гиалиновой пластиной, образуя единую суставную поверхность. Сустав укреплен со всех сторон связками, обеспечивает круговое вращение, сгибание и разгибание кисти.
- Запястно-пястные суставы — соединяют дистальный ряд костей запястья с основаниями пястных костей, имеют плоскую форму. Малоподвижны из-за хорошо развитых связок. Сустав большого пальца имеет седловидную форму — образован основанием первой пястной и многоугольной костью, совершает отведение, приведение, противопоставление, круговое и обратное движение. Большой палец противопоставлен всем остальным, благодаря этому возрастает объем хватательных движений кисти.
- Пястно-фаланговые суставы — образованы головками пястных костей и основаниями фаланг пальцев, имеют шаровидную форму и три перпендикулярных друг другу оси вращения, вокруг которых выполняется разгибание и сгибание, отведение и приведение, а также круговые движения. Суставы укреплены коллатеральными связками, расположенными по бокам, и удерживают фаланги пальцев. Ладонные связки, переплетаясь с волокнами глубокой поперечной связки, препятствуют расхождению в разные стороны головок пястных костей.
- Межфаланговые суставы — шаровидной формы с разгибательной и сгибательной функцией, соединяют косточки пальцев между собой, помогая удерживать предметы. На четвертых пальцах руки по два сустава, большой палец имеет один межфаланговый сустав, противопоставлен остальным, служит для прижимания к ладони и надежного удержания предметов, головка фаланги имеет блоковидную форму, посередине — вогнутость, основание следующей фаланги имеет две неглубокие, покрытые гиалиновым хрящом поверхности с центральным гребнем посередине.
Боковые коллатеральные связки и добавочные на ладонной поверхности укрепляют пястно-фаланговые и межфаланговые суставы. Эти суставы обладают самым большим объемом движений, остальные дополняют общую амплитуду подвижности в кисти.
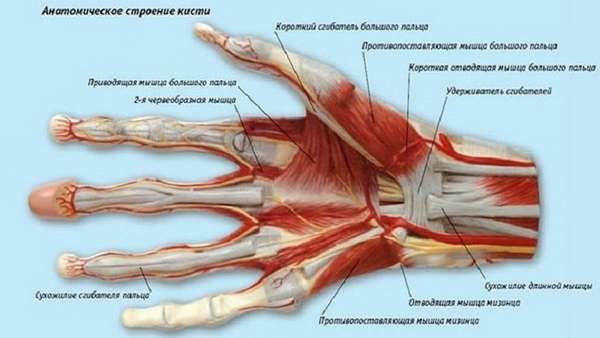
Мышцы
Мышечный аппарат кисти состоит из множества мелких мышц, которые крепятся к костям с помощью сухожилий и связок. Комплексная работа всех мышечных волокон обеспечивает точность и координацию движений пальцев. Травма одной из связок или мышц влечет за собой нарушение основных функций руки.
Мускулатура кисти включает три группы мышц:
- средняя — червеобразные мышцы, ладонные и тыльные межкостные мышцы. Участвуют в сгибании фаланг, приводят и разводят пальцы в стороны,
- мышцы большого пальца — образуют на кисти возвышение большого пальца. Различают: короткую мышцу, которая отводит большой палец, короткий сгибатель большого пальца, мышцу, противопоставляющую большой палец, и мышцу, приводящую большой палец,
- мышцы малого пальца — образует возвышение на внутренней стороне ладони. Короткая ладонная мышца, отводящая мизинец мышца, короткий сгибатель мизинца и мышца, противопоставляющая мизинец.
Сосуды и нервы
Кости, суставы, мышцы и связки рук обильно кровоснабжаются. Кровь насыщает ткани кисти кислородом, обеспечивает высокую подвижность, быструю регенерацию тканей.
Локтевая и лучевая артерии подходят с предплечья к кисти, затем спускаются через лучезапястный сустав на ладонь и тыльную сторону кисти, образуют глубокую и поверхностную дуги. На тыльной стороне вена расходится на четыре пястные артерии, а после каждая делится еще на две пальцевые артерии, которые проходят по пальцам к ногтям. Сети мелких капилляров снабжают кровью пальцы. Обильное разветвление сосудов защищают пальцы от обильной потери крови при повреждении руки.
Иннервация руки происходит благодаря локтевому, срединному и лучевому нервам, которые своим взаимным действием обеспечивают двигательные функции, тактильную и болевую чувствительность. Множество рецепторов нервов проходят через всю руку до подушечек пальцев, сокращают и расслабляют мышцы.
Справка! Нервные окончания на пальцах настолько чувствительны, что при порезе поверхностного слоя кожи листком бумаги, рецепторы резко реагируют на попадание воздуха и человек испытывает боль сильнее, чем от пореза ножом.
Повреждение срединного нерва затрудняет сгибание и разгибание кисти, а одновременная травма связок приводит к полной утрате двигательной функции. Сжатие или травма локтевого нерва приводит к утрате отведения и приведения пальцев, в особенности теряют чувствительность нижняя часть ладони и мизинец. Лучевой нерв в ответе за чувствительность тыльной стороны кисти и отведение большого пальца. При поврежденном лучевом нерве невозможно сжать ладонь в кулак и разжать руку.
Функции кисти
Интересно! Большое количество нервных окончаний расположены на кончиках пальцев, рецепторы обеспечивают тактильные, температурные и болевые ощущения. Люди с нарушением зрения тактильно и сенсорно воспринимают мир через пальцы.
Слаженная работа подвижных соединений костей кисти, связочный и мышечный аппарат, снабженные нервами и кровеносными сосудами позволяют человеку выполнять множество разных действий.
Основные функции:
- Захват и перемещение предметов. Основные виды захватов — шаровой, клочковой, плоскостной, цилиндрический, межпальцевый и щипковый.
- Жестикуляционная — участие в выражении эмоций. Человек использует жестикуляцию для эмоционального и точного объяснения своей точки зрения, жестами пользуются глухонемые люди для общения.
- Осязательная — познание окружающего мира. Тактильное осязание позволяет различать форму, размер, вес, консистенцию, температуру, расположение предметов.
Заключение
Мы рассмотрели строение и функции кисти руки и убедились в универсальности этой части скелета, играющей огромную роль в познании окружающего мира, позволяющей человеку совершать много различных точных механических действий.
Кисти — хрупкие части руки, которые необходимо беречь. В случае повреждения кисти, проявления болевого синдрома, потери чувствительности нужно обратиться к врачу и пройти диагностику. Своевременное обращение за помощью исключит воспалительные процессы, потерю трудоспособности.
Проксимальная фаланга большого пальца руки
Переломы средней и проксимальной фаланг имеют много общего как в анатомии, так и в механизмах повреждения и лечении, что позволяет рассматривать их вместе, но с учетом различий.
К проксимальной фаланге сухожилия не прикрепляются. Тем не менее некоторые сухожилия, проходящие близко к ней, могут осложнить лечение переломов. Переломы проксимальных фаланг имеют тенденцию к угловой деформации в сторону ладони вследствие преобладания тяги межкостных мышц над сухожилиями разгибателей.
Переломы средних фаланг встречаются реже проксимальных вследствие того, что большая часть повреждающей силы, действующей по оси пальца, поглощается проксимальной фалангой. Это приводит к частым переломам и вывихам проксимальных, но не средних фаланг. Большая часть переломов средней фаланги возникает в наиболее слабой ее части — диафизе. Важно отметить, что поверхностный сгибатель прикреплен почти ко всей ладонной поверхности фаланги, тогда как место прикрепления сухожилия разгибателя ограничено проксимальным участком дорсальной поверхности.
Сухожилие поверхностного сгибателя раздвоено и прикреплено к латеральному и медиальному краям кости.
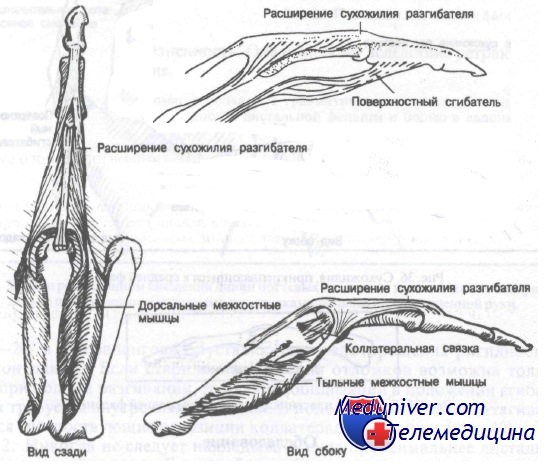 Межкостные мышцы и их взаимосвязь с расширением сухожилия разгибателя
Межкостные мышцы и их взаимосвязь с расширением сухожилия разгибателя
Имея широкий участок прикрепления, поверхностный сгибатель развивает значительную силу, ведущую к деформации при переломе средней фаланги. Например, перелом основания средней фаланги обычно приводит к смещению дистального отломка в сторону ладони, в то время как перелом диафиза, как правило, сопровождается смещением фрагментов под углом, открытым в дорсальную сторону.
Последняя анатомическая особенность, которую следует учитывать, это наличие хрящевой пластинки на ладонной стороне основания средней фаланги. Внутрисуставные переломы могут осложняться смещением этой хрящевой пластинки.
Классификация переломов проксимальной и средней фаланг пальцев кисти
Переломы проксимальной и средней фаланг делят на три типа. Переломы I типа — стабильные без смещения, их может лечить врач неотложной помощи. При переломах II типа возможно смещение, после репозиции они могут оставаться как стабильными, так и нестабильными. Больных с переломами II типа надлежит направлять на лечение к ортопеду. Переломы III типа нестабильны и часто осложняются ротационным смещением. Репонируют их хирургическим путем.
Эти больные требуют тщательного обследования с фиксированием функции нерва дистальнее места перелома. При лечении переломов этого типа надлежит выявить и корригировать ротационное смещение. Ротационную деформацию можно заподозрить, когда не все пальцы сжатого кулака указывают на ладьевидную кость. Другой метод диагностики заключается в сравнении направления линий ногтевых пластинок на каждой руке. В норме линия ногтевой пластинки разогнутого III пальца правой руки будет проходить в одной плоскости с линией III пальца левой руки. При ротационном смещении эти линии будут непараллельны.
Ротационное смещение можно выявить, сравнивая диаметр костных фрагментов фаланги. Его следует подозревать в случае асимметрии этих фрагментов.
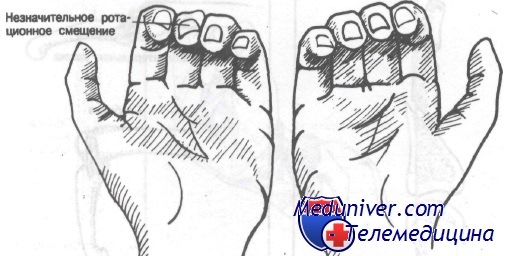 При ротационном смещении линии ногтевых пластинок располагаются непараллельно по сравнению с ногтевыми пластинками пальцев неповрежденной руки
При ротационном смещении линии ногтевых пластинок располагаются непараллельно по сравнению с ногтевыми пластинками пальцев неповрежденной руки
Лечение переломов средней и проксимальной фаланг пальцев кисти
В лечении переломов средней и проксимальной фаланг существуют два основных принципа:
1. Никогда не следует иммобилизовывать палец в положении полного разгибания. Палец должен быть иммобилизован в функционально выгодном положении: сгибание 50° в пястно-фаланговом и сгибание 15—20° в межфаланговых суставах для предотвращения ригидности и контрактур. Если стабильная фиксация отломков возможна только при полном разгибании, то для иммобилизации в положении сгибания требуется внутренняя фиксация. В положении сгибания натягиваются способствующие репозиции коллатеральные связки.
2. Никогда не следует накладывать гипс проксимальнее дистальной ладонной складки. Если требуется более широкая иммобилизация, нужно использовать желобоватую лонгету, захватывающую вместе с травмированным пальцем соседний здоровый палец, или гипсовую повязку с устройством для вытяжения.
Известны три метода лечения переломов средней и проксимальной фаланг. Выбор зависит от вида перелома, его стабильности и опыта врача.
Динамическое шинирование. Этот способ лечения заключается в фиксации поврежденного пальца вместе с соседним здоровым. Это позволяет максимально использовать кисть с ранним началом движений и предотвращает ригидность. Метод показан только при стабильных переломах без смещения, а также стабильных поперечных или вколоченных переломах. Его не следует применять при переломах с угловым или ротационным смещением. Наложение гипсовых повязок, лонгет и приспособлений для вытяжения.
Этими методами пользуются в основном только ортопеды или хирурги (за исключением желобоватых лонгет). Желобоватую лонгету применяют при переломах стабильных, не нуждающихся в вытяжении и не осложненных ротационным или угловым смещением. Желобоватая лонгета обеспечивает иммобилизацию более надежную, чем динамическое шинирование. Приспособления для вытяжения используют при осложненных переломах и накладывают их, как правило, только после консультации хирурга-ортопеда.
Внутренняя фиксация. Обычно внутреннюю фиксацию спицей Киршне-ра выполняют при нестабильных или внутрисуставных отрывных переломах, когда требуется точная репозиция.

Фала́нги (греч. φάλαγξ ) — короткие трубчатые кости, образующие скелет пальцев конечностей позвоночных животных, в том числе человека.
Содержание
Строение [ править | править код ]
Фаланга представляет собой трубчатую кость, средняя часть имеет название тело (corpus), проксимальный конец — основание, basis, и дистальный конец — блок, trochlea. На дистальном конце ногтевой фаланги имеется ногтевая бугристость.
Человек [ править | править код ]

У человека каждый палец, кроме большого, состоит из трёх фаланг, а большой – из двух (есть люди, у которых две фаланги и на мизинце, и это нормально [ источник не указан 178 дней ] ). Эти три фаланги называются основной, средней и ногтевой. Основная фаланга крепится к пястной кости. Фаланги нижней конечности отличаются от фаланг верхней конечности меньшей длиной. На руке самая длинная фаланга — основная третьего пальца, а самая толстая — основная фаланга большого пальца. Каждая фаланга представляет собой удлинённую косточку, имеющую в средней части (диафиз) форму полуцилиндра, плоская часть которого обращена на ладонную, а выпуклая на тыльную сторону. Концевые части фаланги (эпифизы) несут суставные поверхности.
В медицине применяются следующие термины для фаланг кисти и стопы:
- проксимальная (основная) фаланга (phalanx proximalis);
- средняя фаланга (phalanx media);
- дистальная (ногтевая) фаланга (phalanx distalis).
Другие животные [ править | править код ]

Китообразные [ править | править код ]
У китообразных число фаланг значительно больше. Это объясняется тем обстоятельством, что у них диафизы и эпифизы фаланг окостеневают отдельно и образуют как бы самостоятельные фаланги.
Птицы [ править | править код ]
На задних конечностях птиц может быть от двух до четырёх пальцев. У четырёхпалых форм число фаланг обычно 2—3—4—5, считая от внутреннего пальца кнаружи, у трёхпалых 3—4—5. Известен ряд исключений: у буревестников 1—3—4—5; у козодоев 2—3—4—4, у некоторых стрижей 2—3—3—3.
У двупалого африканского страуса, у которого сохранились третий и четвёртый палец, по 4 и 5 фаланг соответственно.
На крыле первый и третий палец обыкновенно из одной фаланги, а второй из двух, но и здесь встречаются исключения. Так, у дневных хищников, куриных, американского страуса число фаланг, считая от внутреннего пальца кнаружи, 2—2—1; у уток, дроф и других 2—3—1; у африканского страуса 2—3—2; у казуара и киви — только один палец из 3 фаланг.
Пресмыкающиеся [ править | править код ]
Число фаланг у пресмыкающихся невелико, но непостоянно. Однако на задних конечностях ископаемой группы зверообразные (Theromorpha), считаемой за предков млекопитающих, число фаланг было то же, что и у млекопитающих. У водных ископаемых групп зауроптеригий (Sauropterygia) и ихтиоптеригий (Ichtyopterygia), имевших плавникообразную конечность, напоминающую таковую китообразных, число фаланг было весьма значительно, как и у китообразных. Данное обстоятельство указывает, что большое количество фаланг служит приспособлением конечности к водному образу жизни [ источник не указан 3634 дня ] .
Земноводные [ править | править код ]
Непостоянно число фаланг и у амфибий. В большинстве случаев у хвостатых амфибий (Urodela) пальцы имеют по две фаланги, кроме четвёртого, имеющего три, а у бесхвостых (Anura) и пятый палец также обладает тремя фалангами. Добавочные пальцы состоят обыкновенно из одной фаланги, хотя иногда из двух.
У грызуна Pedetes так называемый praepollex (prae — рудиментарный, pollex — большой палец кисти) состоит из двух фаланг и несёт коготь. Если принимать первый палец амфибий за praepollex и praehallux (hallux — большой палец стопы), то он тоже оказывается состоящим из двух фаланг.
Выводы [ править | править код ]
Приведённые цифры могут быть сведены в таблицу:
Из всех травм руки – вывих фаланг пальцев одна из самых распространенных. И чаще всего травмируется большой палец руки.
Падение в общественном транспорте при резком торможении, столкновение на игровом поле, можно поскользнуться и упасть на улице – это далеко не полный список ситуаций, при которых можно получить травму руки.
Предусмотреть и предотвратить такое происшествие невозможно, но обязательно нужно иметь представление о видах повреждений, и о тех мерах, которые необходимо принять, чтобы травма впоследствии не стала причиной инвалидности.
Причины образования вывиха
Пальцы рук имеют общепринятые обозначения римскими цифрами:
- большой палец – I (первый);
- указательный – II (второй);
- средний – III (третий);
- безымянный – IV (четвертый);
- мизинец – V (пятый).

Следующие суставы на II, III, IV и V – между средними фалангами и проксимальными, а те, что ближе к кончикам пальцев – образованы средними и дистальными (конечными, на которых расположены ногти) фалангами.
В большом пальце во второй сустав входит проксимальная и дистальная фаланга.
Очень часто травмируется I палец, потому, что при падении, человек инстинктивно пытается предотвратить сильный ушиб головы или грудной клетки о твердую поверхность и при этом пытается принять вес своего тела на руки.

Вывих может быть и в сочетании с переломом основной фаланги, отрывом сухожилия с фрагментом пястной кости и разрывом суставной сумки.
При полном вывихе, кости, образующие сустав, совсем выходят из сочленения, в этом случае наблюдается разрыв суставной капсулы и связок. При подвывихе (неполном вывихе) кости выходят их соприкосновения частично, эта травма не такая тяжелая.
Также причиной травмы может быть очень резкое разгибание большого пальца. Палец принимает нехарактерное для него положение: может быть вывернут к тыльной стороне кисти руки, к ладони или в сторону ее внешнего края.
Травмы остальных пальцев встречаются значительно реже.

Сам мизинец также часто травмируется, при неловких движениях и падениях, так как он слабее остальных пальцев и его суставы не выдерживают больших нагрузок.
Вывихи и подвывихи классифицируются по времени:
- срок давности 1–2 дня – свежая травма;
- более 3–4 недель, это уже несвежая травма;
- более одного месяца, такая травма считается застарелой.
Вывихи и подвывихи могут сопровождаться повреждением кожи и мягких тканей, в этом случае травму называют открытой и она требует хирургического вмешательства, если кожные покровы целы – это закрытая травма.
Еще вывихи могут быть невправимыми – это происходит из-за того, что мягкие ткани попадают и зажимаются между суставными поверхностями пястной кости и основной фаланги. В таком случае не обойтись без операции.

Такая травма периодически повторяется в одном и том же суставе. В этом случае при дополнительной нагрузке нужно фиксировать больной сустав, чтобы до минимума свести возможность рецидива.
Судить о том, к какому виду относится полученная травма, может только врач-травматолог, на основании объективных данных осмотра и рентгеновского снимка.
Симптомы
К симптомам вывиха пальцев рук можно отнести:
- неестественное положение вывихнутого пальца;
- деформация сустава, видимая невооруженным глазом;
- сильная и резкая боль, особенно при попытке согнуть или разогнуть травмированный палец;
- явный отек травмированной конечности и покраснение в месте ушиба;
- вывихнутый палец становится бледным, из-за нарушения кровообращения в травмированной руке.
При осмотре и пальпации можно почувствовать головку первой пястной кости, сместившейся и вышедшей из суставной капсулы.
Четко ощущается упругое сопротивление при попытке согнуть или разогнуть палец. Основная (проксимальная) фаланга занимает перпендикулярное положение, и конечная (дистальная) согнута под тем же углом.
Диагностика
Обычно постановка диагноза не вызывает трудностей, так как у этой травмы есть явные симптомы.
Травма бывает простой (вывих или подвывих), или в сочетании с переломом или разрывом связок. Перед тем как начать лечение, нужно обязательно исключить перелом. Для этого необходимо провести рентгенологическое обследование.
Лечение

Ни в коем случае нельзя пытаться самостоятельно вправлять вывих. Можно нанести конечности непоправимый вред.
Но можно оказать человеку первую помощь:
- нужно постараться зафиксировать травмированную конечность с помощью косынки или ремня;
- если боли невыносимые, нужно дать обезболивающее средство;
- надо приложить к месту ушиба лед или что-то холодное, что есть под рукой, например, пакет с замороженными продуктами;
- освободить травмированную руку от часов, браслетов и колец;
- как можно быстрее доставить больного в больницу или травматологический пункт.

Если травма закрытая, возможно, удастся обойтись без оперативного вмешательства.
Под местным наркозом врач вправит сустав и наложит гипсовую повязку или лонгету.
В случае защемления мягких тканей или сухожилий между костей, входящих в сустав, или повреждения кожных покровов, наличия порванных сухожилий и перелома, а также если травма застарелая и успел образоваться ложный сустав – придется делать операцию.
После восстановления сустава, сшивания связок и мягких тканей, так же как и в случае с не осложненной закрытой травмой, накладывается гипс на 2–4 недели.
Реабилитация травмированной руки
После того как гипсовая повязка будет снята, необходимо приступить к восстановлению функций сустава. Для этого врач назначает лечебную гимнастику. Этим ни в коем случае не следует пренебрегать. С целью облегчения процесса реабилитации могут назначаться физиотерапевтические процедуры и массаж.
Очень важно как можно скорее обратиться к врачу и приступить к лечению. Только в этом случае может наступить полное излечение без таких неприятных осложнений, как контрактура или образование ложного сустава, а это вызывает ограничение подвижности поврежденной конечности.