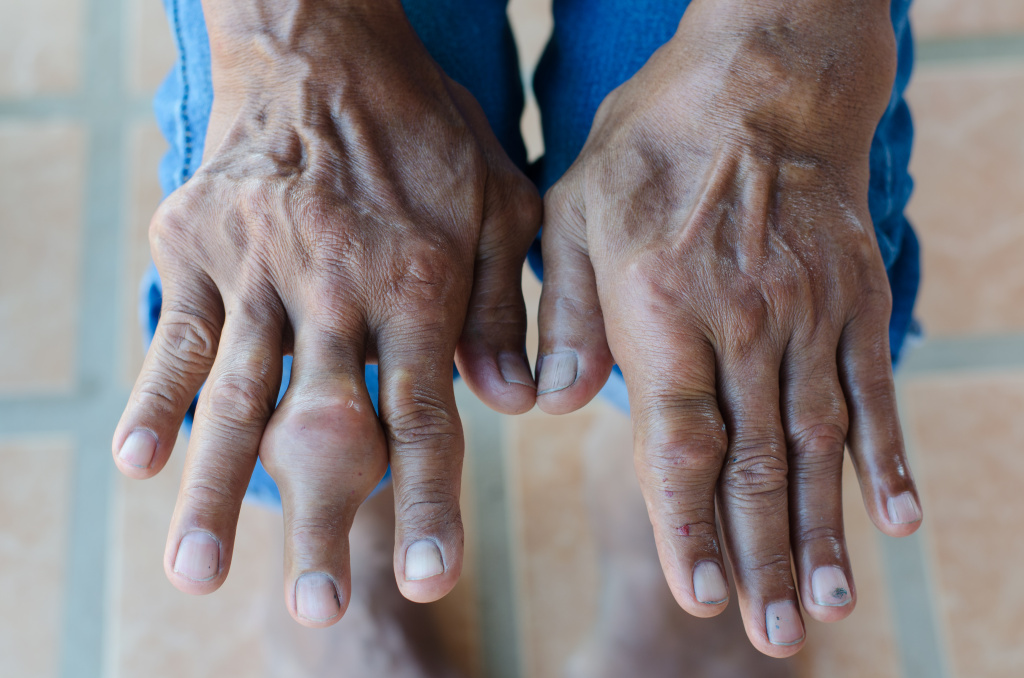
Подагра
Подагра – это болезнь обмена веществ, при котором соли мочевой кислоты, еще известные как ураты, откладываются в суставах. Подагру иначе называют «болезнь королей», это старинная болезнь, которая уже была известна во времена Гиппократа. Сейчас подагра считается редким заболеванием, ею страдают 3 человека из 1000. И чаще всего ей подвержены мужчины в возрасте свыше 40 лет, у женщин она чаще всего проявляется после менопаузы. Сама по себе подагра – это одна из разновидностей заболеваний суставов, причиной которой является отложение солей.
От подагры страдают все суставы, начиная от суставов пальцев рук до суставов пальцев ног.
Оно было известно еще во времена Гиппократа и носит название “болезнь королей” из-за того, что основным источником ее возникновения является неумеренность в еде и спиртных напитках. Подагра нередко носит хронический характер.
Причины подагры
Причиной подагры является повышенный и устойчивый уровень мочевой кислоты в крови. Во время течения болезни происходит отложение кристаллов урата (производное мочевой кислоты) в суставах, органах и других системах организма. Урат натрия кристаллизуется и мелкими частичками откладывается в суставах, что и приводит в конечном итоге к частичному или полному разрушению сустава. По этой же причине такие ситуации называются микрокристаллическими.
Большое количество мочевой кислоты в организме может быть по двум причинам: первая причина – это когда здоровые почки не справляются с выводом необычно большого количества мочевой кислоты, вторая причина – это когда мочевая кислота выбрасывается в нормальных количествах, но почки оказываются не в силах выводить её.
С каждым годом больных подагрой становится все больше. Врачи объясняют это явление тем, что в последние годы люди чаще употребляют пищу, богатую пуринами (например, мясо, жирную рыбу) и огромное количество алкогольной продукции. Это подтверждается тем, что во время войн процент людей, больных подагрой, резко сокращался из-за того, что мясные продукты, а, тем более алкоголь, было очень тяжело достать.
Санаторно-курортное лечение алиментарного ожирения
Основная цель санаторно-курортного лечения подагры – уменьшение содержания мочевой кислоты в крови является основополагающим фактором базисной терапии заболевания и должно проводиться длительно (иногда постоянно). Воздействие на гиперурикемию включает в себя уменьшение поступления в организм пуринов путем назначения специальной диеты, применения средств, угнетающих синтез мочевой кислоты (урикодепрессоров), увеличивающих экскрецию мочекислых соединений (урикозурических препаратов) и обеспечивающих их химический распад (урикоразрушающих средств).
Комплексное санаторно-курортное лечение при подагре в виде питьевого лечения, грязелечения и бальнеотерапии два раза в год позволяет достичь стойкой ремиссии в течении подагрической артропатии и предотвратить поражение внутренних органов.
Подагрическим гениям человечества мы во многом обязаны развитием бальнеологии. С древних времен для лечения подагры применяли целебные воды. Как писал Сенека в своих Философских сочинениях «в воде таится надежда будущего мира, а полезные свойства вод не менее разнообразны, чем вкус». Термы, построенные на целебных источниках, служили одной цели – восстановить здоровье августейших особ. Главным курортом древнего Рима были горячие сульфидные Байские источники близ Неаполя, где лечил подагру прокуратор Иудеи Понтий Пилат. Септимий Север лечился от подагры и мочекаменной болезни радоновыми водами болгарского курорта Хисар, а Марк Агриппа сульфидными водами Acque Albule древнего города Тиволи в итальянской провинции Лацио. Микеланджело, страдавший подагрой и мочекаменной болезнью, много лет лечился водами итальянского курорта Фьюджи.
Для санаторно-курортного лечении подагры предпочтительнее курорты с двумя лечебными факторами — с питьевымислабоминерализованными водами, грязями или минеральными водами для бальнеопроцедур.
Больным подагрой показано санаторно-курортное лечение в санаториях и на курортах грязевых и бальнеотерапевтических с радоновыми, сульфидными, хлоридными натриевыми, азотными кремнистыми,йодобромистыми водами.
При поражении почек исключаются курорты с сульфидными водами.
Противопоказания для санаторно-курортного лечения больных с подагрической нефропатией: хроническая почечная недостаточность и плохо корригируемая артериальная гипертензия. При уролитиазном типе нефропатии на питьевые курорты следует направлять больных без препятствия пассажу мочи со стороны конкрементов, а также лиц после литотомии и литотрипсии.
Питьевое лечение в комплексном санаторно-курортном лечении при подагре
Для питьевого лечения при подагре применяют маломинерализованные щелочные минеральные воды преимущественно гидрокарбонатного или сульфатно-гидрокарбонатного состава. Гипотонические воды, принятые во внутрь, быстро всасываются, увеличивают объем внеклеточной жидкости, мобилизуют метаболические процессы и быстро выводятся из организма, обеспечивая своеобразную «мойку» межклеточного пространства и мочевыводящих путей. Увеличение диуреза способствует снижению гиперурекимии, а ощелачивание мочи повышает растворимость мочевой кислоты и тем самым предупреждает возникновение или прогрессирование тофусных поражений органов мишеней и подагрического нефролитиаза. Эффекты этих вод обусловлены также и минеральным составом, поскольку многие из микроэлементов действуют как катализаторы ферментативных реакций важных биохимических процессов.
Rn Питьевое применение радоновой воды оказывает противовоспалительное, диуретическое, десенсибилизирующее, седативное и анальгезирующее действие. Низкое содержание минеральных веществ в радоновых водах, применяющихся для питьевого лечения, способствуют увеличению диуреза и выведению уратов. Некоторые авторы объясняют это увеличением проницаемости базальных мембран, а также переходом внеклеточной мочевой кислоты в растворимое состояние. Кроме того, радон оказывает нормализующее влияние на основной (белковый), углеводный, минеральный, холестериновый и водный обмен в организме. При питье радоновой воды наблюдается улучшение обмена мочевой кислоты у больных подагрой, что связывается с нормализацией под действием радоновых процедур функции печени.
HCO3 Гидрокарбонатные ионы ощелачивая мочу, способствует растворению уратов и выведению их с мочой, растворяя слизь в мочевыводящих путях, способствуют разращению воспалительного процесса.
SO4 Серосодержащие сульфатные и сульфидные (H2S) минеральные воды оказывают диуретический, противовоспалительный, холеретический эффекты. Тиосульфаты выполняют роль коферментов для многих биохимических процессов. Сульфатные и слобосульфидные воды оказывают выраженное желчегонное действие, регулируя стул улучшают элиминационную функцию, способствуют снижению геперурекемии.
Mg Присутствие в минеральных водах ионов магния полезно для больных сопутствующим нефролитиазом, который имеют около 25% больных подагрой. Мочевые камни имеют чаще всего уратное ядро с оксалатной оболочкой. Ионы магния связывают в моче до 40% щавелевой кислоты, а их недостаток проявляется образованием кристаллов оксалата кальция. Кроме того, сульфаты магния оказывают спазмолитический и атиспастический эффекты.
Ca Присутствие иона кальция повышает растворимость мочевой кислоты в моче, чем объясняется эффективность лечения кальцийсодержащими водами при подагре. Кроме того, ионы Ca оказывают десенсибилизирующий и противовоспалительный эффекты за счет вяжущего и уплотняющего действия на клеточную оболочку. В комплексе с кремнием кальция оказывает антиоксидантное и мембранопротекторное действие.
Si Кремний, обладающий свойством восстанавливать коллоидно-кристаллоидное состояние мочи и мембранопротекторным действием, усиливает диуретический эффект, уменьшает степень кристаллизации минеральных солей, влияет на обменные процессы. Высокое содержание кремния в воде усиливает растворимость кристаллов щавелевой кислоты, предотвращая рост уратных камней, оболочку которых чаще всего составляют оксалаты.
F Терапевтический эффект фторсодержащих вод при подагре связан с тормозящим влиянием фтора на синтез мочевой кислоты.
Бальнеотерапия в комплексном санаторно-курортном лечении при подагре
Бальнеотерапия больных подагрой проводится в межприступном периоде. Бальнеопроцедуры способствуют улучшению микроциркуляции, улучшают кровоснабжение и трофику тканей и синовиальной оболочки пораженных суставов. Под действием радоновых, йодобромных и хлоридных натриевых ванн значительно улучшает функция почек, повышается клиренс мочевой кислоты, увеличивается диурез, что приводит к повышению экскреции уратов из организма. Это в свою очередь способствует удалению солей мочевой кислоты из синовиальных оболочек и тканевых депо. Под влиянием бальнеолечения уменьшаются воспалительные явления в суставах, снижается активность лизосомальных ферментов, повышаются функциональные возможности печени и почек, улучшаются показатели пуринового и липидного обменов.
Rn Радоновые ванны. Радон стимулирует активность тканевых липолитических ферментов, снижает уровень мочевой кислоты в крови. При подагрической атропатии ведущая роль отводится восстановлению адаптационно-трофической функции симпатико-адреналовой системы, местных механизмов регуляции клеточного метаболизма и микроциркуляции в синовиальной оболочке (транспорт пластических и энергетических веществ, гормонов, электролитов, активизация ферментов, усиление эвакуации метаболитов). Существенным в механизме лечебного и физиологического действия радоновых ванн является их влияние на терминальное звено кровообращения — микроциркуляцию в коже. Радоновые ванны улучшают гемодинамику почек и печени, нормализуют обмен мочевой кислоты, улучшают функцию печени, благоприятно влияют на липидный обмен, оказывают противовоспалительный эффект, обладают гипотензивным действием, стимулируют глюкокортикоидную функцию надпочечников, улучшают уродинамику нижних мочевыводящих путей, оказывают урикозурическое действие. Основные саногенетические эффекты радонотерапии при атропатии: десенсибилизирующий, противовоспалительный, трофический, анальгезирующий, восстанавливающий нарушенные функции суставов, предотвращающий прогрессирование процесса обуславливают ее эффективность при применении в виде ванн, в том числе и «сухих» воздушно-радоновых – Реабокс-ВРВ.
H2S Специфическое действие сульфидных ванн обусловлено сероводородом, поступающим, главным образом, через кожу. Сероводород положительно влияет на печень, что отражается на состоянии пуринового и других видов обмена. Кроме того, H2S ванны усиливают микроциркуляцию, трофические процессы в тканях суставов, улучшают питание хряща, снижают уровень мочевой кислоты в крови, оказывают урикозурическое действие. Противопоказаниями к сероводородным ваннам являются: острый приступ подагры и фаза неполной ремиссии, нарушения функции почек, печени, хронический гепатит, желчнокаменная и мочекаменная болезнь.
CO2 Углекислые ванны показаны больным с сопутствующими заболеваниями: ишемической болезнью сердца, гипертонической болезнью, нарушением липидного обмена. Неспецифические реакции организма на углекислые ванны в общем сходны с таковыми на сероводородные, однако их специфическое действие различно. Так, если сероводородные ванны влияют в основном на течение обменных процессов, повышая их восстановительные фазы, то углекислые стимулируют кардиальные механизмы самовосстановления и компенсации через вегетативные аппараты регуляции деятельности сердца и состояния сосудистой системы, способствуя улучшению функции окислительно-восстановительных систем за счет утилизации кислорода.
Cl Na Хлоридные натриевые (соляные) ванны оказывают тонизирующее и регулирующее влияние на центральную нервную систему, улучшают почечный кровоток, действуя на организм более мягко, чем другие широко известные ванны.
I Br Йодобромные ванны оказывают сосудорасширяющее, диуретическое и гипотензивное действие, оказывают седативный эффект. Микроэлементы йод и бром, образуя депо в коже, частично проникают в гуморальную среду организма. Входя в состав различных ферментных систем, они влияют на обменные процессы, улучшают функцию почек, увеличивают экскрецию уратов, снижают уровень уратов в крови, нормализуют показатели липидного обмена. Воздействие йодобромных ванн на почки и мочевыводящие пути обусловлено улучшением почечного кровотока, функционального состояния почек, нормализацией обменных процессов в почках. Противовоспалительное, антитоксическое, бактерицидное действие йодобромных ванн позволяет применять их больным подагрой с наличием свищей в тофусах, способствуя их быстрому очищению и рубцеванию. Йодобромные ванны хорошо переносятся больными. Они показаны при сочетании подагры с гипертонической болезнью I-II ст., ожирением, мочекаменной болезнью, ИБС не выше II ФК без нарушения сердечного ритма.
Гидротерапия в комплексном санаторно-курортном лечение больных подагрой оказывает терапевтическое воздействие за счет сочетания раздражений термического, химического, механического факторов. Широко применяют души (струевой, дождевой, Шарко, подводный душ-массаж), ванны (общие, двух-, четырехкамерные). В результате улучшается крово- лимфообращение трофика тканей, снижается мышечный тонус, уменьшается боль, увеличивается объем движений с суставах. Под влиянием термического раздражения в организме усиливаются обменные процессы, увеличивается скорость течения биохимических реакций, микроциркуляция. Кроме этого, при добавлении в пресные ванны различных отваров трав или активных веществ получается дополнительный желаемый эффект, который помогает улучшить движения в суставах и уменьшить болевой синдром за счет активного вещества.
При лечении подагры в санаториях широко применяют различные методы массажа, ЛФК, аппаратной физиотерапии,экстракорпоральные методы лечения.
Незаменимым компонентом курортного лечения подагры является организация правильного питания. Несмотря на то, что этот компонент комплексной терапии широко известен, многие пациенты им пренебрегают или неправильно используют его на практике. Герои новеллы О’Генри «Родственные души» считали, что от боли в суставе «только одна вещь на свете помогает. Добрая, старая, горячительная, веселящая сердце выпивка». Они были не правы. Ученые из Бостонского Университета (США) обследовали 179 пациентов, перенесших хотя бы один приступ подагры за год. Оказалось, что даже небольшие и средние дозы алкоголя способны вызывать обострение заболевания, так как спирт уменьшает выведение мочевой кислоты почками. Диета предполагает ограничение продуктов, содержащих в большом количестве пурины. К ним относятся печень, почки, мозги, мясо, грибы, мясные бульоны, студень, колбасы, ветчина, рыба, фасоль, бобы, чечевица, какао, крепкий чай и кофе, шоколад. Уриконормализующим действием (в основном урикозурическим) обладают виноград, брусника и баклажаны. При артериальной гипертензии следует ограничивать употребление поваренной соли и жидкости, а в случаях снижения функции почек — белковых продуктов. Избыточный вес, а также изнуряющие диеты приводят к повышению концентрации мочевой кислоты в крови.
Сочетание медикаментозных методов, диетотерапии и санаторно-курортного лечения позволяет достичь хороших результатов более чем у 2/3 больных подагрой. Подагра относится к тем «благодарным болезням», раннее распознавание которых и правильная терапевтическая тактика помогают сохранить здоровье и трудоспособность пациентов на долгие годы.
Диета при подагре

Диета при подагре — неотъемлемая часть комплексной терапии. Если снять боль помогут фармакологические препараты, то избежать очередного приступа возможно только питаясь правильно и сбалансированно. Диетологии рекомендуют исключить из рациона продукты с пуринами. Это жирное мясо, наваристые бульоны, некоторые виды овощей. Коррекция еженедельного меню позволит достичь стойкой ремиссии, вести активный образ жизни.
- Основные принципы диеты при подагре
- Разрешенные продукты
- Запрещенные продукты
- Питьевой режим
Основные принципы диеты при подагре
Для подагры характерно накопление в суставах и почках кристаллов солей мочевой кислоты. Они раздражают их структуры, провоцируя развитие сильнейшего воспаления. Чтобы кристаллы растворились и эвакуировались из организма естественным путем, требуется щелочная среда. То есть употреблять следует такие продукты, после расщепления которых, pHповышался бы до 6-8. Одновременно необходимо ограничить поступление пуринов. Именно из-за нарушения регуляции их обмена в организме повышается концентрация мочевой кислоты.
После выставления диагноза больной направляется к врачу-диетологу. Им разрабатывается примерное меню с учетом тяжести течения подагры, степени поражения суставов и (или) почек. Врач обязательно дает рекомендации касательно рациона питания:
есть нужно часто (5-7 раз в день), но небольшими порциями;
следует запекать продукты, припускать в небольшом количестве воды, готовить на пару;
при отсутствии противопоказаний необходимо пить не менее 2,5 литров жидкости.
В подавляющем большинстве случаев толчком к развитию подагры стало употребление жирной пищи в сочетании с алкоголем. Неудивительно, что страдают от нее преимущественно полные мужчины. Диетологи советуют им ограничить энергозатратность ежедневного меню 2000-2500 килокалориями. Это поможет похудеть, снизить нагрузку на больные суставы, улучшить общее состояние здоровья.
Разрешенные продукты
Отлично подщелачивают организм овощи. Следует разнообразить свой рацион капустой белокочанной, морковью, кабачками, помидорами, огурцами, картофелями. До сих пор возникают споры об употребление при подагре баклажан. Некоторые диетологи категорически запрещают есть блюда из них при подагре. Но большинство медиков настаивают на их употреблении, в том числе Певзнер. Это терапевт, один из организаторов Института питания в Москве. Именно им и была разработана диета №6 при подагре. Также в перечень разрешенных продуктов включены:
практически все ягоды за исключением малины, клюквы, винограда. Особенно полезны красная, черная и белая смородина, крыжовник, голубика;
фрукты кисло-сладких сортов с высоким содержанием клетчатки. Диетологи советуют между приемами пищи перекусывать яблоком, грушей, апельсином, парой слив или абрикосов;
макаронные изделия из муки грубого помола;
крупяные каши — гречневая, пшенная, кукурузная, овсяная, пшеничная;
мясо постных сортов — индейка, цыплята, кролик, ягнятина, телятина;
морская и речная отварная рыба (без бульона!);
яйца, но не более штуки ежедневно;
хлеб цельнозерновой и белый в подсушенном виде;
любые кисломолочные продукты с низким содержанием жира — творог, несоленые сыры, варенец, ряженка, кефир, айран.
Для больных подагрой список сладостей весьма скуден. Состоит он преимущественно из натурального мармелада, яблочной или другой фруктовой пастилы, зефира. Можно слегка подслащивать медом или джемом каши, но только с разрешения врача.
Запрещенные продукты
Больным подагрой категорически запрещены наваристые мясные и рыбные бульоны, а также супы на их основе. При варке в них накапливается огромное количество пуриновых оснований. Употребление даже 100 мл бульона с большой долей вероятности спровоцирует очередной рецидив заболевания. Что еще необходимо полностью исключить из своего рациона:
субпродукты, жирное и постное красное мясо — свинину, говядину, баранину;
жирную морскую и речную рыбу — сельдь, лососевые породы, скумбрию;
морепродукты и красную икру;
домашние и фабричные маринады, соленья и другую консервацию;
приправы и соусы — хрен, горчицу, черный и душистый перец, майонез, кетчуп;
сыры, насыщенные солью и пряностями,
шоколад и другие десерты с какао, сладкую и несладкую выпечку, белковый, сливочный и заварной крем;
Диетологи рекомендуют не употреблять или существенно ограничить в ежедневном меню грибы. Это актуально и в отношении спаржи, сельдерея, редиса, болгарского перца, цветной капусты, бобовых, макаронных изделий.
Питьевой режим
Как уже упоминалось выше, причиной развития подагры часто становится ежедневное употребление алкоголя. Поэтому больные нередко интересуются у врачей, можно ли время от времени выпивать немного спиртного. Ответ всегда отрицательный — даже стакан пива чрезвычайно вреден при подагре, не говоря уж о водке или коньяке. Красное сухое вино, разрешенное в небольших дозах при других заболеваниях, при подагре запрещено. 2-3 глотков достаточно для очередного обострения.
Из напитков нельзя также употреблять кофе, какао, кисели, крепко заваренный черный чай. А что полезно пить при подагре:
щелочную минеральную воду с низкой концентрацией солей — Славяновскую, Нарзан, Ессентуки №2 и №4;
отвар плодов шиповника, ромашковый чай;
сок, морс, компот домашнего приготовления из разрешенных при подагре ягод, фруктов, овощей;
слабо заваренный зеленый чай.
Обильное питье способствует не только очищению организма от токсичных веществ. Оно стимулирует растворение кристаллов мочевой кислоты, благотворно сказывается на работе почек. Если больной подагрой пьет достаточное количество жидкости, то нередко врачи, ориентируясь на результаты анализов, снижают дозы фармакологических препаратов.
Диетотерапия при подагре
До того как появились лекарственные препараты (а в настоящее время при их непереносимости или недостаточной эффективности) диета являлась единственным способом лечения подагры. Диетологические подходы в лечении больных должны различаться в зависимости от остроты процесса, частоты возникновения кризов, уровня мочевой кислоты в плазме, массы тела. Вне обострения заболевания питание больного подагрой, прежде всего, должно быть бедным пуриновыми основаниями, жирами, белками, солями натрия, не содержать алкогольных напитков, а при повышенной массе тела — еще и быть гипокалорийным.
Принципы диетотерапии
Главной целью диеты является снижение мочекислых соединений в организме, что может быть достигнуто следующими способами:
- ограничением количества продуктов, богатых пуриновыми основаниями (мяса, рыбы);
- введением продуктов, бедных пуриновыми основаниями (молока, круп);
- введением достаточного количества жидкости;
- уменьшением массы тела.
Из питания больного подагрой исключают продукты, содержащие большое количество пуринов (более 150 мг на 100 г продукта). К ним относятся: говяжьи внутренности (мозги, почки, печень, сладкое мясо: зобная и поджелудочная железы), мясные экстракты, сардины, анчоусы, мелкие креветки, скумбрия, жареные бобовые культуры. Сокращают потребление продуктов, содержащих в 100 г 50– 150 мг пуринов: мясных изделий (говядины, баранины), птичьего мяса, рыбы, ракообразных, овощей (гороха, фасоли, чечевицы). Особо следует подчеркнуть, что мясо молодых животных более богато пуринами, чем мясо взрослых, поэтому его также следует избегать. Кроме этого, рекомендуется значительно сократить употребление насыщенных жиров, так как в условиях гиперлипидемии значительно ухудшается выведение мочевой кислоты почками. Считается, что гипопуриновая диета должна содержать в суточном рационе не более 200 мг пуриновых оснований. При беспуриновой диете за сутки с мочой выделяется 450 мг мочевой кислоты. Содержание пуриновых оснований в пищевых продуктах приведено в табл. 1.
Важно знать продукты, которых необходимо больному избегать:
- копчености, консервы, мороженое мясо, рыба;
- все мясные экстракты, бульоны;
- сушеные бобы (лимская фасоль), чечевица, горох, спаржа, замороженные и консервированные овощи;
- алкогольные напитки;
- сушеные злаки, за исключением очищенного риса, очищенной пшеницы и измельченной пшеницы;
- сухофрукты, за исключением чернослива;
- печенье, кондитерские изделия, приготовленные с солью и сахарной пудрой;
- соль, острые соусы, подливки, горчица, маринады, приправы, оливки, кетчуп и соленья.
Больным рекомендуется использовать продукты и блюда с низким содержанием пуринов или без таковых вообще. Перечень их подробно представлен в диете № 6 по Певзнеру.
Кулинарная обработка продуктов — только варка или на пару, т. к. при отваривании более 50 % пуринов переходит в бульон, пища используется в неизмельченном виде.
Таблица 1. Содержание пуринов в 100 г пищевых продуктов
| Высокий уровень 150–1000 мг | Умеренный уровень 50–150 мг | Низкий уровень 0–15 мг |
| Цыплята, телятина, печень, почки, мясные бульоны, сардины, анчоусы, шпроты, копчености, сельдь иваси (в масле) | Мясо, рыба, мозги, свиной шпик, мидии, крабы, фа- соль, горох, соя, цветная капуста, шпинат, щавель, грибы | Молоко, сыр, яйца, икра рыб, крупы, орехи, мед, овощи, фрукты, смеси бел- ковые композитные сухие на основе сывороточного белка молока |
Питьевой режим
Для ускорения выведения из организма пуриновых оснований в диете важное значение придают питьевому режиму. Общее количество жидкости увеличивается до 2,5 литров в сутки (если нет противопоказаний со стороны сердечно- сосудистой системы). При наличии у больного подагрой мочекаменной болезни ему рекомендуют минеральные щелочные воды или питье с добавлением 4 г бикарбоната натрия на 1 литр воды. Ощелачиванию мочи способствует также преобладание в пище растительных белков над животными (1,5 : 1) и включение в диету цитрусовых.
Работа с весом
Снижение массы тела рекомендуется всем больным с подагрой, и особенно с ожирением. Поскольку потребление избыточно калорийной пищи ведет к повышению уровня мочевой кислоты в плазме, то общее ежедневное ее потребление не должно превышать соответственно 30 ккал на 1 кг массы тела. При этом уменьшение массы тела должно происходить постепенно примерно 1 кг в месяц, так как выраженная гипокалорийная диета, а тем более голодание, приводит к повышенному образованию кетоновых тел и вместе с ними к гиперурикемии. Для этой цели используют гипокалорийные диеты и контрастные рационы с низким содержанием пуринов (творожно- кефирные — 400 г нежирного творога, 500 г кефира; молочные или кефирные — на сутки 1,2 литра молока или кефира; овощные — 1,5 кг овощей, любой набор, любая обработка; фруктовые — 1,5 кг яблок или апельсинов). Снижение энергетической ценности осуществляется за счет резкого ограничения хлебобулочных изделий и сахара. В табл. 2 приводится вариант однодневного меню для больных подагрой согласно диете № 6.
Если подагра сочетается с артериальной гипертензией или ишемической болезнью сердца, то показана гипокалорийная диета с низким содержанием холестерина, насыщенных жиров и натрия.
В качестве примера приводим схему однодневного меню (табл. 3), диеты, рекомендованной Harry Spiera (1990). Содержание белков, жиров и углеводов в основных ее продуктах указано в табл. 4. Эта диета содержит примерно 1900– 2000 ккал, за счет углеводов 58 %, за счет белков 14–16 %, за счет жиров 26–28 %. Мясо, рыба и птица могут взаимозаменяться.
Таблица 2. Примерное однодневное меню при подагре
| Наименование блюд | Выход, г | Белки, г | Жиры, г | Углеводы, г |
| Первый завтрак | ||||
| Творожная запеканка Сыр пошехонский Кофе с молоком | 138 50 200 | 19,5 1,3 2,8 | 26,9 13,25 3,2 | 26,5 – 19,7 |
| Второй завтрак | ||||
| Яблоки печеные | 116 | 0,5 | – | 24,9 |
| Обед | ||||
| Щи из свежей капусты вегетарианские Картофельное пюре Рыбное суфле Отвар шиповника | 500 100 95 200 | 5,5 2,15 15,4 0,8 | 6,1 2,8 6,0 – | 29,8 16,7 6,1 10,0 |
| Полдник | ||||
| Омлет натуральный | 75 | 6,2 | 5,9 | 2,2 |
| Ужин: | ||||
| Каша гречневая рассыпчатая с маслом Морковное пюре Дрожжевой напиток | 145/10 90 200 | 8,9 1,6 3,8 | 9,5 2,6 0,8 | 45,5 7,5 9,9 |
| На ночь: | ||||
| Кефир | 190 | 5,3 | 6,1 | 7,8 |
| На весь день: | ||||
| Хлеб ржаной Джем фруктовый Лимон½шт. Масло растительное | 200 50 30 10 | 11,2 0,25 0,27 – | 2,2 – 0,03 9,9 | 75,0 34,4 1,29 – |
| Всего: | 85,47 | 95,28 | 317,29 | |
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
Ограничения в диете
При сочетании подагры с сахарным диабетом, с поражением почек имеют место ограничения в диете. Степень ограничений зависит от тяжести этих осложнений. При сочетании с сахарным диабетом большее внимание уделяется калорийности, количеству жира и холестерина в диете. При поражении почек — повышению потребления овощей и снижению потребления соли.
В период обострения подагры вводятся более строгие ограничения в диете. Кроме этого, больному назначается постельный режим и медикаментозная терапия, основной целью которых является купирование воспалительного процесса. На весь период обострения назначается диета, состоящая преимущественно из жидкой пищи: молока, молочно- кислых напитков, киселей, компотов, овощных и фруктовых соков (особенно цитрусовых), овощных супов и жидких каш (калорийность 1950 ккал, содержание по бел- кам — 70 г, жирам — 80 г, углеводам — 240 г).
| Наименование продукта | Количество продукта |
| Молоко | 0,5 литра |
| Мясо* | 120 г |
| Сыр | 30 г несоленого |
| Яйца | 1 шт. |
| Хлеб | 6 кусочков или менее несоленого |
| Хлебные злаки | 0,5 чашки или менее |
| Картофель | 1 порция |
| Овощи | 3 порции и более |
| Фрукты или фруктовые соки | По желанию |
| Джем или сахар | 4 ч. л. или менее |
| Масло | 2 ч. л. или менее |
| Кофе или чай | По желанию |
* Выбор мясной порции (120 г) производится следующим образом:
- цыпленок — 1 грудка или ножка среднего размера;
- жареная говядина — 1 кусочек среднего размера;
- жареная телятина — 1 кусочек среднего размера;
- жареная баранина — 1 кусочек среднего размера;
- отбивные: баранина — 2 небольших ребрышка или 1 лопатка;
- телятина — 1 бедренная часть (½ толщины);
- телячья котлетка — 1 кусочек.
Tаблица 4. Содержание белков, жиров и углеводов и энергетическая ценность пищевых продуктов, рекомендуемых при подагре
| Пищевой продукт | Количество продукта | Белки, г | Жиры, г | Углеводы, г | Калорий- ность, ккал |
| Молоко обезжиренное | 2 стакана | 15 | 0,25 | 23,5 | 156,25 |
| Мясо | 100 г | 20,2 | 2,8 | 0 | 106 |
| Рыба (хек) | 96 г | 13,1 | 1,7 | 0 | 63 |
| Яйца | 40 г | 5,08 | 4,6 | 0,3 | 63 |
| Творог | 30 г | 4,8 | 3,3 | 0,3 | 50,1 |
| Хлеб (ржаной) | 200 г | 13,2 | 2,4 | 68,4 | 348 |
| Овощи сырые или пригото- вленные на растительном масле: морковь капуста масло |
100 г 200 г 30 г | 1,3 3,6 0 | 0,1 0,2 29,9 | 8,4 11,4 0 | 39,7 61,8 269,7 |
| Фрукты свежие (бананы, ананасы, апельсины) | 600 г | 5,6 | 1 | 85,3 | 372,6 |
| Фруктовый сок | 600 г | 4,2 | 0 | 76,8 | 324 |
| Масло сливочное | 10 | 0,05 | 8,25 | 0,08 | 74,7 |
| Кофе, чай | 2 чашки | 0 | 0 | 0 | 0 |
| Сахар | 10 г | 0 | 0 | 9,98 | 39,92 |
| Всего | 86,13 | 54,5 | 284,46 | 1968 |
В заключение
Следует еще раз отметить, что правильная диета при подагре должна содержать относительно малое количество пуринов и жиров, умеренное количество белков, большее количество углеводов. Более существенные изменения в диету вносятся при сочетании подагры с другими заболеваниями. При отсутствии терапевтического эффекта от использования диеты для уменьшения уровня мочевой кислоты в плазме применяют лекарственные препараты.
Типичными ошибками в питании при подагре являются:
- злоупотребление продуктами, богатыми пуринами;
- частое и чрезмерное употребление алкогольных напитков;
- недостаточное количество жидкости в рационе;
- избыточная энергетическая ценность рациона;
- избыточное количество жиров, в том числе животных;
- избыточное количество белков, особенно животного происхождения;
- повышенное потребление поваренной соли;
- недостаток фруктов и овощей в рационе.
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!
ВЫ можете нам позвонить:
8 (8452) 98-84-68
и
+7-967-500-8468
или
Подагра – системное тофусное заболевание, характеризующееся отложением кристаллов моноурата натрия в различных тканях и развивающимся в связи с этим воспалением, у лиц с гиперурикемией (повышенным уровнем мочевой кислоты), обусловленной внешнесредовыми и/или генетическими факторами.
Подагра является болезнью, которая, за исключением редких случаев и в отличие от других хронических артритов, хорошо лечится. При отсутствии продвинутых и необратимых случаев почечной недостаточности, при грамотном ведении больного и его адекватности возможно практически полное обратное развитие процесса болезни. Если этого не происходит, то есть повод усомниться в достоверности диагноза подагры. Терапия включает: лечение артрита (острого или хронического), терапию, направленную на снижение уровня мочевой кислоты, соблюдение диеты, изменение образа жизни.
Что обычно предпринимается врачами с целью постановки диагноза? Как правило, выполняются рентгеновское исследование воспаленного сустава и анализ сывороточного уровня мочевой кислоты (МК). При подозрении на перелом, наличии травмы в анамнезе рентгеновское исследование может оказаться полезным, но диагностировать с его помощью раннюю подагру не удастся, так как ее типичные признаки появляются позже и представляют собой рентген–негативные тофусы, которые носят название «симптом пробойника». Внутрикостные тофусы появляются в среднем на 7–8–й год болезни, когда их диагностическое значение утеряно из–за наличия тофусов видимых локализаций. Более того, процент разночтений при оценке рентгенограмм – тофусы это или псевдокисты при остеоартрозе – велик даже на поздней стадии болезни.
Определение уровня МК также не помогает определиться с диагнозом: гиперурикемия – частый признак других артритов, начало которых может быть похоже на начало подагры (пирофосфатная артропатия, остеоартроз, псориатический артрит). Сложно также использовать эти данные для дальнейшего подбора антигиперурикемической терапии, так как уровень мочевой снижается во время атаки артрита и будет сложно оценить эффективность аллопуринола в дальнейшем. В связи с этим основная задача в данный период – быстро и безопасно купировать артрит.
Лечение артрита
Важно!
1. Исключить алкоголь во время приступа (способствует увеличению продолжительности приступа, отмечается нежелательное взаимодействие с лекарствами).
2. Пить много жидкости: зеленый чай, минеральную воду, ягодные несладкие морсы.
3. Домашний режим (из–за выраженной боли может подниматься АД, имеется риск развития кардиоваскулярных катастроф).
4. Соблюдать строгую диету.
5. Не ждать саморазрешения приступа, начинать эффективную терапию.
Одним из препаратов, который отличается быстрым наступлением противовоспалительного эффекта, является нимесулид. Хорошо зарекомендовали себя в лечении подагрического артрита такие препараты, как артрозилен, аркоксия.
Применение глюкокортикоидов (ГК)при остром подагрическом артрите
Внутрисуставное введение ГК при подагрическом артрите в амбулаторном режиме – хорошо известный подход, рекомендуемый Европейской лигой ревматологов.
Колхицин
Колхицин назначают главным образом при наличии противопоказаний к приему НПВП или при их неэффективности. Высокие дозы колхицина приводят к развитию побочных эффектов, то время как низкие дозы (0,5 мг 1–3 раза/сут.) безопасны и могут назначаться ряду пациентов с острым подагрическим артритом.
К сожалению, в РФ в настоящее время колхицин не доступен. Однако больные могут привозить его из других стран.
Аллопуринол
Аллопуринол (Милурит) не обладает прямым болеутоляющим действием, поэтому при обострении подагры для снятия боли он бесполезен. НО: регулярный прием данного препарата способствует устранению болевых ощущений в будущем
Таблетки аллопуринола принимаются вовнутрь после приема пищи. Суточную дозу лекарства рассчитывает врач с учетом тяжести заболевания и концентрации мочевой кислоты в крови.
Начинают лечение обычно с минимальных доз, постепенно увеличивая их до необходимого уровня под контролем анализа крови
Если принимать Аллопуринол, строго следуя рекомендациям врача, то через полгода-год можно заметить значительный прогресс: интенсивность и частота приступов подагрического артрита становится меньше и реже, начинают рассасываться и размягчаться тофусы (ограниченные соединительной тканью узелки – отложения солей мочевой кислоты).
Лечение Аллопуринолом – это многолетний и непрерывный процесс. Можно, хотя и не желательно, сделать перерыв на 2-3 недели, но при условии нормальных показателей крови и мочи и только по разрешению врача.
Самостоятельно прерывать прием лекарства не рекомендуется, так как при отмене Аллопуринола уровень мочевой кислоты начинает возрастать уже на 3-4 день.
Нельзя начинать лечение этими препаратами в период острого приступа, лечение проводится только в межприступном периоде.
Лечение сопутствующих состояний
Пациентам с подагрой и артериальной гипертензией Важно знать:
1. Все диуретики способствуют повышению уровня МК.
2. Диуретики, назначенные по жизненным показаниям (сердечная недостаточность) больным подагрой, необходимо обязательно компенсировать приемом аллопуринола, для чего необходимо наблюдение ревматолога с целью титрования дозы.
3. Если у больного имеется неосложненная АГ, то желательно отменить диуретики.
Практически такой же должна быть тактика ведения больного при назначении антикоагулянтов, которые также способствуют повышению уровня МК.
Назначение препаратов, «дружественных» к МК, – лозартана, метформина, фенофибрата, витамина С, проводится в соответствии с показаниями к применению данных препаратов.
Диета
Пурины. Больным необходимо избегать употребления продуктов с высоким содержанием пуринов, к которым относятся море– и субпродукты (потроха). В мясе относительно высокое содержание пуринов, но это зависит от способа его приготовления. Так, больным подагрой не рекомендуется употреблять наваристые супы, а также студень, холодец, колбасные изделия и др., однако можно есть мясо, вываренное в нескольких водах.
Грибы и продукты растительного происхождения, такие как спаржа, цветная капуста, шпинат, чечевица и соя, также богаты пуринами, но, как показали последние исследования, употребление растительных пуринов не вызывает повышения уровня МК в крови и не приводит к развитию подагры.
Продукция эндогенных пуринов повышается при употреблении большого количества белка, поэтому диета больного с подагрой должна ограничивать белки животного происхождения. С другой стороны, количество белка должно составлять не менее 1,5 г на 1 кг веса для профилактики и уменьшения явлений жировой болезни печени.
В недавних крупных исследованиях показано, что употребление молочных продуктов с низкой жирностью приводит к снижению уровня МК и уменьшению заболеваемости подагрой. Это связано с тем, что содержащиеся в молочных продуктах белки казеин и лактальбумин повышают экскрецию МК с мочой.
Алкоголь. Одним из основных факторов риска развития подагры является алкоголь. Необходимо исключить употребление пива, портвейна, крепких спиртных напитков (виски, коньяк и др.).
Как показали результаты недавних исследований, прием бокала (250 мл) вина в сутки не приводил к повышению уровня МК в крови. Однако в винограде, из которого производят сухое вино, много фруктозы, которая способствует гиперурикемии, поэтому употребление большего количества вина в сутки чревато подъемом уровня МК и обострением заболевания. Не менее трех дней в неделю должны быть безалкогольными.
Алкоголь может повышать уровень МК путем не только увеличения продукции уратов, но и снижения почечного клиренса. В частности, острый алкогольный эксцесс вызывает снижение экскреции уратов. Хроническое потребление алкоголя стимулирует продукцию пуринов. Имеет значение и характер алкоголя. Так, пуриновые составляющие пива вызывают гиперпродукцию уратов. В компоненты виски, портвейна и других крепких алкогольных напитков входит свинец, снижающий экскрецию МК. Алкоголь может влиять на метаболизм лекарств. Употребление алкоголя снижает эффект аллопуринола вследствие подавления образования его активного метаболита – оксипуринола, с чем связан низкий эффект аллопуринола у больных подагрой, продолжающих употреблять алкоголь.
Для профилактики камнеобразования пациенты с подагрой должны получать достаточное количество жидкости, чтобы выделялось не менее 2 л мочи в сутки. Разрешается употребление воды, в том числе минеральной, снятого молока, цитрусовых соков и ягодных морсов, чая и кофе. Зеленый чай обладает мощным урикозурическим действием. Также показано, что прием 5 и более чашек кофе в сутки оказывает умеренный, но значимый урикозурический эффект. Длительное употребление кофе ассоциировано со снижением риска развития подагры.
Углеводы. В настоящее время известно об отрицательном влиянии фруктозы, содержащейся в напитках и пищевых продуктах, которая, в отличие от других сахаров, повышает уровень МК. Так, было показано, что у людей, съедавших одновременно 5 яблок, уровень МК повышался на 35% (именно за счет фруктозы). Недавние исследования продемонстрировали прямую связь между приемом фруктозы и развитием подагры у мужчин. Напротив, прием витамина С приводит к снижению уровня МК в крови вследствие усиления выведения МК с мочой.
В целом, как показали исследования, снижение веса, вызванное уменьшением приема углеводов и увеличением количества белков и ненасыщенных жиров, приводит к снижению уровня МК и частоты подагрических атак
Минеральная вода при подагре: какую можно пить?

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одним из ключевых моментов лечения подагры является вопрос качественного выведения мочевой и щавелевой кислоты из организма больного. Но тяжесть данного заболевания в том, что современная медицина не в состоянии полностью излечить от подагры. На сегодняшний день возможно только поддерживать болезнь в состоянии ремиссии. Эффективным помощником в данной ситуации является минеральная вода при подагре, о которой и пойдет речь в данной статье.

[1], [2], [3]
Названия минеральных вод при подагре
Как профилактический метод и при купировании острого приступа подагры, могут применяться некоторые минерализованные напитки. При этом следует помнить, применяемая минеральная вода должна иметь щелочной pH уровень.
Названия минеральных вод при подагре, которые отвечают необходимым характеристикам:
- Липецкая.
- Ессентуки № 4.
- Смирновская.
- Джермук.
- Ессентуки № 17.
- Кроленка.
- Боржоми.
- Дилижан.
- Лысогорская.
- Славяновская.
- Донат Mg (Donat Mg).
- Новотерская целебная.
- Нарзан.
Основной задачей такой терапии – выведение излишков мочевой кислоты, предупреждение формирования кристаллов уратов в суставах.
Сульфатные и сульфидные воды, к которым без сомнения относятся такие известные марки как Боржоми, Нарзан, Ессентуки № 4 и № 17 обладают мочегонными и желчегонными свойствами, снижают концентрацию мочевой кислоты в крови, устраняя гиперурикемию, а так же уменьшают воспаление.
На фоне приема такой воды, мочевая кислота ощелачивается, что способствует более легкому ее выведению, стимулируется и обмен белковых соединений. Но следует запомнить одно главное правило. Фраза «чем больше – тем лучше» ни в коей мере не распространяется на прием специализированной минерализованной воды.
Ессентуки № 4 и Ессентуки № 17 – низкоминеральная лечебно – столовая вода. Ее прием при подагре допустим только при разрешении специалиста.
Боржоми – природная минеральная гидрокарбонатно – натриевая вода, с естественной минерализацией. Такая вода способствует растворению уратов и мочекислых камней, размером не больше 7 мм. Минеральная вода «Боржоми» употребляется за полчаса до приема пищи в количестве 150 мл.
Славяновская – вода с сульфатно-гидрокарбонатными и кальциево-натриевыми характеристиками. Ее прием показывает высокую эффективность при профилактике подагры или купировании ее приступов. Минеральная вода эффективно расщепляет соли уратов, активизирует процесс выведения продуктов их распада, устраняет воспаление.
Режим приема минеральной воды «Славянская» – четырежды в сутки в количестве 4 – 5 мл на килограмм веса. Лечебная вода должна иметь температуру 20 – 30 градусов. Продолжительность лечения – четыре – пять недель.
Магниевые воды, к которым относится минерализованная жидкость Donat Mg (Донат Mg) активизирует нуклеиновый обмен, уменьшает количество мочекислых веществ в крови. В большинстве случаев ее назначают пациентам с нефролитиазом, то есть при присутствии песка и камней в почках. Но не менее эффективна она и при подагре.
Присутствующие в жидкости ионы кальция помогают растворять мочевую кислоту, что способствует ее более активному выведению из организма. Данному элементу присущи мембранопротекторные характеристики, позволяющие активизировать работу клетки, снизить уровень воспаления тканей.
Элемент кремний, неизменно присутствующий в большей или меньшей степени во всех вышеперечисленных водах, способствует стабилизации клеточных мембран, усиливает мочевыведение, параллельно разлагая мочевую и щавелевую кислоты, препятствуя формированию кристаллических форм уратов.
Ионы фтора эффективно купируют процесс синтеза мочекислых веществ, к коим и относится мочевая кислота.
Щелочные минеральные воды при подагре
Прием щелочной минеральной воды при подагре помогает беспрепятственно утилизировать избыток мочекислых веществ, выводя их с мочой из больного организма. Применяется при высокой кислотности желудочного сока. Такая вода прекрасно ощелачивают мочу.
При регулярном, но дозированном приеме щелочной минеральной воды (пониженной минерализации), нормализуются обменные процессы, из организма выводятся токсины.
После консультации у специалиста, ее можно использовать для профилактики подагры.
Принимать щелочную минеральную воду при подагре следует с согласия лечащего врача и по расписанной им схеме. В большинстве случаев дозу одного приема рассчитывают, опираясь на массу тела больного. Эта формула проста: 4 мл на каждый килограмм веса пациента.
Но это усредненная формула, поскольку каждый организм индивидуален и в процессе лечения данная стартовая дозировка может корректироваться. Индивидуальностью отличается и состав конкретной воды, что так же вносит коррективы в принимаемую дозировку. В среднем разрешенные суточные объемы такой воды составляют от полулитра до литра. При этом медики рекомендуют пить ее в теплом виде.
Щелочные минеральные воды при подагре могут использоваться также в качестве минеральных ванн, компрессов и аппликаций.

[4], [5]
Минеральная вода при подагре и мочекаменной болезни
Нарушение обменных процессов особенно сильно сказывается на работе опорно-двигательной и мочевыделительной системе организма. Избыточное накопление мочекислых веществ и их отложение в суставных элементах заставляют данные системы работать на пределе.
При этом у такого больного наблюдается нарушение оттока мочи, вместе с ней не покидают организм соли уратов и оксалаты, которые при определенных условий начинают кристаллизоваться. При накоплении их в суставах развивается воспалительный процесс, приводящий к подагре. Часть кристаллообразных новообразований скапливается в почках, формируя в ней камни, что и приводит к развитию и прогрессированию мочекаменной болезни.
Минеральная вода при подагре и мочекаменной болезни – это одна из составляющих практически любого протокола лечения данных заболеваний. Правильно подобранная минерализованная вода способна помочь больному организму перевести болезнь в стадию ремиссии.
- Профилактика формирования камней любого химического состава.
- Активизация выработки специальных коллоидов, способствующих улучшению растворимости мочекислых солей.
- Улучшение их вывода из организма.
Прием минеральной воды проводится под постоянным мониторингом лечащего врача, так как самостоятельное изменение дозировки способно привести, наоборот, к увеличению содержания и отложения ряда солей в организме, которые так же способны спровоцировать формирование камней.
Если в организме больного имеется камень относительно больших размеров, то при попытке его вывести из организма, велика вероятность закупорки мочевыводящих путей, что является прямым показанием к немедленной госпитализации и проведению хирургического вмешательства.
Поэтому, прежде чем принимать такую воду, необходимо пройти полное обследование организма с применением средств инструментальной диагностики (ультразвукового исследования интересующей нас зоны, рентгенографии и так далее).
При этом в обязательном порядке определяется вид каменных образований. Минеральная вода со щелочными характеристиками назначают только при каменных уратах, результате сбоя в пуриновом обмене. Особенно высокие результаты в данном случае показывают магниевые воды. Такие, например, как Донат Mg.
Минеральные воды, рекомендуемые при подагре, как уже было сказано выше, обязательно должны относиться к группе минералок со щелочным уровнем pH, то есть данный показатель должен быть выше 7.
Минеральная вода, рекомендуемая при подагре, должна быть не только щелочной, но и гидрокарбонатно – сульфатной, с высоким содержание ионов магния. Такое сочетание элементов нормализует метаболизм, особое место в котором занимает обмен белков. Благодаря особым свойствам, ей удается расщеплять мочевые кислоты, которых в избытке присутствует в организме больного подагрой, снижая тем самым вероятность формирования уратных каменных новообразований. Не следует забывать и тот факт, что данный напиток обладает противовоспалительными и ощелачивающими характеристиками.
Более подробно рассмотрим на примере одной из них. Минеральная вода Донат Mg (Donat Mg) относится к щелочным напиткам и отличается повышенным содержанием таких химических элементов как магний и кремний.
Продолжительность лечебного или профилактического курса в основном составляет от четырех до шести недель. В среднем график приема минеральной воды Донат Mg выглядит так:
- «Лекарство» принимается ежедневно по стакану минут за 30 – 40 до еды.
- Перед приемом воду следует слегка подогреть и пить в теплом виде.
- Первый прием обязателен на голодный желудок еще до завтрака. При этом выпиваемый объем обычно больше (200 – 300 мл), чем перед обедом (100 – 150 мл). Перед ужином – стандартные 200 – 250 мл.
Хранится минерализованную воду необходимо при комнатной температуре, в плотно закупоренной емкости. Место ее хранения не должно быть доступно воздействию прямых солнечных лучей.
Кроме уже озвученных минеральных вод, последнее время медики все больше обращают внимание на минерализованные напитки, настоянные на таком минерале как шунгит. Шунгит – природный минерал, богатый кремнием, марганцем, оксидом магния, солями калия, алюминием, марганцем и многими другими химическими элементами и соединениями, так необходимыми для нормальной работы человеческого организма.
Данный продукт обладает уникальными свойствами:
- Угнетает рост и размножение патогенной флоры.
- Улучшает метаболизм и обменные процессы в организме человека.
- Адсорбирует токсины и другие, вредные для человека, вещества.
- Улучшает их вывод из организма больного.
К показаниям к приему шунгитной воды, в том числе, относят подагру и мочекаменную болезнь, а так же достаточно обширный список других заболеваний.
Щелочная, сульфатно – гидрокарбонатная, гидрокарбонатно – натриевая и кальциево – натриевыми минеральная вода при подагре – это один из элементов любого протокола лечения рассматриваемого заболевания. Но какой из перечисленных напитков больше подойдет при данной клинической картине, способен решить только квалифицированный специалист.
Как вылечить подагру на ногах

«Подагру сам ад на свет родил», – писал в одной из басен И.А. Крылов. Конечно, природа возникновения этого заболевания иная, но тем не менее оно доставляет множество «адских» неприятностей его носителям.
Болезнь особенно распространена среди представителей европеоидной расы и встречается у 50 мужчин и 10 женщин из тысячи. Чтобы подагра не привела к тяжелым осложнениям, ее нужно вовремя диагностировать и начать лечить.
- Клиника на Краснопресненской+7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской+7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино+7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
Причины и симптомы подагры
Подагра относится к группе артритов. А артритами называют любые заболевания суставов. Термин «подагра» употребляют тогда, когда говорят об отложении солей мочевой кислоты в различных тканях организма, чаще всего – в суставах и хрящах. Из-за чего происходит этот процесс?
Мочевая кислота является продуктом расщепления пуринов – особых веществ, которые вырабатываются в нашем организме, а также попадают к нам с пищей. Большое количество пуринов мы получаем, когда едим жирное мясо и рыбу (сельдь, сардину, треску), мясные субпродукты (колбасы, сосиски), фастфуд. А также, когда употребляем алкоголь (особенно пиво и виноградное вино), ненатуральные соки, сладкие газированные напитки, кофе. В таком случае в организме синтезируется огромное количество мочевой кислоты, и почки не справляются с ее выведением. Другая причина подагры – когда в организме вырабатывается нормальное количество этой кислоты, но почки оказываются неспособными вывести ее из-за каких-либо патологий.
Соли мочевой кислоты (ураты) откладываются в суставах, особенно мелких, постепенно разрушая их. Отложению солей наиболее подвержены травмированные суставы. Объектом поражения часто становится сустав большого пальца (в народе называют «большая косточка на ноге») из-за того, что мы носим неудобную, узкую обувь. Также подагра может привести к образованию камней в почках, а они в свою очередь – к почечной недостаточности, которая в некоторых случаях является причиной летального исхода.
Симптомами подагры могут быть:
- острая суставная боль (особенно после употребления тяжелей пищи или большого количества алкоголя). Иногда ощущения бывают настолько нестерпимыми, что больно даже от того, что на руке или ноге лежит простыня. Боль начинает мучить ночью, проходит днем, а потом возвращается снова. Это может происходить несколько дней или даже месяцев;
- покраснение и отек сустава;
- повышение температуры в области сустава до 39–40° С;
- лихорадка;
- общая слабость.
Если приступы повторяются снова и снова, то, к примеру, подагра пальца ноги может перейти и на другие суставы, сделав их болезненными и малоподвижными.
Подагру считают болезнью пожилых, но из-за того, что современный человек потребляет очень много жиров и алкоголя, в частности пива, это приводит к «омоложению» патологии. Болезнь является хронической, то есть полностью излечить ее нельзя. Но во избежание тяжелых последствий следует прибегнуть к терапии, которая позволит остановить или замедлить процесс разрушения суставов.
Как лечить подагру ног
Подагру со времен средневековья называли «болезнью королей», так как именно святейшие особы имели возможность баловать себя обильными трапезами и были склонны к чревоугодию. Поэтому, в первую очередь, для контроля подагры нужно пересмотреть режим питания. Следует уменьшить употребление мяса и мясных субпродуктов, отказаться от жирной пищи, от бобовых и рыбной икры, пива, вина и по возможности – от прочих алкогольных напитков. Больным подагрой обычно назначают диетический стол № 6. Рекомендуется выпивать в сутки не менее 2 литров жидкости. Полезными окажутся минеральные воды, такие как «Боржоми», «Нарзан», «Ессентуки».
При острых приступах подагры к воспаленному месту рекомендуют прикладывать лед, делать компрессы с димексидом. Показано применение обезболивающих и противовоспалительных средств, не содержащих стероидов.
Обратите внимание!
Американскими учеными установлена взаимосвязь между дефицитом кальция и аскорбиновой кислоты в организме и развитием подагры. Поэтому в качестве лечения и профилактики заболевания нужно по согласованию с врачом принимать эти вещества.
При подагре ноги значительно улучшает самочувствие физиотерапия. Одним из самых прогрессивных и высокотехнологичных методов лечения подагры является ударно-волновая терапия. При воздействии на пораженные ткани ударной волной определенной частоты происходит следующее: разрыхляются микрокристаллы солей и уплотнений соединительной ткани, кровоток усиливается в десятки раз, что в свою очередь ведет к рассасыванию солей и восстановлению тканей.
В особо тяжелых случаях прибегают к хирургическим методам удаления отложений мочевой кислоты в суставах. Но, чтобы избежать этого, следует проводить профилактику артритных заболеваний, таких как подагра ноги.
Профилактика подагры на ногах
Для того чтобы суставы ваших ног до самой старости сохранили подвижность и работоспособность, следует обратить внимание на следующие профилактические меры:
- ведите активный образ жизни, больше ходите пешком, по утрам делайте зарядку;
- откажитесь от вредных привычек;
- ешьте больше круп, овощей, фруктов, отварных или приготовленных на пару мяса и рыбы;
- пейте больше простой воды;
- в профилактических целях сдайте анализ крови на определение содержания важнейших витаминов и минералов. При необходимости дополните рацион минерально-витаминным комплексом.
Если все-таки вы столкнулись с подагрой, не спешите отчаиваться. Главное – не откладывайте решение проблемы «на потом», обратитесь к специалистам. Надежным помощником в борьбе с заболеванием станет уже отмеченный нами метод ударно-волновой терапии (УВТ). Одни из самых доступных цен на процедуры вы найдете в медицинском центре «Здоровье Плюс». Даже люди пожилого возраста могут пройти здесь эффективное и доступное по стоимости лечение. Процедуры в МЦ «Здоровье Плюс» проводятся без анестезии курсом из нескольких сеансов по 10–15 минут, количество которых зависит от остроты и длительности заболевания. Квалифицированные специалисты помогут вам поддержать здоровое состояние организма.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»