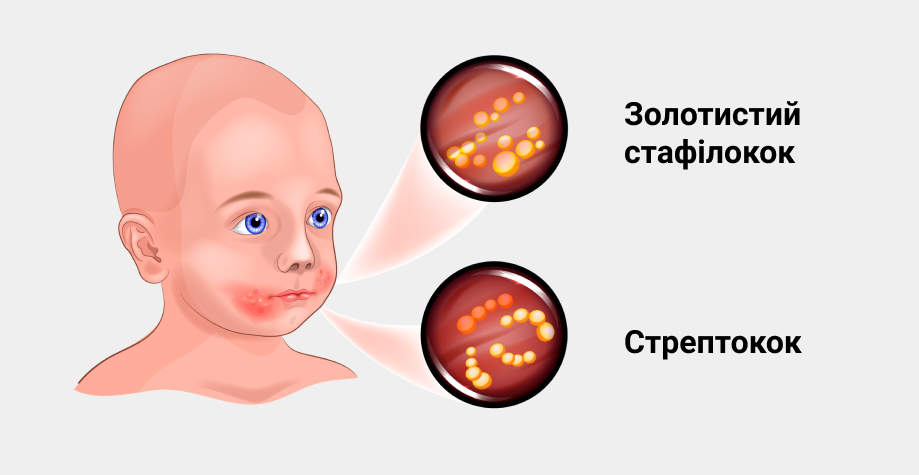
На какой стадии вич появляется молочница
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Московский государственный медико-стоматологический университет
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Распространенные кандидоз и пиодермия, ассоциированные с ВИЧ-инфекцией
Журнал: Клиническая дерматология и венерология. 2012;10(6): 29-32
Гайнулин Ш. М., Гребенюк В. Н., Глебова Л. И., Кулешов А. Н., Комлев М. В. Распространенные кандидоз и пиодермия, ассоциированные с ВИЧ-инфекцией. Клиническая дерматология и венерология. 2012;10(6):29-32.
Gaĭnulin Sh M, Grebeniuk V N, Glebova L I, Kuleshov A N, Komlev M V. Disseminated candidiasis and pyoderma associated with HIV infection. Klinicheskaya Dermatologiya i Venerologiya. 2012;10(6):29-32. (In Russ.).
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы





Представлен случай распространенного кандидоза и пиодермии кожи, крупных складок и конечностей у больного с синдромом приобретенного иммунодефицита.
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Московский государственный медико-стоматологический университет
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
В последние десятилетия глобальной медико-социальной проблемой в мире остается эпидемия вируса иммунодефицита человека/синдрома приобретенного иммунодефицита (ВИЧ/СПИД) и туберкулеза [1, 2]. СПИД является терминальной стадией ВИЧ-инфекции, характеризующейся разнообразием клинического течения [3—5]. Эпидемиологическая ситуация с ВИЧ-инфекцией/СПИДом в мире, в том числе в странах Европы, сохраняет напряженность [6—8]. Так, по данным ВОЗ, число людей с ВИЧ-инфекцией на земном шаре в настоящее время превышает 34 млн человек. При этом половина из них через 12 лет после заражения погибают [8]. Продолжительность течения ВИЧ-инфекции варьирует в широких пределах. Минимальный период от момента заражения до смерти составляет 28 нед. Вместе с тем известны случаи, когда болезнь оставалась бессимптомной более 20 лет [9].
ВИЧ (тип 1 и 2), относящийся к ретровирусам, имеет тропизм к лимфоцитам CD4 + (Т-хелперам) и обнаруживается в крови, сперме, влагалищном секрете, реже — в слюне, слезах, моче и материнском молоке [3, 10, 11]. ВИЧ-инфекция, угнетая иммунную систему, приводит к развитию и рецидивированию в организме оппортунистических инфекций [3, 10—13]. Пути передачи ВИЧ — половой, гематогенный, трансфузионный, внутриутробный (от инфицированной матери через плаценту к плоду), а также через инфицированные медицинские инструменты.
Длительное течение, частые рецидивы, атипичные проявления разных инфекций (бактериальных, грибковых, вирусных, паразитарных) являются основанием для подозрения на ВИЧ-инфекцию и проведения необходимого обследования [9, 14]. Основной дерматологический метод обнаружения ВИЧ-инфекции и ее дерматологических проявлений — осмотр кожи и слизистых оболочек, верификация которых проводится лабораторными методами [3, 7, 11, 15].
Российская классификация выделяет 5 стадий заболевания [9]:
2) первичных проявлений;
б) острая ВИЧ-инфекция без вторичных заболеваний;
в) острая ВИЧ-инфекция с вторичными заболеваниями;
4) вторичных заболеваний;
Приводим результаты клинического наблюдения.
В венерологическое отделение ГКБ №14 им. В.Г. Короленко по скорой помощи поступил пациент П., 31 год (медицинская карта №3637), с диагнозами «Сифилис? Микоз кожи? Пиодермия?» Как лицо без определенного места жительства больной обратился в социальный приют, откуда мобильной службой «Социальный патруль» был доставлен в приемное отделение ГКБ №14 им. В.Г. Короленко.
Больного беспокоили распространенная зудящая сыпь, общая слабость, длительная лихорадка, кашель. К врачам не обращался. Из анамнеза установлено, что пациент был судим и несколько лет находился в местах лишения свободы, злоупотреблял алкоголем, болел только бронхитом.
Общее состояние больного при поступлении средней степени тяжести. Беспокоили нарастающая слабость, лихорадка до 39 °С вечером. Тоны сердца приглушены, тахикардия до 100 ударов в минуту, артериальное давление 100/70 мм рт.ст. В легких дыхание жесткое, хрипов нет. Печень выступала из-под края реберной дуги на 2—3 см. Генерализованная лимфоаденопатия. Пастозность стоп. Потеря массы тела (за последние 2 года) составила 6—7 кг.

Status localis. Процесс на коже при поступлении в больницу носил распространенный, островоспалительный характер с преимущественным поражением гладкой кожи области крупных складок (подмышечных впадин, паховых складок, анальной области и половых органов). В подмышечных областях симметрично располагались инфильтрированные очаги ярко-красного цвета с четкими границами, на их поверхности — мокнутие с серозно-гнойным налетом. В углу рта слева определялось уплотнение до 1,0 см в диаметре с экссудативной коркой на поверхности. В области лобка, гениталий, паховых складках локализовались обширные очаги с яркой гиперемией, инфильтрацией, мацерацией, эрозиями, гнойным отделяемым с неприятным резким запахом, желтыми корками. В перианальной и перигенитальной областях с переходом на ягодицы и бедра располагались аналогичные поражения. На тыльной стороне кистей и стоп, а также голенях располагались единичные эктимоподобные очаги с рупиоидными корками. На предплечьях, бедрах, голенях, в области локтевых и коленных суставов — множественные псориазоподобные высыпания в виде мелких бляшек и сгруппированных плоских папул красного цвета с наслоением плотных серовато-белых корко-чешуек (см. рисунок). Рисунок 1. Клинические проявления распространенного кандидоза и пиодермии (поражения на коже) у больного СПИД. а — угол рта («заеды»); б — тыльная сторона кисти; в — область половых органов и парагенитальных прилежащих участков, в том числе паховых складок; г, д — подмышечные складки и соседние участки кожи; е — перианальные складки и область мошонки; ж — область локтевых суставов и частично предплечья (рупиоидные гнойные корки и трещины); з, и — область коленных суставов и голеней (пиогенные и псориазоформные наслоения корок и чешуек). На коже живота имелись множественные чесоточные ходы, сгруппированные парные папулы, экскориации. Зуд кожи умеренный, постоянный, усиливающийся в вечернее и ночное время.
Результаты лабораторного обследования:
1) общий анализ мочи: цвет — светло-желтая, плотность — 1025, белок — 0,03‰, лейкоциты — 5—7 в поле зрения, эритроциты — 0—2 в поле зрения, слизь в значительном количестве, бактерий нет, уробилиноген — 35 мкмоль/л;
2) клинический анализ крови: гемоглобин — 117 г/л, эритроциты — 3,81·10 12 /л, лейкоциты — 6,0·10 9 /л, палочкоядерные — 7%, сегментоядерные — 42%, эозинофилы — 6%, тромбоциты — 2,24·10 11 /л, моноциты — 2%, лимфоциты — 43%, скорость оседания эритроцитов — 37 мм/ч;
3) биохимический анализ крови: общий белок — 88 г/л, альбумин — 30 г/л, холестерин — 3,0 ммоль/л, мочевая кислота — 349 мкмоль/л, креатинин — 92 мкмоль/л, щелочная фосфатаза — 161 ЕД/л, глюкоза — 5,3 ммоль/л, аспартатаминотрансфераза — 30 ЕД/л, аланинаминотрансфераза — 13 ЕД/л, γ-глутамилтранспептидаза — 28 ЕД/л, билирубин общий — 4,1 мкмоль/л, мочевина — 4,9 ммоль/л;
4) в соскобе с пораженных участков кожи обнаружен чесоточный клещ;
5) в соскобах с пораженных участков кожи обнаружены почкующиеся дрожжеподобные клетки и мицелий гриба;
6) при анализе отделяемого из уретры и соскоба из прямой кишки патологических изменений не выявлено;
7) с использованием иммунного блота выявлен ВИЧ (№392421);
 HBsAg и HCV не обнаружены;
HBsAg и HCV не обнаружены;
9) рентгенография легких: свежих очагов изменений нет. Легочный рисунок значительно обогащен и деформирован за счет перибронхиального склероза во всех отделах, корни структурны, диафрагма и органы средостения расположены обычно.
Терапевтом установлены диагнозы: диффузный пневмосклероз, хронический бронхит, пневмосклероз, цирроз печени.
Основной клинический диагноз: распространенный кандидоз гладкой кожи, преимущественно крупных складок, пиодермия. ВИЧ-инфекция (стадия 4).
Сопутствующие заболевания: чесотка, цирроз печени, хронический бронхит.
Лечение в стационаре включало флуконазол 50 мг (по 4 таблетки 2 раза в день), цефтриаксон (по 1,0 г 2 раза в день внутримышечно в течение 7 сут), кальция глюконат 10% (10 мл внутримышечно в течение 10 сут), супрастин 2% (2 мл внутримышечно на ночь 10 сут), димедрол 0,05 г (по 1 таблетке 3 раза в день 10 сут), карсил 35 мг (по 1 таблетке 3 раза в день), нистатин 500 000 ЕД (по 2 таблетки 2 раза в день), ферроплекс 50 мг (по 1 драже 3 раза в день); местно — примочки с 0,2% раствором фурацилина на пораженные участки, 5% дерматоловая мазь и крем экодакс, мазь бензилбензоат натрия (4 дня вечером с последующей сменой нательного и постельного белья и его камерной обработкой).
На фоне терапии общее состояние больного без положительной динамики. Сохранялись высокая лихорадка (до 39,9 °С), слабость и кашель. Терапия неэффективна. 10.11.11 переведен в отделение для больных СПИД ИКБ №2 для дальнейшего лечения в условиях инфекционного отделения. После завершения курса терапии 18.12.11 переведен в Солнечногорскую туберкулезную больницу.
Таким образом, анамнестические данные (существующая 10 лет ВИЧ-инфекция), клинически выраженные обширные проявления кандидозной и бактериальной инфекции, общая слабость, лихорадка (39 °С), генерализованная лимфоаденопатия, потеря массы тела (6—7 кг за последние 2 года), отсутствие лечебного эффекта терапии указывали на наличие у больного СПИД.
В условиях существующего риска заражения ВИЧ-инфекцией у практикующего дерматовенеролога должна быть постоянная готовность не пропустить у больного маркеры ВИЧ-инфекции, особенно при атипичных клинических проявлениях разных дерматозов, особенно кандидоза бактериальной и вирусной инфекции [16].
Представленное наблюдение свидетельствует о влиянии фоновой ВИЧ-инфекции на активацию разных клинически выраженных аутоинфекций, что представляет определенные диагностические трудности.
Сыпь при ВИЧ
Более 90% ВИЧ-инфицированных людей страдают от высыпаний на коже. Сыпь при ВИЧ принимает форму любого кожного заболевания и вызывает несвойственные кожным болезням симптомы. Раздражения на коже – первый признак заражения, появляются в первый месяц после инфицирования. Терапия высыпаний направлена на уменьшение интенсивности и подавление неприятных ощущений.

Причины появления сыпи при ВИЧ-инфекции
Причиной высыпаний становится ослабление иммунитета и барьерных функций кожи, вследствие которых вирусы и бактерии не встречают сопротивления и вызывают кожные болезни.
На какой стадии проявляется сыпь?
Первые высыпания появляются уже через неделю после заражения, но способны проявиться и через месяц – это зависит от изначального иммунитета и наличия хронических болезней. У женщин ВИЧ может никак не давать о себе знать до года.
Важно! Сначала появляются малочисленные очаги кожного раздражения и синяки, которые не привлекают внимания. По мере развития заболевания проявления усиливается.
Где появляются высыпания?
Наиболее часто при вирусе ВИЧ лизии (кожные поражения) локализуются на лице, шее, животе, груди, руках и в области паха. В этих местах сыпь проявляется в первую очередь. Реже высыпания возникают на спине, бёдрах, голенях, предплечьях.
Для ВИЧ характерно также распространение высыпаний по всей поверхности тела, включая кожу головы и слизистые.
Как выглядит сыпь у людей больных ВИЧ
Характеристики сыпи зависят от вызвавшего её кожного заболевания. Единственное, что объединяет все виды высыпаний при ВИЧ-инфекции, это более выраженные краснота и зуд, сложность в лечении, частые рецидивы. На фото ниже можно более подробно увидеть характер высыпаний при разных заболеваниях.
Кожные болезни у ВИЧ-инфицированных людей проходят тяжелее, чем у неинфицированных, и сопровождаются повышением температуры, увеличением лимфоузлов, расстройством кишечника, болью в теле и горле, потливостью.
Себорейный дерматит
Выражается в появлении бляшек красного цвета, которые со временем покрываются корками. Воспаления появляются сначала на лице, затем распространяются на кожу головы, внутреннюю сторону колен и локтей.

Бляшки, характерные для себорейного дерматита, формируются на ранней стадии болезни у половины заразившихся.
Стоматит
На слизистых рта появляются пузырьки, налёт белого цвета и язвы разных размеров, также покрытых белым налётом.

Стоматит у ВИЧ-инфицированного, возникший на фоне аллергии, сопровождается температурой, першением в горле. Высыпания во рту – один из первых внешних признаков заражения ВИЧ.
Аллергия
У больных иммунодефицитом отмечают аллергическую крапивницу, которая сопровождается появлением красных пятен и сыпи, похожей на укус насекомого.

Саркома Капоши
Характеризуется кожными пятнами и уплотнениями в виде шишек бордового цвета. Высыпания локализуются на лице, во рту (на языке), половых органах, откуда распространяются на туловище, руки и ноги. Через год после заражения ВИЧ болезнь переходит в последнюю стадию, при которой на коже и слизистых больного возникает множество злокачественных новообразований.
Саркома Капоши чаще встречается у ВИЧ-инфицированных мужчин.
Грибок
При грибковых болезнях, таких как кандидоз, лишай, руброфития, на коже больного появляются очаги воспаления с ярко-выраженным шелушением, краснотой, сильным зудом, белым налётом.

Раздражения сначала локализуются на кистях, стопах и паховой области, затем быстро распространяются по всему телу.
Экзантема
Высыпания возникают при заражении организма инфекцией. Экзантема проявляется в виде бесцветной или ярко-красной папулёзной сыпи. Локализация высыпаний зависит от возбудителя, но чаще всего проявляется в области туловища и паха.

У ВИЧ-инфицированных людей экзантему вызывают вирус герпеса, цитомегаловирус, вирус Коксаки, энтеровирусы, вирус гепатита С, контагиозный моллюск, вирус папилломы человека.
Псориаз
Проявляется красными бляшками с чёткими границами, покрытыми серыми чешуйками.

Выраженность кожных поражений зависит от степени нарушения иммунной системы.
Чесотка
Чесоткой болеют до 30% ВИЧ-инфицированных. Для болезни характерен интенсивный зуд, усиливающийся по ночам.

На руках, между пальцами, на молочных железах, под мышками, в паху появляются чесоточные ходы S-образной формы белого или красного цвета.
Пиодермиты
Высыпания возникают на фоне воспаления волосяных фолликул и имеют форму бордовых прыщей и гнойничков, напоминающих подростковую сыпь.

Сифилис
При вторичном сифилисе на теле больного появляется пятнисто-папулёзная сыпь розового или красного цвета, которая распространяется по всему телу.

Вторичный сифилис возникает спустя 3-4 месяца после заражения бледной трепонемой.
К какому врачу обратиться при кожной сыпи?
Для лечения кожных высыпаний обратитесь к дерматовенерологу или венерологу, если сыпь появилась на половых органах.
При подозрении на ВИЧ обратитесь к инфекционисту.
Диагностика высыпаний на теле
При ВИЧ и СПИДе визуально определить вид сыпи сложно – характер протекания кожных воспалений у инфицированных людей отличается.

Для определения вида сыпи и её причины проводят следующие диагностические мероприятия:
- Клинический анализ крови и мочи.
- Анализ крови на вирусы, передаваемые половым путём.
- Соскоб кожи. Метод применяют для обнаружения внутрикожных клещей и грибков-возбудителей кожных заболеваний.
- Исследование крови на антитела к аллергенам и аллергологические кожные пробы.
- Исследования гормонального фона.
- Биопсия кожных образований. Выявляют наличие раковых клеток, актуально для диагностики саркомы Капоши.
Лечение сыпи при вирусе иммунодефицита человека
Терапия кожных раздражений затруднена, так как многие препараты для лечения сыпи вступают в лекарственное взаимодействие с антиретровирусными препаратами, назначаемыми при ВИЧ.
При иммунодефиците полностью вылечить кожную сыпь невозможно, терапия направлена на уменьшение симптомов и увеличение периода ремиссии.

Для лечения сыпи применяют:
- противогрибковые таблетки и мази (Тербинафин, Флуконазол, Гризеофульвин);
- противовирусные препараты (Ганцикловир, Ацикловир, Фоскарнет);
- глюкокортикостероидные мази (Элоком, Триакорт, Дермовейт);
- антигистаминные таблетки (Телфаст, Фексадин, Эриус);
- противопсориатические препараты (Ацитретин, Неотигазон);
- противопаразитарные мази (Кротамитон, Спрегаль);
- антибиотики для борьбы с ЗППП (Цефтриаксон, Офлоксацин);
- дерматопротекторные увлажняющие мази (Радевит, Линин, Альгимаф).
Выбор и комбинация препаратов зависит от состояния иммунной системы заболевшего, тяжести раздражений и причины появления высыпаний.
При папулёзных высыпаниях и псориазе применяют светолечение УФ-лучами. При ВИЧ инфекции наиболее эффективны лучи длиной 311 нм.
Важно! Полностью излечиваются только те высыпания, которые возникли на фоне аллергии.
Не пренебрегайте лечением кожных болезней при ВИЧ – без должной терапии количество высыпаний увеличивается, и они принимают характер, при котором уменьшить интенсивность раздражений будет невозможно.

Догоспитальная диагностика ВИЧ представляет сложности, мало кто из больных людей обращает внимание на первые признаки заболевания, и часто начальные проявления ВИЧ путают с гриппом или мононуклеозом. Невнимательное отношение к симптомам и запоздалое обращение в медучреждение делает лечение ВИЧ и сопровождающих его болезней малоэффективным, что может привести к скорой смерти заболевшего.
На какой стадии вич появляется молочница
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Кандидоз у ВИЧ-инфицированных осужденных
Кандидоз у ВИЧ-инфицированных осужденных
Кубанский государственный медицинский университет, кафедра инфекционных болезней и эпидемиологии ФПК и ПП, г.Краснодар
Кандидозы (синонимы: кандидамикозы, кандидиаз) — болезни, вызываемые дрожжеподобными грибами рода Candida. Помимо относительно благоприятно протекающих кандидозов слизистых оболочек и кожи, возможны тяжелые висцеральные формы микоза, чаще с преимущественным поражением желудочно-кишечного тракта и органов дыхания. Эти формы особенно часто развивались у ВИЧ-инфицированных лиц.
Под нашим наблюдением находилось 150 осужденных женщин с ВИЧ-инфекцией, в стадии 3Б – 87 больных, 3В -43 женщины, 4А – 8 осужденных, 4Б – 4 и 4В – 8 заключенных (по классификации В.И. Покровского). При обследовании больных кандидоз выявлен у 138 больных, в том числе кандидоз полости рта и мочеполовых органов – у 86 женщин, у 44 кандиды выделены в мокроте, со слизистой рта и у всех при иммуноферментном анализе были выявлены иммуноглобулины класса Ig G к роду Candida albicans. Степень роста грибов при 3Б стадии составила 2,8 ±0,84, 3В стадии – 3,2±0,86.
Кандидоз слизистой оболочки полости рта (молочница) проявлялся у ВИЧ-инфицированных в виде белых налетов (сплошных или в виде изолированных участков) на слизистой оболочке щек, задней стенки глотки, на языке. Пораженные места обычно были безболезненны, но при уплотнении налета, образовании трещин возникала нерезко выраженная болезненность в полости рта.
При хроническом кожно-слизистом кандидозе у ВИЧ-инфицирированных развивалось поражение в виде гиперкератоза, поражения ногтей, гнездного облысения в сочетании с длительными изменениями слизистых оболочек. Более глубокие поражения слизистых оболочек (что нередко отмечается при диссеминированых формах) проявлялись в обширных изменениях, при которых налеты распространялись на слизистые оболочки пищевода, желудка, трахеи, бронхов. Это сопровождалось нарушением глотания и загрудинными болями.
У отдельных лиц с ВИЧ-инфекцией (45 осужденных женщин) регистрировались гематогенно диссеминированные формы кандидоза (кандидозный сепсис) характеризующиеся тяжелым течением, высокой лихорадкой и выраженными симптомами общей интоксикации. Лихорадка неправильного типа с повторными ознобами, перемежающимися с обильным потоотделением. Сопровождается поражением различных органов (легких, желудочно-кишечного тракта, мозга, почек и др.). Характерно наличие нескольких очагов поражений. Гематогенное поражение легких характеризовалось развитием инфильтратов. Больных беспокоил сильный кашель, вначале сухой, затем с небольшим количеством вязкой слизисто-гнойной мокроты, иногда с прожилками крови. При рентгенологическом исследовании выявлялись инфильтраты, чаще в нижних долях, склонные к слиянию; нередко наблюдался распад с образованием полостей. При вторичном кандидозе легких у ВИЧ-инфицированных (на фоне пневмонии, туберкулеза) регистрировали изменение клинической симптоматики (ухудшение общего состояния, появление гектической лихорадки и др.).
Диагноз и дифференциальный диагноз. Выделение культуры из мокроты, слизи зева, испражнений, мазков и соскобов с пораженных слизистых оболочек, кожи, ногтей не может служить доказательством диссеминированного (висцерального) кандидоза. Диагностическое значение имело выделение культуры из крови, спинномозговой жидкости, внутрисуставной жидкости или в биопсированных тканях. При поражении кожи и слизистых оболочек обнаруживали (при микроскопии) большое количество кандид в мокроте, испражнениях, в слизи зева, а также выявлеяли достаточно высокие титры антител в РСК и реакции агглютинации со специфическим антигеном. Положительными считали высокие титры (1:160—1:1600) или нарастание титров антител в ходе болезни.
Лечение. При поражении слизистых оболочек (оральный, вагинальный кандидоз) использовали местно суспензию, содержащую нистатин. При поражении слизистой оболочки пищевода применяли кетоконазол (Ketoconazole) по 200—400 мг в день (эффективность около 50%), если симптомы поражения пищевода не исчезали в течение 5—10 дней, то использовали Diflucan (fluconazole). Его назначают внутрь по 100 мг в день в течение двух дней (эффективность около 90%). В этих случаях также применяли внутривенное введение амфотерицина В по 0,3 мг/кг.
При диссеминированном (системном, висцеральном) кандидозе использовали амфотерицин В, его назначали внутривенно в 5% растворе в виде капельных вливаний из расчета 250 ЕД/кг массы тела (0,3 мг/кг), курс лечения занимал несколько недель. Эффективным препаратом для лечения системного кандидоза являлся Diflucan, который назначали внутрь по 200 мг в день в течение двух дней. Побочные реакции отмечали относительно редко(2—4%) в виде тошноты, диареи, головной боли.
Симптомы ВИЧ у женщин

Как проявляется ВИЧ-инфекция в организме женщины? Какие наиболее частые симптомы ВИЧ у женщин?
После того, как вирус проник в организм, он начинает размножаться в клетках, которые имеют определенные рецепторы. А иммунная система, в свою очередь, начинает вырабатывать антитела к вирусу. Для этой стадии характерно бессимптомное течение. Чаще всего у женщин на ранних стадиях ВИЧ-инфекции нет никаких жалоб, потому длительное время пациентка может не знать что произошло заражение.
Первые признаки ВИЧ у женщин через какое время проявляется
У некоторых людей, однако, развивается так называемая острая инфекция, и тогда первые признаки ВИЧ – это кожная сыпь, налеты на слизистой носоглотки, боль в горле, лихорадка, увеличение лимфоузлов. Таким женщинам нередко сначала ставят диагноз «инфекционный мононуклеоз», «ОРЗ» или «токсико-аллергическая реакция». Для этого периода заболевания характерно наличие положительного или сомнительного результата ИФА на ВИЧ и нередко отрицательного или сомнительного иммунного блота, так как к некоторым белкам вируса антитела уже сформировались, но далеко не ко всем, в результате чего иммуноблоттинг дает отрицательный результат. Для подтверждения диагноза на ранней стадии заболевания возможно исследование крови методом ПЦР на РНК ВИЧ.
Период острой ВИЧ-инфекции, как правило, продолжается от 2 до 6 недель. В последующем симптомы регрессируют, ВИЧ-инфекция переходит в бессимптомную стадию. И, если на этапе острой ВИЧ-инфекции по тем или иным причинам заболевание не было обнаружено (признаки были малозаметны, отсутствовала настороженность врача в отношении ВИЧ-инфекции, пациентка не сообщила о возможных рисках), то в дальнейшем выявление ВИЧ-инфекции возможно либо случайным образом (при скрининговом обследовании), либо при появлении жалоб (которые возникают уже при прогрессирующем снижении иммунитета и также не являются специфичными).
Больше всего от воздействия ВИЧ в организме и женщин, и мужчин страдают
Т-лимфоциты, так называемые СD4-клетки, или Т-хелперы. В результате размножения вируса внутри этих клеток они разрушаются, постепенно их число уменьшается. У здорового человека содержание CD4 Т-лимфоцитов в 1 микролитре крови составляет от 600 до 1500 клеток. У ВИЧ-позитивной женщины их количество может снижаться и до 300 клеток, и до 100, и даже до 0. Это снижение происходит далеко не сразу. Постепенно и медленно (обычно в течение нескольких лет) работа иммунной системы нарушается. Снижение иммунитета приводит к тому, что организм женщины становится более уязвим по отношению к инфекциям и опухолям.
С прогрессированием иммунодефицита чаще развиваются сначала бактериальные и вирусные инфекции. На ранних стадиях чаще всего встречаются симптомы со стороны кожи и слизистых, а также общие признаки заболевания. Первыми проявлениями могут быть:
- Общая слабость
- Повышенная утомляемость
- Снижение веса
- Сухость кожи
- Наличие различных высыпаний, в том числе увеличение частоты рецидивов герпес-вирусных инфекций
- Увеличение периферических лимфоузлов
- Рецидивирующее грибковое поражение кожи и слизистых (кандидоз, или «молочница» в ротовой полости или, что чаще встречается у женщин, в области наружных половых органов)
- Грибковое поражение ногтей
Конечно, если вы обнаружили у себя все эти симптомы, не стоит сразу же ставить себе диагноз «ВИЧ» и впадать в панику. Все перечисленное является лишь первыми признаками общего неблагополучия в организме, и может быть обусловлено многими другими заболеваниями. Однако сдать анализ на ВИЧ-инфекцию в данной ситуации будет нелишним.
Дальнейшее развитие болезни
Позже, пациентки с ВИЧ-инфекцией начинают страдать от поражения внутренних органов также различными видами бактерий, вирусов, грибков. Это, например, рецидивирующие пневмонии, повторные или осложненные случаи опоясывающего герпеса. На более поздних стадиях, при глубоком нарушении иммунной защиты (наиболее часто при уровне СD4-клеток менее 200 в микролитре), развивается выраженный иммунодефицит (стадия СПИДа). На этой стадии у инфицированных женщин возникают такие тяжелые инфекции, как:
- Токсоплазмоз
- Пневмоцистная пневмония
- ЦМВ-инфекция
- Генерализованный туберкулез
- МАК-инфекция
- Внелегочная криптококковая инфекция
Стадия СПИДа
Стадия СПИДа может проявляться также развитием опухолевых заболеваний, опосредованно связанных с размножением онкогенных вирусов. К ним относятся:
- Инвазивный рак шейки матки
- Первичная лимфома головного мозга
- Лимфома Беркитта
- Саркома Капоши с поражением внутренних органов
Таким образом, симптомы СПИДа у женщин – это проявления тяжелых и достаточно редких инфекций и опухолевых заболеваний. Все они практически не встречаются у людей с нормальным иммунным ответом, а потому относятся к СПИД-индикаторным. Симптомы всех этих заболеваний различны. Они зависят от конкретного микроорганизма, вызывающего инфекцию, и пораженных органов. Практически не существует симптомов, которые встречались бы абсолютно у всех пациентов на стадии СПИДа.
Однако в случае, если заболевание выявлено вовремя, и сразу начато адекватное лечение (антиретровирусная терапия, АРТ), то снижение иммунитета и клинические проявления могут и не развиться. В этой ситуации иммунитет женщины сохраняется на должном уровне за счет подавления размножения вируса на фоне приема препаратов. Поэтому самый разумный подход к ВИЧ-инфекции у женщин – регулярное тестирование и немедленное начало адекватного лечения в случае выявления вируса в организме. Это позволит сохранить здоровье и красоту на долгие годы.
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич
Кандидоз и ВИЧ
Кандидоз , больше известный как молочница , – распространенная инфекция, различные формы которой чаще встречаются у ВИЧ-положительных людей. Кандидоз относится к оппортунистическим заболеваниям, от которых никто не застрахован, однако его можно предотвратить и лечить. Как именно – рассказывается в этой статье.
Кандидоз, или по-простому “молочница”, – это заболевание, вызываемое грибком Candida albicans. У всех есть этот грибок, он есть как на поверхности, так и внутри наших тел. Грибок можно обнаружить на коже, в желудке, в кишечнике, во влагалище, во рту и в горле. В подавляющем большинстве случаев Candida albicans совершенно безопасен, и даже полезен, так как сохраняет бактериальный баланс. Иногда грибок начинает разрастаться, а это может привести к проблемам.
Кандидоз может развиться как у ВИЧ-положительных, так и у ВИЧ-отрицательных людей. У многих женщин встречается вагинальная молочница – наиболее распространенный вид кандидоза. Точно также разрастание грибка может произойти во рту или в горле. Стресс, плохое питание и отсутствие отдыха часто являются причиной подобных проблем. Также прием антибиотиков против бактериальных инфекций, особенно в течение длительного времени, может привести к кандидозу рта или влагалища. Кандидоз рта также может развиться у людей, которые вдыхают стероиды для лечения астмы и заболеваний легких.
Плохой уход за полостью рта и курение также могут вызвать разрастание грибка во рту. Также чрезмерное употребление алкоголя и сахара способствует развитию кандидоза.
У ВИЧ-положительных людей оральный и вагинальный кандидоз может развиться в любое время, независимо от иммунного статуса. Чем больше повреждена иммунная система, тем больший риск развития кандидоза. У ВИЧ-положительных людей с низким иммунным статусом, особенно с иммунным статусом ниже 200 клеток/мл, может развиться кандидоз внутренних органов, например кандидоз пищевода или кандидоз легких.
Какие симптомы у кандидоза?
Оральный кандидоз. Некоторые общие симптомы кандидоза во рту: жгучая боль во рту или в горле, изменения вкуса (особенно в отношении острой и сладкой пищи), трудности с глотанием. Оральный кандидоз проявляется в виде белых или розовато-красных язв на языке, деснах, слизистой ротовой полости и в горле. Иногда при кандидозе уголки рта становятся воспаленными, “обветренными”, надтреснутыми (ангулярный хейлит).
Вагинальный кандидоз. Самый очевидный признак вагинальной молочницы – обильные белые выделения, напоминающие творог. Кандидоз также может вызвать чувство зуда и жжения вокруг влагалища, а также сыпь и болезненность половых губ. ВИЧ-положительные женщины болеют вагинальной молочницей гораздо чаще, чем ВИЧ-отрицательные.
Кандидоз пищевода. Этот тип кандидоза развивается глубоко в горле и может быть незаметен при наружном осмотре. Он может вызвать боли в груди, а также боль и трудности при сглатывании. Кандидоз пищевода обычно встречается у ВИЧ-положительных с иммунодефицитом.
Как диагностируется кандидоз?
Обычно для диагноза достаточно, чтобы врач осмотрел рот, горло или влагалище. Иногда необходимо сделать соскоб выделений и исследовать их в лаборатории. Ренген и обследование с помощью эндоскопа нужны для диагностики кандидоза пищевода.
Как предотвратить кандидоз?
Нет гарантированного способа профилактики кандидоза. Наиболее часто эта инфекция поражает людей с иммунным статусом менее 200 клеток/мл. Так что главный способ профилактики – это забота о здоровье иммунной системы. Для этого важно вовремя начать прием антиретровирусных препаратов, бороться со стрессом, правильно питаться и больше отдыхать.
До сих пор спорным вопросом является прием противогрибковых препаратов для профилактики кандидоза. Было несколько исследований, которые показали, что регулярный прием флюконазола (Дифлюкана) может предотвратить оральный и вагинальный кандидоз у ВИЧ-положительных с низким иммунным статусом. Тем не менее, длительный прием флюконазола может привести к резистентности грибка, который перестанет реагировать на лечение. Из-за опасности резистентности врачи обычно не рекомендуют препараты для профилактики кандидоза. Однако профилактический курс может помочь тем людям, у которых постоянно возникают обострения кандидоза.
Есть несколько полезных советов для всех ВИЧ-положительных, которые хотят защитить себя от кандидоза:
Следите за своим питанием. Лучше избегать сладостей и мучных продуктов, а также любой еды с большим количеством сахара, молока и пшеницы. Также лучше избегать кофеина. Все эти продукты очень “любит” кандидоз, так как они помогают грибку расти.
Ешьте йогурт. Многие эксперты рекомендуют есть много йогурта, который содержит бактерию Lactobacillus acidophilus. Это “хорошая” бактерия, которая сдерживает рост Candida albicans. Не все виды йогурта содержат эту бактерию, так что перед покупкой изучите состав на упаковке.
Следите за ротовой полостью. Регулярно и тщательно чистьте зубы, пользуйтесь зубной нитью, используйте антисептические полоскания для рта. Также лучше исключить или сократить употребление табачных изделий, таких как сигареты или жевательный табак.
Для профилактики вагинального кандидоза. Для профилактики “молочницы” старайтесь носить свободное белье из натуральных волокон, например из чистого хлопка. Соблазнительное кружевное белье не подходит для ежедневной носки. Никогда не делайте спринцеваний, не используйте вагинальных дезодорантов и дезодорирующих тампонов – все это лишь нарушает естественный баланс и способствует росту грибка.
Как лечится кандидоз?
Большинство средств для лечения орального кандидоза – это жидкость для полоскания рта и проглатывания, либо таблетки, которые нужно держать во рту до рассасывания.
Клотримазол. Этот препарат в таблетках различной формы, которые принимаются от 4 до 5 раз в день в течение 1-2 недель. Таблетки медленно растворяются во рту, не разжевываются и не проглатываются. Клотримазол может вызвать расстройство желудка.
Нистатин. Нистатин выпускается в жидкости или таблетках. Жидкость применяется по 5 миллилитров четыре раза в день в течение 1-2 недель. Ее нужно держать во рту как можно дольше, а затем она проглатывается. Одна или две таблетки принимаются 4-5 раз в день в течение 1 или 2 недель. Они должны медленно растворяться во рту, не разжевываться и не проглатываться.
Первые признаки ВИЧ
ВИЧ – одна из смертельно опасных инфекций. Она передается половым, парентеральным и вертикальным путем.
Первые симптомы заболевания могут появиться через разные промежутки времени у разных больных. Начинается болезнь с острой фазы. Но у некоторых инфицированных она может протекать скрыто.

Самые первые признаки болезни появляются у 70% больных. У остальных 30% людей симптомы возникают лишь на стадии СПИДа.
Отзывы пациентов говорят о том, что многие узнают о своей болезни только через несколько лет после заражения. Часто это происходит случайно, во время обследования по поводу других патологий.
Когда проявляются первые признаки ВИЧ
Есть несколько стадий развития ВИЧ-инфекции. Разные стадии протекают по-разному. Одни сопровождаются симптомами, другие – нет. Сразу после заражения начинается инкубационный период. Таковым считается время, которое проходит с момента инфицирования до первых клинических проявлений. Он длится от 2 недель до 6 месяцев.
Далее начинается острая фаза. Именно в этот период в большинстве случаев появляются симптомы.
Через сколько дней после незащищенного полового акта это происходит, сказать однозначно нельзя.

Иногда времени проходит настолько много, что человек уже не может вспомнить, от какого партнера могло произойти заражение.
В острую фазу развивается множество симптомов. В основном они напоминают таковые при острых респираторных вирусных инфекциях. Поэтому определить по ним ВИЧ, и даже заподозрить его, в большинстве случаев нельзя. Острая фаза заболевания продолжается от нескольких суток до нескольких месяцев, но обычно не более 6 недель.
Её основные симптомы:
- повышение температуры тела;
- боль в горле;
- высыпания на теле;
- увеличение лимфоузлов;
- боль в мышцах;
- учащение стула;
- цефалгия;
- диспепсические расстройства;
- увеличение печени;
- похудение;
- неврологические симптомы.
Сыпь при ВИЧ характеризуется появлением красных пятен и папул на теле.
Основная локализация – это туловище и лицо.
Реже высыпания появляются на руках и ногах. В основном в таких случаях поражаются ладони и подошвы.
Изредка наблюдаются изъязвления на коже и слизистых оболочках. В основном поражаются ротовая полость, пищевод, половые органы. В дальнейшем симптомы затухают, независимо от того, получал ли больной какое-либо лечение. Начинается бессимптомная фаза ВИЧ. Длится она достаточно долго. У большинства пациентов – от 1 до 10 лет. Такая продолжительность бессимптомной фазы характерна для пациентов при отсутствии антиретровирусной терапии.
Спустя 10 лет или меньше происходит значительное снижение клеточного иммунитета. В результате развиваются различные инфекции. Именно они становятся причиной большинства симптомов заболевания.
Инкубационный период ВИЧ
Любые инфекции имеют инкубационный период. ВИЧ – не исключение. Длительность промежутка времени до начала острой фазы у разных больных значительно варьирует. Она зависит от множества факторов.
Основные из них:
- способ заражения;
- стадия инфекции у партнера, который является источником инфекции;
- состояние иммунитета больного;
- прием препаратов на момент инфицирования;
- наличие сопутствующих ИППП и других инфекций;
- возраст человека.
Если заражение произошло при половом контакте, то симптомы могут появиться позже по сравнению с инфицированием парентеральным путем.
Терминальная стадия ВИЧ
В терминальной стадии инфекции симптомы связаны с ослабленным иммунитетом. Развиваются вторичные заболевания. Какими они будут, зависит от степени снижения иммунных реакций. Определение уровня СД4 лимфоцитов в крови дает возможность дать прогноз ожидаемым осложнениям ВИЧ.
Если уровень их выше 500 клеток в 1 мкл, может развиваться:
- мышечная слабость;
- признаки кандидоза;
- острый ретровирусный синдром (повышение температуры тела, фарингит и т.д.);
- поражение мозговых оболочек;
- увеличение лимфоузлов различных групп.
При снижении количества лимфоцитов СД4 ниже 500 в мкл возможно развитие:
- туберкулеза;
- опоясывающего герпеса;
- бактериальной пневмонии;
- инфекционной диареи;
- саркомы Капоши;
- лейкоплакии рта.
Повышается вероятность многих видов онкологических патологий. В первую очередь это лимфома Ходжкина, рак шейки матки и прямой кишки.
Если уровень СД4 лимфоцитов ниже 200 в мкл, повышается риск:
- пневмоцистной пневмонии;
- внелегочного туберкулеза;
- неходжкинских лимфом.
При снижении уровня СД4 лимфоцитов ниже 100 в мкл, следует ожидать:
- кандидозного эзофагита;
- токсоплазмоза;
- криптококкоза;
- генерализованной герпетической инфекции;
- микроспоридиоза.
Если же уровень клеток понижается до 50 в мкл и ниже, часто возникает диссеминированная цитомегаловирусная инфекция. Значительно увеличивается риск лимфомы центральной нервной системы.
Первичные проявления ВИЧ
ВИЧ имеет несколько периодов. Два из них проявляются симптомами. Это первичный (острый) период и стадия вторичных заболеваний.
В течение всего периода болезни человек остается заразным для окружающих. Даже в инкубационный период существует небольшой риск заражения. Самой опасной в этом плане считается острая фаза.
Вероятность передачи инфекции в это время максимальная. Чуть меньше она в стадию преСПИДа и СПИДа.
Наименьший риск заражения характерный для бессимптомного течения ВИЧ. Потому что в это время наблюдается самая меньшая вирусная нагрузка на организм. Но сказанное выше характерно для нелеченого заболевания. Если же больной ВИЧ получает антиретровирусную терапию, он почти не заразен.
Риск передачи инфекции крайне мал. В первичном периоде самый частый симптом – это повышение температуры тела.
Кроме того, у 70% пациентов наблюдаются:
- признаки фарингита;
- увеличение лимфатических узлов;
- высыпания на теле.
В связи с этим на начальном этапе ВИЧ пациентам обычно диагностируют ОРЗ, если они обращаются за медицинской помощью. Около половины больных предъявляют жалобы на мышечную слабость и ломоту в мышцах.
Треть пациентов жалуются на такие симптомы:
- диарея;
- боль в животе;
- тошнота;
- рвота.
Клинические признаки, которые встречаются с частотой от 10 до 15%:
- похудение (следствие интоксикационного синдрома и диспепсии);
- увеличение печени, которое определяется на УЗИ, может также увеличиваться селезенка;
- неврологические симптомы.
У 12% пациентов возникает кандидоз. Поражается в основном полость рта. Возможно появление белых выделений из половых органов. Иногда происходит первичное вирусное поражение нервной системы.
Возможные патологии, которые вызывает ВИЧ:
- Деменция (слабоумие).
Проявляется невнимательностью, трудностью чтения и числовых операций, ухудшением памяти. Изредка проявляется психозами. Возможна апатия и резкое снижение мотивации. Как первый симптом ВИЧ, деменция наблюдается в 3,3% случаев.
Возникают двигательные нарушения в ногах, реже – руках. Это обусловлено поражением спинного мозга. Основные симптомы – это слабость мышц ног и изменение походки. Чувствительность конечностей обычно не страдает.
- Персистирующая энцефалопатия детей.
Развивается у новорожденных, которые родились от ВИЧ-инфицированных матерей. Проявляется повышением мышечного тонуса, задержкой развития.
Для ВИЧ характерно острое асептическое воспаление оболочек мозга.

Возникает при первичном иммунном ответе после инфицирования вирусом. В патологический процесс могут вовлекаться черепные нервы. Обычно симптомы менингита самостоятельно уходят через 2-3 недели.
В основном поражаются нижние конечности. Частота полиневропатии возрастает при ассоциации с вирусом герпеса. При тяжелой форме возможны параличи или нарушение чувствительности. Выделяют ВИЧ-ассоциированную полиневропатию с преобладанием двигательных или чувствительных нарушений. Чувствительность чаще всего страдает в области стоп.
Температура при первых признаках ВИЧ
В острый период ВИЧ почти у всех пациентов повышается температура тела. Она может быть субфебрильной, но чаще достигает высоких цифр.
Температура может подниматься до 39-40 градусов. При этом появляются симптомы, характерные также для респираторных вирусных инфекций. Больше всего по начальным проявлениям инфекция напоминает грипп. Диагностировать в это время ВИЧ очень трудно. На практике – почти невозможно. Потому что по общему анализу крови никаких выводов сделать нельзя.
В начальный период инфекции ещё нет выраженного снижения лейкоцитов. И даже анализ крови на антитела часто бывает отрицательным. Только ПЦР позволяет достоверно оценить, болен ли человек ВИЧ.
Но это исследование достаточно дорого стоит. Всем подряд его не назначают. Поэтому, если нет оснований полагать, что повышенная температура свидетельствует о ВИЧ-инфекции, человека не обследуют на неё. Соответственно, долгое время болезнь остается не диагностированной. Обнаруживают её уже после снижения иммунитета при развитии СПИД.
Или выявляют случайно, проводя исследования на ВИЧ-инфекцию. С профилактической целью обследуют всех пациентов, которые готовятся к хирургической операции, а также при заражении ЗППП в случае неустановленного источника инфицирования.
Провериться на ВИЧ можно в нашей клинике. Если вы ведете активную половую жизнь и часто меняете партнеров, то вы в группе риска. Лучше вовремя сдать анализ, чтобы в случае выявления патологии получить своевременную терапию.
Не стоит допускать развития вторичных инфекционных осложнений, потому что они тяжело поддаются лечению.