Легочная гипертензия: степени, симптомы, лечение
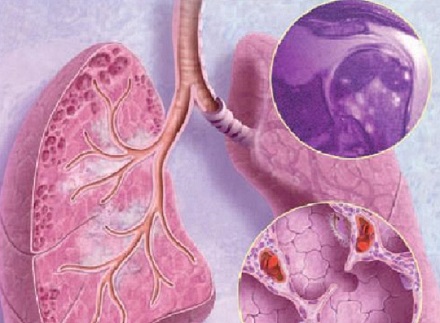
Легочная гипертензия — заболевание, при котором артериальное давление в легочной артерии увеличивается на 20 мм рт.ст. и более в состоянии покоя и более чем на 30 мм рт.ст. при нагрузках. По частоте эта болезнь находится на третьем месте среди сердечно-сосудистых заболеваний у людей в возрасте от 30 лет (первое и второе места занимают ИБС и артериальная гипертензия соответственно).
Причины и патогенез
Легочная гипертензия делится на врожденную и приобретенную. Иначе эти формы называются первичной и вторичной. Среди причин повышенного давления в легочной артерии называют такие:
- хронические заболевания легких (бронхиальная астма, ХОБЛ, саркоидоз, интерстициальный фиброз легких, туберкулез, силикоз, асбестоз)
- заболевания сердца (сердечная недостаточность, приобретенные и врожденные пороки сердца)
- пребывание в высокогорной местности
- воздействие лекарственных средств на организм
- ТЭЛА
Легочная гипертензия без обнаруженной причины называется первичной. Причиной ЛГ может быть рост давления в легочных венах. Рост провоцируют такие факторы:
- левожелудочковой недостаточности
- пороков митрального клапана
- сдавления легочных вен
- миксомы левого предсердия
Усиление легочного кровотока может также спровоцировать легочную гипертензию:
Среди причин рассматриваемого заболевания называют увеличение сопротивления легочных сосудов, что может быть спровоцировано:
- приемом препаратов, которые уменьшают аппетит (фенфлурамин), или химиотерапевтических средств
- обструкцией легочной артерии и ее ветвей
- воспалительными изменениями паренхимы легких
- разрушением легочного сосудистого русла (при хронических деструктивных заболеваний легких, эмфиземе легких)
- хронической альвеолярной гипоксией (например, при пребывании высоко в горах)
Клапанные пороки приводят к возникновению пассивной ЛГ как результата передачи давления из левого предсердия на легочные вены, а затем на систему легочной артерии. При стенозе митрального отверстия иногда может быть рефлекторный спазм артериол легких по причине увеличения давления в устьях легочных вен и в левом предсердии. Длительное время развивающаяся ЛГ приводит к необратимым склеротическим изменениям артериол и их облитерации.
Если у человека врожденные пороки сердца, ЛГ становится результатом увеличения кровотока в системе легочной артерии и сопротивления кровотоку в легочных сосудах. Левожелудочковая недостаточность, которая бывает при дилатационной кардиомиопатии, ишемической болезни сердца, гипертонии, также может вызвать легочную гипертензию, поскольку в левом предсердии и легочных венах становится выше нормы.
При хронических болезнях дыхательных органов ЛГ долгий период времени имеет компенсаторный характер, потому что гипоксическая легочная вазоконстрикция выключает из перфузии невентилируемые участки легких, из-за чего устраняется шунтирование в них крови, а гипоксемия уменьшается. На этом этапе применение такого препарата как аминофиллин снижает давление в малом круге кровообращения, уменьшает компенсаторную вазонстрикцию, снижает внутрилегочное шунтирование крови с ухудшением оксигенации. Когда болезнь легких прогрессирует, ЛГ становится фактором патогенеза формирования хронического «легочного сердца».

Симптомы и диагностика
Главным проявлением легочной гипертензии является одышка, у которой отмечаются такие особенности:
- отмечается, когда человек пребывает в покое, физически пассивен
- нарастает даже при небольшой физической нагрузке
- отмечается, даже когда человек сидит (сердечная одышка не имеет такой особенности)
Также у больных легочной гипертензией могут быть такие симптомы:
- Сухой (непродуктивный) кашель
- Быстрая утомляемость
- Отеки нижних конечностей
- Боли в грудной клетке (вызванные расширением ствола легочной артерии и ишемией миокарда правого желудочка)
- Боли в зоне правого подреберья
- В части случаев голос осиплый, потому что нерва расширенным стволом легочной артерии сдавливается возвратный гортанный нерв
- Вероятны синкопальные состояния при физической нагрузке, поскольку правый желудочек не может увеличить сердечный выброс соответственно потребностям организма, которые растут при нагрузке
Врач при осмотре фиксирует цианоз, который бывает по причине сниженного сердечного выброса и артериальной гипоксемии. Легочный цианоз от сердечного отличается периферической вазодилатацией, причиной которого является гиперкапния, что объясняет теплоту верхних конечностей пациентов. Также вероятны выявляемые при осмотре пульсации во втором межреберье слева от грудины, что связано со стволом легочной артерии; пульсации в надчревной области, связанные с гипертрофированным правым желудочком.
При выраженной сердечной недостаточности осмотр обнаруживает набухание шейных вен и на выдохе и на вдохе, что является типичным проявлением правожелудочковой сердечной недостаточности. Также обнаруживаются гепатомегалия и периферические отеки.
Аускультация сердца обнаруживает такие признаки:
- Фиксированное расщепление второго тона
- Систолический клик и акцент II тона над легочной артерией
- Систолический шум выслушивается в проекции 3-створчатого клапана в результате его недостаточности
- Во втором межреберье слева от грудины — систолический шум изгнания
При подозрении на легочную гипертензию используют также такой метод диагностики как рентгенологическое исследование. Он дает возможность обнаружить расширение ствола легочной артерии и корней легких. ЛГ проявляется расширением правой нисходящей ветви легочной артерии более 16-20 мм.
ЭКТ может показать изменения в результате таких факторов:
- поворота сердца
- легочной гипертензии
- диспозиции сердца из-за эмфиземы легких
- ишемии миокарда
- изменения газового состава крови
- нарушений обмена
При нормальной электрокардиограмме диагноз легочной гипертензии отбрасывать нельзя. Могут быть обнаружены признаки гипертрофии правого желудочка, отклонение электрической оси сердца вправо и т.д.
Эхокардиография может выявить утолщение стенки правого желудочка, дилатацию правого предсердия и правого желудочка. Также с помощью этого метода определяют давление в правом желудочке и стволе легочной артерии, используя допплеровский метод.
Катетеризация полостей сердца и прямая манометрия являются достоверными методами диагностики рассматриваемой болезни. Они позволяют обнаружить повышение давления в легочной артерии, давление заклинивания легочной артерии остается низким или ниже нормы.
Лечение легочной гипертензии
Терапия зависит от причины, которая привела к развитию легочной гипертензии. Нужно помнить, что давление в легочной артерии может превышать норму из-за таких факторов:
- физические нагрузки
- переохлаждение организма
- беременность
- пребывание в высокогорной местности
Облегчить состояние человека с легочной гипертензией можно при помощи ингаляции кислорода. Но она противопоказана тем, у кого есть сброс крови справа налево и артериальная гипертензия.
При хронических неспецифических заболеваниях легких снизить легочную гипертензию можно при помощи таких лекарств6
- блокаторы медленных кальциевых каналов
- аминофиллин
- нитраты
Но они не влияют на продолжительность жизни лиц с ЛГ, что было доказано исследованиями не более чем 20-30 лет назад. Снизить ЛГ и увеличить длительность жизни можно при помощи длительной низкопоточной оксигенотерапии.
Прием диуретиков уменьшает выраженность недостаточности правого желудочка. Но при назначении нужна определенная осторожность, потому что у пациентов с легочной гипертензией большой диурез может уменьшить преднагрузку на правый желудочек, снизится сердечный выброс. Актуален такой препарат как фуросемид, который назначают в дозе 20-40 мг в сутки. Принимают внутрь. Эффективен и гидрохлоротиазид в дозе 50 мг/сут внутрь.
Блокаторы медленных кальциевых каналов применябт для снижения давления в легочной артерии у пациентов с диагностированной легочной гипертензией. Эффект оказывает нифедипин в дозе 30-240 мг/сут или же дилтиазем в дозе 120-900 мг/сут.
Сердечные гликозиды не являются эффективными препаратами для лечения больных с ЛГ. Их можно применять в небольших дозах при фибрилляции предсердий для замедления ритма сердца. Нужно учитывать, что у пациентов с ЛГ в результате гипоксемии и гипокалиемии при терапии диуретиками быстрее развивается гликозидная интоксикация.
Если лечение медикаментами не дало результатов, рекомендована трансплантация легких или комплекса «сердце-легкие».
Прогноз
Прогноз зависит от причины легочной гипертензии, а также от уровня давления в легочной артерии. При среднем давлении в легочной артерии 25 мм рт.ст. 5-летняя смертность больных с хроническими заболеваниями легких составляет 10-15%, а при 30-45 мм рт.ст. — 60%. При первичной легочной гипертензии пятилетняя выживаемость больных составляет приблизительно от 22 до 38%.
Что такое легочная гипертензия

Легочная гипертензия – это повышение уровня кровяного давления в русле сосудов, располагающихся в легочной артерии. Такое патологическое состояние угрожает не только здоровью человека, но и жизни в целом, поэтому требует немедленной коррекции сразу после обнаружения.
Чаще всего признаки легочной гипертензии обнаруживаются у пациенток женского пола по достижении 30–40 лет, они страдают от заболевания в разы чаще мужчин. Если гипертензия протекает бессимптомно, то больной узнает о ней уже на запущенных стадиях, когда диагностируются проблемы с сердцем, нарушение дыхания и кровохарканье. Сегодня будет рассказано об этой опасной патологии, причинах ее развития, симптомах и способах терапии.
Почему развивается
Легочная артериальная гипертензия встречается двух типов, в зависимости от причины ее возникновения.
Первичная или идиопатическая
Этиология заболевания до сих пор точно не установлена, а форма патологии довольно редко встречается. Выраженная идиопатическая гипертензия впервые диагностируется у новорожденных детей, имея наследственную форму. Передаться патология может не только по прямой линии от матери или отца, но также от бабушек, дедушек или даже прабабушек и прадедушек.
Во время диагностики у малышей с подобным диагнозом обнаруживаются атеросклеротические изменения в полости легочной артерии и повышение массы правого сердечного желудочка. Если ребенку или взрослому человеку, у которого впервые развился синдром легочной гипертензии не оказать помощь сразу, он останется инвалидом, а полное игнорирование симптоматики может привести к смерти больного.
Вторичная
Развивается чаще у взрослых людей на фоне сопутствующих заболеваний. Вторичная легочная гипертензия наблюдается при патологиях, протекающих на фоне недостаточного функционирования левого желудочка, ВИЧ-инфекции и пороков сердца врожденной этиологии. Риск развития заболевания повышается для людей с патологиями соединительной ткани – красной волчанкой, системной склеродермией.
При приобретенных пороках сердца, после перенесения тромбоэмболии в полость легочной артерии также высок риск появления признаков повышения кровяного давления в сосудистом русле артерий легкого. При заболеваниях легких патология также может проявиться, но обычно не достигает запущенной степени. Потенциальную опасность представляют собой те состояния, при которых повышается риск развития гипертензии легких.
Это прием препаратов определенных лекарственных групп (Аминорекс, Амфетамины, Кокаин, Фенфлюрамин, Химиотерапевтические средства), менее опасными в этом плане считаются оральные контрацептивы, антидепрессанты, препараты эстрогена. Заболевания, при которых увеличиваются шансы заболеть легочной гипертензией – это ВИЧ-инфекция, наличие врожденных шунтов, располагающихся между системными и легочными капиллярами, тяжелые болезни щитовидки и печени, генетические мутации и нарушения метаболизма.
Классификация и степени развития
Повышение кровяного давления в полости легочной артерии делится на несколько степеней развития:
- Первая, незначительная степень легочной гипертензии диагностируется при показателях 30–35 мм ртутного столба артериального давления в легких, если они фиксируются в состоянии покоя. При невыраженных физических нагрузках показатели увеличиваются. Первая степень также называется лабильной.
- Вторая степень, или умеренная легочная гипертензия, отличается стабильным повышением показателей артериального давления на фоне начальных повреждений капилляров склеротического характера в легких и увеличением правого желудочка сердца. Она называется стабильной.
- Третья, высокая или необратимая, степень гипертензии легких характеризуется развитием гипертрофии правого сердечного желудочка и его недостаточности, а атеросклеротические изменения диагностируются уже по всей продолжительности ветвей артерий и ствола легких.

Если систолической давление колеблется в промежутке между 25 и 50 мм ртутного столба, то диагностируют 1 степень гипертензии легких, заболевание 2 степени проявляется показателями 51–75 мм ртутного столба. Третья степень характеризуется повышением отметки до 76–110 мм ртутного столба, а четвертая протекает при 111 мм и выше. Чтобы определить тяжесть заболевания, используется следующая классификация пациентов с диагностированной недостаточностью кровообращения в легких и сердце:
- I класс – у таких пациентов диагностируется легочная гипертензия 1 степени, физическая активность у них не нарушена, при обычных нагрузках отсутствуют симптомы в виде головокружения, слабости, болезненности в груди и нарушений дыхания (одышки).
- II класс – при умеренном гипертензивном легочном синдроме пациенты в состоянии покоя дискомфорта не ощущают, а при незначительных физических нагрузках испытывают повышенную утомляемость, у них кружится голова, колет за грудиной, появляется одышка.
- III класс – у пациентов значительно нарушается привычная активность, процесс сопровождается усилением перечисленных выше признаков.
- IV класс – все перечисленные признаки болезни возникают даже в состоянии покоя, а при незначительных физических нагрузках становятся ярко выраженными.
Что такое гипертензия легких и каковы ее степени, теперь стало понятно. Далее нужно рассказать о характерной симптоматике заболевания.
Симптомы
Отличие на разных стадиях проявлений болезни не всегда понятны пациенту, ведь начало развития патологии (стадия компенсации) может протекать совершенно бессимптомно. Начальные признаки патологии отмечаются во время повышения давления в полости артерии легких в два раза больше, нежели при физиологической норме. Симптоматика болезни мало специфична, поэтому врач может сразу не поставить верный диагноз, оценивая субъективные жалобы пациента.
Основные жалобы при развитии легочной гипертензии следующие:
- снижение работоспособности, слабость, утомляемость;
- одышка, которая на начальных стадиях болезни появляется при умеренных и сильных физических нагрузках, а затем и в спокойном состоянии;
- болевой синдром за грудиной, в области сердца, проявляющийся постоянно (он вызывается относительной коронарной недостаточностью);
- головокружение и обморочные состояния (проявляются на начальных стадиях болезни ввиду гипоксии головного мозга);
- болезненность в районе печени;
- отечность кожных покровов в области голеней и стоп;
- изменение тембра голоса – он становится хриплым;
- кровохарканье – на последних стадиях легочной гипертензии.
На всех стадиях заболевания у пациентов отмечается тахикардия – это учащение ритма сердечных сокращений из-за развивающейся сердечной недостаточности. Уровень кислорода снижается и организм пытается обеспечить им внутренние органы благодаря учащению пульса. Отечность нижних конечностей сопровождается посинением (цианозом) кожных покровов.
Такие симптомы объясняются нарастающей недостаточностью правого сердечного желудочка и застоем крови в большом круге кровообращения. Из-за большого количества скопившихся в кишечнике газов пациент жалуется на метеоризм, тошноту и боль в эпигастрии. Кровохарканье – признак, отличающий последние стадии болезни и зачастую свидетельствует о высоком риске летального исхода.

Тяжесть и болевые ощущения справа под ребрами проявляется по причине увеличения и растяжения ее капсулы
Диагностика
Обычно пациенты, у которых легочная гипертензия протекает бессимптомно, приходят к докторам с жалобами на гипертонию, одышку, слабость и плохое самочувствие. Коварство заболевания в том, что его часто удается обнаружить лишь на второй-третьей стадии, когда симптоматика становится ярко выраженной. При осмотре у пациента обнаруживается посинение кожи наряду с отечностью ног, а при усугублении ситуации и его длительном течении изменяется форма фаланг пальцев. Они приобретают форму барабанных палочек, а ноги похожи на часовые стеклышки.
С этой целью проводится целый ряд исследований, включающий:
- ЭКГ – требуется для определения гипертрофии правого сердечного желудочка;
- эхокардиография – на УЗИ сердца определяется скорость прохождения крови по системе артерий легкого, проводится осмотр сосудов и сердечных полостей, также ультразвуковое исследование подтверждает увеличение правого желудочка сердца и правого предсердия, которые указывают на повышение кровяного давления в легочной артерии;
- рентгенографическое обследование легких – на снимке определяется выбухание основного ствола легочной артерии, крупные вены фиксируются расширенными, а мелкие сосуды суженными, что подтверждает одновременное протекание легочного гипертензивного синдрома наряду с другими патологиями сердца;
- компьютерная томография – снимки органов грудной клетки проводятся послойно, на них показаны расширенные артерии легких и сопутствующие признаки болезней легких и сердца;
- катетеризация артерии легких и правого сердечного отдела – самый надежный метод диагностики, с помощью которого удается поставить диагноз и вынести предварительный прогноз. Для определения показателей легочного давления к правым сердечным отделам подводится зонд – с его помощью фиксируют давление в легочных артериях и правом желудочке. Методика не имеет побочных эффектов и относится к группе малоинвазивных;
- ангиопульмонография – обследование капилляров легких при помощи контрастной рентгенографии. Во время процедуры определяется рисунок капилляров в системе легочного кровотока (проводится при обеспечении специальным оборудованием и под контролем специалистов, поскольку введение контраста иногда провоцирует легочно-гипертонический криз).
Чтобы обнаружить дополнительные причины, спровоцировавшие развитие гипертензии легких, проводят дополнительные диагностические процедуры. Это исследование функции легких, серологические тесты, перфузионно-вентиляционное сканирование, полисомнография, анализ на ВИЧ. На наследственную этиологию болезни могут указывать случаи смерти членов семьи, которые казались относительно здоровыми. Первичная патология требует участия врача генетика, чтобы информировать остальных членов семьи о риске наследственного развития болезни. Им даются рекомендации пройти обследование путем эхокардиографии.

Если в ходе обследования был выставлен диагноз гипертензии легких, исследуется семейный анамнез больного для обнаружения возможной передачи заболевания генным путем
Лечение
На начальных стадиях лечение легочной гипертензии предполагает немедикаментозные способы терапии:
- снижение количества поваренной соли, употребляемой в пищу и уменьшение объема выпиваемой жидкости до 1–1,5 литров в сутки;
- кислородотерапия – проводится для насыщения крови кислородом и очищения ее от скопления кислот, восстановления нормальной работы всех отделов нервной системы, разрыва цепочки в механизме патологии;
- дозирование физических нагрузок таким образом, чтобы они не провоцировали обморочных состояний, головокружений, болей за грудиной;
- исключение пребывания на больших высотах (более 1000 метров).
Прогноз в случае начальных признаков гипертензии может быть благоприятным, если пациент следует всем рекомендациям врача и регулярно проходит обследования для контроля состояния здоровья в динамике, лечится доступными народными средствами.
Медикаментозная терапия
Лечение гипертензии легких медикаментозными способами проводится с применением следующих групп лекарств:
- Антагонисты кальция – изменяют частоту сокращений сердца, устраняют спазмы в малом кругу кровообращения, расслабляют мускулы бронхов и повышают устойчивость мышцы сердца к недостатку кислорода.
- Диуретики – с помощью этой группы препаратов удается вывести из организма лишнюю жидкость и снизить показатели давления (проводят, контролируя вязкость крови и электролитный состав).
- Ингибиторы АПФ – предназначены для снижения давления, расширения капилляров и снижения нагрузки на сердечную мышцу.
- Антикоагулянты прямого и непрямого действия. Первая группа препятствует образование фибрина в крови и предупреждает формирование сгустков в капиллярах. Вторая группа снижает показатели свертываемости крови.
- Антагонисты рецепторов эндотелина – препараты, которые обладают мощным сосудорасширяющим действием.
- Бронходилататоры – препараты для улучшения вентиляции легких и проходимости бронхов. Назначаются при состояниях, сопровождающихся спазмом бронхов, например, при бронхиальной астме.
- Простагландины – препараты, расширяющие сосуды, препятствующие слипанию эритроцитов и тромбоцитов в крови, замедляющие формирование соединительной ткани, уменьшающие повреждение эндотелиальных клеток.
По показаниям назначают также антибиотики (если диагностирована легочная инфекция), антиагреганты (ацетилсалициловая кислота), нитраты. Проводятся курсы ингаляций оксида азота по несколько часов в сутки в течение 2–3 недель подряд для расширения сосудов. Остальные препараты для лечения гипертензии легких, которые могут потребоваться, назначаются специалистами при оценке клинической симптоматики.
Хирургические методы
Оперативное вмешательство рекомендуется пациентам, у которых отсутствуют положительные сдвиги в состоянии здоровья при получаемом консервативном лечении. Среди хирургических способов лечения выделяются:
- тромбэндартерэктомия – удаление из полости сосудов кровяных сгустков;
- предсердная септостомия – между двумя предсердиями (правым и левым) создается искусственное отверстие, при помощи которого удается нормализовать давление в правом предсердии;
- трансплантация легких или сочетания сердца и легких – применяется при тяжелом состоянии пациента, когда у него развились признаки недостаточности сердечных клапанов, чрезмерная гипертрофия сердечной мышцы, высокая легочная гипертензия.

Трансплантация легкого проводится только в крайних случаях по строгих показаниях
Проводить лечение медикаментозным или хирургическим путем нужно обязательно, поскольку легочная гипертензия грозит опасными для жизни осложнениями – это тромбоз легочных артерий, гипертонические кризы в системе легочной артерии, нарушение ритма сердечных сокращений и развитие тяжелой недостаточности. При отсутствии должной терапии пациенту грозит летальный исход, особенно в запущенных случаях заболевания.
Чтобы снизить риск развития гипертензивного синдрома, необходимо отказаться от вредных привычек, исключить психоэмоциональные нагрузки, лечить хронические заболевания сердца, сосудов и легких. Пациентам, у которых диагностирована начальная стадия болезни, рекомендуется регулярно заниматься спортом легкой интенсивности (ходить пешком, плавать, заниматься йогой, если эти нагрузки переносятся хорошо), устранять признаки сопутствующих заболеваний. Также с диагнозом легочная гипертензия человек должен состоять на учете у кардиолога и пульмонолога для предупреждения обострений и своевременного начала лечения.
Легочная гипертензия: симптомы и лечение

Легочная гипертензия – это заболевание сердечно-сосудистой системы, характеризующееся высоким кровяным давлением в легочной артерии. Давление повышается из-за сужения стенок артерий, ведущих от сердца к легким. Из-за этого сердце вынуждено работать интенсивнее, чтобы перекачивать кровь через легкие. Дополнительное усилие в конечном итоге приводит к ослаблению сердечной мышцы и развитию серьезной сердечной недостаточности.
Легочная гипертензия может быть опасной для жизни. Хотя некоторые ее виды неизлечимы, при своевременной диагностике лечение легочной гипертензии уменьшает проявление симптомов и улучшает качество жизни.
Код легочной гипертензии по МКБ 10 – I27.0.
Симптомы легочной гипертензии
Признаки легочной гипертензии появляются медленно. Их можно не замечать месяцами или даже годами. Симптомы усиливаются (или проявляются ярче) по мере прогрессирования болезни. Они включают:
- одышку, сначала во время физических нагрузок, а затем и в состоянии покоя;
- усталость;
- головокружение;
- обмороки;
- давление или боль в груди;
- отек лодыжек, ног и, в конечном итоге, брюшной полости (асцит);
- синюшный цвет губ и кожи (цианоз);
- учащенный пульс и сердцебиение.
Степени легочной гипертензии
В зависимости от стадии развития заболевания, выделяют его степени.
- Легочная гипертензия 1 степени. Клинические проявления отсутствуют, физические нагрузки переносятся хорошо, но на некоторых участках легочной артерии есть признаки нарушения кровообращения, которые можно обнаружить только при специальном обследовании.
- Легочная гипертензия 2 степени. Физические нагрузки начинают приносить дискомфорт. Беспокоит одышка, слабость, головокружение. В состоянии покоя самочувствие нормальное.
- Легочная гипертензия 3 степени. Даже легкая физическая нагрузка причиняет сильный дискомфорт.
- Легочная гипертензия 4 степени. Все симптомы легочной гипертензии ощущаются даже в состоянии покоя, человек не может вести привычный образ жизни.
Причины легочной гипертензии
Легочная гипертензия подразделяется на пять групп в зависимости от причины.
Группа 1: легочная артериальная гипертензия.
- Неизвестная причина (идиопатическая легочная артериальная гипертензия).
- Генетическая мутация (наследственная легочная артериальная гипертензия).
- Употребление некоторых рецептурных диетических препаратов или запрещенных препаратов.
- Проблемы с сердцем с рождения (врожденный порок сердца).
- Другие состояния, такие как заболевания соединительной ткани (склеродермия, волчанка и др.), ВИЧ-инфекция или хроническое заболевание печени (цирроз).
Группа 2: легочная гипертензия, вызванная левосторонним пороком сердца.
- Левостороннее заболевание сердечного клапана.
- Отказ нижней левой камеры сердца (левого желудочка).
Группа 3: легочная гипертензия, вызванная заболеванием легких.
- Хроническая обструктивная болезнь легких.
- Легочный фиброз.
- Обструктивное апноэ во сне.
- Длительное пребывание на большой высоте у людей, которые подвержены более высокому риску легочной гипертензии.
Группа 4: тромбоэмболическая легочная гипертензия, вызванная хроническими тромбами.
- Хронические тромбы в легких (легочная эмболия).
- Другие нарушения свертывания крови.
Группа 5: вторичная легочная гипертензия, вызванная другими заболеваниями.
- Заболевания крови.
- Воспалительные заболевания.
- Нарушения обмена веществ, включая болезнь накопления гликогена.
- Заболевания почек.
- Опухоли, давящие на легочные артерии.
- Синдром Эйзенменгера.
Легочная гипертензия у детей может быть всех вышеописанных форм. Однако наиболее часто у них встречается легочная артериальная гипертензия, развившаяся вследствие пороков сердца и идиопатическая легочная гипертензия.
Факторы риска
По мере взросления увеличивается риск развития хронической легочной гипертензии. Заболевание чаще диагностируется у людей в возрасте от 30 до 60 лет. Однако идиопатическая форма чаще встречается у молодых людей.
Другие факторы, которые могут повысить риск легочной гипертензии, включают:
- семейную историю болезни;
- лишний вес;
- нарушения свертываемости крови или наличие тромбов в легких в семейном анамнезе;
- воздействие асбеста;
- генетические нарушения, в том числе врожденные пороки сердца;
- жизнь на большой высоте;
- использование некоторых препаратов для снижения веса;
- употребление запрещенных и наркотических средств;
- использование селективных ингибиторов обратного захвата серотонина, используемых для лечения депрессии и тревоги.
Диагностика легочной гипертензии
Легочную гипертензию сложно диагностировать на ранней стадии, поэтому ее редко выявляют при обычном медицинском осмотре. Даже симптомы более поздней стадии легочной гипертензии часто схожи с другими заболеваниями сердца и легких.
Врач проводит медицинский осмотр и задает вопросы о медицинском и семейном анамнезе. После чего назначаются медицинские исследования, которые помогут поставить диагноз “легочная гипертензия” и определить ее причину. Тесты на легочную гипертензию могут включать:
- анализы крови;
- рентгенограмму грудной клетки;
- электрокардиограмму (ЭКГ);
- эхокардиограмму (иногда во время тренировки на велотренажере или беговой дорожке);
- катетеризацию правых отделов сердца;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ);
- тест легочной функции (измеряет, сколько воздуха могут удерживать легкие, а также поток воздуха в легкие и из них);
- полисомнограмму (во время сна);
- гистологическое исследование биопсийного материала открытого легкого;
- генетические тесты (если результат теста положительный, врач может порекомендовать пройти обследование и другим членам семьи).
Лечение легочной гипертензии
На современном этапе развития медицинской науки уже разработаны эффективные фармакологические методы контроля легочной гипертензии. Главное – вовремя назначить лечение, потому как при декомпенсации препараты не эффективны.
Лекарства от легочной гипертензии нет, но врачи могут назначить лечение, которое поможет максимально уменьшить симптомы и замедлить прогрессирование болезни.
Если легочная гипертензия вызвана другим заболеванием, необходимо, по возможности, устранить основную причину.
Рекомендации по лечению легочной гипертензии включают прием следующих медикаментов: расширители кровеносных сосудов (вазодилататоры), стимуляторы гуанилатциклазы, антагонисты рецепторов эндотелина, блокаторы кальциевых каналов, варфарин, диуретики.
Рекомендации врачей могут включать кислородную терапию для снижения легочной гипертензии. Врач может посоветовать вам чаще дышать чистым кислородом, особенно если вы живете на большой высоте или страдаете апноэ во сне. Некоторым людям с легочной гипертензией требуется постоянная кислородная терапия.
Если лекарства не помогают, рассматривается хирургический вариант лечения – операция на сердце. В этом случае хирург создает отверстие между верхней левой и правой камерами сердца (предсердиями), чтобы уменьшить давление в правой части сердца.
В некоторых случаях возможна трансплантация легкого или сердца-легкого, особенно для молодых людей, страдающих идиопатической легочной артериальной гипертензией.
В «Клинике уха, горла и носа» проводится лечение легочной гипертензии у взрослых и детей. Звоните для консультации или записывайтесь на прием к нашим пульмонологам.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно.
Легочная гипертензия: как не упустить время

Легочная гипертензия – это группа заболеваний, которые характеризуются повышением давления легочной артерии. Постепенно прогрессирующая патология опасна осложнениями, одним из которых является сердечная недостаточность и, как следствие, смерть пациента. Практически бессимптомное развитие ЛГ на начальных стадиях приводит к тому, что примерно в 80% случаев диагностировать заболевание удается только после того, как изменения стали критическими.

Как выявить заболевание на ранних этапах, выстроить его терапию современными средствами и тем самым значительно продлить жизнь пациента, порталу Medvestnik.ru рассказала доцент кафедры пульмонологии Первого МГМУ им И.М. Сеченова Минздрава России, зав. лабораторией интенсивной терапии и дыхательной недостаточности НИИ пульмонологии ФМБА России Наталья Царева.
– Наталья Анатольевна, какие формы включает данная группа заболеваний?
– Клиническая классификация легочной гипертензии менялась на протяжении многих лет. Cегодня на основании сходства патогенетических особенностей, клинической картины и подходов к лечению выделено пять групп: легочная артериальная гипертензия (ЛАГ), включающая идиопатическую и другие формы; ЛГ вследствие патологии левых отделов сердца; ЛГ, ассоциированная с патологией дыхательной системы и/или гипоксией; хроническая тромбоэмболическая ЛГ и другие обструкции легочной артерии; ЛГ с неясными и/или многофакторными механизмами.
– Учитывая такое многообразие причин, каким образом диагностируется заболевание?
– Мы всегда говорим, что легочная гипертензия – патология, которая требует постановки диагноза в экспертном центре. Это больные, которые требуют большой и сложной диагностической программы, иногда консультаций многих специалистов. Поэтому этим сложно заниматься в одиночку участковым докторам, вести таких пациентов должна мультидисциплинарная команда – кардиологи, пульмонологи, ревматологи как три основных специалиста. Еще, безусловно, кардиохирурги и реаниматологи, иногда генетики, когда прослеживаются семейные или наследственные формы.
Распознать на ранних стадиях болезнь достаточно трудно, потому что самый главный симптом – одышка – это такой неспецифический симптом, который может развиваться при очень многих болезнях. Почему и пациенты часто ходят между кардиологами, пульмонологами, другими специалистами по системным заболеваниям, прежде чем получить диагноз. Одышка всегда заставляет нас в первую очередь заподозрить болезнь сердца либо легких, но ответ дает более углубленное исследование.
– Кто входит в группы риска?
– Дело в том, что группы риска как таковые довольно сложно определить. Это больные, которые уже имеют заболевания, вследствие которых развивается ЛГ. Конечно, на первом месте стоит тромбоэмболия легочной артерии. Также, например, это больные с тяжелыми заболеваниями легких, с нарушением газообмена, гипоксией, что со временем может приводить к формированию легочной гипертензии.
Что касается идиопатической легочной гипертензии, она встречается у пациентов молодого возраста и не имеет четких причин. В ходе недавних исследований удалось выявить гены, которые кодируют легочную гипертензию. На первом этапе заподозрить болезнь бывает очень сложно, поэтому пристальное внимание необходимо обращать на молодых людей, жалующихся на одышку при отсутствии явных хронических заболеваний, и тщательно разбираться, откуда она взялась. Частота встречаемости идиопатической легочной гипертензии – от 5 до 6 случаев на 1 млн населения в год, это достаточно редкая патология. В 2013 году она была причислена к разряду орфанных, редких заболеваний. И это очень большой плюс, потому что дает право пациентам на бесплатное получение препаратов, которые стоят достаточно дорого.
А в целом возрастной диапазон пациентов с ЛГ достаточно велик, включая людей от 18 до 40–45 лет, то есть это люди работоспособные, востребованные в обществе. Поэтому мы боремся за то, чтобы как можно раньше выявлять заболевание, ставить диагноз и начинать лечение.
– Каковы сегодня подходы в терапии легочной гипертензии? Какая часть больных обеспечена необходимыми препаратами в полном объеме?
– Терапия должна назначаться как можно раньше, пациент сразу должен получать специфическую терапию. Тяжелому пациенту часто назначается не один, а два-три препарата. Нужно как можно быстрее схватить болезнь и начать лечение, а потом уже пересматривать его схему. Хотя в реалиях происходит по-разному. Например, что касается идиопатической легочной гипертензии, то практически все пациенты обеспечены лекарственной терапией в соответствии с рекомендациями экспертов и стандартами. То же можно сказать и о пациентах с хронической тромбоэмболической ЛГ.
Относительно регионального обеспечения, в Москве, например, ситуация относительно благополучная: у нас все пациенты получают назначенные препараты, некоторые – даже препараты из различных групп, одновременно два и даже три. Слава богу, тут никаких перебоев и проблем нет. Что касается в целом России, то ситуация очень разная. В регионах из-за недостаточного финансирования иногда складывается сложная обстановка с обеспечением лекарствами. Где-то пациенты быстро получают требуемые препараты, причем именно те препараты, которые рекомендует экспертный центр, в каких-то регионах приходится их заменять другими.
Этот вопрос уже неоднократно поднимался. Наверное, поможет принятие закона о праве пациента, который имеет диагноз, подтвержденный в экспертном центре, и рекомендации экспертов по приему лекарств, получать необходимые лекарства вне зависимости от места проживания.
– Если проблема ЛГ столь актуальна, должны ли применяться методики массового профилактического обследования граждан из групп риска?
– В российских клинических рекомендациях, которые мы с коллегами подготовили (они датированы 2016 годом, но вышли в свет в январе 2017 года), прописано, что пациентам с одышкой помимо электрокардиографии обязательно проводится эхокардиография. Это достаточно надежный скрининговый метод, который позволяет если не поставить диагноз, то точно заподозрить повышение давления в легочной артерии и направить человека в специализированный центр, где им будут предметно заниматься специалисты.
Нам часто звонят коллеги: посмотрите пациента, вроде здоров, есть только жалобы на одышку, сделали эхо и обнаружили повышение давления в легочной артерии. Такого пациента берем на заметку и начинаем обследовать по программе ЛГ. Еще раз подчеркиваю, выявить ЛГ непросто, нужен большой вклад в обучение докторов, чтобы они могли вовремя заподозрить патологию и начали действовать в нужном алгоритме. Но, подчеркну, ситуация меняется, врачи теперь лучше осведомлены. Как я всегда говорю, пусть лучше будет гипердиагностика, чем упущенное для пациента время. Пусть лучше мы посмотрим больного и скажем, что можно жить спокойно. Лучше перестраховаться, чем пропустить этих пациентов.
– Можно ли утверждать, что при оказании надлежащей помощи многие пациенты с ЛГ проживут значительно дольше?
– Несмотря на то, что диагноз жизнеугрожающий, при назначении и получении лечения пациенты возвращаются к нормальной жизни. Лечение влияет не только на продолжительность жизни, но и на качество: уменьшается одышка, появляется мобильность, возможность обслуживать себя самостоятельно, работать, учиться, в общем, вести практически нормальный образ жизни.
Лет 8–10 назад продолжительность жизни пациентов с ЛГ составляла около 5 лет со времени постановки диагноза. В последние годы появились новые препараты, продолжительность жизни наших больных растет. Как нам сообщают наши коллеги – кардиологи, уже есть такие, которые наблюдаются и успешно лечатся на протяжении 15–17 лет. Поэтому мы надеемся донести до коллег информацию: ранняя диагностика и раннее назначение препаратов совершенно меняет течение болезни, прогноз, и продлевает пациентам жизнь.
Легочная гипертензия
Легочная гипертензия – угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Малосимптомное течение компенсированной легочной гипертензии приводит к тому, что она нередко диагностируется лишь в тяжелых стадиях, когда у пациентов возникают нарушения сердечного ритма, гипертонические кризы, кровохарканье, приступы отека легких. В лечении легочной гипертензии применяют вазодилататоры, дезагреганты, антикоагулянты, кислородные ингаляции, мочегонные средства.
МКБ-10
Общие сведения
Легочная гипертензия – угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Критериями диагностики легочной гипертензии служат показатели среднего давления в легочной артерии свыше 25 мм рт. ст. в состоянии покоя (при норме 9–16 мм рт. ст.) и свыше 50 мм рт. ст. при нагрузке. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Различают первичную легочную гипертензию (как самостоятельное заболевание) и вторичную (как осложненный вариант течения болезней органов дыхания и кровообращения).

Причины
Достоверные причины развития легочной гипертензии не определены. Первичная легочная гипертензия является редким заболеванием с неизвестной этиологией. Предполагается, что к ее возникновению имеют отношение такие факторы, как аутоиммунные заболевания (системная красная волчанка, склеродермия, ревматоидный артрит), семейный анамнез, прием оральной контрацепции.
В развитии вторичной легочной гипертензии могут играть роль многие заболевания и пороки сердца, сосудов и легких. Наиболее часто вторичная легочная гипертензия является следствием застойной сердечной недостаточности, митрального стеноза, дефекта межпредсердной перегородки, хронических обструктивных заболеваний легких, тромбоза легочных вен и ветвей легочной артерии, гиповентиляции легких, ИБС, миокардита, цирроза печени и др. Считается, что риск развития легочной гипертензии более высок у ВИЧ-инфицированных пациентов, наркоманов, людей, принимающих препараты для подавления аппетита. По-разному каждое из этих состояний может вызывать повышение кровяного давления в легочной артерии.
Патогенез
Развитию легочной гипертензии предшествует постепенное сужение просвета мелких и средних сосудистых ветвей системы легочной артерии (капилляров, артериол) вследствие утолщения внутренней сосудистой оболочки – эндотелия. При тяжелой степени поражения легочной артерии возможна воспалительная деструкция мышечного слоя сосудистой стенки. Повреждение стенок сосудов приводит к развитию хронического тромбоза и сосудистой облитерации.
Перечисленные изменения в сосудистом русле легочной артерии вызывают прогрессирующее повышение внутрисосудистого давления, т. е. легочную гипертензию. Постоянно повышенное кровяное давление в русле легочной артерии увеличивает нагрузку на правый желудочек, вызывая гипертрофию его стенок. Прогрессирование легочной гипертензии приводит к снижению сократительной способности правого желудочка и его декомпенсации – развивается правожелудочковая сердечная недостаточность (легочное сердце).
Классификация
Для определения тяжести легочной гипертензии выделяют 4 класса пациентов с недостаточностью сердечно-легочного кровообращения.
- I класс – пациенты с легочной гипертензией без нарушения физической активности. Обычные нагрузки не вызывают появления головокружения, одышки, болей в грудной клетке, слабости.
- II класс – пациенты с легочной гипертензией, вызывающей незначительное нарушение физической активности. Состояние покоя не вызывает дискомфорта, однако, привычная физическая нагрузка сопровождается головокружением, одышкой, болями в грудной клетке, слабостью.
- III класс – пациенты с легочной гипертензией, вызывающей значительное нарушение физической активности. Незначительная физическая нагрузка сопровождается появлением головокружения, одышки, болей в грудной клетке, слабости.
- IV класс – пациенты с легочной гипертензией, сопровождающейся выраженными головокружением, одышкой, болями в грудной клетке, слабостью при минимальной нагрузке и даже в состоянии покоя.
Симптомы легочной гипертензии
В стадии компенсации легочная гипертензия может протекать бессимптомно, поэтому часто заболевание диагностируется в тяжелых формах. Начальные проявления легочной гипертензии отмечаются при повышении давления в системе легочной артерии в 2 и более раза по сравнению с физиологической нормой.
С развитием легочной гипертензии появляются необъяснимая одышка, похудание, утомляемость при физической активности, сердцебиение, кашель, охриплость голоса. Относительно рано в клинике легочной гипертензии могут наблюдаться головокружение и обморочные состояния вследствие нарушения сердечного ритма или развития острой гипоксии мозга. Более поздними проявлениями легочной гипертензии служат кровохарканье, загрудинная боль, отеки голеней и стоп, боли в области печени.
Малоспецифичность симптомов легочной гипертензии не позволяет поставить диагноз на основании субъективных жалоб. Наиболее частым осложнением легочной гипертензии служит правожелудочковая сердечная недостаточность, сопровождающаяся нарушением ритма – мерцательной аритмией. В тяжелых стадиях легочной гипертензии развиваются тромбозы артериол легких.
Осложнения
При легочной гипертензии в сосудистом русле легочной артерии могут возникать гипертонические кризы, проявляющиеся приступами отека легких: резким нарастанием удушья (чаще в ночное время), сильным кашлем с мокротой, кровохарканьем, выраженным общим цианозом, психомоторным возбуждением, набуханием и пульсацией шейных вен. Криз заканчивается выделением большого объема мочи светлого цвета и низкой плотности, непроизвольной дефекацией. При осложнениях легочной гипертензии возможен летальный исход вследствие острой или хронической сердечно-легочной недостаточности, а также тромбоэмболии легочной артерии.
Диагностика
Обычно пациенты, не знающие о своем заболевании, обращаются к врачу с жалобами на одышку. При осмотре пациента выявляется цианоз, а при длительном течении легочной гипертензии – деформация дистальных фаланг пальцев в форме «барабанных палочек», а ногтей — в виде «часовых стеклышек». При аускультации сердца определяется акцент II тона и его расщепление в проекции легочной артерии, при перкуссии – расширение границ легочной артерии.
Диагностика легочной гипертензии требует совместного участия кардиолога и пульмонолога. Для распознания легочной гипертензии необходимо проведение целого диагностического комплекса, включающего:
- ЭКГ – для выявления гипертрофии правых отделов сердца.
- Эхокардиографию – для осмотра сосудов и полостей сердца, определения скорости кровотока в системе легочной артерии.
- Компьютерную томографию – послойные снимки органов грудной клетки показывают увеличенные легочные артерии, а также сопутствующие легочной гипертензии заболевания сердца и легких.
- Рентгенографию легких – определяет выбухание главного ствола легочной артерии, расширение ее главных ветвей и сужение более мелких сосудов, позволяет косвенно подтвердить наличие легочной гипертензии при выявлении других заболеваний легких и сердца.
- Катетеризацию легочной артерии и правых отделов сердца – проводится с целью определения кровяного давления в легочной артерии. Является самым достоверным методом диагностики легочной гипертензии. Через прокол в яремной вене зонд подводится к правым отделам сердца и с помощью монитора давления на зонде определяется кровяное давление в правом желудочке и легочных артериях. Катетеризация сердца является малоинвазивной методикой, практически не сопряженной с риском осложнений.
- Ангиопульмонографию – рентгенконтрастное исследование сосудов легких с целью определения сосудистого рисунка в системе легочной артерии и сосудистого кровотока. Проводится в условиях специально оснащенной рентгеноперационной с соблюдением мер предосторожности, т. к. введение контрастного вещества может спровоцировать легочно-гипертонический криз.
Лечение легочной гипертензии
Основными целями в лечении легочной гипертензии являются: устранение ее причины, понижение кровяного давления в легочной артерии и предотвращение тромбообразования в легочных сосудах. В комплекс лечения пациентов с легочной гипертензией входит:
- Прием вазодилатирующих средств, расслабляющих гладкомышечный слой сосудов (празозин, гидралазин, нифедипин). Вазодилататоры эффективны на ранних стадиях развития легочной гипертензии до возникновения выраженных изменений артериол, их окклюзий и облитераций. В этой связи важное значение приобретает ранняя диагностика заболевания и установление этиологии легочной гипертензии.
- Прием дезагрегантов и антикоагулянтов непрямого действия, снижающих вязкость крови (ацетил-салициловой кислоты, дипиридамола и др.). При выраженном сгущении крови прибегают к кровопусканию. Оптимальным у пациентов с легочной гипертензий считается уровень гемоглобина крови до 170 г/л.
- Ингаляции кислорода как симптоматическую терапию при выраженной одышке и гипоксии.
- Прием мочегонных препаратов при легочной гипертензии, осложненной правожелудочковой недостаточностью.
- Трансплантация сердца и легких в крайне тяжелых случаях легочной гипертензии. Опыт подобных операций пока невелик, но свидетельствует об эффективности данной методики.
Прогноз и профилактика
Дальнейший прогноз при уже развившейся легочной гипертензии зависит от ее первопричины и уровня кровяного давления в легочной артерии. При хорошем отклике на проводимую терапию прогноз более благоприятен. Чем выше и стабильнее уровень давления в системе легочной артерии, тем хуже прогноз. При выраженных явлениях декомпенсации и уровне давления в легочной артерии более 50 мм рт.ст. значительная часть пациентов погибает в течение ближайших 5 лет. Прогностически крайне неблагоприятна первичная легочная гипертензия.
Профилактические мероприятия направлены на раннее выявление и активное лечение патологий, приводящих к легочной гипертензии.
4. Легочная гипертензия и легочное сердце в клинической практике/ Кароли Н.А., Ребров А.П.// Клиницист. – 2007.
Легочная гипертензия после тромбоэмболии

Хроническая тромбоэмболическая легочная гипертензия – форма легочной гипертензии, при которой хроническая закупорка крупных и средних ветвей легочных артерий приводят к прогрессирующему повышению легочного сосудистого сопротивления и давления в легочной артерии с нарушением функции правых отделов сердца и последующей сердечной недостаточности. Данный вариант является уникальной формой легочной гипертензии, поскольку она потенциально излечима с помощью хирургического лечения.
Диагноз тромбоэмболической легочной гипертензии чаще устанавливается в возрасте 45-60 лет. Средний возраст российских пациентов на момент установления диагноза по данным Национального регистра составляет 45,8 лет. Считается, что распространенность патологии в популяции среди женщин и мужчин равномерная. Заболевание неуклонно прогрессирует и при отсутствии полноценного лечения приводит к гибели пациентов в течение нескольких лет.
Лечение в Инновационном сосудистом центре
В нашей клинике лечение постэмболической легочной гипертензии проводистя эндоваскулярными методами – это балонная ангиопластика сужений легочных артерий. Подобный подход позволяет значительно снизить риск хирургического вмешательства (летальность при открытых операциях составляет около 10%), улучшить качество и продлить жизнь пациентов на длительный срок.
Проведению операции предшествует датальное обследование и дооперационная оценка, которая позволяет точно установить клиническую форму заболевания и возможности его эндоваскулярного лечения. Наша клиника является уникальным учреждением, выполняющим подобные вмешательства тяжелым больным с легочной гипертензией.
Причины и факторы риска
Основной причиной тромбоэмболической легочной гипертензии является тромботическая закупорка легочных артерий, которая возникает после эпизодов тромбоэмболии (отрыва тромбов) из вен конечностей или внутренних органов. Неодостаточное рассасывание тромботических масс в легочных артериях приводит к их постепенному зарастанию и изменениям всей системы легочного кровообращения. Развивается повышение давления в легочной артерии, развитие недостаточности правого желудочка, застою крови в венах и формированию тяжелой сердечной недостаточности.
Изменения легочных артерий при формировании легочной гипертензии можно условно разделить на два компонента. Первый компонент включает изменения крупных сосудов до уровня субсегментарных ветвей. Патологические поражения представлены в виде организованных тромбов, плотно прикрепленных к сосудистой стенке легочных артерий эластического типа. Они могут полностью закрывать просвет или образовать различные степени стеноза, сети и тяжи. Второй компонент- это изменения мелких легочных сосудов и микрососудистого русла.
Преобладание изменений в крупных артериях свидетельствует о “классической” – форме постэмболической легочной гипертензии, которые возможно эффективно лечить хирургическими методами. Доминирование второго компонента характерно для дистальной формы заболевания, которая считается неоперабельной.
Прогрессирование заболевания
Отеки нижних конечностей, асцит, снижение аппетита, выраженная слабость свидетельствуют о дисфункции правого желудочка, нарастании недостаточности трехстворчатого клапана. Для оценки динамики течения заболевания и эффективности проводимой терапии необходимо количественно оценивать толерантность к физическим нагрузкам (функциональный класс, тест 6-минутной ходьбы).
Функциональный резерв кровообращения постепенно снижается, что приводит к развитию осложнений в других органах и системах и постепенно ведет к неблагоприятному исходу.
Осложнения
Постепенно развивается сердечная недостаточность в большом круге кровообращения, которая проявляется увеличением печени и селезенки, значительным отеком нижних конечностей, накоплением жидкости в животе (асцит), которое может достигать очень больших степеней и вызывать дополнительные нарушения дыхания.
Крайняя степень правожелудочковой недостаточности приводит к скоплению жидкости во всех тканях и органах большого круга кровообращения (анасарка), постепенно развивается недостаточность функции внутренних органов (цирроз печени, почечная недостаточность).
Прогноз при легочной гипертензии
При отсутствии лечения прогноз заболевания неблагоприятный и зависит от степени легочной гипертензии. По данным зарубежных исследований десятилетняя выживаемость больных с неоперированной постэмболической легочной гипертензией составляет 5 – 20% и зависит от степени повышения давления в легочной артерии. Своевременное восстановление проходимости легочных артерий стабилизирует и улучшает состояние больных. У успешно оперированных пациентов прогноз соответствует среднему по популяции.
Преимущества лечения в клинике
Диагностика
 Жалобы и симптомы
Жалобы и симптомы
Одышка инспираторного характера выражена в различной степени: от минимальной, возникающей при интенсивной нагрузке,до имеющей место в покое и при незначительных усилиях. Она отмечается у 98% больных на момент установления диагноза легочной гипертензии. Как правило, с течением болезни одышка прогрессивно нарастает. Приступов удушья обычно не наблюдается.
Боли в груди отмечаются у 28% пациентов обычно имеют неопределенный характер: давящие, ноющие, колющие, сжимающие; без четкого начала, продолжительностью от нескольких минут до суток. У ряда пациентов могут появляться приступы напоминающие стенокардию, что может маскировать ишемическую болезнь сердца и даже острый инфаркт миокарда.
Головокружения и обмороки отмечаются у 10% больных с тромбоэмболической легочной гипертензией чаще всего после физической нагрузки.
Кашель отмечается у 38% больных. Он связан как с застойными явлениями, так и с присоединением воспалительных изменений в легких.
Кровохарканье наблюдается у 18% больных.
Функциональная классификация легочной гипертензии
отсутствует ограничение физической активности. Обычная физическая активность не вызывает появление одышки, слабости, боли в грудной клетке, головокружения
некоторое снижение физической активности. Обычная физическая активность сопровождается появлением одышки, слабости, боли в грудной клетке, головокружения
выраженное ограничение физической активности. Небольшая физическая активность вызывает появление одышки, слабости, боли в грудной клетке, головокружения
неспособность выполнять любую физическую нагрузку без вышеперечисленных клинических симптомов. Одышка или слабость могут присутствовать даже в покое, дискомфорт возрастает при минимальной нагрузке
Опрос и осмотр пациента
Следует выяснить были ли у пациента эпизоды тромбозов глубоких вен, внезапных отеков ног, тромбофлебиты. У многих больных прослеживается семейный анамнез внезапной смерти, сердечно-сосудистой патологии и повышенной наклонности к тромбообразованию.
Объективным доказательством перенесенной тромбоэмболии легочной артерии (ТЭЛА) становится совпадение по времени клиники тромбоза вен нижних конечностей и появления одышки. В ближайшие месяцы после ТЭЛА у больных можно выявить период, когда состояние остается стабильным и малосимптомным. Это связано с тем, что правый желудочек справляется с нагрузкой и позволяет сохранить хорошую переносимость физических нагрузок до момента развития прогрессирующего ремоделирования легочных сосудов. Практически единственным надежным доказательством перенесенной ТЭЛА могут стать данные перфузионной сцинтиграфии или компьютерной томографии легких, проведенной во время острого эпизода ТЭЛА.
При общем осмотре пациентов с ХТЭЛГ может определяться синюшность (цианоз). При развитии правожелудочковой сердечной недостаточности отмечаются набухшие шейные вены, увеличение печени, периферические отеки, водянка живота.
Неинвазивная диагностика
Электрокардиография(ЭКГ) выявляет признаки гипертрофии и перегрузки правого желудочка, дилатации и гипертрофии правого предсердия (p-pulmonale), отклонение электрической оси сердца вправо.
Рентгенография органов грудной клетки позволяет уточнить этиологию ЛГ: выявить интерстициальные заболевания легких, приобретенные и врожденные пороки сердца, а также судить о тяжести ЛГ. Основными рентгенологическими признаками ЛГ являются выбухание ствола и левой ветви легочной артерии, которые формируют в прямой проекции II дугу по левому контуру сердца, расширение корней легких, увеличение правых отделов сердца. У больных постэмболической легочной гипертензией можно выявить признаки, указывающие на наличие тромбов в крупных ветвях легочной артерии (ЛА)- расширение ствола и главных ветвей ЛА, симптом деформации и укорочения корня. Специфическим признаком является обеднение легочного рисунка в зоне нарушенного кровоснабжения.
Эхокардиография (ЭхоКГ) – УЗИ сердца считается наиболее ценным неинвазивным методом диагностики ЛГ, так как не только позволяет оценить уровень давления в легочной артерии, но и дает важную информацию о причине и осложнениях ЛГ. С помощью этого метода можно исключить поражения митрального, аортального клапанов, болезни миокарда, врожденные пороки сердца с шунтированием крови, приводящие к развитию ЛГ. К сожалению, метод не позволяет дифференцировать постэмболической легочной гипертензии от других форм прекапиллярной ЛГ. Исключение составляют редкие случаи наличия массивных тромбов в стволе и основных ветвях ЛА в непосредственной близости от бифуркации.
Установление клинического класса и верификация диагноза
Легочные функциональные тесты позволяют выявить обструктивные или рестриктивные изменения с целью дифференциальной диагностики ЛГ и уточнения тяжести поражения легких. Для больных характерно уменьшение диффузионной способности легких в отношении монооксида углерода (40-80% от нормы), небольшое или умеренное снижение легочных объемов, нормальное или незначительно сниженное PaO2 и обычно сниженное из-за альвеолярной гипервентиляции PaСO2.
Вентиляционно-перфузионная сцинтиграфия легких является методом скрининга для исключения хронической тромбоэмболии как причины легочной гипертензии. У больных после тромбоэмболии обнаруживаются дефекты перфузии в долевых и сегментарных зонах при отсутствии нарушений вентиляции. Перфузионная сцинтиграфия исторически стала одним из первых методов обнаружения дефектов перфузии легочной паренхимы при ТЭЛА. Изображения, получаемые при острой ТЭЛА и ХТЭЛГ, существенно различаются. Дефекты перфузии при острой ТЭЛА более четко очерчены и резко контрастируют с нормально функционирующей тканью. При ХТЭЛГ дефекты перфузии очерчены не четко и часто не соответствуют зоне кровоснабжения крупной легочной артерии.

Компьютерная томография и КТ-ангиопульмонография
КТ- картина хронической тромбоэмболии может быть представлена окклюзиями и стенозами легочных артерий, эксцентрическими дефектами наполнения вследствие наличия тромбов, в том числе реканализованных.КТ-ангиопульмонография проводится на спиральных компьютерных томографах в фазу прохождения контрастного вещества через легочное артериальное русло. Из методологических особенностей следует отметить, что исследование должно быть проведено с использованием не менее чем 8- спирального томографа, с минимальным шагом (не более 3 мм) и толщиной среза (не более 1мм). Тщательное сканирование должно охватить оба легких полностью – от верхушек до диафрагмальных синусов. Контрастное усиление правых отделов сердца и легочных артерий должно соответствовать или превышать степень контрастирования левых камер сердца и аорты. Выполнение второй, артериальной фазы сканирования рекомендуется всем больным старше 40 лет, особенно при наличии данных за артериальные тромбозы и ИБС в анамнезе. Современное программное обеспечение позволяет провести реконструкции изображений легочных артерий в любых плоскостях, построить проекции максимальной интенсивности и трехмерные изображения. В большинстве случаев для уточнения характера поражения достаточно проанализировать поперечные срезы с использованием программы просмотра изображений, что позволяет определить наличие изменений не только в долевых и в сегментарных ветвях, но и в ряде субсегментарных артерий. Патологические изменения помимо наличия “старого” тромботического материала могут включать локальные утолщения стенки сосуда, сужения в устье сосудов и на их протяжении, окклюзии, внутрисосудистые структуры в виде мембран и перемычек. При выявлении изменений в нескольких ветвях легочных артерий можно сделать вывод о высокой вероятности тромбоэмболического характера ЛГ. Важно отметить, что разрешающая способность современных КТ-сканеров ограничена и не позволяет определять очень тонкие мембранные и тяжистые структуры в просвете ЛА, особенно если размеры объекта не превышают 2-3 мм. В ряде случаев развивается кальцификация “старого” тромботического материала, и КТ может оказать неоценимую помощь в определении локализации кальциноза. КТ позволяет выявить не только стенотические изменения сосудов легких, но и нарушения перфузии легочной ткани по характеру контрастирования паренхимы. В некоторых случаях контрастирование паренхимы настолько неравномерно, что на сканах определяется мозаичное контрастирование. Четко выраженная мозаичность сегментов обычно свидетельствует о хорошем прогнозе оперативного лечения. Контрастирование исключительно прикорневых зон не является истинной мозаичностью и нередко наблюдается при микрососудистых формах ЛГ. Обеспечивая детальное изображение легочной паренхимы, КТ позволяет диагностировать и другие заболевания легких. Помимо состояния артериального русла, КТ может дать исчерпывающую информацию обо всех внутригрудных структурах, что важно для подтверждения диагноза и построения плана оперативного лечения. Перед выполнением операции следует учитывать состояние легочной паренхимы, бронхиального дерева, легочных вен.
Основными задачами ангиографической диагностики являются определение степени тяжести легочной гипертензии, уточнение характера поражения легочного русла посредством ангиопульмонографии, выявление/исключение коронарной болезни. Проведение катетеризации в изолированном виде без качественной ангиопульмонографии у больного с четкими признаками ХТЭЛГ нецелесообразно. Это исследование должно дать четкую информацию врачам для решения вопроса об операбельности больного и тяжести его состояния. Гемодинамическими критериями постэмболической легочной гипертензии, выявляемыми при катетеризации правых отделов сердца, являются: среднее давление в легочной артерии (ДЛА) выше 25 мм рт. ст., давление заклинивания легочной артерии (ДЗЛА) ≤ 15 мм рт. ст., ЛСС > 2 ЕД. по Вуду (160 дин. сек см- 5 ) при наличии множественных стенозирующих и/или окклюзирующих поражений ветвей легочной артерии различного калибра.