Реактивный артрит
Реактивный артрит – заболевание, при котором воспаление суставов возникает вследствие появления или скрытного существования в организме некоторых инфекций.
Реактивным артритом болеют чаще всего молодые мужчины в возрасте 20–40 лет. Несколько реже болеют молодые женщины, еще реже – подростки и пожилые люди.
Одной из разновидностей реактивного артрита в какой-то мере можно считать ревматизм (он ведь возникает вследствие перенесенной инфекции).
Но если ревматизм провоцируется стрептококковой инфекцией носоглотки, то классический реактивный артрит развивается после перенесенных носоглоточных инфекций (ангины, гриппа, ОРЗ) очень редко – хотя такое тоже случается.
Гораздо чаще реактивный артрит бывает следствием скрытых половых инфекций или инфекционно-воспалительных заболеваний кишечника. Причем примерно в половине случаев развитию реактивного артрита способствуют «популярные» нынче хламидии.
Развитие и симптомы реактивного артрита
Попав через так называемые «ворота» (половые пути, кишечник или носоглотку) внутрь организма, инфекция может «ударить» по различным органам или тканям, в том числе и по суставам.
И хотя долгое время считалось, что микробы при реактивном артрите в сустав не попадают, недавно ученые выяснили, что это не совсем так.
С помощью новейших чувствительных методов исследований удалось обнаружить в воспаленных суставах составные части микроорганизмов и даже живых возбудителей.
Как теперь представляется врачам, присутствие патогенных микроорганизмов или их частей является мощнейшим раздражителем для иммунной системы.
В ответ на раздражение иммунные клетки начинают атаковать не только чужеродных микробов, «вошедших» в организм, но и те клетки своих же суставов, которые соприкасались с возбудителем инфекции.
И спустя 1–4 недели после перенесенной кишечной, мочеполовой или носоглоточной инфекции происходит воспаление одного, реже двух или трех суставов.
При этом чаще первыми поражаются суставы ног: сустав большого пальца или соседний с ним второй палец стопы, коленные или голеностопные суставы.
Иногда заболевание «стартует» с воспаления пяточных либо ахилловых сухожилий. В этих случаях первыми симптомами болезни могут стать боли под пяткой, усиливающиеся при ходьбе, или ахиллобурсит – характерное припухание ахиллового сухожилия, при котором оно приобретает веретенообразную форму.
Суставы рук поражаются «реактивным» воспалением гораздо реже. Но если воспаление все-таки доходит до рук, то здесь чаще всего страдают локтевые или лучезапястные суставы.
Воспаление суставов при реактивном артрите сопровождается их опуханием и ночными болями. Кожа непосредственно над суставом становится горячей на ощупь. Нередко суставы краснеют или приобретают багрово-синюшную окраску.
В ряде случаев воспаление суставов сочетается с конъюнктивитом (покраснением глаз и ощущением песка в глазах). У некоторых больных во рту появляются единичные болезненные или безболезненные язвочки. Иногда повышается температура тела и возникают ознобы.
Если поражение глаз и суставов протекает на фоне уретрита (учащенного и болезненного мочеиспускания) или на фоне кишечных расстройств, то такая форма реактивного артрита носит название болезнь Рейтера — по имени автора, описавшего заболевание в 1916 г.
Болезнь Рейтера, как и обычная форма реактивного артрита, примерно в половине случаев сочетается с кератодермией – поражением подошвы стоп.
При кератодермии на подошве появляются большие красные пятна, которые быстро увеличиваются в размере. Иногда они сливаются, то есть происходит объединение нескольких малых пятен в одно большее по размеру. После в центре пятен появляется зона гиперкератоза.
Говоря попросту, происходит затвердение или «загрубление» кожи под пятном. Еще позже гиперкератоз распространяется на всю подошву. Утолщенная кожа отслаивается и обильно шелушится. Причем весь этот процесс протекает безболезненно.
Иногда страдают не только подошвы стоп, но и ногти на ногах. Угол ногтя становится красным, и прилежащая часть ногтя утолщается.
Диагностика и лечение реактивного артрита
Отличить реактивный артрит от других заболеваний суставов непросто. Обычно врачи предполагают, что пациент болеет реактивным артритом, в том случае, если болеющий молод, у него воспалены от одного до четырех суставов, и воспаление суставов носит несимметричный характер (то есть поражаются разные суставы на правой и левой конечностях). И если воспаление суставов сопровождается их припуханием и ночными болями.
Если поражение суставов сочетается с другими характерными признаками (воспалением глаз, стоп, кишечника, мочеполовых органов), то здесь постановка диагноза не вызывает затруднений.
Но, к сожалению, в последние годы реактивный артрит все чаще протекает стерто, нетипично, и поставить диагноз «с наскоку» не всегда удается. В таком случае нам на помощь приходят лабораторные исследования.
Всех пациентов с подозрением на реактивный артрит мы обязательно направляем на анализы крови. В крови, взятой из пальца, мы чаще всего находим повышение СОЭ (РОЭ). Это неспецифический признак, указывающий, что в организме есть какое-то воспаление (но какое – неизвестно).
Такими же неспецифическими признаками являются показатели взятых из вены ревмопроб: С-реактивный белок, серомукоид и др. Их повышенный уровень тоже говорит о том, что воспаление присутствует, но какого рода это воспаление – не ясно.
Зато повышение уровня данных показателей четко подсказывает нам, что поражение суставов, скорее всего, носит именно инфекционный или воспалительный характер, а не является следствием нарушения обмена веществ.
Поэтому после анализов крови мы ведем исследование более прицельно. Во-первых, делаем пациенту КТ или рентген крестца, а точнее – КТ или рентгенографию крестцово-подвздошных сочленений.
При реактивном артрите крестцово-подвздошные сочленения очень часто бывают воспалены, и это воспаление «отражается» на рентгеновском снимке. Такое воспаление называется «сакроилеит».
При реактивном артрите, в отличие от болезни Бехтерева, сакроилеит часто бывает односторонним – то есть изолированно воспаляется только правое или левое крестцово-подвздошное сочленение. При болезни Бехтерева сакроилеит почти всегда бывает двусторонним, то есть воспаляются оба крестцово-подвздошных сочленения.
Сузив анализами крови и рентгеном круг диагностического поиска и придя к выводу, что мы имеем дело с реактивным воспалением суставов, на последнем этапе обследования мы должны установить возбудителя болезни.
Для этого пациент направляется на «посев» инфекции из половых путей, кишечника и носоглотки.
Причем делать нужно именно «посев». Он стоит значительно дороже и делается несколько дольше, чем обычный мазок – примерно 2 недели против 3-х дней, но зато точность определения возбудителя болезни при посеве на порядок выше.
Посев превосходит по точности и другой метод – определение титра антител к той или иной инфекции. Ведь определение повышенного титра антител указывает лишь на то, что организм контактировал с означенной инфекцией, и что он среагировал на инфекцию выработкой антител. Но мы не знаем, скрывается ли инфекция в организме до сих пор, или контакт с ней произошел раньше, а сейчас инфекции уже нет.
В отличие от этого, посев показывает только те инфекции, которые прячутся внутри организма именно сейчас, в настоящее время. К тому же во время «посева» большинство современных лабораторий не только находят возбудителя инфекции, но и определяют, какой именно антибиотик ударит по нему сильнее остальных.
Казалось бы, дальше все должно быть просто: надо лишь назначить пациенту соответствующие антибиотики (что врачи и делают) – и болезнь будет побеждена.
На деле все оказывается значительно сложнее. Даже если нам удается безоговорочно победить антибиотиками возбудителя инфекции, мы не всегда можем справиться с нарушением деятельности иммунной системы, продолжающей по инерции атаковать клетки больных органов и суставов даже тогда, когда инфекция в них уже ликвидирована.
По этой причине врачам нередко приходится назначать при реактивном артрите препараты, стимулирующие или подавляющие деятельность иммунной системы. Но даже таких медикаментов порой оказывается недостаточно.
Примерно в четверти случаев победить болезнь не удается, и ее течение приобретает затяжной характер, а лечение растягивается на месяцы или годы. В некоторых же случаях такой реактивный артрит может трансформироваться в артрит ревматоидный *
Книги Доктора Евдокименко
в электронном виде
можно купить по этой ссылке *
Реактивный артрит
Реактивный артрит – аутоиммунное заболевание, которое развивается после перенесенных инфекционных заболеваний и проявляется поражением суставов. Ревматологи Юсуповской больницы устанавливают диагноз с помощью новейшей аппаратуры и лабораторных методов диагностики. Комплексную терапию проводят, придерживаясь клинических рекомендаций по лечению реактивного артрита. Врачи клиники терапии индивидуально подбирают лекарственные препараты, используют только фармакологические средства, зарегистрированные в РФ.
Тяжёлые случаи заболевания обсуждают на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. Ведущие специалисты в области ревматологии коллегиально вырабатывают тактику ведения больных реактивным артритом. Медицинский персонал внимательно относится к пожеланиям пациентов и их родственников.
Причины реактивного артрита разные. К реактивным артритам относят все воспаления суставов, которые хронологически связаны с какой-либо инфекцией. При этом в синовиальной жидкости поражённых суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждают путём тщательного выяснения истории развития болезни, анализа клинических проявлений артрита, определения возбудителя, обнаружением в крови высоких титров антител к нему.
Реактивные артриты занимают одно из ведущих мест по распространённости среди ревматических заболеваний. Их удельный вес составляет 10-15%. В общей структуре реактивных артритов лидирующее положение занимают урогенные реактивные артриты, связанные с инфицированием органов мочеполовой системы. Энтерогенные формы заболевания, при которых основной очаг инфекции локализуется в кишечнике, развиваются реже.

Симптомы реактивного артрита
Реактивный артрит является серонегативным спондилоартритом. Он отвечает критериям Европейской группы по изучению спондилоартритов. Различают следующие наиболее характерные признаки ревматоидного артрита:
- Заболевание дебютирует до 30–40 лет;
- Прослеживается хронологическая связь артрита с предшествующей кишечной инфекцией (диареей), конъюнктивитом, урогенитальной инфекцией;
- Болезнь начинается внезапно;
- Поражено ограниченное количество суставов (моноолигоартрит);
- Имеет место асимметричность поражения суставов и осевого скелета;
- В патологический процесс вовлекается сухожильно-связочный аппарат.
При реактивном артрите проявляются признаки системного воспаления (кожа, слизистые оболочки, глаза, внутренние органы). Инфекция доказана бактериологическими или верологическими исследованиями. Отмечается серонегативность по ревматоидному фактору. Есть случаи серонегативных спондилоартропатий в семье или положительный HLA-B27. Заболевание протекает относительно доброкачественно с полным обратным развитием воспаления, но не исключены рецидивы и хроническое течение процесса.
Независимо от причины заболевания клиническая картина реактивного артрита протекает однотипно. К моменту развития заболевания симптомы кишечной инфекции стихают или подвергаются полному обратному развитию. Болезнь развивается через 3–60 дней после перенесенной инфекции. У50% пациентов появляется лихорадочный синдром и развивается асимметричный олигоартрит с преимущественным поражением суставов нижних конечностей:
- Коленных;
- Голеностопных;
- Пальцев стоп (особенно первых пальцев).
Если в коленном суставе быстро развивается выпот, в подколенной области образуются кисты. В последующем они разрываются, формируется псевдофлебитическим синдром. Значительно реже поражаются суставы верхних конечностей.
В 10–16% случаев развивается тендовагинит отдельных пальцев стоп. Он проявляется выраженной болью, отечностью и специфической багрово-синюшной окраской кожи. Палец напоминает сосиску. У 30% больных поражаются места прикрепления сухожилий и связок к костям возле суставов. Воспаление локализуется преимущественно в пяточных областях. Может развиться ахиллобурсит, подошвенные апоневрозиты и трохантериты.
На ранней стадии заболевания примерно в 50% случаев врачи выявляют следующие признаки поражения позвоночника:
- Боли в нижнем отделе или в области проекции крестцово-подвздошных сочленений;
- Чувство скованности;
- Спазм паравертебральных мышц;
- Боль.
Среди внесуставных проявлений ревматоидного артрита наиболее типичным является поражение органа зрения: двусторонний катаральный слабо выраженный конъюнктивит, который появляется вместе с артритом и угасает в течение нескольких дней спонтанно, острый передний увеит, следствием которого может быть регрессирующее снижение зрения вплоть до полной слепоты.
Признаком ревматоидного артрита могут быть специфические поражения кожи и слизистых оболочек:
- Кератодермия;
- Кератодермические псориазоподобные высыпания на разных участках тела и волосистой части головы;
- Поражения ногтей на пальцах стоп (изменение цвета, повышенная ломкость, шероховатость, бугристость);
- Подногтевой гиперкератоз;
- Онихолизис.
У 20-40% пациентов развивается кольцевидный баланит или баланопостит. В 5–10% случаев определяются малосимптомные безболезненные эрозии в ротовой полости, которые могут оставаться незамеченными. У больных с иерсиниозным реактивным артритом может развиться узловая эритема. Одним из проявлений реактивного артрита может быть увеличение паховых лимфоузлов. Может развиться поражение скелетных мышц по типу миозита, невриты периферических нервов.

Диагностика реактивного артрита
У пациентов, страдающих реактивным артритом, во время комплексного обследования врачи находят следующие изменения лабораторных показателей:
- Анемию (уменьшение количества эритроцитов);
- Умеренный нейтрофильный лейкоцитоз (увеличение количества лейкоцитов за счёт нейтрофилов);
- Увеличение скорости оседания эритроцитов, увеличение СОЭ, уровня С-реактивного белка;
- Протеинурию (появление белка в моче);
- Лейкоцитурию (лейкоциты в моче);
- Микрогематурию (эритроциты в моче).
Ревматоидные факторы и антинуклеарный фактор не выявляют. При исследовании синовиальной жидкости определяются неспецифические признаки воспаления: низкая вязкость, рыхлый муциновый сгусток, высокое количество лейкоцитов с преобладанием нейтрофилов. Для выявления триггерных инфекционных агентов врачи Юсуповской больницы используют микробиологические, иммунологические и молекулярно-биологические методы исследования.
Реактивный артрит в МКБ 10
Асептическое воспалительное заболевание суставов, которое развивается в ответ на внесуставную инфекцию, называется реактивный артрит. Код по МКБ 10 от №М00 до М03. В Юсуповской больнице диагностику заболевания проводят с помощью новейшей аппаратуры ведущих мировых производителей и современных лабораторных исследований. Для лечения заболевания ревматологи применяют наиболее эффективные лекарственные средства, зарегистрированные в РФ, которые оказывают минимальное побочное действие.
Лечение реактивного артрита
При наличии симптомов острого реактивного артрита, ассоциированного с хламидиями, в острой фазе заболевания проводят антибиотикотерапию. Санация организма больного от хламидийной инфекции представляет собой достаточно сложную задачу. При воспалении уретры воспалительный процесс не ограничивается мочеиспускательным каналом, а распространяется на его вышележащие отделы. Это значительно затрудняет санацию очага.
Фармакотерапия реактивного артрита включает следующие лекарственные средства:
- Нестероидные противовоспалительные препараты (НПВП) назначают в начальном периоде болезни;
- Глюкокортикоиды вводят внутрисуставно после исключения гнойного артрита;
- Болезнь-модифицирующие препараты (БМП) применяются при неэффективности глюкокортикоидов и НПВП;
- Сульфасалазин эффективен при поражении периферических суставов (при его неэффективности применяют лечение метотрексатом, азатиоприном, соединениями золота);
- Биологические препараты (адалимумаб, инфликсимаб, этанерцепт) применяются с хорошим эффектом в случаях тяжелого течения, однако, могут вызвать повторную активацию латентной персистирующей инфекции клостридии пневмонии.
Для лечения урогенитального хламидиоза при ревматоидном артрите препаратами выбора являются антибиотики из групп макролидов или тетрациклинов. Длительность курса антибиотикотерапии от 28 до 30 дней. При неэффективности или непереносимости указанных препаратов назначают фторхинолоны.
При энтерогенном реактивном артрите антибиотики не назначают. Для лечения поражения суставов применяют нестероидные противовоспалительные средства (диклофенак, мелоксикам, нимесулид) в стандартных суточных дозах, и глюкокортикоиды (триамцинолон, бетаметазон). Кортикостероидные гормоны вводят в полость сустава или околосуставные ткани. При наличии кардита, нефрита назначают глюкокортикоиды внутрь в средних дозах.
При хроническом течении реактивного артрита проводят терапию сульфасалазином, метотрексатом, азатиоприном. При резистентных к терапии хронических вариантах заболевания применяют ингибиторы фактора некроза опухоли α. При стихании активности артрита специалисты клиники реабилитации включают в план лечения физиотерапевтические процедуры, массаж, лечебную физкультуру. Пациентам рекомендуют санаторно-курортное лечение.
У 80% пациентов после 6-12 месяцев лечения отмечается полное выздоровление, симптомы заболевания исчезают. Если ликвидированы причины воспалительного процесса, рецидивов не наступает, если не произойдёт повторного инфицирования. В 20% случаев патологический процесс переходит в хроническую стадию. Редко наступает летальный исход вследствие развития амилоидоза или тяжёлого поражения сердца.
При появлении первых симптомов реактивного артрита звоните Юсуповскую больницу. Специалисты контакт центра запишут вас на приём к ревматологу в удобное вам время. После комплексного обследования врач назначит лечение, которое направлено на искоренение причины заболевания и ликвидацию симптомов болезни.
Эффективное лечение реактивного артрита
По данным статистики, на 100 тыс. взрослого населения РФ приходится 43 случая реактивного артрита, у детей и подростков цифры выше – 99 и 172 соответственно. Преодолеть ежегодный прирост и добиться эффективного результата в борьбе с этим заболеванием позволит своевременное и качественное лечение реактивного артрита. Негативная динамика связана с наследственностью, перенесенными инфекционными заболеваниями, аллергическими реакциями, а также запоздалой диагностикой.
Что такое реактивный артрит?
Реактивным именуют артрит, проявляющийся в виде болезненного негнойного воспаления суставов. В самостоятельный диагноз его выделили около 50 лет назад и обозначили кодом МКБ-10 М02.
Ему чаще всего подвержены юноши от 17 лет и молодые мужчины до 40, перенесшие половую инфекцию, поэтому его называют болезнью молодых. У женщин такой побочный эффект редок. Проявления реактивного артрита характерны также для лиц любого пола и возраста после носоглоточной и кишечной инфекции, а также приступов аллергии. Такое неприятное последствие проявляется по прошествии 3-45, реже 60 дней после выздоровления.
H2 Симптомы реактивного артрита
Воспалительный процесс чаще захватывает коленные, голеностопные, пальцевые, реже плечевые суставы. Симптомы реактивного артрита проявляются не только болевыми ощущениями. Наряду с ними имеет место:
- Повышение температуры;
- Головная боль;
- Общее недомогание;
- Повышенная утомляемость;
- Отечность суставов;
- Покраснение кожи в зоне воспаления;
- Конъюнктивит;
- Ноющие боли в нижней части спины.
Диагностика реактивного артрита
Стратегия лечения реактивного артрита обусловлена его причинами. Для определения, подтверждения и прогноза диагноза проводятся 3 типа исследований:
- Лабораторные. Анализы крови и мочи, синовиальной жидкости, выявление инфекций, иммунологические исследования.
- Рентгенографические. Рентген позволяет увидеть степень поражения суставов.
- Ультразвуковые. Выявляет патологии в околосуставных тканях.
Лечение реактивного артрита
- Медикаментозные;
- Нелекарственные;
- Народные.
Медикаментозная терапия
Основанием для назначения медикаментов являются результаты диагностики. Медикаменты призваны решить две задачи: снять болезненную симптоматику и устранить причину воспаления.
Снимаем боль и воспаление
На этом этапе врач назначает нестероидные противовоспалительные препараты, подходящие для лечения реактивного артрита. Состав, дозировки и схемы применения подбираются индивидуально. Все зависит от состояния пациента, локализации, степени воспаления, возраста и наличия сопутствующих заболеваний. Инъекции, таблетки и капсулы из группы НПВП – только первый шаг, облегчающий состояние и позволяющий заняться определением и устранением причин реактивного артрита вплотную.
При недостаточной эффективности НПВ-средств назначают прием глюкокортикоидных гормонов. Их принимают в виде таблеток, внутривенных, внутри- или околосуставных инъекций. При угрозе перехода в хроническую стадию добавляют базисные препараты для подавления иммунных реакций.
Большинство обезболивающих и противовоспалительных средств обладает большим числом противопоказаний и побочных эффектов, в том числе вымыванием солей, минералов, витаминов, без которых невозможно восстановить работоспособность суставов. Поэтому самостоятельно, без назначения врача, принимать анальгетики категорически нельзя.
Современный ассортимент препаратов для лечения реактивного артрита располагает средствами с хондопротекторным действием. Они одновременно работают в двух направлениях: снимают боль, отек, а также восстанавливают поврежденные хрящевые и суставные ткани.
Одним из наиболее эффективных препаратов последнего поколения является Артрадол. Помимо анальгезирующего и противовоспалительного действия он подавляет выработку ферментов, вызывающих разрушение суставной ткани, нормализует выработку суставной жидкости и фосфорно-кальциевый обмен. Это способствует быстрому заживлению поврежденных участков и восстановлению работоспособности суставов.
Устраняем причину реактивного артрита
- Мочеполовая – антибиотики макролидной, тетрациклиновой, фторхинолоновой группы для обоих партнеров.
- Кишечная – противомикробная терапия сроком не менее месяца.
- Стоматологическая или дыхательных путей – индивидуальная антибиотикотерапия по решению врача.
Немедикаментозные методы
- Физиотерапия. Ряд процедур показан и на острой стадии. Например, электрофорез, ультразвуковая, магнито-, крио- и лазеротерапия, солевые ванны эффективно устраняют отек. В качестве восстановительных процедур по окончании медикаментозного курса рекомендовано грязелечение, СМТ, сероводородные ванны.
- Рефлексотерапия. Это профессиональное точечное воздействие на биоактивные точки, призванное нормализовать работу внутренних органов.
- Диета. Специального стола нет. Но, включение в рацион следующих продуктов, содержащих глюкозамин и хондроитин, позволит существенно улучшить работу суставов:
- Рыба (особенно лососевых и осетровых пород), морепродукты;
- Хрящи и кожа животных;
- Белое мясо, говядина;
- Твердые сыры,
- Сливочное масло;
- Желатинсодержащие блюда (желе, холодец);
- Яйца;
- Молочные продукты;
- Соя;
- Овощи и фрукты (особенно авокадо, бобовые, орехи, сухофрукты)
- Льняное масло.
- ЛФК и массаж. Лечебная гимнастика рекомендована в стадии ремиссии. Она позволяет эффективно разработать и активизировать работу суставов, укрепить окружающее их мышцы, повысить общий тонус. Упражнения подбираются специалистом и проводятся под его контролем. Это комплекс для коленных, плечевых, голеностопных, пальцевых суставов. Общий массаж предполагает ручную проработку тканей, мышц, суставов опытным специалистом.
Народные средства
Существуют народные методы «лечения» реактивного артрита. Кавычки здесь применены не случайно. Учитывая бактериальный или аллергический характер заболевания, устранить его причину без серьезной медикаментозной терапии невозможно. Зато народные средства успешно применяются для облегчения болей и уменьшения отеков.
Для этой цели подходят компрессы из хрена, твердой редьки, морской соли, пихтового масла, мазь из листьев окопника на растительном масле с добавлением пчелиного воска. Любой из этих продуктов имеет побочные эффекты, противопоказания и может вызвать аллергическую реакцию, усугубив состояние поврежденного сустава.
Народные средства рекомендуется использовать в составе вспомогательной терапии после купирования острой фазы заболевания с учетом их состава, причин воспаления и принимаемых медикаментов. Любая не желательная реакция может свести на нет все достигнутые результаты, вызвав новое воспаление. Ощутимое облегчение после компрессов часто вызывает желание забросить таблетки и уколы, что категорически недопустимо. По этой причине полагаться только на травки не рекомендуется.
Будучи знакомым с симптоматикой и методами лечения, заниматься им самостоятельно нельзя. Рецидивы могут затрагивать не только пораженные ранее участки, но и иметь новую природу. Определить ее, подобрать и скорректировать схему лечения может только опытный ревматолог. Советуем не затягивать с визитом к нему. Своевременное назначение правильного лечения позволит избежать усугубления ситуации и развития осложнений.
Появились неприятные ощущения в коленях? Отекает голеностоп? Опухают пальцы? Прислушайтесь к нашим рекомендациям и начинайте лечение как можно раньше! Здоровья вам, свободы движений и гибкости суставов!
Реактивный артрит причины, симптомы, методы лечения и профилактики
Реактивный артрит — заболевание воспалительного характера, сопровождается поражением суставной ткани. Прогрессирует после инфекций. Воспаление может распространиться на желудочно-кишечный тракт, зрительный аппарат, мочеполовую систему. Требует консультации врача.
Симптомы реактивного артрита
Изначально возникают признаки обостренной формы недуга. Клиническая картина развивается через 14 дней после распространения инфекционного возбудителя:
- в пораженной области увеличивается температура кожных покровов;
- отёчность пораженной суставной ткани по мере развития болезни распространяется за контуры сустава;
- болезненные ощущения, развиваются при физической активности. Синдром утихает в ночные часы. Пациенты жалуются на боли во время прощупывания пораженной области;
- ограничение движений, объясняется оттоком суставной жидкости. На заключительных этапах развития больной не в состоянии самостоятельно выполнять простые задачи;
- развиваются инфекционные заболевания кишечного тракта, мочеполовой системы, гортани;
- ухудшается острота зрения;
- расширяется щель сустава;
- отечность мягких тканей;
- воспаление кожного покрова;
- хроническая усталость;
- лихорадка с повышенной температурой тела;
- быстрая утомляемость;
- увеличение лимфоузлов;
- утолщение пальцев нижних конечностей;
- заболевания почечной системы;
- болезни сердца и сосудов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Причины
Чаще развивается при наследственном факторе, когда артрит диагностировался у родителей пациента. Обострение реактивного артрита прогрессирует в следующих случаях:
- развитие инфекционных заболеваний;
- ослабление иммунной системы;
- распространение болезнетворных микроорганизмов;
- поражение мочеполовой системы патогенными бактериями.
Стадии развития реактивного артрита
Заболевание имеет несколько стадий:
- острая, характеризуется длительностью активной фазы менее 9 недель;
- затяжная, подразумевает активную фазу заболевания на протяжении 12 месяцев;
- хроническая, характеризуется неяркой симптоматикой, которая сопровождает больного больше года;
- рецидивирующая — периоды обострений и исчезновения симптоматики чередуются.
Разновидности
В зависимости от причины возникновения различают:
- постэнтероколитический артрит, заболевание прогрессирует после инфекционных заболеваний желудка;
- урогенитальный артрит, развивается после проникновения возбудителя через органы мочеполовой системы.
Выделяют несколько степеней заболевания:
- первая характеризуется сохранением подвижности пораженного сустава;
- вторая подразумевает небольшое ограничение;
- третья степень характеризуется обездвиживанием сустава, больной утрачивает способность выполнять простые задачи.
Урогенные артриты реактивного характера классифицируют:
- синдром Рейтера, развивается при инфицировании хламидиями. Диагностируется в 6 случаях урогенного артрита из 10;
- гонококковая форма, развивается при инфицировании гонококками. Прогрессирует после воспалительного процесса предстательной железы, мочеиспускательного канала. Диагностируется в 16 случаях из 100;
- другие артриты реактивного характера, развиваются при поражении уреаплазмы.
Диагностика
Заболевание имеет множество симптомов, что осложняет постановку диагноза. Изначально врач собирает анамнез, проводит визуальный осмотр. Доктора учитывают характер поражения суставной ткани, присутствие эрозионных очагов, признаки воспаления зрительного аппарата и мочеполовой системы. Для уточнения диагноза и исключения возможности развития других заболеваний используют инструментальные и лабораторные методы диагностики. Анализ крови подтверждает наличие воспалительного процесса в организме.
Проводят исследование синовиальной жидкости из пораженной суставной ткани. Анализ мочи отображает работу почечной системы. Рентгенография показывает состояние пораженного сустава. Анализ кала обнаруживает инфекционную болезнь в кишечном тракте. Ультразвуковое исследование используют для обнаружения воспаления в околосуставных тканях. Артроскопия дает информацию о состоянии связок, менисков и хрящей. Проводят типирование антигена HLA-B27. В сети клиник ЦМРТ для диагностики реактивного артрита рекомендуют прохождение следующих процедур:
Реактивный артрит
В последние годы отмечается рост заболеваемости реактивным артритом. Причины и механизм развития болезни изучены далеко не полностью, но уже существуют клинически подтвержденные схемы лечения, позволяющие подавлять воспалительный процесс на ранних стадиях. Надеемся, что информация из этой статьи поможет пациентам своевременно заподозрить заболевание и обратиться за медицинской помощью. Как лечить реактивный артрит, хорошо знают специалисты московской клиники «Парамита».
Что такое реактивный артрит (РеА)
Термин «реактивный артрит» впервые был использован более 50 лет назад для названия артритов, развивающихся после перенесенного иерсиниоза при отсутствии в суставах возбудителей инфекции. Но уже через несколько лет это название стали связывать с некоторыми инфекциями желудочно-кишечного тракта, мочеполовых органов и носоглотки.
В настоящее время реактивным артритом считается негнойное воспаление суставов, развивающееся не позднее, чем через 6 – 8 недель после перенесенной урогенитальной, кишечной или носоглоточной инфекции. Код по МКБ-10 М02.
Болеют чаще молодые мужчины в возрасте 17 – 40 лет после перенесенных половых инфекций (женщины болеют значительно реже). У детей, подростков, а также лиц любого возраста и пола реактивный артрит может развиваться после перенесенных кишечных инфекций, а также инфекций носоглотки.
Распространенность РеА в нашей стране среди взрослых около 43 на 100000 населения, среди детей – 99, среди подростков – 172. Заболеваемость растет, что во многом связано с генетической предрасположенностью, бессимптомным течением инфекций и несвоевременным назначением адекватного лечения.
Выделяют также синдром Рейтера, развивающийся после перенесенной урогенитальной инфекции и проявляющийся в виде трех основных симптомов: артрита, конъюнктивита и уретрита.
Причины заболевания
Основными причинами реактивного артрита являются перенесенная инфекция и генетическая предрасположенность. К инфекциям, способным вызывать РеА, относятся:
- урогенитальная форма РеА – хлимидиоз, уреаплазмоз, микоплазмоз;
- кишечная форма РеА – шигенеллез (дизентерия), сальмонеллез, иерсиниоз, кишечная инфекция, вызванная кишечной палочкой;
- носоглоточная форма – перенесенные носоглоточные инфекции, вызванные стафилококковой, стрептококковой и др. инфекцией.
Перенесенная инфекция является триггером (пусковым фактором), запускающим цепь иммуно-аллергических и воспалительных реакций. Происходит это преимущественно у генетически предрасположенных лиц, имеющих в организме антиген HLA–B27, вызывающий дисбаланс в иммунной системе, что приводит к усиленному образованию простагландинов и цитокинов – биологически активных веществ, вызывающих воспаление.
Длительный воспалительный процесс поддерживается также не полностью удаленными инфекционными возбудителями и появлением антител к ним. Особенно длительно протекают реактивные артриты, вызванные урогенитальной инфекцией (хламидиями, микоплазмами, уреаплазмами), внедряющейся в клетки и сохраняющей жизнеспособность в течение длительного времени. Сбои в иммунной системе вызывают аллергические и аутоиммунные (с аллергией на собственные ткани организма) процессы, также поддерживающие длительное воспаление.
Симптомы реактивного артрита
Независимо от причины заболевания, реактивный артрит развивается одинаково. К моменту появления первых симптомов реактивного артрита все проявления триггерной инфекции заканчиваются или протекают незаметно.
Боль, отек и покраснение над пораженным суставом – одни из первых симптомов реактивного артрита
Первые признаки РеА
Заболевание начинается через 3 – 30 дней (иногда больше) после перенесенной инфекции остро с повышения температуры тела, головной боли, недомогания, появления воспалительного процесса в суставах. Поражаются чаще один или несколько асимметрично расположенных суставов нижних конечностей. Чаще всего это коленный, голеностопный и суставы пальцев стоп.
Кожа и подкожные ткани над пораженным суставом покрасневшие, отекшие, болезненные. Иногда сразу же появляются боли в нижней части спины – признак поражения крестцово-подвздошных сочленений и суставов позвоночника. При появлении первых признаков воспаления суставов необходимо обращаться в врачу. В клинике «Парамита» вам обязательно помогут.
Явные симптомы
Реактивный артрит может протекать в виде:
- острого воспалительного процесса – до 3-х месяцев;
- подострого – в течение 3 – 6 месяцев;
- затяжного – 6 – 12 месяцев;
- хронического – более 12 месяцев;
- рецидивирующего – с рецидивами и ремиссиями.
Кроме симптомов реактивного артрита с болями и нарушением функции пораженных суставов характерно также поражение околосуставных тканей – связок, сухожилий, околосуставных капсул (энтезиты). Особенно характерно поражение пятки (подпяточный бурсит), сопровождающееся сильными болями и воспаление околосуставных тканей, а также 1-го пальца стопы с покраснением и отеком тканей – «палец-сосиска». Такие симптомы могут полностью нарушать функцию нижних конечностей – передвигаться становится невозможно из-за боли.
РеА урогенитального происхождения часто сочетается с длительно протекающим уретритом у мужчин или цервицитом у женщин, а также с поражением глаз (синдром Рейтера). Поражение глаз может протекать в виде небольшого конъюнктивита, но в некоторых случаях поражаются и более глубокие оболочки глаза.
Иногда при реактивном артрите появляются псориазоподобные высыпания на коже, ладонях и подошвах, а также похожие на псориатические поражения ногтей. На слизистой полости рта появляются безболезненные эрозии. Возможно также увеличение лимфатических узлов в паховой области.
Опасные симптомы
Наиболее опасным является реактивный артрит, связанный с урогенитальной инфекцией. Эта форма заболевания склонна к длительному рецидивирующему течению с последующим формированием ревматоидоподобного течения. Поэтому очень важно своевременно проводить адекватное лечение артрита.
Чем опасно заболевание
Опасность реактивного артрита в том, что он может перейти в длительно протекающее хроническое рецидивирующее заболевание с трудом поддающееся лечению.
Стадии РеА
Воспалительный процесс в суставах протекает в несколько стадий:
- начальная – при остром начале появляются общие симптомы: лихорадка, головная боль, недомогание, а также воспаление, отечность и болезненность суставов; вначале чаще поражаются голеностопные суставы и суставы 1-го пальца стопы;
- развернутая – асимметричное поражение суставов ног (снизу вверх), начиная от голеностопных суставов до коленных; появляются боли в нижней части спины, связанные с поражением суставов позвоночника, кожные высыпания, эрозии на слизистых, увеличение лимфоузлов; при синдроме Рейтера – конъюнктивиты и уретриты;
- завершающая – при кишечной и носоглоточной форме реактивного артрита воспалительный процесс заканчивается через 3 месяца выздоровлением; при подостром течении процесс может длиться до 6 месяцев и также заканчиваться выздоровлением; урогенитальная форма РеА часто протекает хронически.
Возможные осложнения

Хронический реактивный артрит может стать причиной хромоты
Реактивный артрит нужно начинать лечить как можно раньше.
Длительный воспалительный процесс может привести к появлению хронических болей, особенно, в области пятки, стопы и пальцев ног, что приведет к хромоте.
При длительном хроническом течении синдрома Рейтера возможно поражение зрительного нерва и слепота, а также к поражение репродуктивной системы и бесплодие.
Что делать при обострении
Если воспалительный процесс принял хроническое рецидивирующее течение, то необходимо проводить длительное лечение под контролем врача. При появлении первых признаков рецидива реактивного артрита следует:
- ограничить двигательную активность;
- принять лекарство из группы НПВП (нестероидных противовоспалительных препаратов) – Диклофенак, Ибупрофен, Мелоксикам; таблетку любого средства можно принять внутрь, а наружно нанести на область пораженного сустава крем, гель или мазь с тем же составом;
- срочно обратиться к лечащему врачу за назначением адекватного лечения.
Возможная локализация воспаления
При кишечной и урогенитальной формах реактивного артрита чаще поражаются суставы нижних конечностей. При носоглоточной форме – суставы верхних конечностей и височно-челюстной сустав.
Артрит нижних конечностей
Поражение нижних конечностей преимущественно начинается с больших пальцев ног и поднимается вверх (симптом лестницы), асимметрично поражая вышележащие суставы. При реактивном артрите воспаляются от одного до пяти суставов:
- межфаланговые пальцев ног; чаще всего поражается I палец стопы, он отекает и краснеет – симптом «палец-сосиска»; с поражением окружающих тканей; особенно характерно поражение сухожилий и связок в пяточной области с формированием рыхлых пяточных шпор, что вызывает постоянную боль, усиливающуюся при хождении и наступлению на пятку;
- коленные – для этой локализации характерно образование большого количества экссудата (воспалительной жидкости в суставе), что приводит к образованию подколенных кист; разрыв кист приводит к развитию тромбофлебитов и нарушению венозного кровообращения;
- тазобедренные – поражается редко, протекает в виде умеренных суставных болей.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Артрит верхних конечностей
Локализация реактивного артрита в суставах верхних конечностей встречается гораздо реже. В основном это происходит при заболеваниях носоглотки и стоматологических инфекционно-воспалительных процессах.
Чаще всего при РеА поражаются суставы:
- локтевой – локоть отекает, краснеет, становится болезненным, рука с трудом сгибается и разгибается;
- лучезапястный с поражением связок и сухожилий кисти – боли в суставе передаются на кисть; сильная боль не позволяет сжимать и разжимать кисть, удерживать в ней предметы;
- плечевой – поражается редко, характерна отечность и болезненность.
Височно-челюстной артрит
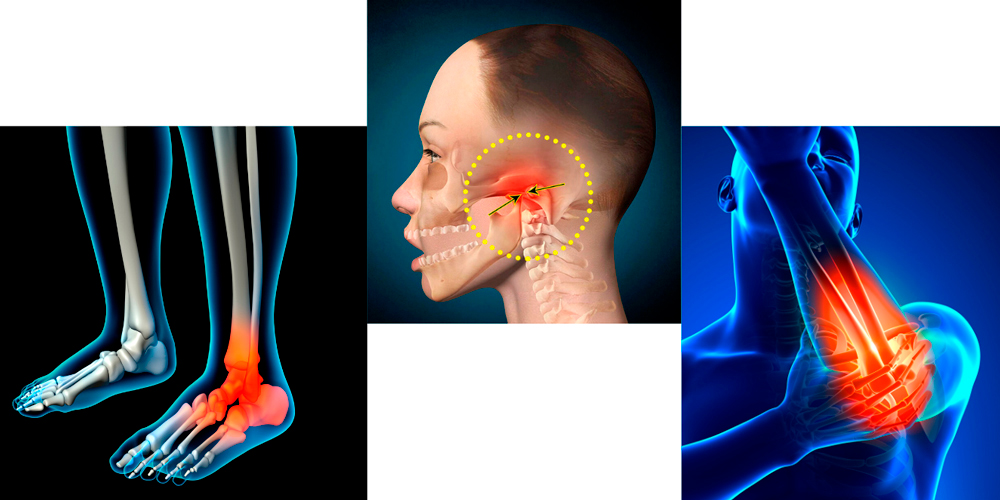
Реактивнй артрит поражает суставы нижних и верхних конечностей, височно-челюстные суставы
Триггером являются инфекции носоглотки, уха и полости рта. Характерна небольшая припухлость, покраснение и отечность в области развития реактивного артрита. При открытии рта наблюдается небольшая асимметричность, может нарушаться и становиться болезненным процесс жевания. Заболевание протекает остро или подостро, хорошо лечится, прогноз благоприятный.
Диагностика
Диагностика реактивного артрита включает в себя выявление характерных проявлений заболевания и подтверждение диагноза следующими исследованиями:
- Лабораторная диагностика:
- общеклинические анализы крови и мочи – данные исследования выявляют наличие воспалительного процесса, анемии;
- биохимические исследования крови – общий белок и белковые фракции, наличие С-реактивного белка (признак воспалительной реакции);
- иммунологические исследования – ревматоидный фактор, антитела к циклическим цитруллинированным пептидам для исключения ревматоидного артрита; маркеры системной красной волчанки;
- выявление антигена HLA-B27 путем исследования крови методом ПЦР (полимеразной цепной реакции), позволяющим выявить мельчайшие частицы ДНК этого белка;
- выявление урогенитальных, кишечных инфекций и очагов носоглоточных инфекций с помощью микроскопических, микробиологических (посев на питательные среды), иммунологических исследований;
- для исключения гнойного артрита иногда исследуется синовиальная жидкость.
- Рентгенография суставов, в процессе которой выявляется степень их поражения.
- УЗИ – позволяет выявить изменения в околосуставных тканях.
- Артроскопия – исследование внутренней суставной поверхности с помощью оптической аппаратуры. При РеА применяется редко.
Лечение реактивного артрита
Вылечить реактивный артрит может только врач после проведенного обследования и с учетом его результатов. Основные принципы лечения реактивного артрита:
- устранение воспаления и болей в суставах;
- подавление инфекционно-аллергического и аутоиммунного процессов;
- устранение триггерной инфекции.
Проводятся следующие виды лечения реактивного артрита:
- медикаментозное;
- немедикаментозное;
- с использованием народных средств.
Медикаментозная терапия
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение реактивного артрита начинается с устранения воспаления, отека и болей. С этой целью больным назначают лекарственные препараты группы НПВП. К наиболее эффективным лекарствам относятся Диклофенак, Ацеклофенак, Ибупрофен и другие в виде инъекций, таблеток или наружно (гели, мази).
При выраженном отеке и воспалении не устраняющимися лекарствами группы НПВС, назначают глюкокортикоидные гормоны. Их назначают курсами в виде таблеток внутрь (Преднизолон), в виде пульс-терапии – коротких интенсивных курсов внутривенно капельно (Метилпреднизолон), а также путем введения в сустав или в околосуставные ткани (Гидрокортизон, Дипроспан).
Если появляется риск перехода в хроническое течение, назначают базисную терапию – лекарственные препараты, подавляющие иммунные реакции: Сульфасалазин, Метотрексат, Азатиоприн и др. Назначаются также биологические агенты – биологически активные вещества (антитела, цитокины и др.), принимающие участие в иммунных реакциях (Мабтера).
При триггерных урогенитальных инфекциях обязательно назначают длительный курс антибактериальной терапии: антибиотики из группы макролидов (Кларитромицин), тетрациклинов (Доксициклин) или фторхинолонов (Ципрофлоксацин) на протяжении месяца и более.
При кишечных инфекциях антибактериальная терапия считается нецелесообразной. При носоглоточных и стоматологических инфекциях решение о назначении антибиотиков принимается врачом индивидуально.

Лекарства для лечения реактивного артрита
Немедикаментозное лечение
К немедикаментозным методам лечения относятся:
- Диета. Специальной диеты нет, но учитывая аллергический компонент заболевания, из рациона исключаются продукты, вызывающие аллергию (яйца, орехи, цитрусовые, красные и оранжевые овощи и фрукты и др.), острые приправы, жареные, консервированные, копченые блюда, сладости и сдоба.
- Физиотерапевтические процедуры. В остром периоде для устранения отека и болей назначают электрофорез с Гидрокортизоном, а затем лазеро-, магнитотерапию. На стадии восстановления рекомендуется санаторно-курортное лечение с проведением бальнео- и грязелечения.
- Курсы рефлексотерапии. – стимуляция регенеративных способностей организма путем введения собственной плазмы пациента, обогащенной тромбоцитами.
- Лечебная гимнастика и массаж – проводятся после устранения острого воспалительного процесса.
Народные средства
Лечение реактивного артрита народными средствами часто включается в состав комплексного лечения для усиления эффективности лекарств и снижения лекарственной нагрузки на организм пациента. Народные средства подбираются для каждого больного индивидуально в зависимости от характера течения заболевания.
Подход к лечению заболевания в нашей клинике
При поступлении в клинику пациента с симптомами реактивного артрита перед назначением комплексного лечения проводится обязательное всестороннее обследование. Одновременно пациенту проводятся экстренные процедуры для устранения воспаления и боли. Это медикаментозное лечение, иглоукалывание, физиопроцедуры и др. После обследование назначается комплексное лечение, в состав которого входят:
- современные западные способы лечения с применением новейших препаратов, лечебных схем и немедикаментозных методов, направленных на устранение симптомов реактивного артрита;
- традиционные восточные методы лечения, направленные на восстановление здоровья всего организма, в том числе функции суставов.
Общие клинические рекомендации
При остром и подостром течении РеА после проведения курса лечения пациент должен находиться под наблюдением ревматолога в течение полугода с проведением клинического и лабораторного контроля раз в 3 месяца.
При хроническом течении заболевания диспансерное наблюдение более длительное с назначением курсов противорецидивной терапии до появления состояния стойкой ремиссии.
После перенесенного заболевания рекомендуется избегать тяжелых физических нагрузок и силовых видов спорта. Для восстановления функции суставов хорошо подойдут занятия плаванием.
Лицам, имеющим генетическую предрасположенность (наличие антигена HLA–B27) к реактивному артриту, рекомендуется иметь одного проверенного полового партнера.
Реактивные артриты
Реактивные артриты – асептическое воспаление, поражающее суставы, одновременно или вслед за перенесенной внесуставной инфекцией (носоглоточной, кишечной, урогенитальной). Реактивные артриты характеризуются асимметричным поражением суставов, сухожилий, слизистых оболочек (конъюнктивит, уевит, эрозии в полости рта, уретрит, цервицит, баланит), кожи (кератодермия), ногтей, лимфоузлов, системными реакциями. Диагностика реактивных артритов основывается на достоверных клинических признаках, подтвержденных лабораторно. Лечение направлено на устранение инфекции и ликвидацию воспаления. Реактивный артрит имеет прогностически благоприятное течение, возможно полное выздоровление.
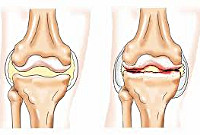
Общие сведения
Наиболее частой причиной реактивного артрита является урогенитльная или кишечная инфекция. Однако манифестация реактивного артрита напрямую не связана с попаданием инфекции в сустав, а вторичное воспаление суставов развивается не у всех пациентов, перенесших инфекционное заболевание.
Подобная избирательность, с точки зрения иммуногенетической теории, объясняется предрасположенностью к реактивному артриту лиц с гиперреакцией иммунной системы на микробных агентов, циркулирующих в крови и персистирующих в суставной жидкости и тканях. Вследствие микробной мимикрии – сходства антигенов инфекционного возбудителя и суставных тканей – иммунный гиперответ обращен не только на микроорганизмы, но и на аутоткани сустава. В результате сложных иммунохимических процессов в суставах развивается асептическое (негнойное) реактивное воспаление.

Классификация реактивных артритов
С учетом этиологической обусловленности выделяют следующие группы реактивных артритов:
- постэнтероколитические, обусловленные возбудителями кишечных инфекций – иерсинией, сальмонеллой, дизентерийной палочкой, кампилобактерией, клостридией;
- урогенитальные, развившиеся вследствие перенесенных хламидийной, уреаплазменной и др. инфекций.
Симптомы реактивных артритов
Классическая триада признаков реактивного артрита включает развитие конъюнктивита, уретрита и собственно артрита. Симптоматика реактивного артрита обычно появляется спустя 2-4 недели после клиники венерической или кишечной инфекции. Вначале развивается уретрит, характеризующийся учащенным мочеиспусканием с болями и жжением. Следом появляются признаки конъюнктивита — слезотечение, покраснение и рези в глазах. В типичных случаях признаки уретрита и конъюнктивита выражены слабо.
Последним манифестирует артрит, проявляющийся артралгиями, отеком, локальной гипертермией, покраснением кожи суставов. Начало артрита острое с субфебрилитетом, ухудшением самочувствия, вовлечением 1-2-х суставов нижних конечностей (межфаланговых, плюснефаланговых, голеностопных, пяточных, коленных), реже – суставов рук. Ввиду выраженного отека и болей страдают функции суставов, нередко отмечаются вертебралгии.
Симптоматика реактивного артрита сохраняется в течение 3-12 месяцев, затем происходит полное обратное развитие клиники. Опасность реактивного артрита заключается в высокой вероятности рецидивирования и хронизации воспаления с постепенным поражением все большего количества суставов. К типичным формам реактивного артрита относится болезнь Рейтера, сочетающая, воспалительные изменения суставов, глаз и мочеполовых путей.
В связи с перенесенным реактивным артритом у части пациентов (около 12%) развивается деформация стоп. Тяжелые формы воспаления могут вызывать деструкцию и неподвижность (анкилоз) сустава. Рецидивирующий или нелеченный увеит способствует стремительному развитию катаракты.
Диагностика реактивных артритов
Изменения в периферической крови при реактивном артрите проявляются повышением скорости оседания эритроцитов; в венозной крови обнаруживается рост С-реактивного белка на фоне отрицательных тестов ревматоидного фактора (РФ) и антинуклеарного фактора (АНФ). Специфическим маркером, свидетельствующим о наличии реактивного артрита, является обнаружение антигена HLA 27. Для дифференциальной диагностики реактивного артрита от артритов ревматического происхождения необходима консультация ревматолога. В зависимости от инфекции, вызвавшей реактивный артрит, пациент направляется для обследования к урологу или венерологу.
ПЦР-исследование биологического материала (крови, мазка из половых путей, кала) позволяет предположить вероятного возбудителя инфекции и причину реактивного артрита. При этом в посеве суставной жидкости возбудители отсутствуют, что позволяет дифференцировать диагноз с бактериальным артритом. При реактивном артрите рентгенография суставов не имеет решающего диагностического значения, однако нередко выявляет наличие пяточных шпор, паравертебральной оссификации, периостита костей стоп. Проведение пункции сустава или артроскопии обычно не требуется.
Лечение реактивных артритов
Основным принципом терапии реактивного артрита является устранение первичного инфекционного очага в урогенитальном или кишечном тракте. Назначается этиологически обоснованная противомикробная терапия в оптимальных дозировках сроком не менее 4-х недель. При реактивном артрите, обусловленном хламидийной инфекцией, используются препараты групп макролидов, тетрациклинов, фторхинолонов. Одномоментному лечению подлежат половые партнеры даже при отрицательных анализах на хламидиоз. В случае отсутствия динамики после проведенного антибактериального курса повторно назначают препараты другой группы.
Для ликвидации воспалительной реакции в суставах проводится лечение НПВС; при тяжелом течении артрита – кортикостероидами (преднизолоном), как системно, так и с помощью внутрисуставных и периартикулярных инъекций. Введение кортикостероидов в область крестцово-подвздошных суставов осуществляется под контролем КТ. Затяжное течение реактивного артрита может потребовать назначения противовоспалительной терапии базисными препаратами – сульфасалазином, метотрексатом.
С помощью препаратов-ингибиторов ФНО (этанерцепта, инфликсимаба) поддаются лечению даже резистентные к терапии формы болезни, купируются признаки артрита, спондилита, острого увеита. Введение стволовых клеток при реактивном артрите помогает восстановить структуру поврежденного хряща, нормализовать метаболизм, ликвидировать воспаление в суставе.
При образовании воспалительного выпота производят его эвакуацию из полости сустава. Локально используются противовоспалительные кремы, мази, гели, аппликации димексида. Из методов физиотерапии при реактивном артрите предпочтение отдается фонофорезу гидрокортизона, синусоидально-модулирующим токам (СМТ), криотерапии, ЛФК. После купирования острой степени воспаления назначаются процедуры, направленные на восстановление функций суставов – лечебные ванны (с солями Мертвого моря, сероводородные, сернистоводородные), грязелечение.
Прогноз и профилактика реактивных артритов
Отдаленный прогноз реактивного артрита вариабелен. У 35% пациентов воспалительные признаки исчезают в течение полугода, и в последующем болезнь не возобновляется. У такого же количества пациентов отмечаются рецидивы с явлениями артрита, энтерита, системными реакциями. В 25% случаев течение артрита приобретает первично хронический характер с тенденцией к незначительному прогрессированию. Еще у 5% больных наблюдается тяжелая форма реактивного артрита, приводящая со временем к деструктивным и анкилозирующим изменениям суставов и позвоночника.
Основной мерой предупреждения реактивного воспаления суставов является профилактика первичных кишечных (сальмонеллеза, иерсиниоза, кампилобактериоза, дизентерии) и мочеполовых (хламидиоза) инфекций.