11 вопросов, которые мало кто задает перед ЭКО (а надо бы)
Согласно статистике, в нашей стране более 2,5 миллионов пар не могут иметь детей по причине бесплодия. ВОЗ называет бесплодием неспособность забеременеть после 12 и более месяцев половой жизни без контрацепции.
Экстракорпоральное оплодотворение (ЭКО) на протяжении 40 лет дает шанс таким парам завести долгожданное пополнение, ведь вероятность наступления беременности при ЭКО даже выше, чем естественным образом — 35% против 20% соответственно. Petrushka.online обратилась к врачу-репродуктологу клиники «Мать и дитя» Савеловская Фоменко Виктории с вопросами, которые важно знать всем, кто планирует ЭКО.
Бытует мнение, что дети, родившиеся с помощью метода ЭКО, имеют генетические заболевания и развиваются медленнее, чем дети, зачатые естественным способом. Насколько оно справедливо?
Этот стереотип сложился из-за того, что раньше делали перенос двух или трех эмбрионов. А, как правило, при многоплодной беременности, дети рождаются раньше времени с задержкой развития, и требуют тщательного наблюдения и реабилитации.
В настоящее время во всем мире главенствует принцип селективного переноса одного эмбриона.
Учеными установлено, что такие дети не отличаются от своих сверстников, зачатых естественным путем, по состоянию здоровья.
Правда ли, что витамин D может напрямую повлиять на способность пар к зачатию?
Витамин D не только регулирует обмен кальция, как это принято считать. Рецепторы к витамину D есть в органах мужской и женской репродуктивной системы, а также плаценте. Поэтому он так необходим для наступления беременности.
Доказано, что более 90% бесплодных женщин имеют сниженную концентрацию витамина D. А у беременных женщин дефицит витамина D может привести к неблагоприятным исходам для матери и плода.
Существуют ли осложнения после ЭКО?
К сожалению, на каждом их этапов протокола ЭКО могут возникнуть осложнения. На этапе стимуляции возможны аллергические реакции и развитие синдрома гиперстимуляции яичников. Этап трансвагинальной пункции может осложниться кровотечением. После переноса эмбрионов в полость матки не исключен риск внематочной беременности.
Данные осложнения встречаются нечасто. В арсенале репродуктологов есть средства, которые позволяют свести возникновения данных осложнений к минимуму.
Сколько попыток ЭКО можно делать без вреда для здоровья?
Ровно столько, сколько потребуется для достижения беременности. Главное, чтобы перерыв между стимуляциями составлял 2-3 менструальных цикла.
Каков перечень обследований?
Для вступления в протокол ЭКО будущие родители должны пройти обследование согласно перечню, обозначенному в Приказе МЗ РФ от 30.08.2012 №107н (26 обследований для женщины и 8 для мужчины).
Правда ли, что неоднократные попытки ЭКО могут спровоцировать онкологию?
Доказано, что препараты, используемые для стимуляции суперовуляции не вызывают онкологических процессов. Все сопряженные риски нам удается устранить на этапе обследования перед ЭКО, а именно, при выявлении образований в молочных железах или в щитовидной железе требуется заключение специалистов об отсутствии противопоказаний проведения ЭКО.
В чем разница между ЭКО и хетчингом?
ЭКО и хетчинг — две составляющие эмбиологического этапа. Только ЭКО — это метод оплодотворения, а хетчинг — дополнительная процедура, которая делается перед переносом с целью имплантации эмбрионов в полость матки.
Эмбрион огражден от внешней среды плотной блестящей оболочкой. Для прикрепления к эндометрию (наступления беременности) эмбрион должен самостоятельно выйти из нее. Когда эмбрион не может самостоятельно покинуть оболочку, эмбриолог делает лазером надрез в ней, что способствует выходу эмбриона.
Существует понятие «психологическое бесплодие» — что оно значит?
Это негласный диагноз, который «ставится» в том случае, если забеременеть не удается даже после комплексного обследования супружеской пары и неоднократных попыток ЭКО с генетически здоровыми эмбрионами.
Порой пациенты слишком рьяно преследуют цель стать родителями и находятся в постоянном ожидании беременности, что приводит к депрессиям или стрессу. Здесь самое время обратиться за помощью к психологу.
Как подготовиться к визиту к репродуктологу?
Нужно приурочить визит к врачу ко 2-3 дню менструального цикла. Женщине желательно сдать такие гормоны, как АМГ, ФСГ, ЛГ, Эстрадиол, ТТГ, Пролактин. Мужчине – спермограмму и МАР — тест. Не забыть принести на прием выписки и результаты сданных ранее анализов.
Какая в настоящее время стоимость процедуры ЭКО?
Средняя стоимость процедуры ЭКО в нашей клинике около 120 000 рублей без учета стоимости анализов и препаратов для стимуляции.
Что самое важное с юридической точки зрения применения методики искусственного оплодотворения нужно знать парам?
В нашей клинике юристами составлен договор, в котором перечислены все возможные осложнения и риски, а также дано подробное объяснение всем процедурам, которые будут проводиться в ходе протокола ЭКО. Договор с клиникой об оказании медицинской услуги является важным документом. Это тот документ, с которым нужно знакомиться подробно и внимательно, и заранее уточнять все непонятные моменты.
Как проходит ЭКО поэтапно

Бесплодием страдают около 15% супружеских пар в России. И эта цифра растет год от года. Причин у бесплодия много. Раннее начало половой жизни, инфекции, передаваемые половым путем, воспалительные заболевания репродуктивных органов, позднее планирование беременности и так далее. ЭКО во многом уже стало рутинной процедурой. Из чего же оно состоит.
Этап 1: Диагностика бесплодия
Диагноз бесплодие ставится при отсутствии беременности в течение 1 года регулярной половой жизни без использования контрацепции. Если женщине более 35 лет, этот срок уменьшается до 6 месяцев. Следовательно, при отсутствии беременности в течение 1 года у женщин до 35 лет и 6 месяцев у женщин старше 35 лет необходимо обратиться к врачу-репродуктологу.
— Многие думают, что репродуктолог только и делает, что проводит ЭКО. Стоит прийти к нему — и ты уже в протоколе. На самом деле к программе ЭКО есть строгие показания. И без необходимости делать его ни один врач не будет. Бывают спорные случаи, бывают ситуации выбора, когда у нас есть время и возможность испробовать другие, более щадящие методы. А главное — есть шанс, что они сработают, – комментирует врач акушер гинеколог, репродуктолог Юлия Голешева.
Причины бесплодия могут быть связаны с нарушениями здоровья как у женщин, так и у мужчин. Среди возможных причин женского бесплодия называют следующие.
- Отсутствие овуляции (например, при синдроме поликистозных яичников, преждевременном истощении яичников).
- Непроходимость маточных труб.
- Заболевания матки (эндометриоз, миома матки, пороки развития матки).
- Заболевания шейки матки (цервицит, сужение канала шейки матки).
- Иммунологические нарушения (например, наличие антиспермальных антител).
- Бесплодие неясного происхождения.
- Сочетанное бесплодие (при наличии как женского, так и мужского факторов).
- Различные врожденные аномалии яичек (гипогонадизм или недоразвитие яичек, крипторхизм или неопущение яичек в мошонку, врожденное отсутствие яичек).
- Бесплодие, связанное с воздействием вредных факторов (инфекций, радиации, длительное охлаждение).
- Травмы.
- Варикоцеле (расширение вен семенного канатика и яичка).
- Бесплодие неясного происхождения.
Этап 2: Подготовка к ЭКО
Экстракорпоральное оплодотворение – сложная и многоэтапная процедура, которая требует как физической, так и моральной подготовки. На консультации доктор обязательно порекомендует вам сначала подготовить организм к беременности. Отказаться от всех вредных привычек, распределить физические нагрузки и полноценно питаться (2).
Психологическая подготовка наиболее важна. Необходимо настроиться на многоэтапное лечение и быть готовым к возможному неудачному исходу. Самое важное во время процедуры это позитивный настрой и вера в успех!
Для того, чтобы убедиться в возможности проведения процедуры ЭКО, как мужчина, так и женщина должны пройти ряд обследований и сдать анализы.
Как отмечает гинеколог Юлия Голешева, ЭКО проходит в несколько этапов:
– Проведение предварительного обследования супружеской пары и определение схемы лечения.
– Лечение инфекций, гормональных отклонений и нарушений сперматогенеза.
– Стимуляция суперовуляции (созревания нескольких яйцеклеток в одном менструальном цикле женщины).
– Получение яйцеклеток путем пункции яичников.
– Оплодотворение яйцеклеток «в пробирке».
– Выращивание эмбрионов до 2-5-дневной стадии.
– Перенос эмбрионов в полость матки.
– Гормональная поддержка ранней стадии беременности после ЭКО.
– Тест на беременность на выявление гормона ХГЧ в крови (через 12-14 дней после переноса эмбрионов).
– УЗИ – диагностика беременности.
Список необходимых обследований для пациентов, вступающих в программу ЭКО, утвержден приказом Минздрава. Ниже приведен их полный список.
Анализы для мужчин
1. Анализ крови на ВИЧ, гепатиты В и С, бледную трепонему (3 месяца).
2. ПЦР на Chlamydia trachomatis, Mycoplasma genitalium, Trihomonas vaginalis, Neisseria gonorrhoeae (1 год).
3. Спермограмма (6 месяцев).
4. Консультация андролога (6 месяцев).
Анализы для женщин
1. Общий анализ крови (+ тромбоциты) (1 месяц).
2. Биохимический анализ крови (глюкоза, холестерин, общий белок, креатинин, билирубин общий, мочевина, АСТ, АЛТ) (1 месяц).
3. Коагулограмма (фибриноген, АПТВ, РФМК) (1 месяц).
4. Общий анализ мочи (1 месяц).
5. Группа крови и резус-фактор (однократно, бессрочно).
6. Определение антител к бледной трепонеме в крови (ИФА) (3 месяца).
7. Определение антител и антигена к вирусу иммунодефицита человека (ВИЧ) 1 и 2 (3 месяца).
8. Определение антител класса M, G к вирусам гепатита В и С (3 месяца).
9. Определение антител класса M, G к вирусу краснухи в крови, при отрицательном результате на краснуху обязательна вакцинация с указанием даты вакцинации (однократно).
10. Определение антител класса M, G цитомегаловируса и токсоплазмоза в крови (6 месяцев).
11. Определение антигенов вирусов простого герпеса в крови (ПЦР) (6 месяцев).
12. Определение гормонального профиля натощак на 2-3 день цикла: ФСГ, АМГ (6 месяцев).
13. Определение гормонального профиля натощак на 2-3 день цикла: ЛГ, пролактин, ТТГ, свободный Т4, антитела к ТПО (1 год).
14. Микроскопическое исследование мазков из цервикального канала и влагалища (на флору, степень чистоты, ГН и трихомонады) (1 месяц).
15. Мазок на онкоцитологию (1 год).
16. Исследование на урогенитальные инфекции: ПЦР диагностика на Neisseria gonorrhoeae, Chlamydia trachomatis, Trichomonas vaginalis, Mycoplasma genitalium (3 месяца).
17. Исследование на урогенитальные инфекции: ПЦР диагностика на Ureaplasma spp. (parvum и urealyticum), Mycoplasma hominis, ДНК HSV I и II типов (кач.), ДНК CMV (кач.) (1 год).
18. Флюорография (1 год).
19. Электрокардиограмма (ЭКГ) (1 год).
20. Трансвагинальное УЗИ органов малого таза (2 недели).
21. УЗИ молочных желез на 7-11 день цикла, при выявлении патологии консультация онколога-маммолога (1 год).
22. Маммография для женщин старше 40 лет, при выявлении патологии консультация онколога-маммолога (1 год).
23. УЗИ щитовидной железы (1 год).
24. Консультация эндокринолога по показаниям.
25. Консультация генетика при наличии наследственных заболеваний.
— В зависимости от показателей репродуктолог может назначить дополнительные исследования. При подготовке к ЭКО обоим супругам нужно пить фолиевую кислоту – 400 мг в сутки. Самое главное, помните – обследование перед ЭКО проводят не для галочки! Результаты анализов позволяют адекватно оценить возможности и риски пары, подобрать препараты и дозировку, скорректировать возможные проблемы до вступления в протокол ЭКО, – рассказала врач акушер гинеколог, репродуктолог Юлия Голешева.
Этап 3: Стимуляция суперовуляции
Для того, чтобы получить больше яйцеклеток для последующего оплодотворения проводят стимуляцию яичников. Этот процесс также называется «стимуляцией суперовуляции».
Чтобы добиться созревания большего количества яйцеклеток назначают ежедневные инъекции гонадотропинов – гормонов, которые приводят к созреванию сразу нескольких яйцеклеток, а не одной, как при обычном менструальном цикле.
Длительность этого этапа зависит от выбора протокола стимуляции. Пункция фолликулов обычно приходится на 12-14 день, реже на 13-18 день цикла. Режим стимуляции (протокол, дозы препаратов) подбираются индивидуально. Контроль созревания фолликулов происходит под контролем УЗИ. Стимуляция овуляции проходит под тщательным контролем врача.
Этап 4: Пункция фолликулов
При достижении фолликулами зрелости необходимо сделать специальный укол – ввести триггер финального созревания яйцеклеток. Пункция фолликулов и получение яйцеклеток проводится через 35-36 часов после введения триггера, только по истечению этого времени возможно получить зрелые яйцеклетки.
Процедура проводится под наркозом и контролируется с помощью УЗИ. Врач с помощью специальной иглы проводит забор фолликулярной жидкости и передает материал эмбриологу. Эмбриолог отбирает яйцеклетки для дальнейшего оплодотворения. Чем больше яйцеклеток будет получено, тем лучше. Неиспользованные в протоколе яйцеклетки могут быть заморожены на несколько лет и использованы в повторной попытке ЭКО.
Этап 5: Оплодотворение яйцеклеток
Полученные яйцеклетки и сперматозоиды помещают в специальный инкубатор, в питательный раствор при температуре 37°С и высокой влажности. Здесь и происходит оплодотворение.
В некоторых случаях эмбриологи прибегают к интрацитоплазматической инъекции сперматозоида в яйцеклетку (ИКСИ). При этой методике эмбриолог отбирает наиболее перспективный сперматозоид и внедряет его в цитоплазму яйцеклетки. К процедуре прибегают при низком качестве эякулята или яйцеклеток или использовании «замороженных» яйцеклеток.
Этап 6: Культивирование эмбрионов
На следующий день после оплодотворения эмбриолог определяет, сколько яйцеклеток оплодотворилось, и в течение следующих дней наблюдает за развитием эмбрионов. Некоторые из них могут отставать в развитии или вовсе не развиваться. Для переноса в матку отбирается наиболее перспективный эмбрион.
Этап 7: Перенос эмбрионов
Через несколько дней после оплодотворения эмбрион переносят в матку. Перенос осуществляется с помощью катетера через канал шейки матки. Процедура безболезненна и не требует обезболивания.
Этап 8: Контроль и поддержка беременности
При нормальной беременности на месте разорвавшегося фолликула образуется желтое тело, выделяющее прогестерон. Этот гормон необходим для развития беременности. Желтое тело на месте пунктированных фолликулов может не образоваться или быть неполноценным. Поэтому, после переноса эмбриона пациенткам требуется поддержка препаратами прогестерона, а иногда и в сочетании с эстрогенами.
– Существует два вида протокола ЭКО – длинный и короткий, – продолжает репродуктолог. – Длинный протокол занимает до 40 дней, короткий 25-30. Длинный мы начинаем с 20-21 дня цикла или за 5-7 дней до начала менструации, на 2-4 день начинается стимуляция. Она продолжается 10-14 дней под постоянным контролем УЗИ. За 36 часов до пункции вводим триггер (укол ХГЧ). Дальше – пункция, оплодотворение, культивирование эмбрионов. А затем по ситуации – перенос или криоконсервация. Короткий начинается на 2-3 день менструации. Все проходит также, как в длинном протоколе.
Какой протокол выбрать? Перед пациентами этот выбор не стоит, решает всегда только врач. Не существует единственно правильного универсального подхода. Все зависит от данной конкретной ситуации. Довериться врачу и выполнять все рекомендации — лучшее, что вы можете сделать. Но все же представлять себе, как работают разные схемы, полезно и интересно.
Если не удается самостоятельно зачать ребенка, то у граждан России есть возможность сделать ЭКО бесплатно по полису ОМС. Об условиях и подробностях этой процедуры мы узнали у эксперта
Популярные вопросы и ответы
Кому подходит ЭКО?
ЭКО или экстракорпоральное оплодотворение показано пациенткам с установленным диагнозом бесплодие. Показаниями к проведению ЭКО являются:
Трубное бесплодие вследствие отсутствия маточных труб при их удалении либо непроходимости
Бесплодие, связанное с эндометриозом;
Эндокринные заболевания, которые приводят к нарушению овуляции;
Маточные формы бесплодия;
Заболевания наследственного характера (гемофилия и др). Во время процедуры ЭКО производят диагностику эмбрионов перед переносом. В матку переносят только генетически здоровые эмбрионы;
Мужское бесплодие. Сперматозоиды партнера не способны к оплодотворению;
Бесплодие неясного происхождения;
Преждевременная недостаточность яичников.
ЭКО противопоказано лицам с тяжелыми психическими и физическими заболеваниями, аномалиями развития органов репродуктивной системы, доброкачественными опухолями матки, требующими оперативного вмешательства, злокачественными опухолями любой локализации.
Какие новые технологии существуют в области экстракорпорального оплодотворения?
Новые технологии в ЭКО позволяют проводить процедуру с минимальной стимуляцией яичников, предварительно исследовать генный материал эмбриона для исключения врожденных аномалий и заболеваний, передающихся по наследству (3). Сегодня все чаще используется суррогатное материнство, а также перенос предварительно замороженных эмбрионов. Созданы банки донорских ооцитов и спермы для ЭКО.
Как часто бывают неудачные попытки?
ЭКО, конечно же, не гарантирует стопроцентное наступление беременности. В настоящее время эффективность ЭКО составляет около 30-35% у пациенток в возрасте младше 35 лет. В возрасте старше 35 лет этот процент составляет менее 30%. Поэтому неудачные попытки ЭКО встречаются, увы, довольно часто. Больше половины пациентов после первой попытки уходят из клиники, к сожалению, с отрицательным результатом.
С возрастом естественная фертильность женщины снижается. Особенно заметно это происходит после 38 лет. Точно так же с возрастом будет снижаться и частота успешных циклов ЭКО. По мнению врачей, все дело в том, что с увеличением возраста у женщины созревает меньшее количество яйцеклеток и эти яйцеклетки худшего качества, что при оплодотворении способствует образованию генетически нездоровых эмбрионов.
Возраст мужчины также влияет на успешность ЭКО, но в гораздо меньшей степени.
Также на исход процедуры влияет количество полученных ооцитов, овариальный запас женщины.
Сколько стоит процедура и кто оплачивает
«В нашей стране возможно бесплатное проведение программы ЭКО за счет средств обязательного медицинского страхования», – отмечают врачи гинекологи-репродуктологи – «Права на ЭКО по ОМС имеет женщина с диагнозом бесплодие, как состоящая в официальном браке, так и с партнером вне брака. А также одинокая женщина с диагнозом бесплодие, или женщина, супругу (партнеру) которой выставлен диагноз бесплодие.
В процедуре ЭКО по полису ОМС может быть отказано по некоторым причинам: при низком овариальном резерве, т.е. когда в яичниках мало яйцеклеток, и для наступления беременности требуются донорские яйцеклетки.
По полису ОМС бесплатно возможно только проведение базовой программы ЭКО со стимуляцией суперовуляции (со своими половыми клетками). Донорские программы (с использованием донорских яйцеклеток, донорских эмбрионов), программы с использованием суррогатной матери не оплачиваются из фонда ОМС. Без стимуляции, ввиду различных причин, программа оплачивается пациентами самостоятельно.
Процедуру ЭКО при отказе по ОМС или при желании можно пройти платно. Стоимость рассчитывается индивидуально. В среднем цена базового ЭКО колеблется от 110 до 150 тысяч рублей. В нее входит все четыре этапа ЭКО с препаратами для стимуляции при условии использования своих собственных половых клеток. Донорские яйцеклетки и донорская сперма оплачиваются отдельно. Необходимые анализы также не входят в стоимость базового ЭКО.
Стоимость 1 яйцеклетки составляет от 20 тыс рублей. Стоимость донорской спермы от 12000 до 35000 рублей за 1 порцию.
Предимплантационная генетическая диагностика эмбрионов, позволяющая исключить генетические заболевания у эмбриона, оплачивается отдельно. А также биопсия трофэктодермы эмбрионов за биопсию всех эмбрионов.
Перенос ранее замороженных эмбрионов можно проводить как бесплатно по ОМС, так и на коммерческой основе.
Стоимость разморозки эмбриона и переноса его в матку обходится в среднем от 30 до 50 тысяч рублей».
«Дети из пробирки», или Поговорим про ЭКО
Сложно поверить, но первый ребенок, зачатый при помощи ЭКО, родился сорок лет назад, в 1978 году, в Англии. Сегодня процедура стала более совершенной и более доступной. В нашей стране ежегодно рождается при помощи ЭКО примерно 1,5 % детей. А к 2016 году во всем мире родилось более 2 миллионов таких детей.

Что такое ЭКО?
ЭКО расшифровывается как экстракорпоральное оплодотворение. Это значит, что оплодотворение яйцеклетки происходит снаружи, «в пробирке», а затем эмбрион помещается в матку, где развивается в течение девяти месяцев.
Часто ЭКО называют методом лечения бесплодия. Но по сути ЭКО – это эффективный способ преодоления бесплодия. Оно позволяет обойти причины, которые мешают наступлению естественной беременности, даже если сами причины не известны. В нашей стране, по оценкам специалистов, в ЭКО нуждаются 3 миллиона пар, но делают эту процедуру всего 30 тысяч.
Сколько стоит ЭКО?
Экономический фактор – одна из самых важных причин, почему к ЭКО не могут прибегнуть все семейные пары, которые нуждаются в помощи.
Процедура стоит недешево, и поэтому ее могут позволить себе далеко не все семейные пары. В разных клиниках стоимость проведения ЭКО может оцениваться по-разному. Но нижняя граница находится в пределах 60-70 тысяч рублей за процедуру. Обратите внимание на слово «процедура». Это значит, что в стоимость ЭКО включаются именно медицинские манипуляции: получение яйцеклеток и сперматозоидов, оплодотворение, наблюдение за развитием и затем перенос эмбрионов в полость матки. Но сама процедура – это не единственное, за что придется платить. Поэтому перед началом оцените полную стоимость лечения или хотя бы ее порядок.
Вам потребуется оплатить следующие расходы:
- Первичная консультация.
- Необходимые обследования перед ЭКО (уточните, возможно, часть из них можно сделать за счет ДМС).
- Собственно проведение ЭКО.
- Лекарства и медикаменты (их стоимость примерно равна стоимости самой процедуры ЭКО).
- Дополнительные процедуры (если потребуются): ИКСИ, криоконсервация яйцеклеток, эмбрионов или спермы, ПГД.
- Проезд в клинику, проживание (если в вашем городе нет клиники).
- Отпуск на время лечения (если вы будете находиться в другом городе).
Как видим, проведение ЭКО потребует заметных материальных затрат.

Как готовиться к ЭКО?
В первую очередь – психологически! И это не шутка. ЭКО нельзя сделать быстро и на следующий день сообщить всем о своем интересном положении. Предварительная подготовка, цикл проведения ЭКО могут занять несколько недель или даже месяцев. Настраивайтесь на то, что вам предстоит долгий путь в несколько этапов. Второе, о чем обязательно стоит знать и помнить, – это то, что успехом заканчивается 30-40 % протоколов. То есть, нет гарантии, что после проведения ЭКО вы забеременеете.
Поэтому так важна правильная предварительная подготовка к ЭКО женщины и мужчины. Причем подготовка обоих партнеров повышает шансы на благополучный исход.
В первую очередь уточните список анализов для ЭКО и необходимых исследований. Они потребуются и мужчине, и женщине. Не все анализы для ЭКО можно сдать в один день, многие результаты могут быть готовы не сразу. К тому же по результатам исследований может потребоваться лечение.
Следующий пункт – образ жизни. Рекомендация вести здоровый образ жизни кажется избитой. Но она работает! По некоторым данным, если женщина курит, то эффективность ЭКО снижается на 50 %. Не повышает шансы на успех и регулярное употребление алкоголя и кофе. Причем рекомендации по здоровому образу жизни касаются и мужчины. Ему стоит отказаться от бани, сауны, сидений с подогревом, тесного белья – словом всех тех факторов, которые увеличивают температуру тела в паху и снижают жизнеспособность сперматозоидов.
Отдельно стоит сказать о приеме лекарств, добавок и витаминов. Обязательно обсудите их с врачом. Здесь речь идет не о тех лекарствах, которые назначат позже, для стимуляции овуляции, а о тех, которые мы принимаем регулярно или время от времени, например, от головной боли или при повышенном давлении. Одни из них могут плохо влиять на репродуктивную функцию мужчины и женщины, а другие – могут быть полезны.
Более того, врач может порекомендовать на этом этапе прием витаминных комплексов. Отнеситесь внимательно к этому совету и не игнорируйте его! Мужчинам при подготовке к ЭКО могут посоветовать негормональные комплексы с L-карнитином и фолиевой кислотой для улучшения качества спермы. В частности «Сперотон» достоверно улучшает все ключевые характеристики – количество и подвижность сперматозоидов, а также долю сперматозоидов с правильным строением.
Для женщин в период подготовки к ЭКО хорошо зарекомендовал себя витаминно-минеральный комплекс «Прегнотон». В его составе аминокислота L-аргинин, экстракт витекса, фолиевая кислота, йод и другие витамины и минералы, важные для работы женской репродуктивной системы. Как показали исследования, Прегнотон способствует увеличению эндометрия матки до оптимальных значений, что улучшает вероятность имплантации эмбриона, а также увеличивает шансы на успех ЭКО в 2 раза.

Список анализов для ЭКО
ЭКО требует тщательной подготовки со стороны обоих супругов. Сдать анализы и пройти обследование перед процедурой нужно не только будущей маме, но и отцу.
Список анализов перед ЭКО для женщины:
- Общий и биохимический анализ крови.
- Общий анализ мочи.
- Анализ крови на свертываемость и количество глюкозы.
- Коагулограмма (врач может назначить и стандартную, и расширенную).
- Исследование на гормоны.
- Бактериологический мазок флоры влагалища.
По результатам исследований врач может назначить женщине дополнительно: лапароскопию, томографию, гистероскопию, сделать снимок маточных труб, УЗИ малого таза и молочных желез (женщинам старше сорока делают маммографию) и др.
Мужчине в рамках подготовки к ЭКО нужно сдать:
- Спермограмму.
- Анализы на гормоны (если спермограмма плохая).
- Мазок из уретры (для исключения половых инфекций).
- Кровь для анализа на антиспермальные тела (МАР-тест).
- Анализ на ХГИ.
Некоторые анализы нужно сдавать и женщине, и мужчине, например, кровь:
- На сифилис, ВИЧ, краснуху, цитомегаловирус, герпес.
- Для определения группы крови и резус-фактора мужа и жены.
- На гепатиты В и С.
Каждому партнеру необходимо сделать ЭКГ и флюорографию. Решение о назначении того или иного исследования принимает врач в индивидуальном порядке.
Анализы и обследования имеют свой срок годности, поэтому сдавать все сразу не имеет смысла.
Как проходит ЭКО?
Как проходит ЭКО? Экстракорпоральное оплодотворение включает в себя несколько этапов.
1. Стимуляция суперовуляции
Обычно у женщины созревает только одна яйцеклетка, изредка две. Однако шансы на успех при наличии одной-двух яйцеклеток очень малы. Поэтому проводят стимуляцию яичников, чтобы получить больше созревших яйцеклеток (обычно 10-20). Стимуляцию проводят различными гормональными препаратами. С пятого дня после начала стимуляции необходим регулярный мониторинг созревающих яйцеклеток. Его проводят через день, при помощи УЗИ.
Причины возможного прерывания этапа:
- Созревшие яйцеклетки слишком рано выходят из фолликулов и попадают в брюшную полость. Оттуда их извлечь невозможно, поэтому так важно постоянно контролировать процесс стимуляции.
- Созревает менее 3 фолликулов. Шансы наступления беременности крайне малы, поэтому с согласия женщины цикл могут прервать, чтобы затем повторить протокол с другой схемой стимуляции.
- Слишком большое количество созревающих фолликулов (более 25). Велик риск развития тяжелой формы синдрома гиперстимуляции яичников (СГЯ). Однако во многих клиниках существуют эффективные методы справиться с этой проблемой и спасти цикл ЭКО.
2. Получение яйцеклеток путем пункции яичников
Чтобы получить яйцеклетку, тонкая игла вводится в фолликулы через стенку влагалища (под контролем УЗИ), а затем яйцеклетки «отсасываются» из фолликулов. Пункция проводится под местным или кратковременным общим наркозом и обычно занимает не более 30 минут. После процедуры женщина 2-3 часа находится под наблюдением и затем может отправиться домой.
Сложности: яичник может быть недоступен для пункции, в этом случае проводят лапароскопию.
3. Оплодотворение «в пробирке»
У полученных яйцеклеток оценивается зрелость. Яйцеклетки помещают в инкубатор, где имитируются условия среды в фаллопиевых трубах. В инкубатор также помещают сперматозоиды. Проникновение сперматозоида в яйцеклетку происходит в течение нескольких часов. Если есть основания предполагать низкую вероятность оплодотворения, может быть проведена ИКСИ (инъекция сперматозоида в яйцеклетку). Через 18 часов после добавления сперматозоидов эмбриолог проверяет, сколько яйцеклеток нормально оплодотворилось. Количество или даже доля нормально оплодотворившихся яйцеклеток – это биологическая переменная, которая не поддается контролю.
Что может пойти не так:
- Оплодотворение вообще не происходит, даже когда сперматозоиды и яйцеклетки хорошего качества.
- Аномальное оплодотворение (например, яйцеклетка содержит три пронуклеуса вместо нормальных двух).
4. Культивирование эмбрионов (2-6 дней)
Нормально оплодотворившиеся яйцеклетки начинают делиться. Их уже называют зиготами. Эмбриолог снова оценивает зиготы через 24 часа на основании их внешнего вида и скорости дробления.
Теоретически эмбрионы можно переносить в полость матки с 1 по 6 день после пункции. Специалист принимает решение о сроке переноса в зависимости от каждого случая. К пятому дню развития внутри эмбриона формируется полость с жидкостью. А клетки делятся на 2 типа: из одних образуется плацента, а из других – сам плод. Эта стадия развития называется бластоцистой. Именно на этой стадии в естественных условиях эмбрион попадает в матку и имплантируется. Поэтому перенос эмбриона на этом сроке развития показывает лучшие результаты. К тому же такой подход позволяет выбрать лучшие эмбрионы для переноса и повысить шансы на успех ЭКО. При необходимости на этом этапе можно провести преимплантационную генетическую диагностику (ПГД), чтобы выявить генетические заболевания. Но с другой стороны, если у женщины мало эмбрионов и они слабые, то специалисты предпочитают поместить их в матку раньше, до стадии бластоцисты, так как в естественной среде у таких эмбрионов выше шанс выжить.
- Эмбрион может прекратить развиваться в любой момент.
- Развитие может пойти аномальным путем.
- При проведении ПГД могут выявиться генетические аномалии.
5. Перенос эмбрионов в полость матки
Это самый ответственный этап процедуры. Обычно переносится 1-2 эмбриона на 5 день после пункции яичников. Перенос проводится без наркоза, он проходит безболезненно, так как не требует расширения шейки матки. Катетер для переноса эмбрионов представляет собой силиконовую трубку диаметром 1-2 мм со шприцом на одном конце. Врач направляет катетер через шейку матки катетер в полость матки и шприцом выдавливает содержимое катетера. Процедуру переноса контролируют при помощи УЗИ. После удаления катетера женщине следует побыть в горизонтальном положении около 10 минут, чтобы мышцы шейки матки вернулись в обычное состояние. После этого эмбрион уже не может «выпасть» из матки, и нет никакой необходимости соблюдать постельный режим.
Далее врач назначает препараты, увеличивающие вероятность имплантации эмбриона. Беременность определяется по росту уровня ХГЧ в сыворотке крови на 10-14 дней после переноса.
- Эмбрион может прилипнуть к катетеру внутри или снаружи или же увлекаться из матки вслед за вынимаемым катетером. Потеря эмбрионов при переносе составляет примерно 30 %.
- Ни один из эмбрионов не имплантируется.
- Эмбрион имплантируется, но через какое-то время прекращает развитие.
Как можно повлиять на успех ЭКО?
Как видим, на каждом этапе женщину и врачей-репродуктологов подстерегает множество сложностей. Поэтому сам факт проведения ЭКО – еще не гарантия успешного наступления беременности. По данным РАРЧ (Российской ассоциации репродукции человека) в России беременностью и родами заканчиваются в среднем 30-40 % проводимых процедур. И мы не отличаемся от остальных европейских стран по этим показателям.
Сегодня известны далеко не все причины, которые играют роль в исходе ЭКО. Но некоторые из них установлены вполне достоверно. На эффективность ЭКО влияют следующие факторы:
- Возраст женщины.
- Причина бесплодия.
- Длительность бесплодия.
- Качество и количество полученных в ходе ЭКО эмбрионов.
- Состояние эндометрия матки к моменту переноса эмбрионов.
- Количество предыдущих безуспешных попыток ЭКО.
- Образ жизни и наличие вредных привычек (курение – одна из них).
- Генетические факторы.
На часть «слагаемых успеха» повлиять нельзя. Но часть из них – целиком и полностью в руках будущих родителей. Так, качество эмбрионов зависит и от качества сперматозоидов. А этот показатель улучшается при приеме комплекса Сперотон. Толщина эндометрия, как мы уже упоминали выше, может нормализоваться приемом комплекса Прегнотон. Отказ от курения и правильное питание, конечно, потребуют определенной силы воли. Но ведь каждый день, когда вы сделали выбор в пользу здоровой пищи, каждая сигарета, которую вы не выкурили, – это дополнительные шансы к вероятности успеха ЭКО.
Представьте, что вас ждет. От вас потребуется много моральных и физических сил во время протокола ЭКО, вы перенесете несколько не самых приятных процедур, вам придется с замиранием сердца ожидать результаты каждого этапа, вы потратите заметную сумму денег. Так начните свой путь к мечте с правильных шагов! Сделайте все, что зависит от вас, чтобы помочь природе сделать то, что зависит от нее!
Что нужно знать перед ЭКО?
Экстракорпоральное оплодотворение сегодня является популярной вспомогательной репродуктивной технологией. Его очень часто используют для преодоления бесплодия. Но что нужно знать и делать перед ЭКО? Об этом многие остаются неосведомленными. На самом деле для повышения шансов на зачатие и успешное дальнейшее вынашивание ребенка необходимо придерживаться целого ряда правил. Давайте разберемся, каких именно. Рассмотрим все особенности подготовки к экстракорпоральному оплодотворению.
Эффективность процедуры
Первое, что нужно знать перед ЭКО, это показатели эффективности метода. Не следует рассчитывать на то, что процедура позволит зачать ребенка с первой попытки. Даже сегодня, во время активного развития репродуктивных технологий, такой гарантии никто не даст. Важно понимать, что технология является сложной и желаемый результат позволяет получить не всегда.
Тем не менее эффективность ЭКО является достаточно высокой. С первой попытки беременность наступает у 35–40% женщин. Эффективность каждого следующего протокола возрастает в связи с более тщательным обследованием и подготовкой женщины и мужчины. Наиболее высокими шансы на зачатие являются у пар с трубным фактором бесплодия.
Как подготовиться?
Что нужно сделать перед ЭКО женщине?
Подготовку к экстракорпоральному оплодотворению всегда начинают заранее, за несколько месяцев (3–4) до цикла, в котором планируется проведение процедуры. В этот период очень важно обратиться к репродуктологу за консультацией. Он проведет качественную оценку всех результатов диагностики и при необходимости назначит дополнительные обследования. Также он подробно расскажет о том, как выполняется процедура и какие особенности имеет.
Обязательно подписывается и согласие пациентов на ЭКО. После этого экстракорпоральное оплодотворение вступает в основную фазу. Начинается непосредственная подготовка к нему.
Для повышения шансов на зачатие следует соблюдать целый ряд рекомендаций.
- Позаботиться о правильном питании. Желательно исключить из рациона приготовленные на масле и острые блюда, бутерброды, бургеры и др. Также нужно отказаться от спиртных напитков. Предпочтение следует отдавать пище на основе жирного мяса, птицы, рыбы и морепродуктов. Важно употреблять достаточное количество овощей, богатых витаминами и ценными микроэлементами. Блюда лучше готовить на пару или запекать. Это позволит нормализовать массу тела. При недостатке веса врач даст определенные рекомендации. При необходимости пациента или пару направят к диетологу
- Отказаться от курения и употребления наркотических (в том числе психоактивных) веществ
- Исключить прием некоторых лекарственных препаратов. О них вам расскажет врач
- Ограничить сексуальную активность на время стимуляции яичников. Половые контакты полностью исключаются за 3–4 дня до пункции
- Ограничить тяжелую физическую активность. Полностью запрещается поднимать тяжести и испытывать внушительные нагрузки. Если женщина занимается профессиональным спортом, нужно отказаться от тренировок. Разрешаются умеренные физические нагрузки: ходьба, легкие пробежки, плавание, йога
- Избегать перегрева. Запрещается посещение сауны и бани. Не рекомендуется и прием горячей ванны, особенно длительный. Это особенно актуально для мужчин. На некоторое время им желательно отказаться даже от использования подогрева сидений в авто
- Исключить контакты с окружающими с признаками ОРВИ и посещение мест массового скопления людей
Какую диагностику пройти?
Что нужно обследовать перед ЭКО?
Оба партнера проходят комплексную диагностику.
У женщин она включает:
- Анализы крови и мочи с исследованием большого количества различных показателей и выявлением инфекций
- Гинекологический осмотр с мазками
- УЗИ органов малого таза
- Гистероскопию
- Кольпоскопию
- ЭКГ
Также при необходимости проводятся рентгенография, компьютерная и томография внутренних органов и тканей.
Мужчины проходят обследование, включающее:
- анализы крови (в том числе на выявление инфекционных процессов)
- общий анализ мочи
- мазок из уретры
- спермограмму
При необходимости могут проводиться и другие процедуры.
Важно! Если у из партнеров выявляются определенные заболевания, обязательно проводится их лечение. При этом процедура оплодотворения откладывается до выздоровления.
Какой протокол выбрать паре? Какие критерии выбора существуют?
Под протоколами экстракорпорального оплодотворения понимают комплексы мероприятий, которые направлены на обеспечение скорейшего успешного зачатия. Основное отличие между ними заключается в продолжительности и характере цикла, в рамках которого происходит развитие ооцита.
Выделяют следующие типы протоколов:
- В естественном цикле. Подразумевается, что в течение месяца образуется 1–2 половые клетки. Данный протокол актуален, если пациентка страдает так называемыми гормонозависимыми заболеваниями или имеет чувствительность (повышенную) к назначаемым ей средствам на основе гормонов
- Стандартный. При использовании этого протокола яичники дополнительно стимулируются. Обычно процесс длится месяц и позволяет получить за 1 цикл не 1, а несколько яйцеклеток (до 6–8)
- Короткий. Такой протокол подразумевает сокращенную продолжительность приема гормональных препаратов. Обычно выбирают его при повышенной чувствительности к используемым средствам
- Длинный. Этот протокол длится больше месяца (до 5–6 недель). Пациентку в рамках него подвергают воздействию гормонов в несколько этапов. Во время длинного протокола можно получить до 20 половых клеток. Актуальным такое ЭКО является при аномалиях развития матки, ее приобретенных патологиях, эндометриозе, а также при избыточной массе тела и др.
Подходящий протокол подбирается врачом, но только после уведомления пациентки обо всех особенностях программы. Также учитываются состояние и индивидуальные особенности женщины.
Сколько раз можно делать ЭКО?
Никаких ограничений на количество попыток в настоящий момент не выявлено. Благодаря этому делать ЭКО можно необходимое количество раз. для успешного зачатия достаточно всего одной процедуры. Другой паре может потребоваться 3–4 попытки. Невозможно определить это заранее. Но отчаиваться после неудачной попытки не следует. Врачи подберут оптимальную методику для каждой пары.
Несмотря на отсутствие жестких ограничений по количеству попыток, выделяют некоторые медицинские рекомендации.
- Если оплодотворение не происходит после нескольких попыток, могут изменить стратегию лечения. При этом используются другие вспомогательные репродуктивные технологии. В некоторых случаях пациентам рекомендуют прибегнуть к донорскому биологическому материалу
- Между отдельными протоколами оплодотворения делают перерыв в 3–4 и более месяцев. Это позволяет обеспечить восстановление естественного гормонального фона пациентки. Важно! Опасно проводить большое количество попыток подряд. Это может способствовать развитию гиперстимуляции яичников. Данная патология является опасной не только для здоровья, но и для жизни пациентки
- Прерывается лечение и в том случае, если партнеры (или один) заболевают. Перерыв обеспечивает сокращение рисков осложнений для здоровья женщины. Кроме того, он снижает и вероятность врожденных патологий плода
Важно! Некоторым парам отказывают в проведении ЭКО. С чем это может быть связано? Отказ пара может получить, если во время использования вспомогательных репродуктивных технологий существует вероятность нанесения серьезного вреда здоровья. Именно поэтому первое, что нужно сделать перед ЭКО женщине и мужчине, это пройти обследование.
Альтернативные методы
ЭКО является сложной и дорогостоящей процедурой. Она рассматривается исключительно как альтернативное, но не основное средство при преодолении бесплодия. Поэтому сначала врачом всегда рассматриваются другие варианты терапии.
Они могут быть:
- Консервативными. В этом случае лечение проводится преимущественно с использованием различных лекарственных препаратов. Назначаются они как женщинам, так и мужчинам. Комплекс средств подбирается исключительно врачом или целой группой специалистов
- Хирургическими. Оперативные вмешательства проводятся, если бесплодие спровоцировано анатомическими нарушениями репродуктивной системы или образованиями в половых органах. К хирургическим методам прибегают и тогда, когда консервативные не дают желаемого результата
Также вместо ЭКО может проводиться искусственная инсеминация. Она заключается в принудительном введении в матку женщины партнерской или донорской спермы. Для процедуры используется специальный катетер. Методика особенно актуальна при нарушениях в женских половых путях или эректильной дисфункции у мужчины.
Важно! Следует всегда понимать, что ЭКО – крайняя мера. Ее использование рационально при наличии определенных причин бесплодия, которые невозможно преодолеть консервативно или хирургически. При этом пациенты обязательно консультируются репродуктологом на предмет:
- вероятности зачатия
- ограничений на время подготовки к процедуре
- особенностей экстракорпорального оплодотворения
- побочных эффектов, которые могут возникнуть
Преимущества обращения в МЕДСИ
- Точная диагностика – залог успешного протокола ЭКО. Она обеспечивается комплексно и позволяет выявить все особенности организмов женщины и мужчины. Благодаря этому существенно повышаются шансы на зачатие
- Современные методы лечения бесплодия. Нашим пациентам предлагаются исключительно те, которые соответствуют их индивидуальным особенностям, текущему состоянию и иным факторам
- Собственные криобанк и лаборатория. В них установлены ламинарные боксы 2 класса защиты с высоким уровнем стерильности, четырехступенчатая система очистки воздуха для минимизации количества летучих соединений, постоянный автоматизированный мониторинг условий в инкубаторах и хранилищах биологического материала
- Опытные врачи. Наши специалисты в совершенстве владеют не только технологией ЭКО, но и всеми остальными ВРТ. Это позволяет им успешно решать поставленные задачи и помогать множеству пар становиться счастливыми родителями. Наши врачи расскажут, что нужно делать перед ЭКО, ответят на другие вопросы
Чтобы уточнить условия предоставления услуг или записаться на прием, достаточно позвонить . Наш специалист ответит на все вопросы. Также запись возможна через приложение SmartMed.
20 фактов об ЭКО, которые надо знать
В каких случаях ЭКО – единственная возможность забеременеть? Болезненная ли это процедура и сколько времени занимает (от первой консультации до новости о беременности)? Cпециалист центра репродукции «Линия жизни» Анастасия Мокрова объяснила, как проходит экстракорпоральное оплодотворение и сколько раз его можно делать.

1. Есть случаи, когда ЭКО – единственная возможность забеременеть и родить здорового ребенка
.jpg)
Первый – когда у женщины отсутствуют обе маточные трубы (их удалили в предыдущих операциях из-за внематочной беременности, тяжелого спаечного или воспалительного процесса). Когда их нет, забеременеть естественным путем невозможно – только ЭКО.
Второй случай – это тяжелый мужской фактор, когда либо со стороны мужчины наблюдается хромосомное нарушение (и, как следствие, нарушение сперматогенеза), либо это поздний возраст, когда стимуляция сперматогенеза ни к чему не приведет, либо гормональные факторы.
Третий случай – генетический. Это значит, что у пары есть тяжелые хромосомные нарушения, которые не мешают им жить, но мешают рожать здоровых детей. В этом случае делается анализ не только на существующие 46 хромосом, определяющих генетический состав эмбриона, но и на изменение в кариотипе, которое для каждой пары может быть решающим. Теоретически такая пара может без вмешательства родить здорового малыша, но вероятность удачи небольшая.
2. ЭКО может помочь, если у женщины истощенные яичники или она хочет родить ребенка, находясь в менопаузе
После 36 лет женщина находится в позднем репродуктивном возрасте (как бы хорошо она не выглядела). Вероятность зачатия крайне снижается.
У некоторых женщин менопауза или изменения в яичниках, которые снижают фолликулярный резерв, происходят рано. Менструация еще есть, но клеток уже нет, или они некачественные. В этом случае проводится программа ЭКО для получения здорового эмбриона и переноса его в полость матки.
Если женщина в менопаузе хочет забеременеть и выносить здорового ребенка, мы также прибегаем к ЭКО. В этом случае берется яйцеклетка здоровой женщины от 18 до 35 лет, оплодотворяется сперматозоидом партнера пациентки, и эмбрион подсаживается ей методом ЭКО.
3. У ЭКО есть противопоказания
.jpg)
Противопоказаний для ЭКО крайне мало, но они есть. Это тяжелая соматическая патология, которая редко встречается у женщин, планирующих беременность. Такие пациенты с заболеваниями сердца, легких, тяжелыми психическими нарушениями обычно не доходят до репродуктологов. Однако, если заболевание находится в ремиссии и узкие специалисты дают добро на планирование беременности, мы работаем с пациенткой.
Онкологические заболевания – абсолютное противопоказание для проведения стимуляции для ЭКО. Онколог должен дать заключение, что пациентка находится в стойкой ремиссии.
4. ЭКО возможно в любом возрасте с 18 лет
По закону РФ возраст, при котором женщина может делать ЭКО, не ограничен и начинается с 18 лет. С возрастными парами вопрос беременности обсуждается индивидуально. Кто-то и в 50 лет может родить здорового малыша, а кто-то в 35 испытывает сложности.
5. Чем старше женщина, тем меньше вероятность забеременеть при ЭКО
Я уже говорила о том, что после 36 лет женщина вступает в поздний репродуктивный возраст. К 40 годам даже методом ЭКО процент наступления беременности не больше 15. Это происходит из-за уменьшения количества клеток, вырабатываемых яичниками, и ухудшения их качества. Для сравнения, вероятность наступления беременности при ЭКО до этого возраста – около 70%.
6. Успех в ЭКО на 50% зависит от мужчины
.jpg)
На первичный прием к репродуктологу я рекомендую паре приходить вместе. Исходя из анамнеза, врач выдает индивидуальный список обследований, которые необходимо пройти женщине и мужчине. Обследоваться одной женщине не имеет смысла. Бывает, что пара долгое время ходит вокруг да около, пытаясь определить проблему со стороны женщины, и только потом выясняется какой-то тяжелый мужской фактор.
7. Короткий протокол ЭКО – самый комфортный для пары
Это максимально щадящая программа, требующая минимальных физических и материальных затрат. При этом у нее практически не бывает осложнений (в том числе гиперстимуляции яичников), и ее предпочитают репродуктологи всего мира. Особенно для женщин с неплохим фолликулярным резервом.
По короткому протоколу стимуляция начинается на 2-3 день цикла (до этого врач делает ультразвуковое обследование) и продолжается около двух недель. Когда стимуляция окончена, репродуктолог видит фолликулы определенного размера и назначает препарат триггер для того, чтобы провести пункцию вовремя и довести клетки до максимальной зрелости.
Второй этап – трансвагинальная пункция. В день взятия пункции партнер также должен сдать сперму.
Третий этап – перенос эмбриона. Между вторым и третьим этапами происходит работа эмбриологов, которые оплодотворяют яйцеклетки и наблюдают за развитием эмбрионов. На 5-6 сутки развития паре сообщается, сколько их получилось, какого качества и насколько они готовы к переносу. О беременности женщина может узнать через 12 дней после проведения пункции, сделав анализ крови на ХГЧ.
Отмечу, что во время ЭКО у женщины могут быть более обильные выделения. Ей может показаться, что у нее вот-вот начнется овуляция, на самом деле это не так, потому что весь процесс контролируется репродуктологом. В процессе ЭКО женщине назначается витаминотерапия и кроворазжижающие препараты, чтобы снизить риски гиперкоагуляции (повышения свертываемости крови) и тромбообразования.
8. До и во время ЭКО исключите тяжелые физические нагрузки и скорректируйте схему питания
.jpg)
В период подготовки к беременности мужчине лучше отказаться от алкоголя, сауны и горячей ванны. При вступлении в программу ЭКО паре не рекомендуется тяжелая физическая нагрузка и активная половая жизнь – это может привести к созреванию большого количества фолликулов, что нанесет травму яичникам.
Во время ЭКО советую делать акцент на белковую пищу (мясо, птицу, рыбу, творог, морепродукты) и много пить (от 1,5 литров жидкости в день). Это необходимо для того, чтобы вы чувствовали себя максимально комфортно в этот месяц.
9. Процедура ЭКО безболезненная
Не стоит переживать на эту тему. Инъекции во время стимуляции вводятся крошечной иглой в подкожно-жировой слой в области живота и могут вызывать очень легкий дискомфорт (но не болевые ощущения). Что касается трансвагинальной пункции, то ее делают под внутривенным наркозом от 5 до 20 минут. Сразу после, может ощущаться тяжесть внизу живота, но под действием обезболивающего препарата дискомфорт уходит. В этот же день пациентку отпускают домой, а на следующий она может работать.
10. Средний процент наступления беременности в результате ЭКО – 35-40%
Эти цифры актуальны как для России, так и для западных стран. Успех ЭКО зависит от возраста пациентки и ее партнера (чем выше, тем он меньше), качества его спермограммы, предыдущих манипуляций с маткой (выскабливания, абортов, выкидышей и пр.). Качество клеток также играет роль, но узнать об этом до ЭКО нет возможности.
11. У ЭКО нет побочных эффектов, если вы доверились грамотному специалисту
.jpg)
В случае, если пациентка выполняет все рекомендации, единственный побочный эффект – наступление беременности и рождение здорового малыша. При этом важно довериться грамотному репродуктологу. При неправильно проведенной стимуляции возможна гиперстимуляция яичников, внутрибрюшные кровотечения, внематочная беременность (крайне редко, если уже была патология маточных труб).
12. Простуда без осложнений – не препятствие для ЭКО
Если вы не принимаете антибиотики и противовирусные препараты, у вас не поднимается высокая температура, то на проведение ЭКО простуда никак не повлияет. Качество клеток и эмбрионов это не ухудшает.
Но если после ОРВИ есть осложнения, то перенос эмбриона временно отменяется. Мужчине также не рекомендуется принимать антибиотики за две недели до сдачи спермы.
13. Грамотные репродуктологи рекомендуют переносить только один эмбрион
Раньше после ЭКО действительно было много случаев многоплодной беременности. Сейчас репродуктологи всего мира рекомендуют к переносу один эмбрион. Это делается для того, чтобы получить здорового ребенка.
Многоплодная беременность тяжело переносится женским организмом, и часто все заканчивается преждевременными родами, что рискованно для детей.
Гораздо лучше, если пацинтка забеременеет после второго переноса эмбриона, чем сразу родит двойняшек с ДЦП.
14. Дети после ЭКО ничем не отличаются от детей, зачатых естественным путем
Конечно, эти дети тоже болеют ОРЗ, ОРВИ, у них есть определенная наследственность, могут быть соматические заболевания, но они ни в коем случае не уступают другим детям в физическом развитии и умственном потенциале.
15. Ограничений в количестве ЭКО нет
.jpg)
Обычно пациентки проводят ЭКО до получения результата. При этом эмбрионы могут использоваться от первой программы, которые замораживаются и хранятся столько, сколько пожелает пациент. Пытаться снова после неудачной попытки ЭКО можно на следующий или через цикл. Выжидать 3,4,6 месяцев нецелесообразно, однако советую обсудить с репродуктологом возможную причину ненаступления беременности.
16. Вы можете заморозить яйцеклетки «на будущее»
Многие пары так и делают. Например, если мужчине и женщине в паре 33-34 года, а ребенка они планируют к 40 годам, имеет смысл задуматься о замораживании ооцитов – к этому времени качество их собственных клеток будет ухудшаться.
Еще это делается, когда женщина не уверена в партнере или в будущем хочет родить ребенка для себя. Потом не требуется дополнительная стимуляция, нужно будет лишь подготовить эндометрий и провести обследование организма.
17. ЭКО можно сделать бесплатно
.jpg)
Для проведения ЭКО в рамках программы обязательного медицинского страхования нужно обратиться к своему врачу в женской консультации, чтобы получить квоту по результатам анализов и показаний. Этим занимаются врачи именно по месту жительства. Отмечу, что в частных клиниках репродуктологи делают ЭКО только на основании готовых направлений.
18. Одинокая женщина также может пройти программу ЭКО
Для этого используется донорская сперма из банка доноров, которая проходит тщательное обследование и максимально фертильна.
19. Между ЭКО и кесаревым сечением есть взаимосвязь
.jpg)
Часто женщинам после ЭКО делают кесарево во время родов. Это происходит, потому что их организм уже пережил ни одну операцию, есть спаечный процесс брюшной полости, соматический анамнез. Плюс, для многих женщин после ЭКО беременность – очень долгожданная, они переживают за все и просто не настроены на естественные роды.
Я за естественные роды (это правильно для мамы и малыша). Но все зависит от показаний на 38-39 неделях беременности и настроя женщины.
20. Выбирайте доктора на интуитивном уровне и по рекомендациям
Он может быть чудесным профессионалом, но не подойдет паре интуитивно, вам будет некомфортно. Это очень важный фактор, как и количество пациентов в коридоре. Доктор, который видит 2-3 пациентов в день, наверное не сильно востребован. Если же пациенты рассказывают о враче друзьям, делятся отзывами и возвращаются к нему за последующими детьми, это показатель квалификации и человеческого отношения к паре.
Выбор клиники не имеет большого значения, потому что в одном медицинском учреждении, где делают ЭКО, могут быть собраны абсолютно разные специалисты.
Клиника может быть молодой, но там работает настоящая команда. Цена также не играет определяющую роль, в этом случае может просто срабатывать реклама.
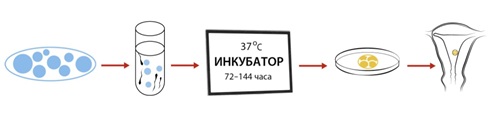
Все, что нужно знать об ЭКО
ЭКО — это оплодотворение яйцеклетки вне организма женщины с последующим переносом эмбрионов в полость матки. Полное название метода — экстракорпоральное оплодотворение. Детей, родившихся благодаря применению этого метода, в обиходе называют «пробирочными» детьми, так как те этапы развития яйцеклетки и эмбриона, которые обычно происходят в маточной трубе в первые дни после оплодотворения, при ЭКО происходят в искусственных условиях — в лаборатории, «в пробирке».
Показания к ЭКО
Отбор пациентов для ЭКО сводится к определению показаний и противопоказаний к ЭКО. Показаниями к ЭКО являются все виды бесплодия, лечение которого в течение года не привело к наступлению беременности. Противопоказания к ЭКО те же, что и противопоказания к беременности. При подготовке к ЭКО на первый план выступает всесторонняя диагностика и консультации опытных врачей; именно так можно в кратчайшие сроки добиться результата и, в то же время, избежать негативных последствий для женщины в будущем.
Диагностика бесплодия
Диагноз бесплодия устанавливает врач-репродуктолог. Согласно определению ВОЗ, бесплодной признается супружеская пара, которая, при условии регулярной половой жизни без предохранения в течение года, не смогла зачать ребенка.
После установления диагноза назначается обследование. Начинают обычно с обследования мужчины: первое исследование, которое нужно сделать – это спермограмма. Проводится исследование несколько часов и по результату сразу можно сказать, фертилен ли мужчина (то есть может зачать ребенка), и нужно ли ему проходить какие-то дополнительные исследования и лечение. Будущую маму ждет более длительный путь: необходимо понять состояние яичников – есть ли в них яйцеклетки, состояние матки, проходимость труб. Пациентке на первом же осмотре проводят УЗИ, назначают анализы на гормоны, инфекции, проводят исследование труб (рентгеновское или ультразвуковое).
Иногда для окончательного диагноза приходится прибегать к операции – лапароскопии. Супругов, в некоторых случаях, необходимо обследовать «на совместимость» – провести пробу Курцрока-Миллера. Полученные данные дают возможность репродуктологу выработать план лечения. Наконец, необходимо провести полное обследование, чтобы уточнить, нет ли противопоказаний к ЭКО (или иным планируемым процедурам) и беременности.
Как делают ЭКО?
ЭКО состоит из следующих этапов:
- Назначение препаратов, стимулирующих рост нескольких фолликулов — индукция с суперовуляции.
- Оценка ответа яичников на применение указанных препаратов при помощи серии ультразвуковых и гормональных исследований — гормональный и ультразвуковой мониторинг.
- Определение момента, когда следует произвести пункцию фолликулов (как можно ближе ко времени естественной овуляции), что делается при помощи ультразвуковых исследований и определения концентрации гормонов в сыворотке крови или моче.
- Пункция фолликулов, аспирация (отсасывание) их содержимого, извлечение из него яйцеклеток, помещение их в специальную питательную среду и условия.
- Получение и подготовка сперматозоидов.
- Соединение яйцеклеток и сперматозоидов (инсеминация яйцеклеток) в «пробирке» и культивирование их в инкубаторе в течение 72—144 ч.
- Перенос эмбрионов в матку матери.
- Назначение препаратов, поддерживающих имплантацию и развитие эмбрионов.
- Диагностика беременности.
- Ведение беременности и родов.
Влияние ЭКО на здоровье женщины
Во все времена главным принципом медицины было «Не навреди!». Именно с этой точки зрения все репродуктологи планеты подходят к процедуре ЭКО, ибо с момента проведения первых процедур происходящее было больше похоже на чудо, чем на обычный курс лечения. И поэтому новый метод встречал сопротивление тех, кто не верил в успех такого подхода к лечению бесплодия. А ведь ЭКО является единственным способом стать родителями для сотен тысяч пар…Чего только не приписывали стимуляции: и опасность почечной недостаточности, и рак яичников, и проблемы с печенью и щитовидной железой, и даже кардиомиопатии.
На сегодняшний день можно твердо сказать одно: не существует ни одного исследования, доказывающего прямую связь между ЭКО (стимуляцией яичников с последующим переносом эмбриона в матку) и вновь возникшим заболеванием какого-либо органа или системы.
Поэтому на вопрос о том, есть ли риск для здоровья женщины при ЭКО, можно смело ответить: риск существует только в том случае, если диагностика состояния женщины перед процедурой было проведена поверхностно: не были выявлены в полной мере противопоказания к этой процедуре, и это смогло дать толчок к развитию уже имеющегося заболевания.
Существующий Приказ 107Н, регламентирующий все этапы ЭКО (в том числе этап диагностики), подробно описывает обследование, необходимое для выявления имеющейся патологии. Крайне важное значение имеет выбор врача и медицинского учреждения: репродуктолог должен обладать обширными знаниями, позволяющими диагносцировать сопутствующую патологию на ранних этапах, особенно если эта технология исключает стимуляцию и/или беременность. Поэтому вступление в протокол ЭКО с недостающими анализами должно быть полностью исключено!
Дополнительно скажем, что в 99% случаев стимуляция и вся процедура ЭКО легко переносится, и, даже если возникли побочные явления, они полностью исчезают уже в следующем менструальном цикле. Гонадотропины и иные медикаменты, применяемые в протоколах ЭКО, являются препаратами короткого действия и длительного влияния на организм оказывать не могут.
Стоимость ЭКО
ЭКО сегодня подразумевает обширный список процедур/протоколов, которые объединяет одно: оплодотворение вне тела матери и последующий перенос эмбриона в матку. Существует разные протоколы стимуляции, разнится стоимость лекарств, применяющихся в протоколе, серьёзно меняет стоимость протокола генетическое исследование эмбриона.





