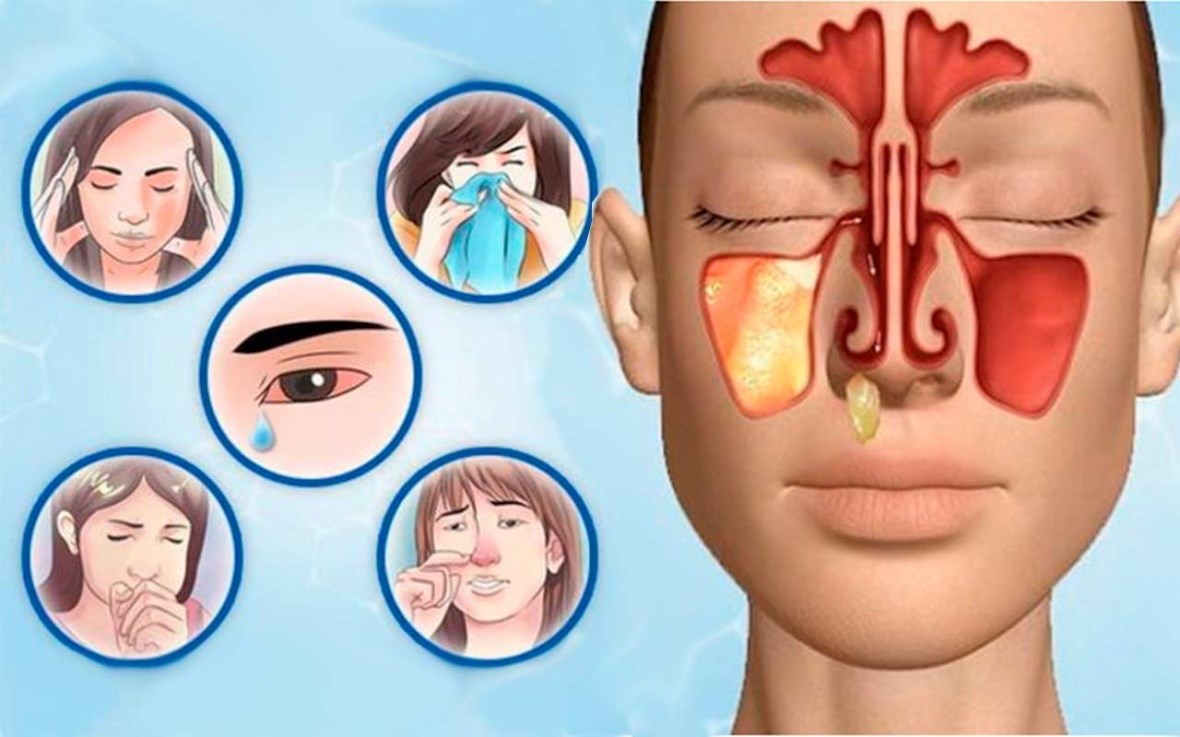
Как нужно и как не нужно лечиться с помощью небулайзера
Это прибор, который появился на рынке относительно недавно, он служит для очищения легких и лечения различных заболеваний, связанных с дыхательной системой. Создает из жидкости мелкодисперсный аэрозоль (очень маленькие капельки, взвешенные в воздухе). Затем человек вдыхает его через трубку или маску.
Что означает название «небулайзер»?
Термин «небулайзер» происходит от латинского слова nebula — туман, облако.
Нужен ли небулайзер «здоровому» человеку?
Во многих случаях — да! Ведь он помогает очистить дыхательную систему.
Многие вроде бы даже здоровые жители больших и малых городов каждое утро вынуждены минуты три-четыре «очищаться» — в ванной откашливаться или — уж извините — отсмаркиваться. И всё это именно из-за того, что у нас, образно выражаясь, засоряются дыхательные пути по причине плохой экологии. Причем это нужно делать не только тем, кто ведет малоподвижный образ жизни. Люди, ведущие здоровый образ жизни, иногда страдают от плохой экологии и от загрязнения воздуха даже сильнее тех, кто не привык утруждать себя занятиями физкультурой! Ведь при пробежках, при катании на велосипеде, при лыжных прогулках, да и вообще при любых активных занятиях спортом в городе или рядом с городом — на «как-бы свежем воздухе» — мы прогоняем через легкие гигантские объемы не очень чистого воздуха. Так что с одной стороны учащенное «спортивное» дыхание для легких и для сердца полезно — а с другой стороны, при таком дыхании мы, образно говоря, активнее «закачиваем в легкие» вредные вещества. Подробнее о том, как очистить легкие, в том числе с помощью небулайзера.
Кроме того, даже самый здоровой человек иногда болеет инфекциями дыхательных путей. Врачи не раз предлагали вам для борьбы с бактериальной инфекцией принимать антибиотики. В таблетках или в уколах. Как вы понимаете, практически все антибиотики оказывают системное действие на организм и вызывают побочные эффекты. И чем больше доза антибиотика, тем серьезнее различные неблагоприятные реакции. Так вот, если подавать антибиотики именно через небулайзер, то он будет поступать прямо по месту назначения — в бронхи и легкие. Значит, потребуется меньшая доза антибиотика, и побочные эффекты для всего организма тоже будут меньше. К слову, антибиотики через небулайзер можно использовать не только при бронхите и воспалении легких, но еще и при трахеите, отите, при гайморите и синусите. Особенно хорошо такую терапию применять для лечения детей, ведь процедура абсолютно безопасная и безболезненная, а те 5–10, что на нее уходят — пусть ребенок посмотрит мультики, это намного лучше противных таблеток или неприятных уколов.
Какие лекарства и при каких заболеваниях можно применять с небулайзером?
В небулайзерной терапии используются:
- препараты для разжижения мокроты и улучшения отхаркивания (острый и хронический бронхит; пневмония; ХОБЛ; бронхиальная астма с затруднением отхождения мокроты) — Амброгексал, Амброксол, Лазолван, Амбробене, Флуимуцил, Ацетилцистеин
- препараты, расширяющие бронхи, снимающие бронхоспазм (ХОБЛ; бронхит, в том числе обструктивный; бронхиальная астма (эндогенная, аллергическая); некоторые виды пневмонии; ларингит.) — Беродуал, Вентолин, Беротек, Сальбутамол, Саламол
- гормональные препараты, обладающие многосторонним действием, в первую очередь противовоспалительным и противоотечным (бронхиальная астма, требующая поддерживающей терапии ГКС; ХОБЛ) — Будесонит, Пульмикорт, Буденит
- противоаллергические препараты (поллиноз, аллергический ринит в том числе сезонный и/или круглогодичный)
— Кромогексал - антибиотики для уничтожение бактерий-возбудителей заболеваний и присоединенных инфекций (бронхит, трахеит, пневмония, катаральный и гнойный отит, гайморит, синусит) — назначенный врачом антибиотик + Флуимуцил
- слабощелочные и солевые растворы для увлажнения слизистых оболочек с целью ускорения процесса выведения мокроты: физраствор, раствор сода-буфер.
Напоминаем, что все лекарства, особенно антибиотики, гормональные и препараты системного действия можно использовать только по назначению врача. Введение их с помощью небулайзера тоже обязательно следует обсудить с вашим лечащим врачом.
Кстати говоря, если вы планируете приобрести или уже имеете небулайзер — проинформируйте об этом своего врача. Хотя многим врачам, конечно, проще назначить вам таблетки, уколы или капельницы, чем подбирать небулайзерную терапию, так как это требует дополнительных усилий и более высокой квалификации.
Что еще надо знать о небулайзерах?
Обязательно нужно внимательно читать инструкцию к прибору и к лекарству, строго соблюдать указания врача. Нужно учесть, что некоторые лекарства следует разводить в физрастворе, некоторые в дистиллированной воде, некоторые не надо разбавлять. Важно помнить, что растворы, которые можно применять с небулайзером обычно маркированы «для ингаляций», а еще существует специальная готовая форма таких растворов — упаковка типа «небула».
Некоторые лекарства нельзя использовать в ультразвуковых небулайзерах.
Также следует знать, что при одновременном назначении нескольких видов лекарственных препаратов для небулайзерных ингаляций, необходимо придерживаться определенной последовательности введения средств. Первыми должны вдыхаться бронхолитические препараты, затем идут муколитические. А после этого можно вводить противовоспалительные и антисептические средства.
Лекарство должно быть комнатной температуры!
Для сведения к минимуму риска побочных эффектов необходимо тщательно полоскать рот водой после каждой ингаляции лекарственными препаратами.
Старайтесь не допускать попадания аэрозольного облака в глаза.
Для предупреждения раздражения кожи после использования небулайзера с маской лицо следует вымыть.
Как не нужно лечиться с помощью небулайзера?
Пожалуйста, не экспериментируйте с лекарствами!
В интернете широко распространено ложное утверждение о полезности использования растительных отваров и настоек при небулайзерной терапии (например, для профилактики ОРЗ). Использование в небулайзерах эфирных масел, отваров и настоев лекарственных трав недопустимо без прямого предписания доктора! Дело в том, что в подобных жидкостях находятся микроскопические частички растений, дубильные вещества, полисахариды и другие компоненты, поэтому при их попадании в лёгкие и бронхи возможны острые аллергические реакции, спазм лёгких, бронхоспазм, тяжёлый приступ кашля и другие неприятности. Эфирные масла также могут повредить как прибор, так и легкие. Подобные средства лучше применять в составе ароматерапии (на водяной подушке выпаривать через аромалампы), либо вдыхать через обычные стеклянные или паровые ингаляторы, соблюдая инструкцию по эксплуатации.
Если говорить о реальных опасностях, к которым может привести неправильное использование небулайзера, то нужно обязательно помнить о дезинфекции распылителя, шлангов, масок перед первым и после каждого повторного использования. Представьте, чем вы будете дышать через небулайзер, если в непромытом и непросушенном распылителе заведётся плесень или распадутся на неизвестные составляющие остатки лекарства. Поэтому, что можно по инструкции — кипятим, что нельзя — промываем и дезинфицируем, например, хлоргексидином, потом просушиваем. Лучше всего для каждого члена семьи использовать свой набор принадлежностей (маска, мундштук), благо они недорого стоят. Нельзя забывать и о своевременной смене фильтров, чаще всего они идут в комплекте с прибором.
И обязательно проконсультируйтесь с врачом о возможных противопоказаниях: среди них могут быть беременность, некоторые лёгочные заболевания и т. д.
Нельзя заливать в ёмкость небулайзера никакие травяные отвары, настойки, растворы, содержащие взвешенные частицы, масла, минеральную воду и прочее! Только согласованное с врачом лекарство или физраствор! В противном случае можно и прибор испортить, и здоровью навредить!
Можно ли использовать минеральную воду в небулайзерах?
Очень много споров вызывает использование минеральной воды в небулайзерах. Мнения врачей-специалистов диаметрально противоположные.
В интернете полно неправдоподобных и сделанных как под копирку «страшилок» на эту тему. Более того, настойчивость, с которой подобные странные истории распространяются на различных форумах, весьма удивляет.
На первый взгляд ничего опасного в минеральной воде нет. Мы же плаваем в море, дышим морским воздухом, а морская вода гораздо более насыщена солями, чем обычная минералка. Но давайте всё-таки договоримся, что до появления реальных исследований на данную тему мы будем воздерживаться от употребления минеральной воды для ингаляций через небулайзер!
Состав минеральной воды крайне нестабилен, она нестерильна. Более того, минеральную воду часто подделывают. Поэтому в случае, если минеральную воду для ингаляций вам всё-таки назначил врач, то покупать её следует только в аптеке и проверять, чтобы у нее была нейтральная или слабощелочная реакция.
Какие плюсы есть у небулайзера по сравнению с традиционными ингаляторами?
использование лекарств в минимальных эффективных дозах. Снижение доз лекарств, поступающих в организм особенно важно для сильнодействующих и гормональных препаратов, меньше доза — меньше побочных эффектов.
непрерывная в течение сеанса подача малых доз лекарства, в отличие от разовой, но ударной дозы в спреях-ингаляторах — намного выше эффективность.
позволяет, в отличие от дозирующих аэрозольных ингаляторов, вводить во все органы дыхания (нос, бронхи, легкие) лекарственные препараты в чистом виде, без всяких примесей (растворители или несущие газы), что также снижает нагрузку на лёгкие и уменьшает вероятность побочных эффектов.
можно использовать в любом возрасте, так как от пациента не требуется выполнять какие-либо осознанные действия, например, нажимать на баллончик ингалятора на вдохе, что особенно важно у детей младшего возраста.
нет необходимости выполнять сильный вдох — важно в случаях тяжелого приступа бронхиальной астмы, а также у лежачих больных, пациентов в детском, пожилом возрасте или с особенностями развития.
Кому иметь небулайзер просто необходимо для существенного улучшения качества лечения, а во многих случаях и качества жизни?
- больным хроническими или часто рецидивирующими бронхолегочными заболеваниями (бронхиальная астма, ХОБЛ, хронический бронхит, муковисцидоз), для комплексного лечения кашля с трудно отделяющейся мокротой.
- семьям, где растет ребенок, подверженный частым простудным заболеваниям, бронхитам
- людям, имеющим профзаболевания бронхо-лёгочного характера.
Кому мы очень рекомендуем проводить небулайзерную профилактику заболеваний органов дыхания?
- курильщикам, в том числе бывшим
- спортсменам
- тем, кому нужно часто и много говорить (учителям, преподавателям, операторам на телефоне) или контактировать с людьми (по работе, в транспорте, в общественных местах)
- пожилым людей
- жителей больших/промышленных городов
- любителям ЗОЖ, спа, очистительных процедур
Можно ли использовать небулайзер для лечения детей?
По назначению врача небулайзеры можно использовать для лечения детей с самого раннего возраста. Более того, у многих производителей существуют специальные детские модели, выполненные в форме игрушек (B.Well PRO-115). «Детские» модели небулайзеров комплектуются специальными детскими и младенческими масками, они менее шумные, в них доступно регулирование скорости ингаляции (B.Well MED-125).
Можно ли лечить насморк с помощью небулайзера?
Можно, некоторые модели небулайзеров даже комплектуются специальными насадками для носа (например, B.Well PRO-110).
Важное условие — небулайзерная терапия пригодна для лечения насморка только неинфекционного характера.
Эксклюзивная информация: ингаляции с физраствором помогают в лечении атрофического ринита (примерно в 70% случаев).
Что такое небулайзерная фракция?
Очень важная характеристика любого небулайзера — показатели небулайзерной (респирабельной) фракции.
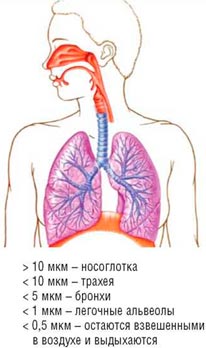
Несмотря на то, что внешне кажется, что из небулайзера выходит пар, нужно понимать, что это не пар, а аэрозоль, состоящий из мелких частиц распыляемого вещества. Размер этих частиц напрямую влияет на то, в каком именно отделе дыхательного тракта они осядут. Наиболее мелкие частицы способны проникнуть максимально глубоко в нижние дыхательные пути (лёгкие и бронхи), большие же осядут в верхних дыхательных путях (во рту, носоглотке, горле и трахее).
Наилучший лечебный эффект дают частицы от 2 до 5 микрон (это и есть так называемая небулайзерная фракция). Данная характеристика имеет особенно большое значение, если небулайзер используется для лечения бронхиальной астмы или ХОБЛ.
Большое содержание частиц правильного размера и является основным отличием качественного небулайзера.
Например, небулайзеры b.well обеспечивают в распыляемом аэрозоле содержание частиц правильного размера (около 3 микрон) более 70%, и это сравнимо с профессиональными, больничными моделями. В некачественных же приборах оно может быть намного ниже 50%, т. е. фактически более 50% лекарства просто выкидывается.
При этом важны, конечно, не столько финансовые потери, сколько то, что с некачественными небулайзерами эффективность и смысл лечения теряются.
Статья доктора Евдокименко © 30 августа 2018 г.
Все права защищены.
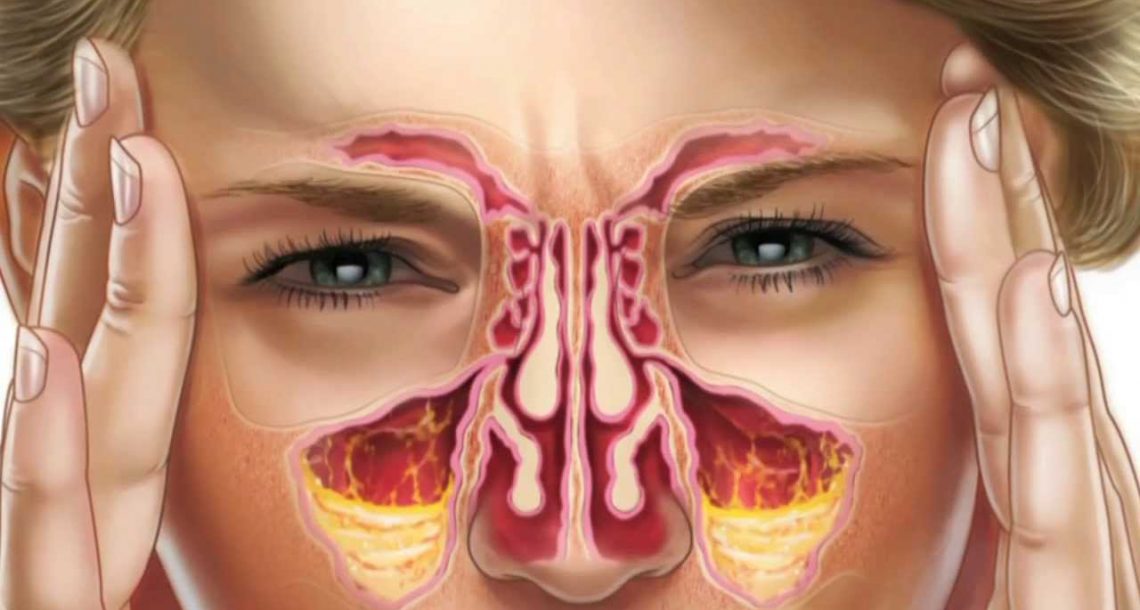
Ингаляции при гайморите небулайзером
Верхнечелюстной синусит – это серьезная болезнь, вылечить которую можно только комплексно, применяя различные лекарственные препараты (общего действия и местные), а также процедуры, направленные на снятие симптомов и улучшение состояния пациента. Действенный метод – это лечение гайморита ингаляциями, в домашних условиях обычно паровыми. Однако в последнее время все чаще для лечения используется специальный прибор – небулайзер. Далее рассмотрим, почему ингаляции при гайморите небулайзером так эффективны.
Содержание статьи
Устройство небулайзера и преимущества его использования

Название “небулайзер” образовано от латинского “nebula”, что означает “облако”. Соответственно, функция аппарата состоит в том, чтобы превратить лекарственные вещества в тонкую взвесь для максимального проникновения в пораженные органы дыхания.
Небулайзер – это специальный прибор для ингаляций, основным принципом действия которого является мелкодисперсное распыление лекарственных растворов через специальную насадку, состоящую из маски и дыхательной трубки. Распыление производится в камере, расположенной внутри корпуса приспособления.
Мельчайшие частички лекарственных веществ равномерно покрывают слизистые оболочки назальной полости, оказывая ярко выраженный сосудосуживающий и противовоспалительный эффект, а также способны проникать непосредственно в придаточные пазухи носа.
В зависимости от принципа работы и технических характеристик небулайзеры подразделяются на 3 вида:
- Ультразвуковые. Образуют облако взвеси ультразвуковыми волнами, которые создаются мембраной в емкости с раствором. Преимущество – бесшумная работа, недостаток – невозможность работать с некоторыми препаратами, которые разрушаются под воздействием ультразвука.
- Меш небулайзеры. Это усовершенствованные ультразвуковые приборы, где ультразвук создается специальной сеткой, не влияющей на лекарственное вещество. Преимущество – можно регулировать размер распыляемых частиц.
- Компрессорные. Распыляют растворы лекарств при помощи потока воздуха. Преимущество – подходят любые растворы. Недостаток – шум от компрессора.

Небулайзер при гайморите имеет ряд преимуществ перед другими способами приема лекарств:
- Безопасность. В отличие от паровых ингаляций, пациент может дышать не нагретым лекарством, что позволяет избежать ожогов слизистой оболочки.
- Быстродействие. Мелкие частички аэрозоля моментально доставляются к инфицированному участку дыхательных путей и, оседая на эпителиальном слое, сразу начинают действовать.
- Сохранение всех полезных свойств лекарственных препаратов. Распыление производится без нагрева вещества, что оберегает его от распада и потери части полезных качеств.
- Меньшее количество побочных эффектов. Действующее вещество таблетки до попадания в воздухоносную полость проходит через весь желудочно-кишечный тракт и кровеносную систему, распространяя свое действие на все ткани. При ингаляции средство действует там, где нужно, слабо впитываясь в кровь.
- Возможность использовать его пациентам любого возраста, в том числе детям и пожилым людям.
Растворы, используемые при ингаляциях
Для лечения гайморита ингалятором используются несколько групп препаратов, предназначенных для конкретных целей:

- Солевые растворы, например, 1% раствор натрия хлорида. Используются для увлажнения, заживления и очищения слизистых покровов носовой полости. Процедура длится от 5 минут у детей до 20 минут у взрослых.
- Щелочные растворы. Способствуют разжижению экссудата, чем облегчают его эвакуацию из придаточных карманов. Обычно используют лечебно-столовую или лечебную минеральную воду, типа “Боржоми” или “Ессентуки”. Хороши они также в профилактических целях. Благодаря своей безопасности, могут применяться для лечения детей с раннего возраста.
- Антибиотики уничтожают возбудителя болезни и останавливают воспалительный процесс. Широко используются Биопарокс, Изофра, Диоксидин, Цефтриаксон, Гентамицин.
- Муколитики. Для снижения вязкости мокроты и очищения назальных ходов, хорошо помогают препараты с ацетилцистеиновой кислотой (АЦЦ, Флуимуцил) и амброксолом (Амброксол, Лазолван).
- Сосудосуживающие средства помогают устранять насморк и нормализуют носовое дыхание. Используют адреналин, нафтизин, ксилеметазолин, оксиметазолин.
- Иммуномодуляторы. Действенны на начальном этапе синуситов, вызванных активностью вирусов. Применяются также для восстановления защитных сил организма после лечения антибиотиками и для профилактики вирусных инфекций. В аптеке можно приобрести Интерферон или Деринат.
- Антисептики борются с болезнетворными микроорганизмами и очищают поверхности слизистой. Они применяются без растворителя. Наиболее популярны Мирамистин, Фурацилин, Хлорофиллипт.
- Противовоспалительные средства. Хорошо зарекомендовали себя гормональные препараты – глюкокортикостероиды (Кромогексал, Дексаметазон) и фитопрепараты (Ротокан, Малавит, Прополис, настойки календулы и эвкалипта).
Однако не все лекарственные средства подходят для ингаляции небулайзером. Не применяются с такой целью по разным причинам:
- Отвары трав с взвесями содержат слишком крупные частицы, могут повредить аппарат.
- Соки лекарственных растений могут потерять свою эффективность.
- Масляные растворы способны испортить устройство.
- Лекарства, не оказывающие воздействия на дыхательные пути (Папаверин, Эуфиллин и др), бесполезны при таком способе применения.
Рассмотрим некоторые популярные рецепты растворов для использования в небулайзере:

- Изофра, Полидекса или Биопарокс – один впрыск из флакона на 3 мл физраствора. Использовать 3 раза в день в течение недели.
- Диоксидин. При покупке этого лекарства нужно быть очень внимательным, так как оно продается в разных концентрациях (0,5% и 1%). Диоксидин 0,5% разводится с физраствором в пропорции 1:2, а 1% – в пропорции 1:4. Применять можно за один раз не более 4 мл смеси. Использовать для лечения детей младшего возраста нежелательно.
- Цефтриаксона порошок растворяется в воде для инъекций (1 мл антибиотика на 5 мл воды) и хорошо перемешивается. Длительность процедуры от 5 минут для детей и больше.
- Интерферона порошок растворяется в 2 мл кипяченой теплой воды. Применяется для профилактики респираторных вирусных заболеваний у детей.
- Нафтизин. В концентрации 0,05% разводится в пропорции 1:5, а в концентрации 0,1% – 1:10. Ребенку достаточно 3 мл средства для одной ингаляции.
- Адреналин применяется без разведения. Детям до двухлетнего возраста хватит 0,25 мл, более старшим пациентам – 0,5 мл.
Разведенные препараты можно хранить в холодильнике не более суток, поэтому заготавливать их впрок не следует.
Порядок проведения ингаляции небулайзером
При проведении процедуры в домашних условиях необходимо сначала подготовить устройство к работе. По указаниям инструкции чистыми руками прибор собирается и подключается к электросети. Затем проверяется герметичность резервуара для лекарства путем заливания в него небольшого количества чистой воды. Лицевая маска заранее подгоняется под размер головы пациента.

Лекарственный раствор для процедуры готовится так: рекомендованное лечащим врачом средство в необходимом количестве вливают в резервуар и добавляют стерильную воду для инъекций или физраствор (обычно от 2 до 5 мл в зависимости от препарата и возраста пациента).
Средства, хранившиеся в холодильнике, предварительно греют на водяной бане или в руке до комнатной температуры.
Ингаляцию можно проводить не раньше, чем через полтора часа после еды. Носовое дыхание должно быть свободным для хорошего прохождения аэрозоля, поэтому при заложенности носа лучше воспользоваться сосудосуживающими каплями или спреем за 10 минут до начала.
Этому также будет способствовать чашка теплого чая незадолго до манипуляции.
Пациенту желательно не курить хотя бы в течение часа до начала процедуры. Также нужно убедиться, что температура тела больного не превышает 37,5 градуса.
Непосредственно процедура ингаляции небулайзером производится таким образом:
- Пациент надевает свободную одежду, которая нигде жмет и не стесняет движения, тщательно сморкается и садится на стул.
- Затем прикладывает маску с присоединенной дыхательной трубкой к лицу, начинает глубоко и медленно вдыхать и выдыхать через нос. Если начался кашель от воздействия взвешенных частиц, то нужно немного подождать и продолжить вдохи. Длительность процедуры может варьироваться от 5 до 20 минут в зависимости от возраста больного и принимаемого лекарства.
- После окончания больной полощет рот и умывается (если использовались гормональные средства) или обтирает лицо хлопчатобумажным полотенцем. Затем желательно полежать 10-15 минут. Во избежание температурных перепадов выходить на улицу сразу после ингаляции не рекомендуется.
Если во время вдыхания аэрозоля у человека появилось головокружение, то нужно приостановить процесс на 10 минут, после чего продолжить.
При повторении этого симптома следует прервать манипуляцию и проконсультироваться с лечащим врачом по поводу негативных проявлений. Не следует использовать для вдыхания препараты, которые после окончания процедуры вызывают аллергические реакции и раздражения в дыхательной системе. Это может стать причиной отказа от такой формы терапии или подбора средства с другим действующим веществом.

В целом, использование мелкодисперсных аэрозолей лекарственных веществ, по мнению многих специалистов-отоларингологов, зарекомендовало себя с положительной стороны. Оно способно эффективно и быстро устранять такие неприятные симптомы, как заложенность носа, затрудненность носового дыхания, ощущение давления в придаточных карманах, нарушение ночного сна.
Однако эта процедура, несмотря на свою несомненную пользу, может носить только вспомогательную функцию. Основная роль в лечении гайморита принадлежит антибиотикотерапии, которая позволяет уничтожить возбудителя заболевания.
Гайморит
Информация в статье является справочной и не может использоваться для самодиагностики и самолечения. При обнаружении у себя симптомов заболевания обращайтесь к Вашему лечащему врачу.
Гайморит – воспалительное поражение слизистой оболочки, выстилающей внутреннюю поверхность верхнечелюстной пазухи.
Болезнь проявляется головной болью, ощущением дискомфорта в околоносовой зоне, а также симптомами общей интоксикации. Заболевание протекает остро или имеет хроническое течение. Оно поражает взрослых и выявляется у детей старшего возраста. Гайморит имеет код МКБ – J32.0

Виды гайморита
Разделение синусита на формы определяется характером течения, причинами возникновения и локализацией патологического процесса. Поражение может быть двусторонним и односторонним.
Гнойный
Вариант синусита, при котором возникает бактериальное поражение слизистой оболочки верхнечелюстных пазух. Эти пространства заполнены гноем. Патологический процесс захватывает одну или обе пазухи. При гнойном синусите у больного появляются болезненные ощущения в средней части лица. Этот вид патологии тем, что гной в пазухах может спровоцировать воспаление оболочек головного мозга.
Катаральный
При этом виде синусита происходит инфильтрация слизистой оболочки, выстилающей пазухи. Он проявляется отеком, сопровождается выделением серозно-слизистой жидкости в умеренном количестве. При катаральном синусите слизистая гиперемирована, полнокровна. Отмечается пристеночное утолщение сосудистых сплетений в одной или обеих пазухах. Нередко возникает сразу двухсторонний катаральный гайморит.
Одонтогенный
Для него характерно наличие воспаления слизистой оболочки синуса, которое вызвано проникновением возбудителя из основного очага инфекции. Он находится в области верхней челюсти. Наиболее вероятный источник инфекции при одонтогенном синусите – больной зуб. Это происходит у тех людей, которые имеют особенности строения челюсти. У них верхушки корней зубов находятся сразу под слизистой оболочкой.
Двусторонний
Для этой разновидности характерно поражение сразу придаточных пазух носа с двух сторон. Оно встречается реже, чем одностороннее поражение. Двусторонний синусит имеет более тяжелое течение по сравнению с односторонним воспалительным процессом. Он чаще принимает хроническое течение.
Острый
Данная форма заболевания выявляется у больных чаще других. Для острого синусита характерно возникновение как осложнения острой респираторно вирусной инфекции. В пазухах быстро формируется отек и скапливается экссудат. Молниеносно возникают клинические проявления болезни. Оно протекает не более трех месяцев. Затем проявления заболевания проходят.
Хронический
Данная форма является осложнением острого синусита. Он возникает при несвоевременном, неправильном лечении болезни или преждевременного его завершения. Хронизации процесса способствует: искривление носовой перегородки, гипертрофированные аденоиды, разрастание полипов, наличие опухоли в полости носа.
Причины гайморита
В острую форму переходит по причине развития осложнений вирусных инфекций с поражением носоглотки. Это возникает по причине отека слизистой, из-за которого начинается сужение отверстия для сообщения пазухи с носоглоткой. Экссудат накапливается в ее полости. Создаются отличные условия для размножения бактерий.
Основные причины:
- аллергический ринит;
- хронический насморк;
- вазомоторный ринит.
На фоне снижения иммунитета у больного может развиться острое воспаление грибковой природы. С острым синуситом удается быстро справиться при получении адекватной терапии.
Причины перехода в хроническую форму:
- наличие бронхиальной астмы или аллергического ринита;
- частые респираторные инфекции;
- постоянное проживание в условиях с загрязненным воздухом;
- полипы и опухоли в носовой полости;
- искривление носовой перегородки;
- злоупотребление сосудосуживающими каплями;
- курение;
- обезвоживание организма;
- прием препаратов, снижающих иммунитет.
Симптомы и признаки гайморита
Синусит имеет яркие характерные симптомы. Основным проявлением болезни считают болевые ощущения, которые локализуются в средней трети лица и околоносовой области. Боли при гайморите имеют особенности. Их интенсивность нарастает вечером, а утром они практически отсутствуют. Как проявляется гайморит?
Симптомы острого гайморита
- головная боль при гайморите имеет распирающий, интенсивный характер;
- отмечаются признаки общей интоксикации: общая слабость, тошнота, ощущение разбитости;
- повышается температура тела;
- отмечается слезотечение и светобоязнь;
- носовое дыхание затруднено;
- обоняние при гайморите нарушено;
- отделяемое из носа может быть прозрачным или гнойным.
Если процесс перешел на надкостницу, отмечают отечность области орбиты и щеки на стороне поражения. У детей симптомы гайморита резко выражены. Признаки общей интоксикации преобладают над местными признаками воспаления.
Симптомы хронического гайморита
- температура тела повышается незначительно, часто этот гайморит у взрослых протекает без температуры;
- повышенная слабость и быстрая утомляемость;
- головная боль распирающего характера, усиливающаяся к вечеру;
- сниженное обоняние;
- возможен кашель с небольшим количеством мокроты;
- постоянный насморк.
Гайморит у взрослых без симптомов
Без каких-либо симптомов гайморит часто протекает у пожилых и ослабленных людей. Единственными проявлениями заболевания может быть повышенная слабость и быстрая утомляемость, но это списывается на другие проблемы со здоровьем.
Гайморит без симптомов опасен своими осложнениями. Инфекция распространяется на другие органы. Поэтому при подозрении на заболевание надо немедленно обращаться к врачу.
Гайморит без температуры
Наличие температурной реакции служит проявлением борьбы организма с инфекцией. Если иммунитет снижен, то этого не происходит. Температура остается нормальной. Синусит течет без нее при хронических формах.
Гайморит без насморка и заложенности носа
Инфекция течет без насморка, если кариес растворил перегородку рта ротовой и проник внутрь. Этому способствуют травмы лицевых костей, изогнутая перегородка носа.
Диагностика гайморита
Перед тем, как лечить гайморит, надо тщательно обследовать больного. Больного обследуют следующим образом:
- Врач сначала изучает анамнез болезни и жалобы пациента.
- Он проводит осмотр полости носа и места проекции околоносовых пазух. Проводит пальпацию мягких тканей лица
- При риноскопии с помощью специального прибора врач осматривает слизистую полости носа. Находит ее припухлость и гиперемию.
- ЛОР врач с помощью специальных проб исследует дыхательную и обонятельную функции носа.
- С помощью диафаноскопии просвечивают пазухи. При одностороннем синусите фиксируют потемнение половины лица.
- При рентгенологическом исследовании получают четкое изображение околоносовых пазух. Гайморит на снимке виден, как затемнение пазухи.
- Ультразвуковое исследование позволяет определить наличие жидкости.
- КТ и МРТ выполняют при подозрении на опухоли, полипы и кисты в пазухах, осложняющие течение заболевания.
- Диагностическую пункцию выполняют для поучения экссудата для последующего определения возбудителя заболевания при бакпосеве.
- Эндоскопические методы диагностики применяют для изучения состояния слизистой гайморовых пазух при осмотре.
- Методы лабораторной диагностики: кровь на ВИЧ, иммуноглобулины, иммунограмма.
При необходимости для уточнения диагноза применяют дополнительные методы диагностики.

Лечение гайморита
Как вылечить гайморит? Сейчас существует несколько эффективных методов, которые позволяют избавиться от него.
При воспалении слизистой гайморова пазуха заполняется экссудатом, который может быть очень вязким. Он не отходит сам. Его приходится эвакуировать. Одним из методов лечения является прокол этой полости.
Пункция гайморовой пазухи
Пункция верхнечелюстной пазухи – это прокол ее стенки с помощью острого инструмента. Это нужно для эвакуации воспалительного содержимого. Ее часто применяют для дренирования при синуситах, в случае накопления внутри пазухи вязкого содержимого, который не отходит самостоятельно. Он не поддается извлечению другими методами.
Пункция при гайморите быстро облегчает состояние больного сразу после эвакуации воспалительного экссудата. Еще синус пунктируют, когда состоянию больного угрожает прорыв гнойного экссудата в окружающие ткани с развитием необратимых последствий (менингит, отит, энцефалит, сепсис).
Этапы проведения процедуры:
- Прокол выполняют в зоне нижнего носового хода, используя специальную иглу с изогнутым и скошенным наконечником.
- Под зрительным контролем ее вводят в нижний носовой ход. Здесь кость с минимальной толщиной, из-за чего прокол выполнить проще. Игла упирается в его свод. Глубина ее проникновения до 2,5 см.
- Иглу ее продвигают к наружному краю глазницы. С помощью шприца врач эвакуирует содержимое пазухи и промывает ее растворами антисептиков.
- После процедуры больного на полчаса укладывают набок. Следят, чтобы раствор вышел из полости синуса.
Методы лечения гайморита без прокола
Предпочтительнее лечить без применения прокола пазухи, так как при этом методе лечения нередко бывают осложнения – кровотечения, тромбоз сосудов и другое. Существуют другие методы, которые эффективны при этом заболевании.
Применение антибиотиков при гайморите
Антибиотики при синусите бактериального происхождения являются средствами выбора. Для лечения используют несколько этих групп этих средств. Чаще всего применяют – пенициллины, фторхинолоны, макролиды, цефалоспорины. Препарат для лечения выбирает врач.
Лечебные процедуры
Для лечения применяют менее инвазивные методики. Их используют при гайморите для промывания пазух.
Используют следующие методы:
- «Кукушка». Больного укладывают на кушетку. Затем с помощью трубки антисептик подают в один носовой ход, в другой — помещают трубку для откачивания экссудата из пазух.
- Баллонная синусопластика. В синусы закачивают газ — он расширяет просвет соустий. После чего удаляют содержимое пазух.
С помощью процедур проводят эффективное лечение гайморита. Методики позволяют без проколов синусов удалять из них воспалительный экссудат. Они настолько безопасны, что ими лечат гайморит при беременности.
Физиотерапия
Применяется в комплексной терапии при лечении синусита. Методики активизируют биохимические процессы, восстанавливают обмен веществ.
При лечении используют:
- электрофорез;
- радиоволновая терапия;
- ультразвуковое воздействие;
- УВЧ.
Физиотерапевтические методы в совокупности с другими видами терапии позволяют существенно ускорить процесс выздоровления.
Лекарственная терапия
- антигистаминные – помогают снять отек тканей;
- сосудосуживающие спреи и капли – они облегчают носовое дыхание;
- глюкокортикоиды – снижают проявления аллергии, оказывают противоотечное и противовоспалительное действие.
Успех в лечении заболевания зависит от рационального сочетания всех методов терапии. При неэффективности консервативного лечения при гайморите проводят операции. При гайморотомии вскрывают пазуху и удаляют патологическое содержимое.
Что можно делать в домашних условиях?
Лечить гайморит в домашних условиях опасно. Не стоит заниматься самолечением. Домашнее лечение используют, чтобы облегчить состояние перед походом к врачу. Разберем, что можно дома сделать при гайморите.
Капли в нос при гайморите
Эти средство от гайморита оказывают местное действие. Их обязательно дополняют препаратами общего воздействия.
Применяют следующие капли:
- сосудосуживающие – снимают отечность тканей, нормализуют носовое дыхание;
- антисептики – инактивируют патогенные микроорганизмы, провоцирующие воспаление;
- антибактериальные капли – оказывают бактерицидное действие;
- муколитики – разжижают гной в синусах и облегчают выведение слизи.
Эти средства являются хорошим дополнением к основному лечению.
Промывание носа
Чем промывать нос при гайморите? Растворы для промывания носовой полости способствуют выведению содержимого из пазух. Промывом носа при гайморите увлажняют слизистую. Для этого используют готовые растворы, которые продаются в аптеке – Хьюмер, Долфин, Аква Марис. Можно промывать нос солевым раствором или раствором фурацилина.
Ингаляции
Ингаляции рекомендуют проводить при лечении хронического гайморита. Самый простой способ – это применение паровых процедур. Ингаляции при синусите лучше проводит при помощи небулайзера. Он распыляет лекарственные растворы в виде мелкодисперсных частиц. Они хорошо проникают в пазухи.
Обезболивающие и жаропонижающие
При высокой температуре свыше 38С0 можно принять жаропонижающие средства. Они помогут ее сбить. При головной боли могут временно ее снять обезболивающие препараты.
Самомассаж
- Перед сеансом тщательно моют руки и вытирают. Движения должны быть легкими.
- Крылья носа осторожно массируют подушечками пальцев. Пощипывают кончик носа.
- Разминают зону носогубных складок. Потом аккуратно растирают область щек.
- Затем переходят к поглаживанию переносицы. Массируют зону наружных уголков глаз.
Процедуру выполняют не более пяти минут. Массаж можно делать до пяти раз в день.
Перед применением массажа надо проконсультироваться с лечащим врачом.
Народные средства
Лечение гайморита народными средствами проводят только как дополнительное мероприятие. Оно не должно заменять традиционную терапию.
Возможности ингаляционного применения комбинированных препаратов в лечении острого синусита
Н.Л. Кунельская, д.м.н., профессор, А.Б. Туровский, д.м.н., Г.Н. Изотова, к.б.н., Ю.В. Талалайко, км.н., О.А. Киселева,
ГБУЗ «Московский научно-практический Центр оториноларингологии им. Л.И. Свержевского» Департамента здравоохранения г. Москвы
В статье приведены результаты изучения эффективности и безопасности ингаляционного применения препарата Флуимуцил-антибиотик ИТ при лечении острого катарального синусита в сочетании с сопутствующими катаральными явлениями со стороны других отделов верхних дыхательных путей.
Ключевые слова: острый синусит, мукоактивные средства, выраженность клинических симптомов, ингаляционный комбинированный препарат, Флуимуцил-антибиотик ИТ
Воспалительные заболевания околоносовых пазух (ОНП) являются одной из самых актуальных проблем современной оториноларингологии [2]. Среди больных, находящихся на лечении в оториноларингологических стационарах, от 15 до 36% составляют пациенты, страдающие заболеваниями ОНП [5, 6]. В амбулаторной практике доля пациентов с синуситами приблизительно такая же. Следует отметить, что среди амбулаторных пациентов с острыми воспалительными заболеваниями ОНП больные с синуситами легкого и среднетяжелого течения составляют подавляющее большинство [4]. Основным этиологическим фактором у данной группы больных являются вирусы, поражающие верхние дыхательные пути (ВДП), что объясняет частое сочетание поражения слизистой оболочки носа и ОНП с воспалением других отделов ВДП. Пациенты с острым синуситом (ОС) тяжелого течения и его осложнениями проходят лечение преимущественно в условиях стационара. Этиологическим фактором ОС тяжелой степени в подавляющем большинстве случаев являются бактерии [5, 6].
Диагностика ОС достаточно проста. Больные предъявляют жалобы на субфебрилитет, заложенность носа, выделения из носа слизистого или слизисто-гнойного характера, снижение обоняния, которые указывают на поражение носа и ОНП. Жалобы на неприятные ощущения, першение, дискомфорт или боли в носоглотке и горле, кашель и охриплость характерны для одновременного поражения и других отделов ВДП.
При сборе анамнеза необходимо уточнить длительность наличия указанных жалоб, т. к. по классификации Европейского общества ринологов к ОС необходимо относить синусит продолжительностью до 4 нед. [3]. По отечественным стандартам диагностики диагноз ОС должен быть подтвержден рентгенологически, хотя европейские и американские руководства по диагностике и лечению ОС не требуют этого в легких и среднетяжелых случаях.
Основной задачей врача, особенно врача общей практики или участкового терапевта, при обследовании пациента с ОС является определение тяжести заболевания. Это обусловлено необходимостью лечения тяжелого ОС под контролем оториноларинголога или даже в условиях специализированного ЛОР-стационара [4]. Тревожными жалобами, возможно указывающими на развитие тяжелого ОС или его осложнений, являются выраженная головная или локальная лицевая боль, обильные гнойные выделения из носа, фебрильная лихорадка, отеки мягких тканей лица, нарушения зрения. При выявлении хотя бы одного из указанных симптомов больной должен быть направлен на консультацию оториноларинголога.
Тактика консервативного лечения ОС легкого и среднетяжелого течения существенно отличается. При синусите легкой степени тяжести, а также при его сочетании с катаральным воспалением других отделов ВДП назначение системных антибактериальных препаратов не требуется. Для лечения используются препараты различных групп (деконгестанты, топические глюкокортикостероиды, антисептики, нестероидные противовоспалительные средства (НПВС), топические антибиотики, фитопрепараты, муколитики, мукорегуляторы, а также препараты комбинированного действия), применение которых позволяет достичь положительного результата. В то же время неназначение антибиотиков пациенту с тяжелым острым бактериальным синуситом является ошибкой [3, 5, 6].
Значительное место в лечении ОС легкого и среднетяжелого течения занимает ингаляционная терапия. Учитывая бесконтрольный прием пациентами системных антибиотиков и растущую резистентность, ингаляционная терапия имеет широкие перспективы в комплексной терапии синуситов. При использовании небулайзеров (как наиболее современный класс ингаляторов) исключается возможность системных негативных реакций препаратов, при этом быстро достигаются их максимальные концентрации в очаге инфекции. Спектр ингалируемых препаратов довольно широк, кроме того, возможны комбинации лекарственных препаратов в одной ингаляции. Существуют также уже готовые комбинированные препараты для небулайзерной терапии (к примеру, антибиотик + муколитик).?
Установлено, что лекарственные вещества, находящиеся в дисперсном состоянии, отличаются выраженной химической активностью. Ингаляционное применение препаратов способствует быстрому регрессу симптомов острой воспалительной патологии верхних дыхательных путей.
Среди топических препаратов, применяемых в лечении ОС, выделяют следующие основные группы.
Топические деконгестанты: группа препаратов, преимущественно включающая адреномиметики. Их использование позволяет достичь моментального устранения отека слизистой носа, что, в свою очередь, благотворно влияет на очищение ОНП. Самым существенным недостатком деконгестантов является возможность развития при их длительном применении медикаментозного ринита, который нередко приводит пациента к ринохирургу [4].
Топические глюкокортикостероиды: все современные руководства по диагностике и лечению синусита в качестве дополнительных лекарственных средств рекомендуют применять кортикостероиды для интраназального введения. Целью лечения в этом случае является уменьшение отека слизистой оболочки, т. е. обеспечение эффективного дренирования ОНП. Рациональность их применения при ОС считается доказанной [3, 5].
Мукоактивные средства традиционно делят на три основные группы: муколитики – препараты, влияющие на реологические свойства слизи, в частности протеолитические ферменты (N-ацетилцистеин, трипсин и др.); мукокинетики – средства, ускоряющие мукоцилиарный транспорт; мукорегуляторы – препараты, уменьшающие образование слизи (карбоцистеин, глюкокортикостероиды, ипратропия бромид и др.). Наиболее широко используемым в оториноларингологии является N-ацетилцистеин. Он обладает прямым муколитическим действием – разрывает дисульфидные связи в структуре слизи и таким образом уменьшает ее вязкость. Это оказывает выраженное положительное влияние на очищение пазух и естественное восстановление мукоцилиарного транспорта слизистой оболочки ОНП [2]. Клинически действие препарата выражается в появлении в полости носа у пациента более жидкого, легко удаляющегося отделяемого. Большинство пациентов отмечают уменьшение дискомфорта и тяжести в проекции ОНП уже в первые дни после начала применения N-ацетилцистеина. N-ацетилцистеин обладает выраженной антиоксидантной активностью за счет наличия SH-группы, способной вступать во взаимодействие с окислительными токсинами, а также за счет активации выработки глутатиона – внутриклеточного антиоксиданта. Антиоксидантное действие препарата способствует защите слизистой оболочки от перекисного окисления липидов, уровень которого значительно повышается в очаге гнойного воспаления. Слизистая оболочка, защищенная от перекисного окисления в момент наиболее выраженного воспаления, быстрее восстанавливает свои свойства, что ускоряет процесс выздоровления [2].
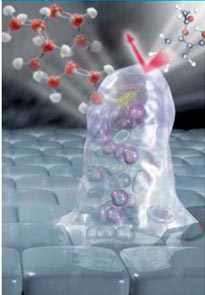
В настоящее время исследуется еще одно положительное свойство N-ацетилцистеина – способность разрушать биопленки. Это свойство является чрезвычайно важным в клинической практике. Бактерии, заключенные в биопленку, обретают новые свойства, не характерные для т. н. планктонных культур. В первую очередь это проявляется в повышении антибиотикорезистентности и переходе заболевания в хроническую форму. За счет создания плотного матрикса на поверхности биопленки антибактериальные средства не могут воздействовать внутри биопленки и уничтожить инфекцию (рис. 1).
Рисунок 1. Механизм развития антибиотикорезистентности при образовании биопленок
Поэтому прямые муколитики имеют важное значение в терапии хронических ЛОР-болезней. При этом наиболее выраженный эффект достигается именно при местном использовании препарата (пункции или ингаляции). При совместном применении N-ацетилцистеина и антибиотиков эффективность последних значительно возрастает, поскольку в этом случае N-ацетилцистеин является проводником для антибактериального средства к очагу биопленки (рис. 2).
Рисунок 2. Разрушение биопленок при комплексном применении муколитика и антибиотика
Максимальная эффективность в разрушении биопленок достигается при комплексном использовании муколитика и антибиотика
Существует комбинированный препарат муколитика и антибиотика Флуимуцил-антибиотик ИТ, который входит в российские стандарты и рекомендации терапии синуситов и официально резрешен для введения в пазухи [1].
Вышеприведенные данные, а также изучение преимуществ клинического применения ингаляционного применения комбинированного препарата Флуимуцил-антибиотик ИТ стали предпосылкой для проведения нашего исследования.
Целями исследования явились:
В исследование были включены 60 пациентов (32 женщины и 28 мужчин) с острым катаральным синуситом легкой или среднетяжелой степени выраженности, подтвержденный результатами рентгенографии или компьютерной томографии ОНП, возникшим на фоне ОРВИ с явлениями катарального воспаления ВДП. Минимальный возраст участников исследования составил 18 лет, максимальный – 58 лет. Средний возраст пациентов, включенных в исследование, составил 39,4 года.
Пациенты были рандомизированы на две группы, сходные по возрастному и половому составу. Средний возраст пациентов в первой (основной) группе составил 41,5, а в контрольной группе – 37,3 года. При проверке по возрастному составу достоверных различий не выявлено.
Все больные предъявляли жалобы на заложенность носа, выделения из носа, кашель. Среднее значение выраженности заложенности носа при оценке по визуально-аналоговой шкале в основной группе составило 7,64, в контрольной группе – 7,60. Средний показатель выраженности выделений из носа в основной группе составил 6,23, в контрольной – 6,36. Средняя интенсивность кашля составила 4,01 в основной группе и 4,04 в контрольной группе. Таким образом, достоверных различий по клинической картине заболевания между больными основной и контрольной групп выявлено не было.
Пациенты основной группы (30 человек) получали лечение по следующей схеме: Флуимуцил-антибиотик – ингаляционно 250 мг 2 раза в сутки в течение 5-7 минут (7 дней), Ринонорм – 2 вдоха 2 раза в сутки (5 дней). Для выполнения ингаляции содержимое 1 флакона Флуимуцил-антибиотика ИТ (500 мг) растворяли в 8 мл физиологического раствора, для ингаляции использовали 4 мл полученного раствора. Ингаляции производили с помощью компрессорного ингалятора.
Лечение пациентов контрольной группы (30 человек) проводили по схеме: фузафунгин – 4 дозы (по 2 дозы в каждую половину носа и 2 – в виде ингаляции через рот) 4 раза в сутки в течение 7 дней, Ринонорм – 2 вдоха 2 раза в сутки в течение 5 дней.
Через 3 дня лечения у больных основной группы осложнений и нежелательных эффектов зарегистрировано не было. У больных контрольной группы осложнений не было, однако у 6 пациентов отмечалась умеренная сухость в полости носа и горле. Данные явления носили временный характер сразу после применения препарата и не требовали его отмены или назначения дополнительных лекарственных средств. На 3-й день лечения у всех пациентов обеих групп была отмечена положительная динамика. Выраженность клинических симптомов (заложенность носа, интенсивность выделений из носа и кашля) уменьшились. Среднее значение заложенности носа у пациентов основной группы составила 4,27, а контрольной – 5,88. Интенсивность выделений из носа у больных основной группы составила 3,19, контрольной – 4,75. Средняя интенсивность кашля у пациентов основной группы составила 1,20, контрольной – 1,75. Различия между группами статистически достоверны (р После проведения полного курса лечения (7 дней) у больных основной группы осложнений и нежелательных явлений выявлено не было. В контрольной группе осложнений не выявлено, однако у 9 пациентов отмечался дискомфорт и сухость после применения фузафунгина. У всех больных обеих групп выраженность клинических симптомов (заложенность носа, интенсивность выделений из носа и кашля) уменьшилась. Среднее значение заложенности носа у пациентов основной группы составила 1,33, а контрольной – 2,44. Интенсивность выделений из носа у больных основной группы составила 0,73, контрольной – 1,40. Средняя интенсивность кашля у пациентов основной группы составила 0,56, а контрольной – 0,97. Различия между группами статистически достоверны (р Таким образом, у пациентов обеих групп клинически наступило выздоровление к 7-м суткам исследования. Однако, учитывая достоверные различия выраженности исследуемых симптомов на 3-и и 7-е сутки исследования, положительная динамика клинических симптомов была более выражена у больных основной группы (Флуимуцил-антибиотик ИТ) (рис. 3-5).
Рисунок 3. Динамика заложенности носа при оценке по визуально-аналоговой шкале в основной и контрольной группах
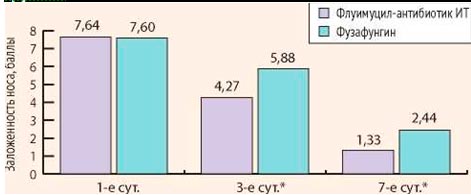
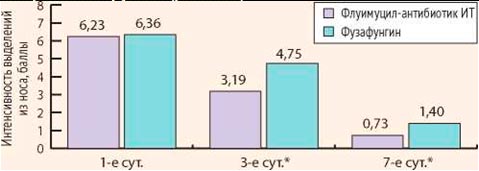
Рисунок 4. Динамика интенсивности выделений из носа при оценке по визуально-аналоговой шкале в основной и контрольной группах (p
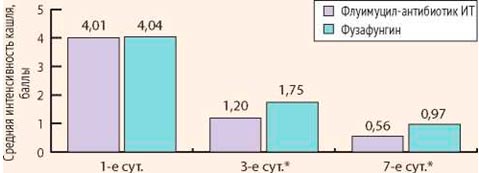
Рисунок 5. Динамика интенсивности кашля при оценке по визуально-аналоговой шкале в основной и контрольной группах (p
Статистическую обработку полученных данных проводили с использованием программного обеспечения SPSS 18.0. Аналитическая статистика для количественных переменных выполнялась с помощью критерия Манна – Уитни для определения достоверных различий.
Все пациенты основной группы отметили хорошую переносимость препарата Флуимуцил-антибиотик ИТ. Осложнений и побочных эффектов зарегистрировано не было. В контрольной группе 21 пациент отметил хорошую переносимость фузафунгина (70%), а у 9 пациентов (30%) возникло побочное действие препарата в виде сухости слизистой оболочки полости носа. Указанные побочные явления не требовали отмены препарата или назначения других лекарственных средств для их коррекции. Осложнений зарегистрировано не было.
Полученные результаты позволили нам сделать вывод, что ингаляционное применение препарата Флуимуцил-антибиотик ИТ при остром синусите является эффективной терапией и способствует более быстрому регрессу имптомов сопутствующей острой воспалительной патологии ВДП (острый фарингит, ларингит), заключающемуся в уменьшении гиперемии слизистой оболочки глотки и гортани, а также в снижении интенсивности и продолжительности кашля. Также необходимо отметить высокий уровень безопасности исследуемого препарата, что подтверждается отсутствием нежелательных симптомов при его применении в нашем исследовании.
Гайморит – лечение без прокола. Лечение синусита: гайморита, фронтита, этмоидита, сфеноидита. Лечение заболеваний придаточных пазух носа в клинике «Эхинацея». Лечение хронического гайморита
В нашей клинике работают опытные ЛОР-врачи. Мы используем современные технологии лечения гайморита без прокола (пункции) гайморовой пазухи.Основная задача лечения гайморита (в том числе – хронического гайморита) – удалить инфекцию (гной) из пазухи и восстановить её полноценную вентиляцию. В большинстве случаев лечение синусита, фронтита, острого и хронического гайморита возможно провести без прокола. Если же окажется, что без прокола очистить пазуху от гноя в принципе невозможно (критичное сужение соустья пазухи с полостью носа), мы предложим Вам пункцию гайморовой пазухи под хорошей анестезией.
Диагностика и лечение. Лечение в клинике «Эхинацея». Как вылечить гайморит без прокола
Мы построим лечение синусита, фронтита, острого и хронического гайморита на двух принципах:
- Вымыть гной из пазухи и восстановить ее вентиляцию (воздух подавляет рост микробов), после этого Ваше самочувствие станет заметно лучше. Лечение хронического гайморита невозможно без «очистки» пазух от микроорганизмов, провоцирующих гайморит;
- Удалить инфекцию с помощью антибиотиков (противомикробных лекарственных средств).
Лечение хронического гайморита антибиотиками – самый надёжный способ избавиться от микробов, вызывающих гайморит.
Лечение хронического гайморита антибиотиками – самый надёжный способ избавиться от микробов, вызывающих гайморит.
Обычно этого достаточно для излечения гайморита. Если гайморит продолжается долго или повторяется, мы предпримем дополнительные меры для лечения хронического гайморита (восстановления воздушности пазухи и укрепления Вашего иммунитета).
Первый и основной этап лечения синусита, фронтита, острого и хронического гайморита – эвакуация гноя из пазухи. Лучше сделать это щадящим методом. Для этого мы давно и успешно применяем три методики: метод перемещенияили «кукушка», синус-эвакуацию мягким катетером (ЯМИК) и, только в крайних случаях (полная непроходимость соустья пазухи), пункцию специальной малотравматичной иглой.
На что будет направлено лечение острого и хронического гайморита:
- Создать отток содержимого из пострадавшей пазухи;
- Промыть пазуху и полость носа противомикробными и противовоспалительными препаратами;
- Ввести (местно и/или в виде таблеток или инъекций) лекарство, блокирующее рост микробов;
- Препятствовать отеку и перекрытию соустья пазух;
- Привести в порядок иммунную систему, если гайморит появляется часто.
Почему мы уделяем большое внимание иммунитету. Снижение иммунитета – самая частая причина воспаления околоносовых пазух. Если после лечения острого и хронического гайморита (фронтита, этмоидита) иммунитет остался сниженным, – возможны рецидивы болезни. После купирования острого гайморита, на основании иммунограммы, мы рекомендуем, как привести иммунитет в рабочее состояние.
Что делать если хронический гайморит часто обостряется и плохо поддается лечению. В этом случае мы исследуем возможные причины рецидивов и по возможности устраним их:
- Соустье пазухи устойчиво сужено, и пазуха плохо вентилируется, при плохой вентиляции в гайморовой пазухе активно размножаются микробы;
- Существенно снижен иммунитет;
- Инфекция проникает в пазуху из разрушенного корня зуба или воспаленных миндалин и вызывает рецидивы гайморита.
Лечение гайморита без прокола – метод перемещения
Метод перемещения («кукушка») мы применяем при легких формах воспаления околоносовых пазух. Он довольно легко переносится пациентами всех возрастов, включая детей.
Техника выполнения такова. Перед процедурой отек в носу снимается с помощью соответствующего лекарства, соустье гайморовой пазухи с полостью носа открывается. Врач попросит Вас произносить звуки «ку-ку-ку-ку» (при этом перекрывается сообщение носоглотки с ротоглоткой). В это время происходит медленное вливание в одну ноздрю лекарственного раствора, с одновременным его отсасыванием из другой ноздри с помощью вакуумного прибора. Отрицательное давление способствует эвакуации гноя из пазух, а лекарственный раствор, интенсивно перемещаясь через полость носа, промывает пазухи. Пазухи очищаются, гайморит излечивается.
Синус-эвакуацию катетером «ЯМИК» мы применяем при среднетяжелых формах воспаления околоносовых пазух. Техника выполнения такова. В полость носа через ноздрю вводится синус-катетер. Синус-катетер состоит из двух тонких трубочек и баллончиков. Одна из трубочек соединена с двумя маленькими резиновыми баллончиками, которые, раздуваясь выше и ниже соустий пазух, перекрывают выходы из полости носа в глотку и ноздрю. Вторая трубочка катетера предназначена для введения лекарственного раствора и выведения гноя. Рабочая часть второй трубочки открывается в перекрытую часть полости носа. К ее наружному окончанию крепится шприц, наполненный раствором для промывания. С помощью шприца лекарственный раствор нагнетается в полость носа, а затем, вместе с гнойным содержимым пазух, отсасывается. Процедура повторяется до чистых промывных вод.
Синус-катетер “ЯМИК”
Применение ЯМИКа сопряжено с созданием отрицательного давления в полости носа, что может быть причиной некоторых неприятных тянущих ощущений во время процедуры
Когда действительно нужен прокол (пункция) гайморовой пазухи?
Пункция (прокол) околоносовых пазух с помощью иглы применяется при тяжелых гайморитах, когда не удается восстановить проходимость соустья, соединяющего пазуху с полостью носа. В запущенных случаях, когда гной в пазухе успел стать плотным, пункция пазухи – шанс обойтись без операции.
При этой манипуляции мы выполняем серьезное местное обезболивание, а для прокола используем специальные малотравматичные иглы (система Куликовского).
После пункции давление гноя на стенки пазухи сразу же ослабевает и становится легче: уходят боль и интоксикация, снижается температура тела. Через иглу промываем пазуху противомикробным и противоотёчным раствором, затем вводим лекарство длительного действия. В скором времени возобновляется вентиляция пазухи, восстанавливается отток гноя, гайморит излечивается.
Когда применяются операции на околоносовых пазухах?
В основном, в двух случаях:
- Гнойные воспаления околоносовых пазух без эффекта от консервативного лечения;
- Полипы, кисты и другие выросты и деформации, перекрывающие вентиляцию пазух.
Возможна микрохирургическая операция на пазухе с помощью эндоскопических оптико-волоконных инструментов. Достоинства – малая травматичность (прокол вместо разреза) и высокая эффективность.
Причины и симптомы гайморита, синусита, фронтита, этмоидита
Околоносовые пазухи, они же – придаточные пазухи носа, представляют собой воздушные камеры, соединенные с полостью носа соустьями. Слизистая оболочка пазух постоянно вырабатывает слизь, которая испаряется, увлажняя вдыхаемый воздух, содержит естественные противомикробные вещества и задерживает пыль. Если поступление воздуха в пазуху прекращается – слизь не испаряется, а превращается в «кормушку» для микробов и перерабатывается в гной. Для успешного лечения мы уберем из пазухи гной, восстановим циркуляцию воздуха и проведем противомикробное лечение.

Слева – норма. 1 – лобная пазуха, 2 – соустье верхнечелюстной (гайморовой) пазухи, 3 – свободная полость верхнечелюстной пазухи.
Справа – гайморит. 4 – соустье перекрыто гноем и не пропускает воздух, 5 – в пазухе скопился гной.
Нос первым встречает поступающих из внешней среды болезнетворных микробов, поэтому именно в нем относительно часто развивается воспаление – «сражение» иммунитета с микробами.
Полисинусит – воспаление сразу нескольких пазух (от лат. sinus – пазуха). Возможно воспаление верхнечелюстной пазухи (гайморит), лобной пазухи (фронтит), решетчатой пазухи (этмоидит), клиновидной пазухи (сфеноидит).
Гайморит опасен распространением инфекции по организму. Типичные осложнения:
- Воспалительные болезни уха (отиты);
- Менингит (воспаление оболочек головного мозга);
- Воспаление легких; .
Раздражение чувствительных нервов лица может быть косвенным признаком гайморита, как у взрослых так и у детей. При хроническом гайморите могут наблюдаться головные боли, даже мигрени, невралгии тройничного нерва. Мы предложим Вам комплексное лечение хронического гайморита.
Лечение гайморита

Гайморит — это воспаление верхнечелюстной пазухи, которая, по имени впервые описавшего его английского лор врача, называется гайморовой. Она соединена с носовой полостью узенькими выводными отверстиями (соустьями) всего 1–3 мм в диаметре (чуть больше, чем диаметр стержня авторучки). Воспаление полости носа вызывает отёк, а отёк быстро перекрывает эти самые соустья. В результате, гайморова пазуха вначале закрывается частично, а если вовремя не начать лечение, то оказывается и полностью заблокированной. В заблокированную пазуху устремляются лейкоциты, чтобы сражаться с воспалением. Из школьного курса биологии все, наверняка, помнят, что их задача — уничтожить инфекцию. Так начинается острый катаральный гайморит. Если в это время будет начато правильное лечение, шанс, что гайморит не станет гнойным или перейдет в хроническую форму, весьма велик.
Гнойный гайморит: лечение и правильная диагностика
Количество чужеродных бактерий может оказаться огромным, тогда в ответ организм вырабатывает такое же огромное количество лейкоцитов (диагностируется таким симптомом, как лейкоцитоз). Повышенное СОЭ (скорость оседания эритроцитов) и значительно более высокий, чем обычно, уровень лейкоцитов в общем анализе крови покажут врачу состояние, так называемой, воспалённой крови.
Но бывает и так, что лейкоциты не в силах одолеть инфекцию и погибают. Образуется гной — скопление погибших лейкоцитов. Тогда это уже гнойный гайморит — лечение должно быть немедленным и правильным.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Когда слизисто-гнойные массы не могут выйти из гайморовых пазух, они начинают «бродить». Любой здравомыслящий человек поймет — пора в ЛОР клинику. С гнойным воспалением, разгорающимся рядом с головным мозгом лучше не шутить! Нужно обращаться к врачу, не дожидаясь перехода гайморита в хроническую форму и прочих опасных осложнений.
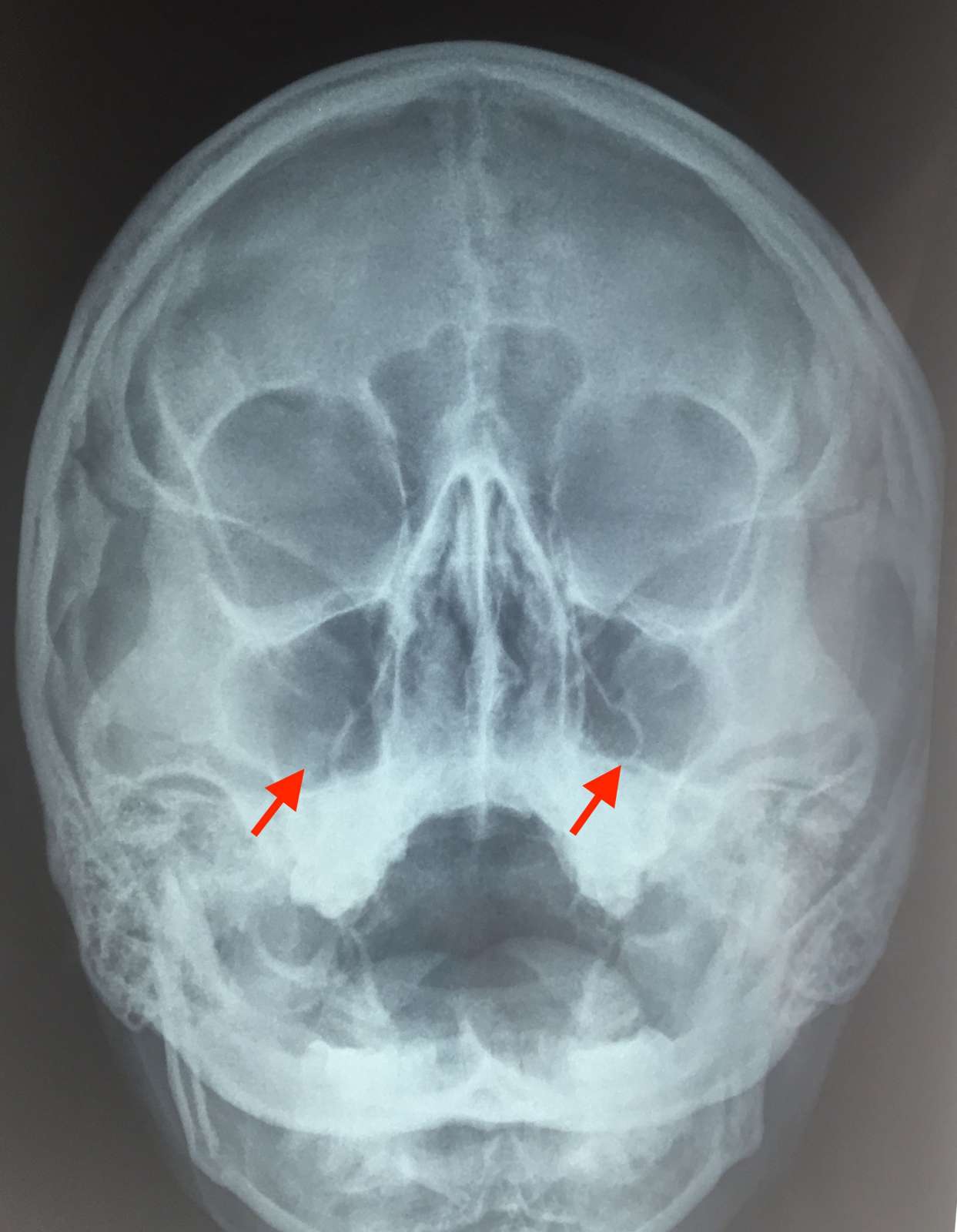
Осложнения при гайморите
Вторичный риногенный менингит (воспаление оболочек мозга), пожалуй, самое опасное последствие гайморита. Но и другие риногенные внутричерепные осложнения — тоже не лучшие жизненные приобретения.
Как только возникает подозрение на гайморит, надо срочно искать опытного врача и начинать лечение.
Как распознать гайморит: симптомы
Первый признак гайморита — это постоянно заложенный нос. Обычно заложенность сильнее ощущается на стороне воспаления. При двустороннем — с обеих сторон. Может появиться гнусавость.
Ещё один симптом — давление в переносье. Нередко — боли в районе щёк, а также внизу глазницы. Пациент может чувствовать давление в глазных яблоках и нижних веках. Утром боль обычно незаметна, но становится весьма ощутимой вечером. Из-за нечёткой локализации больному порой кажется, что причина просто в головной боли. Боли в гайморовой пазухе в восприятии человека могут переноситься на зубы верхней челюсти.
Нередкий признак гайморита — отекают щеки и нижние веки. А иногда на стороне воспаления — и верхние.
Жёлтые и зелёные выделения из носа с неприятным запахом — ещё один признак воспаления.
Градусник обычно показывает до 38°С и выше. Но и субфебрильная (37,1–37,5°С) температура при гайморите — признак не редкий. Такое чаще происходит при хронической форме воспаления.
Хроническая форма гайморита отличается долгим, вялым течением и сопровождается симптомами, которые ухудшают качество жизни пациента
Утомляемость и потеря аппетита — признаки , как острого, так и хронического гайморита. У больных, из-за общей слабости, обычно сниженная работоспособность, и тревожит беспокойный сон
Виды гайморита
Тактика лечения гайморита выбирается в зависимости от его вида. Существует несколько разновидностей заболевания, каждая из которых имеет свои нюансы в течении и проявлении симптомов. К наиболее распространенным относят следующие виды гайморита:
- Катаральный – это самая простая форма заболевания, при которой отмечается отёчность слизистых оболочек ноcовой полости и гайморовых пазух. Она развивается при проникновении патогенной бактериальной флоры в пазухи. Слизетечение из носа может или отсутствовать, или слизь будет прозрачной. Если катаральный гайморит не лечить, он осложнится и перейдёт в одну из других разновидностей болезни.
- Гнойный – одна из тяжёлых форм заболевания. В отличие от катаральной формы при гнойном воспалительном процессе в пазухах скапливается гной. Из носа выделяется зелёная слизь, имеющая неприятный запах. Гнойные массы давят на стенки пазухи, поэтому у человека возникают болезненные, распирающие ощущения в области щёк и переносицы. Этот вид заболевания развивается при запоздалом или изначально некорректном лечении. Опасность гнойного гайморита состоит в том, что гной может проникнуть в оболочки головного мозга, вызвав тем самым их воспаление – менингит и прочие опасные осложнения.
- Одонтогенный гайморит развивается, если человек не следит за здоровьем своих зубов. При наличии очага инфекции в зубе верхней челюсти, инфекция может перебраться с его корня в гайморову пазуху и вызвать в ней воспаление – гайморит. В этом случае недостаточно лечения у оториноларинголога. Нужно решить проблему с больным зубом. В противном случае воспаление гайморовой пазухи будет повторяться.
- Двусторонний – возникает, когда воспаляются обе гайморовы пазухи – правая и левая. При этом воспаление может носить и катаральный характер, и гнойный.
- Острый гайморит – это быстротекущее заболевание. Чаще случается на фоне простуды или ОРВИ. Этот вид гайморита характеризуется яркой симптоматикой: болевые ощущения в области пазух, переносицы, боль при движениях головы, высокая температура тела, заложенность носа и т.п. Не заметить проявление острого воспаления нельзя. При грамотной, своевременной терапии выздоровление наступает через 2 – 3 недели.
- Хронический – долгоиграющее воспаление гайморовых пазух, протекающее со смазанной симптоматикой. Болезнь длится больше двух месяцев, при этом симптомы воспаления то затихают, то возвращаются вновь. К хронической форме заболевания приводит запоздалое или неправильное лечение острой формы.
Факторы, провоцирующие гайморит
Риску заболеть гайморитом подвергаются люди с деформированной перегородкой носа. Гипертрофированные (увеличенные) нижние раковины носа тоже способствуют развитию болезни , поскольку закрывают выход в соустье. Провоцировать гайморит могут и другие анатомические изменения носовой полости.
Различные образования, то, что сами лор врачи обычно называют «плюс ткань»: полипы в полости носа и околоносовых пазух, кистозные образования и иные разрастания также повышают риск заболевания гайморитом.
Ослабленная местная иммунная защита вследствие перенесённой болезни, аллергия и заболевания аутоиммунного типа тоже могут способствовать развитию воспаления .
Провоцировать развитие гайморита могут и факторы окружающей человека среды: загазованность, вредные условия на производстве, пыль и прочее.
Как лечить гайморит?
Даже из ранее изложенного видно, что факторы заболевания различаются, соответственно, курс выздоровления подбирается индивидуально. Но первая задача врача всегда — «откупорить» закрытые отёком соустья гайморовых пазух, чтобы обеспечить возможность оттока слизи и гноя.
Как лечить гайморит в домашних условиях?
Лечение гайморита проходит в домашних условиях, если ему предшествовало посещение лор-врача. Только доктор может по жалобам пациента и результатам осмотра, определить, воспалены пазухи или нет, и назначить эффективное, безопасное лечение. Все рекомендации доктора можно соблюдать в домашних условиях, периодически посещая лор-врача для проведения лечебных и физиопроцедур.
Если же пациент занялся самолечением и проигнорировал консультацию и осмотр у оториноларинголога, такое домашнее лечение в лучшем случае не поможет, в худшем – приведёт к хронизации воспаления или более тяжёлым осложнениям, например, менингиту.
Лечение гайморита в домашних условиях возможно, но только после обязательной консультации с лор-врачом.
Современное лечение гайморита без прокола
Чтобы лечить гайморит без прокола, проводят «мягкую» антибактериальную и пробиотическую терапию, то есть используют антибиотики, так сказать, средней силы действия. Из пробиотиков чаще всего в ход идут Нормофлорин, Линекс, Бион-3 и другие. Назначают препараты для снятия отёка, а также сосудосуживающего действия. Используют смягчающие средства, чтобы восстановить слизистую носа. Это могут быть Пиносол, Эуфорбиум композитум и т.п. Для восстановления слизистой чаще всего применяют Синупрет. Чтобы избавить организм от микробов и воспалённых масс, околоносовые синусы промывают Аквалором, Долфином, Аквамарисом (по выбору врача и, конечно, в зависимости от переносимости пациента) применяют Октенисепт, Диоксидин, Мирамистин и другие антисептики.
«Кукушку» (промывание всех околоносовых пазух) назначают как процедуру для извлечения слизисто-гнойных масс, а также для антисептической и антибактериальной обработки носовой полости и носоглотки.
Физиотерапия при гайморите
Итак, первоочередная задача решена — гной из пазух удалён! Настает время вспомогательных процедур. Для этой цели эффективны сеансы инфракрасной лазерной и виброакустической терапии, а также кварцевание слизистой оболочки носовых ходов (УФО).
Хирургический путь
Когда гайморит запущен, одними медикаментами уже не обойдешься. Тогда делают прокол. Или, говоря медицинским языком, пункцию гайморовой пазухи. Цель все та же — извлечь слизисто-гнойные выделения и доставить в воспалённое место лекарство.
Пункция верхнечелюстной пазухи — процедура лечебно-диагностическая. Её осуществляют и в случаях, если трудно определить вид гайморита, или есть сомнения в причине появления болезни пациента.
При всей совершенной современной аппаратуре бывают ситуации, когда результаты исследований, жалобы пациента и данные анамнеза заболевания противоречат друг другу. Поможет врачу понять, в чём же дело, и расставит все точки над «i» только пункция.
Несмотря на страхи пациентов, прокол пазух иглой Куликовского — методика наиболее эффективная, и именно поэтому она применяется чаще, чем нехирургические способы лечения гайморита.

Поставив диагноз, ЛОР врач детально информирует больного о болезни и возможностях лечения, но решать, делать прокол или нет, придётся пациенту.
Синус-катетер ЯМИК: панацея ли это?
Скажу сразу, не панацея. Но и недостатки у этой методики лечения гайморита тоже есть. И увы, довольно существенные.
- ЯМИК-катетер невозможно стерилизовать в сухожаровом шкафу — он просто расплавится. В автоклаве — сложно, но можно. После автоклавирования свойства резины меняются, она становится не такой эластичной, сам баллон часто склеивается и это затрудняет последующие промывания. Ещё один способ стерилизации —сильный раствор антисептика. Но если перестараться с его концентрацией, оболочка воздушного шарика может истончиться, и шарик может порваться при процедуре. Взрыв шарика в носоглотке — это больно и неожиданно, а претензии предъявить врачу невозможно: стерилизует инструменты кабинетная или перевязочная медсестра.
- Одна процедура ЯМИК выполняется — на одну воспаленную сторону. При двустороннем воспалении придется делать полноценную вторую манипуляцию.
- ЯМИК-катетеризация неэффективна или, правильнее будет сказать, сложно выполнима для пациентов с искривлённой носовой перегородкой.
- Иногда ЯМИК-катетер из-за сильного соприкосновения со слизистой оболочкой полости носа надрывает её и провоцирует сильное и плохо останавливаемое кровотечение. Проблема в преддверии носа решается довольно быстро, а вот если «раскровились» задние отделы полости носа, тут всё гораздо сложнее.
- Промывание пазух ЯМИК происходит за счет рывкообразного движения жидкости, которое создаёт поршень пластикового шприца (пропульсивным способом). Соответственно, о точном попадании лекарства в воспалённые гайморовы пазухи говорить не приходится.
- Есть вероятность обсеменения здоровых соседних пазух на стороне промывания гнойными массами, поскольку гной под давлением может попасть и туда. А промыть только воспалённую пазуху методика, увы, не позволяет.
- Да, прокола не будет. Но увеличение объема воздушного шарика в носоглотке достаточно болезненно, чтобы пациенты жалели, что не согласились на прокол. А иначе нельзя — нужно создать определённый уровень давления для промывания.
- За одну минуту промыть пазухи невозможно (точнее, можно, конечно, но халтурно). На качественную процедуру уходит минут 10–15. Иначе нельзя, неэффективно. И все это время пациент стонет от боли. Несмотря на анестезию. Методика полного обезболивания, увы, не предусматривает.
- При искривлённой перегородке носа ЯМИК-катетер приходится порой вставлять пинцетом и с силой. Тоже больно. И катетер можно порвать.
- И еще одна немаловажная деталь: стоимость медпрепаратов и мединструментов. При этой процедуре пациенту придётся заплатить и за сам ЯМИК-катетер, и за анестезию, и за промывание. Если воспаление двустороннее, то и манипуляций будет две: два набора лекарственных препаратов, две анестезии, двустороннее сокращение слизистой и двустороннее промывание. Дорого. Вдвое дольше. И больно будет тоже два раза.
ЯМИК, конечно, не прокол, но и не панацея при гайморите. Но пациент, начитавшийся медицинской рекламы, начинает понимать это только во время самой процедуры, когда уже надо терпеть, чтобы врач довёл дело до конца. А потом жалеет, что не прислушался к врачу.
Так как же лечить гайморит? Ответ есть! Комплексно!
Чтобы вылечить гайморит щадяще и результативно, лучше применить комплексную методику. Её общий смысл в соединении медикаментозного лечения с физиотерапевтическими процедурами и промыванием пазух методом перемещения жидкостей («кукушкой»). Прокол — уже в крайнем случае.
Общая тактика лечения гайморита будет заключаться в следующем:
- снимаем отёк слизистой носа в целом;
- снимаем отёк слизистых оболочек в зоне соустий;
- проводим процедуру вакуумного промывания околоносовых пазух – «кукушка»;
- после того как мы отмыли слизистую носа, когда она стала чистой, орошаем полость до носоглотки антисептиком – Диоксидином;
- проводим сеанс инфракрасной лазерной терапии (лазер снимает отёк и воспаление слизистой оболочки носа);
- проводим ультрафиолетовое воздействие на полость носа (кварцевание). УФО убивает микробы в полости носа, стерилизует и подсушивает слизистые;
- проводим сеанс виброакустической терапии (Виброакустика подобна ультразвуку. Аппарат работает на разных частотах. Датчики стоят на коже в проекции гайморовых пазух и воздействуют через кость непосредственно на пазуху, в результате улучшаются микроциркуляция тканей и капиллярное кровообращение, и воспаление в пазухе стихает).
Каждый этот метод и каждая процедура патогенетически обоснованы. Один аппарат не может заменить другой. В комплексе методика даёт отличные результаты. Её хорошо переносят даже дети с трёх лет. Конечный индивидуализированный вариант излечения гайморита зависит от интенсивности воспалительного процесса, количества гноя, давности заболевания и других факторов.
Но, да простят меня коллеги из государственных лечебных учреждений, сделать это в обычной поликлинике, скорее всего, не удастся. По рассказам самих пациентов, разворачиваются события примерно так. Придёт пациент с острым гайморитом в поликлинику. А ему скажут: или прокол здесь, в поликлинике, или ложись в больницу, и пусть там тебя лечат, как хотят (скорее всего, тем же проколом), или пиши отказ от прокола и госпитализации! Так поступают, чтобы сильно не морочиться и перестраховаться. Если что-то пойдёт не так, будет разбирательство, и зададут вопрос, почему при гайморите не предложили прокол, доктора ни в чём не упрекнёшь. Плюс — наплыв больных большой. Тактика проста: отправил пациента в больницу — и готово! Щадящего индивидуализированного комплексного лечения гайморита в поликлинике, скорее всего, не предложат. Сделать «кукушку» в госполиклинике больной тоже не допросится, не говоря уже о ЯМИКе. Их там просто нет.