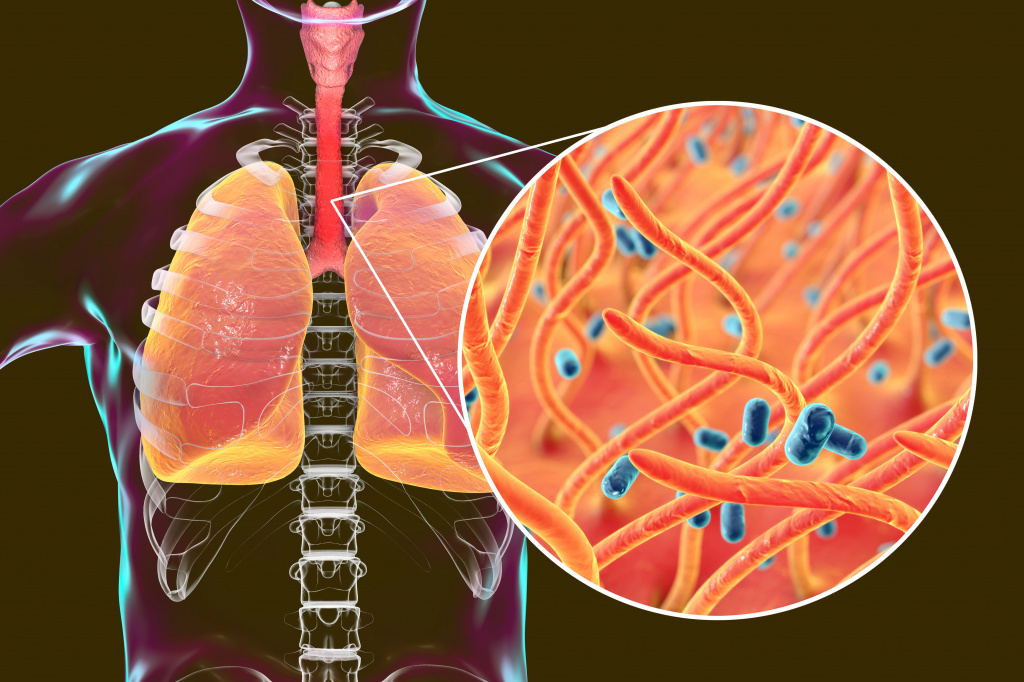
Коклюш
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику. Заражение коклюшем происходит аэрозольным путем при тесном контакте с больным человеком. Инкубационный период составляет 3-14 дней. Катаральный период коклюша напоминает симптомы острого фарингита, затем развиваются характерные приступы спазматического кашля. У привитых чаще наблюдается стертая клиническая картина коклюша. Диагностика основывается на выявлении коклюшевой палочки в мазках из зева и в мокроте. В отношении коклюша эффективна антибактериальная терапия (аминогликозиды, макролиды), антигистаминные средства с седативным эффектом, ингаляции.
МКБ-10
Общие сведения
Коклюш – острое инфекционное заболевание бактериальной природы, проявляющееся в виде приступов спазматического кашля, сопровождающих катаральную симптоматику.
Характеристика возбудителя
Коклюш вызывает Bordetella pertussis – мелкий неподвижный аэробный грамотрицательный кокк (хотя традиционно бактерию называют «коклюшевой палочкой»). Микроорганизм сходен по своим морфологическим признакам с возбудителем паракоклюша (инфекции со сходной, но менее выраженной симптоматикой) – Bordetella parapertussis. Коклюшевая палочка продуцирует термолабильный дерматонекротоксин, термостабильный эндотоксин, а также трахеальный цитотоксин. Микроорганизм мало устойчив к воздействию внешней среды, сохраняет жизнеспособность при действии прямого солнечного света не более 1 часа, погибает через 15-30 минут при температуре 56 °С, легко уничтожаются дезинфицирующими средствами. Несколько часов сохраняют свою жизнеспособность в сухой мокроте.
Резервуаром и источником коклюшной инфекции является больной человек. Контагиозный период включает последние дни инкубации и 5-6 дней после начала заболевания. Пик заразности приходится на момент максимально выраженной клиники. Эпидемиологическую опасность представляют лица, страдающие стертыми, клинически маловыраженными формами инфекции. Носительство коклюша не бывает длительным и эпидемиологически не значимо.
Коклюш передается с помощью аэрозольного механизма преимущественно воздушно-капельным путем. Обильное выделение возбудителя происходит при кашле и чихании. Ввиду своей специфики, аэрозоль с возбудителем распространяется на незначительное расстояние (не более 2 метров), поэтому заражение возможно только в случае тесного контактирования с больным. Поскольку во внешней среде возбудитель не сохраняется длительно, контактный путь передачи не реализуется.
Люди обладают высокой восприимчивостью к коклюшу. Чаще всего заболевают дети (коклюш отнесен к детским инфекциям). После перенесения инфекции формируется стойкий пожизненный иммунитет, однако полученные ребенком от матери трансплацентарно антитела не обеспечивают достаточной иммунной защиты. В пожилом возрасте иногда отмечаются случаи повторного заболевания коклюшем.
Патогенез коклюша
Коклюшная палочка попадает на слизистую оболочку верхних дыхательных путей и заселяет реснитчатый эпителий, покрывающий гортань и бронхи. В глубокие ткани бактерии не проникают и по организму не распространяются. Бактериальные токсины провоцируют местную воспалительную реакцию.
После гибели бактерий высвобождается эндотоксин, который и вызывает характерный для коклюша спазматический кашель. С прогрессированием кашель приобретает центральный генез – формируется очаг возбуждения в дыхательном центре продолговатого мозга. Кашель рефлекторно возникает в ответ на различные раздражители (прикосновение, боль, смех, разговор и др.). Возбуждение нервного центра может способствовать инициации аналогичных процессов в соседних областях продолговатого мозга, вызывая рефлекторную рвоту, сосудистую дистонию (повышение АД, сосудистый спазм) после кашлевого приступа. У детей могут отмечаться судороги (тонические или клонические).
Эндотоксин коклюша вместе с продуцируемым бактериями ферментом – аденилатциклазой способствует снижению защитных свойств организма, что повышает вероятность развития вторичной инфекции, а также – распространения возбудителя, и в некоторых случаях – длительного носительства.
Симптомы коклюша
Инкубационный период коклюша может длиться от 3 дней до двух недель. Заболевание протекает с последовательной сменой следующих периодов: катарального, спазматического кашля и разрешения. Катаральный период начинается постепенно, появляются умеренный сухой кашель и насморк (у детей ринорея может быть довольно выражена). Ринит сопровождается вязким отделяемым слизистого характера. Интоксикация и лихорадка обычно отсутствуют, температура тела может подниматься до субфебрильных значений, общее состояние больные признают удовлетворительным. Со временем кашель становится частым, упорным, могут отмечаться его приступы (в особенности по ночам). Этот период может продолжиться от нескольких дней и до двух недель. У детей обычно кратковременный.
Постепенно катаральный период переходит в период спазматического кашля (иначе – судорожный). Приступы кашля учащаются, становятся интенсивнее, кашель приобретает судорожный спастический характер. Больные могут отмечать предвестники приступа – першение в горле, дискомфорт в груди, беспокойство. Из-за спастического сужения голосовой щели перед вдохом отмечается свистящий звук (реприз). Приступ кашля представляет собой чередование таких свистящих вдохов и, собственно, кашлевых толчков. Тяжесть течения коклюша определяется частотой и продолжительностью приступов кашля.
Приступы учащаются в ночное время и утренние часы. Частое напряжение способствует тому, что лицо больного становится гиперемированным, отечным, могут отмечаться небольшие кровоизлияния на коже лица и слизистой ротоглотки, конъюнктиве. Температура тела сохраняется в нормальных пределах. Лихорадка при коклюше является признаком присоединения вторичной инфекции.
Период спазматического кашля длится от трех недель до месяца, после чего заболевание вступает в фазу выздоровления (разрешения): при кашле начинает отхаркиваться слизистая мокрота, приступы становятся реже, теряют спазматический характер и постепенно прекращаются. Продолжительность периода разрешения может занимать от нескольких дней до нескольких месяцев (несмотря на стихание основной симптоматики, нервная возбудимость, покашливание и общая астения могут отмечаться у больных длительное время).
Стертая форма коклюша иногда отмечается у привитых лиц. При этом спазматические приступы выражены слабее, но кашель может быть более продолжительным и с трудом поддаваться терапии. Репризы, рвота, сосудистые спазмы отсутствуют. Субклиническая форма обнаруживается иногда в очаге коклюшевой инфекции при обследовании контактных лиц. Субъективно больные не отмечают каких-либо патологических симптомов, однако нередко можно отметить периодический кашель. Абортивная форма характеризуется прекращением заболевания на стадии катаральных признаков или в первые дни судорожного периода и быстрым регрессом клиники.
Диагностика коклюша
Специфическая диагностика коклюша производятся бактериологическими методами: выделение возбудителя из мокроты и мазков слизистой верхних дыхательных путей (бакпосев на питательную среду). Коклюшевую палочку высеивают на среду Борде-Жангу. Серологическая диагностика с помощью РА, РСК, РНГА производится для подтверждения клинического диагноза, поскольку реакции становятся положительными не ранее второй недели судорожного периода заболевания (а в некоторых случаях могут давать отрицательный результат и в более поздние сроки).
Неспецифические диагностические методики отмечают признаки инфекции (лимфоцитарный лейкоцитоз в крови), характерно незначительное повышение СОЭ. При развитии осложнений со стороны органов дыхания пациентам с коклюшем рекомендована консультация пульмонолога и проведение рентгенографии легких.
Осложнения коклюша
Коклюш чаще всего вызывает осложнения, связанные с присоединением вторичной инфекции, особенно часты заболевания дыхательной системы: бронхит, пневмония, плеврит. В результате деструктивной деятельности коклюшевых бактерий возможно развитие эмфиземы. Тяжелое течение в редких случаях приводит к ателектазу легких, пневмотораксу. Кроме того, коклюш может способствовать возникновению гнойного отита. Имеется вероятность (при частых интенсивных приступах) инсульта, разрыва мышц брюшной стенки, барабанных перепонок, выпадение прямой кишки, геморрой. У детей раннего возраста коклюш может способствовать развитию бронхоэктатической болезни.
Лечение коклюша
Коклюш лечат амбулаторно, больным желательно дышать увлажненным воздухом, богатым кислородом, комнатной температуры. Питание рекомендовано полноценное, дробное (часто небольшими порциями). Рекомендовано ограничить воздействие не нервную систему (интенсивные зрительные, слуховые впечатления). В случае сохранения температуры в пределах нормы желательно больше гулять на свежем воздухе (однако при температуре воздуха не менее -10 °С).
В катаральном периоде эффективно назначение антибиотиков (макролидов, аминогликозидов, ампициллина или левомицетина) в среднетерапевтических дозировках курсам на 6-7 дней. В комплексе с антибиотиками в первые дни нередко назначают введение специфического противококлюшного гаммаглобулина. В качестве патогенетического средства больным назначают антигистаминные препараты с седативным действием ( прометазин, мебгидролин). В судорожный период для облегчения приступов можно назначать спазмолитики, в тяжелых случаях – нейролептики.
Противокашлевые, отхаркивающие средства и муколитики при коклюше малоэффективны, противокашлевые средства с центральным механизмом действия противопоказаны. Больным рекомендована оксигенотерапия, хороший эффект отмечается при оксигенобаротерапии. Успешно применяются физиотерапевтические методики, ингаляции протеолитических ферментов.
Прогноз благоприятный. Заканчивается летально в исключительных случаях у лиц старческого возраста. При развитии осложнений возможно сохранение длительных последствий, хронических заболеваний легких.
Профилактика
Специфическая профилактика
Вакцинация против коклюша при отсутствии медицинских противопоказаний проводится детям в возрасте 3-х месяцев; второй раз – в 4,5 месяцев; третий – в 6 месяцев. Первая ревакцинация осуществляется в 1,5 года; вторая и третья – в 6-7 и 14 лет; далее каждые 10 лет.
Разрешены вакцины АКДС, АДС, АДС-М (Россия), Пентаксим (Франция), Инфанрикс и Инфанрикс Гекса (Бельгия), Тетраксим (Франция). Для ревакцинации детей старшего возраста, взрослых, беременных женщин в 3 триместре беременности может применяться вакцина Адасель (Канада). Членам семьи беременной также следует привиться перед рождением ребенка.
Неспецифическая профилактика
Общие профилактические мероприятия включают раннее выявление больных и контроль над состоянием здоровья контактных лиц, профилактическое обследование детей в организованных детских коллективах, а также взрослых, работающих в лечебно-профилактических и в детских дошкольных учреждениях и в школах, при обнаружении продолжительного кашля (более 5-7 дней).
Дети (и взрослые из вышеуказанных групп), больные коклюшем, изолируются на 25 дней с начала заболевания, контактные лица отстраняются от работы и посещения детского коллектива на 14 дней с момента контакта, проходя двукратную бактериологическою пробу. В очаге инфекции производятся тщательная дезинфекция, проводятся соответствующие карантинные меры. Экстренная профилактика производится с помощью введения иммуноглобулина. Его получают дети первого года жизни, а также непривитые лица, имевшие контакт с больным коклюшем. Иммуноглобулин (3 мл) вводят однократно вне зависимости от срока, прошедшего с момента контакта.
2. Вакцины и вакцинация против коклюша детей и взрослых/ Пруцкова Е.В., Черданцев А.П., Андреева Н. П.// Инфекционные болезни. Новости. Мнения. Обучение. – 2018
Коклюш
Коклюш – это инфекционное заболевание дыхательных путей, которое вызывается специфическими бактериями Bordetella pertussis (коклюшная палочка, палочка Борде-Жангу), характеризуется острым катаром дыхательных путей и приступами спазматического кашля.
Что провоцирует / Причины Коклюша:
Возбудитель коклюша (Bordetella pertussis) представляет собой короткую палочку с закругленными концами (0,2-1,2 мкм), грамотрицательную, неподвижную, хорошо окрашивающуюся анилиновыми красками. В антигенном отношении неоднородна. Антиген, который обусловливает образование агглютининов (агглютиноген), состоит из нескольких компонентов. Они названы факторами и обозначаются цифрами от 1 до 14. Фактор 7 является родовым, фактор 1 содержит В. pertussis, 14 – 5. parapertussis, остальные встречаются в разных комбинациях; для возбудителя коклюша это факторы 2, 3, 4, 5, 6, для паракоклюша – 8, 9, 10. Реакция агглютинации с адсорбированными факторными сыворотками позволяет дифференцировать виды бордетелл и определять их антигенные варианты. Возбудители коклюша и паракоклюша очень неустойчивы во внешней среде, поэтому посев нужно делать сразу же после взятия материала. Бактерии быстро погибают при высушивании, ультрафиолетовом облучении, под влиянием дезинфицирующих средств. Чувствительны к эритромицину, левомицетину, антибиотикам тетрациклиновой группы, стрептомицину.
Эпидемиология коклюша
Коклюш широко распространен в мире. Ежегодно заболевает около 60 млн человек, из которых около 600 000 умирает. Коклюш встречается и в странах, где в течение многих лет широко проводятся противококлюшные прививки. Так, в США с 1980 по 1989 гг. зарегистрировано 27 826 случаев коклюша, причем 12% из них были лица 15 лет и старше [P. Lange, 1993]. Вероятно, среди взрослых коклюш встречается чаще, но не выявляется, так как протекает без характерных судорожных приступов. При обследовании лиц с упорным продолжительным кашлем у 20-26% серологически выявляется коклюшная инфекция. Резервуаром и источником инфекции является только человек (больные типичными и атипичными формами коклюша, а также здоровые бактерионосители). Особенно опасны больные в начальной стадии болезни (катаральный период). Передача инфекции осуществляется воздушно-капельным путем. При контакте с больными у восприимчивых людей заболевание развивается с частотой до 90%. Чаще заболевают дети дошкольного возраста. Более 50% случаев коклюша у детей раннего возраста связывают с недостаточностью материнского иммунитета и возможно отсутствием трансплацентарной передачи протективных специфических антител. В странах, где количество привитых детей снижается до 30% и ниже, уровень и динамика заболеваемости коклюшем становится такой, какой она была в довакцинальный период. Сезонность не очень выражена, отмечается некоторое повышение заболеваемости осенью и зимой.
Патогенез (что происходит?) во время Коклюша:
Воротами инфекции является слизистая оболочка респираторного тракта. Коклюшные микробы прикрепляются к клеткам мерцательного эпителия, где они размножаются на поверхности слизистой оболочки, не проникая в кровоток. На месте внедрения возбудителя развивается воспалительный процесс, угнетается деятельность ресничного аппарата клеток эпителия и увеличивается секреция слизи. В дальнейшем происходит изъязвление эпителия дыхательных путей и очаговый некроз. Патологический процесс наиболее выражен в бронхах и бронхиолах, менее выраженные изменения развиваются в трахее, гортани и носоглотке. Слизисто-гнойные пробочки закупоривают просвет мелких бронхов, развивается очаговый ателектаз, эмфизема. Наблюдается перибронхиальная инфильтрация. В генезе судорожных приступов имеет значение сенсибилизация организма к токсинам коклюшной палочки. Постоянное раздражение рецепторов дыхательных путей обусловливает кашель и приводит к формированию в дыхательном центре очага возбуждения типа доминанты. Вследствие этого типичные приступы спазматического кашля могут быть вызваны и неспецифическими раздражителями. Из доминантного очага возбуждение может иррадиировать и на другие отделы нервной системы, например на сосудодвигательный (повышение АД, спазм сосудов). Иррадиацией возбуждения объясняется также появление судорожных сокращений мышц лица и туловища, рвоты и других симптомов коклюша. Перенесенный коклюш (как и противококлюшные прививки) не обеспечивает напряженного пожизненного иммунитета, поэтому возможны повторные заболевания коклюшем (около 5% случаев коклюша приходится на взрослых людей).
Врожденный иммунитет, обусловленный материнскими антителами, не развивается. Вероятность заражения при контакте составляет 90%. Очень опасен для детей младше 2-х лет.
Период заразности длится от одной недели до появления кашля и 3 недели после. Поскольку до появления характерного кашля отличить коклюш от других инфекций тяжело, в течение одной недели инфицированные успевают заразить свое окружение.
Выделяемый коклюшной палочкой токсин действует непосредственно на центральную нервную систему, раздражает нервные рецепторы слизистой оболочки дыхательных путей и приводит в действие кашлевой рефлекс, в результате возникают характерные приступы судорожного кашля. Если в процесс вовлекаются соседние нервные центры, возникает рвота (характерна для окончания кашлевого приступа), сосудистые расстройства (падение артериального давления, сосудистый спазм), нервные расстройства (судороги).
Симптомы Коклюша:
Инкубационный период продолжается от 2 до 14 дней (чаще 5-7 дней). Катаральный период характеризуется общим недомоганием, небольшим кашлем, насморком, субфебрильной температурой. Постепенно кашель усиливается, дети становятся раздражительными, капризными. В конце 2-й недели болезни начинается период спазматического кашля. Приступы судорожного кашля начинаются внезапно, проявляются серией кашлевых толчков, затем следует глубокий свистящий вдох – реприз, за которым снова следует ряд коротких судорожных толчков. Число таких циклов во время приступа колеблется от 2 до 15. Приступ заканчивается выделением вязкой стекловидной мокроты, иногда в конце приступа отмечается рвота. Во время приступа ребенок возбужден, лицо приобретает синюшную окраску, вены шеи расширены, глаза наливаются кровью, язык высовывается изо рта, уздечка языка часто травмируется, может наступить остановка дыхания с развитием удушья. У детей раннего возраста репризы не выражены. В зависимости от тяжести заболевания число приступов может варьировать от 5 до 50 в сутки.
Длительность приступов в среднем составляет 4 минуты.
Период судорожного кашля длится 3-4 недели, затем приступы становятся реже и, наконец, исчезают, хотя “обычный” кашель продолжается еще в течение 2-3 недель (период разрешения). У взрослых заболевание протекает без приступов судорожного кашля, проявляется длительным бронхитом с упорным кашлем. Температура тела остается нормальной. Общее самочувствие удовлетворительное. Стертые формы коклюша могут наблюдаться у детей, которым проведены прививки.
Осложнения
Наиболее частым осложнением является пневмония, обусловленная коклюшной палочкой или вторичной бактериальной инфекцией. Из других осложнений наблюдается острый ларингит (воспаление гортани) со стенозом гортани (ложный круп), бронхиолиты, носовые кровотечения, остановка дыхания, пупочная, паховая грыжа. Может также возникнуть энцефалопатия – невоспалительное изменение головного мозга, которое вследствие возникновения судорог может привести к смерти или оставить после себя стойкие повреждения: глухоту или эпилептические приступы.
У взрослых осложнения бывают редко.
Диагностика Коклюша:
Достоверный диагноз в катаральном периоде может быть поставлен после получения результатов бактериологических исследований. Основанием для исследования в этих случаях обычно служат эпидемиологические данные (контакт с больными коклюшем, отсутствие данных о прививках и др.). В периоде спазматического кашля диагноз коклюша поставить значительно легче, так как появляются типичные приступы. Однако нужно учитывать, что иногда приступы кашля, сходные с коклюшными, могут быть обусловлены другими причинами (аденовирусная инфекция, вирусные пневмонии, сдавление дыхательных путей при злокачественных новообразованиях, инфекционном мононуклеозе и др.), с другой стороны, коклюш может протекать атипично без характерных приступов (у привитых детей, у взрослых). Основным методом лабораторного подтверждения диагноза является выделение возбудителя коклюша. Частота выделения зависит от сроков взятия материала; на 1-й неделе заболевания положительные результаты удается получить у 95% больных, на 4-й – лишь у 50%, а начиная с 5-й недели, микроб выделить уже не удается. Материал из носоглотки берут сухим тампоном с немедленным посевом на чашки с селективной питательной средой. Используют также метод «кашлевых пластинок», при котором чашка Петри с питательной средой устанавливается перед ртом кашляющего ребенка (на расстоянии около 10 см), удерживается в таком положении несколько секунд, чтобы уловить 5-6 кашлевых толчков. Чашку с посевом быстро закрывают крышкой и помещают в термостат. При транспортировке оберегают от охлаждения (заворачивают в бумагу, вату, в контейнер помещают грелку, заполненную горячей водой). Однако по частоте выделения возбудителей коклюша метод «кашлевых пластинок» значительно уступает взятию материала тампоном. Серологические методы можно использовать для ретроспективной диагностики, а также у больных с отрицательными результатами бактериологических исследований. Из старых методов можно использовать РСК, РПГА, реакцию агглютинации. Диагностическимсчитается нарастание титров антител в 4 раза и более, а также высокие титры антител (1:80 и выше).
В последнее время успешно используют иммуноферментный метод для обнаружения антител в сыворотке (иммуноглобулины класса М) и в носоглоточной слизи (иммуноглобулины класса А). Эти антитела появляются со 2-3-й недели болезни и сохраняются в течение 3 мес. Дифференцируют в катаральном периоде болезни от ОРЗ, в период спазматического кашля от других заболеваний, сопровождающихся упорным кашлем при нормальной температуре тела и отсутствии признаков обшей интоксикации.
Лечение Коклюша:
Лечение больных проводится только в стационаре. Больным обеспечивают особые условия – палата должна хорошо вентилироваться, воздух должен быть увлажнен специальными увлажнителями, кондиционерами или мокрыми полотенцами. Тяжело больных грудных детей рекомендуется поместить в затемненную, тихую комнату и как можно реже беспокоить, поскольку воздействие внешних раздражителей может вызвать тяжелый приступ кашля. Для старших детей с легкими формами заболевания постельный режим не требуется. Рекомендуется пребывание больного на свежем воздухе, дети вне помещений практически не кашляют.
Серьезное внимание следует уделять питанию, пищу рекомендуется давать часто, но небольшими порциями. При частой сильной рвоте необходимо введение жидкости внутривенно. Для грудных детей жизненно важно отсасывание слизи из глотки. Большое значение при коклюше, особенно у детей раннего возраста, при выраженных явлениях гипоксии имеет широкое применение кислородной терапии (содержание в кислородной палатке).
Антибиотики применяют в раннем возрасте, и при тяжелых и осложненных формах. Во время катаральной стадии препаратом выбора является эритромицин.
Рекомендуется применять специфический противококлюшный гаммаглобулин, который вводят внутримышечно по 3 мл ежедневно в течение 3 дней.
Противокашлевые и седативные средства следует применять осторожно или вообще не применять, т.к. эффективность отхаркивающих микстур и препаратов, подавляющих кашель, а также легких седативных средств сомнительна. Следует избегать воздействий, провоцирующих кашель (горчичники, банки).
Во время остановки дыхания необходимо очистить дыхательные пути от слизи путем ее отсасывания и проводить искусственную вентиляцию легких.
Профилактика Коклюша:
Единственным надежным средством специфической профилактики является вакцинация. Вакцины против коклюша: Вакцина коклюшно-дифтерийно-столбнячная адсорбированная жидкая; Тетракок; Тританрикс (вакцина для профилактики коклюша, дифтерии, столбняка и гепатита В); Инфанрикс (АаКДС) (бесклеточная вакцина для профилактики коклюша, дифтерии и столбняка).
Всем детям с 3 месяцев проводится курс вакцинации против коклюша, состоящий из 3 инъекций вакцины АКДС с интервалом в 1,5 мес. Ревакцинацию делают через 1,5-2 года после курса вакцинации. Вакцинация в 70-80% предупреждает заболевание или же оно протекает в легкой форме.
Соприкасавшиеся с больным дети до 7-летнего возраста, не болевшие коклюшем, подлежат разобщению в течение 14 дней с момента последнего контакта с больным. Все дети, находившиеся в контакте с больным, подлежат обследованию на носительство.
Контактным детям в возрасте до 1 года и не привитым вводят для профилактики нормальный человеческий иммуноглобулин (противокоревой) по 3 мл 2 дня подряд.
К каким докторам следует обращаться если у Вас Коклюш:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Коклюша, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Инфекционные и паразитарные болезни:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Кашель кашлю рознь. Как у ребёнка определить коклюш?
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
С врачом-педиатром, аллергологом-иммунологом «Клиника Эксперт Смоленск» Чемовой Ульяной Владимировной говорим о коклюше.
– Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией – коклюшной палочкой.
– Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
– повышение температуры тела;
– возможна небольшая раздражительность, возбудимость, нервозность;
– особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ – ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение – вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
– По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша – по характерному спастическому кашлю, который ни с чем не спутаешь.
Следующий значимый показатель – затяжное течение. Если обычная простуда продолжает примерно 7-10 дней, то коклюш ко второй неделе только «набирает обороты» – в частности, усиливается кашель.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
“НАБИРАЕТ ОБОРОТЫ” – В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
– Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
– Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
– Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания – до 1 месяца.
– Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
«При длительно текущем, нелеченном бронхите может сужаться просвет бронхов с затруднением прохождения по ним воздуха». Цитата из материала «Дышите легко и чисто! Вся правда о бронхитах»
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани – энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
– Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
«В 2011 году почти все штаты США не провели нужного числа вакцинаций от коклюша. В итоге на следующий год заболели 42 тысячи человек». Цитата из материала «Кто придумал прививки?»
– Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
– посев мокроты на специальные питательные среды, чтобы выделить бактерию;
– иммуноферментный анализ крови (ИФА) для обнаружения антител против коклюша. Но здесь нужно иметь в виду, что если ребёнка недавно привили против коклюша, то определить, идёт ли повышение уровня антител из-за прививки или из-за инфекции, сложно. Примерно такая же ситуация может быть и у того, кого привили достаточно давно: ребёнок может заболеть коклюшем в лёгкой или «стёртой» форме, и при выявлении антител против коклюша также будет непонятно, являются ли они послепрививочными, либо вырабатываются в ответ на инфекцию.
У тех же, кто на момент заболевания был не привит, этот тест информативен;
– ПЦР (полимеразная цепная реакция) – выявление генетического материала бактерии в мазке со слизистой оболочки зева.
– Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
– возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
– тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
– наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
– Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
«Вопросов и мифов вокруг антибиотиков не становится меньше». Цитата из материала «Как правильно применять антибиотики? Инструкция по применению»
– Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
– Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе – например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
– Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых – это вакцинация. Она входит в национальный календарь прививок.
«В европейских странах отмечается более высокая заинтересованность родителей в вакцинации». Цитата из материала « Непривитые дети – самые здоровые? »
– Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?
100%-й гарантии нет. Это может быть из-за того, что после вакцинации прошло недостаточно времени, и уровень антител не успел «нарасти» для успешной защиты от инфекции; были погрешности в процессе вакцинации; у человека имеются индивидуальные особенности иммунной системы.
Коклюш
Коклюш — это опасное инфекционное заболевание, встречающееся как у детей, так и у взрослых. Инфицирование происходит воздушно-капельным путем при тесном контакте с больным. Данное заболевание наиболее опасно для детей до 2 лет, так как коклюш проявляется в виде приступообразного, “лающего” кашля с очень короткими временными интервалами, ребенок не успевает сделать полноценный вдох, что приводит к удушью. Течение болезни осложняется тем, что больной не сразу дифференцирует кашель при коклюше от обыкновенного простудного кашля, долгое время применяет неэффективное лечение, а вместе с тем развиваются опасные осложнения такие, как эмфизема легких, коклюшная пневмония, воспаление среднего уха и многие другие. Поэтому при первых симптомах коклюша стоит, не теряя времени, записаться на прием к пульмонологу в частную медицинскую клинику “Доктор Анна”.
Виды коклюша
По типу протекания заболевания выделяют:
Типичную форму. Присутствует ярко выраженная симптоматика, а стадии коклюша постепенно чередуются;
Атипичную форму. Картина клинических симптомов стерта;
Заражение привитых пациентов.
По тяжести течения заболевания можно выделить:
Легкую форму. Больной жалуется на редкие и непродолжительные приступы сухого кашля.
Среднюю форму. Для данной формы характерны частые приступы кашля, нередко заканчивающиеся рвотой.
Тяжелую форму. Многократные длительные приступы кашля, заканчивающиеся рвотой.Общее самочувствие неудовлетворительное, часто сопровождается лихорадкой и слабостью.
Симптомы
Категория людей, наиболее подверженных данному заболеванию – маленькие дети. В подавляющем большинстве случаев переболев однажды, вырабатывается иммунитет после коклюша и повторное заражение невозможно. Однако, у людей с ослабленным иммунитетом, чаще всего в преклонном возрасте, может случиться рецидив.
Коклюш у детей. Болезнь наиболее ярко протекает у детской возрастной группы и может повлечь за собой опасные осложнения. В начале заболевания у ребенка появляется легкий сухой кашель, усиливающийся в ночные часы. С течением времени кашель усиливается, принимает приступообразный характер, сопровождается отхождением мокроты и нередко заканчивается рвотой. Во время приступа у ребенка краснеет лицо, надуваются вены на шее, выпячивается язык и иногда происходит кровоизлияние в глазные яблоки и кожные покровы верхней половины тела. Данное состояние крайне опасно, поскольку из-за сильного кашля, происходит перенапряжение, внутричерепное давление повышается из-за чего возможен разрыв сосудов головного мозга.
Коклюш у взрослых. Если у взрослого человека длительность кашля превышает 2 недели, по статистике в 21% случаев этот симптом вызван присоединением коклюшной палочки. Чаще всего у взрослых людей наблюдается более легкое течение заболевания, кашель несильно выражен, иногда присутствует насморк. Такую форму коклюша называют паракоклюшем. Однако, тяжелое протекание болезни также встречается. В этом случае любая физическая активность может спровоцировать сильнейшие приступы кашля, которые имеют тенденцию усиливаться к ночи, из-за чего больной страдает от бессонницы.
Периоды коклюша
Инкубационный период при коклюше длится в среднем от 6 до 14 дней. При типичном протекании болезни выделяют три стадии:
- Катаральный период. Происходит инфицирование человека, патогенные бактерии начинают размножаться и проявляются симптомы, схожие с ОРВИ – возможна невысокая температура и сухой кашель.
- Спазматический период. В этот период больной наиболее активно распространяет инфекцию, так как симптомы усиливаются, кашель становится приступообразным, неудержимым. Во время приступа человек краснеет, синеют губы, отекает лицо, слезятся глаза и таких приступов в течение дня может быть до 30. Такой кашель приводит в мышечной боли в груди, кровохарканию, рвоте, недержанию мочи и другим неприятным последствиям.
- Стадия выздоровления. Спустя 1-2 месяца приступы становятся более редкими, а общее состояние больного улучшается. Наступает стадия выздоровления, хотя следующие несколько месяцев все еще может сохраняться легкий, не навязчивый кашель.
Диагностика
При обращении в медицинскую клинику, врач в первую очередь оценивает внешние проявления болезни и собирает анамнез. Наличие длительного приступообразного кашля, который не поддается лечению противокашлевыми препаратами, является основанием предположить заражение коклюшной палочкой. Для дополнительной диагностики коклюша доктор назначает сдать анализ на коклюш.
ПЦР диагностика. Тестирование проводится в течение первого месяца заболевания. Для сбора биоматериала тестируемый приходит в клинику натощак, проводится взятие мазка из ротоглотки и носа и спустя некоторое время приходит ответ о наличии или отсутствии инфекции.
Клинический анализ крови. Данный способ диагностики менее информативен, чем ПЦР и позволяет определить наличие воспалительного процесса в организме, но что послужило тому причиной, остается неизвестно.
Посев на микрофлору. Этот метод эффективен только в первые дни заболевания. У пациента натощак берется мазок из ротоглотки и на следующий день или через день производится повторное взятие биоматериала. Результат можно узнать через 5-7 дней.
Анализ на обнаружение антител. Спустя 2-3 недели после начала заболевания в организме вырабатываются антитела к коклюшу, которые можно выявить, взяв у пациента кровь на анализ.
Осложнения
При тяжелом течении болезни высок риск развития ряда крайне опасных осложнений:
Кровоизлияния в спинной и головной мозг, в склеры глаз, на поверхность кожных покровов лица, кровотечение из носа;
Нарушение правильного функционирования легких (эмфизема);
Разрыв дыхательных путей;
Образование геморроидальных узлов, выпячивание прямой кишки и пупочных или паховых грыж;
Присоединившиеся инфекции в силу ослабленного иммунитета.
Профилактика
Для профилактики заболевания во всем мире уже много лет проводится коклюш-дифтерийно-столбнячная вакцинация. В 1940-1948 гг., была отмечена высокая смертность от данного заболевания среди маленьких детей, однако изобретение прививки помогло снизить количество летальных исходов в 45 раз. Рекомендуется проходить вакцинацию несколько раз в течение жизни, а первая прививка ставится беременной женщине в третьем триместре беременности. Прививка от коклюша не дает однозначной гарантии избежать инфицирования, но протекает болезнь гораздо легче и с меньшим количеством осложнений, а смертность от коклюша во всем мире в 45 раз ниже по сравнению с непривитыми людьми.
Лечение коклюша
Наиболее предпочтительно приступить к лечению коклюша в самый заразный период – в первые 10-12 дней болезни. Заниматься самолечением неэффективно и часто опасно, поэтому при подозрениях на эту болезнь нужно как можно скорее записаться на прием к врачу-пульмонологу в клинику “Доктор Анна”. Врач-пульмонолог, основываясь на картине клинических симптомов конкретного пациента составляет индивидуальную схему лечения. Чаще всего пациентам назначают прием макролидных антибиотиков. Также больному рекомендуется снизить количество и интенсивность физических нагрузок, гулять на свежем воздухе, обязательно придерживаясь социальной дистанции. Увлажнитель воздуха поможет облегчить симптомы болезни.
Пациенту в тяжелом состоянии предпочтительнее остаться в стационаре под наблюдением врачей. Там ему будут предложены различные виды физиотерапии, ускоряющие выздоровление, такие как электрофорез кальция, кислородотерапия, ультрафиолетовое облучение организма. При электрофорезе вводится специальный медицинский раствор и проводятся маленькие электрические токи, что помогает ускорить процесс выздоровления. Кислородная терапия используется для облегчения состояния пациентов с осложнениями в виде повреждения дыхательной системы. А УФО обладает обеззараживающим действием и убивает патогенные микроорганизмы.
Передача коклюша
Возбудителем коклюша является коклюшная палочка или bordetella pertussis. Пути передачи коклюша немногочисленны. В большинстве случаев заражения бордетелла передается от человека к человеку воздушно-капельным путем на расстоянии до 2 метров. Они могут осесть в ротоглотке или носоглотке, или попасть непосредственно в легкие, если человек вдохнет зараженный воздух. На сухой поверхности бактерия может существовать несколько дней, поэтому при контакте с инфицированными поверхностями также возможно заразиться.
Коклюшная палочка продуцирует токсины (филаментозный гемагглютинин, пертактин, агглютиноген и др.), которые различными способами помогают прикрепиться и повредить эпителиальные клетки дыхательных путей. Один из токсинов парализует реснички дыхательных путей, после чего они не могут двигаться. В нормальном состоянии, они выносят слизь и бактерии наружу, но в парализованном состоянии реснички плотно прикрепляются к эпителию и их движение становится невозможным. По этой причине слизь начинает накапливаться и, чтобы очистить дыхательные пути, запускается кашлевой рефлекс, начинаются приступы кашля.
С помощью современных методов диагностики можно с легкостью выявить заболевание. Поэтому при появлении тревожащих признаков коклюша, не стоит дожидаться осложнений, следует своевременно записаться на прием к пульмонологу в нашу клинику, который проведет тщательное обследование и назначит грамотное лечение.
Коклюш: симптомы у детей и взрослых

Коклюш — очень заразная инфекция, которая была чрезвычайно распространена во всём мире до появления вакцины. Коклюшем болеют как дети, так и взрослые. Он особенно опасен для детей младше 2 лет, поэтому малышам делают прививки с самого раннего возраста.
Что такое коклюш
Коклюш — это инфекционная болезнь, которая проявляется в виде частых и сильных приступов кашля. Это заболевание чрезвычайно опасно для маленьких детей, особенно для младенцев младше 2 лет. Прививка даёт хороший иммунитет, но не гарантирует полную защиту от заражения. Привитые дети и взрослые переносят коклюш легче, чем непривитые. Стойкий и надёжный иммунитет вырабатывается только после того, как человек один раз переболеет коклюшем. Благодаря тому, что большинство людей привиты, риск заражения коклюшем значительно снизился. Тем не менее угроза заражения есть всегда.
Возбудителем болезни является грамотрицательная бактерия Борде-Жангу (Bordetella pertussis), впервые открытая в 1906 году. Она стремительно передаётся от человека к человеку воздушно-капельным путём. Больной человек остаётся заразным в течение 6 недель после первых симптомов коклюша — с первого по 30-й день болезни.
Бордетелла поражает трахею и бронхи. У этой бактерии есть особые ворсинки, с помощью которых они прицепляются к ворсинкам эпителия дыхательных путей и провоцируют спазматические приступы кашля. Этот кашель сохраняется на протяжении нескольких недель после выздоровления. Болезнь может длиться около 3 месяцев.
Коклюш чрезвычайно заразен — его контагиозность достигает 90%. К этой болезни нет врождённого иммунитета, поэтому новорожденные от неё не защищены. Дети младше 2 лет заражаются в 2 раза чаще, чем остальные. В большинстве случаев болеют дети до 6–7 лет, а также подростки. Взрослые люди тоже могут заболеть.
Бордетелла быстро погибает под воздействием света и тепла, поэтому вспышки коклюша чаще всего случаются осенью и зимой.
Симптомы у детей и взрослых
В течение 1–2 недель после того, как возбудитель болезни проникнет в организм, человек может не ощущать никаких симптомов. После завершения инкубационного периоды самочувствие больного постепенно ухудшается. Человек может чувствовать себя нормально ещё 1–2 недели, но в это время (продромальный период) у него уже возникает сухой кашель, который усиливается ближе к ночи. Может незначительно повыситься температура.
Затем наступает острая (спазматическая) стадия болезни, когда симптомы проявляются резко и отчётливо. Самый характерный симптом — частые приступы судорожного кашля. Больному трудно вдохнуть воздух. В промежутках между кашлем пациент делает быстрый и глубокий вдох, который сопровождается свистящим звуком. Лицо приобретает красновато-синюшную окраску, язык высунут. Из-за напряжения часто лопаются мелкие сосуды в глазах. Часто случается остановка дыхания на 30–60 секунд. Приступы часто завершаются выделением слизи из дыхательных путей или рвотой.
Приступы кашля повторяются 5–60 раз в сутки. Это продолжается в течение 14 дней. Чем чаще приступы, тем хуже самочувствие пациента. Частота приступов важна для диагностики и оценки тяжести состояния больного.
После этого периода кашель становится менее интенсивным, а его приступы — более редкими. Больной кашляет ещё 10 дней. Затем спазматический кашель пропадает, но обычный сохраняется ещё 2–3 недели.
У грудных младенцев приступы кашля проявляются реже и длятся недолго, но любой приступ может вызвать остановку дыхания, поэтому необходимо срочно вызывать врача и ложиться в больницу. Недостаток кислорода может нанести непоправимый вред нервной системе ребёнка, вызвать отставание в развитии и даже привести к смерти.
У подростков и взрослых людей иногда могут проявляться нетипичные симптомы коклюша. Иногда кашель может быть настолько сильным, что у 4% больных ломаются рёбра. Болезнь часто вызывает тяжёлые и опасные осложнения.
Формы болезни
Коклюш может проявляться в одной из нескольких распространённых форм. Точный диагноз ставится после лабораторного анализа.
типичная — у больного проявляются все характерные симптомы;
стёртая (атипичная) — сильных приступов кашля не бывает;
носительство — симптомы отсутствуют, но больной заразен для окружающих.
Заражённый коклюшем должен изолироваться от других людей на 30 дней. Это касается не только больных, но и носителей инфекции, потому что они могут заразить других людей со слабым иммунитетом.
Если болезнь протекает в лёгкой форме, то в сутки у пациента возникает 10–15 приступов кашля. При течении средней тяжести частота приступов составляет 15–15. Тяжёлая форма проявляет себя в виде 30–60 приступов в сутки. Всё это время у больного может повышаться температура.
Диагностика и лечение
Лечащий доктор обязательно берёт у пациента анализ, чтобы выяснить, что это действительно коклюш. Есть паракоклюш, возбудителем которого является Bordetella parapertussis. Паракоклюш проявляется в виде тех же симптомов, что и истинный коклюш (мучительный кашель, рвота после приступов). Различить эти болезни бывает чрезвычайно трудно. Паракоклюш протекает в более лёгкой форме и крайне редко приводит к гибели больного.
В самом начале болезнь легко спутать с бронхитом, гриппом или простудой. Важно заметить, что при коклюше отхаркивающие средства не действуют. Но после появления спазматического кашля становится ясно, что у пациента коклюш или паракоклюш. Врач назначает несколько анализов:
бактериальный посев — мазок из горла или носа;
ИФА на антитела к коклюшу;
тест на антитела IgM и IgA;
ПЦР-метод — мазок из зева и носа;
общий анализ крови.
После подтверждения диагноза доктор назначает лечение. Чаще всего пациента направляют в больницу, чтобы избежать появления осложнений. В больницу кладут маленьких детей и пожилых людей, а также всех, кто болеет в тяжёлой форме. Болеющие в лёгкой форме могут лечиться дома. Им назначают лекарства от кашля, антибиотики, средства против судорог, антигистамины, а также ингаляции и успокоительные средства.
Осложнения
Коклюш очень опасен своими осложнениями, которые могут нанести серьёзный вред здоровью.
Коклюш
Эндемичное заболевание во всем мире, бактериальная инфекция верхних дыхательных путей с надрывным непродуктивным кашлем, детская болезнь, тяжелые последствия которой можно предупредить вакцинацией, – это все о коклюше. Возбудителем выступает грамотрицательная бактерия Bordetella pertussis. При попадании в организм она прикрепляется к слизистой оболочке, вызывая в этом месте развитие воспалительного процесса и некроз тканей.
Коклюш представляет серьезную опасность для детей и подростков. У взрослых заболевание протекает менее сложно, что связано с выработкой иммунитета после детской вакцинации, включая защиту от других инфекционных агентов. Если этого не было сделано, течение инфекции будет тяжелым. В связи с отказом от прививок в 2020 году уровень заболеваемости среди населения вырос на 40%. Дети в возрасте до 14 лет составили 89% от общего числа заболевших.
Как проявляются симптомы
Характерные для коклюша симптомы начинают развиваться спустя 10-14 дней от момента заражения. Заболевание проходит несколько стадий развития. На катаральном этапе наблюдаются простудные признаки: повышение температуры тела, насморк, чихание и сухой кашель. На следующей стадии болезнь начинает проявляться интенсивнее в виде спазматического кашля. Он непроизвольный, надрывный, неконтролируемый. Сильнее всего мучает пациентов ночью и утром. Слышно шумное свистящее дыхание.
Приступы кашля происходят без вдыхания воздуха, заканчиваются вдохом с характерным гортанным свистом. Из-за нехватки кислорода лицо краснеет, наблюдается отечность. У грудных детей спазматический кашель сопровождается остановкой дыхания, могут появиться генерализированные судороги. В самом начале болезни выражена непродуктивность бронхов из-за высокой вязкости мокроты. В среднем симптомы коклюша у детей держатся в активной форме 4-6 недель. Период реконвалесценции длится до 3-4 месяцев, когда остаточный кашель постепенно идет на убыль.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Причины заболевания и пути заражения
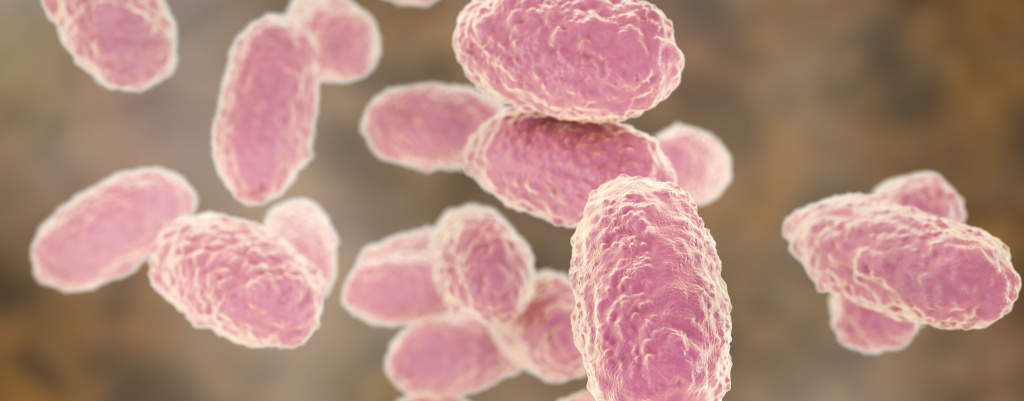
Причины коклюша кроются в грамотрицательной аэробной палочке Bordetella pertussis. Инфицированный человек может оставаться заразным до 6 недель с момента появления симптомов. Передача инфекции происходит воздушно-капельным путем во время кашля или чихания. Детей принято считать защищенными после введения всех 3 доз вакцины. Если ребенок или взрослый не привиты, при вдыхании воздуха рядом с больным человеком происходит заражение. В группе высокого риска находятся грудные дети до 6 месяцев и дети старше 7 лет.
Разновидности заболевания
Коклюш может развиваться в разных формах. При легкой возникает от 10 до 15 приступов кашля в течение суток. Самочувствие сохраняется обычное, наблюдается легкое недомогание, состояние напоминает гриппозное. При средней форме возникает от 15 до 25 приступов навязчивого кашля с более длительным периодом. Тяжелая форма изматывает детей и взрослых в равной мере. В течение суток может возникнуть от 30 до 60 приступов в разное время. Подростки и взрослые часто болеют атипичными формами коклюша. Согласно статистике, около 1,5% переболевших детей со слабым иммунитетом остаются бактерионосителями в скрытом виде.
Профилактика у детей и взрослых
Самая лучшая профилактика коклюша – это укрепление иммунитета, вакцинация и своевременная диагностика. Статистика свидетельствует, что 40% подростков кашляют именно из-за не диагностированного коклюша. У взрослых эта же причина является провоцирующим фактором хронического кашля. Постоянное распространение инфекции ведет к новым заражениям детей и взрослых в окружении.
Возможные осложнения
При появлении признаков коклюша у ребенка может потребоваться госпитализация. Решение врача зависит от возраста пациента и его состояния. Основное осложнение – развитие вторичной бактериальной инфекции. При коклюше осложнения могут трансформировать в такие диагнозы:
- бактериальная пневмония;
- коллапс легкого, плеврит, бронхит;
- разрыв барабанных перепонок;
- отит и синусит;
- образование грыж;
- перелом ребер (у взрослых).
Диагностика и лечение
На ранней стадии диагностика затруднена из-за схожести симптомов с простудами, гриппом и бронхитом. Если наступила фаза спазматического кашля, то по одному уже приступу доктор может поставить диагноз. Для подтверждения подозрений на коклюш проводят следующие виды исследований:
- мазок из горла или глубокий мазок из носа (бакпосев на Bordetella pertussis);
- общий анализ крови;
- кровь на антитела IgA и IgM;
- рентген легких;
- ИФА на антитела к коклюшу;
- ПЦР – мазок из носа и зева.
Как проводят лечение болезни
Лечение рекомендуется проводить в стационаре. Это связано с высоким риском развития осложнений и угрозой для жизни. Это особенно актуально для возрастных групп, которые наиболее подвержены заболеванию.
Лечение коклюша у взрослых проводится преимущественно в домашних условиях, но под врачебным контролем. Терапия включает в себя:
- прием антибиотиков и противокашлевых препаратов;
- противосудорожные, седативные и антигистаминные препараты;
- в отдельных случаях гормональные препараты;
- физиотерапевтические процедуры, ингаляции.
Ответы на частые вопросы пациентов
Как распознать коклюш у взрослых?
Заболевание у взрослых может проходить в тяжелой форме. Распознать его можно по характерному надсадному кашлю. Диагноз подтверждается после сдачи анализов.
Заразен ли коклюш?
Инкубационный период заболевания в среднем 7-14 дней. Больной остается заразным с 1 по 25 день. На этот период требуется изоляция.
Как передается заболевание?
Бактерия Bordetella pertussis мигрирует между людьми воздушно-капельным образом. Больному человеку достаточно для этого кашлянуть или чихнуть.