Ингаляции при кашле у детей: как делать и препараты
Условно все ингаляции можно разделить на две группы:
- Естественные — когда человек вдыхает чистый горный или морской воздух. Такой вид ингаляций можно отнести к лечебно-профилактическим методам терапии. Данная группа оказывает мягкое лечебное действие на слизистые оболочки и наиболее эффективна при хронических заболеваниях дыхательной системы, а также способствует укреплению иммунитета.
- Искусственные. Это — ингаляционное введение лекарственных препаратов в верхние дыхательные пути с помощью ингаляторов (небулайзеров).
Небулайзер — это специальное портативное устройство для проведения ингаляций. Само слово имеет латинское происхождение: «nebula» в переводе с этого древнего языка означает облако или туман. Засчет этих устройств происходит преобразование жидких лекарственных веществ при помощи сжатого воздуха в аэрозоли или холодный пар (туман). Затем он распыляется в верхние и нижние отделы дыхательной системы.
Ингаляции могут быть рекомендованы практически при всех видах кашля, однако необходимо учитывать, какой лекарственный препарат будет подобран врачом. Для каждого конкретного заболевания он может быть разным. [1]

Противопоказаниями к проведению ингаляций являются:
- Повышенная температура тела, более 37,5 градусов.
- Кашель, сопровождающийся гнойной мокротой.
- Носовые кровотечения.
- Аллергические реакции или непереносимость компонентов, входящих в состав раствора.
- Аритмия.
- Тяжелые заболевания сердечно-сосудистой и дыхательных систем.
- Щадящий и безопасный метод лечения.
- Существенное сокращение периода болезни.
- Облегчение процесса выделения мокроты.
- Снижение рисков возникновения патологических процессов на всех этапах болезни.
- Снижение остроты кашля.
- Возможность использования натуральных растительных компонентов.
При каком кашле можно делать ингаляции?
Такое лечение может быть рекомендовано взрослым и детям при сухом кашле, вызванном следующими заболеваниями дыхательной системы: ОРЗ, ларингит, бронхит, трахеит, фарингит. Часто у пациентов, находящихся на завершающей стадии пневмонии, возникает кашель, для лечения которого также рекомендовано проводить ингаляции.
Чтобы увлажнить слизистые оболочки системы дыхания и снять отек при сухом кашле, назначают ингаляции. В ходе данной процедуры происходит ускорение образования мокроты, что позволяет перевести сухой (непродуктивный) кашель во влажный (продуктивный). [2] Благодаря проведению ингаляций можно избежать такого опасного осложнения, как закупорка дыхательных путей, ведь эта манипуляция устраняет сужение гортани.
Важно помнить следующие правила при проведении ингаляций:
- Совершать ингаляции минимум за час до приема пищи.
- В первые 60 минут после проведения процедуры не рекомендуется разговаривать, петь, пить и есть.
- При насморке дышать рекомендовано только носом, а во время ингаляций от кашля вдыхать необходимо через рот, выдыхать — через нос.
- Полностью исключить возможность сочетания масляных ингаляций с паровыми.
- Рекомендуемая продолжительность одной манипуляции составляет от 5 до 15 минут.
- Проводить ингаляции курсами по десять процедур.
- Важно: использовать только те средства, которые назначены врачом. Всегда необходимо следить за точностью дозирования лекарственного препарата и концентрации травяного отвара. [3]
- Положение тела не должно препятствовать свободному процессу дыхания во время ингаляции.
- Во время процедуры рекомендуется надеть максимально комфортную и свободную одежду, которая не будет сковывать пациента.
Какие ингаляции можно делать при кашле небулайзером?

Капли Проспан — это натуральное средство, созданное на основе уникальной формулы. В ее основу легли целебные свойства сухого экстракта листьев плюща. Благодаря использованию растительных компонентов при разработке капель Проспан, отсутствию красителей и консервантов в их составе они могут рекомендоваться не только взрослым, но и детям от одного года.
Безусловным преимуществом капель Проспан является комплексное действие на дыхательную систему. Проспан оказывает отхаркивающее, муколитическое и бронхоспазмолитическое действия, снижает вязкость мокроты и способствует ее отхождению.
Удобным при использовании капель является то, что здесь пригодны все стандартные устройства и приборы для распыления без нагрева (небулайзеры).
Важно помнить, что в состав средства входит этиловый спирт. И чтобы исключить и минимизировать побочные раздражающие эффекты вследствие спиртовых паров, при проведении ингаляций каплями Проспан их необходимо разбавлять питьевой водой комнатной температуры в пропорции 1:2.
Особенности проведения ингаляций у маленьких детей
Делать ингаляцию при кашле можно, соблюдая строгую продолжительность процедуры. Обычно малышей до трех лет время манипуляции составляет три или четыре минуты, детям старше ее можно проводить до десяти минут. [4] При этом важно помнить, что препараты для небулайзеров и продолжительность процедуры в каждом конкретном случае назначает врач. [5]
Объясните ребёнку, что во время процесса важно правильно дышать, делая глубокие вдохи и выдохи. Также перед началом всегда измеряйте температуру тела ребёнка: если она выше 37,5 градусов, проводить ингаляции не рекомендуется. [5]
[1] Самсыгина Г.А. Лечение кашля у детей // Здоровье для всех. 2009. No2.
[2] Волков Константин Станиславович, Намазова-барановаЛ. С., Алексеева А. А., Баранник В. А., Томилова А. Ю., Вишнёва Е. А., Эфендиева К. Е., Мурадова О. И. Кашель у детей: этиология, особенности диагностики и подходы к терапии // ВСП. 2014. No2.
[3] Захарова И.Н., Бережная И.В. Тактика педиатра в выборе препаратов при кашле у детей // МС. 2016. No16.
[4] Волков Константин Станиславович, Вишнева Е. А., Алексеева А. А., Торшхоева Р. М., Левина Ю. Г., Томилова А. Ю., Бакрадзе М. Д. Терапия кашля у детей раннего возраста // ПФ. 2010. No4.
[5] Вишнева Елена Александровна, Торшхоева Р. М., Алексеева А. А., Волков К. С. Врачебная тактика при кашле у ребенка // ПФ. 2011. No3.
Когда и как проводят ингаляции при простуде и кашле детям

Одно из самых эффективных средств при респираторных инфекциях, которые в народе называют простудой, – это ингаляции. Они воздействуют адресно, улучшают состояние слизистой, помогают быстро справиться с насморком, кашлем. Кстати, эти процедуры позволяют доставить лекарственное средство не только в носоглотку и горло, но и в трахею, бронхи, поэтому их часто рекомендуют при более серьезных заболеваниях: бронхите, трахеите, тонзиллите. Рассмотрим, как и когда делать ингаляции ребенку, поговорим о противопоказаниях.
Разновидности ингаляций: пассивные, паровые, с небулайзером
1. Естественные (пассивные)
Это самый простой способ сделать ингаляцию при простуде в домашних условиях, поскольку для пассивных ингаляций не требуются специальные приборы. Ребенку нужно просто дышать воздухом с парами полезных веществ.
Для таких процедур подходят только летучие вещества, которые испаряются при комнатной температуре. Чаще всего это эфирные масла. А вот использовать физраствор или морскую соль не выйдет.
Главные преимущества: простота, легкость, возможность длительного воздействия полезных веществ. Например, эфирные масла испаряются на протяжении 4–6 часов. Такая процедура более эффективна, чем воздействие в течение 5–10 минут.
Есть у метода и минус. Пассивные ингаляции воздействуют только на верхние дыхательные пути. Это значит, что при кашле лучше выбрать другой вид ингаляций.
2. Аэрозольные
Такие ингаляции при простуде проводят при помощи небулайзера – специального прибора, который превращает лекарства в пар. Ребенку остается лишь вдохнуть полученный аэрозоль.
В основном для такой процедуры используют физраствор. Также могут подойти травяные отвары, минеральная вода или лекарственные средства, выписанные врачом для проведения данной процедуры. Собираясь использовать в небулайзере то или иное активное вещество, обязательно уточните в инструкции к прибору возможность его применения.
Главное преимущество ингаляций при помощи небулайзера – возможность доставки лекарства в бронхи и трахею. Есть у метода и недостаток: далеко не все дети соглашаются на ингаляции с помощью приборов.
Полезные вещества разогреваются на водяной бане или растворяются в горячей воде, превращаясь в пар. Самый известный пример паровых ингаляций – картофельный отвар. Однако специалисты считают сомнительным пользу паровых ингаляций: эффективность не доказана, зато вероятность ожога слизистых и кожи довольно высока. А при повышенной температуре паровые ингаляции могут только ухудшить состояние.
Показания к процедуре
Наиболее эффективно проводить ингаляции при первых симптомах простуды. Но в некоторых случаях их можно делать в период выздоровления, чтобы избавиться от остаточных явлений. Также их используют в качестве профилактики обострений хронических болезней.
Пассивные ингаляции можно делать на любой стадии заболевания и при любой температуре. Они облегчают дыхание, уменьшают выраженность симптомов, улучшают качество сна.
При сухом кашле делают аэрозольные ингаляции при помощи небулайзера: холодный влажный пар, создаваемый прибором, помогает отхождению мокроты.
Как делать аэрозольные ингаляции?
- Проводите процедуру минимум через час (лучше через два) после еды.
- Следите за соблюдением технологии проведения. Так, ребенок должен глубоко вдохнуть, задержать дыхание и выдохнуть. Дышать нужно спокойно, делать вдох и выдох через нос. Если у ребенка ларингит, фарингит, бронхит, вдыхать пары с действующим веществом нужно через рот.
- Есть и пить ребенку можно через час после процедуры.
- Температура тела выше 37,5 ℃.
- Неудовлетворительное общее состояние. Например, ребенку физически сложно сидеть. В такой ситуации можно делать лишь пассивные ингаляции.
- Патологии легких, сердца.
- Кровотечение из носа, склонность к нему.
- Аллергия на компоненты препарата.
Как правильно проводить пассивные ингаляции?
Самый простой способ сделать ингаляцию – нанести несколько капель эфирного масла на салфетку или ватный диск и разместить рядом с ребенком. Очень удобно использовать Масло Дыши ® (подробнее о продукте можно узнать здесь). Это комбинация шести эфирных масел с противовоспалительными, противовирусными и антибактериальными свойствами. Кроме того, Масло Дыши ® выпускается в наборе с браслетом-ингалятором. Вы можете капнуть Масло Дыши ® на браслет, надеть его на руку ребенка – и малыш будет вдыхать пары эфирных масел постоянно, чем бы ни занимался.
Масло Дыши ® показало свою эффективность в снижении вероятности осложнений и в сокращении длительности заболеваний.
Проведение ингаляций небулайзером при кашле у детей
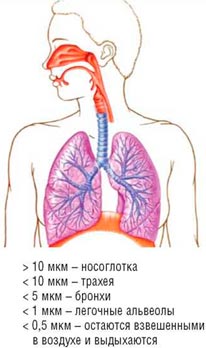
Использование небулайзера для ингалирования препаратов – это гарантия достижения их наибольшей лечебной эффективности, ведь действующее вещество попадает точно в область поражения. Кроме того, такая процедура максимально выгодна с экономической точки зрения – до 98% препарата будет доставлено по назначению.
Содержание статьи

Значит, снизив рассеяние, вы получите тот же терапевтический результат, но при намного меньшем расходе лекарства. В небулайзере не используются посторонние газы -пропелленты, то есть, создается однородный аэрозоль фармакологического средства без каких-либо примесей. Все это сделало ингаляции при сухом кашле, равно как и при кашле влажном, оптимальным способом введения препаратов в дыхательные пути.
Говоря о том, чем делать ингаляции при кашлевом синдроме у детей, проще всего разбить препараты, используемые в небулайзерах, на несколько больших групп:
Физиологический раствор и минерализированная вода
Это наиболее простой состав жидкости для введения ингаляторным путем с помощью небулайзера у детей при кашле. Основная цель этих процедур – увлажнение слизистой оболочки дыхательной системы, смягчение ее и разжижение скопившейся в дыхательных путях слизи. Такой вид ингаляций будет эффективен и при сухом кашле и при мокром, с выделением вязкой и скудной мокроты. Для проведения процедуры вам понадобится заправить в небулайзер 4-5 мл физиологического раствора или минеральной воды без газа. Рекомендовано применять такие воды, как Нарзан или Ессентуки. Ингаляции этого типа производят довольно часто – 5-6 раз в сутки. Предварительного подогрева жидкость, заливаемая в небулайзер, не требует.
Солевой раствор
Этот раствор часто продается в аптеках в виде уже готового препарата. Кроме этого, его относительно несложно приготовить самостоятельно в домашних условиях. Возьмите 3 большие ложки кухонной соли и разведите в 1 литре теплой прокипяченной воды. Обязательно проследите за тем, чтобы все солевые кристаллы полностью растворились. Вместо кухонной соли можно использовать и покупную сухую морскую соль. Для проведения одной ингаляции вам понадобится 5 мл раствора хлорида натрия.
Применение йодированной соли для ингаляций у детей нежелательно – йодид и йодад калия раздражают слизистые оболочки ребенка.
Содовые растворы
Ингаляции такой жидкостью – один из наиболее эффективных вариантов для лечения сильного кашля, поскольку сода обладает способностью снижать интенсивность и частоту возникновения кашлевого рефлекса. Для приготовления раствора вам надо взять по 1 столовой ложке пищевой соды и кухонной соли на 1 литр воды. Тщательно растворите твердые фракции – проще это сделать, если вода будет теплой. Для усиления терапевтического эффекта добавьте в жидкость 10 капель спиртового раствора йода.
Настои и отвары лекарственных трав
Эти препараты широко используются в ингаляторном лечении сухого и мокрого кашля, в том числе вводятся небулайзером детям. При этом не все модели таких приборов способны создавать аэрозоль из фитопрепаратов – подробнее об этом читайте ниже. Для изготовления жидкости применяются многие травы, которые и в других формах помогают в лечении кашля. Перед заправкой небулайзера раствор следует настоять 1-2 часа, дав ему самостоятельно остыть, а затем тщательно отфильтровать через несколько марлевых слоев. Это позволит убрать из жидкости любые твердые компоненты, которые способны повредить прибор или травмировать слизистую оболочку дыхательных путей. Вот некоторые рецепты:
- возьмите 15 г бузинного цвета и столько же цветов коровяка, смешайте и залейте половиной литра кипящей воды;
- в 1 стакане кипятка заварите 1 г термопсиса и 20 г первоцвета;
- на стакан кипятка возьмите 10 г мать-и-мачехи, столько же болотного багульника и подорожника большого;
- в половине литра кипятка заварите 25 г ромашки и столько же сосновых почек;
- смешайте в равных долях ромашку, измельченный корень солодки, эвкалиптовые листья, календулу, лекарственный шалфей и траву череды, а затем залейте 10 г сбора стаканом кипятка.
Эфирные и ароматические масла

Не все модели небулайзеров способны создавать аэрозоль из эфирных и ароматических масел, но при кашлевом синдроме такая ингаляция будет достаточно эффективной. Если кашель носит сухой характер и не сопровождается выделением мокроты, то для ее разжижения рекомендовано ингалировать масло лимона или эвкалипта. А в случае, когда слизь уже начала выводиться из бронхиального дерева, для ускорения процесса воспользуйтесь маслом аниса или перечной мяты.
Стандартная дозировка при приготовлении раствора для небулайзера составляет 2 капли масла на 1 литр воды.
Эфирные масла нельзя смешивать в одной емкости и превышать дозировку. Кроме того, убедитесь, что у ребенка нет аллергии на тот или иной ароматический продукт.
Бронхолитики
К этим препаратам относятся такие лекарственные средства, как Беродуал, Беротек и Атровент. Их применение при кашле обусловлено тем, что довольно часто этот симптом сопровождает ларинго- или бронхоспазмом – сужением просвета бронхиальной трубки. Это, в свою очередь, существенно затрудняет отведение мокроты, которая является подходящей средой для развития микроорганизмов. А ведь воспалительные поражения дыхательной системы, симптомом которых является кашель, во многих случаях обусловлены инфекцией. То есть, скопление слизи в суженых бронхиальных путях усугубляет ситуацию, и для того, чтобы обеспечить нормальное отхождением мокроты, надо сначала расширить спазмированные бронхи.
Чаще всего эти препараты выпускаются в уже запечатанных флаконах с распылителями. Дозировка лекарства для детей разных возрастов указана в сопроводительной инструкции, но может регулироваться и автоматическим дозатором. Тем не менее, перед применением таких фармакологических средств необходимо обязательно проконсультироваться с педиатром.
Муколитики и отхаркивающие
Наиболее часто ингаляции при кашле небулайзером производятся с такими представителями этого класса препаратов, как Лазолван и Амбробене. Эти лекарственные средства изготовлены на основе амброксола гидрохлорида – соединения, способного разжижать мокроту, усиливать ее образование и стимулировать выведение слизи.

Кроме этого, применяется и препарат под названием Флуимуцил, больше известный, как АЦЦ. Действующим веществом в его составе является ацетилцистеин – еще один муколитик и стимулятор моторной функции бронхов.
Схему применения при ингаляторном введении этих препаратов для конкретного пациента определяет врач. В общем случае лекарство рекомендовано использовать дважды в сутки. Для детей в возрасте более 6 лет стандартная дозировка составляет 3 мл на 1 процедуру, у детей в возрасте 2-6 лет – 2 мл, а у еще более младших детей – 1 мл.
Если у вас имеется не флакон с муколитиком, готовый для ингаляций, а бутыль с жидкостью, то перед заправкой небулайзера необходимо развести препарат физиологическим раствором в пропорции 1 к 1.
Для интенсификации разжижения и отхождения мокроты параллельно с ингаляциями этих средств надо увеличить количество жидкости, потребляемой ребенком за день.
Нестероидные противовоспалительные
При помощи этих средств подавляется воспаление слизистой оболочки, которое практически всегда отмечается одновременно с появлением кашля. Для ингаляций используются специальные фармакологические средства, которые ребенку назначает ЛОР-специалист.
Зачастую эти препараты оказывают сразу несколько типов воздействий, как, например, Кромогексал, который, помимо снижения выраженности воспалительных реакция, обладает еще и противоаллергическим эффектом.
Антибиотики и антисептики
Данные фармакологические препараты будут крайне полезны при кашле, который служит проявлением инфекционного поражения дыхательных путей.
Сами по себе эти средства не снижают выраженность кашлевого симптома, но они воздействуют непосредственно на причину заболевания. Уничтожая патогенные микроорганизмы, эти лекарства способствуют скорейшему прекращению кашля.

Среди антибиотиков и антисептиков, которые вводятся ингаляторным путем с помощью небулайзера, чаще всего применяют:
- Флуимуцил-антибиотик ИТ (не путать с Флуимуцилом, он же АЦЦ);
- гентамицин;
- хлорофиллипт – антибиотик растительного происхождения, получаемый из эвкалиптовых листьев;
- диоксидин;
- фурацилин.
Ингаляторные смеси
Ингаляции при кашле небулайзером могут проводиться при помощи сложных составов, которые изготавливаются в аптеке. Для этого необходимо иметь рецепт, выписанный врачом. Например, подобная смесь может включать:
- Фурацилин для дезинфекции бронхиальных путей.
- Физраствор для смягчения и увлажнения слизистой.
- Аскорбиновую кислоту для стимуляции местных иммунных реакций.
- Адреналин и димедрол для снятия бронхоспазма.
Глюкокортикоиды
Данный класс фармакологических средств вводится при кашле небулайзером преимущественно в случаях, когда этот симптом обусловлен аллергическим нарушением.
Пульмикорт, дексаметазон, гидрокортизон и остальные глюкокортикостероиды (ГКС) – это мощные противовоспалительные средства, но при инфекционных поражениях слизистой оболочки дыхательных путей их действие будет избыточным.
Если кашель вызван тяжелыми хроническими аутоиммунными патологиями, применение ГКС иногда является чуть ли не единственным способом подавить интенсивное воспаление.
Ингаляции при разных видах кашля
Сухой кашель
Сухой кашель – довольно тяжелый симптом, с трудом переносимый детьми, особенно в раннем возрасте.

Этот вид кашля непродуктивен – при нем не выделяется мокрота, то есть спазматическое сокращение дыхательных путей в данном случае проходит впустую. Это еще больше усиливает болевой синдром. Ингаляции при сухом кашле небулайзером проводятся с целью:
- снять отечные явления на слизистых оболочках;
- увлажнить внутреннюю поверхность бронхов;
- простимулировать образование мокроты;
- превратить кашель в продуктивный и усилить отведение слизи.
Ингаляции небулайзером при сухом кашле выполняются со следующими препаратами:
- Бронходилататоры – вещества, снимающие спазм бронхиальных стенок и расширяющие бронхиальный просвет. Особенно важна роль этих фармакологических средств при кашле, вызванном обструктивным бронхитом.
- Муколитики, которые имеют определяющее значение для увеличения образования и разжижения скопившейся мокроты.
- Увлажняющие средства – солевые растворы, физраствор, минеральные воды смягчат раздраженную слизистую оболочку, что существенно улучшит состояние ребенка.
- Антисептические препараты, которые уничтожают патогенные микроорганизмы, находящиеся на внутренней поверхности дыхательных путей.
Влажный кашель
В этом случае выделение мокроты из дыхательных путей уже началось. И задача, которую решают ингаляции при влажном кашле заключается в ускорении и усилении данного процесса. Зачастую, хоть кашель формально и называется влажным, выделяемая слизь густая, вязкая и скудная. Поэтому ее выведение необходимо интенсифицировать. Для этого применяют следующие препараты:
- Бронхорасширяющие вещества (при необходимости). Их чаще приходится использовать у детей младшего возраста, поскольку бронхи ребенка еще очень узкие и вывод мокроты даже при достаточно обильном ее образовании затруднен.
- Муколитики – основное средство лечения, способствующее в первую очередь разжижению слизи, а также увеличению моторики дыхательных путей.
- Противовоспалительные препараты. Появление мокроты в бронхиальном дереве свидетельствует о том, что заболевание вошло в развернутую клиническую стадию, а значит, воспаление слизистых оболочек набирает силу. Его необходимо подавить специфической фармакотерапией, что существенно облегчит состояние больного ребенка.
- Антисептики и антибиотики. Наиболее частая причина возникновения кашля, будь он сухой или влажный, остается той же – инфекционное поражение. И для окончательного избавления от заболевания необходима специализированная антибактериальная терапия.

Порядок введения лекарств
Если ребенку назначены комплексные ингаляции, включающие несколько препаратов, то использовать их надо в определенной последовательности:
- Сначала применяются бронхолитики, которые расширяют бронхи и обеспечивают доступ лекарственных соединений в как можно более глубокие отделы дыхательных путей.
- Примерно через четверть часа после ингаляции бронходилататорами нужно начинать введение муколитиков и отхаркивающих средств.
- Затем нужно дождаться, когда эти препараты подействуют – это проявляется интенсивным выведением мокроты и продуктивным кашлем, который длится короткое время.
- Наконец, после того, как дыхательные пути будут очищены от слизи, на стенку бронхов надо нанести антисептические средства, антибиотики и противовоспалительные препараты.
Ингаляции, призванные увлажнить и смягчить слизистую оболочку можно применять в любое время и вдвое чаще, чем основные лечебные препараты.
Какой небулайзер выбрать?
В зависимости от способа создания воздушной взвеси препарата, небулайзеры делятся на:

- компрессорные, распыляющие раствор при помощи подачи воздуха под высоким давлением;
- ультразвуковые, «взбивающие» жидкость волнами ультразвукового диапазона;
- мембранные, где раствор подается на специальную вибрирующую мембрану – своеобразное «сито» со множеством отверстий микроскопического диаметра, проходя через которые жидкость превращается в аэрозоль.
Тип прибора следует выбирать, исходя из того, какие именно препараты будут ингалироваться с его помощью.
У каждого из видов существуют свои ограничения, обусловленные конструкционными особенностями.
Для наглядности мы поместили варианты использования разных типов небулайзеров в единую таблицу:
Ингаляции для детей
Один из эффективных методов устранения симптомов насморка и кашля – это ингаляции. С помощью ингаляций лекарственное средство попадает непосредственно на слизистую трахеи, бронхов и в легкие. Ингаляции для детей помогают быстрей устранить кашель, увлажнить слизистую оболочку носоглотки, вывести мокроту


ПРОВЕРЕНО ЭКСПЕРТОМ
Ксения Казакова
Врач-педиатр, врач-гастроэнтеролог
первой категории
Стаж более 20 лет
Профиль эксперта
Дети наиболее часто болеют острыми респираторными инфекциями. С наступлением осенне-весеннего периода заболеваемость острой вирусной респираторной инфекции (ОРВИ) резко возрастает. По некоторым данным более 80% заболеваний у детей дошкольного возраста составляют именно вирусные инфекции. Эти заболевания как правило протекают с повышением температуры тела, кашлем и насморком. Иной раз для того, чтобы ребенок побыстрей выздоровел, в ход идут все средства.
Ингаляции помогают детям быстрее выздороветь при ОРВИ. Ингаляции на основе эфирных масел, отваров растений известны еще с древних времен. В последние десятилетия врачи все чаще назначают ингаляции для облегчения кашля и насморка. Ранее ингаляции проводили в медицинских учреждениях на стационарных ингаляторах. Но прогресс не стоит на месте и сегодня ингаляции можно делать в домашних условиях с помощью небулайзера.
Существуют следующие виды ингаляций:
- Паровые ингаляции отварами растений, эфирными маслами, физ. раствором. Этот вид ингаляций наиболее популярен в домашних условиях. Наиболее часто используют отвары ромашки, календулы, эвкалипта, липы, шалфея. Проводить такие процедуры у детей не рекомендовано. Это чревато ожогами тела и дыхательных путей, осложнениями заболевания и аллергией, особенно, если это эфирные масла.
- Ингаляции с помощью небулайзера с использованием лекарственных средств (бронхолитиков, муколитиков, щелочных растворов). Препарат для таких ингаляций и его дозировка подбираются только врачом.
Существует несколько видов небулайзеров:
-
Компрессионный – работает от электричества. Наиболее шумный из всех;
Можно ли делать ингаляцию ребенку?
Ингаляции у детей показаны в следующих случаях:
- Острый и хронический ринит в стадии обострения;
- Острый тонзиллит;
- Острый фарингит;
- Острый и хронический бронхит;
- Пневмония;
- Склонность к носовым кровотечения, гипертоническая болезнь
- Дыхательная недостаточность тяжёлой степени
- Сердечнососудистая недостаточность
- Повышенная температура тела – более 37,5 ° С
Вирусные инфекции — сезонные болезни, пик приходится на весну и осень. Но готовиться к сезону простуд надо заранее. Узнаем, что врачи советуют делать для профилактики ОРВИ у детей
При температуре
При повышении температуры выше 37,5° С ингаляцию делать нельзя.
Проводить ингаляции можно при нормализации температуры тела, препаратами, которые рекомендует врач и только в тех ситуациях, когда педиатр или другой специалист, посчитают ингаляции необходимыми.
В каком возрасте?
Небулайзеры можно использовать с 1-2 лет и старше. Возможно использование ингаляций и ранее этого возраста строго по указанию врача. Категорически запрещены паровые ингаляции, только небулайзерные или ультразвуковые.
Виды ингаляций
При насморке
Для лечения насморка ингаляции применять нецелесообразно. Вполне достаточно промывания носа соленой водой или спреями с морской водой, применения капель в нос с противовоспалительными и сосудосуживающими компонентами (не более 3-4 дней).
При сухом кашле
При сухом кашле доктор пропишет ингаляции с муколитиками – препаратами, разжижающими мокроту и таким образом облегчающими ее отделение (Лазолван, Амбробене).
Применение ингаляции для детей
Ингаляции у ребенка должны проводиться строго под наблюдением взрослых. При этом следует соблюдать несколько правил:
-
Не проводить ингаляцию сразу после еды. Следует подождать около 60 минут после приема пищи;
Популярные вопросы и ответы
Мы обсудили с врачом-педиатром Ольгой Семенюк вопросы, которые касаются проведения ингаляционной терапии у детей, уточнили, какие нюансы нужно помнить, проводя ингаляции.
Сколько по времени делать ингаляцию?
Длительность ингаляции устанавливает врач. Грудным детям обычно рекомендуется вдыхать пары около 2-3 минут, детям постарше – не менее 5 минут. Однако, длительность ингаляции зависит от заболевания, вида препарата, который применяют и возраста малыша.
Сколько раз в день нужно делать ингаляции ребенку?
Частота проведения ингаляций зависит от возраста и диагноза ребенка. Иногда достаточно одного сеанса в сутки, если это малыш раннего возраста, а зачастую ингаляции нужно делать 2-3 раза в сутки. Это зависит от диагноза и вид препарата, который назначен врачом.
Острые респираторные заболевания (ОРЗ) у детей встречаются достаточно часто. Это связано с тем, что иммунитет у детей еще не окреп. Рассказываем, как их избежать и лечить, если ребенок уже заболел
Как разводить препараты для ингаляций детям?
Разводить препараты можно только стерильным физиологическим раствором, купленным в аптеке. Нельзя использовать для ингаляций кипяченую воду или минеральную воду (даже если об этом пишут в статьях). Обычная и минеральная вода не стерильны, содержат соли, которые оседают на слизистых, и трудно выводятся из бронхов. Они не подходят для разведения лекарственных препаратов и такие ингаляции могут дать осложнения.
Когда ребенка беспокоит влажный кашель, то нужно сделать так, чтобы очистить легкие, бронхи от мокроты. При влажном кашле раствор для процедуры должен быть теплый, точнее от 36 до 40 ˚С. После процедуры нельзя сразу же выходить на холод. Нужно посидеть 15 минут, остыть.
Ингаляции при кашле у детей: как делать и препараты
Каждый ребенок кашляет. Родители обычно начинают беспокоиться, если кашель постоянный, тут они всячески стараются помочь ребенку перестать кашлять. Но кашель – почти всегда благо, он помогает очистить дыхательные пути. Поэтому в большинстве случаев нужно не подавлять кашель ребенка, а помочь ему лучше откашляться. Верхние дыхательные пути у ребенка постоянно вырабатывают специальную слизь. К ней прилипают все посторонние частицы, находящиеся во вдыхаемом им воздухе, например, пыль, микробы. Столь же постоянно вырабатываемая слизь удаляется при помощи микроскопических клеточных ресничек, продвигавших ее кверху.
При заболеваниях дыхательных путей выделение слизи увеличивается, организм стремится как бы “выбросить” болезнетворных микробов. Но те крошечные реснички, которые в здоровом организме занимались продвижением слизи, при болезни перестают работать. Поэтому, если бы не кашель, малыш задохнулся бы слизью. При кашле нужна помощь только лишь тогда, когда мокрота становится густой, липкой и удаляется с трудом. В этом случае необходимо снизить вязкость мокроты.
Кашляют не только больные, но очень часто и здоровые дети. Подсчитано, что ребенок восьми- двенадцати лет в день кашляет около 11 раз. Откашливание накапливающейся, особенно за ночь, слизи – вполне нормальное явление.
Что делать при кашле ребенка? Подавлять следует лишь “сухой” кашель, который вызван раздражением слизистой при небольшом количестве мокроты. При острых респираторных инфекциях сухой кашель длится несколько часов, затем сменяется влажной. При ларингитах и трахеитах для лечения кашля применяют подавляющие кашель средства. Например, кодеин, глауцин, бутамират др. Иногда вместо лекарственных препаратов лучше поить ребенка горячим молоком с добавлением ? десертной ложки чайной соды на стакан. При ларингите смягчают сухой кашель паровые ингаляции, но простые ингаляции не помогут при бронхите. Также при ларингите очень хороший эффект дает вдыхание отвара картошки из кастрюльки через раструб из свернутой бумаги.

Если кашель влажный или он после нескольких кашлевых толчков удаляет мокроту и прекращается на время, нет необходимости принимать меры по его подавлению, ведь кашель выполняет свою функцию. Если кашель затягивается долго и ребенок никак не может откашлять мокроту, то назначают разжижающие средства, муколитики: бромгексин, ацетилцистеин, амброксол и другие. Их применяют по назначению врача при хронических процессах, а при острых бронхитах они не нужны. Такие препараты рекомендуют использовать дважды в сутки, утром и вечером за несколько часов до сна. Однако нельзя ими пользоваться постоянно, их длительное использование может только усилить кашель.
Популярные отхаркивающие средства, применяемые многими родителями, чтобы улучшить отхождение мокроты увеличивают ее жидкую часть благодаря выдыхаемым легкими эфирным маслам. Многие из них продаются в виде готовых лекарств в легко дозируемой форме, которые могут заменить традиционные народные средства для лечения кашля травами. Это мукалтин – препарат из алтейного корня, ликорин – экстракт лилейных и амариллиевых растений, пектусин – препарат из мяты и эквалипта.
Маленьким малышам для лечения кашля лучше использовать противокашлевые грудные сборы трав. Но эффективность этих средств весьма сомнительна, как и растирание грудной клетки средствами, содержащими эфирные масла. Они немного облегчают кашель, но не влияют на причину болезни. А вот любым жиром натирать малыша вредно, так как при этом ухудшается кожное дыхание, а действия на кашель практически нет. Также упорный и мучительный кашель ребенка может быть причиной опасной болезни коклюш. При коклюше кашель легче предупредить вакцинацией, чем лечить противокашлевыми и противовоспалительными средствами.

Также не эффективны все перечисленные средства при кашле, который связан с обструкцией бронхов. Например, при астме и обструктивном бронхите, при которых кашель проявляется свистом на выдохе из грудной клетки. Для лечения этих болезней врач назначает спазмолитические средства, в основном используют симпатомиметики – сальбутамол, аминофиллин и другие.
Антибиотики в большинстве случаев при кашле не применяют. Бронхит и прочие так называемые простудные заболевания вызываются вирусами. Антибиотики же помогают при болезнях, вызываемых бактериями, например, пневмонии – воспалении легких.
При бронхите горчичники, банки, жгучие пластыри и растирания недопустимы, физиотерапевтические электропроцедуры малоэффективны. Ванны с температурой воды 39 ?С длительностью до десяти минут усиливают кровоток в коже. Но их нельзя делать при высокой температуре ребенка из-за опасности перегрева.
У ряда детей после бронхита кашель остается в течение нескольких недель из-за сохранения избыточной продукции слизи. Подавлять такой кашель вредно, его часто приходится, наоборот, стимулировать, когда слизь у ребенка “клокочет в горле”, раздражая и беспокоя родителей. В таких случаях нажмите на трахею на шее или ложкой на корень языка – это вызовет кашлевой толчок и на время прекратит клокотание.
Современная фармацевтическая индустрия предлагает много средств от кашля. Но покупать любой понравившейся сироп от кашля для малыша не следует, прежде чем стараться унять кашель во что бы то ни стало, выясните причину, породившую кашель. Только устранив причину кашля, можно избавиться от нее навсегда.
Современные подходы в лечении кашля у детей
У детей, особенно раннего возраста, выбор эффективных и безопасных лекарственных средств, воздействующих на причину острых респираторных инфекций (ОРИ), весьма ограничен. Наиболее часто проводится симптоматическая терапия, направленная на купирование лихорадки, насморка, кашля. Для этого используют жаропонижающие препараты, деконгестанты, а также лекарственные средства «от кашля».
Развивающееся при ОРИ воспаление слизистых оболочек респираторного тракта приводит к поражению мерцательного эпителия, нарушению образования трахеобронхиального секрета и изменению его качественного состава. В зависимости от механизма действия все препараты для лечения кашля делят на отхаркивающие, противокашлевые средства и муколитики.
Отхаркивающие средства включают растительные экстракты трав (алтей, анис, душица, подорожник, росянка, солодка, фиалка, тимьян, термопсис), терпингидрат и йодиды. Они стимулируют удаление бронхиального секрета из дыхательных путей за счет снижения его вязкости при увеличении объема и степени гидратации. Растительные экстракты входят в сиропы, капли и таблетки от кашля, нередко комбинируются с препаратами обволакивающего действия. Применение для лечения кашля препаратов растительного происхождения (фитопрепаратов) исторически считалось наиболее приемлемым в педиатрии. Но действие этих препаратов непродолжительное, вследствие чего необходимы частые приемы малых доз. Повышение разовой дозы может вызвать тошноту и в ряде случаев рвоту. Кроме того, по данным профессора Г.А. Самсыгиной, фитопрепараты с обволакивающим и отхаркивающим действием по своей эффективности незначительно превосходят действие плацебо. Важно помнить, что, во-первых, лекарственные средства этой группы могут значительно увеличивать объем бронхиального секрета, который маленькие дети не в состоянии самостоятельно откашлять, что, по данным профессора О.В. Зайцевой, приводит к нарушению дренажной функции легких и реинфицированию, а вовторых, воздействие на рвотный и кашлевой центры может привести к аспирации, особенно если у ребенка имеется поражение ЦНС [1].
В качестве противокашлевых в основном применяют ненаркотические препараты центрального действия, а также комбинированные препараты, содержащие и противокашлевые и отхаркивающие средства. Но оценка эффективности комбинированных препаратов, применяемых при лечении кашля у взрослых, показала, что такие комбинации не улучшают отхождение мокроты и при этом могут снизить показатели функции внешнего дыхания [2].
Муколитики являются препаратами с эфферентным периферическим действием, разжижающими бронхиальный секрет за счет изменения структуры слизи. Именно муколитическая терапия сегодня занимает одно из ведущих мест в патогенетическом лечении ОРИ у детей, так как направлена на быстрое очищение дыхательных путей от скапливаемого густого бронхиального секрета, что приводит к скорейшему разрешению патологического состояния.
У детей, особенно раннего возраста, когда кашлевой рефлекс зачастую слабо выражен, для того, чтобы помочь ребенку откашлять мокроту, рекомендуется сочетать муколитики с кинезитерапией (дыхательная гимнастика и массаж грудной клетки), обеспечив таким образом эффективный дренаж бронхиального дерева [3]. Пациентам с гиперреактивностью бронхов ингаляционное введение муколитиков не рекомендуется, чтобы не провоцировать бронхоспазм.
Терапевтическая тактика
Врач при выборе терапии анализирует проявления кашля: оценивает его частоту, интенсивность, болезненность, наличие мокроты и ее характер.
При наличии сухого, малопродуктивного кашля, когда скудная мокрота по характеру не является вязкой, используют отхаркивающие препараты. У детей раннего возраста, как указывалось выше, их применяют с большой осторожностью. Теоретически сухой кашель является показанием для назначения противокашлевых средств, но зачастую при простуде характер кашля быстро меняется на влажный, при котором эти средства противопоказаны [2].
При сухом «лающем» кашле (чаще возникает при ларингите) ребенка нужно успокоить, создать в комнате повышенную влажность, сделать ребенку горячую ножную ванну, чаще давать теплый чай, подогретую минеральную воду, использовать щелочные ингаляции.
В лечении сухого грубого кашля (наиболее характерен для трахеита) лучше сочетать щелочные ингаляции с лекарствами, разжижающими мокроту (муколитиками). Такой подход объясняется тем, что у детей раннего возраста непродуктивный кашель чаще обусловлен повышенной вязкостью бронхиального секрета, и целью терапии является разжижение мокроты, снижение ее адгезивности.
Лечение влажного кашля состоит из применения отхаркивающих средств (с осторожностью у детей раннего возраста), ингаляций и муколитиков. Дети раннего возраста не могут эффективно откашливать образующуюся мокроту; муколитики, в отличие от отхаркивающих препаратов, практически не увеличивают объем мокроты. Их разжижающее действие основано на разрыве пептидных связей молекул белков бронхиального секрета. Муколитики снижают вязкость не только бронхиального секрета, но и отделяемого из придаточных пазух носа, облегчают отхождение мокроты и слизи, уменьшают кашель.
При кашле с густой, вязкой, трудноотделяемой мокротой также назначаются муколитики.
В педиатрической практике во всем мире широко применяется муколитический препарат АЦЦ (компания «Сандоз»), действующим веществом которого является ацетилцистеин, оказывающий прямое разжижающее действие на мокроту, уменьшению ее вязкости и нормализации реологических свойств. Этот эффект связан со способностью сульфгидрильных групп ацетилцистеина разрывать дисульфидные связи кислых мукополисахаридов мокроты. Другим важным фармакологическим свойством ацетилцистеина является антиоксидантное действие (нейтрализуются свободные радикалы) [4]. Безопасность использования ацетилцистеина у детей подтверждена 34 международными исследованиями с привлечением 2064 детей в возрасте от 2 месяцев до 17 лет [5].
Препарат АЦЦ выпускается в виде таблеток шипучих, гранул для приготовления раствора для приема внутрь (рекомендуются детям с 2 лет), раствора для внутривенного и внутримышечного применения (см. табл.). Компанией разработана новая детская форма АЦЦ – гранулы для приготовления сиропа, что позволяет более широко использовать данный муколитик при патологии респираторного тракта у детей. АЦЦ (гранулы для приготовления сиропа) по рекомендации врача можно применять у детей младше 2 лет. Препарат обладает приятными органолептическими свойствами, в нем отсутствует сахар и спирт.
Таким образом, проводя у детей лечение кашля (с образованием вязкого секрета) современными муколитическими препаратами, врач проводит еще и патогенетическую терапию. АЦЦ нормализует реологические свойства бронхиального секрета, облегчает отделение мокроты, способствует уменьшению интоксикации [9]. Различные лекарственные формы препарата позволяют успешно применять его у детей, в том числе раннего возраста.