Увеличение печени — причины, симптомы, лечение у детей и взрослых
Увеличение печени нередко обозначают емким словом: гепатомегалия. Это синдром, который сопровождается увеличением печени и сигнализирует о наличии воспалительного или инфекционного процесса в данном органе. В некоторых случаях подобные изменения обусловлены дистрофическими изменениями печеночных клеток, также причиной может стать застой крови или фиброз тканей. Изменения могут быть как обширными, так и очаговыми.
При возникновении первичных признаков увеличения печени, человеку рекомендуют обратиться к терапевту, а также к узким специалистам: гастроэнтерологу и гепатологу.
Печень, постоянно находящаяся в увеличенном состоянии, не способна в полной мере выполнять свой функционал: обезвреживать чужеродные вещества, попавшие в организм, а также участвовать в кроветворении. Увеличение печени негативно сказывается на состоянии всего организма, поэтому поставить диагноз и начать терапию необходимо как можно скорее.

Основные симптомы
Специалисты отмечают, что пациентов с одинаковым набором признаков увеличения печени не существует. Симптомы могут быть схожими, или совпадать в нескольких случаях.
Чаще всего при данном недуге имеется следующая симптоматика:
- появление дискомфорта и чувства тяжести в области правого ребра и подреберья;
- тошнота, рвота, частая отрыжка после еды;
- изменения стула, он может стать слишком жидким или наоборот пациент начинает страдать от запоров;
- увеличение живота со стороны печени, он становится асимметричным;
- кожа приобретает землистый оттенок;
- появляется склонность к кровотечениям;
- постоянная сонливость или наоборот бессонница;
- раздражительность по мелочам.
При первичном осмотре врач всегда проводит пальпацию живота, во время этой процедуры пациенты с увеличенной печенью чувствуют боль или сильный дискомфорт.
У данного недуга симптомы практически невозможно спутать с признаками других заболеваний, поэтому при обращении к доктору постановка диагноза не занимает много времени.
Диагностика увеличения печени
Опытный врач может поставить диагноз уже после проведения пальпации живота. Но в большинстве случаев специалисты перестраховываются и отправляют пациента на прохождение следующих процедур:
- ультразвуковой диагностики печени;
- проведения дополнительных тестирований;
- пункционную биопсию, для выявления гистологической активности;
- КТ и МРТ;
- лапароскопического обследования;
- биохимического анализа крови.

Также врач обязательно проведет индивидуальную консультацию с пациентом, расспросит обо всех имеющихся симптомах, а также ранее имеющихся заболеваний. Важно в точности рассказать обо всех перенесенных недугах, особенно если они касаются печени или рядом расположенных органов.
Специалист изучит всю информацию, ознакомится с историей болезни, имеющейся в медицинской карточке.
Профилактика увеличения печени
Профилактические меры направлены на то, чтобы улучшить уровень жизни человека и снизить риск возникновения увеличения печени.
Общие рекомендации таковы:
- соблюдение правильного режима питания, все приемы пищи должны быть своевременными, иметь нормальный размер;
- также нельзя перекусывать на бегу, лучше выделить 20-30 минут на спокойный прием пищи;
- отказ от вредных привычек, в частности от алкоголя, курения;
- вовремя лечить все инфекционные заболевания, не допускать появления вторичных недугов и последствий;
- избегать самолечения, а также своевольного назначения различных препаратов, лучше доверить это опытному врачу;
- соблюдение правил гигиены, это поможет снизить риск инфекционного заражения в привычных условиях.
Эти советы не гарантируют полноценную защиту от заболеваний, способствующих увеличению печени. Но они снижают общий риск, а также повышают общий иммунитет и его способность препятствовать проникновению вирусов и инфекций.
Лечение увеличения печени
Терапия гепатомегалии зависит от первоначальной причины увеличения печени. В первую очередь пациенту назначают диету: стол №6.
Основные принципы щадящего питания выглядят следующим образом:
- пища должна содержать все макро и микроэлементы, быть разнообразной и полезной;
- характер питания должен быть щадящим;
- часто специалисты рекомендуют использование дробного метода питания, когда человек употребляет пищу от 5 до 8 раз в сутки небольшими порциями.
Из продуктов обычно в рационе имеются овощи, фрукты, крупы, нежирное мясо и рыба. Полностью исключается жирная пища, копчености, алкоголь. Сладкие продукты можно употреблять в малом количестве: зефир, пастилу, варенье или джем. Категорически запрещено есть сдобы, булочки, шоколад, пить газировки и магазинные соки с большим количеством сахара.
Главная цель — устранение симптомов и причины возникновения недуга:
- жировой дистрофии;
- цирроза печени;
- вирусного или инфекционного поражения органа.
Для этого используются антибиотики, гепатопротекторы, витаминные добавки, иммуномодуляторы. В некоторых случаях возникшие на печени опухоли удаляют хирургическим путем. Единственно-верного лечения не существует, терапию назначают с учетом индивидуальных особенностей пациента, его истории болезни, а также тяжести заболевания.

При комплексном лечении также добавляют народные средства. Важно помнить, что они не могут действовать как единичный вариант лечения, все народные напитки и травяные настои употребляют под контролем врача и только в качестве дополнения к медикаментозной терапии и диете.
- напиток на основе меда с небольшим добавлением лимона;
- отвары из шалфея, пустырника, корней одуванчика;
- сок тыквы и приготовление тыквенной каши.
Тыква имеет большую эффективность при восстановлении пораженной печени.
Группа риска
В группу риска в первую очередь попадают люди с наличием хронических заболеваний, те, кто уже ранее попадал под контроль врачей с заболеваниями печени, почек или желудочно-кишечного тракта.
Увеличение объема печени может произойти в любом возрасте, не играет роли пол человека и возраст. Данный недуг выявляли даже у младенцев и новорожденных, в этом случае имеют место быть врожденные недуги.
Основной пик пациентов приходится на возрастную группу от 30 до 50 лет. В некоторых случаях гепатомегалию выявляют при плановом обследовании плода, это серьезное отклонение у еще не родившегося малыша, которое может быть вызвано:
- сильными внутриутробными инфекциями (сифилисом, краснухой);
- генетическими аномалиями развития органов, которые имеют наследственный или приобретенный характер;
- синдромом Дауна, при котором нередко встречается увеличение печени в размерах.
Стоит отметить, что у новорожденных детей порой встречается незначительное увеличение печени на несколько мм. Это проходит в течение первых 5 дней после рождения и не считается патологией.
У детей от 5 до 10 лет увеличение печени в большинстве случаев связано с неправильным питанием или сидячим образом жизни. При наличии врожденных патологий риск увеличивается вдвое. Поэтому так важно следить за рационом детей и необходимой физической активностью.
Увеличение печени не приговор, если своевременно приступить к терапии и не заниматься самолечением.
Увеличение печени. Симптомы и лечение гепатомегалии печени.
Увеличение печени означает, что ее размер становится больше, чем должен быть в норме. В медицине увеличение печени называется гепатомегалия. Как правило, гепатомегалия печени – это не заболевание, а симптом какой-то проблемы с печенью. Есть много возможных причин увеличения печени, в том числе – гепатит.
Иногда увеличение печени может привести к печеночной недостаточности. Это происходит при некоторых заболеваниях, когда большая часть печени повреждается и не может справляться со своей функцией.
Печень у человека находится с правой стороны брюшной полости. Это жизненно важный орган, который помогает организму избавляться от токсинов и вырабатывает вещества, необходимые для жизнедеятельности и различных биологических процессов. Например, для свертывания крови. Поэтому при увеличении печени очень важно выяснить причины этого явления и справиться с проблемой.
2. Признаки и симптомы увеличения печени
Если печень увеличена совсем немного, в большинстве случаев это не вызывает вообще никаких симптомов. Но при сильной гепатомегалии печени могут появляться:
- Ощущение полноты в области печени;
- Абдоминальный дискомфорт;
- В зависимости от конкретной причины увеличения печени – симптомы первичных заболеваний. Это могут быть желтуха, усталость и слабость, тошнота, потеря веса.
В ходе медицинского обследования врач может обнаружить увеличение печени с правой стороны живота. Чтобы точно установить причину гепатомегалии печени, могут проводиться самые разные анализы, исследования и тесты:
- Анализы крови для проверки на ферменты печени и другие нарушения, связанные с заболеваниями печени;
- Компьютерная томография, МРТ или УЗИ для визуальной оценки состояния печени;
- ЭРХПГ – обследование для обнаружения проблем с желчными протоками;
- Биопсия печени – взятие небольшого образца тканей печени дл исследования под микроскопом и проверки на рак или жировую дистрофию печени.
3. Причины болезни
Причины увеличения печени могут быть самыми разными.
Воспаление или жировая дистрофия печени могут вызвать гепатомегалию, и возникают они в результате таких факторов, как:
- Инфекции из-за вируса или абсцесса;
- Некоторые лекарства;
- Токсины;
- Некоторые виды гепатита, в том числе – алкогольный гепатит;
- Аутоиммунные заболевания;
- Метаболический синдром;
- Генетические нарушения.
Увеличение печени может происходить из-за роста аномальных образований, в том числе:
- Кисты;
- Опухолей, которые начинают расти или распространяются в печень.
Проблемы с кровотоком – еще одна из возможных причин увеличения печени. К этому могут привести разные условия, в том числе:
- Хроническая сердечная недостаточность, при которой сердце не может перекачивать кровь так хорошо, как это нужно;
- Тромбоз вен в печени, блокировка вен в печени;
- Вено-облитерирующий эндартериит, блокирование мелких вен в печени.
4. Лечение заболевания
Если увеличение печени не лечить, есть риск развития печеночной недостаточности. При гепатомегалии печени важно найти ее причину и назначить правильное лечение. Схема лечения зависит от того, чем именно вызвана проблема. Например, увеличение печени из-за алкоголя требует отказа от него. Хотя, скорее всего, врач рекомендует отказаться от спиртного при любой проблеме с печенью. При некоторых заболеваниях помогают лекарства, хирургические процедуры и другие виды лечения.
Заболевания 
Жалобы и симптомы 
- Боли в правом подреберье
- Тошнота
- Снижение и потеря аппетита
- Желтуха
- Повышение температуры
- Лихорадочное состояние, слабость
- Головная боль
- Отеки
- Пигментация роговицы глаз (коричнево-зеленый ободок)
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа)
- Эзофагогастродуоденоскопия (ЭГДС) – гастроскопия (в том числе во сне)
- Фиброскан (эластометрия)
- Биопсия печени
Наши цены 
- Консультация врача гепатолога, профессор – 10000 р.
- УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа) – 3500 р.
- Гастроскопия (ЭГДС, эзофаго-гастро-дуоденоскопия) на базе ЛПУ-партнера без наркоза/с наркозом (во сне) – от 6000/10000 р.
- Фиброскан (эластометрия) на базе ЛПУ партнера – от 6000 р.
- Биохимический анализ крови (стандартная, 10 показателей) – 2470 р.
- Биохимический анализ крови (расширенаяая, 14 показателей) 3565 р.
- Общий анализ крови – 675 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Жировой гепатоз: большая проблема, о которой мало знают
Жировой гепатоз, или стеатогепатоз, или жировая болезнь печени – это патология, при которой в печени накапливается жир. Если остановить случайного человека на улице и спросить о том, что это за заболевание, мало кто сможет дать правильный ответ. А ведь жировой гепатоз встречается довольно часто – в этом он вполне может посоперничать со многими распространенными патологиями, которые у всех постоянно на слуху, такими как артериальная гипертензия и остеохондроз.
Например, по оценке ученых из Великобритании, у каждого третьего взрослого человека можно смело диагностировать начальную стадию неалкогольной жировой болезни печени.
Вообще-то жир в печени есть и в норме, но его там совсем немного. Если он составляет 5–15% от веса органа, это уже жировой гепатоз. Вопреки распространенному мнению, проблемы с печенью возникают далеко не только у людей, которые увлекаются спиртным и болеют вирусными гепатитами.
Такой разный жировой гепатоз
У людей, которые употребляют слишком много алкоголя (более 14 граммов чистого спирта в день для мужчин и более 14 граммов для женщин), может развиваться алкогольная жировая болезнь печени. Поначалу она не вызывает каких-либо симптомов и не нарушает функцию органа. По мере увеличения печени, все чаще беспокоят неприятные ощущения и боли в верхней части живота справа.
Постепенно в печени развивается воспаление – это уже будет алкогольный гепатит. Его симптомы: повышение температуры тела, боль в животе, желтуха, тошнота и рвота. Если человек продолжает употреблять алкоголь и не получает никакого лечения, гепатит переходит в цирроз. Нормальная печеночная ткань погибает и замещается рубцовой. К симптомам, которые беспокоили ранее, присоединяется асцит (скопление жидкости в животе), изменения в поведении в результате поражения головного мозга, повышенная кровоточивость. В финале больной погибает от печеночной недостаточности, либо на фоне цирроза развивается рак печени.
У людей, которые не употребляют спиртного, может развиваться неалкогольная жировая болезнь печени (НЖБП). Её точные причины неизвестны. Чаще всего болеют люди старше 40–50 лет. К основным факторам риска относят избыточную массу тела, преддиабет и сахарный диабет II типа, метаболический синдром – состояние, которое проявляется в виде лишнего веса, инсулинорезистентности, высокого артериального давления, высокого уровня «вредных» жиров в крови.
Как и алкогольная жировая болезнь печени, НЖБП проходит ряд стадий:
- У большинства пациентов диагностируют собственно жировой гепатоз. При этом симптомы отсутствуют. Заболевание выявляют случайно во время лабораторных анализов или УЗИ.
- Стеатогепатит – более серьезное состояние, когда в печени развивается воспаление. В Великобритании проводилось исследование, которое показало, что данной патологией страдает около 5% населения страны.
- Фиброз – состояние, при котором из-за хронического воспаления начинает образовываться рубцовая ткань, но печень все еще может относительно нормально функционировать.
- Цирроз – гибель печеночных клеток и замещение их рубцовой тканью. В финале приводит к тяжелой печеночной недостаточности или к раку печени – оба этих осложнения фатальны для пациента.
При каких симптомах нужно обратиться к врачу?
Жировой гепатоз долго себя не проявляет. Если появились симптомы, это говорит о том, что заболевание, как минимум, уже на стадии гепатита:
- Желтуха: кожа, слизистые оболочки и белки глаз приобретают желтоватый оттенок.
- Боли в верхней части живота справа.
- Тошнота, рвота.
- Слабость, быстрая утомляемость.
- Ухудшение аппетита.
- Потеря веса.
- Увеличение живота.
- Отеки в области живота, ног.
- Повышенная кровоточивость, синяки на теле.
Как вовремя диагностировать патологию?
Самое простое исследование, с помощью которого можно выявить жировой гепатоз – УЗИ печени. Его стоит пройти всем людям старше 40–50 лет, а также людям более младшего возраста, у которых есть факторы риска (метаболический синдром, сахарный диабет 2 типа).
Если нарушается функция печени, в крови меняются концентрации тех или иных веществ. Поэтому выявить признаки жирового гепатоза можно с помощью специального биохимического анализа – печеночного профиля. Определяют концентрацию АсАТ, АлАТ, билирубина, гамма-ГТ, щелочной фосфатазы, холестерина. Перед тем как диагностировать жировую болезнь печени, нужно убедиться, что выявленные отклонения не вызваны другими причинами, например, гепатитом.
Проверьте здоровье вашей печени в клинике «Сова». У нас вы можете пройти УЗИ на современном аппарате, сдать все необходимые анализы, получить консультацию у опытного врача-специалиста.
Уже после того, как выявлен жировой гепатоз печени, врач может назначить другие исследования для уточнения диагноза: эластометрию (определение эластичности печени, которая зависит от количества в ней рубцовой ткани), биопсию – процедуру, во время которой получают фрагмент печеночной ткани и отправляют в лабораторию для исследования под микроскопом.
Распространенные мифы о жировой болезни печени
Если регулярно проводить чистки, в печени не будут скапливаться шлаки, и она всегда будет здорова.
Многие воспринимают фразу «печень – главный фильтр организма» буквально. Но на самом деле печень устроена намного сложнее. В ней не накапливаются никакие таинственные шлаки и токсины. И ее нельзя прочистить, «промыть», как, например, фильтр для воды. Чистки не помогают и зачастую наносят вред здоровью. Если вы хотите сохранить здоровье печени, нужно регулярно соблюдать некоторые рекомендации:
- Здоровое питание. В рационе должны преобладать овощи, фрукты, злаки. Нужно максимально ограничить красное мясо, полуфабрикаты, фастфуд, вредные жиры.
- Поддерживайте физическую активность. Рекомендуется не менее 150 минут в неделю выполнять упражнения умеренной интенсивности. Это может быть, например, ходьба или езда на велосипеде.
- Поддерживайте здоровый вес. Нужно стремиться к тому, чтобы ваш индекс массы тела (масса в кг делённая на квадрат роста в метрах) находился в диапазоне от 18,5 до 24,9.
- Ограничьте потребление алкоголя или откажитесь от него совсем.
- Если вы курите – бросьте. Отказ от вредной привычки поможет снизить риск таких осложнений, как инфаркт, инсульт.
В аптеках продается много лекарств, которые защищают и восстанавливают печень. Они помогут.
Факт в том, что не существует специальных медикаментозных препаратов или каких-либо процедур для лечения жировой болезни печени. Основной метод лечения – здоровый образ жизни, то есть рекомендации, которые мы рассмотрели выше.
Можно лечить заболевания, которые повышают риск НЖБП: артериальную гипертензию, сахарный диабет, метаболический синдром. И, конечно же, такие пациенты должны регулярно наблюдаться у врача-гепатолога или гастроэнтеролога. Такого доктора вы можете найти в клинике «Сова».
Запишитесь на прием, позвонив по номеру телефона Волгограда +7 (8442) 52-03-03 или онлайн.
Жировой гепатоз или проще ожирение печени – заболевание, при котором в клетках печени происходит накопление жира. Как правило, это связано с серьезными нарушениями в обменных процессах. Недооценивать проблему нельзя: как правило, в таком состоянии орган работает уже на пределе возможностей и вот-вот перестанет справляться со своими прямыми обязанностями.
Начнем с того, что существует два вида жировых гепатозов. Первый, алкогольный, развивается на фоне злоупотребления спиртным, которое, в свою очередь, бьет не только по печени, но и по всем остальным органам и системам организма. Неалкогольный гепатоз протекает бессимптомно – около 80-90% пациентов на первых порах вообще не чувствуют никакого дискомфорта.
По своей сути неалкогольная жировая болезнь печени (она же НЖБП, жировой гепатоз, стеатоз, дегенерация печени) – это дистрофия органа, которая сопровождается не только повреждением клеток и межклеточного пространства, но и пагубным влиянием на другие органы. На фоне запущенного гепатоза нередко развивается фиброз, а затем и цирроз, где уже не обойтись без пересадки. В некоторых случаях гепатоз печени сопровождается сахарным диабетом или тиреотоксикозом (синдромом, обусловленным гиперфункцией щитовидной железы) – тогда медики способны вычислить заболевание на относительно ранних стадиях.
Стадия заболевания зависит от количества жировых клеток в печени. Когда оно приближается всего лишь к 10-15%, запускаются процессы, при которых вырабатывается много свободных радикалов, окисляющих все вокруг себя. Всего выделяют четыре стадии болезни:
- Нулевая – минимальное количество жира в гепатоцитах.
- Первая – очаг поражения составляет 30-33%
- Вторая – количество жира растет до 66%. На этой стадии выделяют подклассы: мелко-, средне- и крупнокапельное ожирение.
Если с алкогольным гепатозом печени все ясно уже по названию, то откуда берется неалкогольная форма? Специалисты выделяют несколько основных причин:
- Изначальное нарушение микрофлоры. В тонком кишечнике случается переизбыток бактерий, способных проникать в воротную вену печени. Организм запускает защитные механизмы, а печень в ответ начинает наращивать фиброзную ткань.
- Избыточная масса тела – ввиду нарушения липидного обмена организм начинает наращивать жир на конкретном органе.
- Гормональные или обменные расстройства.
- Токсины, попадающие в организм. Это могут ядовитые грибы, некоторые виды лекарств, пестициды и так далее.
- Голодание, в результате которого произошел экстренный сброс массы тела.
- Излишнее увлечение несбалансированным вегетарианским или веганским питанием, поедание свежей выпечки в горячем виде, малоподвижный образ жизни – все это также неблагоприятно влияет на печень.
Симптомы болезни
К числу наиболее распространенных симптомов относятся: увеличение количества висцерального жира (можно отслеживать на анализаторе состава тела), регулярное повышение артериального давления, расстройства, связанные с распознаванием глюкозы, появление сосудистых звездочек или сеточек, покраснение ладоней, увеличение грудных желез у мужчин. Большинство этих симптомов не слишком яркие и не всегда расцениваются людьми как нечто опасное, поэтому вдвойне важно обратить на них внимание и вовремя посетить врача.
Когда ситуация достигает критической отметки, печень может «выходить» за дугу ребер на расстояние до пяти сантиметров. У пациента при этом наблюдается апатия, депрессия, снижение аппетита, сильные отеки, нарушения обмена веществ. Желтуха, рост объема поджелудочной, брюшная водянка – тоже сигналы о том, что нужно срочно бежать к врачу.
Как лечить?
В первую очередь – питанием: из рациона выводятся все вредные жирные продукты, сахар и его заменители, красное мясо и так далее. Идеальная диета при жировом гепатозе – средиземноморская, предполагающая употребление большого количества рыбы, водорослей, морепродуктов. Также в рационе должны присутствовать овощи и фрукты в большом количестве. И главное – не забывать о энергетической ценности еды: диета должна быть хоть и сбалансированной, но максимально низкокалорийной.
Но мы не рекомендуем заниматься самолечением – помимо диеты, врач подбирает и другие методы терапии, в том числе и медикаментозные, поэтому в любом случае нужно прежде всего обратиться к специалисту.
Лечение заболеваний печени

Печень – один из самых важных многофункциональных органов организма человека. Эта крупнейшая пищеварительная железа, выполняющая внешне- и внутрисекреторные функции, принимает активное участие во многих жизненных процессах, выдерживает достаточно серьезные нагрузки и обладает способностью к активной регенерации. Однако в определенных ситуациях могут произойти серьезные функциональные сбои в ее работе, влекущие за собой развитие заболеваний, имеющих весьма серьезные последствия для функционирования всего организма.
Роль печени в организме человека
Печень – это крупный железистый орган, составляющий 1/50 массы тела взрослого человека. Он располагается в брюшной полости, под диафрагмой, в области правого подреберья. Орган выполняет следующие функции:
- метаболическую – играет ключевую роль в обмене жиров, белков, углеводов и других веществ;
- пищеварительную – вырабатывает желчь, которая выполняет важную функцию в пищеварении: обеспечивает смену желудочного пищеварения на кишечное;
- депонирующую – в печени происходит накопление энергетических резервов гликогена, минеральных веществ и витаминов;
- секреторную – печень секретирует желчь, которая активирует поджелудочные ферменты трипсин и липазу;
- экскреторную – выведение вместе с желчью продуктов метаболического обмена;
- гемостатическую – участие в поддержании постоянства внутренней среды организма;
- детоксикационную – в печени происходит биотрансформация гормонов, билирубина, алкоголя, нейтрализация ядовитых продуктов жизнедеятельности болезнетворных микроорганизмов, метаболитов, токсинов, лекарственных препаратов и пр.;
- барьерную – звездчатые ретикулоэндотелиоциты печени (клетки Купфера), обладающие фагоцитарными свойствами, поглощают бактерии, чужеродные частицы, мертвые клетки и т. д.
В силу своей многофункциональности и морфофизиологических особенностей печень становится основным объектом поражения (органом-мишенью) при различных инфекционных и соматических заболеваниях.
Самые распространенные болезни печени
Заболевания печени – это достаточно обширная группа, включающая в себя поражения различных структур, не выходящих за пределы данного органа.
В эту группу патологий входят:
- гепатиты (вирусные, токсические, аутоиммунные, лучевые);
- жировой гепатоз;
- алкогольная и неалкогольная болезни печени;
- абсцессы;
- туберкулезные и сифилитические поражения печени;
- травматические повреждения;
- патологии внутрипеченочных протоков;
- сосудистые заболевания;
- доброкачественные и злокачественные опухоли;
- структурно-функциональные перестройки печени;
- паразитарные инфекции;
- генетические заболевания и наследственные аномалии;
- аутоиммунные патологии;
- печеночные нарушения, связанные с болезнями других органов и систем.
Симптомы заболеваний печени
Наиболее характерные симптомы заболеваний печени:
- тяжесть в правом подреберье,
- увеличение размеров органа,
- горечь во рту,
- общая слабость,
- желтушность кожи и склер,
- кожный зуд,
- выраженная потливость,
- повышение температуры тела до субфебрильных отметок.
У некоторых пациентов выявляются кожные высыпания, отмечается рвота, нестабильность стула, тошнота, изменение цвета кала и мочи, развиваются симптомы гиповитаминоза.
Признаки поражения печени, свидетельствующие о необратимых изменениях в организме:
- повышенная ломкость сосудов,
- потеря массы тела,
- склонность к кровотечениям,
- увеличение размеров живота,
- отечность подкожной клетчатки,
- нарушение умственно-мыслительных способностей,
- дезориентация в пространстве.
Нередко из-за полного отсутствия болезненности симптомы заболеваний печени долго остаются незамеченными. В таких случаях признаки патологий дают о себе знать только на стадии печеночной недостаточности, фиброза или цирроза.
Нехарактерные признаки заболевания печени:
- ухудшение зрения,
- возникновение угревой сыпи,
- частая жажда или постоянное чувство голода,
- сердечно-сосудистые симптомы,
- ухудшение сна,
- выпадение волос,
- судороги в конечностях.
Лечение заболеваний печени
Лечение заболеваний печени проводится в комплексе, предусматривающем применение лекарственных препаратов и немедикаментозных методик. Больным, у которых выявляются объективные и субъективные признаки заболевания печени, могут быть противопоказаны вакцинации, физиотерапевтические процедуры и солнечные ванны. В данной ситуации очень важным условием является своевременное лечение сопутствующих патологий.
Немедикаментозное лечение. Как правило, универсально и не зависит от признаков и симптомов заболевания. Оно включает:
- устранение воздействия причинного фактора;
- строгое соблюдение диеты в рамках стола № 5;
- полный отказ от спиртного;
- снятие токсической нагрузки;
- ограничение физической активности;
- соблюдение рационального режима труда и отдыха;
- постельный режим (назначается при тяжелом течении болезни).
Медикаментозная терапия. При вирусных гепатитах может назначаться этиотропная терапия, направленная на уничтожение возбудителя, в остальных случаях проводится коррекция нарушенных функций органа. Симптоматическое лечение заболеваний печени обычно включает в себя применение средств, способствующих регенерации печеночной ткани, пищеварительных ферментов, пробиотиков, желчегонных, противовоспалительных ЛС, витаминов, антидотов, препаратов антифиброзного действия.
Среди многообразия лекарственных средств, использующихся для профилактики и в комплексном лечении болезней печени, отдельное место занимают гепатопротекторы. Данные препараты, оказывающие избирательное влияние на печень, повышают ее устойчивость к действию патогенных факторов, стимулируют репаративно-регенеративные процессы, нормализуют функциональную активность органа.
В том случае, если лечение печени лекарственными препаратами не дало желаемого эффекта, при развитии цирроза или карциномы печени пациенту может быть назначена операция (сегментарная резекция, гепатэктомия, трансплантация).
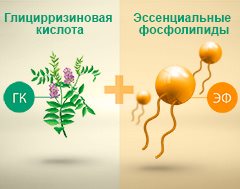
Фосфоглив* – препарат для восстановления и поддержания функции печени
Фосфоглив* – гепатопротектор комплексного действия. Препарат содержит в своем составе 2 активных компонента: эссенциальные фосфолипиды и глицирризиновую кислоту.
Эссенциальные фосфолипиды. Представляют собой природные жировые соединения, реконструирующие поврежденные мембраны гепатоцитов. Данные вещества не позволяют ферментам и другим биологически активным субстанциям покидать клетки печени, нормализуют липидный и белковый обмен, улучшают микроциркуляцию и способствуют восстановлению запасов энергии.
Глицирризиновая кислота. Обладает выраженными антиоксидантными, противовоспалительными и антифибротическими свойствами.
Действуя в комплексе, эти два компонента препарата взаимно усиливают и дополняют друг друга, повышая эффективность лечения заболеваний печени.
Принимать Фосфоглив* следует в целях профилактики и лечения заболеваний печени.
Профилактика заболеваний печени
Профилактика заболеваний печени включает в себя целый комплекс мероприятий:
- здоровое рациональное питание;
- ограничение потребления или отказ от спиртных напитков;
- предохранение от заражения вирусами гепатитов и воздействия токсических веществ;
- применение медикаментозных препаратов только по рекомендации специалиста.
Пациентам, имеющим факторы риска, в качестве профилактики целесообразно проходить плановые диагностические обследования, позволяющие выявить серьезные гепатопатологии на самых ранних стадиях их развития и своевременно начать лечение. Людям, находящимися на диете, пациентам, нуждающимся в лечении препаратами, обладающими гепатотоксичными свойствами, а также лицам, вынужденным по роду своей профессиональной деятельности длительно контактировать с отравляющими веществами, рекомендуется профилактика заболеваний печени с применением гепатопротективных препаратов, например Фосфоглива*.
Жировая болезнь печени – причины, симптомы, лечение и профилактика

Печень – самый крупный и важный орган брюшной полости. Обеспечивает белковый, углеводный и жировой обмен.
Жировая болезнь печени сегодня – очень распространенный недуг. Стереотип о том, что от ожирения печени страдают только люди с избыточным весом и алкоголики, вводит в заблуждение. Это заболевание вызывается не только чрезмерным употреблением алкоголя, но и нездоровым питанием и малоподвижным образом жизни, характерными для значительной части населения.
Средний возраст, в котором обнаруживают жировую дистрофию печени, составляет 50 лет, но в целом частота гепатоза увеличивается с возрастом: от 2,6% детей до 26% лиц в возрасте 40-50 лет.
Что такое жировая болезнь печени?
Здоровая печень должна содержать мало жира или вообще его не содержать. При жировой дистрофии или стеатозе печени жировые капли накапливаются в ее клетках – гепатоцитах.
Стеатоз печени развивается медленно, но даже на ранних стадиях может оказывать негативное влияние на сердечно-сосудистую систему. Также печень не способна достаточно эффективно очищать организм от лишнего холестерина и токсинов.
По мере того как количество поврежденных клеток возрастает до критического уровня, печень уже не в состоянии функционировать.
Жирная печень сама по себе не является большой проблемой. Но жировая ткань – это не инертное образование, она выделяет гормоны и способствует воспалению. Так что у некоторых людей — в среднем у 20% — развивается воспаление жировой печени или стеатогепатит, и это уже нехорошо.
У некоторых стеатогепатит прогрессирует и со временем вместо печеночных клеток развивается соединительная ткань и фиброз – путь к циррозу печени и развитию необратимых изменений в этом органе. Ткань печени замещается соединительной тканью и больше не функционирует. Следовательно, печень плохо выполняет свою работу – не производит, не обезвреживает, не очищает и не метаболизирует. Риск рака печени также выше.
Жировая дистрофия печени — серьезный диагноз, требующий наблюдения.
Поэтому очень важно следить за здоровьем печени и своевременно предотвращать причину заболевания, так как печень – единственный орган, способный восстановиться после развития очень тяжелого заболевания.
Печеночное ожирение чаще всего связано с двумя заболеваниями:
- Неалкогольная жировая болезнь печени или НАТАС;
- Алкогольная жировая болезнь печени или АТАС.
Причины возникновения жировой болезни печени
Почти каждому третьему человеку ставят диагноз жировая дистрофия или стеатоз, или жировой гепатоз печени после УЗИ брюшной полости. Больные с этими диагнозами часто не предъявляют жалоб, поэтому жировая дистрофия печени обнаруживается случайно.
Основные причины жировой дистрофии печени известны:
- Злоупотребление алкоголем. Печень расщепляет алкоголь, вырабатывает избыточную энергию, а организм откладывает ее в виде капелек жира.
- Слишком большое количество потребляемых человеком калорий – нездоровое питание, чрезмерное употребление насыщенных жирных кислот, например, сливочного масла и сахара. Особенно плохо так называемое центральное ожирение – в области живота скапливается лишний жир, потому что из кишечника и сальных оболочек в кровь поступает больше жирных кислот. Они попадают в печень и в ней накапливаются капельки жира.
- Один из метаболических синдромов: избыточный вес, диабет 2 типа, высокий уровень холестерина, гипертония или другие симптомы.
- Малоподвижный образ жизни.
- Нарушение функции инсулина. Инсулин — это гормон, способствующий синтезу белков и жиров в печени, он помогает снизить уровень сахара в крови после еды. В отсутствие инсулина неполное окисление промежуточных жиров в организме может привести к развитию сахарного диабета 2 типа.
- Вирусный гепатит В или С. Однако это случается редко.
- Иногда основная причина – регулярный прием лекарств. Около 99% применяемых лекарств метаболизируются непосредственно в печени. Поэтому потенциально любое лекарство может нанести ей вред. Исследования показывают, что антибиотики и нестероидные противовоспалительные препараты, статины, лекарства, используемые для лечения туберкулеза, грибковых заболеваний и психических заболеваний, с большей вероятностью вызывают повреждение печени.
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени или НАТАС характеризуется избыточным накоплением жира в печени, что чаще всего встречается у пациентов с избыточным весом и диабетом, но также наблюдается у людей с нормальным весом, особенно у тех, кто не питается регулярно или недостаточно и склонны голодать. Худой трезвенник, но с жирной печенью? К сожалению, никто не застрахован от этого диагноза, потому что это болезнь образа жизни!
Алкогольная жировая болезнь печени
Алкоголь – причина жировой дистрофии печени, особенно если он употребляется регулярно. Однако если прием алкоголя прекратить, то жировая болезнь печени обычно исчезает. В этом существенное различие между алкогольной жировой болезнью печени и неалкогольной жировой болезнью печени.
Способность алкоголя воздействовать на печень во многом определяется дозой вещества. Небольшая доза – не более 10 граммов в день красного вина – даже укрепляет печень. Печень не повреждается и более высокой дозой алкоголя, но она не должна превышать 30 граммов в день. Но некоторые люди очень чувствительны к алкоголю, поэтому у них он может вызвать повреждение печени, даже если они употребляют его очень мало, но каждый день.
Быстрее всего жировая дистрофия печени образуется при регулярном употреблении алкоголя:
1) Для мужчин, если ежедневно выпивается 60 г алкоголя, то есть около 1,5 л пива или 0,6 л вина, или 120 г рома.
2) Для женщин, если ежедневно выпивать 20-40 г алкоголя, то есть примерно 0,5-1,0 л пива или 0,2-0,4 л вина.
Диагностика жировой болезни печени
Печень не болит. Пациенты с ожирением печени обычно не испытывают никаких проблем со здоровьем. Имеются только общие расстройства – слабость, повышенная утомляемость, тяжесть или стеснение в правом верхнем подреберье живота, потому что печень становится больше при отложении жира. Потенциальные проблемы легко диагностировать, поэтому рекомендуется периодически проверять и заботиться о своей печени.
- УЗИ брюшной полости;
- Оценка сопутствующих заболеваний – сахарный диабет, гипертоническая болезнь и другие;
- Анализ крови, обращая особое внимание на ферменты печени – АЛТ, АСТ, ГТФ, следует учитывать и другие показания – глюкозу, холестерин, ЛПНП и ЛПВП.
У пациентов с НАСГ АЛТ часто выше, чем АСТ. Но у больных с АТАС уровень АСТ в крови вдвое превышает уровень АЛТ.
Признаки хронического употребления алкоголя:
- кожные звездочки чаще всего поражают кожу лица;
- массивное расширение сосудов кожи и слизистых оболочек;
- эритема запястья – розовые круглые пятна на коже рук;
- гинекомастия у мужчин – увеличение молочных желез;
- увеличение слюнных желез;
- потливость, тахикардия, тремор рук;
- увеличение объема эритроцитов;
- увеличение ГГТ – фермент, находящийся в печени;
- концентрация АСТ > чем АЛТ.
Лечение
Лечение жировой дистрофии печени основано на устранении ее причин. Если больной употребляет алкоголь, его следует прекратить, а если жировая дистрофия печени обусловлена метаболическим синдромом, то следует контролировать уровень сахара в крови, уровень холестерина и снижать вес.
Основное лечение заключается в уменьшении избыточного жира. Пациентам с НАТАС и ожирением рекомендуется снижение массы тела на 7-10%. Этого можно добиться, сократив потребление калорий, увеличив физическую активность как минимум до двух-трех раз в неделю.
Несколько советов по снижению калорийности пищи:
- количество животных жиров и сахара в рационе должно быть ограничено;
- отказаться от колбас и жирных сортов мяса;
- научиться употреблять несладкий чай или кофе;
- не употреблять молоко и молочные продукты с повышенной или нормальной жирностью;
- ограничить употребление тортов и сладостей;
- не употреблять сладкие напитки;
- не употреблять алкоголь;
- печени понравится средиземноморская диета, основанная на растительных продуктах, рыбе, орехах и оливковом масле.
Если человек не может принять эти меры, то необходим прием лекарств для снижения веса – орлистата или сибутрамина. Если такое лечение не помогает, следует прекратить прием препарата и рассмотреть вопрос об операции по уменьшению жира.
Применение гепатопротекторов – эссенциальные фосфолипиды и силимарин – может способствовать очищению печени и улучшению ее биохимических свойств. Эссенциальные фосфолипиды обладают антиоксидантным и антифибротическим действием. Силимарин – экстракт облепихи. Исследования показали, что силимарин снижает резистентность к инсулину и может привести к снижению и нормализации АСТ и АЛТ.
Профилактика
Здоровая печень любит полноценное питание, и важно, чтобы оно было разнообразным. А именно чтобы клетки печени активно функционировали, им нужны как хорошие ненасыщенные жирные кислоты, так и углеводы для их переработки. Напротив, если человек ест однородную пищу, например, сидит на капустной или рисовой диете, часть клеток печени ленивы. Печень будет «наслаждаться» несколькими чашками кофе в день — доказано, что кофе снижает риск развития фиброза печени.
Чтобы избавиться от жира в печени, не обойтись без регулярных физических нагрузок, желательно с увеличением частоты сердечных сокращений. Подходит как для ходьбы, так и для медленного бега, езды на велосипеде, плавания, гребли, рекомендуются регулярные активные прогулки три-пять раз в неделю не менее получаса.
Даже если вес не уменьшился, жировая масса уменьшится в результате физической активности. Жиры — это триглицериды, которые расщепляются и уходят из печени в мышцы, потому что им нужна энергия для движения. У физически активного человека шансы заболеть стеатогепатитом становятся намного ниже.
Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально отказаться и сократить вредные привычки. Своевременная борьба с причинами заболевания – лучшее решение. Профилактика определенно лучше, чем лечение.