Гнойный гайморит, симптомы и лечение
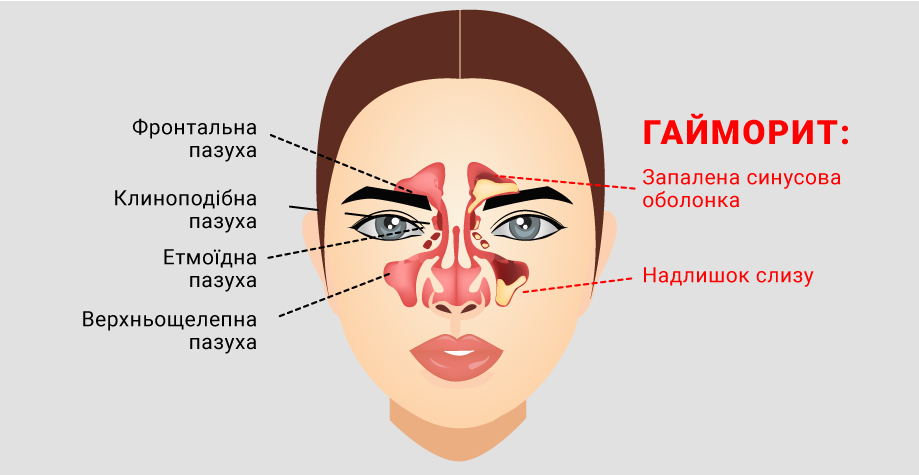
С полостью носа сообщается несколько придаточных пазух. Парная гайморова пазуха расположена в толще верхней челюсти и выстлана тонкой слизистой оболочкой. Причиной ее воспаления становится распространение инфекции из полости носа.
Гнойный гайморит сопровождается нарушением оттока образующегося воспалительного экссудата из-за сопутствующего отека слизистой оболочки. При этом возникают благоприятные условия для размножения патогенных микроорганизмов. Продукты их распада, пострадавший эпителий слизистой и погибшие иммунные клетки образуют гной.
По течению гнойный гайморит может быть острым и хроническим. Во втором случае заболевание длится более 4 недель, протекает с чередованием ремиссий и обострений. Обострения характеризуются усилением симптомов гнойного гайморита.
Симптомы гнойного гайморита
Присоединение бактериальной микрофлоры отмечается на 4 -5 день заболевания. Появляются такие симптомы гнойного гайморита:
- проявления общей интоксикации – слабость, потливость, озноб;
- развитие лихорадки с повышением температуры тела до 38° и выше;
- интенсивная головная боль, сильная болезненность в области верхней челюсти, особенно выраженная по утрам и при наклоне головы вперед, часто только с одной стороны;
- отечность мягких тканей лица и век;
- заложенность носа и ушей, снижение обоняния, умеренные гнойные выделения из носа, кашель, зубная боль.
При несвоевременном лечении гнойного гайморита возможно развитие внутричерепных осложнений, например, менингита.
Предположить развитие гнойного процесса в верхнечелюстной пазухе можно в том случае, если эти признаки появились через несколько дней после возникновения первых симптомов респираторного заболевания. Кроме того, нагноение содержимого пазухи может вызвать повторное ухудшение самочувствия больного через некоторое время после выздоровления от ОРЗ.
Причины
Гнойный гайморит возникает как осложнение катарального при нарушении эвакуации содержимого из пазухи. Это приводит к задержке секрета желез, формированию отрицательного давления в пазухе и снижению содержания в ней кислорода. Такая среда благоприятна для размножения болезнетворных микроорганизмов.
Предрасполагают к развитию острого гнойного гайморита аллергический или вирусный риниты, вызывающие отек и нарушение функции мерцательного эпителия.
Переходу болезни в хроническую форму способствуют:
- муковисцидоз и другие причины дискинезии реснитчатого эпителия;
- хроническое воспаление аллергической природы;
- иммунодефицитные состояния;
- гипертрофический ринит, деформация носовой перегородки, полипы носа и другие анатомические препятствия для нормального потока воздуха;
- кариес зубов, хронический отит, тонзиллит.
Самый частый возбудитель заболевания – золотистый стафилококк. В случае хронического течения нередко обнаруживается синегнойная палочка и другие грам-отрицательные бактерии. У трети больных имеется смешанный состав микрофлоры. Нередко гнойный гайморит вызывают микроорганизмы, живущие в полости носа в нормальных условиях и попадающие в гайморову пазуху при чихании, кашле, насморке. Чтобы полностью вылечить гнойный гайморит, рекомендуется определить вид возбудителя болезни.
Диагностика гнойного гайморита
При хронической форме болезни назначается диагностическая пункция. Она выполняется через нижний носовой ход и дает возможность определить количество и характер содержимого. После бактериологического исследования пунктата во многих случаях удается определить возбудителя болезни. Это дает возможность выбора наиболее эффективных антибиотиков для лечения гнойного гайморита.
- передняя риноскопия после обработки слизистой сосудосуживающими средствами;
- эндоскопия полости носа с помощью гибкого оптического прибора малого диаметра;
- УЗИ верхнечелюстных пазух для оценки толщины их стенок и наличия экссудата;
- рентгенография придаточных пазух для определения патологических изменений слизистой, оценки пневматизации (наличия воздуха) и количества гнойного содержимого в пазухе;
- компьютерная томография – наиболее информативный способ диагностики хронического гайморита, который позволяет определить распространенность и характер поражения.
Лечение гнойного гайморита в острой форме обычно не требует проведения такого комплекса исследований. Диагностика осуществляется на основании клинических данных.
Лечение гнойного гайморита
Терапия острой формы болезни обычно проводится с использованием медикаментов. Назначаются антибиотики, преимущество отдается средствам из группы макролидов. Они безопасны и действуют на большинство возбудителей синуситов.
Назначаются противовоспалительные препараты, муколитические средства, деконгестанты для улучшения оттока гнойного содержимого из пазухи.
Лечение гнойного гайморита без прокола дополняется промываниями носовой полости растворами антисептиков (фурацилин, хлоргексидин и другие).
Показания к пункции (проколу) гайморовой пазухи ограничены. Это обусловлено высоким риском осложнений и достаточной эффективностью антибактериальной терапии. Тем не менее, метод используется в тяжелых случаях заболевания, особенно при вероятности внутричерепных осложнений. Пазуху пунктируют с помощью специальной иглы, удаляют гнойное содержимое, промывают полость. В некоторых случаях после этого в пазуху вводится тонкая трубка – дренаж.
Положительные эффекты дренирования пазухи:
- обеспечение постоянного оттока гнойного экссудата;
- дополнительное поступление воздуха в полость пазухи, что угнетающе действует на болезнетворные микроорганизмы;
- устранение отрицательного давления в пазухе, что улучшает отток содержимого;
- возможность регулярного промывания полости растворами лекарственных средств.
Дренирование верхнечелюстной пазухи можно провести и без прокола с помощью специального катетера ЯМИК.
После ликвидации гнойного воспаления назначают физиопроцедуры (УВЧ, УФО, электрофорез) для улучшения кровоснабжения пазухи и ускорения эвакуации остаточного содержимого.
Лечение гнойного гайморита при хроническом течении процесса требует значительных затрат времени. Обострения лечатся по тем же принципам, что и острое воспаление верхнечелюстной пазухи. Важно удаление очагов хронического воспаления в полости рта и носоглотке, лечение кариеса. Назначаются иммуностимулирующие средства.
В период ремиссии используется физиотерапия, санаторное лечение.
В тяжелых случаях заболевания выполняется хирургическое вмешательство – гайморотомия. Операция включает вскрытие пазухи и тщательное очищение ее стенок. Помимо традиционной методики, применяется эндоскопическая техника гайморотомии. Такая операция сопровождается минимальным повреждением тканей, коротким восстановительным периодом и отсутствием тяжелых осложнений.
Профилактика
Для профилактики гнойного гайморита рекомендуется:
- вовремя лечить ОРЗ, не допуская осложнений в виде синусита;
- проводить терапию хронического тонзиллита, кариеса зубов и других очагов инфекции;
- исправлять деформацию носовой перегородки, удалять полипы;
- повышать неспецифическую резистентность организма путем витаминизированного питания, закаливания, физической активности и отказа от вредных привычек.
Всех пациентов с острым и хроническим гайморитом мы приглашаем на лечение в платное отделение нашего медицинского центра. Здесь проводится тщательная диагностика и лечение по современным стандартам, с учетом индивидуальных особенностей каждого больного. В нашем центре работают ЛОР-врачи с большим опытом и высоким уровнем квалификации, что позволяет им лечить гайморит с хорошими результатами.
ФИЛИАЛ №1 (СУРДОЛОГИЧЕСКИЙ ЦЕНТР)
Г. МОСКВА, ХОРОШЕВСКОЕ ШОССЕ, Д. 1
+7 (495) 941-39-09
+7 (495) 941-06-42
+7 (495) 941-31-09
Регистратура платных услуг:
+7 (499) 740-50-51
ВРЕМЯ РАБОТЫ:
ПН-ПТ: 08:00 – 20:00,
СБ: 09:00 – 16:00
КЛИНИЧЕСКИЙ КОРПУС
Г. МОСКВА, ЗАГОРОДНОЕ ШОССЕ, Д.18А, СТР.2
+7 (495) 109-44-99
Многоканальный номер
ВРЕМЯ РАБОТЫ:
РЕГИСТРАТУРА ОМС:
ПН-ПТ 08:00-19:45,
СБ 08:00-14:00
РЕГИСТРАТУРА ПЛАТНЫХ УСЛУГ и УСЛУГ ДМС:
ПН-ПТ 08:00-19:45,
2Я и 4Я СУББОТА МЕСЯЦА 09:00-14:00
Для обеспечения санитарно-противоэпидемического режима Института посещение КДО №1 Института с детьми в возрасте до 14 лет запрещено.
ДЕТСКИЙ СУРДОЛОГИЧЕСКИЙ ЦЕНТР
ДЕТСКИЙ СУРДОЛОГИЧЕСКИЙ ЦЕНТР
Г. МОСКВА, ПРОСПЕКТ ВЕРНАДСКОГО, д. 9/10
Регистратура ОМС:
+7 (495) 930-22-00
Часы работы:
ПН.–ПТ.: с 08:00 до 20:00
СУББОТА: с 09:00 до 15:00
Отделение платных услуг:
+7 (495) 109-44-99 (доб.3) Часы работы:
ПН.–ПТ.: 08:00-16:00
Лечение гнойного гайморита
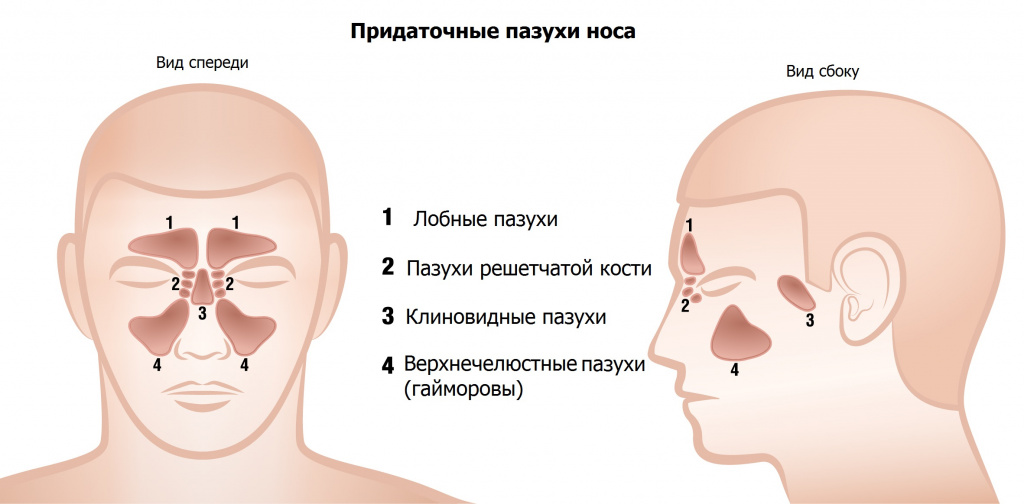
Если обратиться к школьному курсу анатомии человека, то можно вспомнить, что около носа в черепе есть особые пространства – полости, наполненные воздухом. Эти полости называются придаточными пазухами. Каждая пазуха выстлана слизистой оболочкой, которая выделяет определённое количество слизи, необходимое для поддержания работоспособности системы «пазуха – носовая полость».
Видов пазух четыре. Самые большие из них расположены по обеим сторонам от крыльев носа и называются верхнечелюстные, или гайморовы. Это парные полости.
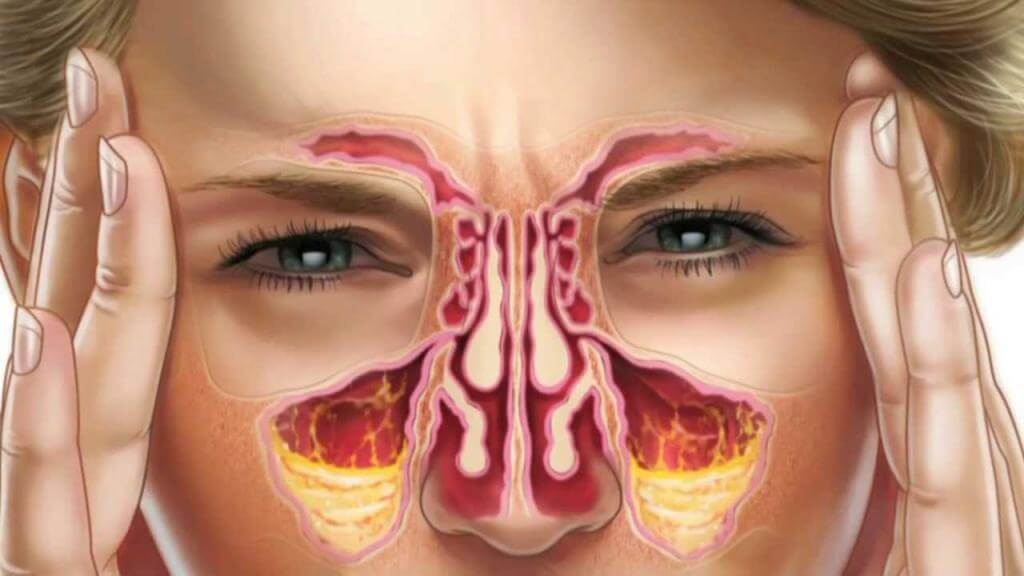
Пазухи, как и любой другой орган человека, подвержены воспалению. Воспалительный процесс в пазухах носит название «синусит». Так как разновидностей пазух четыре, то и синусит подразделяется на четыре вида. Сейчас нас интересует воспаление гайморовых пазух, которое называется «гайморит».
Возбудителями заболевания могут быть вирусы и бактерии. Вирусный гайморит развивается обычно на фоне простуды. Он протекает достаточно легко и заканчивается быстрым выздоровлением больного. Человек болеет ровно столько, сколько длится жизненный цикл вируса (обычно неделю или чуть больше). Сценарий развития бактериального гайморита иной. Если в пазухе начинается воспалительный процесс, у бактерий создаётся благоприятная среда для размножения и жизнедеятельности. При отсутствии лечения этот процесс может быть бесконечно долгим.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Воспаление, вызванное бактериями, вызывает отёчность соустий – маленьких выводных отверстий, через которые в норме выводятся в полость носа слизистые массы из пазух. Соустья сильно уменьшаются в размере или совсем перекрываются. Что происходит со слизью? Она копится в пазухе, пока не превращается в гной. Гной – это «смесь» из погибших в борьбе с бактериями лейкоцитов, самих бактерий и их продуктов жизнедеятельности. Если воспаление стало гнойным, гайморит такой формы называется гнойным гайморитом. Запущенная форма гнойного гайморита представляет большую угрозу для жизни и здоровья больного. Если у человека диагностирован гнойный гайморит, лечение должно быть незамедлительным.
Формы гнойного гайморита у взрослых и детей
Гнойный гайморит у взрослого и у ребёнка может протекать в двух формах: острой и хронической.
Острое воспаление начинается стремительно. При остром гнойном гайморите симптомы проявляются очень интенсивно. Игнорировать их невозможно: больной просто не сможет продолжать вести привычную деятельность. Обычно болезнь начинается после перенесённого простудного заболевания или ОРВИ как осложнение и длится до двух недель.
При хроническом гнойном гайморите симптомы менее выражены, но в отличие от острого гнойного гайморита болезнь протекает волнообразно: периоды обострения сменяются стадией ремиссии, когда симптомы стихают. Хроническое воспаление длится более месяца. Обострения могут быть достаточно частыми – до нескольких раз в год. Хроническим воспаление обычно становится в том случае, если при остром гнойном гайморите лечение не проводилось или проводилось неправильно.
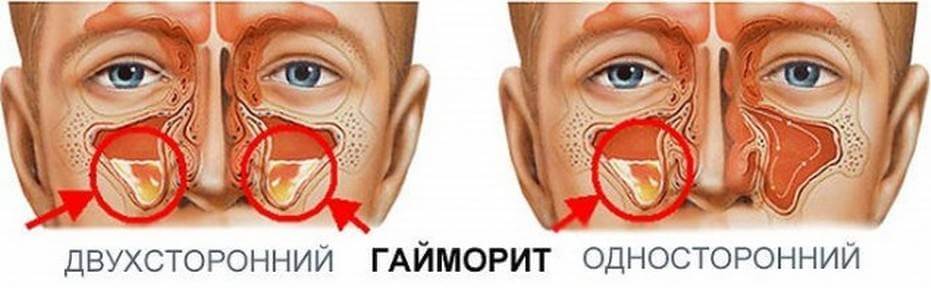
Если судить по месту локализации воспаления, гнойный гайморит бывает односторонним и двусторонним. При двустороннем гайморите воспалены обе пазухи, при одностороннем – либо правая, либо левая. Соответственно, и гайморит будет правосторонним или левосторонним.
Причины заболевания
Возбудителями гнойной формы заболевания являются бактерии (стрептококковая, стафилококковая инфекции, гемофильная палочка и др.). Для того чтобы в гайморовой пазухе запустился воспалительный процесс, нужно чтобы в организме сложились благоприятные условия для размножения и активизации бактериальной флоры. Такими провоцирующими факторами, способствующими развитию воспаления, являются:
- осложнённые простудные заболевания и острые респираторные вирусные инфекции;
- механические травмы носа (переломы, ушибы);
- хронические заболевания носоглотки (ринит, тонзиллит, аденоиды);
- аллергический насморк;
- кариозные зубы верхней челюсти;
- искривлённая носовая перегородка;
- наличие в носу кист, полипов и прочих образований;
- переохлаждение;
- плохие условия труда (работа на «вредных» производствах, когда человек постоянно контактирует с пылью и токсичными веществами);
- плохая гигиена носовой полости при начале инфекционного заболевания.
Если правильно определить и устранить причину гнойного гайморита, лечение воспаления будет более эффективным.
Гнойный гайморит: симптомы
В зависимости от разновидности гайморита симптоматика заболеваний будет отличаться.
Острая форма начинается и развивается стремительно и характеризуется яркими симптомами. Самый узнаваемый признак воспаления гайморовых пазух – сильная боль в переносице и месте локализации пазух – под глазами в области щёк. Гной, находящийся в пазухах, давит на их стенки, что вызывает болевые ощущения. Боль становится сильнее в вечерние часы и при наклоне головы. Иногда она может отдаваться в висках или челюсти.

Другой явный признак заболевания – гнойные выделения из носа зелёного или жёлтого цвета, которые могут иметь неприятный запах. В некоторых случаях наблюдается стойкая заложенность носа, когда соустья пазух перекрыты, и насморк отсутствует, так как гнойные массы не могут выйти наружу. Заложенность носа приводит к появлению гнусавости в голосе и снижению обоняния.
Часто острая форма сопровождается повышением температуры тела, отёчностью век, припухлостью щеки в месте поражённой пазухи. Больной чувствует себя вялым, «разбитым», быстро устаёт.
Хроническое – это вялотекущее воспаление. В периоды обострения для него характеры симптомы острой формы заболевания. В стадии ремиссии больной жалуется на:
- постоянные головные боли (боли неинтенсивные);
- насморк;
- заложенность носа и трудности с носовым дыханием;
- отёчность век;
- конъюнктивит;
- постоянное недомогание.
Некоторые симптомы воспаления гайморовых пазух достаточно характерны, по ним и можно заподозрить у себя гайморит. Но верную диагностику гнойного гайморита и лечение может провести только оториноларинголог. Если пациент неверно трактует симптомы и проводит самостоятельно неправильную терапию, это грозит его здоровью и жизни серьёзными последствиями.
Осложнения
Наиболее частое осложнение заболевания – это хронизация воспалительного процесса. Если болезнь «запустить», начать лечить неправильно или бросить лечение н пол пути, острый воспалительный процесс быстро хронизуется. Болезнь, которую можно было вылечить за пару недель, принимает длительное, надоедливое течение.
Другие осложнения напрямую связаны с наличием гноя в пазухах. Если гнойные массы не могут выйти в полость носа из-за заблокированных соустий, они находят другой выход. Скопившийся гной может прорвать стенки своего «жилища» и попасть в глазницу или оболочки головного мозга, приведя к опасным последствиям для организма:
- флегмоне глазницы;
- периоститу орбиты глаза;
- остеомиелиту;
- менингиту;
- энцефлиту;
- сепсису;
- абсцессу мозга.
Некоторые из этих состояний могут привести к слепоте и летальному исходу. Смерть из-за насморка – вполне реальная ситуация, поэтому при гнойном гайморите лечение должно быть своевременным и правильным! Никакого самолечения! Устранение воспаления гайморовых пазух и его симптомов – профиль оториноларинголога.
Как лечить гнойный гайморит?
Первый шаг на пути к выздоровлению – быстрому и без осложнений – это посещение лор – врача. Без грамотной медицинской помощи болезнь приведёт к тяжёлым последствиям. Многие больные пытаются справиться с гайморитом народными методами, не зная, что усугубляют своё состояние.
Любимые многими народные рецепты (подышать над паром сваренной картошки, приложить к щекам тёплые отваренные яйца или мешочки с нагретой солью) не работают! Любое прогревание при гнойном воспалении провоцирует ещё большее образование гноя. Гнойным массам просто не хватит места в пазухе, и они прорвут её стенки. Какие последствия ждут больного в этом случае, описаны выше. Эффективно вылечить воспаление может только лор-врач!
Лечение должно проводиться в комплексе и сочетать медикаментозную терапию, промывания пазух и физиотерапевтические процедуры.
Профилактика гнойного гайморита
Гнойный гайморит может развиться у каждого человека, независимо от его возраста или пола. Поэтому важно следить за своим здоровьем и принимать профилактические меры, чтобы не дать возникнуть воспалению:
- своевременно лечите простудные заболевания и ОРВИ, чтобы болезнь не осложнилась гайморитом;
- если вы страдаете хроническими заболеваниями носоглотки, обязательно проходите курсовое лечение у лор-врача, чтобы инфекция не переходила в пазухи;
- раз в полгода посещайте стоматолога, чтобы вовремя обнаружить кариес и другие воспалительные заболевания полости рта;
- если искривлённая носовая перегородка провоцирует частые воспаления пазух, нужно принять решение о хирургическом решении проблемы;
- удаляйте полипы в носовой полости и другие образования, мешающие вентиляции пазух;
- если вы аллергик, старайтесь избегать контактов с аллергеном и посещайте аллерголога;
- избавьтесь от вредных привычек;
- работникам вредных производств нужно принимать все защитные меры, чтобы оберегать лор-органы от негативного воздействия химических веществ и сухого воздуха (носите маски, респираторы и т.п.);
- укрепляйте иммунитет: принимайте поливитамины, чаще гуляйте, ведите активный образ жизни, занимайтесь спортом, закаляйтесь.
Медикаментозное лечение включает:
- антибиотики («Аугментин», «Ампициллин», «Цефиксим» и др. – лекарство назначает исключительно оториноларинголог);
- местные антибактериальные препараты («Изофра», «Полидекса»);
- сосудосуживающие капли для носа – применяются для снятия отёчности носовых ходов и соустий («Отривин», «Ринофлуимуцил» и др.);
- антигистаминные препараты («Зиртек», «Супрастин» и др.);
- растворы для промывания носовых ходов («Аквамарис», «Долфин» и т.п.);
- жаропонижающие средства при высокой температуре у больного («Нурофен», «Парацетамол»).
Важный этап лечения – качественно промыть пазухи от гноя. Промывание выполняет лор-врач в клинике. Методов два: методом перемещения жидкости (промывание по Проетцу, или «кукушка») и промывание ЯМИК-катетером. Очищенные от гноя пазухи можно подвергать физиотерапевтическому воздействию. Хорошо зарекомендовали себя такие процедуры, как:
- инфракрасная лазерная терапия;
- виброакустическая терапия;
- ультрафиолетовое облучение;
- фотодинамическая терапия;
- магнитотерапия.
В особо тяжёлых случаях, когда пациенту не становится лучше, так как гнойные массы не промываются, лор-врач проводит пункцию гайморовой пазухи («прокол»). С помощью иглы Куликовского прокалывается стенка пазухи и с помощью шприца с антисептическим раствором гной вытягивается наружу. Уже после первой процедуры больному становится гораздо легче.
Лечение в «Лор клинике доктора Зайцева».
Гнойный гайморит – это опасное состояние, если его лечить неправильно. Можно один раз запустить болезнь, и потом всю жизнь страдать от последствий. Не доводите до этого! Только грамотная терапия, назначенная опытным лор-врачом позволит быстро снять воспаление и избавиться от его симптомов.
Пожалуйста, не затягивайте с лечением и не ждите, что болезнь пройдёт сама по себе. Это не простуда. Звоните и записывайтесь на осмотр по телефону +7 (495) 642-45-25. Лечение гайморита – это одно из ведущих направлений нашей деятельности. Первые лечебные процедуры мы проведём в день обращения, и, выходя из клиники, вы уже будете чувствовать себя лучше.
Гайморит: как понять что это он
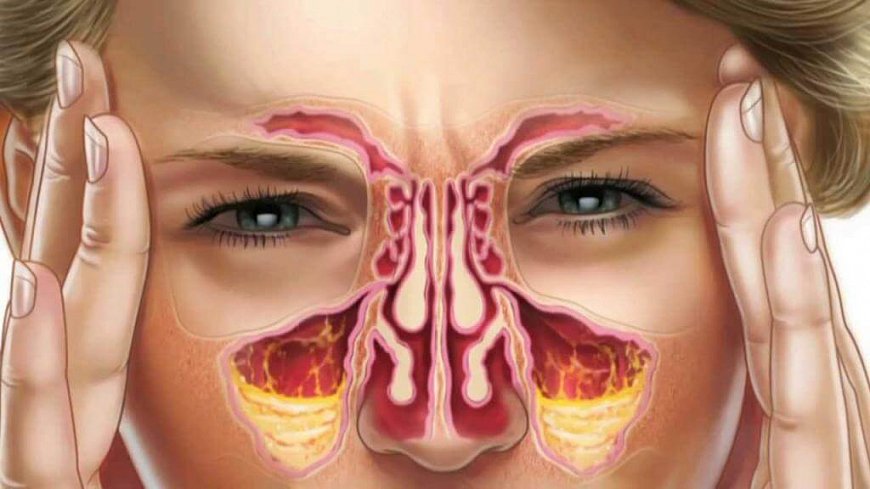
Гайморитом называют воспаление верхнечелюстных (гайморовых) носовых пазух. Оно сопровождается выделениями из полости носа, затрудненным дыханием, болезненностью при прикосновении к носу, заметной отечностью лица, если поражены оба хода и повышенной температурой тела. Отсутствие лечения ведет к развитию осложнений в виде поражения почек, миокарда, остеомиелита, отита, менингита, абсцесса головного мозга и флегмоны глазниц.
Гайморит относится к разновидностям синусита, от которого ежегодно страдают около 10% жителей планеты. Возрастных предпочтений у заболевания нет, но замечено, что дети до пяти лет гайморитом не болеют, поскольку придаточные носовые пазухи к этому возрасту еще не развиты.
Анатомия и предназначение верхнечелюстных носовых пазух
Верхнечелюстная пазуха представляет собой полость в верхней челюсти, которая заполнена воздухом. Пазуха имеет костные стенки, которые соприкасаются с орбитой, ротовой и носовой полостью. Носовые пазухи регулируют внутричерепное давление, адаптируя его под атмосферное, очищают от мелких частиц и согревают вдыхаемый воздух, создают индивидуальное звучание голоса.
Пазухи сообщаются с полостью носа с помощью небольших отверстий. Если отверстия по каким-то причинам оказываются закрытыми, то пазухи лишаются вентиляции и возможности самоочищения. Тогда внутри носа скапливаются микробы и провоцируют воспаление.
Причины развития гайморита
Так как патология имеет воспалительный характер, то основным его возбудителем выступают микроорганизмы и вирусы, ищущие благодатную почву среди пациентов со слабым иммунитетом. К основным возбудителям болезни относят стрептококки, стафилококки, хламидии, грибки, вирусы, микоплазма, гемофильная палочка.
Часто гайморит развивается как вторичная патология после:
- острых и хронических форм ринита;
- острой респираторной вирусной инфекции;
- хронических тонзиллита и фарингита;
- на фоне кариеса верхних зубов;
- стоматологической хирургической операции;
- искривления перегородки носа;
- при врожденных узких носовых проходах.
Как и простуда, гайморит чаще проявляется в осенне-зимний сезон, когда происходит естественное снижение иммунитета.
Классификация гайморита
Гайморит имеет две основные формы – катаральную и гнойную. Формы отличает состав отделяемого из пазух. При катаральной форме отделяемое имеет асептический состав, при гнойной – патогенную микрофлору.
Классифицируют патологию и по пути попадания инфекции:
- гематогенный – через кровь;
- риногенный – следствие патологических процессов в носовой полости;
- одонтогенный – результат развития кариеса на верхних коренных зубах;
- травматический – результат переломов и повреждений.
У хронического гайморита, в зависимости от происходящих изменений, выделяют два вида:
- экссудативный – активно образуется и выделяется гной;
- продуктивный – слизистая оболочка претерпевает изменения (некрозы, полипы, атрофия).
Закупорка небольших отверстий внутри носовых пазух кроме воспалений образует истинные и псевдокисты.
Симптомы гайморита
Острый гайморит изначально имеет свою форму. Его сопровождают:
- повышенная температура тела (38-39 С);
- общая интоксикация;
- озноб;
- боли в области скул, лба, корня носа или верхнечелюстной пазухи;
- головные боли;
- затрудняется носовое дыхание на поврежденной стороне;
- двустороннее поражение вынуждает дышать ртом;
- при закупорки слезного канала обильно текут слезы;
- выделения из носа сначала жидкие, потом становятся густыми, мутными, зеленоватого цвета.
Хронический гайморит в большинстве своем следствие острой формы. На момент ремиссии состояние больного ничем не отягощено, то есть данная форма гайморита может протекать без температуры и без симптомов. Но во время обострений появляется общая интоксикация, головные боли, повышается температура тела. Кожа вокруг входа в носовую полость трескается, опухает, мокнет. Может развиваться кератит или конъюнктивит.
Все формы гайморита имеют выделение, которое отличается по цвету, запаху, объему и консистенции. Так, при экссудативной форме гайморита в период ремиссии выделяется некоторое количество слизи, которое резко увеличивается при обострении. У катарального гайморита выделения жидкие, с неприятным запахом. Гнойные формы имеют желто-зеленый цвет, плотную структуру, которая, подсыхая, образует толстые болезненные корки в полости носа.
Давящие или распирающие головные боли обычно сопровождают хроническую форму и в том случае, если выделения не имеют оттока, то есть простыми словами, забивают нос. Облегчение наступает в положении лежа, потому что так возобновляется отток гнойных скоплений.
Случаются жалобы на ночной кашель. Его появление обусловлено стекающим по глотке гноем. Такой кашель не лечится привычными методами.
Диагностика и лечение
Гайморит диагностируют по жалобам пациента и на основании визуального осмотра кожных сосудов подглазничной области, слизистой носа на наличие воспаления, отека, выделений. Дополнительно назначается рентгенография, на снимке которой наличие гайморита обнаруживается затемнением в области гайморовой пазухи. Если этих методик недостаточно для подтверждения диагноза, то назначают пункцию.
При острой форме гайморита целью лечения является уменьшение отечности на слизистой и восстановление вентиляции пазух. Для этого назначают сосудосуживающие препараты, которые применяются коротким курсом на пять дней. При наличии высокой температуры подбирают жаропонижающие средства, если ее нет, то заменяют таблетки физиолечением. При интоксикации и для подавления неблагоприятных побочных эффектов от других медикаментов назначают антибиотики.
При лечении хронического гайморита важно ликвидировать его причины, потому что они провоцируют развитие воспалительных процессов и мешают эффективной терапии. На период обострения назначаются короткие курсы сосудосуживающих препаратов. Пользоваться такими лекарствами долго нельзя из-за угрозы атрофии слизистых оболочек.
Когда исчезнут очаги воспаления, приступают к следующему этапу лечения – дренированию пазухи. Для этого проводят промывания дезинфицирующими растворами и вводят антибиотики. Завершают лечение физиотерапией.
Хирургическое вмешательство показано при гнойно-полипозной форме гайморита, полипозной, казеозной, холестеатомной и некротической. В данном случае цель операции – вскрыть пазуху для очистки от гноя и омертвевших тканей.
Осложнения гайморита
Гайморит носа – одно из тех заболеваний, чьи осложнения могут оказаться смертельно опасными. Во-первых, его запущенные формы легко ведут к воспалительным заболеваниям мозга или осложнением уже имеющихся. Во-вторых, гной проникает в дыхательную систему, ее органы, вызывая воспалительные процессы. В-третьих, из органов дыхания патогенные элементы легко разносятся с током крови по всему организму. Остановить этот процесс сложно, поэтому иногда запущенный гайморит становится причиной летального исхода.
Заболевания, которые появляются как вторичные после гайморита:
- менингит – воспаление головного или спинного мозга;
- энцефалит – поражение головного мозга;
- миокардит – последствие гайморита у взрослых пациентов, поражает сердечную мыщцу;
- сепсис – воспалительный процесс во всем организме, частая причина летального исхода;
- ангина – поражение глотки и миндалин;
- аденоидные вегетации – увеличение носоглоточной миндалины;
- отит – воспаление уха;
- конъюнктивит – воспаление глаз;
- фронтит – воспалительный процесс в лобной части носа, опасен близостью к головному мозгу;
- рак полости носа и придаточных пазух – злокачественная опухоль со склонностью к неконтролируемому разрастанию.
Не откладывайте визит к врачу, если чувствуете, что ваша очередная простуда протекает «как-то не так». Запишитесь на прием к отоларингологу многопрофильного медицинского центра «Клиника №1» по телефону или заполнив форму для обратной связи.
Гнойный гайморит

К сожалению, иногда просто насморк, вызванный простудой или вирусом, оказывается гайморитом – воспаляется гайморова пазуха из-за инфекции носа. Парная гайморова пазуха располагается в верхней части лица и защищена слизистой оболочкой. Гнойная форма гайморита – особенно тяжелая. Он бывает острым и хроническим. Оба типа сопровождаются отеком слизистой и гноем. Хронический гайморит может длиться больше месяца. Во время обострений симптомы усиливаются, состояние пациента ухудшается. Как выявить гнойный гайморит и вовремя его вылечить?
Формы гайморита
Гайморит бывает нескольких видов:
- Катаральный – воспаление слизистой с отеком и покраснением. Чаще всего возникает у детей (вирусы, аллергии, травмы).
- Двусторонний – обильные выделения, жар, слезы.
- Полипозный – полипы можно удалить только хирургическим путем.
- Аллергический – сезонные обострения у аллергиков сопровождаются привычными для них зудом, раздражением, насморком.
- Одонтогенный – виноваты больные зубы, недолеченный кариес и болезни десен, а также такие возбудители как кишечная палочка и стафилококк.
- Острый – жар, боль, нарушение сна и дыхания.
- Хронический – затяжная болезнь, переходящая на соседние органы и ткани.
- Инфекционный – возникает в результате поражения бактериями, вирусами и грибками.
- Вазомоторный – сосудодвигательные нарушения.
- Экссудативный – гнойные выделения.
- Атрофический – поражение слизистой.
Гнойный гайморит в большинстве случаев развивается на фоне недолеченных заболеваний верхних дыхательных путей. Если пациент был подвержен инфекционным или вирусным заражениям, но при этом решил отказаться от медицинской помощи или выполнял не все рекомендации лечащего врача, то последствия такого безрассудства не заставят себя долго ждать.
Происходит все из-за патогенных бактерий и вредных микроорганизмов. При несвоевременном обращении к специалисту гнойный гайморит может дать осложнения на кости, ткани, другие органы.
Причины
Гнойный гайморит – это осложнение при нарушении эвакуации слизи из пазухи носа. В результате гной задерживается, не может найти выход, давление в пазухе увеличивается, кислорода становится меньше, что влечет за собой бурное размножение различных микробов и бактерий. Состояние пациента ухудшается, болезнь прогрессирует.
Острый гнойный гайморит проявляется при аллергическом или вирусном ринитах. В хроническую затяжную стадию такой гайморит переходит на фоне:
- муковисцидоза;
- хронической аллергии;
- иммунодефицита;
- искривления носовой перегородки;
- деформаций носа;
- отита;
- тонзиллита;
- стоматологических заболеваний.
Золотистый стафилококк – самый известный возбудитель воспаления, которое приводит к развитию гайморита.
Симптомы
Примерно на 4-5 день течения болезни можно выявить следующие симптомы, говорящие о развитии гайморита:
- ломота в теле;
- сонливость;
- обильное потоотделение;
- пациента начинает «морозить»;
- интоксикация, тошнота, жар;
- головные боли, особенно в верхней части лица. Часто боль усиливается по утрам и при наклоне головы;
- отеки;
- заложенность носа и ушей;
- ухудшение обоняния;
- гнойные выделения из носа;
- кашель (не часто);
- боль в челюсти, деснах.
Диагностика
Чтобы правильно поставить диагноз и расписать нужное лечение, врачу нужно разобраться с тем, чтобы узнать возбудителя болезни. Пункция даст ответ на этот вопрос. Кроме того, врач может назначить:
- риноскопию;
- эндоскопию;
- рентген;
- УЗИ;
- КТ – именно компьютерной томографии сейчас отдают предпочтение многие специалисты, ведь данный метод наиболее современен, прост, понятен и легок для пациента. Он позволяет врачу проще поставить верный диагноз из-за развернутой картины, предоставляемой данным видом диагностики.
Чем опасен
Если пациент долго не обращается за медицинской помощью, то гайморит может перейти в другие болезни – вовремя не долеченный вид насморка опасен различными осложнениями. Например:
- менингитом;
- внутричерепными осложнениями: остеомиелитом, абсцессом, легмоной, периоститом;
- мукоцеле – образования, которые развиваются в носовых пазухах;
- пневмоцеле – образование в лобной пазухе носа.
Лечение
Лечение гнойного гайморита можно условно разделить на два вида – с проколом и без. О проколе при гайморите знают многие и данная процедура пугает, пожалуй, всех пациентов разных возрастов. Но, к сожалению, иногда без него не обойтись, хотя современные методы лечения позволяют вылечить заболевание, не применяя прокол.
Высокую эффективность имеют антибиотики, противовоспалительные средства, муколитические препараты, а также промывание носа антисептиками или морской водой. Каждый из препаратов выполняет определенную функцию в процессе лечения, поэтому их эффективность повышается только в комплексе.
Пункция же делается уже в тот момент, когда врач понимает, что без прокола уже не обойтись. Когда болезнь осложняется, пациенту становится хуже, а лечение не помогает, приходится обращаться к этой процедуре. Гной удаляют через отверстие, после делают промывание. Может понадобиться дренаж. Он помогает постоянно удалять гной через трубку, доставляет кислород, убирает чрезмерное давление.
Дренаж можно проводить и без прокола. Современные методы позволяют облегчить жизнь пациенту с гнойным гайморитом с помощью катетера.
После того, как воспаление и гной ликвидированы, пациенту назначают физиотерапию. Процедуры позволяют восстановить здоровое кровоснабжение, избавиться от остатков слизи, скопившейся во время болезни.
Укрепить иммунитет – еще одна задача после серьезной болезни.
Необходимо также вылечить зубы, ведь именно недолеченный кариес и другие болезни зубов и десен приводят к гнойным гайморитам.
Многие врачи советуют пройти санаторное лечение, чтобы полностью восстановить организм после такого «потрясения».
Гайморотомия – специальная операция на носу, при которой вскрывают пазухи и очищают их от гноя. Есть и эндоскопический метод проведения данной процедуры. Такая форма уменьшает повреждения и помогает быстрее восстановиться организму человека после вмешательства хирурга. При эндоскопии не бывает осложнений, а период восстановления значительно снижается.
Народные способы
Лечить гайморит только домашними методами крайне не рекомендуется. Лучше, чтобы это было лишь дополнение к прописанной врачом терапии.
Физиотерапия
Кроме медикаментозной терапии и хирургического вмешательства пациентам назначаются физиотерапевтические процедуры, которые усиливают эффект лекарственных препаратов и ускоряют процесс выздоровления.
- УВЧ – снимает воспаление и очищают слизистые. Капилляры расширяются, кровоснабжение улучшается. Назначают УВЧ только при улучшении самочувствия больного.
- Электрофорез – лечение электродами помнят многие еще из детства. Лекарство, которое применяется во время процедуры, лучше усваивается.
- Магнитотерапия – магнитное поле уменьшает отеки, улучшает дыхание, боль и воспаление уходят.
- Лазеротерапия – электроды при воздействии лазера снимают отек и убивают бактерии.
- Ультрафиолетовое излучение – прогревание пораженных участков.
- Грязелечение – в виде компрессов.
- Светотерапия с использованием лампы расширяет сосуды и помогает оттоку гноя.
- Диадинамотерапия – импульсы тока сокращают мышцы, отек и спазмы снижаются, боль проходит скорее.
Популярные вопросы
1. Как уберечь себя от гнойного гайморита?
Профилактика гайморита:
- Своевременное обращение к специалисту при первых симптомах ОРВИ и простуды.
- Соблюдение рекомендаций врача.
- Лечение кариеса.
- Исправление искривлений носовой перегородки.
- Удаление полипов.
- Крепкий иммунитет – здоровое питание, спорт, прогулки на свежем воздухе, крепкий и здоровый сон, получение достаточного количества необходимых для полноценной жизни витаминов и минералов, закаливание организма, отказ от курения и употребления чрезмерного количества алкогольных напитков.
2. Заразен ли гайморит?
Сам по себе гайморит не заразен, однако можно заразиться той инфекцией, которой он был вызван. Если в семье есть страдающие хронической формой гайморита, то повышается риск развития данного заболевания у детей и внуков. В группе риска дети с еще не окрепшим иммунитетом. Так что заразным гайморит назвать нельзя, но и тесно контактировать с больными все же не стоит.
Противопоказания
Стоит внимательно изучить инструкции ко всем медицинским препаратам, которые назначил лечащий врач. При первых признаках аллергии или других побочных эффектов нужно обратиться к специалисту и прекратить прием препарата.
Заключение
Гайморит является серьезным заболеванием верхних дыхательных путей, которое грозит неприятными осложнениями. Поэтому стоит как можно раньше обратиться к врачу и следовать его рекомендациям.
Гайморит

Гайморитами называют воспалительные процессы в верхнечелюстных пазухах носа. Гайморовы пазухи занимают всю полость кости верхней челюсти. Гайморит является одной из разновидностей синуситов – воспалений синусов, т.е. пустых полостей костей, образующих лицо человека. В основе заболевания лежит воспаление слизистой оболочки, покрывающей внутренние стенки пазух, иногда болезнь проникает в костную ткань.
Виды гайморита
В зависимости от причин заболевания, механизма и течения болезни гаймориты делятся на несколько видов или типов.
Острый гайморит
Острый гайморит – быстроразвивающаяся форма болезни, которая, как правило, является следствием острых респираторных заболеваний: ОРВИ, простуды, обычного насморка, а также воспалений корней передних зубов верхней челюсти. Механизм заболевания одинаков: возбудители болезни через тонкие каналы, которыми синусы соединены с носом, или через костную ткань челюсти проникают в гайморовы пазухи. Организм начинает вырабатывать лимфоциты – особые клетки иммунной системы, которые призваны обезвреживать опасные микроорганизмы. В пазухах скапливается слизь, которая через каналы стекает в нос. Если слизь закупоривает каналы, она скапливается в пазухах, начинает давить на стенки, вызывая еще большее воспаление.
Если слизь без преград покидает места воспаления, болезнь проходит без осложнений. При закупорке каналов начинаются проблемы:
- повышенная температура;
- затрудняется дыхание;
- при прикосновениях болит верхняя челюсть вокруг носа;
- человек плохо спит ночью;
- чувствуется недомогание, усталость;
- снижается работоспособность;
- отекает лицо.
Хронический гайморит
В некоторых случаях воспаление гайморовых пазух принимает хроническую форму: как правило, это происходит после одной или нескольких попыток лечения острого гайморита. Хроническое воспаление придаточных пазух может быть обусловлено наличием других заболеваний, не связанных с органами ЛОР или травмирующими факторами. Симптомы воспаления периодически стихают и обостряются:
- повышается температура тела, не превышающая 38 градусов;
- появляются и пропадают головные боли, возникающие при наклоне головы;
- из носа текут сопли желтого, желто-зеленого оттенков;
- ухудшается обоняние – больной не чувствует запаха пищи;
- постоянно отекает лицо;
- без причины идут слезы и появляется конъюктивит.
Гнойный гайморит
Гнойный гайморит – осложнение, вызванное неверным лечением или попыткой самостоятельного лечения острых форм болезни. Причиной заболевания чаще всего являются простуды, инфекционные и вирусные болезни, которые человек недолечил или перенес “на ногах”. Гнойный гайморит вызывают скопления болезнетворных бактерий в гайморовых пазухах. Главная опасность этого заболевания – возможность поражения костных тканей лица, это серьезно осложнит лечение и растянет его на неопределенный срок.
Двухсторонний гайморит
Наиболее тяжело протекает и поддается излечению двусторонний гайморит – одновременное воспаление слизистой оболочки в синусах, расположенных с двух сторон от носа. Причиной заболевания наиболее часто являются микроорганизмы, проникшие в синусы из ротовой полости или органов дыхания, пораженные возбудителями – бактериями, грибками и вирусами. Чаще двусторонний гайморит проявляется в острой форме, перетекая в хроническую при неэффективном лечении.
Болезнь легко диагностируется по следующим признакам:
- интоксикацией всего организма: резкое повышение температуры, рвота, боли в суставах и мышцах;
- вялостью, апатией, потерей трудоспособности;
- отечностью лица с двух сторон;
- болезненностью области гайморовых пазух при прощупывании пальцами;
- повышенным слезоотделением;
- выделением большого количества соплей.
Аллергический гайморит
Заболеванию аллергическим гайморитом подвержены люди, страдающие от негативной реакции иммунной системы организма на внешние раздражители: цветочную пыльцу, пыль, тополиный пух и даже воду. Аллерген, проникая в придаточные пазухи, вызывает усиленную выработку лейкоцитов, которые, скапливаясь в синусах, закупоривают каналы, и воспаляют слизистую оболочку.
Для аллергического гайморита характерны:
- головные боли;
- слабость и апатия;
- боли в районе глаз и скул;
- повышение температуры;
- непроходимость носа.
Катаральный гайморит
Катаральным гайморитом чаще всего болеют дети и подростки. Он возникает после попадания вреднх бактерий в гайморовые пазухи, когда опухают слизистые оболочки носовой полости. При этом сужается канал, через который выводится слизь. Катаральный гайморит – наиболее легкая форма воспаления, которая при своевременном лечении проходит быстро и без последствий. Люди, перенесшие катаральный гайморит, отмечают:
- отсустствие аппетита;
- отечность век, лица;
- изменение цвета соплей;
- повышеную температуру;
- появление головных болей и ощущение давления вокруг носа;
- ломота во всем теле, боль в мышцах.
Полипозный гайморит
Полипозный гайморит развивается при появлении в носовых пазухах полипов, перекрывающих каналы для удаления слизи из синусов. Полипы в пазухах – аномальные болезненные разрастания, появляющиеся на слизистой оболочке в результате быстрого деления клеток. Медики не выработали точной причины образования полипов, считая, что они появляются в результате воздействия одного или нескольких негативных факторов: наследственности, травм, перенесенных вирусных или бактериолигоческих заболеваний.
Больные жалуются на признаки, характерные для большинства форм гайморита: повышенную температуру, выделение соплей; ухудшение общего состояния, притупления вкуса и обоняния, заложенность носа.
Одонтогенный гайморит
Болезни зубов влияют на здоровье органов ЛОР, доказательство тому – одонтогенный гайморит, который появляется у людей, не следящих за своими зубами. Корни 4, 5 и 6 зубов в вехней челюсти находятся очень близко к стенкам гайморовых пазух или прорастают внутрь. Зубная болезнь, поражая зубную коронку и корень, заражает слизистую оболочку синусов, “выпуская” гной внутрь пазухи. Слизь, скапливаясь в пазухе, закупоривает канал – развивается гайморит.
Причины возниковения
Гайморовы пазухи – природный барьер против инфекций, возбудителей болезни и других негативных факторов, которые находятся в воздухе, Поэтому основной причиной заболевания гайморитом является попадание на слизистую оболочку инфекций, аллергенов, грибков. Возбудители воспалительных процессов могут попасть в гайморовы пазухи через кровь.
Ухудшить работу слизистых оболочек может ослабление иммунной системы человека: причинами выделения недостаточного количества лейкоцитов являются постоянные заболевания простудой, ОРВИ, ринитами, аллегрические реакции, неправильное лечение болезней.
Человек может быть носителем стафилококка – разновидность вредной бактерии, которая какое-то время может не причинять вреда своему хозяину: с ней успешно справляется иммунитет. Как только иммунная защита слабнет – стафилококк начинает свою губительную работу.
Основными причинами, вызывающими гайморит, можно выделить:
- травмы гайморовых пазух, нарушающие слизистую оболочку;
- неграмотное или неполное излечение насморка или простудного заболевания;
- попадание в носоглотку болезнетворных бактерий, грибков и вирусов;
- ожоги слизистых оболочек синусов вредными химическими веществами;
- недостаточное увлажнение воздуха в закрытых помещениях;
- перенесенные инфекционные заболевания: ОРЗ, грипп;
- неправильное строение органов носоглотки;
- физическая травма перегородки носа;
- появление новообразований (аденоиды, полипы);
- аллергические реакции на различные раздражители;
- заболевания ВИЧ, СПИД, туберкулез;
- некоторые методы лечения (радиационное облучение);
- появление злокачественных и доброкачественных опухолей.
Медицинский факт: одной из основных причин возникновения гайморита является частое использование капель для лечения ринита. В результате чрезмерно частого применение лекарства в синусах образуется большое количество слизи в гайморовых пазухах, вызывающее закупорку каналов в носовую полость.

Симптомы
Появление нескольких тревожных симптомов по отдельности или одновременно должны насторожить больного: запустить развитие гайморита – значит потерять лучшее время для лечения и нажить множество осложнений вплоть до воспаления оболочки головного мозга.
Болевые ощущения чаще всего появляются в районе носа и вогруг него: утром болевые ощущения слабее, к ночи усиливаются. Боль приобретает нарастающий характер: интесивность – разная, от нескольких дней до пары часов. Через какое-то время боли перестают ощущаться в конкретных местах и появляется головная боль.
Температура
Повышение температуры – реакция организма на появление возбудителей болезни, которые вызвали такое явление, как общая интоксикация – отравление организма. При острой форме заболевания температура повышается до 38 градусов и выше. Хроническое течение гайморита может не вызывать высокой температуры или ее повышение до 37-37,8 градусов. На показатель температуры влияют состояние иммунной системы, особенности организма и возраст заболевшего, наличие других заболеваний.
Сопли
Явный признак гайморита – обильное выделение соплей. На разных стадиях заболевания сопли могут менять оттенок:
- на начальной стадии болезни выделяются белые сопли – при попадании инфекции слизистая оболочка активно вырабатывает защитную жидкость – слизь белого или полупрозрачного оттенка;
- развитие воспаления вызывает выделение соплей зеленого цвета, который подскажет врачу, что гайморит находится в острой стадии;
- добавление к зеленому цвету желтого оттенка свидетельствует о появлении гноя и необходимости срочного медицинского вмешательства.
Следы и сгустки крови в соплях – сигнал опасности, свидетельствующий о тяжелой форме гайморита, которая может привести к самым непредсказуемым последствиям, если вовремя не начать лечение. Кровь может появить при травме хайморовых пазух, болезненных изменениях оболочки и костных тканей.
Гайморит развивается на фоне других признаков:
- заложен нос;
- давление в переносице, увеличивающееся, когда человек наклоняет голову;
- утрата трудоспособности;
- апатия и быстрая утомляемость;
- озноб;
- боли в областях вокруг носа, глаз, скул; десен;
- головная боль разной интенсивности;
- отсутствие аппетита;
- утрачивается обоняние и вкус;
- появляется слезотечение;
- неприятный запах изо рта и носа.
Диагностика
Диагностировать гайморит с высокой вероятностью может врач-отоларинголог, при невозможности попасть на консультацию к профильному специалисту нужно записаться на прием к терапевту.
Методы диагностики
Диагностика заболевания производится при помощи:
- анамнеза: анализа данных, которые сообщил заболевший, записей из истории болезней, наружного осмотра пациента, прощупывания болезненных областей на лице;
- исследования при помощи инструментальных методов – компьютерной и магнитной томографии, рентенограммы, ультразвукового оборудования, биопсии пазух, фиброоптической эндоскопии, диафаноскопии;
- лабораторного исследования анализов: крови, выделений из носа.
Выявить аномалию в придаточных пазухах полволяет диафаноскоп – медицинский инструмент, “просвечивающий” верхнюю челюсть. Конечная часть трубки прибора содержит мощный источник света – очень яркую лампочку. В специальной затемненной комнате врач вводит инструмент в рот пациенту, направляет свет на верхнее небо и просматривает “просветившиеся” гайморовые пазухи.
Фиброоптическая эндоскопия – метод исследования, при котором осмотр носоглотки больного производят через эндоскоп, оптический прибор, позволяющий осмотреть органы с их увеличением. Современные эндоскопы обладают функциями забора тканей и содержимого носа для анализа.
Биопсия – проникновение в носовые пазухи при помощи специальной игы и прием слизи для анализа прямо из места воспаления.
Помощь профильных врачей
Если диагностика выявит признаки полипозного гайморита, то больному придется проконсультароваться с иммунологом, пульмонологом и аллергологом во избежание возможных осложнений: лечение проводится только хирургическим путем. Консультация аллерголога будет необходима в случае выявления аллергического гайморита.
Для успешного лечения одонтогенной формы заболевания потребуется помощь стоматолога: для устранения главного раздражающего фактора придется залечить или удалить корни пораженных зубов.
Лечение
Залог успешного лечения – своевременное обращение за квалифицированной медицинской помощью. Не надейтесь на то, что “само пройдет”, не терпите боль до последнего – запишитесь на прием к врачу. Болеутоляющие препараты, которые можно купить в аптеке, не избавят от болезни – просто ослабят боль.
Терапия
Лечение острого гайморита заключается в снятии отечности слизистой оболочки пазух и освобождении каналов для прохода слизи: врачом назначаются сосудосуживающие лекарства местного действия, например, нафазолин. Больной принимает препарат не более 5 дней. Для того, чтобы сбить высокую температуру, выписывают различные жаропонижающие средства, если у больного продолжаются ломота и боль в мышцах, другие признаки интоксикации – назначают антибиотики общего или местного действия.
Главной задачей при лечении хронических синуситов является устранение причин: недолеченных ЛОР-заболеваний, болезней зубов, неправильно сросшейся носовой перегородки, аденоидов. Если болезнь обостряюется – обострения снимают сосудосуживающимися лекарствами местного действия.
Для очистки носовых пазух используют промывание, которое медики называют “кукушкой”: лежащему на спине пациенту через носовые каналы вводят дезинфицирующий раствор. Свое название процедура получила из-за просьбы проводящего процедуру медика повторять слово “ку-ку” – это делается для того, чтобы раствор не попадал в дыхательные пути. Ощущение от процедуры – как от погружения в воду с медленным “вдыханием” воды.
Физиотерапия
Физиотерпевтические процедуры назначают пациентам, у которых наметился прогресс в лечении: каналы пазух чисты, температура спала. Одним из таких методов является прогревание: оно проводится при помощи синей лампы. Прогревания и ингаляции можно делать самостоятельно дома, подышав над кастрюлей с картошкой, накрывшись одеялом, или приложив к области возле носа горячее вареное яйцо.
Для больных, излечивающихся от гайморита, полезна спелеотерапия – лечение воздухом карстовых или соляных шахт, пещер: в таком воздухе нет микроорганизмов, он насыщен углекислым газом.
Хирургия
Для лечения запущенных форм гайморита, а также для удаления полип и других новообразований применяют хирургические методы лечения.
Пункцию или прокол пазухи делают специальной иглой для диагностики и извлечения гнойных масс.
Гайротомия – хирургическая операция по вскрытию придаточных пазух для очистки их от инородных тел, скоплений гноя, расширения канала или создания дополнительного пути отвода слизи. Гайротомию назначают:
- при тяжелых формах гнойных воспалений;
- при обнаружении полипов, разрастаний тканей слизистой оболочки синусов;
- для удаления частей корней зубов, пломб.
Делать или не делать?
При назначении лечения врач, конечно, учитывает пожелания пациента и при малейшей возможности избежать вмешательства назначит консервативное лечение. Однако стоит прислушаться к настойчивому совету специалиста сделать пункцию носовой пазухи. Страх перед проколом чаще всего основывается на рассказах-страшилках друга, знакомого или родственника: “мне делали пять раз”, “дырка не зарастала месяц, хотя доктор сказал, что через три дня зарастет”.
В большинстве случаев операция по проколу гайморовых пазух происходит без осложнений, а ранка заживает через неделю другую в зависимости от организма человека. Пункция позволит врачу поставить более точный диагноз, быстро и своевременно очистить синус, удалив гной, ускорить излечение.
Профилактика
Для того, чтобы избежать воспаления в придаточных пазухах, нужно выполнять несколько простых правил:
- полностью излечивать насморк, простудные, вирусные и микробные заболевания;
- тщательно следить за гигиеной зубов, своевременно обращаться к стоматологу при появлении кариеса, болезней десен;
- избегать нахождения в пыльных, задымленных помещениях;
- по возможности избегать источников аллергии, посетить аллерголога, принимать антигистаминные препараты, назначенные врачом;
- есть больше свежих овощей и фруктов, купить в аптеке и принимать витаминные комплексы для поддержания естественного иммунитета;
- с этой же целью можно начать закаляться – постепенно, без крайностей вроде обливания холодной водой на зимнем морозе;
- избегать контактов с больными людьми или пользоваться медицинскими масками;
- в случае, если заболел член семьи – выделить ему отдельную посуду, полотенце;
- не злоупотреблять каплями от ринита;
- пить больше воды;
- промывать нос раствором морской солью или при помощи специальных нозальных спреев.
Людям, склонным к заболеванию гайморитам, нужно поменьше бывать на холодном воздухе, избегать купания в бассейнах с хлорированной водой, раздражающей слизистую оболочку носовых пазух.
Если человек уже подхватил насморк, то промывания соляным раствором – хорошее средство предупреждения закупорки каналов придаточных пазух. Пользуйтесь рецептами бабушек: закапывайте в ноздри растворы настоек ромашки, календулы – природных уничтожителей источников заболевания.
Справка: нельзя самостоятельно прогревать придаточные пазухи при остром гайморите: высокая температура только “подстегнет” развитие болезни и осложнит дальнейшее лечение.
Симптомы и лечение гнойного гайморита
Гнойный гайморит — одна из наиболее тяжёлых разновидностей воспаления верхнечелюстных пазух, когда в них скапливается гной. Болезнь может протекать в острой и хронической форме. Симптомы острого гнойного гайморита отличаются своей интенсивностью, и если на них вовремя не обратить внимание и не начать лечение, воспалительный процесс быстро переходит в хронический. А лечить хронический гнойный гайморит гораздо труднее. Симптомы, причины и лечение гнойного гайморита — тема нашей новой статьи.
Воспаление околоносовых пазух (синусит) — явление достаточно частое. Оно может проявиться практически в любом возрасте. Самой распространённой разновидностью синусита является верхнечелюстной синусит, или гайморит.
Гайморитом называется острое или хроническое воспаление верхнечелюстных (гайморовых) пазух.
Острый и хронический гайморит может протекать в двух формах: катаральной и гнойной. Последняя протекает тяжелее, соответственно, лечение её должно быть грамотным и своевременным.
Такое гнойное воспаление — не банальные насморк или простуда. Его симптомы гораздо труднее переносятся пациентами, а близость гайморовых пазух к жизненно важным органам (глазнице, головному мозгу) создаёт риск проникновения в них гнойных масс из воспалённых пазух.
Знание основных симптомов острой и хронической форм болезни поможет своевременно распознать гнойный гайморит и обратиться к оториноларингологу, чтобы вылечить заболевание.
Причины, симптомы и лечение гнойного гайморита — тема нашей новой статьи.
Заразен ли гайморит?
Сам по себе гайморит не заразен. Он не передаётся воздушно-капельным путём. Это воспаление, которое протекает внутри гайморовых пазух. Но стоит отметить, что часто гайморит возникает как осложнение на фоне простудных заболеваний и ОРВИ, то есть на слизистых оболочках носоглотки человека находится патогенная микрофлора, которая может передаваться от больного человека здоровому. В этом случае, здоровый человек может заболеть ОРВИ, но это не означает, что у него разовьётся гайморит. Если причинами гайморита были аллергия, травмы пазух, искривлённая носовая перегородка, болезни зубов верхней челюсти, то он для окружающих не заразен.
Как возникает гнойное воспаление
Болезни обычно предшествует инфицирование пазух. Каждая пазуха сообщается с полостью носа с помощью небольшого соустья. Через это отверстие слизистый секрет, вырабатываемый пазухами, выводится из них в носовую полость. Отёк слизистой оболочки пазух, вызываемый рядом причин, о которых мы поговорим далее, провоцирует задержку слизи в пазухах, поскольку её выход через отёкшее соустье становится затруднённым или невозможным. Если на этом этапе попытки вылечить болезнь не проводились, патогенная микрофлора в пазухах активизируется, а отделяемое из пазух превращается в гной. Гной представляет собой жидкую смесь из погибших лейкоцитов и бактерий. Гнойные выделения из носа — главный признак заболевания острой и хронической форм.
Следует отметить, что бактерии, вызывающие первые признаки заболевания, могут присутствовать в организме длительное время, не проявляя себя. Но как только иммунитет человека снижается или возникают благоприятные факторы, микроорганизмы начинают усиленно размножаться и вести агрессивную жизнедеятельность.
Что мы в итоге получаем? Пазуху, которая в период воспаления напоминает закрытый резервуар с гнойным содержимым, и неприятные симптомы, которые сложно терпеть и которые мешают привычному образу жизни.
Симптомы гнойного гайморита
Главный отличительный симптом заболевания — гнойные выделения из носа жёлто-зелёного цвета.
Но есть и другие характерные признаки болезни.
Острый гнойный гайморит проявляется следующими симптомами:
- повышенная температура тела до 38℃;
- распирающая боль в области переносицы, под глазами; болевые ощущения становятся интенсивнее при повороте и наклоне головы; боль может иррадиировать в виски и верхнюю челюсть;
- заложенность носа (она бывает односторонней или двухсторонней — всё зависит от того, одна или сразу обе пазухи поражены);
- нарушение обоняния;
- кашель по утрам из-за стекающей по носоглотке слизи;
- неприятный запах из носоглотки — симптом наличия гнойных масс.
Если симптомы воспаления длятся продолжительное время (острая форма, обычно, проходит за десять — четырнадцать дней), это означает, что болезнь перешла в разряд хронических.
Симптомами болезни в этом случае являются постоянные головные боли, периодические гнойные выделения из носовых ходов, постоянная заложенность носа. Но в отличие от острой формы симптомы хронического воспаления протекают менее ярко, и становятся более интенсивными в период обострения.
Справиться с этими симптомами поможет своевременное лечение острого гайморита и грамотное лечение хронического заболевания. Прежде чем рассказать о том, как вылечить хронический гайморит и гайморит острой формы, нужно понять, почему возникает воспаление.
Причины болезни
Обычно гнойный гайморит развивается как осложнение ОРВИ, но существуют и другие причины:
- очаги хронического воспаления в организме;
- хронический ринит, к которому присоединяется бактериальная инфекция;
- аллергия;
- искривлённая носовая перегородка;
- травмы носа и пазух;
- попадание инфекции из полости рта (кариес, пародонтоз и т.п.);
- аденоидные вегетации;
- полипы, кисты и другие новообразования в носу;
- сниженный иммунитет;
- переохлаждение.
Если не лечить острый гайморит, воспаление легко становится хроническим. А лечить хронический гнойный гайморит будет уже гораздо сложнее.
Диагностика
Лечение острого и лечение хронического гнойного гайморита — профиль врача — оториноларинголога. Диагностика заболевания для опытного лор-врача не составляет труда. Заключение ставится после непосредственного осмотра пациента.
На приёме лор-врач изучает историю болезни, опрашивает больного на предмет жалоб (когда и при каких обстоятельствах появились первые симптомы, насколько они интенсивны, проводилось ли какое-то лечение и т.п.).
После диалога с пациентом доктор переходит к непосредственному осмотру полости носа — риноскопии.
Для диагностики воспаления может быть проведена процедура синуссканирования — как безопасная альтернатива рентгену, которая может использоваться при лечении детей и беременных женщин.
Наиболее информативным методом выявления воспаления является эндоскопическое исследование, позволяющее оценить состояние соустий и пазух. К дополнительным методам исследования, помогающим подтвердить диагноз или обнаружить осложнения, относят рентген и компьютерную томографию.
Чтобы установить природу возбудителя и определить его чувствительность к антибиотикам, проводится посев на микрофлору.
Если причина проблем с пазухами кроется в заболеваниях ротовой полости, может потребоваться консультация стоматолога.
Лечение гнойного гайморита
Учитывая, что возбудителем воспаления являются бактерии, основным методом лекарственной терапии является приём антибиотиков. Правильный, подходящий в каждом конкретном случае препарат подбирает исключительно лор-врач. Нельзя отклоняться от схемы приёма лекарства: если после двух-трёх дней лечения самочувствие улучшилось, прерывать курс приёма нельзя.
Но антибиотикотерапией эффективная схема лечения не ограничивается. Она также включает:
- сосудосуживающие препараты, снимающие отёчность носовой полости;
- антигистаминные препараты;
- антисептики для промывания носа;
- антибактериальные спреи для носа.
Чтобы обеспечить отток патогенного содержимого из пазух и отмыть их от скопленных выделений, проводятся промывания пазух. Промывания осуществляются двумя способами: методом перемещения жидкости («кукушка») и с помощью ЯМИК-катетера.
Наравне с медикаментозной терапией назначается физиотерапия: лазерная терапия, ультрафиолетовое облучение, виброакустическая терапия, магнитотерапия.
В сочетании с промываниями пазух и лекарственной терапией такая схема лечения показывает отличные результаты!
И лишь в крайнем случае, когда описанная выше терапия не приносит эффекта, приходится прибегать к пункции верхнечелюстной пазухи — проколу. В процессе этой манипуляции создаётся искусственное отверстие, через которое эвакуируются гнойные массы и вводят антисептическое средство.
При своевременном обращении к лор-врачу и чётком выполнении его рекомендаций прогноз на выздоровление благоприятный. Поэтому не затягивайте с визитом к оториноларингологу, записывайтесь на консультацию в «Лор Клинику Доктора Зайцева» по телефонам: +7 (495) 642-45-25, +7 (926) 384-40-04 и приходите на приём.