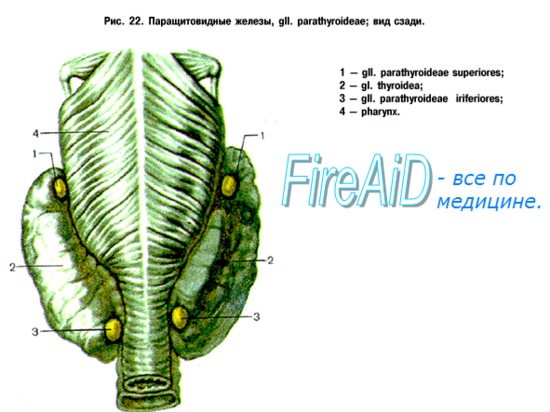
ПАРАТГОРМОН
Паратгормон (греч. para около + лат. [glandula] thyroidea щитовидная железа + гормон[ы]; син.: паратиреоидный гормон, паратиреокрин, паратирин) — полипептидный гормон, продуцируемый паращитовидными железами и регулирующий обмен кальция и фосфора. Паратгормон повышает содержание кальция и снижает содержание фосфора (фосфатов) в крови (см. Минеральный обмен). Антагонистом Паратгормона является кальцитонин (см.), вызывающий снижение концентрации кальция в крови. Органами-мишенями для Паратгормона служат скелет и почки, кроме того, Паратгормон оказывает влияние на кишечник, где он усиливает всасывание кальция. В костях Паратгормон активирует резорбтивные процессы. Резорбция костного минерала — оксиапатита — сопровождается поступлением входящих в его состав кальция и фосфата в кровь. С этим действием П. связано повышение содержания кальция в крови (см. Гиперкальциемия). Одновременно с растворением костного минерала происходит резорбция и органического матрикса кости, состоящего гл. обр. из коллагеновых волокон и гликозаминогликанов. Это приводит, в частности, к увеличению выведения с мочой оксипролина, типичного компонента коллагена (см.). В почках П. существенно уменьшает реабсорбцию фосфата в дистальных отделах нефрона и несколько увеличивает реабсорбцию кальция. Значительное возрастание экскреции фосфата с мочой вызывает понижение содержания фосфора в крови. Несмотря на нек-рое усиление реабсорбции кальция в почечных канальцах под влиянием П., выделение кальция с мочой вследствие быстро нарастающей гиперкальциемии в конечном счете увеличивается. Важной стороной действия П. на почки является стимуляция образования в них активного метаболита витамина D — 1,25-диоксихолекальциферола. Это соединение в значительно большей степени увеличивает всасывание кальция из кишечника, чем сам витамин D. T. о., действие П. на всасывание кальция из кишечника может быть не прямым, а косвенным.
По хим. структуре Паратгормон представляет собой одноцепочечный полипептид, состоящий из 84 аминокислотных остатков и имеющий мол. вес (массу) ок. 9500. Последовательность аминокислотных остатков полностью расшифрована для П. крупного рогатого скота и свиньи; в молекуле П. человека установлена последовательность 37 аминокислот N-концевого участка полипептидной цепи. Видовые различия в молекуле П. незначительны. Осуществлен хим. синтез фрагмента молекулы П. человека и животных, содержащего 34 аминокислотных остатка и в значительной степени обладающего биол, активностью нативного П., т. о. доказано, что для проявления биол, активности П. наличие всей его молекулы не обязательно.
Биосинтез П. начинается с синтеза его предшественника — препропаратгормона (полипептид, состоящий у крупного рогатого скота из 115 аминокислотных остатков). В результате действия специфических протеолитических ферментов от N-конца молекулы предшественника П. отщепляется пептид из 25 аминокислот и образуется малоактивный в гормональном отношении продукт — пропаратгормон, к-рый после протеолитического отщепления N-концевого гексапептида превращается в активный П., секретируемый в кровь.
Секреция П. регулируется концентрацией в крови ионизированного Ca 2+ по принципу обратной связи: при снижении концентрации ионов Ca 2+ увеличивается выброс в кровь П. и наоборот.
Основным местом катаболизма П. являются почки и печень; период полужизни активного П. в крови составляет ок. 18 мин. В крови П. быстро расщепляется на фрагменты (пептиды и олигопептиды), значительная часть к-рых обладает антигенными свойствами гормона, но лишена его биологической активности.
На начальном этапе действия П., как и других белково-пептидных гормонов (см.), принимают участие специфический рецептор плазматической мембраны клеток-мишеней, фермент аденилатциклаза (КФ 4.6. 1.1), циклический 3′,5′-АМФ и протеинкиназа (КФ 2.7.1.37). Активация аденилатциклазы приводит к образованию внутри клеток циклического 3′,5′-АМФ, к-рый активирует фермент протеинкиназу, осуществляющую реакцию фосфорилирования функционально важных белков, и таким образом «запускает» ряд биохим, реакций, обусловливающих в конечном счете физиологический эффект П. Увеличение содержания П. в крови при гиперпаратиреозе любой этиологии (см. Гиперпаратиреоз) вызывает нарушение фосфорно-кальциевого обмена, происходит усиленное выделение кальция из костей, аномально высокое выведение его с мочой, отмечается гиперкальциемия разной степени.
При недостатке или полном отсутствии Паратгормона картина нарушений фосфорно-кальциевого обмена противоположна картине нарушений этого обмена при гиперпаратиреозе. Понижение содержания кальция во внеклеточной жидкости ведет к резкому усилению возбудимости нервно-мышечной системы и, как следствие, может привести к тетании (см.).
При гипопаратиреозе (см.), тетании, спазмофилии, различных аллергических заболеваниях в качестве лекарственного средства применяют паратиреоидин (см.).
Содержание П. в крови определяют биологическим и радиоиммунологическим методами.
Биологические методы определения Паратгормона основаны на его способности повышать содержание кальция в крови у экспериментальных животных (паратиреоидэктомированных крыс, цыплят, собак), а также увеличивать у них экскрецию фосфата и циклического 3′,5′-АМФ с мочой. Кроме того, биол, тестом на П. является усиление под его влиянием резорбции костной ткани in vitro, стимуляция активности аденилатциклазы в корковом веществе почек, увеличение концентрации эндогенного циклического 3′,5′-АМФ в костной ткани или подавление образования в ней CO2 из цитрата.
Определение содержания П. в крови радиоиммунологическим методом (см.) не показывает истинного содержания в крови биологически активного П., т. к. нек-рые продукты его катаболизма не теряют специфических антигенных свойств, присущих нативному гормону, но этот метод позволяет судить об общем уровне активности паращитовидных желез.
Стандартизацию биол, активности препаратов П. осуществляют путем ее сопоставления с активностью международного стандартного препарата П. Активность П. выражается в условных единицах действия — МВС (Medical Research Council) ЕД.
Высокой чувствительностью отличается метод определения П., основанный на его способности активировать глюкозо-6-фосфат-дегидрогеназу (КФ 1.1.1.49) дистальных отделов нефрона коркового вещества почек морских свинок in vitro. Определенное этим методом содержание активного Паратгормона в плазме крови здоровых людей находится в пределах от 6•10 -6 до 10•10 -5 ЕД/мл.
Библиография: Булатов А. А. Паратгормон и кальцитонин, в кн.: Биохимия гормонов и гормональной регуляции, под ред. Н. А. Юдаева, с. 126,М., 1976; Машковский М. Д. Лекарственные средства, ч. 1, с. 555, М., 1977; Романенко В. Д. Физиология кальциевого обмена, Киев, 1975; Руководство по клинической эндокринологии, под ред. В. Г. Баранова, с. 7, Д., 1977; Стуккей А. Л. Околощитовидные железы, в кн.: Физиол, эндокринной системы, под ред. В. Г. Баранова, с. 191, Д., 1979; Сhambers D. J. a. o. A sensitive bioassay of parathyroid hormone in plasma, Clin. Endocr., v. 9, p. 375, 1978; Labhart A. Klinik der inneren Sekretion, B. u. a., 1978; Parsons J. A. a. Potts J. T. Physiology and chemistry of parathyroid hormone, Clin. Endocr. Metab., v. 1, p. 33, 1972; Schneider A. B. a. Sherwood L. M. Calcium homeostasis and the pathogenesis and management of hypercalcemic disorders, Metabolism, v. 23, p. 975, 1974, bibliogr.
Анализ на паратгормон

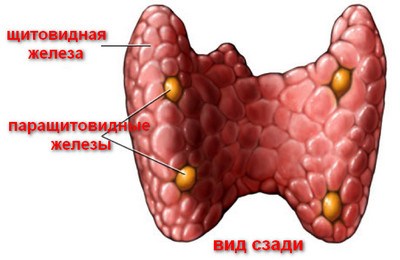
Паратиреоидным гормоном или паратгормоном (ПТГ) называют белок, формируемый в околощитовидных железах, отвечающий за повышение концентрации в крови фосфатов и Са++. Выработка и дальнейшее преобразование гормона зависит от содержания кальция. Если его концентрация снижается, синтезируется и высвобождается большее количество ПТГ. При повышении наблюдается обратный процесс. Биологически активным является цельный (интактный) паратгормон 1-84 и 1-34, называемый N-концевым фрагментом. Самое высокое значение приходится на период с 14 до 16 часов, к 8 утра оно снижается.
- минимизация выведения с мочой кальция и увеличения – фосфора;
- при дефиците в крови этих элементов гормон способствует их извлечению из костей;
- при избытке кальция в крови под влиянием паратгормона происходит его отложение в костных тканях.
Причины и механизмы сбоев
Если происходит сбой в секреции ПТГ, в организме нарушается обмен кальция и фосфора. При недостаточной выработке почки теряют кальций, нарушается его всасывание в кишечнике, вымывание из костной ткани.
Если гормон выделяется в избытке, ухудшаются процессы формирования костей, происходит рассасывание старых костных балок, возникает остеопороз (размягчение костных тканей), возрастает риск переломов. При этом концентрация в крови кальция высокая, что связано с его вымыванием в плазму.
Также из-за нарушения фосфорно-кальциевого обмена страдает желудок и почки. Повышенное содержание фосфора приводит к камням в почках, а нарушение кровообращения в желудке и кишечнике, связанное с кальцинозом сосудов, провоцирует язвенную болезнь.
Анализ на уровень паратгормона необходимо сдать, если имеют место:
- повышенное (пониженное) содержание кальция в крови (гипо и гиперкальцемия);
- частые переломы, травмы при легких повреждениях;
- склероз позвоночных тканей;
- наличие остеопороза;
- мочекаменная болезнь;
- подозрение на опухолевидные образования в паращитовидных железах.
Сбой в работе паращитовидных желез – распространенная проблема. Наиболее подвержены заболеванию женщины – у них патология встречается в три раза чаще, чем у мужчин. Возрастной ценз пациентов – от 20 до 50 лет. Основная причина отклонений – поражение желез, но иногда их провоцируют болезни почек, ЖКТ, костей. Повысить концентрацию ПТГ также могут эстрогенсодержащие препараты, Циклоспорин, Литий, другие лекарства с аналогичным составом.
Понижают ПТГ – Сульфат магния, Преднизолон, витамин D, некоторые виды противозачаточных таблеток.
Касательно медикаментов – их действие на продуцирование паратгормона временное. Поэтому если есть подозрение, что их прием повлиял на результат анализа, спустя пару недель пробу необходимо повторить. Если имеют место отклонения от нормы, незамедлительно следует обратиться к врачу-эндокринологу.
Нормы и отклонения от нормы
Продуцирование ПТГ зависит от возраста человека. Так, норма гормона для мужчин и женщин в возрасте:
- от 20 до 22 составляет 12-95 пг/мл;
- 23-70 лет – 9,5-75 пг/мл;
- 71 год и старше – 4,7-117 пг/мл.
При беременности показатель колеблется в пределах 9,5-75 пг/мл.
Если результат анализа показал, что содержание ПТГ повышено, это может говорить о первичном либо вторичном гиперпаратиреозе в результате онкологии, болезни Крона, переизбытке витамина D, почечной недостаточности, рахите, колите, опухоли поджелудочной железы. Так, о первичном гиперпаратиреозе свидетельствует повышение гормона в 2-4 раза, о вторичном – в 4-10 раз. Также в медицине есть понятие третичного гиперпаратиреоза. Он проявляется в виде аденомы паращитовидных желез и переизбытком продуцирования гормона – уровень концентрации превышает норму в 10 и более раз. Это происходит, когда потребность в ПТГ низкая, а вырабатывается он в избытке.
При пониженной концентрации паратгормона свидетельствует о дефиците магния и гипопаратиреозе (первичном, вторичном), недостатке витамина D, саркоидозе, остеолизе (разрушении костных тканей). Также подобный результат часто встречается у пациентов, перенесших операцию на щитовидке.
Паратгормон при беременности
Беременным периодически следует сдавать кровь на определение уровня ПТГ, так как риск возникновения отклонений повышается. Контроль гормона позволит своевременно выявить нарушения и предотвратить развитие аномалий у плода.
Как правило, у беременных отмечается незначительное понижение паратгормона, что связано с понижением концентрации альбумина. Это происходит из-за активной выработки плацентой витамина D, активизирующего всасывание стенками кишечника кальция (гиперкальциурия). Если его вырабатывается слишком много, появляются мышечные судороги (тетания), поэтому у женщин в положении часто «сводит ноги». Иногда бывают судороги у детей. Но это хорошо поддается лечению посредством препарата с витамином D2.
Содержание ПТГ у беременных варьируется в зависимости от триместра. Так, в 1-м триместре нормой считается показатель 10-15 пг/мл, во втором – 18-25 пг/мл, в третьем – 9-26 пг/мл.
Способы коррекции уровня паратгормона
При наличии отклонений ПТГ от нормы в большую или меньшую сторону, необходимо лечение. Обычно это заместительная терапия при помощи гормонов. Так, при недостаточной секреции паратгормонов назначается комплекс гормоносодержащих препаратов, направленных на коррекцию их уровня. Курс может длиться несколько месяцев, либо таблетки приходится принимать всю жизнь. Это зависит от причины сбоя и эффективности лечебных процедур.
Если паратиреоидный гормон вырабатывается в излишке, нарушение корректируется путем устранения первопричины (лечение заболеваний, спровоцировавших гипервыработку гормонов). В ряде случаев делается частичная либо полная резекция паращитовидной железы. При наличии злокачественных образований проводится удаление желез.
Ответы на популярные вопросы
Возможна ли беременность при пониженном паратгормоне?
Необходимо выяснить причину снижения паратгормона после чего решать вопрос о беременности.
В какие дни цикла нужно сдавать паратгормон?
Паратгормон сдается вне зависимости дня менструального цикла.
Избыток и недостаток паратгормона. Большие проблемы из-за маленьких желез

Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 06.04.2019
- Время чтения: 1 mins read
Все знают о существовании щитовидной железы. Однако мало кто знает, что на её поверхности находятся четыре небольшие паращитовидные железки, которые, несмотря на свой скромный размер, имеют важное значение, а их дисфункция создает много проблем. Эти железы производят паратгормон, обеспечивающий кальциевый обмен.
Паратгормон и кальцитонин – друзья-соперники
Паратгормон, вырабатываемый паращитовидными железами, является антагонистом гормона щитовидной железы кальцитонина. Их взаимодействие обеспечивает нормальное содержание кальция в костях и крови, а также и достаточную плотность костей. Как же работает эта «эндокринная парочка»?
Оба вещества воздействуют на костную ткань, которая состоит из белкового каркаса – матрикса – и минеральных компонентов. Клетки костей постоянно обновляются.
Разрушением костных структур, выработавших свой ресурс, занимаются остеокласты, затрагивающие только устаревшие клетки и не трогающие основу кости – матрикс. Этот процесс сопровождается повышением уровня Бета-CrossLaps – вещества, концентрация которого растет при разрушении (резорбции) костных структур.
Восстанавливают кость остеобласты – молодые клетки, которые впоследствии становятся ее элементами – остеоцитами. При этом повышается содержание вещества остеокальцина, который называют маркером остеосинтеза – костного восстановления.
Во время этих процессов паратгормон, выделяемый паращитовидными железами, забирает кальций из костей. Его антагонист кальцитонин, наоборот, стимулирует работу костных клеток – остеобластов, которые захватывают микроэлемент и отправляют его внутрь костных структур.
Выработка этих гормональных веществ регулируется по принципу обратной связи – при снижении кальциевого уровня в крови включается паратгормон, а при увеличении – кальцитонин. Баланс этих гормональных соединений сохраняет достаточную плотность костной ткани.
Но иногда эта схема дает сбой. Чаще всего такая ситуация вызывается нехваткой кальция в пище, затруднением его усвоения или опухолями, выделяющими гормоны и нарушающими обменные процессы.
Нормы паратгормон
| Возраст, лет | Норма пг/мл |
| 20-22 | 20.0-95.0 |
| 23-70 | 9,5-75.0 |
| Более 71 | 4.7-117.0 |
| При беременности | 9,5-75.0 |
Нормы кальцитонина
| Мужчины | 9,52 пг/мл |
| Женщины | 6,4 пг/мл |
Нормы остеокальцина
| Возраст, лет | Мужчины нг/л | Женщины нг/мл |
| До 29 лет | 24.0-70.0 | 11.0-43.0 |
| 30-50 | 14.0-42,0 | 11.0-43.0 |
| Старше 50 | 15.0-46.0 | 15.0-46.0 |
Бета-CrossLaps, женщины
| Возраст, лет | не более, нг/мл |
| До 55 лет | 0.573 |
| Старше 55 лет | 1.008 |
Бета-CrossLaps, мужчины
| Возраст, лет | не более, нг/мл |
| До 50 лет | 0.584 |
| 51-70 | 0.704 |
| Старше 70 | 0.854 |
Паратгормон, остеокальцин и Бета-CrossLaps считают метаболитами костной ткани. По их концентрации и уровню щитовидного гормона кальцитонина можно судить о процессах, протекающих в костной системе.
Чтобы разобраться во всех тонкостях кальциевого обмена, нужно иметь достаточный опыт и знания. Поэтому расшифровать показатели метаболитов костной ткани может только врач.
Если повышен паратгормон
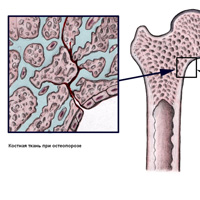
При увеличении выработки паратиреоидного гормона (паратгормона) развивается гиперпаратиреоз. При этой болезни из костей вымывается кальций, что вызывает хрупкость костной ткани. Больные жалуются на боль в костях, мышцах, суставах. Иногда процесс развивается настолько бурно, что страдает не только минеральный костный состав, но и основа костей – матрикс. Такая ситуация заканчивается деформацией элементов скелета.
Гормональные расстройства являются одной из причин остеопороза – возрастного заболевания, сопровождающегося истончением костной ткани и вымыванием кальция из костей. Болезнь приводит к патологическим переломам, составляющим 35% от общего количества костных повреждений пожилых людей.
Чаще всего при остеопорозе страдают позвоночные элементы, в которых возникают компрессионные переломы. Иногда больные даже не подозревают о травме позвонков, которые деформируются, приводя к сутулости, сгорбленности и снижению роста.
Повышение уровня паратгормона вызывает не только проблемы с костями, но и заболевания почек. Вымытый кальций проникает в почечную ткань, забивая ее с образованием камней. Иногда образуются достаточно крупные камни, приводящие к почечной недостаточности. Мелкие камешки проскакивают вниз в мочеточники, вызывая почечную колику.
Основные причины, по которым происходит увеличение концентрации паратгормона:
- Опухоли паращитовидных желез, которые выделяют его в повышенном количестве.
- Снижение концентрации кальция в организме. В этом случае выделяется больше гормона паращитовидной железы, который «вытаскивает» этот микроэлемент из костей.
- Снижение уровня других гормональных веществ, например половых – эстрогенов и андрогенов. В этом случае возникает дисбаланс всех гормонов, затрагивающий щитовидную и паращитовидные железы.
Если паратгормон понижен
При недостаточности работы паращитовидных желез возникает гипопаратиреоз. Наиболее частые причины недостаточности паращитовидной железы:
- Случайное удаление желёз во время операции на щитовидке.
- Интоксикации.
- Инфекции, вызвавшие гибель паращитовидных клеток.
- Нарушения работы иммунной системы, которая начинает атаковать железу, принимая её за чужеродную ткань.
К недостаточности паратиреоидного гормона может приводить избыток его антагониста – кальцитонина. Повышение уровня этого вещества вызывают следующие причины:
- Медуллярный рак и доброкачественные опухоли щитовидной железы.
- Злокачественное малокровие.
- Тяжелые почечные патологии.
- Воспаление щитовидной железы – тиреоидит.
При гипопаратиреозе кальциевая концентрация в плазме крови снижается. У больного наблюдаются:
- Угнетение работы сердца, вызванное недостатком кальция, необходимого для работы сердечной мышцы. Боли за грудиной.
- Судороги – тетания, поражающие сгибательные мышцы. Судорожные приступы провоцируют любые раздражители – свет, звук, повышение температуры и даже поток воздуха. При приступе пальцы рук и ступни сводит спазм, а рот становится круглым – «рыбьим».
Судороги гортани могут сопровождаться спазмом, одышкой, затруднением дыхания и даже удушьем. Возникают рвота, спазмирование кишечника и мочевого пузыря. Это может привести к смертельному исходу от удушения или затекания рвотных масс при приступе в дыхательные пути.
Диагностика нарушений работы паращитовидных желез
Для выяснения состояния и работы паращитовидных желез больному назначаются следующие виды диагностики:
- Анализы на метаболиты костной ткани – остеокальцина и Бета-CrossLaps.
- Анализ на содержание гормонов – паратиреоидного и остеокальцина.
- Обследование на половые гормоны.
- Анализ на содержание в крови кальция, фосфора и других микроэлементов.
- УЗИ щитовидной и паращитовидной желез.
- Денситометрия – измерение плотности костной ткани.
Лечение
Больному назначают минерально-витаминные комплексы и препараты кальция. При недостатке гормона паращитовидной железы прописываются замещающие препараты. Назначается симптоматическое лечение – противовоспалительные, болеутоляющие, рассасывающие, противосудорожные, успокаивающие средства. При обнаружении опухолей проводится их удаление.
Таким больным нужно постоянно находиться под контролем эндокринолога, чтобы вовремя выявить изменение уровня гормонов и подкорректировать прием лекарств.
При болях в костях и сердце, слабости мышц, частых переломах и других признаках дисфункции паращитовидных желез нужно обратиться к врачу, обследоваться и начать лечение. Современная медицина позволяет помочь большинству таких больных.
Паратгормон в крови

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Референтная концентрация (норма) паратгормона в сыворотке крови у взрослых – 8-24 нг/л (РИА, N-концевой ПТГ); интактной молекулы ПТГ – 10-65 нг/л.
Паратгормон – полипептид, состоящий из 84 аминокислотных остатков, образуется и секретируется паращитовидными железами в виде высокомолекулярного прогормона. Прогормон после выхода из клеток подвергается протеолизу с образованием паратгормона. Продукцию, секрецию и гидролитическое расщепление паратиреоидного гормона регулирует концентрация кальция в крови. Снижение её приводит к стимуляции синтеза и высвобождению гормона, а понижение вызывает обратный эффект. Паратгормон повышает концентрацию кальция и фосфатов в крови. Паратиреоидный гормон действует на остеобласты, вызывая повышение деминерализации костной ткани. Активен не только сам гормон, но и его аминоконцевой пептид (1-34 аминокислоты). Он образуется при гидролизе паратиреоидного гормона в гепатоцитах и почках в тем большем количестве, чем ниже концентрация кальция в крови. В остеокластах активизируются ферменты, разрушающие промежуточное вещество кости, а в клетках проксимальных канальцев почек ингибируется обратная реабсорбция фосфатов. В кишечнике усиливается всасывание кальция.
Кальций является одним из необходимых элементов в жизнедеятельности млекопитающих. Он участвует в выполнении ряда важных внеклеточных и внутриклеточных функций.
Концентрация внеклеточного и внутриклеточного кальция жестко регулируется направленным транспортом через клеточную мембрану и мембрану внутриклеточных органелл. Такой избирательный транспорт приводит к огромной разнице в концентрациях внеклеточного и внутриклеточного кальция (более чем в 1000 раз). Столь значительная разница делает кальций удобным внутриклеточным мессенжером. Так, в скелетных мышцах временное повышение цитозольной концентрации кальция приводит к его взаимодействию с кальций-связывающими белками – тропонином С и кальмодулином, инициируя мышечное сокращение. Процесс возбуждения и сокращения в миокардиоцитах и гладкой мускулатуре также является кальций-зависимым. Кроме того, внутриклеточная концентрация кальция регулирует ряд других клеточных процессов путем активации протеинкиназ и фосфорилирования ферментов. Кальций вовлечен в действие и других клеточных мессенжеров – циклического аденозин-монофосфата (цАМФ) и инозитол-1,4,5-трифосфата и таким образом опосредует клеточный ответ на множество гормонов, среди которых эпинефрии, глюкагон, вазонрессин, холецистокинин.
Всего в организме человека находится около 27 000 ммоль (приблизительно 1 кг) кальция в форме гидроксиапатита в костях и только 70 ммоль во внутриклеточной и внеклеточной жидкости. Внеклеточный кальций представлен тремя формами: неионизированный (или связанный с белками, в основном с альбумином) – около 45-50 %, ионизированный (двухвалентные катионы) – около 45 % , и в составе кальций-анионных комплексов – около 5 % . Поэтому на общую концентрацию кальция существенно влияет содержание альбумина в крови (при определении концентрации общего кальция всегда рекомендуют корректировать этот показатель в зависимости от содержания альбумина в сыворотке). Физиологические эффекты кальция вызываются ионизированным кальцием (Са++).
Концентрация ионизированного кальция в крови поддерживается в очень узком диапазоне – 1,0-1,3 мМоль/л путем регуляции потока Са++ в и из скелета, а также через эпителий почечных канальцев и кишечника. Причем, как видно на схеме, такую устойчивую концентрацию Са++ во внеклеточной жидкости удается поддерживать, несмотря на значительные количества поступающего с пищей, мобилизующегося из костей и фильтрующегося почками кальция (например из 10 г Са++ в первичном почечном фильтрате реабсорбируется обратно в кровь 9,8 г).
Гомеостаз кальция представляет собой очень сложный сбалансированный и многокомпонентный механизм, основными звеньями которого являются кальциевые рецепторы на клеточных мембранах, распознающие минимальные колебания уровня кальция и запускающие клеточные механизмы контроля (например снижение кальция приводит к увеличению секреции паратгормона и уменьшению секреции кальцитонина), и эффекторные органы и ткани (кости, почки, кишечник), реагирующие на кальцийтропные гормоны путем соответствующего изменения транспорта Са++.
Метаболизм кальция теснейшим образом взаимосвязан с метаболизмом фосфора (в основном фосфата – -РО4), а их концентрации в крови находятся в обратной зависимости. Эта взаимосвязь особенно актуальна для неорганических соединений фосфата кальция, которые представляют непосредственную опасность для организма вследствие их нерастворимости в крови. Так, произведение концентраций общего кальция и общего фосфата крови поддерживается в очень строгом диапазоне, не превышающем в норме 4 (при измерении в ммоль/л), так как при значении этого показателя выше 5 начинается активная преципитация солей фосфата кальция, вызывающая повреждение сосудов (и быстрое развитие атеросклероза), кальцификацию мягких тканей и блокаду мелких артерий.
Основными гормональными медиаторами кальциевого гомеостаза выступают паратгормон, витамин D и кальцитонин.
Паратгормон, вырабатываемый секреторными клетками околощитовидных желез, играет центральную роль в кальциевом гомеостазе. Его координированные действия на кости, почки и кишечник приводят к увеличению транспорта кальция во внеклеточную жидкость и повышению концентрации кальция в крови.
Паратгормон представляет собой 84-аминокислотный белок массой 9500 Da, кодируемый геном, расположенным на коротком плече 11-й хромосомы. Он образуется в виде 115-аминокислотного пре-про-паратгормона, который попадая в эндоплазматический ретикулюм, теряет 25-аминокислотный участок. Промежуточный про-паратгормон траспортируется в аппарат Гольджи, где от него отщепляется гексапептидный N-концевой фрагмент и формируется конечная молекула гормона. Паратгормон имеет чрезвычайно короткий период полураспада в циркулирующей крови (2-3 мин), в результате чего он расщепляется на С-концевой и N-концевой фрагменты. Только N-концевой фрагмент (1-34 амнокислотные остатки) сохраняет физиологическую активность. Непосредственным регулятором синтеза и секреции паратгормона выступает концентрация Са++ в крови. Паратгормон соединяется со специфическими рецепторами клеток-мишеней: почечных и костных клеток, фибробластов. хондроцитов, миоцитов сосудов, жировых клеток и плацентарных трофобластов.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Паратиреоидный гормон и его функции в организме
Паратиреоидный гормон (ПТГ) – полипептидный гормон, который синтезируется паращитовидными железами и играет важную роль в регуляции уровня кальция и фосфора в организме.
Синонимы русские
Паратгормон, паратирин, ПТГ.
Синонимы английские
Parathyroid hormone, intact PTH, parathormone, parathyrin.
Метод исследования
Твердофазный хемилюминесцентный иммуноферментный анализ (“сэндвич”-метод).
Диапазон определения: 1,2 – 5000 пг/мл.
Единицы измерения
Пг/мл (пикограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- В течение суток до исследования не употреблять алкоголь, а также лекарственные препараты (по согласованию с врачом).
- Не есть 12 часов перед анализом.
- Исключить физическое и эмоциональное перенапряжение в течение 24 часов до исследования.
- Не курить 3 часа до исследования.
Общая информация об исследовании
Паратиреоидный гормон (ПТГ) вырабатывается паращитовидными железами, расположенными попарно на задней поверхности каждой из долей щитовидной железы. Интактный ПТГ (цельная молекула гормона) состоит из 84 аминокислот, имеет короткий период полужизни (около четырех минут) и является главной биологически активной формой гормона. У его N- и C-терминальных фрагментов период существования более длительный, их активность и метаболизм изучаются.
ПТГ играет важную роль в регуляции фосфорно-кальциевого обмена и обеспечивает поддержание стабильной концентрации кальция и фосфора во внеклеточной жидкости. Уровень ПТГ тесно связан с количеством кальция, витамина D, фосфора, кальция, магния в организме, регуляция его секреции осуществляется по принципу обратной связи. При снижении концентрации кальция в крови (гипокальциемии) выделение ПТГ паращитовидными железами усиливается, а при повышении (гиперкальциемии) – наоборот, снижается. Данные механизмы направлены на поддержание стабильного уровня кальция в крови. Повышение ПТГ способствует активации остеокластов, резорбции костной ткани и высвобождению кальция из костей, усиливает всасывание кальция из кишечника, задерживает выделение кальция почками и ингибирует обратную реабсорбцию фосфора. Антагонистом ПТГ является гормон кальцитонин, секретируемый С-клетками щитовидной железы. В норме при достижении нормальной концентрации кальция в крови продукция ПТГ снижается.
При патологии и избыточном синтезе ПТГ (гиперпаратиреозе) развивается гиперкальциемия, гиперфосфатурия, генерализованный остеопороз, кальцификация сосудов, поражение слизистой желудочно-кишечного тракта. Недостаточная секреция ПТГ (гипопаратиреоз) сопровождается гипокальциемией и гиперфосфатемией, может привести к судорогам, тетании.
Важно одновременно оценивать уровень свободного, или ионизированного, кальция в крови и ПТГ с учетом клинических проявлений и результатов других лабораторных и инструментальных исследований, это позволяет провести дифференциальную диагностику очень схожих патологических состояний и разработать правильную тактику лечения.
Для чего используется исследование?
- Для оценки функции паращитовидных желез.
- Чтобы выяснить причины гипо- или гиперкальциемии, нарушений кальциевого обмена.
- Для дифференциальной диагностики первичного, вторичного и третичного гиперпаратиреоза.
- Для диагностики гипопаратиреоза.
- Для мониторинга пациентов с хроническим нарушением обмена кальция.
- Чтобы оценить эффективность лечения патологии паращитовидных желез и их оперативного удаления при новообразованиях.
Когда назначается исследование?
- При изменении уровня кальция в крови (гипер- или гипокальциемии).
- При симптомах гиперкальциемии (усталость, тошнота, боли в животе, жажда) или гипокальциемии (боли в животе, мышечные судороги, покалывание в пальцах).
- При изменении размеров и структуры паращитовидных желез по данным инструментальных методов (например, КТ).
- При лечении нарушений кальциевого обмена.
- При новообразованиях паращитовидных желез, а также сразу после их хирургического удаления.
- При остеопорозе и изменениях структуры костной ткани.
- При хронических заболеваниях почек и сниженной скорости клубочковой фильтрации.
Что означают результаты?
Референсные значения: 15 – 65 пг/мл.
Нормальный уровень ПТГ при низком кальции в крови – признак гипопаратиреоза (недостаточного синтеза ПТГ паращитовидными железами). Высокий ПТГ и повышенная концентрация кальция в крови указывают на гиперпаратиреоз. Уровень ПТГ оценивается совместно с уровнем кальция крови.
Повышенный паратгормон: с чем это связано и что делать?
Вы смотрите на результаты своего анализа. Врач произносит длинное и непонятное слово — гиперпаратиреоз. Гипер — по-латыни значит «много», пара — «около», а слово тирео — «щитовидная железа».
Действительно, около щитовидной железы, в передней части вашей шеи, расположены четыре маленькие паращитовидные железы. Гормон, который они вырабатывают, называется паратиреоидным гормоном или паратгормоном. Этот гормон поддерживает необходимый уровень кальция в организме.
«Чем же плохо, что у меня высокий уровень паратгормона, — спросите вы, — у меня будет много кальция в организме, мы же всегда к этому стремимся».
Всегда все хорошо в меру.
Что такое гиперпаратиреоз?
В норме паращитовидные железы работают так: если в крови становится слишком мало кальция, они выделяют в кровь паратгормон. Паратгормон побуждает специальные клетки костной ткани забирать кальций из кости и выделять его в кровь.
Если по каким-то причинам паращитовидная железа продуцирует слишком много паратгормона, такое состояние называют гиперпаратиреоз: кальция становится слишком много в крови (гиперкальциемия) и слишком мало в костях.
Причины повышения уровня паратгормона
Чаще всего повышенная продукция паратгормона связана с проблемами в самих паращитовидных железах (первичный гиперпаратиреоз).
Первичный гиперпаратиреоз
Первичный гиперпаратиреоз возникает возникает из-за проблем с одной, несколькими или всеми четырьмя паращитовидными железами.
- Наиболее распространенной причиной является доброкачественное разрастание железистой ткани одной из желез (аденома паращитовидной железы), которая и вырабатывает избыточные количества паратгормона.
- Причина остальных случаев — разрастание всей паращитовидной железистой ткани (гиперплазия паращитовидной железы).
- Очень редко причиной первичного гиперпаратиреоза может быть раковая опухоль (карцинома паращитовидной железы).
Это важно!
Причины развития первичного гиперпаратиреоза остаются неясными. Заболевание чаще встречается у людей после 55 лет, особенно у женщин. Некоторые его формы могут быть наследственными, другие вызваны радиационным облучением и определенными токсическими веществами.
В анализе крови при первичном гиперпаратиреозе в большинстве случаев высокий уровень паратгормона сопровождается высоким уровнем кальция.
Вторичный гиперпаратиреоз
Когда в течение долгого времени в организме не хватает кальция, паращитовидные железы активизируются и начинают продуцировать повышенное количество паратгормона в попытке компенсировать нехватку кальция и поднять его уровень в крови.
Такое состояние называется вторичный гиперпаратиреоз. Среди его причин:
- нехватка кальция в еде или неспособность пищеварительной системы его усвоить;
- хронический дефицит витамина D в пище и недостаточное пребывание на солнце, чтобы выработать его естественным путем;
- неконтролируемый прием некоторых лекарств, например, лития;
- тяжелые заболевания почек (почки трансформируют витамин D в активную форму).
В анализе крови при вторичном гиперпаратиреозе в большинстве случаев высокий уровень паратгормона сочетается с низким или нормальным уровнем кальция.
Как узнать, что у вас гиперпаратиреоз?
Очень часто в начале заболевания никаких очевидных симптомов высокого уровня паратгормона нет. Однако, высокий уровень кальция в крови и моче и низкий в костях вызывает скрытое нарушение работы многих органов и тканей. Поэтому врач может заподозрить у вас это заболевание по комплексу косвенных признаков.
Это важно знать!
Например, частые или долго срастающиеся переломы могут говорить о дефиците кальция в костях, а боль в пояснице — об увеличении его количества в моче (когда кальция слишком много в крови, организм пытается от него избавиться и его становится много и в моче).
Также вы можете столкнуться с:
- чрезмерно обильными мочеиспусканиями;
- болями в мышцах;
- болью в животе;
- утомляемостью и слабостью без видимой причины;
- депрессией;
- болью в костях и суставах;
- тошнотой, рвотой или потерей аппетита.
Осложнения при высоком уровне паратгормона
Ожидаемое и самое частое осложнение гиперпаратиреоза — остеопороз. Дефицит кальция делает кости слабыми и хрупкими, переломы возникают даже при падении с небольшой высоты и долго срастаются.
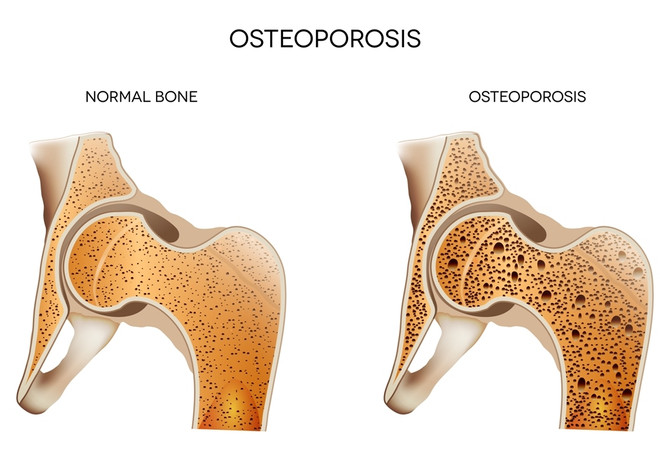
Большое количество кальция в моче может вызвать мочекаменную болезнь и образование камней в мочеточниках, мочевом пузыре и почках.
Высокие уровни паратгормона у беременных могут привести к опасно низкому уровню кальция в крови у новорожденного — развитию неонатального гипопаратиреоза.
Как лечить гиперпаратиреоз?
Полное избавление от первичного гиперпаратиреоза возможно только хирургическим путем. После удаления одной или нескольких пораженных опухолью или гиперплазией паратиреоидных желез, уровень паратгормона придет в норму и симптомы болезни постепенно исчезнут.
Для лечения вторичного гиперпаратиреоза врачи могут рекомендовать удаление паращитовидных желез и/или назначение витамина D, лечение болезней, которые вызвали нехватку витамина D или кальция, а также назначение препаратов, корректирующих дисбаланс минералов в организме.
Если ваш врач решит, что, несмотря на повышение паратгормона, ваше заболевание протекает легко, и вы не нуждаетесь в немедленном оперативном лечении, старайтесь тщательно выполнять все его рекомендации, чтобы болезнь не развивалась дальше.
В дополнение к назначенному врачом лечению, хорошим решением станет пить много воды и вести активный образ жизни — это поможет организму выводить лишний кальций и поддерживать прочность костей.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!