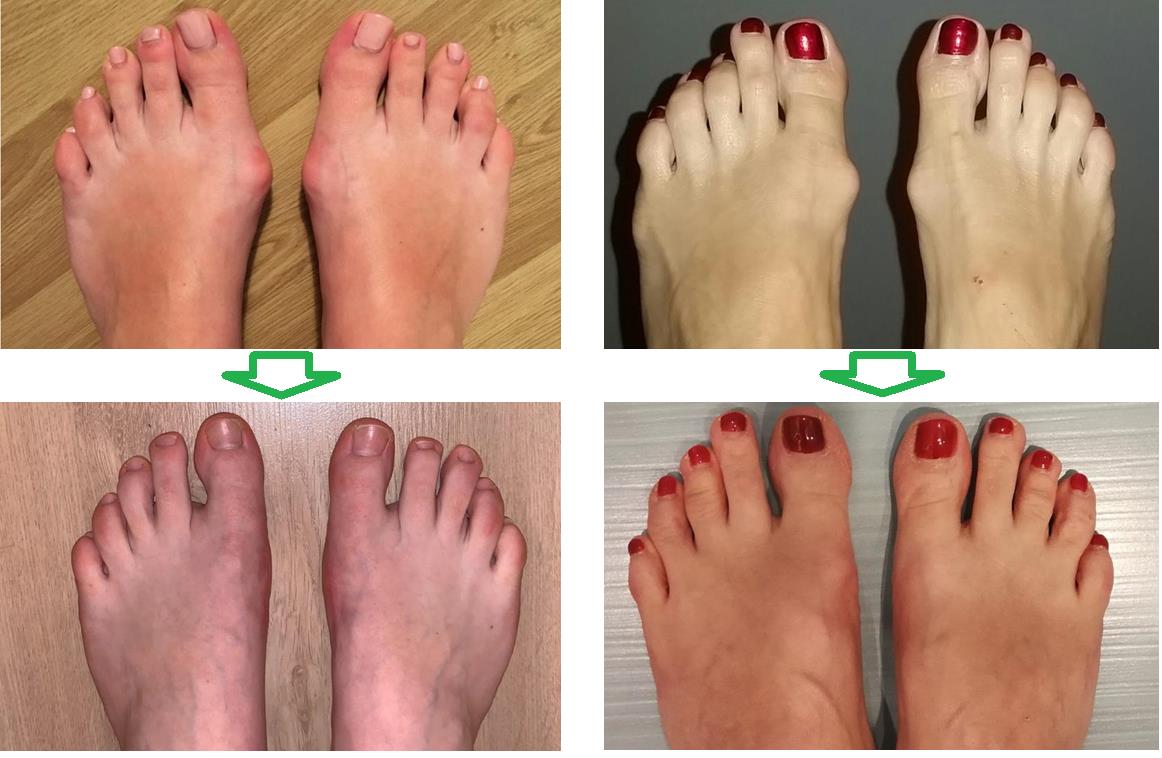
Реабилитация после операции Халюс вальгус
Реабилитация после удаления косточки на большом пальце длится в зависимости от степени развития деформации и сложности хирургического вмешательства. Восстановление полного здоровья пациента зависит от него самого, от того как он ответственно будет выполнять назначения врача, проходить физиотерапевтические процедуры, упражняться и разрабатывать стопу.
В большинстве случаев восстановление длится не более 2-3 месяцев . За этот период происходит полное сращение костных структур, восстановление поврежденных сухожилий и связок.
Послеоперационный период
Если у вас есть проблема со стопой, вы можете спросить о ней врача на форуме. Вам ответят опытные практикующие ортопеды.
В первый день после операции халюс вальгус больным рекомендуют полный покой, при этом любые нагрузки на прооперированную конечность исключаются. В условиях стационара больного укладывают в кровать и приподнимают ногу, для профилактики кровотечений и инфекционных процессов.

При малоинвазивных оперативных вмешательствах , когда была удалена только шишка, лучше всего приобрести специальный фиксатор для конечности — ортез .
Данное устройство максимально снижает нагрузку на передние участки стопы, что позволяет полностью исключить смещения костных соединений.
При помощи такой фиксации больным разрешается ходить уже через двое суток, а в некоторых случаях на следующий день после хирургического вмешательства, а отпускают их домой через пять дней.
Реабилитация после реконструктивной операции вальгусной деформации стопы более продолжительна и сложна для пациентов. Нахождение в стационаре продолжается до 10-15 дней. Во время этого периода больному меняют повязки, помогают ходить, подбирают нужный фиксатор. В более тяжелых случаях после заживления ран, возможно наложение гипсовой повязки, которая снимается через 1,5-2 месяца.
Во время постельного режима пациентам разрешается разрабатывать ногу. В таких целях выполняют минимальные движения пальцами, а также всей ступней, при условии, что нет нагрузок на переднюю ее часть.
Медикаменты после операции

В случае сильного болевого синдрома, во время восстановление после операции вальгусной деформации стопы, разрешается принимать нестероидные противовоспалительные препараты. Боль появляется из-за сильной активности больного, выполнении нагрузок на прооперированную ногу.
Стопа может отекать, что также сопровождается болью. Этого не стоит пугаться, окружающие рану области можно смазывать гелем или мазью , обладающими противоотечным и обезболивающим действием. Сильная боль редко беспокоит больных, которые тщательно выполняют все рекомендации врача и ограничивают себя в движении.
Обувь после операции
После выписки из стационара, необходимо носить ортез еще около месяца, без данного приспособления выполнять любые нагрузки на конечность запрещается. По истечению 30-40 дней разрешается снимать ортез и надевать обычную обувь.
Обувь, в период реабилитации после операции вальгусной деформации стопы, должна соответствовать следующим критериям:
- свободная и гибкая носовая часть — передняя часть обуви не должна сдавливать пальцы или плюсневые косточки, а во время ходьбы поддаваться;
- невысокий каблук — в идеале для женщин каблук не должен превышать 4-5 см, для мужчин — 3-4 см;
- натуральные материалы — они позволяют хорошо вентилироваться стопе, устранить сильную потливость и натирания;
- анатомический супинатор — обязательно должно присутствовать возвышение на внутренней части подошвы, для равномерного распределения нагрузки на все области стопы.

Такая обувь позволит избежать рецидива заболевания, а также возможных болей и ощущения дискомфорта во время восстановительного периода.
Физиопроцедуры
Во время реабилитации после операции по поводу вальгусной деформации больные находятся на амбулаторном наблюдении около 4-6 месяцев. Во время этого периода они проходят физиотерапевтические процедуры, которые направлены на быстрое заживление послеоперационных ран и сращение костей.
Для этого применяются:
- Массаж — больным массируют полностью всю конечность, что улучшает кровоток, отток лимфы. Массаж, во время реабилитации после халюс вальгус, позволит снять отечность стопы и улучшить заживление повреждений.
- УВТ — метод ударно-волновой терапии основан на воздействии магнитных, пневматических и электрогидравлических волн на места послеоперационных переломов костей, что улучшит их сращение. Также эта методика будет полезна при укреплении костных соединений винтами, она снижает процент возникновения болевых ощущений и дискомфорта.
- Электрофорез — применяется в случае развития осложнений вальгусной деформации — артроза или артрита плюснефалангового сустава. Позволяет вводить обезболивающие, хондропротекторные, противовоспалительные лекарственные препараты через кожу.
Лечебная гимнастика

С целью восстановления нормальной двигательной активности в первом плюснефаланговом суставе, а также во всей стопе рекомендуется выполнять специальные упражнения.
Гимнастика после операции вальгусной деформации заключается в выполнении специального комплекса упражнений, направленного на укрепление мышц, связок и сухожилий стопы, а также увеличение амплитуды движений в плюснефаланговых суставах.
Необходимо выполнять следующие упражнения:
- Вытяжение большого пальца — для этого в положении сидя нужно тянуть рукой большой палец в направлении от стопы, упражнение повторяется 3 раза на день по несколько подходов.
- Тяга пальца вперед и назад — позволяет увеличить амплитуду движений в плюснефаланговом суставе. Палец нужно аккуратно тянуть в сторону подошвенной поверхности, а затем в сторону тыльной поверхности стопы. Для удобства можно использовать полотенце или веревку.
- В положении лежа выполняют поочередное сгибание и разгибание стопы в голеностопном суставе, при этом нужно стараться вытягивать большой палец.
- Для выполнения данного упражнения необходим гладкий пол и длинная тоненькая тряпочка, которую затем можно заменить полотенцем. Тряпочка выстилается на пол и с одной стороны ставиться стопа. Необходимо, сгибая большой палец стопы, скомкать тряпочку или полотенце.
- Собирать, разбросанные по полу, мелкие игрушки или предметы , используя только большой палец стопы.
Через месяц таких упражнений разрешается постепенно увеличивать нагрузки на стопу. Эффективным упражнением будет упор руками в стену, отведение стопы назад и закрепление всей ее поверхности на полу. После чего аккуратно двигают тазом к стене, затем бедрами. Необходимо фиксироваться в таком положении, а потом снова повторить.
Видеоотзыв о послереабилитационном периоде
Восстановление после операции халюс вальгус

Вальгусная деформация большого пальца ноги связана с нарушением физиологии первого плюснефалангового сустава, которое может быть обусловлено генетической предрасположенностью, патологией связочной системы, определенной неврологической проблемой, и даже использованием неудобной обуви. При запущенном состоянии болезни рекомендовано оперативное вмешательство. Реабилитация после операции халюс вальгус преследует цель замедления развития деформации, поскольку даже радикальный метод лечения полностью не устраняет проблему, а требует комплексного подхода.
Особенности течения заболевания
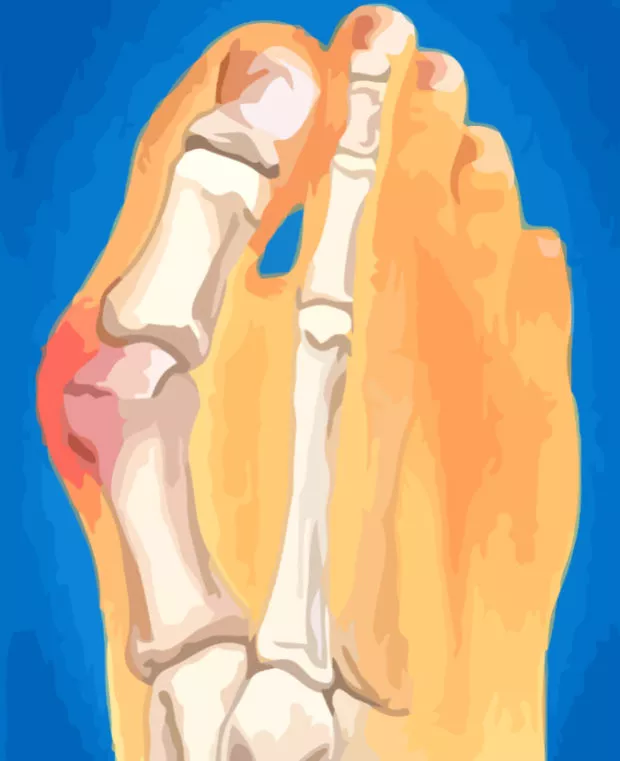
Суть заболевания заключается в увеличении угла между плюсневыми костями, вследствие чего первая плюсневая кость мигрирует вовнутрь, а сам палец – кнаружи. В результате головка плюсневой кости вступает в конфликт с обувью, что приводит к воспалению суставной сумки и сухожилья приводящей мышцы. Со временем процесс переходит в хронический, в связи с чем на поверхности фаланги образуется воспаленный болезненный бугорок.
Стадии деформации
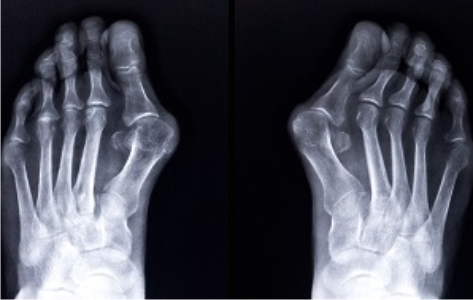
В современной травматологии различают три основные стадии деформации халюс вальгус:
- При первой стадии угол отклонения первого пальца наружу составляет меньше 25 градусов, расхождение плюсневой кости при этом не больше 12 градусов.
- Вторая стадия: отклонение первого пальца составляет больше 25 градусов, плюсневой кости не больше 18 градусов.
- При третьей стадии визуализируется отклонение пальца больше, чем на 35 градусов, а кости – больше чем на 18 градусов.
Варианты оперативных вмешательств
Врачи рекомендуют раннюю хирургическую коррекцию халюс вальгус, поскольку это дает возможность замедлить развитие остеоартрита как ведущего осложнения патологии. Сегодня все варианты лечения данной патологии можно поделить на две большие категории: малоинвазивные и реконструктивные. Разница между ними заключается в масштабности вмешательства и использовании дополнительных конструкций.
Ни одна из оперативных методик не устраняет дефект полностью, что требует особого внимания к использованию ортопедической обуви и плановым консультациям лечащего врача
Малоинвазивные варианты вмешательства

Малоинвазивный вид вмешательств относительно недавно стал доступен для широкого использования, поскольку техника его проведения требует постоянного операционного рентген-контроля. Методика кардинально отличается от реконструктивных вариантов проведения процедуры, поскольку хирург не производит деструкцию костной ткани, не использует металлоконструкции, что существенно ускоряет процесс реабилитации пациента.
Техника заключается в выполнении двух проколов с обеих сторон пальца, через которые производится высечение костного нароста и подкожной слизистой сумки пальца. При подобном варианте проведения манипуляции пациент может покинуть больницу на вторые сутки.
Реконструктивные варианты оперативного вмешательства
Существует около 150 различных методик, направленных на коррекцию угла между первым пальцем и головкой плюсневой кости. Стоит выделить шесть основных типов, которыми пользуются во всем мире для реконструкции стопы:
- Шевронная остеотомия по методу Аустина позволяет уменьшить межплюсневый угол, восстановить нормальную ось первого пальца, укоротить или сохранить длину плюсневой кости. Реабилитация после операции халюс вальгус на стопах по такому методу длится достаточно долго, поскольку инвазия предполагает перепиливание плюсневой кости.
- Классическая корригирующая остеотомия проксимальной фаланги первого пальца по Akin предполагает стандартную резекцию медиального выроста плюсневой кости с последующей клиновидной остеотомией.
- Цилиндрическая остеотомия заключается только в изменении длины пальца.
- Клиновидная проксимальная остеотомия предполагает коррекцию дефекта и укорочения пальца.
- Клиновидная дистальная остеотомия отличается от предыдущей высотой выполнения резекции, поскольку выполняется ближе к дистальному концу кости.
- Трапециевидная резекция применяется крайне редко благодаря наличию более удобных методов коррекции.
Возможные противопоказания к оперативному лечению
Любая техника оперативного вмешательства невозможна в случае возникновения инфекционного или неинфекционного воспаления суставной сумки, суставных поверхностей среднетяжелой или тяжелой степени тяжести. Запрещено проводить инвазию у пациентов с третьей стадией остеоартроза или с признаками артрита в стадии обострения.
Противопоказанием к оперативному вмешательству является облитерирующий атеросклероз или эндартериит сосудов нижних конечностей по причине вероятного инфекционного осложнения в плохо васкуляризированных участках тканей.
Запретом для проведения оперативного вмешательства может стать любое декомпенсированное хроническое заболевание системного характера, которое протекает в тяжелой форме, оказывает патологическое воздействие на сосуды или нервы нижних конечностей (сахарный диабет, варикозное расширение вен, тромбофлебит)
Какие осложнения могут возникнуть после операции
Наиболее частым осложнением операции халюс вальгус является выраженный болевой синдром в области подушечки стопы. Он проходит сам по себе со временем или же под действием противовоспалительных препаратов. Часто встречается тромбоз глубоких вен или инфицирование тканей как последствие травматизации мягких тканей в ходе операции.
Неврологические осложнения могут проявляться снижением чувствительной и двигательной функции большого пальца как следствие повреждения нервных волокон при вмешательстве. Гораздо реже случается некроз головки кости или аллергический отек мягких тканей вокруг нее.
Особенности восстановления после операции халюс вальгус

Весь период реабилитации можно поделить на три основных этапа: палатный режим (длится до десяти суток в зависимости от типа проведенного вмешательства), ранний восстановительный этап (длится до полутора месяцев, заключается в использовании специального ортеза и щадящем физическом режиме), заключительный восстановительный период (заканчивается через 4-6 месяцев после операции, характеризуется полным возвращением пациента к привычному образу жизни, позволяет заниматься спортом и носить любимую обувь).
Реабилитация после операции халюс вальгус с винтами должна обязательно сопровождаться рентгенологическим контролем процесса консолидации в месте резекции костной ткани.
Физические упражнения после оперативного вмешательства
В первые сутки после выполнения операции пациенту разрешено слегка двигать стопой, если это не причиняет ему сильной боли. Ходить разрешается только на третьи сутки после операции, используя фиксатор. С целью ускорения выздоровления врачи советуют держать ногу на высоте в положении лежа на ранних этапах восстановления. В случае возникновения болезненных ощущений и жжения стоит проверить, не смещен ли ортез со своего привычного положения.
Физические занятия во время 3 и 4 недели после вмешательства
На данном периоде реабилитации пациенту запрещены активные динамические и статические нагрузки на прооперированную стопу и показано обязательное использование фиксатора во время ходьбы. Обычно на этом этапе больной прихрамывает.
Реабилитологи советуют выполнять ротацию и супинацию (проворот/отворот) стопы с целью профилактики связочной контрактуры. Также нужно массажировать и разминать большой палец для восстановления чувствительности и укрепления мышечной силы отводящих мышц стопы.
Лечебная физкультура на 6-7 неделе после оперативного вмешательства
Спустя шесть недель после операции в большинстве случаев пациент может восстановить обычный режим ходьбы. Реабилитация после операции халюс вальгус со спицами может отсрочить этот момент еще на несколько недель из-за часто появляющегося болезненного дискомфорта в области имплантации металлоконструкций.
По-прежнему стоит избегать активных занятий спортом и ношения обуви на высоком каблуке, но пациент может избавится от ортеза, если чувствует себя хорошо. Основные физически нагрузки, которые показаны на данном этапе, представляют собой ходьбу по пересеченной местности, легкий бег трусцой в ортопедической спортивной обуви, велосипедные прогулки.
Положительно сказывается на процессе восстановления массаж и тренировка хватательных движений пальцами стопы для разработки мышц-сгибателей фаланг. Более активные и динамичные виды спорта станут доступны спустя полгода после операции.
Операция и реабилитация при деформации первого пальца стопы (hallux valgus)
Если вы решили сделать операцию, то вам необходимо пройти полное обследование – сделать анализы крови и мочи, рентгенограмму грудной клетки, ЭКГ. По результатам этих исследований терапевт сделает заключение о состоянии вашего здоровья. Проконсультируйтесь с врачом о препаратах, которые вы принимаете постоянно: прием одних надо продолжить, а некоторые перед операцией следует отменить.
Специальные рентгенограммы стоп должны быть с вами во время операции – это может помочь в ходе вмешательства.
Операция
Почти все операции мы проводим в режиме «стационара одного дня» или даже амбулаторно. Это значит, что вы поступаете в клинику за несколько часов до операции, вас еще раз осматривает врач, заполняется медицинская документация и вы оказываетесь в операционной.
Большинство операций проводятся под проводниковой анестезией: это означает, что стопа ничего не чувствует, а вы находитесь в сознании и дышите самостоятельно. Общая или спинальная анестезия используется редко. Бригада анестезиологов присутствует рядом на случай необходимости коррекции обезболивания.
После операции вас отвезут в палату. Выпишут вас в тот же или на следующий день.
Ваше восстановление дома
Успех лечения во многом зависит от того, насколько четко вы следуете инструкциям и рекомендациям врача в первые несколько недель после операции. Вы будете регулярно встречаться со своим врачом, чтобы быть уверенной, что стопа заживает правильно.
Перевязки: Вас выпишут с повязками на стопе, удерживающими пальцы в правильном положении. У вас также будет специальная послеоперационная обувь или жесткая фиксирующая лонгета для защиты стопы. Швы снимают обычно через 2 недели после операции, но стопа может нуждаться в дополнительной повязке или жесткой фиксации в течение 6–8 недель. Чтобы заживление шло успешно, не следует разбинтовывать или мочить повязки. Это может привести к попаданию инфекции или возврату деформации. Когда вы принимаете душ, желательно закрыть повязку полиэтиленовым пакетом или пищевой пленкой.
Нагрузка: Ортопед может посоветовать в первые несколько дней после операции использовать ходунки или костыли. Постепенно, по мере того как стопа станет заживать, можно будет увеличивать нагрузку на нее. И все же стоит ограничить ходьбу в первые недели после операции.
Отек и обувь после операции: В первые дни после операции старайтесь как можно дольше держать ноги повыше и прикладывайте к стопе лед для снижения отека и воспаления.
Небольшое воспаление мягких тканей стопы в первые 6 недель после операции – нормальное явление. Когда снимите повязку и специальную обувь, носите кроссовки или ботинки из мягкой кожи в течение нескольких месяцев, пока стопа окончательно не заживет. Не надевайте модельную обувь на высоком каблуке в течение 6 месяцев после операции. Следуйте подсказкам о правильной обуви, указанным выше, тем самым вы предотвратите возврат деформации.
Течение реабилитации после операционного лечения
Частый вопрос: “Сколько реабилитация?” “Как она протекает?”
Давайте разберём по неделям. Договоримся, что все сроки отсчитываем от момента операции. И эти советы носят общий характер, то есть у большинства пациентов именно так и происходит. ИТАК!
1-2 недели.
Максимально домашний, постельный режим и нога поднята выше уровня сердца, чтобы была профилактика отека. На ногу можно наступать в обуви Барука, либо наступать только на пятку. Тут Вы сами решаете как быстрее дойти до туалета. Ибо ходить можно только в туалет и на кухню поесть. Почему так и что это Вам даст. После операции, когда вы будете опускать ногу вниз, Вы будете чувствовать приток крови к ноге и будете чувствовать, что она наливается “тяжестью”. Во-первых, это дискомфортно и больно. Во- вторых, нога будет отёчна, и это может замедлить вашу реабилитацию, которая начнётся с 3-й недели. На большом отеке будет затруднительно разрабатывать пальцы. А когда Вы опускаете ногу вниз кровь под действием силы тяжести и работы сердца течёт вниз. А вот наверх ей помимо работы сердца помогает течь работа мышц и клапаны. А у Вас после операции мышцы работают плохо, ноге больно. Вот так на пальцах и довольно примитивно я постарался объяснить особенности первых 2 недель после операции.
Послеоперационный период. 3-4 неделя.
Первые 2 недели Вы пролежали и просидели дома. Нога кверху, Вы себя берегли и ждали когда же можно уже что-то делать. Но не спешим.
Через 2 недели после операции важный этап – снятие швов. В случае с моими пациентами- швы не снимаются! нитки сами рассасываются.
И. Теперь точно можно мыться под душем и не заматывать ногу в пищевую плёнку. ( это при условии, что все зажило хорошо, и рана сухая).
Вам сняли швы, и теперь пора заниматься разработкой пальцев. И это ОЧЕНЬ важно. Это может быть больно, неприятно и тд. Но это НАДО начинать делать. Если не сможете сами, тогда обращаемся к реабилитологу и занимаемся с ним.
Если этого не делать, ждать когда будет меньше болеть, будет время и тд., тогда у Вас будет ровный палец, но не сгибающийся. Помните об этом.
Ходить можно больше и столько сколько Вам комфортно. Но обязательно в послеоперационной обуви! .
Можно садиться за руль и ездить. Только в обуви Барука. И учитывайте, тот факт, что водить в ней “слегка” необычно. Поэтому мой совет- потренируйтесь во дворе, а потом выезжайте на дороги. Это Ваша ответственность за свою жизнь и жизнь окружающих.
К концу 4 недели я своим пациентам назначаю рентген контроль и после этого решаю вопрос о переходе к нормальной обуви (она должна быть свободной, не давить на ногу. Что-то типа кроссовок.)
Могу сказать, что 70-80 % моих пациентов ходят с 5-й недели без послеоперационных ботинок. Но есть пару важных моментов!
Пациент ещё не делает полный перекат через 1-й плюсне-фаланговый сустав. И 2 недели Вы просто передвигаетесь в обычной обуви. И продолжаем заниматься ЛФК для пальцев. Ежедневно 2-3 раза в день по 10-15 минут. И если нога отекает, значит необходимо носить компрессионный трикотаж.
Начиная с 7-й недели очень важное событие, от которого все отвыкли!!
Вы начинаете ходить с перекатом через первый палец. И это крайне важно. Многие из Вас делают ошибку перенося вес тела на наружный край стопы. Таким образом, через пару недель начинает болеть в области 3,4,5 плесневых костей, а 1-й палец Вы из-за страха щадите. Я понимаю, что страшно, что так привыкли, что так проще . но крайне важно начать ходить правильно. И это потребует от Вас внимания и сосредоточенности.
В принципе, это самое основное действие, которое Вам предстоит на этих сроках. И, конечно, Вы носите свободную и удобную обувь. Стопа ещё может быть отечной и это НОРМАЛЬНО. Вы можете носить компрессионный трикотаж. И в конце 8 недели опять нужно сделать рентген контроль с нагрузкой.
Операция Шеде при Hallux Valgus

Термином “halus valgus” в медицине обозначается заболевание, связанное с деформацией костей стопы. В этом случае, большой палец стопы приобретает стабильно искривлённое положение по отношению к направлению остальных пальцев, причём патология имеет прогрессирующий характер и со временем состояние стопы может ухудшаться. Чем опасно такое искривление? Кроме того, что человек с патологией постоянно чувствует дискомфорт, ему причиняет неудобства повседневная обувь, постепенно боль в области сустава большого пальца приобретает непрерывный интенсивный характер и постоянно отравляет ему жизнь.
Патология Halus Valgus: что это и почему развивается
Halus Valgus представляет собой патологическое изменение состояния большого пальца на ноге, в процессе которого он деформируется на уровне плюснефалангового сустава, искривляясь и изгибаясь. Сустав формирует так называемую “косточку”, которая выпирает наружу. Кроме непосредственно искривления, болезни сопутствует артрозоартрит первого плюснефалангового сустава.
Женщины подвержены появлению этой проблемы примерно в 10 раз чаще, чем мужчины – медики связывают этот факт с более слабым связочным аппаратом стопы, а также с ношением обуви на высоком каблуке.
Причина формирования заболевания – недостаточность развития соединительной ткани. Обычное проявление такой патологии – развитие поперечного плоскостопия, из-за которого происходит нарушение нормального распределения нагрузок на стопу, формируется варикозная болезнь, повышенная подвижность суставных элементов, чрезмерная растяжимость связок.
Какие факторы могут способствовать появлению искривления? Наследственный фактор, то есть присутствие заболевания у близких родственников, например, мамы или бабушки, может стать причиной развития halus valgus. Кроме того, высокие каблуки, неудобная и тесная обувь, врождённые деформации, полиомиелит также негативно влияют на работу стопы.
Механизм появления вальгусного искривления выглядит таким образом: когда связки недостаточно сильны, а мышцы, которые отводят и приводят большой палец, неравномерно получают нагрузку, сустав становится нестабильным, а неравновесное натяжение мышц усугубляется.

Из-за того, что внутренняя поверхность сустава находится в контакте с внутренней частью обуви, на ней постепенно формируется костный нарост, а деформация усиливается. Кроме того, что головка первой плюсневой кости смещается, а зоны головок второй и третьей плюсневых костей во время ходьбы чувствуют перегрузку.
Симптоматика вальгусного искривления большого пальца стопы
Первое, на что может обратить внимание поражённый – болевые ощущения. Они появляются при длительной ходьбе или беге, после ношения обуви на каблуке, тесной или узкой обуви. На ранних стадиях ощущения не сильно беспокоят человека, но со временем они превращаются в сильную жгучую и ноющую боль.
Интенсивность болевых ощущений не всегда прямо пропорционально зависит от величины искривления. Обычно боль на первой стадии более ярко выражена.
Кроме того, визуально хорошо заметно изменение формы стопы – она становится более плоской и широкой. Большой палец как бы накладывается на соседние, формируя Х-образное сочетание с ними. В месте плюснефалангового сустава оформляется шишка – костный нарост.
При визуальном осмотре диагностика патологии не вызывает проблем, так как её легко определить по таким признакам:
- распластанность стопы;
- отклонение первого пальца под углом к остальным;
- видимая деформация;
- умеренная или незначительная гиперемия в области сустава.
Степени развития патологии, диагностируемые лечащим врачом
Проведя внешний осмотр и оценку состояния поражённого, доктор определяет, насколько сформирована патология – от этого зависит выбор схемы лечения больного.

Медики различают такие степени Halus Valgus:
- первую, когда угол между костями составляет менее 12 градусов, а первый палец отклонён от остальных меньше, чем на 25 градусов;
- вторую: у таких поражённых угол между костями составляет от 12 до 18 градусов, а угол между большим и остальными пальцами – 25-35 градусов;
- третью: в таком случае угол между костями насчитывает более 18 градусов, а отклонение первого пальца имеет более 35 градусов.
Как лечить Halus Valgus: консервативные и оперативные методики
На ранних стадиях, когда болезнь только начинает формирование, медики предпочитают назначать консервативное лечение. При этом следует понимать, что полноценное исправление деформации возможно только методом хирургического вмешательства, однако замедлить рост заболевания и уменьшить его неприятные проявления на начальной стадии появления можно и без операции.
Для этого необходимо, в первую очередь, снизить уровень нагрузки на стопу. Если у больного отмечается наличие избыточного веса, ему следует обратить внимание на необходимость его уменьшения.
Пациенту назначается специальный комплекс упражнений, который направлен на укрепление связочного и мышечного аппарата. Длительную ходьбу, стояние, выполнение тяжёлых физических упражнений следует сократить.
Дальнейшее вальгусное искривление можно замедлить или предотвратить посредством ношения специальной ортопедической обуви. Такой же цели помогают достичь специальные вкладыши между первым и вторым пальцами.
Для снятия отёка и воспаления можно воспользоваться специальными охлаждающими и противовоспалительными мазями.
Хирургическое вмешательство – единственный способ избавиться от вальгусного искривления, даже если оно достигло последней стадии развития. В процессе операции доктор открывает себе доступ к поражённому суставу, после чего осуществляет манипуляции для его возвращения в нормальное состояние.
Виды операций при halus valgus
Для вправления поражённого сустава хирургическим способом существует более 300 известных алгоритмов и схем осуществления операций.

В общем, все они делятся на три группы:
- операции на мягких тканях;
- операции на костях;
- комбинированные типы операций.
Операция Шеде: показания и противопоказания
Один из методов избавления поражённого от искривления большого пальца стопы – проведение операции Шеде. В каких случаях показано такое вмешательство?
Показаниями к назначению хирургической операции по Шеде является:
- наличие Halus Valgus;
- возраст пациента от 20 до 40 лет;
- диагностированная вторая стадия развития болезни;
- наличие болевых ощущений;
- выраженное воспаление и поражение тканей.
Если консервативное лечение (ношение ортопедической обуви и стелек, уменьшение нагрузок и лечебная физкультура) не приносит результатов, на таком этапе развития болезни, больному назначается резекция выступающей части головки первой плюсневой кости. Основанием для назначения операции может быть и желание пациента избавиться от косметического дефекта, который, кроме всего прочего, может действительно портить внешний вид стопы.
Среди противопоказаний к операции:
- наличие системных патологий сердечно-сосудистой системы;
- общее тяжёлое состояние больного;
- поражения кожи в месте проведения операции;
- наличие инфекционных заболеваний и острых воспалительных процессов;
- болезни крови, нарушение свёртываемости крови.
Как производится операция по Шеде: подготовка к вмешательству и исправление halus valgus

В рамках подготовительных мероприятий больного помещают в стационар медицинского учреждения. Операция такого характера практически не производится в амбулатории.
Перед назначенной операцией пациенту необходимо сдать некоторые анализы, среди которых коагулограмма, общие анализы крови и мочи. Кроме того, больного направляют на рентгенографию, при необходимости – на проведение компьютерной или магнитно-резонансной томографии.
В течение недели перед операцией больному нужно делать гигиенические ванны для стопы. Вечером накануне операции кожа пальцев и дистальной части стопы смазывается раствором йода, поверх накладывается асептическая повязка.
В процессе обязательно используется наркоз – новокаиновая анестезия вводится внутрикостно, посредством пункции пяточной кости. После того, как анестетик начинает действовать, доктор приступает к работе.
Вдоль головки первой плюсневой кости на тыльной части стопы проводится овальный продолговатый разрез длиной около 5 сантиметров. Хирург мобилизует кожный лоскут по направлению вниз, и рассекает слизистую сумку. Дополнительно выкраивается лоскут из капсулы плюснефалангового сустава, его основание располагается в области проксимальной фаланги пальца. Далее его отворачивают в дистальном направлении. В процессе используется плоское долото. Выступающая в наружном направлении часть головки первой плюсневой кости продольно сбивается или резектируется этим инструментом. Оставшиеся острые края сбиваются и закругляются долотом или щипцами Люэра. Лоскут, извлечённый из суставной капсулы, укладывается на место, далее его подшивают специальными швами к окружающим тканям, при этом он находится в некотором натяжении, а первый палец должен располагаться ровно.
Уложенный лоскут капсулы в таком случае осуществляет функцию боковой связки сустава – это позволяет избежать рецидива искривления после операции. Гиперкоррекция первого пальца также достигается посредством помещения в межпальцевый промежуток плотного ватного валика – его приклеивают клеолом. Далее кожная рана зашивается.
Послеоперационный период связан с полной иммобилизацией ноги – для этого по внутреннему краю стопы и пальца накладывается деревянная или металлическая шина, которую фиксируют гипсовыми бинтами.
Следует отметить, что наличие прогрессирующего артроза у пожилых пациентов обычно практически не поддаётся исправлению посредством проведения операции по Шеде – для этого используются другие методики, например, корригирующая остеотомия по Хохману.
Нередко методика Шеде производится совместно с операцией по Брандесу. Операция Брандеса представляет собой резекцию проксимальной части основной фаланги первого пальца. На стопу накладывается гипсовая лангета, а далее, в период послеоперационной реабилитации, в течение двух недель за ногтевую фалангу производится вытяжение пальца.
Послеоперационная реабилитация и возможные осложнения

Для полноценного восстановления больного после операции по Шеде, ему назначается постельный режим. Нагрузки на прооперированную ногу необходимо максимально устранить, однако лёгкие упражнения для разработки стопы не помешают с первого дня – уже на следующие сутки после операции можно начинать шевелить пальцами.
Непродолжительная ходьба разрешается на третьи сутки, при этом доктор назначает ношение специальных приспособлений – ортезов, а также использование костылей или ходунков. Нахождение в стационаре длится до 14 дней.
Пока хирург не снимет швы, мочить рану и повязку запрещено, а для осуществления водных процедур необходимо замотать поражённое место полиэтиленовой повязкой.
Ходьба без ортезов и специальных приспособлений разрешается не ранее, чем через шесть недель.
Общий период восстановления может длиться до шести месяцев – всё это время в области стопы и голеностопного сустава может сохраняться отёчность.
В качестве процедур для ускорения послеоперационного восстановления, лечащий врач может назначить электрофорез, ударно-волновую терапию, лечебную физкультуру и массажи. На ночь пациенту рекомендовано надевать корректирующую шину.
Спустя два-три месяца после операции лечащий врач может рекомендовать лечебное плавание, а также занятия на велотренажёре.
Тесная, неудобная обувь, высокие каблуки, активные физические нагрузки и тяжёлые спортивные занятия – обо всём этом следует забыть после операции, иначе эффект от неё будет кратковременным, и уже через несколько лет проблема вернётся.
Насколько безопасна операция Шеде при Halus Valgus? Как и любое хирургическое вмешательство, эта операция может стать причиной развития некоторых осложнений, например, заражения тканей, формирования тромбозов в глубоких венах, ограничения функциональной способности сустава пальца, онемения и отёчности, нарушения нервной связки, асептического некроза головки плюсны.
Отзывы и прогнозы после операции
Развитие осложнений – достаточно редкое явление. Обычно пациенты, независимо от возраста, хорошо переносят операцию. Ещё одним преимуществом этого типа вмешательства считается отсутствие необходимости накладывать жгут и использовать металлические конструкции: во-первых, операцию по Шеде допустимо проводить на пациентах с венозной или артериальной недостаточностью, во-вторых, в дальнейшем не нужно будет снова повторять хирургическое вмешательство для извлечения установленных металлических элементов.
Тем не менее медики относятся к операции по Шеде, как и их комбинации с вмешательством по Брандесу, весьма неоднозначно. Хотя она относится к простым костным вмешательствам, некоторые хирурги считают ею “калечащей”. Из-за того, что в процессе происходит удаление части костного аппарата, в результате нарушается функция переката стопы, при этом укорачивается большой палец ноги. Способность сустава к движению становится более ограниченной. Из-за того, что во время операции по Шеде осуществляется только резекция кости, а связочно-мышечный аппарат остаётся практически незатронутым, со временем патология может развиваться снова, особенно если сопутствующие ранее факторы никуда не исчезли.
Что касается отзывов прооперированных людей, они отмечают длительный процесс восстановления, особенно у пожилых пациентов. В течение нескольких месяцев после вмешательства наблюдаются значительные отёки нижних конечностей, и даже после окончания послеоперационного восстановления пациенты чувствуют некоторые болевые ощущения в суставе. Если вернуться к прежнему образу жизни и прежней обуви, уже через время можно заметить постепенное формирование “косточки” на прежнем месте.
Патологическое состояние стопы, вызванное искривлением сустава большого пальца на ноге, называется Halus Valgus. Заболевание нередко формируется у женщин как в молодом, так и в зрелом возрасте. Оно способно причинить человеку немало неудобств: боль, чувство усталости, отёк, воспаление, деформация стопы, невозможность носить нормальную обувь.
Маловероятно, чтобы такое заболевание напрямую угрожало жизни человека, однако постоянная боль и искривлённый палец явно требуют лечения.
Среди консервативных и оперативных методов более эффективными считаются операции по исправлению вальгусного искривления сустава пальца. Всего насчитывается около 300 видов операций, которые могут затрагивать костную часть, связки, мышцы, по отдельности или вместе.
Простая операция, позволяющая избавиться от “шишки” на суставе – операция Шеде. В процессе хирург, используя специальное долото, отсекает выступающую часть головки первой плюсневой кости, тем самым убирая костный нарост, который контактирует с обувью и причиняет поражённому боль.
Такой тип операции нельзя считать однозначно эффективным для избавления от Halus Valgus, так как сами факторы, провоцирующие развитие искривления, остаются на месте, кроме того, операция практически не затрагивает мышцы и связки, из-за чего неправильное распределение нагрузки может снова стать причиной появления патологии.
Операция халюс вальгус с винтами
Появление болезненной шишки на боковой поверхности стопы около большого пальца называется вальгусной деформацией. Эта самая распространенная патология в ортопедии, которая причиняет боль и дискомфорт при ходьбе, вызывает искривление пальцев стопы, ограничивает выбор обуви и ухудшает эстетические качества стопы. При отсутствии лечения заболевание может стать причиной проблем с опорно-двигательным аппаратом и искривления позвоночника.
Оперативное лечение вальгусной деформации
При Hallux Valgus в лечении могут быть использованы консервативные методы, но они не способны устранить уже сформированную деформацию, а направлены больше на ликвидацию неприятных симптомов и торможение прогрессирования заболевания. Радикально решить проблему можно только оперативным путем, а консервативные методы рассматриваются лишь как временная мера.
В хирургии есть более 300 различных методик удаления вальгусной деформации. Выбор способа зависит от степени Халюс вальгус, осложнений, состояния здоровья пациента и ряда других нюансов. Операции подразделяют на 3 вида:

- на мягких тканях – показаны при деформации третьей степени, работа идет только с мышцами, сухожилиями, суставной сумкой;
- на костях – используют при деформации 2 и 3-й степеней, включают удаление болезненного нароста, перемещение костных фрагментов с последующей фиксацией;
- комбинированные – удаление нароста в сочетании с пластикой растянутых связок.
На начальных этапах развития заболевания можно обойтись малотравматичными операциями, но при выраженной деформации требуются более сложные методики.
Виды операций при Халюс вальгус с использованием винтов
К наиболее распространенным операциям на костях с использованием фиксаторов относятся:
- Шевронная остеотомия – относительно простая в выполнении операция с длительным сохранением результата. Заключается в V-образном распиле первой плюсневой кости, совмещении костных фрагментов в анатомически правильном положении с фиксацией титановыми винтами. Методику используют при легкой и умеренной вальгусной деформации.
- Операция Лудлоффа – основана на клиновидном распиле первой плюсневой кости с перемещением ее дистальной части кнутри, чтобы решить главную проблему – слишком большой угол между 1-й и 2-й плюсневыми костями. Костные фрагменты скрепляют в необходимой позиции винтами.
- Остеотомия SCARF – заключается в Z-образном распиле первой плюсневой кости. Костный фрагмент можно смешать в трех плоскостях, что дает расширенные возможности моделирования анатомии. Фрагменты после размещения в правильном положении закрепляют двумя винтами.
Следует выделить и артродез плюснефалангового сустава. Суть данной операции – в создании неподвижного соединения путем фиксации головки плюсневой кости и фаланги большого пальца. После оперативного вмешательства сустав при вальгусной деформации выравнивается и становится неподвижным. Чтобы 2 кости срослись, требуется полное удаление хряща с суставных поверхностей. Далее их сопоставляют таким образом, чтобы получилось максимально правильное и выгодное функциональное положение. Для фиксации костей используют 2-3 винта или металлическую пластину.
Возможные осложнения после операции
За счет современного технического оборудования оперативное лечение проходит максимально безопасно, но, как и при любой сложной манипуляции, есть вероятность развития осложнений. Возможные негативные явления:
- Присоединение вторичной инфекции – встречается крайне редко. Чтобы избежать данной проблемы, пациентам предварительно назначают курс антибиотикотерапии с профилактической целью. Необходимость применения антибиотиков после операции решается в индивидуальном порядке.
- Асептический некроз головки кости – возможен при нарушении ее кровоснабжения.
- Замедленное сращение костных фрагментов – чаще связано с нарушением рекомендаций врача, которые касаются ношения специальной обуви и соблюдения нагрузки на стопу.
- Гематома – проходит самостоятельно, использование холодных компрессов предотвратит ее распространение.
- Тромбоз глубоких вен голени – для снижения риска такой проблемы необходимо носить специальный трикотаж, принимать антикоагулянты согласно схеме, назначенной врачом.
- Скованность в пальцах – не является поводом для беспокойства, проходит самостоятельно в процессе реабилитации.
- Онемение, боль в рубце – устраняются с помощью массажа и физиотерапевтических процедур.
- Остаточная боль в стопе – проблема решается ношением обуви с ортопедическими стельками.
Осложнением можно назвать и рецидив вальгусной деформации, его вероятность составляет около 10%. Но при добросовестном выполнении всех пунктов послеоперационных рекомендаций риск рецидива значительно снижается.
Прооперироваться при вальгусной деформации можно в любом возрасте, если нет противопоказаний к операции по состоянию здоровья. Встать после лечения можно уже на вторые сутки, но передвигаться в специальной обуви. Результатом операции станут эстетический эффект, избавление от боли и дискомфорта при ходьбе.
Операция халюс вальгус
Большой риск искривления стопы отмечается у людей, имеющих склонность к суставным патологиям и носящих неудобную обувь. Болезнь, при которой выпирает косточка у первой фаланги большого пальца, называется hallux valgus. Из-за деформации ступни чаще страдают женщины. Чтобы исправить искривление, необходимо удалить халюс вальгус, операция выполняется при 3-4 стадиях заболевания. Частота встречаемости патологии зависит от возраста человека. Стопа начинает деформироваться при длительном ношении обуви на высоких каблуках. Процесс длится в течение нескольких лет. Изменение ширины ступни чаще отмечается в среднем и пожилом возрасте.
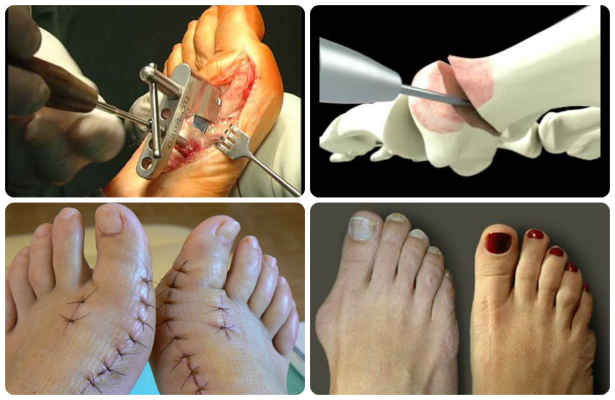
Врачи отмечают, что операция по исправлению стопы – это процедура, без которой нельзя обойтись, если косточка приобрела большие размеры, и мешает ходьбе. Шишка на ноге затрудняет движение. Главный признак прогрессирования hallux valgus —, это боль. Деформация стопы наблюдается у людей с плоскостопием и длинной плюсневой костью. Лечением патологии халюс вальгус занимается ортопед. Он помогает восстановить нормальное положение стопы и предотвратить повторное появление косточки.
Стадии патологического процесса
Решение о том: должна ли проводиться операция халюс вальгус, принимает врач. Он обращает внимание на степень искривления ступни. При первых 2 стадиях болезни выполняется консервативная терапия. Если коррекция становится невозможной, требуется хирургическое вмешательство. Выделяют 4 степени тяжести халюс вальгуса:
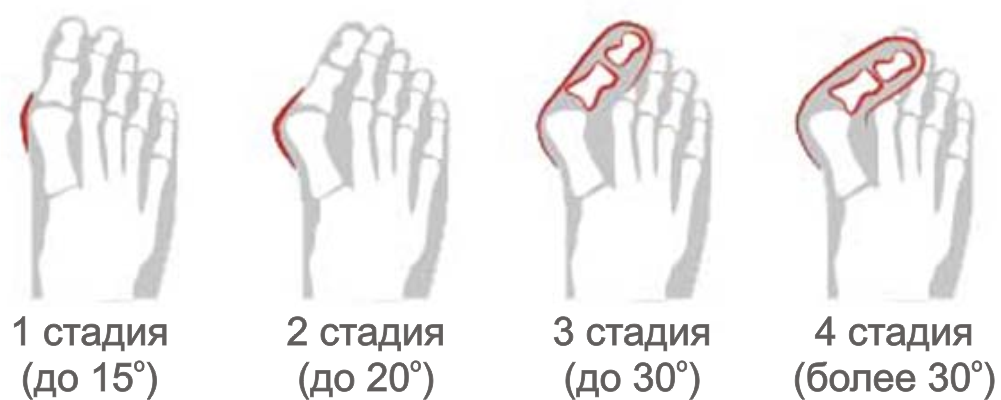
- Первая стадия. Угол отклонения плюснефалангового сустава не превышает 15 градусов,
- Вторая стадия. Характеризуется возникновением небольшой, но заметной шишки. Угол отклонения равен 15-20 градусов,
- Третья стадия. Косточка на стопе становится выраженной, воспаляется при ходьбе и ношении тесной обуви. Отклонение сустава составляет от 20 до 30 градусов,
- Четвертая стадия. Характеризуется болевым синдромом и развитием осложнений. Угол отклонения плюснефалангового сустава превышает 30 градусов.
На начальных стадиях болезни операция вальгусной деформации первого пальца стопы не требуется. В этих случаях проблему можно устранить без хирургического вмешательства. Если нагрузка на ноги не будет снижаться, произойдет вальгусное искривление стопы. По мере прогрессирования патологии, большой палец все больше отклоняется вовнутрь, в то время как сустав – наружу. В результате ступня расширяется. На поздних стадиях hallux valgus наблюдается постоянный отек шишки на стопе. Болевые ощущения появляются не только во время ходьбы, но и в покое.
Показания к операции
После проведения диагностических процедур, ортопед решает: нужна ли операция на стопе при вальгусной деформации. Хирургическое лечение искривления ступни проводят при отклонении сустава более чем на 20 градусов. Сильно выпирающий халюс вальгус на стопе у взрослого человека не пройдет самостоятельно. Поэтому, операция при деформации 3 и 4 степени – это вопрос времени.Выраженное искривление основания ступни при отсутствии болевого синдрома и воспалительных явлений относится к показаниям для хирургического вмешательства. Если hallux valgus приносит дискомфорт, то операция вальгусной деформации большого пальца стопы обязательна. Перед тем, как проводить хирургическое лечение, выполняют ряд исследований.
Выделяют следующие показания к оперативному вмешательству:
- Частая и сильная боль в области основания большого пальца,
- Развитие воспаления при ношении обуви,
- Отек большого пальца,
- Плоская стопа,
- Отсутствие эффекта от консервативных методов лечения,
- Возникновение осложнений.
Перед тем, как приступать к лечению, врач и пациент обсуждают все «за» и «против» операции халюс вальгус. Больной должен понимать, что хирургическое вмешательство поможет избежать опасных последствий деформации. К осложнениям вальгусного искривления стопы относят: формирование язв на поверхности ткани деформированного сустава, инфицирование кости, нарушение походки.
Противопоказания к оперативному лечению
Существуют случаи, когда восстанавливать форму стопы при помощи операции нельзя. К ним относятся тяжелые заболевания жизненно-важных органов. Операция при вальгусной деформации первого пальца стопы противопоказана, если у больного имеются выраженные изменения в анализах. Удалять косточку не рекомендуется, если угол отклонения сустава менее 20 градусов. К абсолютным противопоказаниям к выполнению операции халюс вальгус, относятся следующие состояния:
- Нарушение свертывающей системы крови,
- Декомпенсация сахарного диабета,
- Острая недостаточность сердечно-сосудистой и дыхательной системы,
- Неконтролируемая артериальная гипертензия,
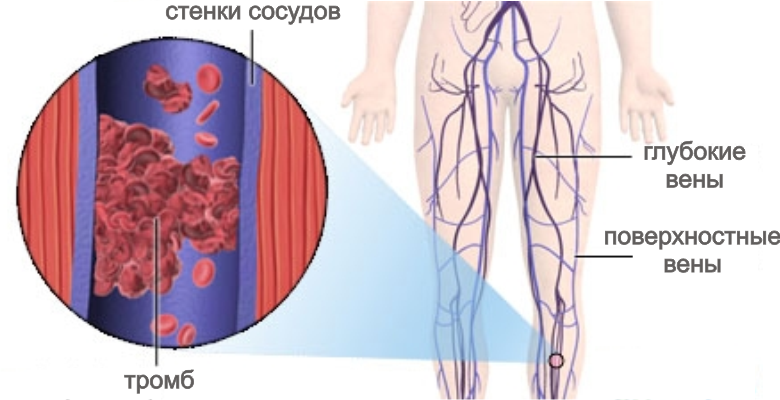
- Тромбофлебит вен нижних конечностей,
- Хронические болезни костно-суставной системы.
Выявляют наличие противопоказаний после выполнения биохимического и общего анализов крови, коагулограммы и рентгенографии стопы. Оперативное вмешательство может быть не запрещено, но перед его выполнением следует пройти курс лечения. Среди относительных противопоказаний: острые инфекционные болезни и обострение хронических воспалительных патологий.
Методы хирургического лечения
Имеются различные виды операций халюс вальгус. Выбор определенного способа лечения зависит от степени деформации и состояния пациента. Выделяют малоинвазивные и открытые оперативные вмешательства. В зависимости от стадии вальгусного отклонения большого пальца различают следующие методы хирургического лечения:
- Манипуляции на мягких тканях ступни,
- Проксимальная и дистальная остеотомия,
- Операция Лапидус,
- Артропластика Келлера.
Известно около 200 разновидностей хирургических вмешательств по устранению вальгусной деформации. Все лечебные процедуры направлены на исправление искривления плюсневой кости. Целью каждой из операций является удаление косточки на ноге и избавление пациента от боли. Каким образом восстановить нормальную форму стопы, решает ортопед.
К малоинвазивным процедурам относят чрескожные вмешательства. Они заключаются в иссечении костной ткани. Восстановление после вальгусной операции такого типа происходит быстро. Чрескожное удаление шишки на ноге показано в случаях, когда искривление выражено не сильно.
Манипуляции на мягких тканях заключаются в рассечении мышц и связок стопы. Они проводятся при небольшой деформации, а также в тех случаях, когда вмешательство на органах костно-суставной противопоказано. Одной из разновидностей манипуляций на мягких тканях является операция Мак-Брайда.
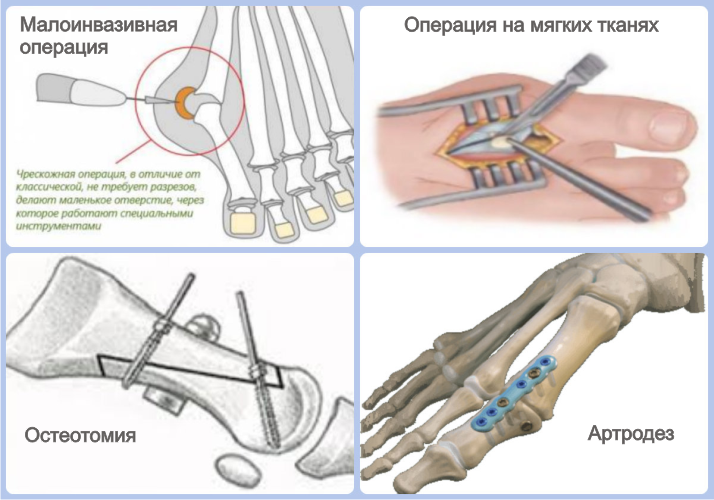
Остеотомия – это хирургическое вмешательство, которое подразумевает искусственный перелом плюсневой кости и ее фиксацию в нужном положении. В зависимости от выраженности вальгусного искривления подбирается определенная техника этой операции.
Артродез – это придание суставу правильного положения. Применяется при деформации 3-4 степени. Чтобы избавиться от косточки выполняют артродез по Лапидусу – это означает, что сустав фиксируют в нужном положении специальными приспособлениями. Удалить халюс вальгус можно при помощи операции Келлера. Она заключается в резекции пораженных тканей суставных поверхностей и фиксации плюсневой кости. Ее выполняют в редких случаях, так как подвижность большого пальца после данной процедуры нарушается.
Каждая операция отличается специальной хирургической техникой выполнения. Чтобы удалить халюс вальгус по медполису, требуется встать на очередь и пройти все обследования. Хирург должен заранее обговорить операционную тактику с пациентом. Больного предупреждают, на какой день планируется вмешательство и сколько времени займет период восстановления.
Подготовка к операции
Перед тем, как оперировать, врач проводит подготовку к процедуре. Она заключается в проведении диагностических исследований. За несколько дней до операции следует выполнить:
- ОАК,
- ОАМ,
- Биохимический анализ крови,
- Коагулограмму,
- Рентген стопы в боковой проекции,
- Электрокардиографию,
- Анализы на ВИЧ, сифилис и гепатит.
По усмотрению врача и пациента решается вопрос о проведении обезболивания. Если планируется удалять косточку малоинвазивным методом, то выполняют местный наркоз. При отсутствии противопоказаний и желании пациента вырезать шишку можно под общим обезболиванием. Внутривенный наркоз проводят в тех случаях, когда планируется открытое хирургическое вмешательство. Отзывы об операции халюс вальгус в большинстве случаев положительны. Практически все пациенты отмечают, что не чувствовали дискомфорта во время процедуры, несмотря на местное обезболивание.
Операции на мягких тканях
Иссечение мягких тканей стопы применяется в качестве лечения вальгусной деформации. Показанием для этого метода оперирования служит отклонение большого пальца менее чем на 25 градусов. Данный способ лечения часто сочетают с другими хирургическими процедурами. К разновидностям вмешательств на мягких тканях стопы относится операция Мак-Брайда.
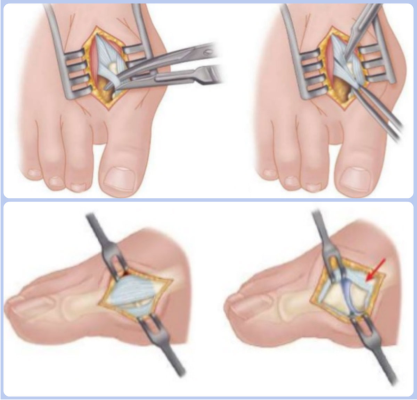
Техника данной хирургической манипуляции заключается в рассечении мышцы, приводящей большой палец. Благодаря этой процедуре кость принимает правильное положение. После отсечения мышцы проводится удаление капсулы сустава с латеральной стороны. Сухожилие подшивают к головке плюсневой кости. Эта процедура приводит к надежной фиксации большого пальца. Реабилитация после операции халюс вальгус занимает несколько месяцев.
Техника выполнения артродеза
Возможный метод лечения вальгусной деформации – это операция Лапидус. Она подразумевает артродез плюснефалангового сустава. Чтобы исправить искривление выполняют репозицию хрящевой ткани. Суставу придают физиологическое положение и фиксируют его с помощью специальной пластины.
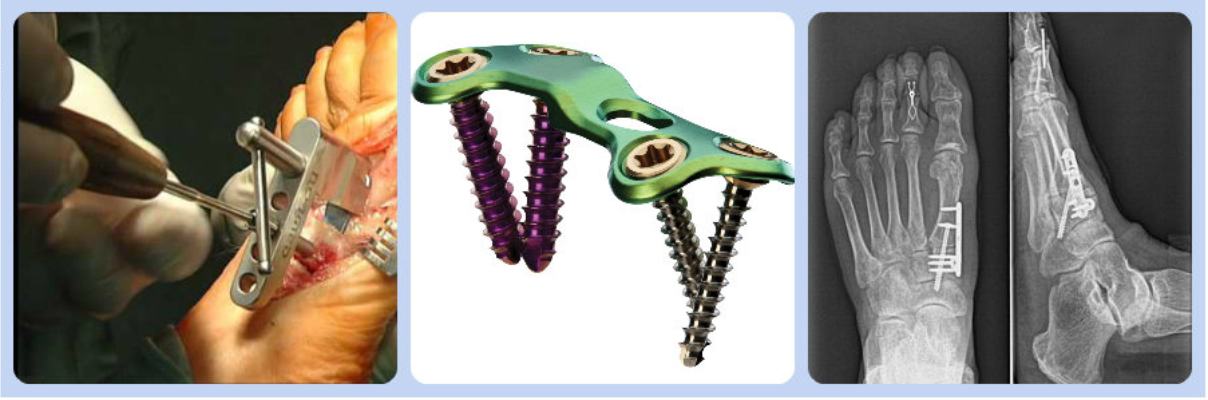
Ортопедическую обувь после операции халюс вальгус носят в течение 8 недель. Требуются специальные ботинки, которые помогают снизить нагрузку на передний отдел стопы. Артропластика по Келлеру практически не применяется.
Проксимальная и дистальная остеотомия
Остеотомию выполняют при значительном отклонении большого пальца стопы. Суть операции заключается в выполнении перелома кости с последующей ее фиксацией в нужном направлении. Дистальная остеотомия по Шеврону применяется чаще всего. Производится V-образный перелом плюсневой кости. Затем, производится латеральное смещение и фиксация компрессионными винтами. Хирургический шов снимают через 2 недели. Всем пациентам показана ЛФК и массаж стоп после операции халюс вальгус.
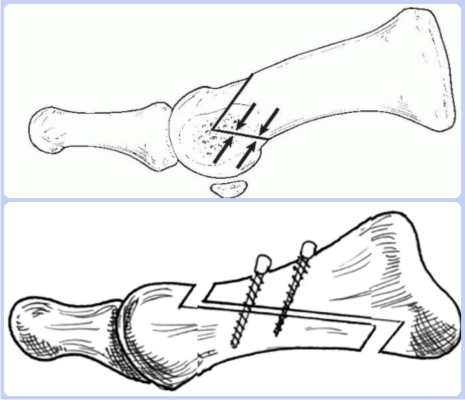
Проксимальная остеотомия проводится путем рассечения тканей стопы от основания большого пальца до плюсневой кости. Этим методом оперируют, если отклонение составляет более 40 градусов. После разреза тканей производят Z-образный распил кости, а затем осуществляют ее скрепление титановыми винтами.
Осложнения после хирургического лечения
В редких случаях возникают осложнения операции. Они могут произойти во время выполнения хирургической процедуры или в восстановительном периоде. К возможным осложнениям относятся:
- Повреждение нервов стопы,
- Тромбоз артерий и вен ноги,
- Инфицирование тканей ступни,
- Асептический некроз головки плюсневой кости,
- Онемение большого пальца.
Чтобы послеоперационный период прошел удачно, важно следовать всем рекомендациям врача. Деятельность сустава восстанавливается постепенно, поэтому нагрузки должны быть минимальными. После сращения костей показана лечебная физкультура. Стоимость операции при вальгусной деформации большого пальца стопы зависит от разновидности хирургического вмешательства. Она колеблется в пределах от 20 до 55 тысяч рублей.
Восстановительный период
Чтобы результат операции был удачным, в первые дни стопу фиксируют в одном положении. В первые дни движения в ногах ограничивают. После стихания болевого синдрома назначают массаж стопы.
Чтобы сустав пришел в действие, следует его разрабатывать в течение нескольких месяцев. С этой целью всем пациентам рекомендуется комплекс специальных упражнений. Гимнастика разрешена только через 3 месяца после операции. До этого времени сустав разрабатывают при помощи выполнения пассивных движений и массажа. Упражнения для пальцев стопы после вальгусной операции выполняют в течение нескольких месяцев. Они не должны оказывать большую нагрузку на сустав. Гимнастика заключается в сгибании и разгибании большого пальца, напряжении мышц ступни. Реабилитационный период составляет около полугода. Через 6 месяцев больные возвращаются к обычным физическим нагрузкам.

Для восстановления функций стопы пациенты носят ортопедическую обувь со специальными стельками. Это нужно, чтобы основная нагрузка распределялась на задние отделы ступни. Ортопедические вкладыши после операции на стопе рекомендуется носить несколько месяцев до полного восстановления.
Отзывы об операции халюс вальгус
Косточка возле пальца ноги у меня появилась еще в молодости. К врачам много лет не обращалась. Когда шишка стала мешать мне ходить, я решила сделать снимок. Ортопед поставил диагноз: халюс вальгус. Стадия искривления была уже последней, направили на операцию. После остеотомии я долго соблюдала режим, носила только ортопедическую обувь. Через полгода смогла нормально ходить, вальгуса как не бывало!
Ирина, 65 лет, Саранск
Несмотря на молодой возраст, у меня обнаружили тяжелое искривление стопы. Врачи сказали, что халюс вальгус появился из-за ношения обуви на каблуках и плоскостопия. Мне сделали операцию Мак-Брайда. Перед этим я лечилась у физиотерапевта и носила ортопедические стельки. После операции шишка исчезла. Сейчас соблюдаю рекомендации врача, чтобы она не вылезла снова.
Елена, 32 года, Москва
После 50 лет мне стало сложно покупать новую обувь, косточка возле пальца стала такой большой, что нога не влезала ни в одни туфли! Врачи настояли на операции. Сказали, что у меня развился халюс вальгус и нужно ставить специальные винты для фиксации сустава. После операции шишка практически исчезла. Я снова могу нормально ходить и выбирать понравившуюся обувь. Для профилактики деформации пью препараты кальция.
Оксана, 57 лет, СПб
Искривление ступней приводит к нарушению походки и другим осложнениям. Деформация стопы и появление болезненной косточки служат показаниями для обращения к ортопеду. Если консервативные методы неэффективны, следует удалить халюс вальгус, операция поможет устранить симптомы патологии. Приведенные выше отзывы подтверждают эффективность хирургического вмешательства. После оценки всех рисков, опытный ортопед поможет выбрать оптимальную тактику лечения.