Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.
Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Что делать, если у ребенка не проходит кашель?

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Увы, большинство детей время от времени болеют и кашляют, причем, они могут кашлять достаточно долго, поэтому с данной проблемой сталкиваются многие родители. И необходимо знать, что делать, если у ребенка не проходит кашель.
Единого универсального метода решения этой проблемы нет, поскольку кашель возникает по разным причинам. Так что следует, в первую очередь, разобраться в вызывающих кашель причинах, чтобы иметь в арсенале способов его лечения только медицински обоснованные и эффективные средства.
Почему у ребенка не проходит кашель?
Для получения ответа на этот вопрос необходим врач: только профессионал может точно установить этиологию долго не проходящего кашля, то есть диагностировать заболевание, симптомом которого он является. От этого будет зависеть и лечение, которое может быть симптоматическим (облегчение и ослабление кашля) или этиологическим (устранение причины кашля).
С физиологический и медицинской точки зрения кашель (на латыни – tussis) представляет собой рефлекторную реакцию кашлевого центра головного мозга в ответ на сигналы раздраженных рецепторов дыхательных путей. И такие чувствительные нервные окончания имеются не только в носоглотке или бронхах, но и в зоне диафрагмы, во внешней оболочке сердца (перикарде), в пищеводе и даже в слизистой оболочке желудка.
К числу причин длительного кашля у детей педиатры относят: затянувшиеся респираторные инфекции, хронические формы тонзиллита и синусита, фарингит (в том числе атрофический), трахеит, ларинготрахеит, аденоидит, хронический бронхит, пневмонию, респираторный микоплазмоз или хламидиоз, наличие цитомегаловируса, респираторные аллергозы (аллергические фарингит и трахеит, эозинофильный бронхит и бронхиальная астма).
У детей-грудничков постоянное покашливание в процессе кормления может быть вызвано ротоглоточной или пищеводной дисфагией – нарушением глотательного рефлекса и прохождения пищи в пищевод.
Кашель, который долго не проходит, может свидетельствовать о бронхоэктазе проблемах со щитовидной железой (гипотиреозе), о недостаточности левого желудочка сердца, гастроэзофагеальном рефлюксе, туберкулезе, кишечном дисбактериозе или наличии у ребенка глистов. Наконец, не исключается вероятность, что длительно проявляющийся сухой кашель у ребенка – один из клинических симптомов папилломатоза или кисты гортани, а также начальной стадии доставшего по наследству муковисцидоза.
Теперь вы, очевидно, имеете четкое представление, что делать, если у ребенка не проходит кашель? Совершенно верно, идти к хорошему врачу и обследовать ребенка. Причем, надо быть готовым к тому, что к обследованию может быть привлечен отоларинголог, аллерголог, пульмонолог или гастроэнтеролог.
Следует отметить, что, по данным педиатров, лишь один случай долго не прекращающегося кашля у детей из десяти не связан с инфекционными воспалениями дыхательных путей типа ОРВИ, тонзиллита или бронхита.
Если у ребенка не проходит кашель: возможные варианты лечения
Как видно из всего вышесказанного, кашель кашлю рознь – и не только в смысле его причины. «Количество и качество» кашля могут варьироваться в широком диапазоне особенностей проявления данного симптома: сухой и с мокротой, с хрипами и со свистом, доводящий чуть ли не до рвоты и имеющий вид легкого покашливания…
Что делать, если у ребенка не проходит кашель вследствие инфекционных воспалительных заболеваний верхних дыхательных путей? В таких случаях необходимо применять лекарственные препараты с муколитическим и обволакивающим эффектами, чтобы сухой кашель (как говорят врачи, непродуктивный) стал влажным (продуктивным). Для совсем маленьких детей (до 2-2,5 лет) этого достаточно: мокроту ребенок выкашляет и тем самым исчезнет фактор, раздражающий кашлевые рецепторы. То есть кашель пройдет. Детям постарше, с учетом часто возникающего спазма бронхов, назначаются мукокинетические (отхаркивающие) и бронхолитические средства. А вот при очень сильном (до рвоты) изнуряющем кашле могут понадобиться препараты, блокирующие рецепторы туссонных зон дыхательных путей или кашлевой центр.
В случае затяжного сухого кашля у детей рекомендуется прием Амброксола (другие торговые названия – Амбробене, Амброгексал, Лазолван, Амбролитик и др.) или Ацетилцистеина (АЦЦ, Ацистеин, Ацестад).
Дозировка сиропа Амброксол для детей до 2 лет – по 2,5 мл 2 раза в день; 2-5 лет – по 2,5 мл трижды в сутки; после 5 лет – 2-3 раза в день по 5 мл. Назначаемый при ларингите, трахеите и пневмонии Ацетилцистеин подходит и для лечения кашля при муковисцидозе. В инструкциях к данному препарату указано, что его можно применять с двухлетнего возраста, однако педиатры рекомендуют данное лекарственное средство только после 12 лет (по 100-200 мг три раза в день) И если одновременно врач назначил курс антибиотиков, то Ацетилцистеин нужно принимать через два часа после них.
Для снятия приступов кашля при вязкой, с трудом откашливаемой, мокроте, врачи могут рекомендовать комбинированные препараты Гвайфенезин (Туссин) или Аскорил. Гвайфенезин может применяться не ранее двухлетнего возраста. Разовая доза составляет 2,5-5 мл (через каждые 4 часа), максимальная суточная доза – 20 мл; для детей 6-12 лет дозировка удваивается. Принимая данное лекарство ребенку нужно давать больше пить. Аскорил назначается до 6 лет по 5 мл три раза в сутки, детям 6-12 лет – по 5-10 мл. При использовании Нужно учитывать, что оба этих средства повышают выделение мокроты, поэтому при продуктивном кашле их применять нельзя.
Что делать, если у ребенка не проходит кашель с мокротой?
Для облегчения выведения мокроты при влажном кашле нужны средства растительного происхождения, содержащие корень алтея (сироп Алтея), корень солодки, листья мать-и-мачехи и подорожник, трава донника, душицы, дягиля, тимьяна (чабрец). Из этих лекарственных растений готовятся отвары из расчета: одна столовая ложка сухого сырья на 250 мл воды (кипятить 10 минут и 20 минут настаивать под крышкой). Принимать их нужно после еды – по 50-100 л дважды в течение дня.
Хорошо известный Пертуссин (принимается по чайной или десертной ложке трижды в день) содержит экстракт тимьяна, имеющего и противомикробные свойства, и хорошо помогает при сухом кашле – как отхаркивающее и смягчающее. Лекарственное средство растительного происхождения Бронхипрет также содержит тимьян (эфирное масло), а еще экстракт плющат, за счет чего помогает выводить скапливающийся в бронхах секрет. Капли Бронхипрет можно принимать с трех месяцев (по 10-15 капель трижды в день, после еды). После года дозировка составляет 10 капель плюс по одной капле на каждый год жизни.
Не утратили эффективности в облегчении откашливания мокроты нашатырно-анисовые капли, которые следует принимать детям старше 12 лет – по 10-12 капель (предварительно разведя в столовой ложке воды) 3-4 раза в течение дня.
Не стоит забывать и об ингаляциях паром щелочной минеральной воды или обычной пищевой соды (на 500 мл кипятка – столовая ложка), а также ингаляциях с настоем листьев эвкалипта и сосновыми почками (на стакан кипятка – столовая ложка).
Что делать, если у ребенка не проходит кашель, доводящий его до рвоты и не дающий нормально спать? Именно для таких ситуаций предназначены лекарственные средства мукорегулирующего принципа действия, влияющие на кашлевой центр. Например, сироп от кашля Синекод (Бутамират) рекомендовано принимать детям: 3-6 лет – по 5 мл препарата трижды в день, 6-12 лет – по 10 мл, старше 12 лет – по 15 мл три раза в день. Детям до 3 лет сироп применять противопоказано. Разовая доза Синекода в каплях (4 приема в день): детям с 2 месяцев до года – 10 капель, 1-3 года – по 15, а старше 3 лет – по 25 капель. Новорожденным до 2 месяцев данный препарат противопоказан. Прием Синекода может вызывать побочные эффекты (головную боль, головокружение, тошноту, рвоту, диарею, зуд кожи и крапивницу).
Что делать, если у ребенка не проходит кашель аллергического характера?
Детский аллерголог, который выявил конкретный аллерген, вызывающий у ребенка респираторный аллергоз, очевидно, порекомендовал этот аллерген (кошку, попугайчиков, рыбок, новый шерстяной палас и т.д.) убрать из квартиры. И, конечно, назначил антигистаминный препарат. Лучше всего, если это будет средство последнего поколения, которое который не дает повышенной сонливости и не пересушивает слизистые оболочки (например, Эриус или Цитеризин). Препараты данной группы назначаются индивидуально – в зависимости от интенсивности проявления респираторной аллергической симптоматики.
Кашель аллергического происхождения снимают с помощью ингаляционных препаратов-кортикостероидов (Беклометазон, Беклазон, Будесонид и др.), назначение которых полностью в компетенции лечащего врача.
Мы постарались представить хотя часть того, что делать, если у ребенка не проходит кашель. При том количестве вероятных причин затянувшегося кашля родителям не стоит рисковать здоровьем детей – своевременно обращайтесь за медицинской помощью.
Долгий кашель у ребенка
Простудные заболевания – весьма частое явление в детском возрасте. Обычно серьезных проблем не возникает, но бывает и так, что у ребенка долго не проходит сухой кашель. Что он может означать, и как следует вести себя родителям при таком симптоме у малыша? Давайте разберемся, как отличается сухой кашель при различных заболеваниях, и какие дополнительные обследования имеет смысл пройти.
Первое, что приходит на ум – инфекционные заболевания. Да, они нередко становятся причиной надсадного сухого кашля. Особенно часто он появляется при простуде, вызванной вирусами гриппа или парагриппа. При ОРВИ воспалительный процесс затрагивает не только верхние дыхательные пути. Он также распространяется на трахею и крупные бронхи, что обусловливает боль за грудиной, возникающую при сухом кашле.
При тяжелом течении заболевания у детей до трех лет иногда развивается синдром крупа – результат отека слизистой оболочки гортани и глотки. Из-за этого надсадный кашель приобретает “лающий” характер, голос становится сиплым, а дыхание хриплым. Хрипы при дыхании, которые становятся слышны даже на расстоянии – признак опасности. В таком случае обязательно следует вызвать врача, как и в случае появления одышки.
Риновирусная инфекция несколько отличается по типу течения. Первые признаки – легкий озноб, чихание и ощущение “царапания” в горле. Позже присоединяется заложенность носа, затем из-за насморка ребенок перестает дышать через нос. На данном этапе возникает воспаление трахеи и бронхов, что характеризуется непродуктивным кашлем.

Важно понимать, что кашель при гриппе может продолжаться в течение недели, но со временем сухой кашель должен переходить во влажный. Иначе говоря, на третий день в норме уже начинается отхождение мокроты. Если этого не происходит, имеет смысл обратиться к врачу и рассказать все симптомы заболевания. Для установления возбудителя вирусной инфекции используются методы экспресс-диагностики. Также при подозрении на пневмонию, возбудителей которой может быть множество, врач назначит рентгенографию грудной клетки, возможно также взятие мокроты на посев.
Непродуктивный кашель является одним из симптомов аденоидов – разрастания и воспаления глоточных миндалин. При этом носовое дыхание часто нарушено, имеют место слизистые и гнойные выделения из носовых ходов. Сухой кашель становится хроническим. Естественно, что его полное устранение подразумевает лечение аденоидов. Врач определит степень развития заболевания при осмотре. Возможно, потребуется взять мазок, чтобы установить возбудителя и его чувствительность к антибиотикам.
Синусит (воспаление околоносовых пазух) – еще одна причина надсадного кашля. Очень часто он возникает именно ночью, сопровождается гнойными и слизистыми выделениями из носа, а также головной и лицевой болью. При подозрении на синусит врач не только осматривает ребенка и слизистую носа, а также назначает рентген черепа, на котором воспаленные пазухи выглядят затемненными.
Иногда столь неприятный симптом может быть признаком не инфекции, а кашлевой формой бронхиальной астмы. Наблюдательные родители сразу заподозрят неладное, ведь назойливый сухой кашель при астме не сопровождается повышением температуры и признаками интоксикации, он часто носит приступообразный характер, усиливается после физической нагрузки, на сухом и холодном воздухе, сопровождается одышкой, которую ребенок характеризует как затрудненный выдох. При этом может выделяться ничтожное количество прозрачной, стекловидной мокроты. Антибиотики и противовирусные препараты в таком случае не помогают, а если сделать анализ крови, то признаков воспалительного процесса не будет выявлено.

В качестве уточнения диагноза ребенку могут назначить ингаляционные кортикостероиды (к примеру, пульмикорт), которые значительно улучшают состояние. В некоторых случаях берут мокроту на микроскопическое исследование. Также с диагностической целью врач назначает бронхофонографию. Это простое и безопасное исследование позволяет оценить дыхательную функцию ребенка на основе изучения звуков дыхательной волны.
В некоторых случаях навязчивый сухой кашель выступает как аллергическая реакция на прием лекарственных препаратов. Он может продолжаться до трех недель, при этом никаких признаков инфекции, как и при астме, нет. Температура, озноб, слабость, признаки воспалительного процесса в анализе крови отсутствуют. К сухому аллергическому кашлю может присоединяться заложенность носа. Такой кашель нередко провоцируется приемом антибиотиков ряда пенициллинов, особенно у детей первых лет жизни, витаминов группы В, пивных дрожжей. Впрочем, любое лекарственное средство может стать причиной появления этого симптома, ведь на все медикаменты каждый организм реагирует по-разному. Врач, скорее всего, порекомендует отказаться от такого препарата, что и повлечет за собой улучшение состояния, кашель пройдет. То же относится к средствам народной медицины. Например, сосновые шишки и почки, цветки липы, ромашка, мать-и-мачеха, шиповник, тысячелистник и другое растительное сырье может усиливать сухой кашель или провоцировать его появление.
Конечно, аллергический кашель может возникнуть на любой раздражитель: шерсть, духи, пыль, моющие средства. Понаблюдайте, в какой обстановке развился сухой кашель, помогает ли проветривание помещения или переход в другую комнату? Так вы быстро найдет причину неприятного симптома.
Иногда в основе сухого кашля лежат врожденные пороки сердечнососудистой системы, в таком случае кашель еще называют “сердечным”. Конечно, никаких признаков инфекционного процесса здесь тоже не будет. Кашель усиливается при физической нагрузке, сопровождается одышкой и бледно-синеватой окраской губ, кожных покровов. Диагностика таких пороков обычно не составляет труда, диагноз можно предположить после осмотра, выслушивания сердца и оценке пульса.
– Вернуться в оглавление раздела “Пульмонология.”
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Длительный кашель у ребенка
Мы лечим детей по принципам доказательной медицины: выбираем только те методы диагностики и лечения, которые доказали свою эффективность. Никогда не назначим лишних обследований и лекарств!

Никаких лишних обследований и лекарств! Назначим только то, что доказало эффективность и поможет вашему ребенку.
Педиатры и узкие специалисты Фэнтези – доктора с большим опытом, члены профессиональных обществ. Врачи постоянно повышают квалификацию, проходят стажировки за рубежом.
Мы сделали детскую медицину безопасной! Весь наш персонал работает по самым строгим международным стандартам JCI
Игровая комната, веселый аниматор, подарки после приема. Мы стараемся подружиться с ребенком и делаем все, чтобы маленькому пациенту было у нас комфортно.
Когда кашель считается “хроническим”
Многие родители сталкиваются с проблемой длительного кашля у ребенка. Как правило, педиатры считают длительным, или “хроническим”, кашель, который длится у ребенка более 4-х недель.
Как правило, после перенесенной ОРВИ кашель у малыша может сохраняться в течение нескольких недель, но в большинстве случаев этот срок не превышает одного месяца.
Причины длительного кашля у детей
Наиболее распространенными причинами длительного кашля у ребенка являются бактериальные инфекции, бронхиальная астма, патология ЛОР-органов, несколько реже – гастроэзофагеальный рефлюкс.
Возбудители хронического кашля у детей
Целый ряд возбудителей может вызвать хронический кашель у детей. Это микоплазмы, хламидии, гемофильная палочка, моракселла, пневмококк, токсокары. Причиной также может быть возбудитель коклюша или паракоклюша, причем в случае этих заболеваний кашель может сохраняться в течение нескольких месяцев после того, как микроб уже исчез из организма.
Длительный сухой кашель может вызывать и бронхиальная астма. В таком случае, могут появиться и сопутствующие симптомы: одышка, свистящие хрипы. Однако в ряде случаев выявляется именно так называемая «кашлевая» формы астмы.
Заболевания носоглотки: гипертрофия аденоидов, риносинуситы – также могут приводить к появлению длительного кашля у ребенка. Именно поэтому часто к обследованию ребенка мы подключаем ЛОР-врача.
Реже причиной длительного кашля у ребенка становится гастро-эзофагеальный рефлюкс. В этом случае происходит заброс кислого желудочного содержимого с попаданием на верхние дыхательные пути, что вызывает их раздражение и кашель.
Встречаются также более опасные для здоровья ребенка причины длительного кашля – заболевания легких: бронхоэктатическая болезнь, интерстициальные заболевания, туберкулез, муковисцидоз, инородное тело нижних дыхательных путей.
Последствия длительного кашля
Длительный кашель часто нарушает физическую активность ребенка, мешает спать, приводит у повышенной утомляемости. Могут быть проблемы с посещением детского сада или школы, проблемы в общении со сверстниками.
При не диагностированной бронхиальной астме ребенок находится под угрозой внезапного развития астматического приступа, к которому не готовы окружающие и сам ребенок.
Сложности с носоглоткой, которые вызывают кашель, могут приводить к серьезному нарушению носового дыхания, проблемам со слухом, сном, а значит – к ухудшению поведения, памяти, снижению концентрации внимания.
Гастроэзофагеальный рефлюкс может приводить к серьезным патологическим изменениям со стороны органов пищеварения.
Наконец, бронхоэктатическая болезнь, интерстициальные заболевания, туберкулез, муковисцидоз, инородное тело нижних дыхательных путей – тяжелые и опасные состояния, серьезно нарушающие здоровье ребенка. Они требуют своевременной диагностики и наблюдения специалистов, в том числе в условиях стационара.
Диагностика и лечение длительного кашля в клинике Фэнтези
Если вы заметили, что ребенок часто и долго кашляет, нужно разобраться с причиной и вылечить заболевание.
- Педиатр проведет общий осмотр, побеседует с родителями, выясняя особенности и возможные причины появления кашля у ребенка.
- Проведем исследование “Функция внешнего дыхания” (для детей старше 6-ти лет) с проведением бронхопровокационных и бронходилятационных тестов. Это исследование показывает, нет ли у ребенка нарушения в прохождении воздуха по дыхательным путям.
- Возможно, понадобится лабораторная диагностика для подтверждения инфекционной природы кашля. Она помогает выявить инфекции, вызывающие длительный кашель.
- Аллергологическое обследование (по показаниям). К обследованию подключается врач-аллерголог, проводится аллергологическое обследование, показывающее на какие именно вещества реагирует организм ребенка. . Если у ребенка есть проблемы с носоглоткой, его осмотрит ЛОР, оценит состояние верхних дыхательных путей. При необходимости назначит дообследование.
- По результатам всех проведенных обследований будет назначено лечение.
Неэффективные методы лечения хронического кашля у детей
Очень часто от разных специалистов родители получают многочисленные рекомендации, которые порой не совпадают друг с другом. Родители остаются в замешательстве, что же явилось причиной кашля и чего ждать, в результате прибегают к самолечению, что только усугубляет проблему.
Например, при длительном кашле у ребенка неэффективны всевозможные сиропы с отхаркивающим действием.
В некоторых источниках указывается, что причиной кашля у ребенка могут стать лямблии или аскариды, родители самостоятельно или по назначению доктора сдают анализы для обнаружения этих возбудителей. Однако такая версия происхождения длительного кашля не поддерживается международными рекомендациями.
Для того, чтобы назначить подходящее в данном случае лечение, необходимо установить причину состояния малыша. Лечение большим количеством препаратов «на всякий случай» категорически не рекомендуется.
5 причин детского кашля и когда бежать на рентген? Педиатр Сергей Бутрий

Звук детского кашля неизменно вызывает тревогу родителей. Но не любой детский кашель — это проявление бронхита, а небулайзер — не универсальное средство. Разбираемся в природе детского кашля и способах его лечения вместе с педиатром и автором блога о доказательной медицине «Заметки детского врача» Сергеем Бутрием.
Какими бывают основные причины кашля у ребенка?
По моим субъективным оценкам, самая частая причина — это, безусловно, вирусные инфекции: задний носовой затек, простой бронхит, трахеит, ларингит с крупом и без, ковид и так далее.
На втором месте по частоте у детей с полутора до семи лет — обструктивный бронхит, или вирус-индуцированная бронхообструкция.
На третьем месте — психогенный кашель, он же кашлевой невроз (разновидность невроза навязчивых движений).
На четвертом — пневмония (воспаление легких).
На пятом — бронхиальная астма.
В практике педиатра встречаются и редкие причины кашля вроде коклюша, туберкулеза, инородного тела бронхов, гастроэзофагеальной рефлюксной болезни (ГЭРБ) и других.
Как отличить аллергический кашель от «нервного» или вирусного?
Обычному человеку относительно просто отличить от остальных только психогенный кашель. Он появляется исключительно во время бодрствования и полностью пропадает ночью, может не беспокоить почти весь день, а потом резко усиливаться (обычно во время негативных эмоций). Этот кашель имеет характерный «почерк»: 1–3 кашлевых толчка подряд, не более.
Отличить вирусный кашель от аллергического тоже можно, в основном по анамнезу и «почерку». Вирусный кашель имеет очевидное начало либо усиление, возникающее параллельно с другими катаральными симптомами: насморком, болью в горле, недомоганием и повышением температуры. Начало вирусного кашля относится к периоду, когда ребенок был полностью здоров до этого, а усиление — к тому времени, когда он еще не успел поправиться от прошлой ОРВИ или параллельно имел другой вид кашля.
У вирусного кашля обычно быстрая положительная динамика: он появляется в начале болезни, может сразу быть тяжелым, а может усиливаться к середине или концу болезни, но на пике тяжести держится совсем недолго, 2–7 дней.
Напомню, что и вирусный, и аллергический кашель обязательно присутствуют ночью, а нередко и усиливаются в ночные часы.
Затем вирусный кашель начинает быстро уменьшаться день ото дня, и крайне редко держится более 2–3 недель.
Аллергический кашель начинается без катаральных симптомов, его начало либо не связано ни с чем очевидным, либо связано с аллергенами (ходили в гости к людям, у которых дома кошка, или ребенок потерся носом о кошку, которая живет дома, либо начался период пыления деревьев, произошел контакт с другим ингаляционным аллергеном). Параллельно аллергическому кашлю часто усиливаются и другие проявления аллергии: ринит с выраженным зудом в носу и частыми чиханиями «сериями», возникают конъюнктивит, крапивница и так далее.
Аллергический кашель часто длится неделями и месяцами, монотонно, без особых волн усиления и облегчения.
В сомнительных случаях, когда кашель имеет затяжное течение (более трех недель без очевидных нескольких ОРВИ подряд, которые могли бы объяснить такую длительность), врач начинает подозревать аллергический характер кашля (кашлевую астму) и может провести пробную терапию ингаляционными стероидами на один месяц, и если ответ (улучшение симптомов) на стероиды будет очевидным, они станут не только способом лечения, но и дополнительным аргументом за астму. Этот метод (подтверждение диагноза лечением) в медицине называется ex juvantibus .
Когда «сухой» кашель переходит в «мокрый», ребенок выздоравливает?
В целом да, это довольно стандартная динамика: несколько дней сухого кашля, затем усиление интенсивности, несколько дней влажного интенсивного, затем день ото дня кашель все влажнее и легче (мокрота отходит уже с небольшого количества кашлевых толчков подряд), и постепенно ребенок поправляется.
Но мне важнее видеть саму динамику. Главное, что ребенок не застыл на пике надсадного кашля слишком долго (более недели) и положительная динамика уже началась. В противном случае это будет одним из критериев назначения анализов крови (общего анализа крови и С-реактивного белка), а также рентгенограммы легких. При этом кашель с начала и до конца может быть как мокрым, так и сухим, это менее важный критерий.
Как понять, что кашель не «остаточный»?
Здесь я смотрю на два критерия: продолжительность кашля и снижение качества жизни ребенка.
Стандартные ОРВИ дают быструю положительную динамику кашля: в первые дни интенсивность кашля нарастает, достигает пика (особенно ночью), держится на пике 2–5 дней и постепенно начинает уменьшаться. После прохождения пика кашель исчезает полностью за 1–2 недели. Если кашель длится заметно дольше, нужно искать этому объяснение.
Если говорить о качестве жизни, то почти всегда от кашля страдает больше родитель, чем ребенок. Ребенок кашляет, но нормально спит, нормально ест, и в целом бодрый и веселый, зато родители сходят с ума от тревоги.
Но иногда качество жизни ребенка все же падает из-за кашля, и очень заметно. При коклюше он может кашлять так сильно, что ломаются ребра, возникают кровоизлияния под конъюнктиву глаза и десятки раз за день повторяется рвота. Кашель может ухудшать сон. Все это должно быть только на пике кашля, то есть в эти пресловутые 3–7 дней, если дольше, то речь точно не об остаточном кашле. Происходит что-то серьезное, такой кашель точно нельзя игнорировать.
В каких случаях кашля требуется рентгенодиагностика?
Таких критериев достаточно много. Рентгенограмма легких нужна при подозрении на пневмонию (выраженная одышка, локальное усиление хрипов), на выпот в плевральной полости (при локальном ослаблении звуков легкого), на инородное тело и/или ателектаз (по данным анамнеза или перкуссии легкого), на эмфизему, на деструкцию легкого и так далее.
Главный повод сделать рентген — это выраженные клинические находки. Второй критерий — чрезмерно длительный кашель, когда требуется исключение туберкулеза и других затяжных болезней легких. Остальные критерии косвенные или утилитарные, под конкретные цели врача.
В любом случае рентгенодиагностика является дополнительным методом диагностики (тогда как сбор анамнеза и физикальное обследование — основными).
Рентгенограмма назначается уже после формирования у врача конкретной диагностической гипотезы, для ее подтверждения или опровержения.
Какие анализы сдавать при кашле
Чаще всего — никакие. Анализы, так же как и рентгенограмма легких, назначаются при нетипичных симптомах, при подозрении на что-то кроме обычного вирусного кашля. И рентгенограммы, и анализы нужны для проверки изначальной диагностической гипотезы.
Но если рентгенограммы нужны, чтобы выявить структурные изменения, то анализы или подтверждают степень выраженности бактериального воспаления (общий анализ крови, с лейкоцитарной формулой и со скоростью оседания эритроцитов; С-реактивный белок), или уточняют возбудитель болезни (бактериологический посев мокроты, полимеразная цепная реакция мазка из носоглотки, иммуноферментный анализ крови на антитела к возбудителю).
Самый частый вывод, который делает врач, основываясь на результатах этих дополнительных методов исследования — необходимость назначения антибиотика и выбор конкретного препарата.
Когда стоит использовать небулайзер?
Небулайзер нужен тогда, когда необходимо доставить лекарство непосредственно в гортань или бронхи. Чаще всего это требуется при вирус-индуцированной бронхиальной обструкции (обструктивном бронхите), стенозирующем ларингите (ложном крупе) и бронхиальной астме. Реже — при пневмониях и других заболеваниях.
Стандартные вирусные кашли, не осложненные бронхообструкцией или стенозом гортани, обычно не требуют ингаляций.
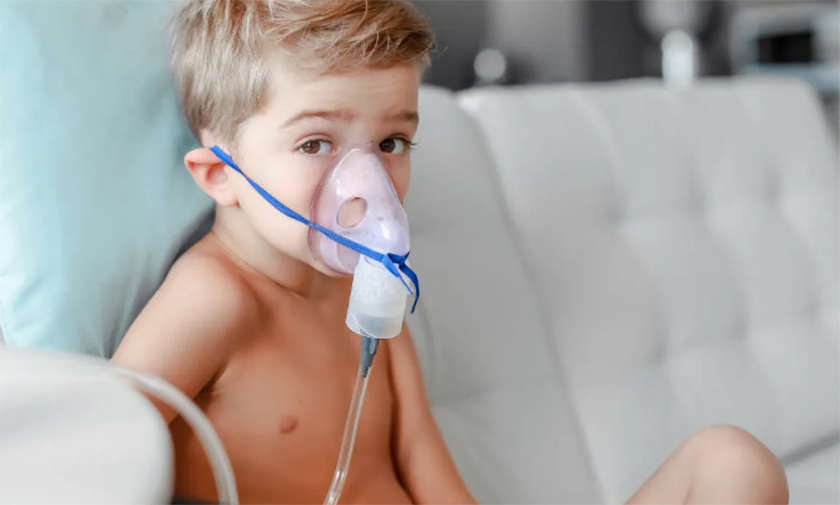
Однако поскольку небулайзеры стали избыточно популярны и есть почти в каждой семье, где растет ребенок, многие педиатры начали рекомендовать ингаляции с пустым физраствором (без лекарств) 2–3 раза в день при любом кашле. Я не вижу вреда от такой процедуры и нередко соглашаюсь, когда родители спрашивают, нужно ли это делать. Доказательств эффективности (сокращения длительности, интенсивности кашля или снижения частоты осложнений) мне не попадалось, но и свидетельств о вреде тоже.
Говоря о небулайзере, нельзя не упомянуть спейсер. Это более удобная и эффективная альтернатива небулайзеру при астме и других видах бронхиальной обструкции. Через спейсер в бронхи доставляются бронхолитики и ингаляционные стероиды. Он не требует электричества, помещается в любую дамскую сумочку и незаменим в путешествиях. Однако он менее популярен, чем небулайзер, видимо, потому что простой физраствор в него не нальешь, и показания к спейсеру не такие широкие и размытые, как к небулайзеру.
В каких случаях при кашле требуется госпитализация
Госпитализация нужна, когда кашель является симптомом опасного заболевания и сопровождается признаками, несущими в себе большую угрозу. Например, типичный коклюшный кашель, с репризами и апноэ (либо просто любой кашель с апноэ и подозрением на коклюш) у ребенка первых месяцев жизни — это однозначное показание к госпитализации, так как во время любого из апноэ может наступить клиническая смерть ребенка, и для спасения в этот момент рядом с ним должен находиться медработник с ближайшим доступом к реаниматологу.
Кашель с выраженной одышкой и падением сатурации ниже 92% требует постоянной подачи кислорода и мониторинга ситуации, поэтому таких пациентов госпитализируют. Самый очевидный пример — ковид с выраженным поражением легких.
В эту пандемию самые далекие от медицины люди вынуждены были выучить, что такое пульсоксиметр, сатурация и кислородозависимость.
Другим примером может являться острый приступ бронхиальной обструкции (астматической или вирус-индуцированной), в этом случае кислородная поддержка является вторичной, в стационаре проводится, прежде всего, интенсивная терапия по расширению бронхов и восстановлению возможности дышать без кислородной поддержки.
Кашель при эпиглоттите, при туберкулезе, при вдыхании инородного тела — все это примеры кашля, который опасен не сам по себе, а из-за первопричины. Амбулаторно (дома) решить эту проблему невозможно.
Виды кашля у детей

Кашель является частой проблемой, с которой рано или поздно сталкиваются все дети. Он может быть разным по характеру (влажный, сухой, лающий, с репризами), по длительности (острый или хронический), а также по возможности установления причины кашля (специфический или неспецифический) и т.д.
Первое, что делает педиатр во время диагностики состояния ребенка – устанавливает форму кашля и уже на основании этого подбирает тактику лечения. В статье мы попробуем дать подробную характеристику основных типов кашля.
Влажный кашель
В большинстве случаев причиной влажного кашля является так называемый постназальный затек – стекание слизистых выделений по задней стенке глотки. Ситуация возникает при инфекционном воспалении носоглотки или пазух носа.
Значительно реже влажный кашель может быть спровоцирован продукцией мокроты в нижних дыхательных путях. Подобное наблюдается при бронхите или пневмонии.
Причиной частого влажного кашля может стать прием различных отхаркивающих препаратов.
Сухой кашель
Обычно сухой кашель возникает у детей с инфекцией дыхательных путей. Однако в некоторых случаях длительно непроходящий сухой кашель может свидетельствовать о наличии у ребенка бронхиальной астмы.
Лающий кашель
Данный вид легко можно определить по характерному звуку – кашель напоминает лай собаки или тюленя. Лающий кашель возникает во время эпизода стенозирующего ларинготрахеита (ложного крупа). Причиной являются вирусные инфекции.
Как правило, кашель возникает ночью и часто сопровождается тяжелым дыханием и осиплостью голоса.
Кашель с репризами
Симптомами кашля с репризами являются частые кашлевые толчки, беспрерывно идущие один за другим. Между толчками ребенок не успевает вдохнуть воздух. Эпизод кашлевых толчков заканчивается шумным вдохом – то есть репризой.
Кашель с репризами возникает во время пароксизмального периода коклюша. Помимо этого, причинами могут быть некоторые вирусные инфекции (парагрипп, аденовирусная инфекция, респираторно-синцитиальная и др.), микоплазменная инфекция или паракоклюш.
Острый кашель
Острым называется кашель длительностью менее 2 недель. В основном острая форма возникает при вирусных инфекциях дыхательных путей (ОРВИ).
ОРВИ у здоровых детей может возникать несколько раз в год. Дети, посещающие детский сад, болеют чаще – заболеваемость доходит до 6-12 эпизодов ежегодно. Кашель при ОРВИ длится порядка 1-3 недель.
По данным исследований, 50% дошкольников не имеют кашля к 10-му дню после начала болезни, 90% – к 25-му дню.
На данный момент не существует эффективного и безопасного средства от кашля при ОРВИ. Лечение неосложненного ОРВИ должно включать лишь обильное питье и прием жаропонижающих препаратов для облегчения дискомфорта от высокой температуры. Прием антибиотиков при ОРВИ нецелесообразен, так как не сокращает длительность болезни и не снижает вероятность наступления осложнений.
Эффективность противовирусных препаратов доказана только против вируса гриппа. Подобные средства способны сократить длительность болезни на несколько дней. Однако они не могут снизить риск возникновения осложнений и частоту госпитализации.
В медицине существует понятие «красные флаги» – симптомы, при возникновении которых следует обязательно показать ребенка врачу.
«Красные флаги» при остром кашле:
-
прогрессирующее ухудшение самочувствия;
К тому же, есть состояния, когда без рентгенографии не обойтись. Это исследование показано в следующих случаях:
1. Кашель у ребенка с длительной лихорадкой, учащенным дыханием или наличием влажных хрипов в легких.
2. Нетипичное течение заболевания с нарастанием кашля или появлением кровохарканья.
3. Подозрение на наличие инородного тела в дыхательных путях.
Хронический кашель
Хроническим называется кашель длительностью свыше 4 недель. Важно не путать хронический кашель с рецидивирующим острым, вызванным повторным инфицированием.
Для того, чтобы установить причину хронической формы кашля, необходимо тщательно собрать анамнез, провести осмотр и пройти несколько видов исследований:
Исходя из полученных результатов, врач может назначить дополнительные лабораторные и инструментальные исследования.
В зависимости от возможности установления причины кашля, разделяют хронический специфический и хронический неспецифический.
Хронический специфический кашель
Специфическим называется кашель, причину которого можно установить по данным анамнеза, результатам осмотра, инструментального или лабораторного обследования.