Кардиомегалия
Кардиомегалия (синдром “бычьего сердца”) – это увеличение размеров и массы сердца. Может быть врожденной, но чаще является самостоятельной болезнью, сопровождающей другие патологии сердечно-сосудистой системы.
- Кардиомегалия – что это такое
- Причины кардиомегалии
- Симптомы кардиомегалии
- Дифференциальная диагностика кардиомегалии
- Лечение кардиомегалии
- Группа риска по развитию кардиомегалии
- Чем опасна кардиомегалия
- Профилактика кардиомегалии
Кардиомегалия – что это такое
Кардиомегалия (синдром “бычьего сердца”) – это увеличение размеров и массы сердца. Может быть врожденной, но чаще является самостоятельной болезнью, сопровождающей другие патологии сердечно-сосудистой системы.
Причины кардиомегалии
Кардиомегалия у плода и новорожденных детей называется врожденной или идиопатической. Ее причина – наследственная предрасположенность к болезни. Прогноз при данной форме синдрома неблагоприятный.
Приобретенная кардиомегалия у детей и взрослых – это следствие таких проблем со здоровьем, как:
- артериальная гипертония;
- пороки сердца;
- ишемическая болезнь сердца;
- эмфизема легких;
- миокардит;
- пневмосклероз.
Следует заметить: заболевание кардиомегалия не всегда связано с патологиями сердечно-сосудистой системы. Оно может быть спровоцировано нарушениями в работе других органов.
Симптомы кардиомегалии
Кардиомегалия – это клинически скрытый синдром. Она всегда маскируется под признаками других заболеваний или протекает без явных симптомов. У большинства больных кардиомегалия проявляется:
- тахикардией;
- болями в области сердца;
- одышкой;
- повышенной утомляемостью;
- периферическими отеками;
- ортопноэ.
Чаще всего болезнь у взрослых обнаруживают случайно во время очередного профосмотра.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Дифференциальная диагностика кардиомегалии
Чтобы выявить синдром «бычьего сердца» (так кардиомегалию называют неофициально), кардиологи используют следующие диагностические методы:
- пальпация сердечной области, прослушивание сердца;
- компьютерная томография;
- эхокардиография;
- УЗИ сердца;
- ЭКГ;
- рентген грудной клетки;
- анализ крови;
- биопсия (забор образца ткани с внутренней поверхности желудочков сердца) – крайне редко.
Заподозрить кардиомегалию врач может при обнаружении характерных для данной болезни шумов в сердце, выпячивании органа при пальпации. Достаточно часто изменение размеров видно на рентгеновских снимках. Но самую достоверную информацию при кардиомегалии дает УЗИ.
Лечение кардиомегалии
Лечение кардиомегалии (за исключением синдрома «бычьего сердца» у новорожденных) начинается с устранения причин, вызвавших болезнь. Здесь может использоваться и медикаментозная терапия, и хирургические методы. Так, например, при артериальной гипертонии лекарства обеспечивают снижение давления, при болезнях почек – выведение из организма лишней жидкости. Если же кардиомегалия вызвана повреждением сердечных клапанов, врач-кардиохирург проводит их восстановление хирургическим путем.
В тех ситуациях, когда причина патологии – наркотики или алкоголь, состояние пациента улучшится, только если он откажется от вредной привычки. Результаты лечения напрямую зависят от стадии и причин. Некоторым больным удается излечиться полностью, другим приходится всю жизнь принимать лекарства. В тяжелых случаях проводится операция по пересадке сердца.
Группа риска по развитию кардиомегалии
Наибольший риск заболеть кардиомегалией у больных с:
- артериальной гипертензией;
- врожденным пороком сердца;
- перенесших сердечный приступ;
- имеющих наследственную предрасположенность (в семье уже кто-то болел кардиомегалией).
Чем опасна кардиомегалия
Из-за увеличения сердца в размерах могут возникнуть серьезные проблемы со здоровьем. Среди них:
- образование тромбов;
- нарушение сердечного ритма;
- остановка сердца.
Лица, у которых увеличен левый желудочек сердца, находятся в большей опасности.
Профилактика кардиомегалии
Так как кардиомегалия (за исключением врожденной формы) – это не самостоятельное заболевание, профилактика направлена на предотвращение развития болезней-провокаторов. Важно исключить факторы риска, которые приводят к повышению артериального давления, возникновению ишемической болезни сердца, проблем с легкими. Также необходимо отказаться от курения, наркотиков, алкогольных напитков.
Острое расширение сердца
Острое расширение сердца – перерастяжение сердечной мыщцы, возникающее в результате резкого роста ОЦК при неправильном расчёте дозы и скорости инфузии/трансфузии. Проявляется быстрым увеличением систолического АД, признаками дыхательной недостаточности, болями в груди. Возможно развитие отека легких. В анамнезе обычно присутствует ИБС, врожденные кардиальные пороки, анемия. Диагноз устанавливается на основании клинической картины, имевшего место факта нарушения техники трансфузии, данных лабораторного и аппаратного обследования. Лечение включает диуретики, ингаляции O2, пропущенного через пеногаситель, сердечные средства, плазмоферез.
МКБ-10
Общие сведения
ОРС – основной симптом волемической перегрузки, которым обусловлены все дальнейшие проявления данной патологии. Возникает при быстром введении большого объема инфузионных растворов или препаратов крови. Состояние часто развивается у больных, страдающих заболеваниями кардиологического профиля, хронической анемией, легочными болезнями. В педиатрии гиперволемический синдром выявляется у новорожденных, нуждающихся в восполнении ОЦК. К развитию дилатации у пациентов из перечисленных групп приводит даже малый объем внутривенно введенной жидкости. Считается, что риск ОРС у предрасположенных больных многократно возрастает, если скорость инфузии составляет более 1 мл/ч на килограмм массы тела.

Причины острого расширения сердца
Перегрузка жидкостью у пациентов, не имеющих хронических болезней, практически не возникает, поскольку сердце справляется с увеличенным ОЦК, а системы экскреции быстро удаляют излишки воды из организма. Острое РС у здорового человека развивается только при очень большом превышении допустимого объема инфузии, что на практике встречается крайне редко. Гиперволемический синдром, в том числе коронарное расширение, обычно диагностируется при наличии следующих предрасполагающих факторов:
- Почечная недостаточность. Снижение функциональных возможностей мочевыделительной системы приводит к замедленному удалению излишков воды и продуктов обмена веществ из организма. Создается положительный баланс жидкости, при котором объем поступившей H2O значительно превышает количество мочи. Тяжесть состояния напрямую зависит от выраженности водного дисбаланса.
- Сердечная недостаточность. При наличии ХСН сердце работает на пределе своих остаточных ресурсов. Оно неспособно полноценно перекачивать даже тот объем крови, который имеется в организме постоянно. Резкое наполнение сосудов добавочной жидкостью провоцирует чрезмерное повышение преднагрузки, возникает острое расширение кардиальных камер, отмечается еще большее уменьшение их функциональных возможностей.
- Респираторная патология. При бронхэктазии, васкулитах, бронхиальной астме, ХОБЛ давление в малом круге кровообращения повышается. Это увеличивает нагрузку на правые отделы и способствует их расширению, потенцирует механическое нарушение деятельности левого желудочка. Образуется острое или хроническое легочное сердце. Дальнейший процесс формирования изменений не отличается от такового при ХСН.
Патогенез
Механизм развития патологии сравнительно прост. Резкое повышение объема циркулирующей в сосудах жидкости усиливает нагрузку на венозно-артериальный аппарат и сердце. Последнее оказывается неспособным перекачать необходимое количество крови. В нем накапливаются геморальные излишки, стенки растягиваются, орган теряет возможность полноценно сокращаться. В обоих кругах кровообращения возникает застой. На периферии и в легких происходит усиленная пролиферация плазмы в мягкие ткани, образуются массивные отеки.
Может формироваться асцит, который становится причиной повышения внутриабдоминального давления с последующим нарушением функции внутренних органов. Происходит поджатие диафрагмы, что еще больше усугубляет дыхательную недостаточность. Пропотевание транссудата в интерстициальное пространство или альвеолы провоцирует пульмональный отек, который сопровождается резким ухудшением вентиляции с развитием соответствующей клинической картины. Смерть пациента наступает от выраженной дыхательной и сердечно-сосудистой недостаточности, асистолии.
Симптомы острого расширения сердца
На начальном этапе патология проявляется быстрым ростом систолического артериального давления. Показатели диастолического АД поднимаются не столь значительно. Увеличивается разница между «верхним» и «нижним» результатом тонометрии. Пульс пациента отличается слабым наполнением и напряжением, обнаруживается тахикардия. Больной испытывает сильную головную боль, выявляется затрудненное дыхание. Может иметь место бронхоспазм с формированием приступа сердечной астмы.
По мере развития процесса симптоматика усиливается. Возникают признаки недостаточности периферического кровообращения (синий оттенок губ, носогубного треугольника, мочек ушей, кончиков пальцев) и гипоксии (диффузный цианоз, включение в процесс дыхания вспомогательной мускулатуры, раздувание крыльев носа, психомоторное возбуждение). Артериальное давление снижается за счет уменьшения силы сердечных сокращений. Тахикардия сохраняется и носит компенсаторный характер.
На терминальной стадии болезни все ее проявления достигают максимума. Изо рта выделяется белая или розоватая пена, отмечается выраженная синюшность кожи, ЧСС и АД падают до критических величин. На смену психомоторному возбуждению приходит угнетение сознания. Нарушается сердечный ритм, возникает фибрилляция желудочков, сопровождающаяся остановкой дыхания и кровообращения. Наступает этап клинической смерти, которая при отсутствии медицинской помощи переходит в биологическую через 3-5 минут.
Осложнения
По данным исследований, вероятность гибели больного повышается на 20% с каждым литром положительного суммарного водного баланса. Общая выживаемость пациентов с излишком жидкости в пределах 1-4 л не превышает 25%. Причиной гибели становится альвеолярный отек, отек мозга, острое снижение сократительной способности сердца. При успешном своевременном купировании гипергидратации может происходить реактивация хронических коронарных заболеваний, развитие ХСН вследствие перерастяжения кардиальных камер. После эпизода тяжелой гипоксии на фоне отека возможно поражение головного мозга вплоть до декортикации (церебральная смерть) или постгипоксической энцефалопатии.
Диагностика
С учетом того, что массивная инфузия либо трансфузия проводится исключительно в условиях ОРИТ или операционной, диагностику дилатации осуществляет врач анестезиолог-реаниматолог. В обязательном порядке следует дифференцировать острое расширение сердца с отеком легких и усилением сердечной недостаточности другой этиологии. Для этого могут потребоваться консультации кардиолога, кардиохирурга, специалиста функциональной диагностики. Для уточнения природы имеющихся нарушений применяются следующие лабораторные и аппаратные методики:
- Физикальное обследование. Включает в себя осмотр пациента, пальпацию, перкуссию и аускультацию легких, сердца. Выявляется смещение коронарных границ, изменение кардиальных тонов и ритма. Выслушивается жесткое дыхание, могут присутствовать крупнопузырчатые хрипы, крепитация. При выстукивании определяется притупление перкуторного звука.
- Лабораторное обследование. Присутствует гипоксемия (PaO2 ≤ 95 мм рт. ст), респираторный алкалоз (pH ≥ 7.35, PaCO2 ≤ 40 мм. р/ст.). При наличии сопутствующих изменений со стороны сердечно-сосудистой системы (ОИМ вследствие перерастяжение коронарной стенки и уменьшения пропускной способности артерий) может отмечаться увеличение уровня тропонина, миоглобина, КФК, КФК-МВ.
- Аппаратное обследование. В ходе УЗИ сердца обнаруживается расширение его камер и границ. На ЭКГ присутствуют признаки аритмии того или иного типа, смещение электрической оси вплоть до горизонтального положения. На рентгенограммах визуализируется усиление сосудистого рисунка, расширение коронарной тени, появление линий Керли. Центральное венозное давление повышается до 14 мм водного столба и более.
Интенсивная терапия
Терапия волемической перегрузки направлена на нормализацию витальных показателей. Эффективным считается лечение, в результате которого ЧСС снижается до 90-100, ЦВД – до 8-12 мм, уровень лактата – 1-2 ммоль/литр. Сердечный ритм должен быть восстановлен, явления пульмонального отека купированы. При аускультации у излеченного пациента отсутствуют хрипы, другие признаки скопления транссудата. В качестве восстановительных мер используются общережимные мероприятия, медикаментозное и реанимационное пособие:
- Общие мероприятия. При первых признаках расширения по острому типу необходимо прекратить подачу инфузионного раствора в венозное русло. Пациенту следует придать сидячее или полусидячее положение, это позволяет депонировать часть крови в ногах и снизить преднагрузку. Допускается кратковременное наложение венозных жгутов на три конечности из четырех.
- Медикаменты. Показаны петлевые диуретики. Это дает возможность быстро вывести излишки воды естественным путем, не прибегая к плазмоферезу. Применяются ингаляции кислорода, пропущенного через 70% этиловый спирт. При значительном ослаблении сердечной деятельности необходимо вливание инотропных препаратов: допамина, добутамина, левосимендана, гликозидов. Отек легких требует введения морфина или промедола.
- Реанимационная помощь. При выраженной ОДН больного интубируют, переводят на искусственную респираторную поддержку. Производят круглосуточный мониторинг состояния с помощью анестезиологического монитора. Обеспечивают центральный венозный доступ, незаменимый для измерения ЦВД и быстрого введения препаратов в сосудистое русло. При необходимости излишние объемы жидкости могут быть удалены с помощью процедуры плазмофереза.
Прогноз и профилактика
Прогноз неблагоприятный. Смертность при отсутствии своевременной помощи достигает 75%. Если коронарное расширение было выявлено на начальной стадии, шансы на благополучный исход возрастают, летальность не превышает 18-20% от общего количества случаев. Профилактика заключается в грамотном расчете нужного объема инфузии или трансфузии врачом, проводящим лечение. Следует учитывать, что скорость вливания у больных с имеющимися предрасполагающими факторами должна быть минимальной. Еще более аккуратной тактики специалиста требует назначение растворов грудным детям.
1. Перегрузка жидкостью: причины, диагностика, осложнения, лечение/ Дац А.В., Горбачов В.И.// Вестник анестезиологии и реаниматологии – 2015 – №3.
Признаки кардиомегалии, диагностика, лечение, профилактика и риски
Кардиомегалией называют состояние, при котором сердце увеличено в размерах, а его камеры расширены. По мере прогрессирования болезни сердце не сможет в обычном режиме перекачивать кровь по сосудам. Как результат, страдает обеспечение органов и тканей кровью, а значит, кислородом и питательными веществами.
Причины заболевания
Почему возникает кардиомегалия, что это за болезнь, какие ее проявления – одни из наиболее частых вопросов пациентов на приеме у врача.
Чаще патология проявляется не как самостоятельное заболевание сердца, а как следствие каких-либо других состояний и патологий. Такое увеличение сердца расценивается как норма у спортсменов. Результаты диагностики кардиомегалии в данном случае не будут соответствовать субъективному состоянию пациентов – сердце приспосабливается к тому, что ему нужно перекачивать больший объем крови, чем у людей при стандартных физических нагрузках – из-за этого волокна миокарда (сердечной мышцы) растягиваются, камеры сердца расширяются, орган работает эффективнее.
Патологическая кардиомегалия бывает врожденная и приобретенная.
Кардиомегалия у плода развивается реже, чем в постнатальном периоде как осложнение ряда болезней.
При нарушениях со стороны сердца и сосудов, из-за которых усиливается нагрузка на миокард, он растягивается по тому же принципу, что и при физиологической кардиомегалии, но сердце при этом становится дряблым и истощается.
К кардиомегалии могут привести такие заболевания и патологические факторы:
- гипертоническая болезнь;
- нарушения со стороны почек;
- ишемическая болезнь сердца;
- вирусное и бактериальное поражение миокарда;
- злоупотребление алкоголем, прием наркотиков;
- врожденные патологии сердца и крупных сосудов – в частности, пороки сердца.
Помимо причин, пациента интересуют симптомы кардиомегалии, лечение этой патологии, ее профилактика.
Симптомы кардиомегалии
При кардомегалии чаще наблюдаются:
- боли;
- одышка;
- периферические отеки.
Выраженность признаков кардиомегалии зависит от степени увеличения сердца.
- по локализации – в области сердца;
- по характеру – ноющие, сжимающие;
- по интенсивности – она зависит от степени прогрессирования заболевания, боли могут быть как умеренными, так и выраженными.
Клиническая картина не является специфической – симптомы кардиомегалии могут быть похожими на признаки других сердечных заболеваний. Поэтому жалобы пациента не являются определяющими в диагностике этой патологии – необходимы дополнительные методы исследования.
Диагностика кардиомегалии
В диагностике кардиомегалии применяются такие методы:
- перкуссия (простукивание) сердца – его границы будут расширены;
- аускультация сердца (выслушивание фонендоскопом) – сердечные тоны ослаблены;
- электрокардиография;
- рентгенография. Кардиомегалия на рентгенограмме проявляется увеличением сердца и изменением его формы – тень сердца становится более округлой;
- компьютерная томография;
- газовый состав крови.
Важно выявить не только данную патологию, но и заболевание, симптомокомплекс или синдром, на фоне которых чаще всего возникают кардиомегалии.
Лечение
Методов борьбы с этой патологией много – от медикаментозных до хирургических. Сложно ли купировать кардиомегалию? Лечение зависит от патологии-провокатора. Часто назначения при разных причинах кардиомегалии похожие:
- антикоагулянты – предотвращают тромбообразование;
- бета-блокаторы – улучшают насосную функцию сердца;
- мочегонные – ликвидируют отеки, наступившие из-за недостаточности кровообращения;
- АПФ – улучшает работу сердца.
Кардиомегалия у детей требует особой ответственности в лечении – от этого зависит благополучие сердечно-сосудистой системы человека на протяжении всей его жизни.
Профилактика
Первичная профилактика кардиомегалии – это предотвращение болезней, которые могут к ней привести, а при их возникновении – своевременные выявление и лечение. Также важными являются:
Какие причины и признаки увеличенного сердца

Сердечно-сосудистые заболевания — одна из ведущих причин ранней инвалидности и смерти в мире. Особенно озабочены кардиологи мужским здоровьем, ведь по статистике мужчины в среднем живут на 13 лет меньше женщин. Одна из патологий — увеличенное сердце, или кардиомегалия. Этот дефект может указывать на развитие заболевания, но также является вариантом нормы. Например, у спортсменов сердце имеет большие размеры. Причины и последствия увеличенного сердца у взрослого — тема нашего сегодняшнего разговора. Игнорировать проблему не стоит, поскольку у такого явления могут быть серьезные осложнения.
Увеличено сердце: причины и последствия
Если человек долго занимался спортом и накачал сердечную мышцу, при завершении карьеры ему требуется реабилитация. Снижение физической активности должно проходить под наблюдением врача, хотя в данном случае и не идет речь о патологическом состоянии. Основная причина, почему увеличено сердце у женщины, беременность на позднем сроке или недавние роды. У беременных сердце может увеличиваться из-за увеличения объема циркулирующей крови. Такие причины возникают не из-за болезней. Однако, увеличение сердца может быть симптомом более серьезных заболеваний.

Причины увеличенного сердца у взрослого:
- ИБС.
- Ожирение.
- Перикардиальный выпот. Накопление жидкости в перикарде отмечается при туберкулезе, сердечной недостаточности, разрыве аневризмы, опухоли, патологии почек и печени.
- Пороки сердца: митральная недостаточность, клапанная аортальная недостаточность.
- Кардиомиопатия: наследственная, воспалительная, стресс-индуцированная, послеродовая, вызванная тахикардией, развившаяся на фоне алкоголизма. При патологии происходит дистрофия мышцы, полости увеличиваются в размерах.
- Артериальная гипертензия, при которой из-за высокого давления возрастает нагрузка на сердце, мышца утолщается, возникает повышенная потребность в питательных веществах.
- Заболевания щитовидной железы.
- Гемохроматоз (избыток железа).
- ВИЧ.
- Диабет.
Кардиомегалия может быть неопасным состоянием, а тяжесть патологии зависит от того, какой отдел увеличен. Наибольшую опасность дефект представляет для мужчин и пожилых людей. Если по какой-либо причине сердце увеличено в размерах, особенно в течение длительного времени, возрастает риск сердечной недостаточности, от которой половина пациентов умирает в течение 5 лет. У пациентов с большим сердцем увеличивается вероятность тромбоза и обратного тока крови. Главная опасность кардиомегалии — риск внезапной сердечной смерти.
Признаки увеличенного сердца
В большинстве случаев кардиомегалия протекает бессимптомно. Со временем из-за того, что сердце не может эффективно перекачивать кровь, могут появиться следующие симптомы:
- Боль в груди.
- Шумы в сердце.
- Утомляемость.
- Потливость.
- Одышка, особенно при физической деятельности.
- Повышенное сердцебиение.
- Кашель в положении лежа.
- Набор веса.
- Потеря сознания.
- Отечность ног.
Симптомы неспецифичны и могут указывать на другое заболевание. Поэтому для дальнейшего прогноза важна качественная и своевременная диагностика.
Диагностика и лечение
Обследование позволяет установить причины, почему увеличено сердце, а также подобрать грамотное лечение. Иногда потребуется пожизненный прием медикаментов. Возможно, потребуется имплантация кардиостимулятора или кардиовертера-дефибриллятора (ИКД), операция на сердечном клапане и аортокоронарное шунтирование. Вид лечения подбирается индивидуально в зависимости от тяжести состояния и наличия дополнительных кардиологических проблем.
- Рентген грудной клетки.
- Электрокардиограмма. Изменения на ЭКГ отмечаются у 9 из 10 больных.
- ЭХО-КГ. Позволяет увидеть все четыре камеры сердца и их особенности.
- Стресс-тест. Позволяет оценить работу сердца во время физической нагрузки.
- КТ сердца.
- МРТ.
- Анализы крови. Позволяют исключить или подтвердить другие заболевания.
Диагностика поможет вовремя выявить причины, почему увеличено сердце у человека, а значит вовремя оказать необходимую помощь.
У некоторых людей кардиомегалия — это временное состояние, а кто-то может вести привычный образ жизни даже с увеличенным сердцем. Для других пациентов потребуется срочное лечение.

В целом же, с кардиомегалией нужно придерживаться здорового образа жизни:
- Отказаться от курения.
- Снизить потребление алкоголя.
- Контролировать вес.
- Следить за показателями АД и уровнем холестерина.
- Придерживаться диеты с низким содержанием соли и высокой долей овощей.
- Полноценно отдыхать и высыпаться.
Как бы банально ни звучало, но здоровый образ жизни был и остается лучшим средством профилактики сердечно-сосудистых заболеваний в любом возрасте. Конечно, не все проблемы можно решить только упражнениями и диетами, но вкупе с качественной медицинской помощью прогноз становится более благоприятным. Позаботьтесь о своем здоровье вместе с кардиологами из Чеховского сосудистого центра в Московской области. Здесь вы можете пройти диагностику и получить современное эффективное лечение.
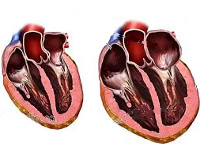
Дилатационная кардиомиопатия
Что такое дилатационная кардиомиопатия (ДКМП), как она проявляется и поддается ли лечению? Данной патологии характерна дилатация полостей желудочков (растяжение, истончение) и систолическая дисфункция (снижение сократительной способности миокарда). При расширении камер объем миокарда остается неизменным. Длительное время патология может протекать незаметно для пациента или проявляться неспецифичными симптомами, которые часто списывают на общее недомогание. Тем временем болезнь прогрессирует и угнетает кардиальную деятельность. В итоге пациент рискует столкнуться с серьезными осложнениями: сердечная недостаточность, отеки, аритмия, эмболия тромбами, внезапная смерть.
Не полагайтесь на самоисцеление, если вас беспокоит недомогание, ангинозные боли, головокружения, нарушения дыхательной функции. Врачи «Клиники АВС» вас осмотрят, соберут анамнез и назначат диагностику для уточнения диагноза ДКМП. Исходя из результатов обследования, разработают индивидуальную схему лечения. Чем раньше вы обратитесь к специалистам, тем выше шансы восстановить кардиальную деятельность и предотвратить развитие необратимых последствий.
Механизм развития патологии
Под воздействием определенных факторов снижается количество функционирующих кардиомиоцитов. Это приводит к растягиванию камер сердца, ухудшению насосной функции сердечной мышцы.
В процессе развития патологии в кардиальных структурах наблюдается скопление крови, — она полностью не выбрасывается из-за растяжения стенок и снижения сократительной способности сердца. Возникают застойные процессы, что в дальнейшем провоцируют тромбоэмболический синдром. Сердце увеличивается в размерах, слой функционирующих клеток становится тоньше и мышечная ткань растягивается, снижается сердечный выброс. Это отражается на функционировании всех систем организма. Развивается сердечная недостаточность, ишемия, дистрофия тканей и другие осложнения. Без лечения патология заканчивается внезапным летальным исходом.
Заметьте, что с момента развития первых клинических проявлений до необратимых последствий проходит 5-15 лет.
Причины расширения камер
Дилатационная кардиомиопатия это многофакторное заболевание. Считается, что повлиять на развитие данной патологии может отягощенная наследственность. Примерно в 25 % случаев болезнь является следствием генетических отклонений или врожденных пороков сердца (первичная кардиомиопатия дилатационная).
Вторичная дилатационная кардиомиопатия развивается на фоне других патологий: приобретенные пороки сердца (спровоцированные вредными привычками, перенесенными заболеваниями) сосудистые болезни, токсическое воздействие (медикаменты, наркотики, алкоголь), расстройства метаболизма (вследствие голодания, анорексии, плохого питания), аутоиммунные патологии, инфекционные поражения организма.
Симптомы
Кардиомиопатия дилатационная развивается медленно, симптоматика может не беспокоить годами. Реже патология манифестирует подостро, например, после перенесенных инфекций. Патогномоничными симптомами заболевания являются сердечная недостаточность, аритмия, нарушение проводимости, закупорка сосудов тромбами.
Нарушение работы левого желудочка провоцирует одышку при небольшой нагрузке, усталость из-за повышенного диастолического давления в нем и пониженного сердечного выброса. Дисфункция правого желудочка становится причиной отечности тканей и набухания шейных вен.
Также клиника включает:
- приступы стенокардии;
- цианоз носогубного треугольника, общую бледность лица;
- усиленную потливость;
- синкопальные состояния;
- головную боль;
- эмоциональную лабильность.
Диагностика
Из-за отсутствия специфических клинических проявлений, которые бы четко охарактеризовали данное заболевание, диагностика затруднена. В связи с этим специалисты «Клиники АВС» проводят комплексное и тщательное обследование, чтобы дифференцировать заболевание от других патологий.
Чтобы поставить ДКМП диагноз (дилатационная кардиомиопатия), врачам могут понадобиться результаты следующих исследований:
- Аускультативные данные (выявляется учащенное сердцебиение, ритм галопа, шумы трикуспидальной, митральной недостаточности, учащенное дыхание, хрипы в легких).
- ЭКГ (диагноз ДКМП сопровождается симптомами перегрузки и увеличения объема левого желудочка и предсердия, нарушениями проводимости, мерцательной аритмией, БЛНГ, атриовентрикулярной блокадой).
- Холтер-мониторинг (выявляются аритмии, проводится оценка динамику процессов реполяризации).
- ЭхоКГ (помогает исключить некоторые потенциальные причины сердечной недостаточности).
- Рентген (есть симптомы легочной гипертензии, увеличение размеров сердца, перикардит.
Лечение
Если патология является вторичной, то требуется этиотропное лечение, т. е. устранение первопричины заболевания. Также терапия должна быть направлена на остановку прогрессирования патологического процесса. Необходима коррекция проявлений сердечной недостаточности, аритмии, повышенной свертываемости крови.
Лечение дилатационной кардиомиопатии зачастую консервативное и включает:
- Антиаритмические средства.
- Препараты, снижающие АД (мочегонные, ингибиторы АПФ, бета-блокаторы).
- Венозные вазодилататоры (для уменьшения притока крови к правым отделам сердца).
- Противотромбические средства для нормализации показателей текучести крови и профилактики тромообразования.
- Статины (для понижения холестерина и профилактики атеросклероза).
- Поливитамины.
- Кардиопротекторы.
Шансы и осложнения
Прогноз дилатационной кардиомиопатии зависит от своевременности диагностики и адекватности терапии. При выявлении патологии на ранней стадии шансы на продолжительную полноценную жизнь высокие. Если же игнорировать выраженные проявления болезни, то прогноз неблагоприятный. Без медицинской помощи риск летального исхода в ближайшие пару лет возрастает до 70 %.
Чтобы не допустить развития осложнений (кардиогенный шок, инфаркт, полиорганная недостаточность, инсульт, эмболия тромбами), обращайтесь в «Клинику АВС» при малейших подозрениях на заболевания сердца. Вы попадете в руки настоящих профессионалов, которые в кратчайшие сроки проведут необходимое обследование, поставят верный диагноз дилатационная кардиомиопатия и разработают индивидуальную схему лечения.
Какие признаки увеличенного сердца и чем это опасно

Кардиомегалия — это состояние, при котором по той или иной причине сердце увеличивается в размерах. Большое сердце может быть вариантом нормы. К примеру, у спортсменов, занятых физическим трудом или беременных сердце перекачивает большие объемы крови. После родов, ухода из большого спорта, смены трудовой деятельности размеры постепенно возвращаются к нормальным показателям. Если этого не происходит, пациенту потребуется консультация кардиолога и, возможно, лечение. Проблема может быть врожденной (чаще обнаруживается у детей) и приобретенной — от такого состояния страдают взрослые.
Почему увеличено сердце?

Увеличение размеров сердца отмечается как на фоне сердечно-сосудистых заболеваний, так и из-за болезней, никак не связанных с кровеносной системой. Причины и последствия увеличенного сердца у взрослого:
- Гипертензия. Сердце работает в усиленном режиме, из-за чего происходит утолщение мышцы.
- Кардиомиопатия. В отличие от АГ, стенки не утолщаются, а истончаются, а размеры полостей увеличиваются.
- Ишемия. Последствия для сердечно-сосудистой системы могут быть фатальными. При ИБС сердце и так страдает из-за гипоксии, а из-за увеличенного сердца потребность в кислороде и питательных веществах возрастает еще больше.
- Накопление жидкости в сердечной сумке.
- Аритмия.
- Последствие перенесенного инфаркта.
- Патологии сердечных клапанов.
- Пороки сердца.
- Эндокринные заболевания.
- Хроническая легочная недостаточность, астма.
- Большой вес.
- Иммунодефицит.
- Почечные заболевания.
- Наследственность.
- Алкоголизм, наркомания.
- Регулярные стрессы.
Причины увеличения сердца могут быть различны, но такое состояние рано или поздно приводит к сердечной недостаточности, которая достаточно опасна. От сердечно-сосудистых заболеваний гибнет больше людей, чем от других болезней, например, онкологии. Проблемы с кровообращением могут привести к сердечному приступу и инсульту, инвалидизации человека. Еще одна угроза — разрастание соединительной ткани, что ведет к снижению эластичности стенок и атрофии мышцы. В группе риска люди преклонного возраста, но это не означает, что молодежи не нужно проходить периодическое обследование.
Признаки увеличенного сердца
На первых порах кардиомегалия протекает без выраженных клинических проявлений. Человек может долгое время вообще не знать о проблеме, а патологию часто обнаруживают случайно, например, на рентгене или флюорографии. Обследуйтесь, если вы входите в группу риска — опасность гипертрофии сердца в том, что она может долгие годы не давать о себе знать и обнаруживается, когда мышца уже достаточно повреждена.
О заболевании сердечной мышцы могут свидетельствовать следующие симптомы:
- Нарушение сердечного ритма.
- Отечность конечностей.
- Боли в груди
- Одышка в покое.
- Головокружение.
- Кашель.
- Цианоз (синюшность) или бледность.
- Обмороки даже на сытый желудок.
- Систолический шум.
Синдром «бычьего сердца» хорошо диагностируется кардиологами, но на выяснение причин, вызвавших патологию, может уйти время. Могут понадобиться обследования других органов — щитовидной железы, почек, печени, легких, иммунной системы.
Диагностика, профилактика, лечение
Хотя осложнения кардиологических патологий весьма опасны, в действительности большинство ССЗ можно предотвратить с помощью профилактики. Даже если человек уже заболел, тяжелых последствий можно избежать. Благодаря современному лечению можно затормозить болезнь на ранней стадии и не допустить необратимых последствий.
Физиологическая гипертрофия — это временное состояние: чаще всего спортсменам или людям физического труда требуется обычное наблюдение. Патологически гипертрофированное сердце нуждается в лечении, которое подбирается в зависимости от причин кардиомегалии. Если проблема в сердечных клапанах, проводят операцию и протезирование. АГ, болезни почек и органов дыхания лечат медикаментами. При риске образования тромбов назначают антитромботические препараты. Таким образом, какой-то единой терапии не существует, ведь причины патологии могут быть совершенно разными.
Заниматься самолечением при кардиомегалии бессмысленно, а порой и вредно. Без специальных обследований установить причину патологии невозможно: человек может думать, что осложнение связано с сердцем, а в действительности корни проблемы могут крыться в почках или другом органе. Но пациент может сделать свою жизнь лучше с помощью мер профилактики: умеренных физических нагрузок, контроля давления, коррекции питания, избавления от вредных привычек. Для постановки диагноза делают:
- ЭКГ;
- Эхокардиограмму;
- Коронарную ангиографию;
- Рентген; сердца;
- КТ или МРТ,
- Стресс-тест;
- Анализы крови.

В Октябрьском сосудистом центре республики Башкортостан можно пройти необходимую диагностику, получить консультацию и лечение у профессионалов. В центре пациентам оказывают всестороннюю помощь и обнаруживают признаки гипертрофии уже на первом осмотре. Врачи назначают только необходимый объем исследований, по результатам которых ставят диагноз и подбирают адекватную терапию.