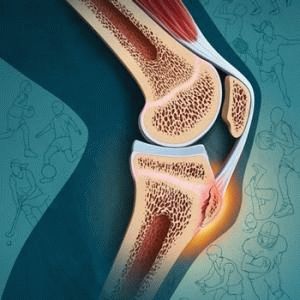
Подагра
Подагра – хроническое заболевание, которое сопровождается повышением концентрации мочевой кислоты в крови. В результате ее накопления в области суставов начинают откладываться соли ураты. Впоследствии происходит разрушение суставной ткани и нарушение функциональных способностей.
Жирная пища, малоподвижный образ жизни и злоупотребление алкоголем приводят к росту заболеваемости среди населения. В Юсуповской больнице проводится полный курс диагностики и лечения подагры на любой стадии развития. Современные аппараты, профессиональная команда и высокое качество услуг выгодно отличают клинику от других медицинских учреждений.
Согласно статистическим данным мужчины в несколько раза чаще страдают от подагры по сравнению с женщинами. Дебют заболевания приходится на 40 лет. У женщин подагра диагностируется ближе к 60 годам. Это объясняется набором определенных гормонов, которые способствуют выведению из организма лишнего количества мочевой кислоты. В последние годы врачи отмечают «омоложение» заболевания. Подагра может диагностироваться в возрасте 20-30 лет.
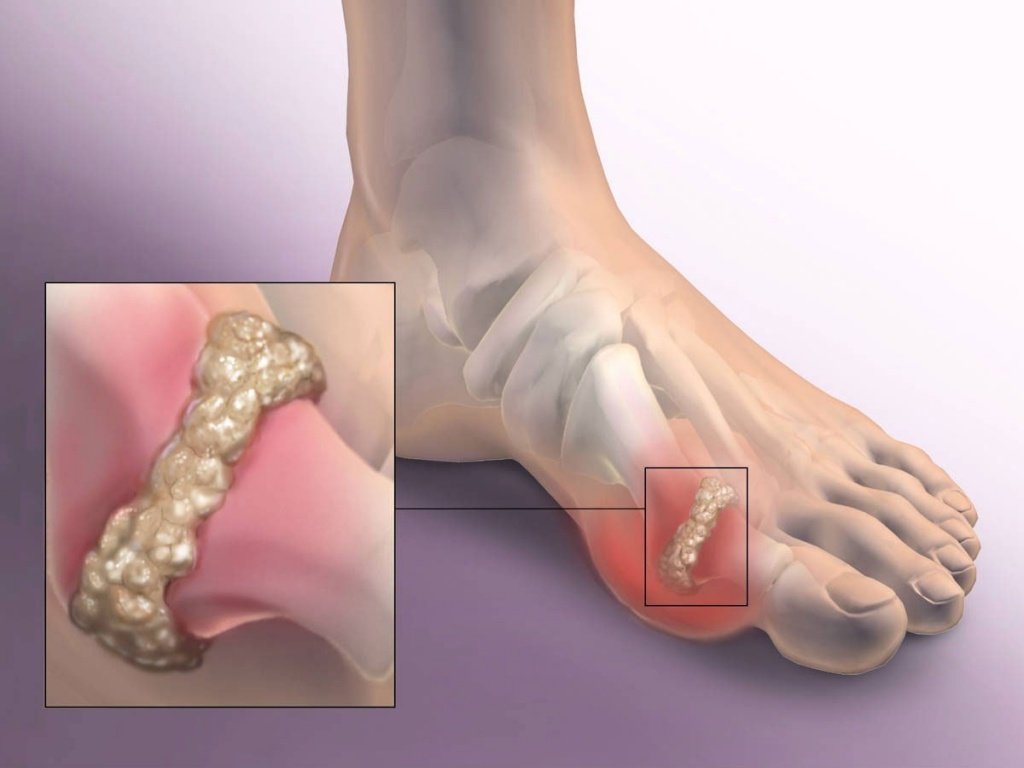
Причины развития заболевания
Гиперурикемия – основная причина развития подагры. Это состояние возникает в следующих случаях:
- Ожирение. В рационе больного подагрой присутствовало чрезмерное количество жирной пищи, простых углеводов и калорийных блюд. Кроме того, употребление большого количества мяса повышает риск развития подагры;
- Злоупотребление алкоголем;
- Псориаз и гипертоническая болезнь в анамнезе;
- Наследственная предрасположенность.
Повышение концентрации мочевой кислоты происходит в результате того, что здоровые почки не способны фильтровать ее резко возросшее количество. Патология почек не позволяет им обрабатывать даже нормальное количество мочевой кислоты.
Изменения в суставах
В результате повышенного содержания мочевой кислоты в организме происходит отложение уратов в области суставов. Болевой синдром возникает в результате проникновения кристаллов мочевой кислоты внутрь и выработки веществ, провоцирующих воспаление.
Подагрическая атака – результат раздражающего действия кристаллов. Вырабатываемые в ответ на воспаление иммунные клетки начинают разрушать суставную структуру.
Классификация
В зависимости от характера течения заболевания выделяют первичную подагру – самостоятельное заболевание, возникающее на фоне воздействия провоцирующих факторов, и вторичную форму заболевания, которая развивается на фоне сопутствующей патологии. По распространенности патологического процесса подагру делят на следующие типы:
- Моноартикулярный артрит. Ураты скапливаются в области одного сустава. Характерен для дебюта заболевания. Наиболее распространенной локализацией моноартикулярного артрита является сустав большого пальца ноги;
- Полиартикулярный артрит. Воспаление затрагивает более 2 суставов. Полиартикулярный артрит характерен для хронической подагры. Локализуется в области суставов локтей, запястья, голеней, стоп и рук.
Симптомы у мужчин
На начальных стадиях заболевания клинические признаки подагры у мужчин отсутствуют. Во время профилактических осмотров или обследования по поводу другой патологии в биохимическом анализе крови определяется повышенный уровень мочевой кислоты – гиперурикемия.
Первый признак подагры у мужчин, который заставляет обратиться к врачу, – боль в суставах. Острый подагрический артрит на начальной стадии чаще всего краткосрочный. Приступ развивается внезапно, преимущественно ночью. Болевой синдром интенсивный, постоянный, выраженный. Поражаются суставы-мишени:
- Большого пальца ноги;
- Большого пальца руки;
- Коленные;
- Локтевые;
- Голеностопные.
Кожа над суставом гиперемирована, отечна, на ощупь – горячая. Сустав ограничен в движении, так как любая подвижность провоцирует усиление болевого синдрома. Через несколько дней боль уходит, а пациент возвращается к привычному для него образу жизнь.
Дальнейшее прогрессирование заболевания приводит к более длительному обострению симптомов подагры у мужчин, а периоды затишья постоянно уменьшаются. Со временем периоды ремиссии и вовсе отсутствуют, а боль становится хронической.
В стадии хронического артрита ураты откладываются в соединительной ткани, органах в форме узелков, которые называют тофусами. Отложение уратов в почках – причина мочекаменной болезни. Иногда развивается воспаление почек.
Мнение эксперта

Автор:
Елена Юрьевна Панасюк
Ревматолог, врач высшей категории, член ассоциации ревматологов России
Согласно данным ВОЗ, от патологического скопления кристаллов моноурата натрия страдают 5-20% жителей России. Они находятся в группе риска развития подагры. Заболевание регистрируется у 0,1% населения. Аналогичная статистика в Европе и США свидетельствует о более плачевном состоянии.
С каждым годом растет количество впервые выявленных случаев подагры. Главная роль среди причин раннего дебюта заболевания отводится образу жизни человека. Прогноз для выздоровления и качества жизни после постановки диагноза зависит от стадии, на которой диагностирована патология. Тяжелая форма подагры может стать причиной потери способности к самообслуживанию и утраты привычных навыков. Позднее обращение населения к врачу связано с отсутствием специфической клинической картины заболевания на ранних этапах развития.
Врачи Юсуповской больницы выполняют дифференциальную диагностику, которая позволяет определить диагноз. Индивидуальный подход к каждому пациенту необходим для подбора корректной терапии. К задачам врача относятся купирование симптомов обострения подагры и профилактика рецидивов. Для этого в Юсуповской больнице назначаются современные препараты, прошедшие контроль качества и безопасности.
Диагностика
Комплексная диагностика подагры включает в себя следующие исследования:
- Осмотр суставов. Проводится с целью определения болезненных участков;
- Общий и биохимический анализ крови. Проводятся с целью выявления воспалительного процесса в организме. Об этом свидетельствуют высокие концентрации лейкоцитов и СОЭ. Биохимический анализ показывает уровень мочевой кислоты и креатинина;
- Рентгенография. Исследование пораженных суставов определяет развитие тофусов, а также наличие участков с разрушенной суставной и костной тканями;
- Ультразвуковое исследование почек. На фоне тяжелого течения подагры ураты могут начать откладываться в почках. Ультразвуковая диагностика позволяет определить патологические очаги в органах;
- Исследование синовиальной жидкости. Необходимо для выяснения этиологического фактора возникшего воспаления.
Дифференциальная диагностика
Достаточно часто подагру принимают за другие заболевания. Это связано со схожестью клинической картины патологий. Дифференциальную диагностику проводят между подагрой и следующими болезнями:
- Гнойным артритом. Возникает после перенесенного инфекционного заболевания. Для гнойного артрита характерна гипертермия. Диагноз уточнятся с помощью дополнительных исследований;
- Ревматоидным артритом. Встречается чаще у женщин, чем у мужчин. Окончательные причины развития патологии до конца не изучены. В отличие от подагры при ревматоидном артрите не повышается концентрация мочевой кислоты;
- Псориатическим артритом. Возникает на фоне кожных проявлений псориаза;
- Пирофосфатной артропатией. Отличается от подагры характерными изменениями на рентгенограмме и в анализе синовиальной жидкости;
- Остеоартрозом. Заболевание не только имеет схожие симптомы, но и может протекать на фоне подагры.
Отличить заболевания и точно поставить диагноз может только врач. Самолечение может привести к усугублению состояния и развитию нежелательных последствий.
Лечение
Врачи Юсуповской больницы проводят комплексную терапию подагры. Она включает следующие составляющие:
- Лекарственные препараты;
- Диетическое питание;
- Коррекцию образа жизни.
Медикаментозная терапия подагры в Юсуповской больнице проводится эффективнейшими фармакологическими препаратами, которые зарегистрированы и разрешены к применению в РФ. Они обладают минимальным спектром побочных эффектов. Лекарственные средства при подагре назначаются на длительный срок. Дозировка подбирается в соответствии с показателями мочевой кислоты в крови.
Задачами медикаментозной терапии являются:
- Снижение уровня мочевой кислоты;
- Уменьшение выраженности болевого и воспалительного синдромов.
Выбор препаратов осуществляется лечащим врачом в индивидуальном порядке. Учитываются результаты проведенной диагностики. При подагре назначают следующие лекарственные средства:
- Аллопуринол. Действие препарата направлено на снижение уровня мочевой кислоты в крови. Кроме того, аллопуринол разрушает имеющиеся отложения уратов. Он – востребованное лекарственное средство для лечения подагры;
- Фебуксостат. Растворяет соли мочевой кислоты и снижает риск их повторного образования;
- Пробенецид. Чаще всего используют в период ремиссии подагры. Это связано с отсутствием действия лекарства на процесс образования мочевой кислоты;
- Пеглотиказа. Используется в случаях неэффективности остальных лекарственных средств;
- Колхицин. Препарат препятствует скоплению мочевой кислоты в организме. Из-за большого количества побочных эффектов колхицин используется исключительно в целях купирования острого приступа подагры;
- Нестероидные противовоспалительные средства. Снижают выраженность воспаления и оказывают обезболивающий эффект;
- Глюкокортикостероиды. Назначаются с целью купирования острого приступа подагры. В связи с угнетением иммунитета глюкокортикостероиды используются в ограниченном количестве и по строгим показаниям.
Соблюдение определенного питания – важная часть комплексного лечения подагры. В ежедневном меню могут присутствовать:
- Вегетарианские супы;
- Ограниченное количество мяса курицы или утки;
- Постные сорта рыбы;
- Кисломолочные продукты (кефир, ряженка, простокваша, творог);
- Крупы;
- Макароны;
- Достаточное количество свежих овощей и фруктов;
- Орехи;
- Сухофрукты;
- Мед;
- Пастила;
- Морсы, компоты, соки;
- Некрепкий чай.
Соблюдение диеты необходимо не только в период обострения подагры, но и на протяжении всей жизни. Подобным образом удается минимизировать количество рецидивов заболевания.
Для снижения уровня мочевой кислоты больному назначается медикаментозное лечение. Дозировки препаратов подбираются в зависимости от показателей. С целью динамического наблюдения за эффективностью лечения необходимо регулярно определять уровень мочевой кислоты в крови. Снижение ее концентрации свидетельствует о положительных результатах терапии. Контрольные исследования рекомендуется проводить каждые 2-4 недели, а затем 1 раз в 6 месяцев. Доза препаратов постепенно снижается до достижения поддерживающих значений. Полностью отменить прием лекарств удается крайне редко. Чаще всего это сопровождается обострением подагры.
После снижения уровня мочевой кислоты и исчезновения клинических проявлений заболевания пациент может возвращаться к привычной жизни. Для профилактики повторных обострений врачи рекомендуют придерживаться правильного питания и вести активный образ жизни.
Прогноз
Прогноз для жизни при диагностированной подагре благоприятный. Большинство пациентов с заболеванием доживают до преклонных лет. Качество жизни повышается при соблюдении мер профилактики рецидивов заболевания и прохождении регулярного осмотра у врача.
Пройти обследование для выявления подагры можно в Юсуповской больнице. Клиника располагается в Москве. Оборудование больницы позволяет с высокой точностью определить подагру на начальных этапах развития. После получения результатов исследований опытные врачи разрабатывают индивидуальную тактику лечения. Современная терапия помогает быстро облегчить состояние пациента. Используемые препараты отвечают стандартам качества и безопасности. Чтобы записаться на приём к ревматологу, звоните по телефону контакт-центра Юсуповской больницы круглосуточно в любой день недели.
Шишки при артрите причины, способы диагностики и лечения
К внесуставным проявлениям артрита со стороны кожи относят ревматоидные узелки, которые в народе называют шишками. Это подкожно расположенные элементы, образованные соединительной тканью, плотные на ощупь. Их появление связано с высокой активностью болезни, исчезновение — с ремиссией. Для них характерна подвижность, безболезненность, могут иметь единичный или множественный характер, симметричную или несимметричную локализацию. Отличаются местом расположения: чаще поражают локтевой сустав, кисти рук и стоп. Возможно образование узелков во внутренних органах: легких, миокарде, печени. В статье ниже обсудим: какой вред здоровью от них, как их развитие влияет на ход артрита и возможности лечения, что делать и к какому врачу обращаться?

Причины возникновения
Развитие системных проявлений со стороны кожи характерно для средней и высокой активности артрита тяжелого, длительного течения. При отказе от лечения или позднем обнаружении артрита болезнь прогрессирует, увеличивается выработка провоспалительных цитокинов, которые поддерживают воспаление, способствуют повреждению и разрушению здоровых тканей, поражению внутренних органов и систем. При вовлечении в патологический процесс кожных покровов образуются ревматоидные узелки. Одновременно с ними наблюдается сухость и истонченность эпидермиса, сыпь и изъязвления.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
О чём говорят шишки при артрите?
Появление подкожных образований указывает на распространенность и высокую активность воспалительного процесса. Развитие внесуставных изменений со стороны кожи вызывают тяжёлые формы артрита, отсутствие терапии или неадекватное лечение, длительное течение основных процессов.
С чем можно перепутать шишки при артрите?
Схожие клинические характеристики с артритом, осложненного образованием подкожных шишек, имеют такие заболевания, как:
- склеродермия;
- дерматомиозит;
- системная красная волчанка;
- болезнь Стилла;
- системные васкулиты;
- узелковый полиартериит;
- деформирующий остеоартроз;
- болезнь Лайма;
- подагра;
- спондилит;
- узелки Гебердена и Бушара.
Что делать?
Самостоятельно повлиять на ревматоидные узелки невозможно. Они уменьшаются в размерах или полностью исчезают по мере снижения активности основных процессов сопутствующего заболевания. Для достижения положительной динамики, исчезновения клинических проявлений необходимо воздействовать на механизмы развития артрита. Для этого, лечение должен назначать врач в случае конкретного пациента, после того, как будет установлен точный диагноз.
Шишки сами по себе безболезненны, не вызывают дискомфорта, больше расцениваются, как эстетический дефект. Меры срочной помощи могут потребоваться при возникновении острой боли, лихорадки. До обращения больного за медицинской помощью или прибытия медработников разрешается принять жаропонижающее или болеутоляющее лекарство. При высокой температуре необходимо пить больше жидкости, обеспечить покой, соблюдать постельный режим.
Когда нужно обращаться к врачу, и какому?
Необходимость обратиться к врачу возникает с момента первых признаков артрита. Чаще это боль, утренняя скованность, отечность и припухлость над пораженным суставом. Первичный осмотр проводит семейный врач или терапевт, который ставит предварительный диагноз, и перенаправляет к узкопрофильному специалисту.
В ходе диагностики артрита, осложненного образованием ревматоидных узлов, пациент проходит консультацию ревматолога и исследования, позволяющие определить характер поражения, стадию, локализацию воспаления. Основным является рентгенография сустава в прямой и боковой проекциях. При необходимости в план диагностики включают магнитно-резонансную томографию, компьютерную томографию, артрографию, ультразвуковое сканирование. Определить характер воспаления позволяет анализ крови, исследование суставной жидкости по клеточному составу, содержанию белка, ферментов, вязкости, наличию микроорганизмов.

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Аракелян Севак Левонович
Как лечить артрит, если есть шишки
Лечение артрита комплексное: лекарственная терапия в сочетании с консервативной направлена на уменьшение боли, замедление прогрессирования деструктивных процессов, сдерживание воспаления, улучшение функционирования в суставах. На стадии осложнений показаны органосохраняющие операции или эндопротезирование. Консервативную терапию осуществляет ревматолог, при необходимости совместно со специалистами других областей. Вопрос об операции решается с травматологом-ортопедом.
Медикаментозное лечение
В основе лекарственной терапии артрита при наличии подкожных образований лежит назначение препаратов симптоматического действия и модифицирующих течение болезни. Для облегчения тяжести симптомов используют нестероидные противовоспалительные средства и глюкокортикостероиды. За счет подавления воспаления НПВП уменьшают боль в суставах, отёчность, припухлость, снижают высокую температуру тела, тем самым улучшают общее состояние здоровья, восстанавливают двигательные функции. НПВП только уменьшают проявления болезни, как боль и утренняя скованность, а противовоспалительный эффекту них значительно слабее, чем у других препаратов, используемых для лечения артрита.
К наиболее сильным противовоспалительным лекарствам относят стероидные гормоны. Они оказывают комплексное влияние на патологический процесс: тормозят аллергическую реакцию, препятствуют прогрессированию воспаления, уменьшают выраженность боли, облегчают зуд. Назначают местно, внутрисуставно, внутримышечно или в виде пульс-терапии. Глюкокортикостероиды часто вызывают побочные реакции: задерживают жидкость в организме, повышают артериальное давление, вызывают психические нарушения, общую слабость, обмороки, расстройства пищеварения, рвоту, мышечную слабость. Поэтому назначение глюкокортикоидов должен осуществлять только ревматолог в минимально эффективных дозах по конкретным показателям и коротким курсом.
Их действие заключается в способности подавлять работу избыточно активированных иммунных клеток. Для достижения положительной динамики назначают длительным курсом — 2-3 месяца. При лечении иммунодепрессивными препаратами могут возникать нежелательные реакции, которые затрагивают важные органы и системы человека, например, нервную, сердечно-сосудистую, пищеварительную, лимфатическую, кроветворную, органы зрения, слуха. Для улучшения переносимости “Метотрексата” одновременно назначают фолиевую кислоту.
Также существуют препараты нового поколения. Они оказывают конкретное воздействие на иммунные механизмы воспаления: блокируют выработку провоспалительного белка — цитокина, благодаря чему прекращается или уменьшается активность разрушения тканей, обеспечивается стойкий положительный эффект.
Чтобы ускорить выздоровление по показаниям местно используют компрессы, противовоспалительные, обезболивающие мази, гели, крема.
Хирургическое лечение
Шишки при артрите не удаляют, они исчезают самостоятельно по мере снижения активности воспаления. Операция может потребоваться на позднем этапе, отсутствии возможности вылечить артрит фармакологическими методами. С учетом развившихся осложнений выполняют артропластику мелких и крупных суставов, синовэктомию (удаление поврежденной синовиальной оболочки), артроскопические вмешательства на хрящах, связках, костях, частичную или полную замену сустава имплантом.
Консервативная терапия
Улучшить общее состояние, функциональность пораженного сустава, уменьшить выраженность боли и воспаления помогают физиотерапевтические мероприятия в комплексе с лекарственными препаратами. С учетом клиники болезни, противопоказаний и задач терапии пациенту могут быть назначены:
- лекарственный фонофорез или электрофорез;
- магнитотерапия;
- лазерное излучение;
- водолечение;
- грязевые аппликации;
- массаж;
- лечебная гимнастика;
- лечение холодом или теплом;
- электромиостимуляция.
Источники
Журнал “Врач” № 5, 2012 г. “Ревматоидный артрит: диагностика, лечение”, Р. Балабанова
Международный журнал прикладных и фундаментальных исследований № 7, 2016 г “Изменения кожи при сердечно-сосудистых ревматических заболеваниях”. Д.И.Трухан, И.А.Викторова, Н.В.Багишева
Появилась шишка на пальце руки и болит

Наросты на пальцах рук обычно формируются у пациентов старше 40 лет, однако иногда наблюдаются и у молодежи, в том числе у школьников. Шишки на пальцах выглядят весьма не эстетично, болезненно ноют, мешают осуществлению движений в полном объеме, а главное — свидетельствуют о серьезных внутренних заболеваниях.
Насколько эффективно удастся от них избавиться и отправить в лету воспоминания об изуродованных опухлостями пальцах — все зависит от причин, спровоцировавших появление этой злополучной проблемы.
От чего болит шишка на сгибе пальца
Припухлости, а также болезненные ощущения могут возникнуть на разных пальцах руки и сообщать о возможности развития в организме воспалительных процессов. Так, если на указательном пальце шишка болит , это может быть следствием:
- гипертонии;
- несбалансированной диеты;
- сахарного диабета;
- избыточной массы тела;
- почечной патологии;
- чрезмерного употребления кофе, спиртного и табака;
- наследственной предрасположенности;
- регулярного контакта с вредными химикатами.
При появлении нароста на пальце зажимается нерв. Ткани постепенно разрушаются, деформация пальца прогрессирует.
Беговая
Отрадное
Пролетарская
Чертановская
Щёлковская
Юго-Западная
Беговая
Отрадное
Пролетарская
Щёлковская
Юго-Западная
Щёлковская
Симптоматично — значит, проблематично
Наросты заметны невооруженным глазом. О причине их возникновения можно судить по их внешнему виду.

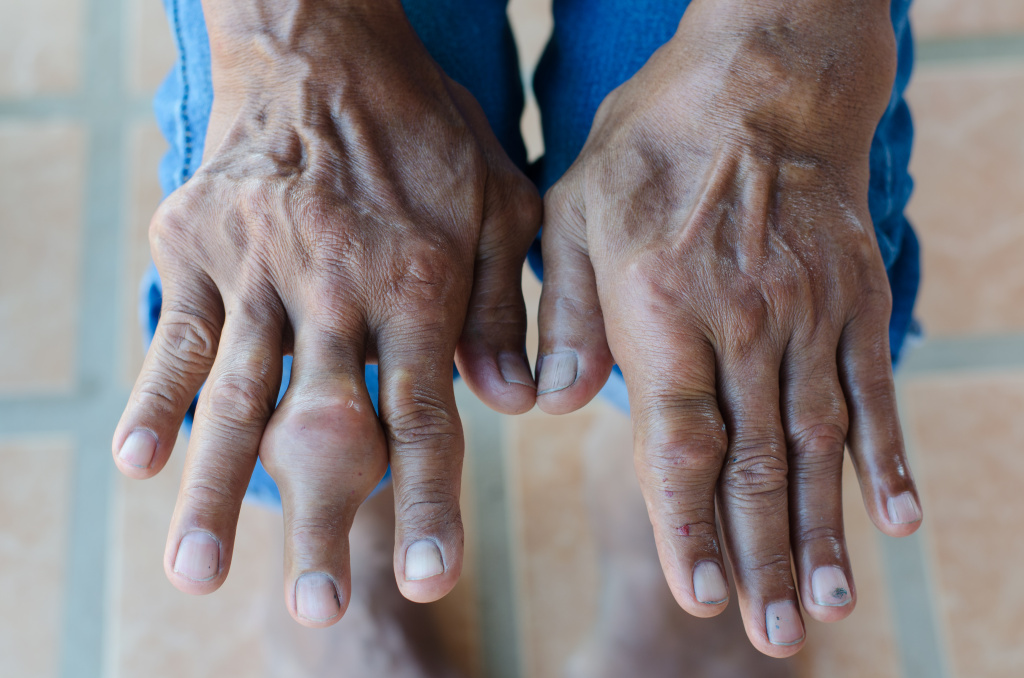
Твердые и плотные шишки на суставах, обтянутые гладкой кожей, обычно формируются у мужчин старше 40 лет и свидетельствуют о подагре. Их принято называть подагрическими тофусами. Они растут в периоды обострения заболевания. Пациент слабеет, жалуется на недомогание. Температура в районе тофусов повышается, боль иногда становится нестерпимой.
Если кожа на шишке шероховатая и красная, а сам нарост круглый и упругий, это гигрома. Она обычно формируется у женщин 20-30 лет и может быть однокамерной или многокамерной. Гигромы отличаются от прочих типов наростов тем, что их размеры постепенно увеличиваются, а при надавливании ощущается боль.
Образования на межфаланговых суставах, проступающие после 60 лет, называют узелками Гебердена. Они с равной вероятностью обнаруживаются на любой фаланге и являются признаками остеоартроза. Эта болезнь приводит к скованности кистей рук и деформации суставов.
Узлы диаметром до 2 см, формирующиеся у 20% пациентов с ревматоидным артритом , являются ревматоидными узелками. Они не вызывают болевых ощущений, но течение болезни сопровождается прочими малоприятными симптомами: вялостью, быстрой утомляемостью, повышением температуры, иногда снижением массы тела.
Диагностика всему голова
Чтобы выявить первопричину заболевания и подобрать эффективный курс лечения, врач дает пациенту назначения на УЗИ, рентген, МРТ, исследование мочи. Изучение солей мочевой кислоты позволит установить наличие подагры. Рентген достоверно продемонстрирует наличие остеоартроза или ревматоидного артрита. Однако одних результатов визуального обследования и устных жалоб пациента часто бывает достаточно для того, чтобы поставить диагноз.

Как лечиться, если болит шишка на большом пальце
Увы, эта проблема обычно вызвана хроническими заболеваниями и не поддается излечению полностью. Удалить раз навсегда удастся только гигрому. Все остальные разновидности наростов останутся на всю жизнь — но обострений можно избежать, если добиться стойкой ремиссии.
Ревматоидный артрит лечат кортикостероидами либо нестероидными противовоспалительными препаратами. Против подагры эффективны эти же нестероидные противовоспалительные препараты, а также колхицин.

При остеоартрозе назначают хондропротекторы, пальцевую лечебную гимнастику и сеансы физиотерапии: многоканальную электростимуляцию и лазеротерапию. При многоканальной электростимуляции мышцы стимулируют короткими импульсами электричества ради снятия напряжения и улучшения кровоснабжения. На процедуре лазеротерапии на суставный нарост воздействуют лучом лазера, чтобы снять воспаление и активизировать кровоток внутри тканей.
Остеоартроз тоже лечат физиотерапией: ультразвуком (уменьшает объем тканей), ударно-волновой терапией (активизирует кровоток, устраняет отеки и боли воздействием акустических импульсов), лазеротерапией.
Хирургическое вмешательство может потребоваться, если хрящ и поверхности суставов сильно повреждены на поздних стадиях артрита или артроза , при этом пальцы рук опухают, не сгибаются и болят. В особо тяжелых случаях назначается эндопротезирование, когда изношенный сустав заменяется на искусственный. Операция может проводиться при наличии злокачественной опухоли. Онколог подготавливает индивидуальную программу терапии для каждого пациента.
Народная медицина бессильна, когда на суставе пальца руки шишка и болит . Ни в одном гомеопатическом средстве не содержатся компоненты, от которых шишка бы рассасывалась. Поэтому полагаться на авось в случае такого заболевания крайне нежелательно: все упования на чудо могут свестись в конечном счете к серьезным последствиям.
Несколько слов о профилактике
Лучшей профилактикой для наростов станет здоровый образ жизни: сбалансированная диета, регулярное потребление свежих овощей и фруктов, отказ от вредных привычек, сладкого и жареного. Перед контактами с химикатами надевайте защитные перчатки. Избегайте стрессов и недосыпания.
Если вы школьник или студент, у вас появилась шишка на пальце руки и болит — вероятно, вы слишком много пишете и неправильно держите ручку. В таком случае нарост представляет собой обычную мозоль, которая сойдет со временем. Не надо клеить на нее пластырь или пытаться избавиться от нее иными методами. Лучше купите ручку с мягким корпусом, попробуйте держать ее немного по-другому и не слишком сдавливать пальцами.
Артрит пальцев рук: симптомы и лечение

Сотни тысяч людей на Земле страдают от артрита – мучительного заболевания опорно-двигательной системы, которое ещё в V веке до н.э. описывал Гиппократ.
Под наименованием «артриты» специалисты традиционно понимают целую группу заболеваний, которые поражают суставы и носят воспалительный характер. Причём воспалительный процесс рано или поздно охватывает все элементы сустава: гиалиновый хрящ, внутреннюю синовиальную оболочку, суставную капсулу (сумку) и другие части. Именно поэтому важно начать своевременно лечить такую болезнь.
Что такое артрит пальцев рук
Существует несколько разновидностей артрита, отличающихся по причине возникновения:
- ревматоидный (аутоиммунное заболевание, вызванное сбоем в иммунной системе);
- инфекционно-аллергический (реактивный и др.)
- подагрический (связанный с нарушением общего обмена веществ);
- травматический (развивающийся из-за механических повреждений);
- остеоартроз (очень частое дегенеративное заболевание с воспалительным компонентом).
Все виды артрита опасны разрушительным действием непосредственно на опорно-двигательный аппарат, суставы, а также вовлечением в болезнетворный процесс иных, порой жизненно важных, органов: сердца, почек, глаз.
Помимо этиологии, артриты разделяют по месту локализации воспаления. Довольно распростарены артриты пальцев рук. Это периферический вид артрита, поскольку затрагивает мелкие суставы – пястно-фаланговые и плюснефаланговые.
Такое воспаление типично, например, для артрита ревматоидного вида. При этом суставы пальцев поражаются симметрично – это считается одним из ярких, диагностически значимых признаков.
Отмечено, что женщины страдают артритом пальцев рук значительно чаще в сравнении с мужским полом, по разным данным – в 2-4 раза. Вероятно, это в некоторой степени связано с тем, что представительницы слабого пола гораздо больше уделяют времени и сил мелкой однообразной работе руками, ведущей к истиранию и воспалению суставов пальцев: это шитьё, вышивание, чистка и резка продуктов при готовке, печатание на клавиатуре.
Еще одним значимым фактором, повышающим заболеваемость артрозом суставов рук, является гормональный фон женщины. Так, на развитие артрита влияет дефицит эстрогена, играющего важную роль в костно-суставном балансе. Происходит это во время климакса (менопаузы).
Началом артрита пальцев нередко становится воспаление суставной внутренней оболочки. Затем артропатия расширяется и захватывает все новые «территории»: суставную капсулу, хрящевую ткань. Доходит до сухожилий, связок и мышц, затем приводит к повреждению кости. Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев рук опухают и деформируются, превращаясь в уродливые шишки.
Нелеченные артриты рук неуклонно прогрессируют и способны стать хроническими. Воспаление в суставах может прогрессировать, лишать человека бытовых умений, возможности выполнять повседневные дела, а также профессиональные обязанности, буквально не давать пошевелить руками. Неизбежным финалом может стать потеря трудоспособности. Поэтому важно начать заниматься профилактикой и комплексным лечением суставов кистей рук как можно раньше.
Симптомы артрита пальцев рук
Симптомами при артрите суставов рук являются:
- боль, причем если поначалу она возникает при движениях руками, пальцами, то позднее боль в суставах мучает пациента даже в покое;
- дискомфорт и скованность в пораженных суставах и пальцах;
- ограничение подвижности рук, скованность в кистях, будто на них надели узкую перчатку, особенно по утрам;
- реакция на перепады атмосферного давления, перемену погоды, сырость;
- локальное повышение температуры рук (показатель воспаления);
- покраснение кожных покровов над суставами;
- отечность;
- крепитация – характерные звуки (скрип, похрустывание);
- деформация пальцев (кривизна, шишки, узлы)

Кроме общих признаков могут отмечаться такие симптомы, как слабость, температура, сыпь, поражение иных органов.
Специфическими для ревматоидного артрита суставов пальцев считаются симметричные деформации – «ласты моржа». Кисти делаются похожими на веретено. Кроме боли в суставах, присутствуют головокружения, резь в глазах, боли в груди, чувство онемелости в пальцах рук, падает вес тела.
При подагрическом артрите возле суставов на пальцах формируются солевые отложения в виде узлов – тофусов. Приступы чаще происходят по ночам, после обильного ужина или употребления спиртного.
При артрите, вызванном псориазом, симптомы таковы: слоятся ногти, пальцы опухают, становятся толстыми. Боли в руках обычно не слишком сильные и мучают больного лишь в утреннюю пору.
Инфекционные артриты предполагают не только боль в пальцах, но и наличие симптомов интоксикации организма – тошноту, позывы к рвоте (чаще у детей), озноб.
Реактивные артриты – очень частая патология суставов пальцев рук с неравномерным поражением тканей. Первые симптомы похожи на обыкновенную простуду, что выражается недомоганием, высокой температурой, головными болями. Боль в суставах, в пальцах обычно терпимая. Нередко сопровождают воспаление мочеполовой системы, частые позывы, рези при мочеиспускании. Влияет на глаза и зачастую провоцирует конъюнктивит.

Диагностика
Диагностировать воспаление суставов пальцев можно на основании жалоб пациента, врачебного осмотра, результатов лабораторных и аппаратных исследований.
Обязательный метод – рентгенография. Это по-прежнему информативный и доступный способ получить необходимые данные. Рентгеновский снимок выполняется в двух проекциях и демонстрирует различные степени разрушения суставов в пальцах при артрите.
Рентген показывает пористость костей (остеопороз), уменьшение суставного просвета, дефекты (эрозии) на суставных поверхностях, заращение межхрящевого просвета фиброзной или костной тканью (анкилоз), ведущий к утрате двигательной функции.
Кроме того, рентген позволяет увидеть вывихи и подвывихи суставов, что может говорить о хроническом артрите.
Помимо рентгенологии доктор может назначить артроскопию, компьютерную и магнитно-резонансную томографию, а также УЗИ сустава.
Анализы крови дают возможность оценить показатель скорости оседания эритроцитов (СОЭ), уровень лейкоцитов (белых кровяных телец, указывающих на присутствие воспаления), гемоглобина. Кроме этого, может быть необходимо выявить острофазовые показатели, а при подозрении на ревматоидный артрит – ревматоидный фактор.
Если диагностируется подагрический артрит, назначаются анализы на мочевую кислоту в моче и крови.
Лечение

Если болят пальцы на руках, необходимо первым делом обратиться к участковому терапевту, который проведет первичный осмотр и назначит основные анализы. Затем может потребоваться посещение ревматолога, фтизиатра, инфекциониста, а также дополнительные исследования. Уже после этого можно будет приступать к лечению.
Полная информация о патологии в суставах кисти позволит специалисту подобрать лечебный комплекс, который поможет избежать непоправимых последствий артрита и сохранить пальцы подвижными. Врач обязательно учитывает этиологический фактор.
Лечиться придётся длительно. Для начала необходимо скорректировать режим и систему питания (о диете при артрите читайте ниже). Для успешного лечения нужно защищаться от переохлаждения кистей рук, беречь пальцы и исключить труд, связанный с их постоянной микротравматизацией (химическими средствами, работой с вибрирующим инструментом).
Лечение рук не обойдется без медикаментозных препаратов целенаправленного действия.
- Для устранения боли в пальцах, отека, воспаления в суставах применяются нестероидные противовоспалительные средства (НПВС), в виде таблетированных форм, инъекций, а также наружных препаратов – мазей, гелей, кремов.
- Поскольку лечение обычно долговременное, то одновременно с НПВС могут прописываться блокаторы гистаминовых рецепторов и ингибиторы протонной помпы – для защиты желудка.
- Также для лечения применяют хондропротективные средства с хондроитином и глюкозамином в составе. Они призваны помочь восстановлению разрушенной хрящевой ткани в пальцах. Обязателен долговременный курсовый приём.
- Сосудорасширяющие препараты курсами – для улучшения кровоснабжения и питания каждого сустава.
- Кортикостероиды, в том числе внутрь сустава пальца – при тяжёлом состоянии и неэффективности НПВС.
- Антибиотики (пенициллины и макролиды) – также могут стать важной частью лечения. Их применяют для уничтожения патогенных бактерий в случае инфекционного артрита или гнойной формы артрита.
- Витамины, общеукрепляющие лекарства, биодобавки с пивными дрожжами и кальцием.
Физиотерапия
Физиотерапия при воспалении мелких суставов рук является неотъемлемой частью лечения и подразумевает применение методов, основанных на естественных физических факторах. В этом случае физиотерапия позволяет получить максимальный терапевтический эффект при минимальных, щадящих нагрузках на организм в целом и суставы в частности.
Значимые ее достоинства – доступность и сочетаемость с различными лечебными средствами в рамках комплексного лечения, бережное действие на организм, длительный эффект, отсутствие побочных явлений.
Главная задача физиолечения при терапии артрита – повышение функциональной активности сустава и снятие боли.
Физиотерапия способна значительно улучшить качество жизни и самочувствие при артрите пальцев рук. Нужно принять во внимание, что не все методы применимы в стадии обострения, поэтому необходима консультация врача.
Популярны и результативны следующие физиотерапевтические методы:

Терапия магнитным импульсным полем (магнитотерапия). Такое лечение активизирует микроциркуляцию и кровоснабжение сустава питательными веществами. Помогает выведению продуктов воспаления и распада. Подавляет аутоиммунные реакции. Уменьшает боль, отёчность, тормозит процессы дегенерации хряща. Повышает проницаемость сосудов и усвояемость лекарств – можно проводить процедуры после нанесения на кисть мази (магнитофорез). Улучшает подвижность. Удобна тем, что можно проходить курсы прямо на дому, с помощью портативных аппаратов магнитотерапии.
Ультрафиолетовое облучение (УФО). Снижает чувствительность в пораженной зоне, устраняет болевые ощущения. Способствует синтезу в организме витамина D3, необходимого для усвоения кальция, важного для костно-мышечной системы. Стимулирует обменные процессы в мелких суставах кисти.
Электрофорез – это введение лекарств в толщу мышц сквозь кожу посредством электрического тока. Ускоряет кровоток в околосуставных тканях, снимает воспаление, отёк и боль. Устраняет судороги и спазмы. Обычно оказывает пролонгированное лечебное действие.
Фонофорез – аналог электрофореза, только лечебное средство вводится с помощью звуковой волны. Усиливает эффект фармпрепаратов, стимулирует восстановление суставов.
Лазерное лечение. Направлено на снятие воспаления и болевого синдрома, улучшает восстановление тканей пальцев рук. При тяжелой форме артрита не применяется.
УВЧ – воздействие на суставы ультравысокочастотными волнами. Метод помогает избавиться от боли, воспаления и отёка. Противопоказан при гипертонии.
Иглоукалывание (рефлексотерапия). Метод основан на реакциях на раздражитель – торможении и возбуждении. Иглы вводятся в биоактивные точки на пальцах. Процедура даёт возможность снять боль и улучшить тонус мышц. Как правило, не назначается детям и глубоко пожилым пациентам.
Ультразвук. Повышает всасываемость гормональных мазей и других наружных средств. Противопоказан при стенокардии и болезни Бехтерева.
Бальнеотерапия – водные процедуры, лечебные ванны и ванночки (радоновые, солевые, нафталановые, растительные, сероводородные, йодобромные). Улучшают кровообращение, обменные процессы, трофику тканей, стимулируют регенерацию, снижают воспаление и боли. Особенно результативны на ранних стадиях артрита. Часто назначаются при ревматоидном артрите, рекомендованы в рамках санаторно-курортного лечения в Сочи, Евпатории, Пятигорске.

Грязелечение. Обертывания, аппликации, ванны оказывают тепловое и механическое действие. Питает ткани полезными минералами и биоактивными веществами, помогает ликвидировать воспалительный процесс и стойкую боль. Метод хорошо подходит при подагрическом и инфекционном артрите рук.
Парафиновые обертывания. Обычно применяются в качестве вспомогательных методов. Парафин растапливается на водяной бане и остужается до терпимой температуры. Суставы кисти обмазывают парафиновой массой или накладывают на них парафиновые «лепёшки», сверху обматывают полиэтиленом и мягкой тканью. Улучшается кровообращения, уменьшается боль. Не используется при остеоартрите.
Массаж и мануальная терапия. Признанные, популярные и очень эффективные методы лечебного комплекса. Хорошо зарекомендовал себя местный массаж – он наращивает мышечную силу, укрепляет мышцы, снимает спазмы, разгоняет кровь. Болевые ощущения становятся слабее.
ЛФК при артрите, а также для его профилактики может быть очень эффективна для укрепления мышц и суставов и предотвращения развития артрита мелких суставов кисти.
Заниматься упражнениями необходимо в фазу ремиссии, когда нет болевых ощущений и отёчности. Максимальную пользу приносит специально разработанная система упражнений, которую рекомендует лечащий врач. Физкультура помогает улучшить кровообращение и иннервацию суставов, повысить двигательные умения, предотвратить спайки и анкилоз.
Каждое упражнение надо выполнять 4-5 раз, нельзя действовать «через боль». Наиболее универсальны и полезны могут быть вращения в лучезапястных суставах, сжимания-разжимания пальцев рук, сгибание кистей.
Полезно «выбивание дроби» пальцами рук на ровной поверхности стола, катание мяча в ладонях, перебирание чёток.
Можно сцепить кисти в замок и поднять их вверх, вывернув тыльную сторону ладони к потолку. Если легкие упражнения освоены, пора приступить к умеренным силовым нагрузкам, добавив занятия с кистевым эспандером.
Примите во внимание, что лечебную гимнастику для пальцев рук нужно проводить систематически и не бросать даже при улучшении состояния.
Правильная диета

Правильная диета при любом виде артрита, в том числе при артрите пальцев рук, предполагает минимальное употребление соли вплоть до исключения. Кроме того, следует забыть о жареных, солёных, жирных, копчёных, маринованных и острых блюдах, сладостях и сдобе, газированных напитках, алкоголе и кофе. Нужно снизить потребление сдобы и сладостей, заменить красное мясо на птицу. При подагрическом артрите назначается стол № 6, исключающий бобы, изделия из шоколада, красное вино и некоторые другие продукты.
А вот цельнозерновые каши, фрукты и овощи, запеченные нежирные рыба и мясо, сыры, творог, другие белковые молочные продукты, пища, богатая кальцием и омега-кислотами, – приветствуются и будут очень полезны для суставов при артрите пальцев рук.
Сбалансированная диета способствует нормализации веса, что важно при суставных заболеваниях.
В помощь профессиональному лечебному комплексу при артрите суставов кисти и пальцев рук могут оказаться кстати проверенные народные рецепты.
Спиртовая настойка коры черёмухи, белой акации, цветков лилии, нанесённая на поражённые участки помогает унять боль.
Компрессы из репчатого лука, растёртого в кашицу, разогревают и повышают местный кровоток. Можно смешать мед с водкой, пропитать ткань и наложить на пальцы рук.
Многие пациенты с артритом хорошо отзываются о домашнем креме из меда и яичных желтков, который нужно втирать в больные пальцы.
Благотворное общеукрепляющее действие оказывают чайные напитки из ромашки, мелиссы, брусники, шиповника, листьев смородины.
Профилактика
Чтобы не допустить развития артрита пальцев, либо поддерживать устойчивую ремиссию и не допускать обострений при имеющемся заболевании, важно добросовестно выполнять ряд полезных пищевых рекомендаций.
Во-первых, нужно пересмотреть свой рацион. Есть больше свежих овощей, фруктов, богатых клетчаткой и витаминами, животные жиры, напротив, следует употреблять минимально. Кроме того, для каждого вида артрита есть собственные нюансы правильного питания (см. выше).
Во-вторых, надо искоренить вредные привычки, исключить алкоголь и табак.
В-третьих, основательно и вовремя вылечивать иные заболевания, в том числе острые инфекции.
В-четвёртых, вести активный образ жизни, больше двигаться, заниматься специальными упражнениями, тренировать пальцы и руки, улучшая в них кровообращение и метаболизм. Следует отметить, что при уже диагностированном артрите нагрузки должны быть скорректированы с учётом степени и формы заболевания.
Обобщая вышесказанное, мы можем сделать вывод, что успешное лечение и профилактика воспалительных процессов в мелких суставах кисти напрямую зависят от скорейшего выявления заболевания и его этиологии, а также ответственного соблюдения назначенного специалистом комплексного лечения заболевания.
Шишка на суставе пальца руки
На сервисе СпросиВрача доступна консультация ревматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Это не артрит и не травма однозначно. Скорее всего узелковая форма артроза. Но чтобы сказать однозначно, надо бы пощупать сустав и сделать рентгеновском снимки.
Екатерина, на ощупь как безболезненная шишка, немного что-то внутри похрустывает. Просто сейчас побаиваюсь идти на рентген и по врачам. Насколько срочно нужно обращаться к врачу? Это вообще лечится? Пальцы со временем деформируются?

Юлия, на фоне вируса такое могло произойти? На других пальцах маленькие шишки, которые не беспокоили, были, но сейчас стали чуть больше, но особенно на одном пальце, только он и беспокоит. Это лечится или нет? Спасибо, нужно будет посетить врача, это понятно.

На фоне вируса нет .
Это лечится ,криминального ничего нет,как будет время в плановом порядке пройти обследование

Если это артроз, то узелок никуда не денется. Скорее всего вырастут новые на других суставчиках . Они болят, когда растут, потом не болят. На функцию суставов не влияют. Полноценные рекомендации можно получить после окончательного подтверждения диагноза. Остановить этот процесс нельзя, можно только пробовать действовать так, чтобы не провоцировать их появление и рост.



Екатерина, а может влиять на них то, что я делаю массаж? И сможет ли мне сейчас, пока я не могу попасть очно к врачу, помочь Дона, как 10 лет назад с коленями?

Дать рекомендации можно после постановки окончательного диагноза. Хондропротекторы можно принимать, но при данной форме артроза они значительно менее эффективны, чем при артрозе крупных суставов. Массаж нужно, самомассаж рук и массаж шейно-воротниковой зоны для улучшения кровообращения в руках.
Екатерина, нет, я имела в виду, могут ли появиться такие узелки от того, что я делаю массаж другим людям. Может, сошлись факторы, плюс нагрузка на кисти от массажа, и появились узелки? Самомассаж делаю. Но другие узелки, что есть на руках, не болели, да и этот практически не болит, я его больше визуально заметила, чем по дискомфорту.


Екатерина, спасибо за ответ! К врачу я схожу очно, но позже. А сейчас что можно сделать? Совсем не могу прекратить делать массаж. Может есть какие-то способы пока минимизировать изменения?

Здравствуйте! По описанию действительно похоже на узелковую форму артроза. Нуже рентген кистей и осмотр ревматолога.
Что можно сделать:
Перед массажем разминаем, разогреваем свои руки чтобы улучшить кровообращение.
Вечером делаем теплые ванны с морской солью (столовая ложка соли на 1л воды, t~40C°), держим 15-20 минут.
Если есть боли-можно использовать обезболивающие и разогревающие мази.
Что нельзя: носить тяжёлые сумки, особенно с тонкими ручками.
Работать в холодной воде, холодной земле.
Много печатать на клавиатуре или много играть на клавишных инструментах.

Перед тем, как нагружать кисти, хорошо разомните их и разотрите. И гимнастику на шейный отдел позвоночника можно делать.
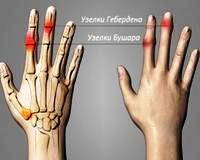
Узлы Гебердена и Бушара
Узлы Гебердена и Бушара – это костные разрастания в области соответственно дистальных и проксимальных межфаланговых суставов, сопровождающиеся деформацией пальцев рук. Образуются при остеоартрозе мелких суставов. Часто сопровождаются болями, хрустом, отеком и утренней скованностью. Со временем развиваются ограничения движений. Диагноз выставляется с учетом жалоб, истории болезни, данных осмотра, результатов рентгенографии. Лечение – НПВС, хондропротекторы, ЛФК, физиотерапия, лигаментотомия, хирургическое удаление остеофитов, иссечение слизистых сумок.
МКБ-10
Общие сведения
Узлы Гебердена и Бушара – не самостоятельное заболевание, а широко распространенный признак артроза мелких суставов. Обычно выявляются у людей старше 50-60 лет, связаны с возрастными изменениями хряща. Реже обнаруживаются у пациентов средней возрастной группы. Женщины страдают в 10 раз чаще мужчин. Сами по себе узелки не являются причиной нарушения функции конечности, но из-за комплексных дегенеративных изменений суставов пациенты могут страдать от снижения трудоспособности и способности к самообслуживанию.

Причины
Узелки образуются при формировании остеофитов – краевых костных разрастаний, характерных для артроза. Узлы Гебердена обнаруживаются в дистальных межфаланговых суставах, узлы Бушара – в проксимальных. Основной причиной появления разрастаний становятся возрастные дегенеративно-дистрофические изменения хрящевой и костной ткани. В числе предрасполагающих факторов специалисты указывают:
- Наследственную предрасположенность. При наличии патологии у родителя риск образования узелков у ребенка увеличивается вдвое.
- Климакс. Гормональная перестройка негативно влияет на состояние хрящевой ткани, провоцирует артрозные изменения или ускоряет дегенеративные процессы.
- Эндокринные болезни. Узелки чаще выявляются у пациентов, страдающих сахарным диабетом и заболеваниями щитовидной железы, что, как и в предыдущем случае, объясняется влиянием гормонального фона на состояние хряща.
- Травмы кисти. Предшествующие вывихи и внутрисуставные переломы становятся причиной развития посттравматического артроза. В отличие от старческого остеоартроза, в этом случае наблюдается одиночное, а не множественное поражение суставов.
- Чрезмерные нагрузки. Исследователи считают, что раннее возникновение артроза может быть связано с постоянной перегрузкой суставов у машинисток, скрипачей, пианистов и людей, подолгу работающих за компьютером.
Патогенез
Узелки Бушара и Гебердена являются частью дегенеративной перестройки тканей суставов. Вначале возникают зоны субхондрального склероза эпифизарных отделов фаланг, развивается остеопороз подлежащей кости. Суставные щели сужаются. В субхондральных отделах образуются кисты и участки асептического некроза. В последующем формируются остеофиты – выросты в области суставов. При дальнейшем прогрессировании патологического процесса формируются контрактуры.
Симптомы
Дистальные межфаланговые суставы поражаются в 90% случаев артроза кистей рук. Еще до появления узелков Гебердена пациенты иногда страдают от болей (обычно – неопределенных, кратковременных) и ощущения скованности в суставах. Скованность беспокоит по утрам или после периода покоя, проходит через некоторое время после начала движений. Возможны стартовые боли и болезненные ощущения после нагрузки на кисти.
В период образования узелков боли усиливаются, иногда отмечается чувство жжения, связанное с давлением остеофитов и воспаленных суставных сумок на нервные окончания. Суставы краснеют, опухают. На их тыльной и боковых поверхностях пальпируются плотные разрастания. Со временем могут формироваться боковые деформации, при этом указательные пальцы обычно отклоняются в сторону мизинца, а остальные – в сторону большого пальца.
При появлении узелков Бушара клинические проявления, как правило, выражены менее ярко. У 30% пациентов процесс протекает безболезненно. Из-за утолщения проксимальных суставов пальцы приобретают веретенообразную форму. Поражение при узелках Гебердена и Бушара обычно симметричное с одновременным вовлечением 10 либо более суставов.
Осложнения
Остеоартроз мелких суставов с узлами Бушара или Гебердена часто становится причиной развития контрактур и ограничения функции кисти. Из-за нарастающей функциональной неполноценности кистей рук утрачивается трудоспособность. На поздних стадиях пациенты испытывают затруднения в процессе самообслуживания. Это в сочетании с грубым эстетическим дефектом иногда приводит к развитию депрессивных расстройств, особенно – при ранней манифестации и быстром прогрессировании заболевания.
Диагностика
Диагноз устанавливается врачом-ортопедом или ревматологом. Для диагностики используется информация, полученная во время беседы с больным, результаты физикального осмотра и инструментальных исследований. Программа обследования включает:
- Сбор анамнеза и жалоб. Выявляются жалобы на боли, скованность, нарушения функции различной степени выраженности – от ощущения тяжести и легкой неловкости до затруднений при выполнении обычных бытовых действий. Болезнь развивается медленно, с момента появления первых признаков до обращения к врачу может пройти несколько лет.
- Объективное обследование. При осмотре обнаруживается характерный вид кистей рук. Суставы шишкообразные, неровные, пальцы деформированы, по форме напоминают веретено. Дистальные фаланги нередко изогнуты в боковом направлении. Движения ограничены. При пальпации возможна болезненность.
- Рентгенография кистей рук. На снимках определяются краевые остеофиты, снижение высоты суставной щели, участки разрежения в субхондральной кости. В тяжелых случаях визуализируются подвывихи, грубые деформации эпифизов.
Дифференциальный диагноз проводят с ревматоидным артритом. В пользу остеоартроза с узлами Гебердена и Бушара свидетельствуют типичные рентгенологические изменения, интактные пястно-фаланговые суставы и отсутствие специфических маркеров в крови.
Лечение узлов Гебердена и Бушара
Консервативная терапия
Лечение патологии длительное, комплексное, обычно проводится в амбулаторных условиях с использованием медикаментозных и немедикаментозных методик. Программа терапии включает:
- НПВС. Средства из этой группы эффективны при болях и признаках воспаления. Назначаются в таблетках, инъекциях, гелях и мазях. Пациентам советуют по возможности использовать средства местного действия, ограничивать продолжительность курсов перорального приема препаратов из-за их разрушительного действия на стенку желудка.
- Хондропротекторы. Добавляются в программу лечения сразу после установления диагноза. Применяются длительными курсами, улучшают состояние хрящевых тканей, снижают выраженность болевого синдрома. Возможен пероральный прием и инъекционное введение.
- Блокады с кортикостероидами. Гормональные препараты показаны при выраженном болевом синдроме, неэффективности других методов терапии. Вводятся в зоны наибольшей болезненности не более 3-х раз с интервалом в 1 неделю. Перерыв между курсами составляет не менее 6 месяцев.
- ЛФК. Пациентов обучают специальному комплексу упражнений, который включает сжимание кисти, постукивание пальцами, сгибания и разгибания пальцев.
- Физиопроцедуры. На начальной стадии рекомендованы электрофорез, магнитотерапия, лазеротерапия. При прогрессировании дегенеративного процесса наряду с перечисленными методами используется парафинотерапия.
Хирургические вмешательства
Показаниями к операции при узлах Гебердена и Бушара может стать выраженный болевой синдром, грубое ограничение функции, препятствующее самообслуживанию, или косметический дефект, который тяжело переносится больным. Применяются следующие методики:
- иссечение костных выростов;
- удаление свободных внутрисуставных тел;
- удаление сесамовидных костей;
- иссечение околосуставных слизистых сумок;
- лигаментотомия.
В отдельных случаях, обычно – при раннем начале остеоартроза и грубых контрактурах выполняется эндопротезирование мелких суставов. В послеоперационном периоде назначаются восстановительные мероприятия: массаж, ЛФК, физиотерапия.
Прогноз
Прогноз относительно выздоровления неблагоприятный, изменения в суставах необратимы. При своевременном начале лечения и выполнении врачебных рекомендаций прогрессирование болезни замедляется, пациенты долгое время сохраняют трудоспособность. Для старческого артроза характерно более длительное, относительно малосимптомное течение по сравнению с посттравматическим.
Профилактика
Профилактические мероприятия включают раннее выявление и лечение эндокринных заболеваний, гормонозаместительную терапию в период климакса, предупреждение травм и постоянных перегрузок кистей рук. Людям с наследственной предрасположенностью следует проявлять повышенную настороженность и обращаться к врачу при первых признаках неблагополучия в суставах пальцев рук.