Боль в плече
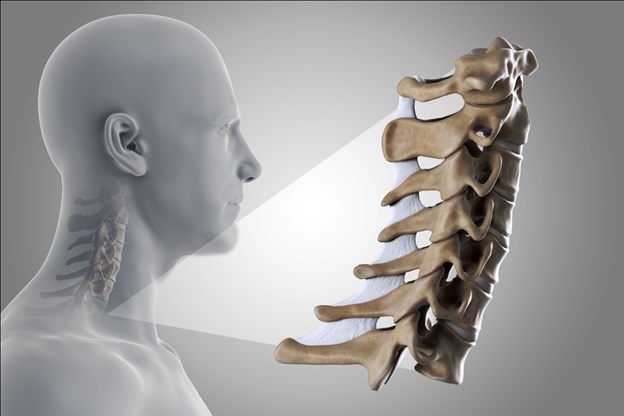
Боль в плече может развиваться из-за различных причин, таких как тендинит, артрит, разорванный хрящ и многие другие медицинские заболевания и травмы. Еще одна распространенная причина боли в плече – это защемленный нерв в верхнем отделе позвоночника, также известный как цервикальная радикулопатия.
Нерв может стать защемленным, когда вокруг спинного диска образуются костные шпоры. Эти диски являются «амортизаторами» между позвонками в позвоночнике. Костные шпоры – это новые образования костей, которые растут, когда диски начинают ослабевать с возрастом. По мере того как вы становитесь старше, позвонки становятся сжатыми, а диски становятся тоньше. Костные шпоры растут вокруг дисков, чтобы укрепить их, но этот новый рост кости может оказать давление на нервный корешок в позвоночнике.
Признаки защемленного нерва
Если защемленный нерв вызывает боль в плече, вам необходимо провести тщательный физический осмотр шеи и плеча, чтобы диагностировать проблему. Однако есть признаки, которые могут помочь вам и вашему врачу искать в правильном направлении. Защемленный нерв обычно вызывает боль только на одном плече. Это также типично острая боль, в отличие от тупой боли или напряжения, которое вы могли бы почувствовать, если бы перенапрягли свои мышцы.
Боль может также ухудшиться, если вы повернете голову. Боль в шее и головные боли в задней части головы также являются признаками того, что причиной всего этого дискомфорта является защемленный нерв.
Защемленный нерв может также оставить вас с чувством покалывания в плече. Сустав может также чувствоваться онемевшим или слабым, когда вы пытаетесь что-то поднять. В некоторых случаях симптомы простираются от плеча по руке до кисти.
Диагностика боли в плече
Специалист по позвоночнику может определить, какой нерв защемляется в зависимости от местоположения ваших симптомов. Тем не менее, необходим комплексный осмотр. Это включает физический осмотр шеи и плеч. Ваш врач, вероятно, проверит ваши рефлексы, ощущение и силу. Вас могут попросить сделать определенные растяжения или движения, чтобы продемонстрировать, что вызывает ваши симптомы, а также то, что их устраняет.
Также важно, чтобы вы подробно рассказали о своей боли в плече. Вы должны сообщить своему доктору о том, когда боль началась, и что заставляет ваше плечо болеть. Вы также должны объяснить или показать причину боли. Ваш врач может захотеть узнать, начали ли вы больше заниматься физическими упражнениями или увеличивали нагрузку.
Если вы повредили шею или плечо, вам необходимо предоставить подробную информацию о травме. Поскольку нервы в позвоночнике влияют на многие аспекты вашего здоровья, вы также должны сообщить своему врачу, заметили ли вы изменения в работе кишечника или мочевого пузыря.
Методы визуализации
Тщательный осмотр может также включать рентгеновские снимки или магнитно-резонансную томографию (МРТ). Рентген может предоставить детали костей позвоночника, но не нервы и диски. Тем не менее, рентген может показать врачу, насколько сужено пространство между позвонками и развились ли костные шпоры.
МРТ часто более полезна при диагностировании защемленного нерва. Это потому, что МРТ может выявить состояние нервов и дисков. МРТ безболезненна и не использует радиацию.
Для боли, сосредоточенной в плече, может быть проведен рентгеновский снимок сустава, чтобы искать признаки артрита или травмы костей. МРТ или УЗИ (другое неинвазивное исследование) могут показать мягкую ткань в плече и определить, вызвана ли боль поврежденными связями или сухожилиями.
Лечение после диагноза
Если источником боли в плече является защемленный нерв, ваш врач может рекомендовать физическую терапию для повышения прочности и гибкости в области шеи и плеча. Тем не менее, вам также может быть рекомендовано ограничить движение шеи. Это может быть сделано с тракцией или мягким воротником, который носится на шее в течение коротких промежутков времени.
Другие методы лечения могут включать противовоспалительные болеутоляющие средства или инъекции стероидов в область пораженного нерва. Инъекции стероидов могут уменьшить боль и отек. Если проблема достаточно серьезная, операция может быть вариантом для удаления костной шпоры, зажавшей нерв.
Поскольку защемленный нерв является проблемой, которую можно диагностировать и лечить, вы не должны медлить прежде чем обратиться за оценкой вашей боли в плече врачом. Если боль вызвана другим состоянием, вам лучше знать, что это такое, чтобы вы могли избежать дальнейшего повреждения и дискомфорта.
Неврит плечевого нерва

Часто, даже легкий тычок или кратковременное переохлаждение, приводят к развитию неврита плечевого сустава. Другими словами – воспаляются нервные волокна, следствием чего становится сдавливание, защемление стволов. Медики применяют термин “плексит плеча”.
Причина в том, что плечевой сустав создан природой с большим диапазоном движений. И рядом с ним располагается плечевое сплетение – узел нервных волокон, от которого отходят нервы руки. Из-за особенностей расположения, сплетение крайне уязвимо к воздействию извне.
Главным симптомом патологии становится сильная боль и дискомфорт, распространяющиеся по всем областям, куда идут веточки от этого нервного пучка. То есть – как на руку, так и на часть спины, ухудшая самочувствие больного человека, ограничивая его трудоспособность.
Попытки самостоятельного лечения или просто прием обезболивающего без обращения к врачу, создают риск усугубления болезни.
Сначала боль станет постоянной, привычные средства перестанут на нее влиять.
Затем постепенно разовьется паралич руки, лишив человека возможности пользоваться конечностью. Такое тяжелое осложнение возникает из-за гибели нервных волокон.
Восстановление утраченных функций руки, в запущенных случаях, весьма затруднено или невозможно.
Причины
Невропатия плечевого сустава – распространенное явление в жизни человека, какой бы образ жизни мы бы не вели. Спровоцировать патологию, неврит любой локализации, могут как чрезмерные физические нагрузки, так и их отсутствие. Как и неправильный прием отдельных лекарств и другие факторы.
Типичными причинами для симптомов неврита плеча, требующих немедленного лечения, являются:
- травмы сустава или костей ключицы;
- бактериальные или вирусные инфекции мягких тканей этой области;
- пережатие волокон и сосудов из-за неправильно наложенного гипса или жгута;
- остеохондроз шейного отдела позвоночника;
- растяжение связок (манжеты плечевого сустава), приводящее к воспалению, отеку и сжатию нервных окончаний;
- опухоли различного типа, образующиеся около шеи, в подмышках, на плече;

- переохлаждение, застуживание;
- чрезмерные регулярные физические нагрузки, связанные с работой или спортивными тренировками;
- нарушения кровообращения в сосудах, питающих сустав и кости плечевой области;
- некомпенсированный сахарный диабет.
Частой причиной плексита плеча становится застуживание. Получить его возможно не только в сырую или холодную погоду, наиболее часто проблемы начинаются именно в теплое время года из-за неудачного расположения рядом с кондиционером, на сквозняке или слишком долгом пребывании в холодной воде.
В диагностике, выявление первопричины плексита крайне важно. Так как без устранения источника проблемы, ожидаются регулярные рецидивы. Встречается и трансформация в хроническое течение воспаление.
Симптомы
Даже при нерегулярных, периодически возникающих неприятных ощущениях в области плеча или руки, нужно обратиться для проверки к неврологу. Сами собой, боли, коль уж возникли, не уйдут, а со временем только усилятся.
Лечение неврита нерва плечевого сустава начинается при симптомах и признаках следующего типа:
- Ноющая боль в плече, усиливающаяся при движениях. В периоде покоя может проходить, возвращаясь после физической нагрузки или воздействия холода на пораженный участок.
- Снижается чувствительность кожи плеча и соседствующих областей.
- Периодически возникают неприятные покалывания без причины в плече-лопаточной области, коже руки.
- Чувство онемения кожи и руки при отсутствии движений ею в течение 30 минут, пары часов.
- Возникновение отека в месте локализации болевых ощущений.
- Снижение или полная утрата мышечного тонуса. Рука кажется свисающей, недвижимой.

Проблемы с двигательной способностью означают, что откладывать визит к врачу нельзя! Сначала появляются легкие нарушения, затем они нарастают, в итоге способность двигать рукой прекращается!
Если не обратиться к доктору при появлении первых симптомов, то со временем деградация нервных волокон приводит к параличу плечевого сустава, руки. Устранить такое нарушение, даже оперативным путем, бывает невозможно. То есть пациент на всю дальнейшую жизнь останется инвалидом.
Диагностика
В первую очередь, при первичном осмотре, невролог устанавливает степень поражения нервной ткани. С помощью специальных тестов определяются тонус мышц, подвижность руки. Уточняют болезненность движений, когда пациент сам двигает рукой или, когда это делает за него врач.
Собирают анамнез, чтобы первично определить возможную причину состояния. Затем больного направляют на сдачу анализов и аппаратные исследования, которые смогут подтвердить предположения доктора, показать, в каком состоянии находятся нервные корешки.
Пациенту необходимо пройти такие лабораторные и инструментальные обследования:
- анализы крови и мочи для выявления возможных системных заболеваний;
- рентгенографию плеча в разных ракурсах, что покажет наличие травм, смещение костей, новообразования, способные влиять на узел нервной ткани;
- электромиографию – исследование функции нервных волокон, насколько сохранена их проводимость и способность передавать мышцам сигналы;
-
;
- МРТ, при необходимости, помогает выявить микротравмы или патологические изменения структуры костей и мягких тканей.
После получения результатов исследований возможна постановка точного диагноза с указанием первопричины подобного состояния.
Лечение
При симптомах воспаления плечевого нерва назначают лечение исходя из результатов обследования и особенностей организма пациента.
Пускать плексит на самотек, заниматься самолечением с применением обезболивающего или народных методов, при подобном воспалении нельзя. Это может усугубить двигательные и чувствительные нарушения, сделает их необратимыми.
Список рекомендуемых медикаментов, физиопроцедур и методик рефлексотерапии, составляется для отдельного больного. Применяются следующие группы лекарств:
- нестероидные противовоспалительные препараты;
- обезболивающие, анальгетики внутрь и в виде мазей;
- мочегонные для уменьшения отека;
- обезболивающие блокады (инъекции в очаг) при длительном лечении;
- препараты для улучшения питания нервных волокон;
- стимулирующие кровообращение лекарства;
- антибиотики в случае инфекций;
- витамины группы B.
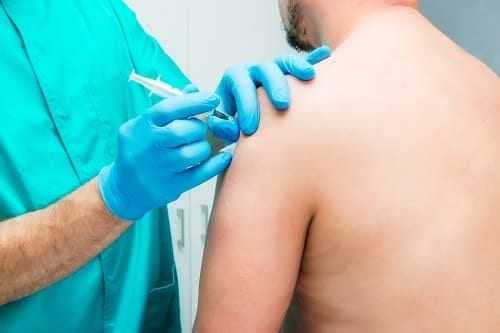
На весь курс рекомендуется покой для руки и фиксация конечности в удобном положении с помощью лонгеты.
При травматическом происхождении заболевания или в случае наличия опухоли применяется оперативное вмешательство.
В период восстановления, нейрореабилитации, для постепенной разработки руки и возвращения трудоспособности, организовывают курсы физиотерапии. Занятия ЛФК проводят под руководством тренера, который научит выполнять все движения правильно, так, чтобы не ухудшить состояние.
Неврит лучевого нерва
Лучевой нерв проходит по задней поверхности плеча, как бы по спирали, и отдает ветви, которые обеспечивают движения мышц, отвечающих за разгибание предплечья и кисти, вращение предплечья кнаружи, чувствительность кожи задней поверхности плеча и предплечья. Среди прочих нервов руки в нем неврит возникает чаще всего.


Почему возникает неврит лучевого нерва?
Обычно это вызвано повреждением нервного ствола в результате длительного сдавления. Это может быть вызвано следующими причинами:
- «Паралич субботнего вечера». Такое интересное название появилось из-за того, что невриты и другие повреждения лучевого нерва часто возникают у людей, которые любят провести выходной с алкоголем, а потом засыпают, положив руку под голову или под туловище.
- «Паралич медового месяца». Возникает после сна в обнимку, когда голова одного человека долго лежит на руке другого.
- «Костыльный паралич» – возникает у некоторых людей, которые постоянно пользуются костылями.
- Перелом плечевой кости. При этом отломки костей могут повредить нервные волокна.
- Инъекции в наружную часть плеча. Чаще всего травмирование лучевого нерва происходит, если он расположен необычно, или если укол делают неправильно.
- Сильное перетягивание руки жгутом на длительное время при попытке остановить кровотечение.
- Инфекции. Более редкая причина. К невриту могут приводить: грипп, пневмония, сыпной тиф и некоторые другие инфекционные заболевания.
- Отравления, например, алкоголем, свинцом.
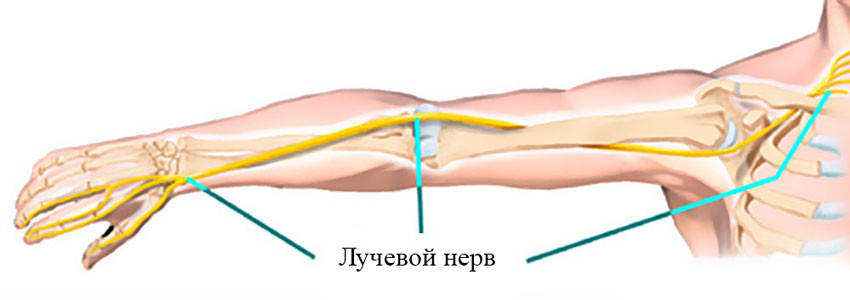
Лечение неврита лучевого нерва руки
В зависимости от причин, вызвавших заболевание, врач может назначить:
- Противовоспалительные препараты.
- Антибиотики – если патология вызвана инфекцией.
- Препараты, нормализующие обменные процессы в нервной ткани.
- Средства для улучшения кровотока в мелких сосудах, питающих нервные волокна.
- При отравлениях – внутривенные вливания растворов через капельницу для вывода токсичных веществ.
- Физиопроцедуры: магнитотерапию, УВЧ.
Если повреждение нервных волокон вызвано травмой, нужно провести своевременное правильное лечение: вправить вывих, сопоставить обломки сломанной кости и наложить гипс.
При тяжелых повреждениях может быть рассмотрено хирургическое лечение.
Прогноз обычно благоприятный, при своевременном лечении через некоторое время происходит полное восстановление нарушенных функций. Зачастую после таких состояний как «субботний паралич», восстановление происходит самостоятельно без терапии. Если же нарушения сохраняются, лучше показаться врачу-неврологу.
Для эффективного лечения неврита лучевого нерва, которое поможет максимально быстро и полноценно восстановить его функции, обратитесь к неврологу. Не занимайтесь самодиагностикой, особенно если движения и чувствительность в руке нарушены сильно, и эти расстройства сохраняются в течение длительного времени. Записаться к врачу международной клиники Медика24 можно в любое время суток и в любой день недели, позвонив по телефону +7 (495) 230-00-01.
Мы вам перезвоним
Симптомы неврита лучевого нерва зависят от того, на каком уровне он поврежден:
В области подмышки и в верхней части плеча:
- Большой и указательный палец соединены.
- Сложно разогнуть предплечье и кисть.
- Сложно повернуть предплечье наружу, когда рука разогнута.
- На коже в области большого, указательного и среднего пальцев снижена чувствительность, возникает «ползание мурашек», онемение.
В средней части плеча:
- Разгибание в локтевом суставе не нарушено.
- Чувствительность кожи плеча сохранена.
- Присутствуют все остальные симптомы, которые описаны выше при неврите лучевого нерва в верхней части.
В нижней части плеча и в верхней части предплечья:
- Чувствительность кожи на задней стороне предплечья не нарушена.
- Чувствительность кожи на задней поверхности кисти снижена.
- Сложно разогнуть кисть.
Как выявить симптомы неврита лучевого нерва?
Существуют некоторые простые тесты, которые помогают обнаружить характерные признаки заболевания:
- Встаньте, опустите руки вдоль туловища так, чтобы они находились в разогнутом состоянии. Попробуйте повернуть предплечья наружу, так, чтобы ладошки «смотрели» вперед. При этом у вас возникнут сложности.
- Положите кисти на стол так, чтобы ладони находились сверху. Попробуйте отвести большие пальцы в стороны. При этом возникнут сложности.
- Положите кисти на стол так, чтобы ладони смотрели вниз. Попробуйте приподнять средний палец и положить его на указательный или безымянный. Это не удастся сделать.
- Сложите руки вместе ладонями друг к другу. Попробуйте развести пальцы в стороны. При этом пальцы на больной руке не отведутся в сторону, а, напротив, согнутся и будут скользить по здоровой.
- Встаньте и поднимите руки вперед. При этом кисть на больной стороне свиснет вниз.
Если вы обнаружили у себя похожие симптомы неврита лучевого нерва, и они не проходят достаточно долго – обратитесь к неврологу в клинику.
Как устанавливают диагноз?
Чаще всего врач диагностирует заболевание, оценивая симптомы неврита лучевого нерва во время неврологического осмотра. В некоторых случаях могут потребоваться дополнительные анализы и исследования, консультации других специалистов.
Правильно оценить симптомы и назначить лечение может только врач-невролог. Поэтому самодиагностикой заниматься не стоит. Посетите специалиста: вы можете записаться на консультацию в неврологической в международной клинике Медика24, позвонив по телефону +7 (495) 230-00-01
Материал подготовлен врачом-неврологом международной клиники Медика24 Нурутдиновой Эльзой Ниазовной.
Защемило нерв: что делать?

Многие пациенты приходят к врачу и говорят: «Доктор, мне кажется, у меня защемлен нерв». Что именно это означает? Что такое «защемленный нерв»? Вызывает ли защемленный нерв боль в спине? Действительно ли существует такой диагноз? На самом деле и да, и нет. Чтобы углубиться в эту тему, нам нужно сначала начать с очень простых терминов и краткого урока анатомии.
Что такое нервы?
Нервная система человека делится на две части. Это центральная нервная система, или ЦНС, и периферическая нервная система, или ПНС. ЦНС состоит из головного и спинного мозга, которые разветвляются в спинномозговые нервы, контролирующие остальные части тела. Когда эти спинномозговые нервы выходят из позвоночника, начинается ПНС. Тысячи нервов существуют в человеческом теле, они есть практически в каждой его части; все эти нервы являются частью ПНС.
Самый большой нерв в организме человека – седалищный нерв, который образуется в тазу из множества спинномозговых нервов после того, как они вышли из позвоночника.
Анатомически седалищный нерв проходит вниз по ноге и может вызывать боль в ней. До появления современных технологий, когда у людей возникали боли в ногах или ягодицах, связанные с нервными окончаниями, предполагалось, что это было вызвано сжатием или повреждением седалищного нерва. Термин «ишиас» родился на основе вышеупомянутой концепции.
Что известно на сегодня
С появлением современных технологий, в частности, МРТ, мы теперь знаем, что это неверно. Хотя седалищный нерв на самом деле может вызывать боль в ногах и сжиматься или «защемляться» грушевидной мышцей в области, называемой «седалищной ямкой» (состояние, называемое синдромом грушевидной мышцы), это происходит очень редко. Ишиас в более чем 95% случаев на самом деле не имеет ничего общего с проблемой седалищного нерва или сдавлением, иначе говоря, «защемлением».
Гораздо более частой причиной боли в руке или ноге, связанной с нервом, является сдавление спинномозгового нерва. Это состояние называется «радикулопатией». В большинстве случаев, защемление поясничного спинномозгового нерва вызывает боль в ягодицах и ногах, а защемление шейного спинномозгового нерва вызывает боль в плече и руке.
Как идентифицируются защемленные нервы?
В дополнение к анализу симптомов пациента и физическому обследованию, могут быть предприняты и другие меры. Визуализирующие исследования, такие как: рентген или компьютерная томография обеспечивают хорошую детализацию реальной костной анатомии человеческого тела, но очень плохую визуализацию мягких тканей и нервов.
Лучшим тестом для визуализации спинномозговых нервов является МРТ, и это считается «золотым стандартом» визуализационного исследования, которое предпочитают врачи. МРТ выполняется с помощью магнитов, и это может мешать работе некоторых медицинских устройств, например, кардиостимуляторов. Если невозможно провести МРТ, часто требуется компьютерная томография, обычно проводится в сочетании с инъекцией красителя в позвоночный канал для визуализации спинномозговых нервов. Эта процедура инъекции красителя называется «миелограммой».
В некоторых случаях, процедура, называемая электродиагностическим исследованием, или ЭМГ, может помочь врачам идентифицировать пораженный нерв. Это неврологический тест, включающий электрические разряды и маленькие иглы, которые вводятся в различные мышцы и которые могут предоставить информацию о фактической функции различных нервов в руке или ноге, где расположены симптомы. Этот тест также может определить, ответственны ли нервы (за исключением спинномозговых нервов) за симптомы, проявляющиеся в руках или ногах.
Часто обсуждается вопрос: могут ли поясничные спинномозговые нервы вызывать боль в спине. Обычно считается, что они могут это делать, но обычно только сбоку от средней линии, справа или слева от позвоночника. Область, называемая крестцовой бороздой, часто бывает болезненной при сдавливании спинномозговых нервов. Однако при сильном сдавливании и воспалении спинномозговых нервов обычно ожидается, что симптомы распространятся дистально, вниз по руке или ноге, снабжаемой соответствующим пораженным нервом. Это называется «дерматомным паттерном».
Защемление спинномозговых нервов может развиваться внезапно или формируется постепенно. Внезапное сжатие обычно происходит при острой проблеме суставов, которая называется «грыжа межпозвоночного диска».
Более постепенное сжатие обычно происходит с течением времени из-за костных изменений, которые развиваются по мере старения тканей и развития костного разрастания и костных шпор. Если наблюдается сужение позвоночника в местах расположения нервов, это называется «стенозом». Если центральная часть позвоночного канала стенозирована или сужена, это называется центральным стенозом, и если боковая часть позвоночника сужена, где спинномозговые нервы пытаются выйти с боков, это называется стенозом фораминального канала или боковым стенозом. Постепенно развивающаяся хроническая боль и функциональное снижение, вызванное защемлением спинномозговых нервов из-за костного стеноза, обычно считается хирургическим диагнозом.
Как это лечат?
Защемление спинномозговых нервов в результате внезапной (или острой) грыжи мягкого диска часто можно лечить без хирургического вмешательства, избегая действий, вызывающих боль: соответствующей физиотерапии, пероральных препаратов и часто с селективной блокадой нервных корешков или эпидуральными инъекциями стероидов в области раздражения и воспаления.
Поскольку человеческое тело, как правило, легко приспосабливается к изменениям, происходящим в процессе старения, часто сжатие или сдавливание спинномозговых нервов выявляется случайно и вообще не вызывает никаких симптомов. Постепенное развитие компрессии в течение жизни является естественным. Важно понимать, что если сдавленный нерв не вызывает таких симптомов, как сильная боль, слабость или онемение, приводящие к длительным функциональным изменениям, то никакого лечения не требуется.
Чрезвычайно редко пациенту без симптомов требуется какое-либо агрессивное вмешательство, например, операция на позвоночнике. Если у вас есть симптомы, которые, как вы подозреваете, могут быть вызваны защемлением спинномозгового нерва, обратитесь к специалисту по позвоночнику, чтобы он решил – как вас лечить.
Способы терапии
Во многих случаях простые шаги могут помочь в лечении ваших симптомов:
- Назначенные врачом лекарства, например, нестероидные антивоспалительные препараты (НПВП), обезболивающие средства от более сильной боли и миорелаксанты.
- Похудение, если необходимо, с помощью диеты и упражнений.
- Лечебная физкультура или домашние упражнения под присмотром инструктора.
- При защемлении нерва на шее: ношение мягкого ошейника на шее на определенное время.
Но некоторым людям требуется более сложное лечение или операция. Во время хирургической процедуры, называемой дискэктомией, хирург удаляет весь или часть диска, который давит на нервный корешок. Наряду с этой процедурой, хирургу может потребоваться удалить части некоторых позвонков или соединить позвонки вместе.
Что я могу сделать, чтобы предотвратить защемление нерва?
Сохранение физической формы может снизить риск защемления нерва. Правильная осанка на работе и в свободное время, например, если нужно поднимать тяжелые предметы, также может помочь предотвратить это состояние. Если вы подолгу сидите на работе, подумайте о том, чтобы регулярно вставать и гулять. Здоровый образ жизни, включающий отказ от курения и правильное питание, также может снизить риск защемления нерва.
Боли в плечевом суставе: причины, симптомы и диагностика
Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти в первую очередь?

Даже слабая боль в руке приносит дискомфорт и беспокойство. А если болит ведущая рука — неприятностей ещё больше. Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти и что проверять в первую очередь? Давайте обо всём по порядку.
Почему может болеть плечо?
Основные факторы, которые провоцируют дискомфорт в плече, это:
- Недолеченные травмы сустава. Повреждённое сухожилие или хрящ продолжает испытывать нагрузку, что ведёт к ещё большим разрушениям ткани;
- Долгая тяжёлая нагрузка на одну сторону. Из-за постоянного напряжения может начаться воспаление в сухожилии;
- Неправильная осанка. Искривляется позвоночник, могут деформироваться позвонки и соединение плеча, в запущенных случаях начинаются воспаления нервных волокон;
- Малоподвижный образ жизни. Ухудшается кровообращение вокруг сустава, что может привести к разрушениям входящим в него хрящей.
Из-за них неприятные ощущения могут появиться даже у здорового человека. Однако, боль могут вызвать не только механические повреждения, но и инфекции, воспаления и опухоли. Боль в плечевых суставах часто свидетельствует о следующих заболеваниях:
| Остеохондроз шейного отдела | Из-за патологически изменённого позвоночника пережимаются и нарушают свою работу нервы |
| Артрит | Воспаление само по себе приносит боль, а в случае сустава ещё и ограничивает подвижность |
| Артроз | Из-за разрушения хряща нарушается строение сустава, что приводит к воспалениям и боли при движении |
| Тендинит | Патологическое состояние, при котором воспаляются сухожилия и другие мягкотканные структуры, окружающие плечевой сустав |
| Капсулит | На воспалённый участок суставной капсулы идёт постоянное воздействие сухожилий и костей |
| Неврит плечевого нерва | Воспаление в нерве вызывает острую боль и нарушает чувствительность руки |
| Бурсит | Воспаления вокруг сустава вызывают неприятные ощущения при движении. Чаще всего поражается синовиальная сумка. Она выполняет важную функцию: защищает мышцы и суставной хрящ от повреждения при неправильной нагрузке или перегрузках. Длительное раздражение синовиальных сумок приводит к их воспалению |
| Опухоли | Новообразования ограничивают подвижность, воспаление распространяется на соседние участки и требуют ранней диагностики |
| Наследственные патологии | Множество врождённых заболеваний (например, аутоимунные процессы или гипермобильность суставов) приводят к разрушению хрящей, воспалению суставов и, как следствие, острой боли |
| Инфекционные заболевания | Опасные микроорганизмы через кровь попадают в сустав, где провоцируют воспаление и нагноение, особенно в случае травм |
Симптомы возможных заболеваний
Травмы — ушибы, переломы — определить проще всего. Кроме того, что им предшествует повреждение (например, падение), у них достаточно характерная боль: резкая, усиливающаяся при движении. В случае перелома рука вовсе теряет способность двигаться.
При остеохондрозе боль сначала ноющая и слабая, но при отсутствии лечения — усилится. Она может распространиться на всю руку, начнётся онемение и покалывание пальцев.
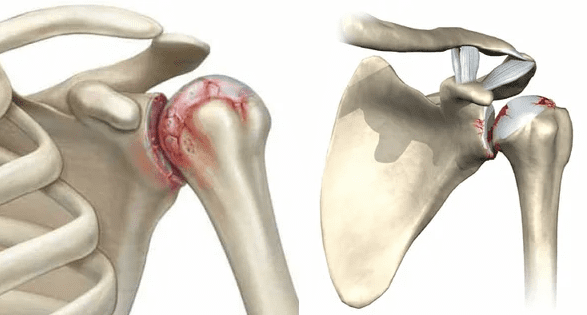
Артрит — это воспаление сустава. Часто он наблюдается на обоих плечах одновременно, но может развиться и с одной стороны. Больной участок отекает, становится малоподвижным. Боль резкая, почти нестерпимая.
Артроз обычно наблюдается у пожилых людей. Разрушается хрящ, что приводит к нарушению строения всего сустава, воспалению синовиальной жидкости и ослаблению связок. Боли в плечевом суставе усиливаются при поднятии тяжестей или активном движении. Также больной чувствует дискомфорт при давлении на ключицу или лопатку.
Тендинит — воспаление сухожилий — возникает при чрезмерной нагрузке на конечность. Например, при постоянных занятиях спортом. Боль может быть как ноющая, так и резкая. Главный признак — внезапность каждого приступа. Также снижается подвижность руки.
Воспаление капсулы сустава — капсулит — очень редкое заболевание. При нём сильная ноющая боль ощущается не только в плече, но и в шее и верхней части спины. Ощущения настолько острые, что руку невозможно поднять или завести назад.
При неврите плечевого нерва больной испытывает острую внезапную боль, которая проходит через всё плечо. Его можно спутать с артритом или тендинитом, однако сами суставы при этом полностью здоровы: проблема именно в воспалённом нерве.
Постоянная боль, которая не проходит в течение нескольких недель — признак бурсита. Это воспаление околосуставной сумки — опасный процесс, который без лечения может перейти в хроническую форму.
При инфекциях боли напоминают артрит: начинает воспаляться и разрушаться сустав. И не стоит забывать, что в плечо может отдавать боль от внутренних органов: при ишемической болезни сердца, панкреатите, воспалении лёгких.
Диагностика. Кто поможет избавить от боли в плечевом суставе?
Зависит это в первую очередь от причины болезни. Если вы ушибли или вывихнули плечо, обратитесь к травматологу. Неврит и остеохондроз диагностирует и лечит невролог. Проблемы с суставами и сухожилиями — артрит, тендинит, артроз — лечат хирург и ревматолог.
Ну а если вас беспокоит не только боль в плече, но и общее ухудшение состояния, посетите:
- терапевта — он определит круг специалистов, к которым стоит обратиться в первую очередь. Это позволит провести диагностику быстрее;
- онколога — причиной боли может быть злокачественное новообразование;
- кардиолога — в случае болезней сердца;
- гастроэнтеролога — если в плечо переходит боль от желудочно-кишечного тракта.
Скорее всего, придётся пройти нескольких врачей, чтобы точно установить диагноз. При этом, в зависимости от заболевания, вам могут назначить:
- рентген сустава или всей руки, ,
- Рентген или МРТ позвоночника,
- УЗИ сустава,
- общий анализ крови, ЭКГ и др. (определит терапевт).
Если с суставом всё в порядке, а плечо болит из-за патологий, то вас, в зависимости от причины, направят на:
- ЭКГ,
- гастроскопию,
- флюорографию,
- анализы крови на половые инфекции.
Почему с причиной боли стоит бороться?
Даже если вам кажется, что сейчас боль не сильна и не ухудшает самочувствия, помните, что отсутствие лечения всегда приводит к плохим последствиям. А так как в этом случае у боли может быть много различных причин, невозможно предсказать, что именно вас ждёт через несколько лет.
Например, ушиб пройдёт сам, без сторонней помощи. Но более тяжёлые повреждения нельзя вылечить без специалиста. Все патологические процессы суставов приведут к полной потере движения и могут со временем распространиться на весь организм. У болезней сердца и лёгких тяжёлые осложнения, которые сильно сокращают продолжительность жизни. А онкология пока успешно лечится и вовсе только на начальных стадиях. Помните, что вовремя посещённый врач может избавить вас от последствий.
И не стоит забывать о простой профилактике, про которую мы регулярно говорим: подвижный образ жизни, правильная осанка, отсутствие переохлаждения, комфортное спальное место. Эти простые правила избавят вас не только от болей в суставах, но и от множества других неприятных заболеваний.
Защемление нерва в шейном отделе: симптомы
Защемление нервных корешков редко обходится без последствий, если проблему своевременно не устранить. Особенно это касается шейного отдела позвоночника, где находятся нервные окончания, отвечающие за функции головного мозга, и кровеносные сосуды, питающие его. Не всегда такое состояние сопровождается острой болью, но от этого оно не становится менее опасным. Как же определить защемление нерва в шейном отделе, и на какие симптомы следует обращать внимание?
Характеристика заболевания
Шейный отдел отличается большей подвижностью позвоночного столба и относительной слабостью мышечно-связочного аппарата, чем и обусловлена его повышенная уязвимость. Именно здесь нервные волокна поражаются чаще всего, и проявления недуга являются более интенсивными, чем в других отделах.
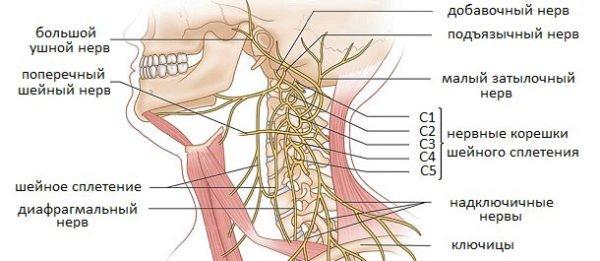
В зависимости от локализации поражения, защемление делится на два типа – затылочную невралгию и радикулопатию, и помимо общих симптомов, каждый тип имеет свои специфические признаки.
Затылочная невралгия диагностируется при сдавливании большого и малого затылочных нервов позвонками, межпозвонковыми дисками и даже мышечными волокнами. Проявляется она чаще всего с одной стороны и затрагивает не только затылок, но и верхнюю часть шеи. По характеру течения невралгия может быть острой и хронической, и, в зависимости от причины защемления, делится на первичную и вторичную. Если своевременно не устранить причину поражения, происходит изменение структуры оболочки нерва, в результате чего невралгия переходит в невропатию – состояние, сопровождающееся почти непрекращающимися сильными болями. В этом случае единственным способом лечения является хирургическое вмешательство.

Защемление других нервов шейного отдела называют радикулопатией. Помимо болевого синдрома такое состояние характеризуется наличием воспалительных процессов и мышечных спазмов, но при этом поддается лечению консервативными методами даже на запущенной стадии. Выделяют три вида радикулопатии: первичный (дискогенный), вторичный (вертеброгенный) и смешанный. Интенсивность проявлений прямо зависит от тяжести поражения корешков, это же влияет и на длительность лечебного процесса.
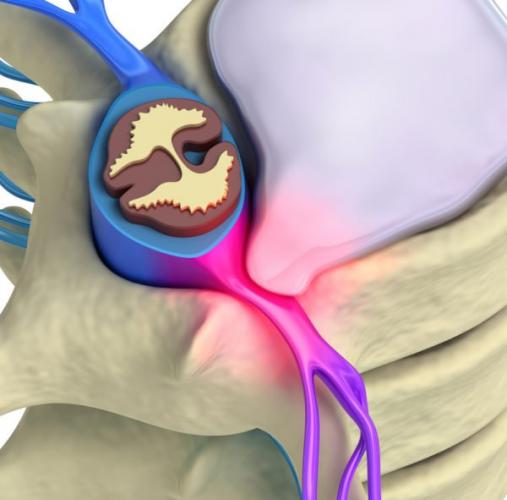
Защемление в шейном отделе представляет серьезную опасность для здоровья: длительное сдавливание корешков нарушает проходимость нервных импульсов, вызывает потерю чувствительности мягких тканей, а воздействие на кровеносные сосуды провоцирует кислородное голодание мозга. В дальнейшем это влияет на общее состояние организма, работу внутренних органов и систем, не говоря уже о значительном ухудшении качества жизни из-за сильных болей и ограничения двигательных функций.

Причины защемления
Причин, по которым происходит сдавливание нервных окончаний, немало, но к основной группе относятся изменения в позвоночном столбе дегенеративно-дистрофического характера. Прежде всего, это остеохондроз, спондилез, межпозвоночные грыжи и сопутствующие им осложнения. Также защемлению нервных волокон способствуют:
- врожденные патологии позвоночного столба;
- нестабильность шейных позвонков;

Симптомы защемления нерва
Защемление нервных корешков имеет целый перечень симптомов, которые условно можно разделить на общие и местные, зависящие от типа нерва, локализации компрессии и других факторов.
Общие симптомы
Нервы делятся на три группы – чувствительные (кожные), вегетативные и двигательные (мышечные). При сдавливании нервных корешков первой группы самым характерным симптомом является болевой синдром. Боль возникает в месте сдавливания и распространяется по ходу нерва, может затрагивать не только шею, но и теменную область головы, висок, плечо, отдавать в руку и под лопатку. Обычно болевые ощущения очень выражены и усиливаются при движениях шеи, головы. Характер болей зависит от степени поражения: человек может испытывать жгучую простреливающую боль, приступообразную, колющую либо же ноющую и постоянную.
Но болевой синдром – не единственный признак защемления. Общая симптоматика включает:
- онемение отдельных участков шеи, затылка, верхних конечностей, покалывание в пальцах рук;


Если нервы поражены сильно, могут наблюдаться парез и паралич рук, онемение языка, отеки слизистых, проблемы с глотанием и речью.

Указанные симптомы проявляются с разной интенсивностью и не одновременно, так что в некоторых случаях их легко спутать с признаками других заболеваний. Что касается защемления двигательных и вегетативных нервов, то оно не всегда сопровождается резкой болью или выраженным онемением. Если корешки сдавлены не сильно, долгое время человек может этого не замечать, пока состояние не усугубится.
Если вы хотите более подробно узнать, что делать в домашних условиях, если защемило шею, а также рассмотреть эффективные методы и средства, вы можете прочитать статью об этом на нашем портале.
Местные симптомы
Характер местной симптоматики прямо зависит от того, где именно зажат нерв. Шейный отдел состоит из 7 позвонков, и в каждом из них может произойти защемление. Основным проявлением является боль в месте поражения, которая может быть простреливающей или же постоянной. Мышцы на этом участке перенапряжены, они становятся твердыми на ощупь и болезненными. В дальнейшем здесь наблюдается онемение, которое постепенно распространяется по ходу нерва.
| Участок защемления (номера позвонков) | Характерные симптомы |
|---|---|
| С1-С2 | Головные боли в височной и затылочной области, боль в верхней части шеи, головокружение. Может наблюдаться бессонница, повышенная раздражительность, ухудшение памяти, появляется хроническая усталость. |
| С2-С3 | Боли в теменной и затылочной зоне, в шее, ухудшение зрения и слуха, частичное онемение в гортани, ротовой полости. При сильной компрессии возможны обмороки из-за недостатка кровоснабжения. |
| С3-С4 | Острая простреливающая боль в шее, онемение со стороны сдавливания. Если воспаление затронуло тройничный нерв, ощущается мучительная боль в нижней или верхней челюсти, усиливающаяся при любых движениях головы. В случае сильного защемления наблюдается парез подъязычных мышц и нарушения речи. |
| С4-С5 | Мышечная скованность в шее, боли тянущего характера, отдающие в ключицу и предплечье, онемение пораженного участка. В редких случаях наблюдается нарушение дыхательных функций и проблемы со слухом. |
| С5-С6 | Боль в затылочной части и плечевом поясе, слабость мышц, проблемы с глотанием. |
| С6-С7 | Резкая простреливающая боль от шеи до пальцев руки, ощущение покалывания, онемение в области ключицы и лопатки. Мышцы на пораженном участке становятся твердыми, при касании болезненными. |
| С7-D1 | Болезненные спазмы в области шеи, лопатки и предплечья, прострелы по всей длине руки, покалывание и онемение запястья, пальцев, нарушение мелкой моторики. |
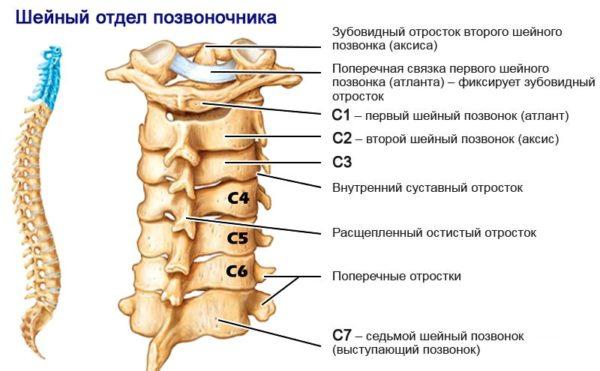
Симптомы радикулопатии
Самыми частыми проявлениями шейной радикулопатии считаются приступообразные боли, покалывание в руках, онемение пораженной области и мышечная слабость.

Как правило, симптомы появляются только с одной стороны тела – там, где зажат нерв. В зависимости от степени сдавливания, симптоматика может проявляться внезапно либо нарастать постепенно, усиливаясь при движениях и физических нагрузках. Болевые ощущения обычно ограничены областью иннервации затронутых корешков, что упрощает определение участка компрессии. При слабом защемлении симптомы радикулопатии могут исчезнуть сами по себе через 7-12 недель после появления.
Симптомы затылочной невралгии
При данной форме защемления боль локализуется в затылке, чаще с одной стороны. Двустороннее защемление диагностируется очень редко. Болевые приступы резкие, похожие на удар током или прострел, направленные от места сдавливания по ходу нерва. Длительность приступов варьируется от пары секунд до 2 минут, причем повторяться они могут множество раз в сутки.

Еще одним специфическим симптомом является наличие болевых точек в местах выхода большого и малого затылочных нервов. Если поражен большой нерв, болевые точки находятся в затылочной части, при сдавливании малого нерва они располагаются за ухом. Их стимуляция и даже простое касание вызывают нестерпимую резкую боль, которая исчезает в состоянии покоя.
Дополнительным признаком затылочной невралгии можно назвать нарушение чувствительности кожи в затылочной части: у больного может появляться чувство покалывания, онемения или ползания «мурашек».
Диагностика
Проблемой защемления нервов занимается врач-невролог. Обращаться к специалисту нужно сразу, как только появились первые симптомы, даже если выражены они достаточно слабо. Надеяться, что все само пройдет, или заниматься самолечением в таких случаях очень опасно, ведь могут быть затронуты жизненно важные структуры. Благодаря характерной симптоматике, невролог диагностирует защемление уже при первичном осмотре пациента, но чтобы определить конкретный участок сдавливания и степень поражения нерва, врач обязательно назначает дополнительные исследования.
Самый простой метод диагностики – это рентгенография.
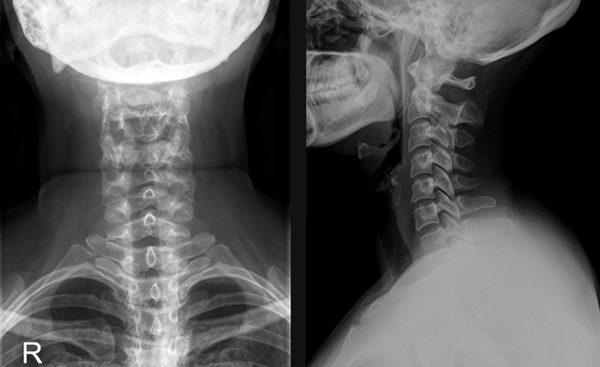
На снимке хорошо просматриваются любые патологии позвоночника, что позволяет установить не только локализацию проблемы, но и причину защемления.
Компьютерная и магнитно-резонансная томография дают более точный результат, но при этом имеют ряд противопоказаний, так что назначают их не всем пациентам.
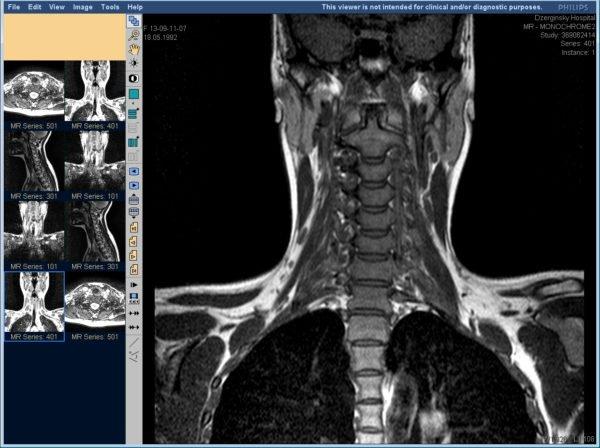
Для анализа работы нервных корешков и мышц используют электромиографию — исследование с применением электродов, безопасный и очень эффективный метод.
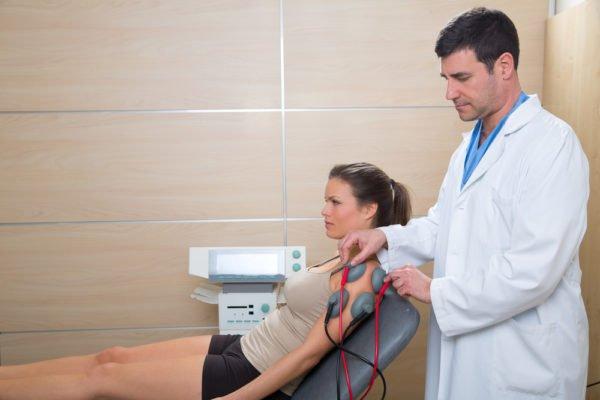
Исследование может быть проведено как в условиях стационара, так и амбулаторно. Во время него пациент находится в удобном положении сидя, полусидя или лежа
Как лечить защемление нерва
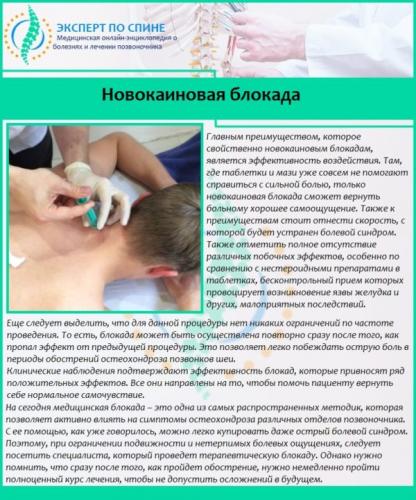
Основой лечебного процесса является устранение причины защемления. Без этого полноценно восстановить функции нервных корешков невозможно, и в дальнейшем состояние только усугубится. Но сначала необходимо снять болевой синдром и воспаление, и для этого больному назначается медикаментозная терапия. В острой фазе следует принимать нестероидные противовоспалительные средства, анальгетики, препараты для улучшения кровоснабжения. Если боль очень сильная, врач применяет новокаиновую блокаду, чтобы облегчить пациенту состояние. Вид и дозировка лекарств определяется специалистом, самостоятельно этого делать нельзя.
Когда пройдет острая фаза, назначается лечебная гимнастика для шеи, массаж, физиотерапевтические процедуры.
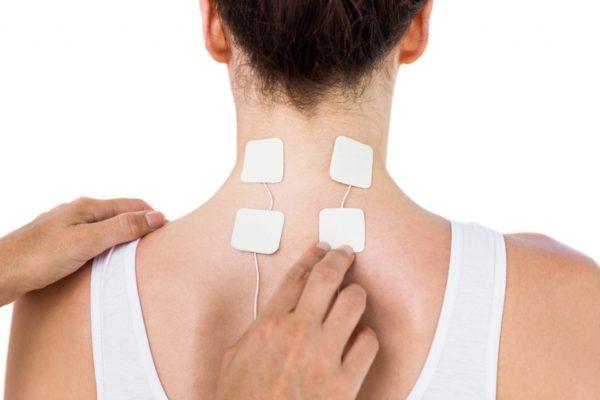
Под влиянием электрических импульсов нормализуется кровообращение, а вместе с ним запускаются восстановительные процессы
Если причиной защемления стало смещение позвонков, хороший эффект дает мануальная терапия, но обращаться нужно исключительно к специалисту высокой квалификации. Нередко для восстановления функций требуется обеспечить полную неподвижность шеи, и в этих случаях больному назначают ношение специального фиксирующего воротника.
Если вы хотите более подробно узнать, как проводится лечение смещения позвонков шейного отдела, а также рассмотреть методы восстановления, вы можете прочитать статью об этом на нашем портале.

Для выздоровления обычно требуется около трех месяцев, при условии соблюдения всех врачебных предписаний. После завершения лечебного курса рекомендуется принимать хондропротекторы – препараты, восстанавливающие хрящевую ткань. Самыми эффективными из них являются «Артра», «Глюкозамин», «Терафлекс».

А в целях профилактики защемления больше внимания нужно уделять физической активности, правильному питанию, поддерживать осанку и регулярно выполнять упражнения для укрепления шейных мышц.