Стрептодермия – причины и лечение
Стрептодермия – гнойное заболевание кожи из группы бактериальных инфекций.
Возбудители болезни — стрептококки. Бактерии очень живучие, обитающие повсюду: в воздухе и воде, на земле, на плодах и листьях растений, в организмах человека и животных, на коже, в дыхательных путях, на слизистых оболочках, в желудочно-кишечном тракте.
Стрептококки вызывают гнойничковые заболевания, которые могут привести к общей интоксикации организма, поражению лимфатических узлов, быстрому распространению других инфекций. Возбудитель считается условно патогенным, то есть не может принести вреда человеку с высоким иммунитетом. Стрептодермия — болезнь очень заразная, легко передается, чаще заболевают дети, и взрослые, у которых ослаблен иммунитет. При неправильном лечении стрептодермия может перейти в хроническую форму или вызвать опасные осложнения.
Причины
Наличие в организме бета-гемолитического стрептококка группы А в сочетании с провоцирующими факторами является причиной возникновения заболевания.
Факторы, повышающие вероятность развития стептодермии
- Нарушение защитных функций кожи — повреждение кожных покровов, перегрев, переохлаждение, воздействие химических веществ.
- Отсутствие иммунитета к стрептококкам.
- Ослабление иммунитета, спровоцированное инфекционными и хроническими болезнями, плохим питанием.
- Длительные стрессы, переутомление, депрессия.
- Сахарный диабет, эндокринные заболевания, нарушение работы щитовидной железы.
- Хронические заболевания кожи.
- Глисты, кариозные зубы, гайморит.
- Пренебрежение личной гигиеной.
- Гормональные изменения.
- Избыточный вес.
Симптомы
Появляются участки красноватой отечной кожи, через некоторое время возникают характерные для стрептодермии маленькие пузырьки (пустулы или фликтены), размером 1-2 сантиметра, заполненные серозно-гнойным содержимым.
Через один-два дня пузырьки лопаются, обнажая эрозированную поверхность или их содержимое ссыхается и образуются желтоватые корочки. Этот период болезни самый заразный, поскольку инфекция находится в жидкости пустул.
Болезнь сопровождается зудом и жжением, при расчесывании инфекция распространяется на здоровые участки.
Возможно повышение температуры, боли в мышцах и суставах, увеличение лимфатических узлов.
Стрептококковое импетиго — самый распространенный вид, кожные высыпания на щеках, вокруг рта, на нижней челюсти, в области носа и ушей.
Простой лишай — возникает чаще у детей (на лице).
Буллёзное импетиго — места локализации: руки, голени, стопы, спина, живот. Созревание гнойного пузыря медленное, болезненное, возможны септические осложнения.
Ангулярный стоматит, щелевидное импетиго, стрептодермия углов рта или заеда — вид заболевания, известный многим людям.
Стрептококковая опрелость — возникает на соприкасающихся поверхностях ( в кожных складках),большей частью у маленьких детей и взрослых с сахарным диабетом, ожирением, атопическим дерматитом, гипергидрозом.
Турниоль, поверхностный панариций, импетиго ногтевых валиков — воспаление околоногтевых пластинок.
Эктима вульгарная — большой гнойник чаще в области голеней, оставляет после себя рубцы.
Сухая стрептодермия — похожа на стригущий лишай, после больших высыпаний остаются шрамы.
Диагностика
Устанавливать диагноз и назначать лечение стрептодермии должен только врач.
- Врач-дерматовенеролог составляет анамнез и проводит внешний осмотр.
- Проводится бактериологическое исследование, бактериологический посев содержимого папул.
- Определяется чувствительность стрептококка к антибиотикам.
- При необходимости назначаются дополнительные анализы крови, мочи, кала.
- Может потребоваться консультация эндокринолога.
Лечение
Для лечения стрептодермии используются следующие препараты и методы.
- Антисептические растворы и мази.
- Мази и препараты антибактериального действия.
- Антигистаминные средства — для снижения зуда.
- Иммунотерапия.
- Антибиотики — после определения типа возбудителя и чувствительности его к препаратам.
- Вскрытие гнойников — при необходимости.
Профилактика
- Соблюдать правила личной гигиены, следить за состоянием кожи и ногтей, любые повреждения обрабатывать антисептиком.
- Укреплять иммунитет — полноценно питаться, принимать витамины, закаливаться, заниматься физкультурой.
- Избавляться от вредных привычек.
- Своевременно лечить зубы.
- Контролировать свое здоровье и не допускать хронических заболеваний.
Также рекомендуем к прочтению статью о витилиго.
Сохранить ссылку на статью:
Медицинский центр санатория “Таврия” в Евпатории дает возможность всем своим пациентам ощутить профессиональную заботу грамотных специалистов.
- ПН 8:00 – 17:00
- ВТ 8:00 – 17:00
- СР 8:00 – 17:00
- ЧТ 8:00 – 17:00
- ПТ 8:00 – 17:00
- СБ 8:00 – 17:00
- ВС 9:00 – 17:00
О НАЛИЧИИ ПРОТИВОПОКАЗАНИЙ К ПРИМЕНЕНИЮ СООТВЕТСТВУЮЩИХ МЕДИЦИНСКИХ УСЛУГ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Хроническая диффузная стрептодермия

Хроническая диффузная стрептодермия – это хроническая рецидивирующая пиодермия, вызываемая чаще всего смешанной стрепто-стафилококковой микрофлорой, которая клинически проявляется образованием на коже одной, реже – обеих голеней резко отграниченных очагов поражения кожи величиною с ладонь и более, представленных скоплением коричневато-жёлтых (зеленоватых) плотных корок, по отторжении которых образуется сплошная мокнущая поверхность.
Синонимы
streptodermia diffusa chronica.
Эпидемиология
Возраст: любой, но чаще в 17-50 лет.
Анамнез
На коже нижних конечностей (иногда вокруг длительно не заживающих ран или язв) появляются плоские, слабо напряженные пузыри – фликтены, окружённые венчиком гиперемии, они легко вскрываются и подсыхают с формированием коричневато-жёлтых (зеленоватых) корок. Под образовавшейся коркой продолжается возникновение новых фликтен, и сформировавшаяся старая корка сверху наслаивается на вновь образующуюся. В результате появляются плотно-сидящие слоистые корки коричневато-(зеленовато)-жёлтого цвета, по удалении которых остаются обширные эрозии, отделяющие серозно-гнойный экссудат. Очаг поражения имеет чёткие крупнофестончатые границы, образованные воротничком рогового слоя на фоне застойной гиперемии и незначительной инфильтрации окружающей кожи и постепенно увеличивается за счет периферического роста. По мере стихания воспалительного процесса (в период ремиссии) прекращается появление новых пузырей, уменьшается мокнутие, а вместо корок образуются крупные многослойные чешуйки серого или серовато-желтого цвета.
Течение
постепенное начало с последующим хроническим рецидивирующим течением.
Этиология
хроническую диффузную стрептодермию вызывают золотистый стафилококк и/или β-гемолитический стрептококк группы А;
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- работа с ГСМ (горюче-смазочными материалами);
- контакт с пылью производственного происхождения (текстильная, угольная, цементная);
- служба в армии (пребыванием в другом организованном коллективе);
- контакт с солями тяжелых металлов;
- осенне-зимнее время года;
- частые ангины или ОРЗ в анамнезе;
- пиодермии в анамнезе;
- чесотка в анамнезе;
- укусы насекомых в анамнезе;
- пиодермии у членов семьи;
- чесотка у членов семьи;
- пребывание в организованном коллективе (армии и др.);
- контакт с солями тяжелых металлов;
- травматизация (повреждение) кожи;
- расчесывание кожи;
- стресс;
- воздействие холода (переохлаждение);
- длительное пребывание на ногах (бег, ходьба);
- истощение;
- злоупотребление алкоголем (алкоголизм);
- наркомания;
Жалобы
На наличие болезненных высыпаний (чаще всего на коже голеней) с мокнутием и образованием слоистых корок, по отторжении которых образуются обширные эрозии. Заболевание может сопровождаться увеличением регионарных лимфоузлов, отёком ног, могут присутствовать симптомы общей инфекционной интоксикации (повышение температуры тела, общая слабость, недомогание, головная боль, боли в суставах и мышцах).
Дерматологический статус
процесс поражения кожи носит распространённый, реже – ограниченный асимметричный характер, элементы сыпи группируются с образованием очага неправильных очертаний.
Элементы сыпи на коже
- пузыри с вялой покрышкой – фликтены, с серозно-гнойным содержимым, около 1-2 см в диаметре, располагающиеся на фоне гиперемированной кожи. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) может быть как положительным, так и отрицательным. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри вскрываются с образованием эрозий, а их содержимое подсыхает в слоистые корки;
- слоистые корки желтовато-(зеленовато-)-серого или жёлтовато-коричневого цвета, по их отторжении образуются болезненные эрозии;
- пластинчатые чешуйки серебристо-белого или серого цвета на фоне воспалённой кожи;
- болезненные эрозии, образующиеся после снятия корок, около 10-15 см в диаметре и более, располагающиеся на фоне воспалённой (инфильтрированной) кожи, разрешающиеся, как правило, без образования рубцов;
- воспалительные пятна синюшно-красного цвета, исчезающие при диаскопии, которые имеют склонность к образованию обширных поражений, захватывающих всю голень (голени), неправильных (полицикличных) очертаний, с шелушением в центральной части или по всей поверхности. На поверхности эритем возникают вялые пузыри.
Элементы сыпи на слизистых
Придатки кожи
Локализация
нижние конечности (область голеностопных суставов, голени), редко – волосистая часть головы.
Дифференциальный диагноз
Сопутствующие заболевания
пиодермии, лимфаденопатия регионарных лимфатических узлов, носительство S. аureus, сахарный диабет, ожирение, синдром (болезнь) Кушинга, акроцианоз, хроническая венозная недостаточность (включая трофические язвы), лимфостаз, анемия, ВИЧ-инфекция, атопический дерматит, нейродермит, экзема, чесотка, гипергидроз, иммунодефицитные состояния (не ВИЧ-обусловленные), состояние после трансплантации органов и тканей, почечная недостаточность (нахождение на гемодиализе).
Диагноз
Клиническая картина, подтверждённая результатами микробиологических (и других) исследований.
Патогенез
Передача инфекции может происходить как воздушно-капельным путем от носителей S. aureus и S. pyogenes в полости носа и ротоглотке, так и контактным путём (например, при телесном контакте с больным человеком или ношении инфицированной одежды). Как правило, для заражения необходимо наличие не только возбудителя, но и воздействие одного или нескольких предрасполагающих факторов – особенно тех, которые вызывают нарушения кровообращения и гипоксию тканей кожи. Врожденная неспецифическая защита кожи является основным первичным барьером, препятствующим внедрению патогенных микроорганизмов. Её функционирование поддерживается нейтрофильными лейкоцитами и антимикробными пептидами. S. aureus обладает рядом факторов (в частности, способен выделять эксфолиативные токсины и лейкоцидин, которые оказывают выраженный супрессивный эффект на иммунную систему человека), позволяющих ему преодолевать защитные барьеры организма. Основным фактором вирулентности S. aureus являются адгезины, которые способствуют прикреплению микроорганизма к поверхности эпителиальных клеток человека. У взрослых людей появляются циркулирующие антитела против антигенов стафилококка и стрептококка, а также их токсинов, но они недостаточно эффективны, поэтому полная элиминация возбудителя возможна только при участии факторов клеточного звена иммунитета. На фоне длительного течения патологического процесса, вызванного стрептококками группы А возможно развитие инфекционной аллергии: пиоаллергидов, микробной экземы, узловатой эритемы, псориаза, гломерулонефрита и др.
Своеобразие воспалительного процесса и его течения обусловливается длительным местным нарушением кровообращения, с последующим развитием гипоксии тканей и изменением обменных процессов в коже, возникающим осо бенно часто при наличии варикозного расширения вен, а также в результате продолжительного охлаждения нижних конечностей, влияния влажности (длительное промачивание ног, пребывание в сырых окопах), длительного пребывания на ногах и т.п. Хроническая диффузная стрептодермия нередко развивается вокруг долго незаживающих ран (в военное время) или язв («паратравматическая стрептодермия»).
Стрептодермия
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.
У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной. Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
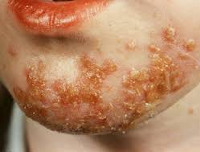
- Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
- Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Простой лишай появляется преимущественно на коже лица в виде ярко-розовой сыпи с четко очерченными границами.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.
Ликвидация поражения кожных покровов

В случае, если заболевание не приобрело тяжелый характер, лечение стрептодермиии проводят амбулаторно. При наличии тяжелых симптомов – глубокой эрозии и некротизации тканей, воспаления лимфоузлов и др. – пациента помещают в дерматологический стационар. Терапия заключается в:
- правильном уходе за кожей, исключающем мытье водой с мылом, чтобы избежать распространения болезни на другие области;
- наружной обработке пораженных участков анилиновыми красителями, наложении мазей с антибиотиками и кератолитических составов;
- приеме антибиотиков в случае развития лимфангита и выраженной интоксикации;
- специфической иммунотерапии, направленной на борьбу со стафилококковой инфекцией.
Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
Стрептодермия
Стрептодермия – инфекционное поражение кожного покрова, спровоцированное стрептококком. Зоны поражения – ноги, руки и тело. Стрептодермия на лице распространяется вокруг губ, носа, на щеках и лбу, реже – на голове.
Лечением стрептодермии у взрослых и подростков занимается дерматовенеролог.
Содержание статьи
- Цены на услуги
- Как выглядит болезнь?
- Заразна ли стрептодермия для окружающих?
- Виды болезни
- Как начинается стрептодермия?
- Основные симптомы болезни
- Причины заболевания
- Диагностика
- Методы лечения
- Диета при стрептодермии
- Длительность лечения
- Профилактика
Цены на прием врача дерматолога
Первичный приём дерматолога (оценка жалоб пациента, сбор анамнеза, осмотр, постановка предварительного диагноза, консультация)
Повторный приём дерматолога
Как выглядит болезнь
Стрептодермия у подростков и взрослых – высыпания пузырями разного размера.
Заразна ли стрептодермия для окружающих?
Заразится заболеванием можно от страдающего стрептодермией или стрептококковой инфекцией, при контакте или через воздух.
Виды болезни
Стрептодермия на губах и иных зонах бывает:
- острой – быстро развивается, и может занять большой участок кожи;
- хронической – возникает, если раны долго не заживают.
По глубине поражения – поверхностной, глубокой.
По характеру – язвенная и сухая. Язвенная – признак глубокой формы. После ее излечения видны рубцы. Сухая – слабо прогрессирует и доставляет минимальный дискомфорт.
Клинически, в зависимости от формы высыпания представлены участками мокнутия, с эрозиями и корками, либо сухими шелушащимися пятнами при сухой стрептодермии.
Как начинается стрептодермия
Болезнь начинается с возникновения округлых розовых пятен. Через несколько дней они преобразуются в пузыри. Далее заболевание может протекать по-разному, всё зависит от глубины поражения.
Основные симптомы болезни
Признаки стрептодермии на ногах, теле и лице у всех идентичные:
- сухость инфицированного кожного покрова;
- зуд;
- головная боль, мышечная боль.
При глобальном инфицировании, у детей может вырасти температура и увеличиться лимфатические узлы. При прогрессировании патологии пузыри постепенно покрывают тело, соединяются, формируя крупные инфекционные зоны.
Причины заболевания
Стрептодермия появляется из-за:
- частой травматизации кожного покрова;
- пренебрегаем гигиены;
- эндокринных сбоев;
- нарушения кровотока;
- стрессов;
- дефицита витаминов;
- снижения иммунитета;
- изменения кислотно-щелочного баланса кожи;
- заболеваний кожи;
- частых перегревов, переохлаждений.
Диагностика заболевания
Диагностировать стрептодермию дерматовенерологу позволит визуальный осмотр кожных покровов. Подтвердить диагноз помогут:
- бакпосев;
- микроскопическая диагностика.
Могут потребоваться анализы:
- крови (общий и биохимический);
- крови на сифилис;
- гормонов щитовидной железы;
- реакции Вассермана;
- общий мочи.
По результатам диагностики специалист назначит оптимальную терапию.
Методы лечения болезни
Наружно назначают антибактериальные мази и подсушивающие растворы, внутрь антибиотики в зависимости от тяжести заболевания. Физиотерапия также способствует скорейшему выздоровлению.
Записаться на прием
Диета при стрептодермии
Из рациона нужно исключить сладкое, жареное, острое. Ежедневное питание должно содержать много фруктов, овощей, каши, белковые продукты. Детям рекомендуют давать при стрептодермии коровье молоко.
Длительность лечения заболевания
Длительность излечения зависит от возраста, организма, сложности болезни и, возможных, сопутствующих патологий. В среднем стрептодермия проходит за одну-две недели.
Профилактика
При болезни рекомендуется:
- соблюдение гигиены;
- обработку повреждений кожи;
- не контактировать с больными стрептококковой инфекцией;
- сохранять сухой поврежденную кожу.
Для эффективности лечения кожной стрептодермии важно:
- соблюдать домашний режим;
- не пользоваться общими бытовыми предметами;
- менять постельное белье минимум раз в 2 дня;
- не купаться полностью, что не даст инфекции разрастись по телу;
- ежедневно менять нательное белье, и не носить синтетику.
Чем лечить стрептодермию, может определить только дерматолог, к которому нужно обратиться при первых признаках заболевания.
Другие статьи автора
Врачи

Ефимова Мария Алексеевна
Врач дерматолог-косметолог Врач клиники Альтермед Ефимова Мария Алексеевна

Логинова Наталья Александровна
Врач дерматолог Врач клиники Альтермед Логинова Наталья Александровна

Зенкевич Александр Александрович
Врач дерматолог Врач клиники Альтермед Зенкевич Александр Александрович

Щеглова Юлия Евгеньевна
Врач дерматолог-косметолог Врач клиники Альтермед Щеглова Юлия Евгеньевна

Бегунова Анна Владимировна
Врач дерматолог-косметолог Врач клиники Альтермед Бегунова Анна Владимировна

Карпова Мария Александровна
Врач дерматолог Врач клиники Альтермед Карпова Мария Александровна

Накопительная дисконтная программа
Получите карту клиента Альтермед
Во всех филиалах

До 28 февраля 2022
Приём дерматолога по лечению кожи
Во всех филиалах
Подпишитесь на рассылку
Отправляя email я соглашаюсь на обработку моих персональных данных в соответствии с требованиями Федерального закона от 27 июля 2006 г. №152-ФЗ «О персональных данных»
“Кожно-венерологический диспансер №6”
Санкт-Петербург, Летчика Пилютова ул., 41, тел: (812) 246-25-20

Стрептодермия
Стрептодермия (пиодермия стрептококковая) – представляет собой инфекционно–аллергическое заболевание.
Болезнь возникает при попадании в толщу кожи стрептококка и продуктов его жизнедеятельности.
Основным проявлением заболевания, независимо от возраста пациента, становится образование на поверхности кожи гнойных элементов, имеющих характерную округлую форму и шелушащуюся поверхность. Различают клинические формы заболевания, в зависимости от размеров патологического очага, их количества и зоны распространения.
Причины возникновения стрептодермии
Возбудители заболевания – микроорганизмы семейства стрептококков, являются типичными представителями условно-патогенной микробной флоры организма – при достаточно напряженном местном иммунитете, целостности кожных покровов и слизистой, нормальном функционировании иммунной системы организма в целом, активное развитие и распространение этого организма ограничивается, и заболевание не развивается.
Возникновение стрептодермии всегда сопряжено с нарушением целостности кожного покрова (для проникновения инфекции достаточно микротравмы или потертости), изменением местного иммунитета и нарушением активности иммунной системы организма в целом.
Причины и факторы риска развития стрептодермии
При этом заболевании, как и при любой стрептококковой инфекции, существует инкубационный период. При попадании в организм стрептококка типичная клиническая картина стрептодермии развивается только через 7 дней после инфицирования.
После завершения инкубационного периода на коже появляются фликтены. Эти специфические высыпания на коже являются отличительным признаком стрептодермии.
Предраспологающими факторами, наличие которых увеличивает вероятность развития заболевания, становятся:
- пренебрежительное отношение к правилам личной гигиены;
- острое и хроническое переутомление;
- стрессовые ситуации;
- любые состояния, которые могут вызвать снижение иммунитета;
- недостаточное количество витаминов в пище пациента и его организме;
- травмы кожи (даже самые незначительные).
В организм человека микроорганизм может попасть контактно-бытовом путем – инфекция передается через посуду, одежду, при бытовых контактах, через игрушки, а также через пыль, в которой содержатся стрептококки.
В жаркое время года инфекция может передаваться насекомыми, которые на своих лапках переносят возбудители.
В холодное время года очень часто отмечается сезонный рост заболеваемости стрептодермией, совпадающий по времени с ростом заболеваемости скарлатиной и ангинами – такая ситуация объясняется тем, что причиной всех заболеваний становится один и тот же микроорганизм.
Кинические симптомы и локализация стрептодермии
Основными проявлениями заболевания становятся:
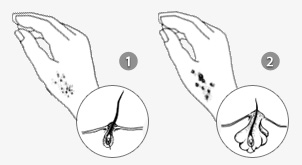
- Появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью.
- Чаще всего высыпания локализуются на лице, спине, конечностях, нижней части туловища.
- Кожный зуд (часто возникает нестерпимое жжение).
- Пигментация кожи на месте «старых» очагов заболевания.
- Общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
В зависимости от расположения высыпаний, различают несколько клинических форм стрептодермии:
- стрептококковое импетиго– проявляется одиночными разрозненными высыпаниями (фликтенами), которые локализуются на коже лица, туловища, конечностей, имеют тенденцию к слиянию. Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
- буллезное импетиго– проявляется фликтенами большого размера, после вскрытия которых на коже открываются поверхностные эрозии, склонные к увеличению поверхности поражения. Такие элементы чаще всего образуются на кистях, стопах и голенях;
- стрептококковая заеда(ангулярный стоматит, щелевидное импетиго) – проявляется фликтенами, расположенными в углах рта. Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот;
- стрептококковый лишай у детей –возникает чаще всего на коже лица. Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
- турниоль (стрептодермия ногтевых валиков)– часто возникает у детей, которые привыкли грызть ногти. В этом случае вокруг ногтевых пластинок возникают фликтены, которые вскрываются с образованием подковообразной эрозии;
- стрептококковая опрелость– возникает поражение кожных складок, на которых формируются мелкие фликтены, склонные к слиянию. После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
Профилактика стрептодермии
Профилактика стрептодермии заключается:
- в соблюдении личной гигиены,
- ограничении контактов со страдающими любой стрептококковой инфекцией,
- своевременное лечение инфекционных заболеваний.
Очень важно своевременно и правильно обрабатывать любые мелкие травмы и повреждения кожи. При пораженных участках кожи нельзя допускать попадание на них влаги, так как это может способствовать распространению заболевания.
Приглашаем Вас на обследование и консультацию в «КВД № 6».
Наши врачи готовы оказать квалифицированную медицинскую помощь и дать консультацию по всем волнующим Вас вопросам.
Режим работы:
• по рабочим дням 9.00–20.00
• суббота (неотложная помощь) 9.00-15.00
Хроническая диффузная стрептодермия
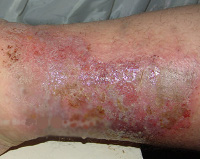
Хроническая диффузная стрептодермия – это рецидивирующее рассеянное воспаление кожи кокковой этиологии. Первичными элементами являются плоские буллы, появляющиеся на фоне отёчной эритемы, сливающиеся, образующие крупные очаги с неровными краями. Серозно-гнойные пузыри эрозируются, покрываются корками, рядом появляются новые. Кожа диффузно инфильтрируется. Диагностируют заболевание на основании клиники, микроскопии соскобов и бактериологии мазков с очага поражения. Лечение предполагает улучшение трофики, санацию очагов инфекции. Буллы вскрывают, накладывают влажно-высыхающие антисептические повязки, применяют витаминотерапию и средства, улучшающие периферическое кровообращение.
МКБ-10
Общие сведения
Хроническая диффузная стрептодермия – хроническая поверхностная кокковая инфекция кожных покровов с диффузной инфильтрацией кожи. Особенностью патологии является её излюбленная локализация вокруг незаживающих язв или в местах постоянной травматизации кожи. Заболевание не имеет возрастных, гендерных и сезонных рамок, неэндемично. Точные данные о структуре заболеваемости хронической диффузной стрептодермией отсутствуют, поскольку данная патология в ряде случаев расценивается как экзема или следствие трофических нарушений.
В отечественной дерматологии экземоподобными дерматозами занимался выдающийся представитель петербургской школы кожных болезней профессор С.Т. Павлов. Он первым описал посттравматическую хроническую диффузную стрептодермию, трансформирующуюся в экзему на фоне незаживающей язвы. Он же доказал, что длительно существующий очаг кокковой инфекции в виде хронической диффузной стрептодермии почти в 90% случаев приводит к сенсибилизации дермы и трансформации в микробную экзему. Актуальность проблемы на современном этапе связана с необходимостью своевременной и точной диагностики хронической диффузной стрептодермии при сосудистых заболеваниях нижних конечностей, сопровождающихся выраженными трофическими нарушениями.

Причины
Причиной заболевания является стрептококковая или стрепто-стафилококковая интервенция кожи. Провоцирующими факторами хронической диффузной стрептодермии считают варикоз, тромбофлебит, нерациональную раздражающую терапию.
Патогенез
Механизм возникновения хронической диффузной стрептодермии обусловлен трофическими нарушениями. При первом варианте развития основную роль играет длительное нарушение местного кровообращения. Из-за образования эрозивно-язвенного участка инфицированной кожи возникает ишемия дермы, вызванная спазмом сосудов в результате патогенного действия микробов на их стенку и развитием воспаления. Повреждённые артерии тромбируются, что создаёт дополнительные препятствия локальному кровотоку. Воспаленные ткани вокруг очага хронической диффузной стрептодермии компрессионно сдавливают близлежащие сосуды, а образовавшиеся коллатерали способствуют перераспределению крови, что усугубляет ишемию поражённого участка, нарушает трофику кожи.
Второй вариант развития хронической диффузной стрептодермии связан с гипоксией тканей дермы. Кислородное голодание – следствие ишемии, но не только. Гипоксия дермы развивается в результате инфекционного повреждения ферментов внутриклеточных митохондрий. В результате клетки теряют способность усваивать кислород.
Третий вариант возникновения хронической диффузной стрептодермии – возникновение обменных нарушений. В этом случае воспаление в дерме развивается из-за активации Т-лимфоцитов иммунной системы, что ведёт к усилению клеточной пролиферации с целью восстановления целостности кожных покровов. Для этого, прежде всего, требуется белок – основной строительный материал дермы. Поэтому доставка в кожу белков, жиров и углеводов, обеспечивающих нормальный клеточный метаболизм, меняет свои пропорции в пользу белковой составляющей. Обменный баланс нарушается, а вслед за ним и трофика тканей.
Замедлять метаболизм способно переохлаждение кожи. Кроме того, трофика дермы при хронической диффузной стрептодермии меняется в результате нарушения иннервации кожи. Чаще всего это происходит при ущемлении расположенных в коже многочисленных нервных окончаний рубцами, формирующимися на месте язв.
Симптомы
Заболевание начинается с высыпания серозно-гнойных булл небольших размеров на фоне отёчной и гиперемированной кожи в ответ на действие стрептококковой и стрепто-стафилококковой флоры. При этом нарушаются защитно-барьерные функции кожи, что позволяет микробам закрепиться на поверхности эпидермиса или проникнуть вглубь дермы. Сила ответной реакции организма зависит от состояния иммунной системы пациента, вирулентности кокков, их количества.
Образовавшиеся буллы вскрываются, обнажают эрозивную поверхность, покрывающуюся серозными или серозно-гнойными корками, начинают шелушиться. При хронической диффузной стрептодермии первичные элементы обладают тенденцией к слиянию, поэтому в местах типичной локализации патологического процесса (на нижних конечностях) достаточно быстро возникают крупные очаги с нечёткими контурами, окружённые по периметру отслаивающимся эпидермисом.
Высыпания сопровождаются продромой и неинтенсивным зудом. Цикл существования первичных элементов – 10-12 дней. Рядом с инволюционирующими образованиями появляются свежие, присоединяется мокнутие. Течение хронической диффузной стрептодермии приобретает рецидивирующий характер, кожа диффузно инфильтрируется. В процесс вовлекаются волосяные фолликулы и железистый аппарат дермы, развиваются остиофолликулиты.
С течением времени очаги растут по периферии, регионарные лимфоузлы увеличиваются. На одних участках кожного покрова начинается стихание процесса, появляется крупнопластинчатое шелушение, в соседних очагах возникают мелкоточечные эрозии с серозным наполнением на фоне яркой эритемы, что свидетельствует о сенсибилизации кожи и начале трансформации хронической диффузной стрептодермии в экзему.
Диагностика
Диагностику патологии осуществляет врач-дерматолог на основании анамнеза и клинической симптоматики. Для уточнения диагноза и проведения дифференциальной диагностики выполняют:
- микроскопию соскоба с очага поражения;
- бактериологический посев отделяемого из эпицентра воспаления для определения чувствительности к антибиотикам.
Патогистология констатирует отсутствие рогового и зернистого слоя эпидермиса, чередующееся с явлениями паракератоза, лимфоцитарный инфильтрат. Хроническую диффузную стрептодермию дифференцируют с экземой, атопическим дерматитом, пиодермиями.
Лечение хронической диффузной стрептодермии
Лечение заключается во вскрытии булл и их дезинфекции. Осуществляют перевязки. Местно применяют рассасывающие серные мази, при их неэффективности иногда используют рентгенотерапию. Показано УФО. Внутрь назначают витамины, сосудорасширяющие средства, препараты, улучшающие трофику. Рекомендуется консультация сосудистого хирурга.
Прогноз и профилактика
Прогноз хронической диффузной стрептодермии относительно благоприятный. Профилактика состоит в соблюдении правил личной гигиены и регулярном уходе за кожей.