Острый тонзиллофарингит
В ряде случаев лечением данного заболевания занимается терапевт или педиатр.
Острый тонзиллофарингит (ангина) — инфекционное воспаление слизистой оболочки и лимфатических структур ротоглотки.
Самым распространенным возбудителем бактериального тонзиллофарингита (далее — просто фарингита) у детей и подростков является бета-гемолитический стрептококк группы А (Group A Streptococcus pyogenes, БГСА). На долю БГСА-инфекции приходится 15-30% от общего количества случаев острого фарингита у детей в возрасте от 5 до 15 лет.
Основной симптом БГСА-фарингита — боль в горле, при этом отсутствуют другие признаки ОРВИ (например, насморк, конъюнктивит, кашель).
У детей старше 3 лет БГСА-фарингит начинается внезапно. Помимо боли в горле могут наблюдаться лихорадка, головная боль, боль в животе, тошнота и рвота. При осмотре (фарингоскопии) диагностируется диффузное воспаление слизистой оболочки задней стенки глотки и миндалин, их гиперемия и отечность. Может присутствовать петехиальная (точечная) сыпь на небе или скарлатиноподобная сыпь на теле (эритематозная, папулезная сыпь, которая обычно начинается в паховой области, а затем распространяется на туловище и конечности с последующим шелушением). Пальпируются увеличенные и болезненные передние шейные лимфатические узлы.
У детей младше 3 лет симптомы стрептококковой инфекции обычно атипичные. Вместо четко определенного эпизода фарингита у них может наблюдаться затяжная заложенность носа, невысокая температура, болезненность и увеличение передних шейных лимфоузлов.
Проявления у младенцев до 1 года — суетливость, снижение аппетита и пониженная температура.
Не существует одного признака или симптома, достоверно определяющего острый фарингит, как стрептококковый. Только оценка совокупности симптомов позволяет говорить о вероятном наличии БГСА.
Диагностика острого тонзиллофарингита
При наличии признаков стрептококковой инфекции диагноз подтверждается положительным микробиологическим тестом (экспресс-тест на обнаружение антигена БГСА или мазок из зева на БГСА). Тест или мазок должны быть проведены перед началом антибактериальной терапии, так как даже разовая доза антибиотиков может привести к отрицательному результату.
Экспресс-тесты на БГСА имеют специфичность более 95% и чувствительность, которая варьируется между 70 и 90%. Учитывая высокую специфичность и ограниченную чувствительность доступных тестов, положительный тест на БГСА достаточен для установления диагноза стрептококкового фарингита, но отрицательный тест, в свою очередь, не исключает БГСА-инфекции. Поэтому у ребенка или подростка, в случае отрицательного результата экспресс-теста, необходимо выполнить мазок из зева на БГСА. Если экспресс-тест положительный, то последующее бактериологическое исследование не требуется.
У взрослых при отрицательном экспресс-тесте в стандартной ситуации последующее микробиологическое исследование не требуется.
Исследование на БГСА показано в следующих случаях:
- есть признаки острого тонзиллофарингита (эритема, отек и/или экссудат в миндалинах) или скарлатинозная сыпь, при этом отсутствуют симптомы вирусной инфекции;
- был контакт с заболевшим, у которого подтвержден диагноз стрептококковой инфекции (дома, в школе);
- подозрение на острую ревматическую лихорадку или постстрептококковый гломерулонефрит.
Исследование на БГСА не показано детям и подросткам с проявлениями вирусной инфекции. От 5 до 21% детей в возрасте 3-15 лет являются носителями БГСА, что может быть ошибочно воспринято как стрептококковый, а не вирусный фарингит.
Своевременное лечение БГСА у детей и подростков в первую очередь необходимо для:
- предотвращения гнойных осложнений и острой ревматической лихорадки;
- предотвращения передачи заболевания окружающим, особенно если пациент находится в контакте с человеком, у которого в анамнезе был эпизод острой ревматической лихорадки;
- уменьшения продолжительности и тяжести симптомов заболевания.
Осложнения БГСА-фарингита
В большинстве случаев БГСА-фарингит проходит без осложнений. К негнойным осложнениям относятся острая ревматическая лихорадка, постстрептококковый гломерулонефрит, детские аутоиммунные нервно-психические расстройства, ассоциированные со стрептококковой инфекцией. Гнойные осложнения стрептококкового фарингита включают некротический фасцит, бактериемию.
Дифференциальный диагноз БГСА-фарингита включает как инфекционные, так и неинфекционные причины фарингита.
Основные вирусные заболевания, проявляющиеся острым фарингитом:
- инфекционный мононуклеоз — вирус Эпштейна-Барр (ВЭБ) и цитомегаловирус. Чаще встречается у подростков и характеризуется лихорадкой, тяжелым фарингитом (который длится дольше, чем БГСА-фарингит), передней и задней шейной или диффузной лимфаденопатией. Может присутствовать периорбитальный отек, легкая гепатомегалия и спленомегалия. У пациентов, которым назначен ампициллин, амоксициллин (иногда другие антибиотики) может появиться характерная сыпь;
- первичная ВИЧ-инфекция — может вызывать острый ретровирусный синдром (сходный с инфекционным мононуклеозом) у сексуально активных подростков или редко у детей, подвергшихся сексуальному насилию. Клинические признаки первичной ВИЧ-инфекции включают выраженную шейную или генерализованную лимфаденопатию и жалобы на лихорадку, потерю веса;
- вирус простого герпеса — фарингит, вызванный вирусом простого герпеса, проявляется пузырьковыми высыпаниями на слизистой оболочке, губах;
- грипп — характеризуется лихорадкой, кашлем, головной болью и миалгией, которые возникают при сезонных эпидемиях;
- другие вирусные заболевания — энтеровирусы, аденовирусы, риновирусы, коронавирусы, респираторно-синцитиальный вирус, вирусы парагриппа.
Основные бактериальные причины фарингита:
- стрептококки групп C и G — до сих пор существует дискуссия о роли этих бактерий в этиологии острого фарингита;
- neisseria gonorrhoeae (гонорея) — является относительно редкой причиной фарингита. Большинство случаев протекает бессимптомно или симптомы неспецифичны (например, гиперемия глотки, отек или экссудат в лакунах миндалин);
- fusobacterium necrophorum (синдром Лемьера) — является причиной большинства случаев гнойного тромбофлебита яремной вены. Клинические признаки включают острый фарингит, высокую температуру (39 °C), респираторные симптомы, односторонний отек шеи или боль;
- дифтерия — редко встречается в развитых странах, но важно учитывать у пациентов из эндемичных районов. В отличие от БГСА-фарингита, который имеет острое начало, нарастание симптомов дифтерии обычно происходит постепенно. Отличительной чертой дифтерии является образование серого пленчатого налета, плотно прилегающего к слизистой оболочке носа и горла, удаление которого приводит к кровотечению;
- другие — туляремия (Francisella tularensis), Arcanobacteium haemolyticum, Mycoplasma pneumoniae.
Неинфекционные причины фарингита диагностируются на основании истории заболевания. Это могут быть раздражение или сухость глотки, инородное тело (например, рыбья кость), химическое воздействие, иррадиирущие боли при абсцессе зубов, остром средним отите.
Лечение острого тонзиллофарингита
Антибактериальная терапия рекомендована для любого пациента с симптоматическим фарингитом или тонзиллофарингитом при положительном экспресс-тесте на антиген или культуру для стрептококка группы А.
Эмпирическое лечение, как правило, не рекомендуется, так как клинические признаки БГСА-фарингита и нестрептококкового фарингита в значительной степени пересекаются. Короткие задержки в терапии (например, в ожидании результатов посева) не приводят к увеличению частоты осложнений, в том числе острой ревматической лихорадки. Однако неизвестно, влияют ли такие задержки лечения на частоту других осложнений (например, развитие перитонзиллярного абсцесса).
Если клинические подозрения на БГСА-фарингит высоки, и результаты тестирования нельзя получить быстро, целесообразно начать лечение антибиотиками, пока ожидаются результаты анализов. Если диагноз не подтверждается, антибиотики следует прекратить.
Лечение антибиотиками не рекомендуется для бессимптомных хронических носителей БГСА или для носителей БГСА с признаками острого вирусного фарингита.
Антибактериальная терапия
Препаратом выбора для лечения БГСА-фарингита являются антибиотики пенициллинового ряда. Пенициллин — единственный антибиотик, который был изучен и показал снижение частоты развития острой ревматической лихорадки. Для полноценной эрадикации БГСА длительность курса антибактериальной терапии составляет 10 дней.
Амоксициллин более предпочтителен для детей младшего возраста. Его можно давать один раз в день, используя формы с пролонгированным высвобождением препарата (суспензии). В нескольких рандомизированных исследованиях амоксициллин в суспензии в стандартной дозе (один раз в день) показал такую же эффективность, как и пенициллин, принимавшийся перорально.
В случае аллергии к пенициллинам или плохой переносимости предпочтение отдается антибиотикам цефалоспоринового ряда, линкозамидам (клиндамицин) и макролидам — выбор препарата зависит от вида аллергической реакции на пенициллин.
Исследования, в которых суммарно оценивались данные более 5000 взрослых и детей, не показали клинически значимых различий между приемом цефалоспоринов, макролидов или клиндамицина в сравнении с пенициллином или амоксициллином в разрешении симптомов БГСА-тонзиллита. Но ни в одном исследовании не оценивалось использование альтернатив пенициллину для профилактики острой ревматической лихорадки. Таким образом, пенициллин остается препаратом выбора, когда это возможно.
Тетрациклины, сульфаниламиды и фторхинолоны не должны использоваться для лечения стрептококкового фарингита из-за высокой резистентности и высокого профиля побочных эффектов.
Для облегчения лихорадки и боли могут применяться нестероидные противовоспалительные препараты (ибупрофен) или ацетаминофен (парацетамол).
Как происходит лечение острого тонзиллофарингита в клинике Рассвет
При диагностике боли в горле мы всегда обращаем внимание не только на фарингоскопическую картину, но и на наличие признаков вирусной инфекции. А значит не выполняем исследование на стрептококк всем пациентам с острым фарингитом.
При признаках БГСА-фарингита мы в обязательном порядке выполняем экспресс-тест, по показаниям берем материал для исследования только на БГСА. Подтверждение стрептококковой инфекции помогает предотвратить ненужное назначение антибиотиков при вирусном фарингите.
Мы не назначаем мазки из зева на флору. Стрептококковая инфекция является одной из немногих причин тонзиллофарингита, для которых рекомендуется лечение антибиотиками. До настоящего времени остается спорным вопрос о необходимости антибактериальной терапии для большинства других возбудителей. Из других бактериальных инфекций, строго требующих лечения, — дифтерия, гонорея.
Мы не назначаем анализ на АСЛО в первый день заболевания (АСЛО — антистрептализин-О, антитела, вырабатываемые в ответ на токсин бета-гемолитического стрептококка группы А). АСЛО повышается только через 10-20 дней с момента возникновения стрептококковой инфекции. Нет также смысла в его контроле каждую неделю, так как данный маркер начинает снижаться через 3-5 недель после перенесенного заболевания, но его показатели могут быть выше нормы вплоть до года.
Мы понимаем, что основная цель антибиотикотерапии при стрептококковом фарингите — предупреждение осложнений. Было доказано, что лечение антибиотиками уменьшает тяжесть симптомов и ускоряет выздоровление у пациентов со стрептококковым фарингитом, однако даже без антибиотикотерапии в большинстве случаев симптомы проходят через три-пять дней.
Мы не лечим антибиотиками любые налеты в горле, так как их наличие не равняется стрептококковому тонзиллиту, равно как и наоборот.
Общие рекомендации
Отдых, адекватное потребление жидкости, щадящее питание, желательно избегать раздражения дыхательных путей. Большинство пациентов могут вернуться на работу или в школу после завершения одного полного дня лечения, при условии, что их общее самочувствие это позволяет.
Рекомендация основана на небольшом когортном исследовании у детей, которое показало, что около 80% пациентов с доказанным в культуре стрептококковым фарингитом перестают быть заразными в течение 24 часов после начала терапии.
Контрольный экспресс-тест на стрептококк после лечения обычно не требуется и показан только в следующих случаях:
- пациенты с острой ревматической лихорадкой в анамнезе;
- пациенты, которые заболели во время вспышки острой ревматической лихорадки или постстрептококкового гломерулонефрита;
- пациенты, которые заразились от близких родственников (в семье).
При положительном контрольном тесте рекомендовано повторить 10-дневный курс антибактериальной терапии. Для второго курса лечения выбирается антибиотик, который обладает более высокой стабильностью к расщеплению бета-лактамазы.
Профилактика острого тонзиллофарингита
Гигиена рук — ключевая мера предотвращения распространения инфекции. Руки следует мыть обязательно после эпизодов кашля или чихания, а также перед приготовлением пищи или еды.
Вакцинация — вакцина против БГСА пока не доступна. Тем не менее, исследования по ее разработке продолжаются.
Лечение горла при грудном вскармливании
От качества материнского молока зависит и здоровье младенца. Поэтому к вопросу лечения заболеваний матери необходимо подходить ответственно, учитывая действие всех средств, которые применяются в борьбе с болезнью.
Лечение кормящей мамы должно быть согласовано с врачом. Нельзя заниматься самолечением и запускать болезнь.
Не все медицинские препараты применимы в период лактации.
Многие из них содержат химические соединения, которые могут вызвать у ребенка различные кожные или дыхательные реакции.
Однако отказываться от кормления грудью женщине не стоит, необходимо подобрать средства, которые не навредят малышу. Могут быть использованы как медикаменты, так и народные методы лечения.
Специалисты по лактации и врачи-педиатры советуют не прекращать грудное вскармливание в случае простудных заболеваний матери, поскольку именно материнское молоко обеспечивает формирование необходимой иммунной защиты для малыша, но предупреждают, что при лактации лечить любое заболевание можно только теми лекарственными средствами, которые не проникают в материнское молоко и не могут нанести ребенку никакого вреда.
Аптечные препараты
Медикаментозное лечение включает в себя использование многочисленных препаратов. Рассмотрим некоторые из них:
Гексорал

Антисептик, обладающий антибактериальным и антигрибковым действием. Подавляет окислительные реакции метаболизма бактерий. Выпускается в формах аэрозоля или раствора для местного применения, а также таблеток для рассасывания.
Основным действующим веществом выступает химическое соединение Гексэтидин. Гексорал почти не всасывается в кровоток.
В инструкции по его применению нет противопоказаний для кормящих мам, однако некоторые медики считают его небезопасным для ребенка. Не исключен риск возникновения аллергических реакций.
Каметон
Содержит в своем составе эфирные масла эвкалипта, мяты и камфоры, а также хлорбутанол . Это аэрозоль. Оказывает местное противовоспалительное и антисептическое действие.
Каметон показан при ларингитах, фарингитах, тонзиллитах. В период кормления грудью противопоказаний к применению не имеет.
Может, как и Гексорал, вызывать аллергические реакции у ребенка. Его применение должно основываться на рекомендациях врача.
Лизобакт
В состав данного лекарства входят только натуральные компоненты: лизоцим, получаемый из белка куриных яиц, и пиридоксин – витамин группы В. Оказывает не только антисептическое действие, но и улучшает обменные процессы в организме, повышает иммунитет.
Противопоказаний при беременности и грудном вскармливании Лизобакт не имеет. Побочные эффекты могут возникнуть при передозировке, неправильном применении препарата.
Выпускается в таблетках.
Люголь
В аптеках можно встретить спрей и раствор люголя. Основное действующее средство – йод – подавляет болезнетворные микроорганизмы, усиливает местные метаболические процессы, принимает участие в продукции гормонов щитовидной железы.
Попадая в желудок, всасывается в кровь полностью. Йод способен накапливаться в организме, что может привести к проблемам с щитовидной железой. При длительном употреблении его кормящей мамой, йод может вызвать сбои в организме у ребенка. Поэтому срок лечения должен быть не более 4 дней.
Чтобы максимально снизить концентрацию препарата, применять люголь нужно сразу после кормления и стараться меньше его глотать.
Мирамистин
Убивает микробы и бактерии, регенерирует поврежденные ткани и слизистые, способствует повышению местного иммунитета.
Поскольку мирамистин практически не всасывается в кровь, применение его в лечении заболеваний горла при грудном вскармливании не противопоказано. Спреем или раствором обрабатывается горло 3-5 раз в день.
Стрепсилс
Выпускается в виде таблеток для рассасывания и в виде спрея. Стрепсилс содержит обезболивающее вещество лидокаин.
Не запрещен во время кормления грудью, однако применять его необходимо строго с инструкцией и по индивидуальным рекомендациям врача.
Противопоказан при гиперчувствительности к препарату. Спрей не рекомендуют применять при бронхиальной астме.
Тантум Верде
Применяется в комплексе с другими лекарственными средствами. Оказывает местное противовоспалительное и болеутоляющее действие. Тантум Верде при кормлении грудью назначается в строгих дозировках.
Бензидамин, являющийся основным действующим веществом препарата, обладает способностью быстро всасываться. Выводится кишечником и почками.
Фарингосепт
В его состав входит амбазон – вещество, безопасное для лактации. Оказывая местное антисептическое действие, таблетки Фарингосепта не всасываются в кровь, а, значит, и не попадают в грудное молоко при кормлении.
Является местным антисептиком, имеющим очень высокую активность в отношении патогенных микроорганизмов, которые чаще вызывают инфекции верхних дыхательных путей и ротовой полости: стрептококков, стафилококков, пневмококков.
Оказывает сильное бактериостатическое действие на пневмококки и стрептококки, а также умеренное противостафилококковое свойство.
Фурацилин
Фурацилин выпускается в виде порошка и таблеток для приготовления раствора. При болезнях горла используют для полоскания. Активным компонентом выступает нитрофурал. Уничтожает грамположительные и грамотрицательные микроорганизмы, провоцирующие гнойный воспалительный процесс.
Лактирующим и беременным женщинам можно без опасений применять водный раствор фурацилина, к спиртовому из-за содержания этанола необходимо относиться с осторожностью. При употреблении любого лекарства от боли в горле при ГВ нужно внимательно следить за реакцией ребенка.
Народные средства
Рассмотрим наиболее эффективные и часто применяемые средства для избавления от боли в горле.
Полоскания
Полоскание воздействуют непосредственно на микроорганизмы в области ротоглотки. Первым средством от боли в горле является раствор, приготовленный из соли и соды (по одной чайной ложке каждой составляющей) с добавлением нескольких капель йода, которые растворяют в стакане кипяченной воды. Об осторожности использования йода для кормящей мамы говорилось ранее.
Для полосканий используют также лекарственные травы: ромашку, мяту, мелиссу, тимьян, солодку, мать-и-мачеху, календулу, шалфей, эвкалипт.
Например, можно взять по одной столовой ложке три последних ингредиента, залить их 0,5 литрами воды и прокипятить 10-15 минут. Теплым раствором полоскать горло, как можно чаще: 10-12 раз в день.
Ингаляции
Проводить процедуры удобно ингалятором или небулайзером – приборами, обеспечивающими распыление маленькими дозами лекарственного вещества. Можно использовать отвары тех же трав, что применяются для полоскания.
Часто для этих целей используют эфирные масла растений, несколько капель которых разводят в теплой воде. Эффективной и проверенной временем ингаляцией является вдыхание паров вареного картофеля.
Компрессы
Обеспечивают местное прогревание горла, способствуют усилению регенерационных процессов и улучшению обмена веществ в тканях, что ускоряет выздоровление. Различают влажные и сухие компрессы.
Компрессы в основном делают на основе спирта и водки. Однако женщинам, имеющих детей-грудничков, спиртовые примочки лучше не делать. В этих случаях используют сухие компрессы. Подойдет прикладывание к шее капустного листа с медом, компресс из муки, меда и горчичного порошка, хозяйственного мыла, творога. Последний способен уменьшить отек и боль. Из творожистой массы делают лепешку, которую прикладывают к горлу на 3-4 часа, и укутывают шею теплым шарфом.
Особенности лечения при лактации
Лекарства, используемые для лечения кормящей женщины, могут оказывать влияние на лактацию.
Если в составе отваров и настоев присутствуют мочегонные средства, они выводят лишнюю жидкость из организма, тем самым уменьшая лактацию. К ним относятся мята, мелисса, шалфей и другие травы.
Уменьшиться количество молока может и от плохого самочувствия кормящей мамы. Поэтому во время болезни необходимо соблюдать спокойствие и срочно принять меры для скорейшего выздоровления.

Чтобы вывести токсины при ангине и других заболеваниях горла, рекомендуют пить много воды.
В результате употребления большого количества жидкости лактация будет увеличена.
Лактацию усилят такие растения, как фенхель и зеленый чай, которые также используют для лечения болезней глотки и гортани. Очень важно помнить, что даже традиционные народные средства не всегда подходят для лечения заболеваний кормящей матери.
Запрещенные препараты и методы лечения горла при ГВ

От использования аспирина в период грудного вскармливания лучше отказаться
При назначении лечебной терапии при естественном вскармливании следует учитывать не только возможность применения тех или иных средств, но и возможные противопоказания у грудничка. Любой медикамент, в аннотации к которому указано, что использовать при лактации его запрещено, следует исключить из лечения женщины или рассмотреть возможность временного прекращения ГВ.
Для лечения горла и сопутствующих симптомов нельзя использовать:
- аспирин и его аналоги;
- антибиотики;
- народные средства, содержащие компоненты, непереносимые ребенком;
- ремантадин;
- бромгексин;
- граммидин.
Лечение
Лучше, если лечение горла при грудном вскармливании назначит врач. Терапевт после осмотра слизистой может предположить, чем вызваны симптомы. При фарингите вирусного происхождения организм борется с возбудителем самостоятельно с помощью антител. Простудные заболевания требуют простых методов лечения. Помогают народные средства, полоскания, обработка местными антисептическими и обезболивающими растворами.
При бактериальной и грибковой природе болезни требуется более серьезная терапия. В этом случае врач назначит для лечения горла кормящей матери разрешенные антибиотики и противогрибковые средства.
Надо сообщить врачу о лактации. Большинство традиционных лекарств от простуды запрещены. Во время грудного вскармливания можно принимать только разрешенные препараты от боли в горле (о них читайте ниже) или использовать безопасные народные рецепты.
В каких случаях нужны антибиотики
Антибиотики от горла при лактации назначаются, если заболевание вызвано бактериальной инфекцией. Препараты выписываются врачом в индивидуальной дозировке. Ангина часто спровоцирована стрептококком, который опасен для женщины больше, чем отказ от приема антибиотиков.
Самым эффективным средством от тонзиллита является амоксициллин с клавулановой кислотой. На ГВ назначают Амоксиклав и Аугментин. Если у кормящей мамы есть непереносимость пенициллиновых антибиотиков, используют макролиды и цефалоспорины.
- Сумамед;
- Ровамицин;
- Флемоксин;
- Цефазолин;
- Цефалексин;
- Супракс.
Спреи и аэрозоли
Спреи от боли в горле дают разный эффект: обезболивающий, противовоспалительный, антисептический. Многие препараты имеют комплексное действие. Лекарства для местного применения работают на слизистой и обычно не всасываются в кровоток. Такие препараты считаются безопасными, поскольку не попадают в грудное молоко и не проникают в организм младенца.
- Мирамистин в горло при грудном вскармливании назначается при ангине, фарингите, ларингите и других заболеваниях. Препарат является антисептиком, который эффективен в отношении вирусов, бактерий, грибков.
- Гексорал имеет антисептическое действие и ускоряет процесс восстановления поврежденных клеток. Спрей обезболивает и снимает отек слизистой.
- Тантум Верде имеет комплексное действие. Спрей обезболивает, устраняет воспаление, борется с возбудителями болезни.
- Аква Марис очищает слизистую горла и ускоряет заживление. Препарат содержит в составе морскую воду. Спрей можно без опасения использовать во время лактации.
- Биопарокс является антибиотиком местного действия. Препарат безопасен для женщины и ребенка, однако был снят с производства. Если в домашней аптечке остался Биопарокс, то врач может порекомендовать его.
При лактации врач назначает Ингалипт, Каметон, Люголь. Эти аэрозоли хорошо справляются со своей задачей, однако запрещены для самостоятельного использования. В их составе присутствует несколько активных компонентов. Это повышает риск аллергической реакции. По возможности стоит предпочесть однокомпонентные лекарства.
Таблетки и леденцы
Леденцы и пастилки от боли в горле помогают временно справиться с першением. Во время лактации врачи назначают Лизобакт – таблетки для рассасывания. Препарат оказывает антисептическое действие и считается безопасным для мамы с малышом.
Эффективными средствами от боли и воспаления в горле являются леденцы: Стрепсилс, Септолете, Стопангин, Фарингосепт. Однако современные врачи скептически относятся к их использованию.
Препараты содержат в составе несколько компонентов, которые могут вызвать аллергию. Некоторые леденцы имеют в составе подсластители и красители.
Полоскания
Регулярное полоскание горла обеспечивает очищение слизистой и устраняет патогенные микроорганизмы. Для заживления поврежденных клеток рекомендуется промывать горло и миндалины водой с добавлением соды и соли. Минус таких полосканий – они сушат горло.
- Эффективно справляется с бактериальной инфекцией Хлоргексидин. Препарат имеет антисептический эффект.
- Врачи рекомендуют полоскать горло Фурацилином. Таблетку надо растворить в 100 мл теплой воды. Фурацилин при лактации противопоказан, если у мамы есть повышенная чувствительность к активному веществу.
Народные методы
Если болит горло у кормящей мамы, можно использовать нетрадиционные средства. Во время лактации надо соблюдать осторожность, поскольку даже безобидное домашнее лечение может спровоцировать опасные последствия. Нельзя применять мед, так как он является сильнейшим аллергеном. Морсы из калины и брусники тоже остаются под запретом, несмотря на свою эффективность. Лимон в редких случаях вызывает аллергию у ребенка, а чеснок влияет на вкусовые свойства молока.
Травы для устранения боли в горле разрешены только для полоскания. Для приготовления отваров используют ромашку, календулу, шалфей, зверобой. Необходимо помнить, что растительные средства являются аллергенами и могут вызвать реакцию у ребенка. Поэтому не следует самостоятельно пить травяные отвары. От полосканий же вреда не будет.
Варианты лечения горла для кормящей матери
В период лактации разрешены только определенные медицинские препараты. Наилучший вариант – рассасывание леденцов и пастилок, полоскание травами. Отлично справляется с воспалением горла шалфей, ромашка и календула. Можно взять и спиртовую настойку. Еще один помощник кормящим матерям – небулайзер. Можно делать ингаляции обычным физраствором – он увлажняет слизистую и борется с воспалением, или антисептиком «Декасан». Ингаляции через небулайзер являются самым безвредным для новорожденного способом, так как в этом случае препараты не попадают в кровь, лимфу и молоко матери.
ЧИТАЕМ ТАКЖЕ: какие противовирусные препараты можно применять при лактации?
Перечень официально разрешенных фармацевтами препаратов от болезней глотки при лактации:
Чем лечить ангину при грудном вскармливании
Если есть возможность, все таки стоит показаться на осмотр к терапевту, из разрешённых при ГВ можно Флемоксин Солютаб. Сейчас обильное частое полоскание раствором ротокан или хлорфилипта и рассасывать Лизобакт 2 табл 3-4 раза в день

Здравствуйте.
Есть антибактериальные препараты, которые разрешены при ГВ. Если ангина гнойная, то антибиотики необходимо пропить обязательно.
Обратитесь очно к терапевту для осмотра, он подберёт препарат с учётом ГВ.



Добрый вечер! Обязательно нужен осмотр врача. Возможно, это вирусный тонзиллит и антибиотики вообще не нужны. Если рассматривать безопасность антибактериальной терапии, то препарат выбора это амоксициллин. Только 1% препарата попадает в грудное молоко. Выздоравливайте! Абсолютно поддерживаю вас в желании сохранить ГВ!

Здравствуйте. Совместимость препаратов и ГВ можно посмотреть на сайте e-lactaciya.org.
Наберите аб , который Вы принимаете в поисковике, если не найдете, то действуещее вещество. Например амоксиклав(амоксициллин).
Если самочувствие позволяет кормить грудью можно.

Добрый вечер, если ангину подтвердят и встанет вопрос о назначении антибиотиков, то согласно современным концепциям ГВ не прекрашаем, а оставляем и во время лечения, только АБ желательно из ряда разрешенных при ГВ, это как правило пенициллины, амоксициллин(флемоксин), цефалоспорины. Принимаем в самом начале кормления таблетку, таким образом в этом кормлении в составе молока его не будет, а до следующего, через 3.5 часа его останется следы.
Затем кормим ребенка в маске.
Тщательно соблюдаем личную гигиену.
В приоритете все же местная симптоматическая терапия у кормящей мамы, тут необходимо оценить все возможные ньюансы, взвесить все за и против. Ангину тоже без лечения оставить нельзя, как говорится она лижит горло, а кусает сердце и почки, поэтому на авось само пройдет и учитывая ваш не совсем устойчивый иммунный статус, как кормящей мамы необходимо принять правильное решение, оценив клиническую картину в целом.

Здравствуйте!
Если ангина гнойна – антибиотик назначат обязательно. Если гнойную ангину не лечить – возможно осложнение – ревматическая болезнь, которая попаражает клапаны сердца и крупные суставы. А то, что при приёме антибиотиков нельзя продолжать грудное вскармливание – это миф, есть антибиотики, разрешённые во время грудного вскармливания (из группы пенициллинов, например, флемоксин солютаб, амоксиклав) – поэтому даже не переживайте, обязательно обратитесь к терапевту для назначения адекватного лечения. Антибиотиков бояться не нужно.


Добрый вечер. При ГВ можно принимать амоксициллин. Но перед тем, как начать антибактериальную терапию необходим очный осмотр врача.

Здравствуйте! При применении антибиотиков грудное вскармливание следует прекратить на весь период применения припаратов плюс один день.Да и сама гнойная ангина не располагает к грудному кормлению.Вам надо вылечиться и после этого продолжить кормление грудью.



Из антибиотиков амоксиклав не стала бы давать из-за клавулановой кислоты. Живот у ребенка заболит и поносы одолеют.
Лучше – осмотр врача очно и решить ангина ли. Начать местное лечение – полоскать стоматофитом, брызгать гексорал, рассасывать лизобакт. После еды – выполаскивать каждый раз хотя бы ромашкой обычной. Частое теплое дробное питье.
Если ангина подтвердится врачом, то лучше амоксициллин. Он будет легче ребенку. При появлении сыпи, поноса у ребенка, можно временно перевести на смесь, сохранять.лактацию и приступить к кормлению после 8 часов после приема последнего антибиотика.
Так же при разжижении стула можно попробовать смешанное кормление – перед приемом таблетки кормите грудью и сцеживаете вторую грудь. Следующее кормление – ваше сцеженное молоко и докорм смесью, а грудь сцедить и вылить молоко. Перед следующей таблеткой грудь или сцеживаете обе, если ребенок еще не.голоден и кормите им позже. Перед приемом очередной таблетки концентрация препарата в крови и в молоке ниже. Так вы уменьшите количество препарата, попадаемое ребенку

Здравствуйте! Совместимость всех препаратов которые будут вам назначены и ГВ,вы мог проверить на сайте e-lactation. Будьте здоровы!
Уши, горло и нос у младенца болят не из-за холода, а из-за мамы! Врач о том, как избежать ЛОР-заболеваний
Сразу после рождения защиту от большинства вирусов и бактерий малышу предоставляет материнское молоко. Однако потом ребенку предстоит выработать собственный барьер против инфекций и микробов. Почему заболевания уха, горла, носа так распространены у детей и что с этим делать родителям, рассказывает опытный врач-оториноларинголог Олег Мазаник.

Олег Мазаник,
врач-оториноларинголог медицинского центра «Кравира», резерв главного внештатного детского оториноларинголога Министерства здравоохранения Республики Беларусь
Почему проблемы уха, горла и носа возникают у младенцев?
— Здоровье новорожденного ребенка напрямую зависит от здоровья матери. Все проблемы в периоде новорожденности, по сути, отражают то, что было у матери (в том числе в ходе вынашивания беременности). Чтобы родить здорового малыша, женщине нужно не иметь хронических заболеваний, не болеть и вести здоровый образ жизни во время беременности.
В жизни все складывается не всегда идеально. Поэтому новорожденные дети иногда страдают от врожденных патологий или аномалий. Самые распространенные ЛОР-заболевания возникают, в том числе, из-за внутриутробных инфекций.
— В этом случае малыши, например, могут рождаться с врожденными пневмониями. Иногда состояние детей требует даже реанимационных мероприятий. Подобные серьезные методы лечения для новорожденного организма также небезопасны. Часто после проведенных манипуляций страдают ЛОР-органы — гортань, трахея, уши, нос. При рождении ребенка с аномалией развития ЛОР-органов (атрезия хоан, аномалии развития глотки, уха, врожденная глухота) очень важна своевременная диагностика и раннее хирургическое лечение.
Отит у малышей появляется не из-за холодной погоды
Отит — это воспаление уха. Различают воспаление наружного, внутреннего и среднего уха. Последнее встречается чаще всего.
— В случае с младенцами все сложнее. У малышей имеются анатомические особенности строения среднего уха. Органы слуха еще незрелые. В среднем ухе (за барабанной перепонкой) у младенцев имеется так называемая миксоидная ткань, по сути — жидкость. Или среда, которая легко инфицируется, что и приводит к воспалению среднего уха.

Врач объясняет: ухо освобождается от миксоидной ткани медленно, несколько месяцев после рождения. Вот почему в случае инфицирования малыша во время или после родов миксоидная ткань может нагнаиваться и происходит воспаление — острый средний отит.
— Мы, оториноларингологи, говорим о том, что отит развивается у малышей риногенно. Т.е. вначале происходит инфицирование полости носа и глотки, и только потом инфекция распространяется на уши.
Вот почему заболевание среднего уха можно предотвратить тем, чтобы просто не допустить инфицирования горла и носа.
Лучшая профилактика болезней новорожденного — грудное вскармливание
— У детей имеются особенности развития не только ушей, но и глотки, носоглотки. В частности, незрелость носоглотки. Слуховая труба расположена не так, как у взрослых, в раннем возрасте функционально незрелая, подвержена легкому инфицированию.
Врач говорит, что лучшей мерой профилактики инфекций дыхательных путей и отитов считается грудное вскармливание. Именно материнское молоко обладает для малыша теми полезными свойствами, которые нужны для формирования его иммунитета и защиты от болезней.
— Главное — во всем соблюдать меру. Многие родители до сих пор считают: чтобы победить насморк, малышу нужно закапывать грудное молоко в нос. Так делать категорически нельзя. Молоко в носу — питательная среда для распространения инфекций, что может вызывать воспаление среднего уха.
Аденоиды есть и должны быть у каждого, другое дело, если они воспалены
Аденоиды — это одна из миндалин глотки, которая участвует в формировании первичного контакта с возбудителями заболеваний и развития иммунного ответа против инфекций. Аденоиды — нормальный орган. Лимфоидная ткань носоглотки есть и должна быть у каждого ребенка. Воспаление этой ткани и, соответственно, такое заболевание, как аденоидит — требует лечения.
— Здоровый ребенок рождается с зачатками лимфоидной ткани в носоглотке. По мере роста малыша она развивается в процессе формирования иммунного ответа. Если иммунная ткань «встречается» с внешними инфекциями, развивается физиологическое воспаление. Далее выделяются специфические факторы защиты и формируется иммунный ответ у ребенка.

Лимфоидная ткань должна проходить через стадию физиологического воспаления. Этот термин как раз и означает увеличение в объеме, отек, покраснение, выделение слизи… Ткань увеличивается. У детей от 1-1,5 до 3-5 лет лимфоидная/иммунная ткань в глотке трансформируется. Это нормально. Для некоторых характерно ее гипертрофирование, т.е. значительное увеличение в объеме. Это уже ненормально.
— Тенденция к значительному увеличению связана как с частыми инфекциями, так и с генетикой. Гипертрофированные (увеличенные), хронически воспаленные глоточные миндалины (аденоиды) могут мешать нормально жить.
Если аденоиды мешают работе слуховых труб или приводят к нарушению дыхания — то в этом случаи они выполняют не защитную функцию, а считаются источником проблем. В таком случае ребенку требуется помощь врача-оториноларинголога. Он решает, как необходимо лечить воспаленные аденоиды — консервативно или оперативно.
Аденоиды удаляются не всегда
— Цель лечения — уменьшить воспалительный отек, секрецию и объем лимфоидной ткани. В случае с детьми врачи всегда выступают за консервативное лечение. Если лимфоидная ткань не уменьшается в объеме, это приводит к рецидивирующим отитам, развитию хронического процесса, затрудненному носовому дыханию. В таком случае врачи выбирают хирургическое лечение, то есть операцию удаления аденоидов.
Один из важных показателей для удаления миндалин — синдром обструктивного апноэ сна. Если он присутствует, а все остальное в норме — ребенку все равно требуется хирургическое лечение.
Привязки к возрасту нет. В случае необходимости аденоиды могут удаляться в 1, 2 и 7 лет. Чаще всего в возрасте — 3, 5 или 7 лет, редко это случается у подростков. Если так происходит, значит, проблема была не решена в детстве. Своевременно выполненная небольшая операция по удалению аденоидов в детстве — профилактика серьезных хронических заболеваний у подростков и взрослых.
О факторах риска ЛОР-заболеваний у детей и профилактике
Одним из доказанных факторов риска развития ЛОР-заболеваний (в частности, отита) у детей считается курящий член семьи.
— Это не значит, что малыш должен находиться в задымленной комнате или взрослый будет курить при нем. Достаточно просто быть курящим взрослым, чтобы подвергнуть ребенка риску.
Что касается встречи с внешней инфекцией, то здесь, наоборот, она даже важна для ребенка. Переболев в детстве инфекциями верхних дыхательных путей, малыши формируют себе хороший иммунитет.
— Задача взрослых — профилактика неадекватной воспалительной реакции в глотке. Поэтому в случае насморка, например, показано его лечение. Он должен пройти за 1,5-2 недели максимум и не привести к развитию гнойного процесса в ухе и придаточных пазухах носа.
Также нелишней будет профилактика острых респираторных инфекций, вируса гриппа, пневмококковой и гемофильной инфекции. Можно (а у часто и длительно болеющих детей необходимо) делать прививки от названных инфекций в качестве профилактики.
А-СТРЕПТОКОККОВЫЙ ТОНЗИЛЛИТ: клиническое значение, вопросы антибактериальной терапии
Что подразумевают под острым тонзиллитом? Почему при БГСА-тонзиллите необходима антибактериальная терапия? Какие антибактериальные средства выбрать? Острый тонзиллит (ангина) 1 — заболевание, которое характеризуется острым воспалением одного ил
Что подразумевают под острым тонзиллитом?
Почему при БГСА-тонзиллите необходима антибактериальная терапия?
Какие антибактериальные средства выбрать?

Острый тонзиллит (ангина) 1 — заболевание, которое характеризуется острым воспалением одного или нескольких лимфоидных образований глоточного кольца (чаще небных миндалин) и принадлежит к числу широко распространенных инфекций верхних дыхательных путей.
Наиболее значимым бактериальным возбудителем острого тонзиллита является β-гемолитический стрептококк группы А (Streptococcus pyogenes, БГСА). Реже острый тонзиллит вызывают вирусы, стрептококки групп C и G, Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheria (дифтерия), анаэробы и спирохеты (ангина Симановского — Плаута — Венсана), крайне редко — микоплазмы и хламидии.
БГСА передается воздушно-капельным путем. Источниками инфекции являются больные и реже бессимптомные носители. Вероятность заражения увеличивается при высокой степени обсемененности и тесном контакте с больным. Вспышки острого БГСА-тонзиллита чаще всего встречаются в организованных коллективах (в детских дошкольных учреждениях, школах, воинских частях и т. д.). Поражаются преимущественно дети в возрасте 5-15 лет, а также лица молодого трудоспособного возраста. Наибольшая заболеваемость отмечается в зимне-весенний период.
Высокая частота заболевания, контагиозность инфекции, большие трудопотери, влекущие за собой экономический ущерб, возможность развития серьезных осложнений — все это свидетельствует о том, что проблема БГСА-тонзиллита по-прежнему стоит достаточно остро как в научном, так и в практическом аспекте.
Клиническая картина. Инкубационный период при остром БГСА- тонзиллите составляет от нескольких часов до 2-4 дней. Для этого заболевания характерны острое начало с повышением температуры до 37,5–39°С, познабливание или озноб, головная боль, общее недомогание, боль в горле, усиливающаяся при глотании; нередки артралгии и миалгии. У детей могут быть тошнота, рвота, боли в животе. Развернутая клиническая картина наблюдается, как правило, на вторые сутки с момента начала заболевания, когда общие симптомы достигают максимальной выраженности. При осмотре выявляется покраснение небных дужек, язычка, задней стенки глотки. Миндалины гиперемированы, отечны, часто с гнойным налетом желтовато-белого цвета. Налет рыхлый, пористый, легко удаляется шпателем с поверхности миндалин без кровоточащего дефекта. У всех больных отмечаются уплотнение, увеличение и болезненность при пальпации шейных лимфатических узлов на уровне угла нижней челюсти (регионарный лимфаденит). В анализах крови — повышенный лейкоцитоз (9-12 10 9 /л), сдвиг лейкоцитарной формулы влево, ускорение СОЭ (иногда до 40-50 мм/ч), появление С-реактивного белка. Длительность периода разгара (без лечения) составляет примерно 5-7 дней. В дальнейшем при отсутствии осложнений основные клинические проявления болезни (лихорадка, симптомы интоксикации, воспалительные изменения в миндалинах) быстро исчезают, нормализуется картина периферической крови. Симптомы регионарного лимфаденита могут сохраняться до 10-12 дней.
Диагноз БГСА-тонзиллита подтверждается микробиологическим исследованием мазка с поверхности миндалин и/или задней стенки глотки. При соблюдении правил техники забора образца чувствительность метода достигает 90 %, а специфичность — 95-99 %. Популярные за рубежом методы экспресс-диагностики А-стрептококкового антигена в мазках из зева дают возможность получить ответ через 15-20 мин. В то же время следует подчеркнуть, что культуральный метод не позволяет дифференцировать активную инфекцию от БГСА-носительства, а современные экспресс-тесты, несмотря на их высокую специфичность (95-100%), характеризуются сравнительно низкой чувствительностью (60-80%), то есть отрицательный результат быстрой диагностики не исключает стрептококковой этиологии заболевания.
Дифференциальная диагностика острого БГСА-тонзиллита, основанная только на клинических признаках, нередко представляет собой достаточно трудную задачу даже для опытных врачей. Однако необходимо отметить, что наличие респираторных симптомов (кашля, ринита, охриплости голоса и др.), а также сопутствующие конъюнктивит, стоматит или диарея указывают на вирусную этиологию острого тонзиллита. В отличие от скарлатины для острого БГСА-тонзиллита не характерны какие-либо виды высыпаний на коже и слизистых. При локализованной дифтерии ротоглотки налет с миндалин снимается с трудом, не растирается на предметном стекле, не растворяется в воде, а медленно оседает на дно сосуда; после удаления налета отмечается кровоточивость подлежащих тканей. Ангинозная форма инфекционного мононуклеоза, как правило, начинается с распространенного поражения лимфатических узлов (шейных, затылочных, подмышечных, абдоминальных, паховых), симптоматика тонзиллита развивается на 3-5-й день болезни, при исследовании периферической крови выявляется лейкоцитоз с преобладанием мононуклеаров (до 60-80%). Ангина Симановского — Плаута — Венсана характеризуется слабо выраженными признаками общей интоксикации и явлениями одностороннего язвенно-некротического тонзиллита, при этом возможно распространение некротического процесса на мягкое и твердое небо, десны, заднюю стенку глотки и гортань.
Поскольку БГСА-тонзиллит по своей сути — самокупирующееся заболевание и может заканчиваться полным выздоровлением (даже при отсутствии лечения) без каких-либо осложнений, у некоторых врачей по-прежнему существуют сомнения в отношении тщательности курации таких больных. Совершенно необоснованно отдается предпочтение местному лечению (полосканиям, ингаляциям и др.) в ущерб системной антибиотикотерапии. Подобный подход ни в коей мере не оправдывает себя и может привести к весьма печальным для больного последствиям.
Многочисленные литературные данные свидетельствуют о том, что в конце XX столетия произошли существенные изменения в эпидемиологии БГСА-инфекций верхних дыхательных путей и, что особенно важно, их осложнений, обусловленные «возрождением» высоковирулентных А-стрептококковых штаммов. Так, в середине 1980-х годов в США, стране с наиболее благополучными медико-статистическими показателями, разразилась вспышка острой ревматической лихорадки (ОРЛ), сначала среди солдат-новобранцев на военной базе в Сан-Диего (Калифорния), а чуть позже — среди детей в континентальных штатах (Юте, Огайо, Пенсильвании). Причем в большинстве случаев заболевали дети из семей, годовой достаток в которых превышал средний по стране (то есть имеющих отдельное жилище, полноценное питание, возможность своевременного получения квалифицированной медицинской помощи). Примечательно, что диагноз ОРЛ в большинстве случаев был поставлен с опозданием. Среди наиболее вероятных причин данной вспышки далеко не последнюю роль сыграл и так называемый врачебный фактор. Как справедливо отметил G.H. Stollerman (1997), молодые врачи никогда не видели больных с ОРЛ, не предполагали возможности циркуляции стрептококка в школьных коллективах, не знали об определяющем профилактическом значении пенициллина и часто вообще понятия не имели о том, что при тонзиллитах нужно применять антибиотики. Наряду с этим оказалось, что в половине случаев ОРЛ являлась следствием БГСА-тонзиллита, протекавшего со стертым клиническим симптомокомплексом (удовлетворительное общее состояние, температура тела нормальная или субфебрильная, небольшое чувство першения в глотке, исчезающее через 1-2 дня), когда большинство больных не обращались за медицинской помощью, а проводили лечение самостоятельно без применения соответствующих антибиотиков.
Результаты исследований глоточных культур, выполненных в пораженных ОРЛ-популяциях в конце 1980-х годов, позволяют вести речь о существовании «ревматогенных» БГСА-штаммов, обладающих рядом определенных свойств. Среди них особое значение имеет наличие в молекулах М-протеина эпитопов, перекрестно реагирующих с различными тканями макроорганизма-хозяина: миозином, синовией, мозгом, сарколеммальной мембраной. Указанные данные подкрепляют концепцию молекулярной мимикрии как основного патогенетического механизма реализации стрептококковой инфекции в ОРЛ за счет того, что образующиеся в ответ на антигены стрептококка антитела реагируют с аутоантигенами хозяина. С другой стороны, М-протеин обладает свойствами суперантигена, индуцирующего эффект аутоиммунитета. Приобретенный аутоиммунный ответ может быть в свою очередь усилен последующим инфицированием ревматогенными штаммами, содержащими перекрестно-реактивные эпитопы.
В конце 1980-х — начале 1990-х годов из США и ряда стран Западной Европы стали поступать сообщения о чрезвычайно тяжелой инвазивной БГСА-инфекции, протекающей с гипотензией, коагулопатией и полиорганной функциональной недостаточностью. Для обозначения этого состояния был предложен термин «синдром стрептококкового токсического шока» (streptococcal toxic shock-like syndrome), по аналогии со стафилококковым токсическим шоком. И хотя основными «входными воротами» для этой угрожающей жизни БГСА-инфекции служили кожа и мягкие ткани, в 10-20 % случаев заболевание ассоциировалось с первичным очагом, локализующимся в лимфоидных структурах носоглотки. При анализе инвазивных БГСА-инфекций, проводившемся в США в 1985-1992 годах, было установлено, что кривые заболеваемости ОРЛ и синдромом токсического шока стрептококкового генеза оказались очень схожими как по времени, так и по амплитуде.
На сегодняшний день истинные причины упомянутого «возрождения» высоковирулентной БГСА-инфекции по-прежнему полностью не раскрыты. В связи с этим роль точного диагноза и обязательной антибиотикотерапии БГСА-тонзиллита (в том числе его малосимптомных форм) как в контроле за распространением этих инфекций, так и в профилактике осложнений еще более возросла.
Лечение. Несмотря на то что БГСА по-прежнему сохраняет практически полную чувствительность к β-лактамным антибиотикам, в последние годы отмечаются определенные проблемы в терапии тонзиллитов, вызванных этим микроорганизмом. По данным разных авторов, частота неудач пенициллинотерапии БГСА-тонзиллитов составляет 25-30%, а в некоторых случаях — даже 38%. Одной из возможных причин этого может быть гидролиз пенициллина специфическими ферментами — β-лактамазами, которые продуцируются микроорганизмами — копатогенами (золотистым стафилококком, гемофильной палочкой и др.), присутствующими в глубоких тканях миндалин, особенно при наличии хронических воспалительных процессов в последних.
Как видно из табл. 1, препараты пенициллинового ряда остаются средствами выбора только при лечении острого БГСА-тонзиллита. На сегодняшний день оптимальным препаратом из группы оральных пенициллинов представляется амоксициллин, который по противострептококковой активности аналогичен ампициллину и феноксиметилпенициллину, но существенно превосходит их по своим фармакокинетическим характеристикам, отличаясь большей биодоступностью (95, 40 и 50 % соответственно) и меньшей степенью связывания с сывороточными белками (17, 22 и 80 %). При сомнительной комплаентности (исполнительности) больного, а также в определенных клинико-эпидемиологических ситуациях показано назначение однократной инъекции бензатин-пенициллина.
Феноксиметилпенициллин целесообразно назначать только детям младшего возраста, учитывая наличие лекарственной формы в виде суспензии, а также несколько большую комплаентность, обеспечиваемую благодаря контролю со стороны родителей, чего нельзя сказать о подростках.
Наряду с пенициллинами несомненного внимания заслуживает представитель оральных цефалоспоринов I поколения цефадроксил, высокая эффективность которого в терапии БГСА-тонзиллитов, а также хорошая переносимость подтверждены в ходе многочисленных клинических исследований.
При непереносимости β-лактамных антибиотиков целесообразно назначать макролиды (спирамицин, азитромицин, рокситромицин, кларитромицин, мидекамицин). Наряду с высокой противострептококковой активностью преимуществами этих препаратов являются способность создавать высокую тканевую концентрацию в очаге инфекции, более короткий (в частности, для азитромицина) курс лечения, хорошая переносимость. Применение эритромицина — первого представителя антибиотиков данного класса — в настоящее время существенно сократилось, особенно в терапевтической практике, поскольку он чаще других макролидов вызывает нежелательные эффекты со стороны желудочно-кишечного тракта, обусловленные стимулирующим действием эритромицина на моторику желудка и кишечника.
Следует отметить, что в последние годы из Японии и ряда стран Европы все чаще поступают сообщения о нарастании резистентности БГСА к эритромицину и другим макролидам. На примере Финляндии было показано, что формирование резистентности — процесс управляемый. Широкая разъяснительная кампания среди врачей в этой стране привела к двукратному снижению потребления макролидов и, как следствие, к двукратному уменьшению частоты БГСА-штаммов, устойчивых к упомянутым антибиотикам. В то же время в России резистентность БГСА к макролидам составляет 13-17% (Страчунский Л. С. и др., 1997). И этот факт, несомненно, заслуживает самого серьезного внимания.
Антибиотики-линкозамины (линкомицин, клиндамицин) назначают при БГСА-тонзиллите только при непереносимости как b-лактамов, так и макролидов. Широко применять эти препараты при данной нозологической форме не рекомендуется. Известно, что при частом применении оральных пенициллинов чувствительность к ним со стороны зеленящих стрептококков, локализующихся в ротовой полости, существенно снижается. Поэтому у данной категории пациентов, среди которых немало больных с ревматическими пороками сердца, линкозамины рассматриваются как препараты первого ряда для профилактики инфекционного эндокардита при выполнении различных стоматологических манипуляций.
При наличии хронического рецидивирующего БГСА-тонзиллита вероятность колонизации очага инфекции микроорганизмами, продуцирующими b-лактамазы, достаточно высока. В этом случае целесообразно проведение курса лечения ингибитор-защищенными пенициллинами (амоксициллин/клавуланат) или оральными цефалоспоринами II поколения (цефуроксим — аксетил), а при непереносимости b-лактамных антибиотиков — линкозаминами (табл. 2). Указанные антибиотики рассматриваются также как препараты второго ряда для случаев, когда пенициллинотерапия острого БГСА-тонзиллита оказывается безуспешной (что чаще встречается при использовании феноксиметилпенициллина). Универсальной же схемы, обеспечивающей 100%-ную элиминацию БГСА из носоглотки, в мировой клинической практике не сууществует.
Необходимо отметить, что применение тетрациклинов, сульфаниламидов, ко-тримоксазола и хлорамфеникола при БГСА-инфекции глотки в настоящее время не оправдано по причине высокой частоты резистентности и, следовательно, низких показателей эффективности терапии.
Таким образом, в современных условиях вопросы своевременной и качественной диагностики и рациональной антибиотикотерапии БГСА-тонзиллита сохраняют свою актуальность. Появившиеся в последние годы новые антибактериальные средства существенно расширили возможности антимикробной терапии БГСА-тонзиллита, но полностью данную проблему не решили. В связи с этим многие исследователи возлагают большие надежды на создание вакцины, содержащей эпитопы М-протеинов ревматогенных БГСА- штаммов, не вступающих в перекрестную реакцию с тканевыми антигенами человеческого организма. Такая вакцина, в частности в рамках первичной профилактики ОРЛ, очень необходима в первую очередь лицам с генетическими маркерами, указывающими на предрасположенность к заболеванию.
Назначение антибиотиков при катаральной ангине и неосложненных формах хронического тонзиллита не всегда оправданно, тем более без четкого представления о возбудителе.
На этих стадиях заболевания, еще не отягощенных суперинфекцией, альтернативным лечением может стать гомеопатия. Это регулирующая терапия, воздействующая на процессы саморегуляции с помощью лекарств, подобранных индивидуально с учетом реакции больного. С позиций классической гомеопатии ангина и хронический тонзиллит являются не локальными заболеваниями, а частным проявлениями конституционной слабости и наследственной предрасположенности.
На таких положениях основывается подбор компонентов гомеопатического препарата «Тонзилотрен» компании «Немецкий гомеопатический союз», клинические исследования которого в России показали высокую эффективность и безопасность.
1 В зарубежной литературе широко используются взаимозаменяемые термины “тонзиллофарингит” и “фарингит”.
Острый тонзиллит – причины, симптомы, лечение
Тонзиллит – одно из самых часто встречаемых заболеваний. Он занимает третье место после гриппа и ОРВИ. Заболевание затрагивает любой возраст, но чаще заболевают дети и лица до 30-40 лет. Каждый пятый пациент, перенесший хоть раз острый тонзиллит, в дальнейшем страдает хроническим тонзиллитом. 2 Нередко тонзиллитом болеют беременные.
Анатомия горла
В глотке, по бокам и по задней стенке, а так же на границе ротовой, носовой полостей располагаются скопления лимфоидной ткани – так называемое лимфоидно-глоточное кольцо. Оно выполняет защитную функцию, и каждая из миндалин этого кольца является важным органом нашего иммунитета.
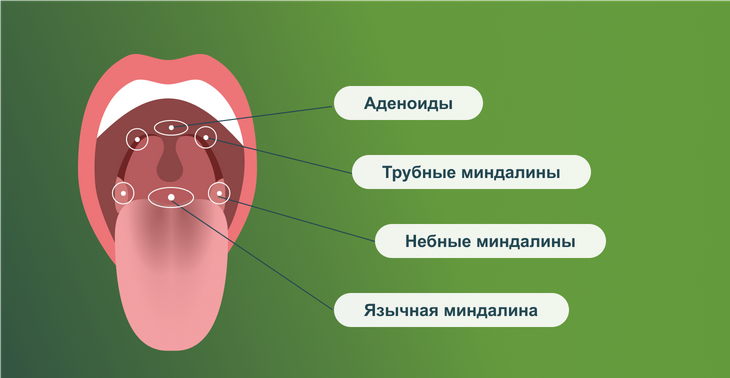
Самые большие скопления лимфоидной ткани называются миндалинами (еще их называют гландами) и их несколько: две небные, две трубные, одна глоточная (она же аденоид) и одна язычная.
Воспаление именно небных миндалин (в быту их называют гландами) называется острым тонзиллитом или ангиной.
Причины тонзиллита
Следует выделить самых распространенных возбудителей:
бета-гемолитический стрептококк группы А и других групп, пневмококк, золотистый стафилококк, нейсерии, энтеробактерии
Особо стоит выделить стрептококковый тонзиллит, при котором происходит инфицирование именно бета-гемолитическим стрептококком группы А, встречающимся практически в 30% случаев, виновным в дальнейшем развитии острого тонзиллита и в обострении хронического тонзиллита. 3
аденовирусы, энтеровирусы, вирус Эпштейн-Барр, вирусы гриппа, вирус герпеса
дрожжеподобные грибы рода Кандида
Инфекция передается воздушно-капельным путем при прямом контакте, проникая в слизистую оболочку миндалин. Но также она может находиться в организме, никак не проявляя себя. Периоды вспышек сезонных ОРВИ, переохлаждение, наличие хронических заболеваний глотки, неправильное питание, вредные привычки, травмы – все эти факторы могут привести к снижению иммунитета, что в свою очередь провоцирует рост бактериальной, реже грибковой флоры, активизирует некоторые вирусы.
Все эти факторы приводят к воспалению миндалин и окружающих структур.
В зависимости от возбудителя выделяют:
Формы тонзиллита
Существует большая классификация форм острого тонзиллита:
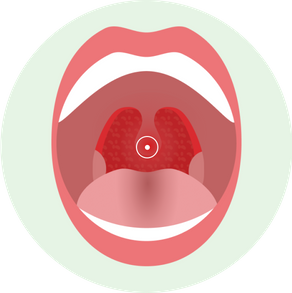
Катаральная
Самая легкая форма, при которой поражается слизистая оболочка миндалин. Небные миндалины не сильно увеличены, слизистая горла красного цвета, налетов и гноя нет.
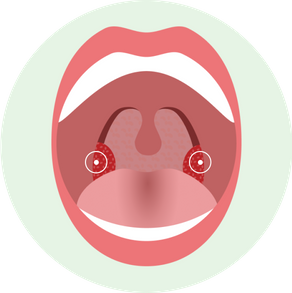
Фолликулярная
При этой форме поражаются фолликулы миндалины, то есть более глубокие структуры миндалин. Они просвечиваются через ткани миндалин в виде беловато-желтых круглых образований.
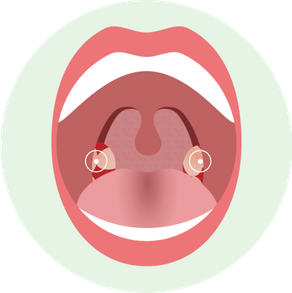
Лакунарная
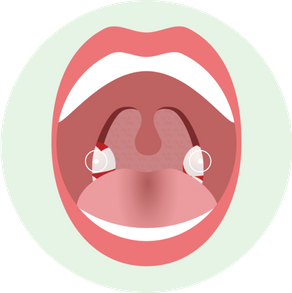
Фибринозная
На миндалинах образуется плотная пленка фибрина сероватого цвета, которая с трудом снимается шпателем.
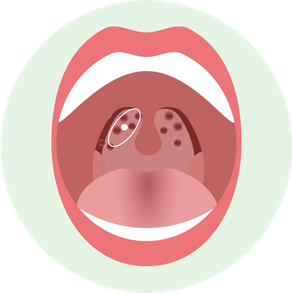
Герпетическая
Характеризуется появлением пузырьков на миндалинах. При их разрыве образуются болезненные труднозаживающие язвочки.
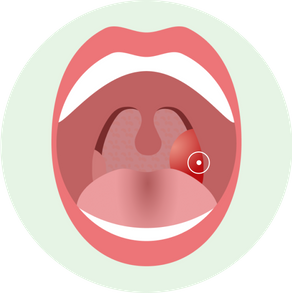
Флегмонозная
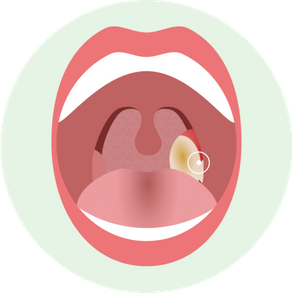
Язвено-некротическая
В процесс, как правило, вовлекается одна миндалина, на которой образуется серовато-желтоватый налет с развитием язв под ним.
Смешанные формы
В таком варианте заболевания происходит инфицирование несколькими возбудителями сразу, в результате присоединения вторичной инфекции или при сильном снижении иммунитета.
Хроническая форма тонзиллита
Актуальна так же, как и острая.
Понимание значимости и распространенности возбудителей бактериальной формы тонзиллита, особенно бета-гемолитического стрептококка группы А, имеет огромную роль в предотвращении развития хронического тонзиллита. Аллергический синдром обусловлен аллергизирующим воздействием липополисахаридов стрептококка, которые, всасываясь на протяжении болезни, вызывают аллергическую настроенность и создают предпосылки для развития местных и общих осложнений.
Симптомы острого тонзиллита
Характерно острое и резкое начало заболевания.
-
и при глотании – это основной симптом ангины. Боль может быть очень интенсивной, усиливаться при глотании, отдавать в ухо, и это сильно снижает качество жизни пациента
- Развитие боли в горле объясняется раздражением большого количества нервных окончаний в горле за счет отека и воспаления. 4
- В зависимости от формы острого тонзиллита отмечается повышение температуры от 37 до 39, а иногда и до 40 градусов
- На фоне повышения температуры и интоксикации может возникнуть головная боль, слабость, разбитость, потеря аппетита
- Подчелюстные и шейные узлы увеличиваются в размерах и могут быть болезненными при нажатии
Симптомы хронического тонзиллита
- Вне обострения пациент может чувствовать дискомфорт в горле, першение, сухость
- Температура пациента не беспокоит, но в редких случая может колебаться до 37 градусов
- Так как миндалины становятся хроническим очагом инфекции, увеличиваются лимфатические узлы: подчелюстные и шейные
Какие анализы нужно сдать при тонзиллите
С целью определения возбудителя, для определения дальнейшего лечения врач может назначить пациенту ряд лабораторных исследований, например:
- мазок с миндалин, дужек и задней стенки глотки для выявления бактерий и их устойчивости к различным группам антибиотиков, но такое исследование может занимать несколько дней
- экспресс-тест на выявление бета гемолитический стрептококк группы А для определения стрептококкового тонзиллита 5
- общий анализ крови с лейкоцитарной формулой, в котором обращают внимание на элементы, отражающие воспаление и иммунный ответ на заболевание. Повышение палочкоядерных нейтрофилов, лейкоцитов, повышение СОЭ, снижение лимфоцитов
- СРБ (С-реактивный белок – маркер воспаления)- наиболее чувствительный белок, отвечающий за воспаление в организме
Как лечить острый тонзиллит
Лечение острого тонзиллита или ангины зависит от возбудителя и степени тяжести заболевания.
Если речь идет о заражении бактерией, то необходимо назначение антибактериальных препаратов разных групп.
Эффективный антибиотик может назначить только врач!
Против вирусного тонзиллита антибиотик не эффективен.
Симптоматическое лечение:
Включает в себя прием жаропонижающих, обезболивающих, а также применение местных противовоспалительных и антимикробных препаратов в форме растворов, пастилок, таблеток.
Щадящая диета. А именно исключение острого, жареного, кислого поможет снизить раздражение на воспаленные ткани горла.
При неэффективности лечения или проявлении осложнений показана госпитализация. В больнице пациент будет находиться под пристальным вниманием врачей, выполняется контроль анализов крови, возможно введение гормональных и противовоспалительных препаратов. Возможно использование системных антибиотиков в виде таблеток или внутривенно или внутримышечным введением.
При необходимости выполняется оперативное вмешательство.
Независимо от тяжести болезни, возбудителя и формы, лечение должно быть комплексным, то есть иметь антимикробный, противовоспалительный и обезболивающий эффект. Бесконтрольное лечение народными средствами могут только навредить.
Тантум ® Верде для лечения тонзиллита
При выборе средства для местного лечения стоит обратить внимание на комплексный характер воздействия. Он должен обладать антимикробным действием против широкого спектра микроорганизмов (бактерий, вирусов, грибов и их биопленок), оказывать противовоспалительный и местный обезболивающий эффекты.
В ЛОР практике препарат Тантум ® Верде широко используется при лечении острого и хронического тонзиллита. В состав лекарства входит действующие вещество Бензидамин.
При местном применении оно хорошо проникает через слизистую оболочку и обильно насыщает воспаленные ткани. Кроме того Бензидамин способствует процессу заживления и обладает противовоспалительным и обезболивающим эффектом 6 . Сочетание этих свойств обеспечивают эффективное устранение возбудителя заболевания непосредственно в очаге воспаления, а не только на поверхности слизистой. 7



Разнообразие форм препарата позволяет выбрать наиболее удобный для себя вариант применения.
Острый тонзиллит у беременных
Период беременности всегда сопровождается физиологическим снижением иммунитета из-за сложных гормональных перестроений, поэтому в период простудных заболеваний повышается восприимчивость организма к бактериям и вирусам или возможна активация любых хронических очагов инфекции, в том числе хронического тонзиллита.
Ангина или острый тонзиллит крайне нежелательные заболевания в период беременности, так как лечение этой группы пациенток может быть затруднено из-за ограничения приема большинства лекарственных средств, особенно антибиотиков. Поэтому большое значение играет профилактика простудных заболеваний в период Гриппа и ОРВИ: избегать места массового скопления людей, избегать контакты с заболевшими ангиной, тщательное мытье рук, проветривание помещений, прогулки на свежем воздухе.
Беременным, страдающим хроническим тонзиллитом вне обострения показано местное лечение виде полосканий горла растворами трав в домашних условиях. 12
Применение ЛЮБЫХ лекарственных средств, в том числе биологически активных добавок, допустимо только после консультации своего акушера- гинеколога!
Осложнения тонзиллита
При правильном лечении выздоровление наступает через 7-10 дней. При неэффективности лекарств могут развиться угрожающие жизни осложнения:
- паратонзиллит – острое воспаление тканей около небных миндалин;
- паратонзиллярный абсцесс – формирование полости с гноем внутри той же области;
При распространении процесса в более глубокие ткани, может развиться флегмона. Все виды осложнений наблюдают и лечат исключительно в стационаре, с применением в дальнейшем хирургических методов лечения.
Профилактика тонзиллита
Существуют меры индивидуальной профилактики, направленные в первую очередь на укрепление иммунитета.
Здоровый образ жизни и отсутствие вредных привычек, таких как курение, прием алкоголя, играют ключевую роль. Не стоит забывать про закаливание организма, занятие физкультурой, регулярное пребывание на свежем воздухе, потребление достаточного количество витаминов с пищей.
В современном мире особое внимание уделяется применению различных биологически активных добавок (БАДов), для укрепления здоровья, в том числе для профилактики простудных заболеваний и укрепления иммунитета.
Состав таких добавок очень разнообразен и богат, включает в себя различные витамины, минералы, питательные элементы, вещества растительного происхождения.
Они бывают в виде таблеток, пастилок, драже, капель и др. Но рассчитывать на «волшебство» не стоит, от всех болезней такие добавки не вылечат, а вот направить организм работать в нужном русле и улучшить эффект основного лечения действительно помогут. Немаловажно важно выбрать правильную биологическую добавку, ориентируясь на потребность организма и его проблему. Например, помочь укрепить иммунитет могут помочь пастилки.
Тантум ® Прополис 13
Прополис – ценнейшее вещество, которое применяется в лечебных целях со времен Гиппократа, Дискорида, Авиценны и других, используется в современной медицине по сей день. Растения, с которых пчелы собирают и несут на себе смолистые вещества, обладают бактерицидным, противовоспалительным, иммуномоделирующим, противовирусным свойствами. 14

Узнать больше
Не являясь лекарственным средством, пастилки Тантум ® Прополис способны поддержать иммунитет пациента в период сезонных ОРВИ и гриппа, снизить боль, раздражение и зуд в горле, а также восполнить недостаток витаминов в организме больного.
В профилактике осложнений очень важно вовремя обращаться к врачу, соблюдать назначенную схему лечения и рекомендации, исключить самолечение.
Ответы на популярные вопросы про тонзиллит
1 . Какие антибиотики назначают при тонзиллите?
В лечении острого тонзиллита выделяют несколько групп антибиотиков:
- полусинтетические пенициллины
- цефалоспорины І-ІІ поколения
- макролиды
Назначить антибиотики может только врач. Бесконтрольное самостоятельное применение антибиотиков запрещено, так как это связанно с развитием устойчивости бактерии к антибиотику, что ведет к неэффективности определенного лекарства к бактерии в дальнейшем. При вирусной форме ангины лечение антибиотиком не показано!
2 . Можно ли делать прививки при тонзиллите?
В обязательном порядке следует проконсультироваться с лечащим врачом. Прививку можно делать при хроническом тонзиллите, но ТОЛЬКО в ОТСУТСТВИЕ ОБОСТРЕНИЯ.
3 . Какой врач лечит тонзиллит?
В современной медицине лечением острого тонзиллита или ангины может заниматься врач-оториноларинголог (ЛОР), врач-инфекционист и терапевт.
4 . Можно ли делать ингаляции при тонзиллите?
Применение ингаляции при остром тонзиллите допустимо только после консультации врача! Не при всех формах ангины допустима данная процедура. Показания и противопоказания зависят от формы острого тонзиллита и возбудителя, поэтому дифференциальная диагностика играет ключевую роль. Только врач может назначить лекарство для ингаляции и его правильную дозировку. Также врач поможет подобрать правильный тип небулайзера.
5 . Можно ли есть мороженое при тонзиллите?
Употребление мороженого при ангине не рекомендовано. Существует множество частных мнений, что холодное мороженное снизит боль в горле, но это не совсем так. Холод действительно обладает местноанестезирующим эффектом путем воздействия на нервные окончания, но лишь кратковременно, никакой пользы и положительного воздействия это не несет. Вне обострения можно употреблять мороженое в растаявшем виде.
6 . Какие анализы назначают при тонзиллите?
- мазок из глотки – с миндалин, дужек, задней стенки глотки на определение возбудителя и устойчивости к антибиотику, в том числе на предмет дифтерии;
- экспресс-тест на выявление бета-емолитический стрептококка группы А;
- общий анализ крови;
- общий анализ мочи;
- СОЭ;
7 . Может ли тонзиллит возникать только с одной стороны?
В основном тонзиллит всегда протекает с двухсторонним поражением миндалин, но есть и исключения. Тонзиллит может протекать не только как самостоятельное заболевание, но и быть проявлением какого-либо другого заболевания. Например, при туляремии или первичном сифилисе тонзиллит проявляется с одной стороны.
8 . Как долго лечится тонзиллит?
В среднем лечение может занимать 7 дней. Например, антибактериальная терапия назначается на 5-10 дней. Все зависит от группы антибиотика и наличия осложнений.
9 . Можно ли самостоятельно удалять пробки при тонзиллите?
Нет, самостоятельное удаление пробок строго запрещено! Ни ватными палочками, ни зубной щеткой, ни руками – никаким способом нельзя! Это связано с опасностью повреждения миндалины, тканей вокруг, что может спровоцировать распространение инфекции и развитие осложнений!

Павлычева Диана Кирилловна
Место работы: Инфекционная клиническая больница 1 (ИКБ 1)
г. Москвы





