Бета-адреноблокаторы (β-адренорецепторы)
Эффекты бета-адреноблокаторов реализуются блокадой β1 и β2-адренорецепторов. Выделяют два типа β-адренорецепторов (β1- и β2- адренорецепторы), которые отличаются структурно-функциональными особенностями и распределением в тканях. β1-адренорецепторы доминируют в структурах сердца, островковой ткани поджелудочной железы, юкстагломерулярном аппарате почек, адипоцитах.
Препараты, связываясь с β1-адренорецепторами сердца, препятствуют действию на них норадреналина, адреналина, снижают активность аденилатциклазы. Снижение активности фермента приводит к уменьшению синтеза цАМФ и угнетение поступления Са2+ в кардиомиоциты. Таким образом реализуются основные эффекты β-адреноблокаторов:
- отрицательный инотропный эффект (уменьшается сила сердечных сокращений);
- отрицательный хронотропный эффект (уменьшается частоты сердечных сокращений);
- отрицательный дромотропный эффект (подавляется проводимость);
- отрицательный батмотропный эффект (уменьшается автоматизм).
Антиангинальный эффект препаратов проявляется уменьшением силы сердечных сокращений и частоты сердечных сокращений, что снижает потребность миокарда в кислороде.
Вследствие угнетения проводимости и автоматизма препараты обладают антиаритмическим действием.
Уменьшение содержания Са2+ вследствие блокады β1-адренорецепторов в клетках юксталомерулярного аппарата (ЮГА) почек сопровождается угнетением секреции ренина, а соответственно, уменьшением образованием ангиотензина II, что ведет к снижению артериального давления и определяет эффективность β-адреноблокаторов как антигипертензивных лекарственных средств.
Блокада β2-адреноблокаторов способствует повышению:
- тонуса гладких мышц бронхов;
- сократительной активности беременной матки;
- сокращению гладкомышечных клеток желудочно-кишечного тракта (проявляется болью в животе, рвотой, тошнотой, диареей, значительно реже запорами).
Кроме того, сужение артериол и венул вызывает повышение ОПСС и может ухудшать кровоснабжение в конечностях вплоть до развития синдрома Рейно.

β-адреноблокаторы вызывают изменения показателей липидного и углеводного обмена. Они тормозят липолиз, препятствуют повышению содержания свободных жирных кислот в плазме крови, при этом увеличивается содержание ТГ, а концентрация общего ХС не меняется, содержание ХС ЛПВП снижается, ХС ЛПНП повышается, что ведет к повышению коэффициента атерогенности.
β-адреноблокаторы вызывают активацию синтеза гликогена из глюкозы в печени и подавляют гликогенолиз, что может привести к гипогликемии, особенно на фоне употребления гипогликемических лекарственных препаратов у больных сахарным диабетом. Вследствие блокады бета-адрноблокаторив поджелудочной железы и торможение физиологической секреции инсулина препараты могут вызвать гипергликемию, однако у здоровых людей они обычно не влияют на концентрацию глюкозы в крови.
По влиянию на рецепторы бета-адреноблокаторы разделяют на неселективные (влияющие на β1- и β2-адренорецепторы) и кардиоселективные (влияют на β1-адренорецепторы), кроме того, часть из них обладает внутренней симпатомиметической активностью (ВСА).
Бета-адреноблокаторы, обладающие ВСА (пиндолол, Бопиндолол, окспренолол) в меньшей степени снижают ЧСС и сократимость миокарда, практически не влияют на липидный обмен, у них слабее выражен синдром отмены.
Неселективные
β-адреноблокаторы
Кардиоселективные
β-адреноблокаторы
Без ВСА
С ВСА
С вазоди-
латирующими
свойствами
Без ВСА
С ВСА
С вазоди-
латирующими
свойствами
Сосудорасширяющий эффект бета-адреноблокаторов обусловлен одним из следующих механизмов или их сочетанием:
- выраженной ВСА по отношению к β-адреноблокаторов сосудов (например, пиндолол, целипролол);
- сочетанием β- и α-адреноблокирующей активности (например, карведилол);
- высвобождением из эндотелиальных клеток оксида азота (небиволол);
- прямым вазодилатационным эффектом.
Кардиоселективные бета-адреноблокаторы в низких дозах в отличие от неселективных мало влияют на тонус бронхов и артерий, секрецию инсулина, мобилизацию глюкозы из печени, сократительную активность беременной матки, поэтому их можно назначать при сопутствующих хронических обструктивных заболеваниях легких, сахарном диабете, нарушениях периферического кровообращения (например, при синдроме Рейно, беременности). Они практически не вызывают сужение сосудов скелетных мышц, поэтому при их использовании реже отмечают повышенную утомляемость и мышечную слабость.
Фармакокинетика бета-адреноблокаторов
Фармакокинетическое действие различных бета-адреноблокаторов определяется степенью их растворимости в жирах и воде. Выделяют три группы бета-адреноблокаторов:
- жирорастворимые (липофильные),
- водорастворимые (гидрофильные),
- жиро и водорастворимые.
Липофильные бета-адреноблокаторы (метопролол, алпренолол, окспренолол, пропранолол, тимолол) быстро всасываются в ЖКТ, легко проникают через ГЭБ (часто вызывают такие побочные эффекты, как бессонница, общую слабость, сонливость, депрессию, галлюцинации, кошмарные сновидения). Поэтому разовые дозы и кратность приема следует сокращать у больных пожилого возраста, при заболеваниях нервной системы. Липофильные бета-адреноблокаторы могут замедлять элиминацию из крови других лекарственных средств, которые метаболизируются в печени (например, лидокаина, гидролазину, теофиллина). Липофильные β-адреноблокаторы должны назначаться не реже, 2-3 раз в сутки.
Гидрофильные бета-адреноблокаторы (атенолол, надолол, соталол) не вполне (на 30-70%) всасываются в ЖКТ и незначительно (0-20%) метаболизируются в печени. Экскретируются преимущественно почками. Обладают длительным периодом полувыведения (6-24год). Т1/2 гидрофильных препаратов увеличивается при снижении скорости клубочковой фильтрации (например, при почечной недостаточности, у пациентов пожилого возраста). Кратность применения варьирует от 1 до 4 раз в сутки.
Существуют бета-адреноблокаторы, растворимые в жирах и в воде (ацебутолол, пиндолол, целипролол, бисопролол). Они имеют два пути элиминации – печеночный (40-60%) и почечный. Жиро и водорастворимые препараты можно назначать 1 раз в сутки, за исключением Пиндолол: его принимают 2-3 раза. Т1/2 составляет 3-12 часов. Большинство лекарственных препаратов (бисопролол, пиндолол, целипролол) практически не взаимодействуют с лекарствами, которые метаболизируются в печени, поэтому их можно назначать у больных с умеренной печеночной или почечной недостаточностью (при тяжелых нарушениях функций печени и почек дозу препарата рекомендуется уменьшать в 1,5 раза).
Бета-адреноблокаторы – показания, виды и возможные побочные эффекты

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 27.01.2021
- Время чтения: 1 mins read
Β-адреноблокаторы, также известные как бета-блокаторы или бета-симпатолитики, – одни из наиболее часто используемых препаратов в кардиологии.
Их назначают не только при лечении аритмий сердца, но и при лечении гипертонии, ишемической болезни сердца, глаукомы и многих других заболеваний.
Бета-адреноблокаторы были изобретены более 50 лет назад, но их популярность не снижается. Но безопасны ли такие лекарства? Как их использовать? Что о них нужно знать?
Механизм действия бета-адреноблокаторов
Действие бета-адреноблокаторов основано на подавлении симпатической системы. Именно эта система благодаря своей активности, такой как, например, ускорение дыхания, сокращение и расширение кровеносных сосудов, ускорение сердечного ритма, замедление перистальтики и т. д., мобилизует тело и помогает пережить стрессовые ситуации.
- Рецепторы β1 находятся в основном в сердце, и их активация связана с увеличением силы и скорости сокращений сердечной мышцы и увеличением секреции ренина.
- Рецепторы β2 расположены в основном в гладких мышцах (бронхи, желудочно-кишечный тракт, кровеносные сосуды), и их стимуляция вызывает расслабление этих мышц.
- Рецепторы β3 присутствуют в клетках жировой ткани, желчном пузыре и кишечнике, и их стимуляция усиливает липолиз и вызывает расслабление кишечника и желчного пузыря.
Бета-адреноблокаторы связываются с бета-рецепторами, предотвращая таким образом комбинацию стимулирующих веществ. Процесс подавляет эффект, вызываемый активацией рецепторов.
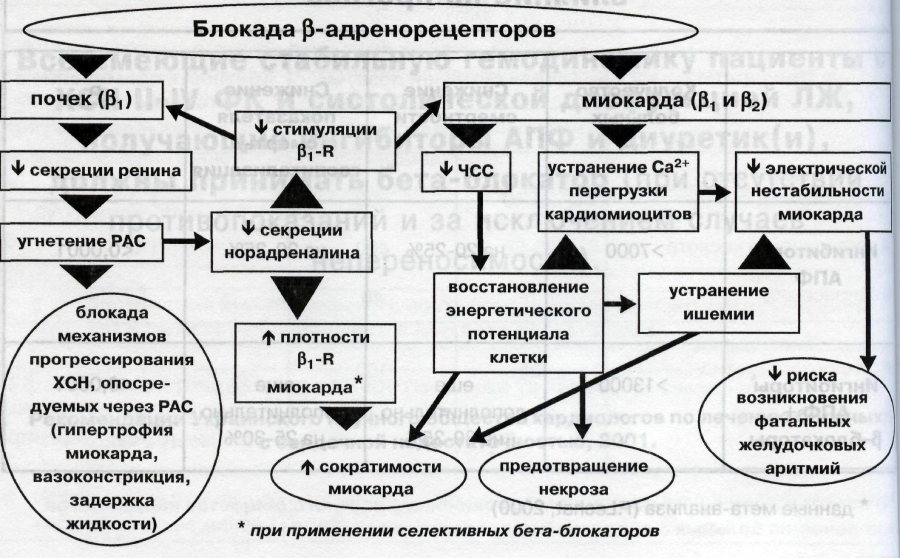
Механизм действия бета-адреноблокаторов
Таким образом препарат:
- снижает сердечный выброс и частоту сердечных сокращений;
- подавляет секрецию ренина, что снижает артериальное давление;
- может вызвать снижение периферического сопротивления кровеносных сосудов и расширение сосудов, что еще больше снижает кровяное давление;
- снижает внутриглазное давление;
- вызывает сокращение гладкой мускулатуры внутренних органов.
Поколения бета-адреноблокаторов – препараты, применяемые в Европе
В зависимости от свойств бета-адреноблокаторы были разделены на три поколения:
- Поколение I (неселективное) – блокирует рецепторы β1 и β2. В эту группу входят, среди прочего, пропранолол, соталол (SotaHEXAL, Biosotal), тимолол.
- Поколение II (кардиоселективное) – они блокируют рецептор β1, расположенный в сердце, и, таким образом, их использование лишено многих побочных эффектов вне сердца. Препараты этой группы различаются по степени кардиоселективности, включают в себя, например. Бисопролол (Конкор, Sobycor), бетаксолол (Локрен), атенолол (Атенолол Санофи), ацебутолол (Sectral), метопролол (Metocard, Betaloc Zok, Beto ZK).
- Поколение III (многофункциональные) – препараты из этой группы, помимо блокирования бета-рецепторов, также обладают сосудорасширяющим действием за счет других механизмов, таких как, например, блокирование адренорецептора α1, стимуляция рецептора β2 или стимуляция высвобождения оксида азота. Препараты третьего поколения включают в себя: небиволол (небилет, Ebivol), карведилол (Vivacor, карведилол-Ратиофарм).
Показания к применению бета-адреноблокаторов
Бета-адреноблокаторы в первую очередь связаны с кардиологическими заболеваниями, но также используются при других патологиях. Показания к применению бета-адреноблокаторов:
- ишемическая болезнь сердца;
- сердечная недостаточность;
- гипертония;
- сердечная аритмия;
- симптомы стресса;
- сверхактивная щитовидная железа;
- мигрени;
- глаукома;
- рефлекторные обмороки;
- гипертрофическая кардиомиопатия;
- тревожные расстройства;
- воздержание от алкоголя.
Противопоказания к применению бета-адреноблокаторов
Бета-адреноблокаторы в первую очередь противопоказаны пациентам с астмой и атриовентрикулярной блокадой второй и третьей степени. Также они не должны применяться у пациентов с синусовой брадикардией, симптоматической гипотонией, тяжелой декомпенсированной сердечной недостаточностью и нарушением синоатриальной системы сердца.
Следует также соблюдать осторожность пациентам с риском развития диабета, поскольку неселективные бета-адреноблокаторы могут повышать риск его развития, особенно при комбинированной терапии с диуретиками.
Побочные эффекты бета-адреноблокаторов
Бета-адреноблокаторы считаются безопасными при использовании по назначению врача. К сожалению, как и все фармакологические средства, даже бета-адреноблокаторы могут вызывать побочные эффекты. Самые популярные из них:
Что такое бета блокаторы?
Сердечная деятельность полностью подчинена адреналиновому выбросу, который ускоряет пульс, повышает артериальное давление и сердечный ритм. Бета-блокаторы помогают замедлить процесс, чтобы защитить сердце от продолжительно воздействия адреналина и норадреналина (катехоламины).
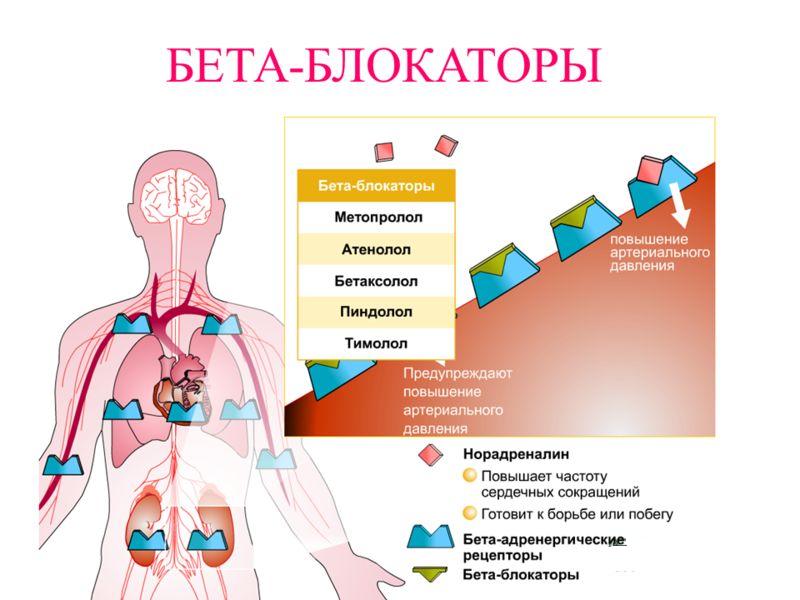
Действие бета-блокаторов
Бета-адреноблокаторы останавливают передачу определенных нервных импульсов. Когда нерв стимулируется, концы некоторых нервов выделяют химическое вещество (нейромедиатор), называемое норадреналином. Затем это химическое вещество стимулирует бета-адренорецепторы. Есть два разных типа: бета1 (β1)-адренорецепторы, влияющие на силу и частоту сердечных сокращений, а также на кровяное давление. Бета2 (β2)-адренорецепторы вызывают расслабление гладких мышц бронхов, матки и кровеносных сосудов.
В организме бета-блокаторы подавляют действие гормона стресса адреналина и вещества-посредника норадреналина. Это приводит к снижению частоты сердечных сокращений. Сердечная мышца требует меньше кислорода и расслабляется, что особенно важно для пациентов с хронической сердечной недостаточностью или ишемической болезнью сердца.
Врачи обычно комбинируют бета-адреноблокаторы с другими активными ингредиентами для снижения артериального давления, их эффект подавления возбуждения делает препаратом №1 в борьбе с сердечной аритмией. Бета-адреноблокаторы выпускаются в виде таблеток, лишь малая часть – для внутривенного использования.
История открытия
В 1948 году американец Раймонд Алквист установил важность участия норадреналина в передаче нервных импульсов. К этому моменту также было известно два вида адренорецепторов: альфа, которые чаще всего присутствуют в сократимых тканях (гладкие мышцы) мозга и печени, и бета, сосредоточенные в железах внутренней и внешней секреции, сердце и почках.
В 1958 году фармаколог Джеймс Блэк из Шотландии устроился молодым специалистом в компанию ICI Pharmaceuticals, выбрав наиболее перспективную область – фармакотерапию по улучшению кровоснабжения миокарда. Благодаря Блэку в 1968 году с конвейера «сошел» первый бета-блокатор – пропранолол. За свое открытие и разработку Джеймса Блэка удостоили Нобелевской премии в 1988 году в области физиологии и медицины.
За всю историю синтезировали порядка сотни препаратов, 30 из них применяются в современной практике. Последний революционный препарат нового поколения – небиволол разработан в 2001 году. Он объединяет в себе разработки предыдущих поколений с небольшим добавлением – сосудорасширяющим эффектом.
Классификация бета-блокаторов
Селективные/неселективные. Неселективные одинаково воздействуют на оба типа рецепторов β1/β2. Селективные направлены только на рецепторы β1.
Липофильные или жирорастворимые. Лучше преодолевают гематоэнцефалический барьер между кровеносной и ЦНС, препарат выводиться печенью, из-за этого следует аккуратно использовать лицам, страдающим печеночной недостаточностью. Всасываемость 70-90%.
Гидрофильные или водорастворимые, на порядок дольше метаболизируются в печени, что означает пролонгированный эффект действия. Выводятся почками. Всасываемость 30-50%.
Амфифильные блокаторы растворимы в липидах и воде. Всасываемость препарата 40-60%. Одинакового хорошо выводятся как печенью, так и почками.
Области применения
Гипертония. Бета-блокаторы предотвращают негативное воздействие симпатической нервной системы на работу сердца. Потребность в кислороде снижается, артериальное давление стабилизируется.
Сердечная недостаточность. Исследования показали, что использование бета-блокаторов снижает риск смерти от сердечной недостаточности на 30% и риск развития тяжелых состояний с необходимостью госпитализации на 40%. Среди пациентов с хронической или длительной сердечной недостаточностью риск внезапной смерти снижается на 38%. Бета-блокаторы, которые полезны при сердечной недостаточности, включают карведилол, бисопролол, небиволол и метопролол длительного действия.
Острый инфаркт миокарда или сердечный приступ. Бета-адреноблокаторы, такие как карведилол и нетопролол, могут снизить риск сердечного приступа и смерти. Препараты особенно полезны для пациентов из группы высокого риска, у которых наблюдается продолжительная ишемия сердца или дисфункция левого желудочка.
Хроническая стабильная стенокардия. У пациентов с этим заболеванием наблюдается недостаток кровоснабжения (ишемия) сердечных мышц, что приводит к боли в груди, особенно при физической нагрузке. Бета-адреноблокаторы снижают потребность миокарда в кислороде и частоту сердечных сокращений. Особую форму стенокардии, называемую стенокардией Принцметала, не следует лечить неселективными бета-адреноблокаторами, поскольку компоненты могут усугубить состояние.
Нарушения сердечного ритма или аритмии. Некоторые бета-адреноблокаторы могут использоваться для лечения аритмий, например, соталол, эсмолол и пропранолол. Бета-адреноблокаторы рекомендованы в случаях аритмии, затрагивающей желудочки, для снижения риска сердечной смерти от желудочковой аритмии. Бета-адреноблокаторы также эффективны при лечении наследственной аритмии, называемой синдромом удлиненного интервала.
Глаукома. Это состояние, при котором давление в глазу растет из-за скопления жидкости, является частой причиной потери зрения среди пожилых людей. Глазные капли, содержащие бета-адреноблокаторы, снижают выработку жидкости и нормализуют глазное давление.
Беспокойство. Препараты нейтрализуют влияние гормонов стресса на психологическое состояние. В результате частота физических проявления беспокойства, тремора, потоотделение в разы снижается. Многие публичные личности принимают бета-блокаторы перед выступлениями, чтобы снять эмоциональную нагрузку. Однако при клиническом проявлении тревожности необходимо проконсультироваться с профильным врачом.
Гиперактивность щитовидной железы. Лекарства уменьшают частоту симптоматических проявлений (тремор, учащенное сердцебиение), блокируя действие гормона щитовидной железы в кровотоке.
Эссенциальный тремор. Исследования показывают, что 50–60% людей отмечают улучшение состояние после приема пропранолола, тремор рук прекращается.
Продолжительность лечения определяется на основании состояния пациента и его заболеваний. Некоторым людям нужно принимать бета-адреноблокаторы всего несколько недель или месяцев, например, при сверхактивной щитовидной железе. Другим же – всю жизнь, например, после сердечного приступа (инфаркта миокарда).
Фармакотерапия бета-адреноблокаторами
Почему современная кардиология немыслима без данной группы препаратов?

Савелий Баргер (МОСКВА),
кардиолог, кандидат медицинских наук. В 1980‑е годы одним из первых ученых в СССР разрабатывал методику диагностической чреспищеводной электрокардиостимуляции. Автор руководств по кардиологии и электрокардиографии. Его перу принадлежит несколько популярных книг, посвященных разным проблемам современной медицины.
Можно с уверенностью сказать, что бета-адреноблокаторы — препараты первой линии для лечения многих заболеваний сердечно-сосудистой системы.
Вот несколько клинических примеров.
Пациент Б., 60 лет, 4 года назад перенес острый инфаркт миокарда. В настоящее время беспокоят характерные сжимающие боли за грудиной при небольших физических нагрузках (при медленном темпе ходьбы способен пройти без боли не более 1000 метров). Наряду с прочими лекарственными средствами получает бисопролол по 5 мг утром и вечером.
Пациент Р., 35 лет. На приеме жалуется на постоянные головные боли в затылочной области. Артериальное давление 180/105 мм рт. ст. Проводится терапия бисопрололом в суточной дозировке 5 мг.
Больная Л., 42 года, обратилась с жалобами на перебои в работе сердца, ощущения «замирания» сердца. При суточной регистрации ЭКГ диагностированы частые желудочковые экстрасистолы, эпизоды «пробежек» желудочковой тахикардии. Лечение: соталол в дозировке по 40 мг дважды в день.
Пациент С., 57 лет, беспокоят одышка в покое, приступы сердечной астмы, снижение работоспособности, отмечаются отеки на нижних конечностях, усиливающиеся к вечеру. При ультразвуковом исследовании сердца выявлена диастолическая дисфункция левого желудочка. Терапия: метопролол по 100 мг дважды в день.
У столь разноплановых больных: ишемическая болезнь сердца, гипертоническая болезнь, пароксизмальная желудочковая тахикардия, сердечная недостаточность — медикаментозное лечение проводится препаратами одного класса — бета-адреноблокаторами.
Бета-адренорецепторы и механизмы действия бета-блокаторов
Различают бета1‑адренорецепторы, находящиеся в основном в сердце, кишечнике, ткани почек, в жировой ткани, ограниченно — в бронхах. Бета2‑адренорецепторы находятся в гладкой мускулатуре сосудов и бронхов, в желудочно-кишечном тракте, в поджелудочной железе, ограниченно — в сердце и коронарных сосудах. Ни одна ткань не содержит исключительно бета1– или беты2‑адренорецепторы. В сердце соотношение бета1– и бета2‑адренорецепторов ориентировочно 7:3.
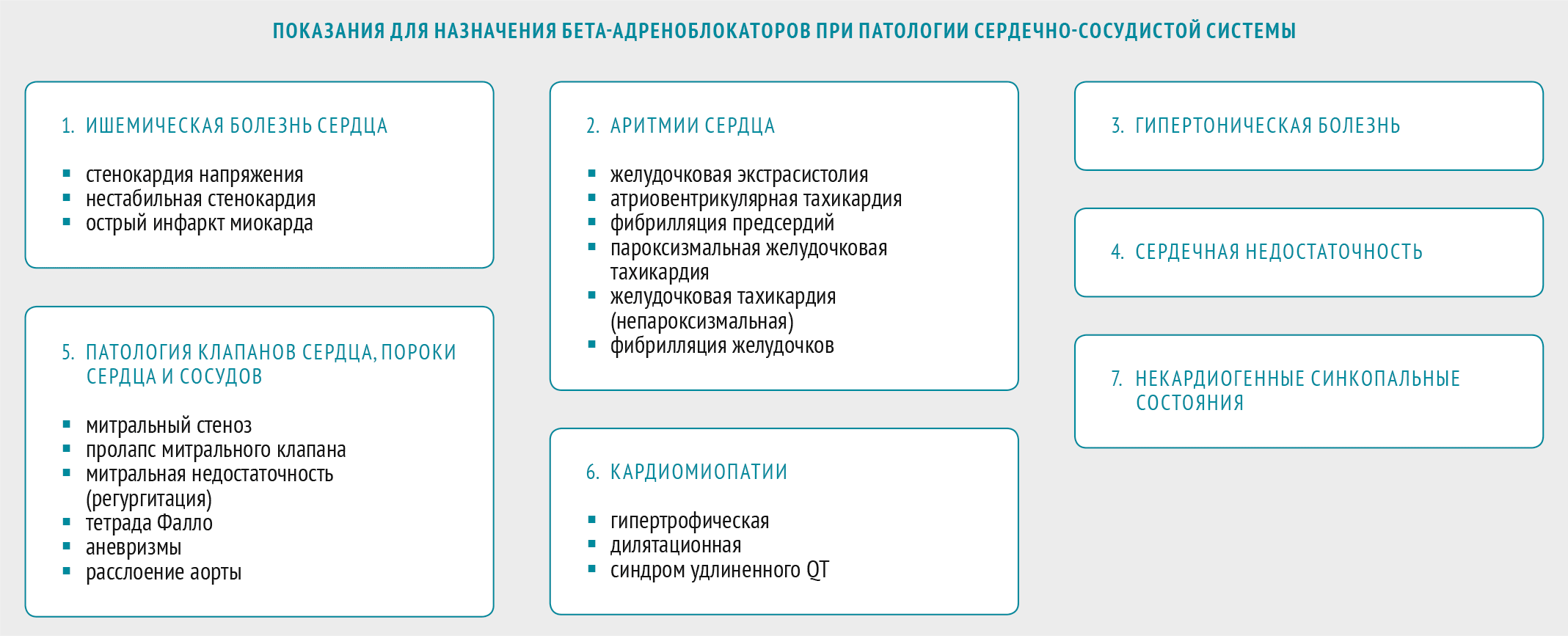
Таблица 1. Основные показания к применению бета-адреноблокаторов
Механизм действия бета-блокаторов основан на их строении, сходном с катехоламинами. Бета-блокаторы выступают конкурентными антагонистами катехоламинов (адреналина и норадреналина). Терапевтический эффект зависит от соотношения концентрации препарата и катехоламинов в крови.
Блокада бета1‑адренорецепторов приводит к уменьшению ЧСС, сократимости и скорости сокращения сердечной мышцы, при этом снижается потребность миокарда в кислороде.
- Бета-блокаторы вызывают депрессию 4‑й фазы диастолической деполяризации клеток проводящей системы сердца, что обусловливает их антиаритмический эффект. Бета-блокаторы снижают поток импульсов через атриовентрикулярный узел и уменьшают скорость проведения импульсов.
- Бета-блокаторы уменьшают активность ренин-ангиотензиновой системы благодаря уменьшению высвобождения ренина из юкстагломерулярных клеток.
- Бета-блокаторы влияют на симпатическую активность вазоконстрикторных нервов. Назначение бета-блокаторов без внутренней симпатомиметической активности приводит к снижению сердечного выброса, периферическое сопротивление повышается, но приходит к норме при длительном применении.
- Бета-блокаторы ингибируют апоптоз кардиомиоцитов, обусловленный катехоламинами.
- Бета-блокаторы стимулируют эндотелиальную аргинин/нитроксидную систему в клетках эндотелия, т. е. включают основной биохимический механизм расширения сосудистых капилляров.
- Бета-блокаторы блокируют часть кальциевых каналов клеток и снижают содержание кальция в клетках сердечной мышцы. Вероятно, с этим связано снижение силы сердечных сокращений, отрицательный инотропный эффект.
Некардиологические показания к применению бета-блокаторов
- тревожные состояния
- алкогольный делирий
- юкстагломерулярная гиперплазия
- инсулинома
- глаукома
- мигрень (предупреждение приступа)
- нарколепсия
- тиреотоксикоз (лечение нарушений ритма)
- портальная гипертензия
Таблица 2. Свойства бета-адреноблокаторов: полезные и побочные эффекты, противопоказания

Клиническая фармакология
Лечение бета-блокаторами необходимо проводить в эффективных терапевтических дозировках, титрование дозы препарата осуществляется по достижении целевого значения ЧСС в диапазоне 50–60 мин -1.
Только при достижении целевой ЧСС можно судить об эффективности или неэффективности препарата в отношении состояния, для коррекции которого препарат назначен: стенокардия, гипертензия, аритмия.
Например, при лечении гипертонической болезни бета-блокатором сохраняется систолическое АД 150–160 мм рт. ст. Если при этом ЧСС не снижается менее 70 мин -1. , следует думать не о неэффективности бета-блокатора и его замене, а об увеличении суточной дозы до достижения ЧСС 60 мин -1. .
Увеличение длительности интервала PQ на электрокардиограмме, развитие АВ блокады I степени при приеме бета-блокатора не может служить поводом для его отмены. Однако развитие АВ блокады II и III степени, особенно в сочетании с развитием синкопальных состояний (синдром Морганьи-Адамса-Стокса), служит безусловным основанием для отмены бета-блокаторов.
Кардиопротективное действие бета-блокаторов в большей степени характерно для липофильных препаратов, чем для гидрофильных. Важна способность липофильных бета-блокаторов накапливаться в тканях и повышать активность вагуса. Липофильные бета-блокаторы лучше проникают через гемато-энцефалический барьер и могут иметь большие побочные эффекты со стороны ЦНС.
В рандомизированных клинических исследованиях установлены кардиопротективные дозы бета-блокаторов, т. е. дозы, применение которых статистически достоверно снижает риск смерти от кардиальных причин, уменьшает частоту развития сердечных осложнений (инфаркта миокарда, тяжелых аритмий), увеличивает длительность жизни. Кардиопротективные дозы могут отличаться от дозировок, при которых достигается контроль над гипертонией и стенокардией. По возможности следует назначать бета-блокаторы в кардиопротективной дозе, которые выше среднетерапевтических доз.
Следует учитывать также, что не все бета-блокаторы показали кардиопротективные эффекты в рандомизированных исследованиях, только липофильные метопролол, пропранолол, тимолол и амфифильные бисопролол и карведиол способны увеличивать продолжительность жизни.
Увеличение дозы бета-блокаторов выше кардиопротективной неоправданно, т. к. не приводит к позитивному результату, увеличивая риск побочных эффектов.
Хроническая обструктивная болезнь легких и бронхиальная астма
Если бета-блокаторы вызывают бронхоспазм, то бета-адреномиметики (такие как бета2‑адреномиметик сальбутамол) способны вызвать приступ стенокардии. Выручает применение селективных бета-блокаторов: кардиоселективных бета1‑блокаторов бисопролола и метопролола у пациентов с ИБС или гипертонической болезнью в сочетании с хронической обструктивной болезнью легких (ХОБЛ) и бронхиальной астмой. При этом необходимо учитывать функцию внешнего дыхания (ФВД). У больных с легким нарушением ФВД (объем форсированного выдоха более 1,5 л) допустимо применение кардиоселективных бета-блокаторов.
При средней тяжести и тяжелом течении хронического бронхита и бронхиальной астмы следует воздержаться от назначения бета-блокаторов, в т. ч. кардиоселективных.
При выборе лечебной тактики у больных гипертонической болезнью, стенокардией или сердечной недостаточностью в сочетании с ХОБЛ в приоритете находится лечение сердечно-сосудистой патологии. В таком случае нужно индивидуально оценивать, можно ли пренебречь функциональным состоянием бронхолегочной системы и vice versa — купировать бронхоспазм бета-адреномиметиками.
Сахарный диабет
При лечении больных сахарным диабетом, принимающих бета-блокаторы, следует быть готовым к более частому развитию гипогликемических состояний, при этом клиническая симптоматика гипогликемии меняется. Бета-блокаторы в значительной степени нивелируют симптомы гипогликемии: тахикардию, тремор, чувство голода. Инсулинозависимый диабет со склонностью к гипогликемии — относительное противопоказание к назначению бета-блокаторов.
Заболевания периферических сосудов
Если использовать бета-блокаторы при патологии периферических сосудов, то безопаснее кардиоселективные атенолол и метопролол.
Атенолол не ухудшает течения заболеваний периферических сосудов, тогда как каптоприл увеличивает частоту ампутаций.
Тем не менее заболевания периферических сосудов, в т. ч. болезнь Рейно, включены в относительные противопоказания для назначения бета-блокаторов.
Сердечная недостаточность
При том что бета-блокаторы широко применяются в лечении сердечной недостаточности, назначать их при недостаточности IV класса с декомпенсацией не следует. Тяжелая кардиомегалия — противопоказание к назначению бета-блокаторов. Не рекомендуются бета-блокаторы при фракции выброса менее 20 %.
Блокады и аритмии сердца
Брадикардия с ЧСС менее 60 мин -1 (исходная ЧСС до назначения препаратов), атриовентрикулярная блокада, особенно второй и более степени, — противопоказание к применению бета-блокаторов.
Личный опыт
Вероятно, у каждого врача есть собственный фармакотерапевтический справочник, отражающий его личный клинический опыт применения препаратов, пристрастия и негативное отношение. Успех применения лекарства у одного-трех-десяти первых пациентов обеспечивает пристрастие к нему врача на многие годы, а литературные данные укрепляют мнение о его эффективности. Привожу список некоторых современных бета-блокаторов, на которые у меня есть свой опыт клинического применения.
Пропранолол
Первый из бета-блокаторов, который я стал применять в своей практике. Кажется, в середине 70‑х годов прошлого века пропранолол был чуть ли не единственным бета-блокатором в мире и уж точно — единственным в СССР. Препарат до сих пор относится к наиболее часто назначаемым среди бета-блокаторов, имеет больше показаний к применению по сравнению с другими бета-блокаторами. Однако, применение его в настоящее время я не могу считать оправданным, т. к. другие бета-блокаторы имеют гораздо менее выраженные побочные эффекты.
Пропранолол можно рекомендовать в комплексной терапии ишемической болезни сердца, он также эффективен для снижения артериального давления при гипертонической болезни. При назначении пропранолола существует риск развития ортостатического коллапса. Пропранолол с осторожностью назначают при сердечной недостаточности, при фракции выброса менее 35 % препарат противопоказан.
По моим наблюдениям, пропранолол эффективен при лечении пролапса митрального клапана: дозировки 20–40 мг в сутки достаточно, чтобы пролабирование створок (обычно передней) исчезло или существенно уменьшилось с третьей-четвертой степени до первой или нулевой.
Бисопролол
Кардиопротективный эффект бета-блокаторов достигается при дозировке, которая обеспечивает ЧСС 50-60 в минуту.
Высокоселективный бета1‑блокатор, в отношении которого было доказано снижение смертности от инфаркта миокарда на 32 %. Доза 10 мг бисопролола эквивалентна 100 мг атенолола, препарат назначается в суточной дозировке от 5 до 20 мг. Бисопролол уверенно можно назначать при сочетании гипертонической болезни (снижает артериальную гипертензию), ишемической болезни сердца (уменьшает потребность миокарда в кислороде, уменьшает частоту приступов стенокардии) и сердечной недостаточности (уменьшает постнагрузку).
Метопролол
Препарат относится к бета1‑кардиоселективным бета-блокаторам. У пациентов с ХОБЛ метопролол в дозе до 150 мг/сутки вызывает менее выраженный бронхоспазм по сравнению с эквивалентными дозами неселективных бета-блокаторов. Бронхоспазм при приеме метопролола эффективно купируется бета2‑адреномиметиками.
Метопролол эффективно снижает частоту желудочковых тахикардий при остром инфаркте миокарда и обладает выраженным кардиопротекторным действием, снижая уровень смертности кардиологических больных в рандомизированных исследованиях на 36 %.
В настоящее время бета-адреноблокаторы следует рассматривать как препараты первой линии при лечении ишемической болезни сердца, гипертонической болезни, сердечной недостаточности. Прекрасная сочетаемость бета-блокаторов с мочегонными, блокаторами кальциевых канальцев, ингибиторами АПФ, несомненно, является дополнительным аргументом при их назначении.
Таблетки от давления: Часть III

Мы завершаем цикл статей, посвящённых лекарственным препаратам для лечения повышенного артериального давления. В предыдущих материалах мы изучили механизм артериальной гипертензии, а также познакомились с тремя классами лекарственных средств – диуретиками, ингибиторами АПФ и блокаторами рецепторов ангиотензина II. Сегодня речь пойдёт о «классике» лечения артериальной гипертензии и профилактики её последствий – бета-адреноблокаторах (БАБ) и блокаторах кальциевых каналов (БКК). Оба этих класса лекарств, вместе с тремя предыдущими, входят в пятёрку препаратов выбора при лечении повышенного давления.
Почему растёт давление?
Кровяное давление нужно человеческому организму для того, чтобы кровь могла выполнять свою функцию: доставлять кислород и полезные вещества до большинства клеток и забирать у них «отработанный материал» – углекислый газ и продукты метаболизма. Кроме этого, кровь переносит вещества, которые заставляют ткани и органы работать как нужно, – гормоны, нейромедиаторы и различные ферменты. Это далеко не все жизненно важные функции крови. Так или иначе, кровь должна постоянно двигаться и достигать самых отдалённых «уголков» нашего тела.
Для этого в нашем организме есть мощный насос и разветвлённая сеть каналов.
Сердце с силой выталкивает из себя кровь, и она движется по ветвящимся и сужающимся каналам – сначала по артериям, затем по артериолам и, наконец, по капиллярам. Затем кровь проделывает путь в обратном направлении, попадает в вены и в итоге снова в сердце.
Исходя из этого, на интенсивность кровяного давления влияет и работа сердца, и состояние сосудов. Чем больший объём крови «насос» выбрасывает в систему каналов в единицу времени, тем выше нагрузка на эту систему. Аналогично и с частотой сердечных сокращений: чем чаще, тем выше давление. В свою очередь, чем меньше просвет сосуда, тем сильней давит изнутри текущая по нему жидкость.
Бета-адреноблокаторы простыми словами
Эти лекарственные препараты работают с нашим «насосом» – снижают силу и частоту сердечных сокращений, таким образом снижая артериальное давление.
На мембранах клеток сердечной мышцы – миокарда – расположены особые рецепторы, реагирующие на «гормон страха» адреналин и «гормон ярости» норадреналин. Называют их, как ни странно, адренорецепторами. Существуют альфа- и бета-адренорецепторы, а каждый из этих типов делится на два подтипа – «альфа-1» и «альфа-2» (аналогично с «бета»). Вообще адренорецепторы есть практически во всех тканях тела, но миокард особенно богат именно β 1 -адренорецепторами.
Молекулы катехоламинов (общее название для адреналина и норадреналина) присоединяются к β 1 -адренорецепторам на клетках миокарда и запускают каскад биохимических реакций, приводящих к росту силы и частоты сердечных сокращений. Организму это нужно для мобилизации всех систем, в особенности мышц, которым для более активной работы необходимо больше кислорода. Это происходит в результате стресса (даже небольшого) или повышения физической нагрузки. Для того, чтобы проследить этот эффект, не нужно быть учёным: каждый из нас замечает, что при ходьбе сердце бьётся сильней, чем в спокойном сидячем положении.
Бета-адреноблокаторы присоединяются к β 1 -адренорецепторам, занимая места, предназначенные для молекул катехоламинов. Благодаря этому рост концентрации адреналина или норадреналина в крови ведёт к меньшей стимуляции сердечной мышцы, а значит, давление растёт не так сильно.
Блокаторы кальциевых каналов – что это такое?
Кальций не только полезен для костей, благодаря нему наши мышцы (включая сердце) способны сокращаться. Ионы кальция попадают внутрь клетки через специальные каналы – «ворота» из белков, которые пропускают ионы некоторых металлов и закрыты для всего остального. В клетке кальций активизирует метаболические процессы в случае с мышечной тканью это приводит к её сокращению или повышению тонуса. Стенки всех кровеносных сосудов (даже самых мелких) включают слой мышечной ткани, которая, в частности, регулирует величину их просвета. С повышением тонуса этой ткани сосуды сужаются и, как следствие, растёт кровяное давление.
Блокаторы кальциевых каналов, как следует из названия, присоединяются к молекулам белка, из которого сделаны «ворота», и нарушают их «штатную работу». Поступление ионов кальция внутрь клетки сокращается, сосуды расширяются, и как следствие, давление снижается.
В российской клинической практике наиболее часто используются следующие БКК: амлодипин , верапамил , дилтиазем , левамлодипин , лерканидипин , нимодипин , нитрендипин , нифедипин , фелодипин и циннаризин .
Побочные эффекты

У описываемых классов препаратов нет общих правил приёма – всё зависит от конкретного лекарства. Мы призываем вас строго соблюдать указания лечащего врача и инструкции по применению. Вольная трактовка дозировки в данном случае может быть опасной для жизни, так как речь идёт о работе сердца.
Из числа наиболее значительных побочных эффектов бета-адреноблокаторов принято выделять снижение мужского либидо и нарушение других функций полового поведения. Этот неприятный эффект связывают с ухудшением кровоснабжения простаты на фоне систематического приёма БАБ.
В качестве частого побочного эффекта блокаторов кальциевых каналов выделяют головную боль, возникающую из-за резкого расширения сосудов мозга. Также БКК не стоит принимать вместе с сердечными гликозидами из-за риска чрезмерного снижения частоты сердечных сокращений.
Лечитесь с умом, заботьтесь о своём здоровье заранее и обязательно покажите эту статью своим пожилым родственникам – возможно, для них она окажется особенно актуальной.
Марк Волков, редактор онлайн-журнала для фармацевтов и медицинских работников «Катрен-Стиль»
Бета-Адреноблокаторы: принципы терапии с позиций доказательной медицины
Бета-Адреноблокаторы – большая группа препаратов, основным свойством которых является способность обратимо блокировать Бета-адренергические рецепторы. Эти препараты используются в клинике с начала 60-х годов, причем их роль в лечении сердечно-сосудистых заболеваний оказалась столь значительной, что в 1988 г. ученые, принимавшие участие в создании Бета-блокаторов, были награждены Нобелевской премией.
Классификация бета-блокаторов
Несмотря на общую для всех Бета-блокаторов способность блокировать Бета-адренорецепторы, эти препараты различаются по степени избирательности действия на разные подвиды этих рецепторов, а также по наличию дополнительных свойств. Как известно, существуют два основных типа Бета-адренорецепторов – Бета1– и Бета2-адренорецепторы. Одни Бета-блокаторы (пропранолол, надолол, карведилол и др.) действуют в одинаковой степени на оба типа Бета-адренорецепторов, они называются неселективными, другие (метопролол, атенолол, бисопролол и др.) большей степени влияют на Бета1-адренорецепторы, расположенные главным образом в сердце, они называются селективными. Степень селективности разных Бета-блокаторов различна, но она всегда существенно уменьшается с увеличением дозы препарата.
Наибольшей степенью селективности из доступных на рынке Бета-блокаторов обладают такие препараты, как бисопролол и небиволол.Наличие селективности расширяет возможности использования Бета-блокаторов при сопутствующих заболеваниях и снижает риск появления ряда побочных эффектов. Так, селективные Бета-блокаторы с меньшей вероятностью могут вызывать бронхоспастические явления, поскольку Бета2-адренорецепторы расположены в основном в легких (блокада этих рецепторов вызывает усиление тонуса бронхов). Селективные Бета-адреноблокаторы в меньшей степени, чем неселективные, увеличивают периферическое сосудистое сопротивление, поэтому их можно шире использовать у больных с нарушениями периферического кровообращения (например, с перемежающейся хромотой).
Некоторые Бета-адреноблокаторы (ацебуталол, пиндолол, соталол, талинолол) обладают также так называемой внутренней (или собственной) симпатомиметической активностью, т.е. совмещают в себе свойства антагониста и агониста. Прежде это свойство рассматривалось как положительное, поскольку считалось, что оно позволит уменьшить нежелательное влияние Бета-блокаторов на сердечно-сосудистую систему, в частности Бета-блокаторы с внутренней симпатомиметической активностью оказывают менее выраженное влияние на ЧСС. Однако впоследствии было установлено, что именно отрицательное хроническое действие лежит в основе большинства благоприятных эффектов Бета-блокаторов, в частности именно оно определяет впервую очередь их способность снижать сердечно-сосудистую смертность. Клинические исследования подтвердили, что Бета-блокаторы с внутренней симпатомиметической активностью оказывают существенно менее выраженное влияние на прогноз жизни, чем Бета-блокаторы, не обладающие таким свойством.
Ряд Бета-блокаторов может дополнительно оказывать вазодилатирующее действие. Это достигается за счет наличия у них Альфа1-адреноблокирующей активности (лабетолол, карведилол) либо за счет стимуляции синтеза окиси азота в эндотелии (небиволол). В настоящее время нет четких данных о том, какую роль играет это свойство в эффективности Бета-блокаторов. Существовало мнение, что именно наличие вазодилатирующего действия делает КАРВЕДИЛ столь эффективным при лечении сердечной недостаточности. Однако вскоре было показано, что бисопролол – Бета-блокатор, неоказывающий вазодилатирующего действия, также дает отчетливый эффект у таких больных.
Применение Бета-блокаторов в клинике
Бета-Блокаторы оказывают отчетливое антиангинальное действие и поэтому с начала 60-х годов используются для лечения больных ИБС. Они способны уменьшать количество приступов стенокардии и потребность в приеме нитроглицирина, улучшать переносимость физической нагрузки и снижать выраженность ишемии миокарда при ней. По данным литературы, антиангинальное действие Бета-блокаторов сопоставимо с таковым нитратов и антагонистов кальция. Некоторые исследователи приходят к выводу, что собственно антиангинальное действие Бета-блокаторов несколько уступает таковому нитратов.
Способность Бета-блокаторов снижать АД (как систолическое, так и диастолическое) позволяет эффективно использовать эти препараты для лечения артериальной гипертонии. Несмотря на то что в настоящее время существует несколько групп гипотензивных препаратов, включая более новые (антагонисты кальция, ингибиторы ангиотензинпревращающего фермента – АПФ и др.), Бета-блокаторы (наряду с диуретиками) продолжают рассматриваться большинством ученых как препараты первой линии при лечении больных артериальной гипертонией.
Бета-Блокаторы оказывают также отчетливое aнтиapитмичecкое дeйcтвиe и поэтому используются для лечения разных видов аритмий (они составляют отдельную группу антиаритмических препаратов) как желудочкового, так и наджелудочкового происхождения. Бета-Блокаторы успешно применяются для контроля за ЧСС у больных с мерцательной аритмией, не уступая при этом сердечным гликозидам.
Ранее считалось, что применение Бета-блокаторов при застойной сердечной недостаточности противопоказано из-за их способности уменьшать сердечный выброс. Впоследствии оказалось, что присоединение Бета-блокаторов к стандартной терапии ингибиторами АПФ и диуретиками не только безопасно, но и приводит к существенному улучшению. В исследовании было показано, что у таких больных Бета-блокаторы уменьшают выраженность сердечной недостаточности и существенно улучшают сократимость миокарда.
Противопоказания к назначению Бета-блокаторов
Из-за способности Бета-блокаторов влиять на разные органы (не всегда благоприятным образом) их прием нежелателен или даже противопоказан при некоторых сопутствующих зaбoлeвaниях. Однако обpaщaeт на себя внимaниe то, что граница между абсолютными и относительными противопоказаниями к приему Бета-блокаторов достаточно условна: то, что одни авторы считают абсолютными противопоказаниями к их применению, другие рассматривают как относительные противопоказания.
Согласно рекомендациям Американской ассоциации сердца, абсолютными противопоказаниями к назначению Бета-блокаторов являются выраженная брадикардия (конкретные значения ЧСС не приводятся, однако, по данным большинства авторов, к выраженной брадикардии относят ЧСС менее 48-50 в минуту), исходно имеющаяся атриовентривентрикулярная блокада высокой степени, синдром слабости синусового узла и “выраженная, нестабильная сердечная недостаточность”. Бронхиальная астма, заболевания, сопровождающиеся бронхоспастическим синдромом, выраженные депрессивные состояния и заболевания периферических сосудов рассматриваются как относительные противопоказания.
Существовали опасения по поводу безопасности использования Бета-блокаторов у больных сахарным диабетом, однако в настоящее время доказано, что большинство этих больных хорошо переносят прием Бета-блокаторов, осторожность требуется лишь у больных, получающих инсулин (из-за риска развития гипогликемии).
Побочные действия Бета-блокаторов
Бета-Блокаторы достаточно часто дают побочные эффекты, риск их появления часто пугает врачей и больных. Однако, вопреки существующему среди врачей мнению, появление синусовой брадикардии, различных блокад сердца, гипотонии хотя и нередко встречается при лечении Бета-блокаторами, отнюдь не служит основной причиной, заставляющей прекращать прием этих препаратов. Наиболее существенные побочные действия Бета-блокаторов – это появление слабости, ухудшение переносимости физической нагрузки, нарушение сна, кошмарные сновидения.
Частота появления импотенции на фоне применения Бета-блокаторов составляет примерно 1%, однако те или иные нарушения эректильной функции встречаются заметно чаще.
Следует напомнить, что частота многих побочных действий существенно зависит от того, какой именно Бета-блокатор используется, поэтому назначение кардиоселективных Бета-блокаторов при прочих равных условиях всегда предпочтительнее, чем неселективных.
Данные доказательной медицины о влиянии Бета-блокаторов на прогноз жизни
Вскоре после начала применения Бета-блокаторов у больных ИБС стало понятно, что их действие при этом заболевании не исчерпывается только влиянием на ее симптомы (антиангинальным эффектом). В многочисленных рандомизированных контролируемых исследованиях было продемонстрировано, что назначение Бета-блокаторов больным, перенесшим инфаркт миокарда, существенно продлевает их жизнь, уменьшает вероятность смерти (в первую очередь внезапной) и снижает риск повторного инфаркта миокарда (именно на эти показатели ориентируется в первую очередь доказательная медицина).
Мета-анализ исследований по использованию Бета-блокаторов в качестве вторичной профилактики после перенесенного инфаркта миокарда подтвердил их способность улучшать прогноз жизни больных. Было показано, что, для того чтобы избежать смерти 1 больного, необходимо лечить Бета-блокаторами 42 больных в течение 2 лет. Это превосходит эффект терапии антиагрегантами (153 больных), статинами (94 больных), непрямыми антикоагулянтами (63 больных) и уступает лишь эффекту проведения тромболизиса и назначения аспирина в острой фазе инфаркта миокарда (24 больных).
В большинстве исследований по использованию Бета-блокаторов в качестве вторичной профилактики после перенесенного инфаркта миокарда применяли три препарата -пропранолол, тимолол, метопролол. Следует напомнить, что дозы Бета-блокаторов в этих исследованиях были достаточно большими. Так, в исследовании ВНАТ (Beta-blocker Heart Attack Trial), проведенном у 3837 больных, перенесших острый инфаркт миокарда, пропранолол назначали в разовой дозе 60-80 мг, которую принимали 3 раза в день. Это исследование продемонстрировало, что применение пропранолола в течение 25 мec приводило к снижению общей смертности на 28%.
Отмечено, что длительность назначения Бета-блокаторов после перенесенного инфаркта миокарда должна быть достаточно большой, хотя точный срок лечения этими препаратами неизвестен. Показано лишь, что досрочное прерывание терапии способно существенно ухудшить результат лечения.
Недавно были опубликованы результаты исследования, в котором ретроспективно оценивали эффективность терапии Бета-блокаторами в зависимости от использованной дозы. Оказалось, что при назначении дозы 200 мг/сут смертность в течение 5 лет составила 24%, 100 мг/сут – 33%, 50 мг/сут – 43%.
Как уже отмечалось, в ряде недавно выполненных крупных клинических исследований была продемонстрирована cпocoбность Бета-блокаторов улучшать прогноз жизни больных, страдающих застойной сердечной недостаточностью. В этих исследованиях в основном использовались три Бета-блокатора – метопролол, бисопролол и Карведил.
Исследование MERIT-HF (Metoprolol CR/XL Randomized Intervention Trial in Heart Failure) показало, что назначение метопролола пролонгированного действия больным с сердечной недостаточностью II- III функционального класса (NYHA) приводило к снижению общей смертности на 34%, частоты внезапной смерти – на 41%, смерти вследствие прогрессирования сердечной недостаточности – на 49% [10].
Назначение бисопролола больным с сердечной недостаточностью III-IV функционального класса (NYHA), по данным исследования CIBIS-II (Cardiac Insufficiency Bisoprolol Study II), также способствовало существенному снижению общей смертности и частоты внезапной смерти.
В исследовании COPERNICUS было показано, что добавление к стандартной терапии Карведила в дозах от 3,125 до 25 мг 2 раза в день у больных с застойной сердечной недостаточностью (величина фракции выброса менее 25%) приводило к снижению риска смерти на 25% (длительность наблюдения составляла в среднем 10 мес).
Еще одно неожиданное свойство Бета-блокаторов было обнаружено недавно: в исследовании UKPDS (U.K. Prospective Diabetes Study Group) было показано, что они существенно улучшают прогноз жизни больных сахарным диабетом 2-го типа, страдающих артериальной гипертонией, не уступая в этом отношении ингибиторам АПФ, ранее считавшимся препаратами выбора у таких больных.
Реальная клиническая практика
Довольно давно было замечено, что, несмотря на очевидную положительную роль Бета-блокаторов в лечении больных, практические врачи неохотно назначают эти препараты, а если и назначают их, то обычно используют недостаточные дозы. В специальном исследовании, проведенном S. Viskin и соавт., оценивали лечение 606 больных после инфаркта миокарда, наблюдавшихся в 4 университетских клиниках Запада и Израиля. Оказалось, что Бета-блокаторы получали лишь 58% больных, не имевших противопоказаний к их назначению. При этом лишь 11% больных Бета-блокаторы назначали в дозах, хотя бы приближавшихся к дозам этих препаратов, которые использовались в крупных клиничecкиx исследованиях.
По данным другого исследования, в котором была ретроспективно проанализирована медицинская документация более чем 200 тыс. больных, перенесших инфаркт миокарда, Бета-блокаторы назначались лишь в 38% случаев. При этом было установлено, что врачи неохотно назначали эти препараты лицам пожилого возраста, больным с признаками сердечной недостаточности, а также больным, перенесшим нетрансмуральный инфаркт миокарда, с сопутствующими заболеваниями легких. В этом же исследовании было отмечено, что назначение Бета-блокаторов даже больным с относительными противопоказаниями к их использованию способно улучшить прогноз их жизни.
Отмечено, что врачи нередко отдают предпочтение не тем Бета-блокаторам, эффективность которых доказанав крупных клинических исследованиях, а другим препаратам. Так, весьма популярно назначение атенолола, , который почти не использовался в контролируемых исследованиях по вторичной профилактике после перенесенного инфаркта миокарда.
В России ситуация с лечением Бета-блокаторами представляется еще более неудовлетворительной. Несмотря на то что практически не существует исследований, которые могли бы помочь оценить частоту назначения Бета-блокаторов и качество терапии ими у больных высокого риска,косвенные данные позволяют сделать именно такой вывод. Так, в России, по данным 1999 г., Бета-блокаторы составляли всего 0,7% от общей стоимости продаж лекарственных препаратов (для сравнения: в Великобритании эта доля составляла 1,7%, в Чехии – 2,8%). Россия является практически единственной из развитых стран, где зарегистрирован и широко назначается пропранолол (под названием анаприлин) в разовой дозе 10 мг. Напомним, что эффективные разовые дозы этого препарата, по данным контролируемых исследований, составляют от 40 до 80 мг. Следует отметить, что доля продаж (среди всех продаж Бета-блокаторов) такого высоко эффективного Бета-блокатора, как метопролол, в России составляет не более 4% (в Германии – 35%).
Основные принципы терапии Бета-блокаторами
Данные упомянутых выше крупных исследований, касающиеся эффективности Бета-блокаторов, нашли отражение в рекомендациях по лечению, принятых международными и национальными научными сообществами. Так, в рекомендациях Европейского общества кардиологов по лечению ИБC записано, что “. Бета-блокаторы показаны всем больным со стенокардией более чем легкой степени выраженности при отсутствии противопоказаний. Они особенно показаны больным, перенесшим инфаркт миокарда”.
Лечение Бета-блокаторами может быть эффективнымлишь в том случае, если оно оказывает отчетливое влияние на ЧСС, поскольку именно это действие свидетельствует о достижении блокады Бета-адренорецепторов. Р. Горлин еще в 1980 г. отмечал, что “. стенокардию не следует рассматривать как нечувствительную к пропранололу, пока не будет испытана такая доза, которая вызывает клинический эффект блокады”.
В соответствии с рекомендациями Американской ассоциации сердца эффективной считается доза Бета-блокаторов, под влиянием которой ЧСС в покое уменьшается до 55-60 в минуту. Особо отмечается, что при более тяжелой стенокардии ЧСС можно снижать до 50 в минуту и менее при условии, что при этом не наблюдается других побочных эффектов.
Следует помнить, что эффективные дозы Бета-блокаторов подвержены значительным индивидуальным колебаниям. Как считал уже цитировавшийся ранее выдающийся американский кардиолог Р. Горлин, “. это свидетельствует о необходимости во всех случаях искать максимальную эффективную дозировку, и реальным путем для этого служит наблюдение за степенью уменьшения пульса в покое после применения пропранолола” (во времена, когда писались эти строки, пропранолол был одним из немногих доступных Бета-блокаторов. – С.М.).
Что делать, если прием Бета-блокаторов противопоказан?
Если прием Бета-блокаторов явно противопоказан, а необходимость в приеме этих препаратов очевидна (например, больной перенес инфаркт миокарда и страдает бронхиальной астмой), то наилучшим вариантом будет назначение недигидропиридиновых антагонистов кальция (или, как их называют, замедляющих пульс антагонистов кальция) – верапамила или дилтиазема. Действие этих препаратов имеет определенное сходство с действием Бета-блокаторов. В ряде исследований показано, что при назначении верапамила и дилтиазема снижается вероятность повторного инфаркта миокарда, хотя и не в такой степени, как при использовании Бета-блокаторов.
Заключение
Имеющиеся в настоящее время данные, безусловно, свидетельствуют о том, что, с позиций доказательной медицины, Бета-блокаторы являются одними из наиболее действенных препаратов, позволяющих улучшить прогноз жизни больных, страдающих сердечно-сосудистыми заболеваниями и имеющих высокий риск осложнений. Столь же очевидно, что активность врачей в отношении лечения Бета-блокаторами недостаточна,следствием чего является то, что многие больные не получают той пользы от лечения, которую они могли бы получить.