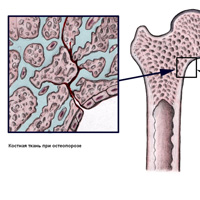
Остеопения
Под остеопенией понимают состояние, при котором снижается минеральная плотность костной ткани. Вместе с этим, снижается и прочность костей. Известно, что до 45% детей, которые обращаются за медицинской помощью с переломами, страдают остеопенией. Кроме того, у детей со сколиозом данное состояние выявляется чаще, чем у здоровых 1 . Главная опасность данного заболевания заключается в том, что она может приводить к развитию остеопороза. Эти два состояния считаются характерными преимущественно для зрелого и пожилого возраста. Вместе с тем, остеопения может развиваться и у детей, и даже у новорожденных. 3
От чего зависит минеральная плотность костей
У взрослого человека показатели минеральной плотности зависят от нескольких факторов:
- Пик костной массы. Костная масса на 75-80% определяет прочность костей. Ее пик у большинства взрослых людей приходится на возраст 18-20 лет. Именно в этот период отмечается максимальное количество костной ткани за счет роста скелета. После этого возраста скелет не растет, однако костная масса продолжает увеличиваться. Происходит это за счет увеличения костей в размерах и повышения их минерализации. Пик костной массы может смещаться в ту или иную сторону под действием разных факторов. Наиболее важное значение имеют генетические особенности. Кроме того, кальций играет существенную роль в росте и поддержании пика костной массы. Нарушение обмена кальция – одна из причин появления остеопении и остеопороза.
- Возраст начала потери костной массы. В среднем у мужчин и женщин, начиная с возраста 45-50 лет, отмечается постепенная потеря костной массы.
- Скорость потери костной массы. У мужчин на протяжении всей жизни этот показатель остается относительно постоянным и составляет от 0,3% до 0,5% в год. У женщин скорость потери костной массы зависит от гормонального фона. До начала менопаузы она находится в пределах от 0,7% до 1,3% в год. В период менопаузы скорость потери резко увеличивается и затем на протяжении 5-10 лет постепенно снижается до 2%, а затем до 1% в год. Таким образом, наиболее высокий риск развития остеопении и остеопороза отмечается у женщин в период менопаузы.
Причины остеопении

Кости человека состоят из клеточных единиц – остеобластов, остеокластов и остеоцитов, а также из коллагена,белков и минералов. При этом, в костях неизменно протекают два процесса – разрушение и ремоделирование из «свободных» компонентов. Для его нормального протекания необходимо постоянное присутствие в достаточном количестве кальция, витамина D, магния, меди, цинка, марганца и бора.
Процесс формирования костей в значительной степени обусловлен генетическими факторами. На него могут повлиять и различные индивидуальные особенности человека: пол, возраст, уровень гормонов, питание, физическая активность и др. Следовательно, такие заболевания, как остеопения и остеопороз могут развиваться при «сбоях» на различных уровнях. Наиболее важное значение имеют различные генетические изменения, например, наследственная предрасположенность, ранняя менопауза, мутации в некоторых генах и др. Среди других факторов риска отмечаются:
- Низкая масса тела.
- Малоподвижный образ жизни.
- Употребление кофе (или кофеин-содержащих напитков).
- Курение и алкоголь.
- Недостаток кальция в организме.
- Некоторые заболевания (рак, аллергия, патология печени, легких, почек).
- Специфические методы лечения (лучевая терапия, химиотерапия).
Определение причин остеопении является одним из этапов планирования лечения. На генетические факторы повлиять невозможно, однако на те аспекты, которые связаны с образом жизни человека, можно воздействовать различными способами.
Симптомы и лечение остеопении
Остеопения и остеопороз развиваются долго и никак не проявляют себя годами. Обычно первые признаки заболевания представлены болями в спине, переломами костей после незначительных травм. Если вовремя не обнаружить остеопению, то она перейдет в остеопороз, при котором переломы могут происходить даже при обычной бытовой активности. 2
Программа лечения болезни строится исходя из выявленных причин остеопении или остеопороза и их коррекции. В рацион включается достаточное количество кальция и ограничивается фосфор, так как он является «конкурентом» кальция. Из медикаментозных препаратов назначают средства, которые усиливают формирование костной ткани и препятствуют вымыванию кальция. С целью устранения болевого синдрома назначают нестероидные противовоспалительные препараты.

В план лечения может быть включен Кальцемин. Он содержит в своем составе кальций, витамин D и другие минералы, которые применяются при комплексной терапии и профилактике остеопороза. Кальцемин можно принимать взрослым и детям с 6 лет, а также беременным с 20 недели и на протяжении всего периода грудного вскармливания.
Остеопения: что это такое?
Версия для слабовидящих
СПб ГБУЗ «Центр по профилактике и борьбе со СПИД и инфекционными заболеваниями» COVID-2019
Остеопороз и остеопения
В данном обзоре речь пойдет об остеопорозе и остеопении – заболеваниях, которые проявляются снижением прочности костей и могут привести к множественным переломам и как следствие инвалидности пациента. Эта проблема весьма актуальна, по статистике в России остеопорозом страдает каждая третья женщина и каждый пятый мужчина после 50 лет.
Остеопороз – хронически прогрессирующее системное, обменное заболевание скелета или клинический синдром, проявляющийся при других заболеваниях, который характеризуется снижением плотности костей, нарушением их микроархитектоники и усилением хрупкости, по причине нарушения метаболизма костной ткани с преобладанием катаболизма над процессами костеобразования, снижением прочности кости и повышением риска переломов.
Остеопения – это состояние, при котором отмечается уменьшение минеральной плотности костей и массы костной ткани, однако изменения еще не настолько выражены, чтобы считать их остеопорозом.
Этиология и патогенез остеопороза.
Причин для развития этих состояний может быть много, все они связаны с нарушением обмена кальция в организме. Кальций является основным строительным материалом для кости и определяет ее прочность.

В норме в нашем организме постоянно происходит обмен кальция между разными органами и тканями. В костной ткани находится около 99% всего кальция организма. Оставшийся 1% кальция играет важную роль в свертывании крови, проведении нервных импульсов, мышечном сокращении и др. Кости являются своеобразным буфером кальция. Процесс поступления кальция в кость и его выведения в норе находиться в равновесии, однако под действием различных неблагоприятных факторов и заболеваний может нарушаться в сторону повышенного выведения кальция.
Ниже приведена классификация остеопороза по этиологической причине (принята президиумом Российской ассоциаци по остеопорозу, 1997 г.).
А. Первичный остеопороз:
- Постменпаузальный остеопороз (I типа).
- Сенильный остеопороз (II типа).
- Ювенильный остеопороз.
- Идиопатический остопорз.
Б. Вторичный остеопороз:
- I. Заболевания эндокринной системы:
- Эндогенный гиперкортицизм (болезнь или синдром Иценко-Кушинка).
- Тиреотоксикоз.
- Рипогонадизм.
- Гиперпаратиреоз.
- Сахарный диабет (инсулинозависимый).
- Гипопитуитаризм, полигландулярная ндокринная недостаточность.
- Ревматоиный артрит.
- Системная красная волчанка.
- Анкилозарующий спондилопртрит.
- Состояние после резекции желудка.
- Мальабсорбция.
- Хронические заболевания печени.
- Хроническая почечная недостаточность.
- Почечный канальцевый ацидоз.
- Синдром Фанкони.
- Миеломная болезнь.
- Талассемия.
- Системный мастоцитоз.
- Лейкозы и лимфмы.
- Иммобилизиция.
- Овариэктомия.
- Хронические обструктиыные заболевания легких.
- Алкоголизм.
- Нервная анрексия.
- Нарушения питания.
- Трансплантация органов.
- Несовершенный остеогенез.
- Синдром Марфана.
- Синдром Элерса – Данлоса (несовершенный десмогенез).
- Гомоцистуинурия и лизинурия.
- Кортикостероиды.
- Антиконвульсанты.
- Иммунодепрессанты.
- Агонисты гонадотропин-рилизинг гормона.
- Антациды, содержащие алюминий.
- Тиреоидные гормоны.
Кроме перечисленных заболеваний, существуют также факторы риска остеопороза:
- Женский пол
- Возраст старше 65 лет
- Белая (европеоидная) раса
- Наследственность
- Предшествующие переломы
- Гипогонадизм у мужчин и женщин
- Ранняя (в том числе хирургическая) менопауза у женщин
- Прием глюкокортикоидов
- Длительная иммобилизация
- Низкая физическая активность
- Курение
- Недостаточное потребление Ca
- Дефицит витамина D
- Склонность к падениям
- Злоупотребление алкоголем
- Низкий индекс массы тела и/или низкая масса тела
Клиника остеопороза.
Клинически остеопороз может не проявлять себя длительное время. У пациента ничего не болит, и он может не подозревать о наличии у себя остеопороза. Заболевание диагностируется, как правило, после возникновения одного или нескольких переломов, которые могут развиться даже при незначительной травме. При остеопорозе чаще всего происходят переломы в области грудных или поясничных позвонков, шейки бедра или дистального отдела предплечья (перелом «луча» в типичном месте). На фоне остеопороза может происходить изменение осанки в виде усиления грудного кифоза, а также снижение роста на 4 см и более.
Это происходит по причине снижения высоты позвонков в результате компрессионных переломов, а также снижения высоты и изменения формы с формированием двояковогнутых («рыбьих») позвонков. На рисунке 1. схематично изображено нарушение осанки и роста, которое развилось с возрастом у женщины, страдающей остеопорозом (слева она же в молодом возрасте).
Диагностики остеопороза.
Золотым стандартом диагностики остеопороза является двухэнергетическая рентгеновская денситометрия, которая позволяет количественно измерить потерю кальция в наиболее проблемных зонах (поясничные позвонки, шейка бедра и дистальный отдел предплечья) и поставить диагноз даже на ранней стадии. Так как остеопороз часто протекает бессимптомно, в направлении на денситометрию нуждаются все люди, у которых есть один или несколько вышеперечисленных факторов риска, либо были переломы при незначительной травме, либо произошло снижение роста более 4 см. Если по результатам денситометрии был выставлен диагноз остеопороз, необходимо обратиться к специалисту для назначения более подробного обследования и лечения. В России лечением остеопороза занимаются в основном ревматологи и эндокринологи.
Последствия остеопороза
Последствия нелеченного остеопороза могут быть очень серьезными. При тяжелом остеопорозе часто происходит каскад переломов, за которым следует обездвиживание пациента. Это в свою очередь может привести к гибели в результате застойной пневмонии или инсульта. Перелом шейки бедра у пожилых пациентов также во многих случаях приводит к смерти.
Уважаемые пациенты!
Вы имеете возможность дать независимую оценку качества оказания медицинских услуг в нашем учреждении, заполнив АНКЕТУ на сайте Министерства здравоохранения Российской Федерации.
В стационарном и амбулаторном отделениях Центра есть возможность заполнить печатную
форму анкеты (распечатывайте самостоятельно или обращайтесь в регистратуру)Остеопения причины, симптомы, методы лечения и профилактики
Остеопения — это патологическая слабость костных тканей, которая выражается в деминерализации и сниженной плотности костей. Не стоит путать с остеопорозом, более тяжёлой формой заболевания костно-мышечного аппарата. Возникает преимущественно у пожилых людей, но в последние годы часто встречается в более молодом возрасте. Патология развивается при расстройствах всасывания кальция, а также из-за вредных привычек, малоподвижного образа жизни и неправильного питания. Сопровождается частыми вывихами и переломами, болью в позвоночнике и конечностях, болевым синдромом в суставах. Чтобы вылечить недуг, необходимо соблюдать специальную диету и выполнять процедуры, назначенные врачом.
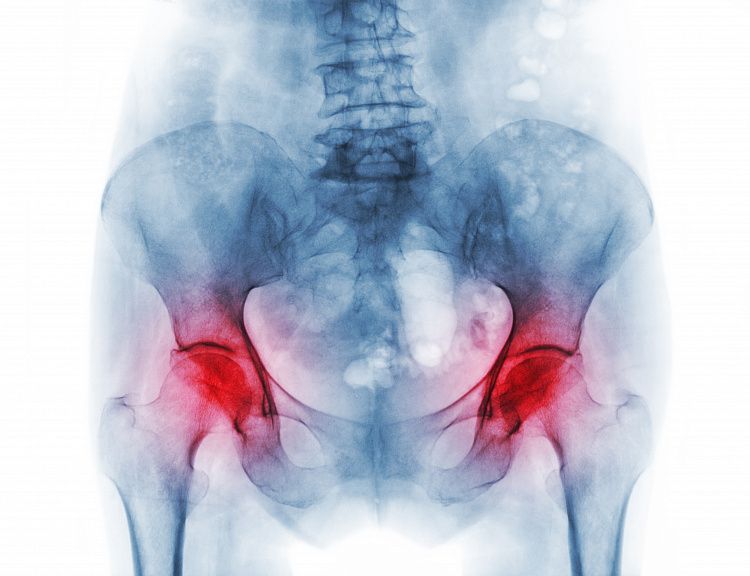
Симптомы остеопении
Чаще всего болезнь протекает без выраженных признаков, поэтому может прогрессировать несколько лет до появления серьёзных осложнений. Даже при переломах или образовании микротрещин в костных тканях возможно отсутствие боли, что усложняет диагностику и своевременное выявление патологии. Характерные симптомы, по которым врачи подозревают остеопению, могут быть следующими:
- болезненность суставов конечностей и спины;
- скованность двигательных функций;
- обострение болезней позвоночника;
- расстройства пищеварения;
- сбои метаболических процессов;
- частая травматичность рук, ног, шеи, спины;
- развитие сосудистых отклонений.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Причины
Состояние уменьшения минеральной плотности костей обычно бывает вызвано такими причинами:
- наследственная предрасположенность;
- возрастные дегенерации опорно-двигательного аппарата;
- дефицит кальция, витаминов группы B и D, питательных веществ и минералов;
- повреждения позвонков, хрящей, суставов, сухожилий, мышц и связок;
- врождённые аномалии развития, полученные при сложных родах;
- врождённая истончённость костно-хрящевых тканей организма;
- компрессия позвонков и нервных корешков;
- гормональный дисбаланс у женщин;
- ранняя менопауза;
- нарушения пищеварения и метаболизма;
- переизбыток кортикостероидов в крови;
- низкий уровень эстрогенов;
- остеомаляция;
- остеоартрит;
- остеомиелит;
- проведение химиотерапии;
- радиационное облучение;
- острая интоксикация;
- острые и хронические инфекции;
- курение, алкоголизм, наркомания;
- злоупотребление вредной пищей;
- работа на вредном производстве;
- миниатюрное телосложение;
- гиподинамия.
Стадии развития остеопении
Заболевание развивается в разном возрасте с определённой динамикой, симптоматикой и осложнениями. Врачи выделяют взрослую и юношескую стадии развития. Любая форма недуга прогрессирует в такой последовательности:
- Начало разрушительных процессов. По различным причинам происходит истончение костных тканей, вымываются или слабо всасываются такие микроэлементы, как фосфор, цинк, кальций, фтор, марганец.
- Проявление симптомов. Возникает дискомфорт при движениях, ощущение скованности и сниженной чувствительности, возможны боли разной интенсивности и локации, учащаются механические травмы — переломы, смещения, вывихи, сколы.
- Переход в хроническую форму. Регулярные обострения симптоматики через равномерные промежутки времени, хроническая слабость костно-мышечного аппарата, осложнения в виде артритов, артрозов, радикулита, ревматизма, остеопении шейки бедра, остеопороза.
Разновидности
Остеопения по многим критериям схожа с остеопорозом, кроме интенсивности протекания болезни и возможных осложнений. Врачи классифицируют только остеопороз, но его типы и характеристики применимы к остеопении. Различают виды патологии по таким критериям, как причина появления, форма течения, локация.
Остеопения у женщин
Наблюдается чаще, чем у мужчин, что объясняется особенностями гормонального фона. Больше всего заболеванию подвержены женщины в возрасте после 40-45 лет или в период менопаузы. Также негативное воздействие на кости и их структуру оказывают беременности, аборты, грудное вскармливание, занятия профессиональным спортом — такие периоды требуют большого количества микроэлементов и эстрогенов из женского организма.
Остеопения у детей
Диагностируют крайне редко, чаще у подростков во время полового созревания и формирования скелета или у новорождённых из-за генетических аномалий, гипертрофии, дефицита микроэлементов в организме.
Остеопения по причине развития
- Старческая. Появляется вследствие возрастных дегенераций и развития рыхлости костной структуры.
- Посттравматическая. Острая форма патологии, развивается после тяжёлых травм и механических повреждений целостности костей.
- Постклимактерическая. Сопровождает 75% женщин во время менопаузы, что говорит о гормональных нарушениях в организме.
- Лекарственная. Выражается в негативной реакции костных тканей на злоупотребление кортикостероидов и других мощных лекарств.
Диагностика
Самый достоверный способ выявить болезнь — данситометрия. Представляет собой рентгеновское сканирование внутренней структуры костей. Используют преимущественно в области бедренной головки, запястья, плечевого и коленного суставов. Показывает уровень содержания в костной ткани питательных веществ и минералов, а также помогает определить риск травматичности.
Другие методы диагностики:
- рентгенография;
- МРТ;
- компьютерная томография.
В сети клиник ЦМРТ врачи выполняют диагностику по таким методикам:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
К какому врачу обратиться
После перелома запишитесь на прием к травматологу. Врач наложит гипс, при подозрении на остеопению привлечет ортопеда или хирурга. Поскольку остеопения часто сопровождается нарушениями в работе внутренних органов и чаще всего – эндокринной системы, может понадобится помощь эндокринолога, онколога или других врачей.
Лечение остеопении
Лечить болезнь можно консервативными способами без хирургического вмешательства (при условии своевременного обращения к врачу и отсутствия серьёзных осложнений). Вылечить патологию возможно такими методами:
- Приём лекарств. Врач назначает препараты для ослабления симптомов, не содержащие кортикостероиды и глюкокортикоиды.
- Физиотерапевтические процедуры. Лечебный массаж и гимнастика, озонотерапия, рефлексотерапия, реминерализация.
- Диета. Коррекция рациона с введением продуктов, содержащих большое количество кальция, фосфора, витамина D3, белка, магния, цинка и других минералов.
Осложнения
- Полное или частичное ограничение двигательных функций;
- разные стадии остеопороза;
- появление остеоартрита, остеоартроза, радикулита, ревматизма;
- инвалидность.
Профилактика остеопении
- Избегайте травмирования и усиленных физических нагрузок.
- Ведите активный и здоровый образ жизни, откажитесь от вредных привычек.
- Контролируйте свой рацион питания, а также режим сна и отдыха.
- При работе на вредном производстве по возможности смените род деятельности.
Статью проверил

Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Остеопения: что это такое простыми словами

Остеопения в переводе с греческого означает «бедность костей». Обычно она развивается вместе с возрастом. Костная ткань становится легче, теряя минералы, а вместе с ними и прочность. В результате повышается риск переломов. Такое состояние ведет к развитию остеопороза, когда переломы костей от минимальных травмирующих воздействий практически неизбежны. Разберемся, что такое остеопения, как это лечить , кому она угрожает и как проявляется. Рассмотрим также способы избежать неприятностей с опорно-двигательным аппаратом.
Болезнь или естественный процесс?
Плотность костной ткани у человека начинает снижаться с 30–35 лет. Это возрастные изменения. Чем старше человек, тем больше он теряет костную массу, и тем хрупче становятся его кости. Если в молодости опорно-двигательный аппарат был в хорошем состоянии, угроза для здоровья минимальна. Поэтому мужчины реже женщин страдают от старческих переломов: их кости изначально крепче, да и гормональные изменения у них в меньшей степени влияют на плотность костей, чем у женщин.
Разница между остеопенией и остеопорозом состоит в степени выраженности процесса. Остеопороз — явная патология, а остеопения — его предшественник. Вероятность развития этого состояния повышают:
- наследственность (стоит беречься тем, чьи родственники страдали от остеопороза);
- снижение выработки половых гормонов (климакс);
- недостаток кальция и витамина D в рационе;
- гиподинамия (недостаток движения);
- болезни щитовидной и паращитовидной желез;
- низкий индекс массы тела (ИМТ);
- никотиновая и алкогольная зависимость;
- длительное применение некоторых лекарств;
- нарушение минерального обмена;
- хронические воспалительные процессы, особенно в соединительной ткани;
- химиотерапия;
- радиация.
Беговая
Отрадное
Пролетарская
Чертановская
Щёлковская
Юго-Западная
Беговая
Отрадное
Пролетарская
Щёлковская
Юго-Западная
Щёлковская
Порой снижение плотности костей встречается и у относительно молодых людей. В этом случае причины болезни те же, просто почему-то действуют они на организм гораздо разрушительнее.
Как узнать, что у вас «бедные кости»
Чтобы понять, как заподозрить остеопению , важно понимать, что это такое — снижение плотности костей у взрослого человека . Такое состояние незаметно при осмотрах, его не чувствует и сам человек. Поэтому часто этот диагноз — случайно обнаруженная находка. Даже, скорее, подозрение: по обычному рентгеновскому снимку болезнь можно только заподозрить. Чтобы точно измерить плотность костных тканей, назначают специальные исследования. Показания для них:
- возраст: у женщин свыше 55 лет, у мужчин — от 70 лет, при повышенном риске остеопороза — 50 и 65 лет соответственно;
- перелом у пациента старше 50 лет либо любого возраста, но при несоответствии травмирующего усилия полученному повреждению;
- подозрение при оценке рентгеновского снимка на снижение плотности костей;
- получение стероидных гормонов (преднизолона, дексаметазона) или противосудорожных лекарств пациентами с некоторыми болезнями (ревматоидный артрит и др.) или на постоянной основе;
- при диагностированных ранее остеопорозе или остеопении для контроля лечения.
Оценивают плотность костей бедра, позвоночника, в некоторых случаях — запястья, то есть зон, которые чаще других страдают при остеопорозе.
К какому врачу обращаться , если исследование показало остеопению ? Нужны специалисты по лечению позвоночника и суставов .
Что делать, если процесс пошел?
Мы разобрались, что за болезнь остеопения , осталось понять, как это лечить и надо ли.
Первым делом врач ищет, что могло привести к потере костями минералов. Поэтому нельзя ответить на вопрос, « Кто лечит остеопению, какой врач ?». Это может быть эндокринолог, ревматолог и даже невролог: например, если пациенту нужно заменить противосудорожные лекарства.
На время обследования больному назначают диету с высоким содержанием кальция и витамина D. Необходимо увеличить в рационе долю:
- молока,
- кисломолочных продуктов,
- яиц,
- жирных сортов рыбы.
Вторая важная рекомендация — умеренные, но регулярные занятия физкультурой. Упражнения нужны мягкие, без риска получить травму. Такое лечение достаточно для остеопении 1 степени : это то, что просто выполнить, а эффект будет хорошо заметен.
Если выявлена болезнь, из-за которой кости теряют силу, ее лечат. При выраженной потере плотности костной ткани остеопению лечат медикаментозно , так как надо быстрее обеспечить ткани нужными веществами. Назначают довольно высокие дозы витамина D, кальция, а также специальные препараты, призванные нормализовать обмен кальция в организме. У этих лекарств, к сожалению, есть побочные эффекты, поэтому назначают их, только когда убедятся, что без такого лечения болезнь прогрессирует.
Бегом от остеопороза!
Симптомы и причины остеопении показывают: за болезнь отвечает обмен веществ, что подсказывает, как уберечься от неприятностей. Помогут полноценный рацион и достаточная физическая активность. Необходимые продукты перечислены выше, об упражнениях можно прочесть на нашем сайте. Кроме этого, стоит избавиться от вредных привычек: они нарушают минеральный обмен.
Повторим простыми словами, что такое остеопения : это нарушение минерального обмена, которое в будущем может привести к остеопорозу и частым переломам. Но на ранних стадиях оно обратимо.
Остеопения
Остеопения – это патологическое состояние, при котором наблюдается снижение плотности костной ткани, не достигающее степени остеопороза. Как правило, протекает бессимптомно. Сопровождается некоторым повышением вероятности возникновения переломов. Диагностируется случайно при проведении рентгенографии или денситометрии по другим поводам либо в рамках профилактического обследования. Лечение включает коррекцию питания и образа жизни, терапию провоцирующих заболеваний, назначение витамина D, препаратов кальция, гормонов, анаболиков, антикатаболических средств. Иногда показана физиотерапия.
МКБ-10
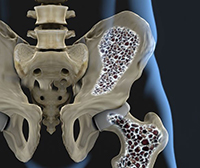
Общие сведения
Остеопения – «обеднение» костной ткани в результате снижения массы и плотности кости, промежуточное состояние между физиологической нормой и остеопорозом. Широко распространена, встречается преимущественно у людей среднего и пожилого возраста. Женщины страдают чаще мужчин. Своевременное лечение остеопении помогает предотвратить развитие остеопороза, снизить вероятность патологических переломов.

Причины остеопении
Истончение и снижение прочности костей является естественным инволюционным процессом. Развивается вследствие преобладания разрушения костной ткани над ее ремоделированием. В среднем, пик плотности костей приходится на 20 лет. До 35-40 лет состояние скелета остается стабильным. В последующем костная масса постепенно снижается со скоростью 0,3-0,5% в год.
После прекращения менструаций у женщин потери ускоряются до 2-5% ежегодно. На протяжении жизни представительницы слабого пола теряют 50% трабекулярной и 35% кортикальной костной ткани. У мужчин эти показатели составляют, соответственно, 20-30% и 15-20%. В некоторых случаях остеопения связана не с потерей костной ткани, а с изначально низкой плотностью костей. Возникновению данного состояния способствуют следующие факторы:
- Генетические особенности. Первое место по распространенности нарушения занимают европеоиды, второе – лица азиатских национальностей, третье – представители негроидной расы. Патология чаще выявляется у людей, близкие родственники которых страдают остеопенией либо остеопорозом.
- Изменение уровня эстрогенов у женщин. Имеет наибольшую клиническую значимость среди эндокринных причин нарушения. Вероятность остеопении увеличивается при позднем менархе, длительном отсутствии менструаций в репродуктивном возрасте, бесплодии, раннем начале менопаузы.
- Другие гормональные причины. Определенное значение имеет уменьшение количества тестостерона у пожилых мужчин. У людей обоих полов риск развития остеопении повышается при наличии таких эндокринных заболеваний, как тиреотоксикоз, гиперпаратиреоз, эндогенный гиперкортицизм, гипогонадизм, гипопитуитаризм, сахарный диабет 1 типа, полигландулярная эндокринная недостаточность.
- Образ жизни. В число провоцирующих обстоятельств входят курение, злоупотребление алкоголем, излишнее пристрастие к кофеинсодержащим напиткам. Болезнь чаще диагностируется у людей, которые ведут сидячий образ жизни или, наоборот, страдают от постоянных избыточных физических нагрузок.
- Особенности питания. Неблагоприятными факторами считаются недостаточное питание, приверженность жестким диетам, непереносимость молочных изделий, вынуждающая людей отказываться от наиболее популярных продуктов, богатых кальцием. Остеопения возникает при употреблении избыточного количества мяса, недостатке витамина D в рационе.
- Прием некоторых лекарств. Негативное влияние на состояние костей оказывает длительное употребление тиреоидных гормонов, глюкокортикоидов, цитостатиков, диуретиков, противосудорожных средств, антикоагулянтов, антацидных препаратов, содержащих алюминий.
- Соматические заболевания. К числу предрасполагающих ревматических патологий относят СКВ, ревматоидный артрит, анкилозирующий спондилоартрит. Опасными поражениями органов пищеварения считаются мальабсорбция, состояние после резекции желудка и кишечника, операций на желудке у больных ожирением. Потенцирующими почечными заболеваниями являются ХПН, синдром Фанкони, канальцевый ацидоз. Остеопения нередко выявляется у пациентов с лейкозами, лимфомами, талассемией, миеломной болезнью.
- Другие патологические состояния. В группу риска входят лица, пережившие длительную иммобилизацию из-за травмы; больные после пересадки органов; люди, получившие большую дозу ионизирующего излучения; алкоголики; пациенты с нервной анорексией.
Патогенез
К остеопении могут приводить два варианта нарушения костного обмена. Первый – ускоренная резорбция, которая не компенсируется нормальным или ускоренным костеобразованием. Второй – нормальная костная резорбция при снижении темпа образования кости. Наиболее распространенную менопаузальную остеопению объясняют усиленным выделением фтора остеобластами при уменьшении количества эстрогенов. Данный микроэлемент стимулирует активность остеокластов, что приводит к усиленному разрушению костей.
Кроме того, после наступления климакса снижается секреция кальцитонина, а кости становятся более чувствительными к действию паратиреоидных гормонов. У женщин ухудшается усвоение кальция из кишечника, на фоне чего развивается вторичный дефицит витамина Д. По мере старения у лиц обоих полов повышается значимость отрицательного кальциевого баланса.
Формирование остеопении при ревматических патологиях объясняется снижением подвижности, лечением глюкокортикоидами и антикоагулянтами, синтезом цитокинов в синовиальных оболочках. При болезнях ЖКТ патология возникает вследствие нарушений всасывания. При заболеваниях почек прочность костей снижается на фоне гипокальциемии и гиперфосфатемии, стимулирующих усиленную продукцию паратгормона и развитие вторичного гиперпаратиреоза.
Симптомы остеопении
Как правило, патология протекает бессимптомно. Боли в костях и деформации позвоночника, характерные для остеопороза, отсутствуют из-за менее значимого снижения прочности костей. Изменения выявляются либо при проведении планового профилактического обследования, либо при возникновении перелома. Как и в случае остеопороза, при остеопении чаще всего повреждаются тела позвонков, дистальные отделы предплечья, шейка бедра.
Клинические проявления соответствуют обычному перелому, у людей старшей возрастной группы симптоматика может быть несколько сглажена. Повреждения шейки бедренной кости и луча в типичном месте сопровождаются не только болевым синдромом, но и нарушением функций сегмента, поэтому пациенты, как правило, сразу обращаются к врачам. Переломы позвоночника иногда остаются нераспознанными.
Осложнения
Патология повышает вероятность переломов. Среди женщин европейской расы, более подверженных остеопении, нарушение целостности костей встречается чаще, чем среди других групп населения, менее склонных к развитию данного состояния. В течение жизни хотя бы один перелом переносит половина представительниц слабого пола. Следствием становятся длительная потеря трудоспособности, необходимость оперативных вмешательств, ограничение функций поврежденного сегмента в отдаленном периоде.
Диагностика
Выявление нарушения находится в ведении врачей-ортопедов. Диагностировать остеопению по результатам внешнего осмотра или наличию определенных ощущений невозможно. Единственным способом своевременного обнаружения патологии являются специальные исследования, показанные следующим группам населения:
- Женщины старше 55 лет, мужчины старше 70 лет. При наличии факторов риска развития остеопении возраст, с которого показано проведение профилактических обследований, снижается соответственно до 50 и 65 лет.
- Пациенты с переломами любой локализации, если тяжесть повреждения не соответствует силе травматического воздействия.
- Люди с признаками снижения плотности костей по данным рентгенографии, проведенной в связи с любыми другими патологиями.
- Больные, получающие лечение стероидными гормонами, противосудорожными препаратами.
Кроме того, обследование назначается курильщикам с пониженной массой тела, больным нервной анорексией, после трансплантации органов, при болях в спине неясной этиологии, хронических болезнях эндокринных желез, ЖКТ и почек, сопряженных с повышенной вероятностью развития остеопении. Направление выдается лечащим врачом соответствующего профиля (эндокринологом, гастроэнтерологом, нефрологом).
Рентгенография малоинформативна, поскольку на снимках визуализируется только значительное уменьшение плотности костей. Наиболее точной методикой определения остеопении является двойная энергетическая рентгеновская абсорбциометрия, считающаяся международным «золотым стандартом». Диагноз выставляется при снижении минеральной плотности костей на 1-2,5 SD по сравнению с нормой. Уменьшение показателя более чем на 2,5 SD свидетельствует о наличии остеопороза.
При недоступности или нецелесообразности использования данного метода проводят количественную компьютерную томографию (ККТ), количественную ультразвуковую денситометрию, костную периферическую денситометрию. Преимуществами ККТ являются возможность получения объемного изображения, большая точность измерений, недостатком – более высокая доза облучения.
Ультразвуковая методика позволяет оценить риск переломов путем обнаружения участков снижения плотности периферических костей. Плюсом метода считается отсутствие лучевой нагрузки, минусом – невозможность достоверной постановки диагноза. Для окончательной верификации остеопении необходимы дополнительные обследования. Периферическая денситометрия доступна, применяется в качестве скрининговой методики. Сопряжена с получением небольшой дозы радиационного облучения, но уступает двойной абсорбциометрии по информативности.
Лечение остеопении
Пациентам с данным диагнозом показана длительная комплексная терапия, которая включает изменение образа жизни, устранение факторов риска, лечение провоцирующих заболеваний. Целью терапевтических мероприятий является предотвращение дальнейших потерь костной ткани, стимуляция восстановления костей, предупреждение перехода остеопении в остеопороз, профилактика осложнений.
Немедикаментозная терапия
Здоровье костей в значительной мере зависит от поведенческих стереотипов. Замедлить развитие остеопении помогают следующие рекомендации:
- Коррекция режима питания. Жесткие диеты противопоказаны. Пациентам советуют включать в рацион достаточное количество молочного, бобовых, зеленых овощей, рыбы, других продуктов, содержащих много кальция. Для улучшения усвоения кальция питание должна быть сбалансированным, содержащим все необходимые витамины и микроэлементы.
- Коррекция физической активности. Уровень нагрузки подбирают с учетом возраста и общего состояния здоровья. Оптимальным вариантом для всех категорий больных является ходьба. Могут быть рекомендованы езда на велосипеде, йога, плавание, занятия на тренажерах. Для сохранения прочности костной ткани важно, чтобы физическая активность была регулярной, достаточной, но не чрезмерной и не травмоопасной.
- Отказ от вредных привычек. Уменьшение количества кофе, алкогольных напитков в сочетании с отказом от курения помогают предотвратить избыточное выделение кальция с мочой, повысить уровень костного ремоделирования.
Медикаментозная терапия
Программа терапии провоцирующих заболеваний составляется в зависимости от характера патологии. Решение о необходимости медикаментозного лечения остеопении принимается индивидуально с учетом наличия факторов риска, оценки вероятности развития остеопороза. Возможно применение следующих средств:
- Кальций и витамин Д. Кальций, как правило, используется у женщин после 45, мужчин после 55 лет. По достижении женщинами 55, а мужчинами – 71 года дозу увеличивают. Для улучшения всасывания средство принимают дробно 2-3 раза в день. Витамин Д при наличии показаний назначается в любом возрасте, в наибольшей дозе требуется женщинам старше 71 года.
- Гормоны. Из-за связи между остеопенией и менопаузой в клинической практике чаще всего используются эстрогены. Тип и дозу препарата определяют с учетом этапа климактерия, наличия болезней репродуктивной системы. Реже пациентам с остеопенией требуется терапия андрогенами.
- Анаболики. Средства на основе паратиреоидного гормона напрямую влияют на остеобласты, стимулируя активное формирование костной ткани. Кроме того, лекарства данной группы опосредованно повышают всасывание кальция в кишечнике, реабсорбцию микроэлемента в почках.
- Антикатаболические медикаменты. Включают препараты кальцитонина, бисфосфонаты, которые замедляют резорбцию костной ткани, способствуют сохранению нормальной архитектоники костей.
Физиотерапевтические методики
Общая УФО-терапия применяется для стимуляции выработки витамина Д в коже. Обеспечивает естественную регуляцию уровня данного соединения, в отличие от лекарственных форм не провоцирует гипервитаминоз. Особенно важна в зимний период. В первую очередь показана жителям севера, которые страдают от недостатка естественного ультрафиолетового облучения.
Пациентам с хроническими заболеваниями, ограничивающими обычную физическую активность, назначают специальные комплексы ЛФК. При переломах используют лазеротерапию, магнитотерапию, лекарственный электрофорез с кальцием, фтором и фосфором, проводят восстановительные мероприятия (массаж, лечебную физкультуру).
Прогноз
При своевременном начале терапии прогноз благоприятный. Больные остеопенией в течение длительного времени остаются физически активными, сохраняют трудоспособность. Адекватные лечебные мероприятия помогают предотвратить возникновение остеопороза, развитие патологических переломов. При отсутствии коррекции нарушение усугубляется.
Профилактика
Оптимальным временем начала профилактики остеопении является молодой возраст, в котором возможно максимальное увеличение прочности костей. Рекомендованы полноценное питание, достаточный уровень физической активности, отказ от употребления кофе, никотина, алкоголя. Женщинам в преклимактерии и климактерии необходимо повысить количество кальцийсодержащих продуктов в рационе, регулярно проходить профилактические осмотры, по показаниям получать заместительную гормональную терапию.
2. Заболевания опорно-двигательного аппарата. Остеопороз. Методические рекомендации/ Дружинин П.В., Новиков А.Ф. – 2005.
3. Минеральная плотность костей скелета, масса мышц и проблемы профилактики переломов/ Свешников А.А. – 2013.
Остеопения
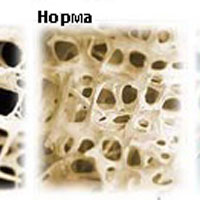
Остеопения – это состояние костной ткани, характеризующееся снижением её плотности, что приводит к ослаблению костей и повышенному риску их перелома. Остеопения и остеопороз это родственные состояния. Разница между остеопенией и остеопорозом в том,что при остеопении потеря костной массы не столь сильная, как при остеопорозе. Это означает, что индивидуумы с остеопенией больше подвержены переломам костей, чем люди с нормальной плотностью костной ткани, но в меньшей степени, чем те, у кого есть остеопороз.
Остеомаляцию, остеомиелити остеоартрит нередко путают с остеопенией, так как на слух они чем- то похожи. Остеомаляция является нарушением минерализации вновь образованной кости, что приводит к ослаблению кости и склонности к переломам. Существует много причин остеомаляции, в том числе это дефицит витамина Д и низкий уровень фосфатов крови. Остеоартроз – это воспалительные изменения в суставах, обусловленные дегенеративными изменениями в хрящевой ткани, что не вызывает остеопению, остеопороз или уменьшение минеральной плотности костей.
Пациенты с остеопенией не так подвержены переломам костей, как пациенты с остеопорозом, однако, в связи с тем людей с остеопенией гораздо больше, чем с остеопорозом, то с учетом большого числа пациентов количество переломов может быть значительным.
Примерно у 50% женщин европейской расы отмечаются переломы костей в течение жизни. Переломы костей, обусловленные остеопенией и остеопорозом, имеют большое значение, потому что они могут быть очень болезненными, хотя компрессионные переломы позвонков могут быть безболезненными. Кроме болевых проявлений, например при переломах бедра, возникают серьезные проблемы, так как эти переломы требуют хирургического вмешательства, а почти 30 % пациентов с переломом шейки бедра требуют длительного сестринского ухода.
Переломы бедра, особенно у пожилых людей, сопровождаются высокой смертностью. Примерно 20% людей умирают в течение года после перелома шейки бедра, из-за осложнений, таких как тромбозы, застойные пневмонии и других осложнений, обусловленных обездвиженностью пациентов. Например, потери здравоохранения из-за переломов, связанных с остеопений и остеопорозом в США достигают 15 миллиардов долларов. В связи с тенденцией старения населения количество переломов шейки бедра будет увеличиваться.
Причины остеопении
По мере старения кости становятся тоньше и это естественный инволюционный процесс, так как начиная со среднего возраста процессы разрушения костных клеток начинают превалировать над процессами образования новой костной ткани. Когда это происходит, кости теряют минералы, уменьшается масса костной ткани, структура костной ткани ослабевает и увеличивается риск переломов. У всех людей после достижения пика роста костей (в 30 лет) начинаются потери костной массы.И чем толще были кости в возрасте около 30 лет, тем больше времени требуется для формирования остеопении или остеопороза.
У некоторых людей может быть остеопения без потери костной ткани. Просто изначально у них может быть более низкая плотность костной ткани. Остеопения может быть результатом множества состояний или заболеваний. Женщины гораздо более склонны к развитию остеопении и остеопороза, чем мужчины. Это происходит вследствие того, что женщины имеют более низкий пик плотности костной ткани к 30 летнему возрасту, а также потому, что потеря костной массы ускоряется в результате гормональных изменений, происходящих во время менопаузы.
Но, тем не менее, пожилым мужчинам тоже необходимо периодически проверять плотность костной ткани, так как снижение уровня тестостерона тоже способствует потере костной массы и уменьшению плотности костей.
Развитию остеопении способствует много причин. Общие причины и факторы риска включают в себя:
- Генетические предпосылки (семейная предрасположенность к остеопении или остеопорозу);
- Гормональные причины, в том числе снижение уровня эстрогена (например, у женщин после менопаузы) или тестостерона;
- Курение
- Злоупотребление алкоголем
- Диета с низким содержанием кальция и витамина D.
- Принадлежность к европейской расе
- Субтильное телосложение
- Длительная обездвиженность
- Длительное применение кортикостероидов, таких как преднизолон или гидрокортизон при воспалительных процессах или противосудорожных препаратов, таких как карбамазепин (Tegretol), фенитоин (Dilantin) или габапентин (Neurontin)
- Нарушение всасывания минералов (например, при целиакии);
- Хроническое воспаление вследствие заболевания (например, ревматоидный артрит).
- Химиотерапия
- Воздействие излучения
Симптомы
Остеопения, как правило, не вызывает боли, пока нет перелома костей. Кроме того, даже переломы при остеопении могут протекать бессимптомно. Остеопения или остеопороз могут протекать в течение многих лет до постановки диагноза. Многие переломы костей вследствие остеопороза или остеопении, такие как перелом бедра или переломы позвонков, очень болезненны. Однако некоторые переломы, особенно переломы позвоночника, могут быть безболезненными, следовательно, остеопения или остеопороз могут не диагностироваться в течение многих лет.
Любому человеку, которому поставлен диагноз остеопении следует осуществить изменение образа жизни и подобрать с врачом медикаментозную коррекцию остеопении.
Диагностика
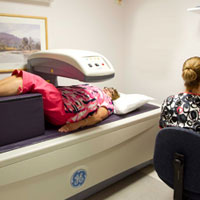
Наиболее достоверным методом диагностики остеопении является денситометрия с помощью аппаратов с использованием двойной энергии рентгеновской абсорбциометрии. Проводится сканирование плотности костной ткани в бедре позвоночнике и иногда запястья. Эти зоны выбраны потому, что именно в них чаще всего бывают переломы костей. Денситометрия является очень точным методом исследования для прогнозирования возможных переломов в будущем. Другими методами измерения плотности костной ткани являются количественная компьютерная томография (ККТ), а также количественная ультразвуковая денситометрия. Иногда обычная рентгенография выявляет диффузную остеопению или остеопению в определенном месте, например, в позвоночнике. Периартикулярная остеопения является показателем воспаления вокруг определенного сустава (сочленения). Такую картину можно наблюдать, например, при ревматоидном артрите и это не означает, что есть снижение плотности костной ткани всего скелета. Но рентгенография позволяет только качественно оценить наличие снижения плотности костной ткани, а денситометрия позволяет определить и количественные показатели снижения минеральной плотности костей. Денситометрия показана следующей группе людей:
- Женщины в возрасте 55 лет и старше и мужчины 70 лет и старше
- Женщины и мужчины 50-69 лет с повышенным риском остеопороза
- Взрослые, у которых есть переломы костей после 50 лет
- Взрослые с медицинскими состояниями, связанными с потерей костной массы (например, ревматоидный артрит), или те, кто принимает медикаменты, которые могут привести к потере костной массы (например, преднизон или другие стероиды)
- Пациентам, получающим лечение от остеопении или остеопороза для мониторинга результатов лечения
Лечение остеопении

Наличие остеопении требует изменения образа жизни и обеспечения диеты, с достаточным содержанием кальция и витамина D в рационе. Лечение основного заболевания, вызывающего нарушение всасывания, например, целиакии, может увеличить плотность костей. Не каждому пациенту с остеопенией требуется специализированное медикаментозное лечение, так как далеко не у всех пациентов остеопения приводит к перелому костей или переходит в остеопороз, а длительный прием специализированных препаратов, имеющих побочные действия, может привести к нежелательным осложнениям.
Тем не менее, при наличии остеопении, врач может назначить медикаментозное лечение. Решение о выборе тактики лечении проводится в каждом конкретном случае на индивидуальной основе, в зависимости от особенностей отдельного человека. С учетом всех факторов риска (наличие генетических факторов риска, изначально субтильного телосложения, наличие хронических соматических заболеваний) врач определяет риск возможности переломов в ближайшие 10 лет и проводит подбор лечения. Диагноз остеопения это серьезный звонок для внесения определенных изменений образа жизни. Изменения стиля жизни являются важной частью профилактики и лечения остеопении. Эти изменения образа жизни включают в себя регулярные физические нагрузки (например, ходьба или поднятие тяжестей), отказ от курения, умеренность в употреблении алкоголя, а также обеспечение адекватного ежедневного потребления кальция и витамина D. Если рацион не является адекватным, то возможно применение добавок.
Витамин D
- 800 МЕ (международных единиц) в день для женщин в возрасте старше 71
- 600 МЕ в день для женщин в других возрастных групп, мужчин и детей
- 400 МЕ в день для детей в возрасте до 12-месячного возраста
Кальций
- 1200 мг (миллиграмм) в день для взрослых женщин в возрасте старше 50 и мужчин 71 лет и старше. Кальций необходимо принимать дробно, не более 600 мг одновременно, что обеспечит оптимальную кишечную абсорбцию.
- 1000 мг в день для женщин старше 45 лет и мужчин старше 55 лет.
Специализированные медикаменты для лечения остеопении и остеопороза
- Бисфосфонаты (в том числе алендронат [Fosamax], ризедронат [Actonel], ибандронат [Бонива] и золедроновая кислот [Reclast])
- Кальцитонин (Miacalcin, Fortical, Calcimar)
- Терипаратид (Forteo)
- Деносумаб (Prolia)
- Заместительная гормональная терапия эстрогенами и прогестероном
- Ралоксифен (Evista)
Алендронат (Фосамакс), ризедронат (Actonel), золедроновая кислота (Reclast), и ралоксифен (Evista) назначаются также для профилактики остеопороза и для лечения остеопороза.).
Побочные эффекты алендроната (Фосамакса) и других бисфосфонатов (ризедронат, золедроновая кислот и ибандронат) имеют определенные особенности (например, асептический некроз челюсти), но встречаются достаточно редко. Как правило, эти препараты используются только тогда, когда преимущества профилактики переломов костей значительно перевешивают возможный риск побочных действий препаратов.
Часто остеопения не требует лечения лекарствами. В таких случаях необходимо проводить динамическое наблюдение за плотностью костной ткани с помощью денситометрии.
Профилактика остеопении
Лучшим способом профилактики развития остеопении является здоровый образ жизни. Профилактика включает обеспечение адекватного поступления кальция с пищей или с использованием добавок, обеспечение адекватного потребления витамина D,уменьшение потребления алкоголя, исключение курения и достаточные физические нагрузки. В молодом возрасте необходимы проводить мероприятия по укреплению костной ткани,так как плотность костной ткани достигает максимума к 30 годам.
Если же человек старше 30 лет, еще не слишком поздно, для того, чтобы провести изменения образа жизни. Сбалансированная диета и регулярные физические упражнения помогут замедлить потерю плотности костной ткани, задержать развитие остеопении и отсрочить или предотвратить развитие остеопороза
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.